 [Эозинофилы в мокроте]
[Эозинофилы в мокроте]
Увеличение или уменьшение количества эозинофилов в анализах
Оглавление
Эозинофилы и их значение в анализах: увеличение и уменьшение уровня эозинофилов в общем анализе крови, мазка, а также в анализе мокроты Эозинофилы представляют собой один из видов лейкоцитов, то есть клеток иммунной системы человека. Данные клетки помогают человеческому организму защититься от негативного влияния тех или иных паразитов. Кроме этого они принимают неотъемлемое участие в возникновении аллергических реакций. Увеличение числа данных клеток в мокроте либо крови принято считать сигналом развития астмы либо аллергии или инфицирования глистами. Эозинофилы именуются еще эозинофильными гранулоцитами. Данному виду лейкоцитов свойственно, прежде всего, вести борьбу с глистами, а также их личинками и яйцами. Помимо этого они принимают участие в развитии аллергических реакций. Данный вид лейкоцитов живет всего лишь десять – двенадцать дней. Формируются эозинофилы в костном мозге, после чего покидают его и вместе с кровью начинают циркулировать по всему организму в течение нескольких часов. После этого они проникают в ткани, а именно в слизистые оболочки желудочно-кишечного тракта и легких, а также в кожу, где и продолжают находиться все время своего проживания. В случае если эозинофил сталкивается с личинками глистов либо их взрослыми особями, он тут же начинает разрушаться при этом, полностью уничтожая личинку либо паразита. Уничтожение осуществляется посредством специальных ферментов, которые выделяются при разрушении эозинофильного гранулоцита. Именно поэтому чрезмерное количество данных клеток в крови человека принято считать признаком заражения человека глистами. Особенно часто такое повышение отмечается у детей. Чтобы выявить количество данных клеток в крови человека на помощь приходит общий анализ крови. У взрослых людей, а также у детей старше тринадцати лет число эозинофильных гранулоцитов должно составлять от 0,5 до 5 процентов от числа всех лейкоцитов. У детей в возрасте до тринадцати лет их должно быть от 0,5 до 7 процентов. В случае необходимости осуществляют определение уровня данных клеток в мокроте. Состояние, при котором отмечается увеличение числа данных клеток более 0,5 х109/л, именуют эозинофилией. Особенно часто данное состояние возникает в случае:
- глистных патологий таких как: аскаридоз, трихинеллез, энтеробиоз, лямблиоз, описторхоз;
- аллергических недугов: отек Квинке, атопический дерматит, бронхиальная астма, крапивница и некоторые другие.
Бывают и такие случаи, когда число данных клеток иммунной системы увеличивается на фоне той или иной сложной патологии крови либо из-за инфекционного недуга. Это может быть как сифилис, так и хронический миелолейкоз, туберкулез, лимфогранулематоз, скарлатина и так далее. Снижение уровня данных клеток либо их полное отсутствие может быть вызвано как В12-дефицитной анемией, так и поражениями костного мозга, сопровождающимися снижением его работоспособности, а также тяжело протекающими инфекционными патологиями. Порой данное состояние является следствием травмы, шока либо оперативного вмешательства. В мокроте здорового человека эозинофилы в принципе встречаться не должны. Даже если они и имеются их количество должно быть весьма незначительным. Если же у человека выявляется большое количество данных клеток, тогда это указывает на тот факт, что у него имеется респираторная аллергия либо бронхиальная астма. Порой увеличение уровня эозинофильных гранулоцитов сигнализирует об инфицировании глистами. В слизи носа здорового человека может быть выявлено весьма незначительное количество эозинофилов. Если же их число увеличено, это указывает на тот факт, что у человека имеется в наличии аллергический ринит. Именно при помощи определения эозинофилов в мазке, взятом из носа, удается отличить аллергический насморк от обычного насморка при простуде либо инфекционном заболевании. Чтобы узнать, как правильно нужно лечить аллергический насморк, запишитесь на консультацию аллерголога. Перед применением необходимо проконсультироваться со специалистом.
Автор: Пашков М.К. Координатор проекта по контенту.
Вернуться к началу страницы
ВНИМАНИЕ! Информация, размещенная на нашем сайте, является справочной или популярной и предоставляется широкому кругу читателей для обсуждения. Назначение лекарственных средств должно проводиться только квалифицированным специалистом, на основании истории болезни и результатов диагностики.
эозинофилы в мокроте повышены у взрослого
Термин «эозинофильный бронхит» и его отличие от бронхиальной астмы было впервые описано в 1989 году. Сейчас его выделяют в отдельный тип бронхита, который характеризуется своими особенностями течения и симптоматикой.
Конкретных данных о широте распространения эозинофильного бронхита нет. Однако некоторые клинические исследования выявили, что даже у некурящих пациентов причиной хронического кашля становится этот тип бронхита в 13 % случаев. Считается, что это заболевание диагностируется реже, чем встречается в реальности.
Эозинофильный бронхит – это не просто хронический кашель. Отличительной особенностью заболевания является наличие эозинофильного инфильтрата в воспаленной слизистой дыхательных путей. Причины попадания эозинофилов в очаг до конца не известны. Одна из версий предполагает эндогенные причины, которые сложно поддаются определению.
Кроме этого, увеличивать вероятность такого типа воспаления могут факторы, которые провоцируют и другие виды кашля:
При эозинофильном бронхите наблюдается:
- Длительный кашель и сухие хрипы, при которых мокрота отсутствует или выделяется в незначительном количестве.
- Отсутствие признаков бронхообструкции.
- Повышенное количество эозинофилов в цитологии мокроты.
- Количество тучных клеток в дыхательных путях у больных эозинофильным бронхитом увеличивается.
Заподозрить такой тип бронхита можно по затяжному кашлю. Характер кашля – сухой, при этом объективные причины его появления отсутствуют.
В диагностике важно отличить эозинофильный бронхит от бронхиальной астмы, которая имеет схожие симптомы. Дифференциальными признаками эозинофильного бронхита являются:
- Отсутствие бронхообструкции
- Неэффективность препаратов группы бронхолитиков.
- Содержание эозинофилов в мокроте более 3%.
Основное место занимает противовоспалительная терапия. Чтобы добиться необходимого результата, используют кортикостероидные гормоны в форме ингаляций. Попадая в дыхательные пути, препараты оказывают только местное действие и не вызывают системных побочных эффектов.
Так как заболевание еще изучено недостаточно, методика лечения может корректироваться. Согласно рекомендациям экспертов, нужно использовать средние дозы кортикостероидных гормонов на начальном этапе лечения и менять их, в зависимости от результата. Критериями эффективности можно считать избавление пациента от кашля, уменьшение симптомом и снижение концентрации эозинофилов в мокроте.
Продолжительность лечения составляет 1-2 месяца. Одним из эффективных действующих веществ для лечения эозинофильного бронхита считается будесонид, на основе которого выпускаются такие препараты, как:
Добившись снижения концентрации эозинофилов, можно избавиться от кашля, вызванного эозинофильным бронхитом. Однако сложность состоит в том, что заболевание часто рецидивирует или трансформируется в такие состояния, как бронхиальная астма или обструктивная болезнь легких.
Из лекарственных средств для лечения эозинофильного воспаления могут применяться:
- Кортикостероидные гормоны.
- Антибиотики (при инфекционной этиологии). Лучшие антибиотики при бронхите у взрослых – Азитромицин, Амоксиклав.
- Бронходилататоры (при наличии бронхоспазма).
- Блокаторы h2-гистаминовых рецепторов (препарат Эреспал).
- Муколитики или отхаркивающие средства (в период обострения и повышенной секреции бронхиальной слизи).
Кроме лечения аптечными препаратами, пациент должен скорректировать свой образ жизни – правильно питаться, часто бывать на свежем воздухе, бросить курить.
Никакие лекарства от бронхита и кашля не могут уберечь от рецидива, если не устранен провоцирующий фактор. Если проблема в иммунитете, пациенту рекомендуется прием иммуностимуляторов и витаминов, курс которых повторяют два раза в год. При воздействии неблагоприятных условий внешней среды, нужно принять меры для смены обстановки.
Травы отхаркивающие и выводящие мокроту также могут считаться полноценным лекарством от хронического кашля. При регулярном приеме они мягко, но эффективно очистят дыхательные пути, снимут воспаление и восстановят здоровье слизистой.
Хроническим считается кашель, который длится несколько месяцев. При этом, выраженность симптома стирается, поэтому многие пациенты не уделяют должного внимания лечению. Перейти в хроническую форму респираторные заболевания могут по следующим причинам:
- Постоянное воздействие раздражителя.
- Сниженный иммунитет.
- Прерванный курс лечения острой формы заболевания.
- Деструктивные изменения бронхиальной слизистой, которые могут быть индивидуальной особенностью или осложнением предыдущих инфекций.
Ежедневно заботиться о своем здоровье и поддерживать правильный образ жизни достаточно трудно. Однако это поможет уберечь себя от более серьезных проблем в будущем и повысить собственные защитные силы организма без приема лекарственных препаратов.
Источник: bronhit.guru
Почему эозинофилы повышены у взрослого?
В медицине у взрослого человека часто наблюдается повышение эозинофилов. Они могут накапливаться в тканях, клетках. Если человека долгое время беспокоит аллергический насморк, эозинофилы будут присутствовать в секреции, которая выделяется с носа. При бронхите, астме, эозинофилы наблюдаются в мокроте, когда кровь скапливается в области легких, эозинофилы обнаруживают в легочной жидкости.
Норма эозинофилов у взрослого человека
Должно быть количество не больше, чем 0,3 на 109/л. Можно выделить такие этапы повышения эозинофилов:
1. Немного, когда возрастают на 10%.
2. Умеренно, когда на 20%.
3. Высокая, когда выше, чем 20%.
Если эозинофилы постоянно повышенные, это говорит о глистах, сильнейшей аллергической реакции, иногда лейкозе.
Причины повышения эозинофилов у взрослого
1. Из-за паразитов – аскаридоза, малярии, филяриоза, шистосомоза.
2. В случае заболеваний кожи – дерматита, пузырчатки, кожного лишая, экземы.
3. Из-за разных аллергических заболеваний – бронхиальной астмы, сенной лихорадки, ринита, атопического дерматита.
4. В случае эозинофильного цистита, колита новорожденного.
5. При заболеваниях крови – лейкоза, анемии, иммунодефицита.
6. Повышается уровень эозинофилов при заболеваниях легких – саркоидозе, пневмонии, легочном инфильтрате.
7. Из-за аутоиммунных заболеваний – системной красной волчанки.
8.Увеличено количество эозинофилов при желудочных, кишечных заболеваниях – язве, гастроэнтерите, стафилококковой инфекции.
9. Из-за ревматических заболеваний – ревматоидного артрита, гранулематоза, фасциита.
10. Повышается уровень при злокачественной опухоли, особенно, если у человека рак половых органов, кожи, щитовидной железы, матки.
11. При иммунодефицитном состоянии – из-за нехватки иммуноглобулина, лимфопатии.
12. Из-за таких заболеваний, как цирроз печени, при врожденном пороке сердца, скарлатине, туберкулезе, в случае гипоксии, лейкоцитозу, нехватки магния в организме.
13. Уровень эозинофилов поднимается из-за приема некоторых медикаментозных средств – папаверина, аспирина, димедрола, сульфаниламидных препаратов.
Симптомы повышенных эозинофилов у взрослых
1. Если уровень повышается из-за реактивных заболеваний, человека может беспокоить анемия, увеличивается печень, селезенка, резко теряется вес, может образовываться фиброз в легких, повышается температура тела, воспаляется область вен, артерий, в дальнейшем развиваются сердечных заболевания, болят суставы.
2. Когда эозинофилы повышаются из-за глистов, у человека увеличиваются лимфатические узлы, печень. Возникает общая интоксикация в организме, человек страдает от тошноты, у него пропадает аппетит, мучают сильные головные боли, может повышаться температура тела. В мышцах появляются болевые ощущения. Когда личинки мигрируют, может появиться астматический кашель, болевые ощущения в грудной области, беспокоит одышка. Затем учащается пульс, отекают веки, лицо, на коже появляется сыпь.
3. Если эозинофилы повышаются из-за аллергии, может появляться по всему телу сыпь, отекает лицо, веки.
4. При желудочно-кишечных заболеваниях, при которых наблюдается изменения уровня эозинофилов у взрослых, нарушается кишечная микрофлора, организм не очищается от токсических веществ, шлаков, поэтому может возникать тошнота, рвота, болевые ощущения локализуются около пупка. Затем может беспокоить судорожное состояние, диарея, иногда наблюдается симптоматика гепатита – увеличивается и болит печень, затем появляется желтуха.
5. В случае лимфогранулематоза кроме того, что повышается уровень эозинофилов, человек ослабевает, возникают болевые ощущения в суставах, зуд, увеличивается селезенка, затем появляется кашель.
Особенности легочной эозинофилии у взрослых
Выделяют эозинофильную гранулему, васкулит, инфильтрат, пневмонию. Эти патологические состояния возникают при аллергическом рините, бронхиальной астме, паразитах, саркоидозе, экзогенном аллергическом альвеолите. У больного возникает сухой кашель в виде приступов, чаще всего тревожит ночью, снижается аппетит, вес.
В этот жизненно важный период для женщины уровень эозинофилов повышается из-за глистов. При этом наблюдается сильная тошнота, болевые ощущения в животе, снижается артериальное давление. В моче образовывается большое количество белка, затем цистит, пиелонефрит. Все это приводит к прерыванию беременности, преждевременным родам.
Диагностика повышенного уровня эозинофилов у взрослых
1. Необходимо сдать общий анализ крови. В нем виден уровень эозинофилов. При этом может наблюдаться симптоматика анемии – снижается количество эритроцитов, гемоглобина.
2. Провести биохимический анализ крови, при котором необходимо обратить внимание на печеночные ферменты, белки.
3. Дополнительно потребуется сдать анализ кала на глисты.
4. Необходима легочная рентгенография, бронхоскопия.
Лечение повышенного уровня эозинофилов
Первым делом нужно узнать, из-за чего повысились эозинофилы в крови, врач разрабатывает специальный курс терапии. Медикаментозные препараты подбираются в зависимости от заболеваний, которые спровоцировали повышение уровня эозинофилов. Иногда требуется, наоборот, отказаться от некоторых препаратов, которые могли спровоцировать повышение уровня эозинофилов.
Итак, когда у взрослого уровень эозинофилов повышается, это говорит об аллергии, бактериальной, глистной инфекции. Эозинофилы относятся к лейкоцитарным клеткам. Спровоцировано повышение может быть аллергической реакцией, глистами, аутоиммунными процессами. Часто повышается уровень при сезонных ринитах, пищевой аллергии, бронхиальной астме. Изменения в анализах происходят из-за лишая, экземы, дерматита, пузырчатки. В некоторых ситуациях эозинофилы могут повышаться, если у человека возникает заражение крови, сепсис. Важно вовремя диагностировать заболевание и пройти курс терапии.
Источник: medportal.su
Гиперэозинофилия при заболеваниях органов дыхания
Для цитирования: Чучалин А.Г. Гиперэозинофилия при заболеваниях органов дыхания // РМЖ. 2002. №23. С. 1047
НИИ пульмонологии МЗ РФ, Москва
Г иперэозинофилия встречается при большой группе заболеваний, которые имеют разные механизмы возникновения, самые разнообразные клинические проявления и отличия в прогнозе и исходе. В клинической практике врачи многих специальностей имеют дело с больными, у которых повышено содержание эозинофилов в крови. Наиболее часто больные с гиперэозинофилией выявляются в практике пульмонологов и аллергологов. Однако данная диагностическая проблема не является редкостью при заболеваниях сердца и сосудов (системные васкулиты), у больных с неопластическими процессами. Особое место данный синдром занимает у больных с паразитарными, грибковыми, вирусными и другими заболеваниями (табл. 1). Описаны генетические врожденные формы гиперэозинофилии и идиопатический вариант ее возникновения. Ниже приводится рубрификация заболеваний, при которых может наблюдаться синдром гиперэозинофилии (P.Weller, 2002, Up–To–Date, Vol.10, №1). Каждый из разделов, приведенных в табл. 1, нуждается в самостоятельном анализе. Цель настоящего обзора – привлечь внимание врачей к проблеме гиперэозинофилии у больных с патологией дыхательной системы и рассмотреть дифференциально–диагностические алгоритмы при этой гетерогенной группе заболеваний. Общепринятой классификации заболеваний дыхательных путей при синдроме гиперэозинофилии не существует. Ниже приведены заболевания органов дыхания аллергической природы, сопровождающиеся гиперэозинофилией:
- Простая эозинофильная пневмония
Другую группу, при которых аллергические реакции не играют патогенетической роли, составляют разнообразные по клиническим проявлениям заболевания с поражением органов дыхания. Так, к этой группе может быть отнесен гистиоцитоз Х, лимфомы и лимфогранулематоз, инфекционные заболевания негельминтной природы (СПИД, цитомегаловирусная инфекция) и др.
Под гиперэозинофильным синдромом понимают повышение числа эозинофилов в периферической крови свыше 250 клеток в 1 мкл. Физиологическая норма колеблется от 50 до 250 эозинофилов в 1 мкл. Критическим уровнем, который указывает на патологический процесс, связанный с увеличением числа эозинофилов, является уровень клеток, превышающий 450 в 1 мкл. При этом необходимо подчеркнуть, что уровень эозинофилов крови может не коррелировать с тканевой эозинофилией и их содержанием в бронхоальвеолярном лаваже. Классическим примером может служить гистиоцитоз Х (его другое название – эозинофильная гранулема): эозинофильная инфильтрация обнаруживается только при гистологическом исследовании биоптатов легочной ткани, полученной при открытой биопсии, в то время как в крови эозинофилии не отмечается. При идиопатическом легочном фиброзе также повышенное содержание эозинофилов выявляется только при исследовании жидкости бронхоальвеолярного лаважа.
При диагностике причины гиперэозинофилии должны быть учтены все детали истории жизни и болезни пациента. Важна информация о его увлечениях (например, любитель птиц) и путешествиях (Африка, Латинская Америка и другие регионы, в которых распространены грибковые и паразитарные заболевания).
Предмет особого внимания – назначение лекарственных средств, при приеме которых наиболее часто встречаются гиперэозинофильные реакции. К ним относят: нитрофураны, фенитоин, альфа–триптофан, ампициллин, ацетаминофен, пентамидин (при ингаляционном способе введения), ранитидин, колониестимулирующий фактор гранулоцитов–моноцитов, силикат алюминия и другие соли металлов. Следут выделить серосодержащие соли, которые используют при возделывании виноградников, наркотики (героин, кокаин), аллергию на латекс у рабочих резиновой промышленности и другие.
Реакция легочной ткани на прием лекарственных средств в настоящее время вызывает все большую озабоченность медиков. В последние годы были описаны гиперэозинофильные реакции и легочные инфильтраты при назначении кортикостероидных гормональных препаратов, кромогликата натрия и некоторых других перапаратов. Иммунологические механизмы аллергических реакций, возникающих на прием лекарственных средств, охарактеризованы недостаточно. Они чаще всего не зависят от иммуноглобулина класса Е.
Клинически патологическая реакция органов дыхания может протекать, как остро возникшее заболевание, или развиваться медленно, приобретая черты хронического процесса. В последнем случае всегда возникают диагностические сложности, так как порой бывает трудно установить причинную связь между симптомами болезни и длительным приемом лекарственного средства. В этом плане лучше известны побочные эффекты нитрофуранов. Так, описаны гиперэозинофильные легочные инфильтраты, возникшие после их приема; при длительном назначении возможно развитие волчаночно–подобного синдрома (J. Murray, J. Nadel, 1988).
Наиболее частыми реакциями со стороны органов дыхания могут быть эозинофильные пневмонии, альвеолит, интерстициальная пневмония, бронхиальная астма. Таким образом, врачу, который лечит больного с гиперэозинофилией, необходимо самым тщательным образом собрать лекарственный анамнез. Он должен провести своеобразную ревизию всех лекарственных средств, назначенных врачами самых разнообразных специальностей, а также точно знать, какие препараты больной принимал сам, без ведома врачей. Данное правило является одним из необходимых условий успешной диагностики и эффективного лечения.
Физикальное обследование несет очень важную диагностическую информацию о поражении нижнего или верхнего отделов дыхательных путей. Принципиальное значение в постановке диагноза имеет обнаружение симптомов, свидетельствующих о поражении не только легких, но и других органов и систем (сердце, центральная нервная система, почки, опорно–мышечный аппарат и другие). Клиническое обследование должно ориентировать врача на проведение рациональной диагностической программы, включая современные методы лабораторной и имидж–диагностики, иммуногистохимические и гистологические исследования.
Диагностический поиск при гиперэозинофилии должен быть направлен на обнаружение симптомов, свидетельствующих о мультиорганном патологическом процессе. Если клинический осмотр выявляет поражение не только легких, но и сердца, печени, селезенки, мышц, фасций, и других органов и систем, то речь, как правило, может идти о неаллергических системных заболеваниях или же идиопатическом гиперэозинофильном синдроме. В этом плане важным диагностическим признаком является высокая СОЭ, не характерная для аллергических заболеваний. При обследовании больных с гиперэозинофилией всегда обращают внимание на ее сочетание с повышением концентрации IgE, что в большей степени характерно для аллергических заболеваний, некоторых форм первичного системного васкулита (синдром Чардж – Стросса), а также грибковых заболеваний.
Простую эозинофильную пневмонию отождествляют с синдромом Леффлера. В 1932 году Леффлер опубликовал работу, посвященную дифференциальной диагностике легочных инфильтратов. Он описал четырех пациентов, у которых клиническая картина характеризовалась минимальными проявлениями со стороны дыхательных путей, гиперэозинофилией и самостоятельно разрешающимися инфильтратами, которые диагностировались только при рентгенографии органов грудной клетки. Ретроспективный анализ больных с простой эозинофильной пневмонией позволяет рассматривать клиническую картину более глубоко. Так, у больных часто появляются сухой непродуктивный кашель, хрипы в грудной клетке, по большей части в ее верхних отделах, ощущение легкой боли в области трахеи, что связывают с раздражением ее слизистой при прохождении личинок аскарид или других паразитов. Мокрота носит вязкий характер и может иметь легкий кровянистый оттенок. При рентгенографии легких выявляются инфильтраты округлой или овальной формы от нескольких миллиметров до нескольких сантиметров в обоих легочных полях. Эти инфильтраты сопровождаются увеличением числа эозинофилов в периферической крови до 10%. Инфильтраты держатся несколько недель, могут мигрировать по легочным полям и самостоятельно разрешиться, не оставив рубцовых изменений в легочной ткани.
Наиболее часто простая эозинофильная пневмония вызывается такими паразитами, как Ascaris lumbricoides, Strongyloides stercoralis, Ancylоstoma, Necator, Uncinaria. Личинки этих паразитов током крови могут доставляться в дыхательные пути, а затем, в конечном счете, – в желудочно–кишечный тракт. Рекомендуется проводить исследование мокроты и кала на предмет обнаружения личинок паразитов.
В мокроте обнаруживается повышенное содержание эозинофилов и продуктов их деградации – кристаллов Шарко–Лейдена. Диагностическое значение приобретает также повышение уровня IgE, как правило, выше 1000 единиц. Обнаружение такого высокого уровня IgE всегда побуждает исключать паразитарное или же грибковое заболевание. Гиперэозинофилия и гипериммуноглобулинемия (IgE) являются реакциями, направленными на элиминацию паразитов из организма. Эозинофилы секретируют такие пептиды, как эозинофильная пероксидаза, катионный протеин, большой основной белок, а также перекись водорода и другие биологически активные субстанции. Возрастает поляризация Th3 клеток, что приводит к повышенной секреции интерлейкина 5 и продукции IgE.
Патогенетические механизмы объясняют основные клинические проявления простой эозинофильной пневмонии. Так, становится понятным, почему появляется кашель, характер мокроты, хрипы в грудной клетке, гиперэозинофилия крови и мокроты, гипериммуноглобулинемия IgE, летучий характер эозинофильных инфильтратов.
W. Thurlbleck, A. Churg (1995) приводят случаи эозинофильной пневмонии, протекавшей по типу синдрома Леффлера и инициированные приемом сульфонамидов; в других сериях причиной пневмонии явились соли никеля, которые используются при чеканке монет.
Другие формы легочной патологии обусловлены инвазией паразитов непосредственно в легочную ткань, чем объясняют продолжительные клинические проявления эозинофильных инфильтратов. К такой форме паразитарной патологии относится парагонимоз (Paragonimus westermani, род нематод). Взрослые особи мигрируют через стенку кишки и диафрагмы в легочную ткань, индуцируя воспалительную реакцию. Исходом воспалительного процесса в легких является образование фиброзных участков, содержащих один–два гельминта. Фиброзные узлы могут сливаться, образуя участки кистозного перерождения легочной ткани. Особенностью клинической картины при парагонимозе является вовлечение в патологический процесс плевральной полости. Экссудат плевральной полости и инфильтрированная легочная ткань содержат преимущественно эозинофилы. Мокрота приобретает шоколадный оттенок, в ней часто присутствуют прожилки крови. Высокое содержание эозинофилов в крови наблюдается в начале заболевания, однако при хронических формах оно может быть в пределах нормальных величин.
Наконец, третьей формой паразитарного поражения легких и других органов человеческого организма является массивное проникновение личинок и яиц паразитов в ткани. В результате гематогенной диссеминации в легкие личинок и яиц развиваются кашель, хрипы, одышка. Для острых воспалительных реакций характерно увеличение числа эозинофилов в крови. Подобного типа воспалительные реакции наблюдаются при массивном проникновении личинок аскарид, трихин, шистосом, а также при стронгилоидозе. Среди паразитарных эозинофильных форм легочной патологии особое место занимают тропические формы, которые вызываются такими филяриями, как Wuchereria bancrofti, Brugia malayi.
Таким образом, простая эозинофильная пневмония чаще всего развивается при паразитарных заболеваниях и приеме некоторых лекарственных средств. Она характеризуется минимальными проявлениями бронхолегочного синдрома, гиперэозинофилией, гипергаммаглобулинемией IgE и «летучими» легочными инфильтратами. Прогноз благоприятен; как правило, не требуется назначения глюкокортикостероидов, поскольку происходит спонтанное разрешение инфильтратов. Бесспорно, у данной категории больных необходимо проводить дегельминтизацию. Другие формы паразитарного поражения легких отличаются клиническими проявлениями и механизмами патологических процессов. Эта группа легочной патологии также протекает с эозинофилией, что необходимо учитывать при проведении дифференциальной диагностики.
Острая эозинофильная пневмония
Острая эозинофильная пневмония (ОЭП) является своеобразным антиподом простой эозинофильной пневмонии. Она протекает с симптомами острой дыхательной недостаточности, угрожающей жизни больного человека. В клинической картине имеется много общего с десквамативной пневмонией и с респираторным дистресс–синдромом взрослых. Отличительной особенностью ОЭП является обнаружение более 40% эозинофилов в бронхоальвеолярной жидкости и хороший прогноз при назначении глюкокортикостероидов. Болезнь начинается остро, в течение 1-5 дней, драматически нарастают симптомы острой дыхательной недостаточности. По жизненным показаниям начинается искусственная вентиляция легких. Реанимационным мероприятиям предшествует короткий период, когда больные жалуются на боль в грудной клетке без определенной локализации, мышечную боль, повышенную температуру тела.
При обследовании могут выслушиваться крепитирующие «целлофановые» хрипы. При рентгенологическом обследовании органов грудной клетки выявляются интенсивные смешанной природы инфильтраты, которые распространяются как на альвеолярное, так и интерстициальное пространство. Локализация инфильтратов самая разнообразная, но преимущественно – в верхних отделах легких (при хронической эозинофильной пневмонии инфильтраты локализуются в основном на периферии легких). Количество эозинофилов в периферической крови, как правило, нормальное, что особенно контрастирует с высоким их содержанием в бронхоальвеолярной жидкости – от 12 до 44%, тогда как в норме определяют единичные клетки. Попытки установить инфекционную природу безуспешны, даже если проведена биопсия легочной ткани, так же как не удается увязать происшедшие изменения с приемом лекарственных средств. Компьютерная томография высоких разрешений выявляет диффузные консолидирующиеся инфильтраты, которые распространяются на альвеолярное пространство и захватывают интерлобарные перегородки. Инфильтративный процесс часто распространяется на плевру. Данный признак может быть использован в дифференциальном диагнозе ОЭП с идиопатическим интерстициальным фиброзом легких. Плевральное повреждение более чем в 50% случаев сопровождается образованием экссудата в плевральной полости, чаще всего бывает двухстороннего. Важным подспорьем в постановке окончательного диагноза является быстрое исчезновение инфильтратов: в течение нескольких дней после назначения глюкокортикостероидов.
Патологические особенности ОЭП были изучены Davis et al. (1986), описавшими идиопатическую форму острой дыхательной недостаточности, для которой характерным оказалось высокое содержание эозинофилов в бронхоальвеолярном лаваже. Другая особенность состояла в том, что был хороший ответ на терапию глюкокортикостероидами без последующего обострения заболевания. Болезнь протекала остро, в дальнейшем рецидива не наблюдалось. В анамнезе не было никаких сведений о наличии бронхиальной астмы. Таким образом, при развитии ОЭП были исключены инфекционные заболевания дыхательных путей, бронхиальная астма и не было установлено связи с приемом известного лекарственного средства, что давало основание рассматривать эту форму патологии, как идиопатическую.
Tazelaar et al. описали морфологические особенности ОЭП (рис. 1). Они указали на острое и диффузное геморрагическое поражение альвеол с выраженной инфильтрацией эозинофилами, которые депонировались в альвеолах и интерстиции. Отмечались гиалиновые мембраны и гиперплазия пневмоцитов второго типа.
Рис. 1. Острая эозинофильная пневмония
Дифференциальный диагноз проводится с диффузным альвеолярным повреждением, острой интерстициальной пневмонией и хронической эозинофильной пневмонией. Отличительной чертой является обнаружение при ОЭП кластеров эозинофилов (5–10 клеток в поле зрения). От хронической эозинофильной пневмонии она отличается продолжительностью клинических проявлений болезни, т.е. в основе дифференциального диагноза лежат особенности клинической картины этих форм пневмонии.
Хроническая эозинофильная пневмония
Термин хроническая эозинофильная пневмония (ХЭП) был введен в клиническую практику Carrington et al. в 1969 г. Авторы наблюдали группу больных из девяти человек, все они были женщины в возрасте около пятидесяти лет. Основные клинические проявления – снижение веса, ночные поты, нарастающая в своей интенсивности одышка. Шесть женщин из девяти страдали бронхиальной астмой, но характер одышки у них существенно изменился и присоединились симптомы общей интоксикации. Особое внимание привлекли изменения, выявленные при проведении рентгенографии органов грудной клетки. У всех больных были выявлены легочные инфильтраты, расположенные по периферии, так что создавалось впечатление о наличии жидкости в плевральной полости. В последующие годы к этой клинической проблеме возвращались многие авторы (J. Murray, J. Nadel, 1988; M. Thurlbeck, A. Churg, 1995 и другие). К тому времени сформировалась клиническая концепция хронической эозинофильной пневмонии. Болезнь не протекает так остро и с признаками острой дыхательной недостаточности, как это наблюдается при ОЭП. Другая отличительная особенность, что важно учитывать при дифференциальной диагностике с простой эозинофильной пневмонией – легочные инфильтраты спонтанно не разрешаются, и больные с ХЭП нуждаются в лечении. Наконец, при этой форме пневмонии установлены характерные рентгенологические и морфологические изменения, что и предопределило правомерность выделения этой категории больных.
Итак, основные клинические проявления ХЭП – кашель, одышка, повышение температуры тела, потливость, снижение массы тела, реже – продукция мокроты, кровохарканье. Около 50% больных в анамнезе имеют указание на бронхиальную астму, у большинства из них выявляется эозинофилия периферической крови. Высокое содержание эозинофилов отмечается при исследовании мокроты. Важное диагностическое значение имеет обнаружение эозинофилов в бронхоальвеолярном лаваже, которые могут доминировать над другими клетками. Проведение бронхоальвеолярного лаважа является необходимой диагностической процедурой у больных с ХЭП.
Причина возникновения ХЭП остается мало изученной, поэтому ее рассматривают, как идиопатическое заболевание. В последние годы появились сообщения о роли лекарственных средств, индуцирующих ее возникновение. В эту группу лекарственных препаратов внесены блеомицин, нитрофураны, парааминосалициловая кислота, пенициллин, сульфаниламиды, L–триптофан, а также кокаин, соли никеля. Выше уже обсуждалась необходимость самой тщательной ревизии лекарственных препаратов, которые были назначены больному с гиперэозинофилией.
Большим подспорьем в постановке диагноза служат рентгенологические методы (рис. 2). При рентгенографии органов грудной клетки у большинства больных выявляются периферические, не сегментарные, облаковидные инфильтраты, иногда – феномен «матового стекла». Они преимущественно локализуются в области верхушек легких и чаще аксиллярно. Компьютерная томография легких позволяет получить более точную диагностическую информацию о локализации инфильтратов, их распространенности и связи с плеврой.
Рис. 2. Хроническая эозинофильная пневмония
Патоморфологические изменения при ХЭП (рис. 3) характеризуются скоплением в альвеолярном пространстве альвеолярных макрофагов с заметным увеличением числа эозинофилов. Макрофаги содержат фагоцитируемые ими гранулы эозинофилов. На ранних стадиях заболевания наблюдается белковый экссудат в межальвеолярных перегородках, с формированием эозинофильных абсцессов и появлением гистиоцитов. Отмечается гиперплазия пневмоцитов второго типа, которая сопровождается воспалительными реакциями интерстициальной ткани.
Рис. 3. Хроническая эозинофильная пневмония
Достаточно сложной областью является дифференциальная морфологическая диагностика ХЭП с синдромом Чардж–Стросса, эозинофильной гранулемой, десквамативной интерстициальной пневмонией и гранулематозом Вегенера. Отличительной морфологической чертой синдрома Чардж–Стросса являются признаки гранулематозного васкулита и развитие некротической гранулемы, что не характерно для больных с хронической эозинофильной пневмонией. При эозинофильной гранулеме преобладают изменения в интерстициальной легочной ткани, в которой заметно возрастает число гистиоцитов, появляются клетки Langerhans, а также эозинофилы. Десквамативная интерстициальная пневмония, описанная А.А. Liebow, характеризуется аккумуляцией альвеолярных макрофагов в альвеолярном пространстве. Эозинофилы при этой форме воспалительной реакции не определяются. Гранулематоз Вегенера характеризуется развитием ангиоцентрической гранулемы, которая осложняется асептическим некрозом. Наконец, следует указать на морфологические отличия при инфекционных легочных процессах, при которых удается идентифицировать патоген, что исключает идиопатическую природу ХЭП.
Лечебная программа при ХЭП основана на применении глюкокортикостероидов. Однако следует подчеркнуть, что приблизительно у 10% больных выздоровление наступает без применения каких-либо лекарственных средств. Учитывая подострое течение болезни и возможность спонтанного разрешения воспалительного процесса, необходимо проявлять сдержанность при назначении медикаментозной терапии. В практическом смысле это означает, что больные нуждаются в проведении доказательной диагностики, динамического наблюдения за течением болезни, и только после этого решается вопрос о назначении глюкокортикостероидов.
Адекватная инициальная терапия у больных с хронической эозинофильной пневмонией основана на применении преднизолона в дозе от 40 до 60 мг в сутки. Данная доза сохраняется в течение 2-6 недель до полного разрешения инфильтратов в легочной ткани, после чего суточная доза преднизолона снижается до 20–30 мг в сутки и продолжается еще восемь недель. Подобная жесткая схема назначения системных глюкокортикостероидов продиктована тем, что у этой категории больных достаточно часто происходит обострение болезни (по типу синдрома отмены). Рекомендуется прибегать к альтернирующей схеме назначения глюкокортикостероидов. Если болезнь осложняется развитием симптомов острой дыхательной недостаточности, то рекомендуется прибегать к пульс–терапии. С этой целью используется метилпреднизолон, который назначают в дозе 250 мг в/в каждые 6 часов, сочетая с приемом препаратов per os.
Обострение заболевания происходит более чем у 80% больных ХЭП и наблюдается в сроки от нескольких месяцев до года. При обострении заболевания необходимо вернуться к исходным дозам глюкокортикостероидов, чтобы добиться хорошего контроля над течением заболевания. Ингаляционные глюкокортикостероиды во время «пика» заболевания не рекомендуется назначать; их применяют в период снижения дозы преднизолона, с тем чтобы предотвратить развитие синдрома отмены.
Критериями эффективности проводимой терапии являются исчезновение одышки, нормализация температуры, снижение числа эозинофилов в периферической крови. При контрольном рентгенологическом исследовании органов грудной клетки большинство инфильтратов в течение короткого времени подвергаются обратному развитию. Обычно при правильно подобранной дозе преднизолона и чувствительности к нему процесс разрешается в течение двух недель. Более чувствительным методом в оценке эффективности терапии преднизолоном является компьютерная томография, которая позволяет проследить этапы разрешения пневмонии. В оценке эффективности терапии большое значение имеет нормализация числа эозинофилов в периферической крови и их исчезновение в бронхиальном секрете, снижение уровня IgЕ и нормализация СОЭ.
Клиническая проблема состоит в предупреждении нежелательных побочных эффектов при проведении терапии преднизолоном. Обычно лечение рекомендуется проводить в течение 6-9 месяцев. Прогноз считается неблагоприятным, если при указанной тактике ведения больного с ХЭП наступает обострение заболевания.
Идиопатический гиперэозинофильный синдром
Идиопатический гиперэозинофильный синдром (ИГЭС) характеризуется длительным повышением числа эозинофилов в периферической крови и инфильтрацией этими клетками многих органов и тканей, что и обусловливает клиническую картину мультиорганного повреждения. Данный синдром относится к числу гетерогенных по своим клиническим проявлениям и исходам, что, видимо, связано с различными причинами его возникновения и патогенетическими механизмами. Однако современное знание этой проблемы не позволяет разграничить возможно разные болезни, которые сегодня объединены в одну рубрику ИГЭС.
В постановке диагноза клиницисты ориентируются на следующие признаки: эозинофилия периферической крови более 1500/мкл, сохраняющаяся в течение более чем шести месяцев; исключены такие причины, как паразитарная инфекция и аллергические заболевания; симптомы мультиорганного патологического процесса. Указанные критерии свидетельствуют о том, что клиницисту при постановке диагноза ИГЭС необходимо исключить большую группу заболеваний, при которых происходит повышение числа эозинофилов. Иначе говоря, диагностический процесс построен по принципу исключения как известных, так и идиопатических заболеваний с гиперэозинофилией.
Клиническая картина синдрома проявляется такими неспецифическими симптомами, как общее недомогание, кашель (как правило, непродуктивный), мышечные боли, ангионевротический отек, крапивница, повышение температуры тела, нарушение зрения. Поражение сердечно–сосудистой системы, нервной системы и селезенки происходит более чем у 80% больных; реже можно наблюдать патологические изменения со стороны печени, желудочно–кишечного тракта, органа зрения.
Ключевую роль в постановке диагноза играет подсчет числа лейкоцитов и формулы крови. Так, число лейкоцитов у отдельных больных повышается до 90000 и более, что всегда побуждает исключать лейкоз. Высокое содержание среди прочих клеток белой крови приходится на зрелые формы эозинофилов, однако у части больных появляются и клетки–предшественники эозинофилов. Исследование костного мозга демонстрирует его обогащение как зрелыми формами эозинофилов, так и их предшественниками. Хромосомных и цитогенетических изменений при ИГЭС не описано.
Прогностически неблагоприятным признаком считается поражение сердца, так как это может стать причиной инвалидности, а при особенно тяжелых формах патологического процесса – и непосредственной причиной смерти. В клинической картине можно выделить три фазы поражения миокарда. Начальная стадия описывается, как стадия острого некроза; интермиттирующая стадия, следующая за некротической, характеризуется образованием внутрисердечных тромбов, которые формируются на месте развившегося ранее некроза; наконец, третья стадия – фибротическая. Острая стадия некроза миокарда развивается в первые полтора месяца от развития гиперэозинофильного синдрома. Повреждение эндомиокарда происходит вследствие его инфильтрации лимфоцитами и эозинофилами; из гранул последних выделяется значительное число веществ, приводящих к некрозу кардиомиоцитов и формированию асептических микроабсцессов миокарда. На этой стадии заболевания клинические проявления минимальны, и лишь только происшедшая тромбоэмболия и активный поиск ее источника могут выявить признаки повреждения миокарда, наступившего вследствие эозинофильной инфильтрации эндомиокарда и развившегося некротического процесса. Начальные проявления эозинофильной инфильтрации могут подтверждаться биопсией эндомиокарда, так как другие диагностические методы малоспецифичны и малочувствительны в диагностике поврежденного миокарда. Клиницистам данная категория больных больше известна по стадии массивной тромбоэмболии или же стадии фиброза миокарда, когда формируется рестриктивная кардиомиопатия и выраженная регургитация через митральный и трикуспидальный клапаны.
Неврологические симптомы у больных с ИГЭС могут возникнуть вследствие тромбоэмболии сосудов головного мозга, а также проявиться симптомами энцефалопатии или периферической нейропатии. Церебральная тромбоэмболия возникает вследствие заноса тромба из полости сердца и проявляется в виде инсульта или же преходящих ишемических эпизодов. Терапия антикоагулянтами, как правило, не приносит желаемого эффекта, так как эмболии могут рецидивировать несмотря на нее. Энцефалопатия проявляется изменениями в сфере сознания, снижением памяти, возможно развитие атаксии. У некоторой части больных появляются признаки поражения моторных нейронов, о чем свидетельствует возрастающий мышечный тонус, положительный рефлекс Бабинского. Периферическая нейропатия возникает приблизительно у каждого второго больного с ИГЭС в виде изменения чувствительности и атрофии мышц. О природе развивающейся нейропатии пока мало что известно.
Патологические изменения со стороны кожных покровов являются достаточно частой клинической проблемой у больных с ИГЭС. Больные часто обращаются по поводу ангионевротических отеков, уртикарных и эритематозных высыпаний, образования зудящих папул и узелков. В основе возникновения кожных симптомов лежит периваскулярная инфильтрация эозинофилами, в меньшей степени – нейтрофилами. Развитие кожных симптомов, таких как ангионевротический отек, уртикарные высыпания, относится к числу признаков, которые свидетельствуют о благоприятном течении болезни. Они достаточно быстро регрессируют при назначении терапии глюкокортикостероидами.
Разнообразны по своим клиническим проявлениям изменения, которые наблюдаются со стороны органов дыхания. Больные часто жалуются на появление непродуктивного кашля, одышку, но бронхиальная астма не является характерным признаком для больных с ИГЭС. При рентгенологическом исследовании часто выявляются инфильтраты, возникающие вследствие миграции эозинофилов в паренхиму легких. При далекозашедших стадиях возможно развитие фиброза легочной ткани или инфарктных пневмоний.
Другие органы и системы в патологический процесс при ИГЭС вовлекаются реже. Автор наблюдал больную, у которой была диагностирована эозинофильная инфильтрация слизистой желудка, кишечника; в клинику она обратилась по поводу обострения бронхиальной астмы и гиперэозинофильного синдрома. Отдаленное наблюдение за больной выявило поражение клапанного аппарата сердца и развитие признаков застойной сердечной недостаточности.
Дифференциальная диагностика при автора проводится с паразитарными и грибковыми заболеваниями, острой эозинофильной лейкемией, синдромом Чардж–Стросса.
Лечебная программа включает назначение глюкокортикостероидов только на этапе мультиорганного поражения. На начальных этапах заболевания, когда выявляется высокое содержание эозинофилов в крови и отсутствуют признаки поражения сердца, легких, нервной системы, кожных покровов, рекомендуется ограничиться только наблюдением за больными. Терапия глюкокортикостероидами дополняется назначением циклоспорина, интерферона- a в тех случаях, когда в клинической картине появляются признаки мультиорганной патологии и низкой эффективности преднизолона.
Бронхиальная астма (БА) относится к числу заболеваний, которые распространены в современном обществе и сохраняют тенденцию к дальнейшему росту. Болезнь определяется, как хроническое воспалительное заболевание дыхательных путей, которое протекает при участии большого количества клеток, но доминирующая роль принадлежит эозинофилам. Ведущие проявления – приступы одышки, кашель, повышенная продукция вязкого бронхиального секрета. Эти клинические признаки обусловлены преходящей обструкцией дыхательных путей, возникающей вследствие спазма гладких мышц бронхов, отека слизистой дыхательных путей и образования вязкого секрета, способного обтурировать их проходимость. У больных БА, умерших на высоте status asthmaticus, при проведении аутопсии обнаруживают выраженную гиперинфляцию, легочная ткань не коллабирует после вскрытия грудной клетки, так как просвет особенно мелких по диаметру бронхов обтурирован слизистыми пробками. Они в виде слепков часто воспроизводят анатомическую структуру бронхов. Эозинофилы – основные клетки, которые входят в состав детрита слизистой пробки. Другими элементами слизистой пробки являются спирали Куршмана, десквамированный эпителий с тельцами Креола.
При гистологическом исследовании обращает на себя внимание возросшее число бокаловидных клеток, которые находятся в состоянии гипертрофии. Морфологическим маркером БА является утолщение базальной мембраны, которая превышает 17 микрон (при норме не более 7 микрон). Эти изменения в базальной мембране обусловлены отложением коллагена IV типа, но не депозитами, состоящими из иммуноглобулинов. Особое внимание уделяется гипертрофии гладких мышц бронхов, степень которой коррелирует с тяжестью течения БА. Необходимо подчеркнуть, что аккумуляция эозинофилов в толще стенки бронхов при БА не сопровождается появлением легочных эозинофильных инфильтратов, развитием мультиорганной патологии.
Маркером БА является повышение концентрации оксида азота в выдыхаемом воздухе, которое наблюдается только лишь при этой патологии, может служить дифференциально-диагностическим тестом при гиперэозинофильном синдроме. Из большой группы легочных заболеваний повышение концентрации оксида азота происходит только у больных БА.
Ингаляционные глюкокортикостероиды рассматриваются, как базисная терапия при лечении больных, страдающих БА средней и тяжелой степени тяжести (в отличие от других форм легочной патологии, которые сопровождаются повышенным содержанием эозинофилов в мокроте и крови).
Аллергический ринит (АР) часто рассматривают, как состояние, которое предшествует развитию бронхиальной астмы. При АР сравнительно часто отмечается повышение числа эозинофилов как в периферической крови, так и в секрете, полученном из носа. Топическая эозинофилия носового секрета не коррелирует с уровнем эозинофилов в периферической крови. В плане дифференциальной диагностики необходимо учитывать, что бронхиальная астма может возникать без симптомов предшествующего аллергического ринита.
Полипы слизистой носа возникают как у больных с нарушенной толерантностью к аспирину и нестероидным противовоспалительным препаратам (аспириновая бронхиальная астма), так и у больных без признаков бронхиальной астмы.
Наконец, выделен неаллергический ринит, который протекает с повышенным содержанием эозинофил
Источник: www.rmj.ru
Почему в крови эозинофилы повышены, о чем это говорит?
Эозинофилы — одна из групп лейкоцитов (белоснежных кровяных клеток). Они относятся к нейтрофильному ряду, но отличаются от нейтрофилов некими особенностями. Они немного крупнее. Ядра у их содержат наименьшее число частей (обычно 2-3).
Под микроскопом в цитоплазме этих клеток видна соответствующая обильная зернистость оранжево-розового цвета. Она состоит из огромного количества однородных гранул. Когда делают анализ крови, эозинофилы подсчитывают в мазке под микроскопом либо определяют на гематологическом анализаторе.
Повышенный уровень эозинофилов в крови у взрослого говорит о наличие ряда проблем в организме, с которыми столкнулся человек. Высокое содержание может говорить об аллергической реакции, не всегда острого типа, о разнообразных бактериальных инфекциях или о жизнедеятельности паразитов-глистов.
Это связано с тем, что эозинофилы, являются клетками, которые моментально реагируют на вышеперечисленные проблемы, и вместе с базофилами, их можно отнести к прямым маркерам на реакции гиперчувствительности в организме
Функции эозинофилов разнообразны, некоторые из них очень похожи на функции других белых кровяных телец. Они участвуют в многочисленных воспалительных процессах, особенно связанных с аллергическими реакциями. Кроме того, у эозинофилов есть определенные физиологические роли в формировании органов (например, в развитии молочной железы после родов).
Различают следующие функции представленных клеток :
- нахождение в том месте, где имеют место воспалительные процессы;
- предотвращение негативного влияния потенциально опасных веществ;
- уничтожение клеток;
- противопаразитарная и бактерицидная активность.
Эозинофилы в крови могут оказывать не только положительное влияние, но и отрицательное. Они не дают потенциально опасным микроорганизмам попасть в организм человека, но бывают случаи, когда они связаны с патологическими изменениями. Ярким примером может стать болезнь Леффлера.
У взрослых норма эозинофилов в крови составляет 0,4х109/л, норма у детей несколько больше (до 0,7х109/л). Впрочем, относительно содержания других иммунных клеток нормальное количество эозинофилов у взрослых и детей колеблется в пределах 1–5%.
Повышенные эозинофилы в крови и других жидкостях организма могут быть обусловлены множеством факторов.
Причины повышения эозинофилов в крови
Почему эозинофилы повышены у взрослого, о чем это говорит? Эозинофилы выше нормы вызывают особое состояние организма, которое называют эозинофилией. Существуют различные степени этого недуга:
- Легкая – показатель клеток достигает 10%
- Средняя – от 10 до 15% эозинофилов
- Тяжелая форма – более 15 процентов. Данная степень заболевания может выражаться кислородным голоданием на клеточном или тканевом уровне.
В медицинской практике существует наиболее распространенная и легко запоминающаяся аббревиатура, которая помогает довольно легко запомнить наиболее известные причины развития эозинофилии.
ПОКАА – паразиты (лямблиоз, аскаридоз, описторхоз), опухоли, коллагенозы, аллергии, астма. Это топ 5 самых распространенных причин из-за которых происходит увеличение эозинофилов в крови.
В более редких случаях причиной повышения эозинофилов становятся другие болезни:
- Острый лейкоз.
- Туберкулез.
- Наследственная эозинофилия.
- Ревматическая лихорадка (ревматизм).
- Экссудативные реакции различного происхождения.
- Ваготония (раздражение блуждающего нерва), вегето-сосудистая дистония.
- Снижение функциональных способностей щитовидной железы (гипотиреоз).
Необходимо знать, что не всегда данные клетки приносят организму пользу. Борясь с инфекцией, они могут провоцировать аллергию сами. Когда число эозинофилов превышает 5% от общего количества лейкоцитов, формируется не только эозинофилия. В месте скопления данных клеток формируются воспалительные изменения тканей. По такому принципу часто у детей возникает ринит и отек гортани.
Содержание эозинофилов изменяется в зависимости от действия различных факторов:
- Самые высокие показатели данный клеток могут наблюдаться исключительно ночью, когда человек спит, а днем соответственно – самые низкие.
- Анализ выявляет вариации количества клеток у женщин на протяжении менструального цикла: в начальные этапы их число увеличивается, после овуляции постепенно снижается;
- Лечение некоторыми лекарственными средствами может повлиять на показатель: медикаменты от туберкулёза, пенициллины, аспирин, димедрол, препараты сульфаниламида и золота, комплексы с витамином В, химотрипсин, имипрамин, мисклерон, папаверин, эуфиллин, бета-блокаторы, хлорпропамид, гормональные лекарства и т.д;
- Пищевой режим: сладости или алкоголь увеличивают вероятность того, что анализ будет некорректный.
Впервые обнаруженные повышенные эозинофилы в анализе крови требуют проведения повторного исследования и изучения изменения их количества в динамике (нескольких последовательно проведённых анализов).
В зависимости от возраста ребенка, причиной превышения нормы содержания клеток могут быть следующие факторы:
- У новорожденных детей высокая норма эозинофилов может быть вызвана резус-конфликтом, стафилококком, гемолитической болезнью, дерматитами и аллергическими реакциями на медикаменты или еду.
- В возрасте от полутора до трех лет высокие показатели эозинофилов могут быть вызваны атопическим дерматитом, аллергией на лекарства и отеком Квинке.
- У детей старше трех лет эозинофилы повышаются при наличии бронхиальной астмы или аллергического ринита, во время обострения кожной аллергии, ветрянки, скарлатины и при гельминтозе. Также повышение эозинофилов у ребенка могут вызывать злокачественные опухоли.
Повышенные эозинофилы в крови – это не самостоятельное заболевание, все усилия должны быть направлены на то, чтобы найти основную причину их повышения и, по возможности, ее ликвидировать.
Если общий анализ крови показал, что эозинофилы повысились, нужно обязательно дополнительно сдать биохимический анализ крови, так можно узнать о заболевании, которое привело к повышению. Обязательно нужно обратить внимание на белковый уровень ферментов, которые размещены в печени и т.д. Дополнительно нужно сдать анализ мочи, кала, чтобы узнать есть глисты или их отложения яиц.
Лечить эозинофилию гематолог, но помните, это не самостоятельно заболевание, а только один с симптомов какого-то заболевания. Нужно обязательно определить заболевание, из-за которого увеличились эозинофилы, затем будет назначена эффективная схема лечения, нужные медикаментозные препараты и физиотерапевтические процедуры.
Источник: simptomy-lechenie.net
Эозинофилы в мокроте повышены у взрослого
При легком и среднетяжелом течении заболевания, особенно при экзогенной бронхиальной астме. кашель сухой. Мокрота появляется при длительном течении эндогенной бронхиальной астмы.
Оглавление:
особенно при ее сочетании с хроническим бронхитом.
Мокрота может быть слизистой или слизисто-гнойной. Желтая или желто-зеленая мокрота появляется при распаде эозинофилов и других клеток и не обязательно свидетельствует об инфекции.
Исследование мазков мокроты помогает в оценке эффективности кортикостероидов и диагностике инфекции. Мокроту собирают во время кашля. Если она не отходит, проводят ингаляцию физиологического раствора и перкуссионный массаж или получают мокроту с помощью катетера, введенного в трахею. В последнем случае в трахею можно ввестимл стерильного физиологического раствора. Следует помнить, что все манипуляции, стимулирующие отхождение мокроты, могут усилить бронхоспазм. Мазки мокроты высушивают и окрашивают по Ханселу или Райту. В мазках обычно выявляется много макрофагов, эпителиальных клеток, нейтрофилов, слизи, фибрина, иногда обнаруживаются бактерии.
При экзогенной бронхиальной астме в мокроте определяются клетки мерцального эпителия (%), эозинофилы (%), число нейтрофилов разное. При эндогенной бронхиальной астме и хроническом бронхите в мокроте присутствуют те же клеточные элементы, однако преобладают нейтрофилы, содержание эозинофилов колеблется от 5 до 20 %. При обострении эндогенной бронхиальной астмы общее число клеток в мокроте увеличивается, однако соотношение между ними остается прежним, при обострении экзогенной бронхиальной астмы в мокроте повышается число эозинофилов. При лечении кортикостероидами число эозинофилов в мокроте уменьшается, что может быть критерием их эффективности при экзогенной бронхиальной астме.
Мокрота и её анализ
Анализ мокроты
Микроскопия мокроты
Микроскопический анализ мокроты проводят как в нативных, так и в окрашенных препаратах. Препарат вначале просматривают при малом увеличении для первоначальной ориентировки и поиска крупных элементов (спирали Куршмана), а затем при большом увеличении для дифференцирования форменных элементов.
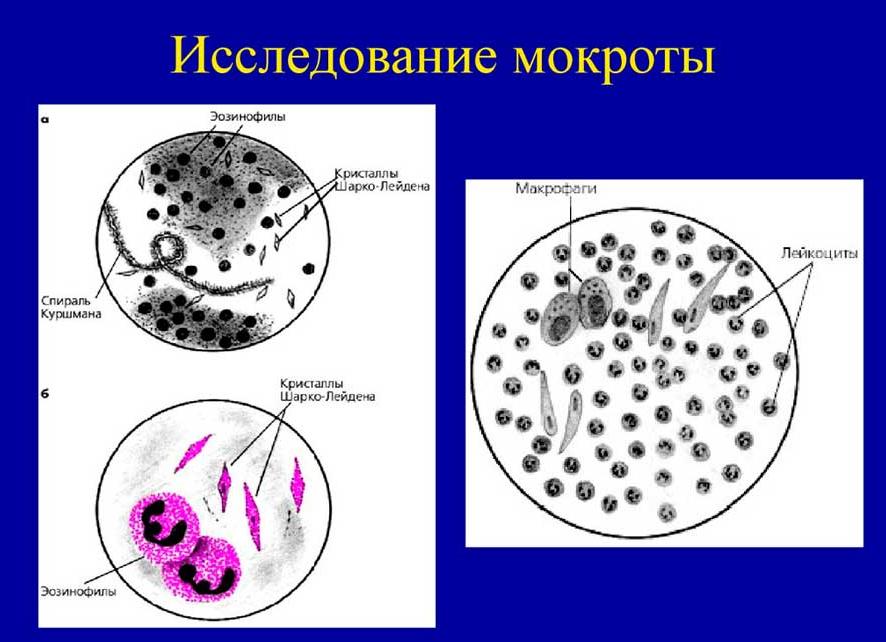
Спирали КуршманаСпирали Куршмана (H.Curschmann,, немецкий врач) представляют собой беловато-прозрачные штопорообразно извитые трубчатые образования, сформировавшиеся из муцина в бронхиолах. Тяжи слизи состоят из центральной плотной осевой нити и спиралеобразно окутывающей её мантии, в которую бывают вкраплены лейкоциты (чаще эозинофилы) и кристаллы Шарко-Лейдена. Анализ мокроты, в котором обнаружены спирали Куршмана, характерен для спазма бронхов (чаще всего при бронхиальной астме, реже при пневмонии и раке лёгкого).Кристаллы Шарко-Лейдена
Кристаллы Шарко-Лейдена (J.M.Charcot,, французский невропатолог; E.V.Leyden,, немецкий невропатолог) выглядят как гладкие бесцветные кристаллы в форме октаэдров. Кристаллы Шарко-Лейдена состоят из белка, освобождающего при распаде эозинофилов, поэтому они встречаются в мокроте, содержащей много эозинофилов (аллергические процессы, бронхиальная астма).
Форменные элементы крови
Небольшое количество лейкоцитов можно обнаружить в любой мокроте, при воспалительных (и особенно нагноительных) процессах их количество возрастает.
Нейтрофилы в мокроте. Обнаружение более 25 нейтрофилов в поле зрения свидетельствует об инфекции (пневмония, бронхит).
Эозинофилы в мокроте. Единичные эозинофилы могут встречаться в любой мокроте; в большом количестве (до 50-90% всех лейкоцитов) они обнаруживаются при бронхиальной астме, эозинофильных инфильтратах, глистных инвазиях лёгких и т.п.
Эритроциты в мокроте. Эритроциты появляются в мокроте при разрушении ткани лёгкого, пневмонии, застое в малом круге кровообращения, инфаркте лёгкого и т.д.
Эозинофилы при астме. Эозинофилия
• Эозинофилия в крови и мокроте — это характерные, но не диагностические признаки астмы (атопическая и неато-пическая).
• Эозинофилы содержат специфические базовые белки в гранулах, вероятно, защищающие организм-хозяин от паразитов и гельминтов, но также разрушающие эпителий дыхательных путей in vitro и вызывающие AHR при введении в дыхательные пути экспериментальных животных.
• Эозинофилы образуют такие медиаторы, как лейкотриен С4, вызывающий сокращение гладких мышц дыхательных путей, привлекающий воспалительные клетки и увеличивающий образование мокроты.
Учитывая эти данные, наряду с исследованиями. связывавшими эозинофилию дыхательных путей и белки в гранулах с тяжестью астмы, и результаты экспериментальных моделей на животных, эозинофильную гипотезу астмы предполагали, что эозинофилы — это важная причина патологии дыхательных путей при астме. Конечно, ингаляционная или пероральная терапия глюкокортикостероидами значительно снижает эозинофильное воспаление при астме.
Однако последние данные подвергают сомнению важность эозинофилов при астме.
• Лечение антителами к ИЛ-5, резко снижающее количество эозинофилов в крови и мокроте, не оказывает клинического влияния на астму.
• Исследования состояния, называемого эозинофильным бронхитом (ЭБ; проявляется кашлем, но функция легких нормальная и отсутствует ГР), обнаружили одинаковое эозинофильное воспаление в дыхательных путях при астме и при ЭБ. Единственное различие между двумя этими состояниями — инфильтрация мастоцитами гладких мышц дыхательных путей при астме.
• Важно отметить, что эти исследования окончательно не исключают важную роль эозинофилов в астме. Эозинофилы полностью не удаляются из дыхательных путей при терапии антителами к ИЛ-5 (наблюдается снижение на 50%). Требуются дальнейшие исследования, чтобы установить, различается ли эозинофильная активация при ЭБ и астме.
Эозинофилы играют важную роль в обострениях астмы.
Мокрота при бронхиальной астме
Мокрота при бронхиальной астме – это отделяемое, состоящее из слизи, серозной жидкости, а также из клеток крови и дыхательных путей. Ее анализ необходим для уточнения диагноза и для определения этиологии патологического процесса.
Как правильно собрать мокроту
• Накануне желательно выпить много жидкости. Собирать мокроту на анализ следует утром и до еды. Перед тем как ее собрать, необходимо почистить зубы щеткой и прополоскать рот кипяченой водой. Далее необходимо выполнить несколько глубоких вдохов с покашливанием. При этом собрать нужно не слюну, а именно мокроту.
• Собирать ее следует в специальный контейнер. Чтобы спровоцировать кашель, можно провести ингаляцию солевым раствором. После ингаляции у человека усиливается слюноотделение (слюну нужно сплюнуть отдельно), а уже потом отделяется мокрота. Ее анализ необходимо проводить не позднее, чем через 2 часа после забора.
При бронхиальной астме количество мокроты скудное. Можно увидеть спирали Куршмана макроскопически. Наличие эозинофилов и цилиндрического эпителия, кристаллов Шарко-Лейдена подтверждается при микроскопическом изучении.
Неверный результат может быть получен в таких случаях:
— мокрота отправлена в лабораторию несвоевременно;
— мокрота собрана неправильно;
— анализ мокроты назначили после применения антибактериальных, противогельминтных средств.
Причины постоянного кашля
Признаки аллергического кашля
Кашель со свистом
Стеноз гортани у взрослых
Кашель
Лечение кашля
Виды кашля
Это интересно!
Заболевания
Бронхит
Астма
Трахеит
© 2016 Все о лечении кашля и органов дыхания. Все материалы на сайте носят ознакомительных характер. Обязательно обратитесь к врачу.
Мокрота
Мокрота (sputum) — выделяемый при отхаркивании патологически измененный трахеобронхиальный секрет с примесью слюны и секрета слизистой оболочки носа и придаточных (околоносовых) пазух .
В норме трахеобронхиальный секрет состоит из слизи, вырабатываемой серозными и слизистыми железами, бокаловидными клетками слизистой оболочки трахеи и крупных бронхов, и клеточных элементов (преимущественно альвеолярных макрофагов и лимфоцитов). Так же, как слюна и носовая слизь, он обладает бактерицидными свойствами. Трахеобронхиальный секрет способствует выведению ингалированных частиц, продуктов метаболизма и клеточного детрита за счет механизма мукоцилиарного клиренса (очищения), обеспечиваемого деятельностью реснитчатого эпителия. Объем трахеобронхиального секрета в норме колеблется от 10 до 100 мл в сутки; все это количество здоровый человек обычно проглатывает.
Появление мокроты связано с увеличением количества и изменением состава трахеобронхиального секрета (например, при инфекционном или аллергическом воспалении слизистой оболочки бронхов, действии раздражающих факторов вдыхаемого воздуха), а также с нарушением механизмов его удаления. При воспалительных заболеваниях бронхов меняются реологические свойства трахеобронхиального секрета, что в сочетании с увеличением количества продуцируемой слизи и ослаблением функции реснитчатого эпителия ведет к застою и инфицированию слизи в бронхах.
Характер, состав и свойства мокроты. Количество мокроты при различных патологических процессах колеблется от нескольких миллилитров до 1—1 1 /2л в сутки.
Источник: https://mediartr.ru/post/11078-eozinofilyi_v_mokrote_pri_astme
Эозинофилы повышены в крови у взрослого
Эозинофилы – это популяция белых клеток крови лейкоцитов, отвечающая за иммунный ответ при появлении в организме аллергена. Если эозинофилы повышены больше, чем допускается нормой, то у взрослых это говорит о гиперактивности иммунной системы, что проявляется аллергией, аутоиммунными нарушениями, опухолевыми заболеваниями.
Эозинофилы (EO) относятся к эффекторным клеткам иммунной системы. Это значит, что наряду с плазматическими клетками, Т-лимфоцитами, эозинофилы непосредственно участвуют в иммунных реакциях. Повышение показателей эозинофилов может составлять 8 — 9%, что незначительно превышает норму, но может подниматься до% при опухолевых и аутоиммунных патологиях.
Механизм повышения эозинофилов
Возрастные изменения, постепенно накапливающиеся в иммунной системе, проявляются повышением количества циркулирующих в крови иммунных комплексов (ИК), представляющих собой конгломераты молекул иммуноглобулинов.
При увеличении количества ИК повышается потребность в их ликвидации. А уничтожение этих образований – одна из основных функций эозинофилов.
В результате показатели EO повышаются, чтобы нейтрализовать вредное действие иммунных комплексов, которые откладываются на сосудистых стенках, вызывая васкулиты.
Эозинофилы скапливаются в местах оседания ИК, уничтожают комплексы, но выделяют при этом токсичные для собственных тканей вещества — основной белок, катионный протеин эозинофилов.
Повышение эозинофилов у взрослых
Если для детей причинами повышения эозинофильных лейкоцитов служат преимущественно гельминтозы, аллергия, то у взрослых эозинофилы повышены чаще всего при аутоиммунных патологиях.
О повышении уровня эозинофильных гранулоцитов у взрослых, кроме аутоиммунных нарушений, говорит:
Существует и доброкачественная наследственная предрасположенность к повышенным эозинофилам. При семейной большой эозинофилии повышение этой популяции отмечается у нескольких членов семьи и не отягощает здоровья на протяжении всей жизни.
Повышение EO при доброкачественной эозинофилии незначительное и не превышает 8% — 9 %.
Повышение эозинофилов у взрослых может быть вызвано профессиональной деятельностью. У лиц, работающих с серосодержащими веществами, работников резиновой промышленности, а также у взрослых, длительно употребляющих наркотические вещества, повышен уровень эозинофилов.
Подробнее узнать, почему у взрослых в анализе крови повышены EO, можно в статье «Эозинофилы».
Гиперэозинофилия у взрослых
При уровне эозинофилов более 15 – 20% говорят о гиперэозинофилии. Такое состояние характеризуется скоплением эозинофилов в тканях, а это вызывает воспаление, что провоцирует развитие эозинофильных заболеваний.
Повышены эозинофильные гранулоциты у взрослых при синдроме Черджа-Стросса, эозинофильном гастроэнтерите, эндокардите. Самое тяжелое состояние возникает при идиопатическом (неизвестного происхождения) гиперэозинофильном синдроме, когда одновременно поражаются сердце и легкие.
Повышены эозинофилы при заболеваниях:
- аллергического происхождения – эозинофильной пневмонии простой, острой или хронической, астмы, паразитоза легких, бронхолегочного аспергиллеза;
- неаллергической природы – СПИДе, цитомегаловирусной инфекции, лимфогранулематозе, лимфомах.
Признаком гиперэозинофилии в анализе крови служит высокий показатель СОЭ, повышение уровня IgE.
Эозинофильная пневмония
Простая эозинофильная пневмония или синдром Леффлера вызывается:
- проникновением в легочную ткань личинок паразитов Ascaris, Ancylostoma, Necator;
- заселение легких взрослыми паразитами.
Болезнь сопровождается высокими эозинофилами в крови и в легких, повышением IgE, кашлем, одышкой. Лечат синдром Леффлера противоглистными средствами, но он может разрешиться и самостоятельно.
Острая эозинофильная пневмония (ОЭП) вызывается другими причинами, протекает с симптомами дыхательной недостаточности, сопровождается мышечной болью, высокой температурой. Болеют ОЭП взрослые молодого возраста, до 40 лет, причем у мужчин это заболевание встречается в 21 раз чаще, чем у женщин.
О признаках ОЭП говорит кашель, а также то, что повышены СОЭ, эозинофилы, выше, чем норма у взрослых, и это указывает на дыхательную недостаточность, при которой надо делать ИВ легких. При ОЭП назначают глюкокортикостероиды, прогноз болезни благоприятный.
Хронической эозинофильной пневмонией заболевают обычно женщины в возрасте около 50 лет. Проявляется пневмония повышенными эозинофилами, одышкой, лихорадкой, понижением веса, кашлем.
Провоцируют патологию лекарства:
- нитрофураны — применяются при лечении циститов, кишечных инфекций;
- сульфаниламиды — Бисептол;
- пенициллины;
- L-триптофан – вызывает синдром эозинофилии-миалгии.
Эозинофильный гастроэнтерит
Выявляется эозинофильный гастроэнтерит чаще всего у взрослых в возрасте 30 – 50 лет, но заболевают данной патологией и в детском возрасте. Эозинофилы скапливаются в слизистых оболочках желудочно-кишечного тракта, преимущественно в желудке и тонком кишечнике.
Причиной, из-за которой повышены эозинофилы в крови и в слизистой пищеварительного тракта, служит пищевая аллергия или присутствие паразитических червей. Инфильтрация желудка эозинофилами вызывает воспаление слизистой оболочки, проявляющееся:
Повышение эозинофилов в в крови может составлять 8% — 9 %, но при этом в тканях скапливаются значительные количества эозинофильных гранулоцитов.
Аутоиммунные заболевания
Аутоиммунные нарушения у взрослых могут быть:
- локализованными – поражен один орган, как при рассеянном склерозе, диабете 1 типа, болезни Крона, язвенном колите, В-12-дефицитной анемии;
- системными – процесс распространяется на несколько органов при ревматоидном артрите, системном васкулите, склеродермии, ревматизме, системной красной волчанке.
Значительная эозинофилия отмечается при узелковом периартериите. При этом аутоиммунном заболевании эозинофилы в крови у взрослого повышены до 30 – 80%. Патология обнаруживается у взрослых в возрасте 30 – 60 лет, заключается в поражении артерий среднего диаметра.
Механизм формирования узелкового полиартериита не выяснен в полной мере. Считается, что он запускается в результате гипераллергической реакции организма и формирования ИК из иммуноглобулинов.
Воспаление кровеносных сосудов может локализоваться в таких органах, как:
- почки – проявляется повышенным артериальным давлением, появлением белка в моче;
- сердце – развивается стенокардия, возможен инфаркт миокарда, в том числе немой, т. е. бессимптомный;
- легких – проявляется кашлем, кровохарканьем, тяжелой бронхиальной астмой с удушьем;
- мышц и суставов – сопровождается болью, атрофией мышц;
- заболеваниями сосудов глаз – приводит к снижению остроты зрения, слепоте;
- нервной системы – больного беспокоят жгучие боли, нарушение чувствительности кожи, возможен инсульт.
При аутоиммунном гранулематозе Вегенера поражаются стенки кровеносных сосудов ЛОР-органов (до 90% случаев), глаз, легких, почек. Болезнь диагностируется чаще у взрослых после 40 лет, одинаково часто у женщин и у мужчин.
На первой стадии болезни отмечаются гнойные синуситы, ларингит, назофарингит, евстахиит, отит с некротическими изменениями тканей. Заболевание характеризуется упорным насморком с гноем и кровью, появлением изъязвлений в полости рта, носа, на стенках трахеи.
Опухоли
Подъем эозинофилов отмечается при заболеваниях опухолевого происхождения. Повышены EO в анализе при лимфогранулематозе – болезни Ходжкина. Заболевание проявляется злокачественной опухолью лимфоидной ткани, встречается и у взрослых, и в детском возрасте. У взрослых чаще встречается в возрасте 20 – 30 лет или после 55 лет.
Количество эозинофильных гранулоцитов при лимфогранулематозе нарастает по мере прогрессирования болезни. Если в начале у взрослого обнаруживается 8 % – 9 % эозинофилов, то в развернутой стадии болезни содержание этих клеток достигает 50 – 80%.
Одновременно с повышением у взрослых эозинофилов в крови повышены нейтрофилы и моноциты, но снижены лимфоциты. СОЭ при лимфограмулематозе возрастает до 80 мм/час.
Доброкачественная опухоль лимфоидной ткани саркоидоз сопровождается образованием уплотнений или гранулем. При саркоидозе поражаются легкие (90% всех случаев), лимфоузлы, селезенка, иногда кожа, глаза.
Заболевают саркоидозом в основном взрослые в 30 – 40 лет. Болезнь провоцируется повышенной активностью лимфоцитов, симптомы проявляются:
- беспричинной потерей веса;
- повышением температуры;
- быстрой утомляемостью;
- одышкой;
- мышечной слабостью;
- повышением нейтрофилов, моноцитов и ускорением СОЭ.
Повышенные эозинофилы не рассматривается, как основной диагностический признак. Его рассматривают одновременно с другими показателями активности иммунной системы и состояния крови. Обязательно учитывают содержание нейтрофилов, базофилов, эритроцитов, гемоглобина в крови, оценивают состояние иммунной системы.
Самое интересное еще впереди
© Флебос — сайт о здоровье вен
Информационно-консультационный центр по варикозному расширению вен.
Копирование материалов допускается только при наличии активной ссылки на адрес статьи.
Источник: https://flebos.ru/krov/lejkocity/eozinofily-povysheny-u-vzroslogo/
Из-за чего в крови повышены эозинофилы?
Эозинофилы являются разновидностью лейкоцитов, белых кровяных клеток. Свое название они получили в связи с тем, что при цитологическом исследовании окрашиваются только одним красителем – эозином, в отличие от других кровяных клеток. Зарождаются они из стволовой клетки в костном мозге. Через 3 дня покидают костный мозг и переходят в кровь, где находятся 6-12 часов. Потом эозинофилы переходят в желудочно-кишечный тракт, легкие, кожу. Продолжительность жизни этих клеток в организме человекадней. Их предназначение – поглотить чужеродный белок. При этом в организме развивается немедленная реакция на посторонние частицы. Это проявляется в повышенной чувствительности к тому или иному возбудителю. При таких состояниях в крови повышены эозинофилы.
Норма содержания в организме
Чтобы понять уровень содержания этих клеток в крови, проводят клинический анализ крови. Эозинофилы считают в процентном соотношении к общему объему лейкоцитов. Так, у взрослых людей норма их содержания составляет 0,5-5%, у детей – 0,5-7%. В особых случаях исследованию на уровень эозинофилов подвергают мокроту и выделения из носа, которые могут содержать какое-то минимальное количество этих клеток. Но если в мокроте резко повышены эозинофилы, это свидетельствует о серьезных заболеваниях – бронхиальной астме, аллергии. Исследование мазка из носа бывает очень нужно, чтобы отличить аллергический насморк от инфекционного. Аллергия является основной причиной повышения уровня эозинофилов. В большинстве случаев она проявляется в кожных воспалениях или поражает органы дыхания. Это кажется всем очевидным, но есть еще целый ряд заболеваний, проявляющихся в эозинофилии – состоянии, при котором в крови повышены эозинофилы.
Причины превышения их нормы
Порой их количество в крови составляет 80-90% от всех лейкоцитов. Под воздействием паразитов в организме всегда повышены эозинофилы. В результате их активного воздействия на паразитарную инвазию могут появиться такие симптомы, как повышение температуры, хрипы в легких и кашель, кожная сыпь. Лейкемия, а также раковые опухоли повышают эозинофилы. Норма содержания этих клеток существенно превышается. Узелковый периартериит является очень редким заболеванием, которое заключается в воспалении и отмирании средних артерий мышечного типа. В анализе крови при таком недуге повышены эозинофилы до 50%. Идиопатический гиперэозинофильный синдром был открыт только в 1968 году. Проявляется чаще у мужчин старше 30 лет, выражается в кожном зуде. Характерной чертой этого заболевания является то, что эозинофилия длится многие месяцы. Любое серьезное инфекционное заболевание – скарлатина, туберкулез и пр. — способствует повышению эозинофилов. Но бывают ситуации, при которых содержание эозинофилов становится ниже нормы.
Причины снижения уровня эозинофилов
Подобное состояние называется эозинопенией. При его развитии может наблюдаться как резкое снижение содержания эозинофилов, так и их отсутствие в крови больного. Причиной такого снижения служат хирургические операции, сложные травмы, гнойные инфекции, поражения костного мозга, анемия и пр.
Источник: https://www.syl.ru/article/109196/iz-za-chego-v-krovi-povyishenyi-eozinofilyi
Эозинофилы – какова их роль в организме?
Откуда взялось такое название?
Кинетика
Морфология
Функции
- Оказывают токсическое воздействие на гельминтов (глисты);
- Провоцируют развитие реакции повышенной чувствительности немедленного типа;
- Поглощают чужеродные частицы и клетки;
- Связывают медиаторы (биологически активные вещества) аллергии и воспаления.
Норма содержания клеток в крови
Повышение уровня в мазке из носа
Повышение уровня в мокроте
Увеличение уровня в крови
1. Аллергические заболевания;
2. Узелковый периартериит;
4. Идиопатический гиперэозинофильный синдром;
5. Паразитарные инвазии;
7. Прием лекарственных препаратов;
8. Воздействие на организм токсинов;
9. Инфекционные патологии.
Повышение уровня у детей
2. Первичной формы;
3. Наследственной или семейной формы.
Понижение уровня в крови
- Начальные фазы воспалительного процесса;
- Инфекционные заболевания;
- Хирургические вмешательства и травмы;
- Тяжелые гнойные инфекции;
- Поражения костного мозга со снижением его функций;
- Интоксикация разнообразными химическими соединениями либо тяжелыми металлами;
- Шоковые и стрессовые состояния;
- В-12-дефицитная анемия (малокровие, обусловленное нехваткой витаминаВ12).
Как при понижении, так и при повышении уровня данных клеток без консультации специалиста никак не обойтись.
Читать еще:
Оставить отзыв
Вы можете добавить свои комментарии и отзывы к данной статье при условии соблюдения Правил обсуждения.
Источник: https://www.tiensmed.ru/news/eozinofily1.html
Повышены эозинофилы: почему количество лейкоцитарных клеток превышает норму?
В костном мозге образуются различные виды кровяных телец. Эозинофилы относятся к лейкоцитам, а конкретно к неделящимся гранулоцитам. Процесс их формирования длится до 4-х дней. После этого эозинофилы переносятся в кровеносное русло, где они находятся еще несколько часов. Затем в течение двух недель кровяные тельца могут сохраняться в различных тканях организма – ЖКТ, легких, кожных покровах и др. Если у человека повышены эозинофилы в крови, то необходимо определить причину нарушений.
Все виды лейкоцитов отвечают за защиту организма от чужеродных белковых частиц. После поглощения гранулоциты растворяют белки с помощью специальных ферментов. Увеличение количества эозинофилов может означать их усиленную выработку в костном мозге вследствие выраженной атаки чужеродными организмами.
Для того чтобы определить количество защитных кровяных телец, необходимо сдать анализы. В лаборатории проводят диагностику с лейкоцитарной формулой крови. В норме уровень эозинофилов должен составлять 0-5%. Если в организм проникают чужеродные белковые частицы или происходит сильный выброс гистамина, тогда количество телец резко возрастает.
Эозинофилы повышены у ребенка: причины
У грудничков уровень гранулоцитов может быть достаточно высоким – до 8%. Но постепенно он снижается и нормой считается показатель, когда анализы выдают результат 1-5%.
Эозинофилы в организме ребенка выполняют несколько функций:
Именно поэтому эозинофилы повышены у ребенка при глистной инвазии, когда идет выброс токсических веществ от жизнедеятельности глистов и в результате выброса гистамина при аллергической реакции.
Есть и другие причины увеличения количества защитных кровяных телец:
- Сифилитическая инфекция, передающаяся от матери;
- Дерматоз;
- Бронхиальная астма;
- Болезни кроветворения;
- Ревматизм;
- Туберкулез;
- Нарушения функциональности щитовидной железы;
- Воспалительные процессы, вызванные ожогами или отморожением;
- Лечение антибактериальными средствами;
- Прием гормональных или сульфаниламидных препаратов.
Если у ребенка эозинофилы в крови повышены, то в первую очередь необходимо провести аллергопробы, чтобы исключить пищевую или лекарственную аллергию, которая чаще всего вызывает увеличение количества защитных клеток. При проникновении в организм аллергенов, эозинофилы быстро атакуют их. Реактивность иммунной системы позволяет мгновенно отвечать на действие раздражителя и уничтожать его. Важно помнить, что эозинофилы повышаются только при попадании в организм чужеродных агентов разного происхождения.
Самая распространенная причина увеличенного количества гранулоцитов в крови – это паразиты. Нередко при повышении эозинофилов на 20% и выше врачи выявляют в организме ребенка таких глистов, как аскариды, трихинеллы или лямблии. Если же показатель подскакивает до уровня 50%, тогда подозревают описторхоз – заражение плоскими червями. При проникновении в организм тропических паразитов эозинофилы повышаются до 90% (например, филяриоз, которым можно заразиться от собак или обезьян).
Но не только глистные инвазии способны влиять на показатели лейкоцитарной формулы. Также при попадании стафилококка или нехватки магния уровень гранулоцитов отходит от нормы. Чтобы исправить проблему и восстановить баланс равновесия клеток в крови, следует выяснить точную причину нарушений и устранить ее.
Эозинофилы повышены у взрослого: почему?
Эозинофилия в зрелом возрасте наблюдается не так часто, как у детей. Эозинофилы повышаются и накапливаются в клетках организма. Например, когда у взрослого длительное время сохраняется ринит аллергической природы, то защитные клетки будут находиться в выделяемом из носовой полости секрете. А при заболеваниях, поражающих нижние отделы дыхательных путей (бронхиальная астма или бронхит), их количество будет повышенным в мокроте, легочной жидкости.
Когда можно говорить, что эозинофилы в крови повышены у взрослого человека? Нормальный показатель – это когда их количество сохраняется в пределах 1-5%. Если же этот процент повышается, тогда следует говорить об эозинофилии. Постоянное повышение эозинофилов выявляется при глистной инвазии, длительной аллергии, в некоторых случаях при лейкозе.
Причин развития эозинофилии может быть много. Вот самые распространенные факторы:
- Паразиты (аскариды, шистосомаз, малярия);
- Кожные болезни (дерматозы, экземы, лишаи);
- Аллергия (астма, сенная лихорадка, атопический дерматит);
- Заболевания кроветворной системы (иммунодефицит, лейкоз);
- Воспаление легких;
- Аутоиммунные нарушения;
- Кишечные проблемы (язвы ЖКТ, гастриты, инфекции);
- Ревматизм;
- Злокачественные опухоли;
- Иммунодефицит;
- Нехватка магния;
- Врожденные пороки сердца;
- Различные инфекционные заболевания (туберкулез, скарлатина, цирроз);
- Прием медикаментов, угнетающих иммунную систему или нарушающих функциональность других органов.
Причин повышения эозинофилов есть очень много. Поэтому важно выяснить корень проблемы, прежде чем назначать лечение.
Как проявляется эозинофилия?
Точно диагностировать увеличение количества эозинофилов можно только по анализам крови. Но при различных заболеваниях, провоцирующих повышение защитных гранулоцитов, у пациентов появляются характерные симптомы, помогающие сориентироваться, где нужно искать причину недомоганий.
Реактивные болезни;
К ним относят разные острые воспалительные процессы, например, ревматизм или артрит. Во время течения заболевания у пациента может развиться анемия, появляются симптомы выраженной интоксикации. Обычно больные теряют вес не по причине недоедания. У них увеличивается печень, повышается температура тела, иногда случается фиброз легких. При выраженных воспалениях поражаются сосуды, развиваются сердечные заболевания. У людей появляется сильная болезненность в суставах.
В таких ситуациях в первую очередь воспаляются лимфатические узлы, увеличивается печень. От интоксикации у больных теряется аппетит, беспокоит постоянная тошнота и головные боли. Иногда повышается температура, мучают болевые ощущения в мышечных тканях.
При миграции личинок глистов возникают новые симптомы: кашель, похожий на бронхиальную астму, одышка, боли в грудной клетке. Еще одним признаком, характерным для глистной инвазии, становится поражение кожных покровов: отечность, сыпь. Из-за интоксикации повышается нагрузка на сердце, поэтому развивается тахикардия.
Аллергическая реакция;
В основном у больных появляется сыпь на коже и отекают веки. Но кроме этих признаков отмечаются характерные симптомы аллергии, в зависимости от разновидности поражения организма.
Болезни ЖКТ;
Если у пациента развивается язва желудка или нарушается баланс микрофлоры в кишечнике, то токсические вещества не удаляются из организма естественным путем. Именно поэтому токсины и шлаки скапливаются, в результате чего у человека появляется тошнота, боли в животе и даже рвота. При выраженном течении заболевания могут возникать судороги, беспокоит диарея. Вследствие длительного воспалительного процесса увеличивается печень и появляется желтуха.
Лимфогранулематоз;
Кроме повышения количества эозинофилов состояние здоровья человека ухудшается. Появляется общая слабость, постоянная усталость, боли в суставах. Беспокоит зуд. Постепенно интоксикация вызывает увеличение селезенки, дальше начинается кашель.
Легочная эозинофилия;
При повышенном количестве эозинофилов в легких у пациентов появляется кашель, который обычно беспокоит по ночам. Больной теряет аппетит, у него снижается вес. Данное состояние проявляется при астме, аллергиях, наличии глистов.
Эозинофилия при беременности;
Очень опасное заболевание, которое может привести к преждевременным родам. Обычно эозинофилия возникает на фоне глистной инвазии у женщины. Сначала пациента испытывает постоянную тошноту, боли в животе, падение давления. Плохое самочувствие сопровождается повышением белка в мочи. В результате этого развивается цистит, потом пиелонефрит.
Диагностика и лечение эозинофилии: как бороться с проблемой?
В первую очередь при подозрении на повышенное количество эозинофилов необходимо сдать кровь на общий анализ. При этом у пациента может отмечаться снижение уровня эритроцитов, падение гемоглобина. После этого делают анализ крови на биохимию для выявления патологий в различных органах. Смотрят на печеночные ферменты, оценивают количество белков. Дополнительно обследуют кал на наличие глистов. Также делают рентгенограмму легких.
После того как врач поставит точный диагноз и выявит основную причину повышения эозинофилов, он подберет курс терапии. Лечение проводится в зависимости от заболевания, вызвавшего реакцию организма. В основном назначают лекарственные препараты. Но в некоторых случаях, наоборот, отменяют медикаменты, которые спровоцировали повышение количества эозинофилов.
Поскольку чаще всего эозинофилия возникает из-за глистной инвазии, аллергии или инфекционных возбудителей, то лечение направляют на устранение провокаторов. Количество лейкоцитарных клеток повышается при сезонных ринитах, бронхиальной астме, пищевых аллергиях. Реже это случает при появлении дерматологических проблем – лишая, экземы, дерматоза. Иногда эозинофилы повышаются при заражении крови.
Очень важно вовремя диагностировать основное заболевание, чтобы не допустить развития осложнений.
Источник: https://diagnos-med.ru/povysheny-eozinofily-pochemu-kolichestvo-lejkotsitarnyh-kletok-prevyshaet-normu/
Эозинофильная пневмония
Эозинофильная пневмония – аллерго-воспалительное поражение легочной ткани, сопровождающееся образованием неустойчивых мигрирующих инфильтратов эозинофильной природы и развитием гиперэозинофилии. Заболевание обычно протекает с недомоганием, субфебрилитетом, небольшим сухим кашлем, иногда со скудной мокротой; при острой форме — с болью в груди, миалгией, развитием острой дыхательной недостаточности. Установить эозинофильную пневмонию позволяют данные рентгенографии и КТ легких, общего анализа крови, бронхоальвеолярного лаважа, аллергопроб, серодиагностики. Основу лечения составляют специфическая гипосенсибилизация и гормональная терапия.
Эозинофильная пневмония
Эозинофильная пневмония (эозинофильный «летучий» инфильтрат легкого) — респираторное заболевание, связанное с патологическим накоплением эозинофилов в альвеолах и повышением их уровня в крови и мокроте. Эозинофильная пневмония чаще диагностируется у населения и туристов в странах с тропическим климатом (Индонезии, Индии, Малайзии, тропической Африке, Ю. Америке). Эозинофильная пневмония протекает по типу долевой пневмонии или бронхопневмонии, затрагивает обычно верхние отделы легких. Отмечается очаговое или диффузное воспаление альвеол, интерстициальной ткани, сосудов, бронхиол с их обильной инфильтрацией эозинофилами. Типичен преходящий характер инфильтратов с полным регрессом без вторичных рубцовых и склеротических изменений тканей.
Выделяют 3 формы легочной эозинофилии — простую (пневмония Лёффлера), острую и хроническую (синдром Лера-Киндберга). На хронизацию процесса указывают длительное (>4 недель) сохранение и рецидивирование эозинофильных инфильтратов. Эозинофильной пневмонией одинаково часто болеют лица обоего пола, преимущественно влетнем возрасте; хроническая форма чаще развивается у женщин, страдающих бронхиальной астмой.
Причины эозинофильной пневмонии
Эозинофильное поражение легочной ткани инициируют патогены инфекционно-аллергической и аллергической природы, вызывающие сенсибилизацию организма пациента. В качестве них могут выступать паразитарная (глистная) инвазия, грибковая инфекция, ингаляционные и лекарственные аллергены, профвредности.
В 1932 г Лёффлер впервые определил роль гельминтов в этиологии эозинофильной пневмонии, возникающей при транзиторном повреждении легочной ткани в процессе миграции личинок паразитов через легкие. К появлению пневмонии Лёффлера может привести практически любой гельминтоз — аскаридоз, стронгилоидоз, шистосомоз, анкилостоматоз, парагонимоз, токсокароз, трихинеллез и др. Довольно часто при легочной эозинофилии выявляются нематоды Toxocara cati и T. canis, аскариды собак и кошек. Личинки и яйца глистов могут попадать в ткань легких с током крови, взрослые паразиты (Paragonimus westermani) — через кишечную стенку, диафрагму и плевру, вызывая эозинофильное воспаление с образованием инфильтратов.
Эозинофильная пневмония может быть результатом аллергической реакции на прием медикаментов (пенициллина, ацетилсалициловой кислоты, сульфаниламидов, нитрофуранов, изониазида, гормональных и рентгенконтрастных препаратов, соединений золота), на контакт с химическими агентами на производстве (солями никеля). Атопическая сенсибилизация дыхательного тракта к спорам грибов (особенно, рода Aspergillus), цветочной пыльце (ландыша, лилии, липы) также способствует развитию эозинофильных легочных инфильтратов. Эозинофильная пневмония может быть проявлением сывороточной болезни, иметь связь с аллергией на туберкулин.
Развитие эозинофильной пневмонии опосредовано реакциями гиперчувствительности немедленного типа. Помимо гиперэозинофилии в крови пациентов часто выявляется повышенный уровень IgE (гипериммуноглобулинемия). За образование аллерго-воспалительных очагов в легочной ткани ответственны тучные клетки, активированные иммунными (IgE) и неиммунными (гистамином, системой комплемента) механизмами и продуцирующие медиаторы аллергии (главным образом, эозинофильный хемотаксический фактор анафилаксии). В ряде случаев эозинофильная пневмония развивается за счет выработки преципитирующих антител к антигенам (реакции по типу феномена Артюса).
Симптомы эозинофильной пневмонии
Клиническая картина эозинофильной пневмонии бывает весьма вариабельной. Аллергическое воспаление легких может иметь бессимптомное течение с отсутствием или очень скудной выраженностью жалоб и определяться только рентгенологическим и клинико-лабораторным методом. Часто пневмония Лёффлера протекает с минимальными проявлениями, манифестируя симптомами катарального ринофарингита. Больные ощущают легкое недомогание, слабость, повышение температуры до субфебрильной, небольшой кашель, чаще сухой, иногда с незначительной вязкой или кровянистой мокротой, болезненность в области трахеи. При массивном гематогенном распространении яиц и личинок глистов в организме присоединяется сыпь на коже, зуд, одышка с астматическим компонентом. Эозинофильная инфильтрация других органов сопровождается легкими, быстро исчезающими признаками их поражения – гепатомегалией, симптомами гастрита, панкреатита, энцефалита, моно- и полиневропатией.
Острая эозинофильная пневмония протекает тяжело, с интоксикацией, фебрилитетом, болью в груди, миалгией, быстрым (в течение 1-5 суток) развитием острой дыхательной недостаточности, респираторного дистресc-синдрома. Для хронической формы типично подострое течение с потливостью, потерей массы тела, нарастанием одышки, развитием плеврального выпота.
Эозинофильная пневмония обычно длится от нескольких дней до 2-4 недель. Выздоровление может наступать спонтанно. При хронической форме продолжительное существование инфильтратов и рецидивы способствуют постепенному прогрессированию заболевания, развитию легочного фиброза и дыхательной недостаточности.
Диагностика эозинофильной пневмонии
Диагностика эозинофильной пневмонии включает проведение рентгенографии и КТ легких, общего анализа крови, анализа кала на яйца глист, бронхоальвеолярного лаважа, аллергопроб, серологических (РП, РСК, ИФА) и клеточных тестов (реакции дегрануляции базофилов и тучных клеток). Пациенты с эозинофильной пневмонией, как правило, имеют предшествующий аллергологический анамнез. Аускультация определяет небольшое количество влажных мелкопузырчатых хрипов или крепитацию. При обширных инфильтратах заметно укорочение легочного звука при перкуссии.
При рентгенографии легких больных пневмонией Лёффлера видны субплеврально расположенные одиночные (реже множественные, двусторонние) нечеткие затемнения средней интенсивности неправильной формы размером до 3-4 см. В окружении инфильтрата легочный рисунок усилен, тень корня легкого слегка расширена. Характерна быстрая динамика инфильтратов с миграцией по легочным полям и исчезновением не позднее 1-2 недель после обнаружения (чаще через 1-3 дня) без остаточной рубцовой деформации. При длительно поддерживающемся инфильтративном воспалении в ткани легких могут образоваться фиброзные очаги и кистозные полости.
В периферической крови на начальной стадии заболевания регистрируется лейкоцитоз, гиперэозинофилия (10-25%), при хронизации процесса уровень эозинофилов близок к норме. Часто выявляется высокое содержание в крови IgE (до 1000 МЕ/мл). В анализе лаважной жидкости также появляются эозинофилы (при острой форме – до 40% и более) и кристаллы Шарко-Лейдена. Анализ кала, проводимый с учетом цикла развития паразитов, при некоторых гельминтозах позволяет обнаружить яйца глист. По данным биопсии в альвеолах и интерстиции определяются эозинофилы, лимфоциты и макрофаги, гранулемы, поражение мелких сосудов.
Этиологическая диагностика эозинофильной пневмонии включает провокационные назальные и ингаляционные тесты, кожные пробы с аллергенами пыльцы, гельминтов, спор грибов, серологические анализы. «Никелевая» эозинофильная пневмония обычно сочетается с аллергическим контактным дерматитом и подтверждается положительным компрессным (аппликационным) тестом с никелем.
Бронхиальную проходимость оценивают при проведении исследования ФВД, бронхомоторных тестов. Дифференцировать эозинофильную пневмонию необходимо с пневмониями бактериального и вирусного генеза, туберкулезом, синдромом Вайнгартена, альвеолитом, десквамативным интерстициальным фиброзом. При атопической отягощенности показана консультация аллерголога, при респираторном рините — отоларинголога.
Лечение эозинофильной пневмонии
Основным в лечении эозинофильной пневмонии является устранение действия этиологически значимого фактора: контакта с аллергенами (аэроаллергенами, лекарствами), проведение дегельминтизации. Назначаются антигистаминные препараты, противопаразитарные средства. Имеются случаи спонтанного выздоровления без фармакотерапии. В случае тяжелой глистной инвазии с обезвоживанием организма или невозможности полного изъятия аллергена из окружающей среды лечение проводится в стационаре, в отделении пульмонологии.
При острой форме эозинофильной пневмонии применяются глюкокортикоиды, на фоне которых происходит быстрая (в течение 48 часов) регрессия воспаления. Дозу ГК подбирают индивидуально и снижают постепенно во избежание обострения. В тяжелых случаях требуются ИВЛ, длительная гормональная терапия. При бронхообструкции показаны ингаляционные ГК, бета-адреномиметики. Для лучшего отхождения мокроты используются отхаркивающие средства, дыхательная гимнастика. Проводится лечение сопутствующей бронхиальной астмы.
Прогноз эозинофильной пневмонии в целом благоприятный, возможно самопроизвольное разрешение инфильтратов. Правильное лечение и наблюдение пульмонолога позволяет избежать хронизации процесса и рецидивов. Профилактика эозинофильной пневмонии сводится к мерам гигиены, предотвращающим заражение организма гельминтами, контролю за приемом медикаментов, ограничению контакта с аэроаллергенами, проведению специфической гипосенсибилизации. При необходимости рекомендуется смена места работы.
Эозинофильная пневмония — лечение в Москве
Cправочник болезней
Болезни органов дыхания
Последние новости
- © 2018 «Красота и медицина»
предназначена только для ознакомления
и не заменяет квалифицированную медицинскую помощь.
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/eosinophilic-pneumonia
О чем говорит повышенный уровень эозинофилов в крови. Симптомы и лечение
При длительном насморке или кашле в анализе крови обнаруживается, что эозинофилы повышены у взрослого человека. О чем это говорит? Скорей всего, насморк является аллергическим. Кроме этого, эозинофилия может свидетельствовать о других серьезных патологиях.
Что это такое эозинофилы?
Эозинофилы — это гранулоцитарные лейкоциты, образующиеся в клетках костного мозга. Эозинофилы поглощают иммунный комплекс во время возникновения аллергических реакций, перемешаются к очагу воспаления или к поврежденной ткани. В крови эозинофилы находятся около часа, затем переходят в ткани.
Что означают эозинофилы? Они называются так, потому что активно впитывают краситель эозин, который используются в лаборатории для диагностики. Свойства эозиновилов разнообразны. Например, они участвуют в формировании молочных желез после родов. Роль эозинофилов в организме:
- Поглощение чужеродных клеток.
- Формирование противопаразитарного иммунитета.
- Поглощение и связывание гистаминов и других медиаторов воспаления.
Повышенное производство спинным мозгом эозинофилов может привести к немедленным аллергическим реакциям (анафилаксии). Таким образом, эозинофилы выполняют антиаллергенную и проаллергенную функцию. Поэтому повышение эозинофилов наблюдается во время аллергии.
Количество эозинофилов в крови меняется в течение дня. Вечером их число повышается на 16%, ночью — на 30%. Кроме того, у женщин эстрогены способствуют повышению синтеза эозинофилов, а прогестерон — снижению. Поэтому в первой половине цикла наблюдается повышенное число эозинофилов, которое постепенно снижается после овуляции.
Eos в норме, если их количество находится в пределах 0,4х109/л у взрослого и 0,7х109/л у ребенка, что составляет 1-5% от общего количества белых кровяных телец.
Причины повышения эозинофилов
Повышенное содержание эозинофилов в крови может свидетельствовать о том, что организм находится в «состоянии борьбы» с аллергенами.
- Кожные заболевания: экзема, лишай, дерматит.
- Аллергическая реакция: астма, аллергический ринит, сенная лихорадка.
- Инфекционные заболевания: пневмония, туберкулез.
- Паразитарные инфекции: токсоплазмоз, хламидиоз, герпес.
- Заболевания органов ЖКТ: язва, цирроз печени.
- Аутоиммунные болезни: волчанка, ревматоидный артрит.
- Онкологические опухоли.
- Злокачественные заболевания крови: лейкоз, злокачественная анемия.
- Иммунодефицитное состояние.
- Заболевания щитовидки (гипотиреоз).
- Гипоксия.
- Дефицит магния в организме.
- Прием некоторых антибиотиков, аспирина, димедрола.
В медицине выделяют следующие степени повышения эозинофилов:
- Легкая — менее 10%.
- Средняя — повышение на 10-15%.
- Тяжелая — более 15%. Такое превышение свидетельствует о кислородном голодании тканей.
При сильном превышении показателей в организме формируются очаги воспаления, например, острый ринит, отек гортани.
Помимо крови, эозинофилы могут быть обнаружены в моче, мокроте, в жидкости, отделяемой из носоглотки. Такое явление характерно для астмы, бронхита, аллергического ринита.
Большое число эозинофилов — это не самостоятельная патология, это значит, что в организме проходит сильный воспалительный процесс, который необходимо ликвидировать. Особенно опасно повышение у детей. Это может свидетельствовать о таких серьезных патологиях, как:
- Гемолитическая болезнь.
- Злокачественное заболевание крови.
- Астма, аллергический ринит.
к содержанию ↑
Симптомы повышения эозинофилов
Симптомы при повышенных эозинофилах зависят от того, что явилось первопричиной патологического состояния:
Реактивные заболевания (артрит) дают следующую симптоматику:
- анемия;
- увеличенная селезенка;
- воспаление вен, артерий;
- повышение температуры;
- суставные боли;
- потеря веса.
При паразитарных состояниях у пациента наблюдаются:
- тошнота:
- головная боль;
- мышечные боли;
- одышка, кашель;
- увеличение лимфоузлов;
- общее ухудшение состояния.
Если повышение вызвано аллергическими реакциями, то у больного присутствуют признаки аллергии:
При заболеваниях ЖКТ, спровоцировавших повышение, симптомы следующие:
Легочная форма эозинофилии выражается в сухом кашле, усиливающемся ночью, снижении аппетита, потере веса.
Злокачественные болезни крови дают следующую симптоматику:
Диагностика
При возникновении одного или нескольких вышеперечисленных симптомов следует пройти обследование, чтобы определить причину эозинофилии. Для этого назначают следующие анализы:
- Общий анализ мочи и крови. Это помогает измерить уровень эозинофилов, но поставить окончательный диагноз по этим анализам нельзя.
- Биохимический анализ крови. Особого внимания требует количество печеночных ферментов и белков.
- Анализ кала на паразиты.
- Анализ крови на онкомаркеры. Если они увеличены, то это говорит о злокачественном процессе.
- УЗИ внутренних органов (печени, желчного пузыря, щитовидки, органов малаго таза у женщин). Это позволяет выявить патологические процессы, провоцирующие повышение эозинофилов.
- Рентген легких, бронхоскопию проводят для исключения или подтверждения пневмонии, туберкулеза, рака легких.
- С помощью УЗИ суставов, пункции диагностируют артрит.
Лечение повышенного уровня эозинофилов
Как понизить эозинофилы в крови? Поскольку эозинофилия сама по себе не является заболеванием, а лишь свидетельствует о наличии других патологий, то лечение будет зависеть от первопричины.
Медикаментозная терапия подбирается в соответствии с тяжестью основного заболевания, возраста пациента. Обычно после устранения причины показатели нормализуются. Иногда количество эозинофилов может быть увеличено вследствие приема некоторых препаратов. Тогда следует отказаться от этих средств и все придет в норму.
Лечение паразитарной эозинофилии предполагает прием следующих препаратов:
- Антигельминтные средства: Пирантел, Мебендазол.
- Лекарства, восстанавливающие деятельность ЖКТ: Линекс, Эссенциале.
- Витамины для укрепления иммунитета.
Если причина повышения в аллергии, то пациенту назначается курс антигистаминных препаратов.
Лечение злокачественных опухолей и заболеваний крови очень сложное и длительное, курс терапии подбирает врач строго индивидуально.
Эозинофилия — это признак того, что в организме не все в порядке. Чтобы заболевания не перешли в запущенную стадию, необходимо пройти полный курс обследования. Своевременная диагностика повышает шансы на выздоровление даже при самых неблагоприятных диагнозах.
Источник: https://gormonyinfo.com/analizy/eozinofily-v-krovi-povysheny-u-vzroslogo
Увеличение или уменьшение количества эозинофилов в анализах — Полисмед
Эозинофилы и их значение в анализах: уменьшение и увеличение количества эозинофилов в общем анализе крови, в анализе мокроты и в мазках Эозинофилы это один из видов лейкоцитов (клетки иммунной системы). Эозинофилы защищают организм человека от паразитов и участвуют в развитии аллергических реакций. Увеличение количества эозинофилов в крови или в мокроте наблюдается при таких болезнях как аллергия, астма, заражение глистами. Что такое эозинофилы? Эозинофилы, или эозинофильные гранулоциты, – это один из видов лейкоцитов, белых клеток крови, которые играют основную роль в борьбе с гельминтами (глистами), их яйцами и личинками, а также участвуют в аллергических реакциях. Продолжительность жизни эозинофилов составляет 10–12 дней. Покинув костный мозг, где они образуются и созревают как и другие виды клеток крови, эозинофилы несколько часов циркулируют в крови. Затем они покидают кровяное русло и уходят в ткани, главным образом в слизистые оболочки легких, желудочно-кишечного тракта и кожу, где остаются в течение 10–14 дней. При контакте эозинофила с личинками гельминтов или взрослыми особями, происходит его разрушение (дегрануляция) с выделением ферментов, разрушающих личинку или взрослого паразита. Поэтому повышение эозинофилов в крови (эозинофилия) часто свидетельствует о глистных инвазиях (заражение глистами), особенно у детей. Норма содержания эозинофилов в крови Определение количества эозинофилов в крови проводится при помощи общего (клинического) анализа крови. У здорового взрослого человека и у детей старше 13 лет количество эозинофилов в крови составляет от 0,5 до 5% от количества всех лейкоцитов или 0,02-0,3 х 109/л. Эозинофилы в крови у детей до 13 лет составляют от 0,5 до 7%. Также в некоторых случаях проводят определение эозинофилов в мокроте. Повышение количества эозинофилов в крови Повышение содержания эозинофилов в крови более 0,5 х109/л называется – эозинофилия. Повышение содержания эозинофилов в крови наиболее часто встречается Реже повышение содержания эозинофилов в крови наблюдается при тяжелых заболеваниях крови (хронический миелолейкоз, лимфогранулематоз), инфекционных заболеваниях (скарлатина, сифилис, туберкулез). Понижение количества эозинофилов в крови Снижение количества эозинофилов в крови и даже их отсутствие может наблюдаться при тяжело протекающих инфекционных заболеваниях, В12-дефицитной анемии, поражении костного мозга со снижением его функции (апластические процессы), на ранних стадиях острых повреждений, таких как шок, травмы, хирургические вмешательства. Увеличение содержания эозинофилов в мокроте В норме в мокроте эозинофилы практически отсутствуют или встречаются в очень небольших количествах. Увеличение количества эозинофилов в мокроте может наблюдаться при бронхиальной астме или при респираторной аллергии. Реже увеличение количества эозинофилов в мокроте может быть признаком глистов (например, аскаридоз). Увеличение количества эозинофилов в мазке из носа Так же как и в мокроте легких в слизи носа эозинофилы содержатся в очень небольших количествах. Увеличение содержания количества эозинофилов в мазке из носа чаще всего является признаком аллергического ринита. Определение эозинофилов в мазке из носа помогает отличить инфекционный или ринит (насморк) от аллергического.