Жидкость в кишечнике на узи
Жидкость в кишечнике на узи - Лечение гастрита
Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день...
Читать далее »
Кровотечение в желудке, симптомы которого можно распознать по определенным признакам, относится ко всем кровотечениям, которые возникают в пищеводе, желудке, тонкой, толстой и прямой кишке. Кровотечение (синоним геморрагия) — истечение крови из кровеносного сосуда. Кровотечение желудочное (в медицине его называют гастроррагия) — это внутреннее излияние в полость желудка из сосудов его стенки.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…

При кровотечении кровь поступает в полость желудка и кишечника. Количество потери крови может доходить до 3-4 литров! Конечно же, это опасно для жизни больного. Даже если больной чувствует себя в целом неплохо, но симптомы налицо, нужно срочно обращаться к врачу. Промедление опасно для жизни!
- Общие симптомы (ранние): ярко выраженная слабость и головокружение, темнеет в глазах, возникает одышка, шум в ушах, бледная кожа и холодный пот (временами), падает артериальное давление, появляется синдром слабости синусного узла (тахикардии), пульс учащается, можно потерять сознание.
- Частные симптомы зависят от причины и вида кровотечения: если излияние в пищеводе, то появляется рвота с кровью; если в желудке — тоже рвота, которая напоминает кофейную гущу, то есть кровь коричневого цвета (источником такого кровотечения является разрыв слизистой оболочки желудка).
- Если кровотечение сильное, то может быть кровавый стул. Это происходит из-за содержимого кишечника, которое быстро продвигается под нажимом крови (за одну минуту потеря крови может, доходит до 100 мл, обычно такое происходит в желудке из-за язвы или двенадцатиперстной кишки). Если в течение 4-6 часов кровотечение не остановить, то стул становится черного цвета. Черный кал может являться единственным симптомом скрытого кровотечения. Черный дегтеобразный стул является симптомом хронического кровотечения в желудке. В этом случае нужно сразу обращаться к врачу-хирургу
- Если кровотечение произошло в желудке или в тонкой кишке, то кровь равномерно перемешана с калом. Если же в прямой кишке, то кровь находится отдельными сгустками на фоне кала.
Скрытое кровотечение проявляет себя только примесями в рвоте черных хлопьев, а в остальных случаях отмечается лишь усиливающаяся анемия. Для диагностики скрытого излияния необходимо провести исследование желудочного сока и кала в лаборатории. Скрытые симптомы себя не проявляют, это характерно для хронических желудочных кровотечений — при таком диагнозе наблюдается лишь бледность больного. Незначительные кровотечения обнаруживаются с трудом, чаще всего лишь при специальном обследовании.
Чем больше больной теряет кровь, тем тяжелее его состояние. Если состояние дошло до критической точки, то начинается кровавая рвота, в которой содержатся сгустки крови коричневого цвета. Рвота с кровью и кал черного цвета — наиболее достоверные признаки желудочного кровотечения. Первые 2 дня, а иногда и один, стул имеет алый цвет, что свидетельствует о том, что кровь еще свежая. После наблюдается дегтеобразный стул. Если у вас есть симптомы кровотечения, нужно обращаться за врачебной помощью.
У больного появляется страх и беспокойство. Кожа бледнеет, становится влажной, холодной. Пульс учащен. Артериальное давление в некоторых случаях понижается. Учащается дыхание.
При большом количестве потери крови пациент испытывает жажду, во рту появляется сухость. Гемоглобин, ЦВД (центральное венозное давление), ОЦК (объем циркулирующей крови) позволят более точно установить тяжесть кровопотери и назначить правильное и эффективное лечение.
Если кровь исследуют в первые часы после начала тяжелого кровотечения, то показатель гемоглобина может оставаться на нормальном проценте.
Причины желудочного кровотечения
Быстрый темп современной жизни, стрессы, неправильное питание, бесконтрольный прием нестероидных обезболивающих и противовоспалительных средств, язвенные болезни желудка и просто рвота из-за алкогольного отравления могут быть причинами кровотечения желудка. Фактором возникновения внутреннего кровотечения у молодых обычно является язва двенадцатиперстной кишки, а у пациентов старше сорока лет — язва желудка.
Причины кровотечения желудка можно условно разделить на следующие категории:
- Кровотечение из язвы (то есть из-за язвенных болезней, которые образуются на слизистой оболочке желудка или двенадцатиперстной кишки).
- Причиной кровотечения может быть поверхностное изменение слизистой оболочки желудка (эрозия).
- Стрессовые язвы, возникающие при тяжелых травмах, операциях, ожогах. Сегодня каждый второй житель планеты подвергается стрессовому состоянию, что очень плохо отражается на здоровье. Когда человек находится в стрессовом состоянии (экстрим, переживания, нервы и все т.п.), он не замечает, что происходит с его организмом, а в это время начинают вырабатываться гормоны, которые усиливают выделение желудочного сока, из-за чего происходит нарушение кровообращения в органе. Вследствие чего появляются поверхностные язвы. Стрессовая язва опасна тем, что она себя не проявляет, и поэтому кровотечение может открыться незаметно для больного, но с серьезными последствиями.
- Язвы лекарственные, которые связаны с длительным приемом, особенно противовоспалительных и обезболивающих средств.
- При многократной рвоте тоже может открыться кровотечение, например, при алкогольном отравлении (синдром Маллори-Вейсса).
- Воспаление кишечника.
- Воспаление и рост геморроя прямой кишки.
- Трещины в заднем проходе.
- Опухоли в желудке.
- Если нарушена свертываемость (как наследственное, так и возникшее).
- Тупые травмы живота.
- Инфекционные заболевания (например, дизентерия)
Чем скорее вы обратитесь к специалисту, тем больше шансов избежать тяжелых последствий болезни.
Диагностические мероприятия
Диагноз желудочного кровотечения устанавливается в первую очередь со слов больного, к примеру, если пациент жалуется на боли. Но на одних жалобах диагноз еще не утверждается. Если есть подозрения на желудочное кровотечение, то должен соблюдаться ряд правил.
ЭГДС (эзофагогастродуоденоскопия) — осматривается пищевод желудка и двенадцатиперстной кишки при помощи специального прибора. Какая бы степень ни была, больного нужно незамедлительно госпитализировать в стационар. До госпитализации нельзя (запрещено!) принимать жидкость и пищу, на верхнюю часть живота кладут что-нибудь холодное (холодную грелку). Больной должен находиться в лежачем положении.
Если кровотечение не удается остановить, то производится хирургическое вмешательство.
Чем быстрее начать лечение, тем оно будет безопаснее и эффективнее.
Лечение желудочно-кишечного кровотечения
Лечение без хирургического вмешательства
Постельный режим, так как он способствует снижению кровотечения. Эмоциональный покой больного, так как пациент не напрягает свои мышцы. Нужно обязательно положить что-нибудь холодное на верхнюю или нижнюю часть живота (в зависимости от локализации), потому что холод способствует сужению сосудов, вследствие чего прекращается излияние крови. Лучше всего использовать пузырь со льдом, обернутый в ткань. Промывание желудка холодной водой через рот или нос при помощи трубки. Введение в желудок (через зонд, по которому вводится лекарство) адреналина или норадреналина, которые вызывают сужение сосудов, что, в свою очередь, способствует остановке крови (эндоскопическое лечение). Или любые лекарства, которые способствуют быстрому свертыванию крови (внутривенно капельницей).
Хирургическое лечение
Применяется, если не удается остановить кровотечение, если сильное снижение артериального давления, нарушение кровотока в голову, возобновление выделения крови после остановки.
Виды операций:
- Зашивание участка, где открылось кровотечение.
- Удаление части желудка.
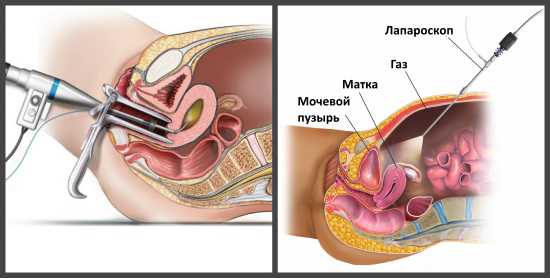
- Делается прокол в паховой области, удаленно под контролем УЗИ перекрывается кровоточащий сосуд.
Прежде чем производить хирургическое вмешательство, врач должен изложить подробно информацию об операции пациенту и его родственникам. После операции необходима реабилитация: чаще всего постельный режим и строгая диета.
Что лучше — УЗИ кишечника или колоноскопия?
Показания для проведения процедур
Показания к УЗИ кишечника и колоноскопии схожи. Эти методы диагностики назначаются для оценки состояния органа при подозрении на наличие любой из его патологий. В первую очередь речь идет:
- о новообразованиях;
- о воспалительных процессах;
- о наличии одного или нескольких симптомов: внутреннего кровотечения, запоров, чувства инородного тела внутри живота;
- о реабилитации после перенесенного аппендицита;
- о колитах и пр.
Для диагностики ряда заболеваний колоноскопия может быть эффективнее и информативнее. Кроме того, этот метод в ряде случаев позволяет при обнаружении полипов или небольших новообразований удалить их сразу же, без хирургического вмешательства. УЗИ такого не предусматривает.
Процесс проведения процедуры
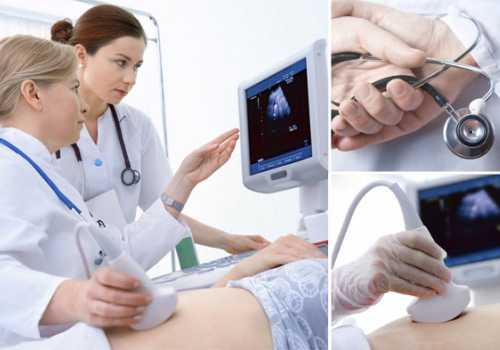
Большинство пациентов привыкли, что УЗИ включает в себя только работу аппарата «снаружи», без введения его внутрь организма. Так проводится исследование сердца, печени, почек, мочевого пузыря, женских половых органов и т.д. В случае же с УЗИ кишечника дело обстоит по-другому. В организм пациента сначала вводится катетер диаметром всего около 7 – 8 мм на глубину до 5 см. Через него внутрь кишечника попадает жидкость, которая выполняет роль контраста при исследовании и позволяет лучше рассмотреть орган. Во всем остальном процедура по ощущениям не отличается от УЗИ других органов. Колоноскопия – гораздо более неприятная, а в ряде случаев даже действительно болезненная процедура. Это обследование предполагает введение внутрь кишечника через анальное отверстие эндоскопа — гибкого жгута с оптической системой. Логично, что ощущения во время проведения колоноскопии не из приятных – они гораздо болезненнее, чем при УЗИ. Помимо того, для проведения УЗИ не потребуется дольше 10 – 15 минут, в то время как колоноскопия может занять от 20 до 60 минут.
Особенности подготовки к исследованиям
В этом плане методы тоже схожи. Минимум за 3 дня до проведения обследования необходимо обязательно соблюдать специальную диету, которая позволит избежать повышенного газообразования и запоров. За день до обследования ужин заменяют неплотным перекусом до 18:00 и делают очистительную клизму.
Противопоказания
Здесь у методов есть различия. Абсолютных противопоказаний для проведения УЗИ кишечника нет. Правда, этот метод не рекомендуется при наличии открытых ран в области живота, а также в ближайшее время после колоноскопии, ирригографии или гастрографии.
У колоноскопии же есть ряд существенных противопоказаний. Это и инфекционные заболевания в острой стадии, и тяжелые заболевания легких и сердца, и проблемы со свертываемостью крови, и язвенные и ишемические колиты, и перитонит. Помимо того, метод не применяется по отношению к больным с низким болевым порогом и с заболеваниями заднего прохода.
УЗИ кишечника или колоноскопия?
Как уже говорилось, колоноскопия считается более информативным и точным методом диагностики. В пользу УЗИ же можно сказать, что эта методика позволяет обследовать кишечник абсолютно безопасно и неинвазивно. Им пользуются многократно в случае необходимости, рекомендуют новорожденным и беременным.
Говоря об ощущениях, то, конечно, сравнивать методы нельзя. Логично, что введение небольшого катетера диаметром меньше сантиметра гораздо менее неприятно, чем введение достаточно широкой, хотя и гибкой трубки. Принимая во внимание болезненность проведения колоноскопии, ее редко назначают ослабленным пациентам, а также пожилым людям. Лучше перед назначением колоноскопии провести другие способы диагностики, чтобы убедиться в необходимости этой неприятной процедуры.
Решение о том, что лучше для конкретного пациента, может принимать только лечащий врач, основываясь на картине заболевания, анамнезе болезни и жизни пациента, принимая во внимание индивидуальные особенности его организма. Не занимайтесь самолечением, консультация у специалиста гарантирует правильно выбранный метод диагностики и корректное лечение!
Диагностика асцита
Опубликовано: 5 октября 2015 в 14:36
 Существует несколько методов определения асцита: визуальный осмотр больного, инструментальная диагностика и лабораторные анализы. Первые два направления исследований помогают выявить наличие лишнего количества жидкости в животе, третье предназначено для нахождения причин заболевания. В норме у здорового человека между висцеральной и париетальной брюшиной находится всего 75 мл ультрафильтрата. Он помогает исключить процесс трения между двумя органами, тесно соприкасающимися друг с другом (тонкого и толстого кишечника, например). Сегодня диагноз асцит ставится тогда, когда объем жидкости увеличивается до полутора литров.
Существует несколько методов определения асцита: визуальный осмотр больного, инструментальная диагностика и лабораторные анализы. Первые два направления исследований помогают выявить наличие лишнего количества жидкости в животе, третье предназначено для нахождения причин заболевания. В норме у здорового человека между висцеральной и париетальной брюшиной находится всего 75 мл ультрафильтрата. Он помогает исключить процесс трения между двумя органами, тесно соприкасающимися друг с другом (тонкого и толстого кишечника, например). Сегодня диагноз асцит ставится тогда, когда объем жидкости увеличивается до полутора литров.
Когда у больного подразумевается асцит, диагностика начинается со сбора анамнеза патологического состояния. В первую очередь выявляются и записываются имеющиеся жалобы. Важно выяснить, когда появились первые симптомы асцита, с чем связывает их больной, имеются ли у него какие-либо хронические заболевания. Врач обязательно спрашивает и о перенесенных ранее заболеваниях, и о наличии операций, инфекций.
Затем производится визуальный осмотр. Измеряется объем живота, изучается состояние кожи. Отвечая на вопрос, как определить асцит, любой опытный врач обратит внимание на округлость живота, на напряженную прозрачную кожу, очень гладкую на ощупь. При пальпации выявляется диффузная болезненность кожи. Когда жидкость в брюшине скапливается постепенно, нижние ребра приподнимаются, а нижняя часть грудной клетки расширяется. В акт дыхания постепенно включается диафрагма, и это тоже становится визуально видно, а значит, подтверждает диагноз.
Если подозревается асцит, дальнейшая диагностика осуществляется с применением метода перкуссии. Больного укладывают в положение лежа, жидкость вся уходит в задние нижние отделы, кишечник, заполненный воздухом, наоборот, всплывает вверх. Постукивания по верхней стенке брюшины позволяют выявить тимпанический звук, удары рукой по нижним отделам рождает глухую волну. Наличие тимпанического звука говорит о том, что в животе скопилось как минимум полтора-два литра воды. Наличие меньшего объема перкуссия выявлять не позволяет, в этом случае диагноз подтверждается иначе.
Инструментальная диагностика асцита
 Сегодня диагноз асцита на более ранних стадиях проводится с применением рентгена. Он может показать наличие любого количества жидкости. А вот определить ее объем можно только при помощи УЗИ и томографии, асцит на УЗИ выглядит анэхогенной с редкими эхогенными включениями. При помощи ультразвукового исследования можно выяснить причину асцита (цирроз печени, алкогольных гепатит, почечную недостаточность, синдром Бадда, заболевания поджелудочной железы, поражения желчного пузыря или желчевыводящих путей).
Сегодня диагноз асцита на более ранних стадиях проводится с применением рентгена. Он может показать наличие любого количества жидкости. А вот определить ее объем можно только при помощи УЗИ и томографии, асцит на УЗИ выглядит анэхогенной с редкими эхогенными включениями. При помощи ультразвукового исследования можно выяснить причину асцита (цирроз печени, алкогольных гепатит, почечную недостаточность, синдром Бадда, заболевания поджелудочной железы, поражения желчного пузыря или желчевыводящих путей).
Так же УЗИ покажет, если есть воспаление органов малого таза, опухоли брюшной полости. Уточнить диагноз асцит помогает и компьютерная томография. Трехфазовое контрастное исследование, а также магниторезонансная томография целесообразна тогда, когда диагноз асцит может быть следствием онкологии.
Если врач подозревает какую-либо конкретную причину развития асцита, он может назначить дополнительные методы инструментального определения асцита:
- Допплерография позволяет выявлять нарушения кровотока портальной вены.
- Гепатосцитиграфия используется при подозрениях на существование болезней почек.
- Эзофогастроскопия подтверждает наличие варикоза вен желудка и пищевода.
Лабораторная диагностика асцита
 Лабораторная диагностика активно используется для выявления этиологии водянки живота. Больному назначается:
Лабораторная диагностика активно используется для выявления этиологии водянки живота. Больному назначается:
- Общий анализ крови и мочи.
- Биохимический анализ крови.
- Анализ HBsAg и anti-HBs (подтверждает наличие вирусных гепатитов).
- Проба Ривольта.
Рассказывая о том, как определить асцит, специалисты обращают внимание на процедуру лапароцентеза. При помощи нее производится забор жидкости, скопившейся в животе. Ее состав тоже тщательно изучается. Специалисты выявляют:
- Количество воспалительных клеток.
- Число нейтрофилов.
- Количество белка в крови.
- Наличие или отсутствие туберкулезного возбудителя.
- Уровень глюкозы и качественный состав ферментов.
- Наличие или отсутствие злокачественных клеток.
Кроме этого, используя жидкость, специалисты делают бактериальный посев и выявляют возможность инфицирования. Такая диагностика позволяет предотвратить худшие прогнозы.
Дифференциальная диагностика асцита
 Визуальные признаки, которыми проявляется заболевание, могут быть схожими с симптомами кисты яичников, брыжейки или ретроперитонеальной кисты. Образование иногда заполняют всю полость брюшины, поэтому появляется большой округлый живот. Исключить подобную патологию помогает дифференциальная диагностика, в этом случае методы определения асцита строятся на принципе исключения признаков, не подходящих к анамнезу или этимологии водянки живота. Сегодня дифференциальная диагностика асцита используется достаточно активно там, где есть возможность применить все способы постановки диагноза, описанные выше.
Визуальные признаки, которыми проявляется заболевание, могут быть схожими с симптомами кисты яичников, брыжейки или ретроперитонеальной кисты. Образование иногда заполняют всю полость брюшины, поэтому появляется большой округлый живот. Исключить подобную патологию помогает дифференциальная диагностика, в этом случае методы определения асцита строятся на принципе исключения признаков, не подходящих к анамнезу или этимологии водянки живота. Сегодня дифференциальная диагностика асцита используется достаточно активно там, где есть возможность применить все способы постановки диагноза, описанные выше.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
На узи брюшной полости виден кишечник
Что показывает УЗИ кишечника? Этот метод относится к современным аппаратным способам диагностирования различных патологий, возникающих в желудочно-кишечном тракте. Проведение такой процедуры на кишечнике имеет свои специфические особенности, отличающиеся от исследования других внутренних органов. Расшифровка результатов характеризуется достаточной сложностью, что требует высокой квалификации врача. В целом технология совершенно безопасна и назначается даже детям и беременным женщинам.
Сущность методики
Ультразвуковой способ исследования состояния внутренних органов человека основывается на законах гидро- и радиолокации. С помощью специальных пьезоэлектрических датчиков на исследуемый участок направляется волна с ультразвуковой частотой. Она проходит через ткани, причем скорость распространения зависит от их плотности, а на границе раздела разных структур частично или полностью отражается. Возвратившаяся волна фиксируется датчиками, а так как различные вещества имеют разную отражающую способность, то по интенсивности вернувшегося сигнала можно судить о том, что стало причиной его появления.
Данные о полученных сигналах передаются на компьютер, и на экране монитора появляется картинка, показывающая распределение отраженной волны в виде затемнений различной интенсивности. Количественная оценка отражающей способности называется эхогенностью ткани. Практически не имеет эхогенности жидкость, а вот данный показатель у тканей возрастает с увеличением плотности. На основе описанного принципа может делаться УЗИ практически любого внутреннего органа.
Исследование кишечника сталкивается с определенной проблемой. Дело в том, что на границе любой ткани с воздухом происходит практически полное отражение ультразвуковой волны, а так как кишка имеет воздушное наполнение, то исследование ее внутреннего строения крайне затрудняется. Так можно ли провести подобные тестирования? Как проверить кишечник? Для того чтобы обеспечить работоспособность методики, УЗИ желудка и кишечника осуществляется после наполнения их жидкостью. Вытеснение воздуха из кишечного просвета дает возможность исключить искажение картины.
Ультразвуковое воздействие абсолютно безопасно для человека и не вызывает каких-либо болезненных ощущений. УЗИ может проводиться женщинам в период беременности, ему могут подвергаться и любой взрослый человек, и дети независимо от возраста.
С одинаковой эффективностью проводится обследование как толстого, так и тонкого кишечника, а также желудка и любого элемента пищеварительной системы.
Что дает исследование?
УЗИ (иногда используется термин — ультрасонография) позволяет определить состояние пищеварительной системы и выявить различные нарушения. На такие исследования человек направляется при наличии следующих признаков:
- хроническая тяжесть и дискомфорт в области брюшной полости;
- ощущение горечи в ротовой полости;
- неприятный запах изо рта;
- аномальная дефекация;
- чрезмерное газообразование;
- частая изжога и отрыжка;
- периодическая тошнота и рвота;
- болевой синдром в области желудка, кишечника и подреберья справа;
- обнаружение изменения размеров органов при пальпации;
- травмы в районе брюшной полости.
УЗИ необходимо провести при появлении подозрения на заболевания пищеварительной системы, особенно воспалительного характера (холецистит, гепатит, панкреатит, опухолевые образования). С помощью ультразвука можно контролировать ход лечения патологии. Во время проведения процедуры врач получает информацию такого типа: изменение расположения органа, его размеры и форма, появление уплотнений, структурная однородность.
Правильно расшифровав результаты исследования, специалист может выявить у пациента такие аномалии:
- накопление жидкости в брюшной полости, но без уточнения состава;
- опухолевые образования доброкачественного или злокачественного характера;
- увеличение размеров лимфатических узлов;
- гнойное накопление (абсцессы);
- выпячивание стенок кишечника (дивертикулы);
- образование гематом;
- наличие кисты;
- появление каловых камней;
- формирование спаек и свищей;
- врожденные дефекты строения;
- аппендицит в острой форме и его осложнения;
- наличие паразитов.
Какие методики применяются?
УЗИ может осуществляться несколькими способами в зависимости от расположения источника излучения. В принципе, существуют такие методики:
- Эндоректальная разновидность: введение датчика в прямую кишку через анальное отверстие. Дискомфорт чувствуется только при введении источника, но сам процесс никак не ощущается. Длительность такой процедуры составляет 12-18 минут.
- Трансабдоминальный вариант: излучение направляется через наружную стенку брюшины. Другими словами, датчик не вводится внутрь, а устанавливается на поверхности кожи живота. Это самый предпочтительный для многих пациентов и самый распространенный способ. Основной недостаток — длительность процедуры, так как чаще всего она проводится в 3 этапа.
- Трансвагинальный тип: предусматривает введение датчика через влагалище. Применяется такой вариант редко.
При исследовании тонкого кишечника, как правило, применяется второй способ. Толстый кишечник можно проверять любым из отмеченных способов, а для прямой кишки более подходит эндоректальное введение датчика. Как сделать УЗИ, решает врач с учетом причин исследования и индивидуальных особенностей человека.
Подготовительный этап
Для исключения факторов, которые могут искажать результаты исследований, перед проведением процедуры необходимо осуществлить определенный комплекс подготовительных мероприятий, которые связаны с очисткой кишечника от остатков пищи и его правильным наполнением. Как подготовиться к УЗИ?
К процедуре следует готовиться за 3-4 суток до ее проведения, и основу составляет правильное питание и рациональный питьевой режим. Рекомендуется соблюдение следующих условий:
- Подготовка к УЗИ кишечника требует следующей трехсуточной диеты: каши на воде без добавления молока, отварное нежирное мясо (говядина, курица, перепелка), вареная рыба нежирных сортов, сыр с уменьшенной жирностью, яйцо вкрутую, но не более 1 шт. в день. Напитки — чай и негазированная вода.
- Исключаются из пищевого рациона такие продукты: сладости, жирное мясо и рыба, бобовые культуры, капуста, овощи и фрукты в сыром виде, жареные блюда, алкогольные напитки, кофе, соки, крепкий чай, газировка.
- Питание должно производиться небольшими порциями для облегчения переваривания.
- Прием пищи совмещается с употреблением таких средств, как Мезим или Креон, помогающих пищеварению.
- Прием препаратов Эспумизан, Инфакол для исключения газообразования — начало употребления за 3 суток до направления на УЗИ.
- Прекращение приема медикаментозных препаратов типа Но-шпа, Спазмалгон, Риабал. При невозможности прерывания курсового лечения об их применении следует сообщить врачу.
- Прекращение приема пищи накануне процедуры не позднее 6 часов вечера.
После последней трапезы необходимо произвести очистку кишечника. Такое мероприятие можно обеспечить двумя способами:
- Очистительная клизма с объемом 1,5-2 л для взрослого человека, лучше провести 2 раза с интервалом в 10-12 часов.
- Прием препарата Фортранс (при отсутствии противопоказаний в виде сердечной недостаточности, подозрений на кишечную карциному и непроходимость, болезни Крона, язвенного колита неспецифического типа) — дозировка из расчета: 1 стандартный пакетик на каждые 25 кг собственного веса. За 15-16 часов до процедуры можно принять слабительные лекарства или поставить свечу Бисакодил.
Если намечено проводить УЗИ малышу, то рекомендуется обеспечить прекращение приема пищи с учетом возраста:
- для 3-летних детей и старше — за 5-8 часов до процедуры;
- для малышей в возрасте 1-3 года — 3,5-5 часов до начала УЗИ;
- для грудничков до года — 2,5-4 часов, а лучше процедуру осуществлять перед самым кормлением.
В детском возрасте питание перед проведением исследований совмещается с приемом Смекты. Вопрос о том, как делается клизма у ребенка, следует решать совместно с педиатром. Возможно, что ее не следует ставить, а лучше принять слабительное средство.
Как проводится процедура?
Как делают УЗИ кишечника ребенку и взрослому? Наиболее распространенная трансабдоминальное УЗИ проводится, как правило, в 3 этапа. На первом — пациент укладывается на спину, осуществляется сканирование при пустом кишечнике. Затем человек ложится на бок и вводится жидкость, предназначенная для полного заполнения кишечника (порядка 2-2,5 л). Проводится УЗИ с заполненным органом. Наконец, на третьем этапе кишечник очищается, и опять обеспечивается сканирование уже очищенного органа.
Жидкость в кишечнике, как указывалось выше, помогает проникнуть ультразвуковой волне внутрь органа. Для обеспечения плотного контакта датчика с поверхностью кожного покрова на участок исследования наносится специальный гель. Чаще всего, он имеет такой состав: глицерин, тетраборнокислый натрий, сополимер стирола с малеиновым ангидридом, вода. При проведении процедуры врач-сонолог дает команды на режим дыхания, его задержку, переворот на бок или спину и т. д.
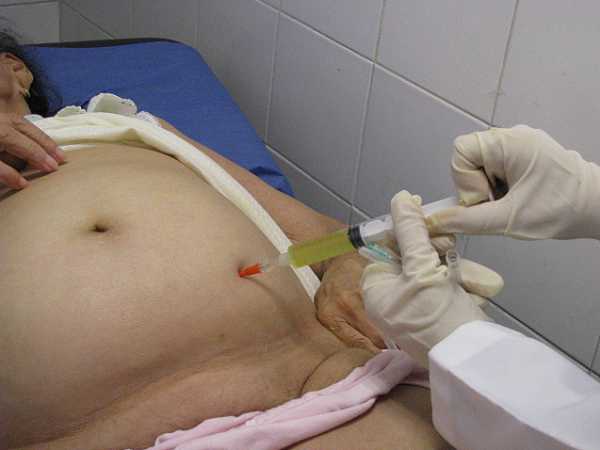
При проведении исследований на толстой кишке жидкость в кишечник заливается через катетер диаметром порядка 7-6 мм, который вводится через анальное отверстие на глубину 4-6 см. Если обследуется прямая кишка, то заполнению подвергается мочевой пузырь, что позволяет отодвинуть петлю тонкой кишки.
Изучение результатов анализа
Для того чтобы поставить диагноз, врач-сонолог должен правильно расшифровать полученные результаты. УЗИ не может показать непосредственно саму патологию. Специалист определяет ее наличие путем сравнения получаемых данных с нормой. В процессе обследования врач оценивает показатели размеров и формы разных отделов кишечника, его расположение относительно мочевого пузыря, а также простаты у мужчин и матки у женщин. Важное значение имеют: изучение толщины и структуры кишечных стенок, количество и степень визуализации слоев. Подлежит оценке состояние тканей и регионарных лимфатических узлов.
Все показатели сравниваются с нормами. Считаются нормальными такие параметры, определенные при абдоминальном обследовании:
- толщина кишечной стенки — не менее 8,5 мм при наличии ровных контуров;
- количество слоев — 2;
- отсутствие изменений в лимфатических узлах;
- отсутствие нарушений в геометрии просвета.
При проведении УЗИ в протоколе исследования обязательно рассматриваются такие отделы:
- терминальный кишечный (50 мм);
- среднеампулярный (10-16 см);
- средний (7-11 см).
При эндоректальном исследовании устанавливаются такие дополнительные нормы:
- количество слоев визуализации — 5, причем слои с гиперэхогенностью: 1, 3 и 5, с гипоэхогенностью: 2 и 4;
- ровные контуры стенок (как внешних, так и внутренних);
- наблюдение параректальных лимфатических узлов.
Именно количество визуализированных слоев и их эхогенность считается основной задачей ректального обследования.
УЗИ тонкого, толстого кишечника при правильном проведении и профессиональной расшифровке результатов дает необходимую информацию для диагностирования заболеваний ЖКТ. В срочных ситуациях по таким результатам принимается решение о хирургическом вмешательстве.
УЗИ брюшной полости позволяет получить достоверную информацию о состоянии желудочно-кишечного тракта человека. Заболевания органов ЖКТ зачастую сопровождаются весьма разнообразной симптоматической картиной, ввиду чего постановка точного диагноза возможна лишь на основании интерпретации результатов аппаратных исследований.
УЗИ органов брюшной полости – комплексная процедура, которая включает в себя обследование нескольких органов:
- желчный пузырь;
- печень;
- поджелудочная железа;
- селезенка;
- видимые участки кишечника и нижней стенки желудка;
- брюшная полость с крупными сосудами и лимфоузлами.
При необходимости, в комплексе с основной процедурой можно исследовать и почки – несмотря на то, что эти органы располагаются в забрюшинном пространстве, они отлично визуализируются на УЗИ брюшной полости. Однако УЗИ почек является самостоятельной процедурой, и ее дополнительное проведение должно быть оговорено пациентом заранее.
Показания к проведению УЗИ органов брюшной полости
Ультразвуковое исследование брюшной полости может быть назначено врачом любой специальности –хирург, терапевт, гастроэнтеролог, инфекционист, эндокринолог и др. – при возникновении у пациента следующих жалоб:
- нарушения стула (нерегулярный стул, запоры, диареи, изменения консистенции и цвета каловых масс и т.п.);
- повышенное газообразование, постоянный дискомфорт в области кишечника;
- тянущие боли и неприятные ощущения в средней части живота;
- изменение размеров и форм органов ЖКТ, выявленное при осмотре путем пальпации;
- тошнота, отрыжка, чувство горечи, посторонний привкус во рту;
- пожелтение глазных склер и кожи;
- непереносимость жирной пищи, расстройства пищеварения;
- отклонения от нормы показателей лабораторных анализов крови, мочи, кала;
- при наличии симптоматической картины заболевания любого из органов ЖКТ.
Также УЗИ брюшной полости может проводиться в качестве профилактического осмотра у здоровых людей и перед оперативным хирургическим вмешательством в условиях стационара.
Противопоказания и ограничения к проведению УЗИ
Поскольку безопасность ультразвука доказана клинически, эта процедура практически не имеет противопоказаний, кроме случаев нарушения целостности кожного покрова живота. Если в проекции исследуемой области имеются какие-либо повреждения или швы, следует подождать их заживления – нанесение геля и использование датчика может травмировать пораженные ткани.
Не рекомендуется проводить УЗИ диагностику брюшной полости сразу после таких манипуляций, как:
- эндоскопические исследования (ФГДС, колоноскопия) ввиду того что воздух, попавший внутрь желудка или кишечника, затруднит визуализацию органов ЖКТ – врач не сможет их увидеть.
- рентгеноконтрастные исследования (ирригоскопия, гастрофагия, КТ или МРТ с контрастированием), поскольку контрастное вещество может значительно исказить картину диагностики.
Подготовка к УЗИ органов брюшной полости
Каждому пациенту я говорю, что если он заинтересован в максимальной точности исследования, то должен неукоснительно соблюдать рекомендации по подготовке к процедуре. Мои рекомендации такие:
- Специальная диета накануне приема. Задача пациента – не допустить развития повышенного газообразования перед процедурой. Скопления газов в кишечнике затрудняют поступление ультразвука к исследуемым органам, а иногда даже ошибочно диагностируются в качестве новообразований. Максимальную достоверность УЗИ обеспечит соблюдение следующих правил питания: за 3 суток до приема исключить из рациона пищу, провоцирующую процессы брожения и гниения в кишечнике: овощи и фрукты, бобовые, сладости, газированные напитки, молоко, жирное мясо или рыбу, мучные продукты, черный хлеб.
- Прием препаратов для уменьшения метеоризма (если имеется склонность) за день до процедуры. Обычно врач назначает «Эспумизан», «Энтеросгель», активированный уголь и т.п. Уточнить препарат можно у лечащего врача или в регистратуре клиники.
- Отказ от приема пищи за 8–12 часов до исследования. Процедура проводится натощак. Пить воду также не рекомендуется, чтобы не случилось преждевременного сокращения желчного пузыря.
- Если пациент страдает запорами, рекомендуется очистительная клизма перед исследованием или прием препаратов, стимулирующих освобождение кишечника.
Подробные рекомендации по питанию и грамотной подготовке к УЗИ можно изучить в одноименной статье.
Алгоритм проведения УЗИ органов брюшной полости
Исследование органов ЖКТ происходит трансабдоминально – специалист осматривает брюшную полость с помощью наружного ультразвукового датчика. Во время процедуры пациент неподвижно лежит на кушетке, предварительно оголив живот.
Врач аккуратно, с небольшим нажимом, перемещает датчик в местах проекции исследуемых органов. Для максимального контакта прибора с поверхностью кожи и вытеснения остаточного воздуха используется специальный гель.
Информация, принимаемая датчиком при появлении акустического ответа ультразвука от органов и тканей, передается в аппарат УЗИ, где отображается на мониторе в двух- или трехмерной проекции (в зависимости от класса устройства). Врач анализирует изображение, при необходимости увеличивая масштаб для диагностики состояния тканей и отдельных участков органа.
В диагностических кабинетах используются преимущественно 2D-аппараты, но в некоторых клиниках уже применяется оборудование для трехмерной визуализации органов.
В процессе УЗИ изучается:
- положение органов;
- размер, форма органов и четкость их границ;
- плотность и структура тканей;
- наличие новообразований и их характер;
- особенности кровоснабжения исследуемых участков;
- наличие/отсутствие жидкости в брюшной полости.
На основании полученных данных специалист составляет медицинское заключение, в котором указывает точные характеристики и предполагаемый диагноз (при наличии сведений, указывающих на него).
Дополнительные виды УЗИ органов ЖКТ
Для уточнения состояния сосудов брюшной полости (подвздошной артерии, брюшного отдела аорты, печеночной и селезеночной артерий, чревного ствола, верхней брыжеечной артерии и нижней полой вены) и кровоснабжения органов может назначаться допплерография – метод УЗИ, позволяющий оценивать интенсивность и характер кровотока сосудов.
Для уточнения природы обнаруженных патологий органов может потребоваться ультразвуковая эластография – исследование клеточно-тканной структуры органов и образований, основанное на колебаниях показателей эластичности, характерных для нормальных и патологических участков.
УЗИ органов брюшной полости с выездом на дом
Ряд клиник и медучреждений осуществляют выездную диагностику с использованием портативных УЗИ-аппаратов. Это значительно облегчает обследование лежачих больных, младенцев, инвалидов, престарелых и лиц с заболеваниями опорно-двигательного аппарата.
Подготовка к обследованию, равно как и сама процедура, осуществляются аналогично стандартной манипуляции.
Применение портативной техники никоим образом не влияет на достоверность результатов и позволяет обеспечивать своевременной медицинской помощью пациентов всех категорий.
Длительность процедуры – 15–20 минут. Она комфортна, безболезненна и не доставляет больному каких-либо неудобств.
Расшифровка УЗИ органов брюшной полости
Опытный врач может быстро расшифровать результаты исследования, определив имеющиеся патологии, и безошибочно диагностировать имеющиеся заболевания. Как правило, в результате УЗИ обнаруживаются:
- острый и хронический холецистит (воспаление желчного пузыря);
- аномалии развития желчного пузыря (перегибы, перегородки);
- полипы и камни в желчном пузыре;
- дискинезия желчевыводящих путей;
- аномалии сократительной функции желчного пузыря;
- гепатит;
- гепатоз печени (дистрофические изменения ткани);
- цирроз печени;
- гепатомегалия (увеличение размеров и плотности печени);
- острый или хронический панкреатит;
- новообразования печени, поджелудочной железы, селезенки (кисты, опухоли, полипы);
- инфекционные или паразитарные заболевания селезенки;
- инфаркт селезенки;
- патологии кишечника (крупные полипы, опухоли);
- абсцессы;
- асцит (наличие жидкости в брюшной полости);
- образования брюшной полости (кисты, липомы, гемангиомы);
- патологии крупных брюшных сосудов.
Подобные заболевания в большинстве своем требуют длительного лечения и специальной диеты, а нередко – и плановых хирургических манипуляций. Для того чтобы предотвратить возможные функциональные нарушения ЖКТ, специалисты рекомендуют регулярно проводить скрининговое обследование, цель которого – обнаружив изменения на ранних этапах, не допустить развития патологий.
УЗИ считается универсальным диагностическим методом, применяемым в разных медицинских областях. До недавнего времени возможности использования этого исследования в проктологии были ограничены. Газ, содержащийся в просвете кишечника, на ультразвуке дает искажение. В результате — вся картина представлялась неинформативной. С развитием УЗ-технологий этот недостаток был преодолен. Теперь УЗИ прямой кишки является одним из самых важных мероприятий при диагностике патологий терминального отдела кишечника. Особенно незаменим данный метод в обнаружении онкологических процессов в прямой кишке.
Показания к УЗИ кишечника
Ультразвуковое исследование прямой кишки проводят при наличии следующих показаний:
- хронические запоры;
- недержание кала;
- примеси крови в каловых массах;
- прощупывание прямокишечного новообразования при пальпации;
- смещение органа, выявленное рентгенологическим методом;
- деформация прямой кишки, обнаруженная при ректоскопии;
- диагностированный рак прямой кишки;
- наличие позадишеечного эндометриоза у женщин (для исключения патологии кишечника);
- злокачественная опухоль простаты у мужчин (для исключения инвазии новообразования в кишечник);
- послеоперационный период после хирургического удаления новообразования (для исключения рецидива).
Виды УЗ-исследования прямой кишки
Для визуализации прямой кишки используют две УЗ-методики:
- УЗИ через брюшную полость (трансабдоминальным датчиком). Такой способ может применяться без наполнения кишечника, с введением контраста (ирригоскопия), на полный мочевой пузырь.
- Внутриполостной осмотр при помощи ректального датчика (эндоректальная ультрасонография) или через влагалище вагинальным датчиком (как дополнительный метод исследования у женщин).
Для максимально полного охвата кишечника применяют сразу оба метода. Для трансабдоминального УЗИ в 15% случаев визуализация прямой кишки затруднена из-за недостаточной наполненности мочевого пузыря. Область анального канала практически недоступна при осмотре через брюшную полость.
Ректальное УЗИ прямой кишки более информативно, но его невозможно провести, если у пациента наблюдается стеноз терминального отдела ЖКТ. Как видно, каждая из методик имеет свои недостатки, поэтому совмещение двух способов дает более точную диагностику.
Подготовка к УЗИ кишечника
Любые исследования кишечника проводят после предварительной подготовки. УЗИ в этом плане – не исключение. Процедура делается на очищенный кишечник и голодный желудок. Перед УЗИ необходимо избавиться от запора, если он есть, и отвести кишечные газы.
- При метеоризме 2 – 3 дня следует придерживаться диеты без продуктов, вызывающих газообразование. Это молоко, хлеб, выпечка, бобовые, большое количество клетчатки.
- Дополнительно можно принимать энтеросорбенты (Белый уголь, активированный уголь, Энтеросгель, Смекту) и ветрогонные средства (Эспумизан).
- Для улучшения пищеварения во время еды рекомендован прием ферментных препаратов (Мезим, Панкреатин, Креон).
Процесс подготовки зависит от способа осмотра прямой кишки: через брюшную стенку или через анус.
При трансабдоминальном УЗИ :
- за 6 часов до процедуры — отказаться от пищи и питья;
- за 1 час выпить 1 литр чистой негазированной воды, чая без сахара;
- перед процедурой нельзя курить, жевать резинку, сосать леденцы.
При ультразвуковой ирригоскопии рекомендуется сделать клизму накануне вечером.
УЗИ через прямую кишку требует пустого кишечника и ненаполненного мочевого пузыря. Очистительную процедуру можно провести при помощи клизмы или осмотического слабительного (Фортранс). Большой перерыв в приемах пищи соблюдать не обязательно.
По поводу питания перед УЗИ лучше уточнить у врача. Кишечник часто обследуют вместе с желудком и другими органами ЖКТ. В этом случае в пищеварительном тракте не должно быть остатков еды. Если есть вероятность, что придется делать двойное исследование, лучше подготовиться «по полной программе».
Ультразвуковое обследование прямой кишки
УЗИ кишечника через стенку живота – процедура, привычная для всех, кто хоть раз побывал в кабинете УЗ-диагностики. Пациент оголяет живот, ложится на спину. Врач наносит на кожу живота проводящий гель и начинает исследование при помощи датчика.
УЗ-ирригоскопия проводится несколько по-иному:
- Нужно раздеться ниже пояса, лечь на кушетку на спину. Врач осмотрит кишечник обычным способом (через брюшную стенку).
- Повернуться на бок спиной к доктору. В кишечник через катетер вводится около 2-х литров стерильного физраствора. Затем проводится стандартный осмотр трансабдоминальным датчиком. На этом этапе кишечные стенки расправляются под давлением жидкости и дают возможность внимательно просканировать все отделы.
- После опорожнения кишечника обследование продолжается.
Если с обычной процедурой многие знакомы, то как делают УЗИ прямой кишки эндоректальным датчиком, может вызывать у пациентов вопросы. В ультрасонографии через задний проход ничего сложного нет. Тонкий датчик, предназначенный специально для подобных манипуляций, вводится в анальное отверстие на расстояние 10 – 12 см. Это не больно и безопасно. Деления на датчике позволяют врачу точно контролировать глубину введения. Пациент во время процедуры лежит на боку, подтянув колени в груди.
Что показывает УЗИ прямой кишки?
Здоровая прямая кишка на УЗИ выглядит округлым, немного вытянутым органом с ободком, отходящим от мышечного слоя. Ультразвуком его сканируют в поперечном и продольном срезах.
Во время процедуры врач оценивает на мониторе УЗ-аппарата состояние кишечника. Его интересует:
- размер и форма кишки;
- расположение кишечника относительно других органов (мочевого пузыря, простаты у мужчин, матки у женщин);
- толщина стенок;
- структура стенок, количество слоев и их эхогенность;
- длина разных отрезков кишки;
- состояние окружающих тканей;
- размер и структура регионарных лимфатических узлов;
- наличие воспалительных очагов, новообразований, аномалий строения, травм, рубцов и т.д.
В норме в кишечнике отсутствуют все перечисленные «находки». Показатели трансабдоминального УЗИ находятся в пределах:
Источники: http://kiwka.ru/diagnostika/uzi-kishechnika.html, http://profuzi.ru/zheludochno-kishechnyj-trakt/uzi-bryushnoj-polosti.html, http://stopgemor.ru/uzi-kishechnika/
УЗИ признаки патологии желудочно-кишечного тракта
Пациент должен лежать на спине, при этом обследуется весь живот, затем в наклонном положении или в положении на правом или левом боку обследуется каждый бок. При наличии выраженного метеоризма используется коленно-локтевое положение пациента. При поисках жидкости сканируйте наиболее низко расположенные участки живота во всех проекциях. Жидкость визуализируется в виде анэхогенной зоны.
Небольшие количества жидкости будут собираться в двух местах в животе:
- У женщин в позадиматочном пространстве (в пространстве Дугласа).
- У мужчин в гепаторенальном углублении (в кармане Моррисона).
Ультразвук является точным методом определения свободной жидкости в брюшной полости
При наличии большего количества жидкости латеральные карманы (углубления между париетальной брюшиной и толстой кишкой) будут заполнены жидкостью. Когда количество жидкости увеличивается, она будет заполнять всю брюшную полость. Петли кишечника будут плавать в жидкости, при этом газ в просвете кишки будет собираться у передней брюшной стенки и перемещаться при изменении положения тела пациента. При утолщении брыжейки в результате опухолевой инфильтрации или воспаления кишка будет менее подвижна и при этом будет определяться жидкость между стенкой брюшной полости и петлями кишечника.
Ультразвук не может различить асцит, кровь, желчь, гной и мочу. Необходима тонкоигольная аспирация для определения характера жидкости
Спаечный процесс в брюшной полости может давать образование перегородок, при этом жидкость может быть экранирована газом внутри кишечника или свободным газом. Может понадобиться проведение исследования в различных положениях.
Большие кисты могут симулировать асцит. Исследуйте весь живот на предмет выявления свободной жидкости, особенно в латеральных каналах и малом тазе.
Под контролем ультразвука можно аспирировать небольшие количества жидкости, но для проведения аспирации необходимы определенные навыки
Образования кишечника
- Солидные образования в кишечнике могут быть опухолевыми, воспалительными (например, амебные) или образованиями при аскаридозе. Образования в кишечнике обычно имеют форму почки. При ультразвуковом исследовании выявляется утолщение стенки, неровность, отечность и нечеткость контуров. Воспаление или опухолевая инфильтрация могут вызвать фиксацию кишечника, а появление жидкости может иметь место в результате перфорации или кровотечения. Уточнение органопринадлежности может быть сложным.
При выявлении опухоли кишечника необходимо исключить метастазы в печени, а также увеличенные анэхогенные лимфатические узлы брыжейки. Нормальные лимфатические узлы редко визуализируются при ультразвуковом исследовании.
- Солидные образования вне кишки. Множественные, часто сливающиеся и гипоэхогенные образования подозрительны на наличие лимфомы или увеличение лимфатических узлов. У детей в тропиках можно подозревать наличие лимфомы Беркитта, при этом необходимо исследовать почки и яичники на предмет выявления таких же опухолей. Тем не менее ультразвуковая дифференциация лимфомы и туберкулезного лимфаденита может быть очень сложна.
Забрюшинная саркома встречается нечасто и может быть представлена большой, солидной структурой различной эхогенности. В центре опухоли может иметь место некроз. При этом он определяется в виде гипоэхогенной или смешанной эхогенной зоны в результате разжижения.
- Сложные по структуре образования
- Абсцесс: может быть расположен в любом месте живота или таза. Он часто дает болезненность, сопутствующую лихорадку, имеет нечеткие контуры. Кроме аппендикулярного абсцесса, могут выявляться:
- дивертикулы толстой кишки с перфорацией: абсцесс обычно локализуется в левом нижнем отделе живота;
- амебиаз с перфорацией: абсцесс обычно располагается в правом нижнем отделе живота, реже в левой половине или еще где-то;
- перфорация опухоли: абсцесс может выявляться в любом месте;
- туберкулез или любое другое гранулематозное воспаление: абсцесс обычно выявляется в правой половине живота, но может находиться в любом другом месте;
- регионарный илеит (болезнь Крона), язвенный колит, тифозная или другая кишечная инфекция: абсцессы могут выявляться везде;
- перфорация паразитами, например Strongyloides, Ascaris или Oesophagostomum: абсцесс обычно выявляется в правой половине живота, но может выявляться везде. (Ascaris могут выявляться в поперечном сечении в виде длинных трубчатых структур)
Абсцесс выявить несложно, однако редко можно определить причину образования абсцесса
-
- Гематома выглядит кистозной или смешанной эхогенности структурой, похожей на абсцесс, но она не дает лихорадки. Важно наличие травмы либо антикоагулянтной терапии в анамнезе. В центре гематомы может быть взвесь или зона разжижения, в ней могут определяться перегородки. Также поищите свободную жидкость в брюшной полости.
- Жидкость содержащие образования. Большинство из них являются доброкачественными, они либо врожденные, либо паразитарные или имеют воспалительный генез).
-
- Удвоение кишки. Эта врожденная аномалия часто определяется в виде жидкостьсодержащих структур различной формы с четко прослеживающейся стенкой. Они могут быть маленькими или крупными и могут иметь внутреннюю эхоструктуру из-за наличия взвеси или перегородок.
- Лимфатические кисты или кисты брыжейки. Хотя они обычно анэхо-генны, могут выявляться перегородки, может определяться или не определяться внутренняя эхоструктура. Они могут локализоваться в любой части живота и иметь различные размеры до 20 см и более в диаметре.
- Ишемия кишечника. Ультразвук может выявлять солидное утолщение стенки кишки, иногда локализованное, но чаще - протяженное. При этом в воротной вене могут определяться подвижные пузырьки газа.
- Эхинококковые кисты (паразитарное заболевание). Кисты в брюшной полости не имеют каких-то особых характеристик и напоминают другие висцеральные паразитарные кисты, особенно печеночные. Они почти всегда множественные и сочетаются с кистами других органов. (Проведите ультразвуковое исследование печени и рентгенографию грудной клетки.) При выявлении скопления множественных мелких кист можно заподозрить не так часто встречающийся альвеококкоз (Echinococcus multHoculoris).
Подозрение на аппендицит
Ультразвуковой диагноз острого аппендицита может быть сложным и даже невозможным. Требуется определенный опыт.
При подозрении на острый аппендицит обследуйте пациента в положении лежа на спине, используя датчик 5 МГц. Положите подушку под колени для расслабления живота, нанесите произвольно гель на нижний правый отдел живота и начинайте сканирование продольно с легким нажатием на датчик. Для смещения кишечника используйте более ощутимое нажатие. Если кишечные петли воспалены, то они будут фиксированы, в них не будет определяться перистальтика: болезненность поможет определить место поражения.
Воспаленный червеобразный отросток визуализируется в поперечном срезе как фиксированная структура с концентрическими слоями («мишень»). Внутренний просвет может быть гипоэхогенным, окруженным зоной гиперэхогенного отека: вокруг зоны отека визуализируется гипоэхогенная стенка кишки. В продольных срезах та же структура имеет трубчатую форму. При перфорации аппендикса около него может определяться с нечеткими контурами анэхогенная или смешанной эхогенности зона, распространяющаяся в таз либо еще куда-нибудь.
Не всегда легко визуализировать аппендикс, особенно если он в стадии абсцедирования. Другими причинами абсцесса в правом нижнем отделе живота является перфорация кишки в результате амебиаза, опухоли или паразитов. Необходимо тщательное сопоставление эхографической картины с клиникой, но даже в этом случае не всегда можно поставить диагноз при ультразвуковом исследовании.
Симптомы желудочно-кишечных заболеваний у детей
Ультразвуковое исследование очень эффективно при следующих педиатрических заболеваниях.
Гипертрофический стеноз привратника
Диагноз в большинстве случаев может быть поставлен клинически при пальпаторном выявлении оливкообразной формы утолщения привратника. Это может быть также легко выявлено и точно диагностировано при ультразвуковом исследовании. В результате утолщения мышечного слоя привратника, который в норме по толщине не превышает 4 мм, будет выявляться гипоэхогенная зона. Поперечный внутренний диаметр пилорического канала не должен превышать 2 мм. Гастростаз будет выявляться даже перед наполнением желудка ребенка теплой сладкой водой, которую необходимо дать ребенку перед дальнейшим исследованием.
На продольных срезах длина пилорического канала ребенка не должна превышать 2 см. Любое превышение этого размера вызывает сильное подозрение на наличие гипертрофического стеноза привратника.
Инвагинация
При наличии у клинициста подозрения на инвагинацию кишки ультразвуковое исследование может в некоторых случаях выявить инвагинацию в форме сосиски: на поперечных срезах наличие концентрических колец кишки также весьма характерно для инвагинации. Будет определяться гипоэхогенный периферический ободок толщиной 8 мм и более с общим диаметром более 3 см.
У детей ультразвуковой диагноз гипертрофии привратника и инвагинации требует определенного опыта и тщательных клинических корреляций.
Аскаридоз
Появление образования в любой части кишечника может иметь место в результате аскаридоза: при этом при поперечном сканировании визуализируются типичные концентрические кольца стенки кишки и тела содержащихся в просвете гельминтов. Аскариды могут быть подвижными, их движения могут наблюдаться при сканировании в реальном времени. Может произойти перфорация в брюшную полость.
Инфицирование вирусом иммунодефицита человека
ВИЧ-инфицированные пациенты часто лихорадят, однако источник инфекции не всегда может быть определен клиническими методами. Ультразвуковое исследование может быть полезным для выявления абсцессов в брюшной полости или увеличенных лимфатических узлов. При кишечной непроходимости перерастянутые петли тонкой кишки с патологически измененной слизистой оболочкой могут выявляться уже на ранних стадиях при ультразвуковом исследовании.
Ультразвуковое исследование должно включать следующий стандартный набор методик исследования органов:
- Печени.
- Селезенки.
- Обоих поддиафрагмальных пространств.
- Почек.
- Малого таза.
- Любого подкожного образования с выбуханием или болезненностью.
- Парааортальных и тазовых лимфатических узлов.
Когда ВИЧ-инфицированный пациент начинает температурить, необходимо проведение ультразвукового исследования органов брюшной полости и малого таза.
Ультразвуковое исследование не поможет отличить бактериальную и грибковую инфекцию. При наличии газа в абсцессе наиболее вероятно наличие преимущественно бактериальной инфекции, хотя может быть и сочетание бактериальной и грибковой инфекции.
На узи брюшной полости можно увидеть кишечник
Что показывает УЗИ кишечника? Этот метод относится к современным аппаратным способам диагностирования различных патологий, возникающих в желудочно-кишечном тракте. Проведение такой процедуры на кишечнике имеет свои специфические особенности, отличающиеся от исследования других внутренних органов. Расшифровка результатов характеризуется достаточной сложностью, что требует высокой квалификации врача. В целом технология совершенно безопасна и назначается даже детям и беременным женщинам.
Сущность методики
Ультразвуковой способ исследования состояния внутренних органов человека основывается на законах гидро- и радиолокации. С помощью специальных пьезоэлектрических датчиков на исследуемый участок направляется волна с ультразвуковой частотой. Она проходит через ткани, причем скорость распространения зависит от их плотности, а на границе раздела разных структур частично или полностью отражается. Возвратившаяся волна фиксируется датчиками, а так как различные вещества имеют разную отражающую способность, то по интенсивности вернувшегося сигнала можно судить о том, что стало причиной его появления.
Данные о полученных сигналах передаются на компьютер, и на экране монитора появляется картинка, показывающая распределение отраженной волны в виде затемнений различной интенсивности. Количественная оценка отражающей способности называется эхогенностью ткани. Практически не имеет эхогенности жидкость, а вот данный показатель у тканей возрастает с увеличением плотности. На основе описанного принципа может делаться УЗИ практически любого внутреннего органа.
Исследование кишечника сталкивается с определенной проблемой. Дело в том, что на границе любой ткани с воздухом происходит практически полное отражение ультразвуковой волны, а так как кишка имеет воздушное наполнение, то исследование ее внутреннего строения крайне затрудняется. Так можно ли провести подобные тестирования? Как проверить кишечник? Для того чтобы обеспечить работоспособность методики, УЗИ желудка и кишечника осуществляется после наполнения их жидкостью. Вытеснение воздуха из кишечного просвета дает возможность исключить искажение картины.
Ультразвуковое воздействие абсолютно безопасно для человека и не вызывает каких-либо болезненных ощущений. УЗИ может проводиться женщинам в период беременности, ему могут подвергаться и любой взрослый человек, и дети независимо от возраста.
С одинаковой эффективностью проводится обследование как толстого, так и тонкого кишечника, а также желудка и любого элемента пищеварительной системы.
Что дает исследование?
УЗИ (иногда используется термин — ультрасонография) позволяет определить состояние пищеварительной системы и выявить различные нарушения. На такие исследования человек направляется при наличии следующих признаков:
- хроническая тяжесть и дискомфорт в области брюшной полости;
- ощущение горечи в ротовой полости;
- неприятный запах изо рта;
- аномальная дефекация;
- чрезмерное газообразование;
- частая изжога и отрыжка;
- периодическая тошнота и рвота;
- болевой синдром в области желудка, кишечника и подреберья справа;
- обнаружение изменения размеров органов при пальпации;
- травмы в районе брюшной полости.
УЗИ необходимо провести при появлении подозрения на заболевания пищеварительной системы, особенно воспалительного характера (холецистит, гепатит, панкреатит, опухолевые образования). С помощью ультразвука можно контролировать ход лечения патологии. Во время проведения процедуры врач получает информацию такого типа: изменение расположения органа, его размеры и форма, появление уплотнений, структурная однородность.
Правильно расшифровав результаты исследования, специалист может выявить у пациента такие аномалии:
- накопление жидкости в брюшной полости, но без уточнения состава;
- опухолевые образования доброкачественного или злокачественного характера;
- увеличение размеров лимфатических узлов;
- гнойное накопление (абсцессы);
- выпячивание стенок кишечника (дивертикулы);
- образование гематом;
- наличие кисты;
- появление каловых камней;
- формирование спаек и свищей;
- врожденные дефекты строения;
- аппендицит в острой форме и его осложнения;
- наличие паразитов.
Какие методики применяются?
УЗИ может осуществляться несколькими способами в зависимости от расположения источника излучения. В принципе, существуют такие методики:
- Эндоректальная разновидность: введение датчика в прямую кишку через анальное отверстие. Дискомфорт чувствуется только при введении источника, но сам процесс никак не ощущается. Длительность такой процедуры составляет 12-18 минут.
- Трансабдоминальный вариант: излучение направляется через наружную стенку брюшины. Другими словами, датчик не вводится внутрь, а устанавливается на поверхности кожи живота. Это самый предпочтительный для многих пациентов и самый распространенный способ. Основной недостаток — длительность процедуры, так как чаще всего она проводится в 3 этапа.
- Трансвагинальный тип: предусматривает введение датчика через влагалище. Применяется такой вариант редко.
При исследовании тонкого кишечника, как правило, применяется второй способ. Толстый кишечник можно проверять любым из отмеченных способов, а для прямой кишки более подходит эндоректальное введение датчика. Как сделать УЗИ, решает врач с учетом причин исследования и индивидуальных особенностей человека.
Подготовительный этап
Для исключения факторов, которые могут искажать результаты исследований, перед проведением процедуры необходимо осуществлить определенный комплекс подготовительных мероприятий, которые связаны с очисткой кишечника от остатков пищи и его правильным наполнением. Как подготовиться к УЗИ?
К процедуре следует готовиться за 3-4 суток до ее проведения, и основу составляет правильное питание и рациональный питьевой режим. Рекомендуется соблюдение следующих условий:
- Подготовка к УЗИ кишечника требует следующей трехсуточной диеты: каши на воде без добавления молока, отварное нежирное мясо (говядина, курица, перепелка), вареная рыба нежирных сортов, сыр с уменьшенной жирностью, яйцо вкрутую, но не более 1 шт. в день. Напитки — чай и негазированная вода.
- Исключаются из пищевого рациона такие продукты: сладости, жирное мясо и рыба, бобовые культуры, капуста, овощи и фрукты в сыром виде, жареные блюда, алкогольные напитки, кофе, соки, крепкий чай, газировка.
- Питание должно производиться небольшими порциями для облегчения переваривания.
- Прием пищи совмещается с употреблением таких средств, как Мезим или Креон, помогающих пищеварению.
- Прием препаратов Эспумизан, Инфакол для исключения газообразования — начало употребления за 3 суток до направления на УЗИ.
- Прекращение приема медикаментозных препаратов типа Но-шпа, Спазмалгон, Риабал. При невозможности прерывания курсового лечения об их применении следует сообщить врачу.
- Прекращение приема пищи накануне процедуры не позднее 6 часов вечера.
После последней трапезы необходимо произвести очистку кишечника. Такое мероприятие можно обеспечить двумя способами:
- Очистительная клизма с объемом 1,5-2 л для взрослого человека, лучше провести 2 раза с интервалом в 10-12 часов.
- Прием препарата Фортранс (при отсутствии противопоказаний в виде сердечной недостаточности, подозрений на кишечную карциному и непроходимость, болезни Крона, язвенного колита неспецифического типа) — дозировка из расчета: 1 стандартный пакетик на каждые 25 кг собственного веса. За 15-16 часов до процедуры можно принять слабительные лекарства или поставить свечу Бисакодил.
Если намечено проводить УЗИ малышу, то рекомендуется обеспечить прекращение приема пищи с учетом возраста:
- для 3-летних детей и старше — за 5-8 часов до процедуры;
- для малышей в возрасте 1-3 года — 3,5-5 часов до начала УЗИ;
- для грудничков до года — 2,5-4 часов, а лучше процедуру осуществлять перед самым кормлением.
В детском возрасте питание перед проведением исследований совмещается с приемом Смекты. Вопрос о том, как делается клизма у ребенка, следует решать совместно с педиатром. Возможно, что ее не следует ставить, а лучше принять слабительное средство.
Как проводится процедура?
Как делают УЗИ кишечника ребенку и взрослому? Наиболее распространенная трансабдоминальное УЗИ проводится, как правило, в 3 этапа. На первом — пациент укладывается на спину, осуществляется сканирование при пустом кишечнике. Затем человек ложится на бок и вводится жидкость, предназначенная для полного заполнения кишечника (порядка 2-2,5 л). Проводится УЗИ с заполненным органом. Наконец, на третьем этапе кишечник очищается, и опять обеспечивается сканирование уже очищенного органа.
Жидкость в кишечнике, как указывалось выше, помогает проникнуть ультразвуковой волне внутрь органа. Для обеспечения плотного контакта датчика с поверхностью кожного покрова на участок исследования наносится специальный гель. Чаще всего, он имеет такой состав: глицерин, тетраборнокислый натрий, сополимер стирола с малеиновым ангидридом, вода. При проведении процедуры врач-сонолог дает команды на режим дыхания, его задержку, переворот на бок или спину и т. д.
При проведении исследований на толстой кишке жидкость в кишечник заливается через катетер диаметром порядка 7-6 мм, который вводится через анальное отверстие на глубину 4-6 см. Если обследуется прямая кишка, то заполнению подвергается мочевой пузырь, что позволяет отодвинуть петлю тонкой кишки.
Изучение результатов анализа
Для того чтобы поставить диагноз, врач-сонолог должен правильно расшифровать полученные результаты. УЗИ не может показать непосредственно саму патологию. Специалист определяет ее наличие путем сравнения получаемых данных с нормой. В процессе обследования врач оценивает показатели размеров и формы разных отделов кишечника, его расположение относительно мочевого пузыря, а также простаты у мужчин и матки у женщин. Важное значение имеют: изучение толщины и структуры кишечных стенок, количество и степень визуализации слоев. Подлежит оценке состояние тканей и регионарных лимфатических узлов.
Все показатели сравниваются с нормами. Считаются нормальными такие параметры, определенные при абдоминальном обследовании:
- толщина кишечной стенки — не менее 8,5 мм при наличии ровных контуров;
- количество слоев — 2;
- отсутствие изменений в лимфатических узлах;
- отсутствие нарушений в геометрии просвета.
При проведении УЗИ в протоколе исследования обязательно рассматриваются такие отделы:
- терминальный кишечный (50 мм);
- среднеампулярный (10-16 см);
- средний (7-11 см).
При эндоректальном исследовании устанавливаются такие дополнительные нормы:
- количество слоев визуализации — 5, причем слои с гиперэхогенностью: 1, 3 и 5, с гипоэхогенностью: 2 и 4;
- ровные контуры стенок (как внешних, так и внутренних);
- наблюдение параректальных лимфатических узлов.
Именно количество визуализированных слоев и их эхогенность считается основной задачей ректального обследования.
УЗИ тонкого, толстого кишечника при правильном проведении и профессиональной расшифровке результатов дает необходимую информацию для диагностирования заболеваний ЖКТ. В срочных ситуациях по таким результатам принимается решение о хирургическом вмешательстве.
Что показывает УЗИ брюшной полости? В настоящее время исследование является самым быстрым, простым, точным и безопасным диагностическим методом. За передней стенкой живота располагается большое пространство, которое представляет собой брюшную полость. Здесь размещены различные органы, и именно их состояние отражает ультразвуковое обследование:
- желудок;
- поджелудочная железа;
- кишечник;
- печень;
- селезенка;
- желчевыводящие протоки: вне- и внутрипеченочные;
- почки;
- желчный пузырь;
- брюшной участок аорты, а также ее ветви;
- надпочечники;
- лимфатические сосуды и стволы;
- лимфоузлы;
- нервные сплетения;
- отдел нервной вегетативной системы.
Что показывает УЗИ брюшной полости? Это частый вопрос. Брюшная полость имеет два слоя брюшины – тонкой оболочки. Воспалительный процесс, происходящий в ней, носит название «перитонит» и представляет угрозу человеческой жизни. Органы по-разному покрываются брюшиной: одни обернуты в нее, другие же вообще не касаются, однако находятся внутри границ, очерченных ею.
Полость условно делится на непосредственно брюшную полость и пространство за брюшиной. Органы, расположенные как в забрюшинном пространстве, так и в брюшной полости, рассматривают на УЗИ. Такое исследование может установить структурные повреждения, воспаление, уменьшение или увеличение органа, патологические формирования, негативные изменения кровоснабжения. Ультразвук не сможет выявить то, как справляется здоровый или больной орган с его функциональными обязанностями.
Что показывает УЗИ брюшной полости?
Благодаря исследованию можно установить причину патологии в следующих ситуациях:
- боль в животе или ощущение дискомфорта;
- горечь в полости рта;
- ощущение переполненного желудка;
- чрезмерное газообразование;
- непереносимость жирных продуктов;
- учащенные приступы икоты;
- ощущение тяжести в левом или правом подреберье;
- высокое артериальное давление;
- желтуха;
- болевые ощущения в пояснице;
- похудение, которое не связано с диетами;
- высокая температура без наличия простудных заболеваний;
- увеличение размеров живота;
- в качестве контроля над эффективностью терапии патологических изменений, поражающих органы системы пищеварения;
- как форма планового обследования, включая также желчнокаменную болезнь и аномалии структуры органов.
Исследование брюшной полости может назначаться еще и беременным женщинам для того, чтобы следить за нормальным развитием и расположением плода.
УЗИ брюшной полости показывает кишечник?
Подготовка к УЗИ брюшной полости
Чтобы получить максимально точный результат, необходимо правильно подготовиться к исследованию. Четкому сканированию могут помешать газы, скапливающиеся в кишечнике. Для максимального уменьшения их количества специалисты рекомендуют хотя бы за два-три дня до исследования перейти на более щадящий рацион.
Желательно не употреблять все разновидности хлебопродуктов, не есть жирное мясо. Орехи, бобовые, фрукты, сырые овощи, различные газировки, пресное молоко также становятся причиной чрезмерного образования газов, и пить или есть их перед сканированием нельзя. Категорически запрещено употреблять спиртные напитки. При назначении исследования на утреннее время делать его лучше натощак, и нужно отказаться даже от обычной воды.
При послеобеденном времени исследования последний прием пищи должен быть не позднее, чем за 4-5 часов. Также не рекомендуется пить воду или какие-либо напитки. Что показывает УЗИ брюшной полости, также можно уточнить у врача.
Перед исследованием для профилактики специалист может назначить употребление слабительных препаратов, снижающих образование газов или улучшающих пищеварение лекарственных средств. В день проведения ультразвукового сканирования необходимо в обязательном порядке облегчить кишечник. Если слабительное не помогает сходить в туалет, то утром и вечером можно применить очистительную клизму. Пациентам нужно приходить на обследование со своей простыней и салфетками.
Покажет ли УЗИ брюшной полости патологии в печени?
Исследование печени
Такой орган, как печень, является важнейшим не только в брюшной полости, но и в принципе во всем человеческом организме. Именно она отвечает за синтез необходимых веществ, а также нейтрализацию накопленных вредных токсинов. Когда рекомендуется проведение УЗИ печени:
- Если есть подозрение на новообразования, абсцессы, травмы.
- При обследовании пациента, анализы которого отражают отклонения в функционировании печени.
- В процессе терапии СПИДа, гепатита, онкологических или инфекционных заболеваний.
- Для подбора контрацептивных средств или лечения заболеваний гинекологической сферы.
- При комплексном анализе состояния органов.
- В качестве профилактического осмотра, который проводится каждый год.
Посредством УЗИ печени специалист может установить множество дефектов в ее состоянии или функционировании. Чаще всего благодаря ультразвуку осуществляется диагностика:
- гепатитов различного генеза;
- цирроза печени;
- разных опухолей;
- наличия абсцессов и кистозных образований;
- печеночного ожирения (жировой инфильтрации или стеатоза).
Благодаря исследованию печени можно увидеть и другие заболевания, менее распространенные. Покажет ли УЗИ брюшной полости болезни желчного пузыря?
Исследование желчного пузыря
Сканирование назначается для установления моторных функций желчного пузыря, который располагается в брюшной полости. Чтобы определить его моторику, измеряется количество сокращений органа за определенный временной интервал. УЗИ дает возможность определить:
- дискинезии любых типов (гипо- и гипертонус, сфинктерные недостаточности, спазмы);
- воспалительные патологии: холангиты, холециститы, холецистохолангиты. УЗИ позволяет также определить специфику протекания данных заболеваний, их фазу, особенности воспаления, локализацию.
Стоит отметить, что в день проведения исследования нежелательно ни пить, ни есть до конца УЗИ.
Что показывает УЗИ органов брюшной полости, интересно многим.
Исследование сосудов, расположенных в брюшной полости
Исследование основано на том, что оно позволяет проникнуть внутрь сосудов благодаря отражению звуковых волн от эритроцитов. Эти волны после определенных преобразований появляются на мониторе в виде цветного изображения, которое позволяет определить наличие или отсутствие патологий. УЗИ, или УЗДГ, сосудов дает возможность анализа:
- венозной портальной системы;
- брыжеечной верхней артерии;
- подвздошных артерий;
- чревного ствола;
- полой вены и других сосудов.
Благодаря УЗДГ у специалиста есть возможность быстрого и безболезненного определения:
- скорости протекания крови в сосудах, расположенных в брюшной полости, и полноценности процесса;
- наличия тромбов, аневризмов, стенозов, бляшек (даже в самом начале их формирования);
- портальной гипертензии и множества других патологических отклонений.
Что показывает УЗИ брюшной полости у женщин?
Пациентка направляется на срочное исследование (ультразвуковое) и в случае подозрения на следующие патологии:
- аномалии печени;
- болезнь желчнокаменная;
- холецистит;
- аномалии развития органов;
- панкреатит любой формы (острый, хронический);
- аневризма аорты (брюшного отдела);
- опухоли;
- для оценки распространенности новообразований (при их наличии);
- гепатит.
Наличие месячных совершенно не влияет на процедуру. При месячных, как и в их отсутствие, данная методика показывает одинаковый результат. Во время исследования, по просьбе врача, несколько раз нужно будет ненадолго задержать дыхание. Диагностика проводится в реальном времени, что обеспечивает к концу исследования максимально достоверный результат. Таким образом, за 20-30 минут, проведенных в кабинете ультразвукового исследования, можно получить полноценные сведения о работе всех внутренних органов пациентки.
УЗИ поджелудочной железы и желудка
Чаще всего исследование желудка назначается при наличии у пациента язвы или гастрита. Однако проходить УЗИ желательно при систематически проявляющихся изжогах, постоянной отрыжке, диарее и рвоте.
Во время исследований могут обнаружиться опухоли злокачественного и доброкачественного характера, нарушения в желудочных стенках, катаральные воспаления, язвы, разного рода онкологические болезни, стенозы, способные развиваться на начальных этапах практически без симптомов. Благодаря исследованию поджелудочной железы можно своевременно определить панкреатит. Еще что покажет УЗИ брюшной полости у взрослых?
Исследование селезенки
Трудно переоценить значение селезенки в человеческом организме. Данный орган располагается в брюшной полости и разрушает те клетки крови, которые были отработаны, трансформирует гемоглобин в гемосидерин и билирубин, выступает источником эритроцитов и лимфоцитов, вырабатывает необходимые антитела, а также служит отличным барьером для различных инородных частиц или бактерий.
Селезенка – довольно «нежный» орган, потому что она чувствует любые изменения, касающиеся всех расположенных в брюшной полости органов, сразу же страдает от них. Именно поэтому УЗИ печени желательно проводить в следующих случаях:
- при подозрении врожденных пороков;
- при повреждениях брюшины;
- при онкологических и хронических заболеваниях;
- при лейкозах;
- при инфекционных заболеваниях: гепатитах, тифе, мононуклеозе и др.;
- при подозрениях на формирование новообразований.
Исследование селезенки может быть проведено на профилактических осмотрах. УЗИ дает возможность выявления наличия селезенки у пациента (порой люди могут родиться без нее), установить, насколько «правильным» является ее строение, расположение, устойчивость фиксации, оптимален ли размер, имеется ли инфаркт и иные поражения. Некоторые из данных показателей позволяют определить развитие других заболеваний. Например, увеличение селезенки, то есть спленомегалия, может быть признаком:
- желтухи;
- лейкопении;
- инфекций;
- лимфогранулематоза;
- болезней сердца и сосудов.
Вот что показывает УЗИ брюшной полости у ребенка.
В некоторых случаях болезнь способна развиваться практически незаметно для человека. Пациент может ощущать лишь незначительные отрицательные симптомы, которым зачастую не придается какое-либо значение. Но даже минимальные отклонения в любом органе способны стать источником серьезного заболевания.
Лимфатические структуры при визуализации ультразвуком
Лимфоузлы, расположенные за брюшиной, в норме не должны визуализироваться. Это означает, что их размеры нормальные, и ультразвук не может их заметить. Увеличение данных органов говорит либо о наличии инфекционного заболевания в области брюшной полости, либо о том, что здесь присутствуют раковые клетки кроветворной системы. Кроме того, это может означать и метастазы опухоли любого органа, расположенной рядом.
Когда следует провести УЗИ органов, расположенных в брюшной полости?
Специалисты рекомендуют не ждать достижения кульминации болезнью, а делать УЗИ при первом появлении следующих симптомов:
- не слишком сильный, однако постоянный дискомфорт после приема пищи или продолжительного голодания;
- неприятный запах в полости рта или горечь;
- острые или опоясывающие боли;
- жжение и тяжесть в подреберье;
- подозрение на увеличение размеров какого-либо органа, расположенного в брюшине;
- повышенное образование в кишечнике газов;
- травмы или ушибы брюшной полости;
- диагностированные заболевания: патологии пищеварительной системы, сахарный диабет;
- перед подготовкой к оперативным вмешательствам.
В заключение
Что показывает УЗИ брюшной полости у мужчин? Редко осуществляется изолированное исследование отдельного органа. Во-первых, по той причине, что все органы очень близко расположены. Во-вторых, функционирование их тесно связано между собой. Чаще всего специалисты назначают УЗИ брюшной полости комплексного характера, во время которого производится анализ состояния поджелудочной железы и желудка, селезенки и печени, сосудов, расположенных в брюшине, двенадцатиперстной кишки и других органов. Благодаря такому анализу можно вовремя диагностировать патологии брюшной полости, установить причины их возникновения, своевременно начать лечебный курс. В качестве профилактики рекомендуется делать его раз в год.
Мы рассмотрели, какие болезни покажет УЗИ брюшной полости.
Энциклопедия УЗИ и МРТ
УЗИ кишечника представляет собой информативное и атравматичное исследование. Обычно оно показывает достаточный объем данных для постановки правильного диагноза. Совместно с данным исследованием проводятся и другие виды диагностики, например, колоноскопия. Если есть сомнения относительно диагноза, лучше проводить комплексную диагностику, которая позволит проверить все версии. Чаще всего ультразвуковое обследование кишечника включает в себя УЗИ толстого кишечника. Давайте рассмотрим подготовку к данному обследованию, и проведение самого УЗИ.
Анатомия кишечника
Толстая и тонкая кишка
Кишечник человека является полым органом. В нем принято выделять тонкую и толстую кишку. Тонкая кишка делится на 2 отдела: тощую и подвздошную кишку. Подвздошная кишка располагается справа и снизу, тощая кишка преимущественно слева и сверху. Диаметр тонкого кишечника составляет около 4,8 см в начальных его отделах, затем уменьшается и в конечных отделах приближается к 2-2,7 см. Толстая кишка делится на слепую кишку, ободочную и прямую. Ободочная кишка подразделяется на восходящую кишку, поперечную, нисходящую ободочную и сигмовидную. Ободочная кишка в виде буквы «П» окружает тонкую и образует 2 изгиба: печеночный и селезеночный. Брюшина охватывает ободочные (восходящую, слепую и нисходящую) кишки с трех сторон, они малоподвижны, потому что не имеют брыжейки. Сигмовидная и поперечная ободочная кишки имеют брыжейку, поэтому они подвижны. Отличительным признаком толстой кишки от тонкой является наличие гаустр. Стенки кишечника на всем протяжении имеют 4 слоя: слизистая оболочка, подслизистая, мышечная и серозная. УЗИ кишечника позволяет своевременно выявить отклонения в его анатомии.
Показания к УЗИ кишечника
Данное обследование кишечника обычно выполняется при сканировании брюшной полости.
Показаниями к направлению на ультразвуковое исследование кишечника являются:
- наличие жалоб на нарушение стула: запоры, поносы, неустойчивый стул;
- патологические примеси в кале, а также, если анализ кала покажет скрытую кровь;
- наличие объемных образований в брюшной полости;
- анемия, лихорадка неясного генеза и др.
Подготовка к УЗИ кишечника
К ультразвуковому исследованию кишечника необходимо тщательно готовиться. Проводится исследование утром натощак, после опорожнения кишечника. В течение 3 дней до сканирования лучше не употреблять продукты, которые вызывают метеоризм, можно принимать ферментные препараты. Вечером перед УЗИ кишечника рекомендуется очистительная клизма, или прием 1 ст. ложки касторового масла.
Нежелательно проводить исследование после эндоскопического или рентгенологического обследования с использованием бария. При внутриполостном УЗИ кишечника необходимо готовиться таким образом: провести тщательную чистку кишечника с помощью клизм, при ультразвуковой ирригоскопии, помимо этого, необходимо дополнительно ввести в просвет кишечника физраствор в объеме 2 л.
Как делают УЗИ кишечника?
Для сканирования выбирают датчики с частотой 3,5-5 МГц. Пациент ложится на спину. Для целенаправленного выбора сечений сканирования перед исследованием желательно произвести перкуссию и пальпацию живота. Начинают ультразвуковое исследование с сигмовидной кишки, датчик смещают в направлении от нижележащих отделов кишки к вышележащим. При этом кишечник исследуют в продольной, поперечной и косой плоскостях, используя дозированную компрессию датчиком на брюшную стенку. При неясной эхографической картине можно менять положение больного (сидя, стоя, в положении на коленях и локтях), попросить пациента надуть живот, сделать глубокий вдох.
Чтобы проверить состояние толстого кишечника применяются также такие методы, как трансабдоминальное ультразвуковое исследование с наполнением ободочной кишки (ультразвуковая ирригоскопия) и эндоскопическая эхография, при которой ультразвуковая насадка крепится к эндоскопу.
Эхографические нормы при сканировании кишечника
На ультразвуковые данные, получаемые при сканировании кишечника, влияют степень его наполненности, а также наличие жидкости и газа в его просвете. В норме при УЗИ кишечника в его стенке можно различить 2 слоя. Наружный слой имеет низкую эхогенность и представляет собой мышечную оболочку. Слизистая, соприкасающаяся с газом, визуализируется как внутренний гиперэхогенный слой стенки. Толщина стенки 3-5 мм. Может увидеть перистальтику, которая больше выражена в тонкой кишке.
Какие заболевания можно увидеть на аппарате УЗИ?
Итак, какую информацию можно получить с помощью данного исследования?
Это воспаление тонкой кишки. При энтерите кишечное содержимое различной эхогенности скапливается в просвете кишечника, его петли расширяются, перистальтика усиливается.
Болезнь Гиршпрунга
Нормальная и опухшая кишка
Представляет собой врожденное заболевание, при котором наблюдается увеличение размеров толстой кишки в целом или отдельных ее участков. Увеличивается главным образом ее ширина. Выше участка, где перистальтика отсутствует мышечный слой гипертрофирован. Изменения ультразвуковой картины наиболее выражены в стадии декомпенсации. Для этого состояния характерно значительное расширение кишки, появление признаков кишечной непроходимости, неравномерное утолщение стенок, а затем их истончение.
Кишечная непроходимость
При механической кишечной непроходимости происходит расширение петель кишечника и появление в просвете жидкости. Перистальтика двунаправленная: вначале происходит ее усиление, затем следует ее ослабление до полного исчезновения. Часто определяется симптом клавиатуры: клапаны тонкой кишки окружены жидкостью. При инвагинации определяется симптом «мишень в мишени»: петли кишки лоцируются как кольца низкой эхогенности, между которыми расположена полоска высокой эхогенности, перистальтика в области поражения отсутствует. Если кишечная непроходимость вызвана инородным телом, оно визуализируется как образование сниженной эхогенности без акустической тени. Если просвет перекрывает желчный камень, от него идет дистальная тень.
В случае паралитической непроходимости визуализируется расширение просвета кишки, перистальтика отсутствует. При этом нужно помнить, что причиной непроходимости часто является перитонит. Для данной кишечной патологии характерно наличие плотно прижатых друг к другу петель кишечника, которые имеют эхогенное содержимое. Могут быть видны ограниченные скопления жидкости. В случае непроходимости тощей кишки изменяются складки слизистой оболочки, они высокие и частые, при непроходимости подвздошной кишки наоборот складки низкие или отсутствуют. Толстая кишка спадается.
Острый мезентериальный тромбоз
Отсутствие перистальтики пораженного сегмента, снижение его эхогенности, невозможность определить слои стенки кишки – все это является признаками данной патологии. Проявляются признаки кишечной непроходимости. При доплеровском исследовании можно проверить наличие тромба в артериях, снабжающих кишечник кровью.
Неспецифический язвенный колит
Патологические изменения наблюдаются, в основном, в ободочной и прямой кишке. Внутренние контуры кишки неровные (вследствие изъязвления слизистой), перистальтика пораженного участка отсутствует, стенка утолщена, слабой эхогенности, эластичность снижена, но слоистость сохраняется, гаустры не видны.
Симптомы язвенного колита
Хронический спастический колит
Характерно утолщение стенки, мышечные ленты наружного слоя стенки гипертрофируются и выглядят как высокоэхогенные полосы по сравнению с низкоэхогенной кишкой.
Ишемический колит
Кишечная стенка неравномерно утолщена, эхогенность снижена, слоистость утрачивается.
Болезнь Крона
Воспалительный процесс при болезни Крона
При данном заболевании может поражаться любой отдел пищеварительной трубки от глотки до прямой кишки. При этом в патологический процесс вовлекаются все слои стенки. Характерно утолщение стенки, скопление жидкости в просвете вследствие нарушения всасывания. Наблюдается снижение перистальтики или ее отсутствие, гаустры не определяются, снижена эластичность, слои стенки неразличимы. Внутренний контур кишки в виде «булыжной мостовой», присутствуют неравномерные утолщения стенки (низкоэхогенные) , высокоэхогенные утонченные (рубцовые) разрастания и полипы.
Острый аппендицит
Здоровый аппендикс при ультразвуковом исследовании не определяется. При развитии воспаления диаметр аппендикса увеличивается более 6 мм, стенки отечные, в просвете скапливается жидкость. В нижней части живота справа брюшная стенка напряжена, болезненна при компрессии датчиком. Острый аппендицит у детей часто является причиной развития перитонита.
Часто при ультразвуковом исследовании присутствуют только косвенные признаки: жидкость в полости малого таза или в илиоцекальном углу, возможно увеличение толщины стенки мочевого пузыря, двойной контур в месте соприкосновения с гноем, мелкозернистые уплотнения на брюшине. На развитие перитонита указывает скопление жидкости в петлях кишечника, а также появление абсцессов.
Злокачественные опухоли
Для злокачественных опухолей характерно циркулярное увеличение толщины стенки, стеноз, появление симптома «мишени». Слоистость стенки отсутствует.
Колоноскопия
Данное эндоскопическое обследование является одним из основных и информативных методов исследования толстого кишечника. Оно проводится по всей толстой кишке при помощи колоноскопа. Колоноскопию необходимо сделать при наличии у пациента жалоб на примеси в кале крови, слизи, боли в области кишки, для подтверждения диагноза при наличии патологии толстой кишки по результатам ультразвукового исследования или ирригоскопии.
Колоноскопия также проводится после обнаружения полипов в желудке или тонкой кишке с целью исключить или подтвердить их наличие в толстой кишке; колоноскопия необходима при подозрении на онкозаболевание толстой кишки; в случае наличия у родственников пациента полипов в кишке или онкозаболевания в ней; а также после оперативного удаления опухоли в толстой кишке. Нежелательно проводить колоноскопию при общем тяжелом состоянии больного, болезни Крона, или при тяжелой форме неспецифического язвенного колита.
При проведении колоноскопии врач исследует рельеф слизистой. Этот метод позволяет диагностировать болезнь Крона, полипы, неспецифический язвенный колит, доброкачественные и злокачественные опухоли и провести их биопсию.
Ультразвуковое обследование кишечника и колоноскопия дополняют друг друга. Исследование с помощью ультразвука является более простым и безболезненным методом, дает возможность оценить двигательную функцию кишечника, диагностировать кишечную непроходимость. Пациенту также легче перенести и подготовиться к ультразвуковой диагностике.
УЗИ не позволяет в полной мере оценить рельеф слизистой. При обнаружении патологических изменений на УЗИ толстого кишечника нужно обязательно провести колоноскопию и проверить состояние слизистой. При проведении данного обследования врач может диагностировать даже минимальные изменения слизистой кишки, которые не видны при УЗИ; при наличии новообразований пунктировать их и провести гистологический анализ, коагулировать кровоточащий сосуд.
Итак, УЗИ кишечника является современным и атравматичным методом диагностики, который также отличается своей доступностью. Чаще всего его лучше делать при первичных подозрениях на патологии кишечника. Подготовиться к нему не составит особого труда у пациента.
Источники: http://kiwka.ru/diagnostika/uzi-kishechnika.html, http://www.syl.ru/article/364939/uzi-bryushnoy-polosti—chto-pokazyivaet-kakie-bolezni, http://uziprosto.ru/ultrazvuk/briushnoi-polosti/uzi-kishechnika-na-strazhe-zdorovya.html
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе