Жидкость в брюшной полости причины у женщин
Жидкость в брюшной полости: причины у женщин
Болевые ощущения и отклонения анализов от нормы – это всего лишь симптоматика, которая может быть свойственна многим патологиям. Для выяснения «корня зла» необходимо прохождение диагностики. Стоит насторожиться, если в ходе анализов обнаружена жидкость в брюшной полости. Причины такого отклонения у женщин могут быть связаны с серьезными проблемами.
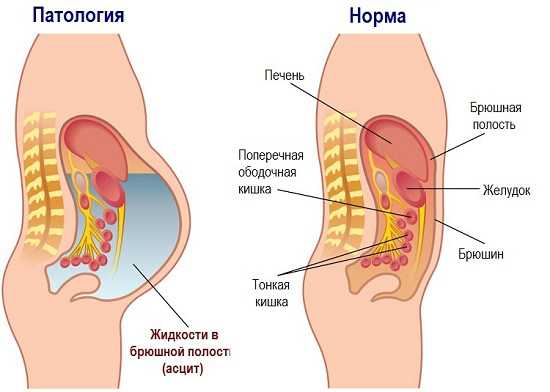
Скопление жидкости в брюшной полости называется асцитом. Его развитие требует срочного обследования и постановки диагноза. Серьезной проблемой является даже небольшое накопление свободной жидкости, а в некоторых случаях ее объем достигает 20-25 л. Асцит, особенно у женщин, - заболевание достаточно редкое, но очень опасное. Лечебные прогнозы, сложность решения проблемы зависят от конкретной причины накопления жидкости.
Симптомы и диагностика

Это заболевание может возникать как внезапно, так и постепенно. Маленький объем накопившейся жидкости (до 1 л) может не проявляться совсем. Самые распространенные признаки асцита у женщин - это:
- болевые ощущения в животе, увеличение его объема;
- резкое повышение веса;
- метеоризм, отрыжка, тошнота;
- сильная одышка при ходьбе;
- тяжело наклонять туловище;
- отеки (преимущественно на ногах).
Если жидкости слишком много, то живот надувается и становится огромным (как у беременных на поздних сроках), появляются растяжки. Возможна рвота, тошнота, пожелтение белков глаз (из-за нагрузки на печень).
Читайте также:
- Рак яичника: симптомы у женщин
- Что можно есть перед узи брюшной полости?
Диагностика включает:
- осмотр пациентки;
- УЗИ брюшной полости;
- рентген (позволяет обнаружить жидкость, объем которой превышает 0,5 л);
- анализ крови, мочи;
- лапароскопию.
Что провоцирует накопление жидкости?

Самые распространенные причины асцита брюшной полости (свойственны и мужчинам, и женщинам):
- цирроз печени – 85% случаев. В данном случае асцит выступает как серьезное осложнение, сопровождается развитием пупочной грыжи, расширением вен. Оперативное вмешательство часто бывает единственным методом нормализации состояния пациента.
- другие заболевания печени (гепатиты вирусного характера, раковые опухоли).
- онкологические заболевания (любой локализации) – 10%.
- инфекционные заболевания (среди них накопление жидкости чаще всего вызывает туберкулез);
- болезни почек (амилоидоз, почечная недостаточность и другие заболевания с нефротическим синдромом);
- сердечно-сосудистые заболевания (врожденные или приобретенные пороки сердца, инфаркт).
- неполадки в работе кровеносной системы;
- лимфогранулематоз – рак лимфатической системы;
- болезни ЖКТ в острой стадии (панкреатит, опухоли кишечника).
Асцит связан с нарушением электролитного и водного баланса в организме. Его причины, как правило, носят общий характер - встречаются как у представителей обоих полов. Специфические причины жидкости в брюшной полости у женщин – это заболевания репродуктивной сферы. Чаще всего жидкость накапливается при наличии кист или опухолей в яичниках.
Направления лечения
Лечение асцита брюшной полости зависит от причин, которые привели к накоплению жидкости в этом месте. Не вылечив самого заболевания, избавиться от нее можно только на некоторое время. В основном постепенное уменьшение количества жидкости обеспечивается консервативными методами.
Основные лечебные меры:

- диета. При асците она направлена на уменьшение количества соли в рационе, а в тяжелых случаях – на полный отказ от нее. Кроме того, недопустимо употреблять выпечку, копчености и жирные блюда (особенно жареные). Разрешенные продукты: нежирное мясо (говядина, курица), каши на воде, овощи и фрукты (сырые и на пару);
- мочегонные препараты. Чаще всего врачи назначают Спиронолактон вместе с Фуросемидом. Дозу подбирают в зависимости от массы тела больного. Самостоятельно назначать себе мочегонные и принимать их нельзя. При наличии злокачественных опухолей применение этих препаратов для уменьшения объема жидкости неэффективно;
- лапароцентез – процедура, позволяющая удалить всю жидкость из брюшной полости. Назначается при большом ее объеме. Перед процедурой пациент должен полностью опорожнить мочевой пузырь. В качестве анестезии используется Троакар (местно). Врач делает прокол на 2 см ниже пупка, и постепенно жидкость выводится. Делают лапароцентез в несколько процедур.
Читайте также:
Асцит – достаточно редкое явление. При подозрении на него обращение к врачу обязательно, ведь даже небольшое скопление жидкости в брюшной полости – это признак серьезной патологии. Обязательно диагностировать причину асцита: именно от этого зависит успех дальнейшего лечения.
Асцит брюшной полости — симптомы и варианты лечения, прогноз для жизни
Асцит (водянка живота) – состояние, характеризующееся скоплением свободной жидкости в брюшной полости (больше 25 мл), которая может быть как воспалительного (экссудат), так и не воспалительного (транссудат) характера. Заболевание проявляется увеличением окружности живота, нарушением дыхания, болью в брюшине, чувством тяжести и распирания.Наиболее часто (в 80% случаев) асцит возникает на фоне цирроза печени, достигшего финальной стадии декомпенсации. Эта стадия характеризуется истощением ресурсов печени, серьезными нарушениями печеночного и брюшного кровообращения, то есть появлением благоприятных условий для накопления жидкости.
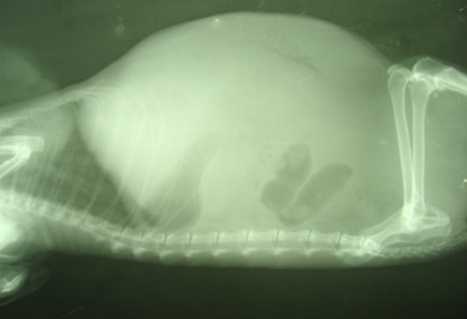
Что это такое?
Асцит – это скопление в брюшной полости жидкости, которое сопровождается прогрессирующим увеличением живота и нарастанием веса больного. Жидкость эта обычно имеет невоспалительный характер, то есть является транссудатом. Ее количество может значительно варьировать – от нескольких сотен миллилитров до 15-20 литров.
Причины возникновения
Причины асцитической болезни имеют неожиданный характер, самые распространенные среди них представлены ниже. Это:
- злокачественные новообразования и метастазы;
- цирроз печени и увеличение давления крови в портальной системе;
- тромбоз (сужение печеночных, нижней полой и воротной вен);
- острые и хронические воспалительные заболевания почек;
- нефротический сидром (с мочой начинает выводится белок);
- хроническая почечная недостаточность;
- воспалительное поражение серозной оболочки сердца;
- острая и хроническая сердечная недостаточность;
- некоторые инфекционные и воспалительные заболевания кишечника, при которых наблюдается диарея и потеря белка;
- воспаление поджелудочной железы;
- туберкулез;
- псевдомиксома (накопление слизи);
- анасрка.
Указанное заболевание является осложнением цирроза печени и не только. В организме прогрессирует постепенно, первое время никак себя не проявляет. Асцит брюшной полости сложно поддается успешному лечению. Однако исцеление наступает, если устранить основной патогенный фактор.
Симптомы асцита
Формирование асцита брюшной полости у большинства пациентов при онкологических заболеваниях происходит постепенно, в течение нескольких недель или даже месяцев. Поэтому первые признаки этого грозного осложнения остаются без внимания.
Клинически асцит начинает проявляться уже после того, как в брюшной полости скопится достаточно большое количество жидкости, проявляется это осложнение:
- Чувством распирания в животе.
- Разными по характеру и длительности абдоминальными болями.
- Отрыжкой и изжогой.
- Тошнотой.
Визуально обратить внимание можно на постепенно увеличивающийся живот, в вертикальном положении он свисает вниз, а в горизонтальном расплывается по бокам. Растягивание кожи брюшной стенки позволяет увидеть сеть кровеносных сосудов и выпячивающийся пупок.
Давление на грудную клетку вызывает одышку и перебои в работе сердца. При асците человеку трудно наклониться, застегнуть обувь, надеть брюки.
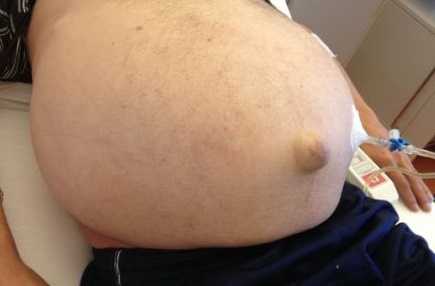
Как выглядит асцит: фото
На фото ниже показано, как проявляется заболевание у человека.
Стадии
В зависимости от количества скопившегося экссудата выделяют три стадии асцита:
| Транзиторный | жидкости в брюшной полости не более 400 мл. На этой стадии может быть лишь вздутие живота. |
| Умеренный | выставляется, когда экссудата в брюшной полости не более 5 литров. На этой стадии осложнение проявляется клиническими симптомами в виде нарушения работы органов пищеварения, одышки. В случае отсутствия лечения асцита возможно развитие перитонита, дыхательной и сердечной недостаточности. |
| Напряженный | характеризуется скоплением до 20 литров жидкости. Состояние пациента тяжелое, значительно нарушается работа жизненно важных органов. |
Диагностика
Водянка живота может быть диагностирована врачом даже без применения специального оборудования – достаточно прощупать брюшную полость больного. Если при прощупывании врач обнаружит тупость в животе сбоку, при этом посередине обнаружится тимпанит, пациент болен асцитом.
Для проведения более глубокой диагностики требуется провести УЗИ в полости брюшины, исследовать печень, а также сделать пункцию брюшины (парацентез). Взятие жидкости на анализ позволяет выявить стадию заболевания и определить его лечение. Парацентез проводится для выяснения причин болезни. Также парацентез может быть сделан в случае возникновения трудностей с дыханием и возникновения болей.
Кроме вышеперечисленных методов диагностики, пациент должен сдать анализы мочи, крови, а также пройти исследования иммунологического типа. От того, сколько информации врачу дадут полученные анализы, зависит возможность назначения дополнительных анализов и тестов.
Лечение асцита брюшной полости
Асцит брюшной полости, развивающийся как осложнение онкологического заболевания, следует лечить совместно с основной болезнью.
- Важно также начать устранение избытка лишней жидкости в первые две недели ее образования, так как затягивание терапии приводит к развитию массы осложнений. Излишняя жидкость может быть удалена при помощи прокола и ее откачивания – лапароцентезе, путем приема мочегонных средств.
- Соблюдение специальной диеты поможет снизить внутрибрюшное давление, уменьшит вероятность дальнейшего продуцирования чрезмерного экссудата.
Химиотерапия эффективна только в том случае, если асцит спровоцирован раком кишечника. При раке желудка, яичников и матки использование химиопрепаратов не дает выраженного положительного результата.
Медикаментозное лечение
Основными препаратами, помогающими выводить лишнюю жидкость из организма, являются диуретики. Благодаря их приему удается добиться перехода лишней жидкости из брюшной полости в кровяное русло, что способствует уменьшению симптомов асцита.
- Для начала пациентам назначают самую маленькую дозу диуретиков, чтобы минимизировать риск развития побочных эффектов. Важный принцип лечения мочегонными препаратами – это медленное нарастание диуреза, который не будет приводить к значительным потерям калия и иных важнейших метаболитов. Чаще всего рекомендуют прием препаратов Альдактон, Верошпирон, Триамтерен, Амилорид. Параллельно назначают препараты калия. Одновременно в схему лечения вводят гепатопротекторы.
- При этом врачи осуществляют ежесуточный контроль диуреза больного и при неэффективности лечения дозу препаратов увеличивают, либо заменяют их на более сильные средства, например, на Триампур или на Дихлотиазид.
Кроме мочегонных препаратов пациентам назначают средства, направленные на укрепление стенок сосудов (витамин С, витамин Р, Диосмин), препараты, препятствующие выходу жидкости за пределы сосудистого русла (Реополиглюкин). Улучшает обмен печеночных клеток введение белковых препаратов. Чаще всего для этой цели применяют концентрированную плазму, либо раствор Альбумина в 20%-ой концентрации.
Антибактериальные препараты назначают в том случае, если асцит имеет бактериальную природу.
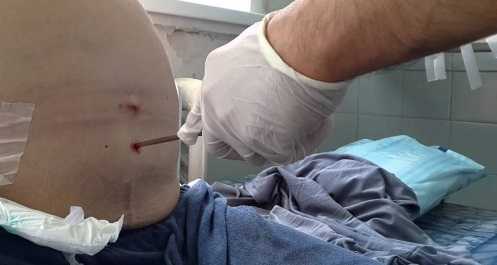
Лапароцентез брюшной полости
При асците лапароцентез брюшной полости является хирургической манипуляцией, при которой жидкость из брюшной полости удаляют пункционно. За один раз не следует откачивать более 4 литров экссудата, так как это грозит развитием коллапса.
Чем чаще осуществляют пункцию при асците, тем выше риск развития воспаления брюшины. Кроме того, повышается вероятность формирования спаек и осложнений от проводимой процедуры. Поэтому при массивных асцитах предпочтительнее установка катетера.
Показаниями к проведению лапароцентеза является напряженный и рефрактерный асцит. Жидкость может быть откачана с помощью катетера, либо она просто свободно вытекает в заранее подготовленную посуду, после установки в брюшную полость троакара.
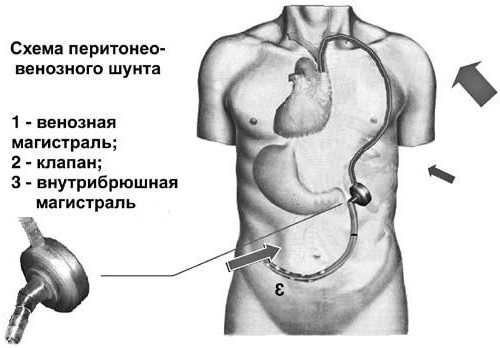
Перитонеовенозное шунтирование (шунт Левина)
Порой применяется для лечения рефрактерного асцита т.е. того, который не поддается медикаментозной терапии и быстро возвращается после пункции. Операция заключается в увеличении объема циркулирующей крови путем постоянного поступления жидкости из брюшной полости в общую систему кровотока.
Шунт Левина – это длинная пластиковая трубка, устанавливающаяся в абдоминальную полость, достигая тазового дна. Далее шунт соединяют с клапаном и силиконовой трубкой, которая подкожно проходит к области шеи для последующего подключения с внутренней яремной и верхней полой веной. Клапан открывается с помощью образующейся силы смещения диафрагмы и увеличения внутрибрюшного давления. Таким образом, происходит беспрепятственное поступление жидкости в верхнюю полую вену.
Диета
Предусматривает уменьшение употребления жидкости, а также соли по причине того, что она задерживает в организме жидкость. Врачи советуют диету по Авиценне. Такая диета при асците предусматривает практически полный отказ от жирной пищи, употребление орехов в большом количестве, отказ от свежих фруктов в пользу сухих.
Также жидкую пищу (борщ, суп) следует заменить бульоном с добавками в виде сельдерея, петрушки, фенхеля. Диета при асците не регламентирует, сколько мяса должен употреблять больной, однако все мясо должно быть нежирного типа (курица, индейка, кролик).

Сколько живут люди с асцитом?
Срок жизни людей с диагностированным асцитом варьирует в широких пределах, что зависит от целого ряда факторов. Продолжительность жизни пациента с асцитом обусловлена:
- Временем начала лечения. Если асцит выявлен на ранних стадиях развития, когда функции жизненно-важных органов не нарушены (или нарушены незначительно), устранение основного заболевания может привести к полному излечению пациента. В то же время, при длительно прогрессирующем асците может произойти поражение многих органов и систем (дыхательной, сердечно-сосудистой, выделительной), что приведет к смерти пациента.
- Выраженностью асцита. Транзиторный (слабовыраженный) асцит не представляет непосредственной угрозы для жизни пациента, в то время как напряженный асцит, сопровождающийся скапливанием в брюшной полости десятков литров жидкости, может привести к развитию острой сердечной или дыхательной недостаточности и смерти пациента в течение часов или дней.
- Основным заболеванием. Это, пожалуй, основной фактор, определяющий выживаемость пациентов с асцитом. Дело в том, что даже при проведении самого современного лечения благоприятный исход маловероятен, если у пациента имеется недостаточность сразу нескольких органов. Так, например, при декомпенсированном циррозе печени (когда функция органа практически полностью нарушена) шансы пациента на выживание в течение 5 лет после установки диагноза составляют менее 20%, а при декомпенсированной сердечной недостаточности – менее 10%. Более благоприятен прогноз при хронической почечной недостаточности, так как пациенты, находящиеся на гемодиализе и соблюдающие все предписания врача, могут прожить десятки лет и более.
Наличие асцита существенно утяжеляет течение основного заболевания и ухудшает его прогноз. Осложнениями самого асцита могут стать спонтанный бактериальный перитонит, печеночная энцефалопатия, гепаторенальный синдром, кровотечения.
Асцит – что это за состояние
Асцит представляет собой тяжелое осложнение многих заболеваний. Проявляется в увеличении живота за счет переполнения брюшины жидкостью. В народе больше известно название «водянка». Люди с такими нарушениями не могут прожить без мочегонных средств.
Симптомы асцита нарастают постепенно, ухудшают течение основной патологии. Увеличение внутрибрюшного давления приводит к затруднению работы внутренних органов, рассматривается в диагностике, как стадия декомпенсации болезни. В ¾ случаев причиной возникновения асцита является цирроз печени, к которому привел алкоголизм.
Откуда берется жидкость в брюшной полости?
У женщин в климактерическом периоде нередко наблюдаются небольшие отеки на лице и ногах, растет вес (в норме не более, чем на 3–4 кг). Эти изменения связаны с нейроэндокринными расстройствами и не имеют отношения к развитию асцита.
Механизм патологии формируется по-разному с учетом патогенеза главного заболевания. В нормальных условиях эпителий брюшины выделяет немного жидкости для предупреждения склеивания внутренних органов, улучшения скольжения. По составу она приближается к плазме крови. В организме человека постоянно идут процессы в брюшной полости:
- выделение жидкости;
- обратное всасывание и обновление.
При асците в процесс подключаются венозные и лимфатические сосуды. А они, в свою очередь, реагируют на измененный состав артериальной крови. Главное нарушение — жидкость из сосудов выходит сквозь стенки в свободное тканевое пространство. Для этого должен нарушиться баланс между гидростатическим и онкотическим давлением.
Как известно, любое давление крови обеспечивается в первую очередь работой сердечной мышцы (миокарда). Снижение наступает при заболеваниях, приводящих к падению сократительной способности сердца (миокардиты, дистрофия, инфаркт миокарда). Они вызывают недостаточность кровообращения.
 Из-за нарушения механизма прокачивания крови через правые и левые отделы застой передается на всю венозную сеть, включая вены живота (нижнюю полую и воротную)
Из-за нарушения механизма прокачивания крови через правые и левые отделы застой передается на всю венозную сеть, включая вены живота (нижнюю полую и воротную) Рост давления в венозной сети способствует сбрасыванию водной части крови в брюшную полость. Онкотическое давление поддерживается в основном наличием достаточного количества белка в крови.
При асците, как правило, подключается механизм нарушения синтеза белка в связи с заболеваниями печени или застойными явлениями. Особенно это касается альбуминовой фракции. Снижение концентрации белка приводит к выходу жидкости из сосудов.
Немалое значение придается недостатку кислорода в артериальной крови (гипоксическое состояние). Это связано и с нарушением сердечного выброса, и со сдавлением печеночных клеток:
- фиброзной тканью (при циррозе);
- расширенными венулами (при портальной гипертензии);
- новообразованием или метастазами.
Недостаток кислорода вызывает ишемию почек. Фильтрация в клубочках снижается. Меньше выделяется мочи. В ответ повышается синтез антидиуретического гормона в гипофизе и альдостерона надпочечников (почти в 20 раз). В итоге — задерживается натрий, а с ним и вода.
Предельная нагрузка на вены передается и на лимфатическую систему. Из лимфатических сосудов жидкость переходит в брюшину. Наступает момент, когда скопление воды превышает возможности брюшной полости по ее всасыванию, тогда возникает асцит.
К механизму образования нужно добавить гормональный ответ на уменьшение массы крови, повреждение сосудистой стенки при воспалительных и системных заболеваниях, гиперфункцию эпителия брюшной полости на фоне опухолевого роста и воспаления.
Причины асцита брюшной полости
Деление причин асцита на печеночные и внепеченочные, предложенное рядом авторов, можно рассматривать как условное. Поскольку в механизме образования, как описано выше, принимают участие много факторов.
К наиболее распространенным причинам относятся:
- в 75% случаев — цирроз печени;
- в 10% — раковые опухоли или метастазы;
- в 5% — проявление сердечной недостаточности.
На оставшиеся 10% приходятся:
- развитие портальной гипертензии при тромбозе печеночных вен, воротной вены в условиях сдавливания опухолью;
- хроническая патология почек (амилоидоз, гломерулонефриты);
- алиментарная дистрофия при истощении;
- туберкулез брюшины;
- у женщин большие кисты, онкологические образования яичников;
- опухоли, развивающиеся из ткани брюшины (псевдомиксома, мезотелиома);
- эндокринные заболевания (микседема);
- общее воспаление серозных оболочек при системных заболеваниях (ревматизм, красная волчанка, ревматоидный артрит), в стадию уремии при почечной недостаточности;
- другие болезни органов пищеварения (панкреатит, Крона, саркоидоз);
- реакция брюшины на неинфекционное воспаление (перитониты гранулематозный и эозинофильный).
 Микседема - заболевание щитовидной железы, которое может служить причиной появления асцита
Микседема - заболевание щитовидной железы, которое может служить причиной появления асцита Признаки асцита брюшной полости могут возникнуть у детей в грудном возрасте. Они связаны с отеком врожденного происхождения при резус- несовместимости с матерью, обычно случаи в 100% заканчиваются летально, врожденными аномалиями печени и желчевыводящих путей, а также нефротическим синдромом врожденного характера.
Также связаны с потерей белка через кишечник и недостатком питания, отеком в ответ на скрытую кровопотерю во внутриутробном периоде.
В группу риска можно включить лиц, имеющих максимальную вероятность развития главных заболеваний, приводящих к асциту:
- злоупотребляющих спиртными напитками;
- курильщиков;
- наркоманов;
- перенесших острые гепатиты и страдающих хроническими формами;
- после переливания крови;
- нуждающихся в гемодиализной поддержке почечной фильтрации;
- увлекающихся татуажем;
- имеющих лишнюю массу тела, ожирение;
- больных сахарным диабетом;
- с признаками нарушенного белкового и жирового обмена по анализам крови;
- увлекающихся модными диетами для похудения;
- имеющих наследственную отягощенность по онкологической патологии.
Об особенностях асцита при циррозе печени читайте подробнее в этой статье.
Симптомы
Проявления асцита обычно возникают после накопления в брюшной полости от одного до полутора литров жидкости. При острых заболеваниях (тромбоз воротной вены) он развивается быстро. При других — склонен к постепенному развитию в течение нескольких месяцев. Наибольших размеров достигает асцит при связи с последствиями патологии лимфообращения.
Другая особенность клинических проявлений — связь с прочими отеками и признаками задержки жидкости. Так, при патологии печени асцит не сопровождается отеками на других частях тела, а в случае сердечной недостаточности сначала возникает анасарка (легкая пастозность кожи), отеки на стопах и голенях, а затем накапливается жидкость в животе.
Пациента уже на ранней стадии беспокоят распирание после приема пищи и натощак, боли в животе обусловлены характером основного заболевания, например, при застое в печени увеличивается левая доля, и пациенты жалуются на болезненные ощущения в эпигастрии. Меняется рост, вес и объем живота, появляется вздутие кишечника и трудности при одевании обуви, наклонах тела.
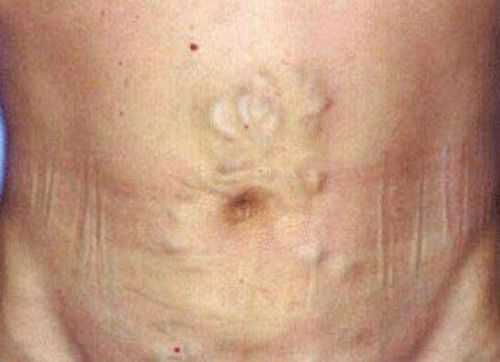 Расширение венозной сети в виде «головы медузы» держится и после лапароцентеза
Расширение венозной сети в виде «головы медузы» держится и после лапароцентеза В связи с подъемом купола диафрагмы, у больного возникают:
- симптомы рефлюксного заброса содержимого желудка в пищевод (изжога, отрыжка);
- одышка сначала только при ходьбе, затем в покое, особенно в положении лежа;
- человек не может спать на низкой подушке;
- отек распространяется в пах, у мужчин на мошонку;
- возможно формирование грыжи белой линии живота.
При осмотре обращают внимание на округлую и обвисшую форму увеличенного живота в стоячем положении пациента и распластывание лежа («лягушачий живот»), выпячивание пупка, белые растяжки (стрии) на коже по бокам и расширенные и утолщенные вены образуют вокруг пупка картину «головы медузы».
При портальной гипертензии возможны желтушность кожи и склер, тошнота, частая рвота. Туберкулезный асцит сопровождается выраженными проявлениями интоксикации: слабостью и немотивированной усталостью, головными болями и тахикардией.
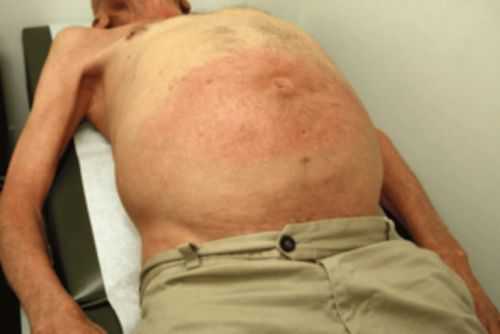 В отличие от ожирения масса тела у пациента увеличена непропорционально: руки и ноги значительно худеют
В отличие от ожирения масса тела у пациента увеличена непропорционально: руки и ноги значительно худеют Если асцит сопровождает системные заболевания или недостаток питания, то он выражен слабо, но одновременно видны отеки на ногах, можно обнаружить выпот жидкости в плевральную полость.
Диагностика асцита начинается с врачебного осмотра. Кроме визуальных признаков (увеличение живота, расширенная венозная сеть, отечность ног и паха), доктора используют метод перкуссии.
Производится постукивание пальцем одной руки по другой. При этом обнаруживается притупление звука в лежачем положении в боковых каналах живота, на боку — в нижней части. Предлагая пациенту поворачиваться можно зафиксировать переход зон притупления. Другой способ — односторонние толчкообразные движения к центру, при этом, с другой стороны, ощущается волна.
Ультразвуковое исследование проводится не только для выявления жидкости, но и в порядке выяснения причины асцита. Доктор может осмотреть печень, выявить измененные размеры, форму, узловые образования. При допплеровском картрировании оценивается кровоток в воротной и нижней полой венах.
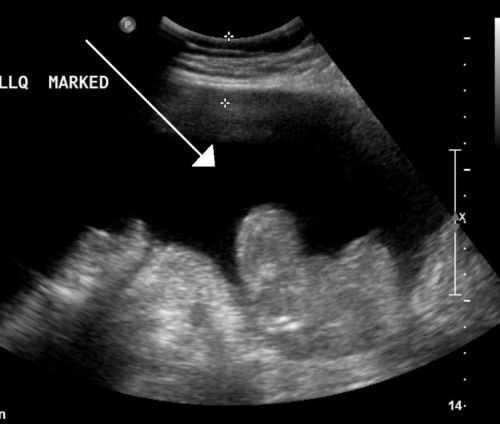 Жидкость на УЗИ имеет характерную картину
Жидкость на УЗИ имеет характерную картину УЗИ-исследование сердца позволяет установить признаки сердечной недостаточности, пороков, заметить жидкость в плевральной полости. Осмотр поджелудочной железы необходим для исключения панкреатита в этиологии асцита.
Рентгеновский способ подходит для обнаружения асцита объемом более 0,5 л. Но метод остается одним из важных в диагностике туберкулезного поражения легких, гипертрофических изменений со стороны сердца, плеврита.
Ангиография — вариант рентгеновского исследования, при котором контрастное вещество вводят в вену, а затем делают серию снимков для подтверждения проходимости, формы сосудов.
Обследование печени радиоизотопными препаратами помогает установить степень поражения работающих клеток органа. При гепатосцинтиграфии внутривенно вводят Метионин, меченный изотопом, чувствительным к клеткам печени. Дальнейшее сканирование позволяет обнаружить участки, не заполненные веществом. Это означает, что там нет печеночных клеток, пробелы заполнены фиброзной тканью.
Лапароскопическое исследование в условиях операционного блока заключается во введении через небольшой разрез в брюшную полость оптической техники, способной дистанционно показывать внутренние изменения органов.
Специальная приставка для забора материала на биопсию применяется для последующего гистологического исследования печени и других органов, лимфоузлов, брюшины. На анализ обязательно берется асцитическая жидкость, достаточно 50–100 мл.
Компьютерная и магниторезонансная томография выявляет выпот жидкости в труднодоступных местах брюшной полости.
Лабораторная диагностика основана на признаках нарушения деятельности печени, всех видов обмена и электролитного состава. Проводятся анализы:
- альбумин/глобулинового соотношения;
- печеночных трансаминаз и других ферментов;
- мочевины, креатинина;
- липазы и амилазы поджелудочной железы;
- калия, натрия.
Определенное значение в подтверждении печеночной причины асцита отводится изучению показателей свертывающей системы крови. В целях исключения ракового процесса в печени назначают анализ на уровень α-фетопротеина.
Значение состава асцитической жидкости в дифференциальной диагностике
Вылечить асцит без учета основного заболевания невозможно. Один из обязательных анализов — исследование асцитической жидкости, полученной при лапароскопии или специальным проколом брюшной стенки. Результаты помогают выявить механизм задержки воды, подобрать оптимальные препараты и обеспечить лечение асцита.
Первым делом результаты должны ответить на вопрос: «Является ли полученная жидкость транссудатом или экссудатом?». Разница определяется содержанием белка и других компонентов. В транссудате жидкость выходит из сосудистого русла под действием повышенного гидростатического давления или уменьшенного содержания коллоидных веществ, при этом сами сосуды остаются неповрежденными.
 В своем составе транссудат содержит белок до 15 г/л, преимущественно в виде альбуминов, допустимые колебания удельного веса 1,010–1,015
В своем составе транссудат содержит белок до 15 г/л, преимущественно в виде альбуминов, допустимые колебания удельного веса 1,010–1,015 Экссудат — образуется как результат воспалительной реакции с повреждением проницаемости сосудистой стенки. По составу экссудат близок к плазме крови. В него входит значительное количество белковых компонентов, которые в нормальных условиях не проходят сквозь стенку сосуда (иммуноглобулины, фибриноген, комплемент).
Всего белка 15–60 г/л. Фибриноген быстро трансформируется в фибрин под воздействием тканевых тромбопластинов. Нити фибрина видны при микроскопии жидкости. По относительной плотности экссудат составляет 1,015–1,027. Обязательно присутствуют воспалительные элементы.
При циррозе печени чаще всего выявляется транссудат. На фоне перитонеальных явлений, воспаления внутренних органов — экссудат. Наличие геморрагической асцитической жидкости (с кровью) редко сопутствует циррозу. Гораздо чаще наблюдается при новообразованиях, туберкулезном перитоните.
Преобладание в клеточном составе жидкости нейтрофилов с мутным осадком — характерный признак бактериального перитонита. Если наибольшим оказывается уровень лимфоцитов — перитонит скорее туберкулезного происхождения. Для диагностики такие различия важны, поскольку перитонит может протекать скрытно.
Еще более информативным является проведенный посев асцитической жидкости, определение чувствительности к антибиотикам.
Если полученный материал отличается мутностью и беловатым (молочным) оттенком, то лаборант предполагает попадание значительного количества лимфы в брюшную полость (хилезный асцит). При этом варианте в составе обнаруживают мельчайшие капли жира, повышение уровня триглицеридов, высокое содержание лейкоцитов, опухолевые клетки.
В качестве подтверждения субъективного мнения лаборанты проводят дифференциальную диагностику проб:
- при добавлении щелочного раствора растворяются белки и мутность уменьшается;
- реактивы с эфиром приводят к исчезновению мутности, связанной с жирами.
Очень редкий результат — выявление в асцитической жидкости слизи. Такое бывает при псевдомиксоме брюшины и муцинозной аденокарциноме желудка или кишечника.
Лечение
В терапии асцита не существует стандартов. Выбор врача зависит от причины патологии, чувствительности больного к лекарственным препаратам. Чем дольше страдает пациент, тем сложнее подобрать рациональную схему лечения. Обязательно учитывается активность основного заболевания. Проводится патогенетическая терапия.
Больной с асцитом нуждается в полупостельном или постельном режиме. В питании необходимым правилом является:
- исключение соли — сначала ее ограничивают до 2 г в сутки;
- уменьшение выпитой жидкости.
 Для контроля за накоплением водного остатка применяют ежедневное взвешивание пациента, измерение диуреза (выделение мочи за сутки)
Для контроля за накоплением водного остатка применяют ежедневное взвешивание пациента, измерение диуреза (выделение мочи за сутки) Разрешенный объем жидкости немного превышает диурез. Оптимальной потерей веса считается до 500 г. Нельзя в терапии стремиться к быстрому выведению жидкости. Это может вызвать гипокалиемию, способствует почечной недостаточности.
Терапия диуретиками осуществляется под контролем электролитов крови. Обычно назначают калийсберегающие препараты типа Спиронолактона. Если не удается получить эффект, подключают Фуросемид под прикрытием Панангина или Аспаркама (обеспечивают возмещение калия).
Нарушение белкового состава крови требует переливания раствора Альбумина или свежезамороженной плазмы. В случае застойных явлений при сердечной недостаточности необходимы гликозиды. Другие препараты для улучшения микроциркуляции, гепатопротекторы принимают постоянно для поддержки кровотока в портальной системе и в помощь оставшимся гепатоцитам.
Хирургические методы — используются при безрезультатной терапии лекарственными препаратами. Наиболее часто применяют:
- Лапароцентез — выведение асцитической жидкости через дренажную трубку, вставленную через прокол брюшной стенки специальным троакаром. Однократно допустимо выпускание 4 л на фоне капельного внутривенного возмещения. Процедуру могут проводить дробно в течении нескольких дней, временно перекрывая дренаж.
- Трансюгулярное шунтирование — серьезная операция, в результате которой создается дополнительное сообщение между печеночной и воротной венами для сброса крови и ликвидации портальной гипертензии.
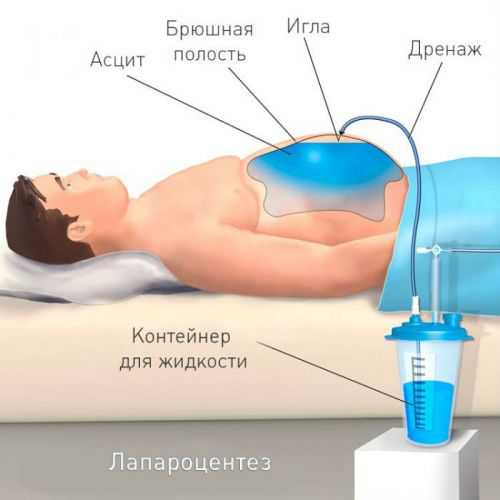 Методом лапароцентеза владеют терапевты, перевода в хирургическое отделение не требуется
Методом лапароцентеза владеют терапевты, перевода в хирургическое отделение не требуется Трансплантация печени — крайний метод лечения всех заболеваний печени, не проводится при алкогольном циррозе.
Лечение асцита требует постоянного внимания, подбора оптимальных препаратов. Отсутствие динамики в состоянии пациента угрожает ему осложнениями:
- бактериальным перитонитом;
- появлением устойчивости к мочегонной терапии;
- развитием последствий цирроза печени — энцефалопатии с утратой ряда функций головного мозга;
- гепаторенальным синдромом, присоединением признаков почечной недостаточности;
- спонтанным вытеканием асцитической жидкости сквозь пупочную грыжу.
Как лечить асцит брюшной полости народными способами?
К народным методам лечения такого тяжелого состояния, как асцит врач может посоветовать обратиться только в расчете на дополнительное действие мочегонных трав и растений. Эффект действительно улучшается при комбинировании с лекарственными препаратами.
Наиболее популярные рецепты с народными средствами:
- отвар листьев и почек березы;
- сбор из малины, брусники, листьев смородины, шиповника;
- ягоды можжевельника, листья крапивы, липовый цвет;
- петрушка и толокнянка;
- компот из абрикосов (содержит необходимый калий).
 Готовый мочегонный сбор можно приобрести в аптеке
Готовый мочегонный сбор можно приобрести в аптеке Растения имеют эффективность на начальных стадиях при соблюдении пациентом диеты и режима. Но не рекомендуется устраивать для больного горячую парную с листьями березы или обертывания. Это может ухудшить состояние сердечной системы.
Можно ли прогнозировать, сколько проживет пациент?
Прогноз течения патологии зависит от того, насколько вероятно справиться с главной причиной, вызвавшей ее. Неблагоприятными факторами для определения сколько живут с асцитом люди, страдающие разными заболеваниями, являются:
- пожилой возраст пациентов;
- склонность к гипотонии;
- значительное падение уровня альбумина, по анализу крови до 30 г/л и ниже;
- сопутствующий сахарный диабет;
- сниженная клубочковая фильтрация в почках;
- развитие перитонита;
- раковая опухоль, как причина патологии.
По данным статистики, 50% пациентов с асцитом проживают не более двух лет. А при формировании устойчивости к диуретикам — половина погибает за 6 месяцев наблюдения. Асцит — симптом декомпенсации. Это уже указывает, что организм испробовал все свои силы. Как бы мы ни стремились его победить, пока нет условий и возможности заменить «уставшие» органы.
Асцит брюшной полости - причины, лечение, прогноз
Асцит (водянка живота) может возникать как следствие многих заболеваний, в большинстве же случаев является одним из осложнений цирроза печени. Такое состояние всегда свидетельствует о серьезных нарушениях в работе внутренних органов или целых систем и несет опасность для здоровья и жизни человека.
Асцит брюшной полости – это симптоматическое явление, при котором в брюшной полости наблюдается скопление жидкости (транссудата). Ошибочно считать его отдельным заболеванием – это лишь проявление тех или иных проблем со здоровьем.
Брюшная полость вмещает в себя селезенку, желчный пузырь, часть кишечника, желудок, печень. Она замкнута и отграничена брюшиной – оболочкой, состоящей из двух слоев – внутреннего, прилегающего к названным органам, и внешнего, прикрепленного к стенкам живота.
Задача брюшины в том, чтобы фиксировать находящиеся в ней органы и принимать участие в регуляции метаболизма. Она обильно снабжена сосудами, обеспечивающими обмен веществ через кровь и лимфу.
У здорового человека между двумя слоями брюшины присутствует определенный объем жидкости, которая не накапливается, а постоянно всасывается в мелкие лимфатические сосуды, освобождая место для поступления новой.
Транссудат в брюшине начинает накапливаться, если повышена скорость его образования либо замедлено его всасывание в лимфу. Прогрессирование основной патологии постепенно повышает его объем и он начинает давить на внутренние органы, развивается асцит, а протекание основного заболевания усугубляется.
Возможные причины асцита брюшной полости:
- цирроз печени;
- туберкулез;
- перитонит;
- сдавление воротной вены;
- болезнь Бадда-Киари;
- некоторые детские болезни;
- кровотечение;
- панкреатит;
- злокачественная опухоль печени;
- анасарка;
- беременность и патологии внутриутробного развития;
- сердечная недостаточность;
- эндометриоз.
В группу риска входят лица с алкогольной и наркотической зависимостью, с диагнозом хронического гепатита, жители регионов с высоким уровнем заболеваемости этой патологией. Влиять на накопление транссудата могут ожирение, повышенный уровень холестерина, сахарный диабет II типа.
При раке злокачественные клетки размножаются бесконтрольно. Если при метастазировании они попадают печень, то это провоцирует сдавливание ее синусоидов (пространств между группами клеток, заполненных кровью) и возрастанию давления в воротной вене и ближайших к ней сосудах.
В результате отток крови и лимфы из брюшины замедляется и возникает асцит брюшной полости при онкологии. Сколько живут в таком состоянии? Лишь половина пациентов с водянкой, получивших своевременную ее терапию, остается жить в течение двух лет. Высокая смертность обусловлена стремительным развитием осложнений водянки, среди которых:
- гидроторакс;
- дыхательная недостаточность;
- непроходимость кишечника;
- образование и защемление пупочной грыжи;
- перитонит;
- гепаторенальный синдром;
- выпадение прямой кишки.
Чаще остальных раковых заболеваний причиной асцита становятся:
- опухоль поджелудочной железы;
- мезотелиома;
- рак яичников;
- брюшной канцероматоз;
- синдром Мейгса.
Прогноз при развитии онкологического асцита ухудшается в пожилом возрасте, при значительном количестве метастазов и почечной недостаточности.
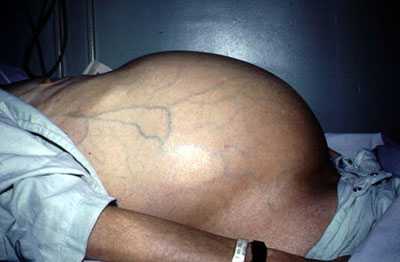
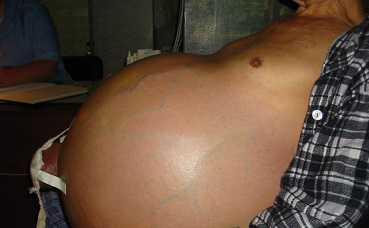
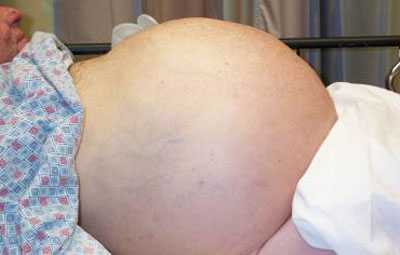
фото асцита брюшной полости
Водянка может развиваться постепенно, на протяжении 1-3 месяцев и даже полугода и более, или спонтанно, например, при тромбозе портальной вены. Первые признаки асцита брюшной полости появляются после скопления 1000 мл жидкости и более, среди них:
- Боль и чувство распирания в животе;
- Метеоризм и отрыжка;
- Увеличение веса тела и объема живота;
- Изжога;
- Отечность ног, у мужчин иногда – мошонки;
- Одышка и тахикардия при ходьбе;
- Трудности при попытке сделать наклон туловища.
Если человек стоит, то живот принимает шарообразную форму, а в горизонтальном положении он расплывается. Кожа со временем покрывается светлыми стриями (растяжками), а пупок по мере накопления в брюшной полости жидкости выпирает наружу.
При возросшем давлении в воротной вене по бокам и впереди живота расширяются, становясь заметными, подкожные вены – этот симптом получил название «голова медузы».
Такие симптомы асцита брюшной полости, как желтуха, тошнота и рвота появляются при портальной гипертензии из-за блокады подпеченочных сосудов.
При туберкулезе человек быстро худеет, ощущает головные боли, сильную слабость, пульс становится частым. Живот увеличивается очень быстро при нарушенном оттоке лимфы, и медленно, если причиной асцита послужила белковая недостаточность. В последнем случае выражены отеки, которые также имеют место при сердечной, печеночной и почечной недостаточности.
Увеличение температуры тела не является прямым признаком асцита и имеет место лишь при некоторых болезнях, вызывающих водянку:
- циррозе печени;
- опухолях;
- перитоните;
- панкреатите.
Если асцит развивается из-за микседемы, то температура, напротив, падает ниже нормы – до 35°C. Это обусловлено недостаточной выработкой гормонов щитовидной железы, влияющих на интенсивность метаболизма и выделение организмом тепла.
Диагностика
При первичном осмотре врач проводит перкуссию – постукивает по животу и анализирует возникающие при этом звуки. При асците звук над жидкостью притупляется, а легкие удары по стенке живота с одной стороны образуют волны, которые можно почувствовать, приложив ладонь с другой стороны брюшины (флюктуация).
В диагностике асцита брюшной полости используются УЗИ и компьютерная томография – эти методы определяют объем скопившейся жидкости и основную причину развития водянки.
Список анализов при асците:
- Крови – общий и биохимический – могут показать повышение билирубина и азотистых продуктов распада, гипопротеинемию, высокую СОЭ;
- Мочи – общий – выявляет в зависимости от причины водянки наличие белка, эритроцитов, повышение плотности мочи;
- Жидкости, полученной с помощью пункции брюшной полости – она прозрачная, белесая или с незначительной примесью крови, ее реакция никогда не бывает кислой – она нейтральная или слабощелочная;
- Проба Ривольта – помогает отличить транссудат от воспалительного отделяемого – экссудата с помощью качественной химической реакции на белок.
Взятую из брюшной полости жидкость также исследуют на наличие патогенных микроорганизмов и раковых клеток.
При асците брюшной полости лечение состоит в устранении патологии, вызвавшей водянку. Общими мерами терапии являются:
- Диета с ограниченным содержанием соли (не более 2 г в день) или полным ее отсутствием, при циррозе – снижение потребляемой жидкости;
- Прием медикаментов в зависимости от заболевания и во всех случаях – мочегонных средств – Верошпирона, Фуросемида, – в сочетании с препаратами калия (Аспаркам, оротат калия);
- Наблюдение за снижением массы тела – при успешном лечении потеря составляет 500 г в сутки.
Тактика лечения при разных заболеваниях:
- При сердечной недостаточности показан прием диуретиков, сосудорасширяющих средств, а также ингибиторов АПФ. В этом случае назначается диета №10 или 10а – с уменьшением воды и соли. Применяют сердечные гликозиды (Дигоксин, Строфантин) и другие препараты для стимуляции сократительной деятельности миокарда.
- Строгий постельный режим и диета №7 (вплоть до исключения соли) показаны при патологиях почек, которым сопутствует нефротический синдром – при амилоидозе, гломерулонефрите). При этом объем выпитой за сутки жидкости не должен превышать количество выделенной мочи более, чем на 300 мл.
- Водянка новорожденных из-за скрытой кровопотери лечится посредством переливания крови и плазмы. Экссудативная энтеропатия также предусматривает применение глюкокортикостероидных средств и диуретиков.
- При нарушениях в белковом обмене показаны мочегонные средства, меню с оптимальным содержанием белка, а уменьшить при этом потери протеина с мочой помогают ингибиторы АПФ, переливания альбумина.
Если объем транссудата значителен — производится дренирование полости брюшины и медленное, во избежание развития коллапса, удаление из нее скопленной жидкости. Процедура называется лапароцентез и проводится под местным обезболиванием.
Хирургическое вмешательство показано при асците, возникшем из-за портальной гипертензии. Распространены два типа операций:
- Внутрипеченочное трансъюгулярное шунтирование, при котором искусственным путем сообщаются воротная и печеночная вены;
- Операция Кальба – иссечение брюшины и мышц в области поясницы, в результате чего транссудат начинает впитывать подкожная жировая клетчатка. Эффективна эта процедура в 1/3 случаев, а результат держится не более полугода.
При запущенном циррозе и других тяжелых патологиях печени проводится операция по пересадке печени.
Каков прогноз?
Прогноз при асците напрямую зависит от причины накопления жидкости и своевременности и эффективности лечения. В половине случаев при отсутствии эффекта от диуретиков наступает летальный исход. К неблагоприятным факторам также относят:
- пожилой возраст – 60 и более лет;
- гипотонию;
- сахарный диабет;
- рак печени;
- бактериальный перитонит;
- уровень альбумина в крови менее 30 г/л;
- снижение клубочковой фильтрации почек.
Опасность асцита также в том, что являясь симптомом, следствием основного заболевания, он, в свою очередь, усугубляет его течение.
- Автор: Администратор
- Распечатать
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе