Жидкость в брюшине причины
Жидкость в брюшине причины
Асцит или водянка живота — патология, при которой в брюшной полости скапливается свободная жидкость. Случается, что количество жидкости достигает 20-25 литров, что приносит больному максимальный дискомфорт и страдания. Асцит — не самостоятельное заболевание, а осложнение или симптом какой-либо патологии, например, злокачественных новообразований, цирроза печени и пр. Скопление жидкости в брюшине нередко говорит о несвоевременной или неверной терапии основной болезни.
Развитие асцита связано с нарушениями циркуляции лимфы и крови в полости брюшины, вследствие чего в ней происходит накопление транссудата или невоспалительной жидкости. Также развитие патологии связывают с воспалениями, приводящими к образованию выпота и экссудата. При обнаружении в жидкости высокой концентрации белка и лейкоцитов, речь идет об инфицировании, что нередко приводит к развитию перитонита.
Классификация асцита
Асцит полости брюшины классифицируют по ряду критериев.
По объему жидкости, скопившейся в полости, выделяют:
- транзиторный — до 400 мл.
- умеренный — от 500 мл до 5 л.
- резистентный (напряженный) — более 5 л.
В зависимости от наличия в жидкости патогенной микрофлоры, асцит разделяют на:
- стерильный, при котором наличие вредоносных микроорганизмов не наблюдается.
- инфицированный, при котором в содержимом брюшной полости происходит размножение микробов.
- спонтанный перитонит, обусловленный воздействием бактерий.
Также асцит классифицируют по отзывчивости к лечению медикаментами:
- асцит, поддающийся консервативным методам лечения.
- рефрактерный асцит — устойчивый к медикаментозной терапии.
к содержанию ↑
Хилезный асцит
Хилезным аститом называют редкое осложнение цирроза печени в последней стадии или обструкции брюшного лимфопротока, хронического кишечного воспаления. Асцитическая жидкость при этом виде патологии имеет молочный оттенок из-за присутствия в транссудате большого количества жировых клеток.
Хилезный вид асцита может быть также осложнением туберкулеза или панкреатита, травм органов брюшины.
к содержанию ↑
Причины появления жидкости в брюшной полости
Почти 80% случаев скопления жидкости в животе вызваны патологическими процессами в печени и циррозе печени в финальной стадии декомпенсации, для которой характерно истощение печеночных ресурсов и значительные нарушения кровообращения, как в самом органе, так и в брюшине.
К другим печеночным причинам относят:
- портальную гипертензию.
- гепатит в хроническом течении (в том числе алкогольный).
- обструкцию печеночной вены.
9-10% случаев асцита связаны с онкологическими патологиями органов брюшной полости, метастазами в желудке. Причины у женщин часто кроются в онкопатологиях органов малого таза. При злокачественных новообразованиях наблюдается ухудшения лимфообращения и блокировка путей лимфооттока, вследствие чего жидкость не имеет возможности выйти и скапливается.
Интересно: асцит, развившийся в результате онкопатологий, часто указывает на приближающуюся смерть человека.
5% случаев водянки живота связывают с патологиями сердечной мышцы, которые сопровождаются декомпенсацией кровообращения. Данное состояние врачи называют «сердечным асцитом». Он характеризуется значительными отеками нижних конечностей, а в запущенных случаях отеком всего тела. Как правило, при сердечных заболеваниях набирается жидкость не только в животе, но и в легких.
Редко водянка живота может быть вызвана следующими состояниями:
- почечные патологии, такие, как амилоидоз, гломерулонефрит.
- заболевания поджелудочной железы.
- тромбоз воротной вены.
- туберкулез брюшины.
- острое расширение желудка.
- Лимфогранулематоз.
- Болезнь Крона.
- кишечная лимфоангиоэктазия.
- белковое голодание.
Скопление жидкости в животе и забрюшинном пространстве наблюдается не только у взрослых, но и у новорожденных.
Среди факторов развития асцита у этой категории пациентов выделяют:
- врождённый нефротический синдром.
- гемолитическая болезнь, которая появляется у ребенка вследствие несовместимости группы и резус-фактора крови у матери и плода.
- различные заболевания печени и желчных протоков.
- экссудативная энтеропатия, приобретенная наследственно.
- дефицит белков, приводящий к тяжелой форме дистрофии.
к содержанию ↑
Симптомы жидкости в животе
 Скопление жидкости в брюшной полости — постепенный процесс, однако, в случае, например, тромбоза воротной вены, асцит развивается стремительно.
Скопление жидкости в брюшной полости — постепенный процесс, однако, в случае, например, тромбоза воротной вены, асцит развивается стремительно.
Проявление симптомов патологии появляются не сразу, лишь в том случае, если объем содержимого полости брюшины превышает 1000 мл.
- Основным проявлением асцита является увеличение размера живота. При нахождении пациента в вертикальном положении живот отвисает, при горизонтальном выглядит распластанным с явно выступающими боковыми отделами.
- Пупок больного сильно выпячивается.
- Астит, вызванный портальной гипертензией, сопровождается появлением на коже вокруг пупочного кольца сосудистой сетки, которую можно легко разглядеть под натянутой кожей.
- Больные жалуются на появление одышки и трудности при дыхании. Такое проявление заболевания связано с тем, что содержимое полости брюшины сдвигает диафрагму кверху, что приводит к уменьшению объема грудной полости и сжатию легких, которые с трудом расправляются при попытке вдоха.
- Часто первыми жалобами являются ощущение распирания живота, вздутие, тяжесть.
Важно: ввиду того, что асцит — это осложнение других патологических процессов в организме, другие признаки напрямую связаны с основным заболеванием и могут быть отличные в каждом конкретном случае.
к содержанию ↑
Диагностика
Заподозрить у пациента асцит специалист способен уже при осмотре, прощупав и «простучав» живот. Для подтверждения диагноза пациенту проводят исследования, визуализирующие полость брюшины:
Важно: по УЗИ и КТ также выявляют основную причину развития патологии.
Для диагностики также прибегают к пункции полости брюшины и лабораторным методам исследования:
- клинические анализы крови и мочи.
- биохимическое исследование крови (по его данным оценивается состояние печени и почек пациента).
- изучение брюшинного содержимого, полученного путем пункции.
к содержанию ↑
Видео
к содержанию ↑
Лечение асцита
Важно: лечение асцита должно быть, в первую очередь, направленно на ликвидацию причины его развития.
Терапия водянки живота проводится консервативным, симптоматическим и оперативным методами.
При транзиторном асците прибегают к использованию медикаментов (диуретиков) и рекомендуют пациенту постельный или полупостельный режим для улучшения качества лимфооттока.
Если водянка живота вызвана гипертензией воротной вены, назначают прием Альбумина, гепатопротекторов и переливание плазмы.
При отсутствии положительного эффекта от консервативного лечения, а также при большом объеме скопившейся жидкости, проводят симптоматическую терапию. К такому методу относят лапароцентез — прокол стенки брюшины с выкачиванием из ее полости содержимого. Процедура проводится в операционной под местной анестезией. За одну процедуру откачивают не больше 5 литров. Кратность использования процедур 1 раз в 3-4 дня.
Важно: лапароцентез — достаточно опасная процедура, при каждом последующем использовании которой, возрастает риск повреждения кишечника. Также опасность заключается в том, что вместе с выкачиваемой жидкостью из организма выводится белок, дефицит которого является причиной повторного асцита.
При стремительно развивающейся водянке используют дренажные катетеры, которые устанавливаются для безостановочного отвода жидкости.
При рецидивах патологии назначают оперативное вмешательство, при котором производится соединение нижней полой и воротной вены и создается коллатеральное кровообращение. Если до проведения операции специалисты неоднократно прибегали к удалению из живота пациента асцитической жидкости, одновременно проводят переливание плазмы, а после операции рекомендована белковая диета.
При самых тяжелых случаях показана пересадка донорской печени.
Прогнозы определяют тяжестью течения патологии, ставшей причиной асцита. Продолжительность жизни не имеет прямой связи со скоплением жидкости в животе, однако нарастающая водянка способствует усугублению основного заболевания и ухудшению общего состояния больного.
Асцит — патологическое состояние, которое требует срочного и обязательного вмешательства врачей. Отсутствие лечения или начатое, но с запозданием, приводит к стремительному развитию осложнений. При подозрении на скапливание жидкости в животе необходимо срочное обследование и адекватное лечение, что поможет увеличить шансы на благоприятный прогноз.
Асцит – причины, симптомы, стадии, лечение водянки живота, прогноз при асците
 Асцит – это наличие свободной жидкости в брюшной полости, которая скапливается вне органов и тканей.
Асцит – это наличие свободной жидкости в брюшной полости, которая скапливается вне органов и тканей.
Асцит может развиваться как следствие большого количества заболеваний органов и систем (не только структур брюшной полости). Но в 75% данное состояние – это осложнение цирроза печени.
Эту патологию еще называют водянкой живота.
Оглавление: 1. Причины асцита 2. Развитие патологии 3. Симптомы асцита 4. Диагностика асцита 5. Осложнения 6. Лечение асцита 7. Профилактика асцита 8. Прогноз при асцитеПричины асцита
Различают около сотни состояний и заболеваний, которые могут стать причиной накопления свободной жидкости в брюшной полости. Основные – это:
На тройку этих причин возникновения асцита припадает 90% случаев данной патологии. Другие причины накопления свободной жидкости в брюшной полости следующие:
- повышение давления в воротной вене – главному венозному сосуду печени. Оно происходит из-за блокирования тока крови при различных состояниях – например, при тромбозе (закупорке тромбом) печеночных вен, тромбозе воротной вены, ее передавливании опухолями или спайками;
 патология почек. Чаще всего это хронический гломерулонефрит и амилоидоз (накоплении в тканях почек амилоида – специфического белка, которого в норме в организме нет);
патология почек. Чаще всего это хронический гломерулонефрит и амилоидоз (накоплении в тканях почек амилоида – специфического белка, которого в норме в организме нет);- нехватка питательных веществ в организме (например, если человек голодает);
- обсеменение листков брюшины раковыми клетками. Чаще всего это клетки рака желудка, толстого кишечника, у женщин – рака молочной железы, яичников, шейки матки;
- опухоли, которые изначально образовались на листках брюшины – например, мезотелиома (новообразование, развивающееся из выстилки брюшины), псевдомиксома (опухоль, которая вырабатывает много желеобразного вещества);
- ряд гинекологических заболеваний – чаще всего кисты и опухоли яичников;
- нарушения со стороны эндокринных органов – ярким примером выступает микседема – болезнь с развивающейся нехваткой гормонов щитовидной железы;
- патологии, при которых нарушается отток лимфы из брюшной полости из-за закупорки, перегибов и сдавливания лимфатических сосудов – к этому могут причинить клубки паразитов, опухоли, спаечный процесс и так далее;
- воспалительное поражение листков брюшины, вызванное неинфекционным агентом – например, гранулематозный перитонит.
Также асцит может возникнуть из-за прогрессирования ряда хронических специфических заболеваний – в первую очередь это:
- туберкулезное воспаление брюшины;
- воспаление серозных оболочек (тех, которые вырабатывают биологическую жидкость, смазывающую оболочки);
- некоторые заболевания желудочно-кишечного тракта – в первую очередь, это болезнь Крона (заболевание с образованием множественных уплотнений), хронический панкреатит, саркоидоз (болезнь многих органов с образованием узелков, похожих на гранулемы).
Воспаление серозных оболочек, провоцирующее асцит, может возникнуть при таких болезнях, как:
 ревматизм – заболевание соединительной ткани многих органов – в основном сердца и суставов;
ревматизм – заболевание соединительной ткани многих органов – в основном сердца и суставов;- ревматоидный артрит – разновидность ревматического поражения, при котором страдают именно суставы;
- системная красная волчанка – заболевание, при котором иммунная система воспринимает клетки как чужеродный агент и начинает с ними бороться;
- уремия (или мочекровие) – состояние, при котором организм отравляется азотистыми соединениями, накопившимися из-за нарушения работы почек;
- синдром Мейгса – поражение серозных оболочек, наступающее из-за доброкачественной опухоли в яичниках.
Новорожденные и дети грудного возраста тоже подвержены риску возникновения асцита. Зачастую это случается из-за врожденных патологий – в первую очередь таких, как:
- врожденный отек, возникающий из-за несовместимости по группе крови или резус-фактору между матерью и ребенком. Такие дети умирают практически сразу же после рождения;
- врожденная отечность тканей, возникшая и-за скрытой кровопотери во время внутриутробного развития;
- сбой в развитии или функционировании печени и желчевыводящих путей из-за их врожденных нарушений;
- потери белка плазмы крови из-за его чрезмерного выделения в просвет тонкого кишечника;
- квашиоркор – болезнь голодающих детей, в основе которой лежит нехватка белков в пище.
Выделен ряд факторов, которые непосредственно к накоплению жидкости в животе не приводят, но способствуют развитию асцита. В первую очередь это:
- хроническое злоупотребление алкоголем, даже с низким градусом – например, при так называемом пивном алкоголизме, когда человек годами ежедневно употребляет порцию пива;
- хронические гепатиты (не только вирусные);
- употребление инъекционных (вводимых в ткани или кровяное русло) наркотиков;
- переливание крови, которое проводится с нарушениями;
- ожирение;
- сахарный диабет 2 типа (разновидность сахарного диабета, которая развивается из-за того, что нарушается взаимодействие инсулина, расщепляющего сахар крови, с тканями);
- повышенное количество холестерина в крови.
Развитие патологии
Брюшина, которая выстилает изнутри брюшную полость и укутывает ряд ее органов, в норме выделяет небольшое количество серозной жидкости, по своему составу похожей на плазму крови. Эта жидкость необходима, чтоб внутренние органы, которые довольно компактно расположены в брюшной полости, не слипались, и чтобы между ними не было трения. На протяжении суток серозная жидкость выделяется и всасывается брюшиной много раз. Ее усиленная выработка и ухудшение всасывания и приводят к накоплению свободной жидкости в животе.

Это общий механизм возникновения асцита, при ряде патологий он может отличаться. То, как в животе накапливается лишняя жидкость, можно ярко проиллюстрировать на примере цирроза печени:
 нормальные клетки печени замещаются рубцами, из-за этого печень вырабатывает меньше белка – в частности, альбумина. Снижение его количества означает повышенное разжижение плазмы. Чтобы выровнять степень разбавления плазмы, жидкость выходит из сосудов в ткани и полости тела — в том числе, и брюшную, причиняя возникновение асцита;
нормальные клетки печени замещаются рубцами, из-за этого печень вырабатывает меньше белка – в частности, альбумина. Снижение его количества означает повышенное разжижение плазмы. Чтобы выровнять степень разбавления плазмы, жидкость выходит из сосудов в ткани и полости тела — в том числе, и брюшную, причиняя возникновение асцита;- с другой стороны, в цирротической печени наблюдается давление рубцовой ткани на сосуды – жидкость из них буквально выдавливается в ткани и полости.
Асцит опасен тем, что при нем образуется так называемый порочный круг – процесс чрезмерного образования жидкости и ухудшенного всасывания запускается, но выйти из этого состояния трудно, потому как поломка одних механизмов провоцирует поломку других, которые еще больше способствуют нарастанию асцита:
- если сдавлены вены, организм пытается их разгрузить, и лишняя жидкость направляется в лимфатическую систему, но она тоже может справиться с лишней нагрузкой до определенного уровня – дальше давление лимфы повышается, жидкость из лимфатических сосудов просачивается в брюшную полость;
- так как жидкость из кровеносных сосудов устремляется в брюшную полость, это приводит к уменьшению объема крови и ее давления. Чтобы компенсировать такое состояние, организм вырабатывает больше гормонов. Но из-за усиленной выработки гормонов, нарастает артериальное давление. Жидкость плохо задерживается в сосудах и устремляется в брюшную полость – асцит нарастает.
При поражении опухолью или воспалительным процессом какая-нибудь оболочка начинает вырабатывать больше жидкости, чем может всосать обратно – это становится причиной асцита. Кроме того, опухоль и отечные из-за воспаления ткани давят на лимфатические сосуды, не позволяя лимфе свободно двигаться по ним, жидкая часть лимфы устремляется в ткани и полости – в том числе и в брюшную.
Если развилась сердечная недостаточность, то ток крови нарушается не только в сердце, но и в венах печени и брюшины. Плазма из сосудов переходит в брюшную полость. Брюшина не готова всасывать дополнительное количество жидкости – возникает асцит.
Симптомы асцита
В зависимости от провоцирующего заболевания признаки асцита могут развиваться как внезапно, так и постепенно, на протяжении нескольких месяцев. Так, при закупорке тромбом воротной вены количество свободной жидкости в брюшной полости нарастает очень быстро, при белковом голодании – постепенно. Симптоматика появляется, если в животе скопилось от 1 литра жидкости.
Основные признаки асцита это:
Если живот очень быстро увеличивается в размерах, это значит, что передавлены лимфатические сосуды.
Диспептические сдвиги, которые появляются при асците, объясняются тем, что увеличивающееся количество свободной жидкости давит на органы пищеварения, что мешает им выполнять свои функции. Возникают такие признаки, как:
- изжога;
- отрыжка;
- трудности при отхождении газов (метеоризм);

- при прогрессировании – затруднение при акте дефекации (опорожнении толстого кишечника от каловых масс).
Обратите внимание
Тошнота и рвота наблюдаются в том случае, если в воротной вене печени из-за закупорки подпеченочных вен повысилось давление, что и провоцирует возникновение асцита.
Одышка на начальных стадиях асцита возникает при физической нагрузке. По мере того, как количество свободной жидкости в брюшной полости нарастает, она давит на легкие и сердце, причиняя одышку и в покое.
Отечность объясняется механическим сдавливанием вен и нарушением в них тока крови с последующим выходом жидкости в ткани. При асците в основном отекают ноги, у мужчин иногда может отекать мошонка.
Если асцит возник из-за туберкулезного процесса, то появляются характерные признаки интоксикации (отравления организма продуктами жизнедеятельности туберкулезной палочки). Это:
- общая слабость;
- необъяснимая усталость, которая возникает даже в состоянии покоя;
- головные боли;
- учащение сердцебиения;
- снижение массы тела. Больной в таком случае выглядит очень характерно: худые руки и ноги и большой живот.
Если асцит возник из-за белковой недостаточности, то он не очень выражен, значительного увеличения живота не наблюдается. Но для данного состояния характерны:
- отеки верхних и нижних конечностей;
- одышка – она возникает потому, что жидкость, кроме брюшной полости, скапливается и в плевральной, поджимая сердце и легкие и тем самым ухудшая их работу.
Диагностика асцита
Жалобы больного при асците довольно характерны. Еще более характерны данные физикального обследования больного – осмотра, прощупывания брюшной стенки, простукивания и выслушивания живота фонендоскопом. По их совокупности поставить диагноз асцита не вызывает труда.
Данные осмотра следующие:
- живот увеличен;
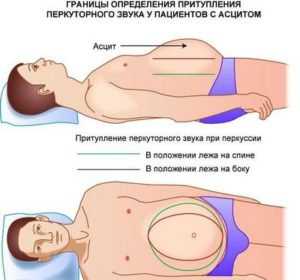
- если человек стоит, то живот имеет форму шара (часто похож на живот при беременности), нижняя часть может свисать, в лежачем положении из-за стекания жидкости он в боковых отделах распластан («лягушачий живот»);
- пупок выпячивается наружу. Выпирание появляется постепенно и свидетельствует о прогрессировании процесса;
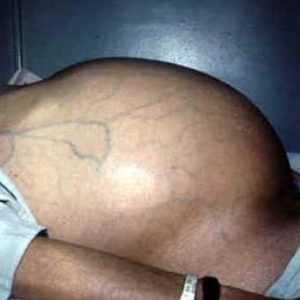 на кожных покровах живота появляются белые растяжки, похожие на растяжки у женщин на поздних сроках беременности;
на кожных покровах живота появляются белые растяжки, похожие на растяжки у женщин на поздних сроках беременности;- возможно расширение подкожных вен – их видно в том случае, если накопление свободной жидкости в брюшной полости спровоцировано повышением давления в воротной вене (важный штрих в определении причины асцита). Такие расширенные вены видно на передней и боковых поверхностях живота;
- желтушность кожных покровов – если асцит вызван повышенным давлением в воротной вене из-за закупорки подпеченочных сосудов.
Важно
Показательным является следующий признак – если одну ладонь положить на бок больного, а пальцами другой руки толкать другой бок, то будут ощущаться колебания («волны») жидкости внутри живота.
Если делать простукивание живота, звук будет тупой, как, к примеру, по дереву – в нижних отделах живота, если больной стоит, и в боковых отделах, если он лежит.
При значительном накоплении жидкости в брюшной полости можно при прослушивании живота констатировать затихание кишечных шумов.
Жалоб больного, изучения истории его болезни (например, наличие печеночных или сердечно-сосудистых заболеваний) и данных физикального обследования зачастую достаточно, чтобы поставить диагноз асцита. Инструментальные и лабораторные методы исследования применяют дополнительно для подтверждения диагноза и определения причины асцита.
Из инструментальных методов при диагностики асцита применяют такие, как:
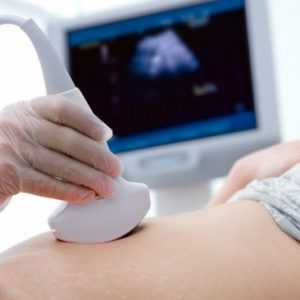 ультразвуковое исследование органов брюшной полости (УЗИ) – с его помощью выявляют жидкость в брюшной полости, а также могут определить причину возникновения асцита (цирротическое поражение печени, опухоль брюшины и так далее);
ультразвуковое исследование органов брюшной полости (УЗИ) – с его помощью выявляют жидкость в брюшной полости, а также могут определить причину возникновения асцита (цирротическое поражение печени, опухоль брюшины и так далее);- лапароскопия брюшной полости – эндоскоп (гибкий аппарат со встроенной оптикой), введенный в брюшную полость через небольшое отверстие позволяет увидеть глазом жидкость в ней и изменения внутренних органов, которые могли спровоцировать асцит, а также сделать забор жидкости для лабораторного анализа, который поможет выявить природу асцита;
- лапароцентез – в брюшной стенке под местной анестезией делают прокол, если в брюшной полости есть жидкость – она вытекает, этим подтверждается диагноз асцита. Свободную жидкость, полученную при лапароцентезе, исследуют в лаборатории;
- УЗИ органов грудной клетки – с его помощью можно проанализировать изменения со стороны сердца, которые способны спровоцировать асцит, и выявить жидкость в плевральных полостях как дополнительный диагностический признак;
- компьютерная томография органов брюшной полости (КТ) – с ее помощью можно увидеть жидкость в брюшной полости, если ее тяжело заметить при проведении других методов исследования;
- магниторезонансная томография органов брюшной полости (МРТ) – ее возможности те же, что и у компьютерной томографии;
- обзорная рентгенография органов брюшной полости – с ее помощью можно выявить свободную жидкость в брюшной полости, если ее объем составляет 0,5 литра и больше;
- рентгенография органов грудной клетки – ее используют для выявления изменений в легких (например, туберкулез, способный спровоцировать асцит), сердце и плевральной полости, которые могут оказаться причинами возникновения асцита (например, сердечная недостаточность);
- гепатосцинтиграфия – исследование печени с помощью радионуклидов, которое помогает в оценке цирротического поражения органа, из-за чего возник асцит;
- ангиография – в сосуды вводят контрастное вещество и изучают изменения в них. Метод используют в том случае, если асцит возник из-за сосудистых проблем.
В диагностике асцита высокой информативностью обладают такие методы лабораторного исследования, как:
 биохимический анализ крови – определяют уровень белков, АСТ (печеночный фермент), мочевины и креатинина (вещества, характеризирующие выделительную способность почек), калия, натрия и так далее. По изменению данных показателей определяют, сбой в каких органах и системах мог привести к асциту;
биохимический анализ крови – определяют уровень белков, АСТ (печеночный фермент), мочевины и креатинина (вещества, характеризирующие выделительную способность почек), калия, натрия и так далее. По изменению данных показателей определяют, сбой в каких органах и системах мог привести к асциту;- коагулограмма – с ее помощью изучают характеристики свертывающей системы крови, которая страдает при циррозе печени;
- определение уровня α-фетопротеина в венозной крови – с помощью этого метода можно выявить рак печени, который способен спровоцировать возникновение асцита;
- исследование под микроскопом асцитической жидкости – в первую очередь, на наличие клеток опухоли, спровоцировавшей асцит.
Кроме того, если начато лечение, следует проводить наблюдение за суточной динамикой (изменениями) веса пациента, для этого больного периодически взвешивают. За 24 часа он должен терять приблизительно 500 граммов. Также следует учитывать, что количество принятой жидкости (в виде чая, соков, супов и так далее) должно быть немного больше, чем количество выделенной (при нормальной температуре тела и воздуха).
Осложнения
Будучи осложнением других патологий, асцит, в свою очередь, тоже может привести к осложнениям. Наиболее распространенные – это:
- перитонит (в случае нагноения жидкости в брюшной полости);
- переход в рефрактерный асцит – тот, который не поддается лечению мочегонными средствами. Может развиваться при выраженном циррозе печени, раке печени, болезнях почек и так далее;
- выделение жидкости через пупочную грыжу.
Лечение асцита
Свободную жидкость несложно удалить из брюшной полости – но причины возникновения асцита останутся. Поэтому полноценным лечением асцита является лечение заболеваний, спровоцировавших его возникновение.
Независимо от того, что спровоцировало асцит, общие назначения следующие:
- постельный или полупостельный (с подниманием с кровати только в случае физиологической необходимости) режим;
- ограничение, а в запущенных случаях – полное исключение натрия из пищи. Достигается ограничением (или исключением) употребления поваренной соли.
Если асцит возник из-за цирроза печени, то при снижении в крови количества натрия ограничивают и прием жидкости в разном виде (чай, соки, супы) – до 1 литра.
Медикаментозная терапия зависит из болезни, спровоцировавшей асцит. Общим назначением, независимо от причины асцита, являются мочегонные препараты. Это может быть или их комбинация с препаратами калия, или калий-сберегающие мочегонные. Также назначают:
- при циррозе печени – гепатопротекторы (препараты, защищающие клетки печени);
- при низком количестве белка в крови – белковые препараты, которые вводят внутривенно капельно. Как пример – альбумин, свежезамороженная плазма (ее вводят, если при асците наблюдаются нарушения со стороны свертывающей системы крови);
- при сердечно-сосудистой недостаточности – препараты, поддерживающие работу сердца (их подбирают в зависимости от того, какова причина сбоя)
и так далее.
Хирургические методы лечения асцита применяют при:
- значительном скоплении свободной жидкости в брюшной полости;
- если консервативные методы показывают низкую результативность или не показывают ее вообще.
Основные хирургические методы, которые применяют при асците, это:
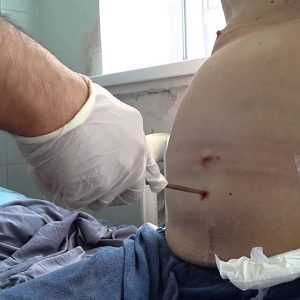 лапароцентез – стенку живота прокалывают, в брюшную полость вводят дренажную трубку, через которую жидкость вытекает наружу. При большом объеме жидкости удалять ее следует порциями, чтобы не наступило декомпенсации внутренних органов. Зачастую дренажную трубку оставляют в животе на несколько дней;
лапароцентез – стенку живота прокалывают, в брюшную полость вводят дренажную трубку, через которую жидкость вытекает наружу. При большом объеме жидкости удалять ее следует порциями, чтобы не наступило декомпенсации внутренних органов. Зачастую дренажную трубку оставляют в животе на несколько дней;- внутрипеченочное шунтирование – создание сообщения между печеночной и воротной венами. При этому разгрузится кровоток, и выровняется давление крови, благодаря чему жидкость уже не будет покидать сосуды;
- трансплантация печени (в случае ее поражения).
Профилактика асцита
Для того чтобы предупредить развитие асцита, необходимо заблаговременно выявлять и лечить болезни и состояния, которые могут его спровоцировать.
Прогноз при асците
Прогноз как для здоровья, так и для жизни зависит от болезни, спровоцировавшей асцит. Он ухудшается при:
- возрасте более 60 лет;
- снижении артериального давления;
- потерях белка (в частности, если количество альбумина в крови составляет ниже 30 грамм на литр);
- сахарном диабете;
- раке печени;
- асците, устойчивом к применению мочегонных препаратов.
В большинстве случаев наличие асцита означает, что болезнь, спровоцировавшая его, запущена. 50% пациентов с асцитом умирает на протяжении 2 лет с момента его возникновения. Если развилась нечувствительная к мочегонным препаратам форма – половина больных умирает на протяжении полугода.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
8,863 просмотров всего, 1 просмотров сегодня
(197 голос., средний: 4,60 из 5) Загрузка...Жидкость в брюшной полости у мужчин причины
Некоторые заболевания органов приводят к патологическому увеличению живота. Асцит брюшной полости (еще называется – водянка брюшной полости) появляется из-за длительного и хронического нарушения работы сердечной мышцы, печени, почек или онкологии.
Оглавление:
Из-за того, что скапливается свободная жидкость в животе, больной испытывает дискомфорт.
Лечение водянки живота направлено на устранение причины заболевания. Если экссудата скопилось слишком много, его необходимо удалять хирургическим путем. В некоторых случаях отмечается до 25 литров патологической жидкости.
Асцит – что же это такое
У здорового человека находится немного жидкости в животе, которая постоянно всасывается и распределяется по лимфатическим сосудам. В определении асцита говорится о патологическом скоплении воспалительного экссудата или транссудата в брюшине.
По скопившемуся объему жидкости в животе, выделяют следующие стадии водянки:
Транзиторный асцит. В брюшине скапливается не более 500 мл жидкости. Такое состояние невозможно определить самостоятельно или при пальпации живота, симптоматика отсутствует. Поэтому больной на первой стадии не подозревает про наличие патологии.
Умеренный асцит. В животе накапливается до 4 литров экссудата. Больной ощущает дискомфорт, водянка видна и выражается в свисающем животе. Диагностируется с помощью осмотра и пальпации места отека.
Напряженный асцит. Жидкость накапливается в большом объеме, в стенках брюшины находится от 10 литров экссудата. Внутренние органы испытывают большое давление, нарушается почечный кровоток. Живот распирает, увеличивается правый и левый бок.
Хилезный асцит. Редко встречающееся осложнение, которое говорит о последней степени цирроза. В брюшине собирается белая жидкость, содержащая жир.
Спровоцировать асцит могут разнообразные хронические или запущенные болезни органов: туберкулезный перитонит, портальная гипертензия, сердечная недостаточность, цирроз печени, канцероматоз брюшины, заболевания по части гинекологии. Лечение асцита, образовавшегося в брюшной полости заключается в диагностике и устранении факторов, провоцировавших его.
Асцит при сердечной недостаточности
Скопление патологической жидкости в стенках брюшной и абдоминальной полости иногда происходит из-за проблем с сердцем. Данный фактор провоцирует асцит в 5% случаев. Водянка живота образуется из-за неспособности увеличенного сердца обеспечивать перекачку крови в достаточном объеме.
Основные заболевания сердечной мышцы и сосудов системы, которые приводят к застою и накоплению патологической жидкости:
- травма сердца;
- перегрузка отделов сердца и растяжение его стенок вследствие гипертонического криза,
- артериальной гипертензии, порока сердца;
- кардиомиопатия: истончение или утолщение стенки органа.
Также симптомы водянки наблюдаются при констриктивном перикардите. Любая патология и нарушение в работе сердца может привести к сердечной недостаточности и развитию асцита.
Нельзя игнорировать данное осложнение, так как оно говорит о неэффективности или отсутствии должного лечения причинной болезни. Обязательно срочное удаление патологической жидкости.
Водянка при циррозе печени
В 80% случаев свободная жидкость застаивается в стенках брюшной полости в результате запущенного цирроза. При данной болезни нарушается кровоток, выработка белков плазмы, снижается уровень альбуминов, изменение сосудов печени, серозная оболочка покрывается рубцами. Из-за данных изменений орган становится больше и начинает оказывать давление на воротную вену.
Накопление жидкости в животе возникает при следующих видах цирроза:
Главные симптомы брюшной водянки при циррозе – это увеличение объема живота на фоне резкой потери общего веса, затрудненное дыхание и повышенная утомляемость. Увеличение живота говорит о практически полном замещении здоровой печеночной ткани на нефункциональную. Больного необходимо госпитализировать и срочно назначить эффективное лечение.
Хилезный асцит
Последняя стадия цирроза печени провоцирует скопление лимфы в стенках брюшины и отек живота. Асцитическая жидкость имеет характерный цвет и состав: молочная с примесями жира.
Кроме увеличения объемов у больного наблюдается нарушение дыхания припухлость лица и ног.
Причины асцита брюшной полости в данном случае следующие:
- гидростатическая гипертензия;
- операции на органах брюшинной полости;
- туберкулез;
- панкреатит;
- травмы печени, желудка, дуоденальной кишки, кишечника и желчного пузыря.
Хилезный асцит лечится с помощью коррекции питания. Диета прописывается жесткая. Направлена она на полное устранение из рациона продуктов, которые провоцируют скопление внутреннего жира.
Хилоторакс
При травме или патологически увеличенных лифматических узлах плевральной области может развиваться скопление жидкости в легких. Среди основных симптомов данного осложнения асцита выделяют одышку, чувство тяжести в груди, нарушение сердцебиения.
Диагностируется данное явление после исследования состава накопленной жидкости. Как правило, она белого цвета, содержит большое количество лимфоцитов. Лечение легочной водянки схоже с лечением асцита живота: диетическое питание, медикаментозная терапия, при отсутствии результата – лапароцентез плевральной полости.
Причины отека живота
При наличии серьезных заболеваний у мужчины или женщины возникает осложнение в виде асцита. Отекает живот постепенно. Определить, почему скапливается большое количество жидкости в брюшине можно только с помощью диагностики.
Основные причины водянки в области живота:
- патологии печени: цирроз, печеночная недостаточность, злокачественные и доброкачественные
- новообразвоания, синдром Бадда-Киари;
- болезни почек: воспаление, мочекаменная болезнь;
- заболевания сердца и сосудов: сердечная недостаточность и другие патологии, приводящие к ней;
- плевральный отек;
- резус конфликт женщины и плода;
- онкология: опухоли желудка с левой стороны, рак органов полости живота;
- заболевания желудка, кишечника, желчного пузыря;
- отсутствие рационального питания, голодание, продолжительная строгая диета.
Асцит брюшной полости диагностируется не только во взрослом возрасте у мужчин и у женщин, существует еще и врожденная водянка. Она может образоваться из-за гемолитического заболевания или скрытого кровотечения.
Для лечения патологии необходимо сделать пункцию жидкости. Если врачи диагностируют хилезный асцит, когда в скапливающемся экссудате повышен уровень жира, назначается строгая диета.
Как распознать патологию
Симптомы водянки ярко выражены, объем живота патологически увеличивается, общее самочувствие ухудшается. Однако увеличение размеров брюшины может говорить и о пакреатите, скоплении каловых масс, беременности. Если стоя наблюдается отвисание живота вниз, а лежа он растекается слева и справа – это водянка.
Кроме отечности, выделяют следующие признаки асцита:
- одышка, кашель, в лежачем положении трудно дышать;
- с увеличением живота начинает болеть в тазу;
- учащенное и безболезненное мочеиспускание, объемы урины не увеличены;
- нарушение функции дефекации;
- отек живота;
- распирание живота;
- нарушение сердечного ритма;
- изжога, частая отрыжка;
- выпячивает пупка, геморрой;
- слабость, сонливость, апатия.
Также в случае последних стадий хронических заболеваний опухший живот болит, мешает нормально двигаться и дышать. Из-за нарушения кровообращения лицо, ноги и руки также отечные. При наклонах вперед болит внизу живота. Признаки водянки усугубляют причинную болезнь.
Диагностика асцита
Увеличение живота не единственный признак асцита, поэтому после осмотра и пальпации назначается лабораторная и инструментальная диагностика. Наличие жидкости в стенках брюшины позволяет отличить осложнение от ожирения.
Для подтверждения наличия асцита и определения его причины врачи пользуются такими методами исследования: локальное ультразвуковое исследование органов; пункция брюшной полости; оценка качества и количества асцитической жидкости; лапароцентез при асците; лабораторное исследование состава жидкости.
Если в транссудате наблюдается менее 500 мкл-1 лейкоцитов, а нейтрофилов до 250 мкл-1 диагностируется водянка. Увеличение последнего показателя говорит о наличии инфекционного возбудителя, например при туберкулезном перитоните.
Как лечить асцит брюшной полости
Лечение асцита заключается в устранении причинной болезни и уменьшении жидкости в брюшине. Избавиться от живота можно с помощью терапевтического парацентеза: прокола и откачки до 4 литров в день. Также для излечения водянки живота врач назначает специальную диету и постельный режим.
Медикаментозное лечение
Если асцит начальный или умеренный, лечащий врач назначает медикаментозную терапию. Основные фармпрепараты – это мочегонные средства, препятствующие застою лишней жидкости. Наиболее популярные диуретики при асците: «Альдактон», «Амилорид», «Веропширон».
Также назначаются витамины (витамин С и Р) и лечебные таблетки («Диосмин», «Реополиглюкин») для укрепления сосудов. Если у пациента хилезный асцит, больному внутривенно вводят раствор Альбумина. При обнаружении в жидкости патогенных бактерий применяется терапия антибактериальными препаратами.
Хирургическое вмешательство
Если медикаментозное лечение асцита не приносит результатов и наблюдается устойчивая форма осложнения, врач назначает лапароцентез брюшной полости.
Откачка жидкости происходит постепенно с введением 0,5% раствора новокаина. Нельзя удалять более 4 литров экссудата за один раз.
Удаление абдоминальной жидкости проводится натощак, за один раз удаляется 5 литров экссудата. После лапароцентеза откачанную жидкость отправляют на обследование, а брюшную полость снова исследуют с помощью узи.
Если водянка является последствием перитонита, хирургическое лечение назначается только во время возникновения спаек в брюшной полости, которые механически воздействуют на кишечник и провоцируют кишечную непроходимость. После операции больному назначается постельный режим и строгая диета.
Народные методы
Лечение водянки живота с помощью альтернативной медицины проводится только в сочетании с медикаментозной терапией.
В народных рецептах содержатся мочегонные растения, которые помогают избавиться от некоторого количества жидкости в брюшине:
- грыжник и толокнянка;
- мать-и-мачеха и липа;
- петрушка;
- семена льна;
- почки и листья березы;
- кукурузные рыльца, хвощ, стручки фасоли;
- готовые аптечные сборы с мочегонным эффектом.
Из перечисленных продуктов готовятся чаи, отвары и настои которые способствуют естественному выведению жидкости. Также для лечения асцита в домашних условиях применяется настой из вишневых плодоножек. Необходимо смешать пол литра кипятка и 25 грамм сырья и настоять в темном месте несколько часов. Пить такую смесь рекомендуется по три стакана в день.
Диетическое питание
Диета при асците является одним из основных методов лечения. Главный запрет – это отказ или употребление до 1 грамма в день соли.
Из рациона рекомендуется исключить следующие продукты: алкоголь; жирное и жареное; пшенную кашу; горох, фасоль; молоко; колбасы; кофе и крепкий чай.
Диетическое питание состоит из большого количества овощей и фруктов: огурцы, баклажаны, капуста, гранат, лимон, сухофрукты. Из пряностей разрешена петрушка. Вся пища должна быть приготовлена на пару или запечена. Каши и супы делаются на постном бульоне. Также рекомендуется пить до 1 литра жидкости в сутки.
Асцит у детей
Асцит у детей при рождении возникает по причине внутриутробного инфицирования или нарушения здоровья матери. Также возможно патологическое развитие внутренних органов из-за генетического сбоя. Если во время беременности у женщины диагностируется сифилис, краснуха или токсоплазмоз, высока вероятность рождения ребенка с водянкой. Увеличенная брюшина давит на внутренние органы и нарушает их нормальное функционирование.
Лечение новорожденного или старшего ребенка должно проходить сразу. Врач назначает диуретические препараты, витамины и гормоны. Если родители заметили отечность живота у ребенка, не лечите его самостоятельно, обратитесь к педиатру.
Сколько живут с асцитом
Игнорировать лечение асцита брюшной полости нельзя. Сама по себе водянка не рассосется, объем жидкости будет увеличиваться. Огромный живот начнет давить на внутренние органы, которые постепенно будут отказывать.
Прогноз продолжительности жизни зависит от причины возникновения осложнения. Люди с циррозом печени требуют пересадки пораженного органа, иначе больной умирает. Даже при удачной трансплантации максимальная продолжительность жизни – 5 лет. Если диагностирована почечная недостаточность, шанса выжить не будет.
При онкологии и хилезном асците жидкость в животе скапливается быстро. Поэтому продолжительность жизни больных с данным диагнозом минимальна.
Можно ли вылечить асцит? Медикаментозная терапия на первых стадиях заболевания значительно облегчит состояние пациента. Если назначается пароцентез при асците, жидкость со временем возвращается и требуется новая операция. Полностью излечить данную патологию невозможно.
Последствия
Длительное скопление жидкости стенках брюшины приводит к множеству последствий и осложнений, которые не совместимы с жизнью.
Если больной вовремя не обратился за врачебной помощью, наблюдаются следующие патологии:
- перитонит;
- сердечные заболевания;
- гидроторакс – накопление жидкости в легочной полости;
- накопление жидкости в мошонке;
- образование диафрагмальной или пупочной грыжи;
- кишечная непроходимость;
- дыхательная недостаточность;
- рефлюкс-эзофагит – воспаление пищевода.
В случае образования осложнений необходимо срочно удалять инфицированную жидкость в полости. Также проводится лечение последствий водянки: медикаментозная терапия и хирургическое вмешательство (чистка кишечника, откачивание жидкости из легких или мошонки, трансплантация пораженного органа).
Профилактика
Водянка живота является осложнением серьезных заболеваний внутренних органов. Он не возникает у здорового человека.
Чтобы лишняя жидкость в брюшной полости не появилась, следует придерживаться основных правил:
- Регулярное посещение врача для контроля состояния здоровья. Контроль содержания общего билирубина, лейкоцитов, белка в крови.
- Своевременное лечение заболеваний печени, почек, сердечных пороков, желудочно-кишечного тракта, органов мочеполовой системы.
- Если у вас панкреатит, соблюдайте диету. Полностью исключите жирные блюда и алкоголь.
- Во время беременности не пропускайте скрининг.
Значительно снижает вероятность появления асцита здоровый образ жизни, отсутствие стрессов и перенапряжений. Будущей маме запрещается курить и употреблять алкоголь, а также переносить на ногах инфекционные заболевания.
Источник: http://vseoteki.ru/telo/astsit-bryushnoj-polosti.html
Асцит брюшной полости — сколько живут, лечение, причины, симптомы, признаки, что это такое
Что такое асцит брюшной полости
Асцит брюшной полости — это скопление избыточной жидкости в брюшной полости.
Чаще всего он вызван циррозом печени. К другим важным причинам асцита относятся инфекции (острые и хронические, включая туберкулез), злокачественные новообразования, панкреатит, сердечная недостаточность, обструкция печеночных вен, нефротический синдром и микседема.
Асцит, т. е. скопление жидкости в свободной брюшной полости, происходит от разных причин, чаще всего от общего нарушения кровообращения с преимущественным венозным застоем в системе воротной вены при сердечной водянке, особенно при недостаточности трехстворки, при слипчивом перикардите или при изолированной воротновенной гипертонии— при циррозе печени, пилетромбозе, сдавлении воротной вены увеличенными лимфатическими узлами, при общих почечных, особенно нефротических отеках или при гипопротеинемических отеках другой природы— при дистрофии алиментарной и вторичной, наконец, от воспалительного поражения брюшины— при перитонитах, преимущественно хронических туберкулезных, раковых (при раке желудка, злокачественной опухоли яичника и т. д.) и иных; застойная и воспалительная причина могут комбинироваться.
Водяночные скопления обычно безболезненны, воспалительные сопровождаются болями и болезненностью в той или другой степени.
При вялом наполнении у лежащего больного асцитическая жидкость распирает боковые отделы уплощенного живота (лягушечий живот), а у стоящего свисает кпереди и книзу; при тугом наполнении жидкостью выпячивающийся живот не меняет формы в любых положениях, когда и кишечник с присущим ему тимпаническим звуком почти не находит условий для перемещения, несмотря на отсутствие спаек. Характерно перемещение жидкости при перемене положения больного.
При кровоизлиянии в брюшную полость (гемоперитонеум) область тупости невелика, но имеется значительное вздутие из-за присоединяющегося воспалительного пареза кишечника; выражена также мышечная защита, например, при лопнувшей беременной трубе, когда пробный прокол через задний свод влагалища позволяет установить диагноз. Распознаванию острого брюшного синдрома при внематочной беременности помогает задержка месячных, внезапные боли, кровянистые выделения из половых органов, обморок, данные гинекологического исследования. Аналогичную картину дает разрыв остро увеличенной, например, при малярии, селезенки с характерным симптомом раздражения диафрагмального нерва (боль в левом плече), При водянке удельный вес асцитической жидкости 1 004—1 014; белка не более 2—2,5°/00 лейкоциты единичные в осадке, цвет жидкости соломенно- или лимонножелтый. При перитонитах характерны сгустки фибрина, образующиеся при стоянии жидкости, мутность разной степени. Хилезный асцит наблюдается при разрыве млечных сосудов брыжейки (при раке, туберкулезе брыжеечных лимфатических узлов), псевдохилезный—вследствие жирового перерождения клеток выпота при застарелом раковом и ином перитоните.
Асцит при изолированной и значительной портальной гипертонии ведет к развитию окольного кровообращения типа головы медузы—надпупочной или подпупочной при сдавлении асцитом и нижней полой вены; воспалительный асцит или общий венозный застой с отсутствием повышения или меньшим повышением давления в портальной системе не создает условий для развития окольного кровообращения.
Наиболее частой причиной асцита служит портальная гипертензия. Симптомы обычно обусловлены растяжением брюшной полости. Диагноз основывается на физикальном осмотре и часто на данных ультразвуковой диагностики или КТ. Лечение включает покой, бессолевую диету, мочегонные средства и терапевтический парацентез. Диагноз инфекции включает анализ асцитической жидкости и посев на культуру. Лечение проводится антибиотиками.
Причины асцита брюшной полости
Распределение жидкости между сосудами и тканевым пространством определяется соотношением гидростатического и онкотического давления в них.
- Портальная гипертензия, при которой увеличивается общий объем кровоснабжения внутренних органов.
- Изменения в почках, способствующие усилению реабсорбции и задержке натрия и воды; к ним относятся: стимуляция ренин-ангиотензиновой системы; повышенная секреция АДГ;,
- Нарушение равновесия между образованием и оттоком лимфы в печени и кишечнике. Лимфоотток не способен компенсировать повышенное истечение лимфы, связанное в основном с повышением давления в синусоидах печени.
- Гипоальбуминемия. Утечка альбумина с лимфой в брюшную полость способствует увеличению внутрибрюшного онкотического давления и развитию асцита.
- Повышение уровней вазопрессина и адреналина в сыворотке. Эта реакция на снижение ОЦК еще больше усиливает влияние почечных и сосудистых факторов.
Причиной асцита могут быть заболевания печени, обычно хронические, но иногда и острые, также асцит может быть обусловлен причинами, не связанными с патологией печени.
Печеночные причины включают следующие:
- Портальную гипертензию (при заболеваниях печени составляет >90%), обычно как следствие цирроза печени.
- Хронический гепатит.
- Тяжелый алкогольный гепатит без цирроза.
- Обструкцию печеночной вены (например, синдром Бадда — Киари).
При тромбозе воротной вены асцит обычно не возникает, за исключением случаев сопутствующего гепатоцеллюлярного повреждения.
Внепеченочные причины включают следующие:
- Генерализованную задержку жидкости (сердечная недостаточность, нефротический синдром, тяжелая гипоальбуминемия, констриктивный перикардит).
- Заболевания брюшины (например, карциноматозный или инфекционный перитонит, утечка желчи, вызванная хирургическим вмешательством или другими медицинскими процедурами).
Патофизиология
Механизмы сложны и неполностью понятны. Факторы включают изменения сил Старлинга в портальных сосудах, почечную задержку натрия и, возможно, повышенную продукцию лимфы.
Большое количество жидкости может вызвать чувство распирания, но настоящая боль встречается редко и предполагает другую причину острой абдоминальной боли. Если асцит приводит к высокому стоянию диафрагмы, то может возникнуть одышка. Симптомы СБП могут включать появление новых жалоб на дискомфорт в животе и лихорадку.
Клинические признаки асцита включают притупление звука при перкуссии живота и ощущение флюктуации при физикальном исследовании. Объемы 250 клеток/мкл.то это указывает на СБП, в то время как жидкость с примесью крови дает основания предполагать опухоль или туберкулез. Редкий подобный молоку (хилезный) асцит является чаще всего признаком лимфомы или окклюзии лимфатического протока.
Первичный перитонит
Первичный перитонит наблюдается у 8—10% больных с алкогольным циррозом печени. У больного могут отсутствовать какие-либо симптомы, а может наблюдаться развернутая клиническая картина перитонита, печеночной недостаточности и энцефалопатии либо и того, и другого сразу. Без лечения смертность от первичного перитонита очень высока, поэтому в данном случае лучше назначить лишние антибактериальные средства, чем затянуть с их назначением. Получив результаты посева, антибактериальную терапию можно скорректировать. Обычно в/в введения антибактериальных средств в течение 5 сут достаточно даже при бактериемии.
Чаще всего в асцитической жидкости выявляют бактерии, обитающие в кишечнике, например Escherichia coli, пневмококки и Klebsiella spp. Анаэробные возбудители редки. У 70% больных микроорганизмы высеваются также из крови. В патогенез первичного перитонита вовлечен целый ряд факторов. Считается, что важную роль играют сниженная активность ретикулоэндотелиальной системы печени, в результате чего микроорганизмы из кишечника проникают в кровь, а также малая антибактериальная активность асцитической жидкости, которая обусловлена сниженным уровнем комплемента и антител и нарушением функции нейтрофилов, что ведет к подавлению опсонизации микроорганизмов. Патогены могут попадать в кровь из ЖКТ через стенки кишки, из лимфатических сосудов, а у женщин также из влагалища, матки и маточных труб. Первичный перитонит часто носит рецидивирующий характер. Вероятность рецидива высока при содержании белка в асцитической жидкости менее 1,0 г%. Частоту рецидивов можно снизить назначением фторхинолонов (например, норфлоксацина) внутрь. Назначение диуретиков при первичном перитоните может повысить способность асцитической жидкости к опсонизации и уровень общего белка.
Иногда первичный перитонит трудно отличить от вторичного, вызванного разрывом абсцесса или перфорацией кишечника. Здесь может помочь количество и тип выявленных микроорганизмов. В отличие от вторичного перитонита, при котором всегда высевается сразу несколько разных микроорганизмов, при первичном перитоните в 78—88% случаев возбудитель один. Пневмоперитонеум почти однозначно указывает на вторичный перитонит.
Осложнения асцита брюшной полости
Чаще всего наблюдаются одышка, ослабление сердечной деятельности, потеря аппетита, рефлюкс-эзофагит, рвота, грыжа передней брюшной стенки, просачивание асцитической жидкости в грудную полость (гидроторакс) и мошонку.
Лечение асцита брюшной полости
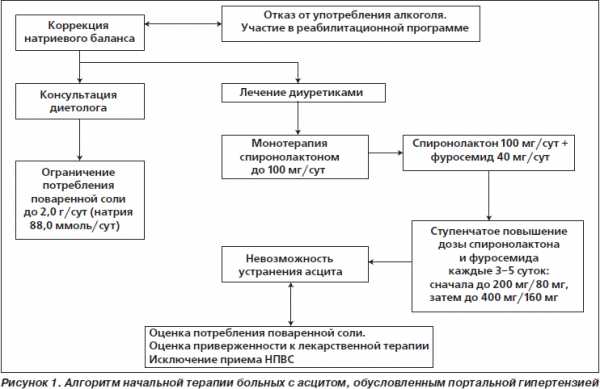
- Постельный режим и диета.
- Иногда спиронолактон, возможно, с добавлением фуросемида.
- Иногда терапевтический парацентез.
Постельный режим и диета с ограничением натрия (2 000 мг/сут) — это первый и наиболее безопасный метод лечения асцита, связанного с портальной гипертензией. Диуретики должны применяться в случае неэффективности диеты. Обычно эффективен спиронолактон. Петлевой диуретик должен быть добавлен при неэффективности спиронолактона. Так как спиронолактон может вызывать задержку калия, а фуросемид, наоборот, способствует его выведению, комбинация этих препаратов часто приводит к оптимальному диурезус низким риском отклонили в содержании К. Ограничение в приеме пациентом жидкости показано только при лечении гипонатриемии (сывороточный натрий 120 мЭк/л). Изменения веса тела пациента и количества натрия в моче отражают ответ на лечение. Потеря веса примерно 0,5 кг/сут -оптимально. Более интенсивный диурез приводи! к уменьшению жидкости в сосудистом русле, особенно в отсутствие периферических рисков; что служит риском развития почечной недостаточности или электролитных нарушений (например, гипокалиемии), что, в свою очередь, способствует развитию портосистемной энцефалопатии. Неадекватное уменьшения количества натрия в диете — обычная причина персистирующего асцита.
Альтернативой является терапевтический парацентез. Удаление 4 литров в день безопасно; многие клиницисты назначают внутривенное введение бессолевого альбумина (примерно 40 г при проведении парацентеза) для предотвращения циркуляторных нарушений. Даже однократный тотальный парацентез может быть безопасным.
При неосложненном асците лечение начинают с попытки нормализовать функцию печени. Больной должен воздерживаться от приема алкоголя и гепатотоксичных лекарств. Обязательно полноценное питание. Если это целесообразно, назначают препараты, подавляющие воспаление паренхимы печени. Регенерация печенилриводит к уменьшению количества асцитической жидкости.
- Препаратом выбора в большинстве случаев является спиронолактон. Воздействие препарата (подавление действия альдостерона в дистальных канальцах) развивается медленно, усиление диуреза можно наблюдать через 2—3 сут после начала терапии. К возможным побочным эффектам относятся гинекомастия, галакторея и гиперкалиемия.
- Если достичь достаточного диуреза при назначении спиронолактона не удается, можно добавить фуросемид.
- Комбинированная терапия.
Прием препаратов 1 раз в сутки наиболее удобен для больных. Амилорид, действует быстрее, чемспиронолактон, и не вызывает гинекомастию. Однако спиронолактон более доступен и дешев. Если спиронолактон, в сочетании с фуросемидом, не повышают содержание натрия в моче или не снижают вес больного, дозы обоих препаратов одновременно увеличивают. Дозы можно еще увеличить, однако уровень натрия в моче при этом уже почти не возрастает. В этих случаях добавление третьего диуретика, например гидрохлортиазида, может увеличить выделение натрия с мочой, однако при этом есть риск гипонатриемии. При назначении спиронолактона и фуросемида в приведенных выше соотношениях содержание калия в плазме, как правило, остается нормальным; в случае отклонений можно скорректировать дозы препаратов.
Лечение при упорном асците
Помимо гепаторенальной недостаточности причинами упорного асцита могут являться осложнение исходного заболевания печени, например активный гепатит, тромбоз воротной или печеночной вены, желудочно-кишечное кровотечение, инфекция, первичный перитонит, истощение, печеночноклеточный рак, присоединившееся заболевание сердца или почек, а также прием гепатотоксичных (например, алкоголь, парацетамол) или нефротоксичных веществ. НПВС снижают почечный кровоток за счет подавления синтеза сосудорасширяющих простагландинов, отрицательно влияют на СКФ и эффективность диуретиков. Ингибиторы АПФ и некоторые антагонисты кальция снижают периферическое сосудистое сопротивление, эффективный ОЦК и перфузию почек.
В настоящее время при неэффективности медикаментозной терапии (10% случаев) проводятся лечебный лапароцентез, перито-неовенозное шунтирование либо трансплантация печени. Ранее при упорном асците применяли портокавальное шунтирование «бок в бок», однако послеоперационные кровотечения и развитие энцефалопатии вследствие портально-системного сброса крови привели к отказу от этой практики. Эффективность трансъюгулярного внутрипеченочного портокавального шунтирования при асците, устойчивом к терапии диуретиками, пока не ясна.
Лечебный лапароцентез. Помимо того что процедура отнимает много времени и у врача, и у больного, она приводит к потерям белка и опсонинов, в то время как диуретики на их содержание не влияют. Снижение количества опсонинов может повысить риск первичного перитонита.
Вопрос о целесообразности введения коллоидных растворов после удаления большого количества асцитической жидкости до сих пор не решен. Стоимость одной инфузии альбумина колеблется от 120 до 1250 долларов США. Изменения в уровне ренина плазмы, электролитов и креатинина сыворотки у больных, которым инфузия коллоидных растворов не проводилась, по-видимому, клинического значения не имеют и не приводят к росту .смертности и числа осложнений.
Шунтирование. Примерно в 5% случаев обычные дозы диуретиков оказываются неэффективны, а увеличение дозы приводит к нарушению функции почек. В этих случаях показано шунтирование. В некоторых случаях выполняют портокавальное шунтирование «бок в бок», однако оно сопровождается высокой смертностью.
Перитонеовенозное шунтирование, например, по Ле Вину или денверское, может улучшить состояние некоторых больных. В большинстве случаев больной все равно нуждается в диуретиках, но дозы их можно снизить. Кроме того, улучшается почечный кровоток. У 30% больных развивается тромбоз шунта и требуется его замена. Перитонеовенозное шунтирование противопоказано при сепсисе, сердечной недостаточности, злокачественных новообразованиях и кровотечении из варикозных вен в анамнезе. Частота осложнений и выживаемость больных циррозом печени после перитонеовенозного шунтирования зависит от того, насколько снижена функция печени и почек. Наилучшие результаты получены у немногочисленных больных с упорным асцитом и при этом относительно сохранной функцией печени. Сейчас перитонеовенозное шунтирование проводят лишь тем немногочисленным больным, у которых ни диуретики, ни лапароцентез не дают результата, либо при неэффективности диуретиков у больных, которым слишком долго добираться до врача, чтобы раз в две недели проходить лечебный лапароцентез.
При упорном асците может быть проведена ортотопическая трансплантация печени при наличии других показаний к ней. Однолетняя выживаемость больных при асците, не поддающемся медикаментозному лечению, составляет лишь 25%, но после трансплантации печени она достигает 70—75%.
Источник: http://www.sweli.ru/zdorove/meditsina/gastroenterologiya/astsit-bryushnoy-polosti-lechenie-simptomy-prichiny.html
Асцит брюшной полости
Вода в животе – это тревожный симптом, который врач диагностирует на УЗИ. Пройти такое обследование рекомендовано, если пациент замечает увеличение брюшной полости. Такая жалоба не должна остаться без внимания специалиста, поскольку при запущенных клинических картинах прогрессирует онкологическое заболевание со смертельным исходом.
Что такое асцит
Это опасный диагноз, который характеризуется повышенным скоплением жидкости в брюшной полости. Пострадать от асцита могут другие важные органы организма, например, легкие и сердце. Проблема имеет не воспалительный характер. Скопившаяся в области брюшины жидкость по объему может достигатьлитров. В народе такое заболевание называется «лягушачий живот», склонно к злокачественному течению. Для 75% всех клинических картин это осложнение прогрессирующего цирроза, а основная цель лечения – подавить тревожную симптоматику, продлить период ремиссии.
Почему скапливается жидкость в брюшной полости
Брюшина, выстилающая стенки брюшной полости, выделяет небольшое количество жидкости, которая по химическому составу сходна с плазмой крови. Она необходима для нормальной работы внутренних органов, иначе они бы склеивались между собой. Жидкость всасывается и выделяется на протяжении суток, но под воздействием патологических факторов этот естественный процесс может быть нарушен. При дисбалансе повышается внутрибрюшное давление, живот увеличивается в размерах. Необходима срочная диагностика с последующей комплексной терапией.
Обратите внимание!
— Грибок вас больше не побеспокоит! Елена Малышева рассказывает подробно.
— Елена Малышева- Как похудеть ничего не делая!
Причины асцита брюшной полости
Указанное заболевание является осложнением цирроза печени и не только. В организме прогрессирует постепенно, первое время никак себя не проявляет. Асцит брюшной полости сложно поддается успешному лечению. Однако исцеление наступает, если устранить основной патогенный фактор. Причины асцитической болезни имеют неожиданный характер, самые распространенные среди них представлены ниже. Это:
- сердечная недостаточность;
- злокачественные новообразования;
- нарушенное давление воротной вены печени;
- туберкулез брюшной полости;
- развитие мезотелиомы, псевдомиксомы;
- нарушения работы эндокринной системы;
- заболевания по-женски (из области гинекологии).
Почему возникает водянка живота у новорожденных
Асцит брюшной полости может прогрессировать в любом возрасте, и больные характерным недугом младенцы – не исключение. Патологический процесс обостряется еще во внутриутробном периоде, характеризуется врожденным нарушением печеночной функции. Вызывают такое заболевание в столь юном возрасте инфекционные заболевания беременной женщины. Среди таковых следующие диагнозы:
В группу риска попали новорожденные, чьи матери при беременности злоупотребляли наркотическими веществами, лекарственными препаратами, алкогольными напитками, химическими реагентами. Кроме того, асцит прогрессирует в случае переливания крови беременных, при ожирении, сахарном диабете 2 типа. Чтобы с первых дней жизни ребенок не заболел асцитом брюшной полости, беременной женщине не рекомендуется делать перманентный макияж, татуировки.
Как проявляется скопление жидкости в брюшной полости
Основной симптом асцита брюшины – это свободная жидкость в брюшной полости, которая собирается, не выводится естественным путем. Такой признак заболевания провоцирует увеличение брюшной полости в размерах, причем со временем этот процесс только прогрессирует. Сначала пациент не замечает характерных перемен во внешнем виде, но потом не может напрячь и расслабить живот. Дополнительные симптомы асцита следующие:
- боль брюшной полости;
- признаки диспепсии;
- увеличение массы тела;
- одышка при ходьбе;
- большой живот;
- изжога, отрыжка;
- флюктуация;
- состояние общего дискомфорта;
- повышенная отечность конечностей.
Как диагностируют накопление жидкости в брюшной полости
Определить асцит методами визуального осмотра и пальпации брюшной полости весьма проблематично. Описание симптомов необходимо для сбора данных анамнеза, но для постановки окончательного диагноза таких действий специалиста недостаточно. Необходимо пройти клиническое обследование, визуализировать очаги транссудата, определить характер, стадию патологического процесса. Диагностика предусматривает следующие методы:
- УЗИ. Помогает оценить системный кровоток воротной вены, наличие цирроза печени, опухолей брюшины. Метод неинвазивный, безболезненный, но на ранней стадии асцита является малоинформативным.
- Рентгенография. Этот метод диагностики визуализирует очаги асцита, определяет объем жидкости, границы брюшной полости. На экране можно увидеть цирроз печени и туберкулез, предположить сердечную недостаточность.
- Лапароцентез. Инвазивный метод, который предусматривает забор и дальнейшее изучение асцитической жидкости в лабораторных условиях. Дополнительно проводится биопсия печени (пункция) для выявления этиологии патологического процесса.
- КТ и МРТ. Оба метода точно определяют аномальный выпот жидкости, причем диагностируют патологию в труднодоступных отделах брюшной полости. Лапароцентез дополняет комплексную диагностику.
- Ангиография. Это разновидность рентгенографии, когда в сосуды вводится контрастное вещество для определения этиологии патологического процесса. Таким методом можно определить цирроз даже на ранней стадии.
Как лечить асцит
Выполнив рентгенографию и ангиографию, врач может сделать прогноз, определить эффективную схему лечения. Подход к проблеме комплексный, а для запущенных клинических картин не исключает проведение операции по удалению онкологии, лапароцентез. Все зависит от признаков и симптомов, проведенной диагностики, рекомендаций специалиста. Сначала удалить очаг патологии врачи стремятся консервативно, но если жидкость продолжает скапливаться в брюшной полости, без операции точно не обойтись. Иначе онкология лишь прогрессирует.
Как лечится брюшная водянка терапевтически
Основная цель медикаментозной терапии при асците – убрать скопление жидкости в брюшной полости неинвазивным методом. Лечение уместно на ранней стадии, когда брюшина еще не полностью заполнена транссудатом. При асците врач назначает мочегонные средства, препараты кальция. В первом случае речь идет о таких медикаментах, как Верошпирон, Диакарб, Лазиксом, Торасемидом, после приема которых вода в брюшной полости исчезает. Во втором – таблетки кальция, Панангин и Аспаркам. Дополнительно рекомендуется употреблять поливитаминные комплексы.
Как убирают жидкость в животе хирургическими методами
Если асцит диагностирован в запущенной стадии, без операции по откачиванию транссудата не обойтись. Таким способом можно временно убрать большой живот, но если не устранить причину болезни, ее симптомы очень скоро вновь о себе напомнят. Важно понимать, что речь идет об онкологии, и без операции не обойтись. Хирургическое вмешательство при асците предусматривает следующие действия:
- Лапароцентез. Выполняется прокол брюшной полости для дальнейшего отведения асцитической жидкости. Процедура может затянуться на несколько дней, требует госпитализации пациента.
- Трансъюгулярное внутрипеченочное шунтирование. Хирург формирует искусственный проток между печеночной и воротной веной для обеспечения водного обмена, стабилизации внутрибрюшного давления.
- Трансплантация печени. Операция уместна при онкологии, запущенной степени цирроза.
Диета при асците
Чтобы исключить серьезные осложнения со здоровьем, необходимо лечебное питание. Кроме того, правильно подобранный рацион при асците снижает скопление жидкости в брюшной полости, продлевает период ремиссии, устраняет тревожную симптоматику. Основной акцент требуется сделать на пищевых ингредиентах, в составе которых есть большое количество калия. Это:
Источник: http://sovets.net/7309-ascit-bryushnoj-polosti.html
Причины возникновения и симптомы асцита брюшной полости
ВАЖНО ЗНАТЬ! Изменение цвета кала, диарея или понос говорит о наличии в организме. Читать далее>>
Асцитом называют скопление в брюшной полости свободной жидкости. Объем еe может достигать нескольких литров, в ряде случаев до 10–15 литров. Такое состояние оказывает негативное влияние на организм человека и требует неотложного лечения, т. к. сдавление внутренних органов большим количеством жидкости может привести к развитию желтухи, сердечной аритмии и дыхательной недостаточности.
Диагностируется асцит брюшной полости с помощью рентгенологического и ультразвукового обследования. Лечение бывает консервативным и хирургическим.
Асцит — патологическое состояние, при котором полость живота заполняется жидкостью. Это не самостоятельное заболевание, а симптом, сопровождающий различные патологии. Такое состояние влечeт за собой нарушения функционирования других органов.
Полость живота изнутри покрыта париетальной брюшиной: листком соединительной ткани. У здорового человека она выделяет небольшое количество прозрачной жидкости, обеспечивающей свободное движение внутренних органов и предотвращающей их срастание между собой. Излишки жидкости всасываются обратно в сосуды брюшины.
При возникновении каких-либо патологий происходит нарушение секреторной и резорбтивной функций брюшины, что приводит к накоплению жидкости в полости живота. Так развивается асцит. Причинами его возникновения могут стать различные заболевания:
- 1. Инфекционные поражения листков брюшины: бактериальный, вирусный или грибковый перитонит.
- 2. Онкологическая патология: первичный рак внутрибрюшных органов и метастатические поражения.
- 3. Системные заболевания, которые сопровождаются полисерозитом — воспалением всех серозных оболочек: ревматизм, красная волчанка, ревматоидный артрит, синдром Мейгса.
- 4. Заболевания, сопровождающиеся повышением давления в воротной вене печени: портальная гипертензия, алкогольный гепатит, цирроз печени, саркоидоз.
- 5. Тяжeлая сердечно-сосудистая патология: правожелудочковая недостаточность, миокардиодистрофия, опухоли медиастинальной области.
- 6. Патология желудочно-кишечного тракта, вызванная: хроническим панкреатитом, опухолью в желудке, болезнью Крона, неспецифическим язвенным колитом.
Асцит является результатом комплекса гемодинамических, воспалительных, электролитных и метаболических нарушений. В совокупности они приводят к повышенному образованию жидкости в брюшной полости и нарушению еe выведения оттуда.
Жидкость в брюшной полости имеет разное происхождение — невоспалительное и воспалительное. В первом случае жидкость образуется в результате пропотевания через брюшину крови или лимфы. Называется она транссудатом. Образуется при системных заболеваниях, патологии печени или сердца. Воспалительная жидкость, или экссудат, образуется брюшиной при еe воспалении. Наблюдается при туберкулeзном асците, при онкологии в брюшной полости.
Механизм развития и симптомы асцита будут различаться в зависимости от причины, его вызвавшей. Накопление свободной жидкости в брюшной полости может происходить резко или постепенно. Чаще всего пациент обращает внимание на необходимость приобретения одежды большего размера, вызванную увеличением массы тела.
Общая симптоматика наблюдается при всех видах асцита и не является специфичной:
- чувство тяжести или распирания в животе, периодические боли;
- метеоризм;
- частая отрыжка и изжога;
- изолированное увеличение объeма живота;
- в положении стоя живот свисает вниз;
- когда человек лежит, живот приобретает форму лягушачьего: распластывается по кровати;
- при ходьбе беспокоит одышка
Дополнительные симптомы зависят от основного заболевания:
По количеству воды в брюшной полости выделяют несколько степеней асцита:
Осложнения асцита связаны с повышением внутрибрюшного давления:
- желудочно-кишечное кровотечение;
- острая сердечная недостаточность;
- непроходимость кишечника;
- механическая желтуха;
- железодефицитная анемия
Основной метод диагностики асцита — ультразвуковое исследование. Оно позволяет обнаружить минимальные количества жидкости в брюшной полости. Одновременно можно выявить признаки основного заболевания. При отсутствии УЗИ-диагностики можно воспользоваться рентгенологическим исследованием. Оно менее чувствительно, чем УЗИ, и может определить только большое количество жидкости.
Так как вместе с транссудатом или экссудатом теряется большое количество белка, в качестве диагностики используют и исследование крови. В биохимическом анализе будет обнаруживаться гипопротеинемия и диспротеинемия, снижение уровня электролитов
На исследование берут и асцитическую жидкость. Как правило, в ней обнаруживается большое содержание белка, натрия и хлора. А также определяют возможную причину заболевания
С небольшим асцитом пациенты живут обычно долго, не обращаясь за медицинской помощью. Это приводит к формированию необратимых изменений и затрудняет — последующее лечение
Лечить асцит можно консервативно и оперативно. Консервативное лечение допускается если присутствует асцит 1 или 2 степени
Для этого используются препараты, способствующие выведению жидкости из организма:
- диуретики — Триампур, Верошпирон или Лазикс;
- препараты калия — Панангин, Аспаркам;
- средства для снижения степени портальной гипертензии — Анаприлин, Папаверин
Принимать препараты требуется в течение длительного времени. Периодически нужно корректировать дозировку мочегонных средств и контролировать содержание электролитов в крови. Потеря белка с асцитической жидкостью приводит к ещe большей задержке жидкости в организме, образуется порочный круг
Одновременно назначается лечение основного заболевания. Лечить асцит народными средствами можно только по согласованию с лечащим врачом. Обычно применяют растительные сборы, обладающие мочегонным действием. Пациентам требуется диета с ограничением соли и жидкости, обогащeнная витаминами.
При алкогольном гепатите и циррозе требуется полное исключение алкоголя. Измерять объем живота на фоне лечения нужно ежедневно — для контроля эффективности терапии и определения динамики развития асцита.
Наличие 3 степени с большим количеством воды — показание для хирургического лечения
Процедура удаления жидкости из брюшной полости называется лапароцентезом. Хирург прокалывает переднюю брюшную стенку и выводит жидкость.
За одну процедуру можно вывести не более 5 литров жидкости. Большой объем удаляемой воды приводит к резкому падению внутрибрюшного и артериального давления, развитию коллапса или шока.
При необходимости назначают повторные лапароцентезы. Послеоперационное наблюдение заключается в контроле артериального давления, частоты сердцебиения и дыхания.
Асцит является симптомом, сопровождающим многие заболевания. Появление этого состояния — неблагоприятный признак. Прогноз при асците брюшной полости зависит от основного заболевания.
Летальные исходы обычно наступают при карциноматозе брюшины или выраженном циррозе печени. Более благоприятные прогнозы наблюдаются при хронических системных заболеваниях, белковом дефиците и заболеваниях сердца.
Лечебные мероприятия зависят от степени тяжести патологии. Медикаментозное лечение допускается только при небольшом количестве жидкости.
Профилактика повторного развития асцита заключается в лечении основного заболевания, соблюдении диеты и здорового образа жизни.
И немного о секретах.
Если вы когда-нибудь пытались вылечить ПАНКРЕАТИТ, если да, то наверняка столкнулись со следующими трудностями:
- медикаментозное лечение, назначаемое врачами, просто не работает;
- препараты заместительной терапии, попадающие в организм извне помогают только на время приема;
- ПОБОЧНЫЕ ДЕЙСТВИЯ ПРИ ПРИЕМЕ ТАБЛЕТОК;
А теперь ответьте на вопрос: Вас это устраивает? Правильно — пора с этим кончать! Согласны? Не сливайте деньги на бесполезное лечение и не тратьте время? Имено поэтому мы решили опубликовать ЭТУ ССЫЛКУ на блог одной нашей читательницы, где она подробно описывает как она вылечила панкреатит без таблеток, потому что научно доказано, что таблетками его не вылечить. Вот проверенный способ.
Источник: http://pancreat.ru/digestive-tract/abdominal-cavity/ascit-bryushnoj-polosti.html
Асцит
Заболевание, которое характеризуется патологическим скоплением жидкости в брюшной полости. В результате нарушается работа множества внутренних органов и происходит увеличение объемов живота. Если лечение будет запоздалым, данное состояние может быть опасным для жизни больного, особенно когда количество жидкости увеличивается очень быстро.
Причины
Выделение жидкости в брюшине возможно только в небольшом количестве для предупреждения образования спаек и свободного скольжения петель кишечника. При нарушении функции ее обратного всасывания, которое происходит по ряду причин, внутри живота скапливается жидкость и формируется асцит.
К факторам, провоцирующим развитие патологии можно отнести:
- цирроз печени (главная причина);
- мезотелиома брюшины;
- лимфостаз;
- повышенное давление воротной вены печени;
- тромбоз нижней половой вены;
- хронический гломерулонефрит;
- белковая недостаточность;
- микседема;
- диффузный перитонит;
- болезнь Крона;
- тромбоз печеночных вен;
- гипоальбуминемия;
- портальная гипертензия;
- затруднение лимфооттока из брюшной полости;
- хроническая диарея;
- панкреатит;
- сердечная недостаточность;
- увеличения в сыворотке крови адреналина;
- заболевания почек, усиливающие задержку натрия;
- раковые опухоли внутренних органов.
У новорожденных асцит может возникнуть в результате врожденного нефротического синдрома, некоторых заболеваний плода во время беременности или гипотрофии.
Признаки
В зависимости от причин, повлекших за собой развитие заболевания, симптомы скопления жидкости в брюшной полости могут быть внезапными или же постепенными, когда ее количество будет увеличиваться несколько месяцев.
Асцит могут сопровождать следующие симптомы:
- ощущения тяжести живота;
- метеоризм;
- вздутие;
- болевые ощущения;
- увеличение размеров живота;
- тошнота;
- изжога;
- выпячивание пупка.
Данная патология с большим объемом жидкости может спровоцировать появление отеков на ногах, одышку, затруднение движений.
Если асцит сопровождается повышением давления брюшной полости, возникает вероятность развития:
- пупочной грыжи;
- выпадения прямой кишки;
- геморроя;
- варикоцеле.
Когда асцит развился из-за перитонеального карциноза, у больного появляются симптомы увеличения большого количества лимфатических узлов, легко прощупываемых через стенку брюшины. Образование патологии из-за сердечной недостаточности сопровождается отеками стоп и голеней, болевыми ощущениями возле ребер с правой стороны.
Асцит, сопровождающий внутрипеченочную гипертензию, вызывает такие симптомы как: незначительная гепатомегалия (увеличение размеров печени), расширение венозной сетки на животе и дистрофию мышц.
Асцит, вызванный туберкулезным перитонитом, сопровождается общим похудением, лихорадочным состоянием и обезвоживанием организма. Симптомы хилезного асцита (нарушение лимфооттока): быстрое увеличение количества жидкости.
Диагностика
Лечение патологии может быть назначено только после выявления ее точной причины. Для этого необходимо выполнить ряд диагностических мероприятий.
Выявление патологии производится несколькими методами.
Перкуссия (постукивание) живота. Асцит характеризуется притупленным звуком, особенно в отдельных частях живота. При изменении положения тела происходит смещение тупости звука.
Аускультация (прослушивание). Асцит сопровождается шумом плеска воды в животе, который хорошо прослушивается.
Лабораторные исследования: общий и биохимический анализ крови, анализ мочи, печеночная проба.
УЗИ органов брюшной полости. Процедура позволяет исключить наличие опухолей, изучить точные размеры селезенки и печени, определить степень развития патологии. Асцит большого объема может помешать точности процедуры.
Гепатосцинтиграфия выявляет структуру и размеры печени, а также оценивает цирротические изменения, результатом которых является асцит.
Допплерография оценивает состояние кровотока в сосудах.
ЭГДС – процедура, способная выявить изменения варикозного характера вен желудка и пищевода.
Диагностический лапароцентез проводят при первичном обращении с диагнозом асцит и при подозрениях на развитие осложнений. Заключается процедура в заборе и дальнейшем исследовании внутрибрюшной жидкости. Выполняется определение количества белка, клеточного состава и бактериологического посева. Осложнения после лапароцентеза наблюдаются в 1% случаев.
Рентген брюшной полости покажет наличие жидкости в полости брюшины и состояние диафрагмы.
Пункция выполняется при подозрении на асцит, вызывном циррозом печени или туберкулезными микобактериями.
При запущенных случаях асцит диагностируется проведением лапаротомией с биопсией брюшины и диагностической лапароскопией.
Как избавиться от недуга?
Лечение асцита брюшной полости направленно на устранение причины, вызвавшей развитие патологии. Существует 3 метода лечения: консервативное, симптоматическое и хирургическое.
Консервативное
Асцит брюшной полости неосложненного вида начинают лечить устранением проблем в работе печени. Если есть необходимость, назначаются лекарственные средства, способствующие подавлению воспаления паренхимы печени. Также больному с диагнозом «асцит» необходим прием диуретиков для увеличения количества выделяемого с мочой натрия. Прописывается постельный режим, способствующий улучшению оттока лимфы и уменьшению появления печеночных метаболитов. Прием гепатопротекторов, альбумина и введение плазмы назначается, если асцит был вызван гипертензией воротной вены.
Симптоматическое
Лечение заболевания симптоматическим путем необходимо когда количество жидкости не уменьшается после выполнения консервативных мероприятий. Процедура по ее удалению из брюшной полости называется лапароцентезом. Заключается в проколе стенки брюшины и удалении лишней жидкости с помощью специальных приспособлений. Выполняется под местным наркозом.
За один прием избавиться можно максимум от 5 литров. Остальные процедуры назначаются через 3-4 дня. Каждая последующая пункция становится опаснее – есть риск повреждения кишечника. Также удаление жидкости может привести к снижению уровня белка, что еще сильнее провоцирует асцит. Поэтому такое лечение назначается не каждому больному.
Асцит, сопровождающийся быстрым заполнением жидкостью брюшной полости должен лечиться установкой перитонеальных катетеров, которые предотвратят появление спаек.
Хирургическое
Оперативное лечение необходимо когда асцит рецидивирует. Если перед этим проводилось неоднократное удаление асцитической жидкости, рекомендуется переливание плазмы или крови и соблюдение белковой диеты.
Хирургическое лечение заболевания заключается в соединении воротной и нижней полой вен, а также в создании коллатерального кровообращения. Если у пациента помимо диагноза «асцит» имеются показания к ортотопической трансплантации печени, то после некоторого времени приема диуретиков, приходится прибегать к данной операции. Однолетняя выживаемость после такого хирургического вмешательства составляет 70-75%.
Диета
Питание при асците – это главное лечение патологии на ее начальных стадиях. Основной принцип диеты — создание отрицательного баланса натрия в организме больного. Для этого необходимо строгое ограничение приема соли (в сутки не более 1 г) и жидкости (до 1 литра).
Асцит — заболевание, диета которого основывается на запрете следующих продуктов:
- свежая выпечка из сдобного теста;
- жирные сорта птицы и мяса;
- колбасы, копчености и консервы;
- рыбные, мясные, грибные бульоны;
- цельное молоко;
- острые и соленые соусы;
- бобовые;
- пшено;
- чеснок, репа, щавель, редька, лук;
- все сладости, кроме желе и зефира;
- кофе.
Также больному не стоит употреблять холодные напитки. Под строгим запретом находится алкоголь, иначе асцит будет только прогрессировать.
В рационе больного обязательно должны присутствовать:
- петрушка;
- огурцы;
- лимоны;
- баклажаны;
- капуста;
- мясо кролика, курицы, индюка;
- бульон из курицы без шкурки;
- отварная рыба;
- яйца в виде омлета на пару;
- сметана (только в виде заправки);
- хорошо разваренные каши на разбавленном молоке;
- орехи (фундук, арахис, грецкие);
- сухофрукты;
- творог;
- разбавленный водой сок граната.
Все блюда необходимо готовить на пару, без соли. Овощи желательно тушить, варить или запекать. Из фруктов нужно готовить компоты и кисели.
Течение и прогноз
Если асцит присоединяется к основному заболеванию, то это значительно усложняет жизнь больного. Даже правильное лечение может сопровождаться развитием следующих осложнений:
- кровотечение из верхних отделов ЖКТ;
- отек головного мозга и его поражение;
- отказ работы селезенки, легких и печени;
- нарушение работы сердечно-сосудистой системы;
- образование грыжи передней брюшной стенки;
- нарушение функционирования внутренних органов.
Проведение операций и пункций может иметь осложнение в виде образования в месте прокола или шва свища. Если через него проникнут инфекции, есть риск развития бактериального перитонита. В большинстве случаев симптомы появления этого осложнения чреваты смертельным исходом. Поэтому асцит – патология, требующая срочного обращения к врачу.
Летальный исход может наблюдаться в 50% случаев, особенно если асцит сопровождает цирроз печени – тогда больной погибает в течение 2 лет. В случае быстрого увеличения количества жидкости после проведения повторных пункций, смерть может наступить через несколько месяцев. Выживание при асците, лечение которого консервативным путем не дало результатов, составляет всего 25 %.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе