Высота плаценты от внутреннего зева норма по неделям
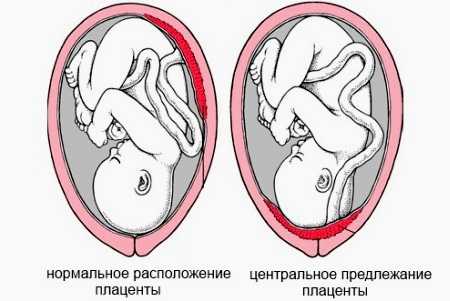
Положение плаценты по отношению к внутреннему зеву
Внутриутробное развитие малыша – довольно сложный процесс. Все основные питательные вещества плод получает посредством плаценты – особого органа, «детского места». Положение плаценты по отношению к внутреннему зеву может быть разное.
Плацентарная ткань появляется к началу второго триместра беременности. Она активно функционирует на протяжении нескольких месяцев беременности вплоть до самых родов. Нормальное расположение плаценты является важным клиническим признаком. Если плацентарная ткань расположена аномально, то это может быть опасно развитием осложнений течения беременности.
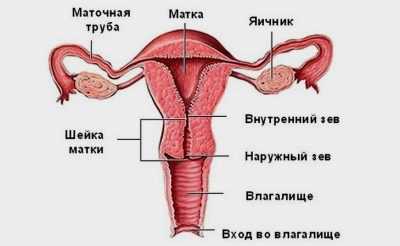
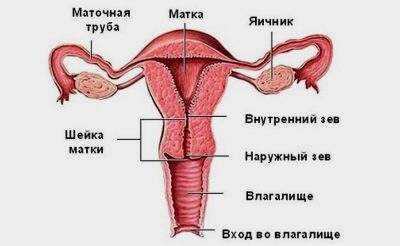
Для того чтобы понять, как может прикрепляться плацента, следует немного коснуться анатомии. Матка – это основной женский детородный орган, в котором во время беременности развивается малыш. Посредством своей шейки она соединяется с влагалищем. Наружная граница такого соединения при этом называется наружным зевом. Шейка непосредственно от самой матки отделяется внутренним зевом.
 Строение плаценты
Строение плаценты 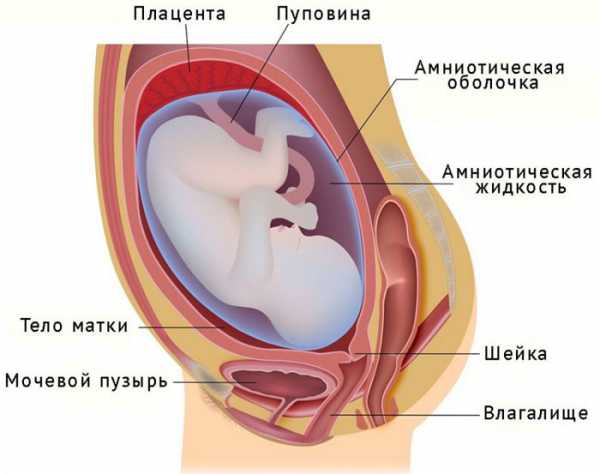
После наступления беременности происходит довольно много изменений в репродуктивных органах женщины. После оплодотворения меняется окраска слизистых оболочек шейки – она становится более синюшной. Слизистые также меняют свою плотность – они становятся более плотными, эластичными.
В норме внутренний зев при беременности остается закрытым. Это необходимо для полноценного внутриутробного развития малыша. Закрытие внутреннего зева обеспечивает также защиту плодного пузыря от инфицирования и удержание плода в матке.
Если по каким-то причинам тонус внутреннего зева меняется, то могут возникнуть опасные осложнения беременности. В таких случаях, как правило, риск самопроизвольного выкидыша возрастает многократно.
Формирование и местоположение плацентарной ткани во многом зависит от первоначального места прикрепления оплодотворенной яйцеклетки. Оптимально, если оно произойдет вблизи дна матки. В этом случае плацента в дальнейшем будет сформирована физиологично. Если же по каким-то причинам оплодотворенная яйцеклетка прикрепляется низко, ближе к шейке, то в таком случае и расположение плаценты будет изменено.
Врачи оценивают расположение плацентарной ткани на разных сроках беременности. При этом норма расположения ее к зеву определяется по неделям беременности. Так, во 2 триместре норма высоты расположения плаценты от внутреннего зева составляет 5 см.
Если при этом нижний край плаценты выше внутреннего зева только на 3 см и меньше, то такое состояние называется низким прикреплением. Как правило, врачи диагностируют его только к 12 неделе беременности.
В третьем триместре беременности расстояние от плаценты до внутреннего зева в норме составляет 7 см. Если оно меньше 5 см, то такое состояние определяется как низкое прикрепление плаценты.
Выносить малыша беременная женщина может, имея даже низкое прикрепление плацентарной ткани. В этой ситуации ей очень важно следить за своим самочувствием и внимательно отслеживать все возникающие симптомы. Появление внезапных схваткообразных болей внизу живота и появление кровянистых выделений должно стать поводом сразу же обратиться к своему акушеру-гинекологу.
Низкое расположение плацентарной ткани на сроке 20 недель требует более внимательного наблюдения за беременной пациенткой. В это время риск развития внутриутробной гипоксии плода увеличивается. Это состояние может быть опасно развитием кровотечения, отслойкой плаценты, а также остановкой внутриутробного развития плода.
При низком положении плацентарной ткани врачи рекомендуют пациенткам тщательно следить за своим самочувствием. Так, беременной женщине, имеющей такое расположение, нельзя поднимать тяжести. Это может спровоцировать маточное кровотечение.


При низком предлежании плацентарной ткани беременной женщине следует следить и за своим эмоциональным состоянием. Стрессы и волнения могут спровоцировать опасное состояние – гипертонус матки. В этом случае риск самопроизвольного выкидыша увеличивается. Для нормализации эмоционального фона будущей маме рекомендовано чаще гулять на свежем воздухе, а также полноценно высыпаться.
Если же у будущей мамы, имеющей низкое предлежание плацентарной ткани, возникло маточное кровотечение, то ее следует госпитализировать. Если кровотечение развилось на довольно раннем сроке, то в таком случае врачи составляют правильную тактику по дальнейшему ведению беременности.
При необходимости женщина может быть оставлена в стационаре на несколько недель «на сохранение». После проведенного стационарного лечения будущей маме по необходимости выписываются лекарственные препараты и составляются рекомендации по изменению режима дня.


Плацентарная ткань, как правило, располагается чаще на уровне передней и задней стенок матки. Также в некоторых случаях она доходит и до боковых стенок. Гораздо реже плацента прикрепляется непосредственно ко дну матки или в зоне трубных углов.
Врачи считают, что не все клинические варианты прикрепления плаценты благоприятны для течения беременности. Менее физиологичные случаи расположения плацентарной ткани могут быть опасны развитием осложнений.
Определить точное местоположение плаценты можно при помощи ультразвуковых исследований. Если плацентарная ткань перекрывает внутренний зев, то это является весьма опасной патологией. В этом случае риск развития самопроизвольных родов существенно возрастает. Также при таком варианте довольно высок риск заноса инфекции из наружных половых путей в полость матки, где находится плод.
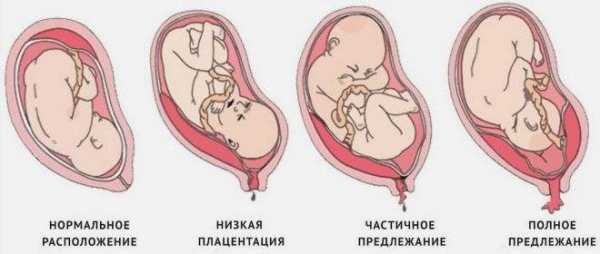
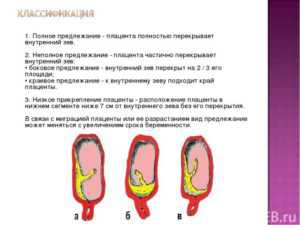
Если плацентарная ткань определяется непосредственно в месте внутреннего зева, то данное клиническое состояние определяется как предлежание. Оно бывает частичным, полным и краевым. Каждый из видов предлежания определяется из того, какое расположение имеет плацента относительно внутреннего зева.
Определять аномальное положение плацентарной ткани необходимо. Это позволяет врачам предупредить довольно много опасных патологий, которые могут развиться при беременности.
Акушеры-гинекологи выделяют несколько клинических вариантов данного патологического состояния:
- Центральное. В данной ситуации плацентарная ткань расположена в нижнем отделе матки, а также перекрывает внутренний зев.
- Боковое. В данной ситуации плацентарная ткань также находится в нижнем отделе матки, но зев не полностью перекрыт.
- Краевое. В этом случае плацентарная ткань и зев практически соприкасаются своими краями.
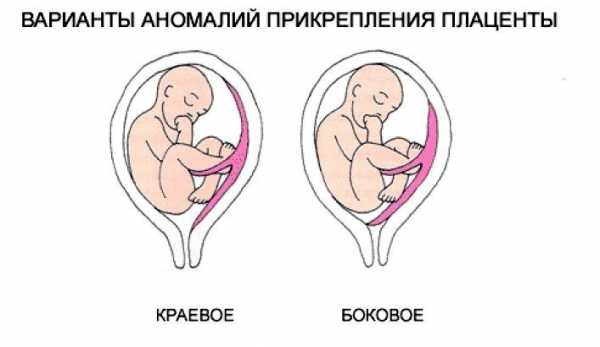
Предлежание плацентарной ткани может быть опасно развитием весьма опасных осложнений, возникающих во время родов. Они могут проявиться ослаблением родовой деятельности, врастанием плацентарной ткани, атоническими маточными кровотечениями, различными инфекциями, а также возможным развитием септических патологий.
При центральном предлежании плацентарной ткани акушеры-гинекологи вынуждены прибегать к выполнению кесарева сечения. Довольно часто при этом плановое оперативное родовспоможение проводится на 37 неделе беременности.
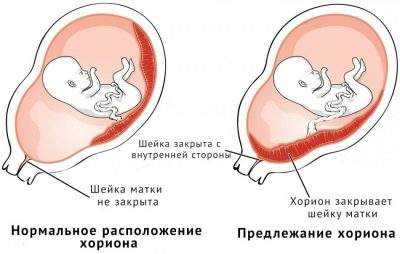
Во врачебной практике встречаются случаи, когда предлежание хориона по задней стенке перекрывает внутренний зев. Обычно в таком случае врачи проводят более тщательное наблюдение за развитием беременности. «Подниматься» по задней стенке хориону может быть достаточно трудно.
Бывают ситуации, когда он остается в таком положении и не поднимается. В таком случае очень важно следить за течением беременности, а также в дальнейшем правильно выбирать тактику родовспоможения. Может быть и так, что для рождения малыша потребуется проведение кесарева сечения.
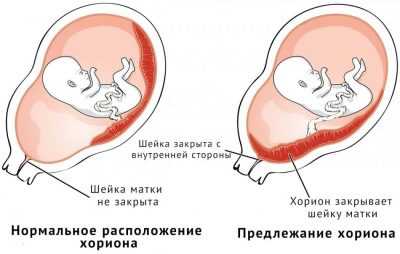
В некоторых случаях при отслеживании динамики расположения плацентарной ткани врачи определяют ее движение. Также это явление специалисты называют миграцией плаценты. В этом случае низко расположенная плацента начинает «подниматься».
Обычно миграция плацентарной ткани завершается к 32-35 неделям беременности. Как правило, в это время беременная женщина не ощущает каких-либо существенных изменений в своем теле. Достаточно часто мигрирует плацента, которая располагается на передней стенке матки.
Для нормальной миграции плаценты может потребоваться около 6-10 недель. В этом случае процесс протекает медленно и постепенно, не вызывая неблагоприятных симптомов у будущей мамы.
Если же плацентарная ткань мигрирует в течение 1-2 недель, то в такой ситуации у беременной женщины могут появиться кровянистые выделения из половых путей. В этом случае риск развития нежелательных осложнений довольно высок.

О предлежании плаценты расскажет врач акушер-гинеколог Дьякова С.М. в следующем видео.
Об аномалиях расположения плаценты можно узнать из следующего видео.
Норма расположения плаценты от внутреннего зева по неделям
Внутриутробное развитие малыша – довольно сложный процесс. Все основные питательные вещества плод получает посредством плаценты – особого органа, «детского места». Положение плаценты по отношению к внутреннему зеву может быть разное.
Что это такое?
Плацентарная ткань появляется к началу второго триместра беременности. Она активно функционирует на протяжении нескольких месяцев беременности вплоть до самых родов. Нормальное расположение плаценты является важным клиническим признаком. Если плацентарная ткань расположена аномально, то это может быть опасно развитием осложнений течения беременности.
Для того чтобы понять, как может прикрепляться плацента, следует немного коснуться анатомии. Матка – это основной женский детородный орган, в котором во время беременности развивается малыш. Посредством своей шейки она соединяется с влагалищем. Наружная граница такого соединения при этом называется наружным зевом. Шейка непосредственно от самой матки отделяется внутренним зевом.
После наступления беременности происходит довольно много изменений в репродуктивных органах женщины. После оплодотворения меняется окраска слизистых оболочек шейки – она становится более синюшной. Слизистые также меняют свою плотность – они становятся более плотными, эластичными.
В норме внутренний зев при беременности остается закрытым. Это необходимо для полноценного внутриутробного развития малыша. Закрытие внутреннего зева обеспечивает также защиту плодного пузыря от инфицирования и удержание плода в матке.
Если по каким-то причинам тонус внутреннего зева меняется, то могут возникнуть опасные осложнения беременности. В таких случаях, как правило, риск самопроизвольного выкидыша возрастает многократно.
 Норма расположения
Норма расположения
Формирование и местоположение плацентарной ткани во многом зависит от первоначального места прикрепления оплодотворенной яйцеклетки. Оптимально, если оно произойдет вблизи дна матки. В этом случае плацента в дальнейшем будет сформирована физиологично. Если же по каким-то причинам оплодотворенная яйцеклетка прикрепляется низко, ближе к шейке, то в таком случае и расположение плаценты будет изменено.
Врачи оценивают расположение плацентарной ткани на разных сроках беременности. При этом норма расположения ее к зеву определяется по неделям беременности. Так, во 2 триместре норма высоты расположения плаценты от внутреннего зева составляет 5 см.
Если при этом нижний край плаценты выше внутреннего зева только на 3 см и меньше, то такое состояние называется низким прикреплением. Как правило, врачи диагностируют его только к 12 неделе беременности.
В третьем триместре беременности расстояние от плаценты до внутреннего зева в норме составляет 7 см. Если оно меньше 5 см, то такое состояние определяется как низкое прикрепление плаценты.
Выносить малыша беременная женщина может, имея даже низкое прикрепление плацентарной ткани. В этой ситуации ей очень важно следить за своим самочувствием и внимательно отслеживать все возникающие симптомы. Появление внезапных схваткообразных болей внизу живота и появление кровянистых выделений должно стать поводом сразу же обратиться к своему акушеру-гинекологу.
Низкое расположение плацентарной ткани на сроке 20 недель требует более внимательного наблюдения за беременной пациенткой. В это время риск развития внутриутробной гипоксии плода увеличивается. Это состояние может быть опасно развитием кровотечения, отслойкой плаценты, а также остановкой внутриутробного развития плода.
При низком положении плацентарной ткани врачи рекомендуют пациенткам тщательно следить за своим самочувствием. Так, беременной женщине, имеющей такое расположение, нельзя поднимать тяжести. Это может спровоцировать маточное кровотечение.
При низком предлежании плацентарной ткани беременной женщине следует следить и за своим эмоциональным состоянием. Стрессы и волнения могут спровоцировать опасное состояние – гипертонус матки. В этом случае риск самопроизвольного выкидыша увеличивается. Для нормализации эмоционального фона будущей маме рекомендовано чаще гулять на свежем воздухе, а также полноценно высыпаться.
Если же у будущей мамы, имеющей низкое предлежание плацентарной ткани, возникло маточное кровотечение, то ее следует госпитализировать. Если кровотечение развилось на довольно раннем сроке, то в таком случае врачи составляют правильную тактику по дальнейшему ведению беременности.
При необходимости женщина может быть оставлена в стационаре на несколько недель «на сохранение». После проведенного стационарного лечения будущей маме по необходимости выписываются лекарственные препараты и составляются рекомендации по изменению режима дня.
Клинические варианты
Плацентарная ткань, как правило, располагается чаще на уровне передней и задней стенок матки. Также в некоторых случаях она доходит и до боковых стенок. Гораздо реже плацента прикрепляется непосредственно ко дну матки или в зоне трубных углов.
Врачи считают, что не все клинические варианты прикрепления плаценты благоприятны для течения беременности. Менее физиологичные случаи расположения плацентарной ткани могут быть опасны развитием осложнений.
Определить точное местоположение плаценты можно при помощи ультразвуковых исследований. Если плацентарная ткань перекрывает внутренний зев, то это является весьма опасной патологией. В этом случае риск развития самопроизвольных родов существенно возрастает. Также при таком варианте довольно высок риск заноса инфекции из наружных половых путей в полость матки, где находится плод.
 Виды патологий
Виды патологий
Если плацентарная ткань определяется непосредственно в месте внутреннего зева, то данное клиническое состояние определяется как предлежание. Оно бывает частичным, полным и краевым. Каждый из видов предлежания определяется из того, какое расположение имеет плацента относительно внутреннего зева.
Определять аномальное положение плацентарной ткани необходимо. Это позволяет врачам предупредить довольно много опасных патологий, которые могут развиться при беременности.
Акушеры-гинекологи выделяют несколько клинических вариантов данного патологического состояния:
- Центральное. В данной ситуации плацентарная ткань расположена в нижнем отделе матки, а также перекрывает внутренний зев.
- Боковое. В данной ситуации плацентарная ткань также находится в нижнем отделе матки, но зев не полностью перекрыт.
- Краевое. В этом случае плацентарная ткань и зев практически соприкасаются своими краями.
Предлежание плацентарной ткани может быть опасно развитием весьма опасных осложнений, возникающих во время родов. Они могут проявиться ослаблением родовой деятельности, врастанием плацентарной ткани, атоническими маточными кровотечениями, различными инфекциями, а также возможным развитием септических патологий.
При центральном предлежании плацентарной ткани акушеры-гинекологи вынуждены прибегать к выполнению кесарева сечения. Довольно часто при этом плановое оперативное родовспоможение проводится на 37 неделе беременности.
Во врачебной практике встречаются случаи, когда предлежание хориона по задней стенке перекрывает внутренний зев. Обычно в таком случае врачи проводят более тщательное наблюдение за развитием беременности. «Подниматься» по задней стенке хориону может быть достаточно трудно.
Бывают ситуации, когда он остается в таком положении и не поднимается. В таком случае очень важно следить за течением беременности, а также в дальнейшем правильно выбирать тактику родовспоможения. Может быть и так, что для рождения малыша потребуется проведение кесарева сечения.
 Что такое миграция плаценты?
Что такое миграция плаценты?
В некоторых случаях при отслеживании динамики расположения плацентарной ткани врачи определяют ее движение. Также это явление специалисты называют миграцией плаценты. В этом случае низко расположенная плацента начинает «подниматься».
Обычно миграция плацентарной ткани завершается к 32-35 неделям беременности. Как правило, в это время беременная женщина не ощущает каких-либо существенных изменений в своем теле. Достаточно часто мигрирует плацента, которая располагается на передней стенке матки.
Для нормальной миграции плаценты может потребоваться около 6-10 недель. В этом случае процесс протекает медленно и постепенно, не вызывая неблагоприятных симптомов у будущей мамы.
Если же плацентарная ткань мигрирует в течение 1-2 недель, то в такой ситуации у беременной женщины могут появиться кровянистые выделения из половых путей. В этом случае риск развития нежелательных осложнений довольно высок.

О предлежании плаценты расскажет врач акушер-гинеколог Дьякова С.М. в следующем видео.
Об аномалиях расположения плаценты можно узнать из следующего видео.
К началу 2-го триместра в матке формируется плацента – орган, при помощи которого ребенок связан с матерью. Плацента выполняет много функций, среди которых питание, защита плода, выработка гормонов. Для того чтобы малыш рос и правильно развивался, она должна расти и формироваться вместе с ним. К сожалению, в гинекологии известны патологии, препятствующие нормальному вынашиванию плода. Среди них – низкое расположение плаценты при беременности.
Почему плацента располагается низко?
Оплодотворенная яйцеклетка, продвигаясь по маточным трубам, попадает в полость матки. В том случае, если этого не происходит, яйцеклетка погибает, либо прикрепляется в другом месте – возникает внематочная беременность, у которой нет будущего.
Матка – полый мышечный орган, стенки которого чрезвычайно эластичны и могут сильно растягиваться. Это свойство позволяет выносить ребенка, вес которого к концу беременности составляет порядка 3-4 (а может быть и больше!) кг, а средний рост – 50 см. У нерожавшей женщины матка по размеру похожа на грецкий орех, трудно представить, как ей удается так сильно растянуться!
Шейка матки располагается внизу, а дно матки – напротив, наверху. Оптимальное место для прикрепления яйцеклетки – ближе к дну. Там будет образована плацента. Но случается так, что яйцеклетка закрепляется ниже положенного места. Если до зева матки остается меньше 5 см, то врач говорит о патологически низком прикреплении плаценты.
Как правило, диагностируют низкое прикрепление по УЗИ уже в 12 недель. Но если женщину не беспокоят боли в животе, нет кровянистых выделений, то паниковать не стоит. Гинекологу нужно обратить внимание на беременную, ей самой следует избегать физических нагрузок, больше отдыхать, беречь себя. Вполне вероятно, что через некоторое время плацента поднимется выше благодаря росту беременной матки.
Низкое расположение плаценты при беременности в 20 недель – повод для серьезного контроля со стороны врача. В этом случае возможна гипоксия плода, связанная с недостаточно активным кровоснабжением. Низкое прикрепление может спровоцировать кровотечение, отслойку плаценты и выкидыш на поздних сроках.
Когда пора бить тревогу?
Норма расположения плаценты от внутреннего зева по неделям различается незначительно. Во 2-ом триместре расстояние от зева до плаценты в норме должно составлять 5 см. Если от края плаценты до внутреннего зева 3 см и менее, то речь идет о низком прикреплении. В 3-м триместре этот показатель должен быть больше: 7 см в норме, при расстоянии от 5 см и менее ставится диагноз «низкое прикрепление плаценты».
Читайте также:
- Преждевременное старение плаценты
- Кровяные выделения при беременности
Кто виноват и что делать?
Неудачное прикрепление яйцеклетки может быть обусловлено дефектами слизистой и мышечного слоя матки: рубцами, миомами и аденомами, анатомическими особенностями строения матки.
Лечения для данной патологии не существует. Что делать, если плацента расположена низко?
- Много отдыхать, исключив физические нагрузки;
- Избегать стрессовых ситуаций, сохранять душевное спокойствие;
- Позабыть о половой жизни до тех пор, пока диагноз не будет снят, поскольку толчки и прилив крови к органам малого таза могут спровоцировать отслойку плаценты, кровотечение и гибель плода (выкидыш).
Читайте также:
- Коричневые выделения при беременности
- Боль на ранних сроках беременности
- Желтое тело в яичнике при беременности
- Степень зрелости плаценты по неделям (таблица)
- Низкая плацентация при беременности: 20 неделя и другие сроки
Беременная женщина, у которой плацента расположена низко, должна находиться под пристальным наблюдением врача. Не стоит пугаться многочисленных УЗИ: они не принесут вреда ребенку, напротив, помогут контролировать ситуацию и принимать необходимые меры. Женщина, ожидающая ребенка, должна понимать, что в ее положении бережное отношение к самой себе – не прихоть, а необходимость. Впадать в панику не стоит, в большинстве случаев плацента поднимается выше, и женщина имеет возможность рожать естественным путем.
Плацента — уникальный эмбриональный орган, формирующийся на ранних сроках гестационного периода и уже примерно к середине беременности начинающий служить для плода источником получения питательных веществ. Для благополучного вынашивания крохи и произведения его на свет в наиболее оптимальный срок чрезвычайно важно конкретное расположение плаценты: норма же для различных периодов беременности тут несколько различается.
Нормы расположения плаценты мало что скажут неподготовленным пациенткам — они, скорее, установлены для акушеров-гинекологов и прочих специалистов, ведущих беременность и выбирающих для каждого случая оптимальную тактику родовспоможения, когда для этого наступит срок. Разумеется, конкретные и окончательные решения в этом плане следует принимать уже непосредственно во время акта деторождения, но некоторые прогнозы в этом отношении квалифицированный врач способен сделать еще на средних или поздних сроках гестационного периода своей пациентки. Не в последнюю очередь на таком выборе скажется локализация и высота расположения плаценты: эти два показателя главным образом и повлияют на то, насколько естественными будут роды у какой-либо беременной — или чадо придется извлекать из ее утробы методом кесарева сечения.
Наиболее удачным для дамы «в положении» — равно как и ее будущего крохи — считается расположение плаценты по задней маточной стенке, причем чем ближе к дну главного женского органа она размещается, тем лучше. В подобном случае шанс на ее поднятие повыше по мере роста матки весьма велик — а это влечет за собою и снижение риска повреждения плацентарных, и ее отслойки и прочих патологий. Создается подобная относительная стабильность течения беременности в плане развития плаценты за счет того, что ее тканям в подобном предлежании обеспечивается достаточная для их нормального функционирования стабильность. Соответственно, и кроха будет получать нормальное питание, нужное для его роста, развития и подготовки к внеутробному существованию, которое придет всего лишь несколько месяцев спустя.
Предсказать, где именно расположится плацента у каждой конкретной женщины, едва ли возьмется хоть один доктор, поскольку механизм данного явления пока не до конца изучен; но известно, что ее прикрепление обычно не происходит в местах повреждения эндометрия — внутреннего маточного слоя.
Расположение плаценты по другой стенке матки — передней — более рискованно в плане избежания преждевременных родов и прочих подобных вариантов патологий беременных. В таком случае крайне желательно, чтобы изначально плацента прикрепилась максимально близко к маточному дну, поскольку, по утверждению специалистов, есть шанс, что по мере роста плода этот эмбриональный орган будет даже сползать вниз (при заднестеночной имплантации такое исключено).
Впрочем, наиболее критичным с точки зрения нормального протекания гестационного периода на поздних сроках и выбора медицинской тактики на время родов будет не столько локализация, сколько высота размещения плаценты. Определяется она в результате ультразвукового исследования, и по нескольким УЗИ, выполненным на различных этапах беременности, доктора отслеживают динамику данного показателя. На позднем сроке — т.е. в третьем триместре, уже около 29-32 недель — любое расположение нижнего края плаценты на расстоянии менее 7 сантиметров от края внутреннего зева маточной шейки считается низким. Когда эти показатели вообще измеряются парой-тройкой сантиметров, может вестись речь о частичном предлежании плаценты, и если ближе к 35-37-недельному сроку не случится ее сдвига повыше, для докторов это послужит сигналом, что данную беременную не следует допускать к естественным родам. Тогда даме «в положении» придется смириться с плановым кесаревым, ведь когда беременность считается фактически доношенной, непосредственно перед родами, поднятие плаценты уже не происходит, и операция становится единственным шансом на благополучное произведение малыша на свет.
Низкое расположение плаценты, а особенно ситуация, когда она частично либо полностью перекрывает шейку матки, опасно в родах потому, что служит причиной кровотечений, а также гипоксии рождающегося крохи: ведь когда плацентарная ткань отслоится, он лишится кислорода.
Таким образом, на поздних сроках, а конкретно — в третьем триместре, гестационного периода нормы расположения плаценты таковы, что любое ее положение ниже 7 см относительно зева шейки матки считается низким и требует пристального наблюдения докторов.
Расстояние от плаценты до внутреннего зева - Все о беременности
Низкое предлежание плаценты – это патологическое состояние, при котором плодное место располагается на ближе, чем на 7 см от внутреннего зева. Это состояние считается совершенно нормальным до 28 недель, но приравнивается к патологии на более поздних сроках. Если к моменту родов плацента не мигрировала выше указанной границы, решается вопрос о проведении кесарева сечения.
Причины низкой плацентации
Со стороны матери выделяют несколько факторов, приводящих к низкому расположению плодного места:
- хронический эндометрит – воспаление слизистой оболочки матки (в том числе послеродовый);
- большое число родов в анамнезе (три и более);
- перенесенные выкидыши или аборты;
- любые инструментальные вмешательства в полости матки;
- рубец на матке после кесарева сечения или иных операций;
- полипы, миомы и другие образования в полости матки;
- эндометриоз;
- аномалии развития матки (двурогая, седловидная).
Все эти состояния меняют слизистую оболочку матки, приводят к дистрофическим процессам, и в момент имплантации эмбрион не находит подходящего места для прикрепления.
В норме плодное яйцо крепится в дне или теле матки, по ее задней или передней стенке – там, где лучше всего идет кровоснабжение, а значит, и питание плода.
Если в положенном месте прикрепиться невозможно, эмбрион внедряется в слизистую оболочку в нижней части матки, близко к внутреннему зеву.
Материнские факторы составляют до 90% всех причин низкой плацентации. Гораздо реже к такому состоянию приводит снижение протеолитических свойств плодного яйца, когда внедрение в рыхлую слизистую дна и тела матки становится невозможным.
Эмбрион ищет для себя более тонкое место – и находит его у маточного зева.
При неблагоприятном исходе такая имплантация может привести не только к низкому расположению плаценты, но и к атрофии ворсин хориона, что грозит прерыванием беременности.
Точную причину низкого расположения плаценты выяснить удается далеко не всегда. Замечено, что чаще такая патология возникает у повторно беременных женщин и крайне редко – при первой беременности (без предшествующих выкидышей, абортов, инструментальных вмешательств в полости матки).
О низком предлежании плаценты говорят в том случае, если плодное место находится на расстоянии 7 см и менее от внутреннего зева матки. Такой диагноз выставляется при втором ультразвуковом скрининге на сроке 18-21 неделя, однако в этот период он не имеет особого значения.
В норме низко расположенная плацента может мигрировать, и происходит это во II-III триместрах по мере роста матки и формирования нижнего маточного сегмента. Плацента «ползет» вверх со скоростью 1-3 см в месяц, и к 28-32 неделе обычно достигает нормального уровня.
При миграции плаценты возможно появление незначительных кровянистых выделений из половых путей.
После 28 недель гестации шансы на продвижение плаценты вверх существенно снижаются. Если плодное место осталось в нижней части матки в 32-36 недель, решается вопрос о выборе метода родоразрешения.
Классификация
В акушерской практике принято выделять два варианта низкой плацентации:
- Плацента расположена низко по задней стенке матки. Это наиболее благоприятный вариант, поскольку вместе с ростом детородного органа плодное место будет смещаться вверх. По мере увеличения срока беременности в нижнем сегменте матки освободится пространство для плода, и роды с высокой долей вероятности будут идти через естественные родовые пути.
- Плацента, локализованная на передней стенке, довольно часто уходит вниз по мере роста органа. Низкая плацентация переходит в истинное предлежание плаценты – гораздо более тяжелое состояние, практически не оставляющее шансов на естественные роды.
Низкая плацентация в большинстве случаев никак не проявляется и обнаруживается случайно при проведении УЗИ.
В момент миграции плаценты возникают незначительные кровянистые выделения, не представляющие опасности для женщины и плода.
При благоприятном исходе женщина может и вовсе не заметить проблемы, особенно если плодное место располагается на границе нормы, то есть на расстоянии 5-6 см от внутреннего зева.
Проблемы возникают тогда, когда плацента находится очень низко к выходу из матки или даже перекрывает его. Кровянистые выделения из половых путей при таком раскладе повторяются неоднократно.
Интенсивность этого симптома может быть различной – от незначительных мажущих выделений до обильного кровотечения.
Выраженность проявлений болезни зависит от локализации плаценты – чем ниже она расположена, тем выше вероятность неблагоприятного исхода.
Осложнения
Низкое предлежание плаценты грозит следующими осложнениями:
Во время формирования нижнего маточного сегмента происходит сокращение миометрия. И если в норме это состояние не сопровождается какими-либо симптомами, то в случае низкой плацентации может произойти отслойка плодного места.
Плацента не способна сокращаться, она просто отходит от стенки матки, обнажая ее сосуды. Вытекающая кровь – материнская, ярко-алая. Кровотечение может быть обильным, но безболезненным.
Кровь выходит через влагалище, не встречая препятствий и не формируя гематом, поэтому на ощупь матка остается безболезненной и не меняет своего тонуса.
Отслойка плаценты может произойти не только во время беременности, но и в родах. Плодное место отходит от стенки матки с первыми схватками, не выдержав напряжения. После разрыва плодных оболочек и истечения амниотических вод кровотечение может остановиться. Продвигающийся по половым путям ребенок также может головкой прижать плаценту и замедлить кровопотерю.
Состояние женщины и плода при отслойке плаценты будет зависеть от величины кровопотери. Если помощь будет оказана вовремя, лучшим исходом будет анемия матери и легкая гипоксия ребенка. Обильное кровотечение может привести к гибели женщины и плода.
Железодефицитная анемия
Частые кровянистые выделения во II и III триместрах беременности могут привести к развитию анемии с появлением характерных жалоб: слабость, головокружение, бледность кожи. Диагноз выставляется по общему анализу крови. Для коррекции анемии назначаются препараты железа, рекомендуется смена рациона.
Плацентарная недостаточность
Расположение плаценты в нижней части матки весьма неблагоприятно для течения беременности. Слизистая оболочка здесь плохо кровоснабжается, и уже со второго триместра малыш испытывает нехватку кислорода и питательных веществ. Если плацента не мигрирует, в перспективе это состояние может привести к задержке развития плода.
Последствия для плода
Низкая плацентация препятствует нормальному функционированию плодного места и может привести к появлению таких нежелательных последствий:
- хроническая гипоксия плода;
- синдром задержки развития;
- обвитие пуповиной, что грозит асфиксией в родах;
- неправильное положение плода.
Все эти состояния препятствуют полноценному развитию плода и могут помещать рождению ребенка через естественные родовые пути.
Диагностика
Низкая плацентация выявляется при проведении УЗИ. Во время исследования доктор оценивает несколько параметров:
- Расстояние от края плаценты до внутреннего зева матки.
- Состояние плаценты, ее толщина, наличие кальцинатов.
- Соответствие степени зрелости плаценты сроку беременности.
- Состояние ворсин хориона в эндометрии.
Ультразвуковое исследование проводится в динамике на сроке 18-21 и 32-34 недели, а также перед родами. При развитии кровотечения УЗИ выполняется для оценки состояния плаценты и исключения ее отслойки.
Тактика ведения беременности
При отсутствии жалоб и удовлетворительном состоянии плода за женщиной устанавливается наблюдение. Как показывает практика, в 70-80% случаев низко расположенная плацента мигрирует вверх, и в дальнейшем беременность протекает без особенностей.
Медикаментозное лечение назначается при нарушении кровотока в плаценте, появлении признаков гипоксии плода.
Применяются средства, улучшающие микроциркуляцию, проводится сохраняющая терапия при повышении тонуса матки, коррекция анемии.
При хорошем самочувствии женщины и низком риске нежелательных последствий для плода лечение проводится амбулаторно, в иных ситуациях – в акушерском стационаре.
При развитии кровотечения и начавшейся отслойке плаценты показана экстренная госпитализация в родильный дом. Проводится сохраняющая и гемостатическая терапия, оценивается состояние плода при помощи УЗИ и КТГ.
Если кровотечение остановить не удается, показано кесарево сечение. При отслойке плаценты, произошедшей на сроке после 22 недель, у ребенка есть шансы выжить при грамотном уходе.
До 22 недель фиксируется выкидыш, и спасти плод в этом случае не удается.
Роды при низком предлежании плаценты
При локализации плаценты на расстоянии 5-6 см от внутреннего зева роды могут вестись через естественные родовые пути. Обязательным условием является зрелая шейка матки и правильное расположение плода: продольно, головкой вниз. В родах ведется мониторинг за состоянием ребенка. Рекомендуется заблаговременная госпитализация в стационар и подготовка к родоразрешению.
При расположении плаценты на расстоянии 5 см и менее от внутреннего зева повышается риск кровотечения в родах. В этой ситуации показано кесарево сечение в плановом порядке.
Рекомендации
При выявлении низкого предлежания плаценты рекомендуется:
- Избегать тяжелых физических нагрузок.
- Исключить стрессы.
- Отказаться от длительных поездок (прежде всего в общественном транспорте).
- Ограничить сексуальные контакты (при очень низком расположении плаценты вводится запрет на половую жизнь до родов).
- Следить за самочувствием и вагинальными выделениями. При развитии кровотечения обращаться к врачу.
До 70% беременностей с низкой плацентацией заканчиваются благоприятно. У большинства женщин плацента мигрирует и к середине III триместра занимает положенное место. Регулярный ультразвуковой контроль позволяет отследить движение плодного места и разработать оптимальную тактику ведения пациентки.
врач акушер-гинеколог Екатерина Сибилева
Источник: http://spuzom.com/nizkoe-predlezhanie-placenty.html

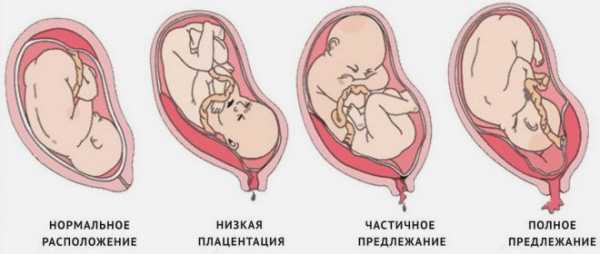
Предлежание плаценты – это патология, при которой плацента располагается в нижних отделах матки по любой стенке, частично или полностью перекрывая область внутреннего зева. Частота возникновения предлежания плаценты составляет в среднем от 0,1% до 1% от общего числа родов.
При нормальном течении беременности плацента обычно располагается в области дна или тела матки, по задней стенке, с переходом на боковые стенки, т.е. в тех областях, где лучше всего кровоснабжаются стенки матки.
На передней стенке плацента располагается несколько реже, так как передняя стенка матки подвергается значительно большим изменениям, чем задняя.
Кроме того, расположение плаценты по задней стенке предохраняет ее от случайных травм .
Если плацента только частично перекрывает область внутреннего зева, то – это неполное предлежание, которое отмечается с частотой 70-80% от общего числа предлежаний. Если плацента полностью перекрывает область внутреннего зева то, это является полным предлежанием плаценты. Такой вариант встречается с частотой 20-30%.
Различают также и низкое расположение плаценты, когда её край находится на более низком уровне, чем это должно быть в норме, но не перекрывает область внутреннего зева.
Причины формирования низкого расположения или предлежания плаценты
Существует несколько причин формирования низкого расположения или предлежания плаценты.
Наиболее частыми причинами являются патологические изменения внутреннего слоя матки (эндометрия) вследствие воспаления, оперативных вмешательств (выскабливания, кесарево сечение , удалением миоматозных узлов и др.), многократных осложненных родов.
Кроме того, нарушения прикрепления плаценты могут быть обусловлены миомой матки, эндометриозом, недоразвитием матки, истмикоцервикальной недостаточностью, воспалением шейки матки, многоплодной беременностью.
Следует отметить, что предлежание плаценты более характерно для повторно беременных женщин, чем для первородящих. В связи с этими факторами, плодное яйцо, попадающее в полость матки после оплодотворения не может своевременно имплантироваться в верхних отделах матки, и этот процесс осуществляется только тогда, когда плодное яйцо опустилось уже в ее нижние отделы.
Наиболее частым проявлением при предлежании плаценты является повторяющееся кровотечение из половых путей. Кровотечения могут возникать в различные периоды беременности, начиная с самых ранних ее сроков.
Однако чаще всего они наблюдаются уже во второй половине беременности вследствие формирования нижнего сегмента матки.
В последние недели беременности, когда сокращения матки становятся более интенсивными, кровотечения могут усиливаться.
Причина кровотечений заключается в повторяющейся отслойке плаценты , которая неспособна растягиваться вслед за растяжением стенки матки при прогрессировании беременности или начале родовой деятельности.
При этом плацента частично отслаивается, и кровотечение происходит из сосудов матки. Плод не теряет кровь.
Однако ему угрожает кислородное голодание, так как отслоившаяся часть плаценты не участвует в газообмене.
Провоцирующими факторами возникновения кровотечения при беременности могут быть: физическая нагрузка, резкое кашлевое движение, влагалищное исследование, половой акт, повышение внутрибрюшного давления при запоре, тепловые процедуры (горячая ванна, сауна).
При полном предлежании плаценты кровотечение часто появляется внезапно, без болевых ощущений, и может быть очень обильным. Кровотечение может прекратиться, но спустя некоторое время возникнуть вновь, или может продолжаться в виде скудных выделений. В последние недели беременности кровотечение возобновляется и/или усиливается.
При неполном предлежании плаценты кровотечение может начаться в самом конце беременности. Однако чаще это происходит в начале родов. Сила кровотечения зависит от величины предлежащего участка плаценты. Чем больше предлежит плацентарной ткани, тем раньше и сильнее начинается кровотечение.
Повторяющиеся кровотечения при беременности, осложненной предлежанием плаценты в большинстве случаев приводят к развитию анемии .
Беременность при предлежании плаценты часто осложняется угрозой прерывания, что, обусловлено теми же причинами, что и возникновение неправильного расположения плаценты. Преждевременные роды чаще всего имеют место у пациенток с полным предлежанием плаценты.
Для беременных с предлежанием плаценты характерно наличие пониженного артериального давления, что встречается в 25%-34% наблюдений.
Гестоз ( нефропатия , поздний токсикоз ) также не является исключением для беременных с предлежанием плаценты. Это осложнение, протекающее на фоне нарушения функции ряда органов и систем, а также и с явлениями нарушений свертываемости крови в значительной степени ухудшает характер повторяющихся кровотечений.
Предлежание плаценты часто сопровождается плодово-плацентарная недостаточностью, нехваткой кислорода для плода и задержкой его развития.
Отслоившаяся часть плаценты выключается из общей системы маточно-плацентарного кровообращения и не участвует в газообмене.
При предлежании плаценты нередко формируется неправильное положение плода (косое, поперечное) или тазовое предлежание , которые в свою очередь сопровождаются определенными осложнениями.
В акушерской практике широко укоренился термин “миграция плаценты”, который, на самом деле, не отражает реальной сущности происходящего.
Изменение расположения плаценты осуществляется за счет изменения строения нижнего сегмента матки в процессе беременности и направленности роста плаценты в сторону лучшего кровоснабжения участков стенки матки (к дну матки) по сравнению с ее нижними отделами.
Более благоприятный прогноз с точки зрения миграции плаценты отмечается при её расположении на передней стенке матки. Обычно процесс “миграции плаценты протекает в течение 6-10 нед и завершается к середине 33-34 неделям беременности.
Диагностика предлежания плаценты
Выявление предлежания плаценты не представляет особых сложностей. О наличии предлежания плаценты могут свидетельствовать жалобы беременной на кровотечения. При этом повторяющиеся кровотечения со второй половине беременности, как правило, связаны с полным предлежанием плаценты. Кровотечение в конце беременности или в начале родов чаще связано с неполным предлежанием плаценты.
При наличии кровотечений следует внимательно осмотреть стенки влагалища и шейку матки при помощи зеркал для исключения травмы или патологии шейки матки, которые также могут сопровождаться наличием кровяных выделений.
При влагалищном исследовании беременной также легко выявляются четкие диагностические признаки, указывающие на неправильное расположение плаценты. Однако такое исследование необходимо выполнять максимально бережно, с соблюдением всех необходимых правил предотвращения возможного кровотечения.
В настоящее время наиболее объективным и безопасным методом диагностики предлежания плаценты является ультразвуковое исследование ( УЗИ ), которое позволяет установить сам факт предлежания плаценты и вариант предлежания (полное, неполное), определить размеры, структуру и площадь плаценты, оценить степень отслойки, а также получить точное представление о миграции плаценты.
Если при УЗИ выявлено полное предлежание плаценты, то влагалищное исследование проводить, вообще не следует. Критерием низкого расположения плаценты в III триместре беременности (28 – 40 нед) является расстояние от края плаценты до области внутреннего зева 5 см и менее. О предлежании плаценты свидетельствует обнаружение плацентарной ткани в области внутреннего зева.
О характере локализации плаценты во II и III триместрах беременности (до 27 недель) судят по соотношению расстояния от края плаценты до области внутреннего зева, с величиной диаметра (БПР) головы плода.
При выявлении неправильного расположения плаценты следует проводить динамическое исследование для контроля за ее “миграцией”. Для этих целей целесообразно выполнение как минимум трехкратного эхографического контроля на протяжении беременности в 16, 24-26 и в 34-36 недель.
УЗИ следует проводить при умеренном наполнении мочевого пузыря.
С помощью УЗИ возможно также определение наличия скопления крови (гематомы) между плацентой и стенкой матки при отслойке плаценты (в том случае если не произошло излитие крови из полости матки).
Если участок отслойки плаценты занимает не более 1/4 площади плаценты, то прогноз для плода является относительно благоприятным. В том случае если гематома занимает более 1/3 площади плаценты, то чаще всего это приводит к гибели плода.
Медицинское сопровождение беременных с предлежанием плаценты
Характер ведения и лечение беременных с предлежанием плаценты зависит от выраженности кровотечения и величины кровопотери.
В первой половине беременности если кровяные выделения отсутствуют, то беременная может находиться дома под амбулаторным контролем с соблюдением режима исключающего действие провоцирующих факторов способных вызвать кровотечение (ограничение физической нагрузки, половой жизни, стрессовых ситуаций и т.п.)
Наблюдение и лечение при сроке беременности свыше 24 недель осуществляется только в акушерском стационаре.
Лечение, направленное на продолжение беременности до 37 – 38 недель возможно, если кровотечение необильное, а общее состояние беременной и плода удовлетворительное. Даже, несмотря на прекращение кровянистых выделений из половых путей, беременные с предлежанием плацента ни при каких условиях не может быть выписана из стационара до родов.
Ведение беременных в акушерском стационаре предусматривает: соблюдение строгого постельного режима; применение лекарств обеспечивающих оптимизацию нормализацию сократительной деятельности; лечение анемии и плодово-плацентарной недостаточности.
Показаниями к кесареву сечению в экстренном порядке независимо от срока беременности являются: повторяющиеся кровотечения; сочетание небольших кровопотерь с анемией и снижением артериального давления; одномоментная обильная кровопотеря; полное предлежание плаценты и начавшееся кровотечение.
Операцию выполняют по жизненным показаниям со стороны матери независимо от срока беременности и состояния плода.
В том случае если беременность удалось доносить до 37-38 нед и сохраняется предлежание плаценты, в зависимости от сложившейся ситуации в индивидуальном порядке выбирают наиболее оптимальный способ родоразрешения.
Абсолютным показанием к кесареву сечению в плановом порядке является полное предлежание плаценты.
Роды через естественные родовые пути в этой ситуации невозможны, так как перекрывающая внутренний зев плацента, не позволяет предлежащей части плода (головка плода или тазовый конец) вставиться во вход таз.
Кроме того, в процессе нарастания сокращений матки, плацента будет отслаивается все более и более, а кровотечение значительно усиливается.
При неполном предлежании плаценты и при наличии сопутствующих осложнений (тазовое предлежание, неправильное положение плода, рубец на матке , многоплодная беременность , выраженное многоводие , узкий таз , возраст первородящей старше 30 лет и др.) следует также выполнить кесарево сечение в плановом порядке.
Если вышеуказанные сопутствующие осложнения отсутствуют и нет кровяных выделений, то можно дождаться момента начала самостоятельной родовой деятельности с последующим ранним вскрытием плодного пузыря. В том случае если после вскрытия плодного пузыря все-таки началось кровотечение, то необходимо решить вопрос о выполнении кесарева сечения.
Если при неполном предлежании плаценты кровотечение возникает до начала родовой деятельности, то вскрывают плодный пузырь.
Необходимость и целесообразность этой процедуры обусловлена тем, что при вскрытии плодных оболочек головка плода вставляется во вход в таз и прижимает отслоившуюся часть плаценты к стенке матки и таза, что способствует прекращению дальнейшей отслойки плаценты и остановке кровотечения.
Если кровотечение после вскрытия плодного пузыря продолжается и/или шейка матки незрелая, то производят кесарево сечение. В случае остановки кровотечения возможно ведение родов через естественные родовые пути (при благоприятной акушерской ситуации).
Кровотечение может начаться и на ранних этапах развития родовой деятельности с момента первых схваток. В этом случае также показано раннее вскрытие плодного пузыря.
Таким образом, ведение родов при неполном предлежании плаценты через естественные родовые пути возможно, если: кровотечение остановилось после вскрытия плодного пузыря; шейка матки зрелая; родовая деятельность хорошая; имеется головное предлежание плода.
Однако кесарево сечение является одним из наиболее часто избираемых акушерами методов родоразрешения при предлежании плаценты и выполняется с частотой 70% -80% при данной патологии.
Другими типичными осложнениями в родах при неполном предлежании плаценты являются слабость родовой деятельности и недостаточное снабжение плода кислородом (гипоксия плода). Обязательным условием ведения родов через естественные родовые пути является постоянный мониторный контроль за состоянием плода и сократительной деятельностью матки.
После рождения ребенка кровотечение может возобновиться из-за нарушения процесса отделения плаценты, так как плацентарная площадка располагается в нижних отделах матки, сократительная способность которых снижена.
Обильные кровотечения нередко возникают в раннем послеродовом периоде в связи со снижением тонуса матки и повреждением обширной сосудистой сети шейки матки.
Профилактика предлежания плаценты
Профилактика предлежания плаценты заключается в уменьшении количества абортов, в раннем выявлении и лечении различных воспалительных заболеваний органов репродуктивной системы и гормональных нарушений.
Запись к специалистам по телефону единого колл-центра: +7(495)636-29-46 (м. “Щукинская” и “Улица 1905 года”). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Источник: https://www.art-med.ru/articles/list/art151

Неправильное положение плаценты при беременности – симптомы, особенности беременности и родов
Как известно, плацента отвечает за связь будущей мамы и ее крохи: именно через нее плоду поступает питание с кислородом, в обратную же сторону «уходят» продукты обмена. Развитие беременности (а иногда и жизнь ребенка) напрямую зависит от состояния «детского места», поэтому выявление «предлежания» требует пристального наблюдения специалистов и особой внимательности.
статьи:
Причины неправильного положения плаценты в матке при беременности – кто в группе риска?
Формирование «детского места» осуществляется в матке на участке крепления плодного яйца. Что касается самого участка, его выбирает именно плодное яйцо по принципу «самое лучшее» для выживания (то есть, без рубцов и различных новообразований — и, конечно, с толстым эндометрием).
В случае, когда «самое лучшее» место оказывается в нижней части матки, яйцо закрепляется именно там. Это и называется предлежанием плаценты (неправильное ее расположение).
Каковы причины?
Маточные факторы
- Изменения эндометрия, возникающие вследствие воспалительных заболеваний
- Операт/манипуляции внутри матки (прим. – кесарево сечение, аборты, диагност/выскабливания и пр.).
- Воспалительные заболевания полов/органов (прим. — сальпингит, аднексит и пр.).
- Нарушенный гормональный баланс.
Плодные факторы
- Оперативные вмешательства (кесарево сечение и сделанные аборты, удаление миомы и пр.).
- Многоплодная беременность.
- Миома матки или эндометриоз.
- Аномальное строение матки или ее недоразвитие.
- Роды с осложнениями.
- Эндоцервицит.
- Истмико-цервикальная недостаточность.
Учитывая, что женщины, рожающие впервые, с кесаревым сечением и перенесенной многоплодной беременностью (а также большинством женских болезней) не знакомы, риск предлежания плаценты у них самый низкий.
Кто в группе риска?
Прежде всего, с данной проблемой сталкиваются женщины, в анамнезе которых…
- Сложные роды, аборты и диагност/выскабливания.
- Патологии шейки матки и миомы матки.
- Любые перенесенные операции на матки в прошлом.
- Нарушения менструальной функции.
- Перенесенные заболевания половых органов или органов малого таза.
- Недоразвитие половых органов.
Виды неправильного расположения и предлежания плаценты
В соответствии с конкретными особенностями расположения плаценты, специалистами (прим. – на основании информации, полученной после УЗИ) выделяются определенные виды ее предлежания.
- Полное предлежание. Самое опасное. Вариант, когда плацентой полностью закрыт внутренний зев (прим. – отверстие шейки матки). То есть, кроха попасть в родовые пути просто не сможет (выход перекрыт плацентой). Единственный вариант родов при этом – кесарево сечение.
- Неполное предлежание. В этом случае плацентой перекрыт внутренний зев лишь частично (небольшой участок остается свободен) или же нижняя часть «детского места» расположена на самом краю внутреннего зева. В большинстве случаев и с неполным предлежанием «классические» роды тоже невозможны – только кесарево сечение (ребенок просто не пройдет в часть узкого просвета).
- Нижнее предлежание. Наиболее благоприятный вариант относительно опасности в вынашивании и родах. В этом случае плацента располагается в 7 (прим. – и менее) см от периметра входа непосредственно в цервик/канал. То есть, участок внутреннего зева плацентой не перекрывается (путь «из мамы» свободен).
Основные виды предлежания плаценты — низкое, полное и частичное
Симптомы и диагностика неправильного положения плаценты – на каком сроке можно диагностировать?
Один из самых «ярких» симптомов предлежания – регулярное кровотечение, сопровождающееся болезненными ощущениями. Оно может отмечаться с 12-й недели и вплоть до самых родов — но, как правило, развивается со 2-й половины беременности по причине сильного растяжения маточных стенок.
В последние недели интенсивность кровотечения может усилиться.
Провоцируют кровотечение следующие факторы:
- Избыточная физическая нагрузка.
- Влагалищное исследование.
- Запор или непосредственно дефекация при сильном натуживании.
- Визит в баню или сауну.
- Половой контакт.
- И даже сильный кашель.
Кровотечения бывают различными, и объем/интенсивность от степени предлежания совершенно не зависит.
Кроме того, следует отметить, что кровотечение может являться не только признаком, но и серьезным осложнением предлежания в случае, когда оно не прекращается долгое время.
Также к симптомам предлежания можно дополнительно отнести:
- Дефицит объема циркулирующей крови.
- Выраженную анемию.
- Гипотонию.
- Гестоз.
И отдельные косвенные признаки:
- Высокое дно матки.
- Неправильное предлежание плода (прим. – ягодичное, косое или же поперечное).
Во 2-3-м триместре плацента может поменять место своей локализации вследствие ее роста в направлении самых кровоснабжаемых участков миометрия.
В медицине это явление называют термином «миграция плаценты». Процесс обычно завершается ближе к 34-35 неделе.
Диагностика предлежания плаценты – как ее определяют?
- Акушерское наружное исследование (прим. – высота дня матки, положение плода).
- Аускультация (при ней в случае предлежания обычно отмечают шум плацентарн/сосудов непосредственно в нижней части матки около плаценты).
- Гинекологический осмотр с зеркалами. Пальпацией определяется полное предлежание в случае, если имеется мягкое и большое образование, что занимает все своды влагалища, и неполное – когда им занят только боковой или передний свод.
- УЗИ. Самый безопасный метод (в сравнении с предыдущим). С его помощью определяется не только факт предлежания плаценты, но и размер, площадь и структура, а также степень отслойки, гематомы и угрозу прерывания беременности.
Течение беременности с неправильным расположением плаценты и возможные осложнения
Из возможных осложнений предлежания «детского места» можно перечислить следующие:
- Угроза прерывания беременности и гестоз.
- Тазовое/ножное предлежание плода.
- Анемия мамы и хроническая гипоксия плода.
- Фетоплацентарная недостаточность.
- Задержка в развитии плода.
Стоит отметить, что полное предлежание плаценты в большинстве случаев заканчивается преждевременными родами.
Как протекает беременность при установленном предлежании плаценты?
- Период 20-28 недель. Если предлежание подтверждено на 2-м по счету УЗИ, а симптомы отсутствуют, то достаточно регулярного осмотра будущей мамы ее гинекологом-акушером. Обычно назначают дополнительно средства для снижения тонуса матки. При наличии даже мажущих выделений госпитализация обязательна.
- Период 28-32 недели. Наиболее опасный период для обоих: при повышении тонуса матки в ее нижних отделах повышается риск отслойки и серьезного кровотечения при малых размерах и незрелости плода. При краевом или полном предлежании показан стационар.
- Период 34 недели. Даже при отсутствии кровотечения и выраженных страданий плода будущей маме показан стационар до самых родов. Только постоянное наблюдение специалистов сможет гарантировать благополучный исход беременности и родов.
Особенности родов при неправильном расположении и предлежании плаценты – всегда ли необходимо кесарево?
При данном диагнозе роды действительно могут быть естественными.
Правда, при определенных условиях:
- Соответствующее состояние здоровья мамы и плода.
- Отсутствие кровотечения (или же его полная остановка после вскрытия плод/пузыря).
- Регулярные и достаточные по силе схватки.
- Шейка матки, полностью готовая к родам.
- Головное предлежание плода.
- Незначительное предлежание.
В каком случае проводят кесарево сечение?
- Прежде всего, при полном предлежании.
- Во-вторых, при неполном предлежании в сочетании с одним из факторов (несколькими факторами): тазовое предлежание плода или многоплодная беременность, рубцы на матке, узкий таз мамы, многоводие, отягощенный акушерск/анамнез (аборты или выкидыши, операции и пр.), возраст более 30-ти лет при условии 1-х родов.
- В случае постоянного кровотечения с серьезным объемом кровопотери (прим. – свыше 250 мл) и независимо от вида предлежания.
При естественных родах врач сначала ждет, пока начнется родовая деятельность (сама по себе, без стимуляторов), а после раскрытия шейки матки на один-два см вскрывает плодн/пузырь. Если после этого кровотечение не прекратилось или вовсе набирает обороты, то срочно проводят кесарево сечение.
На заметку:
Профилактика предлежания, как ни странно, тоже существует. Это — отказ от абортов или их предотвращение путем использования контрацептивных средств и их правильного применения, своевременное лечение воспалительных заболеваний и внимательное отношение к женскому здоровью.
Берегите себя и будьте здоровы!
Сайт Colady.ru предупреждает: самолечение может навредить Вашему здоровью! Диагноз должен ставить только врач после проведенного обследования. А потому при обнаружении тревожных симптомов обязательно обратитесь к специалисту!
Источник: http://www.colady.ru/nepravilnoe-polozhenie-placenty-pri-beremennosti-simptomy-osobennosti-beremennosti-i-rodov.html
Несмотря на старания и строгое следование врачебным рекомендациям, будущая мама не всегда в силах предупредить развитие тех или иных патологических процессов. Это касается и неправильного прикрепления детского места при вынашивании, вследствие чего беременность считается осложненной, а роды представляют большой риск для здоровья матери и плода.
Низкая плацентация при беременности – состояние, при котором участок плаценты (последа, детского места) прикрепляется вблизи внутреннего зева матки.
По статистике, примерно у 15% беременных наблюдается неправильное прикрепление детского места. Как правило, прогноз беременности и родов зависит от того, насколько низко расположена плацента.
Чем опасна низкая плацентация при гестации? Что лучше при неправильном прикреплении последа: кесарево сечение или естественные роды?
Критерии определения низкой плацентации при беременности
Плацента – многофункциональный орган.
На время внутриутробной жизни, детское место выступает в роли «ангела-хранителя» для малыша. Наряду с обеспечением растущего организма питанием, плацента представляет собой некий фильтр, который препятствует поступлению в кровь плода материнских антител, вирусов, бактерий.
Кроме защитной функции, посредством плаценты осуществляется газообмен у плода: кислород поступает, а углекислый газ с током крови транспортируется обратно из организма.
Кроме того, плацента продуцирует ряд гормонов, необходимых для нормального течения беременности, а также подготовки молочных желез к лактации.
Нормальное прикрепление плаценты в матке.
Плодное яйцо движется по маточной трубе в полость матки, где и происходит ее имплантация. В норме прикрепление плодного яйца происходит в области дна матки, на ее задней или передней поверхности. Матка – это полый мышечный орган, по форме напоминающий перевернутую грушу. Иначе говоря, чем ближе к широкой части (дну) матки расположено детское место, тем лучше.
Низкое прикрепление плаценты.
О низкой плацентации в период гестации говорят в том случае, когда прикрепление детского места произошло в области внутреннего зева матки, а точнее, в ее нижней части.
- Низкая плацентация при беременности – расстояние от нижнего края плаценты до внутреннего зева матки не более 6 см.
- Полное предлежание: внутренний зев матки полностью закрывает плацента.
При низкой плацентации во время беременности опасным считается прикрепление детского места на расстоянии 2 см и менее от внутреннего зева матки.
ВАЖНО! Предлежание плаценты – абсолютное показание к проведению плановой операции кесарева сечения.
Низкая плацентация при беременности. Причины
Основной причиной неправильной плацентации при беременности является повреждение эндометрия матки в области дна.
Патологические изменения в слизистой оболочке матки происходят в результате:
- воспалительных заболеваний (эндометрит);
- механического повреждения эндометрия (оперативные вмешательства, в том числе медицинский аборт);
- патологических или осложненных родов в анамнезе (предлежание плаценты, дефект дольки плаценты, интимное прикрепление плаценты);
- опухолевых образований в матке (миома);
- многоплодной беременности;
- возраста женщины 35 лет и старше.
Диагностика низкой плацентации при беременности
УЗИ матки.
К концу 12 недели гестации хорион превращается в плаценту, наполненную большим количеством кровеносных сосудов.
Примерно к этому времени беременной назначают первое ультразвуковое исследование матки, с целью диагностики грубых патологий у плода. Практически в 80% случаев на ранних сроках определяется низкая плацентация при беременности.
В большинстве случаев детское место «мигрирует» и к 34-35 неделям гестации приобретает нормальное месторасположение.
Тревожные симптомы.
Характерным признаком для низкой плацентации при беременности является скудные кровянистые выделения из половых путей, появлению которых зачастую предшествует физическая нагрузка.
ВАЖНО! В отличие от кровотечения при низком предлежании детского места во время гестации, процесс отслойки плаценты сопровождается болями в животе и поясничной области.
Низкая плацентация при беременности. Осложнения
- Отслойка плаценты раньше срока с развитием массивного кровотечения;
- Оперативное родоразрешение;
- Острая нехватка кислорода у плода;
- При массивной отслойке плаценты нарушается кровоснабжение плода, что приводит к острой гипоксии и гибели плода;
- Прерванная беременность.
Противопоказания при низкой плацентации во время беременности
При низком прикреплении детского места ни в коем случае нельзя:
- выполнять тяжелые физические нагрузки;
- заниматься сексом;
- переутомляться, нервничать и расстраиваться;
- посещать места с большим скоплением людей (метро, концерт и т.д.);
- передвигаться по городу на общественном транспорте;
- совершать резкие движения.
ВАЖНО! При низкой плацентации гинекологический осмотр во время беременности не проводится.
Низкая плацентация при беременности – довольно деликатное состояние, которое не является грубым нарушением, но все же требует медицинского наблюдения. Следует помнить, что при наличии низко расположенной плаценты шансы на естественный ход родов примерно 50/50, все будет зависеть от течения беременности и степени риска внутриматочного кровотечения.
Источник: http://nasha-mamochka.ru/beremennost/beremennost/nizkaya-placentaciya-pri-beremennosti/477
Поделиться:
Нет комментариев
На прошлой неделе была на УЗИ по беременности, с малышом все в порядке, а вот насчет плаценты врач сказал, что низковато прикреплена, и что такое чаще бывает именно при повторных родах. Сейчас у меня срок 28 недель, меня интересует, есть ли шанс, что плацента поднимется или уже поздно? И вообще, какая норма прикрепления плаценты?
Норма прикрепления плаценты – это ее расположение по передней или чаще по задней стенке матки на расстоянии 7см и более от внутреннего зева матки.
Плацента - важный орган беременности
После оплодотворения яйцеклетки сформированное плодное яйцо направляется прямиком в полость матки, чтобы там прикрепиться и начать активно расти. Плодное яйцо имеет небольшие ворсинки, которые проникают в толщу разрыхленного слоя эндометрия матки, сплетаясь с кровеносными сосудами. Эти ворсинки принадлежат хориону, из которого в скором времени сформируется самый важный орган беременности – плацента.
Плацента представляет собой участок паренхиматозной ткани, содержащий множество кровеносных сосудов, которые предназначены для питания плода во время беременности. Плацента плотно соединена с амнионом – плодным пузырем, заполненным околоплодными водами и предназначенным для защиты и подготовки малыша. Поверхность плаценты, на которой имеется пуповина, называется детским местом, а та, которая прилегает к стенке матки - материнской.
Норма прикрепления плаценты: расположение по задней стенке
Этот вариант является наиболее оптимальным для течения беременности. Прикрепление плаценты по задней стенке удобнее в плане прослушивания сердцебиения, а также определения позиции, частей тела плода, что облегчает работу акушера-гинеколога.
Норма прикрепления плаценты: расположение по передней стенке
Является вариантом нормы, однако при операции кесарево сечение локализация детского места по передней стенке для хирурга является дополнительным препятствием, так как объем кровопотери при этом несколько увеличивается.
Прикрепление плаценты ко дну матки
Матка напоминает перевернутый сосуд, потому ее дно расположено вверху. Прикрепление плаценты в области дна также расценивается врачами как норма, но с небольшой оговоркой: при такой локализации детского места нередко наблюдается слабость родовой деятельности.
Норма прикрепления плаценты: низкая плацентация
Бывает так, что плодное яйцо во время имплантации находит оптимальное место для прикрепления вблизи внутреннего зева шейки матки. На начальных сроках беременности такое прикрепление плаценты не играет никакой роли, однако к концу вынашивания этот факт может быть решающим в выборе метода родоразрешения. При низком прикреплении детского места, то есть, на расстоянии менее 7см от внутреннего зева матки, имеется риск отслойки плацентарной ткани от стенки матки во время активного периода родов, что опасно развитием кровотечения. Несмотря на это низко расположенная плацента не является показанием к проведению операции кесарево сечение, поэтому даже при расстоянии плаценты в 3-4 см от внутреннего зева роды ведутся через естественные родовые пути.
Существует такое понятие, как миграция плаценты – вероятность того, что с течением беременности и ростом матки расстояние между детским местом и внутренним зевом будет увеличиваться. Стоит отметить, что обратный процесс невозможен, то есть, если, к примеру, плацента была в 3 см от зева матки, то в дальнейшем она либо поднимется, либо останется на таком же расстоянии.
ВАЖНО! У 95 будущих мам из 100 к 32-34 неделям гестации низко расположенная ранее плацента поднимается на безопасный уровень от внутреннего зева и только в 5 случаях ее локализация остается неизменной до кона беременности.
Врач сказал, что плацента полностью предлежит: что делать?
Центральное предлежание плаценты – наименее благоприятная для естественных родов ситуация, при которой плацентарная ткань полностью перекрывает внутренний зев матки. Существует также краевое предлежание, при котором плацентарная ткань закрывает зев частично, поэтому как в первом, так и во втором случае родоразрешение проводят путем операции кесарево сечение в плановом порядке.
Плотное прикрепление и приращение плаценты
К аномалиям плаценты также относится ее плотное прикрепление к стенке матки (ложное), или его еще называют интимным прикреплением, при котором требуется проведение ее ручного отделения в третьем периоде родов. Самым опасным является истинное приращение (вращение) плацентарной ткани в матку, при котором ручное отделение последа не проводится. Единственным методом диагностики данной патологии до родов является УЗИ матки.
Прошу поделиться опытом, кому диагностировали низкую плацентацию, как потом обстояли дела? Очень хочется родить самостоятельно.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе