Выделения какие бывают
Бели и отбеливатели
Думаю, практически каждая женщина хотя бы раз в жизни обращается к врачу- гинекологу с жалобами на выделения из половых путей (бели). Мне хотелось бы помочь вам разобраться в возможных причинах появления выделений, а также научить вас ориентироваться в огромном множестве анализов, используемых для диагностики в таких случаях.
Акушер-гинеколог высшей категории Евгения Назимова дает конкретные рекомендации по решению возникающих у вас проблем.
Для начала стоит упомянуть, что не всякие выделения, которые вы у себя обнаружили, – симптомы какого-то заболевания. В норме во влагалище женщины детородного возраста постоянно образуется секрет, состоящий из лейкоцитов (клеток крови), слущенных клеток эпителия влагалища, микробов, населяющих влагалище, и слизи, образующейся в канале шейки матки и бартолиновых железах преддверия влагалища. В норме за сутки образуется около 1 - 2 мл таких выделений. Нормальные могут иметь цвет от белого до желтоватого, запах либо отсутствует, либо слабо выражен, несколько кисловатый. У разных женщин, а также у одной и той же, но в разные периоды менструального цикла, в разном возрасте и в различные периоды жизни характер выделений и их объем могут меняться.
Как правило, минимальное количество бывает сразу после окончания менструации. Через неделю после ее окончания, ближе к овуляции, появляются более обильные слизистые прозрачные выделения, похожие на яичный белок. Они могут продолжаться около недели. Затем их количество уменьшается, они меняют консистенцию на сливкообразную и становятся белыми или слегка желтоватыми. Молодые девушки чаще имеют более выраженную секрецию влагалища, чем женщины среднего возраста с устоявшейся гормональной системой.
У женщин репродуктивного возраста (от полового созревания до климакса) во влагалище должны преобладать молочнокислые палочки Дедерлейна (лактобактерии). Они вырабатывают молочную кислоту, создавая реакцию среды, губительную для многих болезнетворных бактерий. Кроме лактофлоры во влагалище постоянно находится множество условно-патогенных микроорганизмов, которые в небольшом количестве не способны вызвать заболевания половых органов, но в случае их чрезмерного размножения могут стать причиной воспалительного процесса.
Так не должно быть
С нормой мы определились, давайте перейдем к патологии. Итак, вы заметили, что выделений стало больше, они изменили цвет, запах, возможно, появились дополнительные симптомы – зуд, жжение, отек. В такой ситуации нужно отправляться к врачу. Безусловно, есть некоторые характерные признаки, которые могут помочь определиться, но даже врач без анализов не может быть уверен в правильности диагноза. Симптомы, как правило, не специфичны, один и тот же признак может наблюдаться при различных заболеваниях.
Первое, что сделает врач, когда вы обратитесь к нему с жалобами на выделения, – осмотрит вас на гинекологическом кресле. При таком осмотре можно выявить признаки воспаления, уточнить характер выделений, определить, какие именно органы вовлечены в процесс (влагалище, вульва, шейка матки, придатки матки). Многие возбудители воспалительных заболеваний имеют свои характерные симптомы. Например, грибы рода Candida, вызывающие кандидоз или молочницу, поражают преимущественно вульву и влагалище, нередко вызывают отек половых губ, зуд, иногда довольно значительный, жжение преимущественно в области входа во влагалище. Выделения от белого до зеленого цвета могут быть густыми, по виду напоминать творог, с кислым запахом.
При трихомониазе выделения обычно обильные, серовато-желтые, пенистые, они раздражают кожу вокруг входа во влагалище, вызывая зуд и жжение.
При бактериальном вагинозе выделения также обильные, желтоватые или сероватые, с неприятным рыбным запахом, но в большинстве случаев без зуда и покраснения слизистой.
При хламидиозе, уреаплазмозе, микоплазмозе выделения неспецифичны, но при осмотре в большинстве случаев выявляется воспаление шейки матки, так как эти инфекции поражают преимущественно этот орган.
Такие классические проявления заболеваний встречаются, к сожалению, не часто. Кроме того, нередко приходится иметь дело с несколькими инфекциями одновременно. К примеру, увидев классические проявления молочницы, можно не брать никакие анализы и просто назначить лечение от молочницы. В большинстве случаев результат подобного лечения будет недолговременным, так как молочница чаще всего развивается на фоне другого заболевания, снижающего иммунитет, например, инфекции, передающейся половым путем. И если мы не устраним инфекцию, от молочницы не избавимся никогда.
Очень многие стараются сэкономить на обследовании, потому что хорошие анализы практически везде платные. Но стандартные анализы не всегда позволяют поставить правильный диагноз, а значит, лечение окажется малоэффективным. Хотя, существует и другая крайность, когда назначают обследование на «все», даже на то, что совершенно безобидно или не может быть связано с данной конкретной проблемой.
Правильное обследование Методов обследования при воспалительных заболеваниях половых органов много, но все делятся на следующие группы: 1. Микроскопические исследования. Проще говоря – мазки. Женский называется мазком на флору, или гинекологическим: выделения берут из разных мест – уретры, вульвы, влагалища, канала шейки матки, прямой кишки – отдельными зондами и помещают на стекло. Чаще всего используют мазки из влагалища и канала шейки матки, остальные – в зависимости от конкретной ситуации. Мазок высушивают, окрашивают специальными красителями и рассматривают в микроскоп. Возможности подобного метода очень ограничены. Он позволяет определить в первую очередь, есть ли воспалительный процесс в тех точках, откуда брали мазок, и если есть, то насколько он выражен. В таком мазке можно увидеть (не всегда!) признаки бактериального вагиноза (если определяются ключевые клетки), молочницы, трихомониаза и гонореи (обнаруживаются, соответственно, грибы, трихомонады и гонококки), а также составить общее представление о составе микробной флоры. Но информативность таких мазков сильно зависит от качества процедуры по сбору материала, а также профессионализма врача лаборатории. Кроме того, при хронических вялотекущих заболеваниях в мазках нередко выявляют только небольшой воспалительный процесс без указания его причины. Так что в большинстве случаев одного мазка для выявления причины заболевания недостаточно. 2. ПЦР-диагностика. Это современные высокоточные методы, которые позволяют выявить в исследуемом материале непосредственного возбудителя того или иного заболевания. То есть мы получим ответ на вопрос, есть у вас, например, хламидии в том месте, откуда взяли исследуемый материал, или нет. Поэтому результат ПЦР-исследования может быть только положительным (есть инфекция) или отрицательным (нет инфекции). Это качественный метод ПЦР. Если написано «сомнительный» результат или «в небольшом количестве» или нечто подобное, значит, это было не ПЦР-исследование. Современные ПЦР-исследования могут ответить и на вопрос о количестве выявленного в организме возбудителя – количественный метод ПЦР. Результат обозначается цифрами, обычно 10 в какой-то степени, но могут быть и другие варианты, но никогда словами – много, мало. Преимущество данного метода еще и в том, что в хороших лабораториях такой анализ выполняет автоматика и результат не зависит от добросовестности лаборанта. Чаще всего методом ПЦР исследуют хламидии (в материале из цервикального канала), уреаплазму уреалитикум, микоплазмы хоминис и гениталис (из канала шейки матки и/или уретры), вирус папилломы человека (из канала шейки матки и/или с участков, на которых расположены кондиломы), вирус герпеса (из цервикального канала и/или с высыпаний), цитомегаловирус (из канала шейки матки). Причем на все эти инфекции необходимо брать не мазок, а соскоб, так как возбудители находятся внутри клеток, а не на поверхности, поэтому забор материала чаще всего несколько неприятный. Можно выявлять таким методом грибы, вызывающие молочницу и трихомонады (мазок берут со стенки влагалища), гонококки (мазок из уретры, со стенки влагалища, с шейки матки, из прямой кишки). А вот определять методом ПЦР гарднереллу бессмысленно – этот микроб в норме может обитать во влагалище, и его обнаружение совершенно ни о чем не говорит. Заболевание развивается только при преобладании гарднерелл над молочнокислой палочкой – бактериальный вагиноз. Для его диагностики существует специальное количественное ПЦР-исследование, которое определяет число лактобактерий гарднерелли всех остальных микробов во влагалище, а также их соотношение. На этом основании делается заключение о состоянии микрофлоры влагалища. Существует и множество иных очень полезных ПЦР-исследований.
3. Бактериологические методы – посевы. Наиболее часто используют посев на флору из разных точек. Можно сделать его из влагалища, шейки матки, уретры, матки. При этом в результате исследования легко узнать, какие микробы населяют проверяемую область, в каком количестве. И если выявлены вредные для здоровья микробы, определяется также чувствительность к антибиотикам, то есть с помощью какого из них можно избавиться от микробов. Нередко проводится посев на мико- и уреаплазму, потому что при отсутствии роста в посеве или при незначительном росте лечение от этих инфекций в основном не требуется. Еще существуют специальные посевы – на грибы, анаэробные, аэробные микроорганизмы и так далее.
4. Исследования крови. С ними обычно больше всего путаницы. Хотя, если разобраться, ничего сложного нет. Во-первых, чаще всего в крови определяют не сам возбудитель заболевания, а иммунитет к нему. Поэтому результаты исследований зависят не только от наличия возбудителя в организме, но в большей степени от состояния иммунитета, который при контакте с возбудителями образует защитные антитела – иммуноглобулины (Ig). В связи с этим нет никакого смысла в исследовании крови для диагностики уреа- и микоплазмоза (иммунные антитела к этим микробам практически не образуются даже при наличии активной инфекции). А при хламидиозе определение в крови иммуноглобулинов только уточняет диагноз, установленный на основании ПЦР-исследования. Зато при диагностике герпеса, цитомегаловируса, сифилиса, ВИЧ-инфекции, гепатитов В и С, токсоплазмоза, краснухи исследование крови определяющее. Трактовать анализы в каждом случае может только врач, но, в общем, обнаружение Ig G к любому из возбудителей вышеперечисленных заболеваний означает либо контакт с возбудителем, либо носительство инфекции, либо хроническое заболевание. А вот наличие в анализах положительного Ig M практически всегда свидетельствует об остром заболевании или обострении хронического процесса. При наличии в крови изолированного Ig G к вирусу герпеса, цитомегаловирусу, краснухе, токсоплазмозу в большинстве случаев не требуется никакого лечения.И такое возможно
Может возникнуть ситуация, когда врач провел все необходимые обследования, но не выявил инфекционных причин для появления избыточных выделений. В этом случае необходимо исключить некоторые другие, встречающиеся гораздо реже, причины. Так как влагалищная секреция напрямую связана с гормональными процессами в организме женщины, то и любые гормональные нарушения могут сопровождаться изменением объема и характера выделений. В таком случае для диагностики необходимо гормональное обследование и УЗИ (ультразвуковое исследование).
Усиление выделений порой наблюдается при некоторых патологических изменениях шейки матки. Здесь необходимы кольпоскопическое и цитологическое обследования. В такой ситуации нередко лишь хирургическое лечение может нормализовать ситуацию.
При опущении стенок влагалища и матки в результате родов, тяжелых физических нагрузок тоже нарушается нормальная топография органов, что может сопровождаться появлением выделений. У женщин старшего возраста после прекращения менструаций появление выделений чаще связано с недостатком женских половых гормонов и требует гормонального лечения, а не противовоспалительного.
Многие онкологические заболевания половых органов, сахарный диабет, некоторые заболевания крови также способны вызывать появление выделений.
Выделения при овуляции: признаки, причины, какие бывают, сколько длятся, нормы и отклонения
В течении месячного цикла выделения у женщин постоянно меняются. Это зависит от колебания гормонального фона в организме, который каждый месяц готовится к возможному зачатию. У женщины во время овуляции — самого благоприятного для беременности периода — выделения приобретают специфический характер и могут выступать как признаки выхода готовой к оплодотворению яйцеклетки.
Причины появления
Менструальный цикл делится на несколько фаз. В каждой из этих фаз присутствуют специфичные и характерные только для нее выделения.
Цикл берет начало с того, что в яичниках начинается созревание яйцеклетки внутри фолликула, который играет роль некоей защитной капсулы. Это период длится от самого начала цикла и до его середины, когда и происходит овуляция. Выделения в этом промежутке, который принято называть «сухим», обычно отсутствуют, так как слизь очень густая по консистенции и плотно закрывает шейку матки, образуя подобие пробки.
Второй и самый короткий период — овуляция. В этот момент фолликул лопается, и созревшая яйцеклетка выходит из него наружу. Далее в течение 1 — максимум 2 дней зрелая половая клетка двигается вдоль фаллопиевых труб, готовая к оплодотворению.
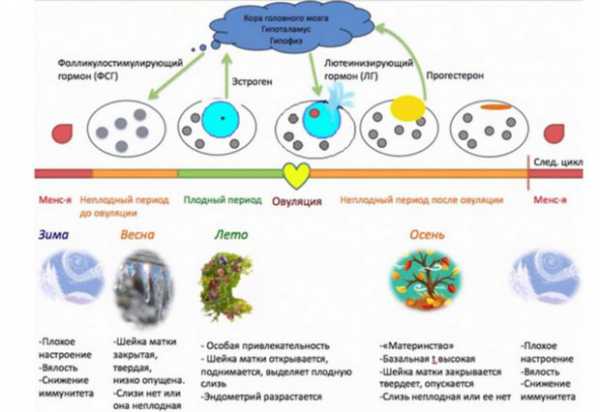 Во время овуляции созревшая яйцеклетка выходит из лопнувшего фолликула и отправляется в путешествие по маточным трубам. В этот момент женское тело, руководствующееся изменениями в гормональном фоне, создает все условия для будущего зачатия.
Во время овуляции созревшая яйцеклетка выходит из лопнувшего фолликула и отправляется в путешествие по маточным трубам. В этот момент женское тело, руководствующееся изменениями в гормональном фоне, создает все условия для будущего зачатия.
В фазе овуляции густая субстанция, закрывающая шейку матки в первой половине цикла, начинает разжижаться. Это происходит примерно за 3 дня до момента выхода зрелой женской половой клетки.
Необходимость этого обусловлена тем, чтобы создать условия, в которых сперматозоиды могут попасть внутрь матки. Кроме того, под влиянием гормонального фона меняется и среда во влагалище — она становится щелочной. Именно такая среда наиболее приятна для жизни сперматозоидов. Третий период характеризуется имплантацией плодного яйца в стенку матки, если произошло зачатие, или же гибель женской клетки, если оплодотворения не случилось. Последний период — менструация. Если зачатия не произошло, эндометрий матки отторгается и очищает полость детородного органа, чтобы в следующем месяце снова создать благоприятные условиях для возможной беременности.
Как определить овуляцию по выделениям
Несмотря на то что организм каждой женщины уникален, все же существуют некоторые закономерные и общие для всех процессы.
Поэтому многие представительницы прекрасного пола задаются вопросами: какие же должны быть выделения при овуляции и как по ним определить момент наступления благоприятного для попытки забеременеть периода?
Цервикальная слизь
Густая ранее слизь из цервикального канала за несколько дней до овуляции начинает разжижаться. Она становится более обильной, напоминает по консистенции клей или желе и очень липучая на ощупь.
Непосредственно в день овуляции цервикальная слизь становится довольно обильной, очень липкой и по внешнему виду напоминает белок куриного яйца. Иногда в таких выделениях могут присутствовать прожилки крови. 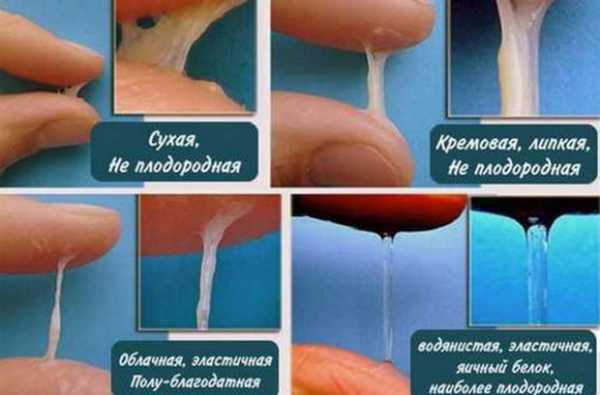
Кровянистые выделения
Появление кровянистых выделений во время овуляции — нередкое явление среди женщин. Слизь бывает прозрачной с розоватыми прожилками крови или однородно-коричневой.
Женщины обычно настораживаются, когда обнаруживают на ежедневной прокладке такие выделения, которых в принципе не должно быть.
Еще один поводом для беспокойства выступает знание того, что так может выглядеть имплантационное кровотечение, когда оплодотворенное яйцо внедряется в эндометрий матки.
Однако эти переживания несколько беспочвенны, так как имплантация плодного яйца в стенку матки происходит немного позже — только через 5–7 дней после овуляции.
По большому счету, кровянистые выделения в этот период чаще всего являются вариантом нормы. А обусловлено это тем, что во время овуляторной фазы один из множества других фолликулов начинает созревать.  Такой фолликул называется доминантным. И в момент выхода созревшей яйцеклетки фолликул лопается. Это напоминает небольшой взрыв, при котором из-за разорвавшихся сосудов появляется небольшое кровотечение.
Такой фолликул называется доминантным. И в момент выхода созревшей яйцеклетки фолликул лопается. Это напоминает небольшой взрыв, при котором из-за разорвавшихся сосудов появляется небольшое кровотечение.
В норме крови должно быть совсем немного. Розовыми прожилками будет выглядеть свежая кровь, только вышедшая. Коричневатый оттенок приобретают выделения, когда кровь выделилась наружу не сразу и успела свернуться еще в полости матки.
При нормальном течении вы ни за что не подумаете, что это месячные. Выделения таковы, что достаточно одной ежедневной прокладки. Они разжижены и не похожи на менструальное кровотечение.
Важно! Выделения, вызванные разрывом фолликула, продолжаются не более 3 дней. Если вы наблюдаете кровянистые выделения дольше этого срока, необходимо обратиться к гинекологу за консультацией.
Почему же иной раз появляется кровь при разрыве фолликула? Это становится возможным из-за резкого повышения уровня эстрогена в организме женщины. Гормональные сбои не редкость в современной быстротечной жизни.  Поэтому иногда у представительниц прекрасного пола в середине цикла может произойти всплеск эстрогена. Выброс этого гормона приводит к тому, что к матке приливает гораздо большее количество крови. В итоге во время разрыва фолликула, когда рвутся сосуды на его поверхности, выделяется заметное количество крови.
Поэтому иногда у представительниц прекрасного пола в середине цикла может произойти всплеск эстрогена. Выброс этого гормона приводит к тому, что к матке приливает гораздо большее количество крови. В итоге во время разрыва фолликула, когда рвутся сосуды на его поверхности, выделяется заметное количество крови.
Появление коричневых выделений во время овуляции не обязательно в каждом месяце. Они приходящие, но не являются патологией.
Также обусловить появление крови в цервикальной слизи может начало приема или, наоборот, отмена гормональных препаратов, влияющих на количество эстрогена в организме.
Патологические кровянистые выделения обычно имеют еще ряд других симптомов, которые помогут отличить их от овуляторного кровотечения.
Выделения после овуляции
Конечно, каждый организм индивидуален, что всегда необходимо учитывать при постановке диагноза, однако продолжающиеся после овуляции длительные слизистые выделения должны вас насторожить.  Особенно, если их консистенция или запах отличаются от того, что должно быть в норме, а у вас появляются дискомфортные ощущения внизу живота или зуд. В этом случае стоит обращаться к доктору.
Особенно, если их консистенция или запах отличаются от того, что должно быть в норме, а у вас появляются дискомфортные ощущения внизу живота или зуд. В этом случае стоит обращаться к доктору.
Белые
Очень часто именно после овуляции проявляет себя такое коварное женское заболевание, как вагинальный кандидоз, или молочница.
Выделения при этом имеют белый цвет, они не скользкие и не тягучие, а скорее напоминают густую творожную массу, а их запах становится похожим на запах кислого молока. При этом женщину начинает мучить нестерпимый зуб в области половых органов.
Молочница — заболевание не страшное и не опасное, но очень неприятное. Кроме зуда, секс становится очень неприятным и болезненным, влагалище суховато, так как не увлажняется.
Поэтому болезнь нужно обязательно лечить, иначе она может перейти в хроническую форму, которая становится достаточно устойчивой к терапии. Причин появления молочницы довольно много. Но все они обычно завязаны на состоянии организма женщины. Развитие заболевания обусловлено чрезмерным ростом грибков кандида, которые в норме населяют микрофлору влагалища здоровой женщины.
Однако по некоторым причинам грибки кандида начинают бесконтрольно размножаться. Это может произойти из-за снижения иммунитета или гормонального сбоя. Так и появляются белые творожистые выделения после овуляции.
Коричневые (кровянистые)
Цервикальные слизистые выделения с примесью крови после овуляции скорее всего говорят о том, что произошло оплодотворение и наступила беременность.
Но количество выделений достаточно скудное, поэтому это явление даже может пройти мимо внимания женщины.
Насторожиться необходимо в том случае, если кровотечение становится обильным, если длительность таких выделений превышает 3 дня или если они начинают и прекращаются периодически в течении цикла. Такие признаки говорят о наличии отклонений или заболеваний женской репродуктивной системы. 
Определение отклонений и обращение к врачу
Кровянистые выделения, длящиеся более 3 суток и сопровождающиеся ухудшением самочувствия, могут быть симптомом:
Нужно обязательно обращаться к гинекологу в ближайшее время, если выделения:
- имеют странный цвет (серый, желтый, зеленый, коричневый, красный);
- отличаются неприятным запахом (запах тухлой рыбы, гноя, кислого молока);
- имеют странную консистенцию (творожистые, водянистые, неоднородные);
- сопровождаются дискомфортом, болью внизу живота и в пояснице, повышением температуры и общей слабостью;
- если длительность кровотечения составляет более 3 дней.
 Важно! Обращаться к врачу следует в любом случае, если выделения отличаются от тех, что являются признаками наступления периода овуляции в организме.
Важно! Обращаться к врачу следует в любом случае, если выделения отличаются от тех, что являются признаками наступления периода овуляции в организме. Надежность определения овуляции по выделениям
Определение наступления овуляции только лишь по характеру выделений — недостаточно надежный метод. Его можно использовать только ориентировочно, так как овуляция наступает в определенный день только при регулярном цикле женщины.
Но в организме часто происходят гормональные сбои, чему способствуют и физическое утомление, и стрессы, и смена климата, и даже смена сезонов. Поэтому у каждой женщины овуляция может сбиваться пару раз в год, даже могут иметь место ановуляторные циклы.
Поэтому после сбоя в цикле невозможно точно определить наступление овуляторной фазы только по выделениям.
Для того, чтобы четко знать, когда наступит благоприятный период для зачатия, можно воспользоваться базальным методом. Он заключается в том, что женщина каждый день в течение всего цикла замеряет базальную температуру в прямой кишке. 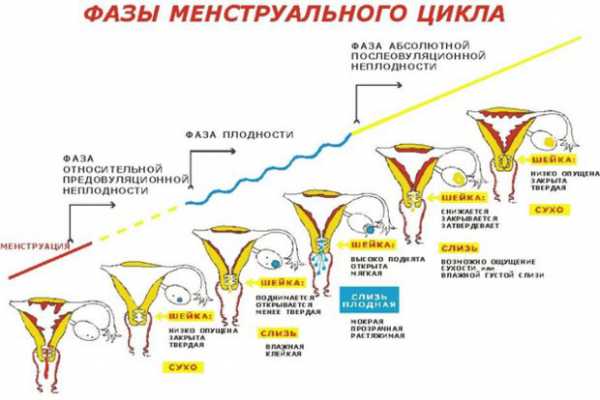 В день овуляции температура совершает резкий скачок вверх, что и означает, что наступил момент Х. После этого температура держится повышенной до самого конца цикла.
В день овуляции температура совершает резкий скачок вверх, что и означает, что наступил момент Х. После этого температура держится повышенной до самого конца цикла.
Важно! Для точности измерения базальной температуры показания нужно обязательно измерять ртутным градусником утром, лежа в постели. Желательно с постели даже не вставать, иначе результат будет недостоверным, так как температура в момент подъема может упасть.
Приготовьте термометр заранее и положите его рядом с собой на прикроватной тумбочке. Потом заносите полученные данный в календарь или блокнот. Так будет легче отследить момент скачка показаний.
Ещё один способ — это аптечные тесты для определения овуляции. Они похожи на тесты для определения беременности, но только в них измеряется не уровень ХГЧ, а уровень лютеинизирующего гормона, пик которого как раз приходится на наступление овуляторной фазы. Узнайте правильно делать тест на овуляцию. Тест может быть недостоверным и показать ложноположительный результат из-за сбоя в гормональном фоне организма.  И самый надежный метод — фолликулометрия. Исследование проводится при помощи аппарата для ультразвукового исследования.
И самый надежный метод — фолликулометрия. Исследование проводится при помощи аппарата для ультразвукового исследования.
Врач определяет доминантный фолликул, наблюдает за его ростом, также смотрит на изменения эндометрия и может с точностью указать на момент, когда фолликул лопается и из него выходит созревшая яйцеклетка. А это и является началом овуляции.
Овуляторная фаза в месячном цикле женщины очень короткая, длится всего 2–3 дня, однако она имеет характерные только для этого периода симптомы в виде специфических выделений и косвенных общих признаков в самочувствии женщины.  Зная основные характеристики выделений, которые появляются при овуляции, можно рассчитать благоприятные для зачатия дни или спланировать противозачаточную контрацепцию.
Зная основные характеристики выделений, которые появляются при овуляции, можно рассчитать благоприятные для зачатия дни или спланировать противозачаточную контрацепцию.
Выделения у женщин: какими бывают и что должно насторожить? | Здоровье и медицина
 По характеру и количеству выделений гинеколог сможет поставить предположительный диагноз и составить схему обследования. Какие выделения должны насторожить женщину и послужить поводом обратиться к врачу?
По характеру и количеству выделений гинеколог сможет поставить предположительный диагноз и составить схему обследования. Какие выделения должны насторожить женщину и послужить поводом обратиться к врачу?
Выделения у женщин присутствуют в нормальном здоровом состоянии, но также они могут служить сигналом серьезного заболевания. Поэтому современные женщины должны уметь отличать нормальные бели от тех, которые вызваны патологией. Это необходимо для того, чтобы вовремя обратиться к гинекологу за консультацией – для обследования и назначения лечения в случае выявления отклонений.
БЕЛЫЙ НАЛЕТ
Белые или желтоватые сгустки, по виду напоминающие творог и имеющие кисловатый запах, чаще всего являются признаком кандидоза, или, проще говоря, молочницы. Она сопровождается сильнейшим зудом и причиняет женщине немало дискомфорта.
На приеме доктор отмечает покраснение и отек вульвы, половых губ и слизистой влагалища. Они могут быть покрыты беловатым налетом. При такой клинической картине доктор назначает диагностический мазок. При подтверждении диагноза — противогрибковое лечение.

КРОВЯНИСТЫЕ ВЫДЕЛЕНИЯ
Считаются нормой только в период менструации, должны быть средней интенсивности, не более 6 дней. Обильные и длительные, содержащие сгустки крови и кусочки слизистой, относятся к разряду патологии. Мажущие кровянистые выделения в течение нескольких дней в начале менструации или же в ее конце могут служить тревожным звоночком и требуют исключение эндометриоза.
Читайте также: Как очистить организм от паразитовСкудные менструальные выделения могут быть признаком нарушения гормонального фона или же наблюдаться при гормональной контрацепции. А вот даже малозаметные и незначительные кровянистые выделения из половых путей во время менопаузы всегда являются очень тревожным симптомом, требующим незамедлительного обследования.
Читайте также: Почему ноги сводит судорога и что делать
СЕРЫЕ ВЫДЕЛЕНИЯ
Довольно распространенным заболеванием у женщин, которое сопровождается выделением сероватой слизи с запахом тухлой рыбы, является гарднереллез. Также, как и молочница, он выявляется посредством взятия мазка из влагалища. Но грамотный доктор этим не ограничится, а назначит полное обследование на всевозможные заболевания, передающиеся половым путем, и в особенности — на скрытые инфекции.
В лечении гарднереллеза выделяют два направления — устранение непосредственно инфекции, а затем уже создание нормальной среды во влагалище.
По материалам: www.moirebenok.ua
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе