Второй скрининг во сколько
Второй скрининг при беременности: срок и особенности
Беременность – это не только радостное ожидание долгожданной встречи с малышом, но и постоянные переживания о его здоровье. Узнать, как растет и развивается ваш ребенок, поможет второй скрининг при беременности. Всем ли нужно проходить эту процедуру, что показывают результаты обследования, и что делать, если результаты не очень утешительные – давайте разбираться вместе.
Во сколько недель проводят 2 скрининг при беременности
Скрининг, как метод выявления возможных аномалий у плода, будущим мамам стали делать только с 2000 года. Первая диагностика направлена на определение рисков развития внутриутробных хромосомных проблем, проводят ее на 10-13 неделе.
Сроки проведения второго перинатального обследования – 16-20 неделя, при этом самые достоверные результаты анализов можно получить, если провести диагностику до окончания 18 недели. Если при первом скрининге в анализе крови не было явных отклонений, то во II триместре вы можете сделать только УЗИ на сроке 19-22 недели.
Зачем делают скрининг во втором триместре
Основная задача скрининга второго триместра – подтвердить или опровергнуть результаты первой дородовой диагностики. Все показатели тщательно анализируются, специалист сравнивает их с нормативными значениями, что позволяет понять, насколько правильно растет малыш.

Когда назначают скрининга во II триместре:
- возраст одного или обоих родителей более 35 лет;
- наличие наследственных заболеваний генетического характера;
- будущая мама перенесла вирусную инфекцию на начальных сроках беременности – многие безобидные болезни негативно сказываются на развитии плода;
- если у женщины ранее были случаи замирания плода, выкидыши, рождения мертвого ребенка;
- употребление препаратов с тератогенным действием;
- зависимость от алкоголя, наркотических веществ у одного из родителей;
- хромосомные аномалии у уже рожденных детей;
- наличие аутоиммунных патологий, хронических болезней у матери, которые могут негативно отразиться на росте и развитии ребенка;
- выявление злокачественных новообразований после 3 месяца беременности;
- работа на вредном производстве, радиационное облучение незадолго до зачатия одного из родителей.
Скрининг II триместра позволяет обнаружить проблемы, которые невозможно обнаружить на более ранних сроках, установить риски развития патологических состояний, выявить отклонения в строении основных систем в растущем организме. Но обследование в I триместре все равно считается более информативным.
Что входит во 2 скрининг при беременности?
Диагностика состоит из двух составляющих – УЗИ и биохимического исследования компонентов крови.
УЗИ при беременности – что смотрят во II триместре
Ребенок в утробе развивается стремительно, к началу второго триместра уже заметно изменяется физический и внешний облик малыша. Ультразвуковое исследование позволяет увидеть, насколько параметры плода соответствуют нормам, есть ли признаки патологий, во время процедуры изучают состояние матки, плаценты, для более точной оценки кровотока назначают УЗИ с доплером.
Что смотрят на втором скрининге во время УЗИ:
- строение лица – размер и состояние носовых костей, есть ли расщелина ротовой и носовой полости, как формируются и развиваются глазные яблоки;
- проводят полное измерение размеров плода, определяют число пальцев на ручках и ножках;
- определяют соответствие степени зрелости легких акушерскому сроку беременности;
- выявляют патологии спинного и головного мозга, сердца;
- во II триместре большинство внутренних органов уже частично сформированы, УЗИ позволяет увидеть их строение, местоположение;
- обязательно фиксируют количество вод, тонус матки и состояние придатков, определяют степень зрелости плаценты и толщину ее стенок;
- изучают кровоток в маточных сосудах, оценивают состояние артерий пуповины и среднего сосуда головного мозга ребенка.
Оценку работоспособности сосудов матки проводят поочередно в правой и левой артерии, одностороннее исследование практически всегда получается ложным. Это объясняется тем, что при развитии гестоза нарушается движение крови только в одной маточной артерии. Гестоз или поздний токсикоз – опасная патология, которая может обернуться гибелью плода, преждевременными родами.
При удачном положении, на втором УЗИ вы сможете узнать пол вашего будущего ребенка — первичные половые признаки уже сформированы.
Специально готовиться ко второму УЗИ не нужно, исследование проводят даже при пустом мочевом пузыре – в матке уже присутствует достаточное количество околоплодных вод, чтобы качественно провести обследование.
От себя команда Итс Кидс советует за сутки до процедуры лучше воздержаться от употребления сильных аллергенов – цитрусовых плодов, продуктов с какао, морепродуктов, жирной и жареной еды.
Второй скрининг при беременности – нормы УЗИ
УЗИ во II триместре проводят трансабдоминальным методом, для улучшения прохождения волн используют специальный гель, который абсолютно безопасен для мамы и малыша. По картинке на мониторе проводят все необходимые измерения, врач делает общую визуальную оценку малыша.
Нормы показателей УЗИ
| Показатель | 16 неделя | 17 неделя | 18 неделя | 19 неделя | 20 неделя |
| Вес (г) | 100 | 140 | 190 | 240 | 300 |
| Длина (см) | 11,5-11,7 | 12,9-13,1 | 14,1-14,3 | 15,2-15,4 | 16,2-16,5 |
| Окружность живота (мм) | 88-116 | 93-131 | 104-144 | 114-154 | 124-164 |
| Окружность головы (мм) | 112-136 | 131-149 | 144-161 | 134-174 | 144-186 |
| Расстояние между лобной и затылочной костью – ЛЗР (мм) | 41-49 | 46-54 | 49-59 | 53-53 | 56-68 |
| БПР (мм) | 31-37 | 34-42 | 37-47 | 41-49 | 43-53 |
| Длина костей голени (мм) | 15-21 | 17-25 | 20-28 | 23-31 | 26-34 |
| Длина бедренной кости (мм) | 17-23 | 20-28 | 23-31 | 26-34 | 29-37 |
| Длина плечевой кости (мм) | 15-21 | 17-25 | 20-28 | 23-31 | 26-34 |
| Длина предплечий | 12-18 | 15-21 | 17-23 | 20-26 | 22-29 |
| Индекс амниотической жидкости | 73-201 | 77-211 | 80-220 | 83-225 | 86-230 |
Для оценки состояния сосудов матки используют индекс резистентности, на 20 недели оптимальными считаются показатели 0,38-0,7 единицы. Чтобы правильно провести данное исследование, плод должен находиться в спокойном состоянии, пульс малыша должен быть 119-161 уд/мин.
При патологических процессах в средней артерии головного мозга у ребенка развивается гипоксия, снижается пульсационный индекс (ПИ), при мозговом кровоизлиянии ПИ повышается. На 20 неделе показатели пульсационного индекса в норме составляют 1,35-2,32 единицы.
Анализ крови во втором скрининге
Биохимическое исследование сыворотки крови назначают только при неудовлетворительных показателях УЗИ, но каждая женщина может провести полный скрининг по своему желанию.
Какие показатели учитывают в анализе крови
| Показатель | 16 неделя | 17 неделя | 18 неделя | 19 неделя | 20 неделя |
| ХГЧ (мг/мл) | 10-58 тыс. | 8-57 тыс. | 8-57 тыс. | 7-49 тыс. | 7-30 тыс. |
| Эстриол (ЕЗ)(ммоль/л) | 4,9-22,75 | 5,25-23,1 | 5,6-29,75 | 6,65-38,5 | 7,35-49,5 |
| АПФ (МЕ/мл) | 34,4 | 39 | 44,2 | 50,2 | 57 |
Помимо основных показателей, иногда дополнительно определяют количество ингибина A.
Какие отклонения может показать анализ крови? При синдроме Дауна повышается уровень ХГЧ, количество других основных гормонов снижается. При синдроме Эдвардаса все основные показатели ниже допустимых норм, а при дефектах в формировании нервной трубки, синдроме Меккеля, некрозе печени повышается концентрация АФП и ЕЗ, ХГЧ при этом в пределах нормы.
Снижение уровня свободного эстриола наблюдается после приема антибиотиков, при инфицировании плода, при недостаточности плаценты.
Если анализ крови показал значительные отклонения основных показателей от нормы, назначают амниоцентез – через прокол в брюшной стенке берут образец околоплодной жидкости для лабораторного исследований, достоверность данного вида диагностики составляет 99%.
Когда делают второй скрининг, кровь следует сдавать на голодный желудок, старайтесь не нервничать перед исследованием, избегайте интенсивных физических нагрузок, воздержитесь от половых контактов.
Как рассчитывают степень риска
Расшифровка результатов УЗИ и анализа крови, возраст женщины, наличие вредных привычек и хронических патологий – все эти данные анализирует специальная программа, которая высчитывает коэффициент МоМ. Оптимальным считается показатель 1 единица, допустимые отклонения – 0,5–2,5 единицы.

На основании коэффициента МоМ рассчитывают риск рождения младенца с хромосомными аномалиями, нормой считаются значения 1:380. При снижении показателей шансы родить полноценного ребенка пропорционально уменьшаются.
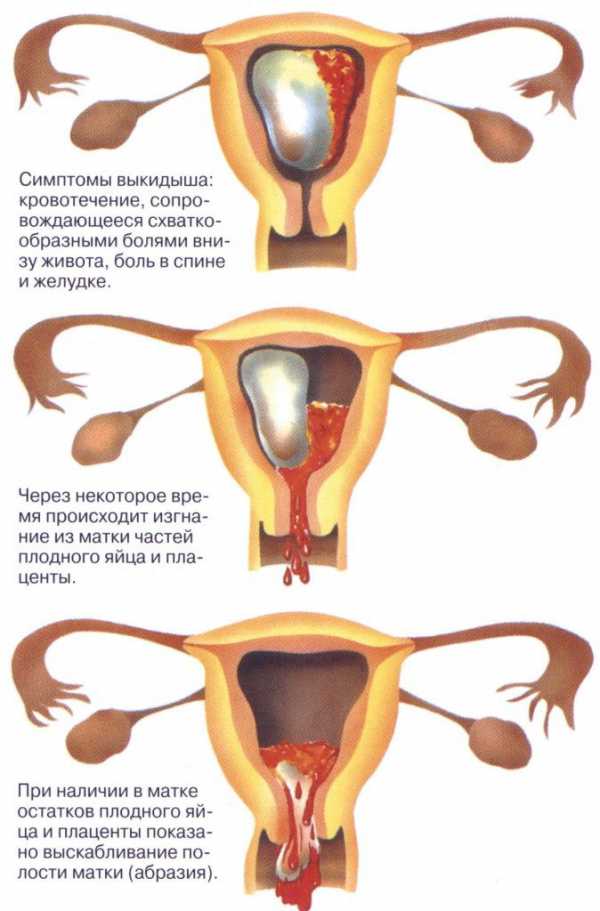
Плохие результаты второго скрининга
Скрининг во II триместре не дает 100% гарантию рождения ребенка с хромосомными отклонениями, нередко при плохих показателях рождаются вполне здоровые малыши. Но рассчитывать на удачу все же не стоит, прислушайтесь к мнению гинеколога, генетика, взвесьте все за и против.
Почему результаты бывают ложными:
- вынашивание двойни, тройни, большой размер плода;
- неправильно установленные срок зачатия;
- зачатие произошло путем ЭКО;
- ожирение или дефицит массы тела у беременной;
- наличие диабета.
Что делать, если результаты все же оказались плохими? Поскольку второй скрининг проводят уже в середине беременности, об аборте по медицинским показателям речи быть не может.
При неудовлетворительных показателях второго скрининга, если риск развития аномалий составляет 1:360 и выше, женщине рекомендуют провести искусственные роды, при условии, что патология необратима, медицинской коррекции не поддается.
Но поскольку на сегодняшний день скрининг не является достаточно информативным методом, решение о сохранении ребенка или прерывании беременности всегда остается за родителями.
Если есть шансы устранить или скорректировать нарушения, будущей маме подробно рассказывают о методах лечения, возможных рисках, осложнениях, шансах выносить и родить крепкого ребенка.
Заключение
Сегодня мы с вами узнали, во сколько недель делают второй скрининг во время беременности, зачем нужна эта процедура, и насколько она информативна. Расскажите в комментариях, назначали ли вам скрининг во II триместре, что показали анализы. И не забудьте поделиться статьей с подругами в социальных сетях.
Второй скрининг при беременности. Во сколько недель лучше делать, что показывает. Расшифровка
Выявить пороки и отклонения при беременности можно с помощью 2 скрининга во время УЗИ и анализа биохимии крови. Во время вынашивания ребенка встают вопросы: во сколько недель делать скрининг, какие анализы сдавать, что означает ХГЧ, ЕЗ, АФП. На них можно найти ответы в данной статье.
Цели 2 скрининга при беременности
Скрининг помогает снизить процент рождаемости малышей с разными пороками, так как показывает их вероятность с помощью ультразвукового исследования и анализа венозной крови.
2 скрининг при беременности (во сколько недель лучше проводить 2 скрининг стоит уточнить у гинеколога) не является обязательным. Его проходят при пропуске 1 или по желанию женщины.
2 скрининг выявляет пороки и отклонения у ребенка, а также проблемы со здоровьем матери. Также проверяют наличие и процесс развития внутренних органов, отсутствие 3 сосуда и состояние плаценты. Выявив пороки ребенка, сразу после рождения назначают лечение, иногда делают внутриутробную операцию, после которой ребенок рождается здоровым.
Показания
При нормальном течении беременности 2 скрининг не нужен, но его могут провести при желании матери ребенка. Есть перечень ситуаций, при которых 2 скрининг необходим для безопасности плода.
2 скрининг необходим, если:
- Мать и отец ребенка являются кровными родственниками.
- Во время беременности были сложные вирусные заболевания.
 Если ранее у женщины были выкидыши, 2 скрининг при беременности (во сколько недель, подскажет гинеколог) обязателен
Если ранее у женщины были выкидыши, 2 скрининг при беременности (во сколько недель, подскажет гинеколог) обязателен- Есть вероятность генетических болезней, передающихся от родителей или родственников.
- Ранее случались выкидыши или была смерть плода.
- 1 из детей в семье имеет патологии или пороки.
- Первый скрининг обнаружил возможность отклонений у плода.
- Была перенесена острая инфекция.
- Возраст женщины превышает 30-летний рубеж.
- Зависимость от алкоголя, сигарет или наркотиков.
- Употребление лекарств, которые были запрещены до конца беременности.
- Тяжелый стресс или сильные ушибы, падения и травмы.
Какие исследования проводят и что смотрят
2 скрининг при беременности во сколько недель лучше делать, зависит от срока зачатия и состояния здоровья малыша. Во 2 скрининг входят УЗИ и биохимия венозной крови.
Скрининг помогает определить пол ребенка. Врач осматривает плаценту, околоплодные воды, наличие 3 сосуда в пуповине, проверяет здоровье репродуктивных органов женщины. Кровь показывает уровень эстриола, ХГЧ, альфа-фетопротеина.
Гинеколог, изучая внешние мутации ребенка и результаты анализа крови, делает первые выводы о возможных отклонениях малыша. При наличии рисков назначаются дополнительные анализы, после которых ставится окончательный диагноз.
УЗИ
Во сколько недель проходить скрининг во время беременности, узнают у личного гинеколога. Даже если 1 скрининг прошел хорошо, могут назначить 2 и 3 исследование.
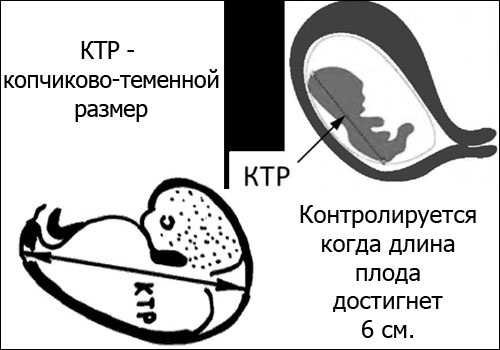 Важный показатель плода при беременности, определяемый на УЗИ, — это КТР или копчиково-теменной размер
Важный показатель плода при беременности, определяемый на УЗИ, — это КТР или копчиково-теменной размерНа УЗИ выявляют физические отклонения, осматривают размер ребенка, его головы и наличие всех внутренних органов, процесс развития легких, мозга, наличие носовой кости, развитие всех пальчиков на руках и ногах.
УЗИ показывает состояние здоровья не только малыша, но и мамы. После проведенного обследования маму направляют к гинекологу на консультацию, он даст ответы на все интересующие вопросы.
Анализ крови
Берется венозная кровь, в объеме 10 мл. По результатам смотрят содержание свободного эстриола.
Эстриол – это половой гормон, он образуется в организме женщины с момента образования плаценты. С каждым месяцем он должен увеличиваться, низкий процент означает угрозу выкидыша, наличие инфекции, нарушения в плаценте, синдром Дауна у ребенка.
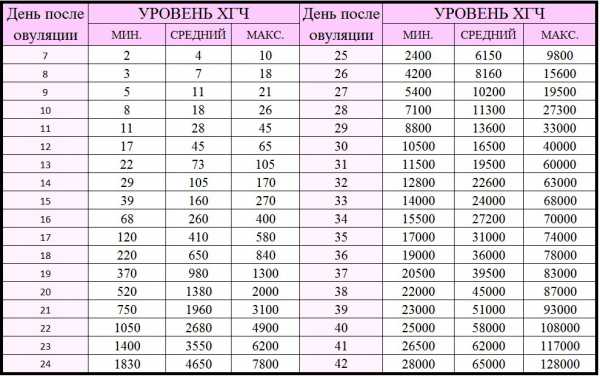 Норма свободного эстриола по неделям беременности
Норма свободного эстриола по неделям беременностиТакже низкий уровень эстриола возможен после приема антибиотиков. Повышенный уровень эстриола бывает при многоплодной беременности или при большом весе малыша.
ХГЧ – это тот самый показатель, который «рисует» вторую полоску на тесте. Высокий уровень может говорить об отклонениях в развитии малыша или о беременности более чем одним ребенком. Низкий уровень означает риск выкидыша или риск синдрома Эдвардса у малыша. Уровень ХГЧ может быть неточно определен из-за неправильного определения срока беременности.
Альфа-фетопротеин появляется в печени эмбриона на 40 дне беременности. Низкий или высокий уровень может говорить об отклонениях в развитии малыша или о риске прерывания беременности.
Сроки проведения
1 скрининг проводится на 11-13 неделе беременности.

Более ранние тесты будут неточными и как следствие бесполезными. Проводится УЗИ и сдается кровь на анализ. Определяют точный срок беременности, телосложение и развитие всех конечностей малыша.
2 скрининг проводят на 15-24 неделе.

Определяется положение плода, состояние костной структуры, выявляются риски пороков и аномалий у ребенка. Наилучшие результаты 2 скрининга можно получить на 17-18 неделе.
3 скрининг проводится на 30-43 неделе беременности.
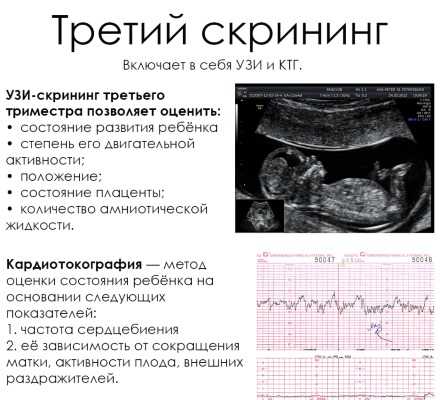
На УЗИ принимают решение о естественных родах или кесаревом сечении. Редко назначается допплерография, которая исследует работу сосудов.
Как подготовиться к скринингу
Перед походом в больницу следует подготовить организм, чтобы анализы были более точными. Если дома есть весы, лучше взвеситься и записать свой вес, для передачи этой информации врачу. Вес будет занесен в анкету, которую заполняет лаборант для дальнейшей диагностики.
Перед анализом стоит около недели придерживаться диеты:
- исключить все аллергенные продукты;
- шоколад;
- апельсины;
 Готовясь к скринингу, исключите за неделю до сдачи анализа аллергенные продукты — шоколад, цитрусовые и пр.
Готовясь к скринингу, исключите за неделю до сдачи анализа аллергенные продукты — шоколад, цитрусовые и пр.- лимоны;
- мясо;
- жирное и морепродукты.
Также прекращают прием витаминов и исключают фрукты, овощи красного цвета. За 4 часа до похода к врачу отказаться от еды. За 2-3 дня до процедуры воздерживаться от половых контактов.
При абдоминальном исследовании, на УЗИ приходят с полным мочевым пузырем, поэтому за 3 часа до процедуры выпивают 1-2 стакана воды.
Как делают скрининг
2 скрининг при беременности (во сколько недель делать 3 исследование, на котором решают, как будут проходить роды и говорят о точной их дате, уточняют у гинеколога) включает в себя 2 процедуры: УЗИ и биохимия крови.
Ультразвуковое исследование проходит с помощь датчика, которым водят по животу. Это необходимо чтобы изучить строение и развитие ребенка. Осматривается костная система, формирование конечностей, носа, развитие внутренних органов малыша, а также состояние плаценты и околоплодных вод. Можно узнать пол ребенка.
Биохимия крови объединяет в себе несколько показателей:
- содержание гормонов ХГЧ;
- содержание эстриола (ЕЗ);
- альфа-фетопротеина (АФП).
Анализы покажут вероятность проблем со здоровьем у малыша. При значительных отклонениях назначаются дополнительные анализы.
Нормы показателей
Получив результаты тестов, врач может сделать вывод о физическом развитии плода. Сопоставив текущие показатели с нормой, делают выводы об отклонениях от нормы и консультируют родителей.
УЗИ
На 2 УЗИ определяется многоплодная беременность, размеры малыша, частота сердцебиения, проверяется состояние репродуктивных органов матери и наличие физических отклонений у ребенка.
В случае выявленных отклонений женщине необходимо пройти обследование с допплером. На данной диагностике можно более подробно рассмотреть кровеносную систему, насыщение мозга кислородом и проходимость кровеносных сосудов.
Чтобы получить более подробный результат, диагностику с допплером проходят 2 раза с периодом в 14 дней.
Размер плода по месяцам:
| Срок, (недель) | Вес (грамм) | Размер эмбриона (мм) | Длина эмбриона (мм) | Окружность грудной клетки (мм) | Бипариентальный размер черепа (мм) |
| 14 | 21-25 | 120-140 | 9-15,8 | 84-110 | 23-31 |
| 15 | 30-40 | 140-160 | 15,8-17 | 110-112 | 30-33 |
| 16 | 40-60 | 160-180 | 17-23 | 112-136 | 31-37 |
| 17 | 50-100 | 180-200 | 20-28 | 121-149 | 34-42 |
| 18 | 140-180 | 200-220 | 23-31 | 131-161 | 37-47 |
| 19 | 200-250 | 220-240 | 26-34 | 142-174 | 41-49 |
| 20 | 220-270 | 240-260 | 29-37 | 154-186 | 43-53 |
| 21 | 280-350 | 260-276 | 32-40 | 166-200 | 46-56 |
| 22 | 400-420 | 276-295 | 35-43 | 178-212 | 48-60 |
| 23 | 420-500 | 295-310 | 37-45 | 190-224 | 52-64 |
| 24 | 500-600 | 310-320 | 40-48 | 201-237 | 55-67 |
Кровь
Биохимия крови дополняет результаты УЗИ, врач способен предположить возможные отклонения после получения анализа. На точность биохимии крови можно полагаться только в случае определения точной даты зачатия.
 2 скрининг при беременности назначается доктором при необходимости
2 скрининг при беременности назначается доктором при необходимостиНормы ХГЧ:
- 16 недель: 10 000 – 58 000 нг/мл;
- 17-18 недель: 8 000 – 57 000 нг/мл;
- 19 недель: 7 000 – 49 000 нг/мл.
Нормы АФП (альфа-фетопротеина):
- 12 – 14 недель: 15 – 60 ед./мл;
- 15 – 19 недель: 15 – 95 ед./мл;
- 20 недель: 27 – 125 ед./мл.
Нормы НЭ (свободный эстриол):
- 13-14 недель: 5,7 – 15 нг/мл;
- 15-16 недель: 5,4 – 21 нг/мл;
- 17-18 недель: 6,6 – 25 нг/мл;
- 19-20 недель: 7,5 – 28 нг/мл.
МоМ
Мом – (multiple of median) степень отклонения показателя от нормы. Его высчитывают, поделив полученный результат теста на нормированный, усредненный показатель. Таким образом врач наглядно видит отклонения от нормы и может говорить о рисках развития для плода. Идеальный показатель МоМ равен 1.
Нормы в МоМ:
| Наименование | Норма (МоМ) |
| ХГЧ | 0,5-2 |
| Свободный эстриол | 0,5-2 |
| АФП | 0,5-2 |
| Ингибин А | Не более 2 |
Уровень МоМ и отклонения:
- Низкий уровень АФП может означать риск синдрома Дауна.
- Высокий АФП – синдром Меккеля или пороки развития ЦНС, проблемы с развитием печени.
- Высокий ХГЧ – синдром Дауна, Клайнфельтера.
- Низкий ХГЧ – синдром Эдвардса.
- Низкий уровень эстриола – инфекция или роды раньше назначенного срока.
- Высокий уровень эстриола – крупный ребенок или беременность двумя детьми, редко означает проблемы с печенью у матери.
Результат анализа крови лишь предположение о заболевании и проблемах в развитии плода. Врач способен поставить точный диагноз только после дополнительного обследования.
Отклонения
Во время исследования возможно выявление нескольких отклонений.
Дефект нервной трубки плода
Нервная трубка – это зачаток нервной системы, из него развивается спинной и головной мозг.
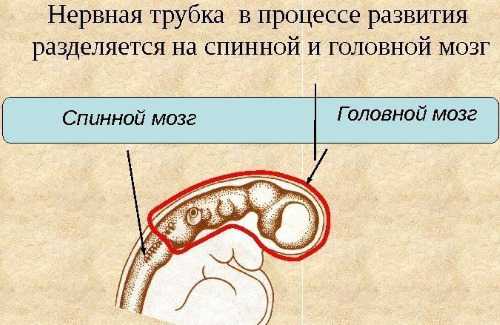
В случае ее неполного смыкания или выпрямления возникают отклонения, такие как:
- менингоцеле;
- цефалоцеле;
- анэнцефалия.
При этих заболеваниях полностью нарушается строение мозга, черепа.
Синдром Дауна
Заболевание возникает при зачатии плода. Связана болезнь с наличием лишней хромосомы, их у малыша 47, а не 46, как у обычного человека. Мутация возникает в результате наличия лишней хромосомы у сперматозоида или у оплодотворенной яйцеклетки.

Синдром может возникнуть даже у здоровых родителей, ведущих здоровый образ жизни. Предсказать заболевание невозможно.
Синдром Эдвардса
Заболевание возникает в момент зачатия. Ребенок с синдромом Эдвардса рождается позже установленного срока, но при этом выглядит слабым и недоношенным. Нарушается строение головы и тела.
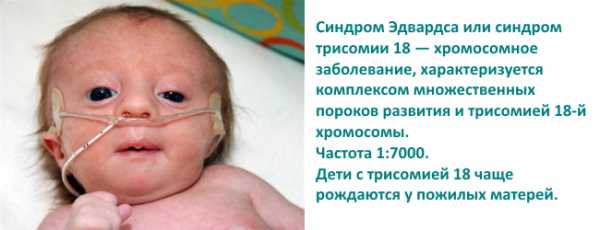
Часто вкупе со всеми проблемами у малыша находят порок сердца. Внутренние органы работают неправильно. Такие дети редко способны дожить до 1 дня рождения.
Синдром Патау
Нарушена работа центральной нервной системы, маленький вес, кисти рук имеют патологии, зрительная система также имеет свои нарушения. У малыша могут быть увеличены внутренние органы, пороки развития сердца, задержки в физическом и умственном развитии. Детки проживают не больше полугода.
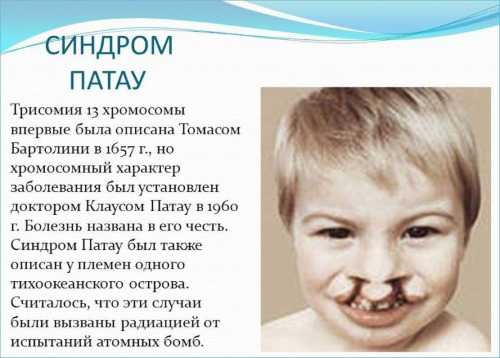
Также второй скрининг может выявить:
- порок развития печени, головного мозга, ЦНС, спинного мозга;
- порок сердца;
- дефекты физического развития (конечности, пальцы, лицо);
- наличие лицевой расщелины.
Ложные результаты
Скрининг никогда не гарантирует 100% точность тестов, он лишь говорит о возможности и предрасположенности малыша к порокам и проблемам развития. Нередки случаи, когда самый неутешительный диагноз оказывается ложным.
Врач с самым современным оборудованием не сможет сказать, родится ребенок здоровым или с отклонениями в развитии. Родителям озвучивают лишь процент вероятности рождения ребенка с отклонениями.
На неточность результата влияет масса факторов (недостаточный или избыточный вес матери, наличие сахарного диабета или других неявных болезней, многоплодная беременность). Если было сделано ЭКО, то анализы могут сильно отличаться от действительности.
Доверять можно результатам УЗИ, так как это более достоверный тест, чем анализ крови.
Дальнейшие действия
2 скрининг при беременности (во сколько недель проходят тест уточняют у врача) может дать хорошие результаты, но женщину не оставляют без наблюдения врачей, рекомендуется пройти 3 скрининг. На данном скрининге проверяют состояние плода и решают, будет ли женщина рожать естественным путем или лучше прибегнуть к кесареву сечению.
Если результат 1,2 или 3 скрининга оказывается плохим, родители имеют право выбрать: оставить ребенка или прервать беременность. После прерывания беременности выясняется возможная причина отклонений зародыша, родителям назначают лечение, дополнительные обследования.
В случае продолжения беременности могут назначаться дополнительные обследования, после которых выписываются лекарства, витамины, в особых случаях проводится операция малыша во время беременности. Взрослые должны ознакомиться со всеми материальными, эмоциональными трудностями и принять решение, осознавая всю ответственность.
При оценке наличия пороков у малыша назначают дополнительные анализы:
- амниоцентез;
- кордоцентез;
- НПТ.
Амниоцентез
Для теста необходима околоплодная жидкость, ее берут, прокалывая брюшину.
Кордоцентез
Берется пуповинная кровь эмбриона между 22 и 25 неделями.
Неинвазивный пренатальный тест
Берется венозная кровь матери для анализа. ДНК исследуется на наличие отклонений и патологий в роду.
Существуют ли противопоказания к скринингу
Противопоказаний у скрининга нет. Назначенные 3 ультразвуковых обследования безопасны для малыша. Без надобности можно отказаться от 2 или 3 скрининга.
Существует ряд причин, по которым скрининг для женщины обязателен:
- генетические отклонения в роду,
- близкородственные связи с отцом ребенка,
- присутствовавший в жизни матери аборт или выкидыш.
Можно ли отказаться от скрининга
Мать ребенка имеет полное право отказаться от скрининга по личным обстоятельствам. Пишется письменный отказ от процедуры, претензий у обеих сторон быть не должно.
Так как скрининг имеет большую вероятность ошибки и выявляет только возможность тех или иных генетических отклонений, многие выбирают поберечь свои нервы и отказаться от данной процедуры.
Плод формируется из яйцеклетки, образуя сто триллионов клеток, которые бесконечно погибают и возобновляются. На них влияет множество внешних и внутренних факторов, что говорит об уникальности каждой беременности. У каждой женщины процесс протекает индивидуально и может кардинально отличаться от опыта беременности у матери или подруги.
 Результаты скрининга при беременности могут быть ложными, поэтому понадобятся дополнительные исследования
Результаты скрининга при беременности могут быть ложными, поэтому понадобятся дополнительные исследованияНесмотря на все нехорошие результаты 2 скрининга, часто у родителей рождается абсолютно здоровый ребенок. Не стоит унывать и расстраиваться, во время беременности, тесты могут оказаться ложными, а плохое настроение повлияет на малыша.
Также результат УЗИ и анализа крови зависит от точности определения того, сколько недель прошло с зачатия. Иногда родители вовсе избегают УЗИ и анализов, при этом беря на себя всю ответственность за опеку малыша.
Оформление статьи: Натали Подольская
Видео об исследованиях во время беременности
Видео про 1, 2 и 3 скрининг при беременности — во сколько недель нужно делать и для чего нужны эти исследования:
Во сколько недель 2 скрининг при беременности?
 Такой тип диагностического обследования, как скрининг, относительно недавно начал проводиться в странах постсоветского пространства. Однако благодаря своей высокой информативности и несложности исследовательских манипуляций, получил сегодня широкое распространение. С помощью данного обследования врачам удается установить группы риска развития возможных осложнений не только самой гестации, но и нарушения развития малыша. Рассмотрим скрининг более детально и выясним, во сколько недель при беременности проводится 2-ое такое исследование.
Такой тип диагностического обследования, как скрининг, относительно недавно начал проводиться в странах постсоветского пространства. Однако благодаря своей высокой информативности и несложности исследовательских манипуляций, получил сегодня широкое распространение. С помощью данного обследования врачам удается установить группы риска развития возможных осложнений не только самой гестации, но и нарушения развития малыша. Рассмотрим скрининг более детально и выясним, во сколько недель при беременности проводится 2-ое такое исследование.
Для начала необходимо сказать, что впервые женщина подвергается подобному исследованию на очень малом сроке, - 12-13 неделя. В это время врачам удается установить нарушения в развитии органов и систем. Если же говорить о том, во сколько недель делают 2 скрининг, то оптимальными сроками его проведения считаются 16-20 неделя. Обычно его назначают в промежутке 17-19 недель. Именно данные сроки называют медики при ответе на вопрос будущих мам относительно того, во сколько недель при беременности делают второй скрининг.
С какой целью назначают данное исследование и что оно позволяет установить?Скрининг позволяет определить среди женщин, относящихся к группе риска, вероятность развития у их малыша хромосомных аномалий. При этом подобная процедура всегда является комплексной и включает УЗИ, биохимическое исследование крови. Именно при проведении последнего обследования устанавливают определенные маркеры, среди которых: альфа-фетопротеин (АФП), свободный эстриол, хорионический гонадотропин человека (ХГЧ). В связи с этим довольно часто от медиков можно услышать второе название – тройной тест.
Установление концентрации в крови беременной женщины перечисленных выше веществ позволяет с высокой долей вероятности говорить о повышенном риске формирования таких патологий, как:
- синдром Дауна (второе название - трисомия 21);
- синдром Эдвардса (трисомия 18);
- дефекты нервной трубки (незаращение спинномозгового канала и анэнцефалия, - отсутствие головного мозга).
Разобравшись с тем, во сколько недель делается 2 скрининг, расскажем о том, как проводится оценка полученных результатов.
Для начала необходимо сказать, что заниматься подобным может только врач. Ведь изменение того или иного показателя не является прямым нарушением, а лишь указывает на вероятность его развития.
Так, например, увеличение в крови будущей мамы концентрации ХГЧ, может указывать на большую вероятность развития хромосомных аномалий у будущего малыша, возможность гестоза. Снижение же уровня данного гормона, как правило, говорит о нарушении процесса развития плаценты.
Несоответствие концентрации АФП в сыворотке крови будущей мамы расценивается как признак нарушения количества хромосом, генома будущего малыша. Возможные заболевания, которые при этом развиваются, перечислены выше. Стоит отметить, что резкое увеличение концентрации альфа-фетопротеина может вызвать гибель плода.
Изменение концентрации свободного эстриола служит сигналом нарушения работы фетоплацентарной системы. Это позволяет на ранних этапах гестации выявить такое нарушение, как гипоксия плода и своевременно отреагировать на него. В противном случае велика вероятность нарушения процессов развития структур головного мозга.
Таким образом, как видно из статьи, скрининг относится к тем исследованиям, которые могут лишь указать на возможность развития той или иной патологии. Поэтому всегда после оценки результатов и наличии подозрений назначают дополнительную диагностику.
Статьи по теме:| На каких неделях делают УЗИ при беременности? УЗ-исследование имеет важное диагностическое значение, и проводиться несколько раз на протяжении всего периода гестации. Рассмотрим, в какие сроки беременным женщинам назначают прохождение ультразвуковой диагностики. | УЗИ-скрининг на 12 неделе беременности - нормы 1 плановое УЗИ во время текущей гестации женщины проходят в 12 недель и оно имеет важную диагностическую роль в отслеживании течения беременности. В это время можно выявить риск развития аномалий и оценить фетометрические параметры плода. |
| 12 неделя беременности - пол ребенка на УЗИ С каким нетерпением родители будущего малыша ждут первого УЗИ. Кроме развития крохи, им очень интересно, кого же они ожидают. Но так ли точно можно узнать пол ребенка на этом сроке, - узнаем далее. | Белок в моче при беременности В норме белок не должен покидать организм, но бывает так, что при сдаче анализа, его обнаруживают в моче. В период гестации этот вопрос особенно актуален, ведь мочевыделительная система испытывает повышенную нагрузку. Обсудим данный вопрос детально. |
2 скрининг во сколько недель узи
Любое обследование, назначаемое врачом, вызывает тревогу у большинства пациентов. Особенно это актуально во время беременности, когда будущая мама несет ответственность уже не за одну, а за две жизни. Особое волнение вызывает скрининг 2 триместра. Что такое II скрининг? Зачем нужна процедура? И сколько показателей изучается? Все это волнует будущих мам.
Для чего нужно это исследование, и что смотрят во 2 триместре?
Сколько обязательных пренатальных скринингов считается нормой? Минздрав РФ настаивает на проведении всем беременным женщинам 3-х стандартных скрининговых исследований. Обязательными они являются для представительниц групп риска:
- женщина достигла возраста 35 лет;
- близкородственный брак;
- наследственность (в роду имеются хромосомные патологии, женщина имеет детей с генетическими аномалиями);
- несколько самоабортов в акушерском анамнезе;
- угроза срыва беременности;
- онкопатология беременной, выявленная по прошествии 14 недель гестации;
- радиационное облучение перед зачатием или сразу после него любого из партнеров;
- ОРВИ в период с 14 по 20 неделю;
- аномалии и заболевания плода, выявленные I-м скрининге.
Второй скрининг при беременности также включает ультразвуковое обследование и биохимический анализ. Женщина может отказаться от проведения пренатального скрининга, однако врачи не рекомендуют пренебрегать возможностями современной диагностики. В некоторых случаях дополнительное исследование становится обязательным
В случае обнаружения у беременной онкологической патологии, ее направляют на консультацию к врачу-генетику, с целью решения вопроса о необходимости дополнительного биохимического исследования во II триместре. Довольно часто достаточно повторного УЗИ в перинатальном центре или специализирующейся клинике.
Органы матери и ребенка, оцениваемые во время скрининга
Что же входит во второй скрининг? На этом этапе обследования смотрят, как основные фетометрические показатели, так и функциональное состояние органов и систем плода:
- позвоночный столб плода и лицевые кости черепа;
- состояние мочеполовой системы;
- строение миокарда;
- уровень развития органов пищеварения;
- анатомия структур головного мозга;
- основные фетометрические данные (БПР, ЛЗР, ОЖ, ОГ, длины трубчатых костей).
При определенном положении малыша, врач может увидеть половые признаки ребенка. Кроме общей оценки плода, смотрят и состояние органов и систем материнского организма, от которых прямо зависит жизнедеятельность малыша.
Врач внимательно изучает:
- плаценту (расположение и состояние, то есть толщину, зрелость и структуру);
- околоплодные воды (их количественные показатели);
- пуповину (количество сосудов);
- матку, ее придатки и шейку.
Согласно данным II-го пренатального скрининга врач делает обоснованные выводы о наличии/отсутствии аномалий развития плода, а также о нарушениях его состояния, кровоснабжения и угрозе здоровью и жизни, как матери, так и ее ребенка.
Подготовительные мероприятия к скринингу
Сколько этапов во 2-м обследовании? В план диагностических мероприятий беременной женщины на втором скрининге входят II этапа, они не сложные и не отнимают много времени, но требуют небольшой подготовки. Этапы II-го скрининга:
- ультразвуковое обследование 2 триместра;
- анализ крови на уровень гормонов (биохимия) — в настоящий момент проводится по показаниям.
Для проведения УЗ-диагностики подготовительные мероприятия не нужны. При выполнении второго скрининга подготовка проводится ради биохимического теста. Кушать перед анализом нельзя — он сдается натощак. Минимум 4 часа должно пройти после еды. За 30-40 минут до исследования можно выпить немного воды без газа, в дальнейшем лучше воздержаться от приема жидкости.
Анализ крови в рамках скрининга делается натощак, чтобы результаты были максимально информативными. На основе полученных данных врач выявляет соответствие развития плода нормативам, а также проверяет угрозу генетических отклоненийВремя проведения скрининга 2 триместра
Когда лучше проходить исследование? Для этого имеется строго определенный диапазон времени. Сроки проведения второго скрининга при беременности следующие:
- Биохимический скрининг во 2 триместре делают в период 16-20 недель. Это время диагностически значимо, как для результативности процедуры ультразвуковой диагностики, так и для сдачи крови на биохимию и определения уровня гормонов. Оптимальным временем является 18-19 недель.
- Процедуру перинатального ультразвукового скрининга 2 триместра лучше проходить немного позже — после биохимии — на 20-24 неделе.
При этом совсем не обязательно делать УЗИ и сдачу крови на биохимию в один день. Но и затягивать с анализами не стоит. Если УЗИ можно повторить независимо от периода гестации, то биохимический анализ информативен в строго указанном диапазоне времени.
Как проходят обследования?
УЗИ во II-м триместре проходит по тем же правилам, что и любое другое УЗ-обследование при беременности. Оно не имеет абсолютных противопоказаний. Процедура УЗИ безболезненна, не инвазивна и считается одной из безопасных методик обследования будущей мамы и ее малыша. В процессе обследования женщина лежит на спине в удобной позе, врач смазывает кожные покровы в месте контакта датчика с кожей гипоаллергенным гелем и проводит диагностику. Исследование проводится через переднюю брюшную стенку. Результаты и расшифровку данных женщина получает на руки в течение нескольких минут.
Кровь на биохимию сдается натощак. Для исследования производится забор венозной крови в небольшом объеме. Перед началом исследования необходимо представить анкетные данные и данные УЗ-диагностики. Полученные данные анализируют с помощью специального программного обеспечения. Результаты готовы в течение 14 дней.
Результаты биохимического скрининга
Расшифровкой данных занимается квалифицированный персонал. Он проводит оценку ряда показателей, каждый из которых сравнивается с нормой. При расшифровке анализа крови оценивается уровень содержания в крови следующих гормонов:
- АФП (α-фетопротеин);
- ЕЗ (эстриол);
- ХГЧ (гонадотропин хорионический человека).
Норма показателей второго скринингового исследования напрямую зависит от периода беременности. Для II-го триместра нормы приведены в таблице:
| Срок (нед.) | ЕЗ (нмоль/л) | ХГЧ (мЕд/мл) | АФП (ед/мл) |
| 16 | 5,4-21 | 10-58 | 15-95 |
| 17 | 6,6-25 | 8-57 | 15-95 |
| 18 | 6,6-25 | 8-57 | 15-95 |
| 19 | 7,5-28 | 7-49 | 15-95 |
| 20 | 7,5-28 | 1,6-49 | 27-125 |
В некоторых случаях также оценивается уровень ингибитора секреции ФСГ (ингибина). Оценка показателей II-го скрининга происходит по среднему значению (МоМ). Среднее значение вычисляется по специальной формуле с учетом следующих данных:
- вес тела беременной;
- возрастные показатели;
- место проживания.
Средние нормы показатели уровня гормонов должны находиться в следующих пределах: от 0.5 МоМ до 2.5 МоМ. Если результаты отличны от указанного диапазона, женщину направляют для повторного консультирования врачом-генетиком. Биохимические данные показывают степень риска заболеваний плода генетическими болезнями, такими как:
- синдром Дауна;
- синдром Патау;
- синдром Эвдвардса и другие.
Нормой считается показатель превышающий риск 1:380. Высокая степень риска (1:250-1:360) требует обязательной консультации генетика. При предельно высоких степенях риска (1:100) требуется прохождение дополнительных диагностических мероприятий. Это инвазивные меры, они несут некоторую долю опасности для матери и плода, но позволяют подтвердить наличие и тип аномалии с помощью изучения набора хромосом малыша.
ХГЧ (хорионический гонадотропин) — основной «гормон беременности», который появляется в организме женщины. Именно он является ключевым компонентом определения беременности при помощи теста. В процессе развития будущего малыша количество гормона ХГЧ постоянно увеличивается, он имеет свои нормы на каждом сроке вынашиванияРезультаты ультразвуковой диагностики
УЗИ второго скрининга – это комплексное исследование. Оно позволяет оценить состояние детородных органов женщины, плода и структур, обеспечивающих его жизнь и развитие. При ультразвуковом обследовании врач делает оценку:
- лицевым костям черепа, чертам лица, их размерам и месторасположению;
- развитию глазных яблок;
- позвоночного столба;
- состоянию легких, степени их зрелости;
- развитию мозговых структур и сердца;
- мочеполовой и ЖКТ систем;
- показателям фетометрии плода;
- наличию визуально-различимых генетических аномалий (количества конечностей, пальцев).
Благодаря УЗИ 2-го скрининга у врача имеется возможность, основанная на достаточно достоверных данных, судить о степени развития плода гестационному периоду, о наличии/отсутствии дефектов внутренних органов, его жизнеспособности.
Нормативы скрининговых показателей по неделям
Нормы для некоторых периодов гестации приведены в таблице ниже. Срок в 20 недель – это последний период, когда есть возможность определить и сравнить уровни гормонов в крови. Если по какой-то причине женщине не удалось в этот срок сдать кровь на биохимию, в дальнейшем этот анализ теряет свою информативность. Поэтому проводится только процедура допплерометрии и КТГ.
На сроке около 22-х недель проводят только УЗИ, забор крови на биохимию уже не производят. Это окончательный период времени для принятия решения о медицинском прерывании беременности. Медицинский аборт делают до 22-х недель, после 23-х — прерывание беременности осуществляется методом искусственных родов.
| Показатель | 16 нед. | 20 нед. | 22 нед. |
| ОГ | 112-136 мм | 154-186 мм | 178-212 мм |
| ДП | 15-21 мм | 26-34 мм | 31-39 мм |
| ДПП | 12-18 мм | 22-29 мм | 26-34 мм |
| ДБ | 17-23 мм | 29-37 мм | 35-43 мм |
| ОЖ | 88-116 мм | 124-164 мм | 148-190 мм |
| ДГ | 15-21 мм | 26-34 мм | 31-39 мм |
| ЛЗР | 41-49 мм | 56-68 мм | |
| БПР | 31-37 мм | 43-53 мм | 48-60 мм |
| ИАЖ | 73-201 мм | 85-230 мм | 89-235 мм |
| Зрелость плаценты | 0 | ||
| Толщина плаценты | 16,7-28,6 мм |
В таблице указаны следующие данные:
- ОГ — окружность головы,
- ДП — длина плечевой кости,
- ДПП — длина костей предплечья,
- ДБ — длина бедренной кости,
- ОЖ — окружность живота,
- ДГ — длина костей голени,
- лобно-затылочный и бипариетальный размеры,
- индекс количества околоплодных вод (ИАЖ).
Это основные показатели, информативные в отношении развития плода, наличия или отсутствия у него аномалий строения.
Что может повлиять на результаты скрининга?
Если данные полученные при обследовании соответствуют нормативам, вероятность рождения здорового малыша очень велика. Однако процент погрешности при этой диагностике все же существует. И даже не очень хорошие результаты обследования не всегда говорят о возможной патологии.
Существует также ряд факторов, влияющих на результаты обследования, особенно это касается биохимического теста. К ним относятся:
- хронические заболевания матери (например, диабет);
- дурные привычки (алкоголизм, табакокурение, наркомания);
- вес беременной женщины (при избыточном весе показатели превышают нормы, при недостаточном весе – занижены);
- многоплодная беременность;
- беременность, состоявшаяся благодаря ЭКО.
Если выявлена патология плода, которая приведет к нежизнеспособности, тяжелым уродствам или патологии развития, женщине рекомендовано пройти дополнительные, инвазивные методы обследования (амниоцентез, кордоцентез), а также дополнительную процедуру УЗИ. В любом случае, решение по поводу сохранения или прерывания беременности женщина принимает сама. Врач может только дать рекомендации. Даже если патология подтверждена всеми исследованиями с высокой степенью достоверности, женщина имеет право сохранить беременность.
Вам также может быть интересно:
источник: UZImetod.ru
Содержание:
- Цели
- Показания
- Исследования
- Сроки проведения
- Как подготовиться
- Как делают
- Нормы
- Отклонения
- Ложные результаты
- Дальнейшие действия
- Другие особенности
Во II триместре по необходимости назначается второй скрининг при беременности, который должен подтвердить либо опровергнуть данные, полученные в ходе первого комплексного обследования. Изменения результатов тщательно изучаются, сравниваются с нормативными показателями, делаются соответствующие выводы.
На их основании родители получают информацию о внутриутробном состоянии ребёнка. Если она положительная, остаётся только ждать его благополучного появления на свет. Если отрицательная, необходимо предпринимать соответствующие меры — лечение или искусственно вызванные преждевременные роды. В любом случае второй скрининг — ответственная процедура, к которой нужно быть готовыми морально и физически.
Цели
Те, кто уже прошёл первое комплексное обследование, прекрасно знают и понимают, зачем делают второй скрининг при беременности. Цели этой процедуры:
- выявить те пороки, которые невозможно было определить после первого скрининга;
- подтвердить или опровергнуть диагнозы, предварительно поставленные в I триместре;
- установить уровень риска патологий;
- обнаружить физиологические отклонения в формировании систем организма ребёнка.
Несмотря на то, что первый скрининг, согласно статистике, даёт более точные результаты, они не могут служить основанием для постановки достоверного диагноза. Для этого нужно отслеживать беременность в течение определённого срока. Второе комплексное обследование плода и плаценты позволяет видеть динамику развития и делать более конкретные выводы. Оно назначается далеко не всем женщинам, а лишь тем, кто попадает в группу риска.
Показания
Показаниями для проведения второго скрининга являются факторы, из-за которых женщины оказываются в группе риска развития патологий беременности. К ним относятся:
- возраст родителей более 35 лет;
- плохая наследственность;
- вирусные заболевания, которыми переболела женщина в I триместре;
- случаи замирания плода, выкидышей, прерываний беременности, мертворождения в прошлом;
- брак между близкими родственниками;
- наркомания;
- приём лекарств, запрещённых при беременности;
- генетические отклонения у первых детей в семье;
- алкоголизм;
- тяжёлые условия труда.
Если беременность протекает без осложнений, второй скрининг не проводится. Однако, если женщина сама изъявит желание его пройти, чтобы избавиться от ненужных переживаний по поводу здоровья своего малыша, врачи ей не откажут. Данная процедура предполагает те же самые исследования, которые проводились в рамках первого скрининга.
Исследования
На втором скрининге придётся снова пройти УЗИ и сдать анализ на биохимию крови. Осталось выяснить, что смотрят врачи на этот раз, и какие показатели приходится обрабатывать лаборантам и компьютерным программам.
УЗИ
Ко второму триместру, когда проводится очередной скрининг, ребёнок заметно изменяет свой физический облик в утробе. Многие его показатели растут, их отслеживают врачи в ходе ультразвукового исследования. Особое внимание обращается на следующие параметры:
- структура лица: размер носовой кости, присутствие расщелин рта, носа, ушей, глаз, развитие глазных яблок;
- размеры плода (фетометрия);
- степень зрелости легких;
- строение внутренних органов: сердца, мозга, кишечника, позвоночника, желудка, лёгких, мочевого пузыря, почек;
- количество пальцев на конечностях;
- толщина, степень зрелости плаценты;
- состояние матки и её придатков;
- количество амниотических вод.
На УЗИ второго скрининга уже более точно определяется пол ребёнка, так как первичные половые признаки уже видны невооружённым глазом. Полученные в ходе исследования результаты подкрепляются данными биохимического анализа крови.
Анализ крови
Многих интересует, берут ли кровь на втором скрининге, потому что все, кто проходит данную процедуру, говорят разное. Если УЗИ указало на наличие патологии плода, без этого анализа данное обследование не будет полным. Если же результаты ультразвукового исследования удовлетворительные, анализ крови не обязателен. В отличие от показателей первого триместра, здесь оценивают несколько иные параметры:
- содержание хорионического гонадотропина человека (сокращённо — ХГЧ);
- уровень свободного эстриола;
- показатели альфа-фетопротеина (научная аббревиатура — АФП;
- содержание ингибина А.
УЗИ и анализ крови, проведённые в ходе второго скрининга, покажут динамику развития тех генетических отклонений, подозрение на которые возникло в I триместре беременности. Главное — уложиться в сроки проведения этих важных исследований.
Сроки проведения
Очень важно не упустить момент, когда делают второй скрининг — во сколько недель будет самый оптимальный срок для получения максимально точных результатов. Врачи называют следующие временные рамки:
- не ранее 16-ой недели;
- не позднее 20-ой;
- самый удачный срок — вся 17-ая неделя: это позволит пройти дополнительные обследования у генетика при выявлении отклонений.
Так что сроки второго скрининга выпадают на II триместр — почти половину беременности. Именно в этот временной отрезок состояние плаценты и плода можно оценить максимально точно. Но как приготовиться к этому ответственному событию?
Как подготовиться
Если первый скрининг показал не очень хорошие результаты, подготовка ко второму окажется достаточно сложной именно в моральном плане. Как успокоить себя и не думать о плохом, если предыдущие исследования оказались не самыми радужными? Займитесь своим душевным равновесием и в то же время не забудьте подготовить тело к прохождению УЗИ и сдаче крови. Несколько полезных советов помогут вам это сделать.
- Мочевой пузырь не обязательно должен быть полным, как на первом скрининге. Большой объём околоплодных вод позволяет качественно провести процедуру УЗИ.
- И даже наполняемость кишечника тоже не играет особой роли. Во втором триместре данный орган теснится увеличенной маткой и не мешает проведению ультразвукового исследования.
- И всё-таки за сутки до УЗИ второго скрининга нужно отказаться от аллергенных продуктов: шоколада, цитрусовых, какао, морепродуктов, жареных и жирных блюд.
- В день сдачи анализа крови нельзя ничего есть — это может исказить результаты анализов.
- Нельзя допускать плохих мыслей: нужно взять себя в руки и настроить себя позитивно.
Подготовиться ко второму скринингу несложно, потому что есть уже опыт после первого. А значит — и организовать себя будет в информационном плане проще. И хотя исследования несколько отличаются от предыдущих, схема их проведения будет примерно одинаковой.
Как делают
УЗИ и анализ крови второго скрининга проводятся в одной лаборатории, желательно — в один и тот же день, но это не всегда возможно. Оба исследования не доставляют неприятных ощущений, разве что добрая половина представительниц прекрасного пола боится сдавать кровь из вены. Но для преодоления этого страха есть свои методики.
- УЗИ проводится трансабдоминально: датчик соприкасается с животом, на который предварительно наносится специальный гель, проводящий волны.
- По картинке, которая выводится на монитор, компьютер делает соответствующие замеры, врач визуально оценивает состояние плода.
- Если УЗИ-маркеры генетических отклонений у плода отсутствуют, врач может не отправлять женщину на биохимию крови. Если же они присутствуют, анализ проводится по классической схеме — кровь берётся натощак из вены. Объём забора — от 3 до 5 мл.
Вот так на втором скрининге сдают кровь и проходят УЗИ. Никаких сюрпризов не предвидится, эти процедуры знакомы на данном этапе беременности всем после первого комплексного обследования. После получения результатов их сравнивают с показателями нормы и производят соответствующие расчёты (степень риска, МоМ) для более точной постановки диагноза.
Нормы
Чтобы расшифровать результаты исследований II триместра, нужно знать нормы второго скрининга, чтобы сравнить с ними полученные данные. Отклонения позволят сделать выводы о состоянии плода и плаценты, угрожает что-то течению беременности или всё в порядке и не стоит ни о чём беспокоиться.
УЗИ
Основные нормы УЗИ в рамках второго скрининга можно представить в виде следующих таблиц.
Рост, вес, окружности живота и головки
БПР и ЛЗР
Длина костей голени и бедренной кости плода
Длина плечевой кости и костей предплечий плода
Индекс амниотической жидкости
Нормы УЗИ для второго скрининга определяются по тем же показателям, что и в первом. Тогда как в анализе крови будет гораздо больше новых параметров.
Кровь
Биохимия крови для второго скрининга показывает не только уровень ХГЧ, но выявляет и другие показатели, важные для II триместра беременности. Обычно их 3, поэтому тест получил название «тройной». Если добавляется дополнительный анализ на ингибин А, он будет называться четверным.
ХГЧ
Эстриол (Е3)
Альфа-фетопротеин (АФП)
Без этих параметров крови расшифровка второго скрининга невозможна. Они способны указать на наличие генных патологий у плода. Степень их риска рассчитывается исходя из коэффициента МоМ.
МоМ
Уровень отклонений с учётом таких факторов, как возраст, вес и перенесённые женщиной болезни, закладывается в определённый коэффициент. Для II триместра беременности нормы МоМ представлены в следующих цифрах:
- нижняя граница 0,5;
- верхняя — 2,5;
- оптимальный показатель — 1.
На основе МоМ производится расчёт риска развития отклонений у ещё не родившегося ребёнка. Если он составляет 1 к 380, это считается нормой. Но как только вторая цифра пошла на убыль, это говорит о том, что шанс родить здорового и полноценного ребёнка столь же низок.
Как же узнать из полученных справок после второго скрининга, насколько нормально развивается беременность? Всё зависит от степени отклонений.
Отклонения
О чём может рассказать расшифровка результатов второго скрининга? Если цифры не соответствуют нормам, каждое из таких отклонений беременности будет свидетельствовать об определённом генетическом заболевании плода.
Синдром Дауна:
- высокий ХГЧ;
- низкие ЕЗ и АФП.
Синдром Эдвардса:
- все показатели крови низкие.
Дефект нервной трубки:
- нормальный ХГЧ.
- высокие Е3 и АФП.
Не всегда плохой второй скрининг гарантирует постановку 100%-но точного диагноза. Бывали случаи, когда после него рождались вполне здоровые дети. Ошибается даже медицина. Но рассчитывать на то, что это именно ваш случай, не стоит. В данном вопросе лучше ориентироваться на мнение и рекомендации наблюдающего беременность гинеколога. Именно он как профессионал может учесть возможность ложного результата, который определяется множеством различных факторов.
Ложные результаты
Хоть и редко, но такое случается: скрининг второго триместра выдаёт ложные результаты. Такое возможно, если течение беременности характеризуется следующими особенностями:
- многоплодная беременность;
- неправильно выставленный срок;
- ЭКО;
- лишний вес завышает показатели, недостаточный — занижает их;
- сахарный диабет.
Перед проведением второго скрининга гинеколог обязательно должен выявить с помощью анкетирования и предварительного обследования эти факторы и учесть при выведении результатов. Именно от этого будут зависеть дальнейшие действия по сохранению или прерыванию беременности.
Дальнейшие действия
Так как второй скрининг при беременности проводится уже на её середине, абортирование в случае выявления тяжёлых генетических отклонений невозможно. Какие же действия может посоветовать врач в таком случае?
- Консультация гинеколога по поводу полученных данных, если риск развития отклонений составляет 1:250 или 1:360.
- Проведение инвазивных методик диагностики при риске патологий 1:100.
- При подтверждении диагноза, который не поддаётся терапевтической корректировке, рекомендуется искусственное вызывание родов и извлечение плода.
- Если патология обратима, назначается лечение.
Второй скрининг достаточно часто заканчивается принудительно вызванными родами, и супружеская пара должна быть к этому морально готовой. Так как от этих процедур зависит многое, молодым родителям нужно знать о них максимум информации, которая поможет разобраться в непонятных вопросах и развеять сомнения.
И другие особенности
Перед процедурами второго скрининга у пары всегда возникает множество вопросов о том, как к ним правильно подготовиться и как именно они проходят. Врач не всегда успевает провести подробную просветительскую работу по этому поводу, поэтому ответы зачастую приходится искать самим. Облегчить эту задачу поможет специальный блок.
На каком сроке делают второй скрининг?
С 16-ой по 20-ую недели.
Нужно ли сдавать кровь на втором скрининге?
Если УЗИ показало отклонения, то нужно. Если подозрений на генетические нарушения нет, врач может не назначать анализ на биохимию крови.
Что входит во второй скрининг при беременности?
УЗИ и биохимический анализ крови, взятый из вены.
Что выявляют на втором скрининге?
Генетические нарушения в развитии плода и плаценты.
Обязательно ли делать второй скрининг?
При первом плохом скрининге — обязательно.
Как должен поменяться ХГЧ на втором скрининге?
По сравнению с результатами первого скрининга его показатели временно понижаются.
Можно ли есть перед вторым скринингом?
За 4 часа до второго скрининга есть нельзя, так как это может исказить результаты исследований.
В ряде случаев сомнения о том, есть ли у плода отклонения в развитии, может развеять или подтвердить только второй скрининг. Если результаты первого показали слишком высокий риск возникновения генных мутаций, но беременность не была прервана, комплексное исследование нужно пройти обязательно. Это позволяет не только трезво оценить ситуацию, но ещё и принять взвешенное решение о том, рожать больного малыша или нет. Вопрос тяжёлый, но не обращать на него внимания нельзя: от этого зависит не только жизнь ребёнка, но и судьба самих родителей.
Читайте также: «Анализы при планировании беременности».
источник: www.vse-pro-detey.ru
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе