Узи почек желчного пузыря
Узи почек желчного пузыря - Все про почки
Многие годы пытаетесь вылечить ПОЧКИ?
Глава Института нефрологии: «Вы будете поражены, насколько просто можно вылечить почки просто принимая каждый день...
Читать далее »
Мочевой пузырь (МП) постоянно сильно растягивается. Орган во время наполнения не травмируется благодаря присутствию переходного эпителия. Но клетки этой ткани способны перерождаться, отчего часто развивается лейкоплакия мочевого пузыря. Её симптомы похожи с уретритом, циститом или гиперактивностью МП, поэтому врачи при появлении первых симптомов проводят тщательное обследование.
Что такое лейкоплакия
В функции переходного эпителия (уротелия) входит защита стенок пузыря от воздействия мочевой кислоты и противодействие прикреплению бактерий к слизистой оболочке органа. Но его клетки могут трансформироваться вследствие различных факторов, в результате чего развивается метаплазия (преобразование ткани).
Это своеобразная адаптация слизистой МП к функционированию в новых условиях, например, реакция органа на инфекцию, воспаление.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Если причины преобразования не устранить на этом этапе, начинается ороговение клеток. Кератинизацию переходного эпителия называют лейкоплакией (образовано от слов leuco и plakion — белая пластинка).
Патология имеет 3 стадии развития.
- I — уротелий начинает трансформироваться в многослойный плоский эпителий.
- II — развивается метаплазия, при которой поражённая болезнью ткань замещается клетками другого гистотипа, но без кератинизации.
- III — в месте развития патологии начинается ороговение поверхностного слоя.
В оболочке органа прогрессируют дистрофические процессы. Вследствие этого клетки перерождаются в плоский эпителий и ороговевают. На слизистой в мочевом пузыре образуются белесые или светлые бляшки (пятна), на которых ткань теряет свою эластичность, способность растягиваться и сокращаться. Из-за утраты этой функции в стенке МП возникает склеротический процесс, воспаление, могут появляться эрозии в местах ороговения.
Разновидности мочепузырной лейкоплакии
Классифицируют болезнь по месту развития процесса. Существует 3 вида патологии: лейкоплакия шейки мочевого пузыря, тела МП и уретры. Но у женщин она также может развиваться на слизистой клитора или вульвы, а у мужчин — на головке полового члена.
Помимо этого, выделяют 3 вида мочепузырной лейкоплакии:
- плоскую;
- веррукозную (бородавчатую);
- эрозивную.
Определить форму патологии можно с помощью инструментального обследования и биопсии. Их результаты учитывают при подборе способов лечения.
Причины мочепузырной лейкоплакии
Перерождение клеток может развиваться вследствие дефектов, которые закладываются ещё при внутриутробном формировании эпителия. Но чаще всего лейкоплакия возникает из-за проникновения в мочевой пузырь инфекций восходящим либо нисходящим путём.
В первом случае патогены попадают со стороны уретры. При восходящем способе возбудителями лейкоплакии считают все инфекции, которые передаются половым путём. Это гонококки, хламидии, вирус папилломы и герпеса, трихомонады, другие патогены, вызывающие заболевания мочевыделительных и репродуктивных органов.
При нисходящем пути инфекция попадает в полость мочевого пузыря с кровью и лимфой. В этом случае патогены распространяются из близлежащих органов мочевыделительной, половой или пищеварительной системы. При нисходящем пути возбудителем является неспецифическая бактериальная микрофлора кишечника (кишечная палочка и прочие энтеробактерии), стрептококки, стафилококки.
Предрасполагающие факторы
Патогены могут попасть в МП из почек, влагалища, репродуктивных органов, кишечника, а также из удалённых областей, в которых есть инфекционные либо воспалительные очаги. Поэтому важно своевременно лечить все хронические заболевания, даже если это стоматит, кариес или тонзиллит.
Другие предрасполагающие факторы развития мочепузырной лейкоплакии:
- беспорядочная половая жизнь и отказ от использования презервативов;
- переохлаждение;
- снижение иммунитета;
- частые стрессовые ситуации;
- бесконтрольное употребление оральных контрацептивов;
- гормональный дисбаланс, повышенный уровень эстрогенов;
- эндокринные нарушения, связанные с функционированием гипофиза и гипоталамуса;
- длительное использование внутриматочной спирали.
К патологии может привести и аномальное строение мочевыделительных органов. Такие дефекты устраняют хирургическим путём.
Симптомы лейкоплакии в мочевом пузыре
При плоском виде патологии признаки заболевания могут отсутствовать, а в случае развития бородавчатой или эрозивной формы они напоминают цистит либо уретрит.
Симптомы лейкоплакии мочевого пузыря, шейки МП или уретры:
- тянущая боль внизу живота, которая усиливается при половом акте;
- недержание мочи;
- частые позывы к опорожнению пузыря;
- резь в процессе мочеиспускания;
- иногда в урине появляется кровь, осадок в виде хлопьев, другие примеси.
Во время эндоскопического обследования врач видит изменение ткани. При плоской лейкоплакии на слизистой мочевого пузыря, шейки или уретры нет возвышений, оболочка в одном или нескольких местах покрыта пятнами или она мутнеет. Для бородавчатой формы характерно возникновение чётко ограниченных бляшек, выступающих над уровнем здоровой ткани. При эрозийном виде патологии на слизистой образуются ранки и трещинки.
Диагностика мочепузырной лейкоплакии
Для стандартного исследования сдают кровь и мочу на общий анализ, а также пробу по Нечипоренко. Для бактериологического исследования врач делает мазки у женщин со стенок влагалища, шейки матки, а у мужчин — с уретры.
Лабораторный анализ биоматериала:
- выявление возбудителей методом ПИФ, ИФА или ПЦР;
- определение уровня мочевины, креатинина при биохимическом исследовании крови;
- оценка компонентов иммунной системы с помощью иммунограммы.
Лаборанты также определяют чувствительность высеянных патогенов к воздействию антибиотиков.
Аппаратная диагностика лейкоплакии:
- УЗИ почек, мочевого пузыря, органов малого таза;
- цистометрия, урофлоуметрия;
- цистоскопия с последующей щипковой биопсией.
Далее, взятую пробу ткани отправляют на цитологическое исследование. От результатов этого анализа зависит тактика лечения пациента.
Терапия мочепузырной лейкоплакии
В зависимости от стадии патологии и площади поражения оболочки врачи применяют комплексные консервативные методы и физиотерапию, реже — хирургическое вмешательство. Пациенту также рекомендуют употреблять пищу, которая не раздражает стенки ЖКТ, не вызывает повышения концентрации мочевины в моче.
Лечение лейкоплакии мочевого пузыря комплексное. Для уничтожения возбудителей применяют Норфлоксацин, Лефлоксацин, Ципрофлоксацин, другие антибиотики. Чтобы снять воспаление назначают приём нестероидных противовоспалительных препаратов. Для повышения иммунитета принимают Лавомакс или другие иммуномодуляторы. Чтобы снизить раздражение стенок МП мочевой кислотой, пациенту через катетер орошают оболочку пузыря Гепарином, Хондроитина сульфатом.
Консервативное лечение дополняют электрофорезом, лазеро- и магнитотерапией. Физиопроцедуры улучшают трофику ткани и регенерацию клеток. Если применение этих методов нецелесообразно, врачи проводят операцию.
Хирургические способы лечения лейкоплакии:
- трансуретральная резекция (ТУР) мочевого пузыря;
- лазерная коагуляция (прижигание) слизистой МП;
- лазерная абляция (отторжение) поврежденной ткани.
После операции симптомы лейкоплакии проходят в течение 7–10 дней. Врачи также разрешают дополнительно к основному методу лечения использовать народные средства. Помогает снять воспаление травяной чай с календулой и зверобоем. Но перед их применением нужно ознакомиться с противопоказаниями фитопрепаратов.
Врачи также рекомендуют проводить несложную профилактику лейкоплакии: поддерживать иммунитет, соблюдать гигиену и использовать презервативы во время секса. Эти меры препятствуют распространению бактерий по мочеполовой системе.
Осложнение лейкоплакии
Течение болезни усугубляется тем, что стенки пузыря становятся чувствительными к воздействию мочевой кислоты. Это провоцирует постоянное раздражение оболочки органа, что вызывает развитие хронического цистита. Другое осложнение — недержание мочи. Оно возникает из-за образования в стенке МП склеротических участков, которые препятствуют нормальному функционированию органа. В дальнейшем цистит и недержание могут спровоцировать почечную недостаточность.
Лейкоплакия уретры нередко приводит к сужению просвета канала, что затрудняет мочеиспускание и вызывает застойные явления. Непрерывное раздражение её стенок провоцирует рецидивы уретрита или образование эрозий на слизистой.
В 25% клинических случаев поражённые лейкоплакией ткани малигнизируются, то есть клетки перерождаются в раковые, из-за чего развитие патологии врачами котируется как предраковое состояние. Поэтому все методы лечения направляются на уничтожение ороговевших бляшек и причин их образования.
Заключение
Лейкоплакия — скрытое заболевание, которое осложняется опасными для жизни патологиями. Патологический процесс возникает на всех слизистых оболочках, где есть переходный либо многослойный плоский эпителий. Мочепузырную лейкоплакию можно выявить только инструментальным и цитологическим исследованием, поэтому важно не пропускать плановые осмотры, особенно людям после 38 ─ 40 лет.
УЗИ мочевого пузыря — подготовка, показания к процедуре, как делается?
УЗИ мочевого пузыря – это диагностическое исследование, принцип действия которого основан на свойстве ультразвуковых волн отражаться от внутренних органов. Отражающиеся волны формируют на экране аппарата картинку, по которой можно судить о здоровье. Данный метод исследования широко распространен, так как показан при многих заболеваниях и не имеет противопоказаний. Это способ диагностики безобиден для беременных женщин, детей и пожилых людей. Однако для проведения УЗИ необходима специальная подготовка.
Показания к ультразвуковому исследованию мочевого пузыря
УЗИ мочевого пузыря обычно назначает лечащий врач на основании результатов анализов или жалоб пациента:
- частое желание помочиться;
- камни почек или мочевого пузыря;
- содержание эритроцитов в моче;
- трудно мочиться;
- болевой синдром в области лобка;
- подозрение на наличие пузырно-мочеточникового рефлюкса (заболевание, связанное с недоразвитием или отсутствием клапанного механизма между мочеточником и мочевым пузырем. Обычно это врожденная патология.);
- небольшие порции мочи;
- содержание в ней воздуха;
- наличие в ней явного осадка;
- моча поменяла свой обычный цвет (в норме желтая).
Часто лечащий врач назначает УЗИ мочевого пузыря для диагностики острой или хронической формы цистита, хронической формы пиелонефрита. Исследование помогает оценить функцию почек. У мужчин с его помощью дополнительно исследуется простата. В результате могут быть диагностированы воспалительные заболевания железы или ее аденома. У женщин дополнительно могут быть исследованы внутренние органы мочеполовой системы для выявления заболеваний, как мочевого пузыря, так и придатков матки.
Как подготовиться?
Ультразвуковое исследование производится только при наполненном органе. Поэтому подготовка к нему заключается в наполнении его мочой.
Это можно сделать несколькими способами:
- За час до диагностического мероприятия выпейте литр воды (обязательно без газа), компота, можно чая. Нельзя пить молоко. Мочиться нельзя. Если стерпеть позывы не представляется возможным, то опорожните мочевой пузырь, после чего тут же выпейте еще не менее 2-3 стаканов воды;
- Подождите, пока диагностируемый орган не заполнится самостоятельно, а затем проведите УЗИ;
- Если исследование назначено на утро, то просто не мочитесь с утра;
- Если утром позывы к мочеиспусканию очень сильные, то поставьте будильник на 3-4 часа и, проснувшись, помочитесь. Но после утреннего пробуждения этого делать уже нельзя.
Подготовка может заключаться не только в этом. Иногда мочевой пузырь исследуют через толстую кишку или трансвагинально, поэтому следует тщательно подмыться. Женщинам не рекомендуется делать УЗИ мочевого пузыря в период менструации. Что касается кишечника, то необходимо за сутки исключить из рациона питания бобовые, свежие фрукты и овощи, газированные и алкогольные напитки. Дело в том, что запоры и газы в кишечнике могут изменить общую картину. Подготовка также включает процедуру очищения кишечника с помощью микроклизмы или глицериновой свечки.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Как производится ультразвуковое исследование?
Для проведения УЗИ мочевого пузыря пациенту предлагают лечь на кушетку спиной. Если целью процедуры является диагностика каменной болезни почек или опухолей мочевыделительной системы, то его просят постоять. Если необходимо определить подвижность внутренней структуры органа, то пациенту предлагают лечь на бок. Позы проведения диагностического мероприятия меняются, если УЗИ производится через толстую кишку или влагалище.
У детей обычно пузырь исследуется через брюшную стенку. Процедура подготовки осуществляется так же, как и у взрослых: результаты УЗИ при неполном пузыре искажаются, рассмотреть практически ничего невозможно. У детей обязательно должен быть сопровождающий. Обычно им выступает один из родителей.
Так как процедура безопасна для детей и взрослых, ее при необходимости повторяют. Иногда пациента просят помочиться, после чего исследование продолжается. Это необходимо для определения количества остаточной мочи. Норма ее для взрослого человека после опорожнения – не более 50 миллилитров.
Если УЗИ мочевого пузыря делается трансвагинально или ректально (через задний проход), то датчик помещают в одноразовый презерватив. К этому прибегают, если диагностика через брюшную стенку затруднена:
- Мешает толстый слой подкожного жира;
- Скопилась жидкость при циррозе печени;
- Наличие опухоли.
При внутреннем исследовании сокращается расстояние от датчика до мочевого пузыря. Если оно осуществляется через задний проход у мужчин, то единственной преградой становится стенка толстой кишки. У женщин предпочтительней трансвагинальное УЗИ, при котором преградой становится лишь стенка влагалища. Реже используется способ исследования через мочеиспускательный канал. Это достаточно болезненная и неприятная процедура.
Что выявляется при УЗИ мочевого пузыря?
УЗИ мочевого пузыря показывает:
- Форму органа;
- Габариты органа;
- Контуры внешней и внутренней стороны пузыря;
- Толщину стенок;
- Характер содержимого. Можно увидеть скопление гноя, гематому, кровяные сгустки в моче;
- Наличие опухоли, посторонних тел внутри. Если они есть, то определяется их форма и подвижность;
- Сохранена ли целостность стенок органа.
При нейрогенном мочевом пузыре или при его воспалении исследование показывает толстые стенки накопительного органа или неравномерность его очертаний. Если обнаружены камни почек, осевших в мочевом пузыре, то определяется их количество, форма и габариты. Выявляется количество остаточной мочи у мужчин при диагностике аденомы простаты, воспаления предстательной железы. При данных патологиях отток мочи затрудняется, и мочи при опорожнении в пузыре остается больше, чем в норме.
Исследование ультразвуком внутренней стенки можно обнаружить опухоли и полипы. Выявляются выпячивания и кисты. Специалист способен определить характер связи данных образований со стенкой органа: на широком основании или на ножке. Можно определить изменения устьев мочеточников, если они воспалены, или на них образована опухоль.
Норма мочевого пузыря
Расшифровка данных УЗИ мочевого пузыря производится лечащим врачом. У него вы можете поинтересоваться о состоянии здоровья почек и пузыря. Для детей расшифровка исследования предоставляется их родителям.
Патологий нет, если:
- Форма органа при поперечном сканировании ровная и круглая. Норма формы при продольном сканировании – овоидная;
- Контуры изнутри и снаружи – четкие и ровные;
- Норма толщины стенок – 3-5 миллиметров. У детей толщина их меньше, чем у взрослых. Чем больше наполнен пузырь, тем тоньше его стенки;
- Ток мочи – около 14,5 сантиметров в секунду;
- Остаточной мочи – не более 50 мл.
Оценив результаты УЗИ мочевого пузыря, лечащий врач связывает их с жалобами пациента, которые заставили его обратиться к специалисту. Составив общую картину, он назначает лечение почек, если причиной жалоб стали они, или другого органа. Для детей и взрослых назначают отдельные препараты или точно рассчитывают их дозировку. Даже если результаты УЗИ мочевого пузыря входят в норму, нет ничего страшного в том, что вы его провели. Лучше тщательно следить за здоровьем почек и других органов, чем лечить запущенную болезнь.
УЗИ почек у ребенка: подготовка и нормы
Постоянный контроль за состоянием здоровья особенно актуален в детском возрасте, когда организм усиленно растет и формируется. Пропущенные незначительные отклонения в работе органов могут вылиться в большие проблемы по мере взросления ребёнка. Органом, к которому обращено особое внимание врачей, являются почки, ответственные за выведение продуктов белкового метаболизма и поддержание в норме водно-солевого и кислотно-щелочного равновесия в тканях и физиологических жидкостях организма. Безопасным и наиболее достоверным и информативным способом обнаружить патологию в органах выделения – сделать УЗИ почек ребенку. Этот безболезненный метод обследования позволяет выявить даже незначительные отклонения развития почек от нормы, что позволяет своевременно принять необходимые терапевтические меры.
Суть исследования почек ультразвуком
 Ультразвуковое исследование органов основано на феномене отражения звуковых волн определенной частоты структурными компонентами тканей организма
Ультразвуковое исследование органов основано на феномене отражения звуковых волн определенной частоты структурными компонентами тканей организма
Ультразвуковое исследование органов основано на феномене отражения звуковых волн определенной частоты структурными компонентами тканей организма. Ультразвук при помощи специального генератора звуковых колебаний посылается направленно в определенный внутренний орган в обход костных преград. Различные тканевые образования часть волн пропускают далее, часть из них отражают. Отраженное ультразвуковое эхо улавливается датчиком, образующим одно устройство с генератором ультразвука. Далее количество и качество ультразвукового эха преобразуется компьютером в визуализированную форму и выводится на экран монитора в виде картинки.
Неопытному человеку сложно разобраться в появившемся на экране изображении. Но врачи, много лет отдавшие ультразвуковой диагностике, с легкостью определяют благодаря увиденной картинке даже незначительные отклонения от нормальных анатомических и морфологических характеристик исследуемого органа. Кроме значительных диагностических возможностей, метод исследования органов с помощью ультразвука имеет еще одно бесспорное преимущество – УЗИ совершенно безвредно, что для взрослых, что при диагностических исследованиях у ребенка.
Даже детям до года не противопоказана многократная ультразвуковая диагностика, если в этом возникает необходимость. Благодаря своей безопасности и безболезненности УЗИ является методикой выбора при обследовании почек и других органов у пациентов детского возраста, в том числе у новорожденных детей.
Когда назначают УЗИ почек?
 Основанием, чтобы сделать УЗИ почек даже без врачебного предписания, для родителей ребенка должны стать жалобы ребенка на боли в животе или пояснице
Основанием, чтобы сделать УЗИ почек даже без врачебного предписания, для родителей ребенка должны стать жалобы ребенка на боли в животе или пояснице
Несмотря на безопасность процедуры прохождения диагностики почечных патологий ультразвуком, УЗИ назначается только по показаниям при появлении подозрительных симптомов, что могут быть следствием заболевания почек, либо исключения некоторых недугов при проведении дифдиагностики. Проводя УЗИ почек у детей, врачи одновременно исследуют и другие органы мочеполовой системы, в первую очередь – мочевой пузырь, который также часто вовлекается в патологический процесс при воспалительных почечных заболеваниях. Основанием, чтобы сделать УЗИ почек даже без врачебного предписания, для родителей ребенка должны стать такие вновь появившиеся признаки нарушения здоровья:
- появление отеков на лице, ногах;
- явные нарушения частоты мочеиспусканий и объема выделившейся мочи;
- ненормальные примеси в моче (кровь, слизь), изменение цвета выделившейся жидкости;
- жалобы ребенка на боли в животе или пояснице;
- ненормальные для детского организма цифры АД (повышенные);
- субфебрильная или фебрильная лихорадка без видимых причин;
- рези при мочеиспускании.
Облегчается распознавание симптомов, что могут характеризовать возникновение почечного заболевания, у старших детей, что могут озвучить свои жалобы. Трудности возникают с детьми грудного возраста, когда некоторые симптомы можно распознать только по косвенным признакам. Здесь своевременность реакции на возникшие проблемы зависит от внимания и настороженности родителей грудничка.
При возникновении подозрительных признаков нездоровья у ребенка, необходимо незамедлительно обращаться в медучреждение, где первым делом будут проведены обязательные лабораторные анализы. При подтверждении наличия патологии почек или мочевого пузыря на основании анализов мочи, крови и постановки предварительного диагноза для его подтверждения (опровержения) проводятся дополнительные исследования, прежде всего – детское УЗИ почек.
Прохождение исследования почек ультразвуком позволяет выявить или подтвердить целый ряд патологий. Анализ визуализированных на мониторе изображений почечных тканей и анатомических образований дают возможность выявления таких заболеваний и патологических состояний почек:
- наличие в почечных полостях конкрементов и песка;
- развитие гидронефроза вследствие нарушения оттока мочи (жидкость в лоханке и растянутые стенки полости);
- острое воспаление слизистой лоханки (пиелонефрит или пиелит);
- ненормальные разрастания тканей (полипы, опухоли) или образование кист;
- наличие участков ишемии функциональной почечной ткани;
- локальные или диффузные изменения тканевой структуры, характерные для нефрозов и гломерулонефритов;
- отклонение размеров органов от возрастных норм (может характеризовать некоторые заболевания);
- врожденные аномалии анатомии или морфологии органов выделения.
Выявляя патологические отклонения, врач, проводящий УЗИ органов выделения у детей, документирует полученные данные для анализа информации врачом-урологом. Только специалист, занимающийся лечением заболеваний органов мочеполовой сферы, имеет право делать выводы из полученной информации и назначать терапевтические или оперативные мероприятия.
Важно! Результаты проведения исследования ультразвуком не должны становиться поводом для самолечения или других некомпетентных действий.
Подготовка к УЗИ почек и мочевого пузыря
 Чтобы предупредить образование газов у детей старше 2-3 лет на несколько дней, их рацион ограничивают в употреблении некоторых видов продуктов
Чтобы предупредить образование газов у детей старше 2-3 лет на несколько дней, их рацион ограничивают в употреблении некоторых видов продуктов
Для получения наиболее достоверных результатов при прохождении обследований органов мочевыделительной системы с помощью ультразвука перед УЗИ необходимо осуществить несколько подготовительных мероприятий. При подготовке к УЗИ почек у детей особое внимание уделяется предупреждению газообразования в кишечнике. Пузырьки газа рассеивают ультразвуковые волны, делая конечное изображение на экране монитора нечетким и размытым. Это осложняет диагностику и снижает информативность проводимого исследования.
Чтобы предупредить образование газов у детей старше 2-3 лет на несколько дней, предшествующих назначенному обследованию, их рацион ограничивают в употреблении некоторых видов продуктов, к которым относятся:
- молочные продукты;
- блюда, богатые растительным белком (супы с бобовыми культурами, гречневая каша);
- хлебобулочные изделия;
- свежие овощи, фрукты и соки из них;
- газированные напитки.
За несколько часов до проведения УЗИ можно дать ребенку ветрогонное средство в сиропе или таблетках. Значительно урезать или изменить рацион ребенка до года вряд ли удастся, поэтому, если назначено УЗИ почек грудным детям или новорожденным. В данной ситуации можно использовать ветрогонный препарат щадящего действия в соответствующей возрасту и весу малыша дозировке.
Когда вместе с почками предстоит обследование мочевого пузыря, важно чтобы этот орган при прохождении УЗИ был наполнен. Распознать с помощью ультразвука воспаление слизистой мочевика или другую патологию органа в спавшемся его состоянии крайне трудно. Для достаточного наполнения мочевого пузыря не нужно долго терпеть, сдерживая мочеиспускательный рефлекс. Достаточно за полчаса до назначенного сеанса выпить определенное количество жидкости, которой может быть вода или любой негазированный напиток, кроме молока. Норма объема выпиваемой перед обследованием жидкости различная для разных детских возрастов. Для детей до двух лет будет достаточно 100 мл, для дошкольников – 200 мл, с 7 до 12 лет – 350-400 мл, для подростков – пол литра жидкости.
Что означает «норма» при почечном ультразвуковом исследовании
Часто родители, не имея медицинского образования, сами пытаются сделать выводы из результатов ультразвукового исследования. Заключение врача, проводящего УЗИ, выдается на руки родителям не для того, чтобы сверять полученные данные с таблицей, где указаны размеры почек у детей различных возрастов. Миссия родителей ограничивается передачей документа лечащему врачу, чтобы тот, имея соответствующую квалификацию, определял наличие или отсутствие ненормальных изменений в органах выделения.
Почему так? Во-первых, размеры почек (это единственные данные, доступные для родительского анализа) у детей очень вариабельны и могут не совпадать с табличными данными при абсолютно здоровых органах, поэтому поспешные выводы на основании только этих показателей делать неправильно. Во-вторых, — есть множество изменений, определяемых при прохождении УЗИ, свидетельствующих о наличии той или иной патологии, но без специальных знаний в этом не разобраться. Причем многие почечные заболевания не приводят к изменению размеров органа, во всяком случае, — на начальных этапах течения болезни, поэтому напрашивается рекомендация родителям обследуемых детей — доверяйте анализ данных, полученных на основании исследования почек ультразвуком, компетентным в медицине лицам и не пытайтесь делать самостоятельных выводов.
УЗИ внутренних органов: печени, желчного пузыря, почек, поджелудочной железы, мочевого пузыря, селезенки - Полисмед
- УЗИ живота и органов брюшной полости: нормы и признаки заболеваний у детей и взрослых
- Отзывы УЗИ внутренних органов: печени, желчного пузыря, почек, поджелудочной железы, мочевого пузыря, селезенки
УЗИ органов брюшной полости (ультразвуковое исследование органов живота) – это один из наиболее доступных и информативных методов диагностики состояния различных органов брюшной полости. Практически все органы брюшной полости (печень, желчный пузырь, почки, поджелудочная железа, мочевой пузырь, селезенка) имеют достаточные размеры и плотность и хорошо отражают ультразвук, что позволяет легко сканировать их с помощью ультразвука. Во время проведения УЗИ внутренних органов определяются и их размеры, толщина их стенок, структура их тканей и составных элементов. УЗИ органов брюшной полости в любом возрасте совершенно безболезненно и безопасно.
УЗИ печени
УЗИ печени является простым, быстрым и недорогим методом исследования структуры печени. Как правило, УЗИ печени рекомендуют пройти в следующих случаях:- При подозрении на большинство заболеваний печени (гепатит, цирроз печени и др.)
- При подозрении на доброкачественную или злокачественную опухоль печени.
- При подозрении на абсцесс (полость с гноем) в печени или паразитов (например, эхинококкоз)
- При травмах брюшной полости.
- С целью контроля проводимого лечения заболеваний печени.
Подготовка к УЗИ печени
УЗИ печени не требует специальной подготовки, однако, людям с предрасположенностью к повышенному газообразованию (см. Метеоризм) рекомендуется за несколько дней до исследования исключить из рациона питания продукты, способствующие газообразованию в кишечнике (капуста, газированные напитки, бобовые и т.д.) Исследование по возможности рекомендуется проводить натощак.Нормы при УЗИ печени
Во время УЗИ печени врач обращает внимание на однородность структуры печени, на крупные сосуды (например, портальную вену) и их более мелкие ветви в печени, желчевыводящие протоки, а также измеряет размеры долей печени. В норме на УЗИ печени определяются следующие показатели:| Показатель | Норма для взрослого человека |
| Передне-задний размер правой доли | До 12,5 см |
| Передне-задний размер левой доли | До 7 см |
| Диаметр портальной вены | До 13 мм |
| Общий желчный проток | До 6-8 мм |
| Структура печени | Однородная |
| Края печени | Ровные |
Какие заболевания могут быть выявлены с помощью УЗИ печени?
УЗИ печени является ориентировочным методом диагностики заболеваний печени, которое выявляет не саму болезнь, а те изменения в тканях печени которые могут развиться на фоне той или иной болезни. Совокупность изменений печени, которые выявляются во время УЗИ и симптомов, наблюдающихся у пациента, позволяет с большей или меньшей степенью уверенности судить о наличии у больного того или иного заболевания. Цирроз печени – это замещение клеток печени соединительной тканью, которая не выполняет функций печеночных клеток. Как правило, цирроз печени развивается на фоне вирусного гепатита В или С, при злоупотреблении алкоголем и т.д. Основными симптомами цирроза печени являются: желтуха (пожелтение склер глаз, слизистых оболочек, кожи тела), снижение массы тела, слабость, увеличение живота в объеме (асцит), метеоризм и др. На УЗИ цирроз печени проявляется следующими характеристиками:- Структура печени неоднородная, края бугристые.
- Повышение эхогенности тканей печени (уплотнение тканей печени)
- Увеличение или уменьшение размеров долей печени (зависит от длительности протекания цирроза).
- Наличие в тканях печени узлов регенерации
- Увеличение диаметра портальной вены.
- Увеличение размеров селезенки.
УЗИ желчного пузыря
УЗИ желчного пузыря рекомендуется пройти людям с подозрением на холецистит (пациенты, которые периодически испытывают боли в правом подреберье после приема жирной пищи), а также при желтухе, подозрении на желчнокаменную болезнь, закупорку желчевыводящих путей камнем желчного пузыря или опухолью, дискинезию желчевыводящих путей и т.д.Подготовка к УЗИ желчного пузыря
УЗИ желчного пузыря необходимо проходить натощак, желательно, чтобы между последним приемом пищи и обследованием прошло не менее 6 часов. Это облегчит проведение исследования, так как в отсутствие приема пищи желчь скапливается в желчном пузыре и позволяет лучше оценить его состояние. При повышенном газообразовании в кишечнике (метеоризме) за 3-4 дня до УЗИ желчного пузыря рекомендуется соблюдать диету, которая исключает продукты, способствующие образованию газов (молоко, бобовые, капуста, газированные напитки и т.д.)Норма при УЗИ желчного пузыря
На УЗИ желчного пузыря оценивается его форма, размеры, состояние стенок, содержимое и т.д. В норме желчный пузырь имеет следующие параметры:| Показатель | Норма для взрослого человека |
| Длина (расстояние от наиболее узкой части до дна желчного пузыря) | От 6 до 10 см |
| Ширина | От 3 до 5 см |
| Толщина стенки | 4 мм |
Какие заболевания могут быть выявлены с помощью УЗИ желчного пузыря?
Желчнокаменная болезнь – это заболевание желчевыделительной системы, которое сопровождается образованием в желчном пузыре камней. Камни желчного пузыря могут быть разных размеров: от мельчайших (в виде песка), до крупных камней, имеющих несколько сантиметров в диаметре. Симптомами желчнокаменной болезни являются: приступы сильной боли в правом подреберье, тошнота, рвота и др. УЗИ желчного пузыря является основным методом диагностики желчнокаменной болезни, так как может выявить наличие даже очень мелких камней. Холецистит – это воспалительное заболевание желчного пузыря, которое сопровождается утолщением его стенки. При остром холецистите имеются такие симптомы, как повышение температуры тела, слабость, тошнота, рвота, сильные боли в правом подреберье, особенно после принятия жирной пищи. Хронический холецистит протекает с периодами ремиссии (стихание болезни, отсутствие симптомов) и обострений (когда появляются симптомы острого холецистита). На УЗИ холецистит, как правило, проявляется утолщенной стенкой желчного пузыря, а также, иногда, наличием камней в желчном пузыре. Водянка желчного пузыря (гидропс) – это осложнение желчнокаменной болезни, когда один из камней попадает в проток и не дает желчному пузырю опорожняться. Скопление желчи в желчном пузыре приводит к его воспалению, отеку, увеличению размеров желчного пузыря. На УЗИ при водянке желчного пузыря определяется увеличение его размеров и утолщение стенки желчного пузыря. Дискинезия желчных путей и желчного пузыря – это довольно распространенное и не опасное состояние, которое характеризуется повышением тонуса мышц стенок желчного пузыря (желчный пузырь кажется сморщенным, напряженным), перегибом шейки желчного пузыря. Дискинезия желчного пузыря и желчевыводящих путей нередко наблюдается у детей и не требует никакого специального лечения.УЗИ поджелудочной железы
Поджелудочная железа – это орган, который располагается позади желудка и принимает участие в пищеварении, а также вырабатывает некоторые гормоны (инсулин, гюкагон и пр.). УЗИ поджелудочной железы рекомендуется провести при подозрении на острый и хронический панкреатит (воспаление поджелудочной железы), а также при желтухе (подозрение на опухоли или рак поджелудочной железы), и появлении симптомов других заболеваний поджелудочной железы (например, диабет 1 типа).Подготовка к УЗИ поджелудочной железы
УЗИ поджелудочной железы производится натощак: между исследованием и последним приемом пищи должно пройти не менее 6 часов. При склонности к газообразованию, рекомендуется за 3-4 дня до исследования исключить из рациона питания продукты, способствующие газообразованию в кишечнике: молоко, капуста, бобовые, газированные напитки.Норма при УЗИ поджелудочной железы
На УЗИ поджелудочной железы оцениваются ее размеры, структура, наличие образований и уплотнений в ткани поджелудочной железы, а также камней в ее протоках. Размеры поджелудочной железы могут варьировать у разных людей и поэтому оцениваются лечащим врачом индивидуально.Какие заболевания могут быть выявлены с помощью УЗИ поджелудочной железы?
Острый панкреатит – это воспалительное заболевание поджелудочной железы, которое проявляется острыми болями в верхней части живота или вокруг пупка, тошнотой, рвотой и т.д. При остром панкреатите на УЗИ поджелудочной железы определяется увеличение размеров органа, отек, иногда разрушение (деструкцию) ткани поджелудочной железы. Хронический панкреатит – это заболевание поджелудочной железы, которое протекает с периодами ремиссий (отсутствие симптомов) и обострений (с симптомами острого панкреатита). На УЗИ при хроническом панкреатите в поджелудочной железе могут отмечаться очаги уплотнения, кисты (небольшие полости, заполненные жидкостью), камни в протоках поджелудочной железы. Опухоли поджелудочной железы представляют собой объемные образования различных размеров, которые отличаются по структуре и плотности от здоровой ткани поджелудочной железы. На УЗИ при опухоли поджелудочной железы отмечают ее размеры, расположение, а также изменения местных лимфатических узлов. Как правило, УЗИ является ориентировочным методом выявления опухолей поджелудочной железы, поэтому диагноз рекомендуют подтвердить с помощью компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).УЗИ селезенки
УЗИ селезенки, как правило, проводится во время УЗИ других внутренних органов (печени, желчного пузыря, поджелудочной железы и т.д.). На УЗИ оцениваются размеры селезенки, ее форма, однородность структуры и т.д. Специальная подготовка к УЗИ селезенки не требуется. Однако, учитывая тот факт, что одновременно с УЗИ селезенки проводится исследование других органов брюшной полости, рекомендуется соблюдать вышеперечисленные правила.Какие заболевания выявляют с помощью УЗИ селезенки?
Увеличение размеров селезенки (спленомегалия) – это состояние, которое возникает на фоне некоторых заболеваний крови (например, аутоиммунные гемолитические анемии – заболевания, при которых происходит повышенное разрушение клеток крови в селезенке), цирроза печени (синдром портальной гипертензии при циррозе печени включает увеличение размеров селезенки), лейкозы и др. Разрывы селезенки – это, как правило, результат различных травм живота. У детей разрыв селезенки может быть осложнением инфекционного мононуклеоза. При разрыве селезенки отмечается внутреннее кровотечение, что также подтверждается с помощью УЗИ. Инфаркт селезенки – это довольно редкое заболевание, которое возникает при закупорке одного из сосудов селезенки. На УЗИ инфаркт селезенки выглядит как зона уплотненной или напротив менее плотной ткани (в зависимости от стадии развития инфаркта).УЗИ почек
УЗИ почек является простым, доступным методом исследования, который позволяет определить состояние почек и выявить некоторые заболевания мочевыделительной системы у детей и взрослых. УЗИ почек рекомендуется произвести в случае появления болей в поясничной области, при подозрении на воспалительные заболевания почек (пиелонефрит, гломерулонефрит), аномалии развития почек или почечных сосудов (что может проявляться артериальной гипертензией), при симптомах мочекаменной болезни, подозрении на опухоль почки, при длительной температуре неясного происхождения и т.д.Подготовка к УЗИ почек
УЗИ почек не требует специальной подготовки. Однако очень часто его проводят одновременно с УЗИ мочевого пузыря и других органов, всвязи с чем требуется соблюдение определенных правил подготовки указанных в данной статье.Норма при УЗИ почек
Во время УЗИ почек врач оценивает расположение почек, их размеры, структуру, выявляет наличие камней, кист (полостей с жидкостью), опухолей и т.д. Существует множество параметров, определяемых на УЗИ почек, однако интерпретация их должна проводиться лечащим врачом индивидуально. Ниже перечислены основные параметры, определяемые на УЗИ почек:| Показатель | Норма для взрослого человека |
| Длина почки | 10 – 12 см |
| Ширина почки | 5 – 6 см |
| Толщина почки | 4 – 5 см |
| Толщина паренхимы почки | В среднем 20 – 23мм, варьирует в зависимости от возраста. |
Какие заболевания могут быть выявлены с помощью УЗИ почек?
Мочекаменная болезнь – это заболевание почек, которое сопровождается образованием в почках камней (конкрементов). Причиной развития мочекаменной болезни является нарушение обмена некоторых веществ в организме, что приводит к отложению их в виде кристаллов в почках. Камни в почках могут быть различных размеров и форм. Небольшие по размеру камни могут вместе с мочой покинуть почку и застрять в мочеточнике, что приводит к нарушению оттока мочи. Основные симптомы мочекаменной болезни: боль в поясничной области, отдающая в пах, наличие крови в моче и др. На УЗИ почек при мочекаменной болезни определяется наличие камней, увеличение размеров лоханок, а в некоторых случаях признаки нарушения оттока мочи из почки. Хронический пиелонефрит – это воспалительное заболевание почек. Часто обострения пиелонефрита встречаются во время беременности, поэтому всем беременным, испытывающим боли в поясничной области рекомендуется пройти УЗИ почек. На УЗИ при хроническом пиелонефрите, как правило, отмечается расширение лоханок почки, а также возможно наличие признаков нарушения оттока мочи. Аномалии развития почечных сосудов – это врожденные дефекты почечных артерий или вен. Существует несколько разновидностей аномалий почечных сосудов. Добавочная почечная артерия представляет собой дополнительный сосуд, питающий почку. В некоторых случаях добавочная артерия может пережать мочеточник (по которому моча из почки направляется в мочевой пузырь), что приводит к нарушению оттока мочи из почки. Добавочные почечные вены также могут нарушать отток мочи из почки. Сужение (стеноз) почечной артерии – это сужение просвета сосуда, питающего почку, в результате которого в почку поступает недостаточно крови. С помощью УЗИ почек аномалии развития сосудов могут быть выявлены в детском возрасте. Как правило, для более точного исследования сосудов почек применяют допплерографию – особый режим УЗИ, позволяющий увидеть направления тока крови в сосудах. Кисты почки – это небольшие округлые полости, содержащие жидкость. Если в почке имеется одна киста – ее называют солитарной кистой почки. Множество кист различных размеров в почке носят название поликистоза почек. Поликистоз почек – это врожденное двустороннее заболевание (кисты имеются в обеих почках). На УЗИ киста определяется в виде округлого образования, заполненного жидкостью. При поликистозе на УЗИ почек определяется картина, напоминающая гроздь винограда. Опухоли почек – это доброкачественные и злокачественные новообразования почек. Опухоли почек на УЗИ определяются в виде очагов более плотной ткани. УЗИ является ориентировочным методом диагностики опухолей почек, поэтому наличие подозрительных образований в почках должно исследоваться более тщательно с целью уточнения диагноза. Пиелоэктазия – это врожденное или приобретенное расширение лоханок почек, которое часто выявляется у детей первых лет жизни. Чаще всего пиелоэктазия не требует никакого лечения и проходит самостоятельно, по мере взросления ребенка.УЗИ мочевого пузыря
УЗИ мочевого пузыря – это метод исследования мочевого пузыря, который рекомендуется пройти при подозрении на одно из заболеваний мочевыделительной системы. УЗИ мочевого пузыря позволяет оценить его форму, состояние стенок, содержимое и проходимость шейки мочевого пузыря (место, где мочевой пузырь переходит в уретру – мочеиспускательный канал). Как правило, УЗИ мочевого пузыря рекомендуется пройти при нарушении оттока мочи, боли при мочеиспускании, наличии крови в моче, травмах мочевого пузыря и т.д.Подготовка в УЗИ мочевого пузыря
Для получения достоверных результатов исследования мочевой пузырь на момент УЗИ должен быть наполнен. За 30 минут перед исследованием рекомендуется выпить около 1-1,5 л воды и при появлении позывов к мочеиспусканию не опорожнять мочевой пузырь, а дождаться проведения обследования.Какие заболевания могут быть выявлены с помощью УЗИ мочевого пузыря?
Камни в мочевом пузыре могут быть первичными (камни, которые образовались в мочевом пузыре) и вторичными (камни, образованные в почках, которые с током мочи мигрировали в мочевой пузырь). Первичные камни мочевого пузыря часто образуются у мужчин пожилого возраста на фоне нарушения оттока мочи при аденоме предстательной железы. Вторичные камни в мочевом пузыре, как правило, появляются на фоне мочекаменной болезни. На УЗИ мочевого пузыря определяют наличие камней, их расположение, размер, форму, количество. Цистит – это воспалительное заболевание мочевого пузыря. Основными симптомами цистита являются: частое мочеиспускание, боли во время мочеиспускания, ложные позывы к мочеиспусканию и др. При цистите на УЗИ отмечается утолщение стенки мочевого пузыря. Опухоли мочевого пузыря – это доброкачественные или злокачественные новообразования в мочевом пузыре. В зависимости от размеров и расположения опухоли мочевого пузыря могут вызывать появление различных симптомов (например, нарушение оттока мочи). На УЗИ мочевого пузыря отмечается наличие образования, которое выступает в просвет мочевого пузыря или выдается наружу.УЗИ желчного пузыря
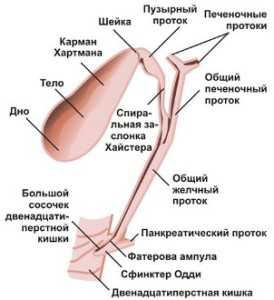 УЗИ желчного пузыря выполняется строго натощак. В противном случае, он будет сокращен и исследование будет не информативно.
УЗИ желчного пузыря выполняется строго натощак. В противном случае, он будет сокращен и исследование будет не информативно.
Желчный пузырь расположен под печенью.
В нем выделяют дно, тело и перешеек и шейку.
Стенка желчного пузыря состоит из слизистого, подслизистого и мышечного слоев.
Желчный пузырь имеет овальную, грушеподобную форму.
На УЗИ выглядит как анэхогенная, гомогенная структура.
Размер желчного пузыря:
6 – 10 см по длиннику,
До 3 см – поперечник,
Толщина стенки до 0,3 см.
Стенка выглядит как тонкая, однородная структура.
Желчный пузырь — это полый орган, который служит резервуаром для желчи. Желчный пузырь расположен под печенью, в нем накапливается желчь, которая вырабатывается печенью. Во время еды желчный пузырь сокращается и желчь выделяется в 12ти-перстную кишку, где помогает переваривать пищу.
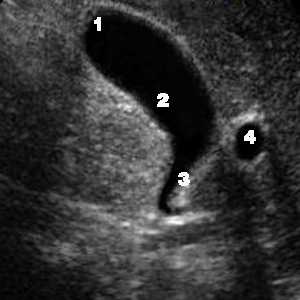 1 — дно, 2 — тело, 3 — шейка желчного пузыря, 4 — воротная вена.
1 — дно, 2 — тело, 3 — шейка желчного пузыря, 4 — воротная вена.
На данном видео можно посмотреть как выглядит желчный пузырь в норме:
УЗИ почек, желчного пузыря и печени
Уже не один год в медицинской практике широко используется доступный и безопасный метод диагностирования разных органов человека – УЗИ. Такая диагностика не имеет противопоказаний, проводится в быстром режиме, безболезненно и без возрастных ограничений.
Для выявления скрытых заболеваний в брюшной полости человека, проводится УЗИ печени, поджелудочной, почек, желчного пузыря, мочевыводящих путей и селезенки. В зависимости от симптомов и показаний, врач назначает пациенту данную процедуру диагностирования, что позволяет не только поставить правильный диагноз больному, но и подобрать наиболее подходящий и эффективный метод лечения.
Методы исследования ультразвуковой диагностики
УЗИ печени (цена на эту процедуру довольно доступная) назначается в случае, если у лечащего врача возникает подозрение о возникновении следующих заболеваний:
- Цирроз печени;
- Гепатит;
- Для выявления развитой опухоли (злокачественной и доброкачественной), а также метастаз;
- При абсцессах, что подразумевает наличие гноя в печени;
- Подозрение на наличие паразитов;
- В случае полученных травм, которые могли спровоцировать развитие какого-либо негативного процесса.
Также УЗИ печени и селезенки может быть назначено для контролирования процесса восстановления органа, в период лечения диагностированного ранее заболевания.
При наличии симптомов, свидетельствующих о развитии болезненного процесса в области поджелудочной железы, врач назначает обследование – УЗИ поджелудочной и желчного пузыря. Признаки острой боли в области поджелудочной, могут свидетельствовать о наличии таких заболеваний: панкреатит (хроническая или острая форма), диабет, желтуха , а также рак поджелудочной железы, излечить который возможно только на первых стадиях заболевания.
Перед проведением процедуры УЗИ-диагностирования, пациенту запрещается употреблять пищу за 6 часов до назначенного времени. Также, за несколько дней до обследования, рекомендуется исключить из своего рациона напитки и продукты питания, вызывающие процесс газообразования.
Пациенту, у которого наблюдаются симптомы, характерные для холецистита и желчнокаменной болезни, необходимо пройти УЗИ желчного пузыря. Проведенное обследование поможет также выявить и другие возможные заболевания данного органа, например дискинезию, рак и т.д.
Ультразвуковое исследование почек рекомендовано для пациентов, регулярно ощущающих боль в области поясницы. Данное диагностирование выявляет в точности размеры почек, их основную структуру, наличие опухоли, камней или кист. По результатам УЗИ-обследования, врач может выявить следующие заболевания почек: пиелонефрит (хронический и острый), мочекаменную болезнь, опухоли, кисты, аномалию развития, а также пиелоэктазию (чаще врожденное заболевание почек).
УЗИ мочевого пузыря необходимо, при подозрении на образование камней в данном органе, цистита и онкологии. Основные симптомы развитого заболевания мочевого пузыря – проблемы с мочеиспусканием (частые, ложные), болевые ощущения, нарушение оттока мочи и другие характерные признаки.
Селезенка, также как и другие органы человеческого организма, подвержена к образованию неприятных заболеваний. С помощью УЗИ-диагностирования этого органа, удается выявить или исключить подозрения на разрывы селезенки, спленомегалию или инфаркт селезенки (довольно редкая болезнь).
УЗИ почек, желчного пузыря, печени, селезенки, мочевого пузыря и поджелудочной, позволит лечащему доктору детально изучить все имеющиеся отклонения в функционировании данных органов, определить возможные риски и выявить точный диагноз, для дальнейшего лечения и профилактики.
Имеются противопоказания. Проконсультируйтесь со специалистом.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе