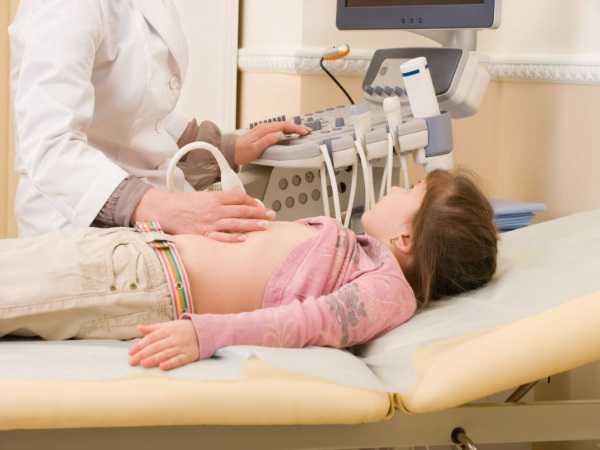
Узи брюшной полости в 1 год
Когда стоит делать УЗИ ребенку?
УЗИ позволяет правильно поставить диагноз уже на ранних стадиях заболевания, вовремя назначить лечение, а нередко улучшить прогноз и качество жизни ребенка.
Важность своевременного проведения УЗИ подчеркивает тот факт, что его назначение детям раннего возраста строго регламентировано Приказами Министерства здравоохранения и социального развития, что позволяет применять его в скрининговых (то есть массовых) программах диагностики и выявления заболеваний на самых ранних сроках.
Что такое УЗИ
Ультразвуковые волны представляют собой высокочастотные колебания, не воспринимаемые на слух. С помощью датчиков эти волны излучаются в тело пациента, где отражаются от исследуемых тканей и поверхностей, таких, как границы между органами. Затем ультразвуковые волны возвращаются в ультразвуковой датчик, где обрабатываются и измеряются. Результаты измерений отображаются на экране монитора, позволяя производить оценку состояния внутренних органов.
Для улучшения передаваемых сигналов используется специальный гель, а также датчики разных частот. От частоты датчика зависит, на какую глубину УЗ-волны проникают внутрь тела. Чем выше частота, тем меньше глубина проникновения, и наоборот. При этом качество изображения выше у высокочастотных датчиков.
В настоящее время практически нет органов, которые нельзя «увидеть» с помощью ультразвука. Ограничения существуют лишь для легких и костей.
Обследование детей до 1 года с помощью УЗИ имеет целый ряд преимуществ по сравнению с другими видами исследований. Это не больно, не опасно, достаточно быстро и, самое главное, очень информативно. Именно поэтому исследование приобрело такую популярность и широко распространено. Обследовать можно даже глубоко недоношенных детей, весом менее 1 кг. Иногда ребенку необходимо несколько исследований подряд, в течение дня, что также возможно и не опасно при использовании этого метода диагностики.
Ультразвуковые исследования подразделяются на обязательные и дополнительные. УЗИ органов брюшной полости, почек и мочевыводящих путей, тазобедренных суставов и головного мозга (нейросонография) являются обязательными и проводятся всем малышам в рамках программы диспансеризации согласно Приказу Минздравсоцразвития от 28 апреля 2007 г. № 307.
А вот УЗИ сердца и других органов проводят только при наличии к этому показаний – проблемы со здоровьем у ребенка или опасения педиатра, наблюдающего малыша.
Основные исследования
УЗИ органов брюшной полости проводят всем детям в возрасте 1 месяца при первом полноценном обследовании в детской поликлинике.
В ходе исследования оцениваются размеры органов брюшной полости, их строение и взаимное расположение, а также наличие дополнительных образований, воспалительных изменений, травматических повреждений. По результатам УЗИ органов брюшной полости можно выявить поражение печени, желчного пузыря и желчных протоков, поджелудочной железы. Наиболее часто при этом исключаются:
- воспалительные заболевания (гепатит – воспаление печени, холецистит – воспаление желчного пузыря, панкреатит – воспаление поджелудочной железы);
- врожденные аномалии развития;
- доброкачественные и злокачественные опухоли;
- паразитарные инвазии (заражение глистами);
- желчнокаменная болезнь (образование камней в желчном пузыре и желчных протоках).

УЗ-исследование селезенки проводится при подозрении на пороки развития (полное отсутствие, неправильное расположение, блуждающая селезенка, изменение формы), воспалительных заболеваниях, болезнях системы крови, а также при травмах живота, при которых этот орган повреждается довольно часто. А еще при УЗИ органов брюшной полости можно оценить состояние лимфатических узлов забрюшинного пространства, магистральных (крупных) и внутриорганных сосудов.
Подготовка к УЗИ органов брюшной полости очень важна. Исследование проводится строго натощак! Нельзя ни есть, ни пить, ни принимать лекарства. Это основное условие для качественного выполнения процедуры. Желудочно-кишечный тракт малыша должен быть абсолютно спокоен, так как газы, перистальтика, пищеварение изменяют изображение и искажают результат исследования, а также просто механически перекрывают часть исследуемых органов. Соответственно, если предлагается сделать УЗИ, несмотря на то, что ребенок поел, лучше не доверять ни таким специалистам, ни такой клинике. Для ребенка первого года жизни голодать достаточно сложно, поэтому записываться на исследование желательно на раннее утро и предусмотреть возможность кормления малыша сразу после исследования в поликлинике.
УЗИ почек и мочевыводящих путей выполняется всем малышам в возрасте 1 месяца. Дополнительно исследование назначается при подозрении на воспаление (обычно это изменения в анализе мочи – обнаружение лейкоцитов, эритроцитов, слизи), травмах спины и живота, болях, подозрении на врожденные пороки развития. В группе риска находятся дети, родители которых страдают хроническими заболеваниями почек, а также девочки, так как они имеют анатомические особенности (широкую и короткую уретру), предрасполагающие к более легкому возникновению инфекций мочевыделительной системы.
Данное исследование позволяет сделать вывод о работе мочевыделительной системы грудничка, оценить строение, форму, расположение почек и мочеточников, а также форму, размеры, объем мочевого пузыря, состояние его стенок, объем остаточной мочи после мочеиспускания. В процессе обследования можно сделать вывод о функциональном состоянии почек и мочевого пузыря, найти причину нарушений мочеиспускания.
Подготовка к УЗИ почек и мочевого пузыря тоже требует выполнения определенных условий. Для полноценного исследования необходим наполненный мочевой пузырь. Поэтому нужно взять с собой бутылочку с водой или подготовиться к кормлению грудью перед исследованием. У грудничка довольно сложно поймать момент мочеиспускания, но на всякий случай «стратегический запас» жидкости должен быть у вас с собой. Ориентировочное количество жидкости – не менее 100 мл.

УЗИ головного мозга (нейросонография) - это уникальное исследование, проведение которого возможно в крайне ограниченный период времени. Выполняется нейросонография всем детям в возрасте 1 месяца. Новорожденным нейросонографию проводят при тяжелой асфиксии (состояние удушья, возникающее в родах, которое обусловлено резким недостатком кислорода), стойких и нарастающих неврологических симптомах, тяжелом течении родов, а также всем детям, родившимся преждевременно. Раннее проведение УЗИ головного мозга позволяет вовремя поставить диагноз и назначить адекватное лечение, что, в свою очередь, приводит к значительному улучшению прогноза для жизни и здоровья ребенка.
Если по каким-то причинам вашему малышу не была сделана нейросонография в 1 месяц, то ее необходимо выполнить позже, особенно при подозрении на наличие внутриутробной инфекции, детям с необычной формой черепа или строением лица. Основные медицинские показания к проведению этого исследования в другие сроки – врожденные дефекты развития головного мозга ребенка, оценка последствий осложненных родов, внутричерепные кровоизлияния, травмы головного мозга, повышенное или пониженное внутричерепное давление, различные неврологические нарушения, аномалии развития.
УЗИ головного мозга дает возможность изучить его строение, диагностировать возможные структурные изменения (ишемические поражения, кисты, новообразования, кровоизлияния, патологические уширения структур), ранние стадии гидроцефалии (скопление избыточного количества спинномозговой жидкости в желудочках головного мозга), выявить многие патологические состояния центральной нервной системы до их клинического проявления. Но все это возможно только пока не закрылись роднички на голове у малыша. Это так называемые акустические окна, которые, в отличие от костной ткани, не препятствуют прохождению ультразвуковых волн. Большой родничок закрывается обычно к концу первого года жизни, но у некоторых детей это происходит раньше – уже на 3–4-м месяце жизни. УЗИ головного мозга у грудничка может дополняться доплерографией и доплерометрией. Эти исследования позволяют оценить кровоток во внутримозговых артериях, выявить суженные участки артерий головного мозга ребенка, изменения тонуса вен.
Специальной подготовки к нейросонографии не требуется. Желательно, чтобы ребенок не был слишком беспокоен во время проведения исследования.
УЗИ тазобедренных суставов должно проводиться всем детям на первом месяце жизни, независимо от наличия и отсутствия показаний. Строгими показаниями к УЗИ тазобедренных суставов у новорожденных и детей первого года жизни являются:
- ограничение отведения бедер,
- асимметрия кожных складок и длины нижних конечностей,
- тазовое предлежание плода,
- недоношенность.
Это УЗИ позволяет выявить патологию тазобедренных суставов (задержка развития сустава, вывих, подвывих, дисплазия – недоразвитие одного или обоих суставов) и начать лечение еще до появления клинических признаков. Начало лечения на более поздних сроках значительно ухудшает качество жизни ребенка, приводит к необходимости оперативного вмешательства.
В отличие от рентгенологического исследования, которое показывает только костные ткани и суставные щели, УЗИ суставов позволяет исследовать связки, сухожилия, капсулу суставов, хрящ, синовиальную оболочку. Оно исключительно важно для ранней диагностики, потому что фиксирует начальные изменения в суставах.
Специальной подготовки к проведению УЗИ тазобедренных суставов не требуется. Процедура занимает около 5 минут и совершенно безболезненна для ребенка.
Дополнительные исследования
Чаще всего проведение УЗИ сердца (эхокардиографии) необходимо для исключения врожденных пороков сердца, поэтому во многих роддомах практикуется скрининговое исследование в первые дни жизни малыша. Но в план диспансеризации детей это исследование не входит, поэтому не является обязательным.
УЗИ сердца позволяет оценить состояние мышцы сердца (миокарда), оболочки сердца (перикарда), камер и клапанного аппарата (эндокарда). В современной кардиологии УЗИ сердца является важнейшим незаменимым методом диагностики. При этом исследование происходит непосредственно в процессе работы сердца, что дает возможность изучить внутрисердечные структуры в разные фазы сердечного цикла, выявить дополнительные внутрисердечные образования (хорды и трабекулы), исключить патологию, оценить функциональное состояние сердечно-сосудистой системы. Также исследование позволяет выявить или исключить приобретенные пороки сердца, гипертрофию (утолщение) миокарда, патологию клапанов, аневризмы (выпячивание стенки кровеносного сосуда на определенном участке), ишемическую болезнь, тромбы и новообразования.
Подготовка к исследованию
Специальной подготовки для проведения УЗИ сердца не требуется. Процедура безболезненная, занимает около 15 минут. С собой нужно взять результаты предыдущих исследований и ЭКГ (электрокардиограмма). Желательно, чтобы во время эхокардиографии ребенок был спокоен, поэтому лучше проводить ее после еды, в полусонном состоянии. Иногда здоровье грудничка требует проведения других видов ультразвукового исследования, таких, как УЗИ щитовидной железы, позвоночника, сосудов, крупных и мелких суставов и пр. Эти виды УЗИ назначает врач по медицинским показаниям. Возможно также исследование внутренних органов в сочетании с изучением кровотока (доплерографией и доплерометрией). Информативность этих исследований очень высока, что позволяет поставить правильный диагноз и наблюдать за течением заболевания в процессе жизнедеятельности органов и систем. Такое сочетанное исследование занимает больше времени – до 15–20 минут и требует высочайшей квалификации от врача.
Следует помнить, что любое, даже самое безопасное исследование ребенку должен назначать врач. Только в этом случае оно принесет пользу, позволит сделать правильные выводы и даст возможность предпринять все необходимые дальнейшие меры для сохранения здоровья и высокого качества жизни малыша.
Словарь терминов
Для того чтобы родители понимали, о чем написано в заключении УЗИ, расшифруем наиболее часто встречающиеся термины. Термины, обозначающие положение в пространстве:
- краниальный (верхний),
- каудальный (нижний),
- вентральный (передний),
- дорсальный (задний),
- медиальный (срединный),
- латеральный (боковой),
- проксимальный (расположенный близко),
- дистальный (расположенный далеко).
Термины, обозначающие характеристики исследуемой структуры:
- анэхогенный,
- гипоэхогенный,
- изоэхогенный,
- гиперэхогенный (отсутствующая, сниженная, нормальная, повышенная отражающая способность изучаемого органа соответственно),
- диффузное – изменение занимает всю исследуемую структуру,
- очаговое – занимает определенную часть.
Такие характеристики далеко не всегда говорят о каком-то нарушении, они разные для органов различной плотности, выводы делает врач УЗИ в своем заключении.
Источник фото: Shutterstock
Как делают УЗИ органов брюшной полости у детей — подготовка к исследованию
Такой вид обследования может назначаться малышам со дня их рождения. Необходимо заметить, что когда ребенку исполняется месяц, ему непременно делают УЗИ органов брюшной полости, чтобы уточнить действительное состояние органов брюшной полости.
Этот вид исследования используется педиатрией более двух десятков лет. С его помощью выявляются аномалии врожденного характера, распознаются начинающиеся патологические отклонения, назначается своевременная терапия. Обследование проводится безболезненно, длится не более двадцати минут, вреда организму ребенка не наносит.
Есть лишь одна особенность в выполнении УЗИ – четкое соблюдение требований подготовительной системы, которые различаются для детей разных возрастных категорий.
Насколько безопасно делать УЗИ ребенку?
Этому вопросу посвящено много научных исследований, и сегодня есть все основания уверенно заявить, что данный метод считается абсолютно безвредным и самым надежным, если сравнивать его с остальными видами обследований – рентгеном, КТ, флюорографией, МРТ.
УЗИ не создает лучевую нагрузку, облучение полностью отсутствует. Ультразвук никакого отношения к радиации не имеет, так как отличается иной природой происхождения. По своей сути он простой звук, только более высокочастотный. Его диапазон (1-12 МГц) находится за пределами восприятия человека, по этой причине он ничего не слышит.
Отметим, что подобного рода колебания имеются в шумах, издаваемых ветрами и морским прибоем, звуках некоторых животных. Обследование дискомфортных ощущений не доставляет, выполняется в условиях непринужденной обстановки, что играет немаловажную роль для детей.

Показания к УЗИ брюшной полости
Обследование может назначаться в плановом порядке, зачастую врач направляет на УЗИ, основываясь на данные, полученные при внешнем осмотре. Выписать направление на ультразвуковое исследование могут специалисты педиатрии либо гастроэнтерологии.
Основными показаниями для подобного рода сканирования считаются:
 Плановые осмотры малышей, возраст которых не превышает один – полтора месяца. С их помощью исключаются врожденные патологии, профилактируются болезни.
Плановые осмотры малышей, возраст которых не превышает один – полтора месяца. С их помощью исключаются врожденные патологии, профилактируются болезни.- Жалобы на болевые или малоприятные ощущения, возникающие во время пальпации.
- Боли в области живота или спины режущего и тянущего характера.
- Повышение газообразования.
- Тяжесть в животике, тошноте, горечи во рту.
- Появление желтушности на кожном покрове или в белках глаз.
- Постоянные нарушения нормы стула.
- Резкое изменение массы, на коже появляется сыпь.
Что выявляется у детей при диагностике?
Ультразвуковое исследование органов малыша подразумевает обследование печени и парного органа, селезенки, поджелудочной, желчного пузыря. Нормальные показатели и индивидуальные особенности для каждого из указанных органов в обязательном порядке указываются в расшифровке результатов. Иногда исследование почек у малышей выполняется отдельно. При этом осматриваются надпочечники и мочевик.
Кроме аномалий врожденного характера, с помощью ультразвука можно выявить определенные патологические изменения органов, находящихся в брюшной полости ребенка:
- мононуклеоз инфекционного характера, болезни крови, кровотечения внутреннего типа. Об этом будут свидетельствовать изменения размеров селезенки;
- новые образования, кисты, абсцесс печени, вредные микроорганизмы в тканях печенки;
- болезнь поджелудочной, называемую реактивным панкреатитом. Чаще всего она проявляется у грудничков;
- отклонения в моторике желчного пузыря, камни, водянки, холецистит;
- конкременты в парном органе, новые образования, кисты, пиелонефрит.
Ультразвуковое исследование органов с применением доплера, предлагаемое сегодня в большинстве платных клиник, поможет выявить дефекты почек врожденного характера.
Для того, чтобы получить наиболее достоверные результаты исследования, ребенка к нему следует основательно подготовить. Этап начинается заблаговременно, за три-пять дней до обследования. Главное требование – создать аккустическую доступность для каждого органа, который необходимо изучить. Это означает, что в животе у ребенка не должны оставаться остатки пищи, воздух и газы.
Помимо этого, когда в организме малыша происходят пищеварительные процессы, органы тоже принимают участие в работе – поджелудочная немного увеличена, желчный пузырь резко изменяет свои размеры. Во время сканирования все это мешает специалисту правильно оценить параметры и состояние того или иного органа.

Для правильной подготовки к УЗИ имеется несколько правил:
- Если процедура предстоит новорожденным, то до нее не следует кормить малыша часа три. Лучше всего обследование выполнять утром, когда малыш еще недостаточно голоден.
- Для подготовки к УЗИ малышей возрастной категории от одного года до трех лет, следует один раз пропустить процесс кормления. За один час до выполнения обследования необходимо исключить употребление любой жидкости. В исключительных случаях разрешается давать ребенку небольшое количество обычной воды, слегка подслащенной, чтобы он не капризничал.
- Не страшна небольшая голодовка детям старше трех лет. В данном случае УЗИ назначается либо на утро, либо на послеобеденное время. Последний прием пищи должен состояться за шесть – восемь часов до процедуры.
- Когда у ребенка образуются газы, за несколько дней необходимо начинать принимать Эспумизан, чтобы устранить метеоризм. Кишечный тракт перед обследованием должен оставаться пустым, для этого рекомендуется часов за двенадцать выполнить клизму.
Диета перед процедурой
Опытные специалисты рекомендуют начинать диетический курс щадящего характера за три дня до проведения обследования. Главная цель диетического питания – исключение любых продуктов, способных стимулировать газообразования.
 Для каждого ребенка может составляться индивидуальный перечень блюд, но существуют и общепринятые запреты:
Для каждого ребенка может составляться индивидуальный перечень блюд, но существуют и общепринятые запреты:
- исключаются молочные и кисломолочные продукты;
- из рациона необходимо убрать овощи и фрукты в свежем виде, сдобу, черный хлеб, бобовые блюда;
- не разрешается употреблять жирную рыбу и мясо, газированные напитки, леденцы и другие сладости.
Основу детского питания в такие дни должны составлять каши, мясо птицы, сыр, яйца отварные, рыба нежирных сортов. Лекарственные препараты в день выполнения процедуры детям не дают. Особое внимание следует обратить на прием спазмолитиков и иных стимуляторов работоспособности печени или поджелудочной.
Как проходит диагностика?
Для выполнения сеанса исследования существует один метод – внешний (трансабдоминальный). Специалист накладывает на кожный покров специальный гелевый состав, начинает водить по поверхности живота датчиком.
Процедура по времени длится не более двадцати минут, врач может перевернуть ребенка на спину, попросить его надуть животик. Более страшим детям иногда приходится привставать, задерживать дыхание, делать глубокий вдох.
В процессе обследования главная задача родителей – разъяснить ребенку, что процесс пройдет быстро и без болевых ощущений. На УЗИ малышу лучше всего одеть вещи свободного покроя, чтобы легче было открывать живот.
Нормы и расшифровка
Грамотно выполнить подготовку ребенка к обследованию и сделать само УЗИ – еще не самое важное. Следует правильно истолковать показания сканирования. Как правило, после УЗИ выдается расшифровка на руки взрослым, либо крепится к амбулаторной карточке. Проанализировать данные необходимо специалисту педиатрии или гастроэнтерологии – зависит от того, кем выдавалось направление.
Норма ультразвукового исследования подразумевает наличие следующих показателей:
- У печени определяются параметры долей, структурное строение, эхогенность, размеры желчного прохода и портальной вены, края.
- При обследовании селезенки внимание обращается на форменные отличия, структурность и параметры.
- В случаях с поджелудочной железой, кроме обычных размеров, проверяется наличие образований в протоках и клетках ткани.
- Желчный пузырь обследуется на содержимое, толщину стен, форменные отличия и размеры;
- У парного органа, кроме параметров, проверяется структура, присутствие в них конкрементов, толщина стенок.
Нормой считается то, что все органы отличаются обычными размерами и очертаниями, ткани не разрастаются, конкременты не обнаружены, кисты, новые образования и жидкости отсутствуют.
Нормальным должен оставаться диаметр всех сосудов. Проверяется отток урины, состояние протоков выведения желчи.
Врачи не рекомендуют родителям выполнять расшифровку исследования самостоятельно. Дело в том, что в нормальном состоянии показания УЗИ органов брюшной полости у взрослых и детей отличаются. Кроме того, у маленьких пациентов эти значения еще варьируются с учетом возрастной категории.
К примеру, если для грудного младенца некоторые показатели считаются нормальными, то для более взрослых ребят их уже сравнивают с патологическими отклонениями.
Зачастую ультразвуковое исследование фиксирует имеющиеся в органах развития аномального характера, которые через некоторое время самостоятельно обретают норму. Порой нестандартные формы органов считаются индивидуальностью организма и нисколько не мешают малышу в жизни.
Рекомендуем другие статьи по теме
Особенности УЗИ брюшной полости у детей
УЗИ брюшной полости ребенку – это безболезненная и безопасная диагностика, позволяющая выявить врожденные аномалии развития органов брюшной полости, определить патологические процессы на ранней стадии, до проявления клинических признаков. Процедура проста в применении и не доставляет негативных ощущений малышу, благодаря чему применяется как скрининговое исследование всех детей.
Показания
УЗИ детям до года проводится в плановом порядке по направлению педиатра, также на исследование может направить гастроэнтеролог при подозрении на отклонение в развитии или заболевания органов пищеварения.
Диагностическое сканирование проводится:
- в возрасте 1-1.5 месяцев от рождения с целью определения патологии в строении органов;
- при предъявлении жалоб на болезненность органов брюшной полости у ребенка, даже если нет других симптомов болезни;
- болевые ощущения в спине и животе;
- при повышенном газообразовании после еды у новорожденных;
- при чувстве тяжести в животе, появлении горечи во рту;
- УЗИ органов брюшной полости проводится при желтухе (пожелтение кожных покровов, склер).
УЗИ брюшной полости у детей также делается при изменении веса ребенка на фоне обычного питания, при появлении кожных высыпаний.
УЗИ внутренних органов детям назначают и при заболеваниях желудочно-кишечного тракта:
- дискинезии желчевыводящих путей;
- у новорожденных при частом срыгивании и рвоте;
- при подозрении на камни желчевыводящих путей;
- при врожденных либо инфекционных гепатитах;
- панкреатите;
- циррозе (здесь есть нюансы);
- кистах и абсцессах;
- при увеличении или травмировании селезенки;
- при определении лимфатических узлов;
- при обнаружении опухоли.
При проведении ребенку УЗИ врач не ставит точного диагноза, он описывает состояние органов, по протоколу исследования специалист поставит диагноз, ориентируясь не только на данные ультразвуковой диагностики, но и на жалобы и результаты других исследований.
Подготовка к диагностике
Как подготовить ребенка к УЗИ брюшной полости, зависит от возраста. Для полноценной диагностики важно обеспечить эходоступность ко всем органам, а для этого брюшная полость по максимуму должна быть очищена от газов, остатков пищи и каловых масс.
Подготовка ребенка к УЗИ брюшной полости начинается за 3 дня. Особых действий совершать не потребуется, единственно, что необходимо, это обеспечить малыша пищей, способствующей снижению газообразования и легкоперевариваемой. При необходимости врач может назначить медикаментозное очищение кишечника или клизмы.
Вечером перед исследованием ребенку можно дать активированный уголь в расчете 1 таблетка на 10 кг веса (следует знать вес малыша, а не рассчитывать наугад).
Разрешенные продукты перед УЗИ брюшной полости в ходе подготовки ребенка: каши из зерновых культур, приготовленные на воде (гречка, овсянка, ячка), постные сорта мяса (предпочтительнее приготовление на пару), вареное яйцо, сыр.
Последний прием пищи облегченный, легко усваиваемый.
Помимо пищи перед исследованием ребенку запрещается жевать жевательную резинку, сосать леденцы, пить воду.
По возможности отменяется прием препаратов, особенно спазмолитиков.
Детям до года УЗИ может делаться перед кормлением в обычном режиме (т. е. если ребенок питается каждые 3-3.5 часа, режим менять не придется, единственное что потребуется, это подсчитать время исследования).
Если ребенок на искусственном вскармливании, то последнее кормление рекомендуется провести за 3,5 часа до диагностики кишечного тракта.
УЗИ брюшной полости новорожденного занимает не более 20 минут и проводится в присутствии матери ребенка.
Детям старше года, но до истечения 3 лет последний прием пищи – за 4 часа до исследования. Питье воды – за час.
Детское УЗИ брюшной полости старше 3 лет уже требует незначительной подготовки: ребенок должен выдержать 6-8 часов без еды и около 4 без воды.
От соблюдения рекомендуемых правил будет зависеть чистота диагностики. В момент пищеварения все органы немного изменены благодаря активной работе, что может стать причиной искажения полученных результатов.
При оценке состояния желудочно-кишечного тракта врач ориентируется на установленные нормы органов, находящихся в состоянии покоя.
Лучшее время для проведения диагностики – утренние часы, сразу после пробуждения, когда ребенок еще в сонном состоянии и не испытывает сильного голода, а значит, и не будет сильно капризничать и просить покушать.
Ход процедуры
Процедура диагностики не причиняет детям вреда. Подготовленный ребенок лежит на спине, (возможно потребуется перевернуть на бок), пациента более старшего возраста врач может попросить задержать дыхание или «выпятить» животик. Все эти манипуляции нужны для более четкой визуализации органов в разных проекциях и не несут никакой негативной информации.
Выбирая одежду малышу, предпочтение следует отдать той, которая удобно снимается и надевается. В кабинете УЗИ потребуется обеспечить свободный доступ врачу к животику крохи. На область исследования будет нанесен специальный гель для улучшения контакта датчика с кожей малыша. По гелю врач будет водить детским абдоминальным датчиком, информация с которого поступает на экран аппарата. По окончанию процедуры родители получают протокол исследования на руки, по которому можно самостоятельно оценить состояние здоровья. При прочтении результатов следует помнить, что нормы для детей отличаются от таковых для взрослых.
Что можно увидеть в протоколе исследования
Расшифровать полученные данные при желании может каждый. При прочтении полученных данных следует помнить, что увеличение размеров органов или отличная форма строения, скорее всего, норма и к 5-6 годам жизни восстановится самостоятельно, без каких-либо вмешательств со стороны. Так, увеличение печени или селезенки – не повод к беспокойству, более полную информацию всегда можно узнать у педиатра.
Поэтому цифровые значения можно упустить из виду, нормы по размерам сравниваются по специальной таблице, где учитывается возраст, рост, вес и пол ребенка.
На что же следует обратить внимание?
- В норме будет написано, что контуры органов четкие и ровные, границы определены.
- Однородная структура и умеренная эхогенность – это показатели здорового организма.
- Прочерки в строках проходимости желчных протоков – норма.
Обычно в заключении написано «патологии не выявлено», при отсутствие такой строки нет повода для паники. Окончательный диагноз поставит педиатр. Если имеется запись о признаках воспаления или обнаружены патологические очаги, следует как можно раньше обратиться к лечащему врачу для развернутой диагностики заболевания и коррекции процесса на раннем этапе.
Где сделать УЗИ
Процедура ультразвуковой диагностики не требует сверхдорогого и сложного оборудования, поэтому проводится практически в любой поликлинике по месту жительства, даже в поселковых. При необходимости можно сделать ребенку УЗИ брюшной полости в любом кабинете ультразвуковой диагностики, имеющем детские датчики. Это может быть поликлиника, стационар, частные кабинеты.
(Оцените статью первым!) Загрузка...УЗИ брюшной полости для ребёнка: безопасно и информативно?
Ультразвуковое исследование для ребёнка начинается ещё до его рождения, когда исследуются его витальные функции, характер развития. Однако и после рождения оно не заканчивается: до года детям проводится обязательное обследование ультразвуком головного мозга, органов брюшной полости, органов мочевыделительной системы и тазобедренные суставы.
УЗИ брюшной полости ребенку – один из немногих инструментальных методов диагностики, который можно проводить без опасений Современные возможности ультразвуковой диагностики позволяют с точностью проводить обследование и оценивать состояние в детском организме, где большинство структур в несколько раз меньше, чем во взрослом. Также свободно проводят допплеровское исследование детям. УЗИ не требует анестезии и абсолютно безвредно для развивающегося организма.
Обследуемые органы
Ультразвуковая диагностика брюшной полости ребёнку включает в себя исследование органов гепатобилиарной системы:
- печень,
- жёлчный пузырь,
- желчевыводящие пути,
- брюшная часть желудочно-кишечного тракта,
- поджелудочной железы,
- селезёнка,
- лимфатические узлы (мезентериальных, чревных и других),
- крупных сосудов брюшной полости (воротная вена, брюшная аорта, нижняя полая вена, крупные сосуды внутренних органов и другие).
Кроме того, к исследованию брюшной полости у детей относится и диагностика состояния почек, почечных сосудов, мочеточников и мочевого пузыря.
При каких симптомах назначают?
Детское обследование до одного года жизни
К числу скрининговых относятся следующие исследования:
В конце первого месяца жизни
Врач обследует детей для выявления возможных нарушений здоровья ребёнка, при этом ультрасонография органов брюшной полости у ребёнка рекомендуется для проведения в числе других ультразвуковых исследований (головного мозга, тазобедренных суставов, почек).
Если педиатр заподозрит при неинструментальном (без использования специальных аппаратов) обследовании какие-либо нарушения работы сердца, он может назначить и эхокардиографию. Ультразвуковой метод исследования может быть использован и раньше – при наличии, например, родовой травмы в анамнезе или недоношенности, нарушениях развития, выявляемых при рождении.
При уменьшении массы тела
Также отдельно рекомендуется провести УЗИ при частых срыгиваниях у ребёнка и отсутствии набора массы тела (в том числе и при его уменьшении). Тогда отдельно проходят ультрасонографическое исследование желудка на предмет врождённого пилоростеноза (состояние, при котором нарушено выведение содержимого желудка дальше в двенадцатиперстную кишку). Такое состояние необходимо диагностировать на первых двух месяцах жизни, как можно раньше.
При крипторхизме
При состоянии, когда у мальчиков одно или оба яичка не опускаются из брюшной полости в мошонку (крипторхизм) может быть показано УЗИ органов данной области, в том числе для вопросов оперативного вмешательства.
Также до года детям могут проводиться скрининговые ультрасонографические обследования сердца, почек, шейного отдела позвоночника, половых органов (и мужских, и женских).
Другие ультразвуковые исследования решаются в более индивидуальном порядке при наличии показаний.
Детское обследование после одного года жизни
Для того, чтобы педиатр или другой врач смогли заподозрить возможные нарушения со стороны брюшной полости, у ребёнка должны быть такие симптомы как:
- боли в животе (пока дети не могут пожаловаться конкретно на боль, доктор понимает это при пальпации области живота – ребёнок корчится либо кричит)
- боли в спине или опоясывающие боли, или иррадиирующие в надключичную область, в поясницу и т.д.
- желтушность видимых слизистых оболочек и конъюнктив (слизистых оболочек глаз), кожи, а также кожный зуд и сыпь (особенно, если на то нет видимых причин)
- тяжесть в животе, частые нарушения стула, стойкий метеоризм
- кислый или горький вкус во рту
- нарушения свёртываемости крови (беспричинное появление кровоподтёков на коже, слизистых, длительные неостанавливаемые кровотечения), гиповитаминозы на фоне адекватного рациона и диеты, отёки
- признаки анемичности (бледность, слабость, постоянные головокружения)
- немотивированное похудение ребёнка.
Перечисленные признаки могут способствовать выявлению заболевания и у детей младше одного года.
Также патологию органов брюшной полости могут вызвать и паразитарные заболевания, которые чаще встречаются всё же у детей: различные гельминтозы (эхинококкоз, аскаридоз), паразитарные заболевания.
Подготовка ребенка к диагностике
Подготовка к УЗИ брюшной полости детям во многом схожа с подготовкой взрослого, однако не такая строгая. Подготовка начинается за несколько (2-3) дней до самого обследования, когда рекомендуется ребёнку начинать соблюдать специальную диету. По возможности нужно исключить газообразующие продукты: молочные и кисломолочные, мучные продукты, хлеб и другая выпечка, сладости (и быстрые углеводы вообще), бобовые, газированные напитки, жирные продукты, свежие фрукты и овощи. Поэтому в эти дни рацион должен состоять из нежирного мяса, яиц отварных, каш, сыра и т.д.

Что касается грудных детей, очевидно, ограничить им приём молока нельзя, однако, если в прикорм входят, например, овощные пюре, их по возможности стоит исключить. Различного рода вмешательства в рацион грудного ребёнка лучше обсудить с педиатром. Помимо диеты подготовка к УЗИ органов брюшной полости включает и ограничение пищи непосредственно перед процедурой.
Дети старше трёх лет достаточно взрослые, чтобы перенести перерыв между приёмами пищи около 6–8 часов, примерно за час до обследования также ограничивается и приём жидкостей. При необходимости вечером накануне ультрасонографии может быть выполнена очистительная клизма.
Дети старше одного года, но ещё младше трёх лет также перед процедурой не едят, но только 3 – 4 часа, им также не следует и пить около часа до начала УЗИ. Для грудных детей рекомендуется ограничить приём пищи примерно за три часа до УЗИ, что не всегда является строгим правилом. Для этого целесообразно назначать обследование сутра, когда ребёнок только проснулся, ещё не кушал.
Если у ребёнка есть склонность к метеоризму, перед процедурой целесообразно принимать мягкий сорбент, такой как эспумизан. Если есть необходимость в приёме лекарственных средств, влияющих на сократимость гладких мышц (прокинетики, спазмолитики и др.), стоит их исключить заблаговременно перед процедурой (в зависимости от их времени действия).
В целом, адекватная подготовка к УЗИ брюшной полости детям обеспечивает хорошие условия для проведения ультразвука, т.к. во-первых, снижено количество газов в кишечнике, которые препятствуют прохождению ультразвуковых волн и, во-вторых, нет сокращения гладких мышц органов пищеварения, которое могло бы несколько исказить результаты.
Также важным моментом является психологическая подготовка ребёнка к обследованию. Стоит позаботиться о том, чтобы с собой были полотенце и, если необходимо, игрушка или пустышка, чтобы можно было занять и успокоить малыша.
Как проходит процедура?
Обследуемый ложится на кушетку, на которой постелено полотенце (иногда полотенца выдают), на переднюю брюшную стенку наносится специальный акустический гель. Этот гель обеспечивает беспрепятственное прохождение ультразвука вглубь тканей.
Всё обследование занимает обычно до 20 минут. Чтобы во время процедуры ребёнку было спокойно, он не капризничал, ему можно дать игрушку или пустышку. С ребёнком постарше желательно поддерживать словесный контакт, успокоить его. В процессе проведения УЗИ врач может просить перевернуться на бок.
Вопрос безопасности
Вопрос, который наиболее волнует, когда дело касается детей. Пока нет данных о том, что ультрасонография может быть опасной в ближайшем или отдалённом периоде. Звуковая волна с частотой более 20000 Гц не вызывает таких колебаний, как менее частые (неспособные проникать в ткани) волны.
Единственное доказанное действие, которое возможно при проведении ультразвука через клетку с жидкой средой внутри – кавитация. Она представляет собой образование небольших полостей в жидкой среде с отрицательным давлением, которые тут же обратно заполняются жидкостью.
В отличие от ультразвуковой терапии мощность ультразвука при диагностике намного ниже и не концентрируется на отдельных точках. Нет оснований полагать, что это опасно для клеток, как и нет данных о том, чтобы у детей после УЗИ были какие-либо осложнения. Поэтому ультрасонография считается одним из самых безопасных методов инструментального обследования, в том числе для беременных и детям.
Что может показать УЗИ брюшной полости
В зависимости от возраста нормы показателей различных органов отличаются, однако в целом для похожих патологических процессов выявляются схожие изменения в органах.
Печень, жёлчный пузырь и жёлчные пути
Для этих органов определяется наличие кист в печени, в том числе и паразитарных (эхинококк, альвеококк), наличие паразитов в желчевыводящих путях. Кисты при гельминтозах довольно большие и неоднородные по структуре.
Исследуется печень на наличие новообразований (отличная от паренхимы печени эхоструктура), в том числе и метастатических (множественны, у детей чаще при лейкозах). Также для многих инфекционных (особенно вирусных герпетических) инфекций, которые характерны для детского возраста, могут быть осложнения в виде гепатитов – отёчная, изменена эхоструктура.
Для жёлчного пузыря исследуется его проходимость (исключается водянка пузыря). Также важно определять сократительную активность жёлчевыводящих путей на предмет дискинезии, которая может быть у детей.
Поджелудочная железа
Для исключения возможности реактивного панкреатита, который на УЗИ выявляется как отёк всей железы. Также панкреатит может быть осложнением перенесённого вирусного паротита.
Селезёнка
Как и печень, селезёнка может быть подвержена воздействию вирусов, что также будет выявлено на УЗИ – она будет отёчна и увеличена. Очень важно, что селезёнка отвечает увеличением при различных заболеваниях крови. Это могут быть как неопластические (лейкозы, реже лимфомы, другие), так и различные врождённые анемии, тромбоцитопении, лейкопении с дефектом этих форменных элементов. Также реагировать может и печень.
Мезентериальные (брыжеечные) лимфатические узлы
При воспалительных заболеваниях кишечника увеличены регионарно, соответственно области поражения.
Очевидно, что только по результатам ультразвукового исследования нельзя определить, какое заболевание у ребёнка, ведь многие признаки схожи при разных патологиях, но учёт результатов ультрасонографии в комплексном обследовании является большим подспорьем в диагностике.
Заключение
УЗИ брюшной полости для детей позволяет оценивать состояние внутренних органов ребёнка, что используется в качестве мониторинга, когда ребёнку исполняется всего месяц, и далее УЗИ является незаменимым способом визуализации, идеально подходящий для исследования в педиатрии.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе