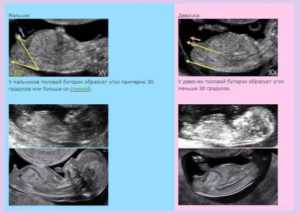
Тубоовариальное образование слева
Тубоовариальный абсцесс
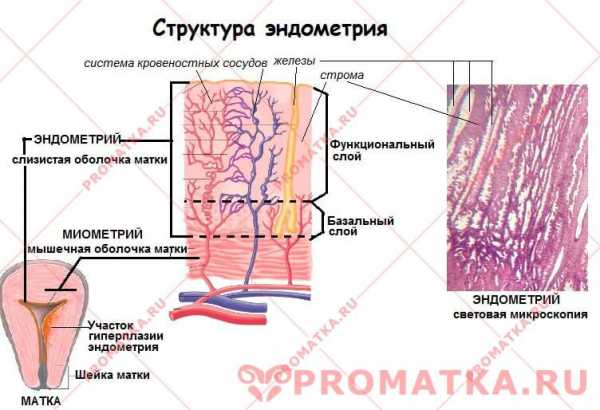
Тубоовариальный абсцесс — острое гнойное инфекционно-воспалительное заболевание придатков матки, при котором происходит их расплавление с формированием осумкованного образования. Проявляется острой односторонней болью внизу живота, тошнотой, рвотой, гипертермией, дизурическими расстройствами. Для диагностики используют влагалищное исследование, трансвагинальное УЗИ, КТ малого таза, лабораторные методы. Схемы медикаментозного лечения предполагают назначение антибиотиков, НПВС, иммуномодуляторов, инфузионной терапии. При тяжелом течении и неэффективности консервативной терапии абсцесс удаляют хирургически.
Тубоовариальный абсцесс (тубоовариальное гнойное образование, воспалительный аднекстумор) — наиболее тяжелая форма гинекологических воспалений. В структуре инфекционно-воспалительных заболеваний тазовых органов у женщин его доля, по данным разных авторов, достигает 6-15%. Патологию выявляют преимущественно у молодых пациенток в возрасте до 20 лет с низким социально-экономическим статусом, что, вероятнее всего, связано с их высокой сексуальной активностью. В последнее десятилетие чаще возникают стертые формы воспаления: почти у трети больных острая клиническая картина развивается на фоне хронически текущего воспалительно-деструктивного процесса.
Причины тубоовариального абсцесса
Формирование объемного гнойно-воспалительного образования в области придатков матки зачастую становится возможным при сочетании нескольких факторов и является осложнением уже существующих гинекологических заболеваний. Первичные абсцессы тубоовариальной области наблюдаются крайне редко. По мнению специалистов в сфере гинекологии, для возникновения заболевания обычно требуется сочетание двух или трех условий:
- Наличие агрессивной ассоциативной флоры. В посеве из очага абсцесса обычно присутствует несколько микроорганизмов. У 25-50% пациенток определяются гонококки, у 25-30% — трихомонады, у 25-60% аэробно-анаэробные ассоциации гарднерелл, бактероидов, пептострептококков, стрептококков, энтеробактерий, мобилункусов, других условно-патогенных инфекционных агентов.
- Спайки в малом тазу. Нагноение придатков чаще выявляют у пациенток с длительно текущими хроническими оофоритами, сальпингитами, аднекситами, наружным генитальным эндометриозом, осложненными спаечным процессом. Наличие межорганных синехий упрощает и ускоряет формирование пиогенной мембраны, которая ограничивает снаружи тубоовариальное образование.
- Ослабление иммунитета. Активизация микрофлоры обычно происходит при снижении защитных сил организма. Причинами иммуносупрессии становятся обострение генитальной и экстрагенитальной патологии, тяжелые простудные заболевания, стрессы, физические нагрузки, длительный прием кортикостероидов, производных ацетилсалициловой кислоты, цитостатиков и др.
Риск развития абсцесса в тубоовариальной области повышен у пациенток, часто меняющих сексуальных партнеров, перенесших бактериальный вагиноз или заболевания, передающиеся половым путем. Вероятность возникновения патологии возрастает после выполнения внутриматочных манипуляций (абортов, раздельных диагностических выскабливаний, установки спирали, экстракорпорального оплодотворения, гистеросальпингографии, удаления полипов эндометрия и др.).
Проникновение инфекции в придатки обычно происходит восходящим (интраканаликулярным) путем из влагалища, шейки и полости матки. В редких случаях воспаление начинается за счет контактного инфицирования с серозного покрова трубы. До окончательного формирования тубоовариального гнойного образования патологический процесс проходит несколько стадий. Сначала в фаллопиевой трубе под действием инфекционных агентов воспаляется слизистая оболочка, в последующем воспаление распространяется на остальные слои стенки ‒ развивается картина острого гнойного сальпингита. Облитерация просвета трубы завершается образованием пиосальпинкса.
Из маточных труб микроорганизмы попадают на поверхность яичника и проникают в его ткани, что приводит к развитию острого гнойного оофорита с образованием множественных гнойных полостей, стенки которых представлены грануляциями и соединительной тканью. В результате слияния абсцессов возникает мешотчатое образование — пиовар. Формирование тубоовариального абсцесса завершается частичным разрушением стенок пиосальпинкса и пиовара со слиянием внутри общей пиогенной соединительнотканной мембраны. Заболевание может протекать хронически с увеличением патологического конгломерата во время обострения, фиброзом и склерозом тканей в ремиссии.
Симптомы тубоовариального абсцесса
Клиническая симптоматика обычно развивается остро. У пациентки возникают сильные приступообразные боли слева или справа в нижней части живота. Болезненные ощущения могут иррадиировать в поясничную область, прямую кишку, внутреннюю поверхность бедра с соответствующей стороны. Женщину беспокоят лихорадка, озноб, возможны тошнота и рвота. Температура обычно повышена до 38°С и более. Типичны беловатые, желтоватые, желто-зеленые гнойные влагалищные бели, болезненность при мочеиспускании, раздражение кишечника в виде частого жидкого стула. За счет общей интоксикации возникают эмоциональная лабильность, слабость, быстрая утомляемость, потеря аппетита, общая заторможенность.
Наиболее грозное последствие тубоовариального абсцесса — разрыв аднекстумора с возникновением клиники острого живота, развитием перитонита, септического шока, полиорганной недостаточности, образованием межкишечных, прямокишечно-влагалищных, уретро-влагалищных, пузырно-влагалищных свищей в отдаленном периоде. Почти у двух третей пациенток выявляются функциональные нарушения мочевыделительной системы, а у половины распространение воспаления на предпузырную и тазовую клетчатку вызывает развитие гидроуретера и гидронефроза. Вовлечение в инфекционный процесс смежных органов сопровождается возникновением вторичного параметрита, аппендицита, сигмоидита, ректита, оментита, тазовых абсцессов и др. В будущем у таких женщин чаще встречаются дисгормональные состояния, внематочная беременность, бесплодие, хронический пельвиоперитонит, хронические тазовые боли, тазовый тромбофлебит, тромбоз вены яичника.
Диагностика
Симптоматика тубоовариального абсцесса сходна с проявлениями других состояний, при которых наблюдаются признаки «острого живота». Поэтому с учетом высокой вероятности осложненного течения инфекционно-воспалительного процесса диагностический поиск направлен на быстрое подтверждение или исключение патологии. Наиболее информативными методами являются:
- Осмотр на кресле. Бимануальную пальпацию выполнить сложно из-за интенсивных болей и перитонеальных явлений. Типичным признаком является усиление болезненности при исследовании бокового и задних сводов влагалища, попытках смещения шейки матки. Из цервикального канала выделяются слизь и гной. Иногда удается пропальпировать болезненный конгломерат, расположенный справа или слева от матки.
- Трансвагинальное УЗИ. На стороне поражения определяется многокамерное образование размерами 5-18 см неправильной овоидной формы с признаками воспалительного процесса. Стенки трубы утолщены до 5 мм и более. В отличие от пиосальпинкса скопления гноя расположены за пределами фаллопиевой трубы. Выражен спаечный процесс в полости малого таза. Присутствуют признаки эндометрита. Яичник не визуализируется.
- КТ тазовых органов. Томографически гнойное тубоовариальное образование имеет вид овальной или округлой объемной патологической структуры, примыкающей к матке и смещающей ее. Характерны нечеткость контуров, неоднородность структуры конгломерата с наличием полостей пониженной плотности. Капсула может быть как утолщена, так и истончена. Информативность метода достигает 99-100%.
Инвазивные методы (пункцию заднего свода влагалища, лапароскопию) применяют ограничено из-за распространенного спаечного процесса и риска повредить капсулу тубоовариального абсцесса. Косвенным подтверждением острого воспалительного процесса служат характерные изменения общего анализа крови: увеличение количества лейкоцитов, ускорение СОЭ, сдвиг лейкоцитарной формулы влево. Рекомендовано проведение теста на беременность, микробиологическое исследование мазка на гонорею и хламидиоз. Заболевание дифференцируют с сальпингоофоритом, разрывом кисты яичника или перекрутом ее ножки, внематочной беременностью, септическим абортом, аппендицитом, острым холециститом, дивертикулитом, пиелонефритом, приступом мочекаменной болезни, перитонитом, кишечной непроходимостью, другой острой хирургической патологией. К постановке диагноза привлекают хирурга, уролога, онколога, инфекциониста, анестезиолога-реаниматолога.
Лечение тубоовариального абсцесса
При подозрении на гнойное расплавление маточных придатков показана экстренная госпитализация, обеспечение покоя и постельного режима. При стабильных показателях пульса и давления, размерах конгломерата до 9 см, наличии у пациентки репродуктивных планов показана консервативная терапия, позволяющая в 75% случаев отказаться от проведения операции. Для лечения тубоовариальных гнойных образований рекомендованы:
- Антибиотикотерапия. При выборе препарата желательно учитывать чувствительность возбудителя. Но поскольку заболевание обычно вызвано полимикробной ассоциацией, еще до получения результатов бактериологического посева мазка с антибиотикограммой назначают комбинации цефалоспоринов, полусинтетических тетрациклинов, пенициллинов, линкозамидов, аминогликозидов и др.
- Нестероидные противовоспалительные средства. НПВС за счет ингибирования изоформ фермента циклооксигеназы уменьшают выработку простагландинов, тромбоксана и других медиаторов воспаления. Одновременно с этим препараты оказывают анальгезирующий эффект за счет повышения болевого порога периферических рецепторов. Особенно эффективны в виде ректальных свечей.
С учетом клинической картины и для снижения возможных осложнений основной медикаментозной терапии также используют другие патогенетические и симптоматические средства — эубиотики, иммуномодуляторы, диуретики, инфузионные растворы, седативные препараты, витамины. При отсутствии эффекта от антибактериального лечения в течение 48-72 часов (дальнейшем ухудшении состояния больной, нарастании температуры и лейкоцитоза) рекомендовано хирургическое вмешательство для дренирования абсцесса.
При выборе метода оперативного лечения учитывают распространенность и динамику тубоовариального воспалительного процесса, тяжесть состояния женщины. В более легких случаях гнойник дренируется через прокол брюшной стенки, прямой кишки или влагалища с последующим промыванием полости антимикробными средствами. В случаях распространенных абсцессов и тяжелого течения заболевания выполняется операция по удалению тубоовариального воспалительного конгломерата и иссечению пораженных придатков. Лапароскопический подход оправдан при давности заболевания не более 3-х недель и отсутствии выраженного спаечного процесса. Наличие осумкованного толстостенного абсцесса и хроническое течение расстройства являются показаниями для лапаротомии. Экстирпацию матки и придатков выполняют в наиболее сложных случаях — при выявлении множественных гнойников, свищей, сепсисе, разлитом перитоните. В послеоперационном периоде показаны антибактериальная и дезинтоксикационная терапия.
Прогноз и профилактика
Ранняя диагностика и адекватная терапия тубоовариального абсцесса позволяет сохранить репродуктивную функцию у 70-90% пациенток. Первичная профилактика заболевания предполагает отказ от незащищенного секса со случайными партнерами, обоснованное назначение и технически точное выполнение инвазивных гинекологических манипуляций, регулярное наблюдение у гинеколога, своевременное лечение генитальных инфекций. Для укрепления иммунитета рекомендованы достаточная двигательная активность, рациональное питание, соблюдение режима сна и отдыха, исключение чрезмерных психологических и физических нагрузок, прекращение курения и злоупотребления спиртными напитками.
Тубоовариальная опухоль: причины, симптомы, диагностика и лечение
Лечим тубоовариальную опухоль самыми современными и эффективными методами, полный цикл диагностики и лечения! Звоните!
Тубоовариальная опухоль – это тяжелое воспалительное гинекологическое заболевание, основой которого является осложненный аднексит с формированием гнойной полости в области придатков матки. Чаще всего – это заключительная стадия аднексита и оофорита, при которой развивается спаечный процесс, способствующий накоплению гноя. Заболевание имеет характерную клиническую симптоматику и требует незамедлительного лечения.
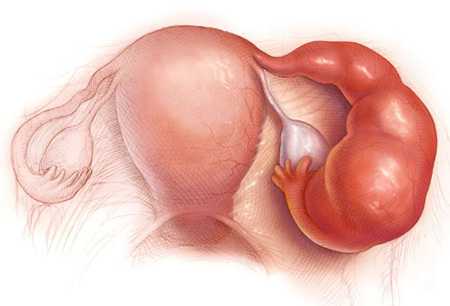
Причины
К спаечному процессу и формированию тубоовариальной опухоли может привести следующее:
- сальпингоофорит;
- половые инфекции – хламидиоз, трихомониаз, уреаплазмоз и микоплазменная инфекцияс;
- хирургические операции в брюшной полости и на органах малого таза;
- обострение хронических инфекционных процессов;
- послеоперационные осложнения аппендицита;
- прерывание беременности;
- ЭКО;
- послеродовые осложнения;
- внутриматочные средства контрацепции.
Причинным фактором также может стать переохлаждение на фоне хронического процесса в яичниках, а также занесение инфекционных агентов из внешней среды.
Классификация и клинические проявления
Выделяют 3 основные формы тубоовариального конгломерата:
- Пиосальпинкс. Характеризуется гнойным процессом только в маточной трубе.
- Пиовар– гнойное воспаление, которое затрагивает преимущественно яичник.
- Гнойная тубоовариальная опухоль – поражается яичник, маточная труба и брюшина.
Записаться на приём к гинекологу
Тубоовариальное образование характеризуется симптомами острого воспаления. На начальной стадии они схожи с проявлениями оофорита и сальпингита. У больной отмечается:
- пульсирующая болезненность в передненижнем и боковом отделе живота;
- тянущие боли в пояснице;
- симптомы интоксикации – повышение температуры тела свыше 38°С, озноб, общая слабость, недомогание;
- диспепсические расстройства – отсутствие аппетита, приступы тошноты, нередко рвота и нарушения стула;
- выделения кровянистого характера из половых путей;
- учащение мочеиспускания;
- боли в мышцах.
При ощупывании живота в области придатков определяется неподвижная припухлость больших размеров и болезненность.
Диагностика
Тубоовариальная опухоль нередко вызывает затруднения в диагностике. Это может быть связано с большим очагом поражения и полиморфизмом клинических проявлений. Диагноз ставится на основании следующих данных:
- Анамнеза болезни.
- Осмотра пациентки и пальпаторного обследования живота.
- Осмотра на гинекологическом кресле.
- Лабораторных анализов:
- ОАК. Характерно увеличение числа лейкоцитов со смещением лейкоцитарной формулы влево до палочкоядерных форм, ускоренное СОЭ.
- ОАМ. Возможно выявление признаков воспаления мочевых путей.
- Развернутой биохимии крови с исследованием кислотно-основного состояния.
- Коагулограммы (исследование проводится перед операцией).
- Инструментального обследования:
- УЗИ полости живота и тазовых органов, при котором определяются характерные признаки:
- отсутствие дифференциации между придатком и маточной трубой;
- форма образования неправильная без четких контуров;
- кистозная структура с большим количеством перегородок;
- присутствие жидкости и воздушных пузырьков в полости малого таза.
- Компьютерной или магниторезонансной томографии.
- Диагностической лапароскопии.
- УЗИ полости живота и тазовых органов, при котором определяются характерные признаки:
Задать вопрос гинекологу онлайн
В процессе диагностики тубоовариальное образование дифференцируют с внематочной беременностью, опухолью придатка и воспалением брюшины. По показаниям могут быть проведены обследования других внутренних органов и систем.
Возможные осложнения
При несвоевременной диагностике и лечении тубоовариальное образование может привести к таким осложнениям:
- перфорации гнойного очага с выходом содержимого в брюшную полость и распространением инфекции на соседние органы;
- перитониту;
- образованию тазового абсцесса;
- параметриту и пельвиоперитониту.
При развитии тяжелых осложнений возрастает риск неблагоприятного исхода.
Методики лечения
Лечебные мероприятия направлены на ликвидацию патологического образования, устранение причины патологии и коррекцию имеющихся нарушений. Пациентку обязательно госпитализируют в стационар. Лечение проводится хирургическим путем, первоочередным этапом которого является предоперационная подготовка.
Подготовка к операции
На подготовительном этапе, продолжающемся 6–12 часов, лечение тубоовариальной опухоли начинают лекарственными препаратами. Назначают:
- Инфузионную терапию глюкозо-солевыми растворами с целью дезинтоксикации организма и коррекции метаболических нарушений.
- Антибактериальную терапию двумя препаратами широкого спектра действия. Применяют пенициллиновые антибиотики, макролиды, цефалоспорины, карбапенемы.
- Противопротозойное лечение метрогилом.
- Противовоспалительные средства – индометацин, ибупрофен, ибуфен.
- Обезболивающие препараты.
- Антигистамины.
- Антиоксиданты – вит. С, унитиол.
Записаться на приём к гинекологу
Хирургическая операция
При возникновении осложнений хирургическое вмешательство осуществляется в экстренном порядке. В остальных случаях оно проводится после предварительной подготовки. Операция чаще всего выполняется лапароскопическим способом, в тяжелых случаях – при обширном спаечном процессе или перитоните – методом лапаротомии.
В процессе операции хирурги осматривают брюшную полость, рассекают и иссекают спайки. Тубоовариальное гнойное образование вскрывают, удаляют нежизнеспособные ткани и гнойное содержимое. Операционную рану промывают антисептическими и антибактериальными растворами, дренируют и послойно ушивают.
Оперативное вмешательство по удалению тубоовариального образования технически очень сложное. Как в процессе самой операции, так и в раннем послеоперационном периоде возможно развитие осложнений:
- травмирование близлежащих органов;
- кровотечение;
- расхождение швов или их нагноение.
В послеоперационном периоде продолжается инфузионная терапия, антибактериальное и симптоматическое лечение.
Прогноз и профилактические мероприятия
Женщинам репродуктивного возраста хирурги стараются сохранить яичники в пределах здоровых тканей. В таких случаях детородная функция восстанавливается в течение года у 70 % пациенток. При полном удалении придатков зачатие становится невозможным.

Чтобы предупредить рецидив заболевания важно соблюдать следующие рекомендации:
- своевременно лечить хронические воспалительные заболевания;
- посещать гинеколога для профилактического осмотра не реже, чем 1 раз в полгода;
- избегать переохлаждений;
- не пользоваться внутриматочными средствами контрацепции;
- вести здоровый образ жизни и правильно питаться;
- принимать поливитаминные комплексы для общего укрепления организма.
Задать вопрос гинекологу онлайн
Тубоовариальная опухоль – опасная патология, которая способна привести к тяжелым осложнениям и бесплодию. При обнаружении характерных симптомов нужно незамедлительно обратиться к специалисту. Своевременная диагностика и лечение заболевания на начальных стадиях значительно снижают вероятность хирургического вмешательства и нежелательных последствий.
(Пока оценок нет) Загрузка...
Тубоовариальные образования и тубоовариальный абсцесс * Клиника Диана в Санкт-Петербурге
Тубоовариальное образование – воспаление верхней части маточной трубы с яичником, приводящее к загноению. Этот процесс имеет несколько названий, но его суть сводится к одному — без лечения инфицированная труба с яичником превращаются в гнойную массу, покрытую оболочкой.
Заболевание бывает одно- и двусторонним. Во втором случае, если с лечением опоздали, женщина навсегда остается бесплодной, так как доктору приходится удалять оба яичника.
По статистике треть пациенток в стационарах имеют одну из форм тубоовариальных образований.
Почему возникают тубоовариальные образования
Инфекция в виде комплекса возбудителей приходит из нижнего отдела половых органов и кишечника, проникая в трубы. Затем поражается яичник. Занести заразу можно и во время гинекологических манипуляций.
Воспаление яичника (аднексит) делится на две фазы: сначала орган воспаляется, затем образуется гнойник. Это состояние называют тубоовариальным образованием.
Образования быстро переходят из одной стадии в другую. Созревший гнойник (абсцесс) может лопнуть, вызвав гинекологический перитонит (воспаление брюшины) и другие, не менее опасные осложнения — например, спайки, преграждающие путь яйцеклетке в фаллопиевых трубах. Тубоовариальные образования — частая причина хронического невынашивания беременности и бесплодия.
Что чувствует женщина при тубоовариальных образованиях
Сначала заболевание не дает о себе знать, но как только процесс переходит в опасную стадию, симптомы проявляют себя ярко. Появляется боль в животе (с одной или обеих сторон), она отдает в крестец, поясницу, внутреннюю поверхность бедра, прямую кишку.
Повышается температура, ощущаются слабость и озноб. Из-за давления опухоли нарушается работа кишечника (запоры, диспепсия — боль, жжение). Учащенное и болезненное мочеиспускание свидетельствует о вовлечении в процесс мочевого пузыря.
Для тубоовариальной опухоли характерны обильные выделения из половых путей, боли при менструации, нарушения цикла. Если затронута матка, добавляются кровотечения.
Врач при ручном обследовании чувствует неподвижную опухоль. Обследование проводится с обезболиванием, так как образования болезненны. На УЗИ можно увидеть, что яичник потерял форму и окружен плотной капсулой с мутным содержимым. Гной содержится и в маточных трубах.
Как лечат тубоовариальные образования
Лечение любой стадии процесса проводится в стационаре.
Начальные формы болезни устраняют без операции. Доктор подбирает антибиотики, обезболивающие и рассасывающие опухоль препараты. Когда воспаление утихнет, лечат последствия — часто это спайки.
При наличии гноя нужна операция под лапароскопическим контролем. Доктор выкачивает гной через небольшие разрезы, затем обрабатывает полость — это предупреждает перитонит. Образовавшиеся спайки также убирают лапароскопией. Щадящие хирургические методики сохраняют функции органов, поэтому пациентка сможет в дальнейшем рожать.
Профилактика заболевания заключается в своевременном лечении сальпингитов и сальпингоофоритов, соблюдении сроков замены внутриматочных спиралей, бережном отношении к половому здоровью.
Осложнение тубоовариальных образований — тубоовариальный абсцесс
Тубоовариальный абсцесс — это осложнение воспалительных заболеваний органов малого таза (ВЗОМТ). Составляющие этого гинекологического заболевания:
- скопление инфицированной гнойной жидкости внутри маточных труб (пиосальпинкс);
- гнойное расплавление яичника.
Без лечения гнойник лопается, содержимое попадает в брюшную полость, развивается обширный перитонит — тяжелое гнойное воспаление, приводящее к гибели.
Почему возникает тубоовариальный абсцесс
Инфекция проникает в маточные трубы, провоцируя гнойное воспаление серозной оболочки придатков матки – фаллопиевых труб и яичников – а также брюшной полости. Чаще нагноение вызывается сразу несколькими видами микроорганизмов, поэтому погасить процесс сложно.
Микробы чаще всего попадают в придатки из наружных половых органов и матки. Иногда инфекция может проникнуть в яйцеводы или яичники с кровью и лимфой из микробных очагов, расположенных в соседних органах. Абсцесс может возникнуть на фоне сальпингита, эндометрита, цервицита, оофорита, сальпингоофорита, опухолевидных образований яичников.
В группу риска попадают женщины с ослабленным иммунитетом, гормональными проблемами, тяжелыми хроническими заболеваниями, анемией.
Иногда гнойный процесс — следствие неправильного проведения хирургических вмешательств и гинекологических процедур — абортов (особенно подпольных), диагностических выскабливаний, операций на матке и яичниках, ЭКО, введения ВМС. Внутриматочная контрацепция в четыре раза повышает риск возникновения болезни.
Что чувствует женщина при тубоовариальном абсцессе
Скопление гноя в организме вызывает тяжелую лихорадку, сопровождающуюся ознобом, головной болью, ломотой в суставах, сухостью слизистых, сильным сердцебиением.
Вовлечение в процесс кишечника приводит к запорам, метеоризму, диарее, тошноте и рвоте. При тубоовариальном абсцессе часто нарушено мочеиспускание. Еще один признак — гнойные выделения из половых путей с неприятным запахом, раздражающие слизистую.
Так как брюшина воспалена, надавливание на живот болезненно. Когда доктор ослабляет нажатие, боль усиливается.
Во время осмотра доктор четко чувствует в области маточных придатков плотное образование, спаянное с соседними тканями. Оно имеет нечеткие контуры и неравномерную консистенцию из-за содержащегося в нем гноя. Определить точное нахождение гнойного очага можно на УЗИ.
При прорыве или подтекании абсцесса боли распространяются по всему животу. Температура повышается, нарастает обезвоживание. Общее состояние – тяжелое. Характерно вынужденное положение тела – на боку с подогнутыми к животу ногами. Это состояние очень опасно и может привести к септическому шоку с летальным исходом.
Как лечат тубоовариальный абсцесс
При тубоовариальном абсцессе нужна операция. Доктор удаляет гной и вводит антибиотики. При подтекании выпота (гнойной жидкости) и разрыве абсцесса проводится операция с обработкой брюшной полости и установкой дренажных трубок.
Место разреза определяется локализацией абсцесса — доступ к органам осуществляется через переднюю брюшную стенку или задний свод влагалища. В хорошо оснащенных клиниках классическую операцию заменяют малотравматичной лапароскопией.
При обширных абсцессах проводится удаление матки, пораженного яичника и маточной трубы. У пациенток, не стремящихся сохранить детородную функцию, такое вмешательство – самое эффективное. У молодых женщин матку оставляют, но шанс на беременность снижается в 10 раз.
В послеоперационном периоде назначаются антибиотики широкого спектра, противогрибковые средства, обезболивающие препараты, витамины, общеукрепляющие и рассасывающие средства. Обязательны капельницы с лекарствами, восстанавливающими водный баланс и снимающими интоксикацию организма. В ряде случаев с помощью лапароскопических операций удается полностью восстановить проходимость маточных труб.
Профилактика заключается в своевременной диагностике и терапии воспалений органов малого таза и половых инфекций, грамотной контрацепции, недопущении подпольных абортов.
Тубоовариальный абсцесс – тяжелое осложнение воспалительных процессов в малом тазу
Воспалительные процессы в малом тазу – основная причина обращения к гинекологу. Тубоовариальный абсцесс – это одна из самых тяжелых разновидностей этой патологии. Он встречается в 15% случаев всех воспалительных заболеваний таза у женщин.
Причины и механизм развития
В группе риска развития патологии находятся молодые женщины, имеющие инфекционные заболевания половых путей.
Причины образования тубоовариального абсцесса:
- осложнение острого или хронического сальпингоофорита, особенно на фоне снижения иммунитета;
- последствия неправильно выполненной операции при гнойном процессе в придатках;
- воспалительные заболевания кишечника с передачей возбудителя по кровеносным сосудам.
В некоторых случаях гнойное образование возникает первично, на фоне здоровых придатков. Воспаление преимущественно распространяется восходящим путем от матки к трубам. Яичники обычно хорошо защищены от поражения, но при выраженной патогенности микрофлоры и угнетении защитных сил в воспалительный процесс вовлекаются и они, а также окружающие ткани.
Обычно на фоне длительного хронического аднексита вокруг придатков образуются многочисленные спайки. В образовавшихся полостях затруднены процессы естественной иммунной защиты, создаются благоприятные условия для попадания микробов. В результате образуется ограниченное образование с гнойным содержимым – абсцесс. Патология склонна к хроническому течению, поэтому при неэффективности стартового лечения антибиотиками необходима хирургическое вмешательство.
Как правило, такое состояние вызывает сочетание микроорганизмов, как аэробов, так и анаэробов. Это является одной из причин трудностей в его лечении. Наиболее типичные возбудители – кишечная палочка, стрептококки, бактероиды, превотелла, актиномицеты. Нередко тубоовариальный абсцесс развивается на фоне гонореи и хламидиоза.
Основные факторы риска:
- беспорядочные половые связи, большое число сексуальных партнеров;
- наличие в анамнезе воспалительных заболеваний придатков или матки.
Клинические признаки
Типичные симптомы тубоовариального абсцесса:
- внезапное появление болей внизу живота;
- лихорадка и озноб;
- болезненное мочеиспускание;
- влагалищные выделения.
Реже наблюдаются тошнота, рвота и вагинальное кровотечение. Однако такие признаки могут быть и при других воспалительных процессах. Для тубоовариального абсцесса наиболее характерна приступообразная интенсивная односторонняя боль с тошнотой и рвотой. При разрыве гнойника появляются признаки «острого живота» и сепсиса.
Дифференциальная диагностика проводится с такими заболеваниями:
- пищеварительная система: аппендицит, холецистит, дивертикулит, гастроэнтерит, колит;
- гинекологические органы: сальпингоофорит, перекрут или разрыв кисты яичника, внематочная беременность, септический аборт;
- мочевыделительная система: цистит, пиелонефрит, уретрит.
При осмотре пациентки отмечаются такие объективные симптомы:
- слизисто-гнойные выделения из цервикального канала;
- острая болезненность при смещении шейки, матки или придатков;
- болезненное образование справа или слева в нижнем отделе живота.
Осложнения
Самое опасное осложнение тубоовариального абсцесса – его разрыв. Это осложнение следует заподозрить, если имеются признаки перитонита, «острого живота» и септического шока с резким снижением артериального давления и внезапным ухудшением общего состояния.
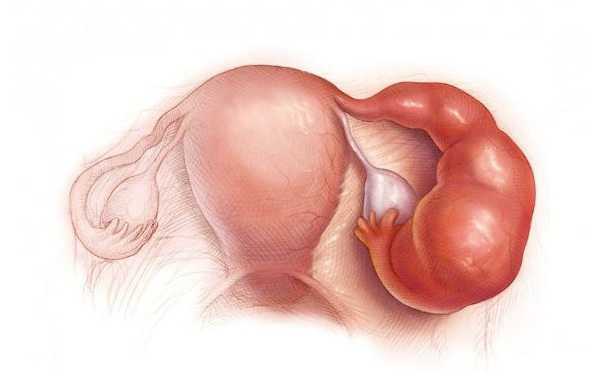
Разрыв возможен на фоне проводимой антибиотикотерапии, в этом случае необходима экстренная операция. Пораженную маточную трубу удаляют, брюшную полость дренируют.
При отсутствии своевременной операции возможно образование межкишечных абсцессов, а также сообщений – свищей – между органами половой системы, кишечником и мочевым пузырем.
В перспективе возможны такие осложнения:
Диагностика
После первоначальной оценки состояния пациентки назначаются анализы крови, мочи, трансвагинальное УЗИ и/или компьютерная томография брюшной полости и малого таза.
Обязательно проводится тест на беременность. Если он положительный, определяется уровень ХГЧ в крови.
В анализах крови выявляется лейкоцитоз со сдвигом формулы влево. Если у пациентки есть лихорадка или нестабильность показателей пульса и давления, берется анализ крови и мочи для выявления микробного возбудителя. Кроме того, назначаются исследования на хламидиоз и гонорею (обычно это мазки, которые берутся во время гинекологического осмотра).
Все женщины с тубоовариальным абсцессом должны быть обследованы для диагностики ВИЧ-инфекции.
При УЗИ определяются утолщение стенки трубы более 5 мм, округлое многокамерное образование в области придатков с признаками воспаления. УЗИ позволяет различить тубоовариальный абсцесс и пиосальпинкс: в первом случае гной скапливается в очаге за пределами трубы, а во втором – внутри нее.
Компьютерная томография предпочтительнее в случаях, когда надо исключить заболевания других органов. Рассматриваемая патология при этом исследовании выглядит как толстостенное образование рядом с придатком, часто многокамерное.
При нестабильном состоянии больной, признаках разрыва абсцесса — показана немедленная лапароскопия, а в некоторых случаях лапаротомия. Эти хирургические методы также необходимы, если данная клиническая картина возникает у женщин постменопаузального возраста. Чаще всего она связана не с воспалением, а со злокачественной опухолью.
Лечение
Больной необходим покой, желателен постельный режим до стихания острых признаков, в течение 2-3 дней. Для облегчения боли можно использовать НПВС, причем довольно хорошие результаты достигаются при использовании этих препаратов в форме ректальных свечей:
- Кеторолак (с выраженным обезболивающим действием);
- Амелотекс;
- Вольтарен;
- Диклак;
- Дикловит;
- Диклофенак;
- Кетонал;
- Кетопрофен;
- Мелоксикам;
- Мовалис;
- Наклофен;
- Оки;
- Флексен.
При подозрении на это заболевание пациентку госпитализируют. Лечение тубоовариального абсцесса может быть консервативным с применением антибиотиков и других лекарств и хирургическим.
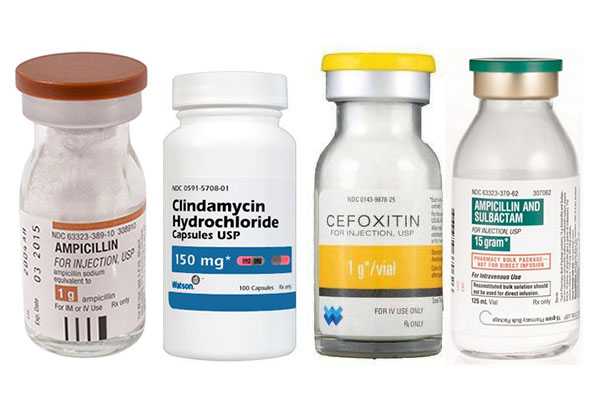
Применяемые антибиотики при тубоовариальном абсцессе
Медикаментозная терапия назначается в таких случаях:
- стабильность показателей давления и пульса;
- размер абсцесса менее 9 см;
- детородный возраст больной;
- хорошие результаты начатой антибактериальной терапии.
Обойтись без операции можно у 75% больных. Ключ к успешному лечению – правильный выбор антибиотика. Сейчас рекомендуется внутривенное введение:
- Цефокситина и Доксициклина;
- Ампициллина, Клиндамицина и Гентамицина;
- Ампициллина/Сульбактама и Доксициклина.
Если через 48-72 часа после начала применения антибиотиков состояние больной не улучшается, повышается температура, нарастает лейкоцитоз, рассматривается возможность дренирования абсцесса.
Операция при тубоовариальном абсцессе заключается в удалении гнойника, дренировании брюшной полости и промывании ее растворами антибиотиков. Она может быть выполнена путем лапароскопии, лапаротомии или чрескожно, путем прокола абсцесса под контролем рентгенологического или томографического исследования.
Чрескожное дренирование – малоинвазивная процедура, которая выполняется при стабильном состоянии пациентки. Прокол осуществляется через брюшную стенку, влагалище, прямую кишку или в ягодичной области. Содержимое гнойника отсасывается, а место его расположения хорошо промывается антимикробными растворами.
При тяжелом состоянии проводится операция. Гнойник удаляется, нередко приходится проводить и иссечение придатка с пораженной стороны. Удаление матки не требуется. Нередко применяется лапароскопическое вмешательство, преимуществами которого является отсутствие крупного разреза брюшной стенки, низкая вероятность формирования послеоперационных спаек, быстрый восстановительный период. Лапароскопия используется при давности болезни до 3 недель. Если же имеется осумкованный гнойник с толстыми стенками и длительным хроническим течением – необходима лапаротомия.
Экстирпация матки с придатками выполняется только в самых тяжелых случаях:
- множественные поражения, свищи, двухсторонний тубоовариальный абсцесс;
- сепсис, разлитой перитонит;
- эндометрит, а по показаниям – миома матки, эндометриоз, цервикальная интранеоплазия (предрак шейки), диагностированные ранее.
После операции продолжается использование антибиотиков. Назначается внутривенное введение растворов для дезинтоксикации, лекарства, улучшающие работу печени, моторику кишечника. Проводится коррекция постгеморрагической анемии, иммунодефицита.
При хорошем эффекте антибиотикотерапии длительность госпитализации составляет 4-5 дней. При необходимости хирургического вмешательства этот срок увеличивается до 10-14 дней. Пациентка готова к выписке, если у нее исчезли тазовые боли, уменьшилось количество лейкоцитов и размер абсцесса, и она способна самостоятельно принимать антибиотики в домашних условиях.
Общая длительность приема антибиотиков в стационаре и дома составляет 2 недели. Амбулаторно рекомендуются схемы, содержащие Амоксициллина клавуланат или комбинацию Офлоксацина и Метронидазола. Затем женщина посещает врача для контрольного осмотра. До завершения курса лечения ей рекомендуется отказаться от половых контактов или использовать презервативы. Повторный осмотр проводится через 3-6 месяцев после выздоровления.
Прогноз и профилактика
При правильном и своевременном лечении заболевания у большинства женщин удается сохранить нормальную функцию яичников и матки. Способность к последующему деторождению возможна у 70-90% больных.
Для профилактики тубоовариального абсцесса необходимо учитывать основные причины и факторы риска его развития. Поэтому необходимо избегать незащищенных половых связей с разными партнерами. Имеет значение и повышение сопротивляемости организма инфекциям: отказ от курения и чрезмерного употребления алкоголя, физическая активность, богатая витаминами пища.
Кроме того, необходимо обследование и лечение всех половых партнеров, которые были у пациентки за последние 2 месяца до появления симптомов; если же в течение этого времени сексуальных контактов у нее не было, нужно обследовать последнего из них. Это необходимо для диагностики венерических инфекций для предотвращения повторного заражения.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе