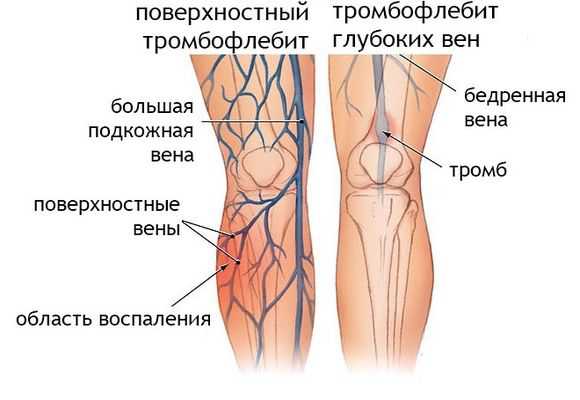
Тромбофлебит нижних конечностей поверхностных вен
Тромбофлебит. Причины, симптомы и признаки, диагностика, лечение и профилактика.
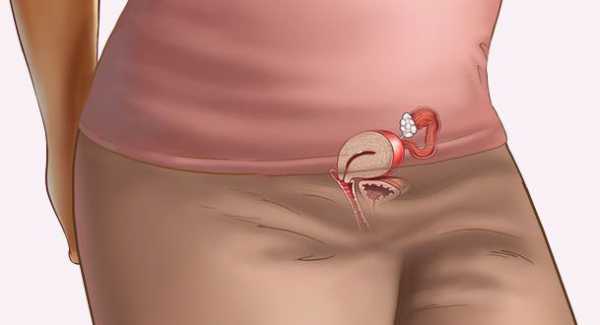
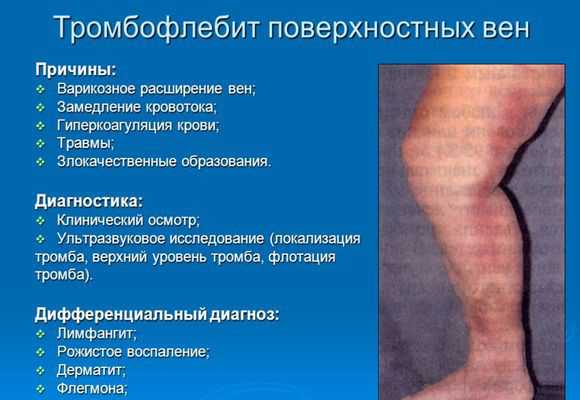
Тромбофлебит – воспаление стенки вены, которое приводит к образованию тромба – плотного сгустка крови с неровной поверхностью. Это воспалительное заболевание сосудов связанное с инфекцией, изменением свойств крови или сдавливанием вены. При тромбофлебите под кожей появляется болезненный узловатый тяж, а ткань над ним краснеет и отекает.Тромбофлебит самое распространенное сосудистое заболевание, которое часто сопровождается атеросклерозом и варикозным расширением вен. От этой патологии страдает каждая четвертая женщина и каждый пятый мужчина старше сорока лет.
Интересно, что у европейцев тромбофлебит встречается в 3 раза чаще, чем в странах Азии. Это связано с тем, что в азиатской культуре принято сидеть на циновках. При этом кровообращение в ногах лучше, чем когда вы сидите на стуле.У людей страдающих ожирением и имеющих более 30 кг лишнего веса риск развития тромбофлебита на 30% выше.
Тромбофлебит встречается у молодых людей в 17 лет, но больше всего эта опасность подстерегает людей старше 75 лет. Средний возраст больных составляет 40-50 лет. Тромбофлебит бывает- Острый – развивается за 2-3 дня. Сопровождается повышением температуры, покраснением и припухлостью в месте образования тромба. На ощупь это место становится горячим и болезненным.
- Хронический – часто является осложнением варикозного расширения вен. Воспаление проходит вяло. Тромб увеличивается, если надавить на участок вокруг него, то чувствуется боль. Конечность отекает.
- Гнойный – возникает, если рядом на коже есть очаг инфекции. Протекает с тяжелой интоксикацией и высокой температурой. Может стать причиной заражения крови (сепсиса).
- Негнойный – воспалительный процесс вызван изменением свойств крови (сгущением) или нарушением ее движения. На коже появляются красные болезненные полосы, но общее состояние нормальное. Негнойный тромбофлебит может закончиться рассасыванием тромба, а может протекать в хронической форме.
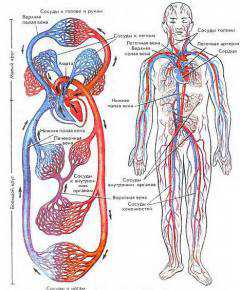 Вена – кровеносный сосуд, по которому кровь течет от органов к сердцу. Давление в венах намного ниже, чем в артериях и они испытывают меньшую нагрузку. Поэтому в их стенках меньше эластичной и мышечной ткани. У вен есть одна особенность, они похожи не на ветки дерева, а скорее на сетку. Поэтому если появились нарушения, на каком-то участке, то кровь идет к сердцу обходными путями.
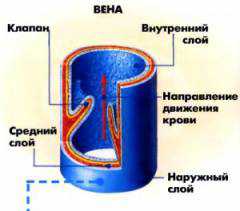
Вена – кровеносный сосуд, по которому кровь течет от органов к сердцу. Давление в венах намного ниже, чем в артериях и они испытывают меньшую нагрузку. Поэтому в их стенках меньше эластичной и мышечной ткани. У вен есть одна особенность, они похожи не на ветки дерева, а скорее на сетку. Поэтому если появились нарушения, на каком-то участке, то кровь идет к сердцу обходными путями. Стенка вены состоит из нескольких слоев.
- Внутренний слой (интима) – клетки эндотелия, которые расположены в один слой;
- Мягкий соединительный слой;
- Тонкий мышечный слой;
- Плотный наружный слой соединительной ткани.
 Кровь движется к сердцу по венам при низком давлении и часто против силы земного притяжения. Но есть факторы, которые обеспечивают кровоток в нужном направлении:
Кровь движется к сердцу по венам при низком давлении и часто против силы земного притяжения. Но есть факторы, которые обеспечивают кровоток в нужном направлении:
- Клапаны вен – выросты внутреннего слоя вены, которые пропускают партию крови только в одну сторону;
- Венозный пульс – сокращение стенок вен;
- Продвижение крови за счет окружающих мышц;
- Присасывающее действие сердца и диафрагмы.
- Инфекция. Болезнь провоцирует очаг гнойной инфекции возле вены. Это может быть фурункул, трещины между пальцами ног или сепсис. Через ранку в кровяное русло попадают микроорганизмы, которые вызывают воспаление на небольшом участке стенки сосуда. При этом начинают выделяться вещества, приводящие к склеиванию тромбоцитов и образованию тромба.
- Респираторное заболевание. Бактерии или вирусы рассеиваются по организму и попадают в кровяное русло. Если на стенке вены есть дефект, то микроорганизмы прикрепляются к нему и начинают размножаться, вызывая воспаление.
- Внутривенное введение лекарств или катетер, который длительно находится в вене. Ответной реакцией организма на инородные тела является образование вокруг них сгустков крови. Если на игле или катетере оказались микроорганизмы, то они становятся причиной воспаления стенок сосудов.
- Травма: удары при занятиях спортом или в быту, ушибы, ожоги, переломы. При травме отслаивается внутренний эндотелий и обнажается мягкий соединительный слой. К нему легко прикрепляются тромбоциты, а потом и другие клетки крови, образуя тромб. После этого в поврежденной стенке начинается воспаление.
- Осложнения операций, родов. Операция приводит к травме тканей и сосудов. Организм в ответ на это выделяет вещества, предназначенные для свертывания крови, чтобы остановить кровотечение. К тому же после таких процедур активность снижается – человек вынужден лежать в постели. Это приводит к застою крови.
- Опухоли (злокачественные и доброкачественные новообразования). Опухоли могут сдавливать близлежащие сосуды и прорастать в них, нарушая работу вен. А при онкологических заболеваниях изменяется биохимический состав крови и человек очень мало двигается. Это приводит к тому, что тромбоэмболия считается второй по частоте причиной смерти онкологических больных.
- Прием гормональных препаратов или гормональные нарушения. Нарушения гормонального баланса приводят к изменению состава крови и склонности к воспалительным процессам.
- Обезвоживание. Уменьшается объем жидкой части крови, но количество кровяных телец остается прежним. Кровь становится густой, менее разведенной. Это может произойти при неправильном приеме мочегонных препаратов, упорной рвоте или поносе.
- Наследственная предрасположенность к сгущению крови (коагулопатия, тромбофилия). При этих наследственных заболеваниях в крови человека избыток тромбоцитов. Их функция – обеспечить остановку крови при кровотечении. Но когда их слишком много, то тромбоциты склеиваются и образуют сгусток. Стенка сосуда на месте его прикрепления разрастается и воспаляется.
- Замедление тока крови. Такое случается при малоподвижном образе жизни. Считается, что если 3 дня подряд провести без движения (после инсульта, операции), то значительно повышается риск застоя крови в сосудах ног и появления сгустков крови в поверхностных венах.
- Ожирение и лишний вес. У людей с лишним весом снижается иммунитет и нарушается кровообращение, сосуды сдавливаются жировой тканью и в них появляются атеросклеротические бляшки. В результате часто возникают воспаления, как на коже, так и в стенках сосудов.
- Неправильный ток крови. Образуются завихрения, похожие на маленькие водовороты. Это происходит там, где кровь под напором проходит через суженый участок вены, к стенке которой прикреплены атеросклеротические бляшки. Часто в таких местах клетки крови скапливаются и склеиваются между собой.
- Варикозное расширение вен. Приводит к тому, что вена становится расширенной и извилистой. В некоторых ее участках кровь циркулирует плохо и застаивается, на этом месте образуется тромб. Он приклеивается к стенке сосуда. Из него в интиму проникают составляющие крови, что приводит к воспалению.
| Симптом | Проявления | Механизм развития |
| Боль по ходу вены | Боль ощущается на протяжении всего воспаленного участка, который прощупывается под кожей, как болезненный тяж, иногда с узлами. | В самих венах нет болевых рецепторов. Неприятные ощущения появляются, когда воспаление распространяется на окружающие ткани и на нервы, которые проходят параллельно сосудам. |
| Отек кожи вокруг больного участка | Вокруг воспаленной вены появляется припухлость, но вся нога не отекает. Отек появляется днем во время ходьбы и за ночь уменьшается. | В очаге воспаления повышается давление крови, а стенки капилляров становятся не такими плотными и пропускают жидкую часть плазмы. Жидкость скапливается между клеток, сдавливает вены и лимфатические сосуды. В результате нарушается отток крови и лимфы. |
| Покраснение кожи по ходу вены | Вокруг пораженного участка кожа становится красновато-розового цвета. | Покраснение начинается с первых дней и спадает на второй неделе. Оно связано с тем, что мелкие подкожные артерии расширяются и просвечиваются через кожу. |
| Участок горячий на ощупь (гипертермия) | Кожа над воспаленной веной становится горячей. | Повышение температуры на отдельном участке связано усилением кровообращения в расширенных капиллярах. Также в клетках ускоряется обмен веществ, и они вырабатывают больше тепла. |
| Нарушение подвижности в ноге | Движение вызывает боль в ноге. Человек старается не шевелить ею. | Во время движения больная вена вдавливается мышцами. При этом боль усиливается. |
| Повышение температуры тела, озноб | Температура повышается до 37,5 °С, а если присоединилась гнойная инфекция, то до 39 °С. | Это ответная реакция организма на очаг инфекции и воспаления в вене. При этом в крови появляются вещества, которые вызывают повышение температуры (пирогены). Они влияют на терморегуляционный центр в мозге. При подъеме температуры в организме создаются неблагоприятные условия для микроорганизмов, которые вызывают воспаление, а клетки иммунитета начинают работать более активно. |
| Слабость, недомогание | Чувствуется упадок сил, быстрая утомляемость, снижение работоспособности. | Живые и убитые иммунитетом микроорганизмы и поврежденные клетки вен выделяют токсины, которые отравляют организм. |
Физикальное обследование, осмотр
Врач внимательно осматривает каждую ногу с двух сторон от стопы до паха. При этом он обращает внимание на такие признаки болезни:- наличие расширенных вен;
- участки покраснения и другие изменения окраски кожи;
- припухлости;
- отечность ног;
- горячие участки кожи.
- когда появились признаки болезни;
- как быстро они развивались и нарастали;
- какие лекарства вы принимали в этот период.
Исследование, которое объединяет допплеровское ультразвуковое сканирование и традиционное УЗИ. Доплер сосудов основан на том, что ультразвуковая волна отражается от движущихся клеток крови, а датчик улавливает это отражение. На основе полученных данных компьютер просчитывает особенности движения крови по сосудам. Для того чтобы получить более точные результаты вену исследуют с разных сторон (проекций). На экране монитора появляется двухмерное изображение, которое позволяет определить есть ли тромб или очаг воспаления.
При тромбофлебите поверхностных вен появляются такие признаки:- диаметр вен увеличивается, если тромбофлебит вызван варикозным расширением вен;
- на экране видны суженные участки в месте прикрепления тромба;
- очаги воспаления на венозной стенке;
- появление обратного тока крови;
- замедленное или обратное движение крови.
Функциональные пробы
Эти исследования позволяют врачу выявить варикоз, определить состояние вен и их клапанов без аппаратуры.- Проба Шварца (перкуторная). Врач прикладывает левую руку к артерии на бедре, а правой постукивает по воспаленному участку. Если есть недостаточность клапанов большой подкожной вены, то в перерывах между постукиваниями врач чувствует обратную волну крови направленную сверху вниз.
- Проба Троянова–Тренделенбурга. Вы ложитесь на кушетку и кладете ногу на возвышение. Легкими массажными движениями от стопы к паху врач изгоняет кровь из поверхностных вен и накладывает жгут на верхнюю часть бедра. Если вены и варикозные узлы быстро наполнились кровью, это говорит что сосуды в плохом состоянии и клапаны вен работают недостаточно.
- Трехжгутовая проба Берроу–Шейниса. Вас положат на кушетку и с помощью массажа опорожнят поверхностные вены. После этого врач накладывает 3 жгута: в паху, на нижней трети бедра и ниже колена. Вас поросят встать и врач оценит результаты пробы. Если за 30 секунд вены наполнились кровью, это говорит о плохой работе клапанов.
- Проба Пратта. На бедро накладывают жгут. От стопы к бедру накладывают эластичный бинт. Его начинают разматывать и одновременно сверху вниз накладывают другой бинт. В просвете между бинтами появляются набухшие варикозные узлы, которые отмечают зеленкой.
Гепариновая мазь
Применение. Наносят на кожу тонким слоем 2-3 раза в день. Втирают осторожными движениями. Механизм действия. Мазь обладает противовоспалительным и противоотечным действием. Она проникает в плазму крови и предотвращает образование тромбов.Эссавен-гель
Применение. Наносить тонким слоем на кожу вокруг воспаленной вены 2-3 раза в день. Втирать мазь не нужно, чтобы дополнительно не травмировать больной участок.Механизм действия. Гепарин улучшает циркуляцию крови и способствует рассасыванию тромбов, имеет противовоспалительное действие и препятствует сворачиванию крови. Эсцин улучшает свойства крови и повышает тонус стенки вен, предотвращает выход жидкости через стенки капилляров и появление отеков. Охлаждающее действие помогает снять боль.
Кетонал крем 5%
Применение. Полоску крема 2-3 см нанести на больной участок. Осторожно втереть поглаживающими движениями. Использовать 2-3 раза в день на протяжении 2 недель. Механизм действия. Препарат относится к нестероидным противовоспалительным средствам. Он снимает боль, отек и воспаление в вене и мягких тканях вокруг нее.Лиотон-гель
Применение. 3-10 см геля наносят вдоль больной вены тонким слоем. Процедуру повторяют 1-3 раза в день. Длительность применения зависит от тяжести заболевания. Врачи считают самой эффективной такую схему: 2 раза в день Лиотон-гель и 2 раза Кетонал крем. Напомним, что эти средства можно наносить только на неповрежденную кожу. Механизм действия. Компоненты препарата предотвращают выход жидкости в ткань и появление отеков, снижают свертываемость крови и избавляют от воспаления в стенках вен. Иногда люди используют мази, предназначенные для лечения ран: мазь Вишневского, Левасин, Левомеколь. Предупреждаем, что они подходят для лечения трофических язв, но ни в коем случае нельзя наносить их в виде компресса на неповрежденную кожу над тромбом. Это приводит к усилению воспаления в вене. УФО (ультрафиолетовое облучение)В зависимости от мощности аппаратуры, лампу УФО могут установить в 2 см или в 80 см от кожи. Первая процедура длится 30-60 секунд. Каждый раз время облучения увеличивают на 30 секунд и доводят до 3-5 минут. Курс лечения 15-28 процедур.
УФО оказывает рассасывающий и противовоспалительный эффект, активизируя биохимические процессы в клетках. Также УФ лучи уничтожают микроорганизмы, которые могут вызвать нагноение тромба и ускоряют заживление язв и других повреждений кожи.Инфракрасное излучение
Для лечения тромбофлебита поверхностных вен применяют красные излучатели мощностью 60 мВт с длиной волны 670 нм. Лампу установят на расстоянии 30-100 см от кожи. Вы будете ощущать приятное тепло, длительность процедуры 20-30 минут. Курс лечения 10 сеансов. Излучение проникает на глубину 2-3 см и помогает снять воспаление, активизирует клетки иммунитета, которые борются с инфекцией. Улучшают обмен веществ в клетках, прогревает их, снимает боль и уменьшает отек.Электрофорез гипокоагулянтов и дезагрегантов
При помощи постоянного тока низкого напряжения (до 80 В) и небольшой силы в ткани вводится лекарство. Чаще всего используют 5% раствор ацетилсалициловой кислоты, гепарин, трентал, фибринолизин, 5% раствор теоникола, 1% раствор никотиновой кислоты. Лекарства проникают прямо в пораженную вену. Во время процедуры вы расположитесь на кушетке, а медсестра приложит к ноге влажные тканевые подушечки, пропитанные лекарством, и подсоединит электроды. Вы будете чувствовать легкое покалывание и незначительное жжение, это нормально. Процедура длится 15-20 минут. Курс лечения 10-15 сеансов. В результате воздействия переменного тока активизируются ферменты, которые улучшают обмен в клетках, увеличивается выработка тепла и усиливается приток крови к больному участку. Это действие дополняется эффектом от применения лекарств, которые быстро начинают действовать, снимая воспаление и разжижая кровь.Магнитотерапия
 Во время процедуры вы будете лежать на кушетке. Возле больной ноги разместят магнитные индукторы, которые создают лечебное магнитное поле и. Лечение длится 8-20 минут. В это время вы можете испытывать приятное тепло. Курс состоит из 10-15 процедур.
Во время процедуры вы будете лежать на кушетке. Возле больной ноги разместят магнитные индукторы, которые создают лечебное магнитное поле и. Лечение длится 8-20 минут. В это время вы можете испытывать приятное тепло. Курс состоит из 10-15 процедур.
Лазеротерапия
Световодом медленно водят по коже или на расстоянии 20 см над ней (в зависимости от выбранной методики), по 5 минут на каждый участок. В некоторых случаях воздействуют на рефлекторные точки, по 60 секунд на каждую. Лазерный луч проникает сквозь ткани на глубину до 6 см, при этом вы не испытываете никаких неприятных ощущений. воздействуют. Суммарное время процедуры не превышает полчаса. Курс состоит из 10-30 сеансов. Лазеротерапия улучшает питание клеток, они быстрее обновляются и стенка вены восстанавливается, исчезают отеки. Вязкость крови уменьшается, укрепляется местный иммунитет. В результате быстрее наступает выздоровление.Д’Арсонваль
Существуют контактная и бесконтактная методики. В первом случае вакуумным электродом водят по сухой коже (иногда ее присыпают тальком). При бесконтактном способе электродом водят над кожей на расстоянии 0,5-2 см. При этом межу поверхностями проскакивает искры и возникает слабое розовое сведение. При этом у вас возникает слабое ощущение покалывания и кожа краснеет. Процедура длится около 10 минут. Для достижения эффекта необходимо 10-12 процедур.
Повышает тонус вен, на первом этапе вызывая их сужение сосудов, а потом расширение. Уменьшается застой крови в сосудах, улучшается кровообращение в капиллярах и циркуляция лимфы. Рассасываются очаги воспаления, уменьшается боль, зуд, снижается чувствительность кожи.Баротерапия
Для лечения давлением используют специальные барокамеры. Вы помещаете туда ногу, после этого надувают специальный манжет и камера становится герметичной. С помощью нагнетания воздуха создается высокое давление, после этого воздух откачивают и давление становится значительно ниже атмосферного. Периоды высокого и низкого давления чередуются и длятся по 3-5 минут. Длительность процедуры 5-30 минут. Чтобы добиться необходимого эффекта нужно 20-30 сеансов. Во время лечения вы будете испытывать то давление, то чувство распирания. В результате лечения сжатым и разреженным воздухом изменяется давление крови в сосудах и улучшается поступление питательных веществ в клетку. Повышенное давление вытесняет жидкость из тканей в сосуды, избавляя от отеков. Этот метод лечения также помогает избавиться от трофических язв. Нестероидные противовоспалительные препараты: Кетопрофен и Диклофенак Снимают боль, воспаление, понижают температуру. Применяют по 1 таблетке 1-2 раза в сутки на протяжении 5-7 дней.Ангиопротекторы: Рутин
Улучшает состояние венозной стенки. Оказывает противовоспалительное действие. Снимает болезненность в ногах и предупреждает появление язв. Принимают по 1 капсуле 3-4 раза в день 1 месяц.Ферменты: Вобэнзим, Флогэнзим
Снимают отек воспаление и способствуют растворению тромбов. Принимают 3 раза в день по 2-4 таблетки, запивая большим количеством воды.Антитромбоцитарные препараты: Дипиридамол, Ацетилсалициловая кислота
Препятствуют склеиванию тромбоцитов и образованию тромба в венах. Препараты принимают длительно от двух недель до нескольких месяцев. Дипиридамол пьют до еды по 25 мг 3 раза в сутки. Аспирин назначают по 1 таблетке в сутки, принимать его необходимо сразу после еды.Антибиотики: Амоксициллин, Флуклоксациллин
Антибиотики применяются при остром гнойном тромбофлебите. Их назначают в таблетках или врач делает укол в воспаленную клетчатку вокруг вены. При лечении тромбофлебита обязательно используют эластичный бинт или специальный компрессионный трикотаж. Это помогает избежать застоя крови в расширенных венах и предотвратить появление тромбов. Не пытайтесь лечить тромбофлебит самостоятельно. Все лекарственные препараты имеют противопоказания и могут усугубить ваше состояние. Так, например, антибиотики сгущают кровь, а аспирин нельзя принимать людям, страдающим гастритом или язвенной болезнью. Операции признаны самым эффективным методом лечения тромбофлебита. Хирурги стараются сделать такое лечение наименее травматичным для пациента, но при этом удалить весь поврежденный участок сосуда. Чтобы соблюсти этот баланс разработали множество вариантов операций. Выбор конкретной зависит от местоположения тромба и состояния вены. Существуют более щадящие методики, когда вена очищается от тромба и радикальные, когда удаляют участок вены. После этого кровь идет к сердцу по соседним сосудам.Показания к операции при поверхностном тромбофлебите
- угроза тромбоэмболии легочной артерии;
- движение тромба вверх по венам;
- тромб находится в стволе большой или малой подкожной вены;
- опасность перехода тромба в глубокие вены;
- варикоз нижних конечностей, если были приступы острого тромбофлебита;
- заброс крови из глубоких вен в поверхностные.
- возраст старше 75 лет;
- тяжелые сопутствующие заболевания сердца, легких, печени, почек;
- беременность;
- аллергия на лекарственные препараты, которые используются для наркоза.
Виды операций при тромбофлебите
- Паллиативные операции Хирургическое лечение, направленное на то чтобы не допустить попадания тромба из вен в артерии. Эти операции менее травматичны и легче переносятся. Но они имеют существенный недостаток – такое лечение не устраняет причину болезни и тромбофлебит может развиться повторно.
Тромбэктомия
Операция, при которой на коже делают маленький разрез. В вену вводят тонкий резиновый катетер и с его помощью удаляют еще не затвердевший тромб. В результате вена очищается и ее просвет восстанавливается. При этом на вене не образуется рубцов, которые могут вызвать ее сужение. Процедуру проводят под местным наркозом.Показания
- появление «свежего» тромба и воспаления на участке вокруг него;
- риск разрушения тромба и перехода в глубокие вены.
Операция, при которой врач перевязывает и отрезает большую подкожную вену. Для этого рассекают кожу в области паховой складки и перевязывают подкожную вену вместе с ее притоками, отступая 1 см от бедерной вены. Операцию проводят под местным наркозом.
Показания
- тромбоз большой подкожной вены;
- тромб оторвался и поднимается вверх по подкожным венам;
- угроза тромбоэмболии.
- Радикальные операции Такое хирургическое лечение поверхностного тромбофлебита направлено не только на удаление тромба, а на устранение причины его появления. При радикальной операции удаляют участок вены, в котором возникло воспаление, что дает возможность избежать рецидивов.
Удаление ствола большой или малой подкожной вены с помощью зонда Бебкокка
Хирург делает надрез в начале и в конце ствола вены. Он пропускает в верхнее отверстие металлический зонд (жгут), и когда тот покажется в нижнем просвете, надевает на него оливу – округлый наконечник с режущими краями. После этого врач тянет зонд через верхнее отверстие, а олива вырезает вену из окружающих тканей. Метод довольно травматичный и часто приводит к воспалениям и нарушениям чувствительности кожи на этом участке.Показания
- поражения вены, которые вызывают образование тромбов;
- запущенные случаи варикоза;
- на вене периодически появляются очаги воспаления.
Удаление всего ствола подкожной вены (большой или малой) с помощью специального зонда, который выворачивает вену наизнанку, отрывая ее от окружающих тканей. Метод считается менее травматичным, чем предыдущий.
Преимущество – после операции нога выглядит более эстетично. Но существует опасность, что во время «выворачивания» вена может порваться и потребуется делать разрез, чтобы удалить ее остатки.Показания
- варикозные изменения вены, если ее диаметр менее 1 см;
- необходимо удалить небольшой участок вены;
- важно получить хороший косметический результат.
Показания
- воспаление и расширение (варикозные) вены, но не более 8мм в диаметре.
| Как приготовить лекарство | Способ применения | Лечебный эффект |
| Компресс из капустных листьев. Берем лист белокочанной капусты и отбиваем его или размягчаем с помощью скалки. | Внутреннюю сторону отбитого капустного листа смазываем растительным маслом, прикладываем к больному месту и прибинтовываем к ноге на ночь. Закрепить такой компресс можно и с помощью капроновых колготок. Отрежьте кусок необходимой длины и наденьте его поверх бинта. Сделайте компресс на ночь, а утром снимите и помойте ногу теплой водой. | Комплекс витаминов и минеральных солей снимает воспаление и понижает температуру тела на больном участке. Растительное масло растворяет полезные вещества и помогает им проникнуть в кожу. |
| Каланхое Листья каланхое перистого измельчить на мясорубке и сложить в пол-литровую банку. Залейте листья равным количеством водки (полбанки каланхое и полбанки водки). Оставьте средство настаиваться в темном месте в течение 7 дней. Периодически встряхивайте банку. Процедите настойку. | Легкими движениями натирайте ноги настойкой от ступней до паха, по ходу больной вены. Процедуру повторяйте 2 раза в день. На протяжении месяца. А чтобы избавиться от варикозного расширения вен - 3 месяца. | Каланхое обладает противовоспалительным и заживляющим действием. Оно ускоряет регенерацию клеток, поэтому быстрее заживают язвы на коже и восстанавливается поврежденная стенка сосудов. Тонизирует вены, они становятся плотными без узлов и расширений. |
| Папоротник мужской, (щитовник) Сорвите наземную часть и истолките в ступе. Смешайте кашицу с равным количеством кислого молока. | Нанесите на марлю и приложите к больному месту, накрыв сверху целлофаном и зафиксировав бинтом. Держите компресс 4-5 часов. Продолжайте лечение 4 дня. Если воспаление не прошло, то повторите лечение через 3 дня. | Эфирные масла и дубильные вещества обеспечивают противовоспалительный эффект. |
| Мумие Раствор для внутреннего применения. 10 г мумие растворить в 0,5 л воды. Мазь. Возьмите 1 часть мумие и 5 частей вазелина или персикового масла. Чтобы устранить запах мумие, добавьте 3 капли эфирного масла цитрусовых. | Принимать по столовой ложке 1 раз в день на протяжении 10 дней. Наносите мазь 3 раза в день на воспаленный участок. Через час средство можно будет смыть. Облегчение наступает через 3-4 дня, курс лечения 10 дней. | Кровь разжижается и предотвращается образование тромбов. Мумие снимает воспаление, выводит токсины, восстанавливает нормальную работу вен. |
| Яблочный уксус. 2 чайных ложки яблочного уксуса разведите в стакане теплой воды. Добавьте 2 чайных ложки меда. | Выпивайте по 1/2 стакана перед едой утром и вечером. Более крепкий раствор (50 г уксуса на стакан воды) используют для протираний кожи по ходу вены 4-5 раз в день. | Микроэлементы и ферменты оказывают общеукрепляющее действие и разжижают кровь. |
- носите обувь на среднем каблуке;
- ведите активный образ жизни, больше ходите пешком;
- следите за своим весом;
- не допускайте обезвоживания организма и сгущения крови;
- правильно питайтесь, принимайте витаминный комплекс, особенно в весенний период;
- своевременно лечите респираторные заболевания и очаги гнойного воспаления.
Специальность: Практикующий врач 2-й категории
Лечение тромбофлебита поверхностных вен нижних конечностей
По мнению медиков, самым коварным заболеванием сосудов является тромбофлебит. Это воспалительное заболевание, которое поражает сосуды нижних конечностей.
В патологический процесс вовлекается стенка вен, а в ее просвете образовывается тромб (сгусток крови с неровной поверхностью). Интересным является то, что европейцы чаще страдают данной патологией. Среди них она возникает в 5 раз чаще, чем у азиатов. Связано это с образом жизни.
Различают глубокие вены и поверхностные вены. В зависимости от этого есть две разновидности заболевания: тромбофлебит глубоких вен нижних конечностей (флеботромбоз) и тромбофлебит поверхностных вен нижних конечностей. Существует масса причин, которые способны вызвать тромбофлебит.
Основными принято считать следующие:
- наследственная предрасположенность;
- травматизация стенки вены, которая вызывает воспаление;
- варикозная болезнь. Она снижает скорость движения крови, а это в свою очередь приводит к застою крови;
- инфекционный процесс.
- люди, возрастом старше 60 лет;
- гиподинамия, малоподвижный образ жизни, сидячая работа;
- беременность, роды, послеродовой период;
- прием оральных контрацептивов;
- оперативные вмешательства;
Также причиной развития патологии может быть избыточная масса тела.
Основные виды тромбофлебита
Особенность тромбофлебита в том, что проявляется заболевание уже в тяжелой степени. На первых этапах тромбоза, мало кто о нём догадывается, так как заболевание себя практически не проявляет.
В процессе развития заболевания формирующийся тромб может оторваться и свободно мигрировать по сосудистой системе. Никто не может предсказать пути его перемещения — эмбол может оказаться в сердце, легких, что спровоцирует внезапную смерть.
Тромб увеличивается в размерах и перекрывает магистральные вены. Это приводит к сосудистой венозной недостаточности. При такой клинической картине лечить тромбофлебит очень сложно.
Существуют разные формы тромбофлебита:
- Острая форма. Развивается за два-три дня. В области тромба появляется отек, локально повышается температура.
- Хроническая форма. Воспалительный процесс протекает медленно. Область с тромбом, при нажатии на него, увеличивается в размерах. Характерна боль и отек конечности.
- Гнойная форма. Может развиваться в том случае, когда на коже есть очаг инфекции. При этом повышается температура тела, появляются симптомы интоксикации. Вызывает сепсис.
- Негнойная форма. Обусловлена изменением реологических свойств крови, нарушением ее движения. Она не вызывает изменение общего состояния организма, на коже могут появиться красные полосы, которые болезненны при нажатии. Может перейти в хроническую стадию.
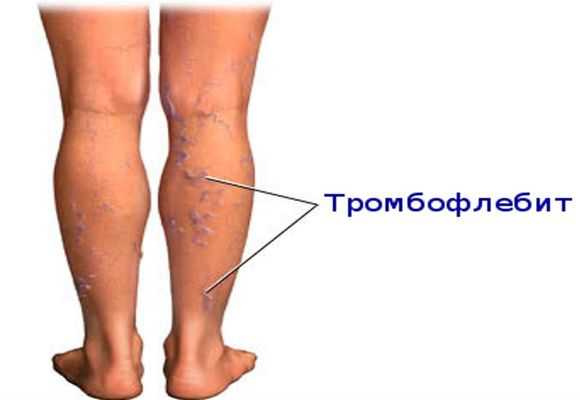
Первое, что возникает при данной патологии, это болезненное ощущение в голени. Оно не проходит при массаже, а наоборот только усиливается. Кожа на конечностях меняется, появляются отёки. А вообще симптомы зависят от места локализации тромба. При тромбофлебите подкожных вен нижних конечностей можно увидеть вздувшиеся вены, они болезненны при дотрагивании. При пальпации вена плотная, кожа над ней отечна. Появляется слабость, повышается температура тела до 38 градусов и выше.
Варикозное расширение отличается от тромбофлебита отсутствием болезненных ощущений, покраснения, температура при тромбофлебите более высокая. А если ноги положить горизонтально, то напряжение уменьшается, боль проходит, а кровь перемещается в более глубокие сосуды. Вены, которые имеют растущий тромб, увеличиваются в размерах.
Хронический тромбофлебит может продолжаться долгое время, периодами наступает обострение. После него может наступать улучшение состояние, внешние изменения на некоторое время пропадают.
Методы диагностики заболевания
Сама по себе диагностика заболевания не составляет сложностей. С самого начала, с первых минут появляется боль, покраснение кожи, видно вздутую вену, которая перекрыта тромбом.
Острую форму характеризует сильный приступ боли. Диагноз можно установить после сбора анамнеза заболевания и проведения осмотра. Дополнительные методы диагностики нужны для подтверждения диагноза, установления места локализации и размера тромба, а также для оценки риска отрыва тромба.
Для получения данных результатов достаточно ультразвукового обследования. Иногда проводят дуплексное сканирование с контрастом. Венография также способна показать наличие тромбов. Лабораторная диагностика отображает реологические свойства крови, главным образом отображая факторы свертываемости.
Вот основные методы диагностики:
- анализ на свертываемость крови, показывает с какой скоростью образовываются тромбы;
- ультразвуковая диагностика — доплерография и дуплексное ангиосканирование – оценивает скорость кровотока, показывает структуру сосуда;
- рентгенологическое исследование — КТ или МРТ;
- термография анализирует инфракрасное излучение человеческого тела, в месте, где располагается тромб, температура будет выше.
Помимо этого может применяться венография — в сосуд вводится препарат, который контрастирует вену изнутри. Сейчас этот метод практически не применяют.
Основные методики проведения лечения
Тромбофлебит поверхностны вен нижних конечностей имеет узнаваемые симптомы, а лечение его разнообразное. Поверхностный тромбофлебит можно лечить в амбулатории и даже дома. Однако назначать лечение должен опытный специалист, лучше всего врач-флеболог. Он подберет оптимальную терапию для каждого конкретного случая.
Каждое лечение предполагает определенные задачи. В первую очередь нужно предотвратить тромбоз глубоких вен, убрать воспалительный процесс, предупредить рецидив. Лечение должно быть направлено на то, чтоб больной сохранял активный образ жизни. Это не допустит замедление движения крови в патологическом участке.
Очень часто прибегают к консервативному лечению. Оно направлено на прекращение формирования новых тромбов, ограничение их распространения, а также на уменьшение болезненности и воспаления. Основные виды консервативного лечения:
- Компрессионное воздействие ( рекомендуют использовать специальный компрессионный трикотаж, сейчас он представлен компрессионными чулками. Их необязательно носить круглосуточно. Достаточно одевать изделия на работе, при выполнении тяжелой нагрузки. Рекомендуется использовать во время оперативных вмешательств, в послеоперационном периоде, беременным женщинам, а также для профилактики).
- Медикаментозная терапия ( назначаются препараты, которые способны укрепить сосуды, сделать кровь более жидкой. Для оказания противовоспалительного действия назначают антибиотики. По показаниям применяют антикоагулянты).
- Физиотерапия (соллюкс, ультрафиолетовое излучение, инфракрасное излучение.Обычно этот метод показан при хронических формах тромбофлебита).
- Курортное лечение (рассматривается в индивидуально порядке).
- Дома можно делать компрессы на спирту, а также прилаживать холод.
Иногда консервативные виды терапии не способны помочь больному. Тогда прибегают к хирургическому лечению. Показаниями к проведению операции являются острый восходящий тромбофлебит, а также острый гнойный тромбофлебит. Если поверхностный тромбофлебит возник в результате варикозной болезни, тогда тоже показано оперативное вмешательство. В данном случае операция позволит избежать тромбообразования в глубоких сосудах, а также предупредит рецидивы. Различают следующие виды оперативных вмешательств:
- кроссэктомия;
- радикальное хирургическое вмешательство;
- паллиативное оперативное вмешательство.
Кроссэктомия. При данной операции поверхностную вену перевязывают в месте, где она встречается с глубокой. Это позволит избежать распространения патологического очага.
Радикальное оперативное вмешательство. Проводят только при варикозной болезни. Все вены, что поражены варикозом, удаляются. Проводят перевязку перфорантных вен, большой поверхностной вены, малой поверхностной вены.
Паллиативное оперативное вмешательство. Позволяет избежать прогрессирования болезни, вот только никак не ускорит процесс выздоровления, не оказывает влияние на развитие рецидивов. При таком лечении удаляются имеющийся тромбоз сосудов. К числу этих операций относят флебэктомию. Она заключается в том, что поверхностная бедренная вена перевязывается.
Сама по себе болезнь хоть не кажется серьезной, с первого взгляда, однако это не так. Тромбофлебит серьезное заболевание. Оно может привести к неприятным исходам. Самое плохое, когда патологический процесс распространяется на глубокие вены. При этом могут развиваться трофические язвы, абсцессы.
Гнойный тромбофлебит, осложнившись, может проявиться сепсисом. Кожа также страдает, появляются дерматиты, экземы, целлюлит. А отрыв тромба может спровоцировать смерть, привести к летальному исходу.
Лечение народными методами
При тромбофлебите повышается температура и возникает отек конечности. Бороться с эти можно при помощи капусты. На ночь делают капустные компрессы. Для этого лист капусты, хорошенько отбивают, смазывают подсолнечным маслом, прикладывают к пораженному участку. Сверху не туго накладывают повязку. Утром следует размотать компресс, ногу вытереть чистой салфеткой.
Поможет укрепить стенки сосудов, снизит свертывающие способности крови яблочный уксус. Его разводят с водой и медом. На столовую ложку уксуса необходимо взять 200 миллилитров воды и одну столовую ложку меда. Смазывают кожу над патологическим очагом. Можно также разводить просто уксус с водой, если в доме нет меда.
Проделывать такую процедуру рекомендуют до пяти раз на день.
Меры профилактического воздействия
При каждом заболевании нужно заниматься его профилактикой. Не исключение тромбофлебит. Прежде всего, нужно вовремя лечить заболевания, которые в дальнейшем могут перерасти в тромбофлебит.
Внимание следует удалить варикозному расширению вен. Нужно вести здоровый образ жизни, больше двигаться. Даже при очень загруженном дне, сидячей работе, необходимо всегда находить время для пеших прогулок. Хотя бы двадцать – тридцать минут в день пешим шагом и положительный результат гарантирован.
Необходимо потреблять достаточное количество жидкости.
Нельзя забывать о компрессионном трикотаже. Вещь действительно очень полезная. Да и ценовая категория компрессионных штанов и чулок разная. При желании каждый сможет найти для себя подходящий по стоимости и по показаниям вариант.
Также нужно помнить, что при появлении первых симптомов тромбофлебита нужно немедленно обратиться к врачу. Если же сейчас период ремиссии, то необходимо придерживаться правильного питания, не кушать жареного, жирного, соленого, острых продуктов и специй, избегать пищи с повышенным содержанием холестерина. А также не можно забывать проходить профилактические осмотры у врача.
О тромбофлебите рассказано в видео в этой статье.
Тромбофлебит поверхностных вен нижних конечностей: лечение
Тромбофлебит поверхностных вен нижних конечностей – сосудистая патология, которая возникает в венозных стенках и проявляет себя в виде воспалительного процесса с последующим образованием кровяных сгустков, называемых тромбами. Тромбы могут полностью заблокировать просвет вены и нарушить кровообращение.
Заболевание возникает как последствие нарушений функционирования систем сердца, сосудов и лимфы. В то же время развитию способствуют проблемы со свертываемостью крови. В нашей статье мы подробно поговорим об этой болезни, разберемся в причинах, симптомах, узнаем, как диагностировать и лечить.

Причины возникновения
Для того чтобы заболевание начинало свое развитие, необходимо наличие провоцирующих факторов в человеческом организме. Среди таких факторов выделим следующие:
Повреждение стенок вен
Вены, которые находятся под кожей, склонны к воздействиям раздражителей извне, так как располагаются очень близко к эпителию. Если стенки изначально отличались пониженной плотностью, то шанс на их повреждение возрастает в несколько раз.
В некоторых случаях врачи провоцируют заболевание, в тот момент, когда неаккуратно влияют на состояние вен во время проведения хирургических операций, инфузий.
Медленная циркуляция крови
Такой провоцирующий фактор возникает после долгого соблюдения постельного режима, при длительном надавливании на вену прочими предметами и при травмировании конечностей. Помимо этого, есть ситуации, при которых процесс циркуляции крови происходит не так, как надо.
Например, при сердечной недостаточности нет возможности перекачки необходимого количества крови, появляются застои.
Высокая свертываемость
Свойство крови к повышенному свертыванию может передаваться по наследству, а может приобретаться в течение жизни. Второй тип появляется после перенесения сложных инфекционных заболеваний, при гормональных сбоях, при онкологических недугах и после употребления определенных медикаментов.
В большинстве случаев отечность венозного сосуда – безмикробный процесс, который является последствием нарушения целостности сосуда с образованием кровавого сгустка.
Однако иногда тромбоз сопровождается гнойными процессами из-за того, что в крови находятся сторонние микроорганизмы. В таких случаях речь заходит о гнойном тромбофлебите.
Когда соблюдены условия для развития всех трех провоцирующих факторов, появляется тромб, сосудистые стенки дают ответ в форме отека, далее болезнь развивается по двум путям:
Рост кровавого сгустка благодаря лечению либо самостоятельно прекращается. Отек спадает. Тромб становится гораздо меньше, он может либо целиком, либо частично заблокировать вену. Во время полной блокировки кровоток снижается, сосуд становится пустым, это снижает вероятность отрыва тромба.
Второй путь обуславливается длительным воспалительным процессом. Один конец возрастающего сгустка крепится к стенке венозного сосуда, а второй располагается в венозном просвете, состояние в таком случае неоднозначное.
В таком случае даже небольшое воздействие извне может оторвать тромб, что приводит к осложнению – тромбоэмболии легочной артерии, которая перекрывает сосуд, нарушает процесс дыхания. Это часто приводит к летальному исходу.
В то время, когда тромб находится в стабильном состоянии, вектор его роста направлен вверх. Пробираясь по венам, он способен разрушать венозные клапаны, это приводит к провокации развития флеботромбоза. Флеботромбоз, в свою очередь, может окончиться хронической недостаточностью вен.
Виды и этапы болезни
Восходящий тромбофлебит имеет несколько форм своего развития. Расскажем подробнее о каждой из них.
Острый тромбофлебит
Такой вид недуга развивается очень быстро. Требуется порядка трех дней. В области появления тромба появляется отечность, температура резко растет.
Хронический тромбофлебит
Чаще всего появляется в качестве осложнения после варикозного расширения вен. Для заболевания характерна вялотекущая форма воспалительного процесса.
Во время надавливания на болезненный участок, происходит возрастание его объема. Ноги отекают, боль становится ощутимой.
Гнойный тромбофлебит
Это заболевание проявляется в том случае, когда на коже располагается очаг инфекции. Течение болезни характеризуется повышением температуры тела и интоксикацией организма. Иногда приводит к появлению сепсиса.
Негнойный тромбофлебит
Провоцируется густой кровью либо проблемами с ее движением по кровеносной системе. В основном состояние пациента характеризуется как удовлетворительное, однако, на кожном покрове могут появиться красные полосы, которые будут болеть. Данная стадия заболевания вылечивается после растворения тромба либо перетекает в хроническую форму.
Классифицировать недуг можно и по локализации воспалительного процесса:
- При отеке внутренней оболочки венозного сосуда диагностируют эндофлебит.
- При воспалительном процессе, который базируется непосредственно в вене, диагностируют тромбофлебит.
- Перифлебит диагностируют во время отека тканей, окружающих сосуд.
- При нагноении говорят о гнойном флебите.
Опасность заболевания
В чем опасность такого недуга, как тромбоз поверхностных вен нижних конечностей? Основным опасным критерием болезни считают большую вероятность отрыва кровавого сгустка, что всегда заканчивается его попаданием в органы, важные для человеческой жизни.
Если это случается в артерии легкого, то появляется эмболия – опаснейшее состояние, которое может привести к смерти пациента.
Исходя из этого, необходимо обращаться за медицинской помощью при малейших подозрениях на наличие такой болезни, как восходящий тромбофлебит. Лечить болезнь могут хирурги по сосудам и флебологи.
Симптомы болезни
Поговорим о том, какие бывают у тромбофлебита нижних конечностей симптомы.
Одним из самых первых и характерных симптомов считают резкую боль в области икроножной мышцы. Если начать массировать эту мышцу, то боль станет еще сильнее. Ноги становятся красноватыми и отекают. Могут появиться синяки и мешки под глазами.
В процессе прогрессирования болезни могут быть разнообразные симптомы исходя из локализации возникновения кровавого сгустка.
Тромбофлебит поверхностных вен верхних конечностей определяется сильным вздутием венозного сосуда. При прикосновении к вздутости появляется острая боль. При пальпации можно заметить уплотнение и наличие вздутой кожи сверху.
Температура тела может подняться до тридцати восьми градусов и даже выше. Наблюдается озноб. Общее состояние расценивается, как слабое.
Обычная вена, которая поражена болезнью под названием варикоз, имеет отличие от тромбированного сосуда: вена, в которой находится тромб, болезненная, красноватая и горячая. Если положить ноги на диван, то венозное напряжение становится слабее, кровь оттекает в глубоко расположенные вены. Сосуд, в котором кровавый сгусток, в ходе развития заболевания может увеличиться в своих габаритах.
При хронической форме заболевания недуг может продолжаться очень и очень долго, в некоторые моменты появляются обострения. Когда наблюдают ремиссию, внешние отличия недуга могут исчезнуть.
Диагностирование
Диагностика такого заболевания, как поверхностный тромбофлебит нижних конечностей достаточно проста. С первого момента своего появления недуг дает знать о себе разнообразной симптоматикой. Появляется ярко выраженная боль, вена обретает красный оттенок и становится плотной, так как ее перекрывает кровавый сгусток.
Если речь идет об остром течении недуга, то характерен внезапный мощный синдром боли. Диагностика производится путем осмотра и сбора информации анамнеза.
Методики диагностики направлены на то, чтобы убедиться в правильности первоначального диагноза. Кроме того, важно точно определить место локализации тромба и оценить вероятность его отрыва. Для этого используют такую методику, как УЗИ ног. Чаще всего этого метода вполне достаточно.
Иногда прибегают к контрастному рентгену вен. Эта процедура позволяет определить наличие сгустков и установить их четкую локализацию. Для этого в вену вводят специальную жидкость, которая при использовании рентген-аппарата выдает контрастную картинку. В тех местах, где вена не прокрашена находится тромб.
Помимо данных клинического характера, можно использоваться прочими способами диагностирования системы вен.
Такая процедура, как венография дает возможность установить наличие тромбоза. А анализы крови в современных лабораториях позволяют установить конкретные необходимые факторы для определения параметров свертываемости крови.
Диагностирование дифференциального типа используют с другими болезнями, которые характеризуются наличием воспалительного процесса на коже. К тому же стоит учитывать такой критерий, как свойство тромбофлебита не отличаться общей интоксикацией, повышенным содержанием лейкоцитом и температурой.
Способы лечения
Теперь мы поговорим о том, как лечить заболевание. Любой этап тромбофлебита поверхностных вен должен вылечиваться в комплексе. Для этого применяют два метода лечения тромбофлебита: хирургический и консервативный.
Определение методики лечения основывается на данных о локализации очага воспаления, протяженности тромбоза и месте, где базируется эмбола.
Консервативные методики используются при острых проявлениях болезни вен нижних конечностей. А если речь идет о тромбозе сегментного типа, то назначают операцию.

Консервативное лечение
Поговорим о том, что включают в себя методики консервативного лечения. В первую очередь назначают мази, которые имеют в своей основе такое вещество, как гепарин. Гепарин позволяет крови свертываться медленнее.
Затем, назначаются физиотерапевтические методики:
- Облучение ультрафиолетом – снимает воспаление, заживляет.
- Излучение инфракрасное – способствует снятию отечности, повышает клеточный иммунитет, снимает чувство боли.
- Электрофорез. В данной методике используют гипокоагулянты и дезагреганты. Эти вещества помогают запускать работу ферментов, которые способствуют улучшению метаболических процессов, снимают воспалительные симптомы и разжижают кровь.
- Магнитная терапия. Оказывает стимулирующее воздействие на мышечные стенки вен, что дает возможность втолкнуть застой крови.
- Терапия лазером. Улучшает качество питания клеток и ускоряет регенерацию тканей.
- Баротерапия. Суть терапии в изменении давления окружающей среды. Позволяет улучшить питание клеток, снять отечность. При помощи баротерапии можно избавиться от язв трофического характера.
Среди медикаментозных препаратов назначают такие группы средств, как:
- Нестероиды.
- Ангиопротекторы.
- Антитромбоциты.
- Ферменты.
- Антибиотики пенициллиновые.
Хирургическое лечение
Хирургическая операция является наиболее результативной методикой устранения тромбофлебита. Доктора используют такие оперативные способы, которые отличаются низкой степенью травмирования. Однако они способны полностью удалить весь пораженный венозный отрезок.
Существует множество разновидностей хирургического вмешательства, каждый из них проводится в конкретном случае исходя из информации о месте положения тромба и состояния сосуда в целом.
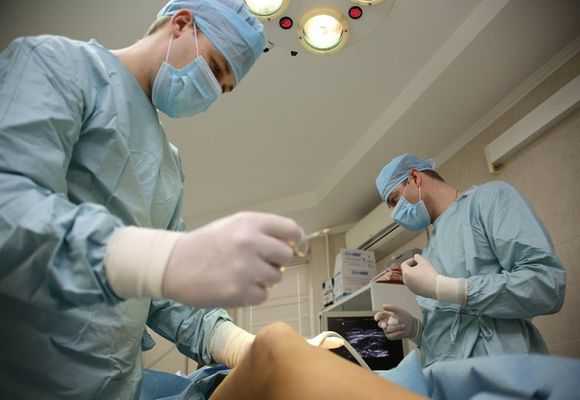
В каких случаях проводят операцию:
- Когда высока вероятность появления тромбоэмболии легкого.
- Если диагностирован восходящий тромбофлебит.
- При расположении кровавого сгустка в малой либо большой подкожных венах.
- Когда возникает шанс на попадание сгустка крови в глубокий венозный сосуд.
- При приступах обострения.
- Когда кровь забрасывается из глубоких вен в поверхностные.
Хирургическое вмешательство противопоказано людям, чей возраст превысил отметку в семьдесят пять лет, беременным женщинам и при аллергии на анестезию.
Прогноз
У людей, которые страдают от такого недуга, как восходящий тромбофлебит, прогноз в большинстве ситуаций является благоприятным.
Прогнозирование менее благополучное у людей, чей венозный кровоток не восстановился. В таком случае начинает развитие венозная недостаточность, появляется воспаление и боль. Могут начать развиваться язвы трофического типа, что приводит к утрате трудоспособности пациента.
Самое сложное последствие – эмболия легочной артерии. Если недуг развивается в крупных ветвях, то все заканчивается смертью пациента. А если недуг базируется в некрупной ветви, и лечение тромбофлебита наступает незамедлительно, то есть вероятность благоприятного исхода.
Профилактика
Одним из особенных методов профилактики считают заблаговременное лечение всех болезней, которые могут осложниться тромбофлебитом. Кроме того, важно восстановить водный баланс в предоперационный период.
Важно заниматься лечебной физкультурой и осуществлять работу по профилактике появления расстройств дыхания.
Люди, которые попадают в группу риска, необходимо использовать компрессионный трикотаж. Это правило также касается людей, которые уже болели острой формой недуга.
Важно как можно чаще держать ноги на возвышенности.
Осуществляйте контроль за весом – лишний вес усугубляет риск появления болезни.
Теперь вы знаете о том, что такое острый тромбофлебит поверхностных вен. Соблюдайте все меры профилактики и внимательно относитесь к состоянию своего здоровья. При наличии первых симптомов – обратитесь к врачу.
Симптомы тромбофлебита поверхностных вен нижних конечностей (фото) и принципы лечения
Венозный тромбофлебит — разновидность сосудистой патологии, при которой наблюдается снижение проходимости вены, вызванное свертыванием крови в ее полости. Чаще всего заболевание поражает сосуды ног. Тромбофлебит поверхностных вен нижних конечностей встречается у 20% всего населения планеты. Для обозначения этого заболевания медики используют два термина: «флеботромбоз» и «тромбофлебит». Под флеботромбозом понимают острую непроходимость сосудов, появившуюся в результате «склеивания» клеток крови (гиперкоагуляции). Спустя 5 – 10 дней образовавшийся тромб провоцирует воспаление околовенных тканей. Такое течение болезни и называют тромбофлебитом.
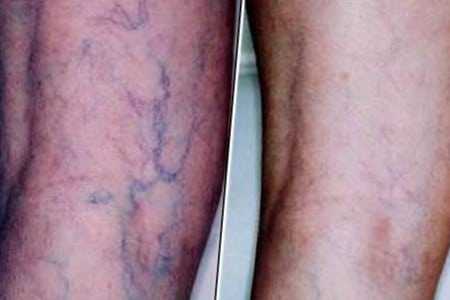
Признаки развития недуга
Симптомы тромбофлебита нижних конечностей во многом пересекаются с признаками варикозной болезни, о чем свидетельствуют опубликованные в Сети фото. При постановке диагноза медики учитывают несколько специфических симптомов, таких как:
- Появление на ногах красноватых полос, имеющих тенденцию к разрастанию.
- Ощущение плотного подкожного «шланга», который сильно болит.
- Отечность в местах появления других признаков сосудистой патологии.
- Снижение интенсивности болевого синдрома и покраснений при перемещении пациента в лежачее положение.
Эти симптомы являются основанием для проведения дуплексного сканирования вен, позволяющего определить состояние венозного ствола, размеры имеющихся тромбов, их влияние на кровоток, а также риск развития различных осложнений (некротизация мягких тканей нижних конечностей, закупорка легочной артерии).
Как видно на представленных в интернете фото, первые симптомы тромбофлебита проявляются в области голени. По мере развития заболевания увеличивается участок пораженной вены, распространяясь вдоль венозного ствола вплоть до паховой складки. Такое течение сосудистой патологии нижних конечностей называют восходящим тромбофлебитом. Гнойный тромбофлебит считается довольно редким явлением, которое возникает лишь при инфицировании травмированного венозного ствола.

Первые симптомы тромбофлебита проявляются в области голени.
Особенности протекания тромбофлебита поверхностных вен нижних конечностей и характерные симптомы определяют его разделение на хроническую и острую форму. Для хронического поражения сосудов характерны периодические обострения, при которых наблюдаются все вышеперечисленные симптомы, в чем можно убедиться, ознакомившись с фото, размещенными на форумах медицинской направленности. Хроническую форму обычно выявляют у пациентов, которые принимают тромбофлебит за варикоз и пытаются самостоятельно подбирать лечение. Острый тромбофлебит поверхностных вен появляется внезапно ярко выраженными симптомами на фоне травматического поражения сосудов кровеносной системы, расположенных в нижних конечностях.
Как устранить патологию?
Лечение поверхностных вен предполагает внедрение комплекса мер по устранению симптомов и имеющихся разрушений венозного ствола, а также предупреждению распространения патологии на другие участки сосуда и прилегающие ткани тела. В зависимости от сложности заболевания и выраженности симптомов применяют консервативное или хирургическое лечение поверхностного тромбофлебита сосудов нижних конечностей.
Консервативные методики
Консервативное лечение показано превалирующему большинству пациентов, страдающих от патологий поверхностных вен. Терапия направлена на устранение симптомов, разжижение крови за счет торможения иммунологических механизмов и ухудшения показателей клейкости тромбоцитов. Для этого используются следующие средства внутреннего и наружного применения:
- Нестероидные противовоспалительные препараты. Они обладают ярко выраженным обезболивающим эффектом, но противопоказаны при заболеваниях желудочно-кишечного тракта и почек.
- Реологические лекарства. Эта категория медикаментов способствует разжижению крови.
- Флеботоники. Диосмин, экстракт гингко билоба, Рутозид, Троксерутин усиливают скорость оттока крови из поверхностных вен.
- Дезагреганты. К ним относятся Пентоксифиллин и ацетилсалициловая кислота. Дезагреганты снижают способность крови к тромбообразованию.
- Наложение средств для создания эластичной компрессии. Лечение поверхностных вен посредством наложения компрессионных повязок причиняет определенный дискомфорт, поэтому назначается только в индивидуальном порядке.
Если возникли осложнения и присоединилась инфекция, то в комплекс лечения врач включает препараты, обладающие антимикробным эффектом, а также сульфаниламиды. Ускорить процесс растворения кровяных тромбов в нижних конечностях поможет использование специальных мазей, которые оказывают местный эффект. С этой целью применяются гепариновая мазь, обладающая антитромботическим действием, нестероидные противовоспалительные кремы и гели, понижающие свертываемость крови.

Для лечения тромбофлебита можно подобрать крема.
Если поверхностный тромбофлебит обострился наличием трофических язв, рекомендуется наносить на места поражения нижних конечностей такие средства, как мазь Вишневского или Левомиколь. Лечение с применением медикаментов и местных препаратов можно успешно дополнить методами физиотерапии. Такие процедуры, как гирудотерапия, магнитотерапия и диадинамические токи, благотворно воздействуют на организм и помогают бороться с проявлениями тромбофлебита.
Помимо прочего, пациентам следует согласовать с врачом свою двигательную активность. Умеренная ходьба оказывает позитивное влияние на функцию мышечной помпы, которая является главным «двигателем» кровяного тока в поверхностных венозных стволах. Отметим, что консервативное лечение патологий нижних конечностей демонстрирует хорошие результаты в тех случаях, когда область поражения сосуда и распространения тромба в нижних конечностях ограничена голенью.
Хирургические методики
Хирургическое вмешательство показано при обширных поражения вен нижних конечностей или в тех случаях, когда лечение тромбофлебита, локализованного в области голени, не дало позитивного результата по истечении двух недель комплексной консервативной терапии.
Если у пациента наблюдаются симптомы распространения тромбофлебита до уровня бедра, требуется срочная операция, поскольку отложенное лечение может привести возникновению серьезных осложнений, вплоть до летального исхода.
Хирургическое лечение этой формы патологии поверхностных сосудов включает несколько этапов:
- Устранение очагов инфекции (при наличии).
- Вскрытие поверхностной вены.
- Проверка интенсивности тока крови по сосудистому стволу.
- Удаление тромбированных узелков (индивидуально).
- Перевязка перфорантных сосудов, через которые сообщаются поверхностные и глубинные вены.
Лечение тромбофлебита нижних поверхностных вен — сложный и длительный процесс. Терапией этой формы сосудистой патологии занимается широкий круг хирургов общего профиля и ангиохиругов, поэтому пациенту не составит особого труда отыскать специалиста, который поможет избавиться от поверхностного тромбофлебита.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе