Реконверсия костного мозга
Синдромы поражения костного мозга: реконверсия
Реконверсия костного мозга представляет – это обратное замещение жирового костного мозга кроветворным при патологических состояниях, сопровождающихся повышением потребности организма в кроветворении.
Классификация
J. B. Vogler и соавт. (1988) выделили пять основных патофизиологических синдромов поражения костного мозга, которые могут быть выявлены при МРТ. К этим синдромам относятся – отек, некроз, реконверсия, истощение и инфильтрация костного мозга.
Патогенез
Представляет собой обратное замещение жирового костного мозга кроветворным при патологических состояниях, сопровождающихся повышением потребности организма в кроветворении. Этот процесс наблюдается при хронических анемиях, нарушениях свертываемости крови, длительных геморрагических состояниях, и гистологически проявляется пролиферацией капилляров в субэндотелиальном слое жирового костного мозга. Длительность анемизации прямо влияет на распространенность и обратимость реконверсии костного мозга.
Эпидемиология
Распространенность реконверсии костного мозга напрямую связана с этиологическими факторами.
Визуализация
МРТ.
Клинические проявления
Реконверсии костного мозга напрямую связана с этиологическими факторами. К общим проявлениям этиологических факторов, вызывающих реконверсия костного мозга, относятся:
- Слабость, быстрая утомляемость;
- Учащение сердечного ритма, особенно на фоне физических нагрузок;
- Появление одышки, а также головной боли из-за физических нагрузок;
- Человек не может сконцентрироваться;
- Появление головокружения;
- Бледность кожи;
- Появление судорог в ногах;
- Больного мучает бессонница.
Кроме того, существуют симптомы, которые характерны для каждого вида этиологического фактора.
Лучевая диагностика
МРТ-семиотика
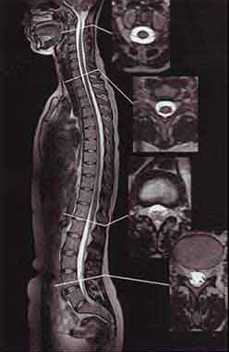
Т1-ВИ и Т2-ВИ: независимо от возраста пациентов реконверсия проявляется наличием множественных участков понижения интенсивности МР-сигнала в Т1-ВИ, неправильной формы на фоне нормального высокоинтенсивного жирового костного мозга. Как правило, эти изменения выявляются в метафизах трубчатых костей. По STIR и FS эти очаги имеют гиперинтенсивный МРС. В отличие от очагов патологической инфильтрации при метастатическом поражении, очаги реконверсии имеют слабую степень снижения МРС в Т1-ВИ, относительно четкие контуры, неправильную форму, небольшие размеры, преимущественную локализацию в метадиафизах длинных трубчатых костей.
Пример описания
Описательная часть: в метафизах бедренной и большеберцовой костей на протяжении определяются зоны неравномерного изменения МР-сигнала от костного мозга, гипоинтенсивного по Т1 и Т2 и гиперинтенсивного по Т2 с жироподавлением - признаки красного костного мозга.
Заключение: Структурные изменения в метафизах бедренной и большеберцовой костей (признаки реконверсии красного костного мозга).
Список использованной литературы и источников
- Брюханов, А.В. Магнитно-резонансная томография в остеологии: монография / А.В. Брюханов, А.Ю. Васильев. – М.: ОАО «издательство «Медицина», 2006. – 200 с.
- Инфаркт кости [Электронный ресурс] // 24 Радиология: сайт – URL: http://24radiology.ru/kostno-myshechnaya-sistema/infarkt-kosti/ (04.04.2018).
- Круглов, О. Асептический некроз головки бедренной кости, классификация по Steinberg [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/staging-avascular-necrosis (04.04.2018).
- Круглов, О. Асептический некроз головки бедренной кости, классификация Фиката и Арлета [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/staging-avascular-necrosis-1 (04.04.2018).
- Лучевая диагностика остеохондропатий [Электронный ресурс] // Втрое мнение: сайт – (2013-2017). – URL: https://secondopinions.ru/poleznye-materialy/rentgen/rentgen-sustavov/luchevaya-diagnostika-osteohondropatiy (04.04.2018).
- Михнович, Е.Р. Костно-суставная система. Асептический некроз. Остеохондропатии [Электронный ресурс] // Радиомед: сайт – (2008-2018). – URL: https://radiomed.ru/en/node/1200 (04.04.2018).
- Михаилов, М.К., Володина, Г.И., Ларюкова, Е.К. Костно-суставная система. Остеохондропатии. [Электронный ресурс] // Радиомед: сайт – (2008-2018). – URL: https://radiomed.ru/en/node/367 (04.04.2018).
- Остеонекроз. Часть 1. Факторы риска и патогенез [Электронный ресурс] / Е.В. Ильиных [и др.] // Современная ревматология: электронный журнал. – 2013. – Т. 7, №1. – С. 17-24. - URL: http://mrj.ima-press.net/mrj/article/view/460/438 (04.04.2018).
- Остеонекроз. Часть 2. Клиника и диагностика аваскулярного некроза [Электронный ресурс] / В.Г. Барскова [и др.] // Современная ревматология: электронный журнал. – 2013. Т. 7, №2. – С. 32-36. - URL: http://mrj.ima-press.net/mrj/article/view/476/454 (04.04.2018).
- Попов, П. Болезнь Кенига или рассекающий остеохондрит. КТ, МРТ и рентгенография [Электронный ресурс] // Телерадиология: сайт – (2017). – URL: https://teleradiologia.ru/болезнь-кенига-диагностика-кт-мрт/ (04.04.2018).
- Родионова, С.С., Шумский, А.А. Ранние стадии асептического некроза головки бедренной кости: клинический протокол. – Москва, 2013. – 17 с.
- Симанов, В. Асептический некроз головки бедренной кости, классификация Mitchell [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/asepticheskiy-nekroz-golovki-bedrennoy-kosti-klassifikaciya-mitchell (04.04.2018).
Отек костного мозга коленного сустава: реконверсия, контузия, причины, виды, лечение
Отеки коленей – серьезный сигнал развития сложной патологии. В организме человека нет ни взаимосвязанных между собою систем. Их тесная связь наиболее очевидна во время болезни. Локальные повреждения колена проявляются особыми признаками, из них первый и наиболее важный – это отеки. Они не считаются отдельной болезнью, это только симптомы, сопровождающие разные травмы и заболевания, что важно вовремя распознать, диагностировать и начать лечиться. Одно из серьезнейших осложнений – отек костного мозга большеберцовой кости коленного сустава.
Продолговатый мозг играет незаменимую роль в иммунитете и кровообразовании. Он расположен в трубчатых и грудинных костях, в реберной, позвонковой костных структурах. Отклонения от нормы в его функциях отражаются на общем самочувствии человека.
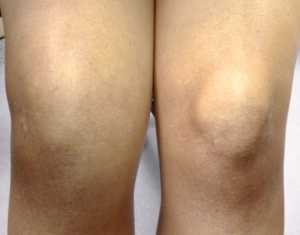 Отек костного мозга коленного сустава
Отек костного мозга коленного сустава Обычно отечность продолговатого мозга – ответ организма на травмирование, заражение инфекциями, дисфункция тока крови. Основными причинами отечности на коленях являются их травмы. Повреждение меняет структуру суставов, травмируются ткани суставов, не регулируется их кровоснабжение. В межклеточном пространстве скапливается жидкое вещество, мешающее функциям суставного сочленения.
По каким причинам отекает костный мозг
Факторами образования припухания коленных чашечек чаще всего становится отек костного мозга надколенника, повреждения большой берцовой кости. Патология формируется после повреждений на тренировках. Отекание мозгового вещества в коленных суставах приводит к нарушению анатомической структуры кости. Осложнения на костном мозге могут произойти на фоне синовита, контузии кости.
Болит и отекает коленный сустав по причине:
- повреждений связочного аппарата;
- травмы менисков;
- нарушения в структуре синовиальной капсулы.
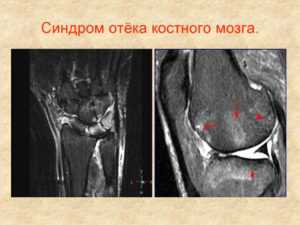
Это сильный толчок к осложнению на костном мозге, к появлению болей и отеков. Выраженная припухлость зависит от тяжести повреждения конечности, от сложности текущего заболевания сустава. Так, артроз сопровождается дегенеративными изменениями хрящевой ткани, из-за чего страдает костный мозг. Асептический бурсит сопровождается припухлостью коленей. Здесь врачу следует дифференцировать «чистый» бурсит от инфекционного, с нагноением. Проникновение инфекции в мозговое вещество кости может вызвать жизненно значимые осложнения, вплоть до потери конечности.
Виды отечности
Классификация отечности костного мозгового вещества основывается на нескольких аспектах: на факторах формирования отечности, на происхождении и возникновении отечности; на особенностях течения заболевания и патогенеза.
Причины появления классифицируют отечность:
- опухолевого типа;
- токсического происхождения;
- травматического характера;
- гипертензивного осложнения;
- послеоперационного вида;
- ишемического типа;
- воспалительного характера.
Происхождение отечности классифицируется как:
- МРТ коленного сустава при отеке костного мозга
Цитотоксические отеки с нарушением обмена веществ на клеточном уровне; их появление обусловлено нехваткой кислорода; действием токсинов, ишемической болезнью мозга.
- Вазогенные отеки ─ их возникновение вызвано высокой проницаемостью капилляров, отчего жидкое вещество из сосудов проникает в свободное место между клетками. Такие виды отеков сопровождают травмы, воспалительные заболевания.
По особенностям протекания и развития болезни классифицируются разные виды отечности костного мозгового вещества:
- трабекулярный отек коленного сустава: остов коленного сочленения составляют трабекулы – лат. trabeculae, они призваны укреплять основу сустава, в структуре которого есть тяжи, перегородки, состоящие из соединительных тканей с коллагеновым веществом. Трабекулярная отечность коленей вызывается артрозами, артритами, из-за чего в данном случае требуется начинать с лечения непосредственного заболевания, что снимет воспаление и выведет застойное жидкое вещество;
- субхондральный: может образоваться как результат повреждения хрящей, самой легко травмируемой тканью в составе костей. Хрящ может полностью необратимо разрушиться за 3 месяца;
- асептический: чаще всего затрагивает тазобедренные суставы, и только в запущенной форме отеки доходят до коленного сустава;
- реактивный: последствие хирургических манипуляций, устраняется в ходе реабилитации;
- контузионный отек: посттравматическая патология, чаще всего сопровождается порывом крестообразных связок; чтобы установить точный диагноз, требуется проведение МРТ, артроскопической аутопластики;
- перифокальный отек: жидкое вещество скапливается из-за повреждения нервного волокна; как следствие травмы, увеличивается межклеточное пространство, где и скапливается патологическое вещество.
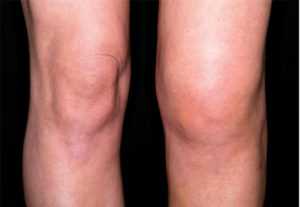
Костное мозговое вещество колена травмируется на фоне дегенеративных изменений суставной структуры. Это происходит из-за высоких физических нагрузок, поэтому в числе пациентов обычно активные люди, занимающиеся физкультурой и спортом. Часто в простых бытовых движениях случается неудачное приземление на ногу, человек и не понимает, что случилась травма, относится к болям как к проходящему явлению. Но в таких ситуациях повреждается надколенник, как следствие – образуется отек костного мозга коленного сустава.
Все виды отеков колена сопровождаются болевым синдромом, длительным сохранением, постепенным увеличением в размерах. Если заболевание тянется длительное время, у пациента уменьшается анатомическая длина бедра, страдает берцовая кость, уменьшается объем хрящей. Человек начинает хромать.
Лечение отечности костного мозга на коленях
Врач выбирает направление лечения по виду патологии.
Передняя и задняя крестообразная связкаУ контузионной отечности обязательно есть характерный признак – заклинивание, резко ограничивающее движения, сопровождающееся острой болью. Контузионные отеки определяются на МРТ, где показывается порыв крестообразной связки.
Тяжелые повреждения, вызывающие отечность, лечат артроскопической аутопластикой, в ходе которой врач восстанавливает крестообразную связку, удаляет участки поврежденного мениска. При необходимости производится другая процедура – резекция латерального мениска.
Для лечения перифокального травмирования используются традиционные или операционные методики. Перифокальная деформация костного мозгового слоя формируется из-за расширения свободного пространства между клетками и скопления в нем патологического жидкого вещества. Оно поступает из глиальных клеток с поврежденными мембранами. В зоне поврежденных клеток локализованы капилляры, у которых мембраны и эндотелий обладают высокой проницаемостью.
В ходе формирования отечности мозговой прослойки большеберцовой кости нечасто бывают костные деструкции. Область поражения такого типа проявляется отеком костного мозга латерального мыщелка бедренной кости, размеры отечности прямо зависят от условий ее формирования.
Отечность мозга кости только симптом, сопровождающий травмы или заболевания, особенно если своевременно не начато лечение. Он становится спутником контузий, разрывов связок, поражения тканей, синовита. Если появляются ограничения движений коленных суставов, надо обязательно обратить на это внимание, и своевременно получить медицинскую помощь.
Диагностика МРТ грудного отдела позвоночника при болевом синдроме в спине
При заболеваниях позвоночника боль может иррадиировать в любую часть грудной клетки, но чаще всего в область реберных хрящей, лопаточную и паравертебральную области. При поражении грудных позвонков боль также может возникать по передней поверхности грудной клетки и за грудиной, поэтому поставить диагноз весьма трудно.
Болеют люди всех возрастов, даже дети. Боль может напоминать стенокардию, желчную колику и другие заболевания внутренних органов. Ища причину боли, нужно исключить не только стенокардию, инфаркт миокарда, расслаивающую аневризму аорты, пневмонию, плеврит, но и болезни позвоночника.
Основные причины, вызывающие болевой синдром, выявляемые при МРТ исследовании, следующие:
1. Основная причина боли в спине – поражение суставов позвоночника при остеохондрозе и остеоартрозе.
Наиболее часто происходит поражение межпозвоночных суставов, сочленений ребер и позвоночника - суставов головок ребер и реберно-позвоночных суставов. Боль при подобных поражениях локализуется на 3-4 см латеральнее задней срединной линии, что примерно соответствует локализации этих суставов. Нередко наблюдается отраженная боль в заднем, боковом и даже переднем отделах грудной стенки.
Признаки артроза реберно-позвоночных соединений
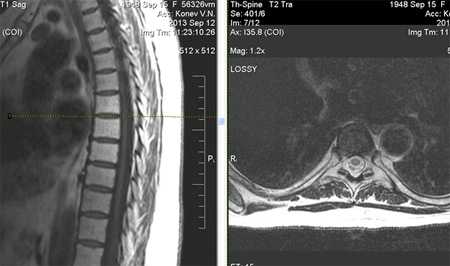
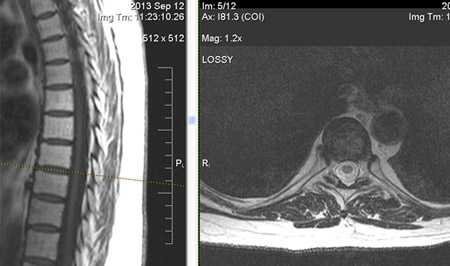
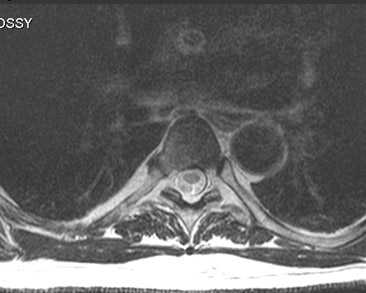
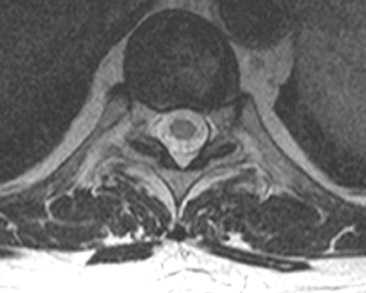
К остеоартрозу позвоночника предрасполагают травмы грудной клетки, они особенно часты в контактных видах спорта.
Признаки остеоартроза
Грыжи межпозвоночных дисков встречаются в грудном отделе позвоночника достаточно редко, что обусловлено большой стабильностью этого отдела позвоночника. Если грыжи и возникают, то чаще ниже уровня Th9 позвонка. Основной симтом – боль в спине, иррадиирующая в зону иннервации ущемленного корешка. Большие грыжи межпозвоночных дисков могут сдавливать спинной мозг, что проявляется нижним центральным парапарезом, нарушением чувствительности ног и нижней части туловища, недержанием мочи.
Остеохондроз. Грыжа диска, грыжевой секвестр.
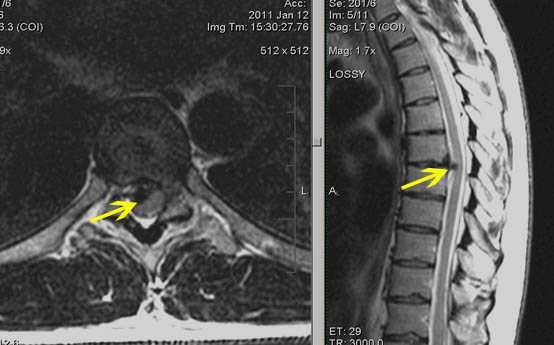
Протрузия диска
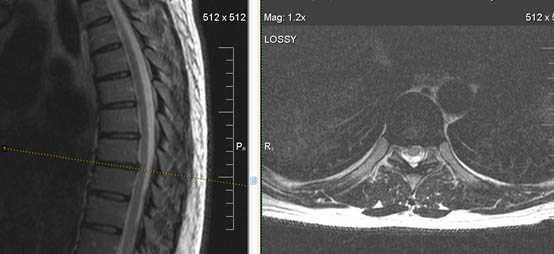
2. Причиной болевого синдрома также могут быть переломы позвонков.
В силу анатомических особенностей чаще всего встречаются компрессионные переломы грудного отдела позвоночника, как травматические, так и патологические, вызванные разрушением позвонков вследствие миеломной болезни, метастатического поражения или остеопороза.
Посттравматическая компрессия Тh7-Th9, Th21 позвонков, хр. период, усиление грудного кифоза
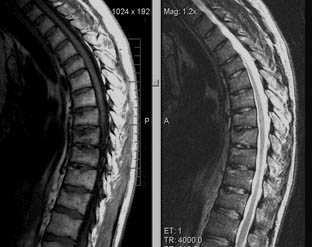
Травма, компрессионный перелом (острый период)
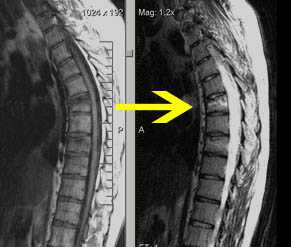
| Компрессионно-оскольчатый перелом Th21 позвонка
| Метастазы, патологические переломыTh9, Th20 позвонков. Центральный стеноз позвоночного канала. |
| Остеопоротическая деформация Th6 позвонка
| Метастазы, патологический перелом Th20 позвонка. Посттравматическая деформация Th3 позвонка.
|
3. Боль в спине может быть вызвана инфекционным или воспалительным поражением костных структур позвоночника и окружающих мягких тканей.
Остеомиелит позвоночника может быть как неспецифическим, так и специфическим ( при бруцеллезе, туберкулезе, сифилисе, брюшном тифе). Помимо боли в спине при остеомиелите наблюдаются общие симптомы – недомогание, слабость, лихорадка. Неспецифический остеомиелит следует подозревать у молодых людей, бруцеллезный – у сельскохозяйственных рабочих, туберкулезный – у иммигрантов, заключенных.
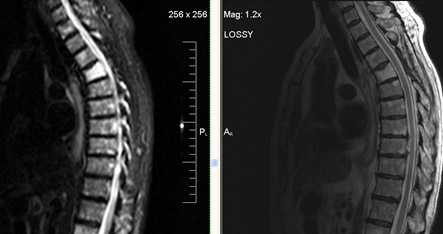
Клинический пример:
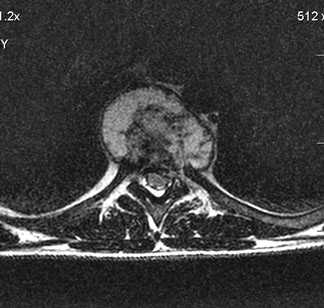
Жалобы на сильные боли в грудном отделе позвоночника. Пациент освободился из тюрьмы, в анамнезе tbc.
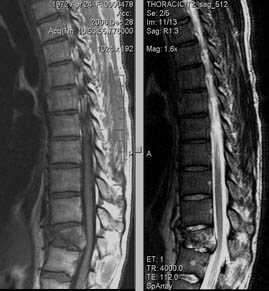
На уровне Th7-Th8 специфический туберкулезный спондилит +реконверсия костного мозга позвонков.
Т1 Sag T2 Sag
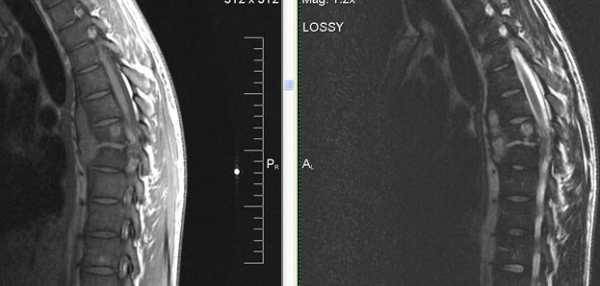
Т1 Sag T2 Sag
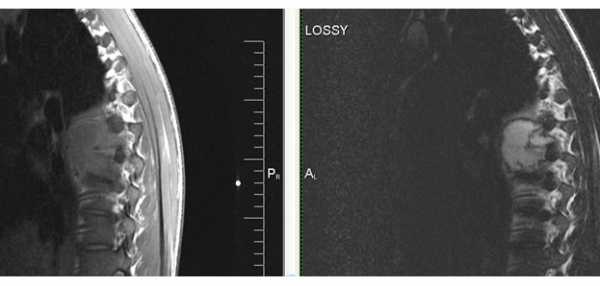
Т1 Sag T2 Sag
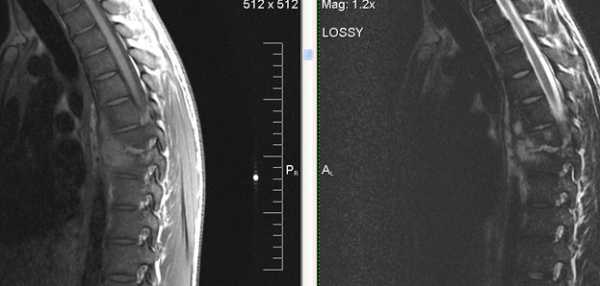
Т2 Cor Т2 Stir
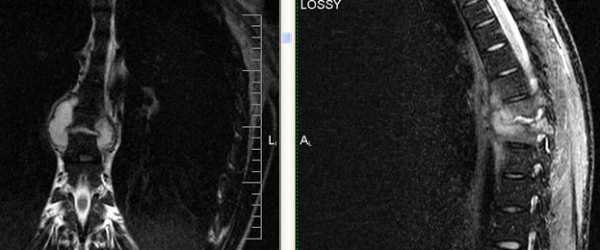
Т2 Tra
Постконтраст
Спондилит Th5-Th6; миелит (Th4-Th6); эпидурит Th5-Th6. Стеноз позвоночного канала. Остеохондроз. Деформирующий спондилоартроз
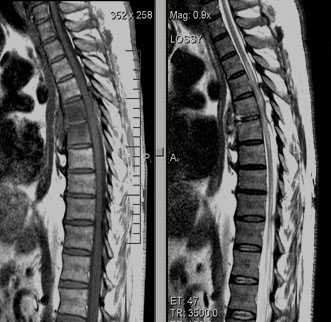
4. Выраженной, постоянной и быстро нарастающей болью в спине, сохраняющейся в покое и ночью, сопровождающейся зачастую похудением, лихорадкой, недомоганием характеризуются новообразования позвоночника.
Деформация и разрушение позвонков могут быть вызваны первичными опухолями позвоночника, метастазами опухолей внутренних органов, а также опухолями спинного мозга, его корешков и оболочек.
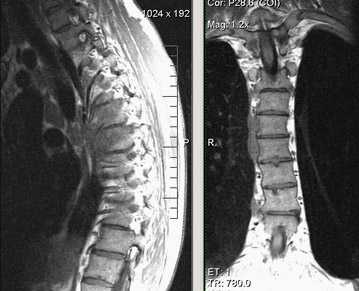
Экстрадуральное объемное образование (Tr позвонка Th7). Стеноз позвоночного канала; компрессия спинного мозга.
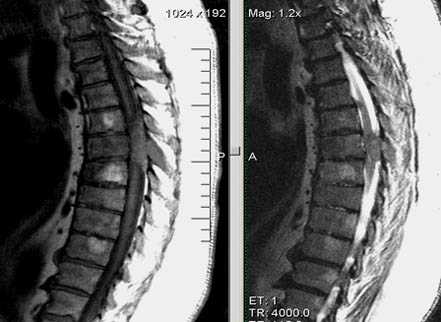
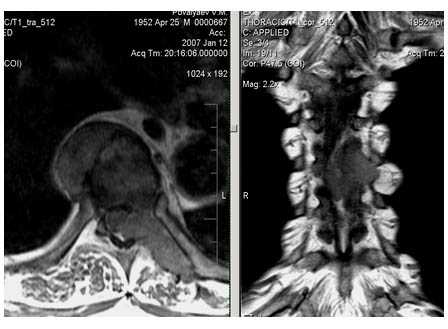
Множественные метастазы с поражением тел и отростков позвонков, стеноз позвоночного канала
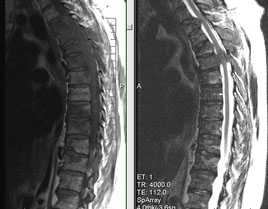
Гемангиомы Th5, Th20 позвонков
Очаг патологического МРС в передне-верхних отделах тела Th22 позвонка (диф диагноз между дистрофией /по типу Modic 3/ и метастазом.
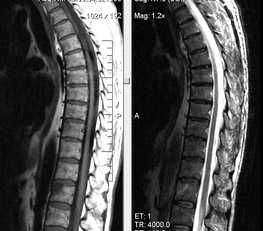
Интрадуральное экстрамедуллярное объемное образование на уровне Th22 позвонка.
Т1 Sag Т2Sag
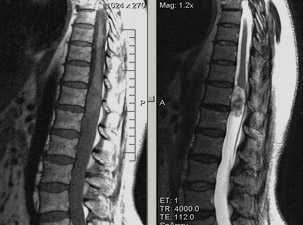
Постконтраст
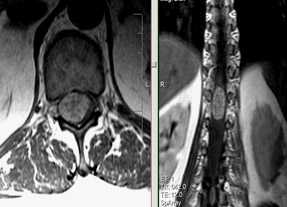
Интрамедуллярное объемное образование грудного отдела спинного мозга на уровне Th8
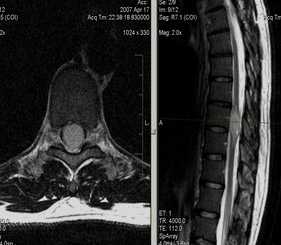
Экстрадуральное объемное образование позвоночного канала на уровне Th22 позвонка (более вероятно эпидурит, диф диагноз с объемом)
Т1 Sag Т2Sag
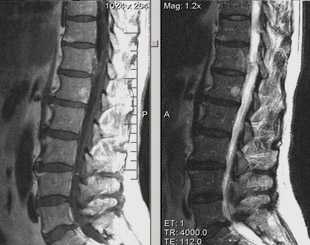
постконтраст
Нередко поражением позвоночника сопровождаются миеломная болезнь и лимфомы.
Множественные объемные образования средостения и паравертебральных мягких тканей (возможно лимфопролиферативный процесс)
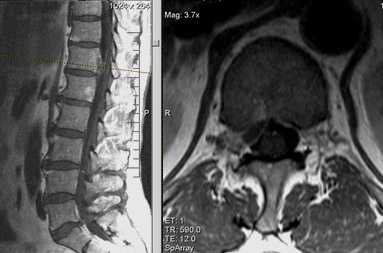
cтруктурные изменения костного мозга (миеломная болезнь)
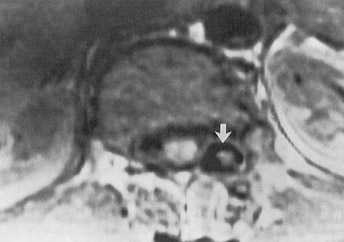
Из доброкачественных опухолей отдельно следует упомянуть остеоид-остеому. Эта опухоль дает своеобразную клиническую картину – боль в спине усиливается после употребления алкоголя и уменьшается после употребления аспирина.
Остеоид-остеома
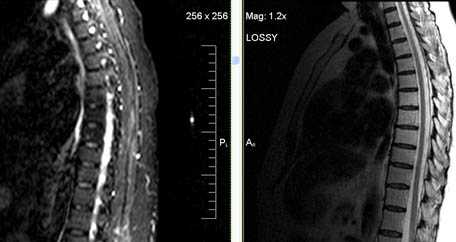
После проведения лучевой терапии различных онкологических процессов позвоночника или внутренних органов происходят типичные изменения костного мозга позвонков – его истощение (жировая дегенерация).
Признаки истощения костного мозга Th6-Th8 позвонков (постлучевые изменения)
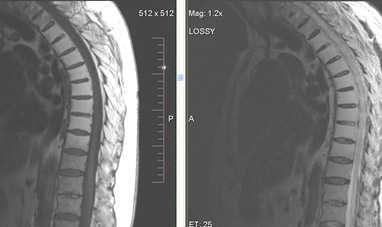
5. Причинами боли в спине в молодом возрасте могут быть анкилозирующий спондилит и остеохондропатия позвоночника (б-нь Шейерманна-Мау).
Болеют в основном мальчики – подростки.
Б-нь Бехтерева
Остеохондродисплазия (б-нь Шейерманна-Мау)
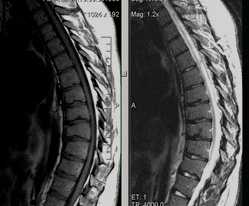
Остеохондродисплазия (б-нь Шейерманна-Мау) 1984 г.р.
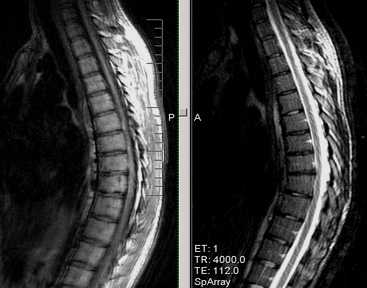
6. У пациентов разных возрастных категорий, включая детей и подростков, боли в спине могут возникать при наличии врожденных аномалий развития.
Диастоматомиелия
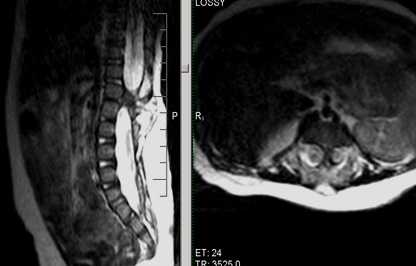
Бабочкообразный позвонок, сколиотическая деформация позвоночника
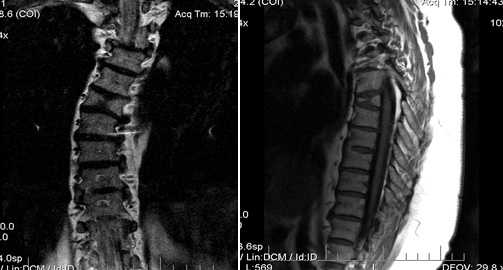
Многоуровневая сочетанная аномалия позвоночника
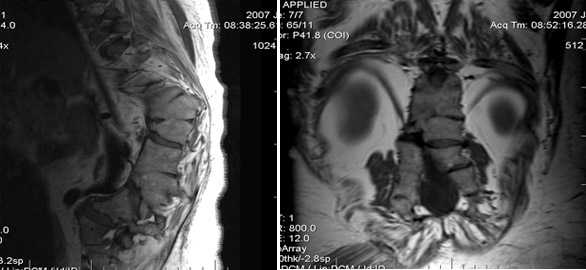
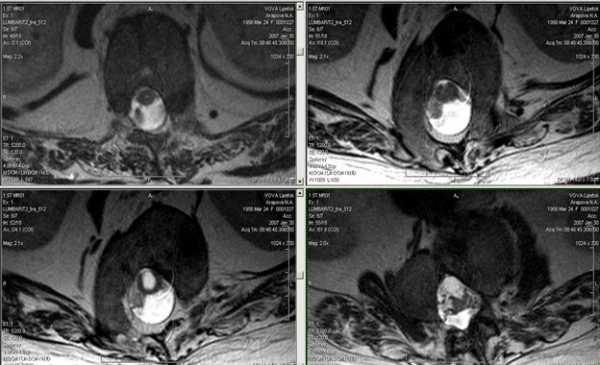
Боль в грудном отделе позвоночника часто воспринимается как боль в сердце или же человек машет рукой: «А, просто простудился, пройдет!» Но на деле боль в грудном отделе позвоночника может быть сигналом многих заболеваний, о которых мы даже не догадываемся. Чтобы исключить патологический процесс и при необходимости вовремя начать лечение, необходимо пройти полное обследование. Одним из самых современных и наиболее достоверных методов в настоящее время является метод МРТ грудной клетки.
Синдромы поражения костного мозга: реконверсия
Реконверсия костного мозга представляет – это обратное замещение жирового костного мозга кроветворным при патологических состояниях, сопровождающихся повышением потребности организма в кроветворении.
Классификация
J. B. Vogler и соавт. (1988) выделили пять основных патофизиологических синдромов поражения костного мозга, которые могут быть выявлены при МРТ. К этим синдромам относятся – отек, некроз, реконверсия, истощение и инфильтрация костного мозга.
Патогенез
Представляет собой обратное замещение жирового костного мозга кроветворным при патологических состояниях, сопровождающихся повышением потребности организма в кроветворении. Этот процесс наблюдается при хронических анемиях, нарушениях свертываемости крови, длительных геморрагических состояниях, и гистологически проявляется пролиферацией капилляров в субэндотелиальном слое жирового костного мозга. Длительность анемизации прямо влияет на распространенность и обратимость реконверсии костного мозга.
Эпидемиология
Распространенность реконверсии костного мозга напрямую связана с этиологическими факторами.
Визуализация
МРТ.
Клинические проявления
Реконверсии костного мозга напрямую связана с этиологическими факторами. К общим проявлениям этиологических факторов, вызывающих реконверсия костного мозга, относятся:
- Слабость, быстрая утомляемость;
- Учащение сердечного ритма, особенно на фоне физических нагрузок;
- Появление одышки, а также головной боли из-за физических нагрузок;
- Человек не может сконцентрироваться;
- Появление головокружения;
- Бледность кожи;
- Появление судорог в ногах;
- Больного мучает бессонница.
Кроме того, существуют симптомы, которые характерны для каждого вида этиологического фактора.
Лучевая диагностика
МРТ-семиотика
Т1-ВИ и Т2-ВИ: независимо от возраста пациентов реконверсия проявляется наличием множественных участков понижения интенсивности МР-сигнала в Т1-ВИ, неправильной формы на фоне нормального высокоинтенсивного жирового костного мозга. Как правило, эти изменения выявляются в метафизах трубчатых костей. По STIR и FS эти очаги имеют гиперинтенсивный МРС. В отличие от очагов патологической инфильтрации при метастатическом поражении, очаги реконверсии имеют слабую степень снижения МРС в Т1-ВИ, относительно четкие контуры, неправильную форму, небольшие размеры, преимущественную локализацию в метадиафизах длинных трубчатых костей.
Пример описания
Описательная часть: в метафизах бедренной и большеберцовой костей на протяжении определяются зоны неравномерного изменения МР-сигнала от костного мозга, гипоинтенсивного по Т1 и Т2 и гиперинтенсивного по Т2 с жироподавлением - признаки красного костного мозга.
Заключение: Структурные изменения в метафизах бедренной и большеберцовой костей (признаки реконверсии красного костного мозга).
Список использованной литературы и источников
- Брюханов, А.В. Магнитно-резонансная томография в остеологии: монография / А.В. Брюханов, А.Ю. Васильев. – М.: ОАО «издательство «Медицина», 2006. – 200 с.
- Инфаркт кости [Электронный ресурс] // 24 Радиология: сайт – URL: http://24radiology.ru/kostno-myshechnaya-sistema/infarkt-kosti/ (04.04.2018).
- Круглов, О. Асептический некроз головки бедренной кости, классификация по Steinberg [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/staging-avascular-necrosis (04.04.2018).
- Круглов, О. Асептический некроз головки бедренной кости, классификация Фиката и Арлета [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/staging-avascular-necrosis-1 (04.04.2018).
- Лучевая диагностика остеохондропатий [Электронный ресурс] // Втрое мнение: сайт – (2013-2017). – URL: https://secondopinions.ru/poleznye-materialy/rentgen/rentgen-sustavov/luchevaya-diagnostika-osteohondropatiy (04.04.2018).
- Михнович, Е.Р. Костно-суставная система. Асептический некроз. Остеохондропатии [Электронный ресурс] // Радиомед: сайт – (2008-2018). – URL: https://radiomed.ru/en/node/1200 (04.04.2018).
- Михаилов, М.К., Володина, Г.И., Ларюкова, Е.К. Костно-суставная система. Остеохондропатии. [Электронный ресурс] // Радиомед: сайт – (2008-2018). – URL: https://radiomed.ru/en/node/367 (04.04.2018).
- Остеонекроз. Часть 1. Факторы риска и патогенез [Электронный ресурс] / Е.В. Ильиных [и др.] // Современная ревматология: электронный журнал. – 2013. – Т. 7, №1. – С. 17-24. - URL: http://mrj.ima-press.net/mrj/article/view/460/438 (04.04.2018).
- Остеонекроз. Часть 2. Клиника и диагностика аваскулярного некроза [Электронный ресурс] / В.Г. Барскова [и др.] // Современная ревматология: электронный журнал. – 2013. Т. 7, №2. – С. 32-36. - URL: http://mrj.ima-press.net/mrj/article/view/476/454 (04.04.2018).
- Попов, П. Болезнь Кенига или рассекающий остеохондрит. КТ, МРТ и рентгенография [Электронный ресурс] // Телерадиология: сайт – (2017). – URL: https://teleradiologia.ru/болезнь-кенига-диагностика-кт-мрт/ (04.04.2018).
- Родионова, С.С., Шумский, А.А. Ранние стадии асептического некроза головки бедренной кости: клинический протокол. – Москва, 2013. – 17 с.
- Симанов, В. Асептический некроз головки бедренной кости, классификация Mitchell [Электронный ресурс] // Радиография: сайт – (2008-2018). – URL: https://radiographia.info/article/asepticheskiy-nekroz-golovki-bedrennoy-kosti-klassifikaciya-mitchell (04.04.2018).
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе