Пункция костного мозга из грудины
Пункция костного мозга из грудины опасно ли |
Нет, не опасна. Уточните квалификацию и стаж врача делающего биопсию костного мозга. Уверяю Вас, сегодня в больницах нашей страны лежат тысячи людей прошедших эту операцию. Поверьте, к этому допускаются только специалисты высокого класса. Процедура не очень приятная, но в случае заболевания необходима. Здоровья Вам и не болейте.
Опасно! Очень болезненно! Но когда нет выхода — тогда приходиться рисковать.
В пятилетнем возрасте мой сын переболел серозным менингитом третей степени. Его пунтировали дважды. Первый раз это происходило на моих глазах. Зрелище жуткое! Анализ пунции делала известный врач нейрохирург. Слава Богу что успешно и без последствий.
Вчера мне делали пункцию, это не очень больно, но болевые ощущения есть, когда игла входит в кость боль такая тупая, в общем процедура весьма не приятная, но бояться не стоит, мне вот ее делать было как оказалось не нужно, так как ошиблись с анализами в другой клинике, в СМ клинике гематолог взглянув на анализы потащила на сию процедуру, а как пришли анализы оказалось что я здоров, в тех анализах уровень тромбоцитов, лейкоцитов, эритроцитов был понижен и гемаглобин 64 подозрение было на острый лейкоз, а как пришли результаты гестологии и анализов крови, оказалось что все впорядке и гемоглобин 149.
Пункция костного мозга: показания, подготовка к исследованию, методика
Пункция костного мозга (или стернальная пункция, аспирация, биопсия костного мозга) – это диагностический метод, позволяющий получить образец тканей красного костного мозга из грудины или другой кости путем прокола специальной иглой. После это осуществляется исследование полученных тканей биоптата. Обычно такой анализ выполняется для выявления заболеваний крови, но иногда он проводится для диагностики раковых заболеваний или метастазирования.
Забор материала для его проведения может осуществляться как в амбулаторных, так и в стационарных условиях. Полученные после пункции ткани отправляются в лабораторию для выполнения миелограммы, гистохимического, иммунофенотипизирующего и цитогенетического анализа.
Эта статья предоставит информацию о принципе выполнения, показаниях, противопоказаниях, возможных осложнениях, преимуществах и методе выполнения пункции костного мозга. Она поможет составить представление о такой диагностической процедуре, и вы сможете задать возникшие вопросы своему лечащему врачу.
Немного анатомии
Костный мозг располагается в полостях разных костей – позвонках, трубчатых и тазовых костях, грудине и др. Эта ткань организма продуцирует новые кровяные клетки – лейкоциты, эритроциты и тромбоциты. Она состоит из стволовых клеток, находящихся в состоянии покоя или деления, и стромы – поддерживающих клеток.
До 5 лет костный мозг присутствует во всех костях скелета. С возрастом он перемещается в трубчатые кости (берцовые, плечевые, лучевые, бедренные), плоские (кости таза, грудина, ребра, кости черепа) и позвонки. При старении организма красный костный мозг постепенно заменяется желтым – особой жировой тканью, которая уже не способна продуцировать кровяные клетки.
Принцип пункции костного мозга
Наиболее удобной костью для забора тканей костного мозга у взрослых является грудина, а именно зона на ее теле, располагающаяся на уровне II или III межреберного пространства. Кроме этого, для выполнения манипуляции могут использоваться дужки или гребень подвздошной кости и остистые отростки позвонков поясничного отдела. У детей до 2 лет пункция может выполняться на пяточной кости или большеберцовом плато, а у более взрослых – на подвздошной кости.
Для извлечения тканей биоптата применяются специальные иглы и обычные шприцы (5, 10 или 20 мл), позволяющие аспирировать (отсасывать) ткани из полости грудины. Как правило, измененный патологией костный мозг имеет полужидкую консистенцию и его забор не представляет сложности. После получения образцов материала выполняются мазки на стеклах, которые исследуются под микроскопом.
Как выглядит игла для пункции
Для выполнения пункции костного мозга используются неокисляющиеся стальные иглы различных модификаций. Диаметр их просвета составляет от 1 до 2 мм, а длина – от 3 до 5 см. Внутри таких игл находится мандрен – специальный стержень, предотвращающий закупорку просвета иглы. На некоторых моделях присутствует блокатор, ограничивающий слишком глубокое проникновение. На одном из концов иглы для пункции костного мозга есть прокручивающий элемент, позволяющий удобно удерживать приспособление в момент выполнения прокола.
Перед процедурой врач настраивает иглу на предполагаемую глубину прокола. У взрослых она может составлять около 3-4 см, а у детей – от 1 до 2 см (в зависимости от возраста).
Пункция и анализ тканей костного мозга могут назначаться в следующих случаях:
- нарушения лейкоцитарной формулы или клинического анализа крови: не поддающиеся стандартной терапии тяжелые формы анемии, повышенное количество гемоглобина или эритроцитов, повышение или снижение уровня лейкоцитов или тромбоцитов, невозможность выявления причин высокого уровня СОЭ; диагностика заболеваний кроветворных органов на фоне появления симптомов: лихорадка, увеличение лимфоузлов, похудение, сыпь в ротовой полости, потливость, склонность к частым инфекционным заболеваниям и др.; выявление болезней накопления, вызванных дефицитом одного из ферментов и сопровождающихся накоплением определенного вещества в тканях; гистиоцитозы (патологии макрофагальной системы); длительная лихорадка при подозрении на лимфому и невозможности выявления иной причины повышения температуры; определение пригодности тканей трансплантата, полученных от донора, перед операцией; оценка эффективности трансплантации костного мозга; выявление метастазов в костном мозге; внутрикостное введение лекарственных средств; подготовка к химиотерапии при раковых опухолях крови и для оценки результатов лечения.
Противопоказания
Противопоказания к проведению пункции костного мозга могут быть абсолютными и относительными.
- острый инфаркт миокарда; декомпенсированная форма сердечной недостаточности; острое нарушение мозгового кровообращения; декомпенсированная форма сахарного диабета; воспалительные или гнойные заболевания кожи в месте прокола; результат пункции не сможет оказать существенного влияния на улучшение эффективности лечения.
В некоторых случаях врачам приходится отказываться от выполнения пункции костного мозга из-за отказа пациента (или его уполномоченного лица) от проведения процедуры.
Подготовка к процедуре
Перед проведением пункции костного мозга врач обязательно должен ознакомить пациента с принципом ее выполнения. Перед обследованием больному рекомендуется сдать анализ крови (общий и на свертываемость). Кроме этого, пациенту задаются вопросы о наличии аллергических реакций на лекарственные средства, о принимаемых препаратах, наличии остеопороза или проведенных ранее хирургических вмешательств на грудине.
Если больной принимает разжижающие кровь лекарства (Гепарин, Варфарин, Аспирин, Ибупрофен и др.), то ему рекомендуется отказаться от их применения за несколько дней до предполагаемой процедуры. При необходимости выполняется проба на отсутствие аллергической реакции к местному анестетику, который будет использоваться для обезболивания прокола.
Утром в день выполнения пункции костного мозга пациенту следует принять душ. Мужчина должен сбрить волосы с места проведения прокола. За 2 -3 часа до исследования больной может съесть легкий завтрак. Перед выполнением процедуры ему следует опорожнить мочевой пузырь и кишечник. Кроме этого, в день пункции не рекомендуется проводить других диагностических исследований или хирургических манипуляций.
Как проводится процедура
Забор тканей красного костного мозга выполняется в условиях стационара или диагностического центра (амбулаторно) в специально оборудованном кабинете с соблюдением всех правил асептики и антисептики.
Процедура стернальной пункции проводится следующим образом:
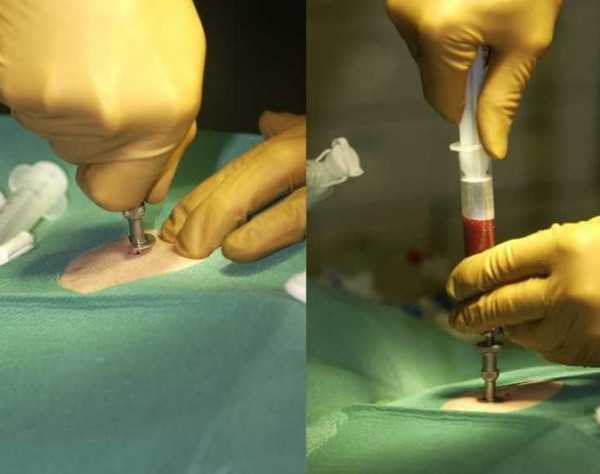
За 30 минут до начала манипуляции пациент принимает обезболивающий препарат и легкое успокоительное средство. Больной раздевается до пояса и ложится на спину. Врач обрабатывает место прокола антисептическим средством и выполняет местную анестезию. Местный анестетик вводится не только под кожу, но и надкостницу грудины. После начала действия обезболивающего препарата врач намечает место прокола (промежуток между II и III ребром) и выбирает необходимую иглу. Для выполнения прокола специалист совершает мягкие вращательные движения и оказывает умеренное давление. Глубина прокола может быть различной. При попадании конца иглы в полость грудины врач ощущает снижение сопротивления тканей. Во время пункции больной может чувствовать давление, но не боль. После введения игла сама удерживается в кости. После прокола грудины врач достает мандрен из иглы, присоединяет к ней шприц и выполняет аспирацию костного мозга. Для анализа может отбираться от 0,5 до 2 мл биоптата (в зависимости от возраста и клинического случая). В этот момент пациент может ощущать легкую болезненность. После забора материала для исследования врач вынимает иглу, проводит дезинфекцию места прокола и накладывает стерильную повязку на 6-12 часов.
Продолжительность стернальной пункции обычно составляет около 15-20 минут.
Для получения тканей костного мозга из подвздошных костей врач применяет специальный хирургический инструмент. При выполнении пункции на других костях используются иглы и соответствующая методика.
После процедуры
Через 30 минут после завершения пункции костного мозга пациент может отправляться домой (если исследование выполнялось амбулаторно) в сопровождении родственника или друга. В этот день ему не рекомендуется садиться за руль автомобиля или управлять другими травмоопасными механизмами. На протяжении последующих 3 дней необходимо воздержаться от ванны и душа (место пункции должно оставаться сухим). Область прокола должна обрабатываться раствором назначенного врачом антисептика.
Исследование полученного после пункции материала
После получения тканей красного костного мозга сразу же начинают выполнять мазок для миелограммы, т. к. полученный материал напоминает по своей структуре кровь и быстро сворачивается. Биоптат из шприца под углом 45° выливают на обезжиренное предметное стекло так, чтобы содержимое свободно стекало с него. После этого зашлифованным концом другого стекла выполняют тонкие мазки. Если материал для исследования содержит много крови, то перед проведением мазка ее избыток удаляют при помощи фильтровальной бумаги.
Для выполнения цитологического исследования приготавливают от 5 до 10 мазков (иногда до 30). А часть материала помещают в специальные пробирки для гистохимического, иммунофенотипизирующего и цитогенетического анализа.
Результаты исследования могут быть готовы через 2-4 часа после получения мазков. Если материал для исследования направляется в другое лечебное учреждение, то для получения заключения может понадобиться до 1 месяца. Расшифровку результата анализа, представляющего собой таблицу или диаграмму, проводит лечащий врач больного – гематолог, онколог, хирург и др.
Возможные осложнения
Осложнения после выполнения пункции костного мозга опытным врачом практически никогда не возникают. Иногда в месте прокола пациент может ощущать незначительную боль, которая со временем устраняется.
Если процедура проводится неопытным специалистом или была выполнена неправильная подготовка больного, то возможны следующие нежелательные последствия:
В ряде случаев в месте прокола может происходить инфицирование. Избежать такого осложнения процедуры пункции костного мозга возможно путем использования одноразовых инструментов и соблюдения правил ухода за местом прокола.
Особенное внимание должно уделяться пациентам, страдающим остеопорозом. В таких случаях кость утрачивает свою прочность, и ее прокол может провоцировать травматический перелом грудины.
Преимущества пункции костного мозга
Проведение пункции костного мозга является доступной, высокоинформативной, простой в выполнении и подготовке процедурой. Такое исследование не оказывает серьезной нагрузки на пациента, редко вызывает осложнения, позволяет ставить точный диагноз и давать оценку эффективности проведенного лечения.
Пункция костного мозга занимает важное место в диагностике патологий крови и онкологических процессов. Ее выполнение дает возможность быстро и точно поставить диагноз. После проведенного лечения такая диагностическая методика может осуществляться для оценки его эффективности.
К какому врачу обратиться
Обычно выполнение пункции костного мозга назначается гематологом или онкологом. Поводом для проведения такой процедуры могут становиться различные тяжелые заболевания крови, злокачественные опухоли, подозрение на появление метастазов, подготовка больного к трансплантации костного мозга или химиотерапии, болезни накопления и др.
Специалист клиники «Московский доктор» рассказывает о пункции костного мозга:
Источники:
Http://www. bolshoyvopros. ru/questions/86836-opasna-li-punkcija-kostnogo-mozga. html
Http://myfamilydoctor. ru/punkciya-kostnogo-mozga-pokazaniya-podgotovka-k-issledovaniyu-metodika/
Пункция костного мозга
Костный мозг – это мягкое губчатое вещество. Оно находится внутри костей таза, черепе, ребрах, грудине и трубчатых костях. Пункция костного мозга – процедура, которая проводится для выяснения причины появления лейкоцитоза, анемии и тромбоцитоза. Также ее могут назначить для выявления метастаз в костном мозгу.
Где делают пункцию костного мозга?
Чаще всего пункцию костного мозга «берут» из грудины. Прокол делают в верхней трети ее тела примерно по средней линии или в области рукоятки. Во время такой процедуры человек должен лежать на спине. В некоторых случаях делают пункцию подвздошной кости, ребра и остистых отростков позвонков.
Как делают пункцию костного мозга?
Чтобы получить костный мозг из губчатых костей, используется метод Аринкина. Стенку кости прокалывают специальной иглой (обезжиренной и сухой). Называется этот инструмент иглой Кассирского. На ней есть ограничитель, устанавливаемый на нужной глубине, которую рассчитывают исходя из толщины кожного покрова и подкожной клетчатки.
Перед тем как делают пункцию костного мозга, место прокола тщательно дезинфицируют, а потом:
- С помощью винтовой нарезки устанавливают предохранитель, который расположен на игле, на определенной глубине.
- Ставят иглу перпендикулярно относительно грудины.
- Одним движением прокалывают кожу, весь подкожный слой и только одну сторону кости.
- Останавливают иглу, когда она «проваливается» в пустоту, и фиксируют вертикально.
- Прикрепляют шприц и медленно высасывают 0,5-1 мл костного мозга.
- Вынимают шприц (сразу с иглой).
- Место прокола заклеивают стерильным пластырем.
Многие больные боятся проводить пункцию костного мозга, так как не знают больно ли это. Эта процедура неприятная и болевые ощущения присутствуют, но сделать все можно и без обезболивания. Если нужно снять чувствительность кожи вокруг прокола, то область, где будет проведена пункция, обкалывают обычным 2% раствором новокаина. Это делают только в крайних случаях. Связано это с тем, что пункция костного мозга в этом случае может не показать нужных результатов: клетки из-за действия новокаина лизируются и деформируются.
Последствия пункции костного мозга
После завершения процедуры пункции костного мозга могут быть осложнения, но они очень редки. Чаще всего они связаны с инфицированием полости, куда вводился инструмент. Повреждения внутренних органов могут наблюдаться только, если были грубые нарушения методики проведения процедуры. Возникновение же таких последствий, как повреждения сосудов, при пункции костного мозга просто невозможно.
Статьи по теме:| Анализ кала на скрытую кровь Анализ кала на кровь – это сложный тест, который указывает на наличие серьезных патологий в ЖКТ и способен предотвратить опасные заболевания. Более подробно о том, кому назначается анализ, и в чем заключается его эффективность, вы можете прочитать в этой статье. | Анализ крови при онкологии Общий анализ крови может показать наличие раковых клеток в организме, если речь идет о лейкозе или лимфоме. В других случаях диагностировать болезнь можно только по биохимическому анализу. Специальные онкомаркеры не только укажут, где опухоль, но и продемонстрируют скорость ее роста. |
| Гиперкалиемия практически не связана с тем, что мы употребляем в пищу много продуктов, богатых этим макроэлементом. Если в организме переизбыток калия, скорее всего, нарушена функция почек или эндокринной системы. Гиперкалиемия заметна на ЭКГ, так как калий влияет на работу сердца. | Гипокалиемия, или дефицит в организме калия, может привести к неврологическим расстройствам, болезням сердца и другим неприятным последствиями. Диагностировать гипокалиемию можно, основываясь на анализе крови или на результатах электрокардиограммы. |
Пункция костного мозга и миелограмма при лейкозах
Казалось бы, о состоянии системы крови можно и нужно судить по общему анализу – с детства известной рутинной медицинской процедуре. Но на самом деле, данные этого анализа — отражение процессов, происходящих в кроветворной системе, и ее главном органе – костном мозге. Поэтому при подозрении на болезнь кроветворной системы анализируют состояние костного мозга. Пункция костного мозга – это вмешательство, которое позволяет получить 0,5-1мл. этой субстанции для дальнейшего исследования.
Что такое костный мозг и зачем его изучают?
Красный костный мозг находится в плоских костях – ребрах, грудине, позвонках, костях черепа и таза – и в эпифизах (концевых частях) трубчатых костей. Он состоит из двух типов клеток – стромы, или, говоря простым языком, основной структуры, и кроветворных ростков из которых, собственно, и формируются форменные элементы: эритроциты, лейкоциты и тромбоциты.
Все элементы крови развиваются из одинаковых стволовых клеток-предшественников. Созревая (в медицине этот процесс называется дифференцировкой), клетки формируют два ростка кроветворения: лимфоидный, из которого потом созревают лимфоциты и миелоидный, создающий остальные форменные элементы. Незрелые клетки крови называются бластами. Обычно 90% всех стволовых клеток находятся в состоянии покоя.
В организме взрослого мужчины в сутки созревает 300г. форменных элементов крови, то есть 9 кг за год и около 7 тонн за 70 лет жизни. Новые клетки формируются взамен состарившихся или погибших по другим причинам (например, в борьбе с инфекциями).
В норме количество вновь созревших клеток строго равно числу погибших. При гемобластозах (лейкозах) клетки кроветворного ростка мутируют, перестают реагировать на регуляторные сигналы организма, и начинают бесконтрольно делиться. Если активность этого процесса настолько велика, что вновь сформированные клетки не успевают созреть, лейкоз называется острым. Если преобладают зрелые формы – хроническим.
Прежде чем выйти в кровоток, измененные лейкозные клетки накапливаются в красном костном мозге. И только инфильтрировав (заполонив) его, поступают сосуды. Изменения в анализе крови далеко не всегда соответствуют происходящему в костном мозге: на некоторых стадиях развития лейкоза количество форменных элементов в крови может не только не увеличиваться, но и уменьшаться.
Если же баланс нарушается в другую сторону, и созревание клеток крови не успевает за их гибелью, формируются анемии, тромбоцитопении, лейкопении. И опять изменения в периферической крови могут «не поспевать» за процессами, происходящими в костном мозге.
Именно по этим причинам пункцию костного мозга и миелограммы выполняют при подозрении на любые болезни кроветворной системы.
Как и для чего выполняют пункцию костного мозга?
Чтобы получить материал для исследования, нужно проткнуть (пунктировать) кость там, где она находится близко к коже. В зависимости от возраста (а количество костного мозга в разных анатомических структурах изменяется со временем), это могут быть:
- у детей младше 2 лет – пяточная или большеберцовая кость;
- у детей старшего возраста – гребень подвздошной кости;
- у взрослых – грудина или гребень подвздошной кости.
Игла для стернальной пункции
Прокол делают специальной иглой с ограничителем – иглой Кассирского.
Она может выглядеть по-разному. Но суть в том, что ограничитель позволяет зафиксировать глубину прокола.
Методика
Пункцию ребенку обычно делают под общей анестезией, «наркозом». Взрослому – под местной. Обезболивающим «обкалывают» не только кожу, но и надкостницу, тем не менее момент непосредственной аспирации (всасывания) пунктата, довольно болезненный. Из полученного пунктата делают мазки для исследования под микроскопом и пробы для автоматического подсчета клеток.
Иногда полученный материал бывает неинформативен. Тогда (и при некоторых других показаниях) делается трепанобиопсия – метод, при котором специальной толстой иглой одним блоком забирают не только красный костный мозг, но и участок костного фрагмента над ним. Такую биопсию обычно делают в области гребня подвздошной кости.
Место прокола закрывается стерильной повязкой или пластырем. Боль может беспокоить и некоторое время после процедуры. Если нет противопоказаний, можно принять обезболивающие. Место прокола нельзя мочить в течение суток, соответственно, не рекомендуют принимать душ или ванну. Какого-то дополнительного ухода после пункции костного мозга не требуется.
Противопоказания
Процедура эта безопасна, единственное абсолютное противопоказание – тяжелые нарушения свертывающей системы крови, когда любая травма приводит к обширным гематомам. Относительные противопоказания (когда сравнивают возможную пользу и вред), это:
- острый инфаркт миокарда;
- декомпенсированная сердечнососудистая патология;
- декомпенсированный сахарный диабет;
- гнойные поражения кожи в области предполагаемой пункции.
Возможные осложнения
- кровотечение;
- инфицирование;
- аллергия – при непереносимости обезболивающих средств;
- сквозной прокол грудины, перелом (если пункция выполняется из грудины).
Вероятность осложнений невелика – по данным Британского общества гематологов за время с 1995 по 2001 год на 54890 проведенных пункций пришлось 26 осложнений разной степени тяжести.
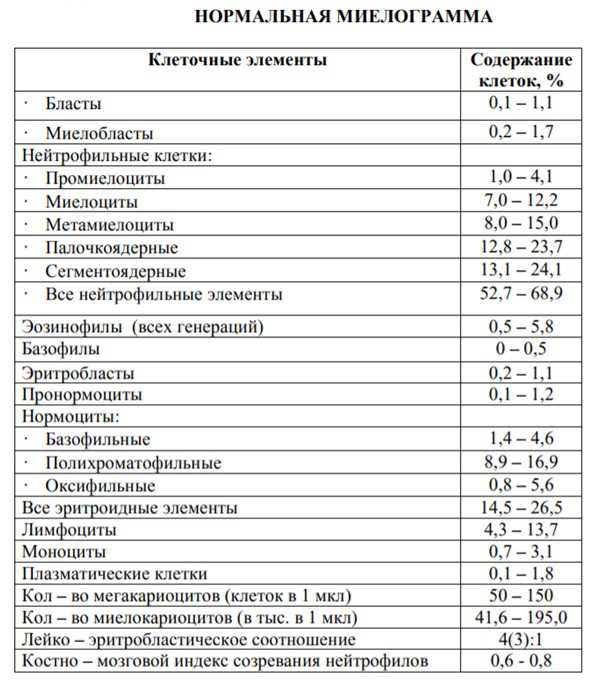
Расшифровка и оценка результатов: миелограмма.
В первую очередь, в счетной камере подсчитываются мегакариоциты и миелокариоциты.
Миелокариоцитами называют те клетки костного мозга, содержащие ядро, то есть подсчет их – это оценка «клеточности» костного мозга, активности кроветворения. В норме — 8тыс. – 150тыс. в 1 мкл.
Мегакариоциты – это крупные клетки с большими ядрами, предшественники тромбоцитов. Их должно быть более 20, но менее 50 в 1 мкл.
Далее в окрашенных мазках подсчитывают процентные соотношения клеток различных рядов кроветворения. Полученный результат называется миелограммой.
Непосредственно перед подсчетом мазок обязательно рассматривают при небольшом увеличении – это позволяет оценить картину «в целом», увидеть патологические опухолевые клетки.
Итак, отвечая на вопрос «нормальная миелограмма – что это такое», нужно сказать, что это процентное соотношение кроветворных клеток на разной стадии созревания.
Чтобы оценить по миелограмме качество костного мозга, важно знать не только процентное и количественное содержание гемопоэтических (кроветворных) элементов, но и их соотношение. Вот расшифровка некоторых показателей.
Индекс содержания лейко/эритро или соотношение между предшественниками белых и красных кровяных клеток.
В норме 2:1 – 4:1. Если индекс увеличен при «богатом» костном мозге, это, скорее всего, говорит о чрезмерной активности белого ростка (например, развернутой стадии хронического лейкоза). Увеличение индекса при «бедном» костном мозге может стать показателем сниженной активности красного ростка (апластических анемиях). Если индекс снижен при «бедном» костном мозге, это может быть показателем чрезмерной активности красного ростка кроветворения или о снижении активности белого ростка.
Индекс созревания нейтрофилов.
Высчитывается по формуле: (Промиелоциты + миелоциты + метамиелоциты) / (Палочкоядерные + сегментоядерные нейтрофилы). Нормальное значение 0,6 – 0,8.
Повышение индекса при «богатом» костном мозге свидетельствует о задержке созревания нейтрофилов (к примеру, при хроническом миелолейкозе), при «бедном» костном мозге – о чрезмерно активной продукции (и расходе) зрелых клеток и истощении резерва кроветворение – подобная ситуация возможна при тяжелом сепсисе. Снижение индекса при «богатом» костном мозге может означать ускоренное созревание гранулоцитов или их задержку в костном мозге.
Индекс созревания нормобластов.
Формула расчета: (Полихроматофильные + оксифильные нормобласты) / (Все ядросодержащие клетки красного ростка этого пунктата). Норма 0.8 – 0.9 и снижение индекса говорит о чрезмерно медленном наполнении гемоглобином эритроцитов (например, при железодефицитной анемии).
Как и у любого инструментального исследования, референсные значения (нормы) миелограммы могут изменяться в зависимости от лаборатории и используемых аппаратов.
Особенности миелограммы при лейкозах.
Лейкемический клон, активно делясь, нарушает нормальный гемопоэз (выработку и созревание клеток крови). Патологические клетки вырабатывают вещества, подавляющие размножение и дифференцировку других ростков кроветворения. Отягащяющим фактором является то, что эти клетки «захватывают» все ресурсы, и на нормальные форменные элементы резервов организма просто не хватает. Поэтому при любом лейкозе в костном мозге преобладают опухолевые клетки, какие именно – зависит от вида лейкоза, а клетки других ростков кроветворения будут присутствовать в количествах значительно меньших, чем нормальные. При остром лейкозе главный диагностический критерий – 25% и более бластных клеток. При хроническом лейкозе число бластов остается в пределах нормы или незначительно повышено, резко увеличено количество клеток пораженного ростка на разных стадиях созревания. Например, при хроническом лимфолейкозе увеличивается количество лимфоцитов, при миелолейкозе – промиелоцитов, миелоцитов и миелокариоцитов и так далее.
Как при остром, так и при хроническом лейкозе усиленный рост патологических клеток сопровождается уменьшением количества эритроцитов и тромбоцитов на всех стадиях созревания.
Если в миелограмме видны признаки лейкоза, пунктат костного мозга дополнительно проходит иммуногистохимическое, цитохимическое и генотипическое исследования – они нужны чтобы определить характерные особенности мутации опухолевого клона. Это важно для выбора схемы лечения конкретного пациента.
Последствия пункции костного мозга
Костный мозг – это мягкое губчатое вещество. Оно находится внутри костей таза, черепе, ребрах, грудине и трубчатых костях. Пункция костного мозга – процедура, которая проводится для выяснения причины появления лейкоцитоза.
Оглавление:
анемии и тромбоцитоза. Также ее могут назначить для выявления метастаз в костном мозгу.
Где делают пункцию костного мозга?
Чаще всего пункцию костного мозга «берут» из грудины. Прокол делают в верхней трети ее тела примерно по средней линии или в области рукоятки. Во время такой процедуры человек должен лежать на спине. В некоторых случаях делают пункцию подвздошной кости, ребра и остистых отростков позвонков.
Как делают пункцию костного мозга?
Чтобы получить костный мозг из губчатых костей, используется метод Аринкина. Стенку кости прокалывают специальной иглой (обезжиренной и сухой). Называется этот инструмент иглой Кассирского. На ней есть ограничитель, устанавливаемый на нужной глубине, которую рассчитывают исходя из толщины кожного покрова и подкожной клетчатки.
Перед тем как делают пункцию костного мозга, место прокола тщательно дезинфицируют, а потом:
- С помощью винтовой нарезки устанавливают предохранитель, который расположен на игле, на определенной глубине.
- Ставят иглу перпендикулярно относительно грудины.
- Одним движением прокалывают кожу, весь подкожный слой и только одну сторону кости.
- Останавливают иглу, когда она «проваливается» в пустоту, и фиксируют вертикально.
- Прикрепляют шприц и медленно высасывают 0,5-1 мл костного мозга.
- Вынимают шприц (сразу с иглой).
- Место прокола заклеивают стерильным пластырем.
Многие больные боятся проводить пункцию костного мозга, так как не знают больно ли это. Эта процедура неприятная и болевые ощущения присутствуют, но сделать все можно и без обезболивания. Если нужно снять чувствительность кожи вокруг прокола, то область, где будет проведена пункция, обкалывают обычным 2% раствором новокаина. Это делают только в крайних случаях. Связано это с тем, что пункция костного мозга в этом случае может не показать нужных результатов: клетки из-за действия новокаина лизируются и деформируются.
После завершения процедуры пункции костного мозга могут быть осложнения, но они очень редки. Чаще всего они связаны с инфицированием полости, куда вводился инструмент. Повреждения внутренних органов могут наблюдаться только, если были грубые нарушения методики проведения процедуры. Возникновение же таких последствий, как повреждения сосудов, при пункции костного мозга просто невозможно.
Пункция и биопсия костного мозга
Что такое пункция костного мозга?
Пункция (лат. punctio — укол) — прокол полой иглой полости тела, органа, кровеносного сосуда, ткани, опухоли, стенки очага воспаления. Эта процедура позволяет определить наличие или отсутствие в какой-либо полости жидкости, характерной для заболевания, выполняется для удаления жидкости, взятия ткани или введения в тело каких-либо веществ. Если необходимо взять образец костного мозга на исследование, то выполняют пункцию костного мозга.
Что такое биопсия костного мозга?
Биопсия — это взятие образца ткани для исследования. Часто при выполнении пункции берут образец ткани для микроскопического исследования. Для доступа к костному мозгу делают прокол грудины. Клетки костного мозга по определенному методу окрашивают или подвергают специальной обработке. В лаборатории изменения клеток костного мозга удается установить сравнительно быстро.
Как выполняется пункция костного мозга?
Чаще костный мозг для анализа берут из грудины (стернальная пункция) или из гребней подвздошных костей. Реже делают прокол в одном из остистых отростков поясничных позвонков.
При выполнении пункции больной лежит на спине. При выполнении стернальной пункции делают прокол грудины полой иглой на уровне третьего ребра. Игла для пункции костного мозга снабжена фиксирующим диском, который предотвращает изменение выбранной глубины прокола. После прокола кожи и кости с помощью шприца делают забор костного мозга. Для обезболивания больному под кожу и под надкостницу вводят местный анестетик. После процедуры иглу вынимают, а на место прокола накладывают повязку. Пунктат наносят на специальное предметное стекло и делают микроскопический анализ мазков.
Забор образца костной ткани цилиндрической формы (чаще из гребней подвздошных костей), необходимого для биопсии, выполняется с помощью специального хирургического инструмента или кольцевого сверла.
Что можно диагностировать при помощи биопсии костного мозга?
В костном мозге происходит кроветворение. Пункция и биопсия костного мозга необходимы для подтверждения диагноза множества заболеваний крови, например, анемии. лейкоцитоза (увеличение числа лейкоцитов (белых кровяных телец) в единице объема крови, тромбоцитоза (увеличение числа тромбоцитов), а также для диагностики недостаточности функции костного мозга. Исследовав полученный материал, можно установить активность процесса кроветворения, состояние клеток крови и возможные изменения структуры клеток. Биопсию костного мозга выполняют раковым больным при подозрении на метастазы в костный мозг. Рак бронхов и предстательной железы чаще всего метастазируют в костный мозг.
Оценка эффективности лечебных препаратов и средств
Для определения эффективности лекарственного средства выполняют биопсию костного мозга. Например, по анализу образца можно определить насколько эффективно применяемое лекарство, оказывает ли положительное воздействие ионизирующая терапия, не прогрессирует ли болезнь.
Опасна ли пункция костного мозга?
Пункцию костного мозга пациенты переносят сравнительно легко в связи с введением анестезирующих лекарств, поэтому она не опасна.
Костный мозг
Костный мозг находится в костномозговой полости. У новорожденного во всех костях содержится только красный костный мозг, где и происходит кроветворение. Позднее красный костный мозг заменяется жировой тканью, а красный костный мозг сохраняется в течение всей жизни в ребрах, грудине, костях черепа, таза, позвонках, в эпифизах трубчатых костей.
Биопсия костного мозга
Биопсия костного мозга
Описание
Биопсия костного мозга — отбор образца костного мозга. Образец отправляется на исследование. Процедура чаще всего делается на тазовой кости, но также может быть выполнена на грудной кости.
Причины выполнения биопсии костного мозга
Биопсия костного мозга может быть выполнена, чтобы:
- Найти причину низкого количества эритроцитов (анемия), низкого количество лейкоцитов (лейкопения), или низкий уровень тромбоцитов (тромбоцитопения);
- Диагностировать стадию лимфомы (опухоль лимфоидной ткани) или определить степень опухоли;
- Диагностировать и оценить степень лейкоза;
- Оценить проблемы с уровнем железа;
- Изучить расширение селезенки (спленомегалия);
- Оценить другие заболевания крови.
Возможные осложнения при выполнении биопсии костного мозга
Осложнения встречаются редко, но никакая процедура не гарантирует отсутствие риска. Перед тем, как выполнить биопсию костного мозга, нужно знать о возможных осложнениях, которые могут включать:
Некоторые факторы риска развития осложнений во время этой процедуры включают в себя:
- Нарушения кровотока;
- Инфекция кожи в месте биопсии;
- Инфицирование крови;
- Предыдущая лучевая терапия на месте биопсии;
- Тяжелый остеопороз.
Как проводится биопсия костного мозга?
Подготовка к процедуре
Врач может выполнять физический осмотр и заказать анализы крови.
Возможно необходимо прекратить принимать некоторые лекарства:
- Аспирин или другие противовоспалительные препараты;
Препараты для разжижения крови, например, клопидогрель (Плавикс) или варфарин.
Анестезия
При проведении процедуры используется местная анестезия. Область отбора образца костного мозга обезболивается.
Описание процедуры биопсии костного мозга
Обследуемому могут дать седативное средство. Это поможет ему расслабиться и успокоится. Область биопсии очищается и обезболивается.
Игла для биопсии будет вставлена в кость таким образом, чтобы образец костного мозга вошел в полую область иглы. Доктор, возможно, должен использовать давление и раскачивать иглу. После того, как образец костного мозга будет в игле, она будет удалена. Области пункции прижимается, и на нее накладывается бандаж.
Сразу после процедуры
Образец костного мозга отправляется в лабораторию для анализа.
Сколько времени займет процедура?
Приблизительно 30 минут
Будет ли больно при проведении биопсии костного мозга?
Инъекция анестезии может вызвать жжение. Когда иглу для биопсии раскачивают, возможно ощущение давления и/или боли. После биопсии пациент может чувствовать болезненность в области отбора образца в течение нескольких часов.
Уход после процедуры биопсии костного мозга
Повседневную деятельность можно начинать сразу после процедуры. Если применялось седативное средство, необходимо воздержаться от вождения автомобиля и работы с механизмами в течение 24-х часов.
Необходимо обратиться в больницу в следующих случаях
- Появились симптомы инфекции, включая лихорадку и озноб;
- Покраснение, отек, усиление боли, кровотечение или любые выделения из разреза;
- Тошнота или рвота;
- Боль в суставах, усталость, скованность, сыпь или другие симптомы;
- Кашель, одышка или боль в груди.
Источники: http://womanadvice.ru/punkciya-kostnogo-mozga, http://doktorland.ru/punkciya_kostnogo_mozga.html, http://medicalhandbook.ru/operations/2679-biopsiya-kostnogo-mozga.html
Комментариев пока нет!
Избранные статьи
Аллергия белок ребенка симптомы
Аллергия на белок у детей Принято считать, что аллергия далее.
Эритроциты моче ребенка 1 год
Снова здравствуйте! Мы сделали Узи почек далее.
Дюфалак как принимать при запоре детям
Как приниматьДюфалак «Дюфалак» чаще всего назначается при заболеваниях пищеварительной далее.
Свечи при трещинах прямой кишки для детей
Лучшие суппотизории для лечения трещин прямой кишки Проктологические заболевания – далее.
Высокая температура более 5 дней детей
Здоровье детей Высокая температура 6-й день — возможна при далее.
Кто вылечил ребенку энтерококк фекалис в моче
Энтерококк фекальный – нужно ли беспокоиться? Энтерококк далее.
Рвота температура 38 5 ребенка
Рвота у ребенка и температура Конечно, каждая мама хочет, чтобы далее.
Источник: http://lechenie-detok.ru/mozg-rebenka/bolno-li-delat-punkciju-kostnogo-mozga-detjam.html
Стернальная пункция костного мозга. Пункция костного мозга ребенку
Костный мозг представлен в виде губчатого мягкого вещества. При развитии и взрослении человека красная субстанция заменяется желтой. Она представлена жировой тканью. Красный костный мозг сохраняется в течение жизни в грудине, ребрах и эпифизах. Он также присутствует в трубчатых, черепных, тазовых элементах. Исследование костного мозга имеет важное диагностическое значение. Оно позволяет получить наиболее полное представление о кроветворной системе. Для оценки ее состояния осуществляется пункция костного мозга и трепанобиопсия. Взятие материала осуществляется разными методами. Далее рассмотрим, что собой представляет пункция костного мозга.
Из какого участка берут материал?
Осуществляется пункция костного мозга из грудины, как правило. В процессе манипуляций пациент должен находиться в положении лежа на спине. Пункция костного мозга ребенку, особенно новорожденному, делается в область пятки либо в верхнюю треть большеберцового скелетного сегмента. Существует также возможность взятия материала из подвздошной области, а также остистых отростков позвонков и ребер. У детей кости грудины отличаются разной толщиной и небольшой плотностью. Поэтому манипуляции в этой области могут быть опасны.
Способ проведения процедуры: общие сведения
Стернальная пункция костного мозга методом Аринкина осуществляют с помощью иглы Кассирского. Она безопасна и удобна, поскольку в ней предусмотрен предохранительный щиток. Он может устанавливаться на необходимую глубину проникновения в соответствии с толщиной подкожной клетчатки и кожи. Щиток-ограничитель предотвращает прокол задней пластинки в грудине. Забор материала осуществляется шприцем. Его емкость — в пределахмл. Предварительно специалист удостоверяется, что шприц не пропускает воздух, только так будет обеспечен необходимый вакуум.
Описание процедуры
Многие пациенты интересуются, как проводится пункция костного мозга, больно ли это? Прокол осуществляется в области тела либо рукоятки грудины. Манипуляцию производят на уровне третьего-четвертого ребра по срединной линии. Стенка тела грудины, расположенная спереди, отличается меньшей толщиной, а ее поверхность ровная либо несколько вогнутая, поэтому является наиболее удобным участком для пункции. Кроме прочего, в этой зоне присутствует большое скопление клеток. У детей пункция костного мозга выполняется в области большеберцового скелетного сегмента с внутренней части дистального эпифиза. Забор материала из подвздошного элемента выполняется на 1-2 см кзади от верхней (передней) ости гребешка. Что касается ребер и остистых отростков позвонков, то пункция костного мозга в этих случаях выполняется на уровне 3-4 позвоночного сегмента. При заборе материала пациент должен сидеть, наклонившись вперед. Участок, где будет совершаться прокол, дезинфицируют йодной настойкой и спиртом. Далее с помощью тонкой иглы надкостницу, подкожную клетчатку и кожу инфильтруют двумя миллилитрами 1-2-процентного раствора новокаина. В качестве местной анестезии покрова может быть использован хлорэтил. Когда проводится пункция костного мозга, больно бывает не всем пациентам. Кто-то ощущает лишь небольшой дискомфорт в области прокола. Некоторые больные плохо переносят процедуру.
Выполнение прокола
Пункционная игла и шприц стерилизуются сухим методом либо кипячением. После этого их тщательно просушивают эфиром или спиртом. Непосредственно перед уколом, используя винтовую нарезку, осуществляют установку предохранителя-ограничителя на нужную глубину. Игла направляется к грудине перпендикулярно по срединной линии. Подкожная клетчатка и кожа прокалываются быстрым движением, далее игла проходит в наружную пластинку. В этот момент сопротивление снижается. Игла, проваливаясь, входит в полость и устанавливается неподвижно и вертикально. Если она подвижна, то, не вынимая ее, предохранитель передвигают немного выше. Далее иглу снова продвигают в полость. При этом необходимо помнить, что при наличии миеломной болезни, рака, остеомиелита и прочих остеолитических процессов при попадании в очаг поражения игла встречается с меньшим сопротивлением и недостаточно хорошо фиксируется.
Взятие материала
Когда игла войдет в полость, мандрен вынимают и насаживают плотно шприц. После этого его поршень оттягивают, закачивая костный мозг в объеме не больше 0.5-1 мл. При взятии большего количества в нем может присутствовать много периферической крови. В случае затруднений при взятии материала, не вынимая иглы снимают шприц, вставляют снова мандрен. Иглу (не вынимая) переводят в иное положение – в стороны, ниже либо выше. Далее снова надевают шприц и закачивают пунктат.
Завершение процедуры
После взятия материала, шприц с иглой вытаскивают из грудины. Участок прокола закрывается стерильной наклейкой. Полученный пунктат переносится на часовое стекло. Из него выбирают костный мозг и готовят тонкие мазки. В случае наличия примеси крови ее удаляют при помощи пастеровской пипетки либо фильтрованной бумаги. Если костный мозг слишком жидкий, то, используя метод лейкоконцентрации, осуществляют отделение клеток от плазмы. Мазки в этом случае делают из осадка.
Важный момент
Особое значение имеет грамотное приготовление мазков и ткани пунктата. При неправильном проведении этого этапа примеси периферической крови не позволят получить точного представления о составе материала. В препарате, приготовленном хорошо, расположение клеток густое, но при этом элементы находятся отдельно, а их структура хорошо просматривается. Мазков рекомендовано делать как можно больше, используя при этом весь полученный материал. Приготовление необходимо осуществлять быстро, поскольку высока скорость свертывания костного мозга (выше, чем у периферической крови). При этом происходит значительное повреждение клеток, из-за чего их невозможно дифференцировать.
Дополнительно
На фоне апластических и гипопластических состояний в мазках присутствует небольшой объем клеток (или они отсутствуют вообще). Выявить, является ли это результатом патологического процесса или следствием неверного выполнения пункции, можно лишь при повторной процедуре. Мазки материала фиксируются и окрашиваются так же, как и мазки периферической крови.
Замедление свертывания
В соответствии с рекомендацией В. И. Каро используют специальный прием. На покрытое парафином часовое стекло насыпается перед пункцией тонкий слой порошкообразного цитрата натрия. Материал сразу же помещают поверх него. Цитрат натрия растворяется в жидком компоненте пунктата, замедляя его свертывание. Мельчайшие частицы вещества не мешают при приготовлении мазков и не деформируют клетки.
Трепанобиопсия
Она применяется в случае, когда не удается получить необходимое количество материала в процессе пункции. Гистологический метод имеет особое диагностическое значение при таких патологиях, как остеомиелосклероз, эритремия, лейкозы и прочие. Спонгиозная ткань (трепанат) богата костным мозгом. На фоне апластических процессов тяжелого течения она желтого цвета. Это обусловлено практически полным отсутствием костномозговых компонентов. На фоне всех форм миелофиброза и остеомиелосклероза полученный фрагмент ткани нередко выглядит «сухим». Из такого материала удается извлечь очень небольшой объем костного мозга для мазков.
Источник: http://www.syl.ru/article/170525/new_sternalnaya-punktsiya-kostnogo-mozga-punktsiya-kostnogo-mozga-rebenku
Пункция костного мозга: показания, проведение, анализ и результаты
Пункция костного мозга проводится с целью получения его ткани для цитологического или гистологического исследования. Процедура считается безопасной, практически безболезненной и легко переносимой, поэтому довольно распространена как у взрослых пациентов, так и детей, даже самого младшего возраста.
К сожалению, далеко не всегда возможно установить точный диагноз при исследовании периферической крови. В сложных случаях, при злокачественных опухолях и многих других состояниях возникает необходимость забора непосредственно костного мозга из губчатых костей скелета.
Прокол костной пластинки называют пункцией. Для манипуляции используют специальные иглы, снабженные предохранительными элементами, препятствующими слишком глубокому проникновению в кость, поэтому такие проколы считаются относительно безопасными. Применение местных анестетиков значительно улучшает переносимость процедуры, ведь любое воздействие на надкостницу чрезвычайно болезненно.
Пункция костного мозга и взятие небольшого количества костномозговой ткани проводится как в амбулаторных условиях, так и стационарно, но обязательно стерильным сухим инструментом после предварительной дезинфекции кожи. Соблюдение правил асептики при пункции костей — важнейшее условие профилактики серьезных осложнений, которым не станет пренебрегать ни один здравомыслящий доктор.
Пункция костного мозга позволяет получить довольно большой объем информации касательно его клеточного состава, соотношения и степени активности ростков кроветворения, наличия фиброза и т. д. Кроме того, врач после пункции может определить, эффективно ли проходит лечение конкретного больного, что немаловажно для пациентов гематологических отделений.
Показания и противопоказания к пункции костного мозга
Показаниями к пункции костей для получения костного мозга считаются:
- Новообразования кроветворной ткани — лейкозы, парапротеинемии, миелодиспластический синдром и др.;
- Гипо- и апластические анемии;
- Лейкемоидные реакции (для исключения возможного злокачественного процесса);
- Подозрение на метастазирование рака других органов;
- Оценка эффективности проводимой терапии при злокачественных опухолях и анемиях;
- Анализ пригодности кроветворной ткани для трансплантации как донору, так и самому обследуемому в случае необходимости химиотерапии.
В некоторых случаях кости пунктируются для введения лекарственных средств, но при этом не идет речи о заборе и анализе костномозговой ткани, ведь цель — не его морфологическая оценка, а создание дополнительного пути инъекционного лечения.
Части пациентов пункция костного мозга может оказаться противопоказана. Среди них — больные с тяжелыми расстройствами гемостаза, декомпенсированной патологией внутренних органов, общими инфекционными болезнями и хроническими в стадии обострения, пожилые люди с признаками остеопороза, а также те, кто имеет острый воспалительный очаг в области предполагаемого прокола.
Кроме того, сам пациент или родитель ребенка может отказаться от проведения пункции, считая ее болезненной, опасной или малоэффективной. В этом случае врач максимально подробно объясняет смысл пункции и обоснованность ее назначения.
Подготовка к пунктированию костей
Пунктирование костного мозга не требует специальной подготовки, разве что показания к нему должны быть определены предельно точно. Перед манипуляцией не более, чем за 5 дней необходимо сдать общий анализ крови и пройти исследование на свертываемость. Обследуемый ест и пьет не позднее, чем за 2 часа до назначенного времени, а непосредственно перед пункцией опорожняет мочевой пузырь и кишечник.
Врач, планирующий пункцию, обязательно выяснит наличие аллергий на анестетики, перечень принимаемых лекарств (антикоагулянты и антиагреганты временно отменяются), наличие сопутствующих заболеваний, остеопороза, которые могут осложнить ход операции. В день исследования пациенту не назначаются никакие другие анализы и процедуры.
Утром в день забора костного мозга обследуемый принимает душ, мужчины сбривают волосяной покров, разрешен легкий завтрак. От еды отказываться не стоит, так как чувство голода может усугубить волнение и спровоцировать обморочные состояния. Особо мнительные и паникующие пациенты могут принять легкое успокоительное средство и анальгетик за полчаса до назначенной операции.
Многие пациенты боятся пункции костного мозга, так как считают, что это очень больно. Действительно, процедура малоприятная, но не столь болезненная, как кажется многим. Ощутить боль пациент может в тот момент, когда игла проходит сквозь надкостницу, проваливаясь в костномозговую ткань, однако боль вполне терпима, ведь ткани уже обработаны анестетиком.
Перед проколом пациент обязательно подписывает свое согласие на операцию, при работе с детьми это делает любой из родителей или опекун, а лечащий врач объясняет ход предстоящей пункции, ее необходимость, успокаивает при чрезмерном волнении.
Техника пункции костей
Пункция костного мозга может быть проведена:
- На грудине (стернальная);
- На подвздошной кости (трепанобиопсия);
- На пяточной, бедренной или большеберцовой кости — у маленьких детей.
Стернальная пункция и трепанобиопсия подвздошной кости используются в гематологии наиболее часто. Эти виды пункции позволяют получить достаточное количество крови для последующего морфологического исследования.
Трепанобиопсия подвздошной кости
Трепанобиопсия подвздошной кости производится тогда, когда нужно получить большой объем ткани для исследования. Она очень важна при лейкозах, эритремии, гипо- и апластических анемиях и иных тяжелых заболеваниях кроветворной ткани как у взрослых, так и у детей.
Для прокола и извлечения костномозговой ткани используется игла-троакар, напоминающая иглу Кассирского, предназначенную для грудинной пункции. Троакар имеет толщину 3мм, внутренний диаметр канала — 2 мм и длину 6 см. На дистальном конце иглы-троакара имеется подобие фрезы, с помощью которой при вращении игла врезается в плотную костную ткань. Внутри троакара помещается мандрен с острым концом, держит его хирург за рукоятку. При проколе наружного слоя подвздошной кости мандрен быстро вынимается из канала троакара.
Пункцию при трепанобиопсии производят в области гребня подвздошной кости, отступив назад от ее передней верхней ости на несколько сантиметров. Обычно прокол делается с левой стороны, так удобнее манипулировать хирургу.
Перед проколом кожный покров обрабатывают антисептическим раствором (йод или спирт), больной лежит на правом боку или на животе. До введения иглы-троакара кожа, мягкие ткани и надкостница в месте пункции анестезируются новокаином. На сухую стерильную иглу устанавливается щиток, ограничивающий глубину ее введения в зависимости от выраженности подкожно-жирового слоя.
Игла вкалывается в мягкие ткани, а в кость вводится с усилием вращательными движениями. Когда она прочно установлена, внутренний мандрен вынимают наружу, разъединяют его с ручкой троакара, ручку возвращают обратно на иглу и вращают по часовой стрелке, достигая костномозговой полости.
После извлечения столбика биоптата, иглу вынимают вращательными движениями, а пунктат помещают на предметное стекло и во флакон с формалином. Предметные стекла с мазками костного мозга отправляются на цитологическое исследование, а столбик в формалине (до 10 мм) — на приготовление гистологического препарата.
У здоровых людей и больных с гиперпластическими процессами в кроветворной ткани полученный костный мозг обильный и сочный, красного цвета, при апластических изменениях он становится желтым, а при миелофиброзе выглядит сухим и скудным.
Видео: техника биопсии подвздошной кости
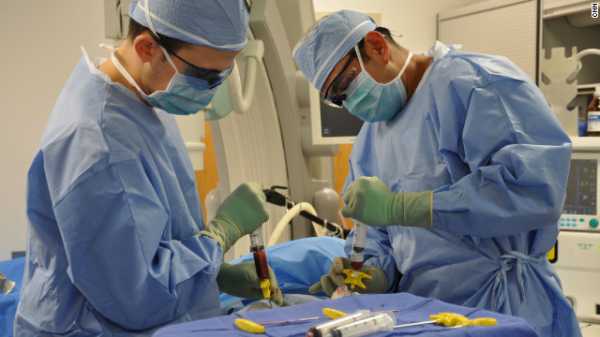
Стернальная пункция
Пункция костного мозга из грудины (стернальная пункция) проводится в положении обследуемого на спине, с помещенным под лопатками валиком, приподнимающим грудную клетку и облегчающим тем самым осуществление прокола.
Перед введением иглы место пункции обрабатывается антисептиком, у мужчин удаляются волосы, а игла вводится в третьем межреберье по средней линии. В большинстве случаев процедура проходит под местной анестезией новокаином, однако есть данные, что анестетик, попав случайно в пункционную иглу, может вызвать деформацию и изменение окраски костномозговых клеток, что затруднит впоследствии проведение морфологического анализа биоптата.
Игла Кассирского, уже многие десятилетия успешно использующаяся при пункционной биопсии костного мозга, имеет ограничитель, который врач фиксирует на нужную глубину, в зависимости от возраста, выраженности подкожного жира пациента, а затем помещает в нее мандрен.
Игла направляется перпендикулярно поверхности кости и вкалывается быстрым и четким движением в третье межреберье. Сначала она вводится с некоторым усилием, но как только врач почувствует своеобразный провал, то движение прекращается — значит, игла уже попала в костномозговую полость грудины. Для забора костномозговой биопсии игла должна быть неподвижно фиксирована к грудине. Если этого не происходит (при раковых метастазах, множественной миеломе, остеомиелите), предохранитель смещается немного выше, а игла продвигается чуть глубже.
Когда игла хорошо установлена, из нее извлекают мандрен и присоединяют шприц, которым и получают необходимое количество ткани (до 1 мл). Игла вынимается из кости вместе со шприцем, место прокола закрывается пластырем или салфеткой.
В случае, когда биопсийный материал богат кровью, ее лучше удалить пипеткой либо бумагой, чтобы она не мешала изучению клеточного состава ткани. Слишком жидкий пунктат может быть подвергнут лейкоконцентрации, когда клетки отделяются от плазмы, а из полученного клеточного осадка изготавливается мазок.
Для наиболее точной диагностики патологии костного мозга рекомендуется использовать при микроскопии весь его полученный объем, изготавливая как можно больше микропрепаратов. Особенно важно это при апластических и гипопластических состояниях, когда исследуемая ткань очень бедна клеточными элементами, а недостаточное количество материала еще больше затруднит и без того нелегкую диагностику.
Видео: проведение стернальной пункции
Пункции других костей
Помимо трепанобиопсии подвздошной кости и стернальной пункции, для извлечения костного мозга могут быть использованы и иные губчатые кости. Чаще необходимость в этом возникает у тех пациентов, которым прокол грудины или подвздошного гребня может быть опасен — маленькие дети, пожилые люди с остеопорозом, пациенты, длительно принимающие кортикостероидные препараты.
У маленьких детей грудина тоньше и мягче, подкожный слой значительно меньше, поэтому сквозной прокол грудины нельзя исключить полностью, а это — опасное осложнение. При остеопорозе также повышается риск сквозного повреждения и даже перелома грудины, поэтому лучше выбрать другое место прокола.
Пункция костного мозга из бедра проводится чаще детям. Прокол идет в ближнем к телу отрезке бедренной кости, обращенном к тазобедренному суставу, в области большого вертела. Для пункции пациента просят лечь на бок, противоположный месту прокола, затем берется стерильная и сухая пункционная игла и вводится на 2-2,5 см отступя вниз от верхушки большого вертела под углом 60 градусов к длиннику бедра.
При проколе в дистальной части кости (над коленным суставом) пациент лежит на противоположной проколу стороне, под колено кладется валик, прощупыванием отыскивают центр наружного мыщелка бедра и вводят иглу перпендикулярно к поверхности кости вглубь на 2 см после предварительной обработки антисептиками и местной анестезии.
При проколе бугристости большеберцовой кости колено укладывают на валик, пальцем нащупывают бугристость, обезболивают область прокола и отступя от бугристости 1 см книзу делают пункцию вглубь на 1,5-2 см.
У новорожденных детей и грудничков предпочтительна пункция пяточной кости как более безопасная. Иглу вводят по наружной части кости на несколько сантиметров ниже лодыжки и на 4 см позади нее, тогда игла должна попасть в центральную часть кости.
Последствия и анализ результатов
Обычно и сама пункция, и восстановление после нее проходят быстро и практически безболезненно. Процедура занимает около четверти часа, после чего еще минимум час обследуемый остается под пристальным вниманием врача, контролирующего уровень артериального давления, частоту пульса, температуру и общее состояние.
В этот же день разрешается покинуть клинику, однако вести автомобиль, выполнять травмоопасную работу, заниматься спортом или употреблять алкоголь врач настоятельно не порекомендует из-за риска обмороков и ухудшения самочувствия.
Пункционное отверстие не требует специального ухода, но первые три дня после пункции следует отказаться от душа, ванны, походов в бассейн или сауну. Общий режим, работа, питание не меняются после пункции, а при ощутимой болезненности в первые сутки допускается прием обезболивающих средств.
Неблагоприятные последствия после пункции костного мозга встречаются крайне редко и маловероятны при соблюдении техники прокола, обработке кожи антисептиками, точном определении показаний и места пункции. В некоторых случаях возможны:
- Сквозной прокол или перелом грудины;
- Кровотечения и инфицирование области пункции;
- Обмороки и даже шок у излишне чувствительных пациентов, при тяжелой сопутствующей патологии сердца и сосудов.
Пункция костного мозга считается вполне безопасной и безвредной манипуляцией, широко распространенной и отработанной большинством врачей, ее практикующих, поэтому бояться, впадать в панику или депрессию не нужно. Правильная психологическая подготовка и беседа с лечащим врачом во многом помогают устранить ненужные страхи и практически безболезненно перенести операцию.
Костный мозг, полученный посредством пункции костей, направляется для исследования в цитологическую или гистологическую лабораторию. В первом случае мазки изготавливаются тотчас же после извлечения ткани из кости, во втором — столбик костного мозга фиксируется в формалине и проходит все этапы получения гистологического препарата.
Цитологическое исследование производится быстро, уже в день исследования врач может получить заключение врача-цитолога о характере клеток, их числе и особенностях строения. Гистологический анализ требует больше времени — до 10 дней, но он дает информацию не только о клетках, но и о микроокружении (фиброзный каркас, сосудистый компонент и т. д.).
Исследование мазка или гистологического препарата костного мозга показывает морфологические особенности клеток кроветворной ткани, их число и соотношение, наличие патологических изменений, характерных для того или иного заболевания. В миелограмме врач оценивает характеристики белого ростка кроветворения (число миелокариоцитов, мегакариоцитов, бластных незрелых элементов и т. д.).
Результаты оценки костного мозга отражаются в заключении врача-морфолога, который определяет тип кроветворения, цитоз, костномозговые индексы, наличие специфических клеток, характерных для определенных заболеваний. Лечащий врач соотносит данные пункции с особенностями клинической картины и результатами других обследований, что позволяет провести наиболее точную диагностику.
Источник: http://operaciya.info/orto/punkciya-kostnogo-mozga/
Пункция костного мозга
Костный мозг представляет собой мягкое губчатое вещество, находящееся внутри костей. Желтый косный мозг представлен жировой тканью. Именно она заменяет красный костный мозг при развитии и взрослении ребенка. Красный же мозг сохраняется на протяжении всей жизни только в костях таза, трубчатых костях, эпифизах, черепа, ребрах и грудине.
Пункция мозга в кости необходима для выяснения причины возникновения тромбоцитоза, лейкоцитоза, анемии и наличии метастаз в костном мозгу. Также такая процедура позволяет определить насколько качественно лечение при заболеваниях крови и насколько оно успешно.
Где проводят пункцию костного мозга
Чаще всего пункцию делают в грудине в верхнюю треть ее тела по средней линии или же в область рукоятки. При этой процедуре больной должен лежать на спине.
Также есть возможность делать пункцию подвздошной кости, остистых отростков позвонков и ребер.
Если надо делать пункцию деткам, особенно новорожденным, то процедуру пунктирования проводят в пяточную кость или в верхнюю треть большеберцовой кости. Так поступают потому что у деток кости грудины меньшей плотности и разная толщина кости, что может быть очень опасно.
Техника выполнения процедурыДля того, чтобы получить из губчатых костей костный мозг, используют метод Аринкина. Суть метода в том, что стенку кости прокалывают специальной обезжиренной и сухой иглой, называемой иглой Кассирского. Она имеет ограничитель, который устанавливается на определенной глубине. Глубину рассчитывают исходя из толщины подкожной клетчатки и толщины кожного покрова. Забор требуемого костного мозга выполняют при помощи шприца объемом вмл.
Место будущего прокола тщательно дезинфицируют спиртом. Вообще пункцию проводят как с обезболиванием, так и без него. Если обезболивание нужно, то кожу вокруг будущей пункции, а также надкостницу обкалывают 2% раствором новокаина. Но при этом полученный костный мозг очень сложно поддается морфологическому исследованию, потому что клетки под действием обезболивающих препаратов лизируются и деформируются. Вероятнее всего это происходит из-за попадания новокаина при прокалывании кожи иглой.
Прежде чем делать пункцию, предохранитель, который находится на игле, устанавливают на определенной глубине при помощи винтовой нарезки, а затем вставляют мандрен. Затем иглу ставят перпендикулярно относительно грудины по ее средней линии и одним быстрым движением прокалывают кожу, подкожный слой и одну сторону кости. Как только чувствуют что игла вошла в костный мозг (как будто игла провалилась в пустоту), иглу останавливают и фиксируют вертикально, обеспечивая неподвижность. Если врач видит, что игла шатается, то просто смещают немного предохранитель, не вынимая иглы, и продвигает немного в мозг. Стоить отметить, что при наличии таких заболеваний, как остеомиелит, рак, миеломная болезнь игла довольно плохо удерживается в костном мозгу.
После того, как игла прочно зафиксирована, вынимают мандрен и быстро прикрепляют шприц и высасывают костный мозг в количестве 0,5-1 мл. Большее количество брать не рекомендуется, поскольку в нем может содержаться больше периферической крови. Если при проведении пункции костный материал не удалось набрать в шприц, то опять же, не вынимая иглы из кости, ее передвигают вниз, в сторону или вверх и опять выполняют попытку взять костный материал. После забора материала шприц вместе с иглой вынимают, а место прокола в обязательном порядке заклеивают стерильным пластырем.
Дальше костный мозг подвергают немедленному исследованию и делают тонкие мазки, пока клетки мозга не свернулись. Если же мозг содержит много крови, то ее сперва удаляют фильтровальной бумагой, а потом проводят дальнейшее исследования костного мозга.
При проведении пункции мозга в кости осложнения имеют место, но очень редки. Связано это с инфицированием полости, в которой находится костный мозг. Повреждений внутренних органов при выполнении пункции могут наблюдаться только в случае грубейшего нарушения методики проведения процедуры. Повреждения же крупных сосудов при проведении стернальной пункции просто невозможны.
Источник: http://www.skalpil.ru/diagnostika-i-analizy/3169-punkciya-kostnogo-mozga.html
Пункция костного мозга: показания, подготовка к исследованию, методика
Пункция костного мозга (или стернальная пункция, аспирация, биопсия костного мозга) – это диагностический метод, позволяющий получить образец тканей красного костного мозга из грудины или другой кости путем прокола специальной иглой. После это осуществляется исследование полученных тканей биоптата. Обычно такой анализ выполняется для выявления заболеваний крови, но иногда он проводится для диагностики раковых заболеваний или метастазирования.
Забор материала для его проведения может осуществляться как в амбулаторных, так и в стационарных условиях. Полученные после пункции ткани отправляются в лабораторию для выполнения миелограммы, гистохимического, иммунофенотипизирующего и цитогенетического анализа.
Эта статья предоставит информацию о принципе выполнения, показаниях, противопоказаниях, возможных осложнениях, преимуществах и методе выполнения пункции костного мозга. Она поможет составить представление о такой диагностической процедуре, и вы сможете задать возникшие вопросы своему лечащему врачу.
Немного анатомии
Костный мозг располагается в полостях разных костей – позвонках, трубчатых и тазовых костях, грудине и др. Эта ткань организма продуцирует новые кровяные клетки – лейкоциты, эритроциты и тромбоциты. Она состоит из стволовых клеток, находящихся в состоянии покоя или деления, и стромы – поддерживающих клеток.
До 5 лет костный мозг присутствует во всех костях скелета. С возрастом он перемещается в трубчатые кости (берцовые, плечевые, лучевые, бедренные), плоские (кости таза, грудина, ребра, кости черепа) и позвонки. При старении организма красный костный мозг постепенно заменяется желтым – особой жировой тканью, которая уже не способна продуцировать кровяные клетки.
Принцип пункции костного мозга
Наиболее удобной костью для забора тканей костного мозга у взрослых является грудина, а именно зона на ее теле, располагающаяся на уровне II или III межреберного пространства. Кроме этого, для выполнения манипуляции могут использоваться дужки или гребень подвздошной кости и остистые отростки позвонков поясничного отдела. У детей до 2 лет пункция может выполняться на пяточной кости или большеберцовом плато, а у более взрослых – на подвздошной кости.
Для извлечения тканей биоптата применяются специальные иглы и обычные шприцы (5, 10 или 20 мл), позволяющие аспирировать (отсасывать) ткани из полости грудины. Как правило, измененный патологией костный мозг имеет полужидкую консистенцию и его забор не представляет сложности. После получения образцов материала выполняются мазки на стеклах, которые исследуются под микроскопом.
Как выглядит игла для пункции
Для выполнения пункции костного мозга используются неокисляющиеся стальные иглы различных модификаций. Диаметр их просвета составляет от 1 до 2 мм, а длина – от 3 до 5 см. Внутри таких игл находится мандрен – специальный стержень, предотвращающий закупорку просвета иглы. На некоторых моделях присутствует блокатор, ограничивающий слишком глубокое проникновение. На одном из концов иглы для пункции костного мозга есть прокручивающий элемент, позволяющий удобно удерживать приспособление в момент выполнения прокола.
Перед процедурой врач настраивает иглу на предполагаемую глубину прокола. У взрослых она может составлять около 3-4 см, а у детей – от 1 до 2 см (в зависимости от возраста).
Показания
Пункция и анализ тканей костного мозга могут назначаться в следующих случаях:
- нарушения лейкоцитарной формулы или клинического анализа крови: не поддающиеся стандартной терапии тяжелые формы анемии, повышенное количество гемоглобина или эритроцитов, повышение или снижение уровня лейкоцитов или тромбоцитов, невозможность выявления причин высокого уровня СОЭ;
- диагностика заболеваний кроветворных органов на фоне появления симптомов: лихорадка, увеличение лимфоузлов, похудение, сыпь в ротовой полости, потливость, склонность к частым инфекционным заболеваниям и др.;
- выявление болезней накопления, вызванных дефицитом одного из ферментов и сопровождающихся накоплением определенного вещества в тканях;
- гистиоцитозы (патологии макрофагальной системы);
- длительная лихорадка при подозрении на лимфому и невозможности выявления иной причины повышения температуры;
- определение пригодности тканей трансплантата, полученных от донора, перед операцией;
- оценка эффективности трансплантации костного мозга;
- выявление метастазов в костном мозге;
- внутрикостное введение лекарственных средств;
- подготовка к химиотерапии при раковых опухолях крови и для оценки результатов лечения.
Противопоказания
Противопоказания к проведению пункции костного мозга могут быть абсолютными и относительными.
- острый инфаркт миокарда;
- декомпенсированная форма сердечной недостаточности;
- острое нарушение мозгового кровообращения;
- декомпенсированная форма сахарного диабета;
- воспалительные или гнойные заболевания кожи в месте прокола;
- результат пункции не сможет оказать существенного влияния на улучшение эффективности лечения.
В некоторых случаях врачам приходится отказываться от выполнения пункции костного мозга из-за отказа пациента (или его уполномоченного лица) от проведения процедуры.
Подготовка к процедуре
Перед проведением пункции костного мозга врач обязательно должен ознакомить пациента с принципом ее выполнения. Перед обследованием больному рекомендуется сдать анализ крови (общий и на свертываемость). Кроме этого, пациенту задаются вопросы о наличии аллергических реакций на лекарственные средства, о принимаемых препаратах, наличии остеопороза или проведенных ранее хирургических вмешательств на грудине.
Если больной принимает разжижающие кровь лекарства (Гепарин, Варфарин, Аспирин, Ибупрофен и др.), то ему рекомендуется отказаться от их применения за несколько дней до предполагаемой процедуры. При необходимости выполняется проба на отсутствие аллергической реакции к местному анестетику, который будет использоваться для обезболивания прокола.
Утром в день выполнения пункции костного мозга пациенту следует принять душ. Мужчина должен сбрить волосы с места проведения прокола. За 2 -3 часа до исследования больной может съесть легкий завтрак. Перед выполнением процедуры ему следует опорожнить мочевой пузырь и кишечник. Кроме этого, в день пункции не рекомендуется проводить других диагностических исследований или хирургических манипуляций.
Как проводится процедура
Забор тканей красного костного мозга выполняется в условиях стационара или диагностического центра (амбулаторно) в специально оборудованном кабинете с соблюдением всех правил асептики и антисептики.
Процедура стернальной пункции проводится следующим образом:
- За 30 минут до начала манипуляции пациент принимает обезболивающий препарат и легкое успокоительное средство.
- Больной раздевается до пояса и ложится на спину.
- Врач обрабатывает место прокола антисептическим средством и выполняет местную анестезию. Местный анестетик вводится не только под кожу, но и надкостницу грудины.
- После начала действия обезболивающего препарата врач намечает место прокола (промежуток между II и III ребром) и выбирает необходимую иглу.
- Для выполнения прокола специалист совершает мягкие вращательные движения и оказывает умеренное давление. Глубина прокола может быть различной. При попадании конца иглы в полость грудины врач ощущает снижение сопротивления тканей. Во время пункции больной может чувствовать давление, но не боль. После введения игла сама удерживается в кости.
- После прокола грудины врач достает мандрен из иглы, присоединяет к ней шприц и выполняет аспирацию костного мозга. Для анализа может отбираться от 0,5 до 2 мл биоптата (в зависимости от возраста и клинического случая). В этот момент пациент может ощущать легкую болезненность.
- После забора материала для исследования врач вынимает иглу, проводит дезинфекцию места прокола и накладывает стерильную повязку на 6-12 часов.
Продолжительность стернальной пункции обычно составляет околоминут.
Для получения тканей костного мозга из подвздошных костей врач применяет специальный хирургический инструмент. При выполнении пункции на других костях используются иглы и соответствующая методика.
После процедуры
Через 30 минут после завершения пункции костного мозга пациент может отправляться домой (если исследование выполнялось амбулаторно) в сопровождении родственника или друга. В этот день ему не рекомендуется садиться за руль автомобиля или управлять другими травмоопасными механизмами. На протяжении последующих 3 дней необходимо воздержаться от ванны и душа (место пункции должно оставаться сухим). Область прокола должна обрабатываться раствором назначенного врачом антисептика.
Исследование полученного после пункции материала
После получения тканей красного костного мозга сразу же начинают выполнять мазок для миелограммы, т. к. полученный материал напоминает по своей структуре кровь и быстро сворачивается. Биоптат из шприца под углом 45° выливают на обезжиренное предметное стекло так, чтобы содержимое свободно стекало с него. После этого зашлифованным концом другого стекла выполняют тонкие мазки. Если материал для исследования содержит много крови, то перед проведением мазка ее избыток удаляют при помощи фильтровальной бумаги.
Для выполнения цитологического исследования приготавливают от 5 до 10 мазков (иногда до 30). А часть материала помещают в специальные пробирки для гистохимического, иммунофенотипизирующего и цитогенетического анализа.
Результаты исследования могут быть готовы через 2-4 часа после получения мазков. Если материал для исследования направляется в другое лечебное учреждение, то для получения заключения может понадобиться до 1 месяца. Расшифровку результата анализа, представляющего собой таблицу или диаграмму, проводит лечащий врач больного – гематолог, онколог, хирург и др.
Возможные осложнения
Осложнения после выполнения пункции костного мозга опытным врачом практически никогда не возникают. Иногда в месте прокола пациент может ощущать незначительную боль, которая со временем устраняется.
Если процедура проводится неопытным специалистом или была выполнена неправильная подготовка больного, то возможны следующие нежелательные последствия:
В ряде случаев в месте прокола может происходить инфицирование. Избежать такого осложнения процедуры пункции костного мозга возможно путем использования одноразовых инструментов и соблюдения правил ухода за местом прокола.
Особенное внимание должно уделяться пациентам, страдающим остеопорозом. В таких случаях кость утрачивает свою прочность, и ее прокол может провоцировать травматический перелом грудины.
Преимущества пункции костного мозга
Проведение пункции костного мозга является доступной, высокоинформативной, простой в выполнении и подготовке процедурой. Такое исследование не оказывает серьезной нагрузки на пациента, редко вызывает осложнения, позволяет ставить точный диагноз и давать оценку эффективности проведенного лечения.
Пункция костного мозга занимает важное место в диагностике патологий крови и онкологических процессов. Ее выполнение дает возможность быстро и точно поставить диагноз. После проведенного лечения такая диагностическая методика может осуществляться для оценки его эффективности.
К какому врачу обратиться
Обычно выполнение пункции костного мозга назначается гематологом или онкологом. Поводом для проведения такой процедуры могут становиться различные тяжелые заболевания крови, злокачественные опухоли, подозрение на появление метастазов, подготовка больного к трансплантации костного мозга или химиотерапии, болезни накопления и др.
Специалист клиники «Московский доктор» рассказывает о пункции костного мозга:
Посмотрите популярные статьи
Ответить Не отвечать
Помоги детям
Полезная информация
Обратитесь к специалистам
Телефон службы записи к врачам-специалистам Москвы:
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Адрес редакции:, г. Москва, 3-я Фрунзенская ул., 26
Источник: http://myfamilydoctor.ru/punkciya-kostnogo-mozga-pokazaniya-podgotovka-k-issledovaniyu-metodika/
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе