Повышенный холестерин и сахар в крови что делать
Связь повышенного сахара с холестерином: причины, диагностика и подход к лечению
Сердечно-сосудистые заболевания имеют множество взаимосвязанных факторов риска, ключевыми из которых являются гиперхолестеринемия и гипергликемия. Каким образом могут быть связаны сахар и холестерин? Ответ очень прост – углеводный и жировой обмен тесно связаны метаболическими путями, что и может обуславливать взаимное повышение указанных веществ в организме. Избыток сахара в крови усиливает образование жиров, в том числе и холестерина, что может ухудшать прогноз у конкретного больного в связи с усилением роли факторов риска.

В медицине уже давно отмечается взаимосвязь между уровнем холестерина и сахара в крови
Сахар и пищевой холестерин – два природных вещества, негативно влияющих на организм человека при избытке в организме человека.
Причины взаимосвязи сахара и холестерина
Взаимосвязь между холестерином и сахаром в крови была замечена врачами уже давно. Однако ее механизмы длительное время оставались неясными. На сегодняшний день, объяснить взаимное увеличение содержание холестерола и глюкозы можно следующими причинами:
- Повышенное содержание глюкозы приводит к развитию инсулинорезистентности (снижение чувствительности клеток организма к инсулину) и повышенному потреблению пищи, что может увеличивать поступление холестерина в организм с продуктами питания;
- Избыток инсулина оказывает сильное воздействие на ферменты печени, в том числе и на те,которые участвуют в синтезе холестерина, что приводит к его высокому уровню в крови;
- Повышенный холестерин и сахар взаимосвязаны общими причинами своего возникновения: малоподвижный образ жизни, неправильный рацион питания со злоупотреблением углеводной пищей и «фаст-фудом», и т.д.
Тесная взаимосвязь содержания холестерола и глюкозы обуславливает необходимость комплексного подхода к диагностике и лечению данных состояний.
Опасность повышения холестерина и сахара
Если содержание холестерола и глюкозы в крови будет повышаться, то у человека существенно возрастает риск определенных состояний, в первую очередь, сердечно-сосудистых заболеваний, связанных с ишемией. В эту группу болезней относят: ишемическую болезнь сердца, синдром Лериша, нарушения мозгового кровообращения. Помимо увеличения риска возникновения самих этих заболеваний, ухудшается прогноз их течения – чаще возникают осложнения, вплоть до таких фатальных, как инфаркт миокарда и инсульт.
При данных состояниях, и повышение уровня холестерина, и увеличение концентрации сахара в крови приводят к тому, что сужается просвет артериальных сосудов и ухудшается кровоснабжение периферических тканей с развитием их стойкой ишемии.
Неправильное питание и ожирение, нередко становятся предпосылками к развитию сахарного диабета
Помимо указанных состояний, у больных с повышенным уровнем холестерола и сахара возникают:
- нарушения работы почек в виде диабетической нефропатии с формированием хронической почечной недостаточности;
- гипертоническая болезнь и артериальная гипертензия;
- нарушения чувствительности, болевые ощущения по ходу нервов в результате развития диабетической нейропатии;
- воспалительные заболевания кожи с формированием трофических язв;
- тромбофлебиты и пр.
При выявлении повышенного сахара и холестерина, необходима консультация с лечащим врачом, который назначит дополнительные методы обследования и лечения.
Диагностика состояния
Диагностика гиперхолестеринемии и гипергликемии основывается на нескольких подходах: внешнем осмотре больного и сборе анамнеза, а также на проведении биохимических исследований крови.
Сбор данных начинают с опроса пациента о случаях сахарного диабета в семье (данное заболевание часто имеет наследственно-связанный механизм развития), об особенностях питания (рацион питания, его частота, предпочитаемые продукты и т.д.), а также об образе жизни (курение, злоупотребление алкоголем, характер работы, занятия спортом и т.п.). На основании этого, как правило, удается выявить факторы риска повышения сахара и холестерина в организме.
После этого переходят к лабораторному этапу с определением концентрации глюкозы и холестерола в крови. Нормальные концентрации сахара в крови – от 3,3 до 5,5 ммоль/л. При этом важное значение у больных с уже диагностированным сахарным диабетом играет тест толерантности к глюкозе и определение уровня гликозилированного гемоглобина. Эти последние два параметра намного важнее остальных в плане составления долгосрочного прогноза по поводу заболевания.
Всем больным необходимо сделать определение холестерина, липопротеинов высокой и низкий плотности (ЛПНП и ЛПВП) в крови. Нормальные значения для мужчин указаны в таблице. Показатели нормы для женщин на несколько десятых меньше.
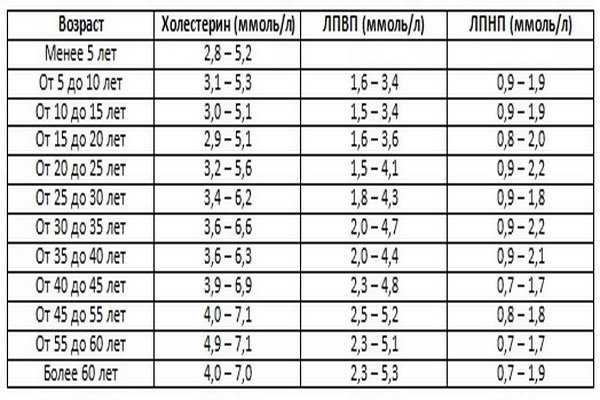
При интерпретации результатов важно отметить, что норма холестерина у мужчин после 30 лет отличается от нормы у женщин в аналогичном возрасте. Связано это с тем, что женские половые эстрогены нормализуют обмен липидов и оказывают антиатеросклеротическое действие.
Интерпретация полученных результатов – задача врача-специалиста.
Способы лечения
Что делать при повышенном содержании холестерола и глюкозы в крови? В первую очередь, необходимо проконсультироваться с врачом и разработать индивидуальную стратегию лечения. Как правило, терапия состоит из медикаментозных средств и немедикаментозных методов.
Медикаментозные способы лечения
Для лечения повышенного холестерина, используют несколько групп лекарственных средств: статины (розувастатин, ловастатин и др.), фибраты, ингибиторы всасывания холестерина в кишечнике и т.д. Очень часто препараты комбинируют между собой для достижения наилучшего эффекта.

Диета при диабете подразумевает отказ от сахара, как в чистом виде, так и в различных кондитерских изделиях
В лечении инсулинозависимого сахарного диабета важнейшая роль принадлежит инсулинотерапии. Как правило, правильно подобранные дозы инсулина позволяют держать уровень глюкозы в крови на близком к нормальному уровню. В любом случае, самоназначение лекарственных средств запрещено в связи с риском развития побочных эффектов и прогрессирования основных заболеваний.
Немедикаментозные методы терапии
Из немедикаментозных методов лечения важнейшая роль принадлежит изменению рациона питания и образа жизни:
- Необходимо исключить весь «фаст-фуд», повышающий уровень холестерина и глюкозы в крови – это продукты питания из полуфабрикатов, богатые жирами и углеводами – гамбургеры, картошка-фри, кока-кола и т.д.;
- В питании должны преобладать овощи и фрукты, цельнозерновой хлеб, крупы, вареная или паровая рыба, нежирные сорта мяса. Эти продукты являются источниками полезных при гиперхолестеринемии веществ – фитостеролов, полифенолов, ненасыщенных жирных кислот и пр.
- Питание должно быть дробным, но с небольшими по объему порциями;
- Из рациона исключают все продукты с «быстрыми» углеводами, быстро повышающими уровень глюкозы в крови – кондитерские изделия, мороженное, сладости, белый хлеб и т.д.
- Необходимо ввести в распорядок дня регулярные занятия спортом, желательно аэробного характера.
Неправильное питание – ключевой фактор в развитии метаболических заболеваний.
Следование указанным рекомендациям и рациональное использование лекарственных средств позволит нормализовать уровень холестерола и сахара в крови, что приведет к понижению риска развития заболеваний сердца и сосудов.
Повышен сахар и холестерин причины - Про холестерин
Холестерин – это жизненно необходимое вещество, входящее в состав мембран клеток, из которых состоят внутренние органы и мягкие ткани человеческого организма. Принимает участие в образовании половых гормонов; кислот, вырабатываемых поджелудочной железой; витамина D и др. Холестерин в крови соединен с белками, и эти вещества имеют название – липопротеиды. Присутствует в организме в виде 2-х фракций: ЛПНП – холестерин липопротеидов низкой плотности и ЛПВП – холестерин липопротеидов высокой плотности. В процентном соотношении 20% холестерина поступает в организм с пищей, а 80% вырабатывается им самим. При этом ЛПВП синтезируются печенью и способствуют рассасыванию атеросклеротических бляшек, образующихся с участием ЛПНП. Повышенный уровень холестерина в крови грозит развитием инсульта, инфаркта миокарда и другими сердечно-сосудистыми патологиями.
Повышенное образование холестерина
Уровень холестерина в пределах нормы опасности не представляет, но под влиянием различных причин его количество в организме может колебаться. Для мужчин и женщин уровень «плохого» холестерина (ЛПНП):
- в нормальном количестве равен 2,59 ммоль/л;
- повышенный оптимальный – до 3,34 ммоль/л;
- пограничный высокий – до 4,12 ммоль/л;
- высокий – до 4,9 ммоль/л;
- опасный – выше 4,9 ммоль/л.
Холестерин у мужчин высокой плотности (ЛПВП) представляет угрозу для здоровья, когда превышает 1,036 ммоль/л. А «хороший» повышенный холестерин (тот же ЛПВП) у женщин – о чем это говорит и что надо делать? Для представительниц слабого пола опасен уровень ЛПВП ниже 1,29 ммоль/л, потому что липопротеиды высокой плотности не дают сосудам «забиваться» тромбами и жировыми веществами.
Задача женщин и мужчин – поддерживать оптимальный баланс «хорошего» и «плохого» холестерина, ведя здоровый образ жизни и избегая в питании вредных продуктов.
Общий холестерин не должен превышать 5,18 ммоль/л, его пограничное количество – 5,18-6,19 ммоль/л, опасное для здоровья – 6,2 ммоль/л и выше. Это показатель представляет собой сумму ЛПВП и ЛПНП. Схема их взаимодействия: липопротеиды низкой плотности захватывают с собой транс-жиры (триглицериды, участвующие в обмене клеток) и разносят их по организму. Часть ЛПНП оседает в сосудах. Липопротеиды высокой плотности выполняют роль «санитаров», унося с собой ЛПНП обратно в печень и не позволяя разрастаться атеросклеротическим бляшкам.
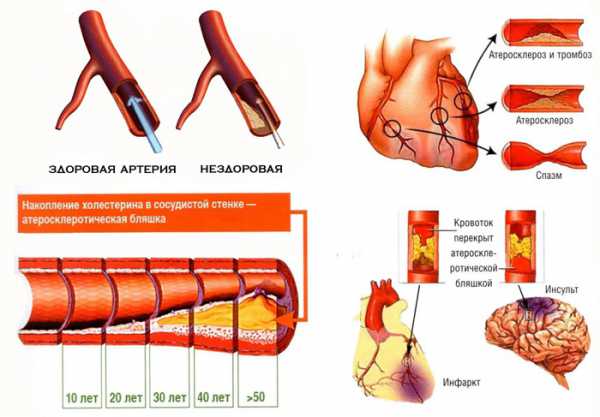
Чем опасен повышенный холестерин? На внутренних стенках сосудов постепенно откладываются липиды и жиры, затрудняя поступление крови в жизненно важные органы. Атеросклероз – опасное заболевание, при котором атеросклеротические бляшки постепенно прорастают соединительной тканью (склероз) и увеличиваются в размерах из-за откладывающегося в них кальция (кальциноз).
Это процесс затрагивает не только мелкие сосуды, но и крупные артерии. Происходит сужение просвета каналов и их деформация, что может приводить к их полному закупориванию. Недостаточное кровоснабжение органов, которые питают пораженные сосуды и артерии, приводит к серьезным нарушениям в работе внутренних систем и некрозу тканей. Над тем, как лечить повышенный холестерин в крови и что это значит, многие люди задумываются слишком поздно, когда у них развивается инсульт, инфаркт миокарда, ишемическая болезнь сердца, паралич ног и другие опасные состояния, угрожающие не только здоровью, но и жизни.
Повышенный холестерин в крови у мужчины образуется в результате:
- Питания, в котором преобладают жирные, мясные, насыщенные простыми углеводами продукты.
- Злоупотребления алкоголем и курением.
- Малоподвижного образа жизни, при котором нередко образуются излишки веса.
- Возрастных изменений (обмен веществ замедляется).
- Наследственной предрасположенности.
- Заболеваний почек, печени, щитовидной железы.
- Сахарного диабета.
- Гипертонии.
- Повышенной свертываемости крови.
У женщин к вышеперечисленному списку добавляются:
- Гормональная перестройка организма во время беременности.
- Климакс.
Повышенный холестерин у женщин – о чем это еще говорит? Содержание жировых клеток в женском организме выше, чем у мужчин. А мышечная масса – меньше. Поэтому тело женщины – более гибкое, а мышцы – тоньше и слабее, чем у представителей сильного пола. Нарушение обмена веществ ведет к быстрому образованию лишнего веса. Что делать, если повышенный холестерин обнаружен у полной женщины? Нужно скорректировать питание и внести в ежедневный график физкультурные занятия.

Чем грозит повышенный холестерин в крови, и какие симптомы он вызывает? Деструктивные изменения могут происходить в коронарных (сердечных) артериях, каналах кровоснабжения головного мозга, крупных сосудах нижних конечностей.
В избыточном объеме плохой холестерин провоцирует патологические состояния, обусловленные атеросклерозом. Если заболевания находятся в тяжелой стадии, бороться приходится и с причиной, и со следствием.
Образование бляшек в коронарных артериях сопровождается:
- сильными болезненными ощущениями за грудиной или в районе сердца, распространяющимися в левую руку;
- ощущением замирания сердца, перебоями в его работе, усиливающегося (тахикардия) сердцебиения;
- одышкой даже при незначительных физических нагрузках и др.
Эти признаки являются предвестниками аритмии, инфаркта миокарда, стенокардии, ишемической болезни сердца.
Если поражены артерии, через которые кровь доставляет ценные вещества к мозгу, то проявляется это через:
- ухудшение памяти;
- нарушение координации движений;
- головные боли;
- головокружение;
- ощущение «ватных» ног;
- хроническую усталость, слабость, сонливость, частые зевания.
Это – первые «звонки», которые могут иметь непоправимые последствия в виде инсульта.
Атеросклероз сосудов ног сопровождается:
- интенсивными болями в икроножных мышцах после длительных нагрузок;
- ослаблением пульса в подколенных и бедренных артериях;
- в запущенных стадиях появлением язв и участков тканей, в которых развивается некроз.
Помимо этого, болезнь может спровоцировать нарушение рефлекторной чувствительности коленных суставов и паралич ног (если лечение отсутствует).
Как лечить повышенный холестерин, затрагивающий почечные артерии? Это патологическое состояние имеет последствия в виде развития артериальной гипертензии, поэтому приходится приводить уровень липопротеидов низкой плотности в норму – тогда есть шанс, что давление не будет превышать нормальных показателей.
К другим тревожным симптомам можно отнести: образование ксантом (желтовато-белые бляшки на внутренней поверхности век и на коже локтей) и взбухшие вены на руках и ногах (нарушение венозного оттока крови).
Диагностика
Как снизить риск развития опасных для жизни состояний? Специалистами будет назначен комплекс мероприятий по исследованию липидного обмена, включающий определение (как минимум) 2-х показателей:
- объем обнаруженного в крови ЛПВП (липопротеидов высокой плотности, отвечающих за «чистку» сосудов);
- концентрацию уровня общего холестерина.
Полученные цифры позволяют рассчитать коэффициент атерогенности (Ка). Если он выше показателя 3,5, то пациент находится в группе риска, даже если на настоящий момент его состояние не внушает опасений. Проводятся подробные исследования работы сердечно-сосудистой системы, включающие:
- допплерографию;
- рентгеноконтрастную ангиографию;
- электрокардиографию;
- велоэргометрию и др.
На основании полученных данных специалистами разрабатывается индивидуальный курс лечения, включающий комплексные мероприятия, препятствующие повышению холестерина в крови.
Терапия
Главными условиями лечения являются:
- Отказ от вредных привычек.
- Контроль уровня сахара в крови.
- Регулярные измерения артериального давления.
- Корректировка меню.
- Повышение физической активности.
Неукоснительное их соблюдение может способствовать возвращению уровня холестерина к нормальным показателям, и тогда в приеме лекарственных препаратов не возникнет необходимости.
Диета
Из питания исключаются продукты, в которых много холестерина и насыщенных жиров:
- жирное мясо;
- копченые колбасные изделия;
- молочные продукты с высоким процентом жирности;
- печень, почки и мозги животных;
- кулинарные жиры;
- маргарин;
- майонез.
- продукты, содержащие простые углеводы (конфеты, сахар)
Предпочтение стоит отдать:
- молочным продуктам, в которых мало жира;
- растительному маслу (льняному, оливковому, подсолнечному);
- жирной морской рыбе;
- орехам;
- легким маргаринам;
- обезжиренному творогу;
- нежирному мясу птиц и животных;
- овощам;
- фруктам;
- ягодам;
- цельнозерновым продуктам.
В период лечения дополнительно назначается прием витаминных комплексов. Учеными доказано, что дозированное употребление красного виноградного вина – в пересчете на содержание этилового спирта 20 мл для мужчин и 10 мл для женщин ежесуточно – даже полезно для сосудов. Но из этого числа исключаются беременные женщины, кормящие матери и люди преклонного возраста.
Следует придерживаться следующих рекомендаций: перед термообработкой срезать куски жира с мяса, с птицы удалять кожу; убирать с бульонов затвердевшую жировую пленку; не готовить овощные блюда вместе с мясом, так как растительные продукты легко впитывают жиры; избегать добавления в каши и картофельное пюре сливочного масла; не использовать заменители сливок, так как они содержат большое количество пальмового или кокосового масла – источников насыщенных жиров. Принимать пищу следует в одно и то же время, небольшими порциями – 5-6 раз в день. Нельзя запивать еду во время еды. Употребление жидкости разрешается за 1 час до этого и через 1 час после.
Лекарственные препараты
Содержание липидов в крови нормализуют лекарства, относящиеся к группе гиполипидемических. Они принимаются под строгим контролем специалиста и только на основании показателей липидного обмена. В лечении применяются:
- Препараты из группы статинов (тормозят образование холестерина в печени).
- Фибраты (снижают высокий холестериновый уровень).
- Лекарства, содержащие никотиновую кислоту (происходит нормализация липидного обмена)
При тяжелых формах заболеваний, связанных с повышенным уровнем холестерина, могут применяться сорбционные методы, когда излишек холестерина удаляется путем прохождения крови через сорбенты, расположенные в специальном приборе вне тела человека (например, плазмосорбция).
Народные способы лечения
Как вспомогательные способы лечения, применяются народные рецепты, в ряде случаев зарекомендовавшие себя, как эффективные средства, по силе воздействия не уступающие некоторым лекарственным препаратам:
- В течение 45 дней нужно употреблять по 100 г лесных орехов, смешанных с медом. Начинать нужно с нескольких орехов, постепенно доводя их до требуемого количества.
- Залить 1 стаканом воды 1 головку чеснока и довести жидкость до кипения. Держать на огне 1 минуту, остудить и пить по 2-3 ст. л. в день.
- Взять 100 г красной лесной рябины, добавить в емкость 0,5 л воды, довести до кипения и держать на медленном огне 2 часа. Пить по 1 ст. л. каждое утро за 30-40 минут до завтрака.
Нужно помнить, что опасен не повышенный холестерин сам по себе, а целый ряд патологических состояний, который он вызывает.
Замечено, что люди, у которых липидные показатели превышают норму – выглядят намного старше своих лет. Это и немудрено, ведь нарушение кровотока в сосудах ведет к сбоям в работе внутренних органов и нарушению обмена веществ, и организм человека изнашивается гораздо быстрее. Чем раньше будет проведено тщательное диагностическое обследование и грамотное лечение, тем больше у больного шансов дожить в здравии и ясном уме до самой старости.
Причины повышения холестерина и билирубина
Чего ожидать пациентам, если анализ показывает, что повышен холестерин и повышен билирубин? Анализ крови на определение этих показателей может дать много важной информации врачу о пациенте. Уровень этих двух параметров может быть взаимосвязан по ряду причин. Необходимо знать, что является показанием для сдачи анализов на определения уровней этих веществ, что делать, если они повышены.
При этом существует два вида пигмента — прямой и непрямой:
- Прямой легко выводится из организма, является абсолютно нетоксичным веществом. Он полностью обезвреживается печенью.
- Непрямой в больших количествах опасен для здоровья человека. Он оказывает токсичное воздействие на организм и при этом практически не выводится из него. Непрямой билирубин способен поражать внутренние органы, тем самым провоцируя развитие различных заболеваний.
При этом анализ высчитывает средний показатель между прямым и непрямым пигментом.
Стоит отметить, что норма пигмента у детей отличается от нормы у взрослых. А также уровень нормы билирубина в крови у женщин немного меньше, чем у мужчин. Связано это с тем, что в женском организме вырабатывается меньше эритроцитов.
Анализ на определение в крови уровня пигмента проводится натощак. Для этого у взрослых берется проба венозной крови из руки. Для новорожденных забор крови на данный анализ делается через пятку.
За что отвечает холестерин
О том, что холестерин может быть вредным, знает, наверное, каждый человек.
Высокий уровень «плохого» вещества может спровоцировать различные сбои в организме и вызвать развитие заболеваний внутренних органов и сосудов:
- инфаркт миокарда;
- инсульт;
- образование тромбов и другие.
Повышение уровня холестерина в организме может также привести к нарушению работы печени, что — в свою очередь — отразиться на выработке желчи в необходимом количестве для организма.
Так как холестерин является нерастворимым в воде веществом, преобразовать его может желчь. В ее состав входят специальные кислоты и фосфолипиды, которые помогают организму переработать лишний элемент. Кислоты и фосфолипиды не дают холестерину уйти в осадок, тем самым предотвращая его накопление и образование желчных камней.
Что делать, если оба показателя повышены
Когда в крови повышен билирубин и холестерин, это может указывать на наличие заболеваний печени и желчного пузыря. Оба этих вещества являются нерастворимыми в воде. Их могут переработать лишь специальные кислоты в организме, которые вырабатываются печенью и желчным пузырем.
Причинами образования вредных веществ могут служить несколько факторов:
- неправильное питание. Употребление жирного и жареного;
- воспалительные процессы в печени, например, цирроз;
- ожирение или малоподвижный образ жизни при лишнем весе.
Повышенный билирубин и холестерин требуют тщательной проверки организма на наличие патологий. При этом провести необходимые анализы желательно как можно быстрей.
Чаще всего повышенный уровень веществ провоцирует образование камней в желчном пузыре. Так как оба элемента не растворяются в воде, нарушение баланса между ними и кислотами приводит к образованию осадков в желчном пузыре. Наличие камней незаметно только лишь на начальных стадиях. Дальше камни доставляют сильный дискомфорт человеку, вызывают желчные колики. Камни могут спровоцировать развитие неинфекционной желтухи.
Сахар в крови: анализ и расшифровка, причины повышенного и пониженного
Все мы любим сладенькое, что такое глюкоза знаем, как знаем и то, какую роль она играет в развитии ныне распространенного заболевания — сахарного диабета. Люди, страдающие этой болезнью, сами контролируют сахар в крови с помощью различных портативных приспособлений и даже сами себе делают уколы. Однако исключить сахар мы тоже не можем, организм очень чувствует его снижение и без поступления энергетического продукта отказывается нормально работать, то есть, снижение сахара в крови до критических значений так же опасно, как и его повышение, поэтому нелишним будет более досконально изучить его роль в жизнедеятельности человеческого организма.
Для нетерпеливых: Нормой сахара в крови (цельной) у взрослых (любого пола и даже преклонного возраста) и детей старше 15 лет считаются значения в диапазоне от 3,3 до 5,5 ммоль/л (у новорожденных — начиная от 2,5 ммоль/л). Но в зависимости от типа исследования и исходного материала «коридор нормы» может расширяться до 3,1 — 6,1 ммоль/л. Об этом будет сказано далее.
Сахара: простые и сложные
По большому счету, так организму более полезны сложные сахара – полисахариды, содержащиеся в натуральных продуктах и поступающие с пищей в виде белка, клетчатки, целлюлозы, пектина, инулина, крахмала. Они, помимо углеводов, несут с собой и другие полезные вещества (минералы и витамины), долго расщепляются и не требует немедленной доставки такого количества инсулина. Однако при их употреблении организм не ощущает быстрого прилива сил и настроения, как это бывает при употреблении моносахаридов.

Основным моносахаридом, а заодно и энергетическим субстратом, дающим силу мышцам и трудоспособность мозгу, является глюкоза (гексоза). Это простой сахар, содержащийся во многих сладких и всеми любимых продуктах, например, кондитерских изделиях. Глюкоза, попав в организм, начинает расщепляться еще в ротовой полости, она быстро нагружает поджелудочную железу, которая должна немедленно произвести инсулин для того, чтобы глюкоза попала в клетки. Понятно, почему так просто утолить голод конфетой, который, впрочем, быстро вернется — процессы расщепления и усвоения проходят в течение короткого времени, а организм захочет пищи более существенной.
Люди часто задаются вопросом, почему белый сладкий песок в сахарнице считается нашим врагом, а мед, ягоды и фрукты – друзьями. Ответ простой – многие овощи, фрукты и мед содержат простой сахар – фруктозу. Она тоже является моносахаридом, но, в отличие от глюкозы, для того, чтобы попасть в клетки и обеспечить их энергией, фруктозе не нужен проводник в виде инсулина. Она беспрепятственно попадает в клетки печени, поэтому может быть использована диабетиком. Следует заметить, что с фруктозой тоже все не так просто, но тогда нам придется писать длинные формулы биохимических превращений, в то время как цель нашей статьи несколько иная — мы разбираем анализ крови на сахар.
С организмом что-то происходит
В анализе крови на сахар можно обнаружить изменение показателей как в одну (повышение), так и в другую (снижение) сторону.
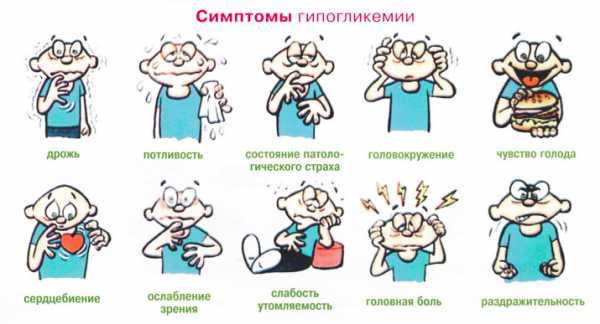
Симптомы повышенного сахара в крови трудно не заметить, если они есть, но существуют асимптомные формы и пациент, регулярно не интересующийся состоянием биохимического состава своей крови, не знает о болезни. Однако на некоторые признаки, людям, склонным к обменным заболеваниям (лишний вес, наследственная предрасположенность, возраст), все же следует обратить внимание:

- Появление неутолимой жажды;
- Увеличение количества выделяемой мочи (вставать приходится даже ночью);
- Слабость, утомляемость, низкая трудоспособность;
- Онемение кончиков пальцев, зуд кожных покровов;
- Возможно снижение веса без диет;
- Увеличение уровня глюкозы в крови, если пациент обратился в лабораторию.
Обнаружив у себя признаки сахарного диабета, не стоит пытаться быстро снизить сахар в крови самостоятельно. В течение нескольких минут такую задачу может выполнить введенный инсулин, который рассчитывает и назначает врач, больному же нужно в первую очередь заняться своим питанием и обеспечить адекватную физическую нагрузку (продолжительная физическая нагрузка тоже может понизить сахар, в то время как кратковременная его только повышает).
Диета при повышенном сахаре подразумевает исключение легкоусвояемых углеводов (глюкозы) и замена их на те, которые не требуют инсулина (фруктоза) и/или долго расщепляются и не способствуют повышению сахара в крови (полисахариды). Впрочем, как таковых, продуктов, понижающих сахар, не существует, есть продукты питания его не повышающие, например:
- Соевый сыр (тофу);
- Морепродукты;
- Грибы;
- Овощи (салат, тыква, кабачки, капуста), зелень, фрукты.
Таким образом, понизить уровень глюкозы в крови можно и за счет употребления продуктов, которые называют снижающими сахар. Это иной раз позволяет довольно долго продержаться без применения медикаментозных средств, в частности, инсулина, который существенно меняет качество жизни в сторону ухудшения (диабетики знают, что значит зависимость от этого препарата).
Повышен сахар – значит, диабет?

Появление гипергликемии люди чаще всего связывают с развитием сахарного диабета. Между тем, существуют и другие причины, которые способствуют повышению данного биохимического показателя:
- ЧМТ (черепно-мозговые травмы – ушибы и сотрясение мозга), опухолевые процессы в головном мозгу.
- Тяжелая патология печени.
- Усиленная функция щитовидной железы и надпочечников, синтезирующих гормоны, которые блокируют способности инсулина.
- Воспалительные и неопластические (рак) заболевания поджелудочной железы.
- Ожоги.
- Чрезмерная любовь к сладостям.
- Стрессы.
- Прием некоторых психотропных, наркотических и снотворных препаратов.
- Состояния после гемодиализа.
Что касается физической нагрузки, то только непродолжительная деятельность («с непривычки») развивает кратковременную гипергликемию. Постоянная посильная работа, гимнастические упражнения только помогают понизить сахар людям, не желающим «подсаживаться» на достижения современной фармакологии.
Иногда он может понижаться — гипогликемия
Сдав анализ крови на сахар, человек больше озабочен его повышением, однако существуют и другие варианты не нормы – гипогликемия.
Причиной низкого сахара в крови может стать как патологическое состояние, так и человеческий фактор:
- Неправильный расчет инсулина и его передозировка.
- Голод. Состояние гипогликемии всем хорошо знакомо, ведь ощущение голода не что иное, как снижение сахара в крови (углеводы не поступают – желудок сигнализирует).
- Прием лекарственных препаратов, предназначенных для лечения сахарного диабета, но не подошедших данному пациенту.
- Чрезмерная выработка инсулина, которому негде приложить свою деятельность (нет углеводного субстрата).
- Опухоль, называемая инсулиномой, поражающая островковый аппарат поджелудочной железы и активно продуцирующая инсулин.
- Врожденные метаболические нарушения, например, непереносимость фруктозы или других углеводов.
- Повреждение печеночных клеток токсическими веществами.
- Отдельные заболевания почек, тонкой кишки, резекция желудка.
- Гипогликемия у беременных, обусловленная влиянием гормонов плаценты и поджелудочной железы подрастающего плода, которая начала самостоятельно функционировать.
Таким образом, без углеводов человек тоже долго не протянет, это необходимый элемент нашего питания и с ним приходится считаться, правда, понизить сахар способен только инсулин, а вот повышают его многие гормоны, поэтому так важно, чтобы в организме сохранялось равновесие.
Уровень сахара регулируют многие гормоны
Для того, чтобы разобраться с поступающей глюкозой, организму нужны гормоны, главным из которых является продуцируемый поджелудочной железой инсулин. Кроме инсулина, уровень сахара в крови регулируется контринсулярными гормонами, блокирующими действие инсулина и таким образом снижающими его продукцию. К гормонам, принимающим участие в поддержании равновесия, относятся:
- Глюкагон, синтезируемый α-клетками островков Лангерганса, способствующий повышению концентрации глюкозы в крови и доставке ее к мышцам.
- Стрессовый гормон кортизол, усиливающий выработку глюкозы клетками печени, которые накапливают ее в виде глюкогена, и тормозящий ее распад в мышечных тканях.
- Адреналин (гормон страха) – катехоламин, ускоряющий обменные процессы в тканях, повышающий сахар в крови.
- Гомон роста соматотропин, значительно увеличивающий концентрацию глюкозы в сыворотке крови.
- Тироксин и его конвертируемая форма трийодтиронин – гормоны щитовидной железы.
Очевидно, что инсулин является единственным гормоном, отвечающим за утилизацию глюкозы в организме, контринсулярные, наоборот – повышают ее концентрацию.
Моментальное реагирование — нормы сахара в крови
При поступлении углеводной пищи в организм уровень сахара в крови повышается уже через 10-15 минут, а спустя час после приема пищи его концентрация может увеличиться до 10 ммоль/л. Это явление называется «алиментарной гипергликемией», которая никакого вреда организму не несет. При здоровом функционировании поджелудочной железы через пару-тройку часов после еды можно опять ожидать норму сахара в крови – около 4,2 — 5, 5 ммоль/л или даже кратковременное понижение концентрации до нижней границы нормы (3,3 ммоль/л). Вообще, что касается нормального уровня сахара в крови здоровых людей, то он может разниться и зависит от метода, которым производят анализ:
- 3,3 ммоль/л — 5,5 ммоль/л — в цельной крови, в сыворотке (плазме) от 3,5 ммоль/л до 6,1 ммоль/л – ортотолуидиновый анализ;
- 3,1 – 5,2 ммоль/л – ферментативное глюкозооксидазное исследование.

Изменяются показатели нормальных значений и с возрастом, правда, только до 15 лет, а потом они становятся идентичными «взрослым» параметрам:
- У ребенка, только что известившего мир о своем появлении первым криком, уровень глюкозы в крови полностью совпадает с материнским;
- В первые часы после рождения сахар в плазме малыша снижается и на вторые сутки составляет приблизительно 2,5 ммоль/л;
- К концу первой недели жизни концентрация сахара повышается, но на уровне взрослого человека устанавливается только к 15 годам.
Повышение содержания глюкозы в крови после 50 или 70 лет не может расцениваться как возрастная норма, появление подобного признака в любом возрасте указывает на развитие инсулиннезависимого сахарного диабета (2 тип).
И тут вмешалась беременность…
Не различаются нормы сахара в крови и по половому признаку, хотя некоторые авторы считают, что у женщин шанс заболеть сахарным диабетом выше, чем у мужчин. Возможно, по большей части это связано с рождением детей, имеющих большую массу тела, или с гестационным диабетом, который в течение еще нескольких лет способен вылиться в настоящий.

Физиологической причиной низкого сахара у беременных является воздействие гормонов поджелудочной железы плода, которая начала синтезировать собственный инсулин и таким образом подавлять выработку его железой матери. Кроме этого, при расшифровке анализов у беременных следует иметь в виду тот факт, что это физиологическое состояние нередко выявляет скрытую форму сахарного диабета, о наличии которой женщина даже не догадывалась. Для уточнения диагноза в подобных случаях назначается тест толерантности к глюкозе (ТТГ) или тест с нагрузкой, где динамика изменения глюкозы в крови отражается в сахарной (гликемической) кривой, расшифровку которой осуществляют с помощью вычисления различных коэффициентов.
Завтра на анализ
Для того, чтобы не пришлось несколько раз посещать лабораторию, переживать и волноваться понапрасну, получив недостоверные данные, нужно в первый раз хорошо подготовиться к исследованию, выполнив совсем простые требования:
- Пациент должен отправиться сдавать анализ крови на сахар на голодный желудок, поэтому материал для исследования лучше забирать утром после продолжительного ночного перерыва (10-12 часов).
- Введенные накануне лекарственные препараты на глюкозе также помешают получению правильного ответа.
- Не будет полезным употребление аскорбинки, а также продуктов, в больших количествах ее содержащих, ровно как увлечение различными кондитерскими изделиями.
- Во время приема антибиотиков тетрациклинового ряда тест на сахар, скорее всего, будет бессмысленным, поэтому лучше подождать пока закончится курс, а через три дня отправиться сдавать анализ.
Волнующий пациентов вопрос: лучше сдавать кровь из пальца или из вены? Некоторые люди панически боятся колоть палец, хотя внутривенные уколы переносят замечательно. Конечно, вряд ли строгий лаборант будет учитывать подобные «капризы», мотивируя тем, что это разные анализы, но иной раз все же удается добиться желаемого. В таком случае следует иметь в виду отличие этих тестов, которое состоит в том, что из вены кровь подвергается центрифугированию и производится анализ сыворотки, в ней нормы сахара несколько выше (3,5 – 6,1 ммоль/л). Для капиллярной крови они составляют (3,3 – 5,5 ммоль/л), а вообще, для каждого метода существует свой диапазон нормальных значений, которые обычно указываются в бланке ответа, чтобы пациент не запутался.
Что означает сахарная кривая?
Анализ крови на сахар с нагрузкой проводят с целью выявления скрытых нарушений обменных процессов в организме. Суть пробы состоит в определении уровня сахара в крови после приема 75 граммов глюкозы, растворенной в стакане теплой воды. Таким образом, утром натощак пациент сдает кровь из вены, где уровень глюкозы принимается за исходный, затем выпивает крайне сладкий «напиток» и начинает сдавать кровь.
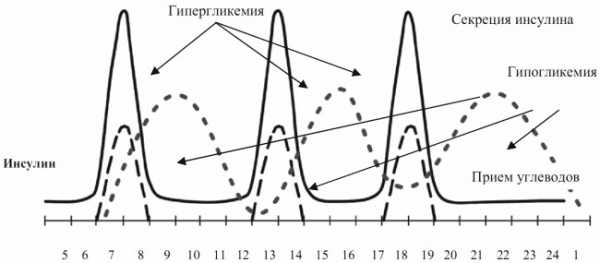
Считается, что спустя два часа после нагрузки уровень сахара в крови не должен превышать 6,7 ммоль/л. В некоторых случаях кровь берут через каждый час или даже полчаса, чтобы не пропустить пик подъема кривой. Если концентрация через 2-2,5 часа превышает 7,0 ммоль/л, говорят о нарушении толерантности к глюкозе, повышение уровня выше 11,0 ммоль/л дает основание заподозрить сахарный диабет. Расшифровку гликемической кривой осуществляют с помощью вычисления различных коэффициентов. У здоровых пациентов постгликемический коэффициент Рафальского находится в пределах значений от 0,9 до 1,04.
При проведении глюкозонагрузочного теста резкий подъем сахарной кривой, а затем ее медленный спуск к исходной концентрации наблюдается при различных состояниях:
- Скрытом сахарном диабете, протекающем без симптомов, который, кроме беременности, хорошо проявляется под влиянием сильного психоэмоционального напряжения, физических травм, интоксикации разного рода;
- Гиперфункции гипофиза (передней доли);
- Интенсивной работе щитовидной железы;
- Повреждениях нервной ткани головного мозга;
- Расстройствах деятельности вегетативной нервной системы;
- Инфекционно-воспалительных процессах в организме любой локализации;
- Токсикозах беременных;
- Воспалении (острого и хронического характера) поджелудочной железы (панкреатит).
Глюкозотолерантный тест имеет еще больше всяких предостережений, чем просто анализ крови на сахар. Вот вкратце чего нельзя делать перед исследованием:
- За 12-14 часов не пить кофе, алкогольные напитки, сигареты отодвинуть на потом.
- Накануне вести себя спокойно, избегать конфликтных и стрессовых ситуаций, физических нагрузок и лечебно-оздоровительных процедур.
- Исключить прием некоторых лекарственных препаратов, способных повлиять на результат – гормонов, мочегонных, психотропных средств.
- Не сдавать кровь во время месячных.
Вообще, об ограничениях лучше дополнительно уточнить у врача, поскольку их может быть намного больше.
Другие биологические материалы для исследования
Кроме цельной крови, которую видит пациент, плазмы и сыворотки, полученной в лаборатории путем центрифугирования, материалом для исследования может быть цереброспинальная жидкость (ликвор) или моча. Подготовка к анализу такая же, как и для обычного анализа крови на сахар, впрочем, об отдельных нюансах больного информируют перед исследованием.
Спинномозговую жидкость самостоятельно больной сдавать не может, ее извлекают путем проведения люмбальной пункции и процедура эта непростая. Мочу пациент в состоянии собрать сам, для этого нужно сутки помнить о предстоящем тесте, поскольку моча собирается за 24 часа (важно ее общее количество). Нормальным значением глюкозы в суточной моче считается показатель менее 0,2 г/сутки (менее 150мг/л).
Повышенную концентрацию сахара в моче можно ожидать в случае:
- Сахарного диабета, конечно;
- Почечной глюкозурии;
- Повреждения почек токсическими веществами;
- Глюкозурии у беременных женщин.
Анализ ликвора или мочи для определения углеводов не относятся к таким распространенным как, скажем, кровь из пальца, поэтому к подобным исследованиям чаще прибегают по необходимости.
***
В заключение хочется напомнить пациентам, что углеводный обмен напрямую связан с отложением жировых запасов и очень сильно влияет на повышение массы тела, которая, в свою очередь, может способствовать развитию сахарного диабета, если оказывается излишней. В организме все сложно и взаимосвязано, при этом, каждый показатель имеет свою определенную важность и значимость, в том числе, и сахар в крови, поэтому не стоит игнорировать подобный анализ. Он может о многом рассказать.
Видео: сахар в крови — программа «Жить здорово!»
Шаг 2: после оплаты задайте свой вопрос в форму ниже ↓ Шаг 3: Вы можете дополнительно отблагодарить специалиста еще одним платежом на произвольную сумму ↑
Сахар и холестерин: норма, анализы, как снизить показатель?
Сахар и холестерин в составе крови должны соответствовать норме, а если анализы показывают ее превышение, то становится актуальным вопрос о том, как снизить показатель этих компонентов, не затронув другие составляющие элементы в кровотоке.
Для измерения холестерина и сахара совершенно не нужно посещать кабинет врача, это можно сделать не выходя из дома, используя глюкометр. Разумеется, для этого необходимо знать каким показателям должна соответствовать норма холестерина и сахара в организме.
Норма сахара и холестерина в крови не имеет единого стандарта, этот показатель отличается в зависимости от пола, возраста, предпочтений в питании, климата, состояния здоровья и многих иных факторов. Более того, показатель этих параметров будет отличаться в венозной и капиллярной крови.
Используя глюкометр для измерения значений уровня сахара и животных жиров в крови дома можно ориентироваться по усредненным нормативам:
| Возраст (в годах) | Половая принадлежность | Средние показатели общего уровня холестерина в крови (в ммоль/литр) | Средние показатели общего уровня сахара в крови (в ммоль/литр) |
| 4-5 | мужской | 2,7-5,3 | 3,3-5,55 |
| женский | 2,75-5,25 | 3,45-5,45 | |
| 5-10 | мужской | 3,1-5,36 | 3,45-5,6 |
| женский | 2,83-5,35 | 3,4-5,6 | |
| 10-15 | мужской | 3,15-5,4 | 3,45-5,55 |
| женский | 3,1-5,35 | 3,4-5,5 | |
| 15-20 | мужской | 3,2-5,5 | 4-6 |
| женский | 3,15-5,3 | 4,1-6,1 | |
| 20-25 | мужской | 3,25-5,6 | 4,2-6,1 |
| женский | 3,2-5,5 | 4,2-6,2 | |
| 25-30 | мужской | 3,4-6 | 4,25-6,1 |
| женский | 3,4-5,78 | 4,2-6,2 | |
| 30-35 | мужской | 3,55-6,45 | 4,25-6,2 |
| женский | 3,45-6 | 4,2-6,2 | |
| 35-40 | мужской | 3,55-6,5 | 4,2-6,2 |
| женский | 3,6-7 | 4,2-6,25 | |
| 40-45 | мужской | 4-7 | 4,25-6,3 |
| женский | 3,9-7 | 4,2-6,3 | |
| 45-50 | мужской | 4,1-7,15 | 4,25-6,3 |
| женский | 4-7,5 | 4,2-6,3 | |
| 50-65 | мужской | 4,2-7,25 | 4,35-6,6 |
| женский | 4,25-7,75 | 4,2-6,5 | |
| Старше 65 | мужской | 4,3- 7,5 | 4,45-6,6 |
| женский | 4,3-7,9 | 4,45-6,6 |
Эти цифры показывают средний срез нормального уровня обоих показателей, и небольшие отклонения от них в ту или иную сторону вполне допустимы.
Проводя самостоятельные измерения нужно обязательно учитывать, что употребляется в пищу, особенно продукты питания влияют на сахар, его показатель, в отличие от холестерина, повышается буквально сразу же после поступления в организм продуктов с большим количеством этого компонента, но также быстро и снижается.Для более точного определения такого параметра, как уровень сахара, следует воздержаться от еды и пить только простую воду минимум половину дня.
Любая сводная таблица показывает относительные значения, не учитывая климат, расу и национальность, особенности питания и многое другое.
Однако, при значительном отклонении в ту или иную сторону, которые любой бытовой измеритель показывает постоянно, более чем 1 месяц, следует незамедлительно обратиться в медицинское учреждение и сдать все необходимые анализы, которые точно определят состояние таких показателей, как холестерин и сахар в крови.
Для того чтобы анализ крови на сахар и холестерин был максимально точным, следует соблюсти ряд предписаний, которые нужны в основном для измерения сахара, для достоверного определения его уровня, так как в отличие от холестерина, имеющего стабильное соотношение, на этот показатель влияют продукты, гормональные всплески, напитки и даже смена погоды.
Поэтому в том, как сдавать кровь на биохимические исследования, существует ряд правил:
- Забор производится и из пальца, и из вены.
- Время для забора крови – с 7 утра до 10 утра.
- Забор проводится только натощак, минимальное время после приема пищи до сдачи анализа – 2-3 часа, для самого точного определения – от 10 до 12 часов.
- Пить следует только простую воду, полностью исключив все другие напитки, включая чаи, кофе и минеральные воды.
Кроме этого, перед предстоящей сдачей крови нужно за 3-5 дней до анализа полностью исключить из рациона все специи, ограничить потребление соли и сахара, не кушать жирные, острые и специфические продукты, алкогольные продукты или же просто содержащие спирты, включая лекарства и многое другое, что может исказить результаты заборов крови.
Ни при каких обстоятельствах нельзя сдавать кровь на сахар и холестерин если в организме происходят какие-либо воспалительные процессы или же принимаются лекарства, на результаты, получаемые при расшифровке, влияют:
- антибиотики;
- все препараты с содержанием спиртов;
- лекарства против гипертонической болезни;
- обезболивающие медикаментозные препараты;
- противоаллергические лекарства и статины;
- стероиды;
- противовоспалительные средства и ряд других медикаментов.
Ограничения перед исследованиями крови зависят от целого ряда факторов, в том числе и от типа предстоящих анализов.
Существуют две разновидности анализов, выявляющих показатели и соотношение компонентов в крови при повышенном сахаре и холестерине или же при подозрении на их повышенное содержание.
Типы сдаваемых анализов, это – общий биохимический и липидограмный развернутый. Каждый из них важен и необходим, нельзя получить полную достоверную картину, проведя только одно из исследований.
Совместно, оба типа анализов устанавливают не просто цифровое значение того, низкий или высокий холестерин в крови и не только определяют уровень сахара, но и позволяют врачам выявить соотношение таких параметров, как ЛПНП и ЛПВП, то есть усвояемого и откладывающегося холестерина, триглицеридов и антерогенности всех связанных с ними процессов.
Самая большая опасность высокого количества сахара в составе крови в риске развития диабета, а повышенный холестерин при сахарном диабете ведет к ожирению сердечной мышцы и остановке самого сердца. Данный процесс не зависит от типа диабета, что при первом, что при втором типе этой болезни отложения холестерина влияют на состояние сердечной мышцы одинаково.
При отсутствии диабета, цена за сочетание этих двух компонентов в повышенном количестве тоже очень высока:
- Развитие атеросклеротических процессов в коронарных сосудах и, как следствие, приступы стенокардии у женщин и ишемическое заболевание у мужчин;
- Болезни сосудов ног, у женщин – тромбозы, появление которых связано с сужениями просветов в венах.
- Развитие очаговых видов желтой кожной пигментации – ксантомов.
- Разрушение коллагеновых волокон в тканях, то есть – преждевременное старение организма.
- Не усвояемость кальция, что приводит к различным патологиям костной ткани, в том числе и к остеопорозу.
- Воспалительные процессы в слизистых оболочках органов и на внутренней поверхности стенок сосудов.
- Обезвоживание клеток, вызванное нехваткой жидкости, с помощью которой организм пытается понижать количество сахара и жира в крови.
- Болезни почек и печени, вызванные чрезмерными нагрузками на эти органы.
Это основные последствия, к которым приводят нарушенные нормы сахара и холестерина в организме.
Цена за неправильное питание, образ жизни и злоупотребление алкоголем, а также иные вредные привычки, это собственное здоровье. Поэтому следить за уровнем сахара и животных жиров в организме нужно, а в рацион есть смысл включить блюда из продуктов, понижающих показатели этих компонентов до того, как значения анализов станут критическими.Разумеется, специальное диетическое питание при повышенном сахаре и отложениях животных жиров необходимо, но, кроме диеты, в том, как понизить эти показатели, могут помочь и медикаментозные средства:
- препараты с активными сульфатами мочевины, то есть гликозиды и глибенкламиды;
- средства из группы бигуанидов, то есть «Глиформин», «Метформин», «Глюкофаж»;
- лекарства с содержанием статинов – «Мевакор», «Симвастатин», «Аторвастатин»;
- медикаментозные средства из группы фебратов – «Гемфибразил», «Трайкор» и другие.
Однако, в том, как снизить сахар и холестерин с помощью лекарств, требуется помощь врачей. Дело в том, что снижение опасных для здоровья элементов в крови при приеме каждого из препаратов происходит по-разному.
Поэтому, перед тем как назначать пациенту лекарства, снижающие холестерин и сахар, врач не только выписывает направление на специальные исследования, но и обязательно назначает ряд дополнительных диагностических процедур и обследований, а также руководствуется медицинской картой с анамнезом заболеваний и информацией о наследственной предрасположенности.
Такие заболевания, как сахарный диабет, сердечные недуги, склонность к накапливанию лишнего веса, ожирению, всевозможные нарушения в гормональных процессах и обмене веществ почти всегда передаются по наследству. Об этом известно почти всем, но не все понимают, что передается не только склонность к данным патологиям, но и схема их возникновения и развития.
То есть, если у кого-то в роду сахарный диабет или же болезнь щитовидной железы, патологии надпочечников либо другие недуги проявились после 30 лет и развились в течение буквально года, вероятность того, что именно также произойдет и у их потомков составляет почти что 80%.
Именно поэтому данная информация крайне важна врачу для того, чтобы выписать максимально подходящий препарат, учитывающий вероятные особенности появления и развития каких-либо патологий.
Что же касается финансовых затрат, то цена на лекарства, способные снизить сахар и предотвратить отложения животных жиров, колеблется от 200 до 1700 рублей. К примеру, цена упаковки препарата «Симвастатин» составляет 200-270 рублей, а вот цена более современного аналогичного статина «Питавастатин» уже варьируется от 700 до 1650 рублей, в зависимости от количества таблеток в упаковке.Однако, сахар и холестерин оба препарата снижают одинаково эффективно. Различие между ними лишь в противопоказаниях, побочных влияниях и проявлениях.
Во всем, что касается здоровья, профилактика всегда лучше, чем лечение. Показатели содержания холестерина и сахара не являются исключением, поэтому нужно следить за их уровнем, вести здоровый образ жизни, правильно питаться и регулярно употреблять продукты, способствующие снижению сахара и предотвращающие отложения животных жиров.
Рейтинг: Loading... Loading ...Повышен холестерин и сахар в крови что делать - Про холестерин
Норма гликемии у полностью здорового человека варьируется в небольшом диапазоне от 3.3 до 5.5 единиц. В ряде ситуаций, может происходить отклонение от нормы в ту или иную сторону, то есть сахар может понижаться либо повышаться.
Если сахар в крови 6.0 единиц, такому обстоятельству может способствовать огромное количество причин. Условно их можно разделить на причины физиологического и патологического характера.
Уровень сахара на отметке 6.0 единиц, может быть нормой, а может быть и патологическим состоянием, свидетельствующим о том, что у человека имеется склонность к развитию сахарного диабета.
Поэтому нужно ответить на такой вопрос, сахар натощак 6 единиц – это нормально, или нет? Какие причины могут привести к данному повышению, и какие могут быть симптомы? А также выяснить, что делать в этой ситуации?
Когда сахар в крови наблюдается на отметке 6 единиц, это нормально, и показатель находится в допустимых границах нормы. Наряду с этим, доктор может подозревать патологию, так как концентрация глюкозы от 6 ммоль/л, свидетельствует о развитии преддиабетического состояния.
Опираясь на медицинские источники можно сказать, что нормальными показателями содержания глюкозы принято считать вариабельность от 3.3 до 5.5 единиц. Допустимой границей выступает цифра 5.8 единиц.
Что же касается маленьких детей, то общепринятая норма для них варьируется от 3.3 до 5.5 единиц, но все зависит от возраста ребенка:
- У младенца, которому нет еще и одного месяца, норма составляет от 2.8 до 4.4 единиц.
- До 15-летненго возраста нормальными показателями считают разбежку от 3.3 до 5.6 единиц.
Если до 60-летнего возраста фиксируется сахар 6, то это много. Но с возрастом границы нормальных показателей смещаются в большую сторону. Поэтому после 60 лет принято считать допустимыми цифры от 5.1 до 6.0 ммоль/л.
У беременных женщин уровень сахара в крови «свой». В связи с постоянно возрастающей нагрузкой на организм, гормональными перестройками и другими физиологическими процессами, он варьируется от 3.3 до 6.6 единиц.
Следует отметить, что сахар в крови из вены имеет немного смещенные нормы, таким образом, увеличивается на 12% от общепризнанных нормативов.
Например, в период беременности вполне нормально, если нижняя граница сахара составляет 3.6 единиц, а верхняя граница равняется 6.8 ммоль/л.
Почему повышается сахар?
Целесообразно сказать, что сахар может повышаться в крови под влиянием определенных физиологических причин и обстоятельств. Однако его повышение во всех без исключения случаях носит кратковременный характер, и вскоре он нормализуется.
Можно сказать, что временное повышение сахара провоцируют следующие факторы: напряженные физические занятия или тренировки, продолжительная умственная работа, сильный испуг, стресс, нервное перенапряжение.
Как показывает практика, человеческий организм – это самый сложный механизм во всем мире, и одно нарушение может привести к расстройству совершенно других органов. Повышение сахара провоцирует не только сахарный диабет, но и другие патологии.
Заболевания, вызывающие повышение глюкозы:
- Инсульт головного мозга.
- Острая сердечная недостаточность.
- Проведение хирургического вмешательства.
- Эпилептический припадок.
- Болевой шок.
- Тяжелые заболевания печени.
- Черепно-мозговая травма.
Однако повышения на фоне этих заболеваний и ситуаций носят кратковременный характер. И при устранении первоисточника, сахар в крови пациента нормализуется на допустимом уровне, и больше не увеличивается.
Повышение глюкозы можно связать не только с серьезной физической активностью, когда мышца нагружаются и требуют большее количество энергии, но и с пищей. При чрезмерном употреблении вредных продуктов питания, жирной еды и сладостей, сахар может увеличиваться.
Как правило, с течением некоторого времени после приема пищи, концентрация глюкозы снижается и остается в пределах нормальных показателей.
Повышение сахара и первые симптомы
Многие пациенты интересуются, если сахар 6, будут ли наблюдаться негативные симптомы, или они не почувствуют пагубных преобразований в своем организме? На самом деле, вопрос не однозначный, потому что ответ на него зависит от множества факторов.
На симптоматику повышенного сахара могут оказывать влияние некоторые факторы: это чувствительность человека к такому патологическому изменению в организме, «стаж» скрытого диабета, возрастная группа и другие моменты.
Как показывает практика, у каждого существует свой порог чувствительности. Некоторые люди могут и не заметить, что произошло повышение сахара до 6 единиц, и данная ситуация наблюдается в подавляющем большинстве случаев.
В другом же варианте, если мужчина или женщина восприимчивы к малейшим изменениям в своем организме, то может наблюдаться определенная клиническая картина:
- Постоянное чувство жажды, которое преследует и днем, и ночью.
- Обильное и частое мочеиспускание на протяжении 24 часов в сутки.
- Увеличение суточного объема мочи.
- Хроническая утомляемость, потеря работоспособности.
- Вялость, усталость, апатия, сонливость.
- Повышенный аппетит на фоне постоянного желания кушать.
- Повышение или снижение веса тела. И такому обстоятельству нет причин.
- Ухудшение зрительного восприятия, периодические головные боли.
В ряде ситуаций, наблюдаются и другие признаки: сухость кожного покрова, возникает его зуд и жжение.
Если наблюдается такая картина, то нужно предпринимать предупреждающие меры, которые помогут предотвратить дальнейшее повышение сахара.
Анализ на сахар: основные моменты и рекомендации
Далеко не всегда увеличение концентрации глюкозы свидетельствует о развитии сахарного диабета. Чтобы максимально точно определить причины такого состояния, подтвердить или опровергнуть наличие патологии, рекомендуется пройти тест с сахарной нагрузкой.
Анализ на толерантность к сахару позволяет исследовать расстройства, не позволяющие глюкозе полноценно усвоиться. А также узнать ответ на вопрос, почему этот показатель выше нормы на голодный желудок.
Обычно такой тест рекомендуется не всем людям. Как правило, его назначают тем пациентам, которые относятся к старшей возрастной группе (после 45 лет), имеют лишние килограммы или ожирение любой стадии. То есть, попадают в группу риска.
В перечисленных выше вариантах, тест на чувствительность к глюкозе, выступает обязательной медицинской манипуляцией. Суть анализа заключается в таких моментах: изымается кровь из пальца или вены на пустой желудок.
Затем больному дают выпить раствор глюкозы, через 120 минут снова берут кровь, что в свою очередь и позволяет определить скорость усваивания глюкозы.
Чтобы получить предельно достоверную информацию, рекомендуется прислушаться к некоторым советам:
- Нельзя кушать перед анализом. Время последнего приема пищи до похода в медицинское учреждение должно быть как минимум за 8 часов.
- За 24 часа до анализа необходимо исключить тяжелые физические нагрузки, отказаться от физической работы и т.д.
- Перед анализом никакую диету соблюдать не нужно, и переходить на здоровое питание также нет необходимости. Единственное, можно посоветовать исключить жирные блюда, так как они могут повлиять на конечные результаты.
- Постараться не нервничать, избегая стрессов и нервных напряжений. За несколько дней до исследования, и в день анализа, эмоциональное состояние должно быть спокойным.
- Сдавать анализ нужно после 8-часового отдыха. Если отправиться в клинику сразу после ночной смены, то можно и не надеяться на верные результаты.
Что же говорят результаты анализов, полученные в лабораторных условиях? Если на пустой желудок концентрация глюкозы до 7.0 единиц, а тест на толерантность составил от 7.8 до 11.1 ммоль/л, то расстройства восприимчивости не наблюдается.
Если же на пустой желудок уровень сахара в человеческом организме до 7.0 единиц, но после сахарной нагрузки он меньше 7.8 единиц, то можно говорить о нарушении толерантности к глюкозе.
Когда обнаружили нарушение, сразу паниковать не нужно. Необходимо пройти дополнительные обследования: ультразвуковое исследование поджелудочной железы, анализ крови на ферменты.
Если вовремя изменить свой рацион питания, внести в свою жизнь оптимальные физические нагрузки, то все негативные признаки вскоре нивелируются.
Как снизить сахар?
На самом деле, показатель глюкозы 6 единиц – это допустимая норма. Но уже при таких показателях стоит задуматься о своем здоровье, так как не исключается вероятность, что при прежнем образе жизни сахар будет увеличиваться.
Даже если сахар стабилизировался на отметке 6 единиц, необходимо изменить свой рацион питания, и придерживаться определенной диеты. Чтобы он не рос, а потом и не преобразовался в хроническое заболевание, нужно правильно и сбалансировано питаться.
Поэтому рекомендуется отказаться от спиртных напитков, полуфабрикатов, сахарного песка, различных сладостей, сладких фруктов, концентрированных соков, различных соусов и кетчупов, меда, варенья и ряда других продуктов питания.
Держать сахар на нормальном уровне поможет и физическая активность:
- Пешие прогулки (примерно 30 минут в день).
- Утренняя зарядка.
- Езда на велосипеде.
- Медленный бег.
- Занятия фитнесом.
Оптимальные физические нагрузки улучшают обменные процессы в организме человека, соответственно, сахар будет скорее усваиваться на клеточном уровне, как результат, его будет меньше в крови.
Необходимо внимательно прислушиваться к своему состоянию, и не всегда выраженные симптомы свидетельствуют о повышении сахара. Поэтому рекомендуется купить глюкометр – специальный прибор, посредством которого в домашней обстановке можно узнать свои результаты. Еще можно приобрести часы для диабетиков. Они смотря стильно, и их можно без проблем носить с собой.
Если правильное питание и физические нагрузки не помогают удерживать глюкозу, наблюдается ее дальнейший рост, рекомендуется обратиться к врачу и пройти обследование. Виде в этой статье поможет определиться с тем, какова должна быть норма сахара при диабете.
Повышенный холестерин: причины, симптомы, лечение
- Холестерин: мифы и реальность
- Зачем нам нужен холестерин
- Причины роста «плохого» холестерина – кто в группе риска?
- Норма холестерина в крови
- Симптомы высокого холестерина
- В чем опасность высокого холестерина
- 10 простых правил для поддержания холестерина в норме
- Медикаментозное снижение холестерина
- Холестерин и беременность
- Народные средства
Около четверти россиян имеют избыточный вес. Более 18 млн. человек во всем мире погибают от сердечно-сосудистых болезней. Не менее 2 млн. людей болеют диабетом. Общая причина всех этих недугов – повышенный уровень холестерина, от которого страдают около 147 миллионов жителей земного шара.
В России, США, Канаде и Австралии с этим сталкивается более 60% населения. Проблема уже получила название «национальной катастрофы», но, к сожалению, не все воспринимают ее серьезно. Как не допустить тяжелых сосудистых расстройств?
Холестерин: мифы и реальность
Большинство непосвященных представляют себе эту субстанцию в виде жира, но медики утверждают, что холестерин – это природный спирт. В замороженном виде выглядит он как кристаллы соли. Жирорастворимое вещество органического происхождения накапливается в клетках органов и систем.
Организму холестерин очень нужен, так как мембрана наших клеток из него и состоит. Поэтому независимо от того, чем мы питаемся, организм будет себе его вырабатывать и разносить, чтобы создавать новые клетки, восстанавливать мембрану старых.
Главное назначение холестериновых соединений – изоляция нервных тканей и защита мембраны клетки. Холестерин способствует выработке гормонов надпочечников и половых желез. 80% вещества вырабатывает оно само, оставшаяся часть попадает в организм с продуктами, которые мы употребляем.
Различают два вида холестерина, в обиходе их называют «хорошим» и «плохим». Само вещество однородно, имеет нейтральные характеристики.
А полезность субстанции зависит от того, на чем холестерин транспортируется, какие вещества его подбирают, с какими из липопротеидов он взаимодействует. В органах его содержится около 200 г, преимущественно в нервных тканях и головном мозге.
Первый тип представлен липопротеинами высокой плотности, предупреждающими загрязнение сосудов посторонними отложениями.Под «плохим холестерином» понимают липопротеиды с низкой плотностью, способные оседать в сосудистом русле и создавать проблемы со здоровьем.
Есть еще и разновидность липопротеидов очень низкой плотности. Повышен вредный холестерин в крови, что это значит? Один раз образовавшаяся бляшка сама никуда из организма не исчезает. Забивая артерии, она препятствует прохождению крови и кислорода к внутренним органам.
Постепенно просветы сосудов сужаются, атеросклероз диагностируется часто и в молодом возрасте.

Угрозу жизни представляет бляшка, превращающаяся в кашицу из кальция и закупоривающая сосудистое русло на 75%. Эти проблемы создает только «плохой» холестерин, хотя часто приписывают его свойства холестерину вообще.
Зачем нам нужен холестерин
Если холестерин находится в пределах нормы, он влияет на организм только положительно. Кроме создания оболочки клетки, защищающей ее от агрессивной среды, он выполняет и немало других функций:
- Играет роль фильтра, распознающего молекулы, которые надо пропустить в клетку, и те, доступ которых надо блокировать;
- Контролирует уровень кристаллизации углерода;
- Служит в качестве стимулирующего вещества при выработке желчных кислот;
- Помогает синтезировать с помощью солнечной энергии витамин D, незаменимый для нормального состояния кожи;
- Оптимальный его уровень улучшает метаболизм, включая жирорастворимые витамины;
- В составе миелиновой оболочки покрывает нервные окончания;
- Нормализует гормональный фон (в составе тестостерона – 50% холестерина);
- Отвечает за степень выживаемости мембраны;
- Защищает эритроциты от агрессивного влияния гемолитических токсинов;
- Помогает печени синтезировать жирные кислоты, необходимые для переработки жиров;
- Активизирует серотониновые рецепторы, устраняющие депрессию.
Причины роста «плохого» холестерина – кто в группе риска?
Основной предпосылкой, способствующей накоплению избыточного холестерина, служит несбалансированное питание, когда в организм попадает лишнее количество жиров (маргарина (спреда), майонеза, сливочного масла, жирного мяса, крабов, креветок, сдобной выпечки, кисломолочных продуктов высокой жирности).
Кстати, количество холестерина в свином сале ниже, чем в сливочном масле. По нормам диетологов на 1 кг массы тела надо употреблять 1г жира в день.
Провоцируют повышение «вредного» холестерина:
- Злоупотребление алкоголем и курением, токсически влияющими на печень, где синтезируется холестерин;
- Сердечные патологии в виде инфаркта и стенокардии;
- Сахарный диабет – высокий уровень глюкозы в крови является дополнительным провоцирующим фактором для выработки «плохого» холестерина;
- Почечная недостаточность;
- Внепеченочная желтуха;
- Гепатит и цирроз печени;
- Беременность;
- Нехватка гормона роста;
- Неконтролируемое употребление группы лекарств – нарушает баланс обмена веществ;
- Частые стрессовые ситуации – увеличивают выработку в крови гормона кортизола, разрушающего белковую ткань и увеличивающего уровень глюкозы в крови;
- Избыточная масса тела.
В группе риска находятся и мужчины с большим животом. Жир окутывает внутренние органы, нарушая их работу, повышает внутрибрюшное давление, негативно влияет на функцию печени, синтезирующей холестерин. В это список попадают и женщины в период менопаузы, у которых снижена репродуктивная функция и синтез женских половых гормонов.
В группе риска и любители обезжиренных диет. Для чего нужен холестерин худеющим, и почему он должен поступать с пищей? Когда 20% положенного холестерина не поступают с продуктами питания, организм начинает вырабатывать его больше.

У узников концлагерей поддерживался постоянно высокий уровень холестерина в крови. Кроме стрессовой ситуации, причиной было постоянное недоедание с полным отсутствием жиров в рационе.
На выработку повышенного холестерина влияют и другие причины: гормональные медикаменты, оральные контрацептивы, диуретики и в-блокаторы. Фактором риска будет и возраст, так как со временем нормальное функционирование организма осложняется.
Считается, что у женщин после пятидесяти и у мужчин, старше тридцати пяти лет часто повышен холестерин. Что делать? Смотрите на видео : мнение эксперта о факторах риска повышения уровня холестерина и мерах профилактики.
Считается, что у женщин после пятидесяти и у мужчин, старше тридцати пяти лет часто повышен холестерин. Что делать? Смотрите на видео : мнение эксперта о факторах риска повышения уровня холестерина и мерах профилактики.
Норма холестерина в крови
У здоровых людей концентрация «полезного» холестерина достаточно высока: показатели нормы не превышают отметку 1,0 ммоль/л. Недостаток будет создавать организму дополнительные проблемы.
У гипертоников и диабетиков этот показатель должен быть меньше 2 ммоль/л. Превышение этой нормы может провоцировать развитие атеросклероза. Для общего холестерина нормальные показатели не должны превышать отметку 5,2 ммоль/л.
Кроме количественных параметров, оценивается и качественный состав холестерина: пропорции его разных фракций — ЛПНП, ЛПВП, ТГ. У здоровых людей атерогенный холестерин (ЛПНП) находится в диапазоне100 — 130 мг/л, (у гипертоников – 70 – 90 мг/л).
Самый доступный способ определения своей концентрации всех видов холестерина, который можно сделать в любой поликлинике, – это анализ крови, получивший название «липидный профиль».
Контролировать соответствие своих показателей диапазону нормы здоровым людям, старше 35 лет, надо не реже одного раза в 2 года. Пациенты из группы риска, а также те, у кого в семье есть (или были) больные с сосудистыми патологиями, должны проходить обследование ежегодно.
Почему при показателях, ниже 3,5 ммоль/л рекомендуют также обращаться к врачу, смотрите ответ в программе «Качество жизни: о самом главном»
Симптомы высокого холестерина
Медики называют холестерин «нежный ласковый убийца», потому что желание полакомиться пирожным или ветчиной не провоцирует болевых ощущений, как больной зуб. Накопление вредного вещества часто протекает бессимптомно.
Когда концентрация холестерина повышается, в организме образуются атеросклеротические бляшки, которые и приводят к сердечно-сосудистым и другим проблемам со здоровьем.
На повышенный холестерин в крови указывает ряд неспецифичных признаков:
- Сердечные патологии. Ишемическая болезнь является следствием сужения коронарных артерий;
- Появление сгустков при значительном кровотечении;
- Боли в груди и суставах;
- Жировые гранулемы – болезненное воспаление кожи;
- Желтые пятна жира на коже под глазами, маленькие жировички в уголках глаз;
- Боль и тяжесть в ногах даже при незначительных нагрузках.
Это лишь основные признаки, при выявлении которых надо пройти обследование. Признаки болезни часто проявляются лишь тогда, когда уровень холестерина уже стал критическим.
В чем опасность высокого холестерина
Высокая концентрация холестерина в течение длительного времени создает условия для формирования тяжелых патологий:
- Коронарных сердечных заболеваний, обусловленных затруднениями с насыщением крови кислородом;
- Тромбоза сосудов;
- Мозгового инсульта;
- Инфарктом миокарда;
- ИБС;
- Почечной и печеночной недостаточности;
- Болезни Альцгеймера.
Чрезмерное содержание холестерина провоцирует развитие гипертонии. Поражение стенок сосудов создает предпосылки для болезней ног — варикоза, тромбофлебита.
Сахарный диабет сопровождает дислипидемия – изменение пропорций разных видов липопротеидов. В итоге у диабетиков растут шансы получить болезни сердца и сосудов.
О высоком холестерине больные часто узнают лишь после возникновения какого-то осложнения – ИБС, инфаркта, инсульта. У мужчин строгая бесхолестериновая диета снижает половую активность, у женщин может развиваться аменорея.
Как видим, повышенный холестерин существенно увеличивает шансы возникновения серьезных болезней сосудов, он способен в буквальном смысле убить человека, поэтому наша главная задача – не допустить его значительных колебаний.
10 простых правил для поддержания холестерина в норме
Атеросклероз на первых этапах можно приостановить, и питание в этом вопросе служит мощным профилактическим средством. При выявлении повышенного холестерина доктор обязательно дает свои рекомендации.
Опытный врач не будет спешить с назначением лекарств, а попытается снизить уровень проблемного вещества с помощью коррекции питания.
- Растительное масло (льняное, подсолнечное, оливковое, кукурузное) с полиненасыщенными жирными кислотами в небольших количествах (до 30г/день) помогает синтезу липопротеидов высокой плотности. Избыток масла сгущает кровь.
- Нежирные сорта мяса и яйца. Долгое время яйца считались вредным продуктом, так как в них содержится достаточно холестерина. Но в их составе есть и вещество, помогающее растворить его в организме.
 Но переедать все же не стоит: норма для взрослого человека – 1 яйцо в день. Полезны блюда, где они в полужидком состоянии, так как желток – еще и отличное желчегонное средство. (Освободиться от лишнего холестерина можно и через желчные пути).
Но переедать все же не стоит: норма для взрослого человека – 1 яйцо в день. Полезны блюда, где они в полужидком состоянии, так как желток – еще и отличное желчегонное средство. (Освободиться от лишнего холестерина можно и через желчные пути). - Мед, капуста, тертая морковь также в списке рекомендованных продуктов. В целом надо добавить в рацион много клетчатки и пищевых волокон, которые содержат овощи и фрукты. Она выводит из кишечника 15% холестерина, не допуская его усвоения. Популярная в Европе кампания «5 овощей в день» (около 400г) может исправить ситуацию. Количество овощей в рационе должно быть в 2-3 раза больше остальной еды. По причине отсутствия клетчатки в «черный список» попадают и консервы.
- Цельнозерновая крупа содержит много магния – противоатеросклеротического средства, нормализующего выработку полезного холестерина.
- Разжижает кровь и восстанавливает кровоток и рыбный жир из северных пород рыб, богатый полиненасыщенными жирными кислотами группы омега-3, способствующими выработке липопротеидов высокой плотности. Рыбу надо употреблять 2-3 раза в неделю. Богаты йодом, понижающим «плохой» холестерин, морская капуста, печень трески, окунь, креветки.
- Среди орехов лидируют фисташки: если регулярно их употреблять (20-30г/день), показатели холестерина снижаются в несколько раз! Неплохой результат можно получить от миндаля или грецких орехов, которые также содержат полезные кислоты. Орешки добавляют в салат, творог, кашу, дозируя их потребление.

- Хорошо зарекомендовали себя в борьбе с лишним холестерином клюква, чай, перец, малина, черника и вишня с высоким содержанием марганца, уменьшающего уровень холестерина. Если черника должна быть только свежей, то вишню можно использовать и после термической обработки.
- Очень полезный продукт – грибы, которые кроме клетчатки, содержат особое вещество статин, блокирующее выработку липопротеинов низкой плотности. В целом грибы – тяжелый для желудка продукт, поэтому важно соблюдать умеренность.
- Абсорбирует и устраняет излишки холестерина фасоль. Достаточно съедать по 200 г бобовых в день (в отварном виде), чтобы не думать об избыточном холестерине. Полезно включать в меню артишок или его экстракт.
- Снижают холестерин и цитрусовые, которые содержат пектины, связывающие «плохой» холестерин в ЖКТ. При этом грейпфрут надо обязательно съедать с белой пленкой. Много пектина содержат и печеные яблоки.
Особенности питания
При высоком холестерине модификация образа питания на всю оставшуюся жизнь – один из главных факторов в борьбе с такими нарушениями. Главный принцип здорового питания – жиры в меню не должны превышать 30%.

Причем, преимущественно это должны быть ненасыщенные их виды – такие, которые содержат рыба или орехи. Если придерживаться этих правил, можно не только снизить концентрацию нежелательного холестерина, но и поднять процент полезного.
Здоровое питание предполагает отказ от использования транс-жиров, из которых изготавливают маргарин или спред. Молекулы-уроды присутствуют и в кондитерских изделиях, изготовленных на его основе.
Печень – хороший источник витамина А, но и холестерина в ней немало, как и в рыбной икре. Если ограничить в рационе эти продукты, «плохой» холестерин удается сократить наполовину. Распространяется запрет и на красное мясо, вместо которого рекомендуют нежирную курицу.
Варка продуктов, в отличие от обжаривания, сокращает уровень холестерина в них на 20%.
Следует отказаться и от жирных молочных продуктов, в частности, сливок. Надежной профилактикой атеросклероза служит бокал сухого красного вина. Он содержит малое количество спирта и много антиоксидантов.
Мнение врача-терапевта о методах решения проблемы – на этом ролике
Медикаментозное снижение холестерина
Модификации пищевых привычек недостаточно для нормализации высокого уровня холестерина, ведь он зависит не только от того, что мы едим: в большей степени его вырабатывает печень.
Если его показатели очень высокие или есть серьезный сердечно-сосудистый риск, медики рекомендуют пожизненно принимать препараты, снижающие повышенный холестерин.
Как лечить расстройство? Чаще всего назначают статины, блокирующие синтез вещества в печени. Правда, у них довольно солидный перечень противопоказаний. Препараты этой группы (Крестор, Липитор, Мевакор), а также медикаменты с никотиновой кислотой (Ниацин), помогают сбалансировать уровень полезного и вредного холестерина.
При появлении побочных последствий назначают Трансверол. Предупреждают всасывание опасного вещества в кишечнике секвестранты желчных кислот: Квестран, Колестипол. Если в анализах выявлен повышенный холестерин, выбор препаратов и схему лечения должен делать только врач. Он же порекомендует и витамины: В3, В6, В12, Е, фолиевую кислоту.
Холестерин и беременность
Липидный профиль при беременности существенно меняется во 2 и 3 триместре. При этом содержание липопротеинов может увеличиться в полтора-два раза. Но такие показатели не должны быть причиной для беспокойства, так как интенсивная работа печени нацелена на нужды формирующегося плода.
Умеренная гиперхолестеринемия не провоцирует возникновение сердечной недостаточности.
Если повышение холестерина выявлено в первом триместре, а во 2-3-м преодолело рубеж 12 ммоль/л, надо скорректировать питание. Доктор назначит специальную диету, ограничивающую некоторые виды продуктов и способы их термической обработки. При высоких показателях назначают повторные анализы.
Если изменение образа жизни не привело к желаемому результату, выписывают лекарства. Если все обследования сделать вовремя, риск заработать атеросклероз значительно снижается.
Народные средства
В растительные сборы, замедляющие всасывание холестерина, входят: калина, липа, айва, корни одуванчика, баклажаны, кровохлебка. Замедлить синтез шлакового компонента помогут женьшень и китайский лимонник. Быстро выведут излишки из организма шиповник и фенхель.

Эффективен и комплексный сбор из корня элеутерококка, ягод шиповника, березовых листьев, корневища лопуха, мяты, моркови, сушеницы болотной:
- Соединить компоненты в равных пропорциях (по 15г каждого вида сырья), измельчить, смешать;
- Одну столовую ложку смеси залить кипятком (1л);
- Томить под крышкой не менее 5 часов;
- Пить процеженный настой по 1/3 стакана 3 раза в день.
Давно установлено, что у жителей высокогорных районов очень низкий уровень холестерина. В воздухе там мало кислорода, и организм должен приспосабливаться: улучшать циркуляцию крови и эластичность сосудов, что приводит к снижению уровня глюкозы.
В домашних условиях уровень кислорода в крови можно уменьшить, если подышать в бумажный пакетик, надувая его и обратно вдыхая тот же воздух.
Очень быстро улучшают показатели дозированные регулярные физические нагрузки. Длительные, выматывающие тренировки могут привести к обратному результату.
И последний маленький секрет: больше радуйтесь. Эндорфины (гормоны счастья), которые вырабатывает организм в этот момент, способствуют снижению уровня «плохого» холестерина и связанных с ним проблем со здоровьем.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе