Показатели крови при анемии
Диагностика анемии
Анемия характеризуется сниженным гемоглобином в крови, а также количеством эритроцитов, из-за чего ткани испытывают недостаток кислорода. Все это приводит к возникновению различных заболеваний.
Клинические признаки
Малокровие может проявляться в качестве самостоятельного недуга, или же быть вызвано другим заболеванием в организме. Когда уровень гемоглобина отходит от нормы, человек начинает испытывать несвойственные ему ранее симптомы:
- Общее недомогание организма.
- Головокружение и обмороки.
- Ускоренное сердцебиение.
- Повышенная усталость.
- Побледнение кожного покрова и отек конечностей.
Когда у человека есть все подозрения на такой недуг, как анемия, биохимия назначается, чтобы определить необходимые параметры крови:
- Проверяется уровень железа в крови.
- ЖСС крови (железосвязывающая способность сыворотки).
- Проводится анализ на ферритин и трансферрин.
Что включает лабораторная диагностика анемий?
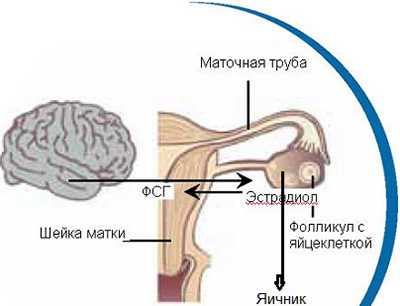
Уровень трансферрина. Это белок, который выполняет роль переносчика кислорода по крови. Его уровень в организме позволяет оценить работу печени. Для здорового человека его норма сохраняется в пределах 2 до 4 г/л. Во время беременности этот показатель может увеличиваться на 10%. Такое же диагностируется и в более пожилом возрасте. Увеличенный уровень этого белка свидетельствует о дефиците железа. Как правило, в результате этого начинает развиваться самая распространенная в мире форма малокровия — железодефицитная. Примечательно, что максимальное влияние недуга может проявиться уже через несколько дней после проявления первых симптомов.
Уровень ферритина. Свидетельствует о том, сколько железа осталось в организме. Уровень ферритина проверяется для того, чтобы диагностировать железодефицитную анемию, а также малокровие, которое было спровоцировано инфекцией или опухолями. Если уровень ферритин низкий, то это свидетельствует о низком содержании железа. Помимо этого результаты могут послужить причиной для диагностирования более серьезных заболеваний.
ЖСС крови. Этот показатель свидетельствует о способности связывания железа сывороткой крови. Чем выше уровень, тем меньше запасов железа остается в организме.
Классификация лабораторной диагностики анемии позволяет эффективно ее использовать во время обследования и лечения недуга. Когда первые симптомы малокровия начинают проявляться, большинство людей ссылаются на тяжелый рабочий график и недостаток сна. Для того чтобы избежать серьезных последствий и приступить к незамедлительной диагностике и лечению анемии, можно сдать маркеры анемии. Это процедура не требует много времени и является безболезненной. Итак, как выявить анемию? Для этого проводится биохимический анализ крови и при диагностике серьезных отклонений от нормы, специалист может диагностировать малокровие.
Дифференциальная диагностика анемии
Стоит отметить, что диф диагностика анемий включает в себя несколько основных этапов:
- Изначально специалист определяет основной патогенетический фактор, который спровоцировал в крови снижение гемоглобина.
- Второй момент – проводится диагностика процесса, во время которого в крови снижается уровень того самого гемоглобина.
В том случае, когда диф диагноз анемий и лабораторные исследования не позволяют специалисту установить точный диагноз, могут назначаться дополнительные исследования. Для примера, может проходить обследование пунктата костного мозга, что позволяет определить функциональное состояние кровеносной системы пациента и установить правильный диагноз. Только в таком случае специалисту выпадает возможность установить точную формулировку диагноза анемии.
Как происходит диагностика анемии у детей?
Основные методы диагностики анемии включают в себя общий анализ крови, которые позволяет определить концентрацию гемоглобина, а также количество красных кровяных телец. Также проводится дифференциальная диагностика анемий у детей. Именно она во многом определяет успех последующего лечения.
Во время исследования крови, специалист обязательно указывает, какую именно кровь обследовали. Например, уровень артериального гемоглобина всегда будет выше венозного. Помимо этого учитывают и другие моменты:
- Средний уровень гемоглобина в одном эритроците.
- Цвет эритроцитов.
- Объем эритроцитов.
- Концентрация железа в крови.
Если диагностирован недостаток железа, то специалист прописывает железосодержащие препараты. Спустя некоторое время проводится очередная диагностика, которая позволяет определить успешность назначенного ранее лечения.
Интересно, что начальную диагностику могут провести сами родители в домашних условиях. Для этого в рацион ребенка включается свекла. Если после этого моча приобрела ярко выраженный красный цвет, то значит железа в организме очень мало. Если ребенок совершенно здоровый, то печень устраняет краситель.
Какие учитываются показатели крови при анемии?
Итак, как распознать анемию? Для этого на начальном этапе диагностики, специалист сопоставляет результаты анализа крови пациента с референсными показателями. Изначально проверяется уровень гемоглобина. Именно он отвечает за транспорт кислорода по всему телу. Если его концентрация снижена, то это говорит об определенной форме малокровия. Чем ниже концентрация гемоглобина и серьезней показатели анемии, тем выше оказывается степень тяжести недуга:
- Легкая степень – уровень гемоглобина составляет не ниже 90 г/л.
- Средняя степень – уровень гемоглобина опускается до 70 г/л.
- Тяжелая степень – концентрация гемоглобина опускается ниже 70 г/л.
Возможные причины малокровия, а также характер этого недуга позволяют установить результаты дополнительных анализов. Специалист назначает оак анемии (общий анализ крови):
- Устанавливается количество эритроцитов. Это красные кровяные тельца доставляют тканям кислород и забирают у них углекислоту. Любое снижение количества эритроцитов свидетельствует о малокровии.
- Ретикулоциты. Это те же эритроциты, только не раскрывшейся формы. В основном сосредоточены в костном мозге, но небольшая их концентрация присутствует и в периферической крови. Уровень ретикулоцитов в отношении от эритроцитов позволяет установить тяжесть анемии.
- Цветовой показатель эритроцитов. Проводится гемотест анемии, который и позволяет определить цветовой показатель красных кровяных телец, что и будет свидетельствовать о прогрессирующей анемии.
Как устанавливается диагноз анемии?
Специалист назначает общий анализ крови. Только на фоне клинической картины, а также результатов анализа крови, и при необходимости пунктата костного мозга, специалист может установить примерный диагноз малокровия. Без лабораторных исследований установить точный диагноз малокровия невозможно.
Диагностирование недуга обязательно включает в себя определение типа анемии, а также основную причину, которая провоцирует снижение гемоглобина и количество эритроцитов в крови. В результате всех базовых и дополнительных исследований, специалист устанавливает точный диагноз. Причин для возникновения данного недуга может быть очень много, а поэтому и выделяют несколько видов самого малокровия:
- Железодефицитная анемия. Она характеризуется дефицитом железа в крови. Это самая распространенная форма анемии, которая очень часто проявляется у женщин во время обильной менструации и во время беременности.
- Гемолитическая анемия. К данному недугу приводит разрушение эритроцитов. Самостоятельно определить такой недуг можно по крови в моче.
- В12-дефицитная анемия. Возникает, когда в организме наблюдается дефицит витамина В12.
Как определить анемию в домашних условиях?
Как уже отмечалось, установить точный диагноз малокровия может только специалист, ссылаясь на лабораторные исследования крови. Несмотря на это, у человека все же есть вероятность диагностировать у себя такой недуг на основании симптомов, которые проявляются во время анемии:
- начали проявляться проблемы с пищеварением;
- постоянно наблюдается общее недомогание и слабость;
- значительно снизилась трудоспособность;
- наблюдаются частые головные боли;
- учащается сердцебиение в спокойном состоянии;
- появляются синяки под глазами, а кожа становится бледной и дряблой;
- намного снизился аппетит;
- начала проявляться беспричинная тошнота.
Все перечисленные симптомы могут говорить о наличии анемии. Для того, чтобы избежать серьезных последствий прогрессирования такого недуга и быстрее приступить к его лечению, необходимо не откладывать визит к врачу.
Все про анализы крови при железодефицитной анемии

Эта болезнь часто встречается при патологиях внутренних органов. Нередко она возникает когда женщина беременна или у ребёнка начинается период активного роста, нарушены процессы всасывания в кишечнике или есть серьёзное наследственное заболевание. Для диагностирования анемии врачи берут кровь из вены больного и проводят её лабораторное исследование.
Врачи используют для диагностирования заболевания несколько способов:
- Общее исследование (определение объёма жидкости, уровень гемоглобина, вычисление формулы лейкоцитов)
- Биохимия крови (уровень железа, трансферрина, Витамина В2, билирубина и других показателей в организме).
- Анализ на скрытую кровь в каловых массах (помогает понять есть ли кровотечение в желудочно-кишечном тракте).
Анализ крови и его виды
Методы исследования можно разделить на несколько разновидностей:
- общий
- биохимический анализ
- исследование на скрытую кровь

Общий анализ
Самый универсальный и распространённый способ исследования. Он не подразумевает больших затрат и на то, чтобы исследовать кровь не нужно много времени. С его помощью можно понять состояние системы кроветворения.
Брать его можно двумя способами: из пальца (путём прокола пальца одноразовой иглой, если необходим один анализ) или из вены (рука затягивается жгутом, забор осуществляется одноразовым шприцем, такой анализ используется сразу для нескольких исследований, а объем исследуемой жидкости больше).Биохимия крови
С помощью такого анализа можно понять сколько в крови химических веществ и какого состояние внутренних органов, какие в организме пациента есть недуги.
Анализ проводится на десятки показателей, среди них концентрация сывороточного железа, уровень ферритина, общая железосвязывающая способность сыворотки.
Исследование кала на скрытую кровь
Причиной такого явления может стать наличие у пациента болезни Крона, язвенной болезни, опухоли в ЖКТ и ряд других заболеваний.
При кровотечении из нижних отделов кишечника кал окрашивается в ярко-алый цвет, а из верхних отделов кровь в каловых массах становится тёмной, почти чёрной.
Если такие явления однократные, то они не ведут к появлению ЖДА, а если они длительные или периодические, то несут большой вред организму пациента.Общий анализ крови, выполненный «ручным» методом
Забор анализа осуществляется в утреннее время до приёма больным пищи. Дополнительно палец дезинфицируют, прокол делают одноразовой иглой.
 Ручной анализ крови предполагает исследование на:
Ручной анализ крови предполагает исследование на:
- СОЭ
- концентрацию гемоглобина
- лейкоциты и эритроциты
- мазок
СОЭ исследуют методом выдувания жидкости на стекло из капилляра Панченкова на часовое стекло и замера этой скорости.
Читайте так же: Все про диету при анемии железодефицитной
Для концентрации уровня гемоглобина используется колометрический способ исследования. Жидкость помещают в специальный раствор и сравнивают цвет со стандартом гемометром Сали.
Для получения уровня эритроцитов и лейкоцитов её дополняют раствором соли или уксусной кислоты и помещают в счётную камеру.
Расчёт цветового показателя
Понимая, сколько составляет уровень эритроцитов в крови и концентрацию гемоглобина можно понять насыщение эритроцита.
Для вычисления используется формула: ( уровень полученного гемоглобина* уровень полученных эритроцитов)/ (нормальный уровень гемоглобина* нормальный уровень эритроцитов).Исследование мазка
 Палец вытирается и на предметное стекло берётся мазок из свежевыступившей капли жидкости. Стекло наклоняют так, что она растеклась, мазок должен просвечивать, потом его фиксируют с помощью метилового спирта. После этого лаборант проводит его окрашивание по Романовскому-Гимзе в течение получаса.
Палец вытирается и на предметное стекло берётся мазок из свежевыступившей капли жидкости. Стекло наклоняют так, что она растеклась, мазок должен просвечивать, потом его фиксируют с помощью метилового спирта. После этого лаборант проводит его окрашивание по Романовскому-Гимзе в течение получаса.
Подсчёт ретикулоцитов берётся там: специалист считает попавшие в обзор узла зрения 1000 эритроцитов и считают сколько ретикулитов. Это количество делят на 10 и сравнивают с нормальным показателем.
Похожим образом считают и лейкоцитное значение крови у пациента.Анализ крови, выполненный на автоматическом анализаторе крови
Уже сейчас на вооружении многих лабораторий стоят специальные автоматические приборы — гематологические анализаторы крови.
Такой аппарат заправляют реактивами, он работает от розетки. Внутрь прибора ставится пробка со взятой у пациента кровью. Аппарат обрабатывает полученный анализ и выдаёт бланк с результатами.
Сложности у такой машины возникают только с расчётом лейкоцитарной формулы, обычные модели могут производить расчёт только общего количества.
Автомат не считает только недоразвитые нейтрофилы.
Их считают врачи, изучая мазок крови.Биохимическое исследование
 Биохимический анализ крови помогает выявить ряд серьёзных заболеваний, например, патологии почек, печени, проблемы со щитовидной железой. Анализ показывает концентрацию и уровень конкретных химических веществ в субстанции. Изучив содержимое крови и сопоставив их с нормальными значениями можно узнать о наличии той или иной болезни в организме. Назначает этот анализ лечащий врач и пишет в направлении перечень тех веществ, уровень которых нужно определить. Анализ назначают при болезнях сердечно-сосудистой системы, болезнях ЖКТ и других патологиях. Такое исследование помогает сделать правильную диагностику.
Биохимический анализ крови помогает выявить ряд серьёзных заболеваний, например, патологии почек, печени, проблемы со щитовидной железой. Анализ показывает концентрацию и уровень конкретных химических веществ в субстанции. Изучив содержимое крови и сопоставив их с нормальными значениями можно узнать о наличии той или иной болезни в организме. Назначает этот анализ лечащий врач и пишет в направлении перечень тех веществ, уровень которых нужно определить. Анализ назначают при болезнях сердечно-сосудистой системы, болезнях ЖКТ и других патологиях. Такое исследование помогает сделать правильную диагностику.
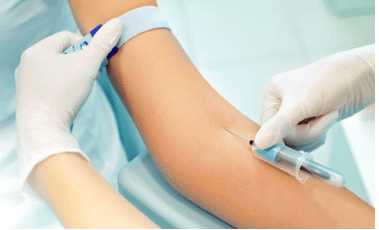
Для изучения берётся крови из вены в области локтя. Если к ней нет доступа, то можно осуществить забор с другого места. Перед пункцией место прокола обрабатывается антисептиком.
За 8 часов до забора крови нельзя пить, есть. За 2 дня до исследования пациент обязан исключить алкогольные напитки и жирные блюда из своего меню.
Не рекомендуется нервничать, сильно нервничать и физически напрягаться.Общий анализ крови
Этот метод считается самым универсальным и распространённым. Его проходят не только для выявления заболеваний, но и на профосмотрах, в школах, в армии.
Он показывает сколько в субстанции лейкоцитов, гемоглобина, уровень СОЭ, цветовой показатель и другие жизненно важные показатели.
Такой анализ покажет реакцию организма на процессы, которые происходят в организме пациента. Забор крови осуществляется в утреннее время. За 4 часа до него нужно отказаться от приёма пищи и воды. Для исследования используется кровь из пальца, реже делается пункция вены.
С помощью такого исследования можно найти значение до 24 показателей, а автоматические приборы способны выдать результаты практически сразу после анализа.Посмотрите видео про общий анализ крови
Читайте так же: Все про диету при анемии железодефицитной
Характеристика мазка периферической крови
Такой мазок является важной частью исследования крови при гематологическом анализе. Его изучают только после получения автоматизированного анализа. Его данные не дублируют информацию этого исследования, а помогают получить дополнительную информацию.
Для выявления количественных величин и расчёта средних значений оценка показателей с помощью автоматизированного оборудования гораздо эффективней, в сравнении с ручными методиками.
Но автоматизированный метод неэффективен для диагностирования редких болезней крови, незрелых гранулоцитов и других показателей.Какие показатели можно проверить с помощью мазка?
- Эритроциты. Их изменения могут сулить пациенту нарушения лимфоцитарного или плазмоцитарного характера. Аномалии этих компонентов в крови могут свидетельствовать о конкретных заболеваниях.
- Тромбоциты. Их количество правильно выявляется и при помощи автоматического исследования, но при слипании этих компонентов между собой этот показатель может стать ошибочным.
- Лейкоциты. С помощью мазка лаборант может найти морфологические аномалии, посмотреть кровь на редкие составляющие (моноциты, базофилы и т. д.). Кроме того, с помощью мазка можно найти токсическую зернистость.
Результаты анализа крови при ЖДА
Для того, чтобы диагностировать железодефицитную анемию, необходимо на первоначальном этапе сравнить полученные показатели с нормальными значениями.
Для мужчин нормальное значение у мужчин составляет показатели от 130 до 160 г/л, у женщин от 120 до 140 единиц, у пациентов подросткового возраста от 125 до 145 г/л.
Нормальные значения эритроцитов в крови должны быть равны:
- мужчины: от 3, 8-5, 6 млн/мкл.
- женщины от 3, 7– 5, 7 млн/мкл.
- пациенты подросткового возраста от 3, 7 до 5, 2 млн/мкл.
Гемоглобин при ЖДА
Уровень гемоглобина варьируется в зависимости от степени тяжести болезни, например, при лёгкой степени его содержание в крови равно от 110 до 90 Г/л, а при тяжёлой гемоглобин падает ниже 70 г/л, что создаёт угрозу жизни и здоровью.
Низкий уровень эритроцитов в субстанции только указывает на наличие анемии. А увеличение уровня ретикулоцитов, наоборот, говорит о том, что эритроциты в крови начинают быстро разрушаться и малокровие в организме прогрессирует.
Цветовой показатель указывает на то насколько насыщены гемоглобином эритроциты.

По этому критерию существует несколько разновидностей болезни:
- гипохромная (показатель падает ниже 0, 8 единицы)
- нормохромная (от 0, 8 до 1, 05)
- Геперхромная (коэффициент поднимается выше 1, 05)
Если коэффициент очень высокий, то это значит, что человеку не хватает витамина В12 или фолиевой кислоты. Но цветовой показатель может быть нормальным при постгеморрагической разновидности.
При недостатке железа, наоборот, цветовой показатель уменьшается.МСНС
Эта единица измерений указывает на то сколько гемоглобина содержится в одной клетке. Если коэффициент опускается ниже уровня 29 г/дл., то это наверняка железодефицитная анемия.
Если долгое время организму не хватает железа, то этот компонент снижается до предела 14, 3– 17, 9 мкмоль/л.
Нормальный уровень значений варьируется от 17, 9 до 22, 5 единиц.Уровень ферритина
 При дефиците Fe организм начинает брать этот компонент из депо и ферритин в плазме крови тоже уменьшается. Нормальным показателем считается для детей значение от 7 – 140 нг/мл, для пациентов мужского пола от 15 до 200, а для женщин от 12 до 150.
При дефиците Fe организм начинает брать этот компонент из депо и ферритин в плазме крови тоже уменьшается. Нормальным показателем считается для детей значение от 7 – 140 нг/мл, для пациентов мужского пола от 15 до 200, а для женщин от 12 до 150.
Читайте так же: Все про диету при анемии железодефицитной
Железосвязывающая способность сыворотки
Если трансферрина становится много, то это говорит о том. Что организм пациента испытывает дефицит железа.
По количеству компонента в несвязанном состоянии может говорить о степени недостатка компонента.Эритропоэтин
Этот компонент выделяется с помощью почек, когда в организме начинается кислородное голодание. Но если у человека анемия, то этот компонент редко бывает повышенным.
Как правильно подготовиться к исследованию?
Подготовка к анализам стандартная:
- Пациент не должен есть перед исследованием, не рекомендуется принимать жидкость. За двое суток до забора крови рекомендуется прекратить приём алкогольных напитков и не рекомендуется курить.
- Кроме того, пациенту не следует перенапрягаться, нервничать, есть жирную пищу.
Что может влиять на результат?
Негативно может повлиять на результат воспаления в организме пациента, которые находятся на хронической стадии. Искажаются результаты при переливании крови или её компонентов, если были введены внутривенные препараты.
Негативно влияет на результаты приём пищи или жидкости до забора крови, употребление медикаментов.Оценка качества лечения железодефицитной анемии по результатам анализов
Если соотносить результаты проведённого анализа с диагностикой анемии, то можно проследить следующие закономерности.
При возникновении анемии, как правило, уровень сывороточного железа в крови уменьшается до 40 единиц.
При дефиците железа в лёгкой стадии ОЖСС может быть в нормальном значении или чуть повышаться.
Трансферрин тоже увеличен, но не всегда это свидетельствует о том. Что у пациента есть анемия. Подобные проявления возможны и при ряде других заболеваний.
При ЖДА лейкоциты понижены примерно на 10% от общей нормы, а сывороточный билирубин не повышается. Уровень тромбоцитов находится в норме, но нередко у детей он становится немного повышенным.
Продолжительность жизненного цикла эритроцитов чаще обычная, а склонность к разрушению может повышаться до 21%.Где проводят диагностику крови и какова стоимость каждого анализа?
В Москве можно сделать анализ крови в следующих местах:
- «СМ-Клиника»: общий анализ крови: 720 рублей;
- «Квадро-МЕД- Плюс»: общий анализ крови: 520 рублей; биохимия: 2000 рублей.
Важные замечания
Изменения уровня компонентов в крови не всегда говорит о том, что у человека анемия, например, изменение уровня трансферрина говорит о воспалительных процессах в организме или наличии других хронических заболеваний. Поэтому необходимо полностью обследовать пациентов.
Чтобы понять почему анализы крови отличаются от нормальных значений.Вывод
Анализ крови является важным инструментов при обследовании больного и диагностировании анемии. С помощью ручной или автоматической обработки можно выявить отклонения от нормы во взятой порции крови или мазке. Это помогает своевременно назначить пациенту лечение, которое заключается в приёме железосодержащих препаратов, специальном питании, терапии заболеваний, которые провоцируют ЖДА.
Поделиться:
Нет комментариев
Показатели крови при анемии у детей
Анемией (или малокровием) называют состояние, которое характеризуется снижением уровня гемоглобина, а также эритроцитов в крови у детей.
Почему развивается анемия у детей — все причины в таблице
Кроме того, анемия ребенку может передаться и «по наследству», если у беременной женщины наблюдается эта болезнь.
Оглавление:
К этому заболеванию могут привести слишком ранние роды и беременность сразу несколькими малышами.
Большое количество крови женщина может потерять, если пуповинный остаток не обработали должным образом, а также при травмировании акушерскими инструментами.
Эндогенная анемия является следствием повреждения эритроцитов из-за несовместимости крови матери и малыша (гемолитическая болезнь новорожденных), а также аномалий синтеза гемоглобина и неспособности костного мозга образовывать кровяные клетки.
Экзогенная анемия развивается у малышей до года из-за однообразного молочного вскармливания. Кроме того, в молоке матери может содержаться недостаточное количество железа, нужного для развития ребенка. К анемии этого типа может привести раннее прекращение грудного вскармливания, некачественные смеси и поздний срок введения прикорма.
Как выявить у детей анемию: симптомы, способы диагностики
Кроме того, есть и дополнительные признаки анемии:
С каждым месяцем развития болезни эти признаки проявляются более отчетливее.
У недоношенных детей различают раннюю и позднюю анемию. Ранняя обнаруживает себя уже на 4-10 неделе жизни малыша. Симптомы те же, что и у доношенных грудничков. Позднюю анемию можно обнаружить только спустя 3-4 месяца. К перечисленным симптомам добавляется увеличение органов брюшной полости – печени и селезенки.
Диагноз «анемия» ставят только в том случае, если у детей до пяти лет этот показатель ниже 110 г/л, а у детей старше пятилетнего возраста он снижается до 120 г/л.
При переходе в более тяжелую степень к этим признакам добавляются и следующие симптомы:
Наблюдается артериальная гипотония, обмороки, тахикардия, срыгивания после каждого кормления даже после года, также непостоянный и часто меняющийся стул – либо диарея, либо запоры.
Диагностика анемии у детей
Анемию выявляют при помощи общего анализа крови. Если уровень гемоглобина, а также содержание эритроцитов ниже положенного уровня, то назначаются дополнительные анализы, с помощью которых и определяется вид и степень болезни.
Дополнительные анализы и обследования для диагностики анемии
- биохимический анализ крови;
- клинический анализ мочи;
- общий анализ кала;
- мазок крови, определяющий количество ретикулоцитов и лейкоцитов;
- проведение анализа сыворотки крови, определяющего уровень содержание железа и ферритина.
В некоторых случаях врач может назначить следующие виды обследований :
- пункцию костного мозга;
- УЗИ брюшной полости;
- УЗИ органов малого таза;
- колоноскопию и рентгенографию желудка.
Также для более точного установления вида анемии в диагностике принимают участию различные специалисты, изучающие различные симптомы в своей области. К таким специалистам относятся: педиатры, дерматологи, детские гинекологи, детские гастроэнтерологи, неонатологи, гематологи.
Анемия у детей до года и старше: виды, формы, стадии, степени болезни
Со стороны кожи наблюдается сухость покровов, утолщение рогового слоя эпидермиса, стоматиты, выпадение волос, ломкость ногтей.
Поражается желудочно-кишечный тракт. Значительно снижен аппетит, что приводит к анорексии. Изменяется обоняние, может привлекать запах бензина, краски, лака. Также весьма неспецифичные желания в еде – хочется съесть мел или землю.
Наблюдается тахикардия, одышка, дистрофия миокарда, прослушиваются шумы в сердце.
Дети наиболее часто подвержены различным инфекционным и вирусным заболеваниям.
В процессе заболевания часто наблюдаются гемолитические кризы с повышением температуры, головокружением, слабостью во всем теле, болями в животе и рвотой, нарастанием желтухи, увеличением печени и селезенки.
Гемолитическая анемия нередко сопровождается врожденными дисплазиями, косоглазием, башенным черепом и другими патологиями.
При тяжелой форме алиментарной анемии появляется бледность кожных покровов, наблюдается увеличение лимфатических узлов, повышение температуры, диагностируются функциональные шумы в сердце и сосудах. В анализе крови преобладает нормальное количество эритроцитов, но низкий гемоглобин.
Лечение анемии у детей до года и старше
Лечение анемии в раннем возрасте направлено на полную ликвидацию всех причин, которые привели к развитию заболевания.
При легкой степени анемии ребенку рекомендуют особую диету.
Если малыш находится на искусственно вскармливании , то ему назначают специальную смесь, обогащенную железом.
Для искоренения анемии малыша на грудном вскармливании позаботиться о специальном питании должна его мама. В ее рацион, если нет особых противопоказаний, должны быть включены следующие продукты питания:
- яичный желток, рыба и разнообразные сорта мяса: кролик, курица и говядина;
- овощи с богатым содержанием железа: зеленый лук, шпинат, салат, петрушка;
- грецкие орехи, молоко, печень трески.
Таким образом, в рацион кормящей мамы должны входить продукты, богатые железом.
При введении прикорма нужно сократить употребление каш до одного раза в сутки. Это правило не распространяется лишь на гречневую кашу. При воспалительных процессах малышу можно давать отвар шиповника, мяты и ромашки.
При лечении анемии средней и тяжелой степени не только применяют специальную диету, но и пользуются специальными препаратами, которые помогают восстановить уровень веществ, недостающих в организме. Чаще всего выписывают препараты, которые содержат железо: Гемоферон, Феррум лек, Мальтофер и другие.
Уровень гемоглобина в крови начинает восстанавливаться уже на четвертой неделе лечения, полное же восполнение дефицита железа происходить лишь спустя полгода после начала лечения. Чтобы избежать повтора заболевания, курс лечения продолжают, снизив дозу препаратов в несколько раз. Также специалист может прописать поливитаминные препараты.
Тяжелую степень анемии лечат в больничных условиях, чтобы избежать серьезных последствий, с которыми родители не смогут справиться самостоятельно. Ребенку до года назначают внутривенные препараты. Если случай анемии очень тяжелый, проводят переливание эритроцитной массы.
Что делать для предотвращения анемии у грудничков и детей постарше: методы профилактики
Профилактикой анемии у ребенка мама должна заниматься еще до его рождения, во время беременности. Она должна соблюдать специальную диету, принимать комплексы витаминов, много гулять.
Профилактика анемии у малыша:
- сохранение грудного вскармливания хотя бы до 6 месяцев;
- обследование малыша специалистами в назначенные сроки;
- сдача общего анализа крови и мочи.
Мнения специалистов о причинах и лечении анемии у детей до года и старше
Кандидат медицинских наук А. В. Малкоч:
Лечение ЖДА (железодефицитной анемии) у детей раннего возраста должно быть комплексным и базироваться на четырех принципах: нормализация режима и питания ребенка; возможная коррекция причины железодефицита; назначение препаратов железа; сопутствующая терапия.
Применение парентеральных препаратов железа показано для быстрого достижения эффекта при анемии тяжелой степени… Необходимо помнить, что у детей раннего возраста дефицит железа никогда не бывает изолированным и часто сочетается с недостаточностью витаминов С, В12, В6, РР, А, Е, фолиевой кислоты, цинка, меди и др. Поэтому в комплексную терапию ЖДА необходимо включать поливитаминные препараты.
Об эффективности терапии ЖДА можно судить уже через 7–10 дней по увеличению ретикулоцитов в 2 раза по сравнению с исходным количеством (так называемый ретикулоцитарный криз) Если же в течение 3–4 недели не наблюдается значимого улучшения показателей гемоглобина, то необходимо выяснить, почему лечение оказалось неэффективным.
Т.В. Шаманская, Д.Ю. Качанов, ФГУ Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии Росздрава (г. Москва):
Дефицит железа развивается как следствие неадекватного его поступления в организм, особенно на фоне повышенной потребности, или повышенных потерь железа с кровью. Факторы риска:
- Ускоренный рост организма: недоношенные дети, дети раннего возраста, подростки.
- Недостаточное поступление железа с пищей:
— использование смесей, не обогащенных железом;
— использование цельного коровьего молока у детей первого года жизни;
— отсутствие дополнительного введения железа детям, находящимся исключительно на грудном вскармливании после 6 месяцев жизни;
— нарушения диеты у подростков;
— вегетарианство.
— потери крови через ЖКТ;
— эзофагит на фоне рефлюксной болезни
— воспалительные заболевания толстого кишечника;
— идиопатический гемосидероз легких.
Целью терапии железодефицитных состояний является устранение дефицита железа и восстановление его запасов в организме. Для этого, с одной стороны необходимо устранить причины, приведшие к развитию ЖДА, а с другой — проводить возмещение дефицита железа в организме. Возместить дефицит железа в организме лишь путем коррекции диеты, без приема железосодержащих препаратов, невозможно.
Современные требования к пероральным препаратам железа, применяемым в детской практике, включают высокую биодоступность, безопасность, хорошие органолептические свойства, возможность выбора наиболее удобной лекарственной формы… В наибольшей степени этим требованиям отвечают препараты железа (III)-гидроксид-поли-мальтозного комплекса (Феррум Лек, Мальтофер).
Контрольный анализ крови на 7-10-й день терапии демонстрирует повышение уровня ретикулоцитов (ретикулоцитарный криз). Нормализация уровня гемоглобина не может служить основанием к отмене препаратов железа. Об излеченности от ЖДА свидетельствует преодоление тканевой сидеропении, которая наблюдается от 3 до 6 месяцев от начала терапии. Поэтому единственным критерием отмены препаратов железа служит нормализация уровня сывороточного ферритина.
Анемия у детей
Анемия у детей — гематологический синдром, характеризующийся снижением концентрации гемоглобина и количества эритроцитов в единице объема крови. При различных формах анемии у детей отмечаются общая слабость, быстрая утомляемость, бледность кожи и слизистых, головокружение, сердцебиение. Анемия у детей диагностируется по клиническим и лабораторным данным (общий анализ крови, определение билирубина, сывороточного железа, общей железосвязывающей способности сыворотки, исследование пунктата костного мозга и т. д.). Общие принципы лечения анемии у детей включают организацию рационального питания, своевременное введение прикормов, витаминотерапию, прием препаратов железа, ФТЛ (гимнастика, массаж, УФО), по показаниям — проведение гемотрансфузий.
Анемия у детей
Анемия у детей (малокровие) – патологическое состояние, сопровождающееся снижением уровня гемоглобина и эритроцитов в крови ребенка. Анемия у детей – чрезвычайно распространенное заболевание в педиатрии. Около 40% случаев анемии диагностируется у детей в возрасте до 3-х лет; 30% — в пубертатном периоде; остальные – в различные возрастные периоды развития ребенка.
Частое возникновение анемии у детей обусловлено их интенсивным ростом, активностью процесса эритропоэза, прогрессивным увеличением числа форменных элементов и ОЦК. Вместе с тем, аппарат кроветворения у детей функционально незрел и весьма уязвим перед лицом различных воздействий. Нормальное протекание кроветворения у детей требует большого количества железа, белка, витаминов и микроэлементов, поэтому любые погрешности вскармливания, инфекции, токсические воздействия на костный мозг способны вызвать развитие анемии у ребенка. Особенно чувствительными в этом плане оказываются дети второго полугодия жизни, у которых истощены неонатальные резервы железа. Длительно существующая анемия у детей сопровождается развитием гипоксии, глубокими тканевыми и органными изменениями. Дети с анемией отстают в физическом и умственном развитии от здоровых сверстников, чаще страдают интеркуррентными заболеваниями, склонны к развитию хронических патологических процессов и различного рода осложнений.
Причины анемии у детей
Факторы, способствующие развитию анемии у детей, делятся на антенатальные, интранатальные и постнатальные.
Антенатальные факторы действуют в течение внутриутробного развития. Для нормального протекания процессов кроветворения у ребенка за период беременности его организм должен получить от матери и накопить достаточное количество железа (около 300 мг). Наиболее интенсивная передача железа от беременной и его депонирование у плода происходит на 28—32 неделях гестации. Нарушение нормального течения беременности в этот период (гестоз, фетоплацентарная недостаточность, угроза самопроизвольного прерывания беременности, преждевременная отслойка плаценты, кровотечение, инфекционные заболевания матери, обострение хронических процессов) приводит к нарушению обмена железом и его недостаточному накоплению в организме ребенка.
Анемия у детей возникает в том случае, если женщина также страдала анемией во время беременности. Преждевременные роды приводят к тому, что анемия выявляется у всех недоношенных детей с рождения или приблизительно с 3-го месяца жизни. Развитию анемии у новорожденных детей способствует многоплодная беременность.
Интранатальные факторы анемии у детей связаны, главным образом, с кровопотерей во время родов. Кровопотеря возможна в случае преждевременной отслойки плаценты в период родов, ранней или поздней перевязки пуповины, истечения крови из пуповинного остатка при его ненадлежащей обработке, применения травмирующих акушерских пособий.
Постнатальные факторы анемии у детей включаются после рождения и могут быть эндогенными или экзогенными. Причинами эндогенной анемии у детей могут служить повреждение эритроцитов вследствие гемолитической болезни новорожденных, аномалии синтеза гемоглобина, первичная конституциональная недостаточность костного мозга.
Экзогенные анемии у детей наиболее часто обусловлены алиментарными причинами. В данном случае анемия развивается преимущественно у детей первого года жизни, находящихся на однообразном молочном вскармливании. Анемия у детей раннего возраста может возникать при недостаточном содержании железа в грудном молоке; раннем и необоснованном переводе ребенка на искусственное или смешанное вскармливание; использовании неадаптированных смесей, коровьего или козьего молока для кормления; позднем введении в рацион ребенка прикормов. В более высоком поступлении железа в организм нуждаются недоношенные дети и дети, рожденные с повышенной массой тела. Поэтому несоответствие между поступлением и расходом железа также может послужить причиной анемии у детей первого года жизни.
Анемии у детей могут возникать вследствие регулярных кровопотерь: при частных носовых кровотечениях, болезнях крови (гемофилии, болезни Виллебранда), меноррагии, желудочно-кишечных кровотечениях, после оперативных вмешательств. У детей с пищевыми аллергиями, экссудативным диатезом, нейродермитом отмечается повышенная потеря железа через эпителий кожных покровов, поэтому такие дети составляют группу риска по развитию железодефицитной анемии.
Кроме потери железа, к развитию анемии у детей может приводить нарушение его всасывания и обмена. Такие расстройства обычно встречаются при синдроме мальабсорбции (гипотрофии, рахите, лактазной недостаточности, целиакии, кишечной форме муковисцидоза и др.) Анемия у детей может являться следствием любого инфекционного или хронического соматического заболевания (туберкулеза, бактериального эндокардита, бронхоэктатической болезни, пиелонефрита и др.), лейкозов, микозов, глистной инвазии, коллагенозов (СКВ, ревматоидного артрита и др.)
В развитии анемии у детей определенное значение имеет дефицит витаминов группы B, микроэлементов (магния, меди, кобальта), неблагоприятные гигиенические условия, истощение запасов эндогенного железа, наступающее у грудного ребенка к 5-6 мес.
Классификация анемии у детей
В соответствии с этиопатогенезом выделяют следующие группы анемий:
I. Постгеморрагические анемии у детей, обусловленные с острой или хронической кровопотерей.
II. Анемии у детей, обусловленные нарушением гемопоэза:
- железодифицитные (гипохромные)
- наследственные и приобретенные железонасыщенные (сидероахрестические — связаны с дефектами синтеза порфиринов)
- мегалобластные (В12–дефицитные и фолиеводефицитные)
- наследственные и приобретенные дизэритропоэтические
- наследственные и приобретенные гипопластические и апластические (связаны с угнетением кроветворения)
Симптомы анемии у детей
Норма гемоглобина крови у детей до 6 лет составляет 125–135 г/л; об анемии у ребенка говорят в том случае, если этот показатель опускается ниже 110 г/л (у детей до 5 лет) и ниже 120 г/л (у детей старше 5 лет).
Видимые изменения при анемии у детей наблюдаются со стороны кожи и ее придатков: кожные покровы становятся бледными, сухими, шелушащимися; ногти деформируются и становятся ломкими; волосы теряют здоровый блеск. Характерным признаком анемии у детей является симптом Филатова – бледность мочек ушей при осмотре в проходящем свете. При тяжелых формах анемии у детей появляются трещины на ладонях и подошвах, в уголках рта; развивается афтозный стоматит, глоссит. Дети с анемией ослаблены, астеничны, часто болеют ОРВИ, бронхитами и пневмониями, острыми кишечными инфекциями.
Со стороны нервной системы, испытывающей гипоксию, отмечается вялость, плаксивость, быстрая истощаемость, головокружения, поверхностный сон, энурез. Выявляется снижение мышечного тонуса, ребенок плохо переносит физические нагрузки, быстро утомляется. У детей первого года жизни отмечается гипотрофия, происходит регресс психомоторного развития.
При анемии у детей выявляются нарушения функции сердечно-сосудистой системы в виде артериальной гипотонии, ортостатических коллапсов, обмороков, тахикардии, систолического шума.
Со стороны пищеварительной системы у детей с анемией наблюдаются частые срыгивания и рвота после кормления, метеоризм, диарея или запоры, пониженный аппетит, возможно увеличение селезенки и печени.
Диагностика анемии у детей
Основу диагностики анемии у детей составляют лабораторные исследования. В общем анализе крови при анемии у детей выявляется снижение гемоглобина (Hb менеег/л), снижение Er (12/л), снижение ЦП сывороточного железа, насыщения трансферрина железом, концентрации ферритина в сыворотке, билирубина, витаминов. В некоторых случаях требуется проведение пункции и исследования костного мозга.
В процессе диагностики определяется форма и степень тяжести анемии у детей. Последняя оценивается по содержанию эритроцитов и гемоглобина:
- анемия легкой степени – Hbг/л, Er — до 3,5х1012/л;
- анемия средней степени — Hbг/л, Er — до 2,5х1012/л;
- анемия тяжелой степени — Hb менее 70г/л, Er — менее 2,5х1012/л.
Лечение анемии у детей
При анемии у детей требуется организация правильного режима дня и сбалансированного питания ребенка, проведение лекарственной терапии и общеукрепляющих мероприятий. Детям рекомендуется достаточное пребывание на свежем воздухе, дополнительный сон; назначается гимнастика и массаж, УФО.
Детям с анемией, находящимся на грудном вскармливании, следует своевременно вводить прикормы (соки, яичный желток, овощи, мясное пюре). Одновременно необходимо скорректировать рацион кормящей женщины, добавить прием поливитаминов и препаратов железа. Детям, получающим искусственное вскармливание, назначаются адаптированные молочные смеси, обогащенные железом. Диета детей старшего возраста должна содержать печень, говядину, бобовые, зелень, морепродукты, фруктовые и овощные соки.
Медикаментозная терапия анемии у детей включает назначение препаратов железа и поливитаминных препаратов до полной нормализации клинико-лабораторных показателей (в среднем 6-10 недель). В тяжелых случаях может потребоваться проведение гемотрансфузии.
Прогноз и профилактика анемии у детей
Прогноз железодефицитных анемий у детей обычно благоприятный. При своевременной диагностике, правильной организации питания, лечении анемии и сопутствующих заболеваний наступает полное выздоровление. Тяжелая анемия у детей может явиться основанием для переноса сроков вакцинации.
Антенатальный этап профилактики анемии у детей включает полноценное питание беременной, достаточное пребывание на свежем воздухе, прием минерально-витаминных комплексов, содержащих железо. Постнатальное предупреждение анемии у детей сводится к естественному вскармливанию, введению прикормов в рекомендуемые сроки, профилактике заболеваний раннего возраста, организации хорошего ухода и оптимального режима для ребенка, проведению превентивных лечебно-профилактических курсов в группах риска.
Анемия у детей
Вашему малышу выставили диагноз анемия – не пугайтесь. При своевременном лечении и ответственном подходе родителей, состояние поправимо.
Самостоятельно заподозрить анемию можно и без анализов. Обычно активные малыши притихают, предпочитают посидеть на скамейке, вместо подвижных игр, сон удлиняется, появляется бледность кожи и слизистых.
Анемия – такое состояние, когда органы и ткани получают мало кислорода из-за недостатка «транспортных средств» — эритроцитов и гемоглобина в них. Анемия может возникнуть из-за недостаточного поступления в организм железа, витамина В12, фолиевой кислоты. Сейчас мы поговорим о железодефицитной, как наиболее часто встречающейся, анемии.
Разговоры о правильном питании беременных ведутся не спроста. Все, что получает беременная женщина важно для ее малыша. Прием витаминно-минеральных комплексов до 34 недели, контроль уровня гемоглобина до родов и назначение при необходимости железа – важный момент при беременности, особенно на последних месяцах. Именно в третьем триместре малыш создает себе запасы, которыми будет пользоваться после родов до момента введения прикормов.
Если женщина выполняет рекомендации врача, питается сбалансировано и контролирует уровень железа, то запасов ребенку должно хватить на первые 4-5 месяцев жизни. Незначительное пополнение запасов происходит за счет материнского молока и смеси. Однако, если анемия все таки не прошла мимо вас во время беременности, или роды произошли путем кесарева сечения – риск развития анемии у малыша после родов значительно возрастает, т.к. все поступающее железо женщина расходует на собственные нужды.
Факты
Потребности в железе детского организма гораздо выше, чем взрослого. Ситуация проста – взрослый человек должен просто поддерживать определенный уровень железа, в то время как ребенку нужно не только восполнять используемые организмом микроэлементы, но и создавать их запас для дальнейшей жизни.
К году запасы железа в организме малыша достигают только 0,5 г железа, а к 18 годам должны быть в 10 раз больше и составлять 5 г. Из продуктов всасывается только 10% железа, при рациональном питании малыш ежедневно должен получать 10 мг пищевого железа.
Что в анализах?
Независимо от возраста малыша и его голосовых способностей, сдать общий анализ крови все равно придется. Это поможет исключить диагноз или наоборот, подтвердить и вовремя приступить к лечению.
Как правило, педиатр сам читает анализ и сообщает вам его результаты. Но если результаты попали сразу к вам в руки – не лишним было бы понимать, что там написано. Нормальным считается гемоглобин выше 110 г/л у детей в возрасте от 1 месяца до 5-ти лет, и 120 г/л у детей старше 5-ти лет.
Как заподозрить?
Косвенными признаками, благодаря которым можно заподозрить анемию являются:
- бледность кожных покровов, особенно ладошек и ногтей,
- бледность ушных раковин и слизистых (склеры глаз, слизистые полости рта),
- чрезмерная сухость и шелушение кожи,
- трещинки в уголках рта, кариес, дефект зубной эмали, крошение зубов.
Иногда можно заметить и изменения вкусовых пристрастий – дети кушают землю, мел, сырой картофель. Кроме того, нарушается эмоциональная сфера – быстрая утомляемость, раздражительность, плаксивость, сонливость, вялость, снижение аппетита. Любовь к резким запахам бензина и керосина также может указывать на анемию.
При этом внешние проявления иногда появляются даже раньше изменений в крови. По ним можно заподозрить латентный дефицит железа – когда снижаются запасы железа в тканях, после него, непременно, разовьется анемия. Обнаружить снижение сывороточного железа возможно с помощью биохимического анализа крови. Однако, проще наблюдать за ребенком и подмечать любые изменения в поведении.
Сниженный гемоглобин отрицательно сказывается на общем самочувствии малыша. Он чаще других болеет, могут нарушаться функции мочевыделительной системы и желудочно-кишечного тракта.
От недостатка кислорода страдают клетки головного мозга, нарушаются мыслительные процессы. Особенно опасно это в периоды социальной адаптации – поход в сад и школу. Поэтому, если вы вдруг заметили, что после посещения детского учреждения ребенок возвращается уставшим – присмотритесь к нему повнимательнее и спросите совета у педиатра.
Каждая мама должна запомнить: первый год жизни малыша посещать поликлинику нужно ежемесячно, раз в три месяца — с года да двух лет, раз в 6 месяцев на третьем году жизни. Ребенок старше трех лет должен посещать поликлинику минимум раз в год.
Нужна ли профилактика?
Профилактический прием железа рекомендован менструирующим женщинам, а вот детям и сильной половине человечества, если нет показаний, препараты железа не назначают, достаточно питания.
Нельзя переводить ребенка на вегетарианское питание, даже если оба родителя его придерживаются. Маленький организм не сможет взять достаточно железа из растительных продуктов, и разовьется анемия с достоверностью в 99%. Железо, малыш, конечно, из овощей и фруктов получит, а вот белка, который является вторым компонентом гемоглобина, ему будет взять неоткуда. Да и витамин В12, который активирует синтез гемоглобина, также в нужном количестве содержится в мясе.
Грудное или коровье…
В молоке мамы содержится до 1 мг/л железа, столько же его и в коровьем молоке. Однако, усваивается из маминого молока 50%, а из коровьего только 10%. Выводы делайте сами.
Кушаем мясо
Среди продуктов, из которых железо усваивается хорошо, лидирует печень, далее по убыванию следуют мясо кролика, индейки, курицы, говядина, скумбрия, яйца. Наравне с мясными, по содержанию и проценту усвоения (20%) можно поставить только морскую капусту. Из растительных продуктов железо усваивается только на 1-3%.
Есть железо и в какао и в шоколаде, только усваивается из них меньше процента, поэтому злоупотреблять этими лакомствами не стоит.
Железо есть везде, возникает вопрос, как тогда возможно довести ребенка до анемии? Очень просто. Уже давно мы стремимся сочетать не сочетаемое, и не задумываемся, что вкусный бутерброд с колбаской, запитый кофе с молоком в прямом смысле сражаются в желудке за место в организме. Нарушают всасывание железа волокнистые продукты, кофе, чай, молоко, яйца, орехи. А вот свежие соки, цветная капуста, бананы, наоборот повышают процент всасывания железа в кишечнике.
Мамам нужно придерживаться следующих рекомендаций: цельное коровье молоко вводите в питание ближе к году, придерживайтесь норм яиц и масла в питании малыша – они мешают всасываться железу, обязательно давать ребенку старше 5-ти месяцев пюре не только из вареных, но и свежих овощей и фруктов собственного производства, не сочетайте одновременно молоко и мясо, не злоупотребляйте магазинными консервами.
Мифы о железе
В гранате много железа. Суточная норма железа для ребенка «прячется» в 50 гранатах. Съесть столько не сможет даже взрослый. Гранатовый сок малышу в больших количествах нельзя давать — это перегрузка для пищеварительной системы.
Давайте ребенку печень. В печени действительно много железа, но в детском организме не достаточно ферментов, чтобы расщепить химическое соединение, в форме которого оно содержится, а значит, чаще, чем раз в неделю, блюда из печени малышу лучше не предлагать.
Гематоген – не лекарство, а лакомство. Препарат можно давать детям с трех лет, в дозировке 15 грамм в сутки на протяжении 2-3 недель. В нем очень много железа, и передозировка может оказаться опаснее анемии.
Интересно знать
Американские педиатры убеждены, молоко, в количестве более 500 мл, причина развития большинства анемий у детей старше 7-ми месяцев и взрослых. Белки коровьего молока приводят к ежедневной потере 0,5 мл крови через кишечник. У кипяченного молоко эффект менее выражен, однако, детям до года, по возможности, цельное молоко лучше не давать.
Лечение
Если диагноз анемия все-таки установлен, справиться с помощью только диеты практически не возможно. Поэтому выполняйте рекомендации врача и принимайте препараты железа.
Чаще всего, в состав препаратов входит сульфат двухвалентного железа или гидроксид-полимальтозный комплекс трехвалентного железа. Оба соединения неплохо усваиваются в кишечнике и обладают минимальными побочными эффектами.
Запивать лекарство рекомендуется питьевой водой, или разведенными соками без мякоти, даже если все витамины в нем уже разрушились, фруктовые сахара тоже благоприятствуют всасыванию железа.
Лечебная доза – 5 мг/кг веса, начинается прием с 1/3 суточной дозы, и в течение недели доводится до нормы. Прием лечебной дозы – месяц, затем контроль анализа крови и перевод на поддерживающую дозу (2-4 месяца).
Самолечение недопустимо – ваш доктор должен быть в курсе состояния малыша, динамики заболевания.
Какие анализы крови сдавать при анемии? Результаты обследований на малокровие и их расшифровка
Обследования, назначаемые при подозрении на анемию
Лабораторные обследования проводят, чтобы выдать точное заключение, выявить тип малокровия, провести адекватную терапию. Назначают анализы:
- общий (клинический) анализ крови;
Результаты лабораторных обследований дают ясное представление об этих основных значениях.
Общий анализ крови для диагностики анемии берут из пальца. Процедуру желательно проводить утром, натощак.
- общее количество эритроцитов в крови;
Значения этих показателей помогают установить причину понижения гемоглобина в крови.
- количественное значение железа в сыворотке;
Эти данные дают наиболее полную картину характера анемии и особенности её протекания.
Основные показатели анализа крови и их значения, указывающие на анемию
На начальном этапе для определения наличия какой-либо анемии сравнивают основные показатели анализа крови с референсными значениями. Основные значения исследуемых величин представлены в таблице:
Уровень гемоглобина
Это основное красящее вещество, входящее в состав эритроцитов, которое отвечает за перенос кислорода. Пониженная составляющая гемоглобина указывает на наличие малокровия различной этиологии.
- лёгкая – содержание гемоглобина отг/л;
Определить характер и возможные причины, вызывающие анемию, помогают и другие показатели.
Эритроциты
Красные безъядерные кровяные клетки, которые имеют форму диска. Благодаря двояковыпуклой форме эритроциты могут деформироваться, приспосабливаясь к узким капиллярам. Эритроциты доставляют кислород из лёгких ко всем тканям и забирают углекислоту. Низкий уровень этих клеток характеризует любой тип анемии.
Ретикулоциты
Эти клетки представляют собой недозрелую форму эритроцитов. Выявляются в костном мозге, в некотором количестве содержатся в периферической крови. Увеличение доли ретикулоцитов говорит о разрушении эритроцитов, что указывает на прогрессирование анемии. Расчёт ведётся в % отношении от всех эритроцитов. Значение ретикулоцитов помогает оценить степень тяжести заболевания.
Цветовой показатель
Этот показатель нужен для определения степени насыщения гемоглобином кровяных клеток (эритроцитов). Если он ниже нормы, это может указывать на наличие анемии. По значению ЦП различают:
- гипохромную анемию (менее 0,8);
Эти данные помогают выявить тип заболевания. Высокий цветовой показатель указывает на фолиеводефицитную и В12 анемию. Нормальное значение ЦП бывает при острой постгеморрагической анемии. Сниженный показатель свидетельствует о дефиците железа.
Эритроцитарные индексы
МCV – средний объём эритроцита. Выявленные значения свидетельствуют о наличии таких анемий:MCH – уровень гемоглобина в одном эритроците, в среднем. Это значение отражает синтез гемоглобина в кровяных клетках. Он схож с цветовым показателем. Диапазоны нормы таковы:
Показатели в пределах нормы определяют нормохромный тип, который может встречаться при апластической и гемолитической анемии. Такие значения наблюдаются при большой кровопотере.
- на дефицит железа, если уровень ниже нормы (меньше 29 г/дл);
Для выявления степени тяжести анемии используют и такой показатель, как гематокрит. Это значение указывает на соотношение объёма плазмы и эритроцитов. Это значение меняется в процентном соотношении. Снижение до 20-15% указывает на тяжёлую степень анемии.
Исследования на трансферрин и ферритин
Для более точной диагностики анемии, особенно при подозрении на дефицит железа, часто проводят биохимический анализ крови, который определяет важные характеристики:
Уровень железопротеида (ферритина) в крови
Главная роль этого белкового комплекса – хранение и высвобождение железа для клеток. Определяя уровень этого белка, можно косвенно измерить количество железа, которое хранится в организме. Норма содержания ферритина составляет 20 – 250 мкг/л (мужчины), 10 – 120 мкг/л (женщины). Низкие показатели указывают на железодефицитную анемию.
Содержание трансферрина
Назначение этого белка – перенос железа в нужное место. Нарушение уровня трансферрина приводит к нехватке элемента. Количество поступающего железа может быть при этом достаточным. Этот показатель выявляет активность сыворотки к связыванию железа. Нормальный уровень белка – 2,0-4,0 г/л. Повышение количества может указывать на железодефицитное малокровие. Сниженный уровень характерен при апластической и гипопластической анемии.
Для исследования на трансферрин необходимо специальное оборудование и определённые тесты, которые не всегда доступны.
Дополнительные анализы при подозрении на анемию
После проведения общего анализа и выявления скорости обмена железа могут назначать другие обследования:
- анализы на маркеры воспаления, если выявлены симптомы аутоиммунных или ревматических заболеваний;
Проводимые виды исследования помогают выявить этиологию наиболее распространённых типов малокровия.
Эти методы диагностики применяют, когда трудно установить точное происхождение анемии.
- количество фолиевой кислоты, которая находится в эритроцитах: проводят, если есть показания, биопсию костного мозга (подозрение на фолиеводефицитную анемию);
Если есть подозрение на гипопластическое малокровие, которое характерно сбоем кроветворения костного мозга, определяют процесс и степень разрушения эритроцитов. Проводят исследование на наличие билирубина в кале и моче. Также назначают УЗИ печени и селезёнки для определения их размера.
Анемия у детей. Причины, симптомы, диагностика и лечение патологии
Что такое анемия у детей?
- жидкой части – плазмы;
- форменных элементов.
В состав плазмы входят следующие компоненты:
- эритроциты;
- лейкоциты;
- тромбоциты.
Данные клетки отличаются между собой формами, размерами и функциями.
Система кроветворения
Вид костного мозга, состоящий из фиброзной и кроветворной ткани. В большей степени красный костный мозг располагается внутри костей таза, грудины и ребер. Именно в этих местах происходит образование форменных элементов крови, таких как эритроциты, тромбоциты, а также лейкоциты.
Паренхиматозный орган, расположенный в брюшной полости. Внутреннее содержимое селезенки поделено на две зоны – красную пульпу и белую пульпу. В красной пульпе скапливаются зрелые форменные элементы крови, среди которых большую часть составляют именно эритроциты. Белая пульпа состоит из лимфоидной ткани, в которой происходит выработка лимфоцитов – главных клеток иммунной системы человека.
Являются периферическими органами лимфатической системы. В лимфатических узлах вырабатываются лимфоциты, а также плазматические клетки. Последние являются основными клетками, продуцирующими антитела в человеческом организме. Антитела, в свою очередь, необходимы для того чтобы идентифицировать и нейтрализовать различные чужеродные объекты (например, вирусы, бактерии).
- постгеморрагическая анемия;
- железодефицитная анемия;
- фолиеводефицитная анемия;
- В12-дефицитная анемия;
- дизэритропоэтическая анемия;
- гипопластическая (апластическая) анемия;
- гемолитические анемии.
Среди вышеперечисленных анемий у детей наиболее часто встречаются железодефицитная, гемолитическая и B12-дефицитная анемии.
Степень тяжести анемии зависит от выраженности снижения уровня гемоглобина. При легкой степени тяжести уровень гемоглобина более 90 г/л. При средней тяжести уровень гемоглобина в пределах 90 – 70 г/л. При тяжелой степени тяжести анемии уровень гемоглобина менее 70 г/л.
Причины анемии у детей
- острая или хроническая потеря крови;
- нарушение гемопоэза (кроветворения);
- гемолиз (повышенный распад эритроцитов).
- геморрагические заболевания (например, вазопатии, лейкозы);
- травмы;
- легочные или желудочно-кишечные кровотечения (например, при туберкулезе, неспецифическом язвенном колите).
- ускоренный рост организма;
- потеря железа с кровью;
- недостаточное поступление железа с пищей.
- наследственная предрасположенность;
- контакт с рядом металлов (например, никель, свинец).
- недостаток фолиевой кислоты в пище;
- повышение потребности в фолиевой кислоте у таких групп лиц как беременные или новорожденные;
- нарушения всасывания фолиевой кислоты в тонком кишечнике.
- неполноценное питание;
- наличие гельминтов;
- врожденные заболевания.
- врожденное заболевание, наследуемое по аутосомно-рецессивному типу;
- противотуберкулезное лечение;
- интоксикации.
- наследственные заболевания (например, анемия Фанкони);
- аутоагрессия к органам кроветворения, которая может проявиться в период беременности или при определенном хроническом заболевании (например, гепатит, системная красная волчанка);
- воздействие на организм определенных групп лекарственных препаратов и токсических факторов (например, сульфаниламиды, цитостатики, антибиотики, бензол).
- наследственные заболевания (например, сфероцитоз);
- прием определенных лекарственных препаратов (например, фенацетин, фенилгидразин);
- вирусные заболевания.
- Антенатальные, возникающие в период внутриутробного развития плода.
- Интранатальные, действующие в период жизни плода, от начала родов до рождения ребенка.
- Постнатальные, наблюдающиеся в послеродовом периоде.
Антенатальные факторы
Интранатальные факторы
- преждевременной отслойки плаценты;
- истечения крови из пуповинного остатка из-за неправильной обработки;
- ранней или поздней перевязки пуповины;
- использования травмирующего акушерского инструментария.
Постнатальные факторы
- гемолитическая болезнь новорожденных;
- первичная конституционная недостаточность костного мозга;
- аномалии синтеза гемоглобина;
- частые носовые кровотечения;
- болезнь Виллебранда (наследственное заболевание крови);
- гемофилия (наследственное заболевание, при котором нарушена функция свертывания крови);
- желудочно-кишечные кровотечения;
- меноррагия (длительные и обильные менструации);
- оперативные вмешательства;
- гипотрофия (белково-энергетическая недостаточность);
- лактазная недостаточность (заболевание, при котором нарушается усвоение молочных продуктов);
- муковисцидоз (заболевание, при котором поражаются все железы внешней секреции);
- рахит;
- глютеновая энтеропатия (генетическое заболевание желудочно-кишечного тракта);
Повышенная потеря железа
через эпителий кожных покровов
- экссудативный диатез (выраженная раздражительность кожи и слизистых);
- нейродермит (воспалительное заболевание кожи аллергического характера).
Также к постнатальным факторам можно отнести такие заболевания как:
Симптомы анемии у детей
- бледность кожи и слизистых;
- слабость;
- выраженная утомляемость;
- психологическая лабильность;
- боязливость;
- повышенная нервозность;
- раздражительность;
- немотивированный субфебрилитет (повышение температуры от 37 до 38 градусов по Цельсию);
- снижение аппетита;
- избирательный аппетит;
- зябкость рук и ног;
- кожный зуд;
- снижение мышечного тонуса;
- ночное недержание мочи.
Нередко наблюдаются патологические изменения внешнего вида ребенка, проявляющиеся:
- изменением зубов (кариес);
- изменением волос (истончение, выпадение волос, сечение);
- изменением кожи (сухость, трещины, ангулярный стоматит);
- изменением глаз (голубоватый оттенок склер);
- изменением ногтей (искривление, ломкость, поперечная исчерченность).
Помимо общих симптомов, анемия может привести к патологическим изменениям в работе различных органов и систем детского организма.
- образуется повышенная восприимчивость к инфекционным заболеваниям;
- наблюдается более сложное течение инфекционного заболевания с развитием осложнений;
- вегето-сосудистая дистония (нарушение нервной системы), проявляющаяся резкими перепадами давления;
- миокардиодистрофия (поражение сердечной мышцы);
- поверхностные или атрофические изменения слизистой желудочно-кишечного тракта;
- вздутие кишечника;
- неустойчивый стул;
- затрудненное глотание;
- вегетативные нарушения (например, у ребенка может наблюдаться склонность к обморокам);
- нарушение или задержка нервно-психического развития ребенка;
- вестибулярные нарушения, чаще всего проявляющиеся головокружением;
- регресс (ухудшение) моторных навыков.
Железодефицитная анемия у детей
- осуществляет транспорт кислорода и углекислого газа;
- участвует в процессах кроветворения;
- принимает участие в образовании миоглобина и гемоглобина;
- является составной частью многих ферментов;
- принимает основное участие в процессе роста организма;
- регулирует иммунитет.
Железо попадает в организм с пищей, после чего происходит его всасывание в двенадцатиперстной кишке и тонком кишечнике.
- количества железа в потребляемой пище;
- биодоступности (усвояемости);
- состояния желудочно-кишечного тракта.
В норме человеку обычно достаточно полтора – два миллиграмма железа в день, однако, для того чтобы организм усвоил хотя бы один миллиграмм данного элемента, в суточном рационе человека должно быть около двадцати миллиграмм железа. Легче всего железо всасывается в пищевых продуктах животного происхождения (например, мясо, рыба, желток).
Нормы потребления железа в сутки для определенного возраста ребенка
до трех месяцев
четыре – шесть месяцев
с семи месяцев до семи лет
семь – одиннадцать лет
одиннадцать – четырнадцать лет
двенадцать (для мальчиков) и пятнадцать миллиграмм (для девочек)
четырнадцать – восемнадцать лет
пятнадцать (для мальчиков) и восемнадцать миллиграмм (для девочек)
Причины железодефицитной анемии у детей
- наличие дефицита железа у матери во время беременности;
- недостаточное поступление железа в организм с пищей;
- повышенная потребность организма в железе;
- потери железа, превышающие физиологические;
- употребление продуктов питания, тормозящих всасывание железа;
- заболевания желудочно-кишечного тракта (например, гастрит, болезнь Крона, целиакия);
- нарушение транспорта железа;
- врожденные аномалии.
Причины железодефицитной анемии
Наличие дефицита железа у матери во время беременности
Дефицит железа у матери во время беременности приводит к недостаточному накоплению запасов железа в депо в период внутриутробного развития плода. Дефицит данного элемента у беременной может возникнуть по причине неправильного питания (например, вегетарианская диета), многоплодной беременности, а также вследствие осложненного течения беременности.
К осложнениям течения беременности относятся:
- фетоплацентарные кровотечения;
- желудочно-кишечные или носовые кровотечения;
- нарушение маточно-плацентарного кровообращения; синдром фетальной трансфузии при многоплодной беременности;
- токсикоз беременности;
- преждевременные роды.
Недостаточное поступление железа в организм с пищей
Алиментарная недостаточность железа является частой причиной развития железодефицитной анемии у ребенка. В большинстве случаев она развивается у новорожденных, находящихся на искусственном вскармливании неадаптированными молочными смесями, козьим или коровьим молоком. К первому году жизни ребенка нехватка железа может быть вследствие неправильного введения прикорма, вследствие неполноценного питания с преобладанием молочных и мучных продуктов или по причине недостаточного употребления в пищу мясных продуктов, по причине вегетарианства.
Повышенная потребность организма в железе
Существуют следующие периоды жизни, при которых возрастает потребность потребления запасов железа:
Также организм ребенка может испытывать повышенную потребность в железе при воспалительных заболеваниях или вследствие длительного приема цианокобаламина. Последний используется в лечении B12-дефицитной анемии.
Потери железа, превышающие физиологические
Повышенное расходование железа может наблюдаться при различных хронических заболеваниях, сопровождающихся потерями крови или при обильных менструациях у девочек.
Употребление продуктов питания, тормозящих всасывание железа
Существуют определенные продукты питания, в состав которых входят особые активные вещества и микроэлементы, блокирующие
всасывание железа в организм. К таким продуктам относятся молоко, сыр (содержат кальций и фосфат), зеленые листовые овощи, чай (содержат полифенолы), куриные яйца (в состав которых входит альбумин и фосфопротеин), шпинат (содержащий оксолиновую кислоту и полифенолы), а также кукуруза и цельные зерновые продукты (содержащие фитат).
Вследствие патологических процессов в желудочно-кишечном тракте нарушается функция всасывания железа и его усвояемость.
Существуют следующие заболевания и патологические процессы желудочно-кишечного тракта, на фоне которых, у детей может развиться железодефицитная анемия:
- синдром недостаточности всасывания;
- энтериты различного генеза (происхождения);
- резекция желудка с выключением двенадцатиперстной кишки;
- резекция тонкой кишки;
- различные врожденные аномалии желудочно-кишечного тракта.
Нарушение транспорта железа
Возникает вследствие следующих патологических процессов:
- снижения трансферрина за счет общего дефицита белка;
- наличие антител к трансферрину.
Трансферрин – белок, выполняющий функцию переноса железа из мест его накопления.
Сюда можно отнести такие анатомические врожденные патологии как полипоз кишечника и дивертикул Меккеля.
Симптомы железодефицитной анемии у детей
- плаксивость;
- капризность;
- легкая возбудимость;
- снижение или отсутствие аппетита;
- срыгивание;
- рвота после кормления;
- снижение остроты зрения;
- потливость;
- поверхностный сон;
- тяга к непищевым компонентам (например, бумага, земля);
- матовость и ломкость ногтей;
- болезненные трещины в уголках рта;
- кариес (разрушение зубов);
- отставание в физическом и психомоторном развитии.
Диагностика железодефицитной анемии у детей
- снижение уровня гемоглобина и эритроцитов;
- слабая окрашенность эритроцитов (гипохромия);
- анизоцитоз (наличие в крови эритроцитов разного размера);
- пойкилоцитоз (наличие в крови эритроцитов разной формы).
В сложных для диагностики случаях необходимо проведение биохимического исследования крови, в результатах которого убедительным доказательством железодефицитной анемии будет снижение сывороточного железа и коэффициента трансферрина.
Лечение железодефицитной анемии у детей
После рождения единственным источником железа для ребенка является пища. Вот почему так велико значение естественного вскармливания, а также своевременного введения соков и прикормов. Ребенку до шести месяцев рекомендуется питаться исключительно материнским грудным молоком. В его состав входят все необходимые пищевые вещества, гормоны и ферменты, а самое главное высоко-биодоступная форма железа, при которой всасывание полезного микроэлемента достигает семидесяти процентов. Следует отметить, что при искусственном вскармливании процент всасывания железа составляет менее десяти.
Содержание железа (мг) в ста граммах продукта
Также в продуктах питания должны содержаться элементы, способствующие всасыванию железа, например, фолиевая кислота, витамины C и E, витамины группы B, цинк, магний, медь.
Назначаются железосодержащие лекарственные препараты на срок не менее трех месяцев. Доза препарата и продолжительность лечения зависят от возраста ребенка, степени тяжести заболевания, а также от уровня дефицита железа в организме.
Способ применения и дозировка
Детям в возрасте до одного года препарат назначается внутрь по половине или по одной мерной ложке (2,5 – 5 мл) сиропа один раз в сутки, во время или после еды.
Детям от одного года до двенадцати лет назначается одна или две мерные ложки (5 – 10 мл) препарата один раз в сутки.
Детям старше двенадцати лет препарат в виде жевательных таблеток следует принимать по одной – три штуки, в виде сиропа по две – шесть мерных ложек (10 – 30 мл) один раз в сутки.
Беременным женщинам препарат назначается в виде жевательных таблеток по две – четыре штуки в день. В виде сиропа необходимо принимать по четыре – шесть мерных ложек (20 – 30 мл) один раз в сутки до нормализации уровня гемоглобина, после чего следует принимать по две мерных ложки (10 мл) до конца беременности.
Недоношенным детям препарат назначается внутрь в виде капель, по одной – две капли на килограмм массы тела один раз в сутки в течение трех – пяти месяцев.
Детям в возрасте до одного года препарат назначается внутрь, в виде сиропа, по 2,5 – 5 мл (25 – 50 мг железа) или в виде капель по 10 – 20 капель один раз в сутки.
Детям от одного года до двенадцати лет препарат назначается внутрь, в виде сиропа, по 5 – 10 мл (50 – 100 мг железа) или в виде капель по 20 – 40 капель, один раз в сутки.
Детям старше двенадцати лет препарат назначается внутрь, в виде таблеток, по одной – три таблетки (100 – 300 мг) один раз в сутки.
Женщинам в период беременности препарат назначается внутрь, в виде таблеток, по две – три таблетки (200 – 300 мг) один раз в сутки.
Если у ребенка имеются нарушения всасывания железа, препараты вводятся парентеральным путем (внутривенно).
После нормализации уровня гемоглобина прием препаратов железа продолжается еще в течение нескольких недель с целью пополнения запасов железа в организме.
Гемолитическая анемия у детей
Симптомы гемолитической анемии у детей
- головокружение;
- общая слабость;
- снижение работоспособности;
- немотивированное скачкообразное повышение или понижение температуры тела;
- изменение цвета мочи (моча приобретает коричневатый или красноватый оттенок);
- боли в области живота;
- подкожные кровоизлияния;
- изъязвления на нижних конечностях;
- судороги;
- башенная форма черепа, широкая переносица, высокое готическое небо, плотная увеличенная селезенка (характерно при наследственном сфероцитозе);
- оливковый оттенок кожи, бурый или черный цвет мочи (при дефиците глюкозо-6-фосфат-дегидрогеназы);
- выраженная бледность кожных покровов, умеренное увеличение печени и селезенки (при иммунной гемолитической анемии).
В норме при распаде эритроцитов и гемоглобина освобождается токсичный непрямой билирубин (желчный пигмент). В печени он соединяется с двумя молекулами глюкуроновой кислоты, превращается в прямой (обезвреженный) билирубин и выводится через желчные пути. Суть гемолитической анемии заключается в повышенном распаде эритроцитов, при котором поток непрямого билирубина резко возрастает, из-за чего печень не справляется с нагрузкой. В конечном итоге токсичный билирубин накапливается в органах, богатых липидами, таких как печень и головной мозг.
Диагностика гемолитической анемии у детей
Лечение гемолитических анемий у детей
B12-дефицитная анемия у детей
- красный костный мозг, где участвует в образовании эритроцитов;
- печень, где осуществляется его депонирование;
- центральную нервную систему, где он принимает участие в синтезе миелиновой оболочки, которая окружает нервные волокна.
Причины B12-дефицитной анемии у детей
- дисбиоз (изменение нормальной микрофлоры) кишечника вследствие развития патогенной флоры;
- недостаточное поступление витамина В12 с пищей;
- наличие гельминтов;
- дефицит фактора Кастла вследствие таких патологий как врожденные нарушения синтеза внутреннего фактора, атрофический гастрит;
- повышенная потребность в витамине B12, например, в период быстрого роста организма у детей, активно занимающихся спортом.
Симптомы B12-дефицитной анемии у детей
- слабость;
- бледность кожных покровов, нередко с желтушным оттенком (вследствие поражения печени);
- изменение консистенции и цвета языка (язык приобретает лакированную поверхность и ярко-красный цвет);
- ощущение жжения языка;
- одышка;
- чувство покалывания в руках и ногах;
- потеря обоняния;
- снижение массы тела;
- трудности при ходьбе и, как следствие, неровная походка;
- скованность движений;
- расстройство интеллекта;
- возможно увеличение в размерах печени и селезенки (гепатоспленомегалия).
Диагностика B12-дефицитной анемии у детей
- снижение гемоглобина и количества эритроцитов;
- увеличение цветного показателя – выше 1,5;
- увеличение эритроцитов в размере (макроцитоз);
- включения в эритроцитах – тельца Жолли и кольца Кебота;
- наличие в крови различных форм эритроцитов (пойкилоцитоз);
- снижение уровня лейкоцитов и тромбоцитов;
- увеличение уровня лимфоцитов и ретикулоцитов.
В биохимическом анализе крови наблюдается снижение уровня витамина B12 и повышенное содержание билирубина.
- ультразвуковое исследование (УЗИ) печени и селезенки;
- фиброгастродуоденоскопия (ФГДС) – исследование пищевода, желудка и двенадцатиперстной кишки;
- ирригоскопия – исследование тонкого кишечника;
- колоноскопия – исследование толстого кишечника.
Лечение B12-дефицитной анемии у детей
Для насыщения организма витамином B12 назначают препарат Цианокобаламин. Начальная доза препарата обычно составляет 30 – 50 мкг ежедневно или через день. Витамин вводится подкожно, внутримышечно или внутривенно. Курс витаминотерапии составляет пятнадцать дней. Поддерживающая доза препарата составляет 100 – 250 мкг, подкожно, один раз в две – четыре недели.
С целью пополнения запасов витамина B12 в организме назначается диета, при которой увеличивается потребление продуктов, богатых витамином В12.
Количество витамина В12 на сто миллиграмм
Суточная норма потребления витамина B12 зависит от возраста ребенка.
Суточная норма витамина В12
до шести месяцев
с шести до двенадцати месяцев
от одного года до трех лет
от четырех до шести лет
от семи до десяти лет
Помимо этого для нормализации кишечной флоры могут быть назначены ферментные препараты (например, Фестал, Панкреатин). При наличии у ребенка глистных инвазий назначаются препараты для дегельминтизации (например, Фенасал).
Диагностика анемии у детей
- сбора анамнеза;
- медицинского осмотра;
- лабораторных исследований;
- инструментальной диагностики.
Сбор анамнеза
Медицинский осмотр
Лабораторные исследования
- уровень гемоглобина и эритроцитов;
- концентрация и количество гемоглобина в эритроците;
- свойство и качественные характеристики гемоглобина;
- ретикулоциты;
- гематокрит (соотношение клеток крови к плазме);
- количество других форменных элементов крови (например, лейкоциты, тромбоциты).
Важнейшими показателями в клиническом анализе крови являются гемоглобин и эритроциты, так как значительное снижение их уровня говорит об имеющейся анемии.
- у новорожденных 4,3 – 7,6×10 в двенадцатой степени/л;
- в один месяц 3,8 – 5,6×10 в двенадцатой степени/л;
- в шесть месяцев 3,5 – 4,8×10 в двенадцатой степени/л;
- с одного года до двенадцати лет диапазон нормы эритроцитов составляет 3,5 – 4,76×10 в двенадцатой степени/л.
Существуют следующие нормы показателей гемоглобина у детей:
- в первые три дня жизни ребенка составляет 180 – 240 г/л;
- к первому месяцу норма гемоглобина в крови составляет 115 – 175 г/л;
- с шести месяцев до шести лет показатель гемоглобина в среднем равен 105 – 140 г/л;
- с семи до двенадцати лет диапазон нормы гемоглобина составляет 110 – 160 г/л.
Для определения количества гемоглобина в одном литре крови используют единицу измерения – грамм на литр (г/л).
- снижение уровня гемоглобина менее ста г/л для детей в возрасте от одного месяца до пяти лет;
- снижение уровня гемоглобина менее 115 г/л для детей в возрасте от шести до одиннадцати лет;
- снижение уровня гемоглобина менее 120 г/л для детей в возрасте от двенадцати до четырнадцати лет.
Очень важен в клиническом анализе крови цветовой показатель – степень насыщения эритроцитов гемоглобином. В норме цветовой показатель равен 0,85 – 1,05. При таком показателе принято считать, что соотношение эритроцитов и гемоглобина в крови находится в пределах нормы, то есть красные кровяные тельца имеют нормальный окрас и называются нормохромными. Чрезмерно окрашенные (гиперхромные) эритроциты наблюдаются при увеличении цветного показателя (более 1,0). Если цветовой показатель меньше 0,8, то эритроциты окрашиваются недостаточно и носят название гипохромные.
Общий анализ крови при железодефицитной анемии
Железодефицитная анемия (ЖДА) – самая распространённая анемия, и среди всех случаев занимает 80%. Вместе с ней следует скрытый дефицит железа, и его распространённость – около 30% населения по Европе.
Оглавление:
- Железодефицитная анемия
- Симптомы анемии
- Стадии железодефицитной анемии
- Прелатентный дефицит
- Латентный дефицит
- Третья стадия – ЖДА
- Анализ крови
- Лечение анемии
- Анализ крови и подготовка
- Профилактика
- Железодефицитная анемия: причины, признаки, анализ крови, костного мозга, диагностика
- Причины железодефицитной анемии
- Признаки железодефицитных анемий
- Анализ крови при железодефицитной анемии
- Клеточный анализ костного мозга при железодефицитной анемии
- Диагноз железодефицитной анемии
- Общий анализ крови при железодефицитной анемии
- Железодефицитная анемия (ЖДА): причины, степени, признаки, диагностика, как лечить
- Железо в организме человека
- Причины, недостатки, нарушения…
- Причины развития ЖДА
- На первых порах организм еще справляется
- Как проявляется дефицит железа?
- Железодефицитная анемия у детей и беременных женщин
- Диагностический поиск причины
- Заставить железо задерживаться в организме
- Наиболее распространенные препараты железа
- Профилактика
- Какие анализы крови сдавать при анемии? Результаты обследований на малокровие и их расшифровка
- Обследования, назначаемые при подозрении на анемию
- Основные показатели анализа крови и их значения, указывающие на анемию
- Уровень гемоглобина
- Эритроциты
- Ретикулоциты
- Цветовой показатель
- Эритроцитарные индексы
- Исследования на трансферрин и ферритин
- Уровень железопротеида (ферритина) в крови
- Содержание трансферрина
- Дополнительные анализы при подозрении на анемию
- Железодефицитная анемия. Причины, симптомы, диагностика и лечение патологии
- Что такое эритроциты?
- Структура и функции эритроцитов
- Формирование эритроцитов
- Разрушение эритроцитов
- Что такое железодефицитная анемия?
- Причины железодефицитной анемии
- Недостаточное поступление железа с пищей
- Повышенные потребности организма в железе
- / Железодефици́тная анеми́я
Самыми главными причинами развития этой анемии являются повышенная потеря железа организмом, недостаточное поступление железа, или повышенная в нём потребность. Самые частые случаи ЖДА бывают у детей, беременных, и женщин репродуктивного возраста.
Иногда бывает путаница, и думают, что железодефицитная анемия и гемолитическая – это одно и то же, но на самом деле это разные заболевания, и гемолитическая анемия – это групповое название редко встречающихся заболеваний, которые имеют общий признак в виде усиленного разрушения эритроцитов в крови.
Симптомы анемии
Клиническая картина железодефицитной анемии делится на признаки тканевого дефицита железа (это носит название сидеропенический синдром), и на обусловленные гемической гипоксией общие симптомы анемии. Сидеропенический синдром, вызванный дефицитом многих ферментов, куда входит железо, имеет такие симптомы:
- Пристрастие к необычным запахам.
- Извращение вкуса (стремление съесть что-то малосъедобное).
- ЖКТ (дисфагия и т.д.)
- Изменение слизистых (трещины в углах рта etc).
- Изменение кожи и её придатков, изменения ногтей.
- Изменения в мышечной системе (ослабляется сфинктер, и появляются позывы на мочеиспускание, иногда ночное недержание, пропускание мочи при кашле и смехе).
- Изменения в половой системе.
- Склонность к тахикардии, гипотонии, сидеропеническая миокардиодистрофия.
- Изменения со стороны иммунитета.
- Изменения в нервной системе (головные боли, шум в ушах, повышенная утомляемость, головокружение, снижение интеллектуальных способностей. Некоторые исследователи связывают нарушение мышления, появление болезни Паркинсона и Альцгеймера, снижение памяти и когнитивных функций с дефицитом железа, так как нарушается миелинизация нервных стволов, что, скорее всего, носит необратимый характер.
- Функциональная недостаточность печени; на фоне гипоксии возможно появление гипогликемии, гипоальбуминемии, гипопротромбинемии.
- Возможно ухудшение внешнего вида зубов (могут выпадать, желтеть, покрываться налётом). В таком случае, пока причина не будет устранена, лечение у стоматолога не будет эффективным.
Общий симптом при анемии такой: ухудшение аппетита, слабость, головокружение, одышка при физической нагрузке, ощущение сердцебиения, повышенная утомляемость, синкопальные состояния, мелькание «мушек» перед глазами при низком артериальном давлении, раздражительность, головные боли (чаще в вечернее время), часто наблюдается умеренное повышение температуры, нередко сонливость днем и плохое засыпание ночью, нервозность, плаксивость, снижение памяти и внимания.
Очень сильное влияние на детскую центральную нервную систему и её развитие оказывает дефицит железа. Дети с его нехваткой отстают в психомоторном развитии, их познавательные способности снижаются, падает внимание, работоспособность. Гемолитическая также снижает иммунитет и неспецифические факторы защиты, повышается заболеваемость ОРВИ и тонзиллитами, аденоидитами, и другими хроническими очагами инфекций.
Если у беременной женщины анализ крови показал железодефицитную анемию, то это значит, что у неё повышенный риск развития осложнений во время родов и беременности, и ещё это оказывает негативный эффект на развитие плода. У беременной женщины увеличивается возможность появления гестоза, послеродовых септических осложнений, повышенной кровопотери в родах, выкидыша, несвоевременного излития околоплодных вод. Сам же плод может перенести внутриутробную гипоксию, анемию, гипотрофию.
Гемолитическая анемия, которую часто путают с железодефицитной, клинически проявляется лимонного оттенка желтухой, уробилинурией, и повышением содержания в крови непрямого билирубина и сывороточного железа.
Стадии железодефицитной анемии
Самая первая стадия – прелатентный дефицит железа; вторая стадия – латентный дефицит; третья – железодефицитная анемия.
Прелатентный дефицит
Основной формой депонирования железа есть ферритин – это содержащийся в макрофагах селезёнки, печени, костного мозга, сыворотке крови и эритроцитах водорастворимый гликопротеиновый комплекс, и на этой стадии ЖДА просиходит истощение депо. Клинических признаков нет, диагноз можно установить, лишь взяв анализ.
Латентный дефицит
В случае отсутствия восполнения дефицита железа на прелатентной стадии наступает латентный дефицит железа, и на этой стадии в ткани появляется снижение активности тканевых ферментов, благодаря чему проявляется сидеропенический синдром. К нему относят извращение вкуса, пристрастие к пряной, солёной, острой пище, мышечную слабость и др. На этой стадии в лабораторных показателях будут более выраженные изменения в организме – анализ покажет и снижение содержания железа в белках-переносчиках и сыворотке.
Важным лабораторным показателем есть сывороточное железо. Но делать выводы лишь по его уровню нельзя, так как его уровень колеблется в зависимости от пола, возраста, в течение суток, кроме того, гипохромные анемии могут быть разной этиологии и патогенетических уровней механизмов развития, и здесь будет совсем другое лечение.
Третья стадия – ЖДА
Выраженные клинические проявления, объединяющие два предыдущие синдрома. Клинические проявления происходят из-за кислородного голодания тканей, и обнаруживаются в виде шума в ушах, тахикардии, обморочных состояний, головокружения, астенического синдрома и т.д. Теперь анализ крови покажет изменения и в общем анализе, и в характеризующих обмен железа показателях.
Анализ крови
Общий анализ крови при ЖДА покажет пониженный уровень эритроцитов и гемоглобина; также, если есть железодефицитная и гемолитическая анемия, будут зарегистрированы изменения морфологических характеристик эритроцитарных индексов и эритроцитов.
Биохимический анализ крови в случае ЖДА покажет повышение ОЖСС, уменьшение концентрации сывороточного ферритина, уменьшение насыщения железом трансферрина, уменьшение концентрации сывороточного железа.
Дифференциальная диагностика при постановке диагноза ЖДА обязательна, нужно проводить дифференциальный диагноз с другими гипохромными анемиями.
Сейчас достаточно частой патологией есть железораспределительные анемии (второе место среди анемий после ЖДА). Она бывает при острых и хронических инфекционно-воспалительных заболеваниях, ревматоидном артрите, сепсисе, болезнях печени, туберкулёзе, онкологических заболеваниях, ИБС и т.д. Основным отличием этой анемии от ЖДА являются: сывороточное железо в пределах нормы или умеренно сниженное, повышенный уровень ферритина сыворотки (что означает повышенное содержание железа в депо), ОЖСС в пределах нормы или сниженный.
Лечение анемии
Если ваш анализ крови показал именно ЖДА, то вам предстоит длительный приём внутрь в умеренных дозах препаратов двухвалентного железа, и, хоть улучшение самочувствия наступит довольно скоро, существенный прирост гемоглобина начнётся через 4-6 недель.
Доктора назначают какой-либо препарат двухвалентного железа (часто сульфат железа), и лучше всего его принимать в пролонгированной лекарственной форме, несколько месяцев в средней лечебной дозе. Потом доза уменьшается до минимальной, и снова принимается несколько месяцев, и, если причина болезни не будет устранена, многие годы придётся продолжать поддерживающий приём минимальной дозы неделю.
Беременным с ЖДА и малокровием назначают среднюю дозу сульфата внутрь до родов, и, если у ребёнка не появятся признаки диареи, то и в период кормления грудью.
Анализ крови и подготовка
За 24 часа до того, как сдавать анализ, исключают алкоголь. За 8 часов до сдачи крови прекратить приём пищи, можно только пить чистую воду без газа. По согласованию с доктором не употреблять лекарственные препараты в течение суток перед тем, как сдавать анализ. За 72 часа до забора материала исключить приём средств, содержащих железо. За 30 мин до взятия анализа не курить, и исключить физическое и эмоциональное перенапряжение.
Брать анализ крови на определение уровня гемоглобина перед началом месячных и после окончания – в наше время бессмысленно-древняя методика.
Профилактика
Время от времени нужно наблюдать за картиной крови; употреблять пищу, содержащую много железа (печень, мясо, яблоки и др.); если вы в группе риска, стоит делать профилактический приём препаратов железа; оперативно ликвидируйте источники кровопотерь.
Железодефицитная анемия: причины, признаки, анализ крови, костного мозга, диагностика
Железодефицитные анемии составляют 80 % всех анемий и обусловлены недостатком железа (сидеропения) в организме.
Причины железодефицитной анемии
Причинами развития железодефицитных анемий являются хронические кровопотери (меноррагии, метроррагии, геморроидальные, носовые кровотечения), заболевания желудочно-кишечного тракта (гастриты со сниженной секреторной функцией, опухоли толстого кишечника и желудка и др.), беременность, инфекция, алиментарная и врожденная недостаточность железа.
Признаки железодефицитных анемий
Клиническая картина железодефицитных анемий характеризуется преимущественно двумя синдромами: сидеропеническим и анемическим.Признаки сидеропенического синдрома:
- ломкость ногтей, их искривление, поперечная исчерченность, ложкообразная форма;
- волосы секутся и выпадают, кожа сухая и плохо загорает;
- отмечаются затруднения при глотании сухой и твердой пищи, извращение вкуса — потребность есть мел, сырую крупу и мясной фарш, глину, уголь, землю;
- ангулярный стоматит — изъязвления и трещины в углах рта;
- боль и жжение языка, язык блестящий, «полированный»;
- извращение обоняния — пристрастие к запаху керосина, ацетона, гуталина, мазута, резины и др.;
- часто — зловонный ринит, дистрофические и атрофические процессы в желудке и тонком кишечнике, запоры.
Анемический синдром проявляется такими признаками, как слабость, быстрая утомляемость, сонливость, головокружение, шум в ушах, одышка и сердцебиение, бледность кожных покровов, иногда приобретающих алебастровый или зеленоватый (хлороз) оттенок, бледность слизистых оболочек, систолический шум различной интенсивности, склонность к гипотензии, пастозность нижних конечностей.
Анализ крови при железодефицитной анемии
В гемограмме — снижение количества гемоглобина и эритроцитов, хотя у части больных количество красных клеток может быть в пределах нормы.
Цветовой показатель 0,5-0,75, отмечаются гипохромия эритроцитов, анизоцитоз за счет микроцитов, пойкилоцитоз (появляются анулоциты, шизоциты).
Количество лейкоцитов, тромбоцитов и лейкоцитарная формула без изменений; количество ретикулоцитов в норме, иногда ретикулоцитоз (до 2-3 %).
В эритроцитах повышено содержание протопорфирина (до 1,75-3,0 мкмоль/л при норме 0,1-0,8 мкмоль/л).
Резко снижены уровень сывороточного железа (6 мкмоль/л при норме для женщин — 12,5-26,0 и для мужчин — 10,6- 28,3 мкмоль/л), общая железосвязывающая способность плазмы (в норме 30,6-84,6 мкмоль/л), повышены латентная железосвязывающая способность (в нормемкмоль/л), содержание свободного трансферрина. Особенно резко снижается содержание ферритина (до 1,5-9 нг/мл при норме у мужчин 106+21,5, а у женщин — 75,8+42,9 нг/мл).
Клеточный анализ костного мозга при железодефицитной анемии
В миелограмме выявляется расширение эритроидного ростка за счет полихроматофильных и оксифильных нормобластов (гиперрегенераторный костный мозг), при хроническом течении болезни преобладают базофильные и полихроматофильные нормобласты (гипорегенераторный костный мозг); количество сидеробластов снижено, число сидероцитов снижено, или они отсутствуют.
Диагноз железодефицитной анемии
Диагноз железодефицитной анемии устанавливается на основе клинических данных, типичных сидеропенических трофических расстройств, снижения уровня гемоглобина, сывороточного железа и ферритина, низкого цветового показателя.
«Железодефицитная анемия: причины, признаки, анализ крови, костного мозга, диагностика» и другие статьи из раздела Изменение показателей крови
По данным ВОЗ железодефицитная анемия (ЖДА) встречается у% взрослого населения планеты. При этом у беременных женщин эта цифра может достигать 50%. Даже в такой индустриально развитой стране как США 6% населения имеет ЖДА.
Критерии анемии (по данным ВОЗ)
значения гемоглобина для принятия решения
Суточные потребности железа
(до пубертатного периода)
(во время менструации)
Доноры и спортсмены
Факторы, влияющие на всасывание железа в кишечнике
с низким содержанием железа
с овощами и фруктами
ионы железа или формирующих
с ними комплексы
(например, аскорбиновая кислота,
лимонная кислота, аминокислоты)
Симптомы ЖДА (железодефицитной анемии)
Общие симптомы анемии:
b) бледность кожи и слизистых;
c) головная боль;
d) потеря аппетита;
e) диарея или запор; Признаки недостаточной функции клеток:
b) ломкость волос и ногтей;
c) заеды в углах рта;
d) атрофический глоссит и папиллярная атрофия, повышение чувствительности языка на горячее;
e) затруднение глотания (синдром Plummer-Vinson);
f) расстройство функций пищевода;
g) атрофический гастрит.
Причины ЖДА (железодефицитной анемии):
Типичные результаты лабораторного обследования на разных стадиях ЖДА:
Железодефицитная анемия (ЖДА): причины, степени, признаки, диагностика, как лечить
Железодефицитная анемия (ЖДА) раньше была больше известна, как малокровие (теперь уж этот термин устарел и по привычке разве что нашими бабушками употребляется). Название болезни однозначно свидетельствует о дефиците в организме такого химического элемента, как железо, истощение запасов которого в органах, его депонирующих, приводит к снижению продукции важного для организма сложного белка (хромопротеина) – гемоглобина (Hb), который содержится в красных клетках крови – эритроцитах. Такое свойство гемоглобина, как его высокое сродство к кислороду лежит в основе транспортной функции эритроцитов, которые с помощью гемоглобина доставляют кислород дышащим тканям.
Хотя самих эритроцитов в крови при железодефицитной анемии может быть и достаточно, но, циркулируя по кровеносному руслу «порожняком», они не приносят тканям главного компонента для осуществления дыхания, отчего те начинают испытывать голодание (гипоксия).
Железо в организме человека
Железодефицитная анемия (ЖДА) наиболее часто встречающаяся форма из всех ныне известных анемий, что обусловлено большим количеством причин и обстоятельств, способных привести к недостатку железа, который повлечет различные небезопасные для организма нарушения.
Железо (феррум, Fe) является очень важным элементом для обеспечения нормальной жизнедеятельности человеческого организма.
У мужчин (среднего роста и веса) его содержится приблизительно 4 — 4,5 грамма:
- 2,5 — 3,0 г находится в геме Hb;
- в тканях и паренхиматозных органах откладывается про запас от 1,0 до 1,5 г (ок. 30%), это резерв – ферритин;
- миоглобин и дыхательные ферменты забирают на себя 0,3 – 0,5 г;
- некоторая доля присутствует в транспортирующих феррум белках (трансферрин).
Ежедневные потери у лиц мужского пола, безусловно, тоже имеют место: каждый день через кишечник уходит около 1,0- 1,2 г железа.
У женщин картина несколько иная (и не только из-за роста и веса): содержание железа у них находится в пределах 2,6 – 3,2 г, депонируется только 0,3 г, а потери не только ежедневные через кишечник. Теряя во время месячных 2 мл крови, женский организм расстается с 1 г этого важного элемента, поэтому понятно, почему такое состояние, как железодефицитная анемия, чаще случается у лиц женского пола.
У детей показатели гемоглобина и содержащегося в нем железа меняются с возрастом, однако, в целом, до года жизни они заметно ниже, а у детей и подростков до 14 лет приближаются к женской норме.
Самой частой формой анемии является ЖДА в силу того, что наш организм вообще не способен синтезировать этот химический элемент и, кроме как из продуктов животного происхождения, нам взять его больше негде. Всасывается оно в 12-перстной кишке и немного по ходу тонкого кишечника. С толстой кишкой феррум ни в какое взаимодействие не вступает и на нее не реагирует, поэтому, оказавшись там, проходит транзитом и выводится из организма. Кстати, можно не волноваться, что употребляя много железа с пищей, мы можем его «переесть» — у человека есть специальные механизмы, которые своевременно остановят усвоение лишнего железа.
метаболизм железа в организме (схема: myshared, Ефремова С.А.)
Причины, недостатки, нарушения…
Чтобы читателю было понятна важная роль железа и гемоглобина, попытаемся, употребляя часто слова «причина», «недостаток» и «нарушения», описать взаимосвязь различных процессов, которая составляет сущность ЖДА:
- За главную причину развития железодефицитных состояний, понятное дело, принят дефицит железа;
- Недостаток данного химического элемента приводит к тому, что его не хватает для завершения заключительной стадии синтеза гема, отбирающего железо из резервного гемопротеина – ферритина, у которого Fe тоже должно быть достаточно, чтобы иметь возможность отдавать. Если железосвязывающий белок ферритин содержит железа менее 25 %, значит, элемент к нему по каким-то причинам не добрался;
- Недостаток синтеза гемов влечет нарушение продукции гемоглобина (не хватает гемов, чтобы образовать молекулу гемоглобина, которая состоит из 4 гемов и белка глобина);
- Нарушение синтеза Hb оборачивается тем, что часть красных клеток крови выходит из костного мозга без него (гипохромный тип анемии), а, стало быть, не способна в полной мере выполнять свои задачи (доставлять тканям кислород, которому не с чем связываться);
- В результате недостатка гемопротеина Hb в крови наступает гипоксия тканей и развивается циркуляторно-гипоксический синдром. Кроме этого, недостаток Fe в организме нарушает синтез тканевых ферментов, что не лучшим образом влияет на метаболические процессы в тканях (трофические нарушения кожных покровов, атрофия слизистой ЖКТ) – появляются симптомы железодефицитной анемии.
эритроцит и молекулы гемоглобина
Таким образом, причиной этих нарушений является дефицит железа и недостаток его в резерве (ферритин), что затрудняет синтез гема и, соответственно, продукцию гемоглобина. Если образованного в костном мозге гемоглобина будет не хватать, чтобы заполнить молодые эритроциты, то кровяным тельцам ничего не останется, как покинуть «место рождения» без него. Однако, циркулируя в крови в таком неполноценном состоянии, красные клетки крови не смогут обеспечить ткани кислородом, и те будут испытывать голодание (гипоксия). А все начиналось с дефицита железа…
Причины развития ЖДА
Основными предпосылками развития железодефицитных анемий являются заболевания, в результате которых железо не доходит до уровня, способного обеспечить нормальный синтез гема и гемоглобина, или в силу каких – либо обстоятельств этот химический элемент удаляется вместе с эритроцитами и уже образованным гемоглобином, что происходит при кровотечениях.
Между тем, к ЖДА не следует относить острую постгеморрагическую анемию, возникающую при массивной кровопотере (тяжелые ранения, роды, криминальные аборты и другие состояния, причиной которых, главным образом, стало повреждение крупных сосудов). При благоприятном стечении обстоятельств, ОЦК (объем циркулирующей крови) восстановится, эритроциты и гемоглобин поднимутся и все станет на свои места.
Причиной железодефицитной анемии могут быть следующие патологические состояния:
Хроническая кровопотеря, для которой характерен перманентный уход эритроцитов вместе с гемоглобином и содержащимся в этом хромопротеине двухвалентным железом, небольшая скорость кровотечения и небольшие количества потери: маточные (длительные месячные по причине дисфункции яичников, фибромиомы матки, эндометриоза), желудочно-кишечные, легочные, носовые, десневые кровотечения;
Очевидно, что железодефицитная анемия в наибольшей степени является «женской» болезнью, поскольку нередко развивается по причине маточных кровотечений или частых родов, а также «подростковой» проблемой, которую создает интенсивный рост и бурное половое развитие (у девочек в пубертатном периоде). Отдельную группу составляют малыши, железодефицитное состояние которых было замечено еще до года жизни.
На первых порах организм еще справляется
При формировании железодефицитных состояний большое значение имеет скорость развития процесса, стадия течения болезни и степень компенсации, ведь ЖДА имеет разные причины и может исходить из другого заболевания (например, повторные кровотечения при язве желудка или 12-перстной кишки, гинекологической патологии либо хронических инфекциях). Стадии течения патологического процесса:
- Скрытый (латентный) дефицит в один миг не переходит в ЖДА. Но в анализе крови уже можно обнаружить недостаток элемента, если исследовать сывороточное железо, хотя гемоглобин при этом еще будет находиться в пределах нормальных значений.
- Для тканевого сидеропенического синдрома характерны клинические проявления: желудочно-кишечные расстройства, трофические изменения кожных покровов и дериватов (волосы, ногти, сальные и потовые железы);
- При истощении собственных запасов элемента ЖДА можно определить по уровню гемоглобина – он начинает падать.
этапы развития ЖДА
В зависимости от глубины дефицита железа различают 3 степени тяжести ЖДА:
- Легкая – значения гемоглобина находятся в пределах 110 – 90 г/л;
- Средняя – содержание Hb колеблется от 90 до 70 г/л;
- Тяжелая – уровень гемоглобина падает ниже 70 г/л.
Человек начинает плохо чувствовать себя уже на стадии латентного дефицита, но симптомы станут хорошо заметны только при сидеропеническом синдроме. До появления клинической картины железодефицитной анемии в полном объеме пройдет еще лет 8 – 10 и только тогда человек, мало интересующийся своим здоровьем, узнает, что у него малокровие, то есть, когда заметно снизится гемоглобин.
Как проявляется дефицит железа?
Клиническая картина на первом этапе обычно себя не проявляет, латентный (скрытый) период болезни дает незначительные изменения (в основном, за счет кислородного голодания тканей), которые четких симптомов еще не обозначили. Циркуляторно-гипоксический синдром: слабость, тахикардия при физическом напряжении, иногда звон в ушах, кардиалгии – многие люди предъявляют подобные жалобы. Но мало кому придет в голову сдавать биохимический анализ крови, где в числе других показателей будет значиться сывороточное железо. И все же на этой стадии можно заподозрить развитие ЖДА, если появляются проблемы с желудком:
- Пропадает желание употреблять пищу, человек делает это скорее по привычке;
- Вкус и аппетит становятся извращенными: хочется вместо нормальной еды попробовать зубной порошок, глину, мел, муку;
- Появляются трудности с проглатыванием пищи и какие-то неопределенные и непонятные ощущения дискомфорта в эпигастрии.
- Температура тела может повышаться до субфебрильных значений.
Ввиду того, что в начальной стадии болезни симптомы могут отсутствовать или проявляться слабо, в большинстве случаев люди не обращают на них внимания до развития сидеропенического синдрома. Разве что на каком-нибудь профосмотре обнаружится снижение гемоглобина и врач начнет выяснять анамнез?
Признаки сидеропенического синдрома уже дают основания предположить железодефицитное состояние, поскольку клиническая картина начинает приобретать характерную для ЖДА окраску. Первой страдает кожа и ее дериваты, чуть позже по причине постоянной гипоксии в патологический процесс вовлекаются внутренние органы:
- Кожа сухая, шелушиться на руках и ногах;
- Слоящиеся ногти — плоские и тусклые;
- Заеды в уголках рта, трещины на губах;
- Слюнотечение по ночам;
- Волосы секутся, плохо растут, теряют естественный блеск;
- Болит язык, на нем появляются морщины;
- Малейшие царапины заживают с трудом;
- Низкая сопротивляемость организма инфекционным и другим неблагоприятным факторам;
- Слабость в мышцах;
- Слабость физиологических сфинктеров (недержание мочи при смехе, кашле, натуживании);
- Гнездная атрофия по ходу пищевода и желудка (эзофагоскопия, фиброгастродуоденоскопия — ФГДС);
- Императивные (внезапное желание, которое трудно сдерживать) позывы к мочеиспусканию;
- Плохое настроение;
- Непереносимость душных помещений;
- Сонливость, вялость, отечность лица.
Такое течение может продолжаться до 10 лет, лечение железодефицитной анемии от случая к случаю может несколько поднимать гемоглобин, от чего пациент на время успокаивается. Между тем, дефицит продолжает углубляться, если не воздействовать на первопричину и дает более выраженную клинику: все вышеперечисленные признаки + сильная одышка, мышечная слабость, постоянная тахикардия, снижение трудоспособности.
Железодефицитная анемия у детей и беременных женщин
ЖДА у детей до 2-3 лет жизни встречается чаще других дефицитных состояний в 4 – 5 раз. Как правило, она обусловлена алиментарным дефицитом, где неправильное вскармливание, несбалансированное питание для малыша приводит не только к недостатку данного химического элемента, но и к снижению компонентов белково-витаминного комплекса.
У детей железодефицитная анемия нередко имеет скрытое (латентное) течение, сокращая количество случаев к третьему году жизни в 2-3 раза.
Наиболее подвержены развитию дефицита железа недоношенные дети, младенцы из двойни или тройни, малыши, имеющие больший вес и рост при рождении, и быстро набирающие вес в первые месяцы жизни. Искусственное вскармливание, частые простудные заболевания, склонность к поносам — тоже относятся к факторам, способствующим снижению данного элемента в организме.
Как будет протекать ЖДА у детей – зависит от степени анемии и компенсаторных возможностей детского организма. Тяжесть состояния определяется, в основном, не уровнем Hb — в большей мере она зависит от скорости падения гемоглобина. Без лечения железодефицитная анемия при хорошей адаптации может длиться годами, не проявляясь значительными нарушениями.
Опорными признаками при диагностике железодефицитных состояний у детей можно считать: бледность слизистых оболочек, восковой цвет ушных раковин, дистрофические изменения ложных покровов и дериватов кожи, безразличие к еде. Такие симптомы, как снижение массы тела, отставание в росте, субфебрилитет, частые простудные заболевания, увеличение печени и селезенки, стоматиты, обмороки могут присутствовать при ЖДА тоже, но не являются для нее обязательными.
У женщин железодефицитная анемия наибольшую опасность несет во время беременности: главным образом – для плода. Если плохое самочувствие беременной женщины обусловлено кислородным голоданием тканей, то можно себе представить, какие страдания имеют органы и, в первую очередь, центральная нервная система ребенка (гипоксия плода). Кроме этого, при ЖДА у женщин, ждущих рождения малыша, существует высокая вероятность наступления преждевременных родов и большой риск развития инфекционных осложнений в послеродовом периоде.
Диагностический поиск причины
Имея в виду жалобы пациента и сведения о снижении гемоглобина в анамнезе, ЖДА можно только предположить, поэтому:
- Первым этапом диагностического поиска будет доказательство того, что в организме действительно имеет место недостаток данного химического элемента, который является причиной анемии;
- Следующий этап диагностики – поиск заболеваний, которые стали предпосылками развития железодефицитного состояния (причины дефицита).
Первый этап диагностики, как правило, основан на проведении различных дополнительных (кроме уровня гемоглобина) лабораторных анализов, доказывающих, что железа в организме не хватает:
- Общий анализ крови (ОАК): низкий уровень Hb – анемия, увеличение числа красных клеток крови, имеющих неестественно малый размер, при нормальном количестве эритроцитов – микроцитоз, снижение цветового показателя – гипохромия, содержание ретикулоцитов, скорее всего, будет повышенным, хотя может и не уходить от нормальных значений;
- Сывороточное железо, норма которого у мужчин находится в пределах 13 – 30 мкмоль/л, у женщин от 11 до 30 мкмоль/л (при ЖДА эти показатели будут снижаться);
- Общая железосвязывающая способность (ОЖСС) или общий трансферрин (норма 27 – 40 мкмоль/л, при ЖДА — уровень возрастает);
- Насыщение трансферрина железом при дефиците элемента снижается ниже 25%;
- Сывороточный ферритин (резервный белок) при железодефицитных состояниях у мужчин становится ниже 30 нг/мл, у женщин – ниже 10 нг/мл, что свидетельствует об истощении запасов железа.
Если в организме пациента с помощью анализов обозначился дефицит железа, то следующим этапом станет поиск причин этого дефицита:
- Сбор анамнеза (возможно, человек является убежденным вегетарианцем или слишком долго и неразумно соблюдает диету для снижения веса);
- Можно предположить, что в организме имеет место кровотечение, о котором пациент не догадывается или знает, но не придает ему особого значения. С целью обнаружить проблему и закрепить за ней статус причины, больному предложат пройти массу всевозможных обследований: ФГДС, ректоромано- и колоноскопию, бронхоскопию, женщину обязательно отправят к гинекологу. Нет уверенности в том, что даже эти, кстати, довольно неприятные процедуры, прояснят ситуацию, но искать придется до тех пор, пока источник навалившихся огорчений не будет найден.
Эти этапы диагностики пациент должен пройти до назначения ферротерапии. Лечение железодефицитной анемии наугад не проводится.
Заставить железо задерживаться в организме
Чтобы воздействие на болезнь было рациональным и эффективным, следует придерживаться основных принципов лечения железодефицитной анемии:
- Невозможно купировать железодефицитную анемию только питанием без применения препаратов железа (ограниченность всасывания Fe в желудке);
- Необходимо соблюдать последовательность лечения, состоящую из 2 этапов: 1-ый – купирование анемии, который занимает 1 – 1,5 месяца (повышение уровня гемоглобина начинается с 3-ей недели), и 2-ой, призванный восполнить депо Fe (он будет продолжаться 2 месяца);
- Нормализация уровня гемоглобина не означает окончание лечения – весь курс должен продлиться 3 – 4 месяца.
На первом этапе (5 – 8 день) лечения железодефицитной анемии узнать, что препарат и его дозы выбраны правильно, поможет так называемый ретикулоцитарный криз – значительное повышение (в 20 – 50 раз) количества молодых форм эритроцитов (ретикулоцитов – норма: ок. 1 %).
При назначении препаратов железа для приема per os (через рот), важно помнить, что из принятой дозы всасыванию будет подвергаться только 20 – 30 %, остальное количество выведется через кишечник, поэтому дозу нужно рассчитывать правильно.
Ферротерапию необходимо сочетать с диетой, богатой витаминами и белком. Питание больного должно включать нежирные сорта мяса (телятина, говядина, горячая баранина), рыбу, гречку, цитрусовые, яблоки. Аскорбиновую кислоту в дозе 0,3 – 0,5 г на прием, антиоксидантный комплекс, витамины А, В, Е врач обычно назначает отдельно в дополнение к ферротерапии.
Препараты железа отличаются от других лекарственных средств особыми правилами приема:
- Феррумсодержащие препараты короткого действия не употребляют непосредственно перед едой и во время ее. Лекарство принимают спустяминут после приема пищи или в паузе между приемами, пролонгированные лекарственные средства (ферроградумет, фероград, тардиферрон-ретард, сорбифер-дурулес) можно принимать и перед едой, и на ночь (1 раз в сутки);
- Препараты железа не запиваются молоком и напитками на основе молока (кефир, ряженка, простокваша) – они содержат кальций, который будет тормозить всасывание железа;
- Таблетки (за исключением жевательных), драже и капсулы не разжевываются, проглатываются целиком и запиваются большим количеством воды, отваром шиповника или осветленным соком без мякоти.
Маленьким детям (до 3 лет) предпочтительно давать препараты железа в каплях, чуть постарше (3 – 6 лет) в сиропах, а дети старше 6 лет и подростки хорошо «ведутся» на жевательные таблетки.
Наиболее распространенные препараты железа
В настоящее время вниманию врачей и пациентов представлен широкий выбор лекарств, повышающих содержание железа в организме. Они выпускаются в различных фармацевтических формах, поэтому их прием внутрь особых проблем не вызывает даже при лечении железодефицитной анемии у маленьких детей. К наиболее эффективным лекарствам для повышения концентрации железа относятся:
- Феррум Лек;
- Мальтофер;
- Актиферрин;
- Ферроплекс;
- Гемофер;
- Ферроцерон; (окрашивает мочу в розовый цвет);
- Тардиферон;
- Ферроградумет;
- Хеферол;
- Фероград;
- Сорбифер-дурулес.
Перечень феррумсодержащих препаратов не является руководством к действию, назначать и рассчитывать дозу – дело лечащего врача. Лечебные дозы назначаются до нормализации уровня гемоглобина, затем пациента переводят на профилактические дозы.
Препараты для парентерального введения назначаются при нарушении всасывания железа в желудочно-кишечном тракте (резекция желудка, язвенная болезнь желудка и 12-перстной кишки в фазе обострения, резекция обширных участков тонкого кишечника).
При назначении лекарственных препаратов для внутривенного и внутримышечного введения в первую очередь нужно помнить об аллергических реакциях (чувство жара, сердцебиение, боль за грудиной, в пояснице и икроножных мышцах, металлический вкус во рту) и возможном развитии анафилактического шока.
Препараты для парентерального применения при лечении железодефицитной анемии назначаются только при наличии полной уверенности, что это именно ЖДА, а не другая форма анемии, при которой они могут быть противопоказаны.
Показания к трансфузии крови при ЖДА очень ограничены (Hb ниже 50 г/л, но предстоит оперативное вмешательство или роды, непереносимость пероральной и аллергия на парентеральную терапию). Переливается только трижды отмытая эритроцитарная масса!
Профилактика
В зоне особого внимания, безусловно, находятся маленькие дети и беременные женщины.
Самым главным мероприятием, предупреждающим ЖДА у детей до года, педиатры считают питание: грудное вскармливание, смеси, обогащенные железом (у «искусственников»), фруктовые и мясные прикормы.
продукты-источники железа для здорового человека
Что касается беременных, то они даже с нормальным уровнем гемоглобина в последние два месяца перед родами должны принимать препараты железа.
Лица женского пола фертильного возраста должны не забывать о профилактике ЖДА ранней весной и 4 недели посвящать ферротерапии.
При появлении признаков тканевого дефицита, не дожидаясь развития анемии, профилактические меры полезно будет принять и остальным людям (получать 40 мг железа в сутки в течение двух месяцев). Помимо беременных женщин и кормящих матерей, к такой профилактике прибегают доноры крови, девочки-подростки и лица обоих полов, активно занимающиеся спортом.
Какие анализы крови сдавать при анемии? Результаты обследований на малокровие и их расшифровка
Обследования, назначаемые при подозрении на анемию
Лабораторные обследования проводят, чтобы выдать точное заключение, выявить тип малокровия, провести адекватную терапию. Назначают анализы:
- общий (клинический) анализ крови;
Результаты лабораторных обследований дают ясное представление об этих основных значениях.
Общий анализ крови для диагностики анемии берут из пальца. Процедуру желательно проводить утром, натощак.
- общее количество эритроцитов в крови;
Значения этих показателей помогают установить причину понижения гемоглобина в крови.
- количественное значение железа в сыворотке;
Эти данные дают наиболее полную картину характера анемии и особенности её протекания.
Основные показатели анализа крови и их значения, указывающие на анемию
На начальном этапе для определения наличия какой-либо анемии сравнивают основные показатели анализа крови с референсными значениями. Основные значения исследуемых величин представлены в таблице:
Уровень гемоглобина
Это основное красящее вещество, входящее в состав эритроцитов, которое отвечает за перенос кислорода. Пониженная составляющая гемоглобина указывает на наличие малокровия различной этиологии.
- лёгкая – содержание гемоглобина отг/л;
Определить характер и возможные причины, вызывающие анемию, помогают и другие показатели.
Эритроциты
Красные безъядерные кровяные клетки, которые имеют форму диска. Благодаря двояковыпуклой форме эритроциты могут деформироваться, приспосабливаясь к узким капиллярам. Эритроциты доставляют кислород из лёгких ко всем тканям и забирают углекислоту. Низкий уровень этих клеток характеризует любой тип анемии.
Ретикулоциты
Эти клетки представляют собой недозрелую форму эритроцитов. Выявляются в костном мозге, в некотором количестве содержатся в периферической крови. Увеличение доли ретикулоцитов говорит о разрушении эритроцитов, что указывает на прогрессирование анемии. Расчёт ведётся в % отношении от всех эритроцитов. Значение ретикулоцитов помогает оценить степень тяжести заболевания.
Цветовой показатель
Этот показатель нужен для определения степени насыщения гемоглобином кровяных клеток (эритроцитов). Если он ниже нормы, это может указывать на наличие анемии. По значению ЦП различают:
- гипохромную анемию (менее 0,8);
Эти данные помогают выявить тип заболевания. Высокий цветовой показатель указывает на фолиеводефицитную и В12 анемию. Нормальное значение ЦП бывает при острой постгеморрагической анемии. Сниженный показатель свидетельствует о дефиците железа.
Эритроцитарные индексы
МCV – средний объём эритроцита. Выявленные значения свидетельствуют о наличии таких анемий:
MCH – уровень гемоглобина в одном эритроците, в среднем. Это значение отражает синтез гемоглобина в кровяных клетках. Он схож с цветовым показателем. Диапазоны нормы таковы:
Показатели в пределах нормы определяют нормохромный тип, который может встречаться при апластической и гемолитической анемии. Такие значения наблюдаются при большой кровопотере.
- на дефицит железа, если уровень ниже нормы (меньше 29 г/дл);
Для выявления степени тяжести анемии используют и такой показатель, как гематокрит. Это значение указывает на соотношение объёма плазмы и эритроцитов. Это значение меняется в процентном соотношении. Снижение до 20-15% указывает на тяжёлую степень анемии.
Исследования на трансферрин и ферритин
Для более точной диагностики анемии, особенно при подозрении на дефицит железа, часто проводят биохимический анализ крови, который определяет важные характеристики:
Уровень железопротеида (ферритина) в крови
Главная роль этого белкового комплекса – хранение и высвобождение железа для клеток. Определяя уровень этого белка, можно косвенно измерить количество железа, которое хранится в организме. Норма содержания ферритина составляет 20 – 250 мкг/л (мужчины), 10 – 120 мкг/л (женщины). Низкие показатели указывают на железодефицитную анемию.
Содержание трансферрина
Назначение этого белка – перенос железа в нужное место. Нарушение уровня трансферрина приводит к нехватке элемента. Количество поступающего железа может быть при этом достаточным. Этот показатель выявляет активность сыворотки к связыванию железа. Нормальный уровень белка – 2,0-4,0 г/л. Повышение количества может указывать на железодефицитное малокровие. Сниженный уровень характерен при апластической и гипопластической анемии.
Для исследования на трансферрин необходимо специальное оборудование и определённые тесты, которые не всегда доступны.
Дополнительные анализы при подозрении на анемию
После проведения общего анализа и выявления скорости обмена железа могут назначать другие обследования:
- анализы на маркеры воспаления, если выявлены симптомы аутоиммунных или ревматических заболеваний;
Проводимые виды исследования помогают выявить этиологию наиболее распространённых типов малокровия.
Эти методы диагностики применяют, когда трудно установить точное происхождение анемии.
- количество фолиевой кислоты, которая находится в эритроцитах: проводят, если есть показания, биопсию костного мозга (подозрение на фолиеводефицитную анемию);
Если есть подозрение на гипопластическое малокровие, которое характерно сбоем кроветворения костного мозга, определяют процесс и степень разрушения эритроцитов. Проводят исследование на наличие билирубина в кале и моче. Также назначают УЗИ печени и селезёнки для определения их размера.
Железодефицитная анемия. Причины, симптомы, диагностика и лечение патологии
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
- Первое задокументированное упоминание о железодефицитной анемии датируется 1554 годом. В те времена данным недугом страдали преимущественно девушки 14 – 17 лет, в связи с чем заболевание называлось «de morbo virgineo», что в переводе означает «болезнь девственниц».
- Первые попытки лечения заболевания препаратами железа были предприняты в 1700 году.
- Латентный (скрытый) дефицит железа может отмечаться у детей в период интенсивного роста.
- Потребность в железе у беременной женщины в два раза больше, чем у двух здоровых взрослых мужчин.
- За время беременности и родов женщина теряет более 1 грамма железа. При обычном питании данные потери восстановятся лишь через 3 – 4 года.
Что такое эритроциты?
Структура и функции эритроцитов
- Антигенная функция. Эритроциты обладают собственными антигенами, которые определяют принадлежность к одной из четырех основных групп крови (по системе АВ0).
- Транспортная функция. К наружной поверхности мембраны эритроцитов могут прикрепляться антигены микроорганизмов, различные антитела и некоторые медикаменты, которые разносятся с током крови по всему организму.
- Буферная функция. Гемоглобин принимает участие в поддержании кислотно-щелочного равновесия в организме.
- Остановка кровотечений. Эритроциты включаются в состав тромба, формирующегося при повреждении сосудов.
Формирование эритроцитов
- Железо. Данный микроэлемент входит в состав гема (небелковой части молекулы гемоглобина) и обладает способностью обратимо связывать кислород и углекислый газ, что и определяет транспортную функцию эритроцитов.
- Витамины (В2, В6, В9 и B12). Регулируют образование ДНК в кроветворных клетках красного костного мозга, а также процессы дифференцировки (созревания) эритроцитов.
- Эритропоэтин. Гормональное вещество, вырабатываемое почками, которое стимулирует процесс образования эритроцитов в красном костном мозге. При уменьшении концентрации красных кровяных телец в крови развивается гипоксия (недостаток кислорода), что является основным стимулятором выработки эритропоэтина.
Образование эритроцитов (эритропоэз) начинается в конце 3 недели эмбрионального развития. На ранних этапах внутриутробного развития красные клетки крови образуются, в основном, в печени и селезенке. Примерно на 4 месяце беременности происходит миграция стволовых клеток из печени в полости костей таза, черепа, позвонков, ребер и других, в результате чего в них формируется красный костный мозг, который также принимает активное участие в процессе кроветворения. После рождения ребенка кроветворная функция печени и селезенки угнетается, и костный мозг остается единственным органом, обеспечивающим поддержание клеточного состава крови.
Разрушение эритроцитов
Что такое железодефицитная анемия?
- у новорожденных – 75 мг на 1 килограмм массы тела (мг/кг);
- у мужчин – более 50 мг/кг;
- у женщин – 35 мг/кг (что связано с ежемесячной потерей крови).
Основными местами содержания железа в организме являются:
- гемоглобин эритроцитов – 57%;
- мышцы – 27%;
- печень – 7 – 8%.
Кроме того, железо входит в состав целого ряда других белковых ферментов (цитохромов, каталазы, редуктазы). Они участвуют в окислительно-восстановительных процессах в организме, в процессах клеточного деления и регуляции многих других реакций. Дефицит железа может привести к недостатку данных ферментов и появлению соответствующих нарушений в организме.
Причины железодефицитной анемии
- недостаточное поступление железа с пищей;
- повышение потребности организма в железе;
- врожденный недостаток железа в организме;
- нарушение всасывания железа;
- нарушение синтеза трансферрина;
- повышенная кровопотеря;
- алкоголизм;
- применение лекарственных препаратов.
Недостаточное поступление железа с пищей
- длительное голодание;
- вегетарианство;
- однообразная диета с малым содержанием животных продуктов.
У новорожденных и детей грудного возраста потребности в железе полностью покрываются при кормлении грудным молоком (при условии, что мать не страдает железодефицитным состоянием). Если же слишком рано переводить ребенка на искусственное вскармливание, у него также могут появиться симптомы дефицита железа в организме.
Повышенные потребности организма в железе
Причины повышенной потребности в железе у беременных женщин
/ Железодефици́тная анеми́я
Железодефици́тная анеми́я (ЖДА) — гематологический синдром, характеризующийся нарушением синтеза гемоглобина вследствие дефицита железа и проявляющийся анемией и сидеропенией. Основными причинами ЖДА являются кровопотери и недостаток богатой гемом пищи и питья.
Причиной дефицита железа является нарушение его баланса в сторону преобладания расходования железа над поступлением, наблюдаемое при различных физиологических состояниях или заболеваниях:
кровопотери различного генеза;
повышенная потребность в железе;
нарушение усвоения железа;
врождённый дефицит железа;
нарушение транспорта железа вследствие дефицита трансферрина.
Кровопотери различного генеза
Повышенное расходование железа, вызывающее развитие гипосидеропении, чаще всего связано с кровопотерей или с усиленным его использованием при некоторых физиологических состояниях (беременность, период быстрого роста). У взрослых дефицит железа развивается, как правило, вследствие кровопотери. Чаще всего к отрицательному балансу железа приводят постоянные небольшие кровопотери и хронические скрытые кровотечения (5 — 10 мл/сут). Иногда дефицит железа может развиться после однократной массивной потери крови, превышающей запасы железа в организме, а также вследствие повторных значительных кровотечений, после которых запасы железа не успевают восстановиться.
По статистическим данным, у 20 — 30 % женщин детородного возраста наблюдается скрытый дефицит железа, у 8 — 10 % обнаруживается железодефицитная анемия. Основной причиной возникновения гипосидероза у женщин, кроме беременности, являются патологическая менструация и маточные кровотечения. Полименорея может быть причиной уменьшения запасов железа в организме и развития скрытого дефицита железа, а затем и железодефицитной анемии. Маточные кровотечения в наибольшей мере увеличивают объем кровопотери у женщин и способствуют возникновению железодефицитных состояний. Существует мнение о том, что фибромиома матки, даже при отсутствии менструальных кровотечений, может привести к развитию дефицита железа. Но чаще причиной анемии при фибромиоме является повышенная кровопотеря.
Развитие постгеморрагической железодефицитной анемии, также вызывают кровопотери из пищеварительного канала, которые часто имеют скрытый характер и трудно диагностируются. Такие кровопотери могут быть обусловлены заболеваниями органов пищеварения и болезнями других органов. Нарушения баланса железа могут сопровождать повторные острые эрозивные или геморрагические эзофагиты и гастриты, язвенная болезнь желудка и двенадцатиперстной кишки с повторными кровотечениями, хронические инфекционные и воспалительные заболевания пищеварительного канала. При гигантском гипертрофическом гастрите (болезни Менетрие) и полипозном гастрите слизистая оболочка легко ранима и часто кровоточит. Частой причиной скрытых труднодиагностируемых кровопотерь является грыжа пищевого отверстия диафрагмы, варикозное расширение вен пищевода и прямой кишки при портальной гипертензии, геморрой, дивертикулы пищевода, желудка, кишок, протока Меккеля, опухоли. Легочные кровотечения — редкая причина развития дефицита железа. К развитию дефицита железа иногда могут приводить кровотечения из почек и мочевых путей. Очень часто сопровождаются гематурией гипернефромы.
В некоторых случаях кровопотери различной локализации, являющиеся причиной железодефицитной анемии, связаны с гематологическими заболеваниями (коагулопатиями, тромбоцитопениями и тромбоцитопатиями), а также с поражением сосудов при васкулитах, коллагенозах, болезни Рандю — Вебера — Ослера, гематомах.
Дефицит железа алиментарного происхождения может развиться у детей и взрослых при недостаточном его содержании в пищевом рационе, что наблюдается при хроническом недоедании и голодании, при ограничении питания с лечебной целью, при однообразной пище с преимущественным содержанием жиров и сахаров. У детей может наблюдаться недостаточное поступление железа из организма матери как следствие железодефицитной анемии во время беременности, преждевременных родов, при многоплодности и недоношенности, преждевременной перевязке пуповины до прекращения пульсации.
Нарушение усвоения железа
Длительное время считали основной причиной развития дефицита железа отсутствие хлористоводородной кислоты в желудочном соке. Соответственно выделяли гастрогенную или ахлоргидрическую железодефицитную анемию. В настоящее время установлено, что ахилия может иметь только дополнительное значение в нарушении всасывания железа в условиях повышенной потребности в нем организма. Атрофический гастрит с ахилией возникает вследствие дефицита железа, обусловленного снижением активности ферментов и клеточного дыхания в слизистой оболочке желудка.
К нарушению всасывания железа могут приводить воспалительные, рубцовые или атрофические процессы в тонкой кишке, резекция тонкой кишки. Существует ряд физиологических состояний, при которых потребность в железе резко увеличивается. К ним относятся беременность и лактация, а также периоды усиленного роста у детей. Во время беременности расходование железа резко повышается на потребности плода и плаценты, кровопотерю при родах и лактацию. Баланс железа в этот период находится на грани дефицита, и различные факторы, уменьшающие поступление или увеличивающие расход железа, могут приводить к развитию железодефицитной анемии.
Железодефицитная анемия иногда, особенно в грудном и пожилом возрасте, развивается при инфекционных и воспалительных заболеваниях, ожогах, опухолях, вследствие нарушения обмена железа при сохранённом его общем количестве.
Клиническая картина и стадии развития болезни
ЖДА является последней стадией дефицита железа в организме. Клинических признаков дефицита железа на начальных стадиях нет, и диагностика предклинических стадий железодефицитного состояния стала возможной лишь благодаря развитию методов лабораторной диагностики. В зависимости от выраженности дефицита железа в организме различают три стадии:
прелатентный дефицит железа в организме;
латентный дефицит железа в организме;
Прелатентный дефицит железа в организме
На этой стадии в организме происходит истощение депо. Основной формой депонирования железа является ферритин — водорастворимый гликопротеиновый комплекс, который содержится в макрофагах печени, селезенки, костного мозга, в эритроцитах и сыворотке крови. Лабораторным признаком истощения запасов железа в организме является снижение уровня ферритина в сыворотке крови. При этом уровень сывороточного железа сохраняется в пределах нормальных значений. Клинические признаки на этой стадии отсутствуют, диагноз может быть установлен лишь на основании определения уровня сывороточного ферритина.
Латентный дефицит железа в организме
Если не происходит адекватного восполнения дефицита железа на первой стадии, наступает вторая стадия железодефицитного состояния — латентный дефицит железа. На этой стадии в результате нарушения поступления необходимого металла в ткани отмечается снижение активности тканевых ферментов (цитохромов, каталазы, сукцинатдегидрогеназы и др.), что проявляется развитием сидеропенического синдрома. К клиническим проявлениям сидеропенического синдрома относится извращение вкуса, пристрастие к острой, соленой, пряной пище, мышечная слабость, дистрофические изменения кожи и придатков и др.
На стадии латентного дефицита железа в организме более выражены изменения в лабораторных показателях. Регистрируются не только истощение запасов железа в депо — снижение концентрации ферритина сыворотки, но и снижение содержания железа в сыворотке и белках-переносчиках.
Сывороточное железо — важный лабораторный показатель, на основании которого возможно проведение дифференциальной диагностики анемий и определение тактики лечения. Так, если при анемии отмечается снижение уровня сывороточного железа наряду со снижением ферритина сыворотки, это свидетельствует о железодефицитной этиологии анемии, и основной тактикой лечения является устранение причин потери железа и восполнение его дефицита. В другом случае сниженный уровень сывороточного железа сочетается с нормальным уровнем ферритина. Это встречается при железоперераспределительных анемиях, при которых развитие гипохромной анемии связано с нарушением процесса высвобождения железа из депо. Тактика лечения перераспределительных анемий будет совершенно другой — назначение препаратов железа при данной анемии не только нецелесообразно, но может причинить вред больному.
Общая железосвязывающая способность сыворотки (ОЖСС) — лабораторный тест, который дает возможность определить степень так называемого «Fe-голодания» сыворотки. При определении ОЖСС в исследуемую сыворотку добавляют определенное количество железа. Часть добавленного железа связывается в сыворотке с белками-переносчиками, а железо, которое не связалось с белками, удаляют из сыворотки и определяют его количество. При железодефицитных анемиях сыворотка пациента связывает больше железа, чем в норме, — регистрируется увеличение ОЖСС.
Железодефицитное состояние зависит от степени дефицита железа и скорости его развития и включает признаки анемии и тканевого дефицита железа (сидеропении). Явления тканевого дефицита железа отсутствуют лишь при некоторых железодефицитных анемиях, обусловленных нарушением утилизации железа, когда депо переполнены железом. Таким образом, железодефицитная анемия в своем течении проходит два периода: период скрытого дефицита железа и период явной анемии, вызванной дефицитом железа. В период скрытого дефицита железа появляются многие субъективные жалобы и клинические признаки, характерные для железодефицитных анемий, только менее выраженные. Больные отмечают общую слабость, недомогание, снижение работоспособности. Уже в этот период могут наблюдаться извращение вкуса, сухость и пощипывание языка, нарушение глотания с ощущением инородного тела в горле (синдром Пламмера — Винсона), сердцебиение, одышка..
При объективном обследовании больных обнаруживаются «малые симптомы дефицита железа»: атрофия сосочков языка, хейлит («заеды»), сухость кожи и волос, ломкость ногтей, жжение и зуд вульвы. Все эти признаки нарушения трофики эпителиальных тканей связаны с тканевой сидеропенией и гипоксией.
Скрытый дефицит железа может быть единственным признаком недостаточности железа. К таким случаям относятся нерезко выраженные сидеропении, развивающиеся на протяжении длительного времени у женщин зрелого возраста вследствие повторных беременностей, родов и абортов, у женщин — доноров, у лиц обоего пола в период усиленного роста. У большинства больных при продолжающемся дефиците железа после исчерпания его тканевых резервов развивается железодефицитная анемия, являющаяся признаком тяжелой недостаточности железа в организме. Изменения функции различных органов и систем при железодефицитной анемии являются не столько следствием малокровия, сколько тканевого дефицита железа. Доказательством этого служит несоответствие тяжести клинических проявлений болезни и степени анемии и появление их уже в стадии скрытого дефицита железа.
Больные железодефицитной анемией отмечают общую слабость, быструю утомляемость, затруднение в сосредоточении внимания, иногда сонливость. Появляются головная боль после переутомления, головокружение. При тяжелой анемии возможны обмороки. Эти жалобы, как правило, зависят не от степени малокровия, а от продолжительности заболевания и возраста больных.
Железодефицитная анемия характеризуется изменениями кожи, ногтей и волос. Кожа обычно бледная, иногда с легким зеленоватым оттенком (хлороз) и с легко возникающим румянцем щек, она становится сухой, дряблой, шелушится, легко образуются трещины. Волосы теряют блеск, сереют, истончаются, легко ломаются, редеют и рано седеют. Специфичны изменения ногтей: они становятся тонкими, матовыми, уплощаются, легко расслаиваются и ломаются, появляется исчерченность. При выраженных изменениях ногти приобретают вогнутую, ложкообразную форму (койлонихия).
Клинический анализ крови
В общем анализе крови при ЖДА будут регистрироваться снижение уровня гемоглобина и эритроцитов. Умеренная эритроцитопения может проявляться при Hb
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе