Нейросоноскопия что это
Методы исследования ультразвуковой диагностики
Ультразвуковое исследование основано на способности ультразвука с разной скоростью распространяться в средах, разных по плотности, а также изменять направление движения на границе таких сред. Самое главное:
- УЗИ не имеет никакого отношения к радиационным методам обследования;
- УЗИ не оказывает повреждающего влияния на органы и ткани любого обследуемого, вне зависимости от возраста и предполагаемого диагноза;
- УЗИ может использоваться многократно в течение короткого отрезка времени.
Преимущества и недостатки ультразвуковой диагностики
Принципиальная и очень положительная особенность УЗИ состоит в том, что диагностическую информацию получают в режиме реального времени - всё быстро, конкретно, видно именно то, что происходит в организме сейчас, на момент осмотра. На возможности УЗИ огромное влияние оказывают два момента. Распространение ультразвука в костной ткани очень затруднено из-за ее высокой плотности. В связи с этим УЗИ весьма ограниченно используется для диагностики заболеваний костей.
С какой целью проводится ультразвуковое исследование организма?
Ультразвук не распространятся в вакууме и очень медленно распространяется в воздухе. В этой связи органы, физиологически заполненные газом (дыхательные пути, легкие, желудок и кишечник), обследуются преимущественно другими методами. Тем не менее в обоих упомянутых моментах есть исключения, подтверждающие правило. Ультразвуковое исследование организма ребенка с успехом используется для диагностики заболеваний суставов, поскольку имеется возможность увидеть полость сустава, связки и суставные поверхности. Наличие плотных образований в воздухосодержащих органах (воспаление, опухоль, инородное тело, утолщение стенок) вполне позволяет использовать УЗИ для результативной и достоверной диагностики.
Итак, метод исследования ультразвуковой диагностики - чрезвычайно эффективный метод обследования, позволяющий быстро и безопасно оценить состояние (и структурное, и функциональное) многих органов и систем: сердца и сосудов, печени и желчевыводящих путей, селезенки и поджелудочной железы, глаз, щитовидной железы, надпочечников, слюнных и молочных желез, всех органов мочеполовой системы, всех мягких тканей и всех групп лимфоузлов.
В ходе обследования ребенка можно оценить размеры и форму органов, их внутреннюю структуру, обнаружить кисты, опухоли, паразитов, инородные тела, участки воспаления, аномалии развития и т. п. Безвредность УЗИ для беременных и плода позволяет использовать этот метод (причем многократно) для своевременного выявления заболеваний и врожденных дефектов развития, для оценки состояния плода и будущей матери на момент осмотра.
Нейросоноскопия - метод исследования ультразвуковой диагностики
Нейросоноскопия - что это?
Принципиальная анатомическая особенность детей грудного возраста - наличие проницаемых для ультразвука родничков и швов черепа. Это позволяет проводить УЗИ анатомических структур головного мозга. Метод ультразвукового исследования головного мозга через родничок получил название нейросоноскопия. Нейросоноскопия позволяет оценить размеры и структуру большинства анатомических образований головного мозга - полушарий, мозжечка, желудочков мозга, сосудов, мозговых оболочек и т. д.
Безопасность нейросоноскопии и ее способность обнаруживать врожденные аномалии, поврежденные ткани, кровоизлияния, кисты, опухоли логично привела к тому, что в настоящее время нейросоноскопия используется очень широко - практически всегда, когда у детского врача есть малейшие сомнения в неврологическом здоровье пациента.
Преимущества метода нейросоноскопии
Массовое применение нейросоноскопии имеет огромный плюс: своевременно выявляются врожденные аномалии головного мозга. Массовое применение нейросоноскопии в исследовании организма ребенка имеет огромный минус: УЗИ в большинстве случаев проводит один врач, а последующее наблюдение за пациентом и его лечение - другой. Таким образом, заключение специалиста по УЗИ рассматривается как повод для лечения ребенка, без сопоставления с реальными симптомами.
В частности, почти у 50% детей при нейросоноскопии обнаруживаются так называемые псевдокисты - небольшие округлые образования разной формы и размеров. Медицинская наука еще не установила до конца причину появления псевдокист, но одно выяснено точно: к 8-12 месяцам они сами по себе рассасываются у абсолютного большинства детей.
До активного внедрения в медицинскую практику нейросоноскопии ни врачи, ни родители про псевдокисты и слыхом не слыхивали. Сейчас же их массовое обнаружение приводит к тому, что, во-первых, у половины мам и пап, чьи дети прошли процедуру нейросоноскопии, имеется выраженный эмоциональный стресс и, во-вторых, нейросоноскопические находки нередко рассматриваются как повод для необоснованного лечения. Обратите внимание!
Заключение врача - специалиста по ультразвуковой диагностике - это не диагноз и не повод к леченйию детей. Это дополнительная информация к размышлению. Для диагноза и лечения ребенка необходимы реальные жалобы и реальные симптомы.
Эхо-ЭГ - метод исследования ультразвуковой диагностики
К методам ультразвуковой диагностики состояния центральной нервной системы относится также эхоэнцефалография (Эхо-ЭГ).
Преимущества и недостатки метода Эхо-ЭГ
Главное достоинство Эхо-ЭГ состоит в том, что она возможна в любом возрасте, поскольку кости черепа не являются препятствием для проведения исследования. Основной недостаток Эхо-ЭГ - ограниченные возможности, связанные с тем, что используется узкий луч, формирующий одномерное изображение. Тем не менее Эхо-ЭГ способна дать информацию об анатомических размерах определенных участков головного мозга, о плотности мозговой ткани, пульсации сосудов и многом другом. Информация эта может быть получена даже амбулаторно и с помощью относительно недорогого оборудования.
Томографические методы исследования
Эхо-ЭГ практически не используется в ситуациях, когда имеются возможности (прежде всего материальные) для применения на порядок более информативных современных томографических методов исследования. Классический метод рентгеновской томографии получил свое развитие во второй половине XX в.: лежащие в его основе принципы стали основой для создания:
- компьютерной рентгеновской томографии (КТ или РКТ);
- ядерной магнитно-резонансной томографии (МРТ или ЯМРТ).
Оба упомянутых метода построены на просвечивании организма лучами с последующим компьютерным анализом полученной информации. Излучатель с огромной скоростью движется вокруг тела обследуемого ребенка, при этом непрерывно делается множество снимков. В итоге формируется четкое изображение продольных или поперечных срезов организма.
Вариант КТ, при котором срезы делаются не продольно или поперечно, а по спирали, получил название спиральная компьютерная томография. Очень важное и очень существенное отличие КТ от МРТ состоит в том, что при КТ используются рентгеновские лучи, а при МРТ - радиоволны. В основе метода МРТ лежит принцип магнитного резонанса: ядра водорода, имеющиеся во всех органах и тканях, резонируют в магнитном поле под действием радиоволн.
Метод МРТ многократно более точный и безопасный, хотя и требующий большего времени на процедуру исследования. Точность и информативность МРТ особенно проявляются при исследовании головного мозга, безопасность - в возможности обследования беременных.
Самое главное практическое отличие КТ от МРТ состоит в стоимости рентгеновского и магнитно-резонансного томографов. Последний многократно дороже (речь идет о миллионах долларов). Цена MP-томографа определяется мощностью создаваемого им магнитного поля: чем поле сильнее, тем выше качество снимков и цена устройства.
В каких случаях назначают нейросонографию новорожденным детям
Нейросонография – способ изучения головного мозга с помощью ультразвука. Процедура проводится у детей в возрасте до 1 года. У новорожденных кости черепа не полностью смыкаются между собой, образуя большой родничок. Именно через это отверстие и осуществляется диагностика различных патологий центральной нервной системы, как врожденных, так и приобретенных в процессе родов.
Ультразвуковые волны не проникают через кости черепа, поэтому проведение нейросонографии возможно только у детей в период от рождения до закрытия большого родничка. После года данное исследование осуществить невозможно в связи с зарастанием родничков.
Как подготовить ребенка к нейросонографии
Перед проведением исследования не требуется никаких подготовительных мероприятий. Следует успокоить ребенка, чтобы сократить время проведения манипуляции.
Проведение нейросонографии
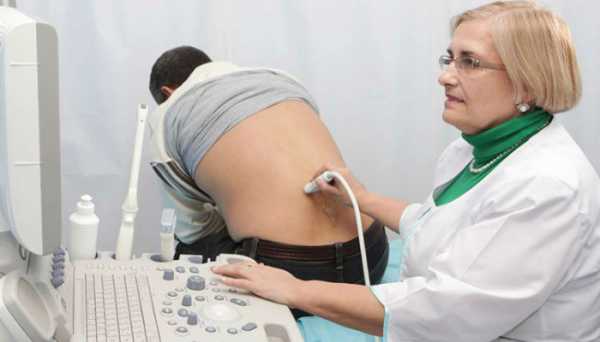
На кожу в области большого родничка наносят специальный звукопроводящий гель, чтобы между ней и датчиком не было воздуха. Прибор посылает пучок волн с частотой 5000-7500 кГц, в направлении структур головного мозга. Высокочастотный сигнал отражается от тканей и фиксируется аппаратом. На экран выводится специфическое изображение срезов органа в двух плоскостях: прямой и боковой. При желании пациента результаты исследования записываются на CD-R или распечатываются.
Необходимость проведения нейросонографии
Еще 200 лет назад врачи говорили о возможности повреждения головного мозга ребенка во время родов. Но только в последнее время появилась уникальная возможность обнаружить данную патологию сразу после рождения малыша и, не упуская драгоценного времени, оказать необходимую помощь.
При проведении нейросонографии оценивается размер и строение желудочков головного мозга, крупные сосуды и сосудистые сплетения. При выявлении изменений проводится специальное лечение. Затем выполняется контрольное исследование (обычно через две недели).
Если терапия была успешной, ребенок выписывается домой под наблюдение врача-невролога, участкового педиатра. При наличии серьезной патологии (распространенные кровоизлияния) малышу придется подольше задержаться под наблюдением медиков. В этом случае нейросонографию проводят на протяжении 2-ух недель через каждые 3-и дня, затем – в течение месяца по 1-му разу в неделю.
 Когда проводят нейросонографию:
Когда проводят нейросонографию:
- Детям, появившимся на свет в осложненных родах,
- Недоношенным,
- Новорожденным испытавшим кислородное голодание,
- Извлеченным из родовых путей с помощью вакуум-экстрактора,
- Малышам с клиническими проявлениями заболеваний нервной системы,
- При травмах головы (в том числе и при родах),
- Воспалительных заболеваниях мозга.
Что выявляет нейросонография:
- Врожденные аномалии мозга,
- Пороки развития мозга,
- Гидроцефалию,
- Опухоли,
- Арахноидальные кисты,
- Кисты сосудистых сплетений,
- Кровоизлияния (в желудочки, вещество головного мозга),
- Ишемические инсульты,
- Повышенное внутричерепное давление.
Преимущества нейросонографии перед другими методами исследования
Совсем недавно получить представление об изменениях в головном мозге ребенка можно было только при помощи компьютерной томографии. Данное исследование проводится при полной неподвижности ребенка (любое движение головы сделает картину размытой), поэтому малышу дают наркоз, затем просвечивают с помощью рентгеновских лучей.
При нейросонографии наркоз не нужен и облучения организма ребенка нет. Повторять исследование можно столько раз, сколько это необходимо врачу, поскольку ультразвук абсолютно безвреден для здоровья. С помощью доплеровского эффекта можно оценить состояние кровообращения в головном мозге новорожденного, выявить патологическое расширение сосудов (аневризмы).
Нормальные показатели нейросонографии
Сделать правильное описание и расшифровку результатов нейросонографии может только специалист. Получить полную информацию о состоянии здоровья малыша лучше у лечащего врача, который сравнит результаты сонографии головного мозга с другими исследованиям. Запись в протоколе УЗИ в разделе «заключение» о том, что «патологии не выявлено», не всегда является нормой.
Противопоказания к нейросонографии
Противопоказаний к поведению данного исследования нет. Главное условие – наличие незакрытого большого родничка у ребенка.
Побочные эффекты от нейросонографии
Вредного воздействия от проведения ультразвукового исследования не выявлено. Нейросонография – самый безопасный и информативный метод выявления патологии головного мозга у новорожденного ребенка. Тем не менее, не следует лишний раз подвергать организм ребенка влиянию ультразвуковых волн.
Важные советы при проведении нейросонографии новорожденным
- При проведении исследования будьте рядом с малышом. Развлекайте его игрушками. Так ребенок будет чувствовать себя спокойным, а результаты исследования получатся более достоверными.
- Если врач назначил нейросонографию, исследование следует выполнить. Оно помогает добыть необходимую информацию о свойствах сосудов головного без осложнений и побочных эффектов.
- Если есть подозрение на патологию головного мозга у ребенка, следует успеть выполнить ультразвуковое исследование, так как после года большой родничок зарастет. В таком случае получить информацию можно будет только с помощью компьютерной томографии, которая выполняет под наркозом и сопровождается радиационным облучением.
Как и для чего проводят нейросонографию новорожденных
Во все времена мечта о здоровом потомстве была самой заветной у родителей, а если речь идет о новорожденных, то тревоги по поводу их будущего здоровья, естественно, возникают еще на этапе планирования беременности. Если ребенок родился без отклонений, все равно родителям хочется убедиться, что в дальнейшем их чаду не грозят никакие скрытые опасности, но произвести обычные исследования, например, томографию головного мозга, младенцам практически невозможно (для этого пришлось бы делать ребенку наркоз).
Развитие современной медицины дает возможность беспокойным родителям получить широкую картину здоровья новорожденных уже с первых дней жизни. Это возможно благодаря специальному исследованию головного мозга, которое носит название нейросонография новорожденных, расшифровка результатов которой многое расскажет о здоровье малыша. Она широко применяется во врачебной практике с 1990-х годов.
Что такое нейросонография и когда ее применяют
Этот метод исследования головного мозга ребенка являет собой его эхографическую визуализацию. Возможно оно у младенцев от первых дней жизни и до 1 года, благодаря особенностям строения черепа ребенка, кости которого еще срослись не полностью, и через передний большой и задний затылочный роднички врачи имеют возможность получить многие показатели, дающие огромный спектр информации о физическом и психическом здоровье малыша.
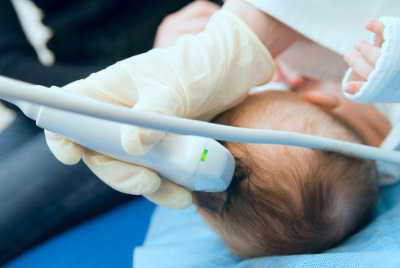
НСГ поможет выявить даже те патологии, которые возникли еще в период внутриутробного развития, а еще оценить состояние головного мозга, структуру мозгового вещества, объем спинномозговой жидкости. Если какие-либо отклонения были замечены, в последующем, пока ребенок не достиг 1 года, производятся дополнительные исследования мозга тем же методом, поскольку он безопасен и не приносит вреда здоровью ребенка, зато дает возможность производить эффективное лечение и наблюдать динамику процессов.
Показана нейросонография практически всем новорожденным, ведь иногда неизвестно, откуда ждать опасности. Особенно она применяется в таких случаях:
- когда ребенок родился недоношенным;
- малыш появился на свет методом кесарева сечения;
- педиатры оценили новорожденного по шкале Апгар оценкой 7/7 и ниже;
- имеются признаки неврологических заболеваний;
- не соответствует размер окружности груди и головки младенца;
- наблюдался отягощенный анамнез;
- есть клинические проявления нарушений центральной нервной системы;
- во время родов имела место травма головного мозга новорожденных;
- в период появления на свет имело место кислородное голодание головного мозга (слишком быстро отошли околоплодные воды);
- были замечены воспалительные процессы или заболевания головного мозга;
- наблюдались гипоксически-ишемические поражения;
- замечен высокий уровень стигматизации;
- имеет место конфликт по резус-фактору или группе;
- мать перенесла инфекционные заболевания во время беременности;
- выбухание родничков, что является признаком повышенного внутричерепного давления;
- есть подозрения на ДЦП.
Одним из важных достижений врачей посредством нейросонографии считается диагностирование водянки на ранних стадиях развития болезни. Расшифровка результатов УЗИ помогает выявить отклонения от нормы, назначить необходимое лечение, а при необходимости произвести повторную нейросонографию. Для получения картины физического и психического здоровья новорожденных расшифровка имеет большое значение, ведь при многих отклонениях очень важно вовремя начать необходимую терапию.
Процедура исследования головного мозга
Нейросонография являет собой безопасную и абсолютно безболезненную процедуру, проводившуюся в условиях клиники. Ребенка не забирают от матери: она может находиться рядом с младенцем и задавать врачу интересующие ее вопросы. Кроме того, мать сама может отвечать на вопросы специалиста, если ему нужна дополнительная информация о протекании беременности, родов, перенесенных им инфекционных заболеваниях и т. д. Длится исследование около 15 минут, так что ребенок может даже не проснуться, если до этого он спал.
Особой подготовки ребенка к исследованию не потребуется. Нейросонография мало отличается по методике от УЗИ. Основой аппарата является ультразвуковой датчик, на который наносят гель для эффективного скольжения по головке малыша. Новорожденный должен находиться в спокойном состоянии, поэтому если речь идет о капризном ребенке, лучше иметь при себе его любимую игрушку или бутылочку с питьем, чтобы при необходимости успокоить капризулю. Звуки, возникающие при изменениях частоты сканирования, не должны беспокоить малыша, но готовым надо быть ко всему. Еще один факт, говорящий в пользу НСГ, — возможность проводить его независимо от приема пищи, ведь малыша трудно не покормить несколько часов перед исследованием.
Все показатели датчик переводит на монитор, где и производится их расшифровка специалистом. Часто с просьбой, расшифруйте данные исследования, мамочки обращаются к участковому педиатру или другому врачу, с которым сотрудничали раньше. Это, конечно, их решение, но задавать волнующие вопросы все же стоит специалисту, проводящему нейросонографию, ведь он имеет реальную картину состояния мозга ребенка и при необходимости произведет дополнительные исследования.
Нейросонография: расшифровка результатов
После проведенного исследования специалист выдает родителям протокол с его результатами, где указаны следующие показатели:
- симметричность или асимметричность мозговых структур (норма, когда НСГ показывает полную симметрию);
- четкость извилин и борозд в коре головного мозга;
- анэхогенность, однородность и симметрия желудочков мозга (наличие каких-либо уплотнений, называемых «хлопьями, свидетельствует о кровоизлияниях в эти полости);
- серповидный отросток должен иметь вид тонкой гиперэхогенной полоски;
- контуры мозжечка имеют трапециевидную форму, симметрично расположены в области затылка;
- отсутствие жидкости в межполушарной щели;
- однородность и гиперэхогенность сосудистых сплетений;
- отсутствие кист и лейкомаляций (слишком мягкая структура мозгового вещества).
Среди нормальных метрических показателей для новорожденных первых дней жизни обращают внимание на размеры:
- переднего рога бокового желудочка (глубина 1-2 мм);
- его тело (глубина 4 мм);
- межполушарная щель (до 2 мм);
- третий желудочек (до 6 мм);
- большая цистерна (3-6 мм);
- субарахноидальное пространство (ширина до 3 мм).
Дальше для каждого возраста показатели могут отличаться, но нормой считается симметрия и однородность структуры всех частей головного мозга.
Что делать, если врач выявил патологию
При обнаружении каких-либо патологий или отклонений от нормы самым оптимальным вариантом будет обращение к детскому невропатологу. Ведь в большинстве случаев от правильно подобранного и своевременного лечения зависит здоровье или даже жизнь малыша.
Кисты в сосудистых сплетениях являют собой заполненные жидкостью пузырьки небольшого размера, которые образуются в местах выработки ликвора — спинномозговой жидкости. Они могут возникнуть в период внутриутробного развития или образоваться при родах. Обычно у новорожденных проходят сами по себе.
Субэпендимальные кисты дислоцируются около желудочка, не доставляют беспокойства малышу, но требуют поиска причин возникновения патологии. Это может быть ишемия или кровоизлияние, имеющие место на этом участке. В последующем их необходимо лечить и наблюдать.
Еще один вид кисты — арахноидальная, которая тоже не исчезнет без необходимой терапии.
Гипертензионный синдром требует немедленного обращения к специалисту, поскольку чреват необратимыми последствиями. Возникает он вследствие опухолей, кровоизлияний или больших кист, а выражается в смещении одного из полушарий.
Гидроцефалия проявляется расширением одного или нескольких желудочков мозга. Болезнь не отпустит без интенсивной терапии и последующих обследований младенца.
Кровоизлияния в какую-либо область головного мозга свидетельствуют о том, что родителям незамедлительно следует обратиться в клинику, то же касается и очагов ишемии в головном мозге. Кроме того, нарушение функций мозга может негативно отразиться на состоянии здоровья малыша в целом, поэтому проведение нейросонографии желательно при малейших показаниях к ее проведению, тем более что стоит она недорого — от 1000 до 1500 рублей, если дополнительно производить доплерометрию.
Нейросонография
Нейросонография (ультрасонография головного мозга)
Термин «нейросонография» в дословном переводе означает изображение нервной системы с помощью ультразвука (греч. «neuron» - нервная ткань, лат. «sonus» - звук, греч. «grapho» - изображать). Традиционно под термином «нейросонография» понимают методику исследования головного мозга ребенка через открытый большой родничок. Однако, «нейросонография» понятие более широкое - это группа методик оценки состояния нервной системы с помощью ультразвука (ультрасонографии - УС): УС мягких тканей головы, УС черепа, УС головного мозга, УС позвоночника и спинного мозга, УС мозговых грыж, различные методики допплерографии и применения ультразвука во время операций (УС-нейронавигация). Наиболее широко используется ультрасонография головного мозга (УСГМ).
В зависимости от места приложения ультразвукового датчика можно выделить четыре методики ультразвукового исследования головного мозга:
чрезродничковая УС (через большой родничок);
транскраниальная УС (через кости черепа);
транскраниально-чрезродничковая УС (через большой родничок и кости черепа);
УС через различные костные дефекты (в том числе сформированные во время нейрохирургической операции).
В зависимости от состояния большого родничка возможно использование:
До закрытия большого родничка (чрезродничковой методики, транскраниально-чрезродничковой методики);
После закрытия большого родничка в том числе у детей старшего возраста и взрослых (транскраниальной методики (через кости черепа, в основном через височную)).
Для диагностики заболеваний головного мозга ультразвук начал применяться с 70-х годов сначала у недоношенных новорожденных, при этом было предложено в качестве ультразвукового «окна» использовать большой родничок. (Garrett W., Kossoff G., 1975; Pape K.E., 1976). С тех пор чрезродничковое ультразвуковое исследование головного мозга является основным диагностическим методом у младенцев. Наиболее признанной стала чрезродничковая методика, предложенная E. G. Grant в 1986 году, которая в дальнейшем была модифицирована многими отечественными и зарубежными авторами. При этом на область большого родничка устанавливается ультразвуковой датчик и путем его наклона спереди назад и от центра в стороны получают на экране ультразвукового прибора изображения мозга (плоскости сканирования).
Рис. 1. Ориентация плоскостей сканирования при чрезродничковой нейросонографии.
Однако, многолетний опыт применения чрезродничковой методики указывает на недостаточную ее эффективность, так она не обеспечивает визуализацию всего внутричерепного пространства, особенно непосредственно под костями свода черепа. Также объем визуализации зависит от размеров большого родничка. Причем, чем меньше родничок, тем меньше внутричерепного пространства доступно исследованию (рис.2). Тем более, что в последнее время отмечена тенденция к уменьшению размеров больших родничков у новорожденных и их более раннему закрытию.
Рис. 2. Ограниченность зоны визуализации внутричерепного пространства при чрезродничковой УС головного мозга.
Попытки оценки состояния головного мозга с помощью ультразвука непосредственно через кости черепа имеют длительную историю (Лихтерман Л.Б., 1983). Первоначально кости черепа считались непреодолимым препятствием для ультразвука. Однако, в дальнейшем появилось новое поколение ультразвуковых аппаратов, что привело к возобновлению интереса к ультразвуковому исследованию головного мозга через кости черепа. Эти возможности ультразвука у детей до 16 лет стали одновременно изучаться двумя группами исследователей – в Германии (Schoning M. et al., 1986-1990) и в нашей стране (Иова А.С. с соавт., 1986-2007).
Предложена методика транскраниальной ультрасонографии (ультразвуковое исследование головного мозга через кости черепа), которая в дальнейшем была подтверждена патентом РФ (Иова А.С., Гармашов Ю.А., патент РФ № 2125401 от 27 января 1999 г.).
В 1997 году в свет вышла первая монография «Ультрасонография в нейропедиатрии (новые возможности и перспективы)» (Иова А.С. с соавторами), где подробно изложены способности транскраниальной ультрасонографии у детей до 16 лет. Чуть позже доказаны её реальные возможности и у взрослых.
В 2001 году метод транскраниальной ультрасонографии был удостоен первой национальной премии России «Призвание» в номинации «Новый лучший метод диагностики».
При транскраниальной ультрасонографии исследование проводится в основном через височную кость с обеих сторон (рис 3). При необходимости используются и другие точки.
Рис. 3. Транскраниальная ультрасонография.
Учитывая недостатки чрезродничковой методики у детей с открытым родничком (невозможность визуализации всего мозга и его пространств) профессором Иова А.С. в 1996 году была предложена чрезродничково-транскраниальная методика (ультрасонография головного мозга младенца). Методика строго стандартизирована и характеризуется обязательным исследованием как через большой родничок, так и через кости черепа (височную, при необходимости затылочную). При этом обязательность сканирования через височную кость устраняет недостатки чрезродничковой методики, обеспечивая максимально полный осмотр всего внутричерепного пространства. (рис. 4).
Рис. 4. Ультрасонография головного мозга младенца (по Иова А.С.).
Показания к ультрасонографии головного мозга
Необычная форма головы
Внутриутробная гипоксия
Внутриутробная гипотрофия
Длительные или стремительные роды
Длительный безводный промежуток
Ребенок не закричал после рождения
Ребенку проводились меры реанимации и интенсивной терапии
Кесарево сечение
Низкая оценка по шкале Апгар
Недоношенность
Родовая травма
Дети, рожденные с помощью акушерских манипуляций
Низкая масса при рождении
Частые срыгивания
Судороги неясного генеза
Задержка психомоторного развития
Перинатальная энцефалопатия
Врожденные пороки развития
Генетические заболевания
Внутриутробная инфекция
Гемолитическая болезнь новорожденных и др.
При визуализации оцениваются:
- желудочковая система головного мозга;
- перивентрикулярные структуры;
- образования задней черепной ямы;
- крупные церебральные сосуды и сплетения.
Возможные патологии:
Изменение контуров желудочков мозга может указывать на внутрижелудочковые кровоизлияния или субэпендимальные кисты, а их расширение – на гидроцефалию и другие заболевания
Исследование крупных сосудов головного мозга и их сплетений позволяет выявить наличие крупных аневризм – участков с расширенными стенками. Кровоизлияния в желудочки и вещество головного мозга
Арахноидальные кисты (полости с жидкостью
Ишемия головного мозга Гипоксия отдельных участков мозга приводит к их гибели и, в дальнейшем, к «размягчению» мозга – лейкомаляции
Менингит – инфекционное заболевание оболочек головного мозга, сопровождающееся их утолщением и деформацией ткани мозга.
Однако, особую опасность представляют собой заболевания головного мозга, которые могут протекать скрыто. Длительность бессимптомного или атипичного периодов - от нескольких часов до многих лет. К моменту уточнения диагноза могут возникнуть грубые внутричерепные изменения, значительно ухудшающие возможности лечения и снижающие качество жизни в дальнейшем. Единственной возможностью выявить эти заболевания на самых ранних стадиях, является массовое ультразвуковое исследование головного мозга (ультразвуковой нейроскрининг). Медицинский скрининг - это массовое профилактическое обследование с целью выявления опасных для жизни и здоровья заболеваний на самых ранних стадиях с помощью простых, доступных и безопасных методов диагностики.
Необходимость скрининга структурных внутричерепных изменений у новорожденных бесспорна. Структурные внутричерепные изменения могут формироваться на всех этапах внутриутробного периода (пороки развития, врожденные опухоли, сосудистые мальформации, инфекционные, гипоксически и/или геморрагичекие повреждения). До рождения скрининговые обследования («антенатальный нейроскрининг») проводятся уже много лет. Состояние головного мозга оценивается во время внутриутробного обследования плода и осуществляется 3 раза за время беременности. При выявлении грубых изменений мозга рекомендуется прерывание беременности. Но течение самих родов может пагубно отразится на правильно сформированном мозге плода. При этом ведущая роль отводится гипоксии-ишемии (инфаркты и внутрижелудочковые кровоизлияния) и родовой травме со всеми вытекающими последствиями (внутримозговые и оболочечные гематомы). Кроме этого некоторые изменения могут не выявляться на этапе исследования мозга плода (например, при многоводии и др.). Несвоевременность диагностики перечисленных изменений могут приводить к развитию эпилепсии, гидроцефалии, детского церебрального паралича или других очень опасных последствий. Ультразвук достаточно хорошо выявляет эти изменения. Однако, массовое проведение ультразвукового исследования головного мозга новорожденных («постнатальный нейроскрининг») недоступно в основном по экономическим причинам.
В рамках медицинского проекта России «Здоровье» разрабатывается программа комплексного профилактического обследования новорожденных (программа «Неонатальный скрининг»). Внедрение современных достижений науки и техники в медицину позволит в ближайшее время сделать доступным для всех новорожденных в условиях родильного дома проведение и скрининговой нейросонографии.
Также как и до родов, наиболее целесообразно трехкратное ультразвуковое исследование головного мозга. Первое исследование должно проводится в 1-2 дни жизни ребенка для более подробного (по сравнению с дородовым исследованием) изучения исходного состояния мозга, а также исключения внутричерепных кровоизлияний. Второе исследование желательно осуществлять перед выпиской из родильного дома (на 5 день жизни) для ранней диагностики гипоксических повреждений мозга. В течение первых трех месяцев жизни могут появиться изменения головного мозга, которые нельзя обнаружить раньше (медленно нарастающие атрофии головного мозга, гидроцефалия, внутричерепные кисты и т.д.). Это исследование является заключительным и решающим для прогноза и выбора индивидуальной врачебной тактики. Если во время одного из скрининг-исследований выявляются изменения мозга, осуществляются лечебные и профилактические мероприятия, позволяющие уменьшить риск осложнений.
Ультразвуковое исследование головного мозга является высокоэффективным, безвредным и безболезненным методом, длится около 5 минут и не требует специальной подготовки. Вместе с тем методы ультразвуковой диагностики являются предварительными. В случае выявления значимой патологии требуется проведение экспертного дообследования (например, компьютерной томографии или магнитно-резонансной томографии). В редких случаях при ультразвуковом исследовании возможны так называемые ложноположительные и ложноотрицательные результаты (впрочем, как у любого диагностического метода). Ложноположительным считается результат исследования, который не подтверждается при экспертном дообследовании. А ложноотрицательный – это результат, который не выявил существующую патологию.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе