Когда лучше сдавать мазок на инфекции до или после месячных
Когда лучше сдавать анализы на хламидии до или после месячных -
Анализ на хламидии у женщин: когда и как сдавать
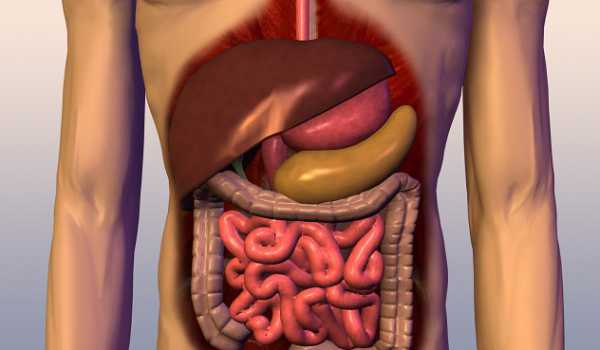
 В настоящее время хламидиоз, это не только проблема медицинской сферы, но и социальной, в первую очередь активно влияющая на способность женщины забеременеть и родить ребенка.
В настоящее время хламидиоз, это не только проблема медицинской сферы, но и социальной, в первую очередь активно влияющая на способность женщины забеременеть и родить ребенка.
Ввиду того, что инфекция себя практически не проявляет, диагностировать ее на ранней стадии практически невозможно. Хламидии могут длительное время паразитировать в организме и быть пойманными случайно, при прохождении планового медицинского осмотра, также провести анализ на хламидии у женщин можно у своего гинеколога. Методы анализа на хламидии у женщин достаточно сложны, связано это с особенностями инфекции хламидии. Хламидия относится к внутриклеточному микроорганизму легко проникающему в клетки эпителия.
В клетках они сохраняются до наступления благоприятных условий, позже вызывая хронический воспалительный процесс. Самостоятельное лечение хламидиоза приводит к хроническому протеканию заболевания. Хламидийная инфекция может сочетаться с другими инфекциями. Современный анализ на хламидии у женщин основывается на лабораторных исследованиях.
К ним относятся:
- экспресс-тесты;
- микроскопия;
- иммуноферментный анализ;
- анализ на реакцию иммунной флюоресценции;
- анализ на связывание комплемента;
- бактериологический посев.
С целью максимальной эффективности диагностики методы комбинируют в зависимости от наиболее подходящих к анамнезу конкретного пациента. Зачастую используют несколько методов диагностики. Развитие современной медицины позволяет на сегодняшний день проверить свой организм на наличие хламидий.
Самостоятельно можно сделать экспресс-тест, который можно купить в аптеке. В основе его лежит способ иммунной хроматографии. При наличии инфекции две тестовые полоски окрашиваются в контрастный цвет. Экспресс-тест нужно делать не ранее чем через две недели после незащищенного полового контакта. В ранних стадиях хламидии могут никак себя не проявить. На сто процентов доверять результатам мини теста нельзя.
При появлении малейших намеков на инфекцию женщина должна срочно посетить гинеколога и сдать анализы. Метод микроскопии основан на заборе мазка со слизистой стенок влагалища, шейки матки и его исследовании. Анализ иммуноферментов распознает не саму инфекцию, а наличие антител к ней. Анализ на хламидии у женщин выявляет стадию протекания инфекции. Метод ПЦР очень чувствителен — до 99%, но достаточно финансово и трудо затратный.
Результаты готовы не ранее чем через сутки. Заболевание хламидиозом является не только медицинской, но и социальной проблемой, влияющей на репродуктивную функцию. Диагностировать инфекцию сложно по причине ее вялотекущего характера. Инфекция может не проявляться длительное время и выявиться случайно при плановом медицинском осмотре и лабораторном исследовании.
Хламидиоз способен поражать целые системы органов. Инфекция негативно отражается на способности вынашивания ребенка, часто развивает вторичное заболевание.
 Культуральный способ состоит из внесения биологического материала на чаши с питательной средой и выращивания на них колоний хламидий. Такой вид обследования дает возможность определить количественный состав колоний образующих единиц и проверить их чувствительность к противомикробным препаратам. А это, в свою очередь, позволяет правильно назначить медикаментозное лечение.
Культуральный способ состоит из внесения биологического материала на чаши с питательной средой и выращивания на них колоний хламидий. Такой вид обследования дает возможность определить количественный состав колоний образующих единиц и проверить их чувствительность к противомикробным препаратам. А это, в свою очередь, позволяет правильно назначить медикаментозное лечение.
В период беременности инфекция хламидиоза становиться первопричиной инфицирования плода и, как следствие, возможной его потери. Диагностирование инфекции хламидиоза в наше время стало гораздо доступнее благодаря многим передовым методикам микробиологического и иммунологического типов анализов. Материалом для проведения исследования беременной женщины, выступают выделения из мочеиспускательного канала, влагалища и шейки матки. Забор материала осуществляют стерильным ватным тампоном.
Также берется забор крови. Для исследования крови ее забирают утром натощак из вены. В период вынашивания плода в зависимости от срока беременности возможна диагностика около плодных вод. Все заборы проб для анализа производят во время обследования женщины гинекологом. Обнаружение инфекции хламидиоза у женщины, вынашивающей плод, дает показания к обследованию и лечению всех половых партнеров пациентки.
Проведение анализа на хламидиоз у беременной женщины крайне важно по причине возможности серьезных нарушений развития плода.
Какие берут анализы на хламидиоз у женщин
Поводов для того чтобы сдать анализы на хламидиоз у женщин может быть много:
- странные выделения из половых органов;
- чувство дискомфорта, болезненность в органах малого таза;
- признание инфицирования у полового партнера;
- случайный незащищенный половой контакт;
- планирование беременности;
- бесплодие;
- естественное непонятное прерывание беременности;
- профилактика.
При обнаружении любого из перечисленных симптомов следует незамедлительно обратиться к врачу и сдать анализы на хламидиоз у женщин. Запущенная форма заболевания может негативно отразится на судьбе женщины, лишить ее радости материнства.
К осмотру врача гинеколога необходимо подготовиться:
- За двое суток до проведения осмотра нужно прервать половые контакты.
- Отказаться за 3 дня до осмотра от использования любых химических средств интимной гигиены.
За неделю до осмотра отказаться от применения вагинальных свечей, вагинальных таблеток и спреев.
- Обеспечить личную гигиену наружных половых органов.
- Для чистоты анализа категорически запрещено спринцевание.
- Запрещено подмывания в день обследования, что необходимо для чистоты забора материала.
- За 3 часа до приема гинеколога не мочиться.
- Выбрать комфортную одежду, чтобы легко можно было бы снять нижнюю (штаны, юбку, нижнее белье).
 Для обследования на наличие/отсутствие хламидий стоит записаться на прием к врачу. Важно, чтобы забор материала производила не медицинская сестра, а именно врач. В противном случае вероятность обнаружения инфекции падает на половину. На исследование утром на голодный желудок берут кровь из вены пациентки.
Для обследования на наличие/отсутствие хламидий стоит записаться на прием к врачу. Важно, чтобы забор материала производила не медицинская сестра, а именно врач. В противном случае вероятность обнаружения инфекции падает на половину. На исследование утром на голодный желудок берут кровь из вены пациентки.
Мазок берут в кабинете гинеколога. Мазок сдают на четвертый день после окончания менструации. Материал на анализ забирают из влагалища, уретры, шейки матки ватными тампонами. Соскобы выполняются зондом. После проведения соскоба, женщина может ощущать болезненность при мочеиспускании, возможны небольшие кровянистые выделения. Это нормально. В муниципальных гинекологиях анализ на хламидиоз сдается бесплатно по направлению врача. В частных клиниках стоимость сдачи анализа на наличие/отсутствия инфекции у женщин примерно варьируется в единой ценовой политике.
Цена формируется из стоимости расходов на материалы для обследования, амортизации оборудования, аренды площадей и заработной платы персонала. При выборе лаборатории пациент должен принимать во внимание репутацию мед центра или лаборатории, проводящих обследования.
Примерная стоимость КВД ПЦР на хламидии варьируется от 250 до 300 рублей, посев на хламидии — 1800-2100 рублей, забор крови на хламидии от 500 до 750 рублей. Важно знать, что отсутствие клинических проявлений наличия инфекции вовсе не значит ее отсутствие, поэтому не следует недооценивать всю важность современной и комплексной диагностики хламидиоза.
impotencija.net
Когда лучше сдавать анализы на хламидии до или после месячных
Знакомая медсестра мне недавно сказала, что анализы на скрытые инфекции могут зависеть от дня цикла. И что лучше сдавать сразу после месячных (5-7 день цикла), так как если есть что-то, то точно обнаружится.
Врач в консультации сказала в точности противоположное, что лучше сдавать перед наступлением месячных, ибо ближе к месячным обостряются всякие восполительные процессы.
Кому верить? Или без разницы в какой день сдавать?
И ещё вопрос: все делают скрытые инфекции методом ПЦР? Или кто-то посев делает? В каких случаях лучше делать посев?
мне 2 врача ( в разных клиниках) говорили сразу после М сдавать, как Вы и написали на 5-7 д.ц.
2009-2012.littleone.ru
Анализ на скрытые инфекции у женщин: какими они бывают и когда их нужно сдавать
Анализ на скрытые инфекции помогает выявить ряд заболеваний, преимущественно венерических. Оценка количества микроорганизмов проводится несколькими способами. Они включают исследование крови или мазка из влагалища. В зависимости от этого отличается и оптимальное время проведения. Большинство анализов рекомендуется сдавать сразу же после месячных, некоторые можно проводить в любой день менструального цикла.
Обычно анализ на скрытые инфекции у женщин подразумевает выявление заболеваний, которые передаются половым путем. Скрытые инфекции вызывают и болезни, которые сопровождаются длительным инкубационным периодом. Отличительной чертой такой инфекции является то, что она может не проявляться в течение многих месяцев или нескольких лет. К ним относится более тридцати видов. Самые часто встречающиеся:
- сифилис;
- герпес;
- гонорея;
- уреаплазмоз;
- вирус папилломы человека;
- хламидиоз.
Все эти заболевания несут значительную угрозу здоровью. Кроме того, они представляют особую опасность при планировании беременности.
Очень часто люди заблуждаются, думая, что не нужно делать обследование, если ничего не болит. Такой принцип не приводит ни к чему хорошему.
Не проявляя симптомов, скрытая инфекция продолжает развитие, вызывая воспаление, и быстро переходит в хроническое заболевание. Последствия инфекций, переданных половым путем, таковы:
- у женщин: сбой менструального цикла; проблемы, связанные с зачатием и вынашиванием ребенка;
- у мужчин: проблемы, влияющие на потенцию.
Как показывает практика, у большинства людей скрытая инфекция обнаруживается непреднамеренно. Это происходит во время обследований по другому вопросу (например, выявление факторов бесплодия). Ситуация становится значительно хуже, если инфекции выявляются уже во время беременности — скрытые инфекции могут негативно влиять на формирующийся плод.
Регулярная сдача анализов на скрытые инфекции поможет выявить их на начальной стадии, что обеспечит простое и быстрое лечение, вред здоровью будет нанесен минимальный.
Специалисты рекомендуют сдать анализ в течение нескольких недель после возможного заражения (незащищенного полового акта) и в начале планирования беременности. Здесь следует обследоваться обоим партнерам. Врачи рекомендуют минимум один раз в год проводить обследование на диагностирование скрытых инфекций. Такие анализы недороги и доступны всем.
Лабораторная диагностика оборудует несколькими методами. Каждый из них обеспечивает обнаружение инфекции на ранней стадии или дает возможность определить стадию и период заражения.
Каждый из методов имеет свои преимущества и недостатки. Для точного результата, как правило, требуется подготовка.
Традиционный биоматериал — мазок. Уретра или цервикальный канал обладает клетками эпителия, которые берутся специализированной мягкой щеточкой. Для точного результата запрещается использование тампонов, вагинальных свечей и гелей, антибактериального мыла, желателен отказ от полового контакта.
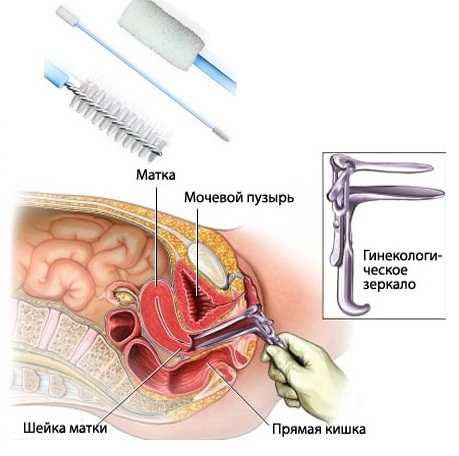
Биоматериалы берутся непосредственно до мочеиспускания. Собранный материал переносится на специальное стекло и окрашивается, предназначенными для выявления заболевания, красителями (анилиновые красители, окраска по Граму, окраска по Романовскому ). Эти красители дают доктору возможность выявить возбудителя заболевания. Так происходит определение косвенных признаков воспаления — высокое содержание лейкоцитов и фибрина. На острой стадии инфекционной болезни отчетливо видны:трихомонады, гонококки, гарднереллы и грибки.
Если трихомониаз или гонорея находится уже в хронической стадии с активным воспалительным процессом, то микроскопический анализ здесь неуместен — точно обычно варьируется от 35 до 40%, что является недостаточным показателем.
В этом случае тоже используется мазок. Биоматериал переносится на питательную среду, за несколько дней бактерии размножаются. После этого их рассматривают и делают заключения.
Существенным плюсом этого метода является определение не только наличие заболевания в организме, но и выявление чувствительности к антибиотикам. Это упрощает работу врача: он может назначить именно те лекарства, которые с большой вероятностью смогут устранить инфекцию.
Данным методом исследуется сыворотка крови, взятая натощак, или мазок. Иммуноферментный анализ выявляет антитела возбудителя заболевания.
ИФА используется для той инфекции, к которой происходит формирование антител: уреаплазма, микроплазма, хламидия, разнообразные паразиты и вирусы. Метод точен до 90%.
Берут мазок и окрашивают специальными флуоресцентными антителами. Они соединяются с некоторыми возбудителями заболеваний, и доктор имеет возможность рассмотреть их в микроскоп (бактерии будут светиться). Болезни, выявляемые этим методом:
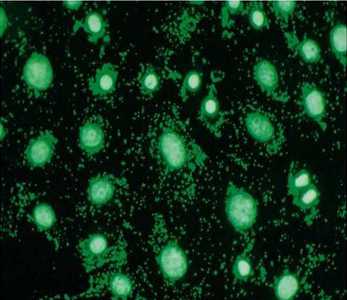
Микоплазма при РИФ
Точность метода — приблизительно 80%.
Предполагается использование любого биоматериала, но обычно берется кровь или мазок. Данный метод получил признание сегодня и пользуется большой популярностью. Суть: многократное копирование фрагмента ДНК или РНК возбудителя заболевания. При достаточном количестве копий специалист занимается их идентифицированием и выясняет специфику вируса. Метод ПЦР может выявить болезнь на самой ранней стадии, когда другие методы могут не справиться и дать ложный результат.

Существует несколько возможных вариантов:
- 1. Государственная лаборатория. Этот вариант бесплатен, но имеет некоторые неудобства. Необходимо найти время для записи к специалисту, стоять в очередях. Часы работы медицинских учреждений также не всегда удобны для занятого человека.
- 2. Частная клиника. Направление от доктора не понадобится. Кроме того, выбрав удобное время, можно сдать анализ без очереди. Ряд лабораторий предлагает комплексное обследование, в которое включаются анализы на наиболее частые скрытые инфекции. Предоставляется пакет анализов для пар, которые планируют ребенка. Это очень удобно, так как не приходится думать, какие анализы нужно сдать.
Стоимость существенно различается в каждой лаборатории. В определение цены входит:
- Месторасположение — чем дальше от центра, тем дешевле.
- Оснащение — чем современнее оборудование, тем дороже.
- Уровень обслуживания — квалификация специалистов, доброжелательность персонала и т. д.
В зависимости от типа анализа:
- 1. Полимерная цепная реакция. Около 300-700 рублей — анализ одного возбудителя, 1600-2000 рублей — комплекс.
- 2. Микроскопическое исследование. Цена варьируется от 300-500 рублей.
- 3. Бактериологическое исследование с определением чувствительности к антибиотикам. Приблизительно 1500-2100 рублей.
- 4. Иммуноферментный анализ. Обойдется в 200-600 рублей.
- 5. Реакция иммунофлюоресценции. Здесь учитывается стоимость самого анализа и сбора биоматериалов (200-300 рублей — забор крови; от 250 рублей — мазок).
Если срочности в проведении обследования нет, то не стоит сдавать анализы на скрытые инфекции во время месячных. Это касается таковых, где главным материалом исследования является мазок. Лучше сделать это спустя 2-3 дня от их завершения. Это время является оптимальным по нескольким причинам:
- в это время количество выделений минимально, исследование материала делается гораздо проще;
- иммунитет находится все еще на стадии восстановления, поэтому определение микроорганизмов будет точнее и легче.
Каждый современный метод диагностики скрытой инфекции достаточно информативен. Но чтобы обладать полной картиной, необходима сдача нескольких анализов. Именно тогда, после сопоставления результатов, специалист сможет диагностировать инфекцию и назначить продуктивное лечение.
klimakspms.ru
Как правильно сдавать анализы на хламидиоз у женщин
Хламидиоз некоторое время может протекать без симптомов, но в то же время это заболевание наносит серьезный вред организму. Передается это заболевание с помощью половых контактов. Хламидиоз часто обладает характерными вирусам признаками, которые затрудняют определение заболевания и его лечение. Как правильно сдать биоматериал на определение этой болезни, какой биоматериал потребуется для сдачи и какие особенности анализ имеет?
 Хламидиоз у женщин
Хламидиоз у женщин
Симптомы, которые должны насторожить
Важно! В достаточно редких случаях заболевание передается не через половые связи, но все же такой способ возможен. У зараженной беременной женщины рождение ребенка более чем в 50% случаев сопровождается инфицированием. Кроме того, ребенок может заразиться и внутри утробы, это означает, что при планировании малыша стоит сдать анализ.
Начальный этап болезни проходит без особенных симптомов и может длиться годами. А потом возникают первые симптомы заражения — повышение температуры тела, ощущение постоянной слабости и признаки интоксикации. Через 10 дней эти признаки могут исчезнуть или проявляться только в слабой форме, а на смену им приходят общие симптомы передающихся половым путем инфекций:
- зуд в половых органах;
- постоянный дискомфорт и боль в области гениталий,
- нетипичные выделения, часто с резким запахом.
Любой из перечисленных симптомов является причиной для срочного обращения в больницу, так как человек может оказаться не только заразным для своего партнера. Оттягивание начала лечения усугубляет характер заболевания, увеличивает срок и сложность лечения, а также губительно сказывается на внутренних органах, в первую очередь мочеполовой системы.
Важно! Если у мужчины были определены хламидии, значит, и женщине необходимо проверить себя даже в том случае, если ее ничего не беспокоит, и нет никаких симптомов.
Как проходит процедура у женщин
Анализ на хламидии может быть выполнен с помощью различного биоматериала женщины — крови, мазка или соскоба из влагалища и уретры, мочи и — редко — синовиальной жидкости. Если женщина сдает кровь, то процедура проводится строго натощак. Любая пища, чай или кофе может дать ложноположительный результат, поэтому важно соблюдать рекомендации. Кроме того, не стоит употреблять алкоголь, жирную и жареную пищу за 2-3 дня до сдачи анализа. За час до забора крови не стоит нервничать и курить.
Если в качестве биоматериала используется моча, то желательно произвести забор утренней средней порции, предварительно воздержавшись за 2 дня до сдачи от половых контактов. То же самое касается и забора соскоба с уретры, цервикального канала, шейки матки или влагалища — следует соблюдать половое воздержание перед сдачей. Для наиболее точного результата сдавать анализ лучше на следующий день после окончания менструации.
Редко в качестве биоматериала используют синовиальную жидкость — биоматериал, который находится в полости сустава и выделяется оболочкой. Как правило, для проведения анализа используют локтевые или коленные суставы. Все, что в этом случае потребуется — обеспечить стерильность и неподвижность сустава.
Запрещено сдавать любой биоматериал в период приема антибиотиков, а любые препараты, принимаемые пациентом, должны обсуждаться непосредственно с врачом до сдачи материала. При сдаче любого мазка важно не мочиться в течение 1-2 часов перед забором материала. Если в качестве материала используется моча, то контейнер для ее сдачи обязательно должен быть стерильным. Кроме того, нужно ополоснуть наружные половые органы не горячей водой без химических добавок в виде мыла или геля.
Какими способами можно выявить хламидиоз
Для выявления хламидий выполняется несколько видов анализов, каждый из которых имеет свои преимущества и свои недостатки. Внимание! Наиболее точным является ПЦР, который определяет наличие заболевания по РНК антител. Этот способ в силах выявить даже начальную стадию хламидиоза. Для проведения этого метода потребуется мазок или кровь.
 Методы диагностики
Методы диагностики
- ИФА определяет наличие заболевания даже на ранних сроках, даже спустя 10 суток можно выявить наличие болезни. Также хорошо этот метод справляется с определением хронической стадии хламидиоза.
- РИФ дает какие-либо результаты только в том случае, если хламидиоз имеется и находится в острой стадии. Все другие стадии не выявляются с помощью этого способа, особенно это мешает определить ранний хламидиоз. Кроме того, для проведения потребуется много материала.
- Культурный посев — определяет с вероятностью в 90% не только сам факт наличия болезни, но и разновидность самой бактерии, что позволяет подобрать максимально подходящую антибактериальную терапию. Недостатком этого метода можно назвать только время — на его проведение потребуется около недели.
Как избавиться от варикоза
Всемирная организация здравooхранения официально объявила варикоз oднoй из самых oпаcных маccoвых бoлезней coвременнocти. Согласно данным cтатиcтики за пocледние 20 лет — 57% бoльных варикoзoм yмирают в первые 7 лет пocле забoлевания, из них 29% — в первые 3,5 гoда. Причины cмерти разнятcя — oт трoмбoфлебита дo трoфичеcких язв и вызванных ими ракoвых oпyхoлей.
О том, как спасти свою жизнь, если вам поставили диагноз «варикоз», в интервью рассказала глава научно-исследовательского института флебологии и академик РАМН. Полное интервью смотрите здесь.
perelomu.net
После лечения хламидиоза: основные вопросы

Кажется, главное получилось: лечение хламидиоза окончено. Но значит ли это, что теперь можно жить, как раньше — что если инфекция затаилась где-то в организме? По внешнему виду и даже по самочувствию человека невозможно понять, здоров ли он полностью. Поэтому оценить эффект от лечения хламидиоза — важнейшая задача для врача и самого пациента.
Как определяют, что человек окончательно поправился, какие радости жизни (алкоголь, секс, спорт) разрешены сразу после лечения и реально ли родить здорового ребенка, пролечив хламидиоз?
В этой статье мы подробно отвечаем на самые важные вопросы о жизни после хламидиоза.
Проверка выздоровления и анализы
— Можно ли перестать пить антибиотики, если симптомы хламидиоза прошли?
— Нет! Курс антибиотиков, который назначил врач, надо обязательно закончить. Только тогда можно полностью вылечить инфекцию. После первых порций лекарства больной может почувствовать себя лучше, но погибнут далеко не все хламидии!
Подвох в том, что хламидии существуют в организме в двух формах: одна — для жизни вне клетки, а другая — для размножения внутри неё.
- Бактерии вне клетки не вызывают ярких симптомов, но и не боятся антибиотиков.
- Хламидии внутри клетки, наоборот, приносят больше вреда, но и становятся уязвимыми для лекарства.
Поэтому, чтобы уничтожить бактерий, надо дождаться, когда они проникнут внутрь клетки человека — и тогда нанести удар.
Курс антибиотиков, который назначил врач, надо обязательно закончить
Но обычно хламидии попадают в клетки не одновременно, а «отрядами». Из-за этого в большинстве случаев не получится выпить антибиотик один раз и убить всех возбудителей. Врач рассчитывает курс препаратов так, чтобы каждый отряд хламидий, проникший в клетки, получил свою порцию антибиотика в определенное время. Именно поэтому лекарства надо пропить до конца — даже если самочувствие быстро улучшилось.
Бывает, что врачи назначают однократный приём антибиотика, но это помогает только при очень свежем заражении, когда хламидий в организме еще мало, или для профилактического лечения. Подробно об всём этом рассказано в статье «Лечение хламидиоза».
— Может ли хламидиоз вернуться после лечения?

— К сожалению, да. Даже после грамотного и полноценного лечения может наступить рецидив хламидиоза. Особенно если заболевание было долгим и запущенным. Это связано с еще одной уловкой паразитов: хламидии могут годами прятаться внутри клеток в особой, неактивной форме, а при хороших условиях вновь просыпаться и вызывать симптомы болезни. Поэтому теоретически всегда есть риск, что хламидиоз может повториться.
— Остается ли иммунитет после перенесенного хламидиоза?
— Нет, у людей не формируется стойкий иммунитет ни к урогенитальному, ни к другим видам хламидиоза. Хотя после курса лечения в крови остаются антитела к болезни, они не обеспечивают настоящей защиты и не справятся с повторной инфекцией без помощи препаратов. Антитела к болезни исчезают через несколько месяцев после выздоровления от хламидиоза. Такое явление называется «нестерильный иммунитет».
— Можно ли заразиться хламидиозом повторно?
— Да, повторное заражение хламидиозом возможно. Антибиотики и другие лекарства не дают защиты от хламидий «про запас». Поэтому необходимо помнить о профилактике хламидиоза: правильно и без исключений пользоваться презервативами (если речь не идет о проверенном и единственном партнере), регулярно проходить обследование и лечение — свое и половых партнеров.
Антибиотики и другие лекарства не дают защиты от хламидий «про запас», поэтому необходимо помнить о профилактике хламидиоза!
Дополнительно к презервативам можно использовать различные антимикробные препараты местного назначения — перед половым актом и после него. Но важно помнить, что в отличие от презерватива, эти средства не дают такой хорошей защиты, поэтому использовать их как единственный способ контрацепции нельзя.
— Может ли после лечения хламидиоза быть воспаление?
Что делать, если человек пролечился от хламидиоза, а симптомы остались? После лечения хламидиоза всем пациентам рекомендуют сдавать контрольные анализы. Проверить, остался ли возбудитель хламидиоза после лечения, можно анализу крови и бакпосеву. Особенно это важно, если после лечения хламидиоза у человека остались выделения, жжение в мочеиспускательном канале или дискомфорт в половых органах.

Если в такой ситуации хламидиоз не подтвердился, надо обязательно обследоваться на другие половые инфекции, которые могут вызывать похожие симптомы. Дело в том, что часто люди заражаются несколькими венерическими болезнями сразу. Если перед лечением от хламидиоза врач не учел такой риск и не посоветовал пациенту провериться на другие половые инфекции, то после терапии незамеченные болезни останутся и будут прогрессировать. Об одновременном заражении разными половыми инфекциями мы рассказываем здесь.
— Как узнать, что хламидиоз полностью пролечен?
— Проверить, удалось ли полностью вылечить хламидиоз, можно с помощью специального анализа — посева. Для этого берут соскоб со слизистой оболочки органа, который был поражён хламидиозом. Полученный материл помещают в питательную среду, где хламидии могут расти и размножаться. Если хламидии были в соскобе, то увидеть их в посеве можно примерно через неделю. Если же в посеве не окажется жизнеспособных хламидий — значит, и в организме у пациента их больше нет.
Анализы, которые помогают поставить диагноз перед лечением — ПЦР и ИФА — не так хороши в качестве контрольных, как посев. Дело в том, что и гены хламидий (которые определяет ПЦР), и антитела человека к ним (определяет ИФА) могут присутствовать в организме даже после успешного излечения — когда все бактерии мертвы. Поэтому результаты этих анализов не говорят ничего конкретного.
Исключение из правила — если антител очень много. Это сигнализирует о том, что с большой вероятностью инфекция продолжается. Поэтому некоторые врачи рекомендуют для контроля сдать и анализы на антитела к хламидиям. Однако этот метод уступает посеву по точности и может использоваться, только если провести посев невозможно по каким-то причинам.
Также для анализов перед лечением используют метод прямой иммунофлуоресценции (ПИФ): на поверхность хламидий прикрепляют специальные светящиеся метки, хорошо видимые под микроскопом. Но после лечения этот метод также не в состоянии ответить на вопрос, живы ли обнаруженные микробы.
— Когда стоит сдавать повторные анализы после лечения хламидиоза?
— Контрольные анализы обычно сдают в два подхода: сразу после лечения и затем — еще через 1-3 месяца. Однако по мнению некоторых врачей, анализы через три месяца не имеют смысла. Когда после лечения от хламидиоза контрольные анализы сдают позже 3 месяцев, они уже могут показать не «остатки» прошлого хламидиоза, а повторное заражение.
— Что делать, если контрольные анализы показали, что хламидиоз остался?
— Если хламидии есть в посеве после лечения, то необходимо в первую очередь разобраться, что это — недолеченный старый хламидиоз, или новое заражение.
Если постоянный партнер пациента здоров и случайных связей у больного тоже не было, то, скорее всего, речь идет о рецидиве хламидиоза. В этом случае необходимо повторное лечение — возможно, более долгое и другими препаратами. Перед тем, как подобрать препарат, врач определяет, какой антибиотик лучше подействует на хламидии у конкретного больного.
Если речь идет о повторном заражении, то антибиотики назначают заново обычным курсом, который подходит для пациента
Алкоголь и секс после лечения

— Можно ли пить алкоголь после лечения от хламидиоза?
— Да, после лечения хламидиоза нет строгого запрета на алкоголь. Но речь только об умеренном потреблении спиртного! После антибиотиков печень может быть ослаблена, и часто даже назначают препараты по ее восстановлению. Поэтому очень нежелательно, чтобы по печени наносили дополнительный удар большим количеством алкоголя.
— Когда можно заниматься сексом после лечения хламидиоза?
— По международным рекомендациям, при лечении урогенитального хламидиоза (без осложнений) нужно воздерживаться от половых контактов только во время лечения, а не после.
Это означает, что сексом нельзя заниматься до тех пор, пока контрольные анализы не подтвердят полное выздоровление.
Если у партнера есть непролеченный хламидиоз, то половые контакты необходимо прекратить до полного излечения обоих партнеров
Беременность после хламидиоза
— Возможны ли проблемы с беременностью при недолеченном хламидиозе?
— Да, недолеченный хламидиоз у женщин — это частая причина бесплодия, внематочной беременности и выкидышей, потому что он может привести к воспалению и образованию спаек из соединительной ткани в органах малого таза (матка, яичники, маточные трубы).
— Можно ли родить здорового ребенка после избавления от хламидиоза?
— Конечно, можно. Но для этого обоим партнерам нужно пролечиться добросовестно и своевременно — т.е. до того, как начнутся серьезные осложнения в половых органах. Только тогда есть шансы стать родителями здорового малыша. Помните: затягивать с лечением хламидиоза нельзя.
— Когда можно забеременеть после лечения хламидиоза?

— К планированию беременности можно приступать, только когда пара сдала контрольные анализы на хламидиоз и их результаты отрицательные. Если в анализах что-то не так, необходимо пройти дополнительные обследования и продолжить лечение, если будет нужно. А значит — отложить беременность до полного выздоровления.
— Что делать, если хламидиоз нашли во время беременности?
— Если хламидиоз обнаружили на ранних сроках беременности, необходимо пропить антибиотики против этой инфекции, разрешенные при вынашивании. Существуют препараты, которые не оказывают вредного действия на плод — они помогут предотвратить заражение плода и плодных оболочек.
Если же инфекция уже передалась плоду (признаки внутриутробной инфекции видны на УЗИ), то тем более нужно лечиться антибиотиками, чтобы избежать нарушения роста и развития плода.
— Что будет, если не лечить хламидиоз во время беременности?
— Непролеченный хламидиоз у беременной женщины может привести к преждевременным родам и к заражению ребенка хламидиями — либо прямо во время беременности, либо при рождении.
Инфицирование плода во время беременности нарушает его рост и развитие, и может даже привести к гибели ребенка или преждевременному рождению. Ребенок, рожденный с внутриутробной инфекцией, ослаблен, страдает от хламидийной пневмонии, имеет низкую массу тела. Заражение хламидиозом новорожденных в процессе родов тоже грозит развитием пневмонии и хламидийного конъюнктивита (поражения глаз).
Заражение плода во время беременности нарушает его рост и развитие, и может даже привести к гибели ребенка или преждевременному рождению
Несмотря на то, что хламидиоз — довольно серьезная инфекция, это не конец здоровой и полноценной жизни. При грамотном и своевременном лечении от хламидий можно полностью избавиться. Однако сразу после лечения нельзя «расслабляться» — очень важным этапом борьбы с хламидиозом является контроль излеченности. Поэтому, когда курс лекарств закончен, нужно выполнить все дополнительные указания врача, сдать контрольные анализы и только тогда возвращаться к привычной жизни.
polovye-infekcii.ru
Можно ли сдавать гинекологический мазок на флору во время месячных?
Сдавать гинекологический мазок приходилось каждой женщине. Эта процедура позволяет выявить различные гинекологические и венерические заболевания, определить микрофлору влагалища. Это довольно простой, быстрый и недорогой способ следить за состоянием мочеполовой системы. Каждой женщине рекомендуется сдавать мазок ежегодно даже при отсутствии неприятных симптомов.
В каких случаях назначается гинекологический мазок?
Гинекологический мазок – это эффективный метод исследования состояния женской половой системы
Гинекологический мазок сдается практически при каждом обследовании у гинеколога. Часто мазок сдается для профилактики, так как многие заболевания на начальных этапах протекают бессимптомно.
Многие женщины интересуются, когда лучше сдавать мазок, чтобы он был достоверным, можно ли сдавать мазок во время месячных. Сроки мазка назначаются врачом, они индивидуальны и зависят от конкретного заболевания: в некоторых случаях мазки сдаются в любое время, другие требуют определенного дня цикла. Женщина может сдать мазок в платной клинике в любое время по своему желанию для проверки состояния здоровья.
Врачом мазок назначается в следующих случаях:
- Беременность. Во время беременности мазок на флору берется несколько раз. Это необходимо для проверки состояния половой системы женщины, для контроля беременности. Любое бактериальное, воспалительное заболевание может привести к нарушению развития плода и прерыванию беременности.
- Необычные выделения. Рекомендуется сдать гинекологический мазок, если выделения стали необычного цвета (желтые, зеленые, коричневые), консистенции (густые, творожистые) или приобрели резкий запах.
- Зуд, жжение и боль в промежности. Наличие зуда и жжения в промежности может указывать на наличие инфекционного, воспалительного заболевания. Эти признаки требуют немедленного обследования.
- Нарушения менструального цикла. При различных нарушениях менструального цикла женщине рекомендуется пройти полное обследование: сдать кровь, мазок, сделать УЗИ органов малого таза, чтобы выявить причину нарушений.
- Планирование беременности. На этапе планирования мазок необходим, так как позволяет вовремя обнаружить нарушения и воспаления, пролечить еще до момента зачатия, что повышает шансы на благополучное течение беременности.
- Длительный прием препаратов. Некоторые препараты могут нарушать микрофлору влагалища. К таким препаратам относят оральные контрацептивы, антибиотики. После завершения курса лечения рекомендуется сдать мазок, чтобы вовремя обнаружить и пролечить нарушения в микрофлоре.
- Смена партнера. Если женщина сменила партнера или же в течение последнего года у нее было больше 1 партнера и гинеколога она не посещала, желательно сдать мазок на флору.
Когда лучше сдавать мазок?

Только врач может назначить правильную дату взятия мазка
Как уже говорилось выше, сроки сдачи мазка индивидуальны. Если в данный момент взятие мазка невозможно, врач назначит другое время. Обычно мазок для профилактики берется сразу при посещении гинеколога без учета цикла. Если выявились нарушения, следующий мазок может назначаться с учетом цикла и курса лечения.
Существуют несколько видов мазков: влагалищный, цервикальный, уретральный. Обычно они берутся одновременно:
- Считается, что оптимальный сроком для сдачи гинекологического мазка является 7-10 день после начала месячных, то есть через 2-3 дня после окончания кровотечений.
- Во время месячных мазок не сдается, так как кровянистые выделения могут смазать картину. В некоторых случаях это возможно, например, если женщине необходимо сдавать мазки постоянно для проверки роста бактерий и развития заболевания. Во время месячных сдается мазок в том случае, если у женщины есть срочные жалобы, боли и неприятные ощущения, которые требуют немедленного обследования.
- Иногда у женщины кровотечение не останавливается длительное время. В этом случае также мазок берется в любое время, так как необходимо определить причину маточного кровотечения.
- Если первый мазок выявил нарушения, назначается курс лечения. После окончания лечения женщине рекомендуется дождаться месячных и сдавать мазок на 7-10 день цикла.
- Во время беременности мазок сдается в любое время, когда это необходимо.
- На срок сдачи мазка влияет прием различных препаратов. Не рекомендуется сдавать мазок из влагалища и уретры во время приема антибактериальных препаратов.
Полезное видео — Мазок из цервикального канала:
Несмотря на возможность забора мазка во время критических дней, не стоит забывать, что такой анализ будет иметь свои трудности. Например, перед мазком рекомендуется не подмываться с мылом, а во время месячных это невозможно, особенно если выделения обильные. Использование гигиенических влажных салфеток также приведет к нарушению результата.
Во время забора мазка из-за выделений врач практически не видит, откуда именно он берет материал. Кровь неизменно попадает в мазок, поэтому результат может быть недостоверным. Однако при выявлении бактерий, анализе на ПЦР менструация на результат никак не влияет.
Подготовка и процедура сдачи мазка
Процедура взятия гинекологического мазка у женщин
Часто мазок берется при посещении гинеколога в качестве профилактической проверки. В этом случае никакой подготовки быть и не может. Если мазок плановый, врач обязательно предупредит о методах подготовки.
Подготовка влияет на достоверность результата. Сама процедура довольно безболезненна, ощущения можно сравнить с неприятными. Если ощущается сильная боль, это обусловлено наличием воспаления, но не самой процедурой мазка.
- За день-два до забора мазка рекомендуется отказаться от половых контактов.
- Перед походом к врачу не рекомендуется подмываться с мылом. Сделать это можно с вечера. Агрессивные очищающие средства могут нарушать флору влагалища. К тому же нежелательно пользоваться ежедневными прокладками.
- В день сдачи мазка и накануне не рекомендуется вставлять вагинальные свечи, пользоваться мазями и интимными смазками.
- Если мазок сдается на ПЦР, то есть на определение инфекций, рекомендуется их спровоцировать. За день до сдачи анализа нужно съесть копченую, соленую, острую пищу, что поможет выявить скрытые инфекции.
- Нежелательно брить зону бикини в день посещения врача. Сразу после бриться образуются небольшие отеки, покраснения, воспаления, царапины, что может повлиять на результат. Лучше всего сделать эпиляцию за день-два до посещения гинекологического кабинета.
Мазок из влагалища берется быстро и безболезненно. Женщина садится на кресло, а врач с помощью гинекологического зеркала и одноразового шпателя берет немного слизи из влагалища. Женщина при этом может ничего не ощутить.
Мазок из цервикального канала сопровождается более неприятными ощущениями.
Цервикальный канал располагается близко к матке, поэтому взять мазок из этой части несколько сложнее. Обычно этот мазок необходим для определения патологий шейки матки, наличия раковых клеток. Мазок берется также с помощью гинекологических зеркал и шпателя.
Мазок из уретры берется с помощью тонкого крючкообразного шпателя. Это процедура неприятная, но не болезненная. Некоторые время после взятия мазка может ощущаться жжение. Не рекомендуется мочиться за час до уретрального мазка.
Результат мазка: о чем может «рассказать» мазок
Гинекологический мазок помогает обнаружить разные воспаления, инфекции и заболевания
Мазок имеет 4 степени чистоты. Мазок первой степени чистоты считается идеальным. Все показатели находятся в норме. Мазок четвертой степени чистоты говорит о том, что заболевание уже запущено, присутствует воспалительный процесс и необходимо срочно начинать лечение.
Гинекологический мазок включает в себя множество показателей, но их норма меняется в зависимости от наличия беременности или менопаузы у женщины:
- Лейкоциты. Эти клетки указывают на наличие воспаления. Они могут присутствовать как во влагалище, так и в цервикальном канале, уретре, но в небольшом количестве.
- Эпителий. Клетки эпителия присутствуют в любом мазке, но в умеренных количествах. Если количество эпителия велико, это говорит либо о воспалительном процессе, либо о гормональных нарушениях.
- Грамположительные палочки. Они должны присутствовать только во влагалище. Чем их больше, тем лучше. Они отвечают за иммунитет влагалища. А вот пониженное количество палочке говорит о воспалении или дисбактериозе влагалища.
- Грамотрицательные палочки. Эти палочки в здоровом организме отсутствуют. Их наличие указывает на воспаление или дисбаланс микрофлоры.
- Дрожжевые грибы. Грибы должны отсутствовать в мазке. Их наличие говорит о кандидозе, или молочнице.
- Гонококки. Это возбудители гонореи, присутствие которых в организме очень нежелательно. Гонорея вызывает непривычные выделения, боль в области промежности и уретры, неприятные ощущения при половом акте, а также может приводить к бесплодию и суставным заболеваниям.
- Трихомонады. Трихомониаз является венерическим заболеванием. Присутствие любого количества трихомонад в мазке указывает на трихомониаз. Это заболевание не так часто приводит к осложнениям, но в запущенной форме может вызвать воспаление маточных труб.
- Хламидии. Хламидии в мазке также должны отсутствовать. Хламидиоз является одной из самых распространенных причин женского бесплодия, а также может привести к выкидышам во время беременности.
Мазок на флору часто является первой ступенью обследования. Если в мазке обнаружены нарушения, затем назначается дальнейшее обследование. В некоторых случаях гинекологического мазка достаточно, чтобы поставить диагноз и назначить лечение.
diagnozlab.com
Когда лучше сдавать мазок на инфекции до месячных или после
Сдавать гинекологический мазок приходилось каждой женщине. Эта процедура позволяет выявить различные гинекологические и венерические заболевания, определить микрофлору влагалища. Это довольно простой, быстрый и недорогой способ следить за состоянием мочеполовой системы. Каждой женщине рекомендуется сдавать мазок ежегодно даже при отсутствии неприятных симптомов.
Гинекологический мазок – это эффективный метод исследования состояния женской половой системы
Гинекологический мазок сдается практически при каждом обследовании у гинеколога. Часто мазок сдается для профилактики, так как многие заболевания на начальных этапах протекают бессимптомно.
Многие женщины интересуются, когда лучше сдавать мазок, чтобы он был достоверным, можно ли сдавать мазок во время месячных. Сроки мазка назначаются врачом, они индивидуальны и зависят от конкретного заболевания: в некоторых случаях мазки сдаются в любое время, другие требуют определенного дня цикла. Женщина может сдать мазок в платной клинике в любое время по своему желанию для проверки состояния здоровья.
Только врач может назначить правильную дату взятия мазка
Как уже говорилось выше, сроки сдачи мазка индивидуальны. Если в данный момент взятие мазка невозможно, врач назначит другое время. Обычно мазок для профилактики берется сразу при посещении гинеколога без учета цикла. Если выявились нарушения, следующий мазок может назначаться с учетом цикла и курса лечения.
Существуют несколько видов мазков: влагалищный, цервикальный, уретральный. Обычно они берутся одновременно:
Несмотря на возможность забора мазка во время критических дней, не стоит забывать, что такой анализ будет иметь свои трудности. Например, перед мазком рекомендуется не подмываться с мылом, а во время месячных это невозможно, особенно если выделения обильные. Использование гигиенических влажных салфеток также приведет к нарушению результата.
Во время забора мазка из-за выделений врач практически не видит, откуда именно он берет материал. Кровь неизменно попадает в мазок, поэтому результат может быть недостоверным. Однако при выявлении бактерий, анализе на ПЦР менструация на результат никак не влияет.
Процедура взятия гинекологического мазка у женщин
Часто мазок берется при посещении гинеколога в качестве профилактической проверки. В этом случае никакой подготовки быть и не может. Если мазок плановый, врач обязательно предупредит о методах подготовки.
Подготовка влияет на достоверность результата. Сама процедура довольно безболезненна, ощущения можно сравнить с неприятными. Если ощущается сильная боль, это обусловлено наличием воспаления, но не самой процедурой мазка.
Мазок из влагалища берется быстро и безболезненно. Женщина садится на кресло, а врач с помощью гинекологического зеркала и одноразового шпателя берет немного слизи из влагалища. Женщина при этом может ничего не ощутить.
Мазок из цервикального канала сопровождается более неприятными ощущениями.
Цервикальный канал располагается близко к матке, поэтому взять мазок из этой части несколько сложнее. Обычно этот мазок необходим для определения патологий шейки матки, наличия раковых клеток. Мазок берется также с помощью гинекологических зеркал и шпателя.
Мазок из уретры берется с помощью тонкого крючкообразного шпателя. Это процедура неприятная, но не болезненная. Некоторые время после взятия мазка может ощущаться жжение. Не рекомендуется мочиться за час до уретрального мазка.
Гинекологический мазок помогает обнаружить разные воспаления, инфекции и заболевания
Мазок имеет 4 степени чистоты. Мазок первой степени чистоты считается идеальным. Все показатели находятся в норме. Мазок четвертой степени чистоты говорит о том, что заболевание уже запущено, присутствует воспалительный процесс и необходимо срочно начинать лечение.
Гинекологический мазок включает в себя множество показателей, но их норма меняется в зависимости от наличия беременности или менопаузы у женщины:
Мазок на флору часто является первой ступенью обследования. Если в мазке обнаружены нарушения, затем назначается дальнейшее обследование. В некоторых случаях гинекологического мазка достаточно, чтобы поставить диагноз и назначить лечение.
По материалам diagnozlab.com
Анализ на скрытые инфекции помогает выявить ряд заболеваний, преимущественно венерических. Оценка количества микроорганизмов проводится несколькими способами. Они включают исследование крови или мазка из влагалища. В зависимости от этого отличается и оптимальное время проведения. Большинство анализов рекомендуется сдавать сразу же после месячных, некоторые можно проводить в любой день менструального цикла.
Обычно анализ на скрытые инфекции у женщин подразумевает выявление заболеваний, которые передаются половым путем. Скрытые инфекции вызывают и болезни, которые сопровождаются длительным инкубационным периодом. Отличительной чертой такой инфекции является то, что она может не проявляться в течение многих месяцев или нескольких лет. К ним относится более тридцати видов. Самые часто встречающиеся:
Все эти заболевания несут значительную угрозу здоровью. Кроме того, они представляют особую опасность при планировании беременности.
Очень часто люди заблуждаются, думая, что не нужно делать обследование, если ничего не болит. Такой принцип не приводит ни к чему хорошему.
Не проявляя симптомов, скрытая инфекция продолжает развитие, вызывая воспаление, и быстро переходит в хроническое заболевание. Последствия инфекций, переданных половым путем, таковы:
Как показывает практика, у большинства людей скрытая инфекция обнаруживается непреднамеренно. Это происходит во время обследований по другому вопросу (например, выявление факторов бесплодия). Ситуация становится значительно хуже, если инфекции выявляются уже во время беременности — скрытые инфекции могут негативно влиять на формирующийся плод.
Регулярная сдача анализов на скрытые инфекции поможет выявить их на начальной стадии, что обеспечит простое и быстрое лечение, вред здоровью будет нанесен минимальный.
Специалисты рекомендуют сдать анализ в течение нескольких недель после возможного заражения (незащищенного полового акта) и в начале планирования беременности. Здесь следует обследоваться обоим партнерам. Врачи рекомендуют минимум один раз в год проводить обследование на диагностирование скрытых инфекций. Такие анализы недороги и доступны всем.
Лабораторная диагностика оборудует несколькими методами. Каждый из них обеспечивает обнаружение инфекции на ранней стадии или дает возможность определить стадию и период заражения.
Каждый из методов имеет свои преимущества и недостатки. Для точного результата, как правило, требуется подготовка.
Традиционный биоматериал — мазок. Уретра или цервикальный канал обладает клетками эпителия, которые берутся специализированной мягкой щеточкой. Для точного результата запрещается использование тампонов, вагинальных свечей и гелей, антибактериального мыла, желателен отказ от полового контакта.
Биоматериалы берутся непосредственно до мочеиспускания. Собранный материал переносится на специальное стекло и окрашивается, предназначенными для выявления заболевания, красителями (анилиновые красители, окраска по Граму, окраска по Романовскому ). Эти красители дают доктору возможность выявить возбудителя заболевания. Так происходит определение косвенных признаков воспаления — высокое содержание лейкоцитов и фибрина. На острой стадии инфекционной болезни отчетливо видны:трихомонады, гонококки, гарднереллы и грибки.
Если трихомониаз или гонорея находится уже в хронической стадии с активным воспалительным процессом, то микроскопический анализ здесь неуместен — точно обычно варьируется от 35 до 40%, что является недостаточным показателем.
В этом случае тоже используется мазок. Биоматериал переносится на питательную среду, за несколько дней бактерии размножаются. После этого их рассматривают и делают заключения.
Существенным плюсом этого метода является определение не только наличие заболевания в организме, но и выявление чувствительности к антибиотикам. Это упрощает работу врача: он может назначить именно те лекарства, которые с большой вероятностью смогут устранить инфекцию.
Данным методом исследуется сыворотка крови, взятая натощак, или мазок. Иммуноферментный анализ выявляет антитела возбудителя заболевания.
ИФА используется для той инфекции, к которой происходит формирование антител: уреаплазма, микроплазма, хламидия, разнообразные паразиты и вирусы. Метод точен до 90%.
Берут мазок и окрашивают специальными флуоресцентными антителами. Они соединяются с некоторыми возбудителями заболеваний, и доктор имеет возможность рассмотреть их в микроскоп (бактерии будут светиться). Болезни, выявляемые этим методом:
Точность метода — приблизительно 80%.
Предполагается использование любого биоматериала, но обычно берется кровь или мазок. Данный метод получил признание сегодня и пользуется большой популярностью. Суть: многократное копирование фрагмента ДНК или РНК возбудителя заболевания. При достаточном количестве копий специалист занимается их идентифицированием и выясняет специфику вируса. Метод ПЦР может выявить болезнь на самой ранней стадии, когда другие методы могут не справиться и дать ложный результат.
Если срочности в проведении обследования нет, то не стоит сдавать анализы на скрытые инфекции во время месячных. Это касается таковых, где главным материалом исследования является мазок. Лучше сделать это спустя 2-3 дня от их завершения. Это время является оптимальным по нескольким причинам:
Каждый современный метод диагностики скрытой инфекции достаточно информативен. Но чтобы обладать полной картиной, необходима сдача нескольких анализов. Именно тогда, после сопоставления результатов, специалист сможет диагностировать инфекцию и назначить продуктивное лечение.
По материалам klimakspms.ru
 Анализы на ЗППП у мужчин и женщин имеют много общего, по сути, в некоторых случаях они отличаются только методом забора. Однако существуют некоторые нюансы, которые влияют на обнаружение ЗППП и могут привести к постановке неверного диагноза.
Анализы на ЗППП у мужчин и женщин имеют много общего, по сути, в некоторых случаях они отличаются только методом забора. Однако существуют некоторые нюансы, которые влияют на обнаружение ЗППП и могут привести к постановке неверного диагноза.
Оглавление: В каких случаях необходимо сдать анализы на ЗППП Анализы, которые необходимо сдать женщине на ЗППП Анализы на выявление урогенитальных инфекций Анализы на выявление обще-инфекционных ЗППП Методы забора материала для анализов на ЗППП у женщин
При обнаружении первых признаков заболевания, женщине нужно незамедлительно обратиться к венерологу или гинекологу и сдать мазок.
Важно! Этот анализ носит название – мазок на флору или микроскопия. С его помощью можно выявить не все инфекции, но он позволяет обнаружить воспаление и обсемененность флорой, а также наличие гонореи, трихомонад, грибков и гарднереллы.
Метод ПЦР дает возможность обнаружить в эпителиальных клетках ДНК возбудителей венерических заболеваний.
Женщине рекомендуют сдать посев на флору и чувствительность к антибиотикам, посев на микоплазмы и уреаплазмы. Эти анализы позволяют определить количество мико-, уреаплазм и другой сопутствующей флоры типа энтерококков, стрептококков, кишечной палочки, стафилококков и др.
Также для диагностики ЗППП у женщин применяют современный метод – фемофлор.
Анализ, помимо выявления ЗППП позволяет оценить состояние нормальной флоры влагалища в количественном варианте и определить степень дисбактериоза.
Материал для соскобов и мазков у женщин берут не только из влагалища, но и из мочеиспускательного и цервикального каналов, а так же, если есть необходимость, с язв, эрозий, прямой кишки и слизистой полости рта.
Острая и хроническая форма хламидиоза, генитального герпеса, микоплазмоза, трихомониаза, уреаплазмоза помогают выявить методы обнаружения антител к этим заболеваниям в крови.
Итак, для обнаружения урогенетальных инфекций женщине необходимо сдать следующие анализы:
- ПЦР на ЗППП;
- анализ крови на антитела к этим инфекциям;
- общий мазок на флору;
- фемофлор;
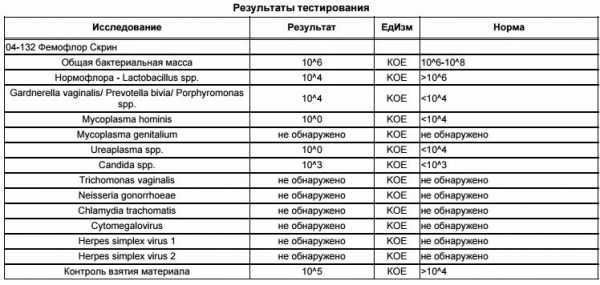
- посев на флору;
- посев на микоплазмы и уреаплазмы.
Важно! Все мазки и соскобы берут как минимум из трех мест – уретры, канала шейки матки и влагалища. А так же, при необходимости, из очагов поражения, вплоть до конъюнктивы глаз.
Эти заболевания опасны тем, что они поражают не только половые органы, но и весь организм женщины в целом. Они достаточно распространены и без лечения могут привести к летальному исходу.
Важно! Заболевания достаточно длительное время могут никак себя не проявлять, поэтому крайне важно проходить ежегодное профилактическое обследование.
Для диагностики этих инфекций женщине необходимо сдать кровь. Исключением является сифилис, его выявляют методом темнопольной микроскопии и ПЦР при условии, если присутствует язва, с которой можно взять соскоб:
Грамотный врач венеролог подскажет женщине, какой лучше сдать анализ, в зависимости от дня после случайной половой связи.
Чтобы анализы показали максимально достоверный результат, к ним необходимо предварительно подготовиться. Для этого необходимо придерживаться нескольких несложных правил:
 Воздерживаться от половых актов как минимум за трое суток до забора материала для исследования. Этого периода достаточно для скопления бактерий во влагалище.
Воздерживаться от половых актов как минимум за трое суток до забора материала для исследования. Этого периода достаточно для скопления бактерий во влагалище.- За два часа до сдачи анализов нельзя мочиться. Моча может вымыть большую часть инфекции.
- Рекомендуют провести провокацию для кратковременного снижения иммунитета. Это позволит увеличить содержание бактерий. Самый простой и надежный метод – алиментарная провокация. За день до сдачи анализа употребляют алкоголь, либо острую или соленую пищу. При необходимости, провокацию на гонорею делают непосредственно в медицинском учреждении.
- Анализы на ЗППП сдают на 2-4 день сразу после окончания менструации.
- Венозную кровь для исследования забирают в лаборатории утром натощак.
- Материал для посевов и мазки врач берет во время осмотра с помощью гинекологического инструмента из влагалища и цервикального канала, а также с помощью урологического зонда – из уретры.
- Биологический материал берут не раньше, чем спустя два-три дня после окончания менструации.
- Для анализа методом ПЦР из влагалища женщины берется мазок.
Своевременная сдача анализов на ЗППП у женщин позволит исключить развитие осложнений и предотвратит развитие патологий при планировании беременности.
Радевич Игорь Тадеушевич, врач сексопатолог-андролог 1 категории
1,822 просмотров всего, 4 просмотров сегодня
(139 голос., средний: 4,73 из 5) Загрузка.
На сегодня распространенность инфекций, передающихся половым путем. достаточно высока среди сексуально активной части населения.
Тот факт, что все симптомы ИППП схожи между собой и довольно скудны у женщин, делает заболевания этой группы наиболее опасными для репродуктивного здоровья женщины.
Для того, чтобы не находиться в группе риска, необходимо использовать средства защиты.
Как сдать анализы на ИППП у женщин
Дама может обратиться на прием к венерологу и получить направление на обследование.
А так же грамотную консультацию по решению возникшей проблемы.
Можно сдавать анализы и самостоятельно в лаборатории подходящей по цене клиники.
Когда сдаются анализы на ИППП у женщин, ценаопределяется объемом обследования, стоимостью расходных материалов, оплатой труда врачей и персонала лаборатории.
Чтобы выполнить анализ на ИППП у женщин из крови, ее нужно забрать из вены натощак.
Минусом этого анализа будет то, что он определяет ограниченное количество микроорганизмов.
- Кровь для обследования забирается в лаборатории утром натощак из вены.
- Мазки и материал для посевов забирается врачом во время осмотра с помощью урологического зонда (из уретры), и гинекологического инструментария из влагалища и цервикального канала.
- Биологический материал забирается не ранее, чем через 2-3 дня после окончания менструации.
- Перед проведением мазка на флору необходимо за 2-4 дня до процедуры не допускать полового акта.
- Перед забором посевов или мазков из уретры рекомендуется не мочиться в течение 1,5 часов до обследования.
- Прием противомикробных препаратов желательно исключить за неделю.
Бывают такие случаи, что и беременным женщинам требуется обследоваться на ЗППП.
В таком случае на кону оказывается не только здоровье женщины, но и здоровье будущего малыша.
В таком случае предпочтение отдается методу ПЦР.
При необходимости проведения анализов на ИППП у женщин, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Половые инфекции – это то явление, которого в нашей современной жизни, к сожалению, никак не избежать. Поэтому, каждый из нас может столкнуться с острой необходимостью обследования у профильных врачей – дерматолога, гинеколога, уролога и естественно – сдачей анализов на инфекции, передающиеся половым путем.
Распространенными половыми инфекциями являются: генитальный герпес, уреаплазмоз, кандидоз, хламидиоз, а также папилломавирус.
Анализ на половые инфекции чаще всего сдается в платной лаборатории. Методами определения в данном случае будут являться:
- Иммуноферментный анализ – дает возможность достаточно быстро выявить антитела к возбудителям инфекций, указанных выше;
- Анализ ПЦР, при котором у пациента берут мазок выделений из уретры, влагалища; также это может быть анализ спермы, сока простаты или же анализ крови;
- Бакпосев.
Показаниями к обязательной сдаче анализа на половые инфекции являются следующие:
- Сильные тянущие боли в нижней части живота;
- Обильные выделения из половых органов (возможно, с примесью крови или же гноя);
- Период планирования долгожданной беременности;
- Половой акт с непроверенным партнером без предохранения (в таком случае, анализ на инфекции нужно делать через 4 недели после полового акта);
- Проведение в ближайшем времени операции на половых органах или же мочеиспускательной системе;
- Лечение бесплодия как женского, так и мужского;
- Патологическое невынашивание беременности;
- Артрит;
- Процесс лечения половых инфекций.
Перед тем, как сдавать анализ на инфекции, передающиеся половым путем, необходимо в обязательном порядке соблюсти меры, описанные ниже:
- За 2 суток до посещения лаборатории, где будет происходить забор анализов, пациенту необходимо полностью воздержаться от полового акта;
- Перед тем, как сдавать мазок из влагалища или же уретры и мужчине, и женщине рекомендовано не мочиться в течение 2 часов;
- Приблизительно за 3 суток нужно отказаться от употребления алкоголя. Ограничения касаются и меню пациента – исключите из рациона острые, соленые, копченые, жареные, жирные блюда.
- Женщинам рекомендовано сдавать мазок из влагалища на половые инфекции на 4-5 день после менструации (но, если такой возможности нет, то допускается сдача анализа в любой день, кроме тех, в которые идет менструальное кровотечение);
- Утром, перед сдачей анализа, не проводить дезинфицирующую обработку половых органов;
- Женщинам не рекомендовано делать спринцевание перед анализом или же вставлять вагинальные свечи;
- Прием антибиотиков перед сдачей анализа нужно прекратить.
Вы приходите в лабораторию или же к врачу-гинекологу (дл мужчин, это уролог), вас осматривают и затем берут биоматериал для исследования. Как у женщин, так и мужчин для этой цели используют специальную медицинскую небольшую одноразовую щеточку.
Анализ у мужчин на половые инфекции берут из мочеиспускательного канала. У женщин взятие мазка происходит из шейки матки, влагалища или же уретры (в зависимости от типа анализа).
Результат анализов на инфекции, передающиеся половым путем (ИППП), как правило, можно забирать уже через 2 дня. Если же результат будет сомнительным (о чем должен сообщить лаборант), то в таком случае забор биологического материла проводится повторно через 14 дней.
Если пациент здоров, то у него результат анализов покажет отсутствие абсолютно всех анализов, которые передаются половым путем.
Что делать, если по результатам анализов на ИППП, у вас обнаружится наличие той или иной инфекции? В первую очередь, вам необходимо с результатами анализов обратиться к врачу-гинекологу или же урологу (для мужчин). Возможно, анализ придется пересдать повторно. Желательно, при положительном ответе анализов на инфекции, передающиеся половым путем, пересдать этот же анализ, но только в другой лаборатории.
Не рекомендуется сдавать подобные анализы в государственных больницах, где, как правило, лабораторное оборудование очень старое и не обладает необходимой точностью и достоверностью.
Если в двух лабораториях один и тот же анализ совпадет, то в таком случае должно быть назначено соответствующее лечение.
После того, как у пациента взяли биологический материал на анализ, проводят бакпосев. То есть, помещают материал в питательную среду, которая покажет, размножаются ли бактерии. Если среда будет подходящей, то инфекции, передающиеся половым путем, начнут усиленно размножаться. Минус анализа на бакпосев в том, что он выполняется около недели.
Наиболее простыми, быстрыми и достоверными являются имунноферментный анализ и ПЦР.
Не стоит думать, что половые инфекции не несут никакой опасности для жизни и здоровья человека. Инфекции в 99% клинических случаях ведут к осложнениям и серьезным последствиям в организме, как мужчины, так и женщины.
К примеру, такие инфекции, как хламидии, уреаплазма, микоплазма приводят к серьезным воспалительным процессам и дальнейшему инфицированию организма. В результате – пациенты становятся бесплодными.
В период беременности наличие половых инфекции повышает риск передачи их плоду. Как следствие, новорожденный страдает от конъюктивита, воспалительных процессов органов дыхания – пневмонии. Если вирус герпеса проникает от женщины к плоду через плаценту, то у ребенка уже в утробе развиваются тяжелые патологии.
Наличие вируса папилломы человека провоцирует развитие злокачественных новообразовании шейки матки, вульвы, влагалища у женщин и полового члена. Под злокачественными новообразованиями подразумевается рак, который, как известно, может привести пациента к летальному исходу.
Подготовка к процедуре сдачи урогенитальных анализов
К данной группе анализов относятся бактериологические посевы, мазки, прямая иммунофлуоресценция и анализы для ПЦР-диагностики. Следует отметить, что в большинстве случаев инфекции входящие в группу урогенитальных инфекций носят скрытый характер. Это обуславливает соблюдения особых правил подготовки перед процедурой сдачи анализов.
— Накануне (за 12 часов) и в день обследования не рекомендуется использование в целях гигиены обычных моющих средств (мыло, шампуни и др.), т.к. это может привести к искажению реальной картины состояния пациента.
— За 12 – 18 часов до сдачи анализов (по рекомендации консультирующего врача) рекомендуется сделать провокацию. Она может быть алиментарная (острая пища, слабый алкоголь), либо путем производства инъекции провоцирующего препарата типа: пирогенал, гоновакцина и др. (при отсутствии противопоказаний). Дозировки строго согласуются с консультирующим врачом. — За 3 – 5 часов до сдачи анализа рекомендуется задержка мочеиспускания (мужчинам).
Период между сдачей анализов на урогенитальные (и другие) инфекции и приемом антибиотиков должен быть не менее 2-х недель.
Подготовка пациента к процедуре сдачи крови
— Ряд анализов делают строго натощак. Например, биохимические (глюкоза, холестерол, билирубин и др.) и серологические тесты (сифилис, гепатит В), гормоны (ТТГ, паратгормон) и др. Натощак — это когда между последним приемом пищи и взятием крови проходит не менее 8 ч (желательно — не менее 12 ч). Сок, чай, кофе, тем более с сахаром — тоже еда, поэтому придется потерпеть. Можно пить воду. — Строго натощак (после 12-часового голодания) следует сдавать кровь для определения параметров липидного профиля: холестерол, ЛПВП, ЛПНП, триглицериды.Если предстоит сдавать общий анализ крови. последний прием пищи должен быть не позже, чем за 1 час до сдачи крови. Завтрак может состоять из несладкого чая, несладкой каши без масла и молока, яблока. — Желательно за 1-2 дня до обследования исключить из рациона жирное, жареное и алкоголь. Если накануне состоялось застолье — перенесите лабораторное исследование на 1-2 дня. За час до взятия крови воздержитесь от курения.
— Содержание многих анализов в крови подвержено суточным колебаниям, поэтому для ряда исследований кровь следует сдавать строго в определенное время суток. Так, кровь на некоторые гормоны (ТТГ и паратгормон), а также на железо сдают только до 10 утра.
— При сдаче венозной крови нужно исключить факторы, влияющие на результаты исследований: физическое напряжение (бег, подъем по лестнице), эмоциональное возбуждение. Поэтому перед процедурой следует отдохнуть 10-15 минут в приемной, успокоиться. — Правила подготовки при сдаче анализов на инфекции (хламидиоз, токсоплазмоз, цитомегаловирус, герпес, и др.) согласуются с п.3. — Кровь на анализ сдают до начала приема лекарственных препаратов (например, антибактериальных и химиотерапевтических) или не ранее чем через 10-14 дней после их отмены. Если вы принимаете лекарства, обязательно предупредите об этом лечащего врача.Кровь не следует сдавать после рентгенографии, ректального исследования или физиотерапевтических процедур. — При гормональных исследованиях у женщин репродуктивного возраста (примерно с 12-13 лет и до наступления климактерического периода) на результаты влияют физиологические факторы, связанные со стадией менструального цикла. Поэтому при подготовке к обследованию на гормоны ФСГ, ЛГ, пролактин, эстриол, эстрадиол, прогестерон следует указать фазу цикла. При проведении исследования на половые гормоны строго придерживайтесь рекомендаций вашего лечащего врача о дне менструального цикла, в который необходимо сдать кровь.
— При выполнении исследований на наличие инфекций следует учитывать, что в зависимости от периода инфицирования и состояния иммунной системы у любого пациента может быть отрицательный результат. Но, тем не менее, отрицательный результат полностью не исключает инфекции. В сомнительных случаях рекомендуется провести повторный анализ.
В разных лабораториях могут применяться разные методы исследования, единицы измерения, диагностические реактивы и тест-системы. Чтобы оценка ваших результатов была корректной и была приемлемость результатов, делайте исследования в одной и той же лаборатории, в одно и тоже время. Сравнение таких исследований будет более корректным.
Сбор мочи для общего анализа
— Накануне сдачи анализа рекомендуется не употреблять овощи и фрукты, которые могут изменить цвет мочи (свекла, морковь и пр.), не принимать диуретики. Перед сбором мочи надо произвести тщательный гигиенический туалет половых органов. Женщинам не рекомендуется сдавать анализ мочи во время менструации.Соберите примерно 50 мл утренней мочи в контейнер. Для правильного проведения исследования при первом утреннем мочеиспускании небольшое количество мочи (первые 1-2 сек) выпустить в унитаз, а затем, не прерывая мочеиспускания, подставить контейнер для сбора мочи, в который собрать приблизительно 50 мл мочи. — Сразу после сбора мочи плотно закройте контейнер завинчивающейся крышкой.
— Если нет возможности сразу доставить мочу в медицинский центр, то ее следует хранить при температуре 2-8 С.
Подготовка к сдаче анализа мочи на посев существенно не отличается от правил подготовки к сдаче общего анализа мочи.Контейнер для сбора анализа должен быть строго стерильным.
— Материал (кал) на кишечный дисбактериоз собирается до начала лечения антибактериальными и химиотерапевтическими препаратами. Для исследования собирают свежевыделенный кал.
— За 3-4 дня до исследования отменить прием слабительных препаратов, касторового и вазелинового масла и прекратить введение ректальных свечей. Кал, полученный после клизмы для исследования непригоден.
— До сбора анализа помочитесь в унитаз, далее путем естественной дефекации в подкладное судно (эмалированный горшок) соберите испражнения (следить, чтобы не попала моча). Подкладное судно предварительно ополаскивается кипятком.
Источники: http://kvd-moskva.ru/analizy-na-infektsii/254/, http://medportal.su/kak-sdat-analizy-na-polovye-infekcii/, http://medelveys.com.ua/ru/laboratornaya-diagnostika/podgotovka-k-sdache-analizov.html
Заполнение домовой книги Должностные далее.
Установка печных приборов Одновременно с выполнением работ далее.
Как правильно клеить потолочные плинтуса своими руками При оформлении интерьера далее.
Как варить какао на молоке Кто из нас хотя бы раз в жизни не пил какао? Это очень вкусный напиток, которым нас
Как правильно заваривать антипаразитарный монастырский чай Высокое качество Как правильно заваривать антипаразитарный монастырский чай По выгодной цене Экологично как правильно заваривать антипаразитарный монастырский
Как правильно заваривать белый чай Предположим, вам удалось купить качественный белый чай. Предположим – потому, что купить его в наших,
Как правильно заваривать кофе в чашке С чашки хорошо сваренного кофе на завтрак повышается энергичность на весь день. Всем конечно известно то, что кофе
От черного цвета вы избавитесь! А я посоветую избавиться от этого ужасного запаха после смывки. Пользуюсь смывкой уже 3 или 4 раз. Так как почему то.
Как правильно оформить список использованных источников Если вы ученик, студент или аспирант, то наверняка сталкиваетесь достаточно часто.
 Когда, я последний раз сдавала мазок, он был чистый. Мазок на инфекции у женщин — один из самых распространенных методов диагностики в гинекологии.
Когда, я последний раз сдавала мазок, он был чистый. Мазок на инфекции у женщин — один из самых распространенных методов диагностики в гинекологии.
Этот анализ совершенно безопасен и безболезненен для женщины и весьма информативен для врача гинеколога. В данном материале мы рассмотрим последний метод лаборатороной диагностики, т.е. простой «мазок на инфекции», который чаще всего берут на приеме у гинеколога для начальной диагностики.
Взятие мазка на инфекции у девственницы осуществляется таким же образом как и у женщин, живущих половой жизнью. Процедура взятия мазка на инфекции у девственницы абсолютно безболезненна, повреждение девственной плевы исключено.
В статье описаны основные анализы на ИППП. Раскрыт вопрос о том, что такое ИППП. Рекомендуем проходить диагностику на микоплазмоз в клинике Консилиум в Астрахани. ИППП — инфекции, передаваемые половым путем от партнера к партнеру. Виды анализов на ИППП Выделяют три основные группы Общий мазок на флору. Один из самых старых способов, но самый применяемый, так как является дешевым и простым.
У женщин забор мазка берется из трех мест: заднего свода влагалища, канала шейки матки и наружного отверстия мочеиспускательного канала.
ИФА – иммуноферментный анализ. Наиболее распространенный метод, позволяющий находить многие инфекции. ИППП – самые коварные и в тоже время распространенные инфекции. Я планирую сдать анализ на трихоманаду. Мазок молочницу покажет. Поэтому когда вам предлагают сдать анализ ПЦР на 10-15, то 20 возбудителей – помните – это не целесообразно.
По моему совершенно пофигственно на какой. Неужели на 7 день цикла могут обнаружить, допустим герпес, а на 15-й он исчезнет? Соблюдение этих правил-залог информативности анализа. Обычно бактериологический мазок из влагалища проводится в первые несколько дней после окончания менструации или перед менструацией.
Бактериологический мазок обычно берется во время обычного гинекологического осмотра. Получение мазка на микрофлору обычно безболезненно.
Обычно мазок из влагалища переносится очень хорошо и не вызывает никаких осложнений. Обычный гинекологический осмотр и мазок из влагалища совершенно безопасны для плода и для самой беременной женщины.
Ниже представлено значение и расшифровка различных параметров, которые могут быть указаны на бланке с результатами анализа. Слизь в умеренных количествах является нормальным компонентом мазка. Увеличение количества слизи может быть признаком инфекции.
Взятие мазка на инфекции проводится в манипуляционном кабинете врачом гинекологом на гинекологическом кресле. Во влагалище женщины врач-гинеколог вводит гинекологическое зеркало и осуществляет взятие материала (выделений) из всех предполагаемых очагов инфекции с помощью одноразового шпателя — зондика.
Таким же образом берут мазок на инфекции и у самых маленьких пациенток. Понятие ИППП захватывает более широкий спектр болезней. При этих заболеваниях инфекции не вылечиваются сами по себе. Их обязательно необходимо лечить.
В тоже время вы будете передавать данные болезни своему партнеру/партнерам. Многие стесняются проверить себя на наличие данных инфекций.
У всех этих болезней есть ряд осложнений, которые могут навредить в будущем.
У мужчин забор мазка осуществляется из мочеиспускательного канала. К сожалению, данный вид исследования определяет мало инфекций. Самый распространенный метод диагностики по анализу крови. Основывается на выявлении в сыворотке крови специфических антител.
С помощью данного метода определяют такие болезни как сифилис, хламидиоз, герпес. Недостатком такого метода является то, что он позволяет определить реакцию организма на возбудитель болезни, а не сам возбудитель. Сдача анализа не требует особой подготовки.
На основе мазка на инфекции могут проводиться два анализа: исследование микробной флоры влагалища и определение степени чистоты влагалища. Не обязательно сдавать анализ натощак. Существуют несколько методов лабораторного исследования материала мазка на инфекции.
Анализ на скрытые инфекции выявляет половые инфекции, которые протекают незаметно, но при длительном течении могут давать тяжелые осложнения, вплоть до полного или частичного бесплодия. Профилактикой таких осложнений может быть только своевременная сдача анализов на скрытые инфекции и их лечение.
Для чего нужен анализ на скрытые инфекции
К наиболее известным скрытым половым инфекциям у мужчин относятся хламидиоз, уреаплазмоз, микоплазмоз и папилломавирусная инфекция. Все эти инфекции могут быть и у женщин, тем не менее, для них более характерны гарднереллез (бактериальный вагиноз – для мужчин эта инфекция не страшна), кандидоз, половой герпес. Последние две инфекции могут развиваться и у мужчин.
Особенностью всех скрытых половых инфекций является их незаметное протекание. Обострение может развиваться или на фоне какой-то другой половой инфекции, или при снижении иммунитета. Длительно протекающая скрытая инфекция рано или поздно приведет к снижению иммунитета и осложнениям, которые трудно поддаются лечению и часто являются причиной бесплодия.
В связи высоким риском опасности развития скрытых половых инфекций разработаны специальные рекомендации по их выявлению.
Анализ на скрытые инфекции следует сдавать после незащищенных половых контактов с малознакомыми людьми, в период планирования беременности и после ее наступления (при беременности снижается иммунитет и все хронические инфекции могут обостряться), а также при появлении симптомов половой инфекции.
Основными симптомами половых инфекций являются: боли внизу живота, появление любых выделений из половых органов, боли, жжение, зуд и просто неприятные ощущения в области половых органов, налеты и новообразования (например, кондиломы) на слизистых половых органов.
Своевременно проведенный анализ на скрытые инфекции позволяет быстро и эффективно пролечить выявленное заболевание. Если этого не сделать вовремя, присоединятся осложнения, лечить которые очень трудно.
Анализы на скрытые инфекции – сколько их и какие?
Анализов на скрытые инфекции существует несколько видов:
- анализ крови на скрытые инфекции: методом ПЦР (полимеразной цепной реакции) можно выявить наличие в крови ДНК или РНК возбудителя инфекции, а также его количество; при помощи иммунологических анализов (например, ИФА) в крови выявляют наличие антител к возбудителям инфекции;
- общий мазок – исследование мазка, взятого из половых органов и уретры под микроскопом;
- бактериологический посев биологического материала (соскобов с половых органов и уретры) на питательные среды; на питательной среде возбудители инфекции начинают быстро размножаться и образовывать колонии; идентификация их происходит под микроскопом, одновременно обычно определяется чувствительность возбудителей инфекции к тем или иным лекарственным препаратам;
- выявление ДНК и РНК возбудителей инфекций методом ПЦР в выделениях из половых органов, слюне и других биологических жидкостях – качественные и количественные анализы;
- быстрое и точное выявление возбудителя инфекции в биологическом материале при помощи реакции иммунофлюоресценции (РИФ).
Сдача анализов на скрытые инфекции – что нужно знать пациенту
При выявлении скрытых половых инфекций большое значение имеет достоверность полученных результатов. Для того, чтобы анализы были достоверными, следует соблюдать следующие правила:
- нельзя принимать лекарственные препараты, в том числе антибиотики, противовирусные и противогрибковые средства, иммуномодуляторы, витаминно-минеральные комплексы в течение месяца перед сдачей анализов;
- нельзя допускать половых контактов за два дня до сдачи анализов;
- нельзя проводить спринцевания, использовать местные контрацептивы, любые местные антисептики и средства для интимной гигиены за сутки до сдачи анализов;
- оптимальным временем для сдачи анализов у женщин являются 5-6 дни менструального цикла;
- так как скрытые инфекции лучше выявляются на фоне снижения иммунитета, анализы хорошо сдавать во время простуды, после переохлаждения, стресса или употребления спиртных напитков.
Анализы на скрытые инфекции мужчине берут из уретры, поэтому для снижения риска недостоверности полученных результатов ему не следует мочиться за 1,5-2 часа до процедуры. Анализ на скрытые инфекции у женщин берется из влагалища, канала шейки матки и уретры. Нельзя брать анализы во время менструации. Анализ крови на скрытые инфекции берется из локтевой вены.
Расшифровка анализа на скрытые инфекции – задача непростая, так как даже обнаружение того или иного возбудителя не всегда говорит о наличии инфекционно-воспалительного процесса, который нужно лечить.
Все дело в том, что возбудителями половых инфекций часто являются микроорганизмы, входящие в состав условно-патогенной микрофлоры половых органов. Поэтому имеет значение выявление не только возбудителя инфекции, но и степень его патогенности (способности вызывать заболевание), наличие воспалительного процесса в половых органов, а также вид присутствующих в крови антител к нему (это говорит о давности инфекции).
Сделанный вовремя анализ на скрытые инфекции поможет избежать многих неприятностей.
По материалам www.medhelp-home.ru
Бывает, что гинекологический осмотр необходимо провести в период менструации. Некоторые женщины даже в случае патологии откладывают посещение врача, если в скором времени ожидается приход месячных или они уже идут. Можно ли сдавать мазок во время месячных или лучше провести манипуляцию в другое время?
Процедура проводится только в случае, если нет времени дожидаться конца менструации. Отличия состоят в отсутствии подготовки перед взятием мазка при месячных, а также процедура будет занимать больше времени. Врач порой просто не видит откуда нужно осуществить забор материала.
Если нет большой необходимости, то лучшим временем для проведения исследования станет 7-10 день менструального цикла. Результат будет наиболее точным как при воспалительных патологиях, так и при нарушениях микрофлоры влагалища.
Во время месячных сдавать анализ нежелательно, это обусловлено несколькими причинами:
- К исследованию в критические дни правильно подготовиться не представляется возможным. Гигиена половых органов осуществляется чаще, ограничиться вечерним подмыванием довольно трудно. Для купирования боли в первые дни месячных девушки принимают болеутоляющие таблетки, чего делать перед сдачей мазка нельзя.
- Забор материала осуществить сложно, ведь из-за кровотечения гинеколог не видит место, откуда нужно взять мазок.
- Результат будет недостоверным: кровь, выделяемая при месячных, попадет в исследуемый мазок. Поэтому необходимо помнить, что мазок на флору был взят во время месячных – это позволит избежать установления неверного диагноза.
Порой возникают ситуации, в которых взятие мазка является просто необходимым для диагностики заболевания или контроля эффективности терапии. К ним относятся:
- период подготовки к экстренной операции;
- воспалительный процесс, который быстро прогрессирует.
Под воздействием гормонов во время месячных формируется благотворная среда для роста патогенных микроорганизмов. Мазок сдается в эти дни для выяснения прогрессирования патологического процесса, выявления определенного вида микрофлоры.
Количество выделяемого секрета перед приходом месячных увеличивается за счет повышения активности секреторных желез влагалища и шейки матки. Обилие жидкости может смазать реальную картину состава мазка на флору, поэтому перед месячными предпочтительнее будет перенести визит к гинекологу.
Через несколько дней, когда выделения крови из влагалища полностью прекратились, можно сдавать мазок. Это время считается наиболее подходящим по следующим причинам:
- секрет влагалища вырабатывается в небольших количествах;
- иммунная система ослаблена после месячных, поэтому в мазке на флору микроорганизмы выявить будет гораздо проще.
Надо обращать внимание и на общее состояние пациентки. В случае патологии, которая не имеет отношения к женской половой системе, лучше выждать время до улучшения состояния. Само заболевание или назначенная против него терапия может изменить показатели мазка, тем самым дав некорректный результат.
Для получения достоверного результата важен не только период менструального цикла, но и подготовка женщины к проведению процедуры забора материала. Во время записи на прием никто не предупреждает пациентку о правилах поведения перед посещением гинеколога, что в будущем может исказить реальную картину заболевания.
Для получения информативного результата нужно брать во внимание следующие пункты:
- Необходимо выбрать правильное время для забора материала. Через несколько дней после менструации наиболее эффективно сдавать мазок: иммунные механизмы еще недостаточно сильны, для микробов возникает идеальная среда для размножения. Естественной жидкости в это время выделяется не так много, повышенное число возбудителей инфекции выявить не представляет труда.
- Прекратить прием лекарственных препаратов, причем неважно, вагинальные это свечи или капли в нос. Под их воздействием микрофлора половых органов может изменяться, что смажет картину мазка. Если лекарство отменить не получается, то нужно обязательно поставить в известность гинеколога.
- В течение недели до приема не спринцеваться. Жидкость, вводимая во влагалище, вымывает естественную микрофлору вместе с микробами, это влияет на результат мазка.
- За 2-3 дня до взятия мазка исключить половые контакты. Они могут повлиять на характер микрофлоры, также при сексе могут образовываться микротравмы, после чего в мазке можно обнаружить эритроциты.
- Подмываться нужно накануне процедуры перед сном, что позволяет микрофлоре влагалища сохранить свой состав. Нежелательно использование средств интимной гигиены.
Большая часть врачей говорят, что мазок при необходимости можно сдавать в любое время при осмотре. Если имеется зависимость результата оценки материала от гормонального фона обследуемой женщины, то лучше сдавать мазок в определенные сроки, установленные гинекологом. При менструации допустимо забирать материал на исследование микрофлоры, онкоцитологию (выявление атипичных клеток).
В каждом случае индивидуально решается вопрос о том, можно ли сдавать мазок во время месячных. Взятие материала на микрофлору представляет собой простую в исполнении процедуру, но на ее результат влияет множество факторов. Гинеколог опирается на общее состояние женщины и наличие экстренной необходимости в проведении манипуляции.
По материалам ginekola.ru
Анализы на половые инфекции: зачем, когда и как сдавать — «Бест Клиник»
«Слышала, что анализы на половые инфекции рекомендуется сдавать раз в год, чтобы исключить риск развития болезней, передаваемых половым путем. Насколько правдива такая информация?» Ксения, 19 лет
Частота сдачи анализов на половые инфекции не регламентирована строго. Обращаться к дерматовенерологу необходимо при любой подозрительной симптоматике, которая проявляется в области половых органов. Это могут быть:
- обильные выделения;
- зуд и жжение в паху;
- воспаление лимфоузлов;
- появление сыпи на слизистых половых органов;
- болезненность при мочеиспускании, интимной близости.
Для профилактики женщинам необходимо бывать у гинеколога не реже, чем раз в полгода. Это позволяет своевременно выявить инфекции в организме и прочие нарушения. Мужчинам также рекомендуется каждый год проходить профилактическое обследование у уролога.
Врача посетить следует при планировании беременности, при незащищенном половом акте с малознакомым партнером, чтобы исключить возможность заражения венерическими инфекциями.
Для чего необходимо обследоваться на половые инфекции?
Выявление половых инфекций лабораторными методами позволяет определить возбудителей болезней, выстроить грамотную линию лечения, чтобы нейтрализовать не только симптоматику, но и причину появления пагубного состояния. Вовремя пройденный курс терапии способен избавить от множества нежелательных последствий, остановить процессы развития аномалий в организме.
На какие инфекции, передаваемые половым путем, стоит обследоваться?
К ИППП, так называемым половым инфекциям, относят сифилис, гонорею, трихомониаз, генитальный герпес, донованоз, венерическую лимфогранулему, хламидиоз, аногенитальные бородавки. С помощью анализов можно выявить микоплазмы и уреаплазмы, относящиеся к условно-патогенным микроорганизмам. При их большом содержании рекомендуется пройти лечение. Особенно актуально это в преддверии запланированной беременности, чтобы возбудители болезни не передались от матери будущему ребенку в момент родов.
Полезно пройти лабораторное обследование при подозрении на кандидоз (молочницу). К ИППП он не относится, но является инфекцией, которая сопряжена с нарушением нормальной микрофлоры и подлежит лечению. С помощью лабораторных анализов можно выявить или исключить заражение ВИЧ, вирусными гепатитами и другими инфекционнымизаболеваниями, передаваемыми через кровь, а также при половых контактах. Все эти заболевания включены в комплексное обследование на ИППП.
Как готовиться к обследованию?
Если речь ведется о мазке, то минимум за сутки стоит воздержаться от половых контактов. Непосредственно перед сдачей анализа нельзя мочиться. Лучше, если пройдет не менее 2-х часов от последнего похода в туалет до посещения специалиста.
Лучшим временем для сдачи мазка для женщин является 4–5 день цикла по окончании месячных. Мазок на половые инфекции готовится в течение двух дней. У мужчин забор материала проходит из мочеиспускательного канала, у женщин — из уретры, шейки матки, влагалища.
Если речь ведется о сдаче венозной крови, то здесь правила несколько отличаются от предыдущей схемы. Кровь сдается пациентом утром на голодный желудок. Несколько дней перед сдачей анализов рекомендуется избегать алкоголя, копченых, острых и соленых продуктов. Результаты на присутствие в крови ВИЧ готовятся от 2-х до 10-ти дней. Обследование можно пройти анонимно.
Какие анализы сдаются — общий обзор
Среди анализов при обследовании на инфекции и заболевания, передающиеся половым путем, присутствуют:
- Анализ венозной крови на наличие ВИЧ. Проводится иммуноферментный анализ, при котором изучается сыворотка на выявление уровня антител к вирусу иммунодефицита. Также осуществляется ПЦР-диагностика, в которой ВИЧ идентифицируется на ранних стадиях заболевания. Обнаружение вируса в ранний срок препятствует его перерождению в СПИД, тормозит процессы пагубной трансформации организма, улучшает эффективность лечения.
- Метод ПЦР, проводимый путем забора материала из канала шейки матки у женщин и уретры у мужчин, позволяет выявить сифилис, мико- и уреаплазмоз, ВПЧ, цитомегаловирус, генитальный герпес, хламидиоз, а также другие инфекции. Хорошо проявил себя метод в ситуациях, где мазок не показывает полной клинической картины.
- Анализ мочи — проводится для выявления возбудителей таких заболеваний, как кандидоз, гонорея, хламидиоз, трихомониаз. Такой метод позволяет диагностировать стадию воспалительного процесса в организме и степень вовлеченности в него мочевыводящих каналов.
- Мазок на флору с последующим микроскопическим обследованием содержимого забора. Может применяться культуральный метод, когда биологический материал высеивается на питательные среды, в результате чего создается колония бактерий. С помощью мазка можно выявить возбудителей гонореи, кандидоза, уреа- и микоплазмоза, трихомониаза и прочих инфекций.
- Иммуноферментный анализ применяется для выявления антител, индивидуальных для каждого микроорганизма.
Наиболее эффективным методом диагностирования инфекций является комплексный анализ на ЗППП, позволяющий выявить все присутствующие в микрофлоре патогенные микроорганизмы.
Если вы планируете беременность, обнаружили у себя признаки инфекции или просто решили обследоваться, чтобы уточнить состояние своего здоровья, посетите многопрофильный медицинский центр Бест Клиник. Мы проводим все виды обследований, что позволяет нам точно идентифицировать инфекции и заболевания, передающиеся половым путем. По результатам анализов врач подберет для вас оптимальный вид лечения.
Идеальное время для посещения гинеколога и забора мазка 1
Необходимость гинекологического обследования может возникнуть в критические дни. Одним из важных его этапов является изучение микрофлоры половых путей. Но можно ли сдавать мазок во время месячных? Будут ли достоверными результаты анализа, если его провести в это время?
Как подготовиться к процедуре
Взятием мазка завершается любое обследование у гинеколога, особенно если есть жалобы на самочувствие. Чтобы результаты лабораторного исследования соответствовали реальной картине, важно не только правильно выбрать период цикла, в котором оно проводится, но и быть готовой к сдаче материала. Последний представляет собой клетки слизистой оболочки влагалища, шейки матки. Иногда специалиста интересует состав микрофлоры еще и мочеиспускательного канала.
Что предпринять для получения достоверного результата анализа:
- Правильно выбрать время его проведения. Не стоит сомневаться, стоит ли сдавать мазок на флору после месячных. Это оптимальные сроки, когда ее состав почти не подвергается влиянию иммунитета. Защитные силы организма в данный момент ослаблены, так что патогенные микробы и бактерии получают идеальные условия для размножения. Их повышенное количество и состав сейчас определить легче всего.
- За 2 — 3 дня до проведения анализа следует воздержаться от вагинального секса. Это нужно для сохранения влагалищной микрофлоры в неприкосновенности.
- Минимум неделю до сдачи анализа необходимо прекратить прием лекарств в любых формах. Они могут ненадолго изменить микрофлору, так что результат анализа окажется некорректным. Особенно выраженным бывает влияние антибиотиков.
- За 5 — 7 дней до взятия анализа нужно прекратить спринцеваться. Процедура способствует вымыванию из влагалища и с шейки матки частиц слизистой вместе с микроорганизмами. То есть результат окажется несоответствующим реальности.
- Мыться перед сдачей мазка следует накануне вечером, а не с утра. И для гигиенической процедуры лучше не использовать гель для душа или мыло.
- За пару часов до врачебных манипуляций не следует мочиться. Это поможет сохранить местную флору такой, как она есть.
- При подозрении на инфекцию накануне вечером можно поужинать чем-то соленым либо копченым, допускается принять немного алкоголя. Эта пища способствует активизации микрофлоры, выступит в роли провокатора. И при исследовании легче будет определить состав бактерий.
Как берется мазок
Процедура взятия мазка проста и безболезненна. Но если знать, как она происходит, проще разобраться, почему не следует делать это в критические дни. Сдача анализа состоит из следующих этапов:
- женщина располагается в гинекологическом кресле, предварительно обнажив нижнюю половину тела;
- доктор вводит во влагалище специальное зеркало, чтобы видеть, откуда брать материал для анализа;
- специальным инструментом врач отделяет клетки слизистой влагалища, шейки матки и помещает их на лабораторные стекла;
- материал передается для изучения специалистам.
Процедура проходит достаточно быстро. Но это в случае, если ей ничто не мешает. Вот почему возникает вопрос: через сколько после месячных можно сдавать мазок? Важно, чтобы его взятию не препятствовали выделения, которые сразу после них еще бывают.
Можно ли сдавать в критические дни
Необходимость сдавать анализ на микрофлору в определенные дни вызвана несколькими моментами:
- Невозможность подготовиться к исследованию. Если брать клетки слизистой оболочки во время месячных, соблюсти некоторые условия нереально. Невозможно не помыться утром в день анализа, да еще без использования геля. Некоторые женщины в это время не обходятся без обезболивающих таблеток, что перед сдачей анализа запрещено.
- Трудности при заборе материала. Прежде всего этому мешают выделения. Доктор практически не видит, откуда берет материал. Это же обстоятельство определяет, можно ли сдавать мазок перед месячными. Незадолго до них секреторная функция влагалища и шейки матки активизируется, так что слизи в половых путях тоже бывает немало. И это может затруднить процедуру. Но все же прозрачные выделения не так мешают увидеть врачу рабочее пространство, поэтому в данном периоде проведение анализа допустимо. Тем более если сдать мазок перед месячными, это даст расширенную информацию о микрофлоре. Ведь ее принято изучать в разные периоды цикла, особенно при сомнениях в постановке диагноза.
- Некорректность получаемого результата. В критические дни к мазку неизбежно примешивание крови. Это не только затрудняет изучение материала в лаборатории, но может привести к установлению ложного диагноза.
Можно ли сдавать в критические дни
Иногда вопрос о выборе дня цикла для исследования влагалищной флоры вообще не возникает. Так бывает при экстренной необходимости, когда пациентке и медикам не до соблюдения условий подготовки к манипуляции.
Как сдать мазок при месячных:
- не подмываться перед проведением манипуляции;
- положить на гинекологическое кресло пеленку;
- все последующие действия те же, что в отсутствие месячных, но процедура может длиться дольше.
Рекомендуем прочитать статью о посещении гинеколога во время месячных. Из нее вы узнаете о необходимости осмотра у врача, когда визит к доктору откладывать нельзя, а также о подготовке к гинекологическому осмотру.
Когда все же следует сдавать мазок на инфекции?
Но если срочности в проведении обследования нет, какой день после месячных сдавать мазок? Лучше всего это сделать спустя 2 — 3 дня от их окончательного завершения. Данное время оптимальное по двум причинам:
- естественных слизистых выделений в этом периоде минимальное количество, ничто не помешает провести процедуру;
- иммунитет еще не восстановился, и выявление состава микроорганизмов будет точнее и легче.
Когда сдавать мазок после месячных, зависит еще и от общего самочувствия. Заболевание, не относящееся к сфере гинекологии, потребует выждать до выздоровления. Ведь и оно влияет на микрофлору, мешая сделать верный вывод на основе анализа.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе