Диагностика, лечение и профилактика кисты верхнечелюстной пазухи
По статистике, у каждого пятого человека имеются различные патологии верхней или нижней пазухи носа. Одной из наиболее частых проблем является киста верхнечелюстной пазухи, которая локализуется в гайморовой впадине и, по сути, является функциональным доброкачественным новообразованием.
Анатомические особенности
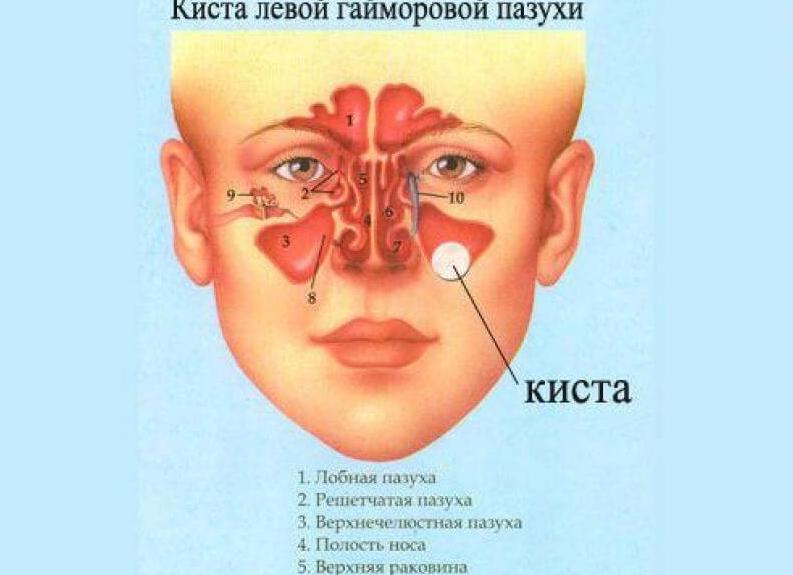
Киста в верхнечелюстной пазухе (ВЧП) представляет собой патологическое образование шарообразной формы, внутри которой находится жидкость с большим количеством болезнетворных микробов. Внешняя стенка опухоли состоит из плотной соединительной ткани, а поверхность внутренней капсулы выстилают эпителиальные клетки, активно продуцирующие слизь (в случае с истинными кистами). Небольшие размеры кисты никак не влияют на самочувствие, проблемы начинаются при развитии недуга. Опухоль начинает давить на стенки носа в правой или левой стороне, из-за чего возникают болевые ощущения, гипертония и проблемы с дыханием. Проблема может появиться вследствие множества причин, но чаще всего киста развивается, как итог регулярного закупоривания протоков желез внутренней секреции, расположеннных в носоглотке. Причины и лечение болезни являются предметом изучения отоларингологии.
Основные виды
В зависимости от механизма образования и локализации выделяют два вида кист:
- Истинная (ретенционная киста верхнечелюстной пазухи). Стенки её оболочки выстланы эпителиальными клетками, способными вырабатывать слизь. Такая патология образуется из-за анатомических нарушений носовых пазух или вследствие хронических болезней носоглотки;
- Ложная (псевдокиста), в строении которой нет эпителиальной оболочки. Обычно подобные новообразования связаны с различными стоматологическими проблемами, неправильным строением челюстного аппарата, болезнями зубов, а также может быть следствием ошибки при лечении. Частный случай этой патологии – одонтогенная киста верхнечелюстной пазухи, которая при отсутствии своевременного лечения может привести к деформации и разрушению костной ткани верхней челюсти.
В зависимости от локализации отдельно рассматривается киста правой верхнечелюстной пазухи или левой. Кроме того, новообразование может быть представлено единичной или множественной кистами.
Причины развития
В некоторых случаях развитие кисты верхнечелюстной пазухи связано с патологией внутриутробного развития. Однако врожденные опухоли подобного типа встречаются крайне редко. Практически всегда прогрессированию болезни способствует ряд причин:
- Хронический гайморит. Приводит к регулярному воспалительному процессу слизистых оболочек, выстилающих гайморову пазуху, вследствие чего через некоторое время происходит засорение устья протоков желез;
- Множественные гранулёмы верхних моляров, которые при отсутствии лечения начинают развиваться и проникать в основную пазуху носа;
- Приобретенное или врожденное искривление носовой перегородки. При сильных патологиях анатомии этой части носа нарушается нормальное функционирование желез, вследствие чего возникает хронический воспалительный процесс. В зависимости от искривления может развиться киста левой верхнечелюстной пазухи или правой;
- Накопление лимфы. Это происходит в результате длительных респираторных заболеваний, когда нарушается естественный отток лимфатической жидкости. Зачастую это приводит к сильным аллергическим реакциям, но в некоторых случаях лимфа застаивается в камере гайморовой пазухи.
Нередко проблемы с зубами на верхней челюсти могут переходить в хронические болезни носоглотки. Особенно это касается моляров, а также 5 и 6 зубов. Причиной застоя секрета в левой или правой пазухе может служить длительный пульпит, а также последствия неправильной стоматологической манипуляции.
Симптомы
Киста небольшого размера может длительное время находиться в верхнечелюстной пазухе носа и никак не влиять на самочувствие человека, многочисленные проблемы начинаются, если новообразование достигает 10 сантиметров и более. Чаще всего наблюдаются следующие симптомы:
- Хронические головные боли, как правило, в области затылка и виска. Боль усиливается во время физических и эмоциональных нагрузок, а также осенью и весной;
- Постоянная заложенность носа, без каких-либо признаков простудного заболевания;
- Затруднение дыхания, хрипы, одышка при физической нагрузке;
- Регулярные заболевания носоглотки – гайморит, синусит, фронтит и другие;
- Неприятные ощущения при глотании и смыкании челюсти.
Постоянные и непрекращающиеся выделения из носа – характерный симптом кисты верхнечелюстной пазухи. Как правило, слизь имеет характерный желтоватый или мутный оттенок из-за гнойного инфильтрата, выделяющегося из полости опухоли. При сильном воспалении увеличивается температура, ощущается общая слабость тела.
Диагностика
Первичную инструментальную диагностику осуществляет отоларинголог при жалобах пациента на проблемы с дыханием. После этого всегда назначают дополнительные исследования:
- Рентген придаточных носовых пазух. Киста на снимке выглядит, как небольшое круглое выпячивание стенок гайморовой пазухи. При помощи рентгенологического исследования можно обнаружить только крупные и средние по размеру новообразования. Для уточнения диагноза иногда проводят рентген с контрастом, который позволяет выявить даже мелкие кисты;
- Компьютерная томография (КТ). Точный метод диагностики, позволяющий оценить анатомическое строение опухоли, выявить ее точную локализацию и размеры;
- МРТ носоглотки – самый точный диагностический метод. Он позволяет исследовать все параметры кисты за исключением ее природы. Данные процедуры часто используются для проведения оперативного удаления;
- Синусоскопия. Во время процедуры в пазуху носа вводят эндоскоп, которые позволяет изучить структуру кисты и дифференцировать ее природу. Иногда в рамках эндоскопического исследования дополнительно берут биопсию тканей кисты для исключения ее злокачественности.
Как правило, перед операцией проводят дополнительное комплексное исследование, чтобы получить полную клиническую картину для качественного проведения хирургических манипуляций.
Способы лечения
Консервативное лечение без операции совершенно неэффективно при терапии заболевания. Как правило, медикаментозные средства, а также промывание носоглотки назначаются только для облечения симптомов и удаления гнойного инфильтрата, затрудняющего дыхание. В большинстве случаев применяются хирургические методы удаления новообразования верхнечелюстной пазухи:
- Микрогайморотомия – частный случай эндоскопии. Данный способ является наиболее безопасным и редко приводит к осложнениям. После применения анестезии через ноздрю в пазуху носа (или делают отверстие до 5 мм над верхней губой) вводят эндоскоп, при помощи которого выкачивается содержимое кисты. Полость новообразования обрабатывается антибактериальными средствами, что важно для предупреждения воспаления при зарастании стенок кисты;
- Операция по Колдуэлл-Люку. Данная методика используется только для удаления больших кист или если локализация новообразования не позволяет провести эндоскопию. Под общей или местной анестезией делается разрез, захватывающий слизистую вместе с надомницей от моляра №3 до уздечки верхней губы. После этого вскрывают лицевую стенку челюстной пазухи и расширяют отверстие. Получив прямой доступ к кисте, ее полностью удаляют. Главный недостаток этого типа операции – нарушение целостности стенок пазухи и наличие рубцов. Кроме того, после хирургической манипуляции требуется длительное восстановление;
- Операция по Денкеру. Это способ удаления кисты похож на методику, описанную выше. Главное ее отличие в том, что разрез делают не над верхней губой, а над передней частью гайморовой пазухи справа или слева, а затем так же проводят трепанацию челюстной кости.
Удаление кисты верхнечелюстной пазухи всегда сопровождается периодом восстановления, который проходит в амбулаторных условиях, чтобы можно было следить за состоянием пациента и своевременно оказать неотложную помощь. В некоторых случаях отмечается небольшая отечность после удаления опухоли, особенно при оперативном удалении. Плюс к этому, необходим прием антибиотиков и анальгетиков для облегчения состояния.
Возможные осложнения
Киста в верхней челюстной (гайморовой) пазухе чаще всего не вызывает серьезных осложнений, редко малигнизируется. Несмотря на это, новообразование большого размера, которое вовремя не оперировали, может привести к неприятным последствиям. Так, киста вызывает хронический ринит в самой тяжелой форме, а также имеется вероятность разрыва кисты непосредственно в пазуху носа. При длительном воспалительном процессе иногда развивается абсцесс, тромбоз синуса или флегмона. Наиболее опасны кисты, которые начали переходить в нижнюю часть головного мозга – они могут спровоцировать развитие энцефалита или менингита.
Современная медицина позволяет диагностировать и вылечить верхнечелюстную функциональную кисту на самых ранних стадиях. Однако во избежание развития патологии рекомендуется вовремя лечить респираторные заболевания, различные воспаления носоглотки и следить за здоровьем зубов.
Киста гайморовой пазухи
- Затруднение носового дыхания (заложенность носа), обычно на стороне поражения.
- Чувство тяжести, распирания в области щеки, глаза.
- Головная боль.
- Слизистые выделения из носа или стекание слизи по задней стенке глотки.
- Периодическое выделение прозрачной желтой жидкости из носа.
- Частые гнойные гаймориты (воспаление в гайморовой пазухе, которое характеризуется повышением температуры тела, появлением гнойных выделений из носа, головной и лицевой боли, ухудшением общего самочувствия).
- Кисты гайморовой пазухи небольших размеров часто существуют абсолютно бессимптомно (по статистике, у каждого десятого человека) и становятся случайной находкой при проведении рентгенографии черепа.
- Время появления симптомов индивидуально. Симптомы обычно проявляются при больших размерах кисты (1,5 см в диаметре и больше), а скорость ее роста варьирует в широких пределах.
По строению различают:
- истинную кисту – все стенки представлены слизистой оболочкой;
- псевдокисту – образуется в результате « расщепления» слизистой оболочки и накопления в ней жидкости.
В зависимости от причины возникновения выделяют:
- ретенционную кисту, которая развивается в результате закупорки выводного протока железы слизистой оболочки пазухи;
- одонтогенную кисту – кисту вокруг корня зуба, которая развивается при воспалении в нем. Она чаще всего мелких размеров, но может расти, может быть заполнена гноем.
- Закупорка выводного протока желез слизистой оболочки гайморовой пазухи. Это происходит чаще всего в результате нарушений работы слизистой оболочки вследствие частых воспалительных заболеваний носа и придаточных пазух носа (хронический насморк, частые гаймориты – воспаление верхнечелюстной (гайморовой) пазухи), аллергического насморка.
- Анатомические особенности полости носа, препятствующие нормальному прохождению по ней воздуха (например, искривление перегородки носа), способствуют развитию кисты.
- Воспалительные заболевания зубов, распространяющиеся на их корни.
- Анализ жалоб и анамнеза заболевания: отмечается ли заложенность носа, выделения из носа, какого характера, как давно беспокоят жалобы, есть ли проблемы с зубами.
- Осмотр носа (риноскопия): в полости носа при наличии кисты гайморовой пазухи обычно не обнаруживается патологических изменений, даже при эндоскопическом осмотре.
- Могут определяться искривления перегородки носа различной степени выраженности.
- Если на фоне кисты гайморовой пазухи развился острый или хронический гайморит (воспаление в верхнечелюстной пазухе), может отмечаться покраснение и отек слизистой оболочки, слизистые или гнойные выделения в носовых ходах.
- На обычной рентгенограмме околоносовых пазух киста определяется как округлое затемнение, однако кисты небольших размеров определить сложно.
- Наиболее информативный метод диагностики кист гайморовых пазух – компьютерная томография (КТ). Метод позволяет получить изображения послойных срезов черепа и уточнить диагноз, а также определить размеры и расположение кисты. КТ также незаменима при подготовке к операции, так как дает представление об анатомических особенностях пазух пациента.
- В некоторых случаях при наличии полного затемнения верхнечелюстной пазухи на рентгене проводится диагностическая пункция (прокол) гайморовой пазухи специальной иглой со стороны носа под местным обезболиванием.
- При наличии кисты крупных размеров обычно при этом из пазухи откачивают прозрачную желтую жидкость.
- Киста после этого уменьшается в размерах, стенки ее спадаются, улучшается носовое дыхание, уменьшается или исчезает чувство распирания в области лица или глаза.
- Однако это улучшение временное, так как капсула кисты остается на месте и со временем вновь наполняется жидкостью.
- Если у пациента отсутствуют симптомы (заложенность носа, ощущение тяжести в области щеки), не отмечается частых гнойных гайморитов (воспаления верхнечелюстных пазух), а киста является « случайной находкой» при проведении рентгена черепа, лечения не требуется.
- При наличии кисты (или нескольких кист), связанной с зубами (одонтогенная), проводится лечение у стоматолога.
- Если пациент с кистой гайморовой пазухи жалуется на постоянную или периодическую заложенность носа, ощущения тяжести, распирания в области щеки, частые гнойные гаймориты, проводится хирургическое лечение – удаление кисты. Операция не проводится на фоне обострения гайморита. В этом случае сначала назначается лечение: антибиотики, промывание носа и др.
- Удаление кисты, расположенной на нижней стенке пазухи, чаще всего производится через небольшой разрез под верхней губой (чуть выше десны). Такая операция называется микрогайморотомия.
- Киста удаляется вместе с оболочкой, пазуха осматривается изнутри с помощью оптической техники – эндоскопа.
- Соустье пазухи (отверстие, соединяющее ее с полостью носа) обычно немного расширяют, чтобы пазуха лучше вентилировалась (это препятствует развитию воспаления и повторных эпизодов заболевания).
- Разрез под губой могут зашивать или не зашивать в зависимости от обстоятельств.
- В некоторых случаях удается обойтись без разреза под губой и удалить кисту со стороны естественного соустья пазухи: его расширяют, а затем заводят туда эндоскоп и инструменты.
- Операцию предпочтительнее проводить под общим наркозом.
- Одновременно с удалением кисты проводится лечение сопутствующих заболеваний носа (при их наличии) – септопластика (выпрямление искривленной перегородки носа), коррекция носовых раковин.
- После операции в нос устанавливают носовые тампоны, обычно на 1-2 дня.
- Для того чтобы эффект от операции был стойким, важно регулярно наблюдаться у отоларинголога в послеоперационном периоде. Проводится туалет полости носа (очищение носа от корочек, слизи, которые скапливаются после операции), прооперированная пазуха промывается через соустье (специальный инструмент заводится в полость пазухи через нос, при этом не производится дополнительных разрезов или проколов).
- Киста верхнечелюстной пазухи может стать причиной хронического воспаления в ней.
- Постоянное затруднение носового дыхания приводит к хроническому кислородному голоданию всего организма. На начальных этапах это проявляется головной болью, быстрой утомляемостью, нарушением концентрации внимания и памяти, со временем могут развиться заболевания сердца, сосудов и других органов.
- Нарушение носового дыхания во сне может привести к развитию синдрома обструктивного апноэ сна (СОАС) – остановкам дыхания во сне, что также опасно сердечно-сосудистыми и другими осложнениями в связи с постоянной нехваткой кислорода. У таких пациентов повышенная дневная сонливость, что отрицательно сказывается на эффективности работы, а также увеличивает частоту аварий на производстве, в быту, в автотранспорте.
- Профилактика и своевременное лечение заболеваний зубов и десен.
- Своевременное лечение заболеваний носа: коррекция искривленной перегородки носа, блокирующей вход в верхнечелюстную пазуху, лечение воспаления слизистой оболочки носа и верхнечелюстных пазух.
- Лечение аллергических заболеваний.
- Обращение к врачу при первых признаках заболевания.
Киста головного мозга
Киста головного мозга — локальное скопление жидкости в оболочках или веществе головного мозга. Киста малого объема, как правило, имеет субклиническое течение, выявляется случайно при нейровизуализирующем обследовании мозга. Киста большого объема из-за ограниченности внутричерепного (интракраниального) пространства приводит к внутричерепной гипертензии и сдавлению окружающих ее мозговых структур. Клинически значимый размер кист значительно варьирует в зависимости от их локализации и компенсаторных возможностей. Так, у детей раннего возраста, за счет податливости костей черепа зачастую наблюдается длительное латентное течение кист без признаков выраженной ликворной гипертензии.
Киста головного мозга может обнаруживаться в различные возрастные периоды: от новорожденности до пожилого возраста. Следует отметить, что врожденные кисты чаще проявляются в среднем возрасте (обычно в 30-50 лет), чем в детстве. Согласно общепринятой в клинической неврологии практике в отношении замерших или медленно прогрессирующих кист малого объема применяется наблюдательно-выжидательная тактика ведения.
Классификация кисты головного мозга
В зависимости от места расположения выделяют арахноидальную и внутримозговую (церебральную) кисту. Первая локализуется в мозговых оболочках и образуется за счет скопления цереброспинальной жидкости в местах их врожденной дупликатуры или спаек, сформировавшихся в результате различных воспалительных процессов. Вторая располагается во внутренних структурах головного мозга и формируется на участке погибшей в результате различных патологических процессов мозговой ткани. Отдельно выделяют также кисту шишковидной железы, кисту сосудистого сплетения, коллоидную и дермоидную кисты.
Все мозговые кисты по своему генезу классифицируются на врожденные и приобретенные. К исключительно врожденным относятся дермоидная и коллоидная киста головного мозга. В соответствии с этиологией среди приобретенных кист различают посттравматические, постинфекционные, эхинококковые, постинсультные.
Факторами, провоцирующими формирование врожденной кисты мозга, являются любые неблагоприятные воздействия на плод в антенатальном периоде. К ним относят фетоплацентарную недостаточность, внутриутробные инфекции, прием беременной лекарственных средств с тератогенным эффектом, резус-конфликт, гипоксию плода. Врожденные кисты и другие аномалии развития головного мозга могут возникнуть, если развитие плода происходит в условиях внутриутробной интоксикации при наркомании, алкоголизме, никотиновой зависимости будущей матери, а также при наличии у нее хронических декомпенсированных заболеваний.
Приобретенная киста формируется вследствие черепно-мозговой травмы, родовой травмы новорожденного, воспалительных заболеваний (менингита, арахноидита, абсцесса головного мозга, энцефалита), острых нарушений мозгового кровообращения (ишемического и геморрагического инсульта, субарахноидального кровоизлияния). Она может иметь паразитарную этиологию, например, при эхинококкозе, церебральной форме тениоза, парагонимозе Киста ятрогенного происхождения может сформироваться как осложнение операций на головном мозге. В ряде случаев различные дистрофические и дегенеративные процессы в головном мозге также сопровождаются замещением церебральных тканей кистой.
Отдельную группу составляют факторы, способные спровоцировать увеличение размеров уже имеющегося интракраниального кистозного образования. Подобными триггерами могут выступать травмы головы, нейроинфекции, воспалительные внутричерепные процессы, сосудистые нарушения (инсульты, затруднение венозного оттока из полости черепа), гидроцефалия.
Симптомы кисты головного мозга
Наиболее характерна манифестация мозговой кисты с симптомов интракраниальной гипертензии. Пациенты жалуются на практически постоянную цефалгию, ощущение подташнивания, не связанное с едой, чувство давления на глазные яблоки, понижение работоспособности. Могут отмечаться нарушения сна, шум или ощущение пульсации в голове, расстройства зрения (падение остроты зрения, двоение, сужение зрительных полей, появление фотопсий или зрительных галлюцинаций), легкая тугоухость, атаксия (головокружения, шаткость, дискоординация движений), мелкоразмашистый тремор, обмороки. При высокой внутричерепной гипертензии наблюдается повторяющаяся рвота.
В ряде случаев киста головного мозга дебютирует впервые возникшим эпилептическим пароксизмом, за которым следуют повторные эпиприступы. Пароксизмы могут носить первично-генерализованный характер, иметь вид абсансов или фокальной джексоновской эпилепсии. Очаговая симптоматика наблюдается гораздо реже общемозговых проявлений. В соответствии с локализацией кистозного образования она включает геми- и монопарезы, сенсорные расстройства, мозжечковую атаксию, стволовые симптомы (глазодвигательные расстройства, нарушение глотания, дизартрию и др.).
Осложнением кисты может являться ее разрыв, окклюзионная гидроцефалия, сдавление головного мозга, разрыв сосуда с кровоизлиянием в кисту, формирование стойкого эпилептогенного очага. У детей кисты, сопровождающиеся выраженной внутричерепной гипертензией или эписиндромом, могут обуславливать задержку психического развития с формированием олигофрении.
Отдельные виды кист головного мозга
Арахноидальная киста чаще имеет врожденный или посттравматический характер. Расположена в мозговых оболочках на поверхности мозга. Наполнена цереброспинальной жидкостью. По некоторым данным, до 4% населения имеют арахноидальные кисты головного мозга. Однако клинические проявления наблюдаются лишь в случае большого скопления жидкости в кисте, что может быть связано с продукцией ликвора выстилающими полость кисты клетками. Резкое увеличение размеров кисты угрожает ее разрывом, приводящим к смертельному исходу.
Киста шишковидной железы (пинеальная киста) — кистозное образование эпифиза. Отдельные данные свидетельствуют о том, что до 10 % людей имеют малые бессимптомные пинеальные кисты. Кисты диаметром более 1 см отмечаются намного реже и могут давать клиническую симптоматику. При достижении значительных размеров, киста шишковидной железы способна перекрывать вход в водопровод мозга и блокировать ликвороциркуляцию, обуславливая окклюзионную гидроцефалию.
Коллоидная киста составляет около 15-20% внутрижелудочковых образований. В большинстве случаев располагается в передней области III желудочка, над отверстием Монро; в отдельных случаях — в IV желудочке и в районе прозрачной перегородки. Наполнение коллоидной кисты отличается большой вязкостью. Основу клинических проявлений составляют симптомы гидроцефалии с приступообразным нарастанием цефалгии при определенных положениях головы. Возможны поведенческие расстройства, снижение памяти. Описаны случаи возникновения слабости в конечностях.
Киста сосудистого сплетения образуется при заполнении цереброспинальной жидкостью пространства между отдельными сосудами сплетения. Диагностируется в различном возрасте. Клинически проявляется редко, в отдельных случаях может давать симптоматику внутричерепной гипертензии или эпилепсии. Зачастую кисты сосудистых сплетений выявляются по данным акушерского УЗИ на 20-й неделе беременности, затем они самостоятельно рассасываются и примерно к 28-й неделе внутриутробного развития уже не обнаруживаются на УЗИ.
Дермоидная киста (эпидермоид) является аномалией эмбрионального развития, при которой клетки, дающие начало коже и ее придаткам (волосам, ногтям), остаются внутри головного мозга. Содержимое кисты наряду с жидкостью представлено элементами эктодермы (волосяными фолликулами, сальными железами и т. п.). Отличается происходящим после рождения быстрым увеличением в размерах, в связи с чем подлежит удалению.
Клиническая симптоматика и данные неврологического статуса позволяют неврологу заподозрить наличие интракраниального объемного образования. Для проверки слуха и зрения пациент направляется на консультацию отоларинголога и офтальмолога; проводится аудиометрия, визиометрия, периметрия и офтальмоскопия, на которой при выраженной гидроцефалии отмечаются застойные диски зрительных нервов. Повышенное внутричерепное давление можно диагностировать при помощи эхо-энцефалографии. Наличие эпилептических пароксизмов является показанием к проведению электроэнцефалографии. Однако, опираясь лишь на клинические данные, невозможно верифицировать кисту от гематомы, абсцесса или опухоли головного мозга. Поэтому при подозрении на объемное образование мозга необходимо применение нейровизуализирующих методов диагностики.
Использование УЗИ позволяет выявить некоторые врожденные кисты еще в период внутриутробного развития, после рождения ребенка и до закрытия его большого родничка диагностика возможна при помощи нейросонографии. В дальнейшем визуализировать кисту можно посредством КТ или МРТ головного мозга. Для дифференцировки кистозного образования от опухоли мозга эти исследования проводят с контрастированием, поскольку в отличие от опухоли, киста не накапливает в себе контрастное вещество. Для лучшей визуализации кистозной полости возможно введение в нее контраста путем пункции кисты. В отличие от МРТ, КТ головного мозга дает возможность судить о вязкости содержимого кисты по плотности ее изображения, что учитывается при планировании хирургического лечения. Основополагающее значение имеет не только установление диагноза, но и непрерывное наблюдение за кистозным образованием для оценки изменения его объема в динамике. При постинсультном генезе кисты дополнительно прибегают к сосудистым обследованиям: дуплексному сканированию, УЗДГ, КТ или МРТ сосудов головного мозга.
Лечение кисты головного мозга
Консервативная терапия малоэффективна. Лечение возможно только хирургическим путем. Однако большинство кист не нуждаются в активном лечении, поскольку имеют малый размер и не прогрессируют в размере. В отношении их проводится регулярное динамическое наблюдение при помощи МРТ- или КТ-контроля. Нейрохирургическому лечению подлежат кисты, клинически проявляющиеся симптомами гидроцефалии, прогрессивно увеличивающиеся в размере, осложненные разрывом, кровотечением, сдавлением мозга. Выбор метода операции и хирургического подхода осуществляется на консультации нейрохирурга.
В случаях тяжелого состояния пациента с расстройством сознания (сопор, кома) в экстренном порядке показано наружное вентрикулярное дренирование для уменьшения внутричерепного давления и сдавления мозга. В случае развития осложнений в виде разрыва кисты или кровоизлияния, а также при паразитарной этиологии кисты хирургическое вмешательство выполняется с целью радикального иссечения кистозного образования; хирургическим доступом является трепанация черепа.
В остальных случаях операция носит плановый характер и осуществляется преимущественно эндоскопическим способом. Преимуществом последнего является малая травматичность и укороченный восстановительный период. Для его осуществления необходимо лишь фрезевое отверстие в черепе, через которое выполняется аспирация содержимого кисты. С целью предупреждения повторного скопления жидкости в кистозной полости производится ряд отверстий, соединяющих ее с ликворными пространствами мозга, или осуществляется кистоперитонеальное шунтирование. Последнее предполагает имплантацию специального шунта, по которому жидкость из кисты поступает в брюшную полость.
В послеоперационном периоде проводится комплексная реабилитационная терапия, в которой при необходимости принимают участие нейропсихолог, врач ЛФК, массажист, рефлексотерапевт. Медикаментозная составляющая включает рассасывающие средства, препараты, улучшающие кровоснабжение и метаболизм головного мозга, противоотечные и симптоматические медикаменты. Параллельно с целью восстановления мышечной силы и чувствительной функции, адаптации пациента к физическим нагрузкам, проводится физиотерапия, ЛФК, массаж, рефлексотерапия.
Прогноз и профилактика кисты головного мозга
Клинически незначимая замершая киста головного мозга в большинстве случаев сохраняет свой непрогрессирующий статус и никак не беспокоит пациента в течение жизни. Своевременно и адекватно проведенное хирургическое лечение клинически значимых кист обуславливает их относительно благоприятный исход. Возможен остаточный умеренно выраженный ликворно-гипертензионный синдром. В случае формирования очагового неврологического дефицита он может иметь стойкий резидуальный характер и сохраняться после проведенного лечения. Эпилептические пароксизмы зачастую проходит после удаления кисты, но затем часто возобновляются, что обусловлено формированием спаек и другими изменениями прооперированной области мозга. При этом вторичная эпилепсия отличается резистентностью к проводимой антиконвульсантной терапии.
Поскольку приобретенная киста головного мозга зачастую является одним из вариантов разрешения инфекционных, сосудистых, воспалительных и посттравматических интракраниальных процессов, то ее профилактикой является своевременное и корректное лечение указанных заболеваний с применением нейропротекторной и рассасывающей терапии. В отношении врожденных кист профилактикой служит охранение беременной и плода от влияния различных вредоносных факторов, корректное ведение беременности и родов.