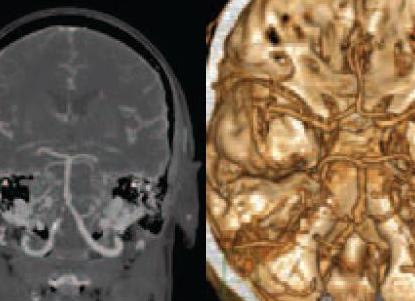
 [Интракраниальные сосуды головного мозга]
[Интракраниальные сосуды головного мозга]
Интракраниальные сосуды головного мозга и их диагностика
Нормальное функционирование мозга обеспечивает обширная сеть кровеносных сосудов, благодаря которой он получает питательные вещества и кислород в нужном объеме. Интракраниальные сосуды головного мозга являются частью этой сети, и нарушение их работы чревато серьезными последствиями. Транскраниальная допплерография используется для того, чтобы обнаружить проблему и выявить причины, это позволяет подобрать оптимальное лечение.
Строение
За внутричерепное кровообращение отвечают интракраниальные сосуды головного мозга
Интракраниальные сосуды представляют собой сложную разветвленную сеть артерий костных каналов и черепной полости, иными словами – интракраниального отдела. Они связаны с экстракраниальными сосудами.
Группа интракраниальных сосудов
В интракраниальном отделе расположены такие элементы:
- Мозговые артерии. Они отделяются от внутренней СА среди них различают передние, средние и задние. Питают такие сегменты мозга, как мозжечок, ствол, затылочные доли, кору. От мозговых артерий идут ответвления поменьше, короткие обеспечивают питание коры, длинные же уходят вглубь. Они очень хрупкие и могут послужить причиной внутримозгового кровоизлияния.
- Базилярная артерия – еще известна как основная. Она снабжает мозжечок и варолиев мост. Это непарный сосуд, что разветвляется на артерии лабиринта и моста, мозжечковые, среднемозговые. Располагается в базилярной борозде моста.
- Внутричерепные сегменты (V4) позвоночных артерий. Они соединяются в задней черепной ямке и образовывают базилярную артерию.
- Прямой синус. Это венозный коллектор, который участвует в выведении крови в яремные вены. Он расположен в твердой мозговой оболочке.
Таким образом, интракраниальные артерии отвечают за кровоток внутри полости черепа. Каждая из них снабжает конкретный участок.
Группа экстракраниальных сосудов
Экстракраниальные сосуды размещаются вне черепа, они транспортируют кровь от сердца. К ним относятся такие каналы:
- Плечеголовной ствол. Это короткий толстый канал, он берет начало от дуги аорты и переходит, разделяясь, в общую СА и правую подключичную. Расположен у трахеи.
- Переднепозвоночный (V1), шейный (V2) и атлантовый (V3) сегменты позвоночной артерии.
- Общая СА. Она обеспечивает приток крови к головному мозгу и к зрительной системе. Левая часть СА является продолжением дуги аорты, правая начинается с плечеголовного ствола, она немного короче левой.
- Внутренняя СА. Это парное продолжение общей СА, которое проходит по бокам шеи – над краем щитовидного хряща – и уходит в черепную полость.
- Наружная СА. Также ответвляется от общей СА, разделяется на такие четыре группы ветвей, как передние, задние, медиальные и концевые. Благодаря им происходит кровообращение в органах шеи и ротовой полости, лица, в коже головы.
Читайте также: От чего помогает Аскофен и как правильно его принимать?
Примечательно, что общая СА расходится на внутренние и наружные индивидуально. Она становится шире возле щитовидного хряща, но разветвиться может практически в любой части шеи – у основания, посередине или выше.
В норме по экстракраниальным каналам кровь поступает от сердца к голове, но есть ряд заболеваний, при которых направление кровотока меняется.
Виллизиев круг
Виллизиев круг необходим, чтобы компенсировать недостаточность кровообращения в аварийной ситуации
В основании головного мозга находится артериальная сеть, известная как Виллизиев круг. Его основная функция заключается в том, чтобы компенсировать недостаточное кровоснабжение в случае, если закупорится один из кровеносных каналов, питающих мозг.
Виллизиев круг формируют следующие артерии:
- начальные сегменты задней и передней мозговых
- супраклиновидный сегмент внутренних СА
- передняя и задняя соединительные
Классически он является замкнутой системой, однако случаи нормального развития составляют от 25 до 50%.
В некотором смысле Виллизиев круг можно назвать аварийным источником кровоснабжения.
Распространенные патологии интракраниальных сосудов
Частой патологией внутричерепных сосудов является инсульт
Внутричерепные кровеносные каналы больше всего страдают от инсульта. Часто его причиной становится поражение атеросклерозом экстракраниальных сосудов, в частности, СА и позвоночных артерий. Бляшка перекрывает просвет, в результате чего в черепной полости нарушает кровообращение.
Распространенной патологией является клинический стеноз. Нередко он протекает без симптомов или с временным нарушением кровообращения полости черепа, но в любом случае высок риск развития ишемической болезни мозга. Это приводит к возникновению ишемического очага, или ишемического инсульта, часто с летальным исходом. Возможны и экстракраниальные, и интракраниальные стенозы.
Вертебро-базилярная недостаточность является не столько заболеванием, сколько комплексом симптомов, указывающих на наличие другой проблемы. Вертебро-базилярный бассейн – это 30% кровотока в мозге, поэтому ВБН проявляется достаточно быстро, включает очаговые и общемозговые отклонения. Большинство из них обратимы, но в некоторых случая происходит микроинсульт, а далее – ишемический инсульт.
Таким образом, состояние экстра- и интракраниальных сосудов тесно связано. Если есть проблемы с функционированием одной группы, проблема может касаться и другой.
Транскраниальная допплерография
Оценить кровообращение в сосудах внутри черепа помогает транскраниальная допплерография
Данный метод исследования предназначен для диагностики интракраниальных сосудов на глубине от трех до девяти сантиметров. Это ультразвуковой метод, с помощью которого оценивается кровообращение во внутричерепной полости.
Читайте также: Спиронолактон: показания к применению и инструкция
Какие данные можно узнать
ТКДГ дает врачам возможность обнаружить отклонения в функционировании сосудов и их заболевания на ранней стадии, благодаря чему можно вовремя начать лечиться. Транскраниальная допплерография позволяет:
- Узнать скорость и характер кровотока
- Определить толщину стенок кровеносных каналов, их диаметр и состояние целом
- Обнаружить элементы, препятствующие кровообращению, в частности, тромбы, бляшки и наросты – вплоть до небольших шероховатостей
- При наличии патологии в точности определить, какие области подверглись поражению
- Понять, какие осложнения наиболее вероятны при той или иной патологии в конкретном случае
Диагностика необходима, чтобы поставить точный диагноз и подобрать правильное лечение.
Показания и противопоказания
Частые головные боли являются показанием для проведения транскраниальной допплерографии
Существует ряд показаний для срочного проведения диагностики.
К ним относится инсульт, травмы внутричерепных сосудов, расслоение аневризмы, острый тромбоз и проблемы с мозговым кровообращением.
В таких случаях исследование выполняют в ближайшие несколько часов после постановки предварительного диагноза или сразу, если есть признаки болезни в острой форме.
Список показаний для планового проведения ТКДГ гораздо обширнее:
- хроническая головная боль
- мигрень и мигренеподобные приступы
- головокружение, шум в ушах
- беспричинные перемены настроения
- онемение лица, головы
- обмороки и обморочные состояния
- нарушения зрения
- патологии шейного отдела позвоночника
- признаки нарушения внутричерепного кровообращения
- признаки аномалий сосудов полости черепа
- нарушения речи
- резкое изменение силы в руках
- последствия черепно-мозговых травм
- ИБС
- стенокардия
- повышенный уровень холестерина
- судороги в конечностях
- вегето-сосудистая дистония
- острый остеохондроз
Детям транскраниальную допплерографию назначают при заторможенном речевом развитии, рассеянном внимании и сложностях с концентрацией, а также при необъяснимой гиперактивности.
Поскольку перечисленные признаки могут быть симптомами болезней, которые не связаны напрямую с нарушением функционирования сосудов, диагностику должен назначать врач. Он способен оценить общую картину и определить, нужно ли обследование.
Ультразвуковые исследования безопасны, и ТКДГ имеет мало противопоказаний. Так, процедура длится приблизительно полчаса и требует, чтобы пациент в это время лежал неподвижно, поэтому при сильном болевом синдроме провести ее не получится.
Таким образом, транскраниальная допплерография помогает диагностировать заболевания сосудов, и проводить ТКДГ можно даже младенцам, беременным и кормящим женщинам, людям в возрасте.
Подготовка к ТКДГ
Следует придерживаться простых рекомендаций, чтобы результаты исследования получились достоверными.
Так, в течение суток до проведения ТКДГ желательно не пить лекарства, главным образом кардиологические препараты. Также перед диагностикой противопоказано курить и употреблять спиртное. Не стоит пить кофе или другие напитки со стимулирующим эффектом, равно как и принимать успокоительные.
Перед процедурой пациенту рекомендуется быть в состоянии покоя.
Как проходит диагностика
Почти всю процедуру транскраниальной допплерографии нужно лежать неподвижно
Для проведения ТКДГ пациент ложится на кушетку, точки взаимодействия с датчиком проходят обработку гелем.
Большую часть времени требуется лежать неподвижно, однако по ходу процедуры врач указывает, когда необходимо повернуть голову, когда – задержать дыхание либо дышать чаще. Это нужно, чтобы проконтролировать кровообращение в разных условиях и на разных участках.
Кость не позволяет лучам ультразвука проникать вглубь, поэтому диагностику проводят посредством так называемых акустических окон, то есть участков, сквозь которые ультразвук пройдет, сохранив максимум энергии. Таких точек несколько.
Темпоральное окно дает возможность ультразвуку проникнуть через височную область. Так обследуют мозговые артерии, внутреннюю СА, проверяют функционирование передних и задних соединительных.
Орбитальное окно. Через него – а именно глазницы – проводят диагностику сифона внутренней СА, а также глазничной артерии.
Субокципитальное окно – это сочленение позвоночника с затылочной костью. Эта точка предоставляет возможность исследовать базилярную артерию и сегменты V4 позвоночных.
Датчик передает на монитор двухмерное изображение, сведения сразу сохраняются. Данные предоставляются в виде картограмм, а также в режиме спектрального анализа. Последний дает полные сведения о гемодинамических показателях, а картограммы демонстрируют кровоток: красным на них обозначены потоки, направленные в сторону датчика, синим же – от датчика.
Результаты расшифровываются сразу по окончании исследования. В зависимости от показателей врач дает рекомендации, назначает лечение или направляет на дальнейшие обследования.
Смотрите видео о кровоснабжении головного мозга:
Нормальное внутричерепное кровообращение во многом определяет качество жизни, а иногда жизнь вовсе зависит от него. Важно обращать внимание на тревожные признаки, чтобы вовремя обратиться к врачу, обследоваться и начать лечение.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Атеросклероз интракраниальных артерий головного мозга: лечение и профилактика
Атеросклероз интракраниальных артерий головного мозга – это наиболее частая причина инсульта. Примечательно, что риск заболевания зависит от цвета кожи, европейцы подвержены патологии меньше, чем представители азиатской и негроидной расы.
Причинами нарушения являются наличие атеросклеротических бляшек в устье малой перфорирующей артерии, артерио-артериальная эмболия, гиперфункция тканей головного мозга. Частота рецидива обуславливается потерейспособности поддержания нормального кровотока.
Патология вызывает острое нарушение кровообращения в головном мозге, аналогичное с атеросклеротическими изменениями коронарных артерий. Угрозу связывают с воспалением при возникновении, прогрессировании и повреждении атеросклеротической бляшки.
По тяжести заболевание стоит на втором месте после атеросклероза венечных артерий сердца. Симптомами недуга становятся:
- ослабление памяти;
- снижение умственной работоспособности;
- повышение утомляемости.
Пациенты теряют эмоциональную стабильность, повышается внутричерепное давление, начинаются мучительные головные боли, особенно при переходе из горизонтального в вертикальное положение. У больных отмечаются сильные психические расстройства, дискомфортные ощущения в шейном отделе позвоночника.
Способы диагностики патологии
Для постановки диагноза атеросклероз интракраниальных артерий требуется провести ультразвуковое исследование, магнитно-резонансную томографию, компьютерную томографию, цифровую субтракционную ангиографию. Золотым стандартом диагностики является именно последний метод, но при этом он инвазивный, требует введения контрастного вещества. Также он предусматривает риск стойкого неврологического дефицита.
Относительно точности методов, не требующих применения медицинских инструментов и приборов, информации не существует. Поскольку визуализация просвета зависит от кровотока, степень выраженности сосудистых поражений может искажаться.
Для исключения повреждения интракраниальных артерий практикуется транскраниальная допплерография, МРТ, однако они недостаточно надежны для выявления наличия стеноза, установления его тяжести. Допплерография дает представление о состоянии коллатеральных сосудов, помогает определить цереброваскулярную реактивность.
Традиционный подход к диагностике направлен исключительно на установление тяжести сужения артерий.
Поэтому имеется целый ряд недостатков, в первую очередь это невозможность выявления:
- гистологического строения бляшки;
- степени нестабильность бляшки;
- других причин стеноза.
На данный момент особое значение приобрели магнитно-резонансная томография, внутрисосудистое ультразвуковое исследование. Методики помогают изучать заболевание более детально. Особенно важно это на ранних этапах недуга, когда сосудистый просвет пострадал незначительно.
МРТ помогает визуализировать тромб, увидеть его локализацию, установить состав, наличие кровоизлияния, степень активности новообразования. Внутрисосудистое исследование также выявляет кровоизлияние в бляшку, ее состав, протяженность. Методики дают возможность повлиять на риски и тактику лечения атеросклероза интракраниальных артерий.
Прогрессивные методы исследования особенно важны при инсульте и нестенозирующем повреждении артерий, если состояние бляшек не удается выявить благодаря классическим методам диагностики.
Клинические симптомы
Для диагностики большое значение имеет местная симптоматика заболевания. Если у человека атеросклероз артерий, снабжающих продолговатый мозг, у него развивается дыхание Чейна-Стокса. При длительном поражении дыхательного центра наблюдается цианоз, эпилептиформные подергивания мышц лица. Возможна также потеря речи, слепота, глухота, паралич конечностей.
Кратковременное появление симптомов обуславливается спазмами артерий головного мозга, при постоянном их характере закрывается просвет, на следующей стадии болезни размягчаются вещества артерий.
При окклюзии артерий отмечается отмирание тканей мозга. При разрыве стенок артерий диагностируют кровоизлияние в ткани. Тромбоз провоцирует нарушение функции мозга, быстрое кровоизлияние. Повреждение жизненно важных центров становится причиной летального исхода. Пациенты должны находиться под наблюдением невропатолога и психиатра.
Опасными признаками атеросклероза интракраниальных артерий являются:
- транзиторная ишемическая атака;
- гипертоническая болезнь;
- инсульт.
Стеноз средней мозговой артерии дает лакунарные инфаркты, ишемию в области смежного кровоснабжения. Стеноз верхней сонной артерии проявляется мощными очагами, в патологический процесс вовлечено и серое вещество. В данном случае неврологическая недостаточность становится более выраженной, нежели при стенозе мозговой артерии.
Кроме чувствительных и двигательных нарушений при поражении хвостатого ядра, серого вещества или таламуса у диабетика возможны когнитивные расстройства. Они развиваются и без инфарктов в результате понижения церебральной перфузии.Не исключается также асимптомное течение болезни, в таком случае патология дает о себе знать только после наступления ряда факторов.
Атеросклероз интракраниальных артерий способен:
- прогрессировать;
- стабилизироваться;
- регрессировать.
Считается, что при отсутствии симптомов исход заболевания вполне благоприятный. При бляшках средней мозговой артерии прогнозируют положительную динамику. Новообразования кальцинируются, отличаются повышенной вероятностью эмболии. Во время исследования медики выявляют различия между течением стеноза и локализацией.
Установив механизм первого инсульта, доктор может прогнозировать механизм повторных случаев заболевания.
Обычно атеросклеротическое поражение диагностируют в средней мозговой артерии и внутренней сонной артерии.
Лечение и меры профилактики
Лечение атеросклероза интракраниальных артерий предусматривает предупреждение рецидива острого нарушения кровообращения.
В этих целях показан регулярный контроль уровня кровяного давления, нормализацию показателей жироподобного вещества. Проводят агрессивную коррекцию остальных факторов риска: снижение веса, увеличение физической активности, отказ от вредных привычек, поддержание нормальной гликемии. Дополнительно потребуется проведение противотромботической терапии.
Предпочтение отдают монотерапии антиагрегантами, для профилактики рецидива инсульта в ранние сроки показана двойная антиагрегантная терапия. Прием медикаментов сочетается с интенсивной коррекцией предрасполагающих факторов.
Длительное время предпринимали попытки операционного лечения атеросклеротического стеноза интракраниальных артерий, последствий заболевания. Наиболее ранней, изученной методикой стало наложение экстраинтракраниального анастомоза. Однако на данный момент широкого распространения метод не получил.
Чаще практикуются более современные методики лечения:
- эндоваскулярное вмешательство с применением баллонной ангиопластики со стентированием;
- баллонная ангиопластика.
Хирургическое вмешательство всегда дает положительный результат, стент удобно устанавливать. При этом в ряде случаев предпочтение отдают медикаментозной терапии.
При ассимптомном атеросклерозе следует проводить первичную профилактику церебральной ишемии, принимая во внимание факторы риска. Поскольку имеется вероятность прогрессирования атеросклеротических поражений, необходимо мониторить состояние артерий как минимум раз в два года.
Стеноз интракраниальных артерий протекает на фоне нарушения регуляции мозгового кровотока, формирования зон низкой перфузии. Таким больным необходимо назначать медикаменты с эффектами:
- нейротрофический;
- антигипоксический;
- метаболический.
Этими свойствами обладает препарат Актовегин, он отличается благоприятным профилем безопасности.
Исследования показали хорошую эффективность Актовегина во время лечения пациентов преклонного возраста при легкой и умеренной деменции, в том числе сосудистой этиологии. Лечение сопровождается значительным улучшением поведенческих характеристик, результатов нейропсихологических исследований.
Актовегин положительно сказывается на внимании, памяти, улучшает психоэмоциональный статус диабетиков, предотвращает развитие осложнений атеросклероза. Удается снизить степень выраженности астенических, депрессивных симптомов, улучшается сон, общее самочувствие.
Неоднократно доказан также эндотериопротектный эффект, положительное воздействие на микроциркуляцию. Включение препарата в схему лечения больных с интракраниальным атеросклерозом вместе с мерами профилактики способствует устранению недостаточности кровообращения в головном мозге, улучшению состояния пациента.
Как видно, атеросклероз интракраниальных артерий является серьезным фактором развития острого нарушения кровообращения, предусматривает особый подход в диагностике и терапии. Благодаря прогрессу в изучении заболевания и методов его исследования можно рассчитывать на положительную динамику патологического процесса.
Методы лечения атеросклероза рассмотрены в видео в этой статье.
Укажите Ваш сахар или выберите пол для получения рекомендацийИдет поискНе найденоПоказатьИдет поискНе найденоПоказатьИдет поискНе найденоПоказать
Интракраниальные артерии головного мозга что это такое — Все про гипертонию
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Комплекс симптомов, вызванных нарушением кровоснабжения мозга вследствие поражения одной или обеих основных артерий, по которым кровь поступает в мозг, называют синдромом позвоночной артерии. «В народе» к данной проблеме применяют слово «заболевание», но это не совсем правильно. Любой синдром формально не является болезнью, а представляет собой определённый набор симптомов, который может быть вызван разными, но близкими друг другу причинами.
Этот недуг – один из тех, которые стали широко распространены именно в последние десятилетия. Также его можно отнести к списку «молодеющих» проблем. Если прежде им страдали по большей части люди пожилого и даже пенсионного возраста, то теперь синдром позвоночной артерии всё чаще встречается у тех, кому чуть больше 30 или даже 20 лет. В глобальном смысле проблема требует решения на уровне профилактики, поэтому, если к вам она не имеет отношения, но вы находитесь в группе риска, стоит пересмотреть свой образ жизни, а также её условия.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Что такое синдром позвоночной артерии?
Эту проблему также иногда называют «вертебро-базиллярным синдромом». Если объяснять кратко, она возникает по такой схеме:
- У человека вследствие влияния каких-либо негативных факторов пережимается одна из артерий, снабжающих мозг кровью, а иногда поражается сразу две;
- В результате нормальная подача питательных веществ и кислорода становится невозможной;
- Начинают появляться самые разные симптомы, на первый взгляд, никак с позвоночником не связанные – например, потемнение в глазах, головокружение;
- В дальнейшем при отсутствии лечения возможен ишемический инсульт, а также появление других болезней, поскольку с мозгом и его состоянием неразрывно связаны абсолютно все органы.
Зачастую проблемы с кровоснабжением мозга начинаются не по исключительно «позвоночным» причинам. Факторами риска может стать как знакомый всем атеросклероз, так и, к примеру, врожденная гипоплазия позвоночной артерии.
Научное объяснение синдрома
Если говорить об этом более развёрнуто, ближе к медицинским определениям, то нужно рассмотреть, как устроено кровоснабжение мозга в целом. Он обеспечивается кровью, а с ней и питательными веществами и кислородом, с помощью четырёх крупных артерий.
Две из них – сонные артерии. От них к голове идёт основной кровоток – от 70 до 85 процентов. Если повреждаются одна или обе их них, это ведёт к очень серьёзным нарушениям, очень часто результатом является ишемический инсульт.
Две другие – боковые, правая и левая. С их помощью в мозг поступает от 15 до 30 % крови. Поскольку процент по сравнению с сонными артериями мал, считается, что нарушения в их работе менее опасны для организма. Но это не совсем так. Если происходит защемление левой или правой артерии, инсульта можно не бояться, однако проблемы всё равно будут – сначала с самочувствием, затем могут проявиться болезни зрения, слуха и другие, вплоть до инвалидности.
Симптомы
Распознать симптомы синдрома позвоночной артерии без диагностики сложно. И дело не в том, что недуг не проявляет себя. Просто его признаки схожи с другими заболеваниями, начиная с распространённого остеохондроза и заканчивая болезнями, которые пациенту крайне сложно связать с позвоночником, о чём уже говорилось выше. Поэтому, если вы обнаружите у себя один из перечисленных ниже симптомов, следует обратиться за диагностикой в свою поликлинику или на платное обследование.
Наиболее часто у пациентов с данным синдромом наблюдаются головные боли, которые могут как случаться в виде периодических приступов, так и быть почти постоянными. Эпицентром болевых ощущений является область затылка, но распространяться оттуда они могут на лоб и виски.
Этот симптом зачастую усиливается со временем. Постепенно становится болезненным наклон или поворот головы, а со временем появляются аналогичные ощущения на коже в области роста волос, которые усиливаются во время прикосновений. Это может сопровождаться жжением. Шейные позвонки при поворотах головы начинают «хрустеть».
Другие признаки, встречающиеся чуть реже:
- Повышения артериального давления;
- Звон и шум в ушах;
- Тошнота;
- Боли в сердце;
- Повышенная утомляемость организма;
- Головокружение, вплоть до предобморочного состояния;
- Потери сознания;
- Боль в шее или чувство сильной напряжённости;
- Нарушение зрения, иногда просто боль в ушах, также могут болеть глаза – в обоих случаях часто с одной стороны ощущения сильнее, чем с другой.
В долгосрочной перспективе на фоне данного синдрома может развиться вегето-сосудистая дистония, повышенное внутричерепное давление (гипертензия), онемение конечностей, обычно пальцев рук. Также проявляются различные психические отклонения – раздражительность, злость без причины, страх, перепады настроения. Такие симптомы возникают далеко не сразу. Но, учитывая страсть наших сограждан к самолечению без диагноза, да и просто к тому, чтобы затягивать обращение к врачу, когда всё болит, часто они обращаются уже с этими признаками.
Причины, которые могут вызвать синдром позвоночной артерии. Группа риска
Логичный вопрос, возникающий у каждого, кто столкнулся с данной проблемой или вероятностью её появления – от чего это может возникнуть? Ответов здесь несколько, поскольку у разных людей могут быть различные причины, каждая из которых приводит к одному результату – нарушению кровотока к головному мозгу, а с ним и недостаточной подаче питательных веществ и кислорода.
- Иногда синдром вызван асимметрией кровотока по позвоночным артериям. Данная патология является врождённой, когда развитие двух артерий происходит неравномерно. Такая асимметрия не лечится современной медициной, но с ней можно прожить всю жизнь, не ощущая никакого дискомфорта. Однако иногда это перетекает в другие заболевания, в том числе и в синдром позвоночной артерии.
- Причиной может быть так называемая «нестабильность шейного отдела позвоночника», приводящая к постепенному ослабеванию и разрушению позвоночных дисков. Она также часто приводит к другим недугам. Развивается — как постепенно, так и после некой травмы, например, полученной в аварии. Долговременное развитие связано с сидячим образом жизни, который практически никак не разбавляется спортом или просто физической активностью. Проще говоря, если вы – офисный сотрудник, а все ваши активные движения – это путь на работу и домой, со временем нестабильность позвонков проявит себя.
- Существует взаимосвязь экстравазальной компрессии позвоночной артерии с последующими нарушениями движения кровотока в мозг. Её причинами, в свою очередь, являются травмы и грыжи. Помимо других проблем, компрессия может вызвать и синдром позвоночной артерии.
- Иногда причиной проблемы становится родовая травма – например, когда ребёнка «вытягивают» щипцами. Она так же, как и врождённая, может десятилетиями не давать о себе знать, а затем проявиться.
- Иногда к данному недугу приводит остеохондроз.
- Началом развития синдрома может послужить такая патология, как извитость позвоночных артерий. Она опасна сама по себе, а в некоторых случая приводит к инсультам, поэтому люди с таким диагнозом автоматически попадают в группу риска, и им необходимо тщательно следить за своим здоровьем, вести достаточно активный образ жизни. Среди взрослого населения данная патология встречается примерно у каждого десятого человека. При этом может быть не только врождённой – иногда возникает в результате гипертонии. Если вам ставили диагноз койлинг, кинкинг или удлинение артерии – знайте, что это её разновидности.
В группу риска автоматически попадают те, у кого есть одна из вышеперечисленных патологий, родовая травма, связанная с позвоночником. Туда же относятся жертвы аварий с повреждениями в позвоночной области и люди, работающие на сидячей работе. Если вы нашли себя в этом списке, подружитесь со спортом – обычным, вроде ежедневной зарядки – и проходите обследование раз в несколько лет, а также при проявлении любых симптомов.
Как выявить синдром позвоночной артерии?
При первичном осмотре врач назначает, каким образом выявить наличие или отсутствие данного синдрома. Внимание уделяется таким внешним признакам, как напряжение мышц в области затылка, болезненности кожи головы или шейных позвонков при надавливании.
Сегодня диагностика синдрома позвоночной артерии может быть проведена в клинике при помощи УЗДГ – ультразвуковой допплерографии. С её помощью обследуют артерии и сосуды головного мозга, выявляют их состояние, в том числе и всевозможные нарушения. Также для постановки диагноза может быть использована рентгенография.
Если в процессе обследования выявлены обострения, пациента направляют на МРТ головного мозга. По результатам возможна срочная госпитализация.
В медицине бывают случаи, когда неверная диагностика приводит к неправильному лечению. Особенно это актуально для данного синдрома, поскольку есть множество подобных ему заболеваний. Если вам поставили тот или иной диагноз, но прописанные препараты и процедуры не дают результата, стоит пройти повторное обследование в другом месте.
Как лечить синдром позвоночной артерии?
После точной постановки диагноза задача врача – определение причины, по которой возникло защемление. Затем назначается лечение синдрома позвоночной артерии. Оно проводится строго под наблюдением врача, даже если оно проходит в домашних условиях. Самолечение в данном случае вряд ли будет разумным шагом, поскольку фитотерапия и примочки здесь не помогут.
Лечение осуществляется комплексно. В него входят способы, перечисленные ниже, также по усмотрению врача что-то из этого может быть исключено, а что-то добавлено.
- Сосудистая терапия – проводится курсом.
- ЛФК – лечебная физкультура.
- Назначаются препараты, улучшающие кровоток.
- Стабилизирующие лекарства – помогают избавиться от обмороков, головокружений, тошноты и других проблем, связанных с нарушениями вестибулярного аппарата.
- Иногда прописывается иглоукалывание.
- Профессиональный медицинский массаж.
- Рефлексотерапия.
- Мануальная терапия.
- Аутогравитационная терапия.
Практикуется и множество других немедикаментозных методов. Однако наобум назначать их нельзя – если вы прочитали список, выбрали, «что понравилось», и стали применять, результата может вообще не быть. Лечение назначается доктором индивидуально, в зависимости от стадии заболевания и его причины. Другое дело, что если вам не прописали, например, гирудотерапию или иглоукалывание, а вы считаете, что это очень важные аспекты, можно отдельно пройти и такие курсы лечения.
Если у вас некая врождённая патология вроде асимметрии позвоночных артерий, будьте готовы к тому, что вылечат только от синдрома позвоночной артерии, а первоначальная проблема останется. Впрочем, как и в большинстве случаев, поэтому стоит поменять образ жизни. Это актуально для каждой болезни – как бы ни были сильны медики, если вам самим не удастся устранить причину, недуг может вернуться. А это значит, что после лечения всё в ваших руках.
Видео: специалист о синдроме позвоночной артерии
Атеросклероз интракраниальных сосудов головного мозга — Про холестерин
Многие годы безуспешно боретесь с ХОЛЕСТЕРИНОМ?
Глава Института: «Вы будете поражены, насколько просто можно снизить холестерин просто принимая каждый день…
Атеросклероз церебральных сосудов является патологией, вызванной поражением сосудов головного мозга холестериновыми отложениями. При длительном развитии ведет к летальному исходу. Важно вовремя начать лечение.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для снижения холестерина наши читатели успешно используют Aterol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Церебральный атеросклероз
Церебральный атеросклероз ухудшает мозговое кровообращение, является одним из видов слабоумия. Встречается у людей от 20 лет, но чаще наблюдается у пожилых.
Церебральный атеросклероз с гипертензией характеризуется значительным разрывом показателей систолического и диастолического давления. Давление на начальном моменте повышается редко, но со временем приобретает постоянный характер. Больному это грозит гипертрофией левого желудочка, инсультом или энцефалопатией, которая заключается в отмирании нейронов головного мозга из-за прекращения кровотока и недостаточного снабжения кислородом.
Стадии развития церебрального атеросклероза
Церебральный атеросклероз сосудов головного мозга развивается из-за болезни, связанной с расстройством жирового обмена в организме. Начинается заболевание с отложений холестерина на внутренних стенках артерии (образование липидных пятен). Постепенно эти отложения развиваются в жировое пятно, которое начинает густеть и покрываться соединительной тканью (липосклероз). Происходит возникновение атеросклеротической бляшки. Она начинает закрывать проход сосуда, вызывает недостаточное питание кровью соседних тканей (атерокальциноз). Происходит закупоривание сосуда (облитерация).
Холестериновые бляшки накапливаются в основной и средней мозговых артериях. В небольших артериях возникают жировые пятна, а мелкие капилляры церебральным атеросклерозом не поражаются.
Причины атеросклероза головного мозга
Атеросклероз церебральных артерий возникает из-за повреждений в работе печени, ее неспособности воспроизводить «хороший холестерин» (ЛПВП) высокой плотности. Он обладает противосклеротическими свойствами, придает сосудам упругость и прочность. При сбое в работе печени организм начинает строить клетки сосудов из «плохого» холестерина (ЛПНП) низкой плотности. Они становятся грубыми и неэластичными.
Другими причинами, вызывающими атеросклероз церебральной артерии, являются:
- Гиподинамия — нежелание заниматься умеренными физическими нагрузками.
- Пристрастие к жирной пище нагружает печень, которая не справляется и с обычными нагрузками.
- Хронические стрессы, неумение контролировать ситуацию приводят к перенапряжению и переутомлению. Происходит выброс в кровь катехоламинов, что ведет к спазму артерий и в дальнейшем к ишемии.
- Гипертония делает излишние нагрузки на ломкие сосуды.
- Сахарный диабет нарушает жировой обмен.
- Вредные привычки и плохая экология усугубляют течение болезни.
- Ожирение.
- Гормональные отклонения, связанные с климактерическим периодом.
- Возраст — люди преклонного возраста больше подвержены атеросклерозу церебральных артерий.
- Наследственный фактор.
Симптомы заболевания
Выявить церебральный атеросклероз на начальных стадиях достаточно проблематично. Симптомы заболевания зависят от стадии, на которой находится больной.
Самыми первыми симптомами, беспокоящими человека, является головная боль. Причиной ее возникновения являются холестериновые бляшки, закупоривающие сосуд. В результате происходит недостаточное питание кислородом мозга. Отсюда тупые, ноющие головные боли, переходящие в постоянные. Повышается утомляемость, уменьшается работоспособность. По ночам мучает бессонница. Больные страдают быстро сменяемым настроением. Происходит нарушение координации.
Впоследствии к симптомам сосудов головного мозга добавляются новые: снижение памяти, шум в ушах, головокружение, шаткая походка. Это обостряется мозговыми атаками, их проявление сопровождается различными симптомами, которые зависят от участка поражения мозга. При изменениях в сонной артерии происходит онемение и нарушение чувствительности половины тела. Если мозговая атака затронула левое полушарие, возможны приступы эпилепсии и нарушения речи. Если затылочную и височную часть мозга – помутнение зрения, нарушение функции глотания.
Продолжительность ишемических атак не более двух суток. Больной после ничего не помнит. Если они длятся более указанного периода, происходит инсульт мозга. Инсульт бывает ишемический (проявляется закрытием в сосуде просвета холестериновыми бляшками) и геморрагический (на фоне разрыва сосуда происходит кровоизлияние в мозг).
На последней стадии болезни признаки церебрального атеросклероза проявляются в следующем: полное безразличие ко всему, плохая ориентация во времени и пространстве, нарушение контроля над мочеиспусканием. Почти полностью теряется речь, наступает парализация.
Лечение
Как лечить церебральный атеросклероз должны назначить такие специалисты как невролог и терапевт. Диагностировать заболевание на начальном этапе достаточно сложно. Но если правильно поставить диагноз в начале болезни, исход почти всегда положительный.
Для постановки правильного диагноза необходимо провести ряд обследований:
- анализ крови на МНО, липидный профиль;
- УЗИ артерий (внутренней и общей сонной) с допплерографией;
- ангиография с использованием йодосодержащего контраста: под рентгеновским обследованием производится оценка прохода в артерии;
- ЭЭГ выявляет нарушение корковых структур мозга;
- МРТ — наиболее практикуемое обследование.
Профилактика
Лечение сосудов головного мозга напрямую зависит от симптомов заболевания. На первой стадии достаточно вести здоровый образ жизни, соблюдать диету, совершать длительные прогулки на свежем воздухе. Не употреблять продукты, содержащие жиры и холестерин. Включить в рацион больше овощей, фруктов, кисломолочных продуктов, рыбы и морепродуктов. Все эти меры актуальны как профилактика и на начальной стадии болезни, смогут помочь вылечить ее.
Медикаментозное лечение
На следующей стадии лечение проводят под наблюдением врача. Необходимо применение медикаментов следующих групп:
- Дезагреганты (аспирин, клопидогрел) уменьшают возможность образования тромбов и возникновения инсульта.
- Гиполипидемические препараты применяют для уменьшения прогрессирования атеросклероза, они улучшают текучесть крови. Наиболее действенными являются статины: Аторвастатин, Розарт, Симвастатин. Их нужно принимать всю жизнь, корректируя дозу по результатам анализа на липиды. У данных препаратов много побочных действий: способствуют развитию диабета, катаракты.
- Противовоспалительные препараты делают сосуды устойчивыми к неблагоприятным факторам.
- Сосудорасширяющие препараты устраняют спазм, увеличивают приток крови к нейронам. При их приеме симптомы затухают. К ним относятся: Эуфиллин, Папаверин, Дипрофен.
- Гипотензивная терапия – одна из самых значимых в лечении атеросклероза головного мозга, так как снижает риск возникновения инсульта и энцефалопатии, снижение функции головного мозга. Каптоприл, Лозартан, Моксонидин – препараты данной группы.
- Препараты: Пирацетам, Пикамилон — улучшают мозговое кровообращение, нормализуют работу мозга.
Хирургические методы
На последней стадии развития атеросклероза головного мозга применяют хирургическое вмешательство. Стенозирующий атеросклероз оперируют открытым способом на внутренней и общей сонной артериях. Через рассечение на шее врач вскрывает больной участок и извлекает бляшку вместе с внутренней оболочкой. Далее накладывает шов и ставит небольшой дренаж. Проводят такую операцию под контролем УЗДГ сосудов мозга.
На внутренних мозговых артериях выполняют операцию стентирования при помощи ввода баллона, который раздавливает бляшку, и на этот участок устанавливается стент. После данной операции лечащий врач назначает принятие дезагрегантов пожизненно.
Последствия
На начальной стадии заболевания прогноз благоприятный. При соблюдении всех рекомендаций возможно устранить причины, способствующие дальнейшему течению болезни.
При переходе болезни во вторую стадию полностью избавиться от атеросклероза не получится, можно приостановить его развитие, не допустить возникновения инсульта и энцефалопатии.
Третья стадия неминуемо ведет к гибели пациента, если не предпринять хирургического вмешательства.
Церебральный атеросклероз мозга сильно меняет личность больного. Изменяется его поведение, наблюдаются психические расстройства, головные боли, головокружения. Также локальные расстройства: потеря зрения и речи. Необходимо на ранних стадиях определить болезнь, и начать лечение.