 [Холедох что это такое норма]
[Холедох что это такое норма]
Холедох — что это? Физиологические показатели и патологические процессы
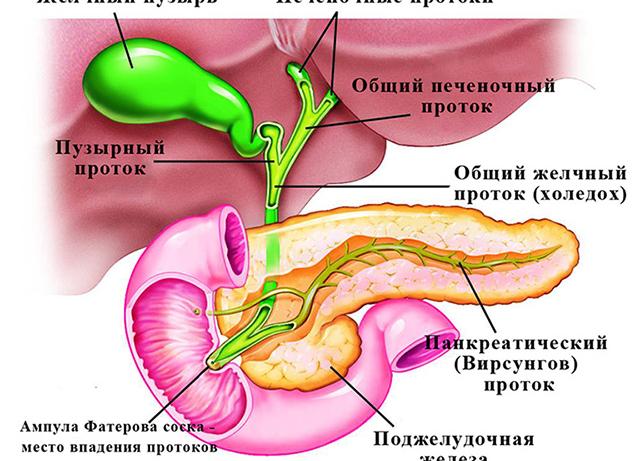
Любой человек знает, где находится печень, о её роли в физиологии живого организма. А вот где находится холедох, что это? Это знают далеко не все. Вспомогательным органом пищеварения является жёлчный пузырь. Самая узкая его часть (шейка) переходит в пузырный проток и сливается с печёночным. Образуется ducts choledochus общий жёлчный проток, или просто говоря, холедох.
Он проходит по внешнему краю печени, между брюшинными листками в области гепатодуоденальной связки, опускаясь вниз между головкой поджелудочной железы и двенадцатиперстной кишкой (12ПК). Затем проходит с внутренней стороны, сквозь заднюю стенку 12ПК и вливается в просвет кишки в области фатерового сосочка.
Физиологические показатели и строение общего желчного протока
Определённые физиологические стандарты имеет и холедох. Норма представлена следующими показателями: его длина должна составлять 2–12 см. Наблюдается зависимость этой характеристики от места впадения пузырного протока. Если печёночный проток удлинён, будет короче холедох. Что это значит? Только то, что длина протока индивидуальна. Диаметр меняется от большего показателя к меньшему по ходу следования. В начале он составляет 5-8 мм. Затем наблюдается изменение просвета, и в месте входа в кишку проток сужается до 3 мм. Толщина стенок составляет от 0,5 до 1,5 мм. При патологических состояниях за счёт разрастания соединительной ткани холедох может утолщаться до 3-4 мм.
Общий жёлчный проток состоит из 4 отделов.
- Супрадуоденальный. Протяжённость — до 4 см. Проходит по наружному краю печёночно-дуоденальной связки от участка впадения пузырного протока до верхнего края 12ПК.
- Ретродуоденальный. Протяжённость — 1-2 см. Проходит забрюшинно за 12ПК до касания с поджелудочной железой.
- Панкреатический. Протяжённость — до 3 см. Соприкасается с головкой поджелудочной железы и окружён ею.
- Интрадуоденальный. Протяжённость — 1-2 см. Располагается в стенке 12ПК.
Патологические изменения
Существует целый ряд патологических изменений общего жёлчного протока. Одним из них является дилатация холедоха. Дилатация от латинского dilatation – расширение просвета протока. Происходит в связи с механическим сужением расположенной ниже части органа.
Причины дилатации:
- Врождённые и приобретённые пороки развития (гипоплазия, кисты).
- Доброкачественные заболевания ЖП (желчекаменная болезнь, стриктуры жёлчных протоков).
- Воспалительные процессы (холецистит, холангит, панкреатит).
Возникает ряд закономерных вопросов. Как при этом изменяется холедох? Что это может повлечь за собой? В таких случаях назначается целый ряд клинических исследований для установления причины изменений просвета и выбора метода дальнейшего лечения.
Методы обследования
Наиболее распространённым и надёжным методом обследования печени является УЗД. Современные аппараты УЗИ позволяют получить ясную картину состояния печёночных протоков. К сожалению, конкременты небольших размеров в общем протоке при УЗИ часто не визуализируются. В таких случаях необходимо прибегать к другим методам диагностики, чтобы исследовать весь холедох. Что это за методы?
Эти методы дают возможность установить причину непроходимости общего протока более точно и в труднодоступных местах.
Нельзя не отметить важность общего и биохимического анализа крови. Данные исследования позволяют говорить о наличии воспалительных процессов.
Причины заболеваний желчного пузыря и общего желчного протока
Изменения в общем желчном протоке свидетельствуют о существовании патологических процессов в печени и желчном пузыре. От чего возникают заболевания печени? Первопричиной всегда является образ жизни и питание, частое употребление алкоголя, курение. Любовь к жирной, жареной пище тоже играет роль, как и неконтролируемое, неоправданное употребление медикаментов. Иногда проблемы обусловлены врождёнными особенностями человека. Рано или поздно это приводит к возникновению воспалительных процессов, образованию камней. Начинается закупорка и расширение холедоха. Если патологические процессы проходят бессимптомно, ситуация усугубляется и приводит к серьёзным последствиям, вплоть до панкреонекроза.
Методы лечения
Лечение должно носить комплексный характер. Если основной причиной является наличие в общем желчном протоке конкрементов, направленность лечения часто сводится к хирургическому вмешательству. Возможности современной медицины позволяют использовать методы реконструкции повреждения общего желчного протока, менее травматические операционные вмешательства.
При паразитарных и воспалительных заболеваниях проводится терапия антибиотиками и дуоденальное зондирование, направленное на освобождение холедоха от застойных явлений. Самым действенным методом является профилактика. Здоровая еда, разумная физическая активность, своевременное профилактическое медицинское обследование помогут долгие годы поддерживать хорошую физическую форму.
Что такое холедох и как это связано с различными заболеваниями?
Анатомия
19.12.2016
35.3 тыс.
23.6 тыс.
5 мин.
Холедох — это желчный проток, образованный из пузырного протока, который отводит желчь из желчного пузыря и общего печеночного протока. Печень состоит из внутрипеченочных и внепеченочных желчных протоков. Желчные капилляры группируются в крупные протоки, образуя сегментарные желчные протоки. Которые в свою очередь объединены в левый и правый желчный проток, выходящий за границы печени, вместе они создают общий печеночный проток.
Пересекая поджелудочную железу, холедох присоединяется к двенадцатиперстной кишке, открывая канал в устье кишки. При ультразвуковом исследовании место соединения общего печеночного протока с пузырным протоком, определить сложно. При эхоскопии гепатикохоледох выглядит как овальное образование с четкими контурами. Норма холедоха составляет 8 мм в самом широком месте и 2 мм — в своей узкой части. Трубчатая структура гепатикохоледоха без патологий окрашена зеленоватым цветом, эластичная при пальпации и не имеет в просвете образования. Расширенный или суженный проток, утолщенные стенки холедоха, а также патологические образования в просвете являются признаками различных нарушений.
Патология, характеризующаяся суженным просветом, становится причиной нарушенного обратного оттока желчи в двенадцатиперстную кишку. Причины возникновения заболевания разделены на 3 группы:
- 1. Травматической причиной является оперативное вмешательство, механическое повреждение, ожирение и лучевое облучение.
- 2. Воспалительный процесс, развивающий болезнь — склерозирующий холангит, хроническая форма панкреатита, описторхоз.
- 3. Опухолевая причина — онкология желчевыводящих органов, метастазы в печени.
Лечение стриктур холедоха сводится к наблюдению у хирурга и операбельному вмешательству.
Холедохолитиаз является видом желчнокаменной болезни, при котором конкременты присутствуют в холедохе. Камни попадают из желчного пузыря либо образуются в самом протоке. Одновременно с холедохолитиазом у больного может диагностироваться внутрипеченочный холелитиаз, при котором камни обнаруживаются в печеночных протоках. Зачастую небольшие по размеру конкременты мигрируют из желчного пузыря. Происходит это из-за увеличенного давления желчного пузыря и сокращения его стенок. Образование камней в самом холедохе наблюдается реже.
Основной причиной формирования конкрементов является механическое повреждение при операциях или эндоскопических исследованиях. Причинами могут быть киста в холедохе, склерозирующий холангит, глистная инвазия, стриктуры, образованные в ходе воспалительных процессах. Камни частично или полностью закупоривают протоки, отток желчи из печени и желчного пузыря прекращается, что становится причиной воспаления. Небольшие камни могут эвакуироваться в просвет двенадцатиперстной кишки и выводиться из организма.
Симптомы холедохолитиаза:
- 1. Ноющая и тупая боль в районе правого подреберья, отдающая в спину. Болевой синдром может напоминать боли острого холецистита или острого панкреатита.
- 2. Желтуха — проявляется через 10-12 часов после приступов боли. Желтушность кожи и слизистой временами бывает ярко выраженой, затем уменьшается. При длительном течении заболевания у больного темнеет моча и светлеет кал.
- 3. Может наблюдаться повышение температуры тела.
Для диагностики проводятся различные методы обследования:
- 1. Чреспеченочная холангиография.
- 2. УЗИ — назначается для определения камней в холедохе, их количества и размеров.
Для этого используют эндоскопическое удаление камней, а также лапароскопическую операцию. В случае если конкременты имеют крупные размеры, назначают холедохотомию — операцию по вскрытию общего желчного протока для удаления камней. При повторном приступе холедохолитиаза проводится холецистэктомия, в ходе которой удаляется желчный пузырь. После операции больной должен соблюдать диету для нормализации деятельности пищеварительной системы. В пищу должны употребляться только вареные и пареные продукты. Из рациона исключаются специи, пряности, соусы.
Заболевание признается серьезным, требующим своевременного лечения. Нередки случаи послеоперационного осложнения. У многих пациентов после удаления конкрементов в течение 5 лет развиваются рецидивы. Для профилактических целей людям, имеющим склонность к камнеобразованию, рекомендуется принимать урсодезоксихолевую кислоту, не менее, чем 6 месяцев в году придерживаться диетического питания.
Это еще одна воспалительная патология холедоха, имеющая хроническую и острую форму. Холангиту чаще подвергаются женщины 50-60 лет. У детей холангит развивается на фоне глистной инвазии или стрептококковой инфекции. У ребенка наблюдается заметное снижение веса, желтушный цвет кожи, малыш может жаловаться на постоянную головную боль.
Патоморфологические изменения разделяют острый холангит на несколько видов:
- 1. Катаральная форма — возникает отек и гиперемия слизистой оболочки холедоха, лейкоцитарная инфильтрация стенок, десквамация эпителия.
- 2. Гнойная форма — сопровождается разрушением стенок желчных ходов и образованием абсцессов.
- 3. Дифтеритический холангит — образует фиброзные пленки на поверхности стенок желчных протоков.
- 4. Некротический холангит — образует очаги некроза.
Заболевание возникает при застоях желчи в желчных проходах или же при инфекционных процессах. Непроходимость холедоха обуславливается образованными конкрементами, кистами, рубцовыми сужениями. Инфекционные процессы возникают из-за проникновения патогенных микроорганизмов (энтерококки, стафилококки, кишечная палочка) в желчные проходы.
Острый холангит проявляется резко, у больного отмечается высокая температура тела, доходящая до 38-40 °C. Интенсивный болевой синдром в правом подреберье, напоминающий желчные колики, и отдающий в правую часть спины. Позже проявляются признаки желтухи, могут присутствовать рвота, понос, головная боль и кожный зуд. Хроническое течение холангита имеет стертые симптомы острой формы заболевания.
Холангит диагностируется на основании лабораторно-инструментальных исследований:
- 1. Повышенный уровень билирубина, печеночный трансаминаз, щелочной фосфатаз определяют с помощью биохимического анализа крови.
- 2. Для определения бактериологического возбудителя исследуется желчь путем фракционного дуоденального зондирования.
- 3. Анализы кала выявляют присутствие паразитов.
- 4. Ультразвуковое исследование печени, брюшной полости определяет расширение холедоха, структурное нарушение тканей печени.
- 5. Эндоскопическая ретроградная панкреатохолангиография.
Больной с диагнозом холангит нуждается в стационарном лечении. В результате комплексного медикаментозного лечения устраняется воспалительный процесс, проводится дезинтоксикация и декомпрессия желчных проходов. Назначаются антибиотики, противогельминтные препараты, спазмолитики, противовоспалительные средства. Для защиты печени принимают препараты из группы гепатопротекторов.
В случае если лечение не приносит должного результата, проводится оперативное лечение патологии. В основном выбирается эндоскопический метод дренирования желчных протоков и удаления конкрементов. При запущенной стадии болезни проводят полосную операцию и удаляют отмершие участки холедоха. В случае гнойного холангита устанавливают назобилиарный дренаж, осуществляющий декомпрессию желчного протока. Дренаж проводит санацию желчевыводящих органов и хорошо переносится пациентами. Осложнение холангита может вызвать развитие гепатита, билиарного цирроза печени, перитонита, печеночной недостаточности.
Профилактические меры предполагают своевременное лечение желчнокаменной болезни, холецистита, глистной инвазии, панкреатита. Пациентам, перенесшим операцию на желчных путях, следует регулярно наблюдаться у гастроэнтеролога.
Данная патология возникает по причине желчнокаменной болезни, в воспалительный процесс вовлекаются желчный пузырь и холедох. Образованные конкременты повреждают стенки желчного пузыря и препятствуют нормальному оттоку желчи. Задержка выхода желчи в двенадцатиперстную кишку вызывает гипертензию в желчевыводящих протоках. Конкременты, находящиеся в дистальном отделе, вызывают одновременный воспалительный процесс желчного пузыря и холедоха.
Воспаление желчного пузыря могут спровоцировать болезнетворные микроорганизмы, которые разносятся по организму с током крови и лимфы. В желчный пузырь паразиты попадают восходящим путем из кишечника. К обострению заболевания приводит хроническое течение гастрита, ишемия слизистых оболочек желчного пузыря.
Симптоматика холецистита имеет схожесть со всеми патологическими заболеваниями желчевыводящих органов. Существуют специфические признаки заболевания, которое может развиваться в нескольких формах.
Лечение сводится к подавлению бактериальной инфекции, восстановлению нормы оттока желчи. Важную роль в терапии играет диета. Острая и хроническая форма заболевания нередко нуждается в оперативном вмешательстве.
И немного о секретах…
Здоровая печень — залог вашего долголетия. Этот орган выполняет огромное количество жизненно необходимых функций. Если были замечены первые симптомы заболевания желудочно-кишечного тракта или печени, а именно: пожелтение склер глаз, тошнота, редкий или частый стул, вы просто обязаны принять меры.
Рекомендуем обязательно прочитать мнение Елены Малышевой, о том как просто и быстро буквально за 2 недели восстановить работу ПЕЧЕНИ… Читать статью >>
Размер холедоха
Физиологические показатели и строение общего желчного протока
- Супрадуоденальный. Протяжённость — до 4 см. Проходит по наружному краю печёночно-дуоденальной связки от участка впадения пузырного протока до верхнего края 12ПК.
- Ретродуоденальный. Протяжённость — 1-2 см. Проходит забрюшинно за 12ПК до касания с поджелудочной железой.
- Панкреатический. Протяжённость — до 3 см. Соприкасается с головкой поджелудочной железы и окружён ею.
- Интрадуоденальный. Протяжённость — 1-2 см. Располагается в стенке 12ПК.
Патологические изменения
- Врождённые и приобретённые пороки развития (гипоплазия, кисты).
- Доброкачественные заболевания ЖП (желчекаменная болезнь, стриктуры жёлчных протоков).
- Воспалительные процессы (холецистит, холангит, панкреатит).
Методы обследования
- Контрастное рентгенологическое исследование.
- Методы прямого контрастирования (дуоденоскопия с катетеризацией, пункция холедоха под контролем УЗИ).
Причины заболеваний желчного пузыря и общего желчного протока
Методы лечения
Жёлчный проток, который образуется протока желчного пузыря, по которому из него отводится желчь, и общего желчного протока печени, называется холедох.
Норма после удаления желчного пузыря (как, впрочем, и при его наличии), составляет два миллиметра в самой узкой и восемь – в самой широкой его части (речь идет о размере просвета). Выглядит этот проток как овальный канал, имеющий четкие контуры. Его трубчатая структура эластична и не имеет в просвете канала никаких образований.
Проходя через поджелудочную железу, холедох заканчивается в устье двенадцатиперстной кишки.
Отклонение от нормального размера (сужение или расширение), а также утолщение стенок этого желчевыводящего канала (в норме толщина полу- полутора миллиметровая) и наличие помех в его просвете считаются патологиями.
Нормальными размерами желчного пузыря считаются:
- длина – от 5-ти до 14-ти (как правило, 9) сантиметров;
- ширина – от 2-х до 4-х сантиметров;
- объем – от 30-ти до 70-ти миллилитров;
- толщина стенки – 4 мм.
Как правило, отсутствие удаленного желчного пузыря не влияет на размеры холедоха (если только он не был поврежден в ходе операции), однако некоторые патологии могут вызвать их отклонения от нормы. О существующих заболеваниях этого протока мы и поговорим далее.
Стриктуры желчевыводящих путей
Стриктуры – это сужения просвета протоков, из-за которых нарушается отток желчи в двенадцатиперстную кишку.
Причины возникновения таких патологий специалисты делят на три группы:
- травматические – возникают в процессе хирургического вмешательства или при механических повреждениях, а также в результате ожирения и лучевого облучения;
- вызванные воспалениями (склерозирующим холангитом, описторхозом, холециститом или панкреатитом в хронической форме);
- опухолевые – возникают при появлении новообразований доброкачественной или злокачественной природы.
Лечение стриктур этого протока в случае необходимости проводится хирургическим путем.
Холедохолитиаз
Это – разновидность желчнокаменной болезни, при которой камни образуются в самом холедохе, или попадают в него из полости желчного пузыря.
На фоне этой патологии нередко обнаруживается еще одно заболевание, именуемое внутрипеченочным холелитиазом. Для этого заболевания характерно камнеобразование в протоках печени. Как правило, холедохолитиаз возникает из-за миграции мелких конкрементов из пузырной полости. В самом протоке камни формируются гораздо реже.
При такой патологии возможно несколько вариантов развития ситуации:
- камень небольшого размера проходит в двенадцатиперстную кишку и выводится естественным путем;
- конкремент частично перекрывает просвет протока и препятствует нормальному желчеоотоку;
- большой камень полностью закупоривает желчный проток.
Последний вариант является наиболее опасным и требует немедленного хирургического вмешательства, заключающегося в удалении желчного пузыря и чистку желчевыводящих путей.
Клиническая картина холедохолитиаза:
- в области правого подреберья возникает отдающая в спину боль ноющего или тупого характера (похожие ощущения наблюдаются при острых формах панкреатита и холецистита);
- спустя 10-ть – 12-ть часов после болевого приступа появляется механическая желтуха, выражающаяся в пожелтении кожных покровов и глазных склер;
- в запущенных случаях меняется цвет испражнений (моча темнеет, а кал, наоборот, светлеет);
- возможна повышенная температура тела.
Диагностируется эта патология либо при помощи ультразвукового исследования (УЗИ), либо методом чреспеченочной холангиографии, которые позволяют определить не только наличие в протоках конкрементов, но также выяснить их локализацию, количество и размеры.
Лечится холедохолитиаз с помощью хирургических методик, таких, как эндоскопическая операция по удалению конкрементов, а также традиционная лапаротомия и менее инвазивная лапароскопия.
Если размер камня слишком велик – назначается операция холедохотомия, подразумевающая вскрытие холедоха с последующей чисткой его от конкрементов. В случае рецидива заболевания проводится холецистэктомия, при которой желчный пузырь полностью удаляется.
Эффективная терапия возможна лишь в комплексе с соблюдением особой диеты, именуемой «Лечебный стол номер 5», а также с ограничением физических нагрузок и медикаментозной терапией.
Холедохолитиаз считается весьма опасной патологией, которую необходимо вовремя обнаружить и принять все меры к скорейшему её излечению. После оперативного вмешательства достаточно велика вероятность возникновения послерационных осложнений. К примеру, рецидивы холедохолитиаза в течение первых пяти лет после проведения операции встречаются достаточно часто.
В целях профилактики камнеобразования в желчном пузыре и желчевыводящих протоках рекомендуется соблюдение диеты №5 и прием препаратов на основе урсо- или хенодезоксихолевой кислоты («Урсофальк», «Хенофальк» и так далее), которые способствуют растворению конкрементов на начальных стадиях течения болезни.
Холангит – это воспаление холедоха, которое может протекать в острой или хронической форме.
Наиболее подвержены поражению этим недугом женщины в возрасте от 50-ти до 60-ти лет. У пациентов детского возраста холангит могут спровоцировать глистные инвазии или различные инфекционные поражения (чаще всего — стрептококк). При детском холангите ребенок быстро теряет вес, его кожные покровы и глазные склеры желтеют, нередко возникают жалобы на головные боли.
Острый холангит в зависимости от характера своего течения бывает следующих видов:
- катаральный: характеризуется появлением отека и гиперемии слизистых оболочек желчного протока, а также лейкоцитарной инфильтрацией его стенок и чешуйчатым слущиванием (десквамацией) эпителия;
- гнойный: при таком течении патологии происходит разрушение стенок желчевыводящих путей и образование гнойных абсцессов;
- дифтеритический: на поверхности стенок желчевыводящих каналов образуются фиброзные пленки;
- некротический: на стенках протоков возникают очаги некроза (отмирания) тканей.
Своим возникновением холангит обязан, как правило, застоям желчи в желчевыводящих путях или инфекционным поражениям. Непроходимость желчных путей возникает либо из-за появления новообразований (кист или опухолей), либо из-за желчных камней, закупоривающих просвет канала, либо из-за стриктур рубцового характера. Инфекционное поражение возникает как результат проникновения в протоки патогенной микрофлоры (энтерококков, стафилококков или кишечной палочки).
Внешне острая форма холангита проявляется достаточно резко. Температура тела пациента растет до 38-ми 40-ка градусов, в правом подреберье возникают сильные боли, похожие по характеру на желчные колики и отдающиеся в правой части спины. Через некоторое время начинается желтуха, возможно появление кожного зуда, головной боли, рвоты и диареи.
Для хронической формы этого заболевания характерно менее интенсивное проявление перечисленных симптомов, которые исчезают в периоды ремиссии и проявляются в периоды обострений.
О наличии холангита говорят следующие результаты инструментальных и лабораторных исследований:
- повышение уровня билирубина, печеночной трансаминазы и щелочной фосфатазы, определяемое биохимическим анализом крови;
- если патология вызвана причинами бактериологического характера, поиск возбудителя проводится с помощью исследования желчь фракционным дуоденальным зондированием;
- наличие паразитирующих микроорганизмов помогает выявить копрограмма (анализ кала);
- УЗИ органов брюшной полости дает возможность выявить наличие и количество конкрементов в холедохе, а также отклонение от нормы ширины просвета протока и структурные нарушения печеночных тканей;
- Для уточнения диагноза проводится исследование методом эндоскопической ретроградной панкреатохолангиографии.
Холангит лечится в условиях стационара. Комплексная медикаментозная терапия позволяет устранить воспаление и провести дезинтоксикацию и декомпрессию желчевыводящих путей.
С этой целью используются препараты антибиотического, противогельминтного, противовоспалительного и спазмолитического действия. Для обеспечения защиты клеток печени (гепатоцитов) назначаются гепатопротекторные лекарственные средства.
Если консервативные методы не дают желаемого результата, применяются методики оперативного вмешательства. Как правило, начинают с эндоскопического дренирования желчевыводящих протоков и чистки их от конкрементов. На поздних и запущенных стадиях течения патологии выполняется полостная операция по удалению отмерших участков холедоха. Если холангит протекает в гнойной форме, в целях проведения декомпрессии и санации желчевыводящего протока устанавливается назобилиарный дренаж, который пациенты переносят достаточно хорошо.
Холангит на УЗИ
К основным осложнениям этой патологии специалисты относят:
- гепатит;
- билиарный печеночный цирроз;
- перитонит;
- печеночную недостаточность.
Для профилактики холангита необходимо своевременно проводить лечение таких патологий, как желчнокаменная болезнь, холецистит, глистная инвазия и панкреатит.
В заключении хочется сказать, что патологии желчевыводящих путей являются весьма серьезными заболеваниями, поэтому лучше в целях профилактики придерживаться правильного режима и рациона питания, вести активный образ жизни и самостоятельно проходить хотя бы раз в год процедуру УЗИ брюшной полости. Это позволит выявить патологию на ранней стадии и не допустить её дальнейшего развития.
Холедох — это желчный проток, образованный из пузырного протока, который отводит желчь из желчного пузыря и общего печеночного протока. Печень состоит из внутрипеченочных и внепеченочных желчных протоков. Желчные капилляры группируются в крупные протоки, образуя сегментарные желчные протоки. Которые в свою очередь объединены в левый и правый желчный проток, выходящий за границы печени, вместе они создают общий печеночный проток.
Пересекая поджелудочную железу, холедох присоединяется к двенадцатиперстной кишке, открывая канал в устье кишки. При ультразвуковом исследовании место соединения общего печеночного протока с пузырным протоком, определить сложно. При эхоскопии гепатикохоледох выглядит как овальное образование с четкими контурами. Норма холедоха составляет 8 мм в самом широком месте и 2 мм — в своей узкой части. Трубчатая структура гепатикохоледоха без патологий окрашена зеленоватым цветом, эластичная при пальпации и не имеет в просвете образования. Расширенный или суженный проток, утолщенные стенки холедоха, а также патологические образования в просвете являются признаками различных нарушений.
01 Стриктуры желчных протоков
СОВЕТЫ ВРАЧА! Как спасти свою печень?!
Захаров Николай Викторович, Доцент, к.м.н, врач-гепатолог, гастроэнтеролог
«Живые клетки дигидрокверцетина — это сильнейший помощник для печени. Его добывают только из смолы и коры дикой лиственницы. Я знаю лишь один препарат, в котором концентрация дигидрокверцетина максимальная. Это…»
1. Травматической причиной является оперативное вмешательство, механическое повреждение, ожирение и лучевое облучение. 2. Воспалительный процесс, развивающий болезнь — склерозирующий холангит, хроническая форма панкреатита, описторхоз. 3. Опухолевая причина — онкология желчевыводящих органов, метастазы в печени.
02 Симптоматические проявления и диагностика
1. Ноющая и тупая боль в районе правого подреберья, отдающая в спину. Болевой синдром может напоминать боли острого холецистита или острого панкреатита. 2. Желтуха — проявляется через 10-12 часов после приступов боли. Желтушность кожи и слизистой временами бывает ярко выраженой, затем уменьшается. При длительном течении заболевания у больного темнеет моча и светлеет кал. 3. Может наблюдаться повышение температуры тела.
1. Чреспеченочная холангиография. 2. УЗИ — назначается для определения камней в холедохе, их количества и размеров.
03 Лечение холедохолитиаза проводится оперативным путем
Для этого используют эндоскопическое удаление камней, а также лапароскопическую операцию. В случае если конкременты имеют крупные размеры, назначают холедохотомию — операцию по вскрытию общего желчного протока для удаления камней. При повторном приступе холедохолитиаза проводится холецистэктомия, в ходе которой удаляется желчный пузырь. После операции больной должен соблюдать диету для нормализации деятельности пищеварительной системы. В пищу должны употребляться только вареные и пареные продукты. Из рациона исключаются специи, пряности, соусы.
04 Что такое холангит?
1. Катаральная форма — возникает отек и гиперемия слизистой оболочки холедоха, лейкоцитарная инфильтрация стенок, десквамация эпителия. 2. Гнойная форма — сопровождается разрушением стенок желчных ходов и образованием абсцессов. 3. Дифтеритический холангит — образует фиброзные пленки на поверхности стенок желчных протоков. 4. Некротический холангит — образует очаги некроза.
1. Повышенный уровень билирубина, печеночный трансаминаз, щелочной фосфатаз определяют с помощью биохимического анализа крови. 2. Для определения бактериологического возбудителя исследуется желчь путем фракционного дуоденального зондирования. 3. Анализы кала выявляют присутствие паразитов. 4. Ультразвуковое исследование печени, брюшной полости определяет расширение холедоха, структурное нарушение тканей печени. 5. Эндоскопическая ретроградная панкреатохолангиография.
05 Острый или хронический холецистит
И немного о секретах…
Здоровая печень — залог вашего долголетия. Этот орган выполняет огромное количество жизненно необходимых функций. Если были замечены первые симптомы заболевания желудочно-кишечного тракта или печени, а именно: пожелтение склер глаз, тошнота, редкий или частый стул, вы просто обязаны принять меры.
Рекомендуем обязательно прочитать мнение Елены Малышевой, о том как просто и быстро буквально за 2 недели восстановить работу ПЕЧЕНИ… Читать статью >>
Физиологические показатели и строение общего желчного протока
Супрадуоденальный. Протяжённость — до 4 см. Проходит по наружному краю печёночно-дуоденальной связки от участка впадения пузырного протока до верхнего края 12ПК.Ретродуоденальный. Протяжённость — 1-2 см. Проходит забрюшинно за 12ПК до касания с поджелудочной железой.Панкреатический. Протяжённость — до 3 см. Соприкасается с головкой поджелудочной железы и окружён ею.Интрадуоденальный. Протяжённость — 1-2 см. Располагается в стенке 12ПК.
Патологические изменения
Врождённые и приобретённые пороки развития (гипоплазия, кисты).Доброкачественные заболевания ЖП (желчекаменная болезнь, стриктуры жёлчных протоков).Воспалительные процессы (холецистит, холангит, панкреатит).
Методы обследования
Контрастное рентгенологическое исследование.Методы прямого контрастирования (дуоденоскопия с катетеризацией, пункция холедоха под контролем УЗИ).
Причины заболеваний желчного пузыря и общего желчного протока
Методы лечения
Второе место среди болезней, по частоте встречаемости, и четвертое по смертности занимают патологии желудочно-кишечного пути. Около 62% из них – это поражения желчных протоков и пузыря. Независимо от того, острый или хронический процесс стал причиной, появляются патологические признаки в стенке/полости органов. Оптимальный метод их обнаружения – УЗИ желчного и структур, удаляющих желчь из него.
При исследовании ультразвуком оценивают следующие органы системы желчевыведения: холедох (синоним – общий желчный проток), печеночные протоки (общий, правый и левый), пузырный проток, собственно пузырь. Как правило, все эти образования редко удается визуализировать. Однако обязательным является изучение желчного пузыря и холедоха.
Показания и подготовка
Основная цель УЗИ сканирования желчного пузыря и протоков — обнаружение в них изменений, которые могут подтвердить/опровергнуть предполагаемый диагноз (острый или хронический холецистит, желчекаменная болезнь, дискинезию, опухоль и так далее). Также этот метод является основным, для оценки эффективности терапии, так как другая неинвазивная диагностика менее информативна.
Чтобы УЗИ желчного пузыря было успешно проведено, необходимо полное наполнение его желчью. С этой целью, проводят следующую подготовку перед процедурой:
Вечером перед исследованием (или за 8 часов до УЗИ), пациент должен съесть ужин, исключающий «жирную» пищу. К ним относятся любые блюда с обильным количеством масла, майонеза, сметаны; свинину, орехи. Рекомендуется употреблять пищу, приготовленную на пару или в вареном виде; До исследования принимать пищу нельзя, так как это приведет к полному опорожнению пузыря от желчи. В результате качество диагностики значительно снизиться. Следует отметить, что у некоторых людей даже сильный запах еды может приводить к выделению желчи, поэтому рекомендуется избегать контактов с ними (если есть возможность).
Для улучшения визуализации при проведении УЗИ печени и желчного пузыря раньше назначали 3-х дневную диету, исключающую продукты с повышенным количеством клетчатки (овсяные, перловые, кукурузные крупы; овощи, фрукты, соки; ржаной хлеб). Однако в настоящее время, изменение рациона не носит обязательный характер.
Техника проведения
Полное знание способов проведения УЗИ желчного пузыря необходимо только врачам-диагностам. Для пациента, который проходит эту диагностическую процедуру, принципиально знать следующие моменты:
Во время УЗИ желчного пациента последовательно просят занять два положения: «на спине» и «на левом боку». Для изучения подвижности пузыря врач может попросить больного принять вертикальную позу (сесть/встать); Периодически пациента просят задержать дыхание на несколько секунд после глубокого вдоха. Это необходимо при УЗИ желчного пузыря для получения качественного среза (изображения в определенной плоскости); Средняя продолжительность ультразвукового изучения системы желчевыведения 10-15 минут.
После окончания УЗИ желчного пузыря, пациент может принять пищу. Интерпретацией результатов занимается лечащий врач-гастроэнтеролог/терапевт.
Нормальные результаты
В первую очередь, необходимо оценивать наличие образований в полости протоков и пузыря. Как правило, это камни (синоним – конкременты), которые возникают из-за нарушения обмена каких-либо веществ. Их количество может варьироваться, однако редко составляет меньше 2-3-х. Если образование единичное и не определяется его подвижность, это может являться признаком растущей экзофитно (в полость) опухоли. При нормальной картине, полость пузыря и протоков должна быть полностью свободна.
Помимо этого, следует оценивать ряд других показателей: форму, плотность, размеры, наличие сужений этих образований. Приведем нормы УЗИ желчного пузыря, которые рекомендованы национальными рекомендациями:
Холедох 5 мм это нормально
Физиологические показатели и строение общего желчного протока
Патологические изменения
Физиологические показатели и строение общего желчного протока
Патологические изменения
Методы обследования
Причины заболеваний желчного пузыря и общего желчного протока
Методы лечения
01 Стриктуры желчных протоков
Читать подробнее…