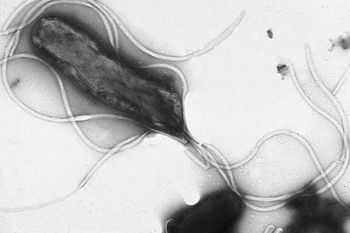
Грамм отрицательные кокки
X. Грамотрицательные кокки
10.1. Семейство Neisseriaceae
К семейству Neisseriaceae относятся роды Neisseria, Kingella, Eikenella, Simonsiella, Alysiella.
Род Neisseria включает более 10 видов, основными патогенами для человека являются возбудители менингокковых инфекций и гонореи – N. meningitidis и N. gonorrhoeae. Среди остальных родов больше сапрофитов, хотя условно-патогенные представители (Kingella kingae, Eikenella corrodens и др.) могут вызывать оппортунистические инфекции различной локализации, особенно в сочетании с другими микроорганизмами.
Сходные по морфологии с нейссериями моракселлы (семейство Moraxellaceae, род Moraxella, типовой вид M. catarrhalis) также относятся к сапрофитическим или условно-патогенным микроорганизмам; иногда они могут вызывать респираторные инфекции, особенно у пожилых лиц со сниженным иммунитетом.
10.1.1. Менингококки
Классификация
Семейство Neisseriaceae, род Neisseria, вид Neisseria meningitidis.
Вызывают тяжелое острое инфекционное антропонозное заболевание, протекающее в виде эпидемического цереброспинального менингита, менингоэнцефалита, менингококкового сепсиса (менингококцемии) или назофарингита.
Возбудитель был выделен от больного менингитом в 1887 г. А. Вексельбаумом.
Морфология
Грамотрицательные диплококки бобовидной формы, обращенные вогнутой поверхностью друг к другу (напоминают кофейные зерна), имеют множественные пили и фимбрии.
Возбудители окружены наружной мембраной, состоящей из белков, липидов и олигосахаридов. Патогенные штаммы покрывает капсула, прикрепленная к наружной мембране.
Спор не имеют, неподвижны.
Культуральные свойства
Очень требовательны к условиям культивирования, на простых средах не растут. Растут на средах с нативным белком (сывороточный, шоколадный или кровяной агары) и повышенной влажностью; среда должна быть свежей и подогретой. Оптимум температуры 370С. Для культивирования необходимо наличие 5-10% углекислоты. На плотных средах через 48 ч образуют прозрачные, бесцветные блестящие колонии без гемолиза; возможна диссоциация на R- и S-формы.
Биохимические свойства
По типу дыхания аэробы или факультативные анаэробы. Разлагают до кислоты глюкозу и мальтозу, протеолитической активности не проявляют. Выделяют оксидазу и каталазу.
Антигеная структура
Обладают белковыми и полисахаридными АГ, расположенными в клеточной стенке и капсуле.
Антигенная структура весьма вариабельна. Это обусловлено высокой генетической изменчивостью возбудителей со способностью к внутрихромосомной рекомбинации и генетическому обмену с другими бактериями.
По капсульным полисахаридным антигенам все менингококки подразделены на 13 серогрупп (А, В, С, D, Е (29Е), Н, J, К, L, W (W135), Х, Y, Z).
Наиболее вирулентными являются менингококки из группы А, В, С, Х, W135. Представители группы А вызывают эпидемические вспышки, групп В, С и W вызывают спорадические заболевания.
По белковым АГ наружной мембраны они подразделяются на серовары (1-20).
Липоолигосахарид (ЛОС) клеточной стенки менингококков не имеет боковых углеводных цепей. По нему различают 13 иммунотипов менигококков.
Факторы патогенности
– пили и белки наружных мембран обеспечивают адгезию возбудителя к эпителию слизистой оболочки носоглотки и мозговых оболочек;
– полисахаридная капсула является основным фактором вирулентности, обеспечивает выживание менигококков в кровотоке, защищает от фагоцитоза, действия комплемента и антител;
– эндотоксин – липоолигосахарид клеточной стенки; в отличие от других эндотоксинов способен выделяться возбудителем в среду в составе мембранных пузырьков; стимулирует гиперпродукцию макрофагами и Т-клетками провоспалительных цитокинов (ИЛ 1, α-ФНО, ИЛ 8, ИЛ 12, γ-интерферона), колониестимулирующих факторов;
– IgА-протеазы разрушают секреторный Ig А в области шарнирной части, подавляют местный иммунитет;
– гиалуронидаза и нейраминидаза – ферменты инвазии;
– белки-рецепторы к трансферрину и лактоферрину; обеспечивают поступление ионов железа в микробные клетки, что необходимо для их размножения.
Резистентность
Менингококки малоустойчивы во внешней среде, погибают при высушивании через несколько часов. Очень чувствительны к низким температурам и ко всем дезинфицирующим средствам (1% раствор фенола вызывает их гибель в течение 1 мин).
Патогенез и клиническая характеристика менингоккоковой инфекции
Заболевание антропонозное. Источники инфекции: бактерионосители и пациенты с инфекцией. Наиболее восприимчивы к возбудителю дети младшего возраста, особенно до одного года.
Пути передачи – преимущественно воздушно-капельный, в меньшей степени контактный, входные ворота – носоглотка.
В развитых странах болезнь обычно вызывается штаммами серогрупп В и С, в развивающихся – группы А (вызывают вспышки инфекции) или, реже, группы С.
Наиболее часто встречаются такие формы менингококковой инфекции, как бактерионосительство и менингококковый назофарингит. Существенно реже развиваются тяжелые системные формы заболевания: цереброспинальный менингит и менингококкцемия (сепсис). Считается что, на один случай генерализованной инфекции приходится до 5000 случаев носительства. В единичных случаях могут возникать менингококковые пневмонии, артриты и др.
Системные менигококковые инфекции носят инвазивный характер.
Менингококки адсорбируются на эпителии и первоначально вызывают местный процесс в виде воспаления задней стенки глотки. Белки наружных мембран возбудителя взаимодействуют с сиалированными мембранными рецепторами (CD46 и далее с CD66). Это обеспечивает прочную адгезию возбудителей и последующее их прохождение через мембрану эпителиоцитов посредством эндоцитоза. Аналогичным образом менингококки проникают в эндотелиоциты и фагоциты.
В дальнейшем возбудитель проникает в кровь и частично гибнет под действием бактерицидных факторов. Капсула способствует выживанию возбудителя в этих условиях.
При недостаточном уровне АТ к менигококку он гематогенно распространяется по организму и попадает в ЦНС.
Происходит выделение эндотоксина (ЛОС), который стимулирует синтез большого количества провоспалительных цитокинов. Эндотоксин, наряду с другими факторами патогенности, вызывает клинические проявления инфекции вплоть до эндотоксического шока. Генерализованное поражение сосудов микроциркуляции, включая сосуды ЦНС, приводит к ишемии органов и тканей и гиперкоагуляции. В последнем случае может развиваться синдром диссеминированного внутрисосудистого свертывания с тромбозами и кровоизлияниями.
Инкубационный период болезни в зависимости от формы инфекции составляет от нескольких часов до нескольких дней.
При эпидемическом цереброспинальном менингите происходит гнойное поражение мягких мозговых оболочек.
Болезнь развивается остро. Характерна лихорадка до 39-40оС, головная боль, рвота, менингеальный синдром, поражение черепно-мозговых нервов. Летальность при данной форме составляет от 1 до 5%, особенно при развитии энцефалита. После заболевания могут сохраняться остаточные неврологические расстройства (до 10-20% больных).
При генерализации процесса развивается менингококцемия или менингококковый сепсис – лихорадка, озноб, головная боль, обильная сыпь за счет поражения сосудистой стенки поверхностных сосудов в виде «синеватых паучков», возникают кровоизлияния в надпочечники (синдром Уотерхауза-Фридриксена), нарушается свертывающая система крови. При молниеносных (фульминантных) формах летальность может достигать 20-50% или даже более.
Менингококковый назофарингит сходен с обычным катаральным воспалением верхних дыхательных путей.
Наиболее распространено бессимптомное носительство менингококков. До 10% взрослых людей могут в течение жизни периодически колонизироваться менингококками и выделять их.
После заболеваний возникает стойкий гуморальный группо- и типоспецифический иммунитет. Элиминация возбудителя осуществляется комплементсвязывающими антителами за счет активации комплемента по классическому пути. У новорожденных пассивный естественный иммунитет от матери сохраняется до 3-5 месяцев.
Лабораторная диагностика
Материал зависит от формы инфекционного процесса. Исследуют ликвор, кровь, а также слизь из носоглотки при любой форме заболевания. Материал для исследования берут до начала лечения антибиотиками и предохраняют его от неблагоприятных факторов, особенно колебаний температуры. Ликвор в норме прозрачный и при пункции вытекает каплями, при менингите он мутный и вытекает струей под давлением.
При микроскопическом методе готовят мазки из осадка ликвора, окрашивают по Граму и выявляют грамотрицательные парные кокки внутри фагоцитов и вне их.
Для выявления антигена в ликворе ставят реакцию преципитации, пассивной гемагглютинации с антительным эритроцитарным диагностикумом, а также РИФ.
При проведении бактериологического метода делают посев на кровяной или сывороточный агар с добавлением антибиотиков ванкомицина, амфотерицина или ристомицина. Инкубируют при температуре 370С и доступе углекислоты в течение 48 часов, идентифицируют культуру по культуральным, морфологическим и биохимическим свойствам. Дополнительно в реакции агглютинации определяют серогруппу, а в реакции преципитации серовар возбудителя.
Дифференцируют менингококки от других видов нейссерий – частых обитателей слизистых верхних дыхательных путей.
Серологический метод используют при стертых формах менингококковых инфекций. Выявляют антитела в РПГА или ИФА.
Лечение
С учетом крайне быстрого прогрессирования болезни, при подозрении на менингококковую инфекцию лечение антибиотиками должно начинаться еще до поступления больного в стационар и до проведения лабораторных диагностических исследований.
Возбудитель сохраняет полную чувствительность к β-лактамам, отсюда препаратом выбора является бензилпенициллин (пенициллин G). В случае аллергии на пенициллины применяют цефтриаксон, хлорамфеникол или азалиды.
Назначается дезинтоксикационная инфузионная терапия, при синдроме токсического шока возможно использование глюкокортикоидов.
Профилактика
Неспецифическая профилактика включает выявление и санацию носителей, изоляцию и лечение больных, дезинфекцию помещений, где находился больной до госпитализации.
По эпидпоказаниям вводят химическую вакцину из высокоочищенных полисахаридных фракций менингококков группы А, С, Y, W135. Она обеспечивает высокий уровень защиты до 2-3 лет после вакцинации.
Проблемой пока остается разработка вакцины против менингококков серогруппы В. В настоящее время проходят клинические испытания несколько таких вакцин, которые основаны на белках наружной мембраны данных возбудителей.
10.2. Гонококки
Возбудитель был открыт в 1879 г. немецким ученым А. Нейссером. С его именем связано название всего семейства – Neisseriaceae.
Классификация
Семейство Neisseriaceae, род Neisseria, вид N. gonorrhoeae.
Neisseria gonorrhoeae вызывают тяжелое гнойно-воспалительное поражение урогенитального тракта – гонорею и бленнорею (гонококковый конъюнктивит новорожденных, которые инфицируются при прохождении через родовые пути больной матери).
Генетически гонококки весьма близки менингококкам (более 70% гомологии ДНК). Тем не менее, имеющиеся между ними отличия, приводящие к возникновению самостоятельных инфекционных процессов, обеспечивают их принадлежность к разным видам возбудителей.
Морфология
Гонококки – мелкие грамотрицательные парные кокки бобовидной формы; не имеют спор, жгутиков. В отличие от менингококка не имеют капсулы. Имеют многочисленные адгезины в составе пилей, которые обеспечивают адсорбцию возбудителя на цилиндрическом эпителии урогенитального тракта.
Культуральные свойства
Гонококки очень прихотливы к питательным средам. Растут только на средах с человеческим белком (кровяной, сывороточный, асцитический агары), рН среды 7,2-7,4, оптимальная температура роста 370С. На этих средах гонококки могут давать два вида колоний. Вирулентные особи, имеющие пили, образуют мелкие, блестящие, бесцветные, прозрачные или с помутнением (последний признак зависит от синтеза Opa-белков). На жидких средах рост диффузный. Может образовываться пленка, которая постепенно оседает на дно. Длительность роста 24-48 часов. Для роста первых генераций необходимо наличие 5-10% углекислоты. На кровяном агаре не дают гемолиза.
Биохимические свойства
По типу дыхания гонококки являются аэробами или факультативными анаэробами.
Из углеводов разлагают только глюкозу до кислоты, не образуют аммиака, индола, сероводорода.
Выделяют каталазу, оксидазу,
Антигенная структура
Обладают широким набором белковых и полисахаридных антигенов, основная часть которых весьма вариабельна.
В состав пилей входит белок-антиген пилин (более 100 вариантов); в состав пор – белки порины PorA (18 вариантов) и PorB (28 вариантов). Многими модификациями представлены Ора-белки, играющие важную роль в адгезии.
Полисахаридные антигены входят в состав липоолигосахарида (ЛОС), который, в отличие от ЛПС других грамотрицательных бактерий, не имеет длинных боковых цепей О-антигена.
Антигенными свойствами также обладают IgA-протеазы.
Смена антигенных вариантов у гонококков (фазовая вариация) обеспечивается генетическими механизмами. Происходит генетическое переключение между аллельными генами, кодирующими разные формы одного белка. Частота данного процесса высока (1 на 1000 микробных клеток). Это позволяет возбудителю постоянно менять свой фенотип, ускользая от иммунного ответа.
Кроме того, часть антигенов имеет мозаичное строение и кодируется несколькими генными сегментами, что также увеличивает их структурную изменчивость.
Резистентность
Гонококки очень неустойчивы к действию факторов окружающей среды. Разрушаются при температуре выше 400С и резком охлаждении, чувствительны к нитрату серебра в разведении 1:10 000, к 1% раствору фенола, 0,05% раствору хлоргексидина, к антибиотикам.
Факторы патогенности
- пили обеспечивают прикрепление гонококков к эпителиальным клеткам, в адгезии участвуют пилины, порины и Ора-протеины; лишенные пилей бактерии авирулентны;
- Ора и Por-белки стимулируют внутриклеточную инвазию возбудителя и угнетают фагоцитоз, препятствуя образованию фаголизосомы;
- липоолигосахарид обладает токсичным действием (эндотоксин), стимулирует воспаление;
- IgА1-протеазы гидролизуют секреторные IgА, нарушая местный иммунитет слизистых оболочек; кроме того, они способны разрушать некоторые белки фагоцитов, подавляя фагоцитоз;
- β-лактамазы инактивируют пенициллины, цефалоспорины;
- рецепторы к трансферрину обеспечивают поступление железа в микробные клетки; штаммы, не имеющие данных рецепторов, авирулентны;
- в отличие от менингококков, гонококки имеют плазмиды, которые обеспечивают их способность к конъюгации и устойчивость ко многим антибиотикам; в целом для гонококков характерна высокая частота генетического переноса между отдельными клетками.
Патогенез и клиническая характеристика заболевания
Заболевание антропонозное. Источник инфекции – больной человек. Путь передачи – половой, реже контактный. Имеют большое значение вирулентность возбудителя и специфическая резистентность организма. В целом для инфекции достаточно 103 клеток высоковирулентного штамма.
При незащищенном половом контакте вероятность инфекции для женщин – до 50%, мужчин – 30-50%.
Входные ворота – цилиндрический эпителий уретры (особенно у мужчин), шейки матки, в отдельных случаях – эпителий конъюнктивы, прямой кишки. Гонококки адсорбируются на поверхностных структурах клеток цилиндрического эпителия. Пилины взаимодействуют с сиалированными клеточными рецепторами (например, CD46), Ора-белки – с молекулами CD66 и протеогликанами. Происходит внутриэпителиальная инвазия возбудителя. Далее гонококки проникают в субэпителиальный слой и активируют острое местное воспаление. Воспаление поддерживается выделением из микробных клеток фрагментов пептидогликана и липоолигосахарида, при этом возбудитель может сохранять жизнеспособность.
Лейкоциты поглощают возбудителя по принципу эндоцитоза. Выражен незавершенный фагоцитоз. Гонококки размножаются внутри фагоцитов, при этом выделяются провоспалительные цитокины и хемокины. При переходе воспаления в хроническую форму происходит усиление синтеза соединительной ткани с фиброзом воспалительного очага, что приводит к осложнениям заболевания, включая бесплодие. Если гонококки проникают в кровь, то возможна диссеминация процесса с поражением кожи и суставов.
Выделяют острую и хроническую форму гонореи (обычно более двух недель). У мужчин заболевание протекает преимущественно остро, в виде уретрита с дизурией и обильными гнойными выделениями. У женщин более чем в 50% случаев болезнь протекает стерто, может принимать первично-хроническую форму, отсюда увеличивается риск передачи инфекции при половом контакте.
При распространении инфекции у мужчин возникают эпидидимит, орхит, у женщин – вульвовагинит, эндометрит, сальпингит, процесс может переходить на брюшину. В отсутствие лечения распространяющийся фиброз и спайки ведут к стриктурам уретры, обтурации семявыносящего протока, фаллопиевых труб, что приводит к бесплодию.
Иммунитет не формируется вследствие выраженной изменчивости возбудителя. Антитела защитной роли не играют.
При беременности и родах матери с гонококковой инфекцией возможно развитие острого гнойного конъюнктивита (бленнореи) у новорожденного. В отсутствие профилактики это может приводить к потере зрения.
Лабораторная диагностика
Материал: отделяемое из уретры, цервикального канала, при бленнорее – отделяемое конъюнктивы глаза, при диссеминированной инфекции – кровь.
Бактериоскопический метод. Выявляют грамотрицательные парные бобовидной формы кокки, незавершенный фагоцитоз.
Бактериологический метод используют при стертых формах гонореи. Делают посев на подогретые сывороточные среды в инкубаторах с доступом 5-10% углекислоты. Колонии бесцветные, мелкие. Идентификация возбудителя проводится по морфологическим свойствам при микроскопии культуры; по биохимическим свойствам (разлагают только глюкозу, выделяют цитохромоксидазу); по антигенным свойствам в реакции преципитации.
Экспресс-диагностика направлена на выявление антигена в исследуемом материале. Для этого используют РИФ или ИФА.
Серологический метод имеет ограниченное значение вследствие высокой вариабельности возбудителя. Может применяться при хронической и стертой форме гонореи. Для определения антител используют ИФА.
В качестве подтверждающего теста для определения в материале нуклеиновой кислоты возбудителя могут применяться методы ПЦР.
Лечение
В настоящее время происходит повсеместное нарастание устойчивости гонококков к большинству назначаемых антибиотиков. Это связано с высокой изменчивостью и быстрой адаптацией возбудителя. Отсюда препараты, которые широко применялись ранее (например, бензилпенициллин или тетрациклин), в настоящее время не используются. Возможно применение фторхинолонов, однако постепенно происходит рост устойчивости гонококков и к фторхинолонам.
Отсюда для лечения рекомендуются эффективные цефалоспорины III поколения (цефтриаксон), азитромицин или доксициклин. Тем не менее, в 2011 г. впервые описаны штаммы гонококков, устойчивые к цефтриаксону. Для лечения в этих случаях рекомендованы комбинации вышеуказанных препаратов.
При хронической или стертой форме гонорее иногда вводят гоновакцину из инактивированных штаммов гонококка.
Профилактика
Основные меры профилактики неспецифические. Для профилактики бленнореи новорожденным закапывают в глаза 30% раствора сульфацила натрия (альбуцида), за рубежом применяют глазные мази с азитромицином или тетрациклином.
Грамположительные кокки в мазке у женщин
Главная » Мазок » Грамположительные кокки в мазке у женщин

В организме человека в симбиозе с ним «проживают» бактерии в огромном количестве. Среди этого многообразия отдельно когортой выделяются мелкие (одноклеточные) шароподобные бактерии – кокки. Некоторые из них идеально сферичные, другие имеют немного вытянутую форму.
Описание
В определенном количестве шароподобные бактерии кокки присутствуют в организме здорового человека и относятся к условно-патогенным микроорганизмам. В малых количествах они могут быть даже полезны, но при активном размножении становятся опасными, так как вызывают острый воспалительный процесс.
Классифицируют по типу структуры колоний, потому она типична для некоторых видов бактерий:
- Сложенные грудой клетки называют стафилококками. К ним относятся пептококки, микрококки и другие бактерии.
- Сложенные цепочкой клетки принято называть стрептококками. К ним относят пептострептококки, энтерококки и другие.
- Бактерии, составляющие пары, называют диплококками. К ним относят пневмококки, гонококки и менингококки.
- Уложенные по 4 клетки бактерии именуют тетракокками.
- Бактерии, которые сложены вместе по 8016 клеток принято называть сарцинами.
Большинство описываемых бактерий делятся в определенной плоскости. Стафилококки же, делясь беспорядочно, образуют колонии, похожие на гроздь винограда. Среди них много патогенных штаммов, вызывающих серьезное гнойное воспаление.
Кокки в мазке
Во влагалище женщины «квартирует» несколько совершенно разных видов микроорганизмов. Основными считаются:
- Бифидобактерии.
- Ацидофильная флора (лактофлора, палочки Дедерлейна).
- Пептострептококки.
В норме подавляющее большинство микроорганизмов должны составлять ацидофильные бактерии. Благодаря лактофлоре, а также бифидобактериям, влагалищная среда неблагоприятна для размножения вредоносных микроорганизмов. Эти бактерии выполняют роль не только защитников – они являются частью неспецифического иммунитета организма женщины и регулируют обменные процессы.
Присутствие некоторого количества грамположительных кокков в исследуемом материале не является патологией. Лечение в этом случае не требуется. Грамотрицательных коккобактерий быть не должно вовсе. Обнаружение большого количества этих микроорганизмов требует внимания женщины и ее лечащего врача.
Если по какой-то причине лактобактерий становится меньше, происходит защелачивание влагалищной среды, в которой активно размножаются диплококки. В результате среда становится еще более щелочной, палочки Дедерлейна погибают, и всевозможная патогенная флора живет и процветает. В мазке обнаруживается обилие коккабактерий, и требуется дополнительное обследование.
В непролеченном состоянии эта микрофлора может привести к серьезным воспалительным процессам, стать причиной эрозивных изменений шейки матки. Если процесс хронизирует, то он приводит и к спаечным изменениям, и к эндометриозу, и к другим крайне неприятным для женщины последствия. Особенно опасно размножение патогенной и условно-патогенной микрофлоры во время вынашивания ребенка. Микроорганизмы могут распространиться на мочеиспускательный канал и подняться к мочевому пузырю и почкам или обсеменить прямую кишку, вызывая серьезное недомогание у будущей мамы.
Патогенные кокки в мазке при беременности опасны тем, что эта флора может проникнуть в матку, обсеменить плаценту и плод.
Это может стать причиной тяжелых осложнений беременности: фетоплацентарной недостаточности, замирания беременности, задержки развития, внутриутробной гипоксии и даже гибели плода.
Оценка мазка

Забор материала для исследования влагалищной среды, или мазок, является обязательным исследованием в гестационном периоде. При беременности организм женщины вырабатывает большое количество гормонов. А гормоны – это естественные стимуляторы роста микроорганизмов, в том числе патогенных и условно-патогенных. Поэтому даже если до беременности мазок был достаточно хорошим, после зачатия проверка состояния влагалищной среды обязательна.
В гинекологии и акушерстве изучение мазка позволяет оценить чистоту влагалища. В норме до 95% обнаруживаемых бактерий должны приходиться на ацидофильную микрофлору. Остальные – это бифидобактерии и в небольшом количестве условно-патогенная микрофлора (споры грибков Кандида, некоторые виды стрептококков, гарднерелла и другие).
В гестационном периоде акушер-гинеколог несколько раз берет мазок с целью проверить чистоту влагалища. В ее оценке выделяют 4 степени:
- Женщина здорова, среда ее влагалища кислая, преобладает лактофлора. В поле зрения обнаруживается небольшое количество форменных элементов (лейкоцитов) и эпителиальных клеток.
- В этом случае среда остается кислой, но обнаруживаются условно-патогенные бактерии в малых количествах, небольшое количество клеток эпителия и лейкоцитов. Среда становится умеренно-щелочной.
- Характеризуется хрупким равновесием между условно-патогенными микроорганизмами и лактобактериями, с ущемлением последних. В этом состоянии уже требуется терапия.
- Для этой степени характерно присутствие в мазке больших количеств эпителиальных клеток, лейкоцитов и шароподобных бактерий. Ацидофильных бактерий остается очень мало или они вообще не обнаруживаются. Среда щелочная, непригодная для жизни лактобактерий. Требуется срочное лечение.
Расшифровкой результатов должен заниматься специалист. Но общее понимание картины каждая будущая мамочка может получить. Зная, что присутствие эпителиальных клеток сверх нормативов в мазке – это признак воспалительного процесса, она уже понимает, что ей нужно дообследоваться для уточнения диагноза. При обилии лейкоцитов в мазке воспалительные процессы протекают остро и требуют скорейшего вмешательства.
Если чистота влагалища соответствует 1–2 степени, то коккобактерии должны полностью отсутствовать в уретральном канале. Если это не так, у женщины развивается дисбиоз влагалища. Лечение может быть необходимым.
Обнаружение большого количества трихомонад, гарнерелл, грибковых колоний, гонококков при малых количествах лактобактерий свидетельствует о развитии соответствующего заболевания. Терапия нужна как можно быстрее.
Симптомы

Симптомы активного роста коккобактерий ощутимы, но не настолько специфичны, чтобы женщина могла отличить кокковый вагиноз от гарднереллеза или той же молочницы. К основным признакам развития инфекции относят:
- Зуд.
- Жжение.
- Обильные выделения.
- Болезненность при мочеиспускании.
- Неприятный запах из вагины.
- Тянущие боли внизу живота.
- Боль при половом акте.
Выделения при бактериальном вагинозе обычно слизистые, в тяжелых случаях слизисто-гнойные (зеленого или желта-зеленого цвета). Запах специфический, иногда настолько резкий, что женщина может сама его ощущать без усилий. При параллельном развитии колоний гарднерелл запах становится еще более интенсивным. Он усиливается при использовании моющих средств для подмывания, имеющих щелочную среду и при половом акте. Запах становится похожим на амбре от несвежей рыбы.
Причины
Определившись с тем, что это такое – кокки в мазке, насколько это опасно, остается понять, почему во влагалищной среде размножаются эти бактерии. И как это можно откорректировать.
К самым «популярным», то есть чаще всего встречающимся этиологическим факторам относят:
- Длительную, интенсивную или бесконтрольную антибиотикотерапию.
- Частые необоснованные микроспринцевания.
- Неразборчивые половые связи.
- Начало сексуальной жизни до полного полового созревания.
- Незащищенный секс инфицированным партнером.
- Использование для самоудовлетворения грязных предметов (рук).
- Ношение давящего узкого белья.
- Ношение нижнего белья из синтетики.
- Частые или сильные переохлаждения.
- Дисбактериоз кишечника.
- Недостаточная или редкая интимная гигиена.
- Диета с содержанием большого количества сахара и углеводов.
Последний пункт некоторые специалисты оспаривают. С этим можно согласиться, если женщина имеет крепкое здоровье. Одним лишним тортиком влагалищную среду трудно нарушить. Но если есть какие-либо другие предрасполагающие факторы, постоянные погрешности диеты могут послужить «последней каплей» и привести к баквагинозу.
Роль спускового крючка могут сыграть и постоянные стрессы.
Лечение

Лечить баквагинозы или вульвовагиниты нужно обязательно. Тем более в период беременности. Но выбирать терапевтические методы, меры и конкретные лекарственные средства должен только ваш врач. Терапия во многом будет зависеть от гестационного срока.
На любом сроке женщине нужно исключить ношение синтетического и узкого белья. Регулярно подмываться. Желательно специальными средствами, содержащими лактобактерии. Можно мыться с помощью отваров трав, например, ромашки.
На ранних сроках могут назначаться разрешенные влагалищные антисептики (Бетадин, Хлоргексидин). Начиная со второго триместра (20 неделя) терапия может быть более серьезной:
- Местные средства санации (Панавир Инлайт либо Макримор Комплекс).
- Препараты, содержащие интерферон (Виферон).
- Антибактериальные средства, к которым чувствительны обнаруженные бактерии.
Лечение антибиотиками проводится только при необходимости, если другая терапия была неэффективна. Спринцевания, которые обычно рекомендуют при баквагинозах, в период беременности ни в коем случае не стоит делать.
Профилактика
Профилактические меры сводятся к гармонизации половой жизни, уходу за половыми органами и общим мерам по поддержанию иммунитета. В эту группу относят:
- Выбор постоянного партнера.
- Отказ от мастурбаций.
- Недопущение травматизации половых органов.
- Использование барьерных контрацептивов (презерватив).
- Грамотная гигиена половых органов.
- Отказ от узкого и ненатурального белья.
- Соблюдение график профилактических медосмотров.
Общее состояние организма тоже имеет немаловажное значение. Диета, физическая активность, закаливание – все, что идет на пользу организму в целом, идет на пользу и влагалищной микрофлоре.
Похожие статьи
flovit.ru
Кокковая флора в мазке у женщин — как лечить?
Что такое кокки в мазке у женщин? Кокковая флора представляет собой бактерии округлой, шаровидной формы и включает в себя стрептококки, диплококки, стафилококки, тетракокки, сарцины. В женском организме нормальная микрофлора влагалища включает лактобактерии, пептострептококки, бифидумбактерии. Нормальное состояние естественной микрофлоры является крайне важным для здорового функционирования всех систем органов женского организма.
Главная функция полезной флоры влагалища заключается в обеспечении кислой среды, что препятствует проникновению и развитию патогенных микроорганизмов, улучшении обменных процессов. Также оптимальный баланс микрофлоры способствует созданию нормальной среды для процесса оплодотворения.
Причины нарушения баланса микрофлоры
Баланс нормальной микрофлоры может нарушаться по следующим причинам, что приводит к появлению большого количества кокков в мазке:
- Нарушение правил гигиены наружных половых органов;
- Неправильное применение гигиенических прокладок (редкая смена прокладки в течение продолжительного времени);
- Использование нижнего белья из синтетических материалов;
- Раннее начало половых отношений;
- Спринцевание без медицинских показаний;
- Частая смена половых партнеров;
- Пренебрежение барьерными средствами контрацепции;
- Сниженная активность иммунной системы организма;
- Наличие инфекционных вирусных заболеваний;
- Длительное нерациональное употребление антибиотических лекарственных средств.
Симптомы
Появление кокковой флоры в мазке свидетельствует о начале воспалительных процессов и патологий в области половых органов женщины. Помимо результатов лабораторных исследований (микрофлора кокки в мазке) могут также наблюдаться неприятные клинические проявления:
- Появление обильных густых выделений слизистого или слизисто-гнойного характера;
- Выделения имеют резкий неприятный запах (пропавшей рыбы), который не проходит даже после проведения гигиенических мероприятий;
- Выделения становятся мутными, приобретают белый или желтоватый цвет;
- Появление дискомфортных ощущений в области наружных половых органов или внутри влагалища: зуд, жжение, иногда – болевые ощущения до или после мочеиспускания;
- Сыпь на наружных половых органах (при выявлении грамположительных кокков в мазке, преимущественно — стафилококков).
Диагностика
Определение кокковой флоры в мазке у женщин имеет важное диагностическое значение, так как схема планируемой терапии будет зависеть от выявленного возбудителя и его количества. Существует несколько типов гинекологических мазков для выявления изменений во влагалищной среде:
- Мазок на флору. Выявленные в мазке на флору патогенные кокки позволяют определить причину воспалительного процесса, а также определить количество вредоносных бактерий. В норме результат мазка имеет следующие показатели: лактобактерии (палочки Додерлейна) – 95%, бифидумбактерии и пептострептококки – 5%. При уменьшении содержания количества лактобактерий меняется кислотность среды и наблюдается размножение патогенных кокков;
- Мазок на стерильность, который позволяет оценить уровень содержания в среде палочек Додерлейна и кислотность среды влагалища (в норме рН 4,0 – 4,5). При выявлении кокковой флоры в мазке у женщины в виде лактобактерий в достаточном количестве, результаты анализов считаются нормальными, так как поддерживается кислотность. Существует несколько уровней стерильности: первая степень (рН 4,0 – 4,5; лактобактерий 90-95%; единичные клетки лейкоцитов и эпителиальных клеток) – норма; вторая степень (рН 4,5 – 5,0; лактобактерий 40-60%; присоединение грамположительной и грамотрицательной патогенной флоры) свидетельствует о наличии инфекционного процесса и требует начала терапии; третья степень стерильности (рН 5,0 – 7,0; лактобактерии 0-7%; большое количество эпителиальных клеток, бактериальных микроорганизмов) является серьезной проблемой, которая требует немедленного лечения; четвертая степень стерильности (щелочная среда (рН 7,0 – 7,5); отсутствие лактобактерий; флора состоит из патогенных микроорганизмов; обилие лейкоцитов) представляет угрозу для всего организма в целом, поэтому требует интенсивного курса терапии;
- Полимеразная цепная реакция: позволяет выявить в мазке скрытые инфекции.
Лечение
Как лечить кокки в мазке у женщин? Схема терапии зависит от типа выявленных микроорганизмов, а также от причины появления кокков. Прежде всего, необходимо обратить внимание на предрасполагающие факторы: соблюдение правил интимной гигиены, правильное использование прокладок, ношение белья из натуральных материалов, лечение общих вирусных заболеваний и правильный прием антибиотиков. Лечение кокковой флоры в мазке у женщин основывается на следующих терапевтических подходах:
- Системная терапия с применением противомикробных средств и антибиотических препаратов широкого спектра действия;
- Лечение преимущественно местное, назначаются средства в форме суппозиториев, вагинальных таблеток, спреев;
- Назначается восстанавливающая терапия, направленная на возобновление баланса нормальной микрофлоры (суппозитории, содержащие лактобактерии и бифидобактерии);
- При сниженном иммунитете проводится иммуностимулирующая терапия и назначение витаминных комплексов;
- Строгое соблюдение правил интимной гигиены, применение травяных отваров (календула, чистотел, ромашка) и гипоаллергенных гелей и мыл;
- Обследование сексуального партнера и, при необходимости, его лечение.
Всегда следует помнить, что при появлении обильной флоры в мазке лечение должен назначать только врач-специалист, так как неправильная терапия может только усугубить течение патологического процесса и вызвать различные осложнения.
Профилактика
Профилактика появления кокков в мазке у женщин заключается в выполнении некоторых простых рекомендаций:
- Строгое соблюдение правил интимной гигиены;
- Своевременная смена прокладок, белья;
- Соблюдение правил контрацепции (использование презервативов);
- Рациональное питание и отказ от вредных привычек (поддержание иммунитета на должном уровне);
- Упорядоченные половые отношения;
- Выполнять рекомендации и назначения врача в плане лечения.
brulant.ru
Что означает обнаружение кокковой флоры в мазке?
Мазок – рутинно применяемый метод исследования бактериального и клеточного состава слизистых, используемый при профилактических обследованиях при подозрении на различные заболевания. Расшифровка анализа позволяет выявить специфические заболевания репродуктивной системы у женщин и мужчин (гонококковую инфекцию, трихомониаз, гарднереллез, вагиноз). Так же позволяет выявить носителей патогенного стафилококка и даже менингококка. Метод прост, информативен, не требует специальной подготовки, применим так же у детей, обязателен при беременности.
Виды мазков
В зависимости от необходимости мазки берут:
- У мужчин – полость рта, носа, мочеиспускательный канал (уретра).
- У женщин – полость рта, носа, уретра, влагалище, канал шейки матки (цервикальный канал).

Главными целями микроскопии посева из полостей носа и глотки – расшифровка бактериального состава и выявление патогенного стафилокка (например, при гнойных заболеваниях), менингококка (диагностика, профилактика менингита), диагностика кандидоза (выявление грибов). Нормальная кокковая микрофлора полости носа и рта представлена: грамотрицательные диплококки – палочки Neisseria influenza, грамположительные кокки — эпидермальный стафилококк. Эти микробы являются обычными «жителями» кожных покровов и слизистых, в норме заболеваний не вызывают. Патологическая кокковая флора в мазке представлена золотистым стафилококком (Staphylococcus aureus), менингококком (Neisseria meningitis).
Золотистый стафилококк – назван за характерный вид при образовании колоний. Основная причина внутрибольничной инфекции. При профилактическом осмотре исследование показывает, что до 35% пациентов являются носителями этого вида бактерий. До 70% случаев заболеваний, сопряженных с гнойно-воспалительными изменениями, выявляют Staphylococcus aureus: кожные гнойные инфекции (импетиго, угри, фурункулез), абсцессы, флегмоны, гнойные артриты, эндокардит, пневмония, остеомиелит, менингит. Стафилококковый сепсис (заражение крови) имеет характерные особенности и часто приводит к фатальным последствиям. Если в анализе выявлен микроорганизм, то это значит, что человек предрасположен к вышеперечисленным заболеваниям. Лечение проводится курсом антибиотиков, обязательно контрольное исследование.

Менингококк – возбудитель менингита (воспаление мозговых оболочек), менингококкового сепсиса и назофарингита (воспаление полостей носа и глотки). Первые два заболевания очень опасны, связаны с высоким риском летального исхода. Вне организма человека менингококк быстро погибает. При микроскопии менингококк выглядит как сдвоенные клетки по форме напоминающий кофейные зерна, расположенные попарно вогнутой поверхностью друг к другу. Менингококк передается воздушно-капельным путем. Случаи, когда менингококк асимптомно присутствует в микрофлоре зева нередки, носитель при этом помимо риска прогрессирования инфекции у себя распространяет менингококк среди здоровых людей. Если в посеве обнаружен менингококк, то это значит, что Вам необходимо обратиться к врачу для назначения курса антибиотикотерапии. Лечить самостоятельно крайне нежелательно!
Гинекологические и урологические мазки
При микроскопии мазка у женщин можно определить степень бактериальной «чистоты», признаки венерических заболеваний, кандидоза. Нормальная микрофлора представлена в основном лактобактериями (грамположительные палочки) и бифидобактериями (суммарно 90-96%) — вырабатывая молочную кислоту они «закисляют» среду, препятствуя заселению патогенной флоры. Грамположительные эпидермальный стафилококк, пептострептококки, пропионобактерии, клостридии и грамотрицательные бактериоиды и превотеллы в значительно меньшем количестве выявляются при исследовании.
У мужчин так же возможно проверить наличие или отсутствие венерических заболеваний, простатита. Микробиоценоз уретры мужчин состоит в основном из эпидермального стафилококка, реже встречается коринебактерии и зеленящий стрептококк.
Роль эпидермального стафилококка состоит в вытеснении патогенной флоры продуктами жизнедеятельности. Условно патогенные микроорганизмы (протей, кишечная палочка, анаэробы, золотистый стафилококк) попадают в уретру обычно с кожных покровов и из кишечного тракта. Патологическими представителями микромира в урогенитальной сфере женщин и мужчин являются грамотрицательные диплококки (Neisseria gonorrhaeae).
Гонококк в мазке
Гонококк (Neisseria gonorrhaeae) – возбудитель венерического заболевания – гонореи. При окраске – грамотрицательный, выглядит как сдвоенный кокк (отсюда название диплококки). Передача гонореи происходит половым путем, возможен бытовой и вертикальный пути (от матери к ребенку). Диплококки плохо устойчивы во внешней среде. Основные симптомы у женщин обычно не выражены, однако нередко отмечаются выделения из влагалища, боли при мочеиспускании, боли в промежности, зуд, жжение.

Мужчины отмечают появление выделений из уретры, боль при мочеиспускании по ходу мочевого канала. Такое сочетание жалоб нередко и подталкивает выполнить тест. Мазок на гонококк не требует сложной подготовки: женщинами он выполняется в межменструальный период, для мужчин достаточно не мочится 3 часа перед тестом. Посев и расшифровка под микроскопом колоний выявляет типичные диплококки.
Точность диагностики при сдаче анализа на гонококки высокая. Лечение достаточно простое – курс антибиотикотерапии лекарством, выводящимся с мочой. После излечения гонореи (проводить обязательно под контролем врача!!!) через месяц назначается повторный контрольный мазок. Настойчиво рекомендуется выполнить исследование у полового партнера.
Исследование при беременности
При отсутствии осложнений, гинекологический мазок при беременности берут при постановке на учет, на 30 неделе и перед родами. Целью является раннее выявление и коррекция изменений степени «чистоты» влагалища, исключение (подтверждение) наличия венерических заболеваний.
Различают 4 степени чистоты влагалища (используется не только при беременности, шкала применима у всех женщин). Расшифровка микроскопии и что значит исследование:
- 1 степень чистоты (нормоценоз) — преобладают палочки Дедерлейна (лактобациллы), незначительным содержанием другой, непатогенной флоры. Эритроциты и лейкоциты – практически отсутствуют, лечение не требуется;
- 2 степень (промежуточный тип) – лактобациллы преобладают, лейкоциты до 15 в поле зрения (во время беременности до 20 в поле зрения), лечение обычно не требуется;
- 3 степень (дисбиоз или вагиноз) — в мазке не выявлены палочки Дедерлейна, преобладают грамположительные кокки, грамотрицательные палочки, другие бактерии, необходимо лечение у гинеколога;
- 4 степень (вагинит). Молочнокислые палочки отсутствуют, в поле зрения в большом количестве обнаружены эритроциты и лейкоциты, присутствуют ключевые клетки и патогенные микроорганизмы (кокки, диплококки, анаэробы, палочки, грибы). При выявлении изменений в анализе, тем более при беременности, особенно если имеется обильная патологическая кокковая микрофлора — обязательны консультация и лечение у гинеколога! Самостоятельное лечение настоятельно не рекомендуется!
Кокковая флора зачастую является представителем нормальной флоры различных поверхностей организма. Выявление патологических представителей кокков – золотистого стафилококка, менингококка, гонококка означает, что требуется лечение под контролем врача. Выполнение мазка при беременности — важный диагностический тест для сохранения репродуктивного здоровья женщин.
proanalizy.com
Анализ на кокковую флору в мазке
Кокковая флора в мазке — это тревожный сигнал, как правило, он свидетельствует о наличии воспалительных процессов в организме женщины. Микрофлора влагалища содержит в себе множество микроорганизмов, что поддерживают здоровье. Незначительное присутствие кокков, тоже считается нормой, но их размножение требует немедленного лечения. Представители кокковой флоры в медицине считаются условно патогенными микроорганизмами, и их большая концентрация в результатах анализа, может говорить о венерических болезнях.
Особенности кокковой инфекции
Если женщина здорова, в мазке на микрофлору преобладают лактобактерии, которые являются некой защитой слизистых оболочек от чужеродных организмов. Если в организме женщины развиваются заболевания, то флора начинает переходить в щелочную среду и появляются оптимальные условия для размножения кокков. В условиях щелочной среды положительные бактерии погибают, и организм становится беззащитным перед множеством заболеваний.
Кокковая флора в мазке у женщин включает грамположительные и грамотрицательные кокки. Они имеют разное строение, поэтому лечение кокковой флоры у женщин будет отличаться, в зависимости от штаммов кокка. Кокковая флора может появиться только вследствие определенных причин, что приводят к нарушению иммунитета и нормальной микрофлоры влагалища. Среди таких причин можно отметить:
- инфекции, передающиеся половым путем;
- снижение иммунитета вследствие сопутствующих болезней;
- несоблюдения правил личной гигиены;
- гормональный сбой, вызванный приемом оральных контрацептивов и возрастными изменениями;
- длительное употребление антибактериальных препаратов;
- регулярное спринцевание;
- постоянное ношение синтетического белья;
- общие соматические заболевания;
- механические повреждения слизистой оболочки влагалища и катетеризация;
- аллергические реакции.

Кокковая инфекция имеет также ряд характерных симптомов, которые может заметить женщина еще до прохождения анализа. К таким признакам относят: зуд в области половых органов, выделения, имеющие желтый цвет и неприятный запах, чувство стянутости в области половых органов, неприятные ощущения во время полового акта, боль при мочеиспускании, скудно проходящие менструации и сбой в цикле, жжение во время мочеиспускания, отечность наружных половых органов, частые позывы к мочеиспусканию и ощущения неполного опустошения мочевого пузыря.
Анализ спермограммы122Вышеперечисленные симптомы считаются веским поводом для посещения врача и прохождения такого обследования, как анализ на гонококки.
У мужчин, как правило, кокковая флора не дает о себе знать, и может быть обнаружена только при лабораторном исследовании мазка. В редких случаях, пациенты ощущают зуд в области полового органа и незначительное покраснение. Если имеются гнойные выделения, то нужно обратиться к урологу или андрологу.
Проведение исследования
Мазок на гонококк берут по-разному у мужчин и женщин. К примеру, у женщин врач берет мазок на гонококки из слизистой влагалища, из цервикального канала и мочеиспускательного канала, а у мужчин только из уретры. Процедура у женщин безболезненна, а вот у мужчин на анализ берут не выделения из полового органа, а продвигают специальный зонд в уретру и изымают биоматериал. Это может доставить неприятные ощущения.
Анализ мазка проводят в лабораторных условиях, до забора материала необходимо воздержаться от посещений туалета, гигиенических процедур, а также половых сношений за сутки до исследования. Обязательно прекратить употребление любых медикаментов накануне сдачи. Мазок на гонококк не осуществляют в период менструации, а также при сопутствующих инфекционных и воспалительных болезнях.

Микрофлора при беременности может отличаться от нормальных показателей, поэтому врач индивидуально консультирует женщин в этот период. Изъятый в процессе исследования материал, наносят на специальное стекло и проводят бактериоскопический анализ – окрашивают стекло с образцом 1%-ным раствором метиленового синего.
Грамположительные палочки отличаются на фоне остальных микроорганизмов, задачей лабораторного сотрудника есть отделение и подсчет патогенов. Есть и альтернативный способ выявления палочки в мазке, он подразумевает помещение биоматериала в специальную среду, что способствует активному размножению гонококков. Если обнаруживается этот штамм кокков, то они массово начнут размножаться.
В современной медицине существуют и другие способы определения патогенных кокков в организме, к примеру, анализ на менингококк берут из носоглотки, на стрептококк из зева, процесс обнаружения один и тот же, отличается только метод забора.
Расшифровка анализов
Расшифровка показателей в мазке на флору осуществляется квалифицированным специалистом. Исследование, в процессе которого были обнаружены кокки, говорит о развитии патологического процесса. Кокки в мазке у женщин могут отмечаться во влагалище, в уретре или в шейке матки. Требуется отметить, что кокки бывают нескольких видов:
- стрептококки – их избыток признак дисбактериоз влагалища и воспаления. Их появлению могут поспособствовать перенесенные гнойно-воспалительные процессы дыхательных путей, ангина и сильное снижение иммунитета;
- энтероккоки говорят о плохой гигиене половых органов и несоблюдении правил анального секса;
- коккобациллы указывают на патологии, передающиеся половым путем (хламидиоз, уреоплазмоз, трихомонилез), а также о бактериальном вагинозе влагалища;
- гонококки. Если имеются грамположительные диплококки в мазке, это говорит о гонорее. Попадают они в организм только при половых контактах и в процессе рождения;
- стафилококки – избыток свидетельствует о расстройствах работы мочеполовой системы. При их обнаружении, как правило, назначают дополнительные анализы, к примеру, мазки из зева и носа. Причиной размножения стафилококков может стать малейшие повреждения слизистой оболочки влагалища или мочеиспускательного канала.

Если в мазке кокки обнаружены в большом количестве и имеются повышенные лейкоциты, можно предположить эрозию шейки матки, эндоцервит и эндометрит. Повышенные лейкоциты – это всегда яркий маркер воспалительных процессов, в зависимости от того, где они были обнаружены, можно предполагать воспаление яичников, цистит или вагиниты. В мазке у мужчин кокковую флору и лейкоциты можно считать веским поводом для посещения венеролога. Он может диагностировать инфекции, передающиеся половым путем, а также простатит и уретрит.
Что это значит при беременности повышенные лейкоциты и кокковая флора, знают немногие, а это достаточно серьезный момент. При беременности наличие этих патогенов может повышать угрозу преждевременных родов, выкидышей и замирания плода. Лечить такое состояние нужно обязательно, от того, насколько быстро начнется устранение кокков, напрямую зависит здоровье будущего ребенка и его матери. При этом требуется также отметить, что, если обнаруживают гонококк при беременности вероятно, что ребенок тоже родится с это инфекцией.
Способ устранения кокковой флоры
Как лечить кокковую инфекцию, расскажет лечащий врач, во внимание будут приниматься возраст, вес пациента, сопутствующие заболевания, а также наличие характерных симптомов. Кокковая флора лечится с помощью антибактериальных препаратов, к примеру, Клиндамицином, Метронидазолом. В зависимости от типа кокков, что были обнаружены, могут быть назначены для лечения стафилококков – Иммуноглобулин, антистафилококковую гомологичную плазму, стафилококковый анатоксин, вакцинотерапию. При наличии стрептококков выбирают антибиотики широкого спектра действия. Гонококки чувствительны к лечению Пенициллином, Стрептомицином, сульфаниламидами. Могут быть назначены местные препараты в виде гелей, свечей и спреев.

При беременности, врач, как правило, назначает препараты на растительной основе, что не несут угрозы ребенку. В некоторых случаях, могут быть назначены антигистаминные препараты, которые нацелены на восстановление нормальной микрофлоры во влагалище и мочеиспускательных каналах. Если в анализе кокковые представители единичны и не несут особой угрозы организму женщины, врач назначит спринцевания антисептическими растворами, к примеру, Хлоргексидином.
Что означает несколько коков в анализе мазке, теперь вам известно. Также вы осведомлены о том, какие болезни может вызвать обильная концентрация кокков. Чтобы избежать проблем со здоровьем, не игнорируйте профилактические осмотры у врача, соблюдайте гигиену половых органов, правильно питайтесь, а также своевременно лечите воспалительные заболевания мочеполовой системы.
Отдельно важно отметить, что беспорядочные половые связи, в большинстве случаев, они являются основным путем передачи гонококков. Пользуйтесь барьерными средствами контрацепции с малознакомыми партнерами, а также столкнувшись с гонококковой инфекцией проводите парное лечение. Если вылечится только один из партнеров, заражение произойдет основа. Микрофлору влагалища может контролировать женщина самостоятельно – ведя активный образ жизни, а также избегая незащищенных половых контактов. Развитие кокковой инфекции несложно предупредить, гораздо сложней бороться с ее симптомами и последствиями.
1diagnos.ru
Грамотрицательные кокки
19 Февраля в 11:30 4041
К грамотрицательным коккам относятся микроорганизмы рода Neisseria и Branhamella (таксономическое положение вида В. catarralis не совсем ясно). Перечисленные микроорганизмы таксономически близки к микроорганизмам, имеющим коккобациллярную и палочковидную форму — Кingella и Moraxella.
К роду Neisseria относятся: облигатный патоген N. gonorrhoeae, патогенный микроорганизм N. meningitidis, а также большое количество непатогенных нейссерий, колонизующих слизистые оболочки. Выделение N. gonorrheeae во всех случаях означает наличие инфекционного процесса. Важно помнить, что гонорея может протекать не только в локализованной форме (уретральная, орофарингеальная и аноректальная), но и в виде диссеминированного процесса с поражениями кожи, суставов, развитием бактериемии, менингитов и эндокардитов.
Несмотря на то, что N. meningitidis обладает выраженной патогенностью, достаточно распространено и бессимптомное носительство.
В. catarrhalis имеет основное значение как возбудитель инфекций дыхательных путей, однако известны случаи развития эндокардитов и менингитов.
Ерюхин И.А.
Грам: бактерии отрицательные и положительные, сущность метода
Все известные бактерии по способности окрашиваться по методу Грама делятся на положительных и отрицательных. Это разделение зависит от особенностей строения и окраски их клеточной стенки.
Метод позволяет разделить все виды в зависимости от плотности строения наружной оболочки клетки микроорганизма на:
- более устойчивых к воздействию окружающей среды, влиянию антибиотиков;
- менее устойчивых.
Открытие метода и его важность для микробиологической науки
Первым ученым, предположившим, что некоторые методы, ранее используемые только в ботанике, могут использоваться в микробиологии, был Роберт Кох.
В 1884 г. Кристиан Грам, датский биолог, специализирующийся на окраске тканей, впервые попробовал метод дифференцирующей окраски.
Открытие позволило разделить все существующие виды микроорганизмов на грамположительные и грамотрицательные, что послужило толчком для новой ступени развития науки в области микробиологических исследований. Это также дало возможность выявлять устойчивость патогенных видов к лекарственным препараты, предугадывать их поведение, а что самое главное – разрабатывать антибиотики нового поколения, способные победить болезнь.
Строение клеточной стенки
Оболочка любой бактерии состоит из специального вещества – муреина. Его молекула представляет собой цепи полисахаридов, расположенных параллельно. Полисахариды, в свою очередь, связаны между собой цепями аминокислот, расположенных перекрестно.
Данная связь обуславливает крепкость, упругость оболочки, ее способность держать форму. Своеобразная плетеная сетка является защитой внутреннего слоя микроорганизма от действия разрушающих факторов, препятствует попаданию внутрь воды. При этом просветы между цепочками позволяют клетке поглощать питательные вещества, словно поры.
У положительных по Граму микроорганизмов оболочка толще, прочнее, что обусловлено включением в ее состав белка.
У отрицательных видов строение клеточной оболочки значительно сложнее, что позволяет ей быть защищенной от действия таких сред, как слюна, желудочный сок, другие жидкости с содержащимся в них лизоцимом – ферментом, обладающим антибактериальными свойствами. Снаружи более тонкая оболочка окружена пленкой из липидов и полисахаридов – гладким поверхностным слоем.
Сущность метода Грама
Основой метода Грама является принцип разделения бактерий на микроорганизмы со знаками «плюс» и «минус» по Граму, основываясь на разном химическом составе клеточных стенок микроорганизмов.
Для определения грамположительных и грамотрицательных бактерий препарат, нанесенный на стекло тонким равномерным слоем, вначале фиксируют с помощью нагревания над горелкой. Затем окрашивают анилиновым красителем – метиловым фиолетовым. После чего фиксируют йодом, дают подсохнуть и смывают при помощи спирта.
- Грамположительные (Грам +) виды приобретают ярко-синюю окраску.
- Грамотрицательные (Грам –) бактерии обесцвечиваются.
Заключающим этапом является окрашивание препарата контрастным красителем красного цвета, который позволяет получить грамотрицательные микроорганизмы красного или розового цвета. Это обусловлено тем, что краситель не может проникнуть в клетку из-за толстого ее внешнего слоя, окрашивая только поверхность.
Окрашивание по Граму. Кокки (шаровидные) — грамположительные и бациллы (палочки) — грамотрицательныеМертвые микробы приобретают более яркую окраску, по сравнению с живыми.
Характеристика бактерий, положительных по Граму
Большинство грамположительных бактерий являются патогенными для человека. Это возбудители опасных заболеваний:
- Стрептококк (Streptococcus), вызывающий тонзиллиты, фарингиты, ревматизм.
- Стафилококк (Staphylococcus) – возбудитель заражения крови, кожных гнойных заболеваний.
- Листерия (Listeria), вызывающая листериоз – воспаление мозга.
- Бациллы (Bacillus) – возбудители токсикоинфекций, сибирской язвы.
- Клостридии (Clostridium), вызывающие ботулизм, столбняк, газовую гангрену.
Два последних вида являются спорообразующими анаэробами, остальные не могут образовывать спор. Некоторые способны окрашиваться только в фазе активного роста.
Отрицательные бактерии по Граму
Это полностью обесцвечивающиеся после промывки спиртом бактерии; в результате повторной окраски сафранином приобретают розовый или ярко-красный цвет. Они более устойчивы к антителам, чем виды Грам +.
К грамотрицательным относятся в основном бактерии условно патогенные, способные вызвать воспалительные процессы и иммунный ответ в организме человека при определенных условиях. Их клеточная оболочка, состоящая из липополисахаридного слоя, вызывает синтез цитокинов, что способствует увеличению токсинов в месте локализации воспаления. Впоследствии токсины, разнесенные с кровотоком, отравляющим действием вызывают сильнейшие симптомы интоксикации.
Важная роль метода Грама в диагностике заболеваний
Метод, позволяющий отличить положительные бактерии по Граму и отрицательные, незаменим при исследовании человеческого биологического материала на выявление бактериальной инфекции.
Материал, используемый для диагностики:
- мокрота позволяет классифицировать состав микрофлоры носоглотки, обнаружив возбудителей заболеваний;
- в анализе кала обнаруживают токсины, вырабатываемые грамположительными видами;
- мазок из влагалища дает возможность посчитать процент грамотрицательных и положительных микробов для диагностики бактериальных вагинитов;
- плевральная, синовиальная, перинатальная жидкости также являются достаточно информативными.
Метод, внедренный Кристианом Грамом, позволил науке далеко продвинуться в знаниях о строении микробов, об их защитных механизмах. Он позволил ввести самую верную систему разделения бактерий на положительные и отрицательные, используемую до сих пор для диагностики инфекционных болезней.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе