Как проявляется и чем опасна геморрагическая гастропатия?
Желудочно-кишечный тракт выполняет множество жизненно важных функций в организме, поэтому важно поддерживать его работу в номе. Но существует множество патологий, которые нарушают пищеварительную систему и провоцируют развитие других заболеваний. Рассмотрим, что такое геморрагическая гастропатия, как ее определить и способы терапии.
Что такое геморрагическая гастропатия?
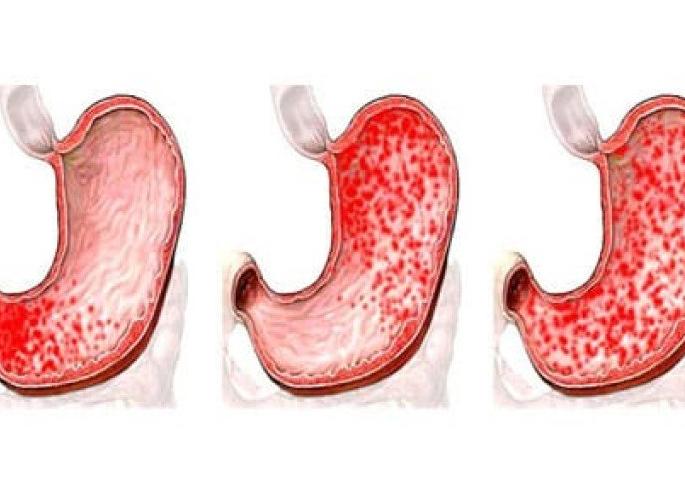
Геморрагическая гасторапия – это воспаление слизистой оболочки желудка
Геморрагическая гастропатия – это вид гастрита, характеризующийся воспалительным процессом, который поражает слизистую желудка. Начинается заболевание с небольшого нарушения кровообращения, в результате которого развивается сосудистая дисфункция.
В результате возникает кровоизлияние в ткани и появляется воспаление. В результате этого начинается болевые ощущения в желудке, дискомфорт, возможно повышение температуры, кал с кровью, рвота с кровью и т.д. При развитии заболевания на слизистой появляются небольшие венозные узлы геморрагии. Из-за этого данный вид гастрита и получил такое название.
Геморрагии могут быть одиночными или множественными, находящиеся впритык друг к другу. По их количеству и величине определяется степень, тяжесть и типа патологического процесса.
Если своевременно оказать правильное лечение, то, как правило, геморрагии заживают без рубцевания и нарушения сократительной способности желудка.
Чаще всего предшественниками гастрита являются следующие заболевания:
- стрессы и расстройства нервной системы
- неправильное использование нестероидных противовоспалительных лекарственных препаратов
- вирусы, бактерии, грибки и прочие болезнетворные микроорганизмы, которые могут вызывать различные заболевания желудочно-кишечного тракта
- раздражение слизистой желудка из-за употребления спиртного или химических веществ
- болезнь Крона – хроническое заболевание ЖКТ, которое характеризуется воспалением любого отдела пищеварительной системы
- заболевания кровеносной системы – тромбы, закупорки, любые типы эмболий, инфекционные поражения крови, варикоз, тромбоз и другие патологии, которые нарушают кровообращение и вызывают различные патологические процессы
Существует много видов гастрита, и все они возникают из-за нарушения работы пищеварительной системы. Чтобы избежать осложнений, необходимо сразу же обращаться к специалистам и проходить обследование, чтобы врач мог установить причину и степень тяжести патологии. Зная эти данные, можно организовать максимально эффективное лечение.
Что может стать причиной развития патологии?
Гастрит самостоятельно и внезапно появится не может. Это заболевание развивается длительное время, пока начнет себя проявлять.
Видео ознакомит с основными осложнениями гастрита:
Читайте: УЗИ брюшной полости: что можно и нельзя кушать перед обследованием
Рассмотрим самые распространенные причины, из-за которых возникает геморрагическая гастропатия:
- неправильное питание, фаст-фуды, перекусы на скорую руку, жирная пища, мало еды, алкоголь – все это травмирует желудок, нарушает обмен веществ, ухудшает кровообращение в желудочно-кишечном тракте и провоцирует возникновение геморрагических узлов
- размножение хеликобактерий, которые при размножении меняют микрофлору желудка, провоцирую дисбактериоз, нарушают целостность слизистой стенки желудка. В результате этого некоторые клетки отмирают, возникает некроз, ткань заменяется соединительной, желудок начинает работать намного хуже, пищеварительная функция слабеет, и возникают различные патологические процессы воспалительного характера
- истощение сосудов – это один из основных факторов, провоцирующих гастрит. Оно возникает из-за проблем работы сосудисто-сердечной системы, возникновения закупорок и нарушения кровообращения
Стоит помнить, что поражают ткани и сосуды часто антибактериальные препараты, диуретики, обезболивающие средства и нестероидные противовоспалительные лекарства. Их нельзя принимать самостоятельно, без назначения специалиста.
Какими симптомами она проявляется?
Тошнота, рвота с кровью и боль после приема пищи – признаки болезни
Самостоятельно нельзя установить диагноз. Чтобы определить наличие геморрагической гастропатии, нужно пройти несколько видов исследований на специальном оборудовании.
Самостоятельно можно только заподозрить нарушение в работе ЖКТ по определенным симптомам:
- боль в желудке, особенно после приема пищи
- жжение на голодный желудок
- резкая боль и дискомфорт со стороны кишечника
- различные желудочные расстройства – тошнота, рвота, нарушение стула, отрыжка, изжога
-
полная или частичная потеря аппетита
- нарушение образование желчи
Симптомы могут проявляться не все сразу, а постепенно. Это зависит от индивидуальных особенностей организма и общего состояния здоровья. Например, если боль есть, но рвоты нет, это не значит, что человек полностью здоров и нет повода для беспокойства. Любые симптомы и проявления заболевания – это способ организма оповестить хозяина о нарушении работы тех или иных органов.
Как можно вылечить геморрагическую гастропатию?
Перед тем, как начинать лечение заболевания, необходимо поставить диагноз и сдать ряд обязательный анализов.
К основным исследованиям относятся следующие методы:
- развернутый и биохимический анализ крови позволит определить состояние здоровья, наличие болезнетворных микроорганизмов и количество кровяных тел, по которым можно заметить воспаления, нагноения и прочие патологические процессы
- анализ мочи позволит определить вирусы и бактерии, которые есть в организме
- анализ кала может «рассказать» о пищеварении, о работе желудочно-кишечного тракта
- гастроскопия с биопсией – это особый метод исследования работы желудка. Пациенту через рот вводят тонкую трубочку с камерой и специальной лопаткой. На экране можно увидеть изнутри состояние пищевода, желудка. Лопатка делает забор клеток для дальнейшего лабораторного исследования. Данный метод не очень приятный, но болезненным его назвать сложно
- ультразвуковое исследование брюшной полости позволяет определить состояние печени, селезенки, желчного пузыря. По размерам, расположению и внешним признакам внутренних органов можно определить наличие или отсутствие патологических процессов
- электрогастроэнтерография позволяет определить сократительные и пищеварительные функции желудка, выделение желудочного сока, микрофлору
Результаты гастроскопии помогут подтвердить диагноз
Зависимо от результатов анализов и прочих исследований, врач назначает лечение. Для каждого пациента оно будет разным, так как учитываются индивидуальные особенности, тип заболевания, стадия развития и много других факторов.
Терапия включает следующие препараты:
- антацидные препараты (Маалокс)
- лекарства для коррекции кислотного баланса (Ранитидин)
- блокираторы кислот (Пантопразол)
- при поражении ЖКТ бактериями необходим прием антибиотиков, которые ликвидирую паразитов. Кроме этого параллельно нужно пить пробиотики и пребиотики, чтобы окончательно не разрушить микрофлору
- если есть кровотечение или существует риск его развития, тогда назначается гормон адреналин и аминокапроновая кислота
Важно дополнительно проверить остальные органы, чтобы параллельно оказать им лечение при необходимости. То есть, нет смысла лечить симптомы патологии, если не воздействовать на основную причину.
Какие осложнения и последствия она может вызвать?
Если своевременно организовать лечение гастрита, тогда о последствиях можно не переживать. Медикаментозная терапия в комбинации с правильным питанием и диетами быстро и эффективно восстановят состояние.
Если же проигнорировать симптомы и завянуть состояние, тогда можно спровоцировать ряд других заболеваний, вытекающих из гастрита:
- холецистит – воспаление желчного пузыря, работа которого может нарушаться из-за неправильного питания и развития гастрита
- язва желудка – это состояние, при котором на слизистой возникает рана
Чаще всего в результате гастропатия нарушается работа кишечника, и возникают проблемы с поджелудочной железой. Иногда такое состояние может завершиться летальным исходом, поэтому затягивать с проблемами пищеварительного тракта нельзя.
Геморрагии в желудке
Поверхностный или геморрагический гастрит является подвидом эрозивного заболевания и характеризуется поражением приповерхностного слоя слизистой в желудке геморрагиями. Геморрагии — очаги со слабыми кровеносными сосудами, склонными к кровотечению из-за утончения и повышения проницаемости стенок. Это повышает риск развития сильных кровотечений с сопутствующими осложнениями.
Описание
Геморроидальный вид гастрита — это воспаление поражающее слизистую в желудке. На начальном этапе происходит микроциркуляторная сосудистая дисфункция в приповрехностном слое, что приводит к кровоизлияниям пропитанных кровью слизистых тканей или тромбозу мелких сосудов. Слизистая воспаляется из-за происходящих геморрагических изменений и нарушения кровоснабжения тканей. Происходит инфильтрация лейкоцитами с образованием некрупных приповерхностных геморрагий. Они могут быть одиночными или множественными.
Геморрагический гастрит часто сопровождается желудочными кровотечениями разной интенсивности из-за патологической слабости кровеносных сосудов. При локализации дефектов на передней, задней стенке, дне желудка, риск возникновения кровотечений минимален. При поражении зоны малой кривизны с крупными сосудами кровотечения развиваются чаще. Мышечная ткань не затрагивается, поэтому поверхностные геморрагии при правильном лечении склонны к заживлению без рубцевания. Геморрагический гастрит протекает в острой или хронической форме. Геморрагическая гастропатия не зависит от секреторной активности пищеварительного органа. Предрасполагающие факторы:
- Бесконтрольный прием нестероидных противовоспалительных средств.
- Любые вирусные инфекции.
- Сильные стрессы.
- Механическое внутреннее раздражение желудка.
- Болезнь Крона — гранулематозное воспаление ЖКТ.
- Любые поражения крови.
Вернуться к оглавлению
Причины геморрагического гастрита
Геморрагический гастрит не появляется самостоятельно. Гастропатия с геморрагическим компонентом появляется при продолжительном воздействии на желудок нескольких провоцирующих факторов:
- Неправильный режим и некачественное питание: еда всухомятку, перекусы «на ходу», регулярное питание фаст-фудами. Такая пища и неправильный режим травмирует желудок, что снижает местный иммунитет.
- Появление патогенных хеликобактерий, которые способны выживать в агрессивной желудочной среде. Паразитируя на поверхности слизистой, они вызывают некротическое поражение тканей в очагах воспаления.
- Чаще геморрагический гастрит появляется у людей, злоупотребляющих алкоголем, кислой, пересоленной, перченой пищей. Эти продукты и крепкие спиртные напитки раздражают слизистую, а при длительном воздействии образуются очаги воспаления.
- Истончение сосудов в желудочных стенках может вызывать случайное попадание химических веществ: солей, щелочей, кислот или других токсичных соединений. Они могут попасть в организм при заглатывании через рот, вдыхании через нос. В этом случае возникает острое воспаление. Эту же форму могут вызвать некоторые лекарства, в частности, антибиотики. Причины из вышеприведенного перечня способствуют хроническому развитию патологии.
Острый геморроидальный катар возникает по причине:
- перенесенного шока;
- сепсиса;
- травмы или ожога;
- дисфункции почек или печени.
Вернуться к оглавлению
Проявления геморрагической гастропатии неспецифичны, поэтому ее часто путают с другими видами патологии и язвой ЖКТ. Симптомы могут проявиться сразу все, а возможно их постепенное обнаружение:
- Жалобы. Человек указывает:
- на эпигастральную боль, особенно после еды;
- появление желудочных расстройств, характеризуемых изжогой, отрыжкой, тяжестью, подташниванием, падением аппетита;
- симптоматику желудочного кровотечения: дегтеобразная рвота, головокружение, черный кал.
- При осмотре визуализируются симптомы:
- бледность кожи;
- плотный налет на корне языка;
- боли в желудке при пальпации;
- холодные конечности;
- падение давления и учащение пульса при обильном кровотечении.
- При диагностике выявляются:
- одиночная геморрагия или множественные скопления, которые кровоточат на пропитанной кровью слизистой;
- высокая или нормальная кислотность;
- отрицательный тест на выявление хеликобактерии;
- анемичные признаки в анализе крови.
Вернуться к оглавлению
Острое геморрагическое поражение
Отравление продуктами может спровоцировать данное заболевание.
При возникновении заболевания впервые симптомы воспаления более выраженные, а болезнь развивается быстро. В этом случае диагностируется остро проявляющаяся форма гастрита геморрагического типа. Особенность этой патологии — низкий риск развития желудочного кровотечения. Провоцирующие факторы:
- пищевое отравление испорченными или некачественными продуктами, едой с высоким содержанием токсичных веществ;
- отравление промышленными химикатами, ядами, солями тяжелых металлов;
- отравление крепким или некачественным алкоголем;
- наличие соединительнотканных патологий;
- сильные интоксикации, вызывающие микроциркуляционное нарушение в кровеносных сосудах органа;
- закрытая травма с ушибом желудка;
- повреждение слизистой при применении инструментальных методов диагностики.
Характеризуется форма быстрым началом. Патология не имеет связи с секреторной дисфункцией. Общие симптомы заболевания:
- постоянный дискомфорт в верхней части живота, особенно после употребления тяжелой пищи;
- похудение на фоне отказа от еды из-за ассоциации с болью;
- тошнота с периодической рвотой;
- изжога при повышении кислотности;
- вздутие, тяжесть, отрыжка с периодическим срыгиванием на фоне диспепсических желудочных расстройств;
- присутствие крови в каловых и рвотных массах.
Вернуться к оглавлению
Для постановки правильного диагноза помимо анализа клинической картины требуется проведение комплексного обследования путем применения лабораторных и инструментальных методов.
Вернуться к оглавлению
Клиническое обследование
- Сбор информации о больном.
- Анализ жалоб и состояния пациента.
- Осмотр и пальпация.
На основании полученных данных составляется план дальнейшей диагностики. Затем проводятся лабораторные изыскания:
- Анализ крови: общий, биохимия.
- Исследование мочи.
- Оценка характеристик каловых масс: компрограмма, на скрытую кровь.
Вернуться к оглавлению
Гастроскопия с биопсией
Через рот в желудок вводится зонд с камерой, осветительной техникой и щупом для забора биоптата на конце. Проводится осмотр внутреннего состояния стенок, оценивается характер и степень повреждений, локализация геморрагий. Из наиболее поврежденного участка слизистой отбирается проба и отправляется на гистологический анализ. По мере исследования слизистой можно обнаружить отекшие участки с покраснением и эрозивным одиночным или множественным повреждением, из которого сочится кровь.
Вернуться к оглавлению
УЗИ
Ультразвуком просвечиваются все органы брюшной полости. Особенно внимательно осматривается печень, поджелудочная, желчный пузырь, нарушения в которых могут спровоцировать геморрагическое воспаление слизистой. Метод позволяет вовремя выявить опухоль.
Вернуться к оглавлению
Электрогастроэнтерография
Проводится исследование моторно-эвакуаторной функции пищеварительного органа. Анализируется процесс продвижения пищи по ЖКТ с ее перемешиванием и обработкой желудочным соком. Оценивается качество работы желудка.
Вернуться к оглавлению
Рентген
Метод используется в качестве дифференциальной диагностики гастрита с отделением от язвы и рака. Степень развития гастрита этим способом выявить невозможно. При не обнаружении язвы и опухоли применяются другие методы диагностики гастрита.
Вернуться к оглавлению
Лечение медикаментами
Прием медикаментов допустим только после консультации у врача.
Первым делом назначается жесткое голодание в течение нескольких дней и прием специальных лекарств для снятия воспаления, регенерации поврежденных участков слизистой, защиты их от дальнейшей деструкции. Иногда требуется эндоскопическая остановка кровотечения или экстренное хирургическое вмешательство.
Недопустим самостоятельный прием лекарственных средств, в том числе и рецептов народной медицины без консультации с врачом. Медикаментозное лечение гастропатии проводится в амбулатории под строгим контролем приема назначенных препаратов. Остро-геморрагическое проявление гастрита требует экстренной госпитализации.
Вернуться к оглавлению
Лекарства
Типы и формы медикаментов, курс лечения подбирается индивидуально. Обычно назначаются:
- антацидные средства: «Маалокс», «Фосфалюгель», «Гавискон;
- корректоры кислотности в виде Н2-гистаминовых рецепторных блокаторов: «Циметидин», «Ранитидин»;
- ингибиторы, блокирующие секрецию кислоты: «Омепразол», «Пантопразол»;
- М-холинолитики: «Гастроцепин»;
- обволакивающие, вяжущие лекарства: «Денол», «Сукральфат;
- антибиотики при инфекционном поражении;
- слизеобразующие препараты: «Ликвиритон», «Флокарбин»;
- репаранты: «Метилурацил», масло из облепихи, «Оксиферрискорбон».
Гемостатическая терапия проводится при развитии кровотечения, которая включает назначение:
- внутривенное вливание раствора аминокапроновой кислоты и адреналина, «Транексама»;
- внутримышечное введение или внутривенное вливание «Викасола, «Этамзилата» или «Дицинона».
При геморрагическом шоке применяют противошоковые кровезаменители или вливают плазму и препараты крови.
Вернуться к оглавлению
Питание и диета
Режим:
- Дробное питание — до 6 раз в сутки.
- Малые порции.
- Употребление вареных или приготовленных на пару блюд.
- Отказ от переедания.
- Употребление жидких и полужидких блюд.
При диете разрешено:
- Нежирное мясо, рыба.
- Каши (гречка, рис, овес).
- Слизистые супы.
- Пюре из отваренных овощей и фруктов.
- Кисели, слабый зеленый чай, отвары трав.
Запрещено:
- Соленья, копченья, маринады, сдоба, десерты, шоколад.
- Жирное мясо (свинина, баранина), рыба.
- Алкоголь в любом виде.
- Кофе, газировка.
- Консервы.
- Молоко, сметана.
- Капуста.
- Виноград.
- Свежий хлеб.
- Свежие овощи и фрукты.
- Бобовые.
Вернуться к оглавлению
Народные средства
Рецепты:
- Латук: 25 г измельченных листьев заливается 250 мл кипятка и настаивается 2 часа. Пить по 100 мл 2 раза в сутки.
- Чабрец: 100 г травы, 1 л сухого белого вина. Средство настаивается 7 суток, доводится до кипения и отстаивается 6 часов в тепле. Пить по 50 мл до еды 3 раза в сутки.
- Сбор равных количеств тысячелистника, золототысячника, трилистника, мяты. Нужно 25 г смеси залить 250 мл кипятка. Средство варится на медленном огне 15 минут. Пить после процеживания по 75 мл трижды в день до еды.
- Алоэ. Сок из растения нужно прокипятить. Пить охлажденным по 5 г за 30 минут до еды дважды в сутки. Можно добавить немного меда.
- Прополис. Продукт принимается натощак по небольшому кусочку в течение 30 дней.
Вернуться к оглавлению
Прогноз
Гастропатия требует своевременного лечения. В противном случае хроническая форма способна вызвать рак. При правильно подобранном медикаментозном лечении, диете, ведении здорового образа жизни остро проявляющаяся форма лечится за короткий промежуток времени.
Вернуться к оглавлению
Профилактика
1. Следует избегать воздействия агрессивных сред на организм. 2. Нужно вести здоровый образ жизни. 3. Важно соблюдать режим и правила питания. 4. Следует избегать стрессов. 5. Вовремя проводить профилактику заболеваний ЖКТ.
6. При возникновении подозрений нужно сразу обращаться к врачу.
Геморрагическая гастропатия желудка лечение — Лечение гастрита
Опубликовано: 25 июня 2015 в 15:20
В медицинской практике язва пилорического канала встречается редко и составляет примерно 3-8% от всех случаев дефекта пищеварительного органа. Заболевание пилорического отдела желудка (привратника) характеризуется специфическими признаками:
- продолжительное клиническое протекание патологического состояния;
- острый болевой синдром, который часто выражается длительными приступами в ночное время;
- рвота кислым содержимым;
- устойчивая изжога, метеоризм и чувство переполненного желудка после принятия небольшого количества пищи;
- глубокая пальпация толщи живота в пилородуоденальной области доставляет локальную боль;
- присутствует большая вероятность осложнения с кровотечением и перфорацией.
По механизму возникновения, язва препилорического отдела желудка имеет схожие симптомы с поражением привратника и образуется в результате гиперсекреции соляной кислоты. Распространенность формирования болезни составляет около 20% пациентов от общего количества страдающих хроническими язвами. Что касается болевых ощущений, то они могут возникать с задержкой в 2-3 часа после употребления пищи. Прием противовоспалительных препаратов снижает интенсивность признаков заболевания.
Язва антрального отдела желудка
По анатомическому строению пищеварительного органа, антрум находится перед пилорическим отделом. Функция антральной части заключается в перетирании пищи в кашеобразную смесь и проталкивание в двенадцатиперстную кишку. Железы вырабатывают щелочную слизь для нейтрализации излишка соляной кислоты и насчитывают большое число эндокринных клеток. Сбой в двигательной активности стенок желудка провоцирует застой пищи. Затем происходит ее брожение и усиление секреции соляной кислоты. Как результат – возникает язва антрального отдела.
Диагностика данного вида заболевания не вызывает затруднений. Характерной особенностью патологии является молодой возраст пациентов. Главными содействующими факторами выступают стрессы, употребление алкоголя и раздражающей пищи. Боли натощак возникают в подвздошной области или в подреберье правой локализации, плюс к этому – наблюдается частая изжога и кислая отрыжка. Примерно в 10% случаев язва антрального отдела желудка осложняется кровотечением.
Сложность болезни заставляет врачей использовать разнообразные способы терапии, но при адекватной диагностике и правильно назначенной схеме приема препаратов, выздоровление и полное рубцевание дефектов происходит сравнительно быстро. Учитывая негативное воздействие химических факторов, при которых развивается язва антрального отдела желудка, лечение в первую очередь начинают со строгой диеты:
- только теплая пища и частое, дробное питание;
- способ термической обработки – варка и тушение;
- исключить кислые фрукты, грубую клетчатку и газированные напитки.
Обязателен прием антацидов для ощелачивания пищеварительного сока, антибиотики для устранения патологических микроорганизмов, и средства прокинетики с целью устранения симптомов тяжести. Витамины группы B5 и U назначают для регенерации слизистого эпителия. Если у пациента наблюдается хроническая язва антрального отдела желудка, не стоит пренебрегать профилактическими осмотрами, а особенно в осенне-весенний период, когда соблюдение режима питания и полный отказ от вредных привычек становится наиболее актуальным. И только своевременный курс терапии способен предотвратит осложнения, ведь перерождающиеся эрозивные очаги могут быть причиной рака.
Язва выходного отдела желудка
Гистологическое строение пищеварительного органа разделено на отделы, которые выполняют определенные функции. Выходная часть желудка плавно переходит в двенадцатиперстную кишку и выполняет транспортную функцию перетертой до мелких частиц пищи. Дефекты слизистого эпителия влекут серьезные нарушения в системе секреции. Длительный патологический анамнез нарушает передвижение пищи из полого органа за счет рубцевания начального участка двенадцатиперстной кишки. Чаще всего язва выходного отдела желудка осложняется стенозом.
Признаки патологии:
- чувство тяжести в эпигастральной области;
- непроизвольный выход газов через рот с тухлым запахом;
- болевые ощущения в виде колики;
- частая рвота;
- слабость, потеря массы тела, быстрая утомляемость.
Инструментальное обследование пищеварительного органа выявляет его значительное расширение, слабую перистальтику и задержку продвижения переваренной пищи. В результате противоязвенной терапии трехнедельного периода удается уменьшить область дефектов и нормализовать состояние пациента, а полное рубцевание воспалительных очагов наступает после 2-3 месяцев интенсивного лечения.
Язва кардиального отдела желудка
В медицинской практике язва кардиального отдела желудка чаще встречается у пациентов мужского пола среднего и пожилого возраста.
Кардия полого органа находится в нижней части пищевода и предотвращает обратный заброс пищи во время переваривания. Первые симптомы, которые вызывает язва кардии – это изжога. Эрозивные дефекты приводят к недостаточному смыканию нижнего пищеводного сфинктера, и кислое содержимое выбрасывается в щелочную среду пищевода. Чаще всего неприятные ощущения проявляются непосредственно после еды. Когда больной принимает горизонтальное положение, все содержимое желудка попадает в пищевод через несомкнутое отверстие кардии. При данной патологии проводится только хирургическое вмешательство, то есть выполняют резекцию. Даже в современной медицине лечение язвы кардиального отдела является серьезной проблемой из-за частых послеоперационных осложнений.
В чем опасность эритематозной гастропатии?
Для подтверждения многих заболеваний желудочно-кишечного тракта врач назначает гастроскопию. С помощью этого исследования можно увидеть изменения слизистой оболочки, наличие язв, трещин. Эритематозная гастропатия– наиболее частое эндоскопическое заключение. Это не болезнь, а всего лишь свидетельство морфологических изменений в желудке.
- Как выглядит эритематозная гастропатия
- Причины
- Симптомы
- Лечение
Этот термин употребляется для обозначения покраснения слизистой оболочки. В ходе эндоскопического исследования можно определить наличие гиперемированных участков, их количество, распространенность, степень тяжести. От результатов будет зависеть лечение, диета.
Данное исследование проводится с помощью специального прибора, который оснащен видеокамерой, осветительным элементом. Эндоскопия делается натощак. Пациент глотает зонд, во время процедуры врач осматривает слизистую пищевода, кардиального, пилорического, антрального отдела желудка, состояние дуоденогастрального сфинктера.
Эритематозная гастропатия имеет очаговую и распространенную форму.
- Очаговая. Покраснение, отек наблюдается в одном из отделов желудка, изменения ограничены небольшим участком.
- Распространенная. Воспалительный процесс может охватывать весь желудок или значительную его часть.
Причины
Покраснение слизистой оболочки возникает вследствие негативного воздействия факторов внешней среды или патологических изменений в самом организме.
- Неправильное питание. Если в рационе преобладает жирная, жареная, острая еда, это приводит к раздражению желудка.
- Злоупотребление алкоголем, курение негативно сказывается на состоянии здоровья.
- Длительные промежутки между едой. Желудок продуцирует соляную кислоту, которая необходима для переваривания пищи. Также она является фактором агрессии: если полость желудка пустая, кислота повреждает собственные стенки, вызывая гиперемию.
- Эритематозная гастропатия возникает после приема некоторых медикаментов (аспирин, нестероидные противовоспалительные средства).
- Патогенные микроорганизмы, грибки являются причиной воспаления. Главная роль отводится Helicobacter pylori, лечение в таком случае направлено на устранение этиологического фактора.
- Постоянный заброс содержимого двенадцатиперстной кишки в желудок (рефлюкс) приводит к атрофии, покраснению.
Очаговая эритематозная гастропатия может протекать бессимптомно, а выявляться только на профилактическом осмотре. Распространенная форма наблюдается при хроническом гастрите, потому симптомы соответствующие:
- боль через 30 минут после еды;
- дискомфорт, чувство тяжести в желудке;
- тошнота, рвота;
- отрыжка, изжога;
- общая слабость, недомогание, ухудшение аппетита.
Лечение
Тактика ведения больного зависит от степени тяжести, распространенности процесса. Лечение следует начинать с изменения режима питания, ведь в большинстве случаев это основная причина воспаления.
- Дробное питание. Слишком большой объем пищи растягивает желудок, еда не успевает расщепиться, начинается брожение, гниение. Оптимальный размер порции – 300-350 г.
- Температурный режим. Блюда рекомендуется употреблять теплыми. Слишком горячая или холодная еда раздражает слизистую.
- Лечение подразумевает отказ от жирной, жареной, острой пищи. Еда должна готовиться на пару, в духовке.
- Предпочтение отдается кашам: гречневая, рисовая, пшенная крупа полезна для здоровья, насытит организм сложными углеводами. Заряд энергии после такого завтрака гарантирован.
- Фрукты и овощи рекомендовано включать в каждый прием пищи.
- Категорически запрещается алкоголь, от курения тоже следует отказаться.
- Нежирное мясо, рыба запекаются, варятся. Также к полезным белковым продуктам относится творог, яичные белки, орехи, бобовые, соя.
Позитивная динамика должна наблюдаться уже через неделю. Если же улучшение не наступает, значит, питание – не основная причина эритематозной гастропатии. В таком случае доктор проводит дополнительные исследования: определение кислотности желудочного содержимого, наличия хеликобактерной инфекции, дуоденального рефлюкса.
В каждом отдельном случае лечение назначается индивидуально.
- При гиперацидном гастрите (с повышенной кислотностью) рекомендовано принимать ингибиторы протонной помпы, препараты висмута, антациды.
- Если при эндоскопическом исследовании обнаружены очаги атрофии, показаны средства, которые ускоряют восстановление тканей, регулируют моторику кишечника, выделение соляной кислоты.
- При выявлении хеликобактерной инфекции главную роль в лечении играют антибиотики.
Следует отменить прием нестероидных противовоспалительных средств, так как они могут повреждать слизистую желудка.
Симптомы и лечение эрозивного гастрита
Особенности заболевания
Эрозивный гастрит имеет несколько принципиальных отличий от гастрита классического:
- слизистая оболочка желудка отекает и воспаляется, на обширных ее участках видны многочисленные маленькие эрозии (язвочки);
- заболевание может протекать остро в случае попадания в желудок испорченных продуктов, токсинов, желчи (рефлюкс гастрит);
- в случае нарушения секреторной и моторной функции органа развивается хронический эрозивный гастрит;
- в большинстве случаев главная причина заболевания – это проникновение в желудок и размножение там болезнетворных микроорганизмов, в частности бактерии Хеликобактер Пилори (антральный гастрит);
- независимо от того, чем лечить эрозивный гастрит, уходить недуг не спешит (течение затяжное);
- лечение эрозивного гастрита – долгий и трудоемкий процесс;
- характерная черта заболевания – вероятность развития сильного желудочного кровотечения, способного повлечь за собой смерть пациента.
Механизмы развития
Эрозивный гастрит может развиваться двумя путями:
- Острый гастрит характеризуется так называемым «ожогом» слизистой оболочки желудка, сильным воспаление и отечностью. Возникают эти все симптомы вследствие контакта с лекарствами, некачественной пищей, вредными химическими соединениями.
- Хронический эрозивный гастрит развивается по причине нарушения секреторных функций организма, которые, в свою очередь, возникают из-за сбоев в работе органа или неправильного питания. Сопровождается хроническое течение заболевания нарушением микроциркуляции в клетках слизистых оболочек желудка и ослаблением местного кровотока с повышенной кислотностью желудочного секрета.
Симптомы
Признаки всех видов гастрита сходны между собой, и диагностировать именно эрозивную форму возможно лишь после проведения соответствующего обследования стенок желудка или при наличии желудочного кровотечения (характерная черта эрозивного вида заболевания). Симптомы эрозивного гастрита:
- болевые ощущения в верхней центральной части брюшины (в проекции желудка) средней интенсивности, с трудом купирующиеся обезболивающими препаратами;
- изжога (визитная карточка рефлюкс-гастрита и хронического типа эрозивного гастрита);
- ощущение тяжести в желудке;
- отрыжка с кислым привкусом;
- понос;
- горечь во рту;
- сухой язык;
- если желудок долгое время пуст, болевые ощущения усиливаются;
- болевой синдром возникает после принятия особенно агрессивной пищи (жирной, острой или жареной).
Диагностирование
Диагностика эрозивного гастрита должна включать в себя следующие методики:
- Фиброгастродуоденоскопию (визуальное оценивание состояние желудочных стенок).
- Биопсию обнаруженных эрозий и язв.
- Микроскопическое исследование забранного материала на предмет обнаружения болезнетворных микроорганизмов.
- Оценивание кислотности желудочного сока.
- Оценивание секреторной функции органа.
Одним из самых серьезных осложнений заболевания считается развитие эрозивно-геморрагического гастрита, характерной чертой которого является желудочное кровотечение. Кровоточат гораздо чаще обширные эрозии и небольшие язвы, расположенные группами. Единичные поражения кровят редко. Для того чтобы эрозивный гастрит перешел в геморрагическую стадию, эрозии должны углубиться вплоть до сосудов и вен. Из-за индивидуальных особенностей строения сосудистой сетки у людей с одинаковым диагнозом разная вероятность развития кровотечения. В группу риска по развитию кровотечения при гастрите входят:
- больные артериальной гипертензией;
- пациенты с заболеваниями, связанными с плохой свертываемостью крови;
- люди, на постоянной основе принимающие следующие медикаменты: 1. антикоагулянтные средства (аспирин и его производные); 2. обезболивающие нестероидного типа;
3. противовоспалительные препараты.
О развитии желудочного кровотечения на фоне эрозивного гастрита говорят следующие симптомы:
- уменьшение болевых ощущений (чем легче стало – тем серьезней кровопотеря);
- рвота с присутствием крови (свежая алая кровь означает продолжающееся в данный момент кровотечение; бурая, свернувшаяся кровь означает, что приступ временно купирован);
- признаки анемии, развившейся на фоне большой кровопотери: 1. бледность кожи; 2. пониженное давление; 3. кружение головы; 4. слабость; 5. полуобморочное состояние;
6. учащенное сердцебиение.
- каловые массы темного цвета при отсутствии рвоты говорят о скудном, но постоянном кровотечении в желудке.
Как лечить эрозивный гастрит
Лечение заболевания в домашних условиях возможно лишь с разрешения врача после полного обследования больного. Больным геморрагической формой гастрита показана госпитализация. Схема лечения эрозивного гастрита:
|
Цель лечения |
Медикаментозные средства |
|
1. Уменьшение секреторной функции органа |
· Препараты, блокирующие рецепторы гистамина (Фамотидин, Квамател, Ранитидин). · Блокаторы протонного насоса (Проксиум, Омез, Лансопразол). |
|
2. Нейтрализация соляной кислоты в желудке (частичная), защита эрозий от ее воздействия путем образования защитной пленки |
Антацидные медикаментозные средства (Фосфалюгель, Ренни, Маалокс) |
|
3. Облегчение процесса переваривания пищи |
Ферменты (Мезим, Фестал, Панзинорм) |
|
4. Восстановление моторики ЖКТ |
Мотилиум, Церукал, Метоклопрамид |
|
5. Остановка кровотечения (при эрозивно-геморрагической форме заболевания) |
Кровоостанавливающие средства (в форме инъекций): Викасол, Дицинон, Этамзилат |
|
6. Избавление от бактерии Хеликобактер Пилори |
Антибактериальные средства (Метронидазол, Кларитромицин, Амоксициллин) |
После купирования приступов заболевания и переведения его в стадию ремиссии для скорейшего заживления эрозий врачи могут посоветовать провести курсовое лечение минеральными водами (с высоким щелочным показателем) в условиях санатория.
Диета больного эрозивным гастритом
Лечение острой, хронической и геморрагической формы эрозивного гастрита подразумевает обязательное соблюдение специализированной диеты №5 для пациентов. Нижеописанных принципов питания нужно придерживаться и в профилактических целях. Основные принципы диеты №5: 1. запрещено употреблять еду, способную повысить выделение желудочного секрета: жирную еду, острое и копченое, жареные продукты и приправы; 2. еда должна быть свежеприготовленной; 3. способы приготовления продуктов: в пароварке, тушение, запекание, варка; 4. питание малыми порциями (еда должна помещаться в блюдце или на ладонь) до 7 раз в сутки; 5. за 3 часа до отхода ко сну перестать есть; 6. готовая пища должна подаваться в слегка теплом виде, холодное и горячее есть/пить запрещено: это может раздражать заживающую слизистую желудка; 7. твердые продукты есть нежелательно, употреблять рекомендуется преимущественно жидкую и пюреобразную пищу, слизистые каши;
8. больному эрозивным гастритом категорически запрещено есть:
- свежеиспеченный хлеб (черствый белый есть можно);
- сдобу;
- печенье, торты и пирожные с жирным кондитерским кремом;
- какао, шоколадные конфеты, кофе;
- жирное мясо, сало, копчености;
- жареные продукты;
- жирные сорта рыбы;
- газированные напитки;
- алкоголь;
- свежие фрукты;
- всяческие снеки (чипсы, сухарики, кукурузу).
9. что должно составлять основу рациона пациента:
- вчерашний хлеб (белый и серый, черный – ограниченно);
- сухарики (из несдобного теста);
- отруби пшеничные или овсяные (их можно добавлять в кефир или йогурт, печь с ними хлеб или диетическое печенье);
- супы куриные или мясные (из нежирных сортов мяса);
- картофель отварной, запеченный;
- курица, говядина, кролик;
- каши молочные и на воде (ячневая и пшеничная – под запретом);
- сливочное и растительное масла в небольшом количестве;
- нежирные сорта рыбы (жирная рыба – сельдь, семга и др. – в ограниченном количестве);
- молочные продукты с низким содержанием жиров (кефир, йогурты, ряженка, творог, молоко);
- компоты из сухофруктов с добавлением небольшого количества сахара и меда.
Гастропатия желудка: что это такое и как лечить — Люблю жить!
Антон Павлович Чехов устами своего героя, секретаря съезда Жилина, заявил, что «катар желудка доктора выдумали. Больше от вольнодумства да от гордости бывает эта болезнь».
В чеховские времена «катарами» именовали весь спектр заболеваний желудка. Люди страдали ими до самой смерти, которая приходила намного раньше срока.
Медицина XXI века научилась диагностировать и исцелять злополучный катар, одной из разновидностей которого является гастропатия.
Определение и виды гастропатии
Термином «гастропатия» обозначают группу заболеваний, вызванных повреждением эпителиального слоя слизистой оболочки желудка. В отличие от гастритов, когда присутствуют явные признаки воспалённого состояния слизистой, при гастропатии воспаления нет, изменения касаются лишь эпителия и его сосудов.
Эпителиальные клетки выстилают внутреннюю поверхность желудка, образуя естественный защитный барьер. Они продуцируют слизь, предохраняющую орган от поражения соляной кислотой, механических повреждений. Потому, насколько повреждён барьер, какими изменениями отреагировали ткани желудка на негативные факторы, различают следующие виды заболевания:
- Эритематозная гастропатия – покраснение слизистой по всей поверхности желудка или на отдельных участках.
- Эрозивная гастропатия – образование мелких, от 2 до 6 мм, язвочек на слизистой, называющихся эрозиями.
- Застойная гастропатия – нарушение моторики желудка. Ухудшается кровоснабжение, появляются поражения слизистой в виде мелких изъязвлений.
- Гиперемическая гастропатия – усиление кровотока в стенках желудка. Слизистая красная из-за расширенных сосудов, отёчная.
- Папулёзная гастропатия – образуются маленькие припухлости (папулы) в разных отделах желудка. Расположены одиночно или группами. Глубокие слои слизистой не затрагивают, заживают без рубцов.
- Геморрагическая гастропатия – характеризуется повреждением сосудистой стенки с последующим желудочным кровотечением.
По скорости возникновения, длительности течения выделяют острые и хронические формы болезни. Однократное сильное воздействие на желудок кислот, щелочей, алкоголя, лекарств, микробных токсинов порождает острый вид недуга. Если раздражение агрессивными веществами сохраняется, переходит в хроническую форму.
Медленное прогрессирование патологических нарушений слизистой считается хроническим течением, в котором выделяют несколько стадий:
- начальную, с лёгкими воспалительными процессами в желудке без глубоких поражений;
- атрофическую, когда секреторная ткань замещается соединительной. Функции переваривания нарушены;
- гипертрофическую, самую опасную. Стенки органа покрываются соединительнотканными разрастаниями и кистами. Пища почти не усваивается.
Патологический процесс может охватывать весь желудок либо отдельную часть органа. Например, застойная гастропатия – это такое поражение нижней (антральной) части желудка вследствие снижения тонуса мускулатуры. Пища, пропитанная желудочным соком, долго не эвакуируется в кишечник. Происходит длительное воздействие соляной кислоты на донную часть, образуются эрозии, язвочки.
Причины возникновения
Век назад считали, что «хронический катар желудка наблюдается также у привычных пьяниц, обжор, вообще у людей, ведущих неумеренный образ жизни…» (А.П. Чехов, «Житейские невзгоды»). На сегодняшний день список причин гораздо обширнее:
- нерациональное питание — нарушение режима; жареная, острая, жирная, копчёная, маринованная еда. Несвежие продукты, слишком горячая или чрезмерно охлаждённая пища;
- алкоголь, особенно крепкий, растворяет барьерную слизь, открывает доступ агрессивным ферментам к беззащитной поверхности желудка;
- курение усиливает секреторную активность пищеварительных желёз;
- хронический гастрит при неправильном лечении или его отсутствии;
- попадание желчи из 12-перстной кишки сквозь неплотно смыкающийся привратник;
- длительный приём лекарств, в том числе нестероидных противовоспалительных препаратов (НПВП), к которым относят Аспирин, Диклофенак, Ибупрофен, Кеторолак, Индометацин;
- хронические застойные явления, возникающие на фоне панкреатита, патологий печени, почек, язвенной болезни желудка;
- травмы, химические и термические ожоги ЖКТ;
- плохое кровообращение желудка;
- инфекции ЖКТ (хеликобактер) и гельминтозы (аскариды, острицы);
- повышение давления в воротной вене приводит к расширению артерий, вен, капилляров желудка, переполнению их кровью. Возможен прорыв сосудов с кровотечением.
Предрасполагающими к заболеванию условиями являются пенсионный возраст, женский пол, ревматоидный артрит.
Симптомы
Сначала болезнь может не проявлять себя симптомами либо прятаться за признаками другого заболевания, например, язвы, панкреатита. По мере развития патологических процессов чувствуется тяжесть после еды, боль в животе. Желудочный сок раздражает пищевод, возникает изжога.
Снижение переваривающей функции желудка вызывает защитную реакцию – тошноту и рвоту. Пища задерживается, начинается брожение с выделением газов через отрыжку, икоту, метеоризм. Возникают нарушения стула в виде диареи или запоров у взрослых и детей.
Человек не может есть, резко худеет, слабеет.
Дети начиная с грудного возраста, страдают недугом не меньше взрослых. У них преобладает острая форма заболевания. Оно начинается внезапно, развивается стремительно. Ребёнок не может указать, где болит.
Малыш температурит, отказывается от еды, плачет, плохо спит, его рвёт и поносит. Причиной становятся инфекции ЖКТ, аллергии, некачественные продукты и молочные смеси.
Отсутствие лечения переведёт болезнь в хроническое русло.
Диагностика
Точная диагностика необходима для выбора правильной тактики лечения. Первый шаг – пойти к гастроэнтерологу, который проведёт начальный поверхностный осмотр. Далее последует сдача анализов, процедуры обследования:
- Биопсия ткани желудка посредством ФГС с последующей микроскопией взятого материала.
- Тесты на кислотность желудочного сока и соотношение ферментов.
- Анализ крови на Helicobacter pylori.
- Биохимический анализ крови.
- Анализ мочи, копрограмма.
- УЗИ органов брюшной полости.
Крайне важно отличать гастропатию от разных форм гастрита, язвы желудка, панкреатита, новообразований ЖКТ.
Лечение гастропатии
Как лечить гастропатию, зависит от вида патологии, стадии болезни, индивидуальных данных пациента. Общие рекомендации заключаются в следующем:
- прекратить приём лекарственных препаратов, спровоцировавших заболевание;
- нормализовать питание, придерживаться диеты № 1 по Певзнеру;
- организовать распорядок дня – найти время для спорта, соблюдать режим труда и отдыха, спать 8 часов;
- исключить алкоголь, курение.
Лечение народными средствами подойдёт всем видам гастропатий, в том числе застойной. Отвары из травяных сборов мягко, но эффективно стимулируют моторику желудка, обволакивают слизистую, восполняют потери витаминов, минералов.
Для приготовления сбора берут по чайной ложке сухой травы каждого вида, смешивают. Столовую ложку полученной смеси заваривают 500 мл кипятка в термосе, настаивают час. Принимают по 100–150 мл тёплого отвара за полчаса до еды.
Лечатся травяными чаями до двух недель, затем следует перерыв на 20 дней и смена целебного сбора.
- Сбор № 1 предназначен для эритематозной, гиперемической гастропатии: ромашка, тысячелистник, шалфей, одуванчик.
- Сбор № 2 поможет при застойной форме болезни: цветки липы, льняное семя, корень солодки, мята перечная.
- Сбор № 3 рекомендован от воспалительных изменений в желудке: ромашка аптечная, плоды фенхеля, корень пырея ползучего, льняное семя, тысячелистник.
Хорошие результаты показывает облепиховое масло. Оно обволакивает, снижает кислотность желудочного сока, заживляет эрозии. Чайную ложку масла употребляют внутрь за 20 минут до еды по 3 раза в день. Курс лечения — 10 дней.
Осложнения
Неправильное лечение, самолечение, игнорирование симптомов заболевания неминуемо перерастёт в осложнение. Деградация секреторной ткани, замещение её соединительной сделает невозможным качественное переваривание и измельчение пищи.
Застой содержимого желудка усугубит повреждения слизистой. Могут развиться кисты, опухоли, препятствующие деятельности ЖКТ. Избежать столь серьёзных последствий вполне реально, если вовремя лечить заболевание, вести здоровый образ жизни.
Профилактика
Предупредить недуг помогут несложные меры профилактики:
- правильное питание, нормальный питьевой режим;
- отсутствие пагубных пристрастий – алкоголя, курения;
- приём лекарств только по назначению врача;
- ежегодная диспансеризация;
- умеренная физическая активность;
- достаточный отдых;
- оптимистичный настрой.
Если приём НПВП жизненно необходим, защищайте желудок препаратами Омез, Ланзап, Париет.
Гастропатия знакома многим людям на собственном горьком опыте. Пути излечения болезни зависят от нюансов течения недуга, индивидуальных данных пациента. Лекарства и процедуры имеют противопоказания.
Самолечение грозит переходом заболевания в запущенную стадию, когда поможет лишь хирургия. Прислушивайтесь к своему организму и не игнорируйте подаваемые им тревожные сигналы.
Всегда помните, что позитивный, доброжелательный настрой, душевное равновесие считаются ведущими факторами в деле сохранения здоровья и поддержания высокого качества жизни.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Рекомендуем: Можно ли при гастрите употреблять рис?
Источник: https://gastrot.ru/gastrit/gastropatiya
НПВП-гастропатия
НПВП-гастропатия – патологическое изменение слизистой оболочки желудка, вызванное приемом нестероидных противовоспалительных препаратов. Заболевание проявляется «голодной» или ночной болью в эпигастрии, тошнотой, изжогой, метеоризмом. В половине случаев симптомы болезни отсутствуют или слабо выражены.
Диагностика гастропатии основывается на выявлении связи патологической симптоматики с началом приема НПВП, данных ЭГДС и гастрографии. Во время лечения по возможности отменяют НПВП, назначают Н2-блокаторы, ингибиторы протонной помпы, аналоги простагландина Е1.
При развитии осложнений проводят хирургическое вмешательство, предполагающее остановку кровотечения, ушивание дефекта или резекцию желудка.
НПВП-гастропатия (нестероидная гастропатия) — поражение верхних отделов желудочно-кишечного тракта, которое развивается на фоне приема НПВП. Нестероидные противовоспалительные средства являются наиболее востребованной группой препаратов, применяемых для снятия воспаления и уменьшения боли в ревматологической, кардиологической, хирургической практике.
За последние 10 лет потребление нестероидных медикаментов выросло в 3 раза. Термин «НПВП-гастропатия» впервые был предложен в 1986 г. американским ученым С. Ротом для обозначения повреждений слизистой желудка на фоне терапии НПВС, отличных от дефектов при язвенной болезни. Нестероидная гастропатия развивается у 30% пациентов, длительно принимающих НПВС.
Подавляющее большинство составляют лица пожилого и старческого возраста.
Причины НПВП-гастропатии
Заболевание возникает при непрерывном лечении нестероидными препаратами в течение 4-х и более недель. Существует ряд дополнительных факторов, наличие которых увеличивает риск формирования гастропатии. К ним относятся:
- Пожилой возраст. У пациентов старше 65 лет ввиду возрастных изменений ЖКТ (сокращения числа секреторных клеток, уменьшения выработки соляной кислоты и желудочных ферментов, снижения моторной функции, атрофических изменений оболочек желудка) повышается вероятность развития гастропатии во время приема НПВС.
- Язвенная болезнь желудка в анамнезе. Прием нестероидных лекарственных средств оказывает негативное воздействие на скомпрометированную слизистую оболочку, вызывая повторные эрозивные изменения. Наличие Halicobacter pylori усугубляет течение заболевания, провоцируя формирование изъязвлений.
- Большая лекарственная нагрузка (высокие дозы, продолжительная терапия и/или совместный прием нескольких НПВП). Превышение рекомендуемой суточной дозы увеличивает риск возникновения гастропатии в 4 раза. При комбинированном приеме различных НПВП побочные действия препаратов суммируются. Максимальный риск развития гастропатии отмечается на первом месяце употребления медикаментов. Затем вероятность несколько снижается. Данный феномен можно объяснить адаптацией слизистой ЖКТ к действию НПВС.
- Сочетание НПВП с другими лекарственными препаратами. Совместное использование НПВС и глюкокортикостероидов увеличивает риск развития поражений ЖКТ в несколько раз. Прием НПВС на фоне лечения антикоагулянтами повышает вероятность возникновения эрозивного кровотечения.
- Женский пол. По статистике, женщины чаще и не всегда оправданно употребляют нестероидные препараты (при менструальной боли в животе, головной боли на фоне усталости и стресса).
- Вредные привычки. Курение и алкоголь оказывают губительное действие на гастродуоденальную слизистую, вызывая ее раздражение и воспаление. Пагубные зависимости в сочетании с приемом НПВП увеличивают риск появления эрозивно-язвенных изменений.
В современной гастроэнтерологии вероятность возникновения болезни оценивается, исходя из количества факторов риска у пациента, принимающего НПВС. Градация определяет вероятность формирования НПВП-гастропатии и ассоциированных с ней осложнений. Выделяют 3 степени риска:
- Высокая. Предполагает наличие 2-х и более факторов риска или/и осложненной язвы желудка в прошлом. Пациентам рекомендовано избегать назначения НПВС. При необходимости нестероидные препараты следует назначать с осторожностью: в минимальной дозе, под «прикрытием» протекторной терапии.
- Умеренная. Формируется при одновременном воздействии 1-2 факторов риска, при наличии неосложненной язвы в анамнезе. При назначении НПВП пациенты должны получать протекторную терапию.
- Низкая. Предполагает отсутствие факторов риска. В этом случае пациентам не требуется назначение профилактических препаратов.
Современные представления о природе развития НПВП-гастропатии базируются на циклооксигеназной теории. Механизм действия нестероидных препаратов заключается в ингибировании фермента циклооксигеназы (ЦОГ), который играет важную роль в синтезе простагландинов (ПГ) — медиаторов воспаления.
Подавление выработки ЦОГ приводит к уменьшению воспаления. Существуют 2 разновидности фермента: ЦОГ-1 и ЦОГ-2. Первый влияет на синтез ПГ, которые регулируют целостность слизистой ЖКТ, функцию тромбоцитов и скорость почечного кровотока.
Второй принимает участие в синтезе ПГ непосредственно в очаге воспаления.
Токсический эффект НПВП связан с неселективным подавлением ПГ. Если снижение выработки ЦОГ-2 вызывает уменьшение воспаления, то ингибирование ЦОГ-1 приводит к ухудшению микроциркуляции и питания слизистой, уменьшению защитной функции преимущественно в антральной части желудка. Нарушение трофики ведет к формированию изъявлений и эрозий.
Системное действие НПВП не зависит от способа употребления медикаментов (пероральный, парентеральный, ректальный). В первые дни приема препаратов развивается местное токсическое действие на слизистую желудка. При пероральном использовании НПВП трансформируются в кислой среде желудка и проникают в эпителиоциты, вызывая их разрушение.
На месте повреждения клеток образуются микроэрозии.
Симптомы НПВП-гастропатии
Клинические проявления заболевания различны. В 40-50% случаев патология протекает бессимптомно, а диагностировать болезнь удается на этапе развития осложнений. В остальных случаях отмечается тошнота, чувство тяжести и болезненные ощущения в области эпигастрия, метеоризм, снижение аппетита.
Боль возникает на голодный желудок, чаще в ночное время суток. Обращает внимание несоответствие результатов эндоскопического исследования клинической картине болезни.
У ряда пациентов при отсутствии боли и диспепсических явлений отмечаются множественные изъязвления слизистой желудка и, наоборот, у пациентов с выраженной симптоматикой отсутствуют эндоскопические изменения слизистой оболочки.
Наиболее частым осложнением болезни является кровотечение из язвенных дефектов. При отсутствии экстренных гемостатических мер данное состояние может привести к развитию геморрагического шока и летальному исходу.
Перфорация язвы способствует проникновению желудочного содержимого в брюшную полость, что влечет за собой развитие перитонита. При попадании токсинов в кровоток формируется выраженная интоксикация.
Продолжительное течение перитонита с признаками нагноения может привести к проникновению патогенных микроорганизмов в кровь и возникновению сепсиса.
Диагностика
Ввиду вариабельности симптомов, расхождений в клинической и эндоскопической картине болезни диагностика НПВП-гастропатии вызывает значительные трудности. При постановке диагноза целесообразно провести следующие исследования:
- Осмотр гастроэнтеролога. Специалист после расспроса и сбора анамнеза выявляет четкую связь развития симптомов болезни с началом приема НПВП.
- Эзофагогастродуоденоскопия. ЭГДС позволяет определить локализацию и остроту эрозивного процесса, количество изъязвлений и состояние слизистой ЖКТ. НПВП-индуцированные эрозии характеризуются преимущественно антральной локализацией, небольшими размерами, отсутствием воспалительных изменений и гистологических признаков гастрита. В ходе исследования проводится биопсия язв, эрозий для морфологического исследования. При развитии небольшого кровотечения эндоскопист выполняет хирургический гемостаз.
- Рентгенография желудкас контрастированием. Используется при невозможности проведения ЭГДС. Для лучшего результата выполняют двойное контрастирование, с помощью которого визуализируется дефект слизистой в виде контрастного пятна стенки желудка.
- Лабораторные обследования. Играют второстепенную роль в диагностике гастропатии. При подозрении на инфицирование хеликобактер назначают тесты на выявление бактерии (ИФА, ПЦР, исследование биоптатов и др.). Для исключения кровотечения проводят анализ кала на скрытую кровь. рН-метрия позволяет определить кислотность желудочного сока и обнаружить агрессивные факторы риска.
Дифференциальная диагностика патологии проводится с язвенной болезнью желудка. Нестероидная гастропатия чаще поражает верхний отдел ЖКТ и, в отличие от классической ЯБЖ, возникает у пожилых людей.
Болезнь дифференцируют со злокачественными новообразованиями желудка, синдромом Золлингера-Эллисона.
Для исключения сопутствующей патологии со стороны печени, поджелудочной железы, желчного пузыря выполняют УЗИ брюшной полости.
Лечение НПВП-гастропатии
Лечение заболевания направлено на эпителизацию эрозивно-язвенного дефекта, коррекцию НПВП-терапии, предупреждение осложнений болезни. В первую очередь необходимо решить вопрос об отмене нестероидного противовоспалительного препарата.
Если такая возможность существует, пациенту показано применение блокаторов Н2-рецепторов второго и третьего поколений. Если отменить НПВП не представляется возможным, больному назначаются ингибиторы протонной помпы (ИПП). Терапия проводится непрерывно в течение 1-2 месяцев.
Для профилактики и лечения используются аналоги простагландинов Е1, которые обладают цитопротекторным действием, увеличивая образование слизи в желудке, подавляя ночную и стимулированную (пищей, гистамином) секрецию.
При выявлении хеликобактер пилори проводят эрадикационную терапию антибактериальными препаратами.
При возникновении осложнений (кровотечение, перфорация) выполняют хирургическое вмешательство. Для прекращения кровотечения проводят эндоскопические гемостатические мероприятия с одновременным парентеральным введением коагулянтов. При массивном кровотечении, больших язвенных дефектах, прободении язвы выполняют иссечение и ушивание дефекта, резекцию желудка, гастроэнтеростомию.
Прогноз и профилактика
При грамотном применении НПВП, своевременном выявлении факторов риска и проведении медикаментозной профилактики гастропатии прогноз заболевания благоприятный. Бесконтрольный прием нестероидных препаратов, длительное течение болезни с развитием осложнений может вызывать серьезные жизнеугрожающие последствия (перитонит, сепсис).
Профилактика нестероидной гастропатии включает выявление и уменьшение количества факторов риска, прием НПВП только по назначению врача. При использовании НПВП предпочтение следует отдавать селективным препаратам, блокирующим преимущественно ЦОГ-2.
Пациентам с эрозивно-измененной слизистой необходимо раз в полгода проходить эндоскопическое исследование ЖКТ.
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/nsaid-gastropathy
Многие люди задаются вопросом, услышав диагноз «гастропатия», что это такое, и довольно часто путают ее с гастритом, хотя эти положения в медицине совсем различные.
Если гастрит – это патология слизистой оболочки желудка, сопровождающаяся его воспалением, то гастропатия – это наименование разных желудочных заболеваний, которые характеризуются повреждениями эпителия, сосудистой системы желудка с возможным незначительным его воспалением. При этом недуге исследования покажут покраснение поверхности органа.
По МКБ-10 код этого заболевания такой же, как и у гастрита – К29.
Описание
В медицине гастропатия желудка представляет собой нарушение функции пищеварения, которые сопровождаются ощущением дискомфорта и болями в животе, а также поражение верхних отделов ЭКТ, что появляются в результате приема медицинских препаратов, имеющих раздражающее и повреждающее воздействие на эпителий желудка и двенадцатиперстной кишки.
Данное заболевание выражается в неполном изменении строения эпителия желудка, нарушении деятельности клеток его желез, способствующих сбою пищеварения и сокращения органа. При этом воспаления здесь нет или оно слабо выражено.
Эпидемиология
В настоящее время каждый второй человек на планете имеет заболевания органов пищеварения. Более 60% людей приходится на возраст выше пятидесяти лет. Картина приобретает огромные масштабы, если учитывать тот факт, что болезнь на начальных стадиях себя не проявляет.
Гастропатия встречается как у мужчин, так и у женщин, наблюдается она и у детей. У представительниц слабого пола недуг диагностируется немного чаще, связано это с проблемами на гормональном уровне.
Классификация
В медицине существует несколько классификаций гастропатии. По одной из них недуг делят на острый и хронический, согласно другой различают заболевание по стадиям, а третьи выделяют степени развития патологии. По степени развития недуга гастропатия бывает:
- 1 степени, что проявляется в несильном изменении слизистой желудка, а также небольшим снижением выработки соляной кислоты;
- 2 степень, что обуславливается более сильными патологическими процессами, нарушение клеток и омертвление эпителия желудка проходит быстрее, чем в первом случае. Но эти изменения конвертируемы, если своевременно начать лечение.
Стадии болезни зависят от ее длительности, характера течения, эффективности лечения, а также от состояния эпителия желудка. Выделяют следующие стадии гастропатии:
- Начальная стадия, характеризующаяся небольшим воспалением слизистой без изменения ее структуры;
- Хроническая, что обуславливается появлением эрозий и язв, поражением желез органа. Обычно такая стадия наступает, если заболевание запущено, поздно диагностировалось или не лечилось должным образом;
- Стадия атрофии, проявляющаяся в вырождении стенок желудка, замещении некоторых участков соединительной тканью, плохом самочувствии;
- Гипертрофия, что выступает самой тяжелой стадией, при которой происходит утолщение и огрубение стенок желудка, образование кист и аденом.
По форме болезнь делится на:
- Острую гастропатию, что возникает при воздействии на желудок алкоголя, кислот или щелочей, инфекций;
- Хроническую, характеризующуюся медленным течением с постепенным изменением эпителия органа, его атрофией, снижением функций желудка. В частых случаях данная форма недуга протекает бессимптомно;
- Умеренную гастропатию, что обуславливается превращением клеток эпителия в соединительную ткань.
Причины и факторы риска
Разные виды заболевания в настоящее время диагностируются часто. Причины появления недуга медики разделяют на внутренние и внешние. К ним относят:
- Неправильный рацион питания, употребление алкоголя и никотина, кофе, наличие инфекций;
- Недостаточное выделение ферментов в организме, которые нужны для пищеварения;
- Продолжительный прием медикаментов, ожоги и прочие травмы;
- Заброс желчи в желудок, застойные процессы;
- Неполное кровоснабжение желудка из-за образования внутренних патологий;
- Генетическая предрасположенность.
Факторами риска при данном заболевании выступают: возраст более пятидесяти лет, наличие хронических болезней, гормональные нарушения, бесконтрольный прием медицинских препаратов, пренебрежение проблемами со здоровьем.
Симптоматика
Сначала болезнь не проявляет никаких признаков. В частых случаях первые симптомы закрываются теми, что присущи иным недугам, на плане которых развивается гастропатия. Спустя некоторое время гастропатия симптомы имеет, как и при гастрите, она сопровождается болевыми ощущениями и тяжестью в желудке, метеоризмом, тошнотой и изжогой.
Источник: https://gastrit.guru/lechenie/gastropatiya-chto-eto-takoe.html
Симптомы и лечение гастропатии желудка
Обобщенное название «гастропатия желудка» включает множество синдромов поражения верхних отделов ЖКТ.
Ее классификация многоуровневая и зависит от того, насколько повреждены слизистая и эпителиальная оболочки, и от изменений в сосудах и капиллярах.
Портальная гипертензионная гастропатия диагностируется чаще всего, и наиболее распространена среди пациентов, которые допускают погрешности в питании или злоупотребляют различными медикаментами.
Этиология и патогенез
Патогенез обусловлен глубиной и обширностью изменений структуры желудочных оболочек, нарушением функциональности пищеварительных желез. В основе заболеваний лежит перерождение одного вида ткани в другой.
У взрослых развитие недуга происходит постепенно, а у детей — быстро и вызывается глистными инвазиями, переходом с грудного вскармливания на искусственное, заменой питательной смеси.
Развитие гастропатий могут спровоцировать такие внутренние и внешние факторы:
- ожоги;
- травмы;
- прием НПВС;
- заброс желчи из 12-перстной кишки;
- погрешности и нерегулярность питания;
- алкоголь;
- курение;
- стрессы.
Классификация гастропатий
Бесконтрольное применения обезболивающих препаратов разрушает ткани желудка.
Основывается на морфологических изменениях тканей желудка, которые проходят 4 стадии:
- Первая степень — гиперемическая гастропатия. Возникает при недлительном влиянии агрессивного фактора, характеризуется незначительным воспалением, без нарушения целостности слизистой.
- Второй этап — хронический. В этом случае образуются язвы, эрозии, нарушение секреции желудочных желез.
- Третья субатрофическая стадия. Появляется атрофический тип изменений, местами произойдет замещение на соединительную ткань.
- Гипертрофическая гастропатия характерна при четвертой стадии. Стенки желудка становятся утолщенными, неэластичными, на слизистой заметны кисты и аденомы.
Разновидности гастропатий и характерные симптомы
| Тип | Морфологические изменения | Симптомы |
| Гиперемическая | Слизистая оболочка локально или полностью гиперемированная, отечная, с кровоподтеками | Боль, тяжесть, отрыжка, изжога |
| Эрозивная | Повреждение оболочек желудка с образованием эрозий | Метеоризм, желудочные кровотечения, болевые ощущения |
| Застойная | Нарушение кровоснабжения, гипоксические изменения, язвы и эрозии в нижней части органа | Снижение моторики, болевой синдром |
| Субатрофическая и атрофическая | Полное перерождение и атрофия желудочных желез | Характерные для гипоацидных состояний и онкологии |
| Антральная | Нарушения антрального отдела желудка, застойные явления | Тяжесть в желудке, распирание, отрыжка |
| Поверхностная | Незначительные изменения в верхних слоях слизистой оболочки | Повышение или понижение кислотности желудочного сока |
| Гиперпластическая | Резкое увеличение количества секреторных желез, слизистая — гребневидная | Связанные с изменением рН |
| Гипертрофическая | Деформация слизистого и мышечного слоя с новообразованиями | Боль, кровотечения, тяжесть |
| Портальная | Изменен поверхностный слой слизистой, наличие папул | Изжога, снижение моторики, боль |
| Смешанная | Характерные изменения для тех видов, которые присущи | Разная симптоматика |
Осложнения
Язвы образуются в следствии повреждения мышечной ткани.
Несвоевременная диагностика и неправильная терапия могут спровоцировать развитие осложнений. Это нарушение целостности оболочек желудка и функциональности их желез, недостаточная секреция соляной кислоты и ферментов, застойные явления. Самыми опасными из них являются:
- онкологические образования, которые чаще всего провоцирует гиперпластическая гастропатия;
- язвы, эрозии, перфорации;
- желудочные кровотечения (вызывает застойная гастропатия).
Диагностика
Выявление заболевания проводит гастроэнтеролог. Диагностика начинается со сбора полного анамнеза.
Затем проводят лабораторные исследования (общий и биохимический анализ крови, мочи, кала), инструментальные — фиброгастродуоденоскопию и ультразвуковую диагностику, гистологический анализ, рентгеноскопию, анализы на выявление хеликобактерии, тесты на кислотность и соотношение ферментов. А также проводят дифференциальный вид обследования с холециститом, панкреатитом, злокачественными новообразованиями.
Лечение гастропатий
Промывание желудка поможет избавиться от токсинов.
Терапию проводят в двух направлениях: устранение причины и последствий. Кроме медикаментозной терапии, используют физиотерапевтические методы, средства народной медицины, гомеопатию.
Для устранения причины при острой форме, необходимо убрать повреждающий фактор путем промывания желудка, приема адсорбентов, гастроцитопротекторов, ферментов. Папулезная гастропатия довольно легко поддается консервативным методам лечения.
Используют комбинации многих групп препаратов, представленных в таблице:
| Фармацевтическая группа | Препарат |
| Антисекреторные | «Римантадин», «Фамотидин», «Квамател» |
| Ингибиторы протонной помпы | «Омез», «Лансопрол», «Рабепразол» |
| Гастроцитопротекторы | «Алмагель», «Фосфалюгель», «Гастромакс» |
| Сорбенты | «Смекта», «Атоксил» |
| Ферменты | «Панкреатин», «Панзинорм», «Креон» |
| Спазмолитики | «Но-шпа», «Спазмалгон», «Риабал» |
| Антибактериальные | «Орнидазол», «Амоксициллин», «Метронидазол» |
| Висмутсодержащие | «Вис-Нол» |
Ромашка обладает бактерицидными свойствами.
Кроме медикаментозной терапии, используют физиотерапевтическую. После снятия острого периода назначают проведение магнитотерапии, аэротерапии, принятие хвойных и минеральных ванн, использование инфразвука и гальванизации.
Народная медицина рекомендует принимать травяные сборы на основе ромашки, зверобоя, шалфея, календулы, череды, чабреца, льна.
Положительный эффект наблюдается после приема натощак смеси меда с соком алоэ, настойки прополиса, облепихового масла.
Диета при гастропатиях
Ключевой момент в достижении положительного результата — это соблюдение диеты. Она предусматривает полный отказ от жареной, острой, перченой и копченой пищи, алкоголя. Питаться нужно часто и дробно, хорошо пережевывая пищу, которая должна быть не холодной и не горячей, достаточно витаминизированной. Готовить ее рекомендуется на пару или отваривать.
Эффективное лечение гастропатий возможно только в случае использования в комплексе медикаментов с разным механизмом действия и строгого соблюдения диеты.
Профилактика
Для профилактики гастропатий необходимо ограничить вредное влияние на желудок. Для этого нужно следить за свежестью продуктов, придерживаться диеты, соблюдать умеренность в употреблении алкоголя и курении, избегать стрессов.
При работе с вредными химикатами пользоваться средствами индивидуальной защиты и соблюдать гигиену. Не допускать длительного и бесконтрольного приема НПВП и глюкокортикостероидных препаратов. Регулярно проходить диспансерные осмотры.
Источник: https://EtoZheludok.ru/zabolevania/osnovnye/gastropatiya-zheludka.html
Что такое геморрагическая гастропатия?
- стрессы и расстройства нервной системы
- неправильное использование нестероидных противовоспалительных лекарственных препаратов
- вирусы, бактерии, грибки и прочие болезнетворные микроорганизмы, которые могут вызывать различные заболевания желудочно-кишечного тракта
- раздражение слизистой желудка из-за употребления спиртного или химических веществ
- болезнь Крона – хроническое заболевание ЖКТ, которое характеризуется воспалением любого отдела пищеварительной системы
- заболевания кровеносной системы – тромбы, закупорки, любые типы эмболий, инфекционные поражения крови, варикоз, тромбоз и другие патологии, которые нарушают кровообращение и вызывают различные патологические процессы
Что может стать причиной развития патологии?
ознакомит с основными осложнениями гастрита:
- неправильное питание, фаст-фуды, перекусы на скорую руку, жирная пища, мало еды, алкоголь – все это травмирует желудок, нарушает обмен веществ, ухудшает кровообращение в желудочно-кишечном тракте и провоцирует возникновение геморрагических узлов
- размножение хеликобактерий, которые при размножении меняют микрофлору желудка, провоцирую дисбактериоз, нарушают целостность слизистой стенки желудка. В результате этого некоторые клетки отмирают, возникает некроз, ткань заменяется соединительной, желудок начинает работать намного хуже, пищеварительная функция слабеет, и возникают различные патологические процессы воспалительного характера
- истощение сосудов – это один из основных факторов, провоцирующих гастрит. Оно возникает из-за проблем работы сосудисто-сердечной системы, возникновения закупорок и нарушения кровообращения
Какими симптомами она проявляется?
- боль в желудке, особенно после приема пищи
- жжение на голодный желудок
- резкая боль и дискомфорт со стороны кишечника
- различные желудочные расстройства – тошнота, рвота, нарушение стула, отрыжка, изжога
- полная или частичная потеря аппетита
- нарушение образование желчи
Как можно вылечить геморрагическую гастропатию?
- развернутый и биохимический анализ крови позволит определить состояние здоровья, наличие болезнетворных микроорганизмов и количество кровяных тел, по которым можно заметить воспаления, нагноения и прочие патологические процессы
- анализ мочи позволит определить вирусы и бактерии, которые есть в организме
- анализ кала может «рассказать» о пищеварении, о работе желудочно-кишечного тракта
- гастроскопия с биопсией – это особый метод исследования работы желудка. Пациенту через рот вводят тонкую трубочку с камерой и специальной лопаткой. На экране можно увидеть изнутри состояние пищевода, желудка. Лопатка делает забор клеток для дальнейшего лабораторного исследования. Данный метод не очень приятный, но болезненным его назвать сложно
- ультразвуковое исследование брюшной полости позволяет определить состояние печени, селезенки, желчного пузыря. По размерам, расположению и внешним признакам внутренних органов можно определить наличие или отсутствие патологических процессов
- электрогастроэнтерография позволяет определить сократительные и пищеварительные функции желудка, выделение желудочного сока, микрофлору
- антацидные препараты (Маалокс)
- лекарства для коррекции кислотного баланса (Ранитидин)
- блокираторы кислот (Пантопразол)
- при поражении ЖКТ бактериями необходим прием антибиотиков, которые ликвидирую паразитов. Кроме этого параллельно нужно пить пробиотики и пребиотики, чтобы окончательно не разрушить микрофлору
- если есть кровотечение или существует риск его развития, тогда назначается гормон адреналин и аминокапроновая кислота
Какие осложнения и последствия она может вызвать?
- холецистит – воспаление желчного пузыря, работа которого может нарушаться из-за неправильного питания и развития гастрита
- язва желудка – это состояние, при котором на слизистой возникает рана
Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Источник: https://DiagnozLab.com/uzi/abdomen/gemorragicheskaya-gastropatiya.html
Поделиться:
Нет комментариев