 [Эрадикационная терапия хеликобактер]
[Эрадикационная терапия хеликобактер]
Схема эрадикации Хеликобактер пилори и три линии терапии хеликобактериоза
Не все знают, что большинство язв желудка и двенадцатиперстной кишки являются последствием жизнедеятельности бактерии под названием Хеликобактер пилори. Она способна разрушать слизистую оболочку желудка, вызывая язвенную болезнь, а значит заразиться язвой можно при контакте с больным человеком.
Лечение хеликобактериоза проводится только после обследования. Оно состоит из целого ряда процедур. Все препараты подбираются индивидуально только после диагностики и уточнения диагноза.
Хеликобактер пилори: описание, особенности, причины
Хеликобактериоз — опасное заболевания желудка и двенадцатиперстной кишки
Бактерия Хеликобактер пилори является устойчивым к кислоте желудочного сока микроорганизмом, который с помощью защитных механизмов может долгое время выживать и передвигаться в желудке и кишечнике.
Считается, что процент зараженных этой бактерией людей, огромен, но обнаружена и описана как причина язв и гастрита она была лишь в 70х годах 20 века. Эрадикация Хеликобактер пилори, то есть уничтожение бактерии, требуется далеко не всем зараженным. Бактерия может жить в организм человека долгое время, не нанося существенного вреда.
Процедура эрадикации назначается только в случае осложнения, проявления характерных признаков.
Есть целый ряд особенностей у этой бактерии, которые позволяют ей существовать в кислотной среде, вызывая различные осложнения у зараженного человека:
- Бактерия имеет форму спирали, что позволяет ей проникать в слизистую желудка, защищаясь от действия желудочного сока. Слизистая оболочка желудка призвана защищать стенки от кислоты, поэтому, проникая в нее, бактерия может существовать там долгое время.
- Хеликобактер Пилори не нуждается в большом количестве кислорода и прочих веществ, более того, она вообще не живет вне тела человека.
- Бактерия имеет жгутики. С помощью них она может передвигаться по слизистой оболочке желудка сразу же после попадания в организм.
- Хеликобактер Пилори выделяет уреазу, которая нейтрализует кислоту вокруг самой бактерии.
- Продукты жизнедеятельности бактерии негативно влияют на стенки желудка, вызывая воспаление. Однако в некоторых случаях организм способен сам справиться с бактериями. Если этого не происходит, человек начинает ощущать боли и дискомфорт, что говорит о начале воспалительного процесса.
- Под действием нейтрализующих кислоту веществ активизируется выработка желудочного сока, что приводит к различным изъязвлениям на стенках желудка, однако бактерия не гибнет под действием кислоты.
Причины попадания бактерии в организм практически всегда связаны с контактами с зараженным человеком. Она передается через слюну и прочие жидкости.
Существует мнение, что помимо вреда бактерия приносит и пользу, как и прочие бактерии, живущие в кишечнике. Однако до сих пор не была доказана конкретная польза бактерии, тогда как ее вред для желудка давно известен.
Признаки и диагностика Хеликобактер пилори
Анализ крови — эффективная диагностика хеликобактериоза
Иногда бактерия обнаруживается случайно при сдаче анализов. В этом случае лечение антибиотиками не требуется, однако больного постоянно наблюдают.
Симптомы, которые могут указывать на Хеликобактер пилори, не отличаются от симптомов гастрита и язвы:
- Боли в области животе. Как правило, боли возникают в области желудка в верхней части живота. Они могут быть режущими или же тупыми и неинтенсивными. Если боли возникают с определенной периодичностью (после еды или, напротив, при продолжительном голодании), следует обратиться к врачу и пройти обследование.
- Отрыжка. Этот, казалось бы, безобидный симптом при постоянном появлении сигнализирует о повышенной кислотности желудочного сока. Особенно тревожной является частая кислая отрыжка после еды.
- Тошнота и рвота. Единичная тошнота может свидетельствовать о повышенной нагрузке на поджелудочную железу, отклонении от диеты и т.д. Если же тошнота появляется регулярно, до или после еды, а также появляется рвота, необходимо провести обследование желудка. Рвота в виде кофейной гущи говорит о внутреннем кровотечении и требует немедленной госпитализации.
- Повышенное газообразование и метеоризм. Чаще всего урчание и метеоризм указывают на нарушение работы кишечника, но обследовать нужно весь ЖКТ.
- Проблемы со стулом. Бактерия может влиять не только на желудок, но и на работу кишечника. Если наблюдаются резкие перемены со стулом, появляются запоры более 2-3 дней, постоянные поносы, кровь или слизь в кале, необходимо обратиться к проктологу.
Больше информации о лечении хеликобактериоза можно узнать из видео.
Читайте: Как правильно сдать мокроту на анализ: основные рекомендации
Диагностика Хеликобактер пилори может проводиться различными методами. Очень информативным является анализ материала, полученного при эндоскопии. Во время осмотра желудка берется небольшой кусочек материала, тщательно обследуется. Проба проверяется на чувствительность к тем или иным антибиотикам.
Можно определить присутствие бактерии в организме и с помощью дыхательного теста, а также анализа крови. Стоит помнить, что при обнаружении бактерии не всегда назначается серьезная антибактериальная терапия. Тем более нельзя начинать пить антибиотики самостоятельно, так как у бактерии может выработаться к ним иммунитет.
Эрадикация – что это, цели процедуры
Эрадикация — лечение хеликобактериоза специальными антибактериальными препаратами
Под эрадикацией подразумевается комплекс процедур, направленных на уничтожение Хеликобактер пилори. Больному прописывается ряд препаратов, которые воздействуют на бактерию и уничтожают ее, создавая условия для заживления язв слизистой.
К сожалению, даже тщательно подобранная эрадикация не всегда дает отличный результат. Слишком часто люди беспричинно принимают антибиотики, поэтому к большинству из них бактерия уже стала нечувствительна.
К самой процедуре выдвигается ряд требований. Эрадикация будет успешной, если она соответствует всем требованиям. Схемы эрадикации Хеликобактер пилори постоянно дополняются, меняются и совершенствуются.
Основные преимущества:
- Краткость курса. Антибактериальные препараты принимаются недлительными курсами. Эрадикация длится, как правило, не больше 2 недель. За это время должен наметиться прогресс.
- Минимум побочных эффектов. Препараты должны обладать минимальной токсичностью, чтобы польза значительно превышала вред. При проявлении побочных эффектов препараты заменяют.
- Удобство применения. Препараты должны обладать пролонгированным действием, чтобы сократить количество приемов в сутки. Также все больше предпочтение отдается комбинированным препаратам, которые позволяют значительно сократить список принимаемых лекарств.
- Эффективность. Препараты должно активно воздействовать на бактерии, преодолевая их растущую устойчивость к антибактериальным препаратам.
Эрадикация проводится исключительно в случае необходимости, когда есть выраженный воспалительный процесс, боли, уже образовывается язва или обострился гастрит. При обнаружении Хеликобактер пилори, но без явных симптомов проводить антибактериальную терапию нецелесообразно.
В некоторых случаях бактерия живет в желудке человека всю жизнь, не нанося явного вреда, только 15% всех заражений приводят к язве и осложнениям.
Многие стремятся провести эрадикацию и уничтожить бактерию, считая, что Хеликобактер пилори приводит к раку желудка. Однако прямой связи между бактерией и раком нет. Заражение бактерией лишь в некоторой степени увеличивает риск возникновения рака из-за повреждений слизистой, но предрасположенность к онкологии от бактерии не зависит.
Схема эрадикации Хеликобактер пилори
Лечение хеликобактериоза: препараты: виды, описание и применение
Схема терапии в первую очередь должна обеспечивать постоянный высокий уровень эрадикации бактерии. Схема подбирается в индивидуальном порядке в зависимости от чувствительности бактерии и реакции организма на препарат.
Схема включает сразу несколько препаратов, воздействующих на бактерию или стенки желудка. По последним данным, в схему эрадикации Хеликобактер пилори могут включаться следующие препараты:
- Метронидазол. Это антибактериальный препарат, который одновременно оказывает и противоязвенное действие. Его назначают в группе с Амоксициллином, так как он подавляет устойчивость бактерий к Метронидазолу. Препарат не применяется при беременности, а также для лечения людей с серьезными заболеваниями почек и печени. При эрадикации препарат принимается трижды в день в течение недели. Возможны такие побочные эффекты, как диарея, тошнота, рвота, запоры, приступы панкреатита, головные боли, аллергические реакции.
- Амоксициллин. Это антибиотик из группы пенициллинов, который широко применяется для лечения многих антибактериальных инфекций. Чувствительность бактерии к этому препарату может быть снижена, но при сочетании с другими препаратам эффект может быть достигнут. Выпускается в виде суспензии или капсул. Среди побочных эффектов тошнота, аллергические реакции, диарея, бессонница, головные боли и головокружение.
- Тетрациклин. Широко известный антибиотик, применяющийся для лечения многих бактериальных инфекций. Он назначается также в комплексе с другими препаратами. Тетрациклин нельзя принимать одновременно с молочными продуктами, так как они нарушают его всасываемость. Курс лечения может длиться до недели. Как правило, антибиотик хорошо переносится, но могут быть такие побочные эффекты, как головная боль, пигментация и аллергические реакции, панкреатит.
- Кларитромицин. Антибиотик из группы макролидов, обладающий минимумом побочных эффектов. При эрадикации назначается в комплексе с другими препаратами. Препарат в виде суспензии может назначаться и детям старше 6 месяцев. При беременности препарат назначается только в крайних случаях.
- Помимо всего перечисленного в схему могут включаться антациды и ингибиторы протонной помпы.
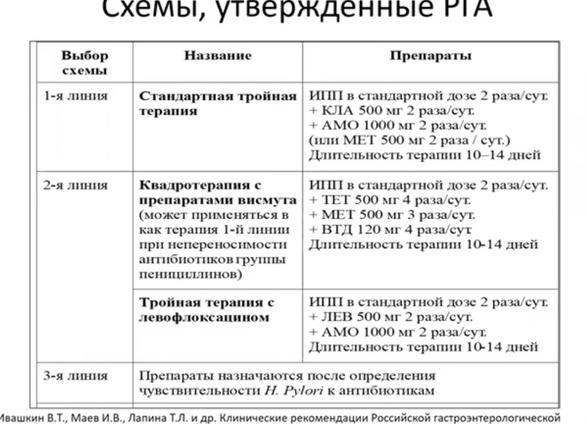
Первая, вторая и третья линии терапии
Эрадикация Хеликобактер пилори может включать в себя до трех линий. Вторую применяют, если не помогла первая, а третью – если не помогла вторая.
Первая линия представляет собой трех- или четырехкомпонентную терапию. Существует несколько вариантов таких схем, рассмотрим одну из них:
- Ингибитор протонного насоса. Выбирается один из подобных препаратов, снижающих выработку кислоты в желудке и способствующих заживлению повреждений и язв. Чаще назначают Омепразол, Ланзоптол. Эти препараты принимаются в комплексе с антибиотиками дважды день в прописанной дозировке.
- Амоксициллин. Антибиотик принимается в дозировке 500 мг до 4 раз в день. Суточная доза – 2000 мг.
- Кларитромицин. Принимается в суточной дозировке 1000 мг, то есть по 500 мг дважды в день.
Такая схема лечения длится около двух недель. Поле ее завершения проводятся анализы, уточняющие эффективность схемы. Если она была недостаточно эффективной, приступают ко второй линии терапии.
Вторая линия включает, как правило, четырехкомпонентные схемы. Вот один из возможных вариантов:
- Один из ингибиторов протонной помпы дважды в день. Препарат подбирается врачом с учетом его эффективности.
- Препарат висмута (висмута трикалия дицитрат) до 4 раз в день в дозировке 120 мг. Этот препарат обладает комплексным действием сам по себе. Он способствует уничтожению Хеликбактер Пилори, увеличивает выработку слизи, защищающей желудок, а также обволакивает поверхность слизистой, создавая благоприятные условия для заживления язв.
- Два антибиотика, усиливающих эффект друг друга, например, Метронидазол и Тетрациклин. Как правило, выбираются препараты, не участвовавшие в первой линии терапии. Антибиотики принимают в дозировке 500 мг до 4 раз в день.
Третья линия терапии необходима, если вторая не дала результатов. В этом случае к подбору антибиотиков подходят особенно внимательно. Сначала проводят тесты, определяют чувствительность бактерии к тем или иным препаратам, а затем назначают наиболее эффективные из них. Как правило, схемы с применением препаратов висмута очень эффективны. Постоянно разрабатываются новые схемы, позволяющие значительно сократить длительность лечения.
Последствия, пути заражения и профилактика Хеликобактер пилори
При неправильном лечении хеликобактериоза могут возникнуть тяжелые осложнения
К сожалению, даже успешная эрадикационная терапия не может дать гарантии, что в течение нескольких лет не произойдет рецидив.
Предугадать последствия заражения довольно трудно. В некоторых случаях они вовсе отсутствуют. Чаще всего бактерия приводит к гастриту, который получил название гастрит В, и это около 80% всех случаев хронического гастрита.
Однако для активного размножения бактерии необходимы определенные условия, и их создает неправильное питание, алкоголь и курение. Постепенно воспалительные процессы распространяются на всю поверхность слизистой, становятся более глубокими и приводят к образованию язв.
В результате бактерия может привести к следующим заболеваниям:
- Гастродуоденит. Он возникает, если воспаление из желудка распространяется и на двенадцатиперстную кишку. Возникает боль в животе, горечь во рту, отрыжка, тошнота и рвота.
- Эрозия желудка и двенадцатиперстной кишки. Со временем воспаление может приводить к образованию эрозий, повреждений на поверхности слизистой оболочки. Эрозия сопровождается болями, возникающими через час после еды, тошнотой, кислой отрыжкой, возможна рвота.
- Язва желудка. При образовании язв большую роль играет не только бактерия, но и предрасположенность. Мужчины страдают язвой в 4 раза чаще, чем женщины. Основные симптомы: четко локализованная боль, которая возникает при длительном отсутствии пищи, тошнота, изжога, запоры.
Говорить о таком последствии, как рак желудка, можно лишь с учетом того, что сама бактерия рак не вызывает. Она создает условия, которые врачи называют предраковым состоянием. Поврежденная слизистая определенно более склонна к образованию опухолей.
Как известно, бактерия передается через слюну и другие жидкости.
Чтобы не заразиться и не заражать других необходимо регулярно проходить профилактические осмотры у врача, а также соблюдать правила личной гигиены: мыть руки каждый раз перед едой, иметь свои личные чашки, ложки и полотенца, особенно на работе, не откусывать от целого куска, а отрезать или отламывать, не курить и не злоупотреблять алкоголем, не целовать друзей, подруг и просто знакомых.
Современные схемы эрадикационной терапии инфекции Helicobacter pylori
07 сентября 2002 11:55 | Т.Л. Лапина Клиника пропедевтики внутренних болезней, гастроэнтерологии и гепатологии им. В.Х.Василенко ММА им. И.М. Сеченова
Основные принципы эрадикационной терапии инфекции H.pylori известны. Процитируем их по тексту «Рекомендаций по диагностике и лечению инфекции Helicobacter pylori у взрослых при язвенной болезни желудка и двенадцатиперстной кишки» Российской Гастроэнтерологической Ассоциации и Российской группы по изучению H.pylori [1]: Основой лечения является использование комбинированной (трехкомпонентной) терапии:
- способной в контролируемых исследованиях уничтожать бактерию Helicobacter pylori, как минимум, в 80% случаев;
- не вызывающей вынужденной отмены терапии врачом, вследствие побочных эффектов (допустимо менее чем в 5% случаев) или прекращения пациентом приема лекарств по схеме, рекомендованной врачом;
- эффективной при продолжительности курса не более 7−14 дней
Нормативные документы органов, управляющих здравоохранением, или консенсус специалистов призваны оказать помощь практическим врачам. Они опираются на клинический опыт и данные рандомизированных контролируемых исследований. Для объединенной Европы таким нормативным документом стал Доклад Согласительной конференции по диагностике и лечению заболеваний, ассоциированных с инфекцией H.pylori, принятый в городе Маастрихт в 1996 году [2]. В 1997 году были приняты авторитетные Российские рекомендации [1]. Современные подходы к диагностике и лечению инфекции H.pylori, отвечающие требованиям медицины, основанной на доказательствах, отражены в итоговом документе конференции, которая проходила в Маастрихте 21−22 сентября 2000 г. Европейская группа по изучению Helicobacter pylori во второй раз организовала авторитетное совещание для принятия современного руководства по проблеме H.pylori. За 4 года, истекших с момента принятия Первого Маастрихтского соглашения, в этой области знаний достигнут значительный прогресс, что заставило обновить прежние рекомендации.
Второе Маастрихтское соглашение устанавливает на первое место среди показаний к антигеликобактерной терапии язвенную болезнь желудка и язвенную болезнь двенадцатиперстной кишки, не зависимо от фазы заболевания (обострение или ремиссия), включая их осложненные формы. Эрадикационная терапия при язвенной болезни является необходимым лечебным мероприятием, и обоснованность ее использования при этом заболевании базируется на очевидных научных фактах. Второе Маастрихтское соглашение подчеркивает, что при неосложненной язвенной болезни двенадцатиперстной кишки нет необходимости продолжать антисекреторную терапию после проведения курса эрадикационной терапии. Ряд клинических исследований показал, что после удачного эрадикационного курса заживление язвы, действительно, не требует дальнейшего назначения медикаментов. Рекомендуется также проводить диагностику инфекции H.pylori у больных язвенной болезнью, получающих поддерживающую или курсовую терапию антисекреторными средствами, с назначением антибактериального лечения. Проведение эрадикации у этих больных дает существенный экономический эффект, что связано с прекращением длительного приема антисекреторных препаратов.
В качестве показаний для эрадикационной терапии названы также MALT-лимфома, атрофический гастрит, состояние после резекции желудка по поводу рака. Кроме того, антигеликобактерная терапия может быть показана лицам, являющимся ближайшими родственниками больных раком желудка, и проведена по желанию пациента (после подробной консультации с врачом).
Итоговый документ Маастрихтской конференции (2000 г.) впервые предлагает планиривать лечение инфекции H. pylori, предусматривая возможность его неудачи. Поэтому предлагается рассматривать его как единый блок, предусматривающий не только эрадикационную терапию первой линии, но и в случае сохранения H. pylori — второй линии одновременно (см. табл. 1).
Важно отметить, что число возможных схем антигеликобактерной терапии сокращено. Для тройной терапии предлагается всего две пары антибиотиков. Для квадротерапии в качестве антибактериальных агентов предусмотрены только тетрациклин и метронидазол.
Терапия первой линии: Ингибитор протонной помпы (или ранитидин висмут цитрат) в стандартной дозе 2 раза в день + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день или метронидазол 500 мг 2 раза в день.
Тройная терапия назначается как минимум на 7 дней.
В случае отсутствия успеха лечения назначается терапия второй линии: Ингибитор протонной помпы в стандартной дозе 2 раза в день + Висмута субсалицилат/субцитрат 120 мг 4 раза в день + метронидазол 500 мг 3 раза в день + тетрациклин 500 мг 4 раза в день. Квадротерапия назначается как минимум на 7 дней.
Если препараты висмута не могут быть использованы, в качестве второго лечебного курса предлагаются тройные схемы лечения на основе ингибиторов протонной помпы. В случае отсутствия успеха второго курса лечения дальнейшая тактика определяется в каждом конкретном случае.
Последним тезисом Согласительного доклада является следующий: антибиотики, специфически направленные против H.pylori, пробиотики и вакцины могут войти в арсенал антигеликобактерной терапии в будущем, но в настоящее время эти препараты и лечебные подходы находятся в стадии разработки, и практических рекомендаций не существует.
Из рекомендаций Второго Маастрихтского соглашения исключена схема лечения блокатор протонного насоса + амоксициллин + производное нитроимидазола (метронидазол). Эта комбинация является привычной для России, где метронидазол в силу своей низкой стоимости и «традиционного» использования в качестве «репаранта» при язвенной болезни является практически неизменным антигеликобактерным агентом. К сожалению, при наличии штамма H.pylori, резистентного к производным нитроимидазола, эффективность данной схемы лечения значительно снижается, что доказано не только в европейских иссследованиях, но и в России. По результатам рандомизированного контролируемого мультицентрового исследования эрадикация инфекции в группе, получавшей метронидазол 1000 мг, амоксициллин 2000 мг и омепразол 40 мг в сутки на протяжении 7 дней была достигнута в 30% случаев (доверительный интервал для вероятности 95% составил 17%−43%) (В.Т. Ивашкин, П.Я. Григорьев, Ю.В. Васильев и соавт., 2001). Таким образом, можно только присоединиться к мнению европейских коллег, которые исключили эту схему из рекомендаций.
К сожалению, эрадикационная терапия инфекции H.pylori не обладает стопроцентной эффективностью. Не со всеми положениями Второго Маастрихтского соглашения можно однозначно согласиться, и без вдумчивого анализа перенести их в нашу страну.
Так российские врачи часто используют схемы тройной терапии на основе препарата висмута в качестве лечения первой линии. Мультицентровое исследование Российской группы по изучению H.pylori (2000 г.) показало доступность и эффективность такого подхода в нашей стране, в том числе на примере схемы субцитрат коллоидного висмута + амоксициллин + фуразолидон.
Антигеликобактерная терапия должна совершенствоваться, и Второе Маастрихтское соглашение имеет существенное значение для ее оптимизации.
Таблица 1. СХЕМЫ ЭРАДИКАЦИОННОЙ ТЕРАПИИ ИНФЕКЦИИ Helicobacter pylori по Маастрихтскому соглашению (2000)
|
Терапия первой линииТройная терапия |
|
| Омепразол 20 мг 2 раза в день илиЛансопразол 30 мг 2 раза в день илиПантопразол 40 мг 2 раза в день+ кларитромицин 500 мг 2 раза в день +амоксициллин 1000 мг 2 раза в день или+ кларитромицин 500 мг 2 раза в день +
метронидазол 500 мг 2 раза в день |
Ранитидин висмут цитрат 400 мг 2 раза в день+ кларитромицин 500 мг 2 раза в день +амоксициллин 1000 мг 2 раза в день или+ кларитромицин 500 мг 2 раза в день + |
|
Терапия второй линииКвадротерапия |
|
| Омепразол 20 мг 2 раза в день илиЛансопразол 30 мг 2 раза в день илиПантопразол 40 мг 2 раза в день +Висмута субсалицилат/субцитрат 120 мг 4 раза в день+ метронидазол 500 мг 3 раза в день
+ тетрациклин 500 мг 4 раза в день |
Эрадикация Хеликобактер пилори
Хеликобактер пилори (Helicobacter pylori) – это бактерия, которая играет основополагающую роль в развитии язвенных заболеваний слизистой оболочки желудка и начального отдела тонкого кишечника. Для устранения хеликобактерной инфекции применяют специальные схемы лечения – эрадикационную терапию. Она может включать назначение трех или четырех лекарственных средств курсом 10-14 дней.
Эрадикация Хеликобактер пилори – это полное уничтожение микроорганизма с помощью стандартных лечебных режимов, которое позволяет улучшить заживление слизистой оболочки желудка. В связи с тем, что бактерия Хеликобактер пилори способна становиться стойкой к воздействию лекарственных средств, эрадикационная терапия постоянно пересматривается – в нее вносятся изменения, учитывающие резистентность населения региона к антибиотикам.
Показания к эрадикации хеликобактерной инфекции
Хеликобактер пилори является основной причиной возникновения эрозий и язв в желудке и следующего за ним отела кишечника. Считается, что данной инфекцией заражена большая часть населения (бактерия передается очень легко – через посуду, поцелуи, грязные руки), однако язва желудка и двенадцатиперстной кишки развиваются далеко не у всех зараженных. Факторами, которые помогают микроорганизму Хеликобактер пилори разрушать слизистую желудка, являются:
- сильные стрессы;
- курение и частое употребление алкогольных напитков;
- неправильное питание;
- длительный прием медикаментов (прежде всего, нестероидных противовоспалительных лекарств);
- отягощенная наследственность.
Попав в желудок, Хеликобактер пилори разрушает слой защитной слизи, оседает на поверхности складок слизистой оболочки органа и активно продуцирует ферментные вещества. Однако под действием микроорганизма не только растворяется слизь, но и усиливается синтез пепсина и соляной кислоты клетками желудочной стенки. Все эти процессы приводят к серьезным повреждениям слизистой оболочки пищеварительного тракта и развитию различных гастроэнтерологических недугов. В связи с этим эрадикационная терапия является обязательной составляющей в лечении:
- язвы желудка;
- эрозивного гастрита;
- атрофического гастрита;
- язвенной болезни двенадцатиперстной кишки;
- гастроэзофагеального рефлюкса.
Кроме того, врачи могут назначить пациенту специальное противохеликобактерное лечение, если у него обнаружена хеликобактерная инфекция, а в семье у близких родственников есть случаи онкологических заболеваний желудка. В такой ситуации эрадикационную терапию можно рассматривать как важную профилактическую меру.
Диагностика хеликобактерной инфекции
Начинать эрадикационное лечение можно только после подтверждения того, что в желудке больного действительно есть Хеликобактер пилори. Для подтверждения инфицирования пациентов гастроэнтерологи применяют различные методы:
- Быстрый уреазный тест (или CLO-тест). Для данного исследования во время гастроскопии врачи берут кусочек слизистой желудка и помещают его в специальную среду с мочевиной и индикатором. Уреаза, выделяемая микроорганизмом, вступает в химическую реакцию с мочевиной и вызывает изменение окраски раствора с желтого на красный.
- Серологическое исследование – ИФА.
- Полимеразную цепную реакцию (исследуемым материалом является кал).
- Дыхательный тест – метод первичной диагностики хеликобактерной инфекции. Пациенту дают проглотить мочевину. Если в желудке есть Хеликобактер пилори, уреаза начнет взаимодействовать с мочевиной, и в выдыхаемый человеком воздух будут попадать продукты этого взаимодействия. Именно их и будет улавливать прибор.
Показания к проведению анализов на хеликобактерную инфекцию:
- Болезненность в области желудка после еды.
- Частая отрыжка и изжога.
- Метеоризм и расстройство стула, которое повторяется регулярно.
- Тошнота, рвота.
- Кровь в кале и рвотных массах.
- Беспричинная потеря веса.
- Ухудшение аппетита.
Схемы эрадикационной терапии
Для эрадикации микроорганизма Хеликобактер пилори применяют следующие группы лекарственных средств:
- Антибиотики.
- Ингибиторы протонного насоса – препараты, которые снижают выработку соляной кислоты клетками желудка.
- Антациды – средства, которые блокируют уже синтезированную соляную кислоту.
Больным обычно назначают одновременно по одному препарату из каждой из представленных лекарственных групп. Эта дает врачам возможность повлиять «одним ударом» на различные механизмы разрушения слизистой оболочки желудка и соответственно усилить эффективность терапии.
Все схемы лечения хеликобактерной инфекции делят на три линии. Первая линия – это схемы, которые применяются первыми, то есть у еще не леченных больных. Если эта схема лечения оказывается неэффективной, врачи переходят на схемы второй линии и т.д. Такой подход к лечению позволяет избежать развития резистентности микроорганизма к лекарственным средствам.
Если первая и вторая линии не помогают, обязательно проводят тесты на чувствительность выделенной у больного бактерии к антибиотикам. На основе результатов этого анализа корригируют дальнейшее лечение. Если тест на чувствительность не делать, Хеликобактер пилори может стать мультирезистентным, и тогда ликвидировать его вряд ли удастся.
Первая линия
Первая линия эрадикационной терапии представлена трехкомпонентной схемой лечения, которая предусматривает применение следующих лекарственных средств:
- Омепразола.
- Амоксициллина/Метронидазола.
- Кларитромицина.
Указанные препараты назначаются в стандартных дозах курсом на 7-14 дней, хотя в последнее время гастроэнтерологи склоняются к тому, что предпочтительнее лечить больных не менее 10 дней, поскольку это повышает частоту эрадикации хеликобактерной инфекции.
Вторая линия
Стандартная схема второй линии терапии хеликобактерной инфекции предусматривает назначение сразу четырех препаратов:
- Омепразола.
- Тетрациклина.
- Метронидазола.
- Висмута субцитрата (коммерческое название Де-Нол).
Однако в последнее время эта схема применяется не часто – и из-за резистентности микроорганизмов, и из-за побочных действий. Современной альтернативой ей является опять-таки трехкомпонентная схема терапии, включающая
- Ингибитор протонной помпы.
- Амоксициллин.
- Левофлоксацин.
Третья линия
Третья линия терапии была разработана европейскими гастроэнтерологами в 2009 году. В схему лечения больных в экстренных случаях по рекомендациям 2009 года должны входить три препарата:
- Ингибитор протонного насоса.
- Амоксициллин.
- Рифабутин.
Побочные эффекты эрадикационной терапии
Поскольку в эрадикационной терапии применяются сразу несколько достаточно активных препаратов, у больных на фоне лечения могут возникать побочные эффекты, вызванные каждым из этих лекарственных средств. Поэтому стоит рассмотреть, какие нежелательные действия может иметь каждый из компонентов эрадикационных схем лечения. Ингибиторы протонного насоса (чаще всего применяется Омепразол) вызывают появление кашля, фарингита, болезненных ощущений в животе и расстройств стула по типу диареи.
Антибиотики могут стать причиной возникновения аллергических реакций, сыпи, дисбактериоза кишечника, грибкового вагинита, тошноты, рвоты, поноса, головных болей и изменения вкуса. Чтобы уменьшить выраженность этих побочных действий, больные должны строго придерживаться рекомендаций по применению лекарственных средств.
Дополнительное лечение
В последнее время в дополнение к основному лечению больным с хеликобактерной инфекцией назначают пробиотики (лакто- и бифидобактерии). Многочисленные исследования показали, что эти лекарства играют важную роль в стабилизации барьерной функции желудка, способствуют угасанию воспаления слизистой оболочки, выделяют бактериоцины, которые подавляют рост и размножение Хеликобактер пилори и уменьшают частоту побочных действий, применяемых для эрадикации препаратов.Пробиотики назначаются длительными курсами – минимум на 1,5-2 месяца. Некоторые из этих препаратов можно применять параллельно с антибактериальным лечением, некоторые – только после его окончания.
Бактерия helicobacter pylori, эрадикация хеликобактер пилори
В последнее время словосочетание «Хеликобактер пилори» у всех на слуху – о данной бактерии слышно в рекламах фармацевтических препаратов, можно прочитать на форумах и т.д. Многие даже знают, что хеликобактер – причина большого количества желудочных проблем. Как именно влияет на наш организм эта бактерия?
Еще около двух десятков лет тому назад лечение гастритов и язвенной болезни желудка основывалось на эмпирических данных, в большинстве своем оно было симптоматическим.
Настоящим прорывом в медицине стало повторное открытие в 1981 году микроорганизма Helicobacter pylori (HP), находящегося в слизистой желудка пациентов с хроническим антральным гастритом. Английский ученый Барри Маршал и австралийский патолог Робин Уоррен не только выделили хеликобактерии в отдельный от кампилобактера род, но и доказали их медицинское значение, за что в 2005 году получили Нобелевскую премию. Это открытие вошло в первые ряды ведущих медицинских достижений ХХ века, а эрадикация Helicobacter pylori (полное уничтожение бактерии) стала золотым стандартом лечения хеликобактер-ассоциированных патологий ЖКТ.
Доказано, что H. Pylori вызывает гастриты примерно у 30% населения, является причиной более чем 95% всех гастро-дуоденальных язв и в 65% случаев становится триггером развития рака желудка. В данный момент ведутся исследования по поводу роли хеликобактера в развитии неспецифического язвенного колита (болезни Крона), идиопатической хронической крапивницы, заболеваний печени и желчевыводящих путей.
Формы микроорганизма
Хеликобактериальные заболевания относятся к кампилобактериозам, а сам микроорганизм выделен в отдельный род. Микробиология H. Pylori следующая: это грамотрицательная спиралевидная бактерия, до 3 мкм длиной и 0,5 мкм в диаметре. Она имеет 4–6 жгутиков и может довольно быстро передвигаться в густых питательных средах. Особенностью бактерии является то, что она микроаэрофильна, т.е. для ее нормального развития и существования необходимо небольшое количество кислорода, гораздо меньшее, чем в воздухе. HP вырабатывает окислительные ферменты, способна формировать защитную биопленку, спасающую от антител и агрессивной желудочной среды.
В неблагоприятных условиях хеликобактер пилори меняет спиралевидную форму на круглую, изменяя при этом также строение клеточной стенки, вследствие чего иммунная система человека не может узнать известный ранее микроорганизм. Такое явление называется бактериальной мимикрией.
Круглую форму невозможно культивировать в лабораторных условиях. Ее обнаруживают после антибиотикотерапии или по мере «старения» выращенных на питательных средах культур. Круглая форма более устойчива к антибактериальным препаратам, чем спиралевидная, она также обладает большей вирулентностью и канцерогенностью.
Причины хеликобактериоза и пути заражения
Эпидемиология хеликобактерной инфекции довольна проста. Возбудитель – это антропоноз, т.е. вызывает заболевания только у людей. Бактерия передается через слизь и слюну. Заражение чаще всего происходит при очень тесных контактах, например, через поцелуи, общие столовые приборы, посуду, предметы гигиены. Исследования показывают, что патогенный микроорганизм может передаваться также фекально-оральным способом, но случается это реже, так как хеликобактер не может долго жить вне организма человека. Встречаются случаи передачи инфекции при эндоскопии, когда обследование проводится плохо стерилизованным прибором. Рост случаев передачи возбудителя отмечается в весенний и осенний период, что, связано с сезонными обострениями хронических гастродуоденальных патологий.
Источник хеликобактериоза – больной как острой, так и бессимптомной формами болезни. Чаще всего это люди старше 60 лет. В группе риска также находятся лица с состояниями дефицита иммунитета. Бактерия продуцирует цитотоксины, которые проникают сквозь слизисто-бикарбонатный желудочный барьер и разрушают слизистую оболочку.
В большинстве случаев НР-инфекций клинические симптомы отсутствуют и патологические повреждения слизистой минимальны. Появление явных признаков заболевания происходит при развитии значительных нарушений иммунной защиты. При этом отмечается возникновение острого гастрита с выраженной воспалительной реакцией, которая затем переходит в хронический процесс.
Инфицирование H. pylori и повреждение слизистой верхнего отдела тонкого кишечника возможно только при наличии участков метаплазии желудочного эпителия. Доказана прямая связь между хроническим хеликобактериальным гастритом, возникновением язвенной болезни и даже раком желудка.
Симптомы хеликобактериоза
В зависимости от клинико-патологических особенностей заражения Helicobacter pylori появляются определенные симптомы, на основе которых ставится диагноз и назначается лечение. Инкубационный период составляет от нескольких суток до недели. Клинические проявления заболеваний, вызванных хеликобактером, не отличаются от других патологий ЖКТ.
По интенсивности симптоматики выделяют следующие формы HP-ассоциированных заболеваний:
- Бессимптомная – при хорошем иммунитете бактерия не вызывает дискомфорт и болевые ощущения, нарушения функций ЖКТ не особо заметны. Однако многолетнее течение латентного хеликобактериоза может в итоге привести к раку желудка.
- Острый гастрит или гастродуоденит. Большинство пациентов при этом жалуются на слабость, усталость, дискомфорт и боли в эпигастральной области, тошноту, изжогу, рвоту, запор или диарею, изменения аппетита. Часто проявляются также признаки вегето-сосудистой дистонии.
- Хронический антральный гастрит либо дуоденит. Во время обострения хронического процесса также доминируют диспепсический, интоксикационный и болевой синдромы.
- Язва желудка и/или двенадцатиперстной кишки. Клиническое течение болезни более тяжелое, связано с более глубоким поражением слизистой органов. Обострения случаются чаще, обычно возникают при иммунодефицитных состояниях, курении, алкоголизме, наркомании и других провоцирующих факторах. Язвенная болезнь довольно часто осложняется желудочными кровотечениями, перфорацией слизистой, пенетрацией в другие органы, рубцовыми деформациями.
- Другие, редко встречающиеся формы (хеликобактер-ассоциированный эзофагит, колит, энтерит, проктит). Обострения редких форм сопровождаются дисфагией (расстройством глотания), метеоризмом, запорами, диареей.
Даже когда человек является носителем хеликобактера, то есть инфекция протекает бессимптомно, это не следует оставлять без внимания. При благоприятных условиях, на фоне тяжелого иммунодефицита заболевание может перейти в манифестную форму.
При своевременной диагностике и адекватном лечении прогноз для жизни пациента в основном благоприятный. Летальные случаи возможны при запущенных и тяжелых осложнениях язвенной болезни.
Диагностика заболеваний
Для подтверждения клинического диагноза пользуются следующими методами диагностики Helicobacter pylori:
- бактериологическое исследование мазков-отпечатков и выявление бактерий с помощью иммунофлюоресценции или темнопольной микроскопии,
- культуральное выделение возбудителя,
- полимеразная цепная реакция (ПЦР) кала,
- биопсия тканей слизистой желудка и двенадцатиперстной кишки,
- серологические исследования биологического материала больного (крови, слюны), позволяющие обнаружить антитела к хеликобактеру,
- уреазный аэротест, при котором определенное содержание аммиака в выдыхаемом воздухе означает наличие НР у пациента.
Эффективным является изотопный анализ, основанный на определении в моче и выдыхаемом воздухе меченых изотопов мочевины.
Как бороться с НР-инфекциями?
Избавиться от бактерии следует в любом случае, поэтому эрадикационная терапия хеликобактер пилори назначается не только пациентам с острыми и хроническими формами болезни, но и носителям с бессимптомным течением.
Медикаментозное лечение
Эрадикация хеликобактер пилори основана на этиотропной (направленной на устранение причины) и патогенетической (предназначенной для коррекции функциональных нарушений) терапии. Для прямого воздействия на возбудителя при антральном гастрите назначают лекарства, способные убить бактерию, такие как Метронидазол или Тинидазол. При желудочных и дуоденальных язвах прописывают производные висмута, например, Вис-Нол, Гастро-норм, Де-Нол, Улькавис. Медикаменты для этиотропной терапии относятся к препаратам первой линии.
Вторую линию составляют патогенетические лекарственные средства. Характер течения язвенной болезни довольно длительный, с периодическими обострениями и высокой частотой рецидивов. Поэтому для патогенетического лечения с целью коррекции нарушенных функций поврежденных органов и нормализации обмена веществ показано применение ингибиторов протонной помпы (Омепразол, Нексиум) и Н2-гистаминорецепторов (Ранитидин, Фамотидин).
Медикаментозная терапия хеликобактера наиболее эффективна при назначении схемы лечения, которая также направлена на предотвращение рецидивов. При легком течении болезни может быть рекомендована тройная терапия – комбинация из трех препаратов, например, Де-Нола, Омепразола, Метронидазола. Показанием к назначению квадротерапии являются хронические и дефектные формы болезни. При этом используют комбинации следующих групп медикаментов:
- коллоидные субцитраты висмута – Де-Нол, Вис-Нол и др.,
- ингибиторы протонной помпы – Пантопразол, Омепразол,
- антибиотики и противопротозойные фармпрепараты – Метронидазол, Фазижин,
- макролиды – Аугментин, Кларитромицин.
Из противомикробных препаратов широкого спектра действия заменить макролиды способен Амоксициллин, но высокая чувствительность к его компонентам может стать причиной аллергии и, следовательно, противопоказанием.
Во время и после лечения обязателен контроль состояния кишечной микрофлоры для профилактики дисбактериоза.
Эффективным является назначение курса восстановительной терапии, включающего пробиотики (Бифи-форм), прокинетики (Домперидон), витаминные комплексы.
Использование монотерапии или неполноценных схем эрадикации ведет к быстрому развитию у H.pylori резистентности к антибиотикам и отсутствию терапевтического эффекта.
Народная медицина и Хеликобактер
Наряду с традиционной медикаментозной терапией, широко пользуется успехом лечение заболеваний ЖКТ и избавление от хеликобактера народными средствами. Но так как компоненты, используемые в рецептах домашней медицины, оказывают в основном симптоматическое действие, их лучше комбинировать с фармпрепаратами и применять только по рекомендации лечащего врача. При этом обязательно учитываются:
- возраст пациента – ребенку могут быть противопоказаны некоторые средства, подходящие для лечения взрослых,
- наиболее выраженные симптомы,
- секреторная функция желудка – она может быть нормальной, повышенной или сниженной,
- особенности клинического течения и стадия заболевания.
В дополнение к основной терапии, лечить НР-ассоциированные болезни ЖКТ можно с помощью отваров из цветков ромашки и календулы, средств на основе коры дуба, семян льна, алоэ, прополиса, таких трав, как зверобой и шалфей.
Диета при лечении хеликобактерной инфекции
Правильное, сбалансированное питание пациента – залог успеха терапии. Диета при хеликобактерных инфекциях направлена на смягчение болевых ощущений в области ЖКТ и повышение эффективности лечения. Чтобы предотвратить дальнейшее раздражение и повреждение слизистой желудка и двенадцатиперстной кишки, из рациона следует исключить продукты, стимулирующие выработку желудочного сока: копчености, пряности, жареные, жирные и соленые блюда, черный хлеб, богатые клетчаткой фрукты и овощи, кофе, алкоголь.
Пациентам рекомендована обволакивающая слизистую оболочку пища, слабо стимулирующая секреторную функцию желудка, например, перетертые супы из круп и овощей, отварная рыба, паровые котлеты, молоко, яйца, белые сухарики, некрепкий чай, щелочная вода без газа.
Соблюдение лечебного диетического питания в комплексе с терапевтическими мероприятиями приведет к более быстрому улучшению состояния пациента.
Профилактика хеликобактериоза
В качестве меры предосторожности, чтобы минимизировать риски заражения НР-инфекцией, следует должным образом соблюдать правила гигиены – не пользоваться общей посудой, тщательно мыть руки перед приемом пищи, использовать индивидуальные гигиенические средства. Профилактика заболеваний, вызванных хеликобактером, включает в себя корректировку способа жизни. Важно избегать физических и психических перегрузок, проводить санацию очагов возможной инфекции, рационально питаться.
Кроме того, при выявлении данной инфекции в семейном кругу, целесообразно провести эрадикацию всем членам семьи. Через 2–3 месяца после успешной терапии хеликобактериоза желательно снова пройти исследование, например, дыхательный тест, в качестве профилактики повторного инфицирования.
(Пока оценок нет) Загрузка…