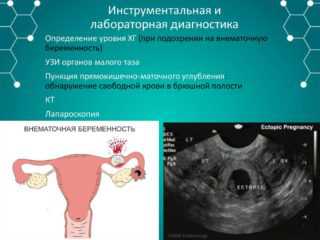
Диагностика заболеваний органов малого таза
Методы обследования малого таза у женщин: ультрасонография, УЗИ, КТ, МРТ
Согласно статистике Министерства здравоохранения РФ гинекологическими заболеваниями страдает около 60% женщин репродуктивного возраста. В действительности этот показатель может быть выше, так как не все имеют возможность обратиться к врачу или попросту не подозревают о наличии патологии. Обследование малого таза у женщин с помощью современного оборудования позволяет вовремя выявить недуг и повышает шансы на выздоровление. Также диагностика дает полную и достоверную информацию о состоянии всех внутренних структур: от мышц и сосудов до органов.
Методы диагностики малого таза у женщин
 Женское здоровье — щепетильный вопрос, который требует осознанности. Даже самая незначительная проблема в виде молочницы со временем может вылиться в бесплодие, острое воспалительное заболевание. Для исследования малого таза у женщины применяются безопасные и доступные методы. К ним относятся регулярный физический осмотр, лабораторные анализы, аппаратная диагностика. У каждого есть свои преимущества и недостатки.
Женское здоровье — щепетильный вопрос, который требует осознанности. Даже самая незначительная проблема в виде молочницы со временем может вылиться в бесплодие, острое воспалительное заболевание. Для исследования малого таза у женщины применяются безопасные и доступные методы. К ним относятся регулярный физический осмотр, лабораторные анализы, аппаратная диагностика. У каждого есть свои преимущества и недостатки.
Осмотр
Общий гинекологический осмотр — самый первый этап обследования органов малого таза. Его основная цель — сбор анамнеза, изучение конституции пациентки, состояния и функциональных особенностей организма. Как проходит процедура:
- Осмотр наружных половых органов. Отмечается состояние кожи, характер оволосения, наличие объёмных образований.
- Пальпация подозрительных участков в области лобка, заднего прохода, больших и малых половых губ.
- Осмотр внутренних анатомических структур: клитора, отверстия мочеиспускательного канала, входа во влагалище, заднего прохода, промежности.
- Забор мазка для анализа.
При необходимости проводят клинические тесты на состояние репродуктивной функции, например, измерение базальной температуры или забор цервикальной слизи.
Лабораторные анализы
Самые распространенные виды лабораторных анализов — общий анализ крови (ОАК) и общий анализ мочи (ОАМ). В гинекологии существует ряд специфических анализов, которые помогают правильно поставить диагноз, обнаружить воспалительный процесс и оценить состояние здоровья в целом. К ним относятся:
- анализ крови на наличие опухолевых маркеров, ХГЧ, концентрации гормонов, антител к вирусам;
- анализ мазка;
- бакпосев;
- иммуноферментный анализ крови (ИФА);
- полимеразная цепная реакция (ПЦР);
- digene-тест на выявление ВПЧ.
Очень важно, чтобы результаты были расшифрованы правильно. Для этого следует тщательно отбирать клинику, в которой собираетесь сдавать лабораторные анализы.
Ультразвуковое исследование (УЗИ)
Ультразвуковое исследование — неинвазивный метод диагностики тканей и органов с использованием высокочастотных волн. Его также называют ультразвуковым сканированием или ультрасонографией. Для обследования области малого таза применяют следующие виды УЗИ:
- Трансабдоминальный. Через поверхность живота.
- Трансвагинальный. Введение датчика во влагалище.
- Ректальный. Через анальное отверстие.
Специальной подготовки к процедуре не требуется. При наружном исследовании достаточно наполнить мочевой пузырь жидкостью, выпив 1-1,5 литра чистой воды за 3-4 часа до сеанса. Для вагинальной диагностики мочевой пузырь, наоборот, должен быть пустым. При ректальном введении датчика накануне вечером или утром делают клизму.
Преимуществом УЗИ является безболезненность метода, получение четкого изображения, низкая стоимость. Полученной информации достаточно, чтобы оценить состояние плода (в случае беременности), матки и яичников, окружающих тканей.
Компьютерная томография (КТ)
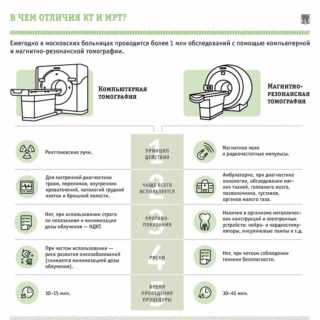 Компьютерная томография относится к рентгенологическим методам исследования. Специальный аппарат сканирует заданную область послойно из разных ракурсов, отображая результат на снимках. Такая диагностика позволяет выявить воспалительные заболевания органов малого таза у женщин, онкологию или врожденные патологии.
Компьютерная томография относится к рентгенологическим методам исследования. Специальный аппарат сканирует заданную область послойно из разных ракурсов, отображая результат на снимках. Такая диагностика позволяет выявить воспалительные заболевания органов малого таза у женщин, онкологию или врожденные патологии.
Преимущества КТ:
- быстрота процедуры;
- минимальная доза облучения;
- исследование малого таза даже при наличии имплантов, металлических элементов, протезов и пр.;
- выявление патологических очагов от 0,5 мм;
- комфортность процедуры для пациента.
Компьютерную томографию назначают при подозрении на рак, серьезном травмировании костей и органов, патологических изменениях матки и яичников, невозможности забеременеть, нарушении менструального цикла. Также метод активно применяется для контроля состояния здоровья после хирургического вмешательства или в процессе лечения.
Магнитно-резонансная томография (МРТ)
Магнитно-резонансная томография (МРТ) малого таза — высокоинформативный вид неинвазивного исследования. В основе диагностики лежит явление магнитного резонанса ядер водорода (протонов). Пациента помещают в однородное магнитное поле с безопасной напряженностью. В результате отмечается различная частота сигнала от ядер на разных участках тела. Полученные данные обрабатываются, преобразовываются и складываются в подробную анатомическую картину срезов тканей и органов.
Возможности МРТ:
- обнаружение образований малых размеров;
- определение органной принадлежности образования;
- определение степени распространенности патологии;
- дифференцировка злокачественных и доброкачественных опухолей;
- обнаружение небольших сужений артерий;
- выявление дисфункции желез;
- обнаружение глубоко расположенных образований.
Подготовка к исследованию занимает 2-3 дня. В этот период пациенту назначаются клизмы, легкая диета, обильное питье и отдых. В экстренных случаях МРТ проводят без подготовки.
Лапароскопия
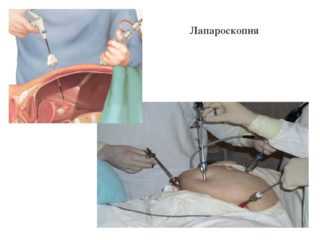 Процедура лапароскопии граничит между диагностикой и малоинвазивным хирургическим вмешательством. Все манипуляции выполняются врачом через разрезы на коже длиной 5-10 мм. Это позволяет оценить состояние матки, фаллопиевых труб, яичников.
Процедура лапароскопии граничит между диагностикой и малоинвазивным хирургическим вмешательством. Все манипуляции выполняются врачом через разрезы на коже длиной 5-10 мм. Это позволяет оценить состояние матки, фаллопиевых труб, яичников.
В одних случаях лапароскопия используется как метод диагностики заболевания (например, при бесплодии), в других как один из видов лечения при патологических новообразованиях.
Преимущества лапароскопии:
- отсутствие кровопотери;
- минимальное повреждение здоровых тканей;
- быстрое восстановление после операции.
В числе показаний к лапароскопии внематочная беременность, спаечные процессы в тазовой области, воспаление маточных труб, острое воспаление придатков, бесплодие.
Дифференциальная диагностика
Дифференциальной диагностикой называют метод исключения, который сводит диагноз к единственно вероятной болезни. Для его применения проводится тщательный сбор анамнеза, изучение анализов и проведение необходимых исследований. Последовательность процедур:
- Выяснение жалоб.
- Общий осмотр.
- Специальный гинекологический осмотр вручную, с применением зеркал и датчика УЗИ.
- Забор мазков на флору влагалища.
- Взятие аспирата из полости матки.
- Пункция брюшной полости.
- Раздельное лечебно-диагностическое выскабливание.
- Применение других видов аппаратной диагностики.
Каждый последующий шаг необходим только в том случае, если собранной информации недостаточно для постановки точного диагноза.
Методы диагностики заболеваний органов малого таза - Медкурсор
6 января 2017
Женщины хотя бы раз в своей жизни сталкиваются с необходимостью прохождения такого метода исследования органов в области малого таза, как ультразвуковая диагностика. Но далеко не все знают, какие именно органы обследует врач в этот момент, какие патологии могут быть выявлены.
Качественное УЗИ в Алматы http://medicalpark.kz/product/uzi-malogo-taza.html поможет выявить различные патологии в области малого таза, в результате врач сможет назначить адекватную схему лечения болезни. В малом тазу человека находятся органы, которые присущи и женщинам, и мужчинам. Речь идет о прямой кишке и мочевом пузыре.
Малый таз — женские органы
- Фаллопиевы трубы.
- Матка.
- Шейка матки.
В список следует добавить влагалище и яичники. Органы малого таза специалист исследует во время проведения ультразвуковой диагностики. Делают УЗИ в случае подозрений на различные болезни. Кроме того, таким образом становится возможным определить возможную беременность.
Для диагностики воспалений в области малого таза, с успехом проводят такие эффективные методы исследования, как УЗИ, а также гидросонографию. В список следует добавить гистероскопию, лапароскопию. Специалисты в своей работе применяют разнообразные способы для диагностики болезней в малом тазу. УЗИ — это не инвазивный, высокоинформативный и доступный метод диагностики, с помощью которого становится возможным выделить признаки различных болезней.
Ультразвуковое сканирование — оптимальный дополнительный метод, позволяющий диагностировать воспаления в органах малого таза. В результате проведения этого высокоинформативного метода удается верифицировать процессы патологического характера, оценить их тяжесть и провести визуально контроль динамического характера, позволяющий определить, насколько эффективно проводимое лечение. Скрининговый метод, используемый для диагностирования, абсолютно безопасен, противопоказаний к его использованию нет. Применяют не только трансабдоминальный, но еще и трансвагинальный методы. В результате использования обеих методик, становится возможным получить максимально качественное изображение.
Если не представляется возможным исключить острые хирургические недуги, проводят экстренную лапароскопию. В результате становится возможным не только диагностировать недуг, но и провести лечебные манипуляции. Следует как можно раньше обратиться к врачу при возникновении проблем в области малого таза. своевременное лечение поможет быстрее выздороветь.
Фото: youtube.com
Зрение — огромный дар природы, который позволяет видеть мир. Однако масса внешних факторов способны разрушать его, будь то плохая экология, заболевания, время… Масса методик существует в мире, которые помогают в борьбе за восстановление зрения. LASIK — уникальный метод, который позволяет безопасно восстанавливать зрение. Это новейшая современная операция, позволяет довольно быстро в сравнении с другими методами…
Остеохондроз является бичем наших дней. Ведь сегодня очень многие люди испытывают острую боль при наличии шейного остеохондроза. А все потому, что люди мало двигаются, работают постоянно сидя, много времени проводят за компьютером. Данное заболевание обязательно следует лечить, чтобы оно не перешло в более острую форму. Посещая сайт https://skeletopora.ru/osteohondroz/ukoly-ot-osteohondroza, вы сможете получить достаточно информации о лечении…

Мир меняется, меняются люди. Порог старости сдвигается на более глубокий возраст. Все больше женщин и мужчин хотят выглядеть молодо и красиво, сохранив себя на долгие годы. Они не боятся вкладывать деньги в свой внешний вид. И на этот потребительский запрос отвечает сфера услуг красоты, которая стремительно развивается в последнее десятилетие. Если Вы решили заняться бизнесом…

Надо сказать, что оба эти понятия относятся к медицине. Более того, в обоих случаях — воздействие на организм человека базируется на соляных испарениях! Различие в этих двух процедурах заключается лишь в размерах помещения. Если камера рассчитана на двух человек максимум, то в соляной комнате можно проводить процедуру для целых групп людей с определёнными болезнями. Не…

Мастерству косметологического дела необходимо обучаться! И делать это стоит только у толковых специалистов, имеющих богатейший опыт и практику. Именно поэтому большинство салонов отправляют своих сотрудников на обучение в «Школу Космотрейд». Здешние умельцы и мастера в своём деле знают толк, что очень хорошо отражается в навыках, адаптированных к современным требованиям общества, которые учителя прививают своим воспитанникам….
Воспалительные заболевания органов малого таза (ВЗОМТ). Диагностика и лечение
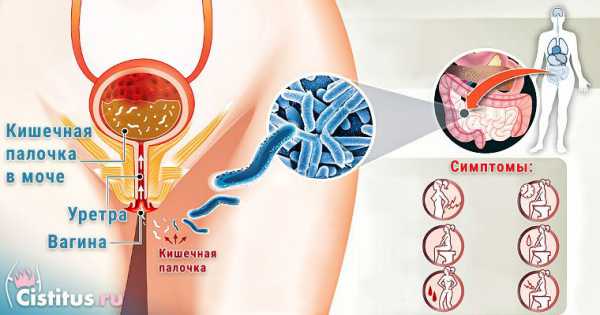
Воспалительные заболевания органов малого таза (ВЗОМТ) - это группа болезней, вызванных патогенными микроорганизмами (такими, как вирус герпеса, гонококки, хламидии, вирус папилломы человека, трихомонада, цитомегаловирус) и условно-патогенными микроорганизмами (стафилококки, стрептококки, гарднерелла, микоплазмы и уреаплазмы). Нередко причиной ВЗОМТ являются смешанные сообщества возбудителей.
Безусловно, организм обладает защитой против патогенных микробов. Это кислая среда влагалища, поддерживаемая лактобактериями, шеечная слизь, содержащая лизоцим, IgA. Однако естественные факторы защиты не всегда могут справиться с инфекцией, и в таких случаях развивается воспалительная реакция.
Виды заболеваний органов малого таза
В зависимости от того, какие женские органы поражены, различают следующие заболевания органов малого таза:
- цервицит (воспаление шейки матки);
- эндометрит (воспаление в слизистой оболочке шейки матки);
- вульвовагинит (воспаление наружных половых органов и слизистой влагалища);
- аднексит или сальпингоофорит (воспаление маточных труб и яичников);
- бартолинит (воспаление большой железы влагалища).
Симптомы ВЗОМТ
Основная сложность диагностики воспалительных заболеваний органов малого таза - их бессимптомное течение. Пациентки нередко узнают о своем заболевании случайно на осмотре у гинеколога.
При наличии симптомов жалобы пациенток могут быть следующими:
- зуд, жжение, тянущие боли внизу живота;
- нарушения менструального цикла;
- рези при мочеиспускании, боль и жжение;
- болезненные ощущения во время полового акта;
- выделения из половых путей, сопровождающиеся неприятным запахом;
- появление высокой температуры.
Причины появления заболеваний органов малого таза
Основной путь передачи возбудителей - половой контакт. Однако возможны и заражение в быту, и распространение возбудителей через кровь, лимфу, и передача инфекции от матери к ребёнку во время родов.
Пик заболеваемости ВЗОМТ отмечается у девушек в возрасте от 15 до 24 лет, после 30 лет частота воспалительных заболеваний органов малого таза заметно уменьшается. Это обусловлено, в первую очередь, изменением полового поведения и социального статуса женщин в более старшем возрасте. Данная группа заболеваний редко встречается при беременности, в период постменопаузы.
Таким образом, риск развития ВЗОМТ напрямую связан с сексуальной активностью, возрастом, частотой смены половых партнеров и другими факторами. Также причиной инфицирования могут стать диагностические и хирургические манипуляции на органах малого таза.
Можно выделить следующие факторы, провоцирующие появление заболеваний в органах малого таза:
- отсутствие постоянного полового партнера;
- секс без применения методов барьерной контрацепции;
- несоблюдение правил личной гигиены;
- внутриматочные вмешательства, в том числе и применение внутриматочных спиралей;
- переохлаждение организма.
Осложнения при воспалительных заболеваниях органов малого таза
Заболевания органов малого таза очень коварны, поскольку могут вызвать целый ряд грозных осложнений, среди которых можно выделить следующие:
- внематочная беременность (может появиться у каждой шестой женщины, больной ВЗОМТ);
- хроническая тазовая боль (ей страдает каждая пятая женщина с воспалительным заболеванием органов малого таза);
- трубное бесплодие (диагностируется у каждой четвертой инфицированной ВЗОМТ);
- дисфункция яичников.
Также при ВЗОМТ возможны воспаление брюшины малого таза (пельвиоперитонит), которое нередко переходит в сепсис, тубоовариальный абсцесс, который может закончиться смертельным исходом.
Диагностика воспалительных заболеваний органов малого таза
Воспалительные заболевания органов малого таза диагностируются с помощью микроскопического исследования, мазка, ПЦР, ДНК-диагностики урогенитальных инфекций, бактериального посева, в ряде случаев - серологического исследования и др.
С помощью УЗИ органов малого таза можно обследовать гнойные полости и увеличенные маточные трубы.
Если другие методы исследования оказываются малоинформативны, может назначаться лапароскопия с биопсией.
Лечение воспалительных заболеваний органов малого таза
Для того чтобы лечение воспалительных заболеваний органов малого таза было успешным, необходим комплексный подход: прием комбинированных антибактериальных препаратов, обезболивающих, противогрибковых и антигистаминных средств, а также общеукрепляющая терапия и местные процедуры (спринцевание, использование вагинальных свеч).
Строго обязательно проводить лечение ВЗОМТ сразу у обоих половых партнеров. Длительность и характер лечения определяются врачом-гинекологом в зависимости от стадии заболевания.
При гнойных осложнениях ВЗОМТ применяется хирургическое лечение.
Клиника «Медиксити» располагает всем необходимым для диагностики и лечения широкого спектра гинекологических заболеваний. Прием в клинике ведут высококвалифицированные врачи-гинекологи, применяющие самые передовые технологии для обследования и лечения пациентов. Не забывайте регулярно, раз в 6 месяцев, проходить осмотр у гинеколога!
Также Вы можете воспользоваться представленными ниже формами для того, чтобы задать вопрос нашему специалисту, записаться на прием в клинику или заказать обратный звонок. Задайте вопрос или укажите проблему, с которой Вы хотели бы к нам обратиться, и в самое ближайшее время мы свяжемся с Вами для уточнения информации.
Воспалительные заболевание органов таза
При выявлении острого воспаления больная должна быть госпитализирована в стационар, где ей обеспечивают лечебно-охранительный режим со строгим соблюдением физического и эмоционального покоя. Назначают постельный режим, лед на гипогастральную область (по 2 ч с перерывами 30 мин - 1 ч в течение 1-2 сут), щадящую диету. Тщательно следят за деятельностью кишечника, при необходимости назначают теплые очистительные клизмы. Больным полезны препараты брома, валерианы, седативные средства.
Этиопатогенетическое лечение больных с воспалительными заболеваниями органов таза предусматривает применение как консервативной терапии, так и своевременного хирургического лечения.
Консервативное лечение острых воспалительных заболеваний верхнего отдела половых органов проводится комплексно и включает в себя:
- антибактериальную терапию;
- детоксикационную терапию и коррекцию нарушений обмена веществ;
- антикоагулянтную терапию;
- иммунотерапию;
- симптоматическую терапию.
Антибактериальная терапия
Поскольку микробный фактор играет решающую роль в острой стадии воспаления, определяющей в этот период заболевания является антибактериальная терапия. В первые сутки пребывания больной в стационаре, когда еще отсутствуют лабораторные данные о характере возбудителя и его чувствительности к определенному антибиотику, при назначении препаратов учитывают предположительную этиологию заболевания.
За последние годы эффективность лечения тяжелых форм гнойно-воспалительных осложнений возросла при использовании бета-лактамных антибиотиков (аугментин, меронем, тиенам). «Золотым» стандартом является применение клиндамицина с гентамицином. Рекомендуется смена антибиотиков через 7-10 дней с повторным определением антибиотикограмм. В связи с возможным развитием при антибиотикотерапии местного и генерализованного кандидамикоза необходимо исследование гемо- и урокультур, а также назначение противогрибковых препаратов.
При возникновении олигоанурии показан немедленный пересмотр доз применяемых антибиотиков с учетом их периода полураспада.
Схемы лечения воспалительных заболеваний органов малого таза должны эмпирически обеспечивать элиминацию широкою спектра возможных патогенных микроорганизмов, включая N. gonorrhoeae, С. trachomatis, грамотрицательные факультативные бактерии, анаэробы и стрептококки. Хотя в клиническом рандомизированном испытании с кратковременным последующим наблюдением была доказана эффективность некоторых схем противомикроб-ной терапии для достижения клинического и микробиологического излечения, имеется небольшое количество работ по оценке и сравнению элиминации инфекции эндометрия и фаллопиевых труб или частоты таких отдаленных осложнений, как трубное бесплодие и внематочная беременность.
Все схемы лечения должны быть эффективны против N. gonorrhoeae и С. trachomatis, т.к. отрицательные тесты на эти инфекции в эндоцервиксе, не исключают наличие инфекции в верхнем отделе репродуктивного тракта. Хотя вопрос о необходимости уничтожения анаэробов у женщин с ВЗОМТ до сих пор остается спорным, существуют данные, свидетельствующие, что это может быть важно. Анаэробные бактерии, выделяемые из верхних отделов репродуктивного тракта у женщин с ВЗОМТ и дайные, полученные in vitro, ясно показывают, что анаэробы, такие, как В. fragilis могут вызывать трубную и эпителиальную деструкцию. Кроме того, у многих женщин с ВЗОМТ также диагностируют и бактериальный вагиноз. С целью предотвращения осложнений, рекомендуемые схемы должны включать препараты, действующие на анаэробов. Лечение должно быть начато сразу же при установлении предварительного диагноза, так как профилактика отдаленных последствий непосредственно взаимосвязана со сроками назначения сответствующих антибиотиков. При выборе режима лечения врач должен учитывать его доступность, стоимость, приемлемость пациентом и чувствительность возбудителей к антибиотикам.
В прошлом, многие эксперты рекомендовали госпитализировать всех пациенток с ВЗОМТ, чтобы в условиях постельного режима, под наблюдением врача можно было проводить парентеральное лечение антибиотиками. Однако, госпитализация больше не является синонимом парентеральной терапии. В настоящее время нет доступных данных, которые бы показывали сравнительную эффективность парентерального и перорального лечения, или стационарного или амбулаторного лечения. До тех пор, пока не станут доступными результаты проводимых исследований, сравнивающие парентеральное стационарное лечение с пероральным амбулаторным у женщин с ВЗОМТ, следует учитывать данные клинических наблюдений. Решение о необходимости госпитализации врач принимает на основании следующих рекомендаций, базирующихся на данных наблюдений и теоретических разработок:
- Не исключены состояния, требующие срочного хирургического вмешательства, такие как аппендицит,
- Пациентка беременна,
- Безуспешное лечение пероральными антимикробными препаратами,
- Неспособность соблюдать или переносить амбулаторный пероральный режим,
- Тяжело протекающее заболевание, тошнота и рвота, или высокая температура.
- Тубоовариальный абсцесс,
- Наличие иммунодефицита (ВИЧ-инфекция с низким количеством CD4, иммуносупрессивная терапия или другие заболевания).
Большинство клиницистов проводят по крайней мере 24 часа прямого наблюдения в стационаре за пациентами с тубоовариальными абсцессами, после которого должно проводиться адекватное парентеральное лечение дома.
Нет убедительных данных, сравнивающих парентеральный и пероральный режимы. Накоплен большой опыт по применению нижеприведенных схем. Также, имеются множественные рандомизированные исследования, демонстрирующие эффективность каждой схемы. Хотя при большинстве исследований применялось парентеральное лечение, по крайней мере, в течение 48 часов после того, как у пациентки появилось существенное клиническое улучшение, это схема назначалась произвольно. Руководством к решению относительно перехода к пероральному лечению, которое может быть совершено в течение 24 часов с нвчала клинического улучшения, должен быть клинический опыт.
Схема А для парентерального лечения
- Цефотетан 2 г в/в каждые 12 часов,
- или Цефокситин 2 г в/в каждые б чесов
- плюс Доксициклин 100 мг в/в или перорально каждые 12 часов.
ПРИМЕЧАНИЕ. Учитывая, что инфузионное введение препаратов ассоциируется с болевыми ощущениями, следует назначать доксициклин перорально, когда это возможно, даже если пациентка находится в стационаре. Пероральное и внутривенное лечение доксициклином обладает одинаковой биодоступностью. При необходимости внутривенного назначения использование лидокаина или других быстродействующих местных анестетиков, гепарина, или стероидов или продление времени инфузии может уменьшить инфузионные осложнения. Парентеральное лечение может быть прекращено через 24 часа после того, как у пациентки появилось клиническое улучшение, а пероральное лечение доксициклином 100 мг 2 раза в день должно быть продолжено до 14 дней. При наличии тубоовариального абсцесса, многие врачи используют клиндамицин или метронидазол с доксициклином для продолжения лечения, чаще, чем один доксициклин, т.к. это способствует более эффективному перекрыванию всего спектра возбудителей, включая анаэробы.
Клинические данные по цефалоспоринам второго или третьего поколения (например, цефтизоксим, цефотаксим или цефтриаксон), которые могут заменить цефокситин или цефотетан, офаничены, хотя многие авторы считают, что они также эффективны при ВЗОМТ. Однако они менее активны в отношении анаэробных бактерий, чем цефокситин или цефотетан.
Схема Б для парентерального лечения
- Клиндамицин 900 мг в/в каждые 8 часов
- плюс Гентамицин - ударная доза в/в или в/м (2 мг/кг массы тела), а затем поддерживающая доза (1,5 мг/кг) каждые 8 часов.
ПРИМЕЧАНИЕ. Хотя использование однократной дозы гентамицина не изучалось при лечении воспалительных заболеваний органов малого таза, ее эффективность в других аналогичных ситуациях хорошо доказана. Парентеральное лечение может быть прервано через 24 часа после того, как у пациентки появилось клиническое улучшение, а затем переходят на пероральное лечение доксициклином по 100 мг 2 раза в день или клиндамицином по 450 мг перорально 4 раза в день. Общая продолжительность лечения должна составлять 14 дней.
При тубо-овариальном абсцессе многие медицинские работники используют для продолжения лечения клиндамицин, а не доксициклин, так как он более эффективен против анаэробных микроорганизмов.
Альтернативные схемы парентерального лечения
Имеются ограниченные данные, об использовании другого парантерального режима, но следующие три схемы лечения прошли, по крайней мере, по одноу клиническому испытанию и показали эффективность в отношении широкого спектра микроорганизмов.
- Офлоксацин 400 мг в/в каждые 12 часов,
- плюс Метронидазол 500 мг в/в каждые 8 часов.
- или Ампициллин/сульбактам 3 г в/в каждые 6 часов,
- плюс Доксициклин 100 мг перорально или в/в каждые 12 часов.
- или Ципрофлоксацин 200 мг в/в каждые 12 часов
- плюс Доксициклин 100 мг перорально или в/в каждые 12 часов.
- плюс Метронидазол 500 мг в/в каждые 8 часов.
Схема ампициллин/сулбактам с доксициклином обладала хорошим эффектом в отношении N. gonorrhoeae, С. trachomatis, а также анаэробов и была эффективна у пациенток с тубо-овариальным абсцессом. Оба внутривенных препарата - офлоксацин и ципрофлоксацин были изучены как препараты монотерапии. Учитывая полученные данные о малоэффективном действии ципрофлоксацина на С. trachomatis, рекомендуется в рутинном порядке добавлять к лечению доксициклин. Поскольку указанные хинолоны активны только против части анаэробов, в каждую схему следует добавлять метронидазол.
Пероральное лечение
Существует мало данных относительно немедленных и отдаленных исходов лечения, как и при парентеральном режиме, так и при амбулаторном режиме. Применение следующих схем обеспечивает антимикробное действие против наиболее распространенных этиологических агентов ВЗОМТ, но данные клинических испытаний, об их использовании весьма ограничены. Пациенток, у которых при пероральном лечении не наблюдается улучшения в течение 72 часов, необходимо повторно обследовать для подтверждения диагноза и назначить им парентеральное лечение в амбулаторных или стационарных условиях.
Схема А
- Офлоксацин 400 мг 2 раза в день в течение 14 дней,
- плюс Метронидазол 500 мг перорально 2 раза в день в течение 14 дней
Пероральный офлоксацин, применяющийся в качестве монотерапии, был изучен в двух хорошо спланированных клинических испытаниях, и оказался эффективным против N. gonorrhoeae и С. trachomatis. Однако принимая во внимание, что офлоксацин все-таки недостаточно эффективен против анаэробов, необходимо добавление метронидазола.
Схема Б
- Цефтриаксон 250 мг в/м однократно,
- или Цефокситин 2 г в/м плюс Пробенецид, 1 г перорально однократно одновременно,
- или Другой парентеральный цефалоспорин третьего поколения (например, цефтизоксим, цефотаксим),
- плюс Доксициклин 100 мг перорально 2 раза в день в течение 14 дней. (Использовать эту схему с одной из вышеуказанных схем)
Оптимальный выбор цефалоспорина для этого режима не определен; в то время как цефокситин активен против большего количества видов анаэробов, цефтриаксон обладает более высокой эффективностью против N. gonorrhoeae. Клинические испытания показали, что однократная доза цефокситина является эффективной для получения быстрого клинического эффекта у женщин с ВЗОМТ, однако теоретические данные указывают на необходимость добавления метронидазола. Метронидазол будет, также, эффективно лечить бактериальный вагиноз, который часто ассоциируется с ВЗОМТ. Данных об использовании пероральных цефалоспоринов для лечения ВЗОМТ не опубликовано.
Альтернативные амбулаторные схемы
Информация об использовании других амбулаторных схем лечения ограничена, но один режим прошел, по крайней мере, одно клиническое испытание, показавшее его эффективность против широкого спектра возбудителей воспалительных заболеваний органов малого таза. При сочетании амоксициллин/клавулановая кислота с доксициклином был получен быстрый клинический эффект, однако многие пациентки были вынуждены прервать курс лечения из-за нежелательных симптомов со стороны желудочно-кишечного тракта. Проведено несколько исследований по оценке азитромицина при лечении инфекций верхнего отдела репродуктивного тракта, однако, эти данные не являются достаточными для того, чтобы рекомендовать этот препарат для лечения воспалительных заболеваний органов малого таза.
Детоксикационная терапия и коррекция нарушений обмена веществ
Это один из важнейших компонентов лечения, направленный на разрыв патологического круга причинно-следственных взаимоотношений, возникающих при гнойно-воспалительных заболеваниях. Известно, что эти заболевания сопровождаются нарушением всех видов обмена веществ, выведением большого количества жидкости; возникает дисбаланс электролитов, метаболический ацидоз, почечно-печеночная недостаточность. Адекватная коррекция выявленных нарушений проводится совместно с врачами-реаниматологами. При проведении детоксикации и коррекции водно-электролитного обмена следует избегать двух крайних состояний: недостаточного введения жидкости и гипергидратации организма.
С целью исключения указанных ошибок необходимо контролировать количество введенной жидкости извне (питье, пища, лечебные растворы) и выделенной с мочой и другими путями. Расчет введенной ридкости должен быть индивидуальным с учетом указанных параметров и состояния больной. Правильная инфузионная терапия при лечении острых воспалительных и гнойно-воспалительных заболеваний не менее важна, чем назначение антибиотиков. Клинический опыт показывает, что больная со стабильной гемодинамикой при адекватном восполнении ОЦК менее подвержена развитию циркуляторных расстройств и возникновению септического шока.
Основными клиническими признаками восстановления ОЦК, ликвидации гиповолемии являются показатели ЦВД (60-100 мм вод. ст.), диурез (более 30 мл/ч без применения диуретиков), улучшение микроциркуляции (цвет кожных покровов и др.).
Пельвиоперитонит наблюдается довольно часто при развитии воспалительных заболеваний органов малого таза. Поскольку при воспалении брюшины отмечается увеличение внепочечных потерь жидкости и электролитов, необходимо учитывать основные принципы восполнения жидкости и белков. Согласно современным представлениям следует вводить как коллоидные растворы (плазма, альбумин, низкомолекулярные декстраны), так и кристаллоидные растворы (0,9% раствор хлорида натрия) с расчетом на 1 кг массы тела больной.
Из кристаллоидных растворов применяют изотонический раствор натрия хлорида, 10% и 5% раствор глюкозы, раствор Рингер-Локка, полииониые растворы. Из коллоидных растворов используют низкомолекулярные декстраны. Следует подчеркнуть, что общее количество декстранов не должно превышать 800-1200 мл/сут, так как избыточное их введение может способствовать развитию геморрагических диатезов.
Больные с септическими осложнениями внебольничного аборта вместе с жидкостью теряют значительное количество электролитов. В процессе лечения возникает необходимость количественного расчета введения основных электролитов - натрия, калия, кальция и хлора. При введении корригирующих доз растворов электролитов необходимо придерживаться следующего:
- Возмещение дефицита электролитов следует производить медленно, капельным способом, избегая применения концентрированных растворов.
- Показан периодический контроль кислотно-основного состояния и электролитов сыворотки крови, так как корригирующие дозы рассчитаны только на внеклеточную жидкость.
- Не следует стремиться довести их показатели до абсолютной нормы.
- После достижения стойкого нормального уровня сывороточных электролитов вводится только их поддерживающая доза.
- При ухудшении функции почек необходимо сократить объем вводимой жидкости, уменьшить количество вводимого натрия и полностью исключить введение калия. Для проведения дезинтоксикационной терапии широко используют методику дробного форсированного диуреза с получением за сутки 3000-4000 мл мочи.
Поскольку при септических состояниях всегда наблюдается гипопротеинемия вследствие нарушения белкового синтеза, а также из-за повышенного распада белков и имевшейся кровопотери, введение белковых препаратов является обязательным (плазма, альбумин, протеин).
Антикоагулянтная терапия
При распространенных воспалительных процессах, пельвиоперитотe, перитоните у больных возможны тромбоэмболические осложнения, а также развитие синдрома диссеминированного внутрисосудистого свертывания (ДВС).
В настоящее время одним из первых признаков ДВС считается тромбоцитопения. Снижение количества тромбоцитов до 150 х 103/л является минимумом, который не приводит к гипокоагуляционному кровотечению.
В практике определение протромбинового индекса, количества тромбоцитов, уровня фибриногена, фибрин-мономеров и времени свертывания крови оказывается достаточным для своевременной диагностики ДВС. Для профилактики ДВС и при незначительном изменении указанных тестов назначается гепарин по 5000 ЕД каждые 6 ч под контролем времени свертывания крови в пределах 8-12 мин (по Ли-Уайту). Длительность гепаринотерапии зависит от быстроты улучшения лабораторных данных и обычно составляет 3-5 дней. Гепарин следует назначать до того, как факторы свертывания крови значительно уменьшатся. Лечение синдрома ДВС, особенно в тяжелых случаях, является чрезвычайно трудным.
Иммунотерапия
Наряду с антибактериальной терапией в условиях малой чувствительности возбудителей к антибиотикам особое значение приобретают средства, повышающие общую и специфическую реактивность организма больной, так как генерализация инфекции сопровождается снижением показателей клеточного и гуморального иммунитета. Исходя из этого в комплексную терапию включают вещества, повышающие иммунологическую реактивность: антистафилококковый гамма-глобулин и гипериммунную антистафилококковую плазму. Для повышения неспецифической реактивности применяют гамма-глобулин. Повышению клеточного иммунитета способствуют такие препараты, как левамизол, тактивин, тимоген, циклоферон. С целью стимуляции иммунитета применяют и методы эфферентной терапии (плазмаферез, ультрафиолетовое и лазерное облучение крови).
Симптоматическое лечение
Неотъемлемым условием терапии больных с воспалительными заболеваниями верхнего отдела половых органов является проведение эффективного обезболивания с использованием как анальгетиков и спазмолитиков, так и ингибиторов синтеза простагландинов.
Обязательным является введение витаминов из расчета суточной потребности: тиамина бромид - 10 мг, рибофлавин - 10 мг, пиридоксин - 50 мг, кислота никотиновая - 100 мг, цианокобаламин - 4 мг, кислота аскорбиновая - 300 мг, ретинол-ацетат - 5000 ЕД.
Показано назначение антигистаминных препаратов (супрастин, тавегил, димедрол и др.).
Реабилитация больных с воспалительными заболеваниями верхнего отдела половых органов
Лечение воспалительных заболеваний половых органов у женщины обязательно включает в себя комплекс реабилитационных мероприятий, направленных на восстановление специфических функций женского организма.
Для нормализации менструальной функции после перенесенного острого воспаления назначают лекарственные препараты, действие которых направлено на предупреждение развития альгодисменореи (спазмолитики, нестероидные противовоспалительные средства). Наиболее приемлемой формой введения этих лекарственных средств являются ректальные свечи. Восстановление овариального цикла проводят назначением комбинированных оральных контрацептивов.
Физиотерапевтические методы в терапии воспалительных заболеваний органов таза назначают дифференцировано, в зависимости от стадии процесса, давности заболевания и эффективности предшествовавшего лечения, наличия сопутствующей экстрагенитальной патологии, состояния центральной и вегетативной нервной системы и возрастных особенностей больной. Рекомендуют использование гормональной контрацепции.
В острой стадии заболевания при температуре тела ниже 38° С назначают УВЧ на область гипогастрия и пояснично-крестцового сплетения по поперечной методике в нетепловой дозировке. При выраженном отечном компоненте, назначается сочетанное воздействие ультрафиолетом на трусиковую зону по 4 полям.
При подостром начале заболевания предпочтительнее назначение электромагнитного поля СВЧ.
При переходе заболевания в стадию резидуальных явлений задачей физиотерапии является нормализация трофики страдающих органов за счет изменения сосудистого тонуса, окончательного купирования отечных явлений и болевого синдрома. С этой целью используются рефлекторные методики воздействия токами надтональной частоты. Д'Арсонваля, ультразвуковая терапия.
При переходе заболевания в стадию ремиссии назначают процедуры тепло- и грязелечения (парафин, озокерит) на область трусиковой зоны, бальнеотерапия, аэротерапиг, гелио- и талассотерапия.
При наличии хронического воспаления матки и ее придатков в периоде ремиссии необходимо назначить рассасывающую терапию с использованием биогенных стимуляторов и протеолитических ферментов. Длительность реабилитационных мероприятий после перенесенного острого воспаления внутренних половых органов составляет обычно 2-3 менструальных цикла. Выраженный положительный эффект и уменьшение количества обострений хронических воспалительных процессов отмечается после санаторно-курортного лечения.
Хирургическое лечение гнойно-воспалительных заболеваний внутренних половых органов
Показаниями к хирургическому лечению гнойно-воспалительных заболеваний женских половых органов в настоящее время являются:
- Отсутствие эффекта при проведении консервативной комплексной терапии в течение 24-48 ч.
- Ухудшение состояния больной при проведении консервативного течения, которое может быть вызвано перфорацией гнойного образования в брюшную полость с развитием разлитого перитонита.
- Развитие симптомов бактериально-токсического шока. Объем хирургического вмешательства у больных с воспалительными заболеваниями придатков матки зависит от следующих основных моментов:
- характера процесса;
- сопутствующей патологии половых органов;
- возраста больных.
Именно молодой возраст больных является одним из основных моментов, определяющих приверженность гинекологов к щадящим операциям. При наличии сопутствующего острого пельвиоперитонита При гнойном поражении придатков матки производят экстирпацию матки, поскольку только такая операция может обеспечить полную ликвидацию инфекции и хороший дренаж. Одним из важных моментов хирургического лечения гнойных воспалительных заболеваний придатков матки является полное восстановление нормальных анатомических взаимоотношений между органами малого таза, брюшной полости и окружающими тканями. Необходимо обязательно произвести ревизию брюшной полости, определить состояние червеобразного отростка и исключить межкишечные абсцессы при гнойном характере воспалительного процесса в придатках матки.
Во всех случаях при выполнении операции по поводу воспалительных заболеваний придатков матки, особенно при гнойном процессе, одним из основных должен быть принцип обязательного полного удаления очага деструкции, т. е. воспалительного образования. Какой бы щадящей ни была операция всегда необходимо полностью удалять все ткани воспалительного образования. Сохранение даже небольшого участка капсулы часто приводит к тяжелым осложнениям в послеоперационном периоде, рецидивам воспалительного процесса, образованию свищей. При хирургическом вмешательстве обязательным является дренирование брюшной полости (колыютомия).
Условием к реконструктивной операции с сохранением матки в первую очередь является отсутствие гнойного эндомиометрита или панметрита, множественных экстрагенитальных гнойных очагов в малом тазе и брюшной полости, а также сопутствующей тяжелой генитальной патологии (аденомиоз, миома), установленной до или во время операции.
У женщин репродуктивного возраста при наличии условий необходимо производить экстирпацию матки с сохранением, по-возможности, хотя бы части неизмененного яичника.
В послеоперационном периоде продолжается проведение комплексной консервативной терапии.
Последующее наблюдение
У пациенток, получающих пероральное или парентеральное лечение значительное клиническое улучшение (например, снижение температуры, уменьшение напряжения мышц брюшной стенки, уменьшение болезненности при пальпации во время обследования матки, придатков и шейки матки) должно наблюдаться в течение 3-х дней от начала лечения. Пациенткам, у которых такого улучшения не наблюдается, требуется уточнение диагноза или хирургическое вмешательство.
Если врач выбрал амбулаторное пероральное или парентеральное лечение, последующее наблюдение и обследование пациентки должно проводиться в течение 72 часов, с использованием вышеуказанных критериев клинического улучшения. Некоторые эксперты также рекомендуют повторный скрининг на С. trachomatis и N. gonorrhoeae через 4-6 недель после завершения терапии. Если при контроле излеченности используются ПЦР или ЛЦР, то следует проводить повторное исследование через один месяц после окончания лечения.
Ведение половых партнеров
Обследование и лечение половых партнеров (бывших в контакте в предшествующие 60 дней до появления симптомов) женщин с ВЗОМТ необходимо из-за риска реинфекции и высокой вероятности выявления у них уретрита гонококковой или хламидийной этиологии. Мужчины - половые партнеры женщин с ВЗОМТ, причиной которых являются гонококки или хламидии, часто не имеют симптомов.
Половые партнеры должны быть пролечены эмпирически согласно схеме лечения против обеих инфекций, независимо от того, установлен ли этиологический агент воспалительных заболеваний органов малого таза.
Даже в тех клиниках, где наблюдаются только женщины, медицинские работники должны обеспечить проведение лечение мужчин, которые являются половыми партнерами женщин с ВЗОМТ. Если это невозможно, медицинский работник, осуществляющий лечение женщины с ВЗОМТ, должен быть уверен в том, что ее партнеры получили соответствующее лечение.
Особые замечания
Беременность. Учитывая высокий риск неблагоприятного исхода беременности, беременные женщины с подозрением на ВЗОМТ должны быть госпитализированы и пролечены парентеральными антибиотиками.
ВИЧ-инфекция. Различия в клинических проявлениях ВЗОМТ у ВИЧ-инфицированных и неинфицированных женщин подробно не описаны. На основании данных ранних наблюдений предполагалось, что у ВИЧ-инфицированных женщин с ВЗОМТ более вероятна необходимость хирургического вмешательства. В последующих, более всесторонних обзорных исследованиях ВИЧ-инфицированных женщин с ВЗОМТ отмечалось, что даже при наличии более тяжелых симптомов, чем у ВИЧ-отрицательных женщин, парентеральное лечение антибиотиками таких пациенток оказывалось успешным. В другом испытании результаты микробиологических исследований у ВИЧ-инфицированных и неинфицированных женщин были одинаковы, за исключением более высокой частоты выявления сопутствующей хламидийной инфекции и ВПЧ-инфекции, а также, клеточных изменений, вызванных ВПЧ. ВИЧ-инфицированным женщинам со сниженным иммунитетом, имеющим ВЗОМТ, требуется более массированная терапия, при которой используется одна из парантеральных антимикробных схем лечения, описанных в данном руководстве.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе