Брюшной отдел аорты норма на узи
Узи аневризма брюшного отдела аорты -
Из этой статьи вы узнаете: что такое аневризма брюшной аорты, и чем она опасна. Причины, как проявляется и диагностируется эта болезнь, насколько возможно ее вылечить, и что для этого нужно.
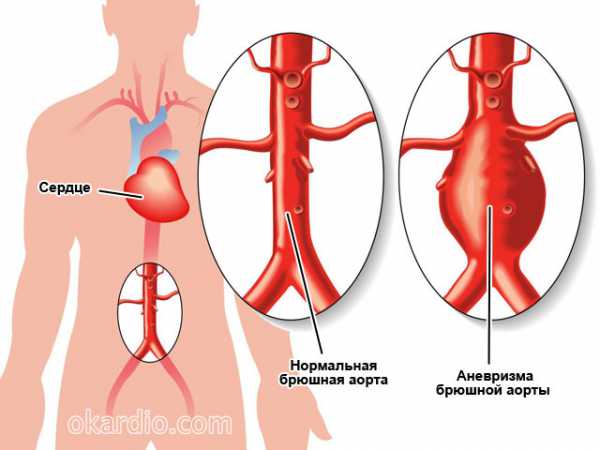
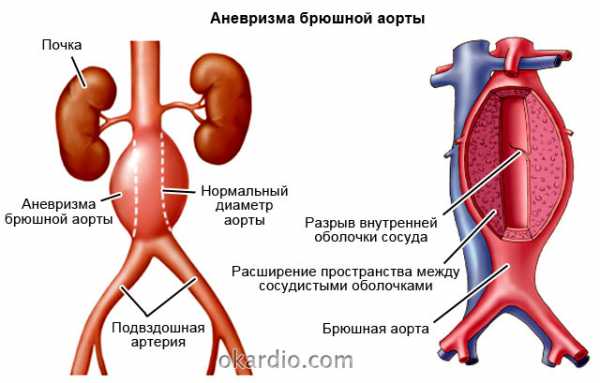
При аневризме брюшной аорты происходит избыточное увеличение диаметра и расширение просвета самого крупного сосуда организма (аорты), расположенное в его брюшном отделе. Стенка измененной брюшной аорты, из которой исходят артерии, приносящие кровь к внутренним органам, истончается и становится ослабленной. Результат таких изменений – угроза спонтанного разрыва с сильным кровотечением, нарушение кровоснабжения органов брюшной полости .Эта патология хоть и относительно редкостная (болеет не более 1% населения), но очень опасная (более 90% больных с аортальной аневризмой умирают от ее осложнений).
Коварность болезни в бессимптомном течении – годами аневризма брюшной аорты никак себя не проявляет и обнаруживается случайно в ходе обследований по поводу различных заболеваний. Только 30% больных обращаются к врачам по поводу ранних незначительных жалоб, обусловленных этой патологией (боли, пульсирующая опухоль в животе). Более 40% пациентов в экстренном порядке госпитализируются в больницу в тяжелом, угрожающем жизни состоянии в связи с внезапным грозным осложнением аневризмы аорты – разрывом или расслоением.
Лечением болезни занимаются сосудистые хирурги и кардиохирурги. Единственный вариант успешной терапии – операция по замещению измененного участка аорты искусственным протезом. Но даже она либо лишь на время (месяцы, годы, десятилетия), либо частично избавляет больного от проблемы в связи с высоким риском послеоперационных осложнений и необходимостью пожизненного приема препаратов.
Что такое брюшная аорта
Аорта – это то первый сосуд, в который сердце выбрасывает кровь. Она тянется в виде крупного трубчатого образования диаметром от 1,5–2 см до 2,5–3 см через грудную клетку, исходя из аортально-сердечного соединения, и всю брюшную полость до уровня сочленения позвоночника с тазом. Это самый крупный и значимый сосуд организма.
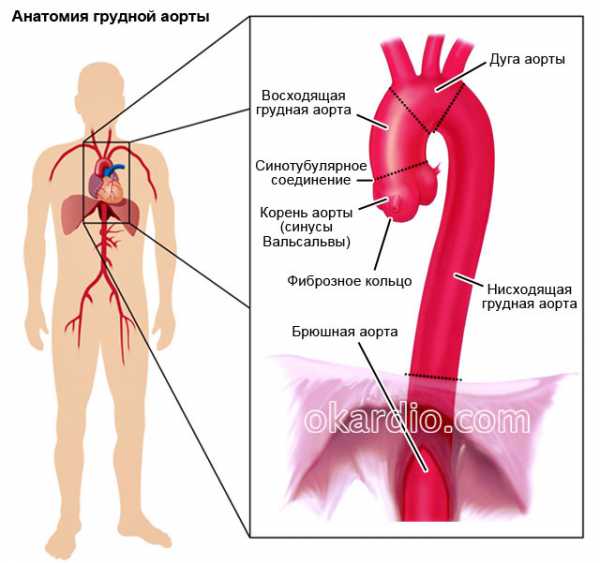
Анатомически важно разделять аорту на два отдела: грудной и брюшной. Первый расположен в грудной клетке выше уровня диафрагмы (мышечной полоски, которая осуществляет дыхание и разделяет брюшную и грудную полости). Брюшной отдел расположен ниже диафрагмы. Из него отходят артерии, которые кровоснабжают желудок, тонкую и толстую кишку, печень, селезенку, поджелудочную железу, почки. Заканчивается брюшная аорта после раздвоения на правую и левую общие подвздошные артерии, приносящие кровь к нижним конечностям и органам таза.
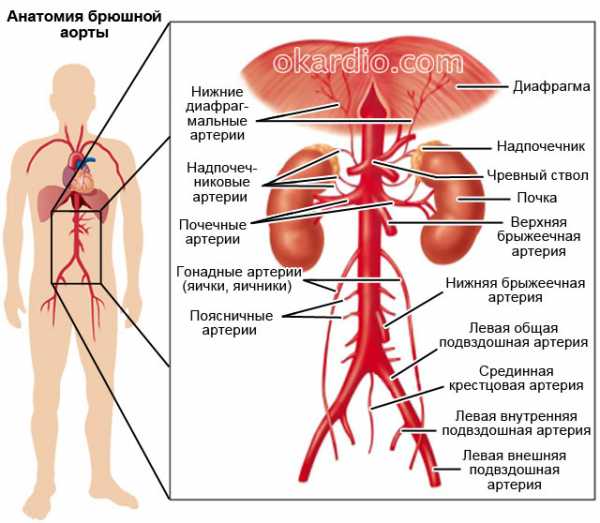
Что происходит при заболевании, и в чем его опасность
Аневризмой брюшной аорты называют такое патологическое изменение этого сосуда:
- Внешне выглядит, как расширение, выпячивание, увеличение общего диаметра и внутреннего просвета участка аорты по сравнению с вышележащими и нижележащими отделами.
- Расположено ниже диафрагмы (в любом сегменте от диафрагмы до уровня разделения) по ходу брюшной полости – в брюшном отделе.
- Характеризуется истончением, ослаблением стенок сосуда в области выпячивания.
Все эти патологические изменения несут в себе большую опасность в связи с:
- очень высоким артериальным давлением в аорте, которое создается в момент изгнания крови из сердца;
- неспособностью слабой стенки противостоять кровяному давлению;
- разрушением аорты в области аневризмы;
- угрозой расслоения или разрыва аневризмы, которые сопровождаются сильнейшим внутренним кровотечением;
- нарушением кровоснабжения внутренних органов в связи с закупоркой артерий, расположенных в зоне расширения.
Между специалистами ведутся дискуссии по поводу критериев для постановки диагноза аневризмы брюшной аорты. Если раньше считалось, что только расширение более 3 см – это достоверный симптом болезни, то последние исследования показали относительную достоверность этой информации. Это связано с тем, что учитываться должны множество дополнительных факторов:
- пол – у мужчин брюшная аорта в среднем на 0,5 см шире по диаметру, чем у женщин;
- возраст – с возрастом происходит закономерное расширение брюшного отдела аорты (в среднем на 20%) в связи с ослаблением ее стенки и повышенным артериальным давлением;
- участок брюшной аорты – самые нижние отделы в норме на 0,3–0,5 см меньше по диаметру, чем верхние.
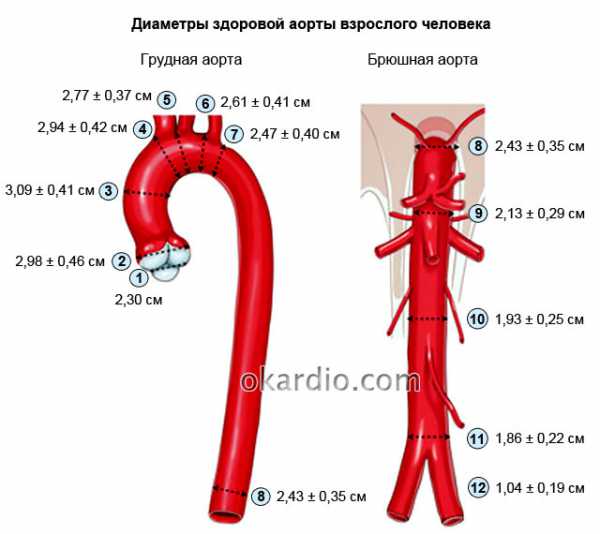
Поэтому расширение аорты в брюшном отделе более 3 см – правильный, но не единственный признак болезни. Это связано с тем, что ни при каких обстоятельствах здоровая аорта не должна иметь большего диаметра. В связи с вариабельностью величины нормального диаметра аорты специалисты относят к аневризмам даже расширения менее 3 см, если имеется:
- увеличение диаметра брюшного отдела ниже уровня отхождения почечных артерий более чем на 50% по сравнению с отделом выше этих сосудов;
- любое расширение веретенообразной формы, на 0,5 см превышающее диаметр нормальной аорты;
- очаговое ограниченное расширение в виде мешкообразного выпячивания любого размера и протяженности.
Типы аортальных аневризм
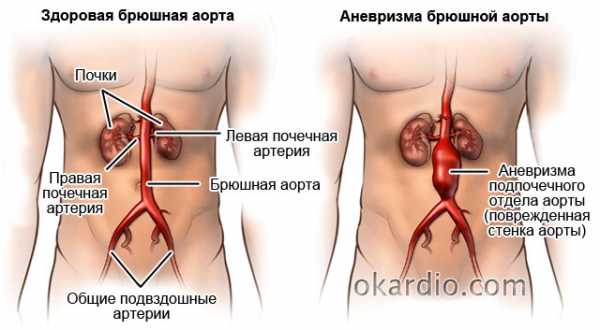
По локализации аневризмы брюшной аорты важно разделять на два вида:
- Расположенные выше уровня отхождения почечных артерий – они очень опасны, поскольку затрагивают все крупные артерии, кровоснабжающие внутренние органы. Поэтому их тяжело оперировать.
- Расположенные ниже почечных артерий – менее опасны, так как затрагивают только аорту, что облегчает выполнение операции.
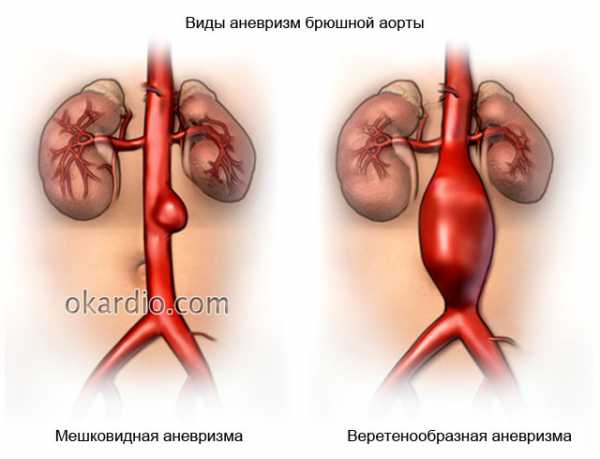
По виду и форме брюшные аневризмы бывают:
- Очаговыми (ограниченными, мешковидными) – имеют вид ограниченного выпячивания всех стенок, или одной из них (участка протяженностью в несколько сантиметров), который отчетливо отделяется от вышележащих и нижележащих отделов нормального диаметра.
- Диффузными (тотальными, распространенными, веретенообразными) – протяженность выпячивания занимает всю или большую часть брюшной аорты в виде общего расширения без четких границ – вся аорта равномерно расширена.
Малые аневризмы
Специалисты выделяют группу малых аневризм аорты – любые расширения диаметром до 5 см. Целесообразность в этом связана с тем, что чаще их рекомендуют наблюдать, а не оперировать. Если происходит стремительное увеличение размеров более 0,5 см за 6 месяцев, это говорит об угрозе разрыва. Такие аневризмы требуют оперативного лечения, несмотря на небольшие размеры. По статистике они разрываются одинаково часто по сравнению большими аневризмами, но количество послеоперационных осложнений и неудач значительно ниже.
Причины заболевания
Существует четыре основные причины развития аневризм брюшной аорты:
- атеросклероз;
- генетические и врожденные факторы;
- воспалительные процессы в аорте;
- травмы и повреждения.
1. Роль атеросклероза
Атеросклероз – главная причина 80–85% аневризм. Холестериновые бляшки как в самой аорте, так и нижележащих отделах – артериях нижних конечностей разрушают сосудистую стенку, снижают ее прочность, способствуют образованию тромбов, повышают давление крови в аорте. На этом фоне формируется ее расширение или выпячивание. Замечено, при атеросклерозе преимущественно возникают веретенообразные аневризмы, склонные к постепенному расслоению.
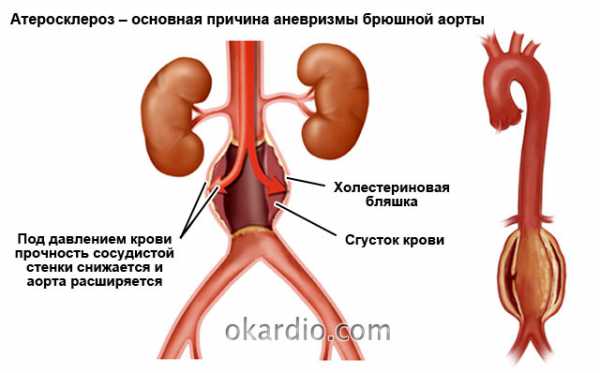
2. Значение генетических и врожденных факторов
Доказана наследственная связь брюшных аортальных аневризм среди мужчин между родственниками первой лини (родители-дети). Если у отца имеется это заболевание, вероятность его возникновения у сына составляет около 50%. Виной тому дефекты генетического материала, строения генов и аномалии (мутации) хромосом. В определенный момент они нарушают работу ферментных систем, ответственных за выработку веществ, которые являются основой для прочности стенки аорты.
Врожденные особенности строения сосудов в виде аномальных сужений, расширений, ангиодисплазий (нарушения ветвления, структуры стенки) также могут стать причиной формирования аневризмы. Такое случается при синдроме Марфана и артериально-аортальной фиброзно-мышечной дисплазии.
3. Воспалительные процессы
В зависимости от причин аневризма брюшной аорты может быть на невоспалительной (атеросклеротические, генетические, травматические) и воспалительной. Причина и механизм формирования второй – вялотекущий хронический воспалительный процесс.
Он может протекать как непосредственно в стенке аорты, так и в окружающей жировой клетчатке. В первом случае аневризма возникает из-за разрушения сосудистой стенки воспалением, замещения нормальных тканей слабыми рубцовыми. Во втором – аорта вторично вовлекается в воспаление, растягивается в разные стороны и расширяется в результате образования плотных спаек между нею и окружающими тканями.
Воспалительный процесс возможен при:
- Аорто-артериите – аутоиммунном процессе, поломке иммунитета, при которой иммунные клетки уничтожают стенку аорты, воспринимая ее ткани за чужеродные.
- Сифилисе и туберкулезе. Такие аневризмы называют специфическими инфекционными. Они возникают при длительном существовании этих болезней (годами, десятилетиями).
- Любых инфекциях (кишечных, герпетических, цитомегаловирусных, хламидийных). Такое бывает очень редко (не более 1–2%) при индивидуальной повышенной чувствительность к конкретному возбудителю а также при иммунодефицитах.
4. Какие травмы провоцируют аневризму
Непосредственное травматическое повреждение стенки брюшной аорты возможно при:
- закрытых травмах и ранениях живота (огнестрельные, ножевые), затрагивающих аорту;
- выполнении открытых операций на органах забрюшинного пространства;
- эндоваскулярных (внутрипросветных) вмешательствах и манипуляциях на аорте.
Все эти факторы ослабляют стенку сосуда, что в дальнейшем может стать причиной аневризматического расширения в поврежденной зоне.
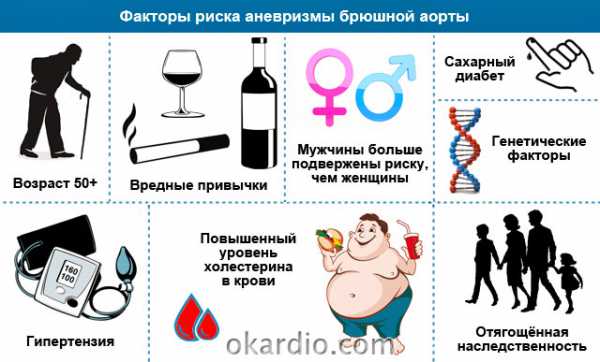
Значение факторов риска
Факторы, которые сами по себе не способны вызвать аневризму, но усугубляют ее течение – это факторы риска:
- мужской пол;
- возраст от 50 до 75 лет;
- выраженная артериальная гипертензия (повышение давления);
- курение и злоупотребление алкоголем;
- ожирение и сахарный диабет.
Характерные симптомы
В таблице приведены типичные симптомы и возможные варианты течения аневризмы брюшной аорты:
Использованные источники: okardio.com
Аневризма брюшной аорты
Аневризма брюшной аорты – локальное выбухание или диффузное расширение стенки аорты в ее брюшном отделе. Аневризма брюшной аорты может протекать бессимптомно или обнаруживать себя пульсацией, болями в животе различной интенсивности, при разрыве аневризмы – клиникой внутрибрюшного кровотечения. Диагностика аневризмы включает проведение обзорной рентгенографии брюшной полости, УЗДГ брюшной аорты, рентгеноконтрастной ангиографии, КТ. Лечение аневризмы брюшной аорты исключительно хирургическое: открытая резекция аневризматического мешка с заменой иссеченной части синтетическим протезом либо эндопротезирование.
Аневризма брюшной аорты
Аневризма брюшной аорты – патологическое расширение брюшной части аорты в виде выпячивания ее стенки на участке от XII грудного до IV—V поясничного позвонка. В кардиологии и ангиохирургии на долю аневризм брюшной аорты приходится до 95% всех аневризматических изменений сосудов. Среди мужчин старше 60 лет аневризма брюшной аорты диагностируется в 2-5% случаев. Несмотря на возможное бессимптомное течение, аневризма брюшной аорты склонна к прогрессированию; в среднем ее диаметр увеличивается на 10% в год, что нередко приводит к истончению и разрыву аневризмы с летальным исходом. В списке наиболее частых причин смерти аневризма брюшной аорты занимает 15 место.
Классификация аневризмы брюшной аорты
Наибольшую клиническую ценность представляет анатомическая классификация аневризм брюшной аорты, согласно которой выделяют инфраренальные аневризмы, расположенные ниже отхождения почечных артерий (95%) и супраренальные с локализацией выше почечных артерий.
По форме выпячивания стенки сосуда различают мешотчатые, диффузные веретенообразные и расслаивающиеся аневризмы брюшной аорты; по строению стенки – истинные и ложные аневризмы.
С учетом этиологических факторов аневризмы брюшной аорты подразделяются на врожденные и приобретенные. Последние могут иметь невоспалительную этиологию (атеросклеротическую, травматическую) и воспалительную (инфекционную, сифилитическую, инфекционно-аллергическую).
По варианту клинического течения аневризма брюшной аорты бывает неосложненной и осложненной (расслаивающейся, разорвавшейся, тромбированной). Диаметр аневризмы брюшной аорты позволяет говорить о малой (3-5 см), средней (5-7 см), большой (свыше 7 см) и гигантской аневризме (с диаметром в 8-10 раз выше диаметра инфраренального отдела аорты).
По признаку распространенности А.А. Покровский и соавт. различают 4 типа аневризмы брюшной аорты:
- I – инфраренальная аневризма с достаточным по протяженности дистальным и проксимальным перешейком;
- II — инфраренальная аневризма с достаточным по протяженности проксимальным перешейком; распространяется до бифуркации аорты;
- III — инфраренальная аневризма с вовлечением бифуркации аорты и подвздошных артерий;
- IV – инфра- и супраренальная (тотальная) аневризма брюшной аорты.
Причины аневризмы брюшной аорты
По данным исследований, основным этиологическим фактором аневризм аорты (аневризмы дуги аорты, аневризмы грудной аорты, аневризмы брюшной аорты) является атеросклероз. В структуре причин приобретенных аневризм аорты на его долю приходится 80-90% случаев заболевания.
Более редкое приобретенное происхождение аневризм брюшной аорты связно с воспалительными процессами: неспецифическим аортоартериитом, специфическими поражениями сосудов при сифилисе, туберкулезе, сальмонеллезе, микоплазмозе, ревматизме.
Предпосылкой последующего формирования аневризмы брюшной аорты может являться фиброзно-мышечная дисплазия — врожденная неполноценность аортальной стенки.
Бурное развитие сосудистой хирургии в последние десятилетия привело к увеличению числа ятрогенных аневризм брюшной аорты, связанных с техническими погрешностями при выполнении ангиографии, реконструктивных операций (дилатации/стентирования аорты, тромбоэмболэктомии, протезирования). Закрытые повреждения брюшной полости или позвоночника могу способствовать возникновению травматических аневризм брюшной аорты.
Около 75% пациентов с аневризмой брюшной аорты составляют курильщики; при этом риск развития аневризмы увеличивается пропорционально стажу курения и количеству ежедневного выкуриваемых сигарет. Возраст старше 60 лет, мужской пол и наличие аналогичных проблем у членов семьи повышают риск образования аневризмы брюшной аорты в 5-6 раз.
Вероятность разрыва аневризмы брюшной аорты выше у пациентов, страдающих артериальной гипертонией и хроническими заболеваниями легких. Кроме этого, имеет значение форма и размер аневризматического мешка. Доказано, что асимметричные аневризмы более подвержены разрыву, чем симметричные, а при диаметре аневризмы более 9 см смертность от разрыва аневризматического мешка и внутрибрюшного кровотечения достигает 75%.
Патогенез аневризмы брюшной аорты
В развитии аневризмы брюшной аорты играют роль воспалительные и дегенеративные атеросклеротические процессы в стенке аорты.
Воспалительная реакция в стенке аорты возникает как иммунный ответ на внедрение неизвестного антигена. При этом развивается инфильтрация аортальной стенки макрофагами, В- и Т-лимфоцитами, усиливается продукция цитокинов, повышается протеолитическая активность. Каскад этих реакций, в свою очередь, приводит к деградации экстрацеллюлярного матрикса в среднем слое оболочки аорты, что проявляется в увеличении содержания коллагена и уменьшении эластина. На месте гладкомышечных клеток и эластических мембран формируются кистоподобные полости, вследствие чего прочность стенки аорты снижается.
Воспалительные и дегенеративные изменения сопровождаются утолщением стенок аневризматического мешка, возникновением интенсивного перианевризматического и постаневризматического фиброза, сращением и вовлечением окружающих аневризму органов в воспалительный процесс.
Симптомы аневризмы брюшной аорты
При неосложненном течении аневризмы брюшной аорты субъективные симптомы заболевания отсутствуют. В этих случаях аневризма может быть диагностирована случайно при пальпации живота, проведении УЗИ, рентгенографии брюшной полости, диагностической лапароскопии по поводу другой абдоминальной патологии.
Наиболее типичными клиническими проявлениями аневризмы брюшной аорты служат постоянные или периодические ноющие, тупые боли в мезогастрии или левой половине живота, что связано с давлением растущей аневризмы на нервные корешки и сплетения в ретроперитонеальном пространстве. Боли нередко иррадиируют в поясничную, крестцовую или паховую область. Иногда боли имеют настолько интенсивный характер, что для их купирования требуется назначение анальгетиков. Болевой синдром может быть расценен как приступ почечной колики, острого панкреатита или радикулита.
Часть больных в отсутствие болей отмечает чувство тяжести, распирания в животе или усиленную пульсацию. Вследствие механического сдавления аневризмой брюшной аорты желудка и 12-перстной кишки может возникать тошнота, отрыжка, рвота, метеоризм, запоры.
Урологический синдром при аневризме брюшной аорты может быть обусловлен компрессией мочеточника, смещением почки и проявляется гематурией, дизурическими расстройствами. В некоторых случаях сдавление тестикулярных вен и артерий сопровождается развитием болевого симптомокомплекса в яичках и варикоцеле.
Ишиорадикулярный симптомокомплекс связан с компрессией нервных корешков спинного мозга или позвонков. Он характеризуется болями в пояснице, чувствительными и двигательными расстройствами в нижних конечностях.
При аневризме брюшной аорты может развиваться хроническая ишемия нижних конечностей, протекающая с явлениями перемежающейся хромоты, трофическими нарушениями.
Изолированная расслаивающаяся аневризма брюшной аорты встречается крайне редко; чаще она является продолжением расслоения грудного отдела аорты.
Симптомы разрыва аневризмы
Разрыв аневризмы брюшной аорты сопровождается клиникой острого живота и в относительно короткие сроки может привести к трагическому исходу.
Симптомокомплекс разрыва брюшной аорты сопровождается характерной триадой: болью в животе и поясничной области, коллапсом, усиленной пульсацией в брюшной полости.
Особенности клиники разрыва аневризмы брюшной аорты определяются направлением разрыва (в забрюшинное пространство, свободную брюшную полость, нижнюю полую вену, 12-перстную кишку, мочевой пузырь).
Забрюшинный разрыв аневризмы брюшной аорты характеризуется болевым синдромом постоянного характера. При распространении забрюшинной гематомы в область малого таза отмечается иррадиация болей в бедро, пах, промежность. Высокое расположение гематомы может симулировать кардиальные боли. Количество излившейся в свободную брюшную полость крови при забрюшинном разрыве аневризмы, как правило, невелико – около 200 мл.
При внутрибрюшинной локализации разрыва аневризмы брюшной аорты развивается клиника массивного гемоперитонеума: быстро нарастают явления геморрагического шока — резкая бледность кожных покровов, холодный пот, слабость, нитевидный, частый пульс, гипотония. Отмечается резкое вздутие и болезненность живота во всех отделах, разлитой симптом Щеткина-Блюмберга. Перкуторно определяется наличие свободной жидкости в брюшной полости. Летальный исход при данном типе разрыва аневризмы брюшной аорты наступает очень быстро.
Прорыв аневризмы брюшной аорты в нижнюю полую вену сопровождается слабостью, одышкой, тахикардией; типичны отеки нижних конечностей. К локальным симптомам относятся боли в животе и пояснице, пульсирующее образование в животе, над которым выслушивается систоло-диастолический шум. Указанные симптомы нарастают постепенно, приводя к тяжелой форме сердечной недостаточности.
При разрыве аневризмы брюшной аорты в 12-перстную кишку развивается клиника профузного желудочно-кишечного кровотечения с внезапным коллапсом, кровавой рвотой, меленой. В диагностическом плане данный вариант разрыва сложно отличить от желудочно-кишечных кровотечений другой этиологии.
Диагностика аневризмы брюшной аорты
В ряде случаев заподозрить наличие аневризмы брюшной аорты позволяет общий осмотр, пальпация и аускультация живота. Для выявления семейных форм аневризмы брюшной аорты необходимо собрать тщательный анамнез.
При обследовании худощавых пациентов в положении лежа может определяться усиленная пульсация аневризмы через переднюю брюшную стенку. При пальпации в верхней части живота слева выявляется безболезненное пульсирующее плотноэластическое образование. При аускультации над аневризмой брюшной аорты выслушивается систолический шум.
Наиболее доступным методом диагностики аневризмы брюшной аорты служит обзорная рентгенография брюшной полости, позволяющая визуализировать тень аневризмы и кальциноз ее стенок. В настоящее время в ангиологии широко используется УЗДГ, дуплексное сканирование брюшной аорты и ее ветвей. Точность ультразвукового выявления аневризмы брюшной аорты приближается к 100%. С помощью УЗИ определяется состояние стенки аорты, распространенность и локализация аневризмы, место разрыва.
КТ или МСКТ брюшного отдела аорты позволяет получить изображение просвета аневризмы, кальциноза, расслоения, внутримешкового тромбоза; выявить угрозу разрыва или свершившийся разрыв.
Кроме указанных методов, в диагностике аневризмы брюшной аорты применяются аортография, внутривенная урография, диагностическая лапароскопия.
Лечение аневризмы брюшной аорты
Выявление аневризмы брюшной аорты служит абсолютным показанием к хирургическому лечению. Радикальным типом операции является резекция аневризмы брюшной аорты с последующим замещением резецированного участка гомотрансплантатом. Операция выполняется через лапаротомический разрез. При вовлечении в аневризму подвздошных артерий показано бифуркационное аорто-подвздошное протезирование. Средняя летальность при открытой операции составляет 3,8-8,2%.
Противопоказания к плановой операции служат недавний (менее 1 месяца) инфаркт миокарда, ОНМК (до 6 недель), тяжелая сердечно-легочная недостаточность, почечная недостаточность, распространенное окклюзирующее поражение подвздошных и бедренных артерий. При надрыве или разрыве аневризмы брюшной аорты резекция выполняется по жизненным показаниям.
К современным малотравматичным методам хирургии аневризмы брюшной аорты относится эндопротезирование аорты с помощью имплантируемого стент-графта. Хирургическая процедура выполняется в рентген-операционной через небольшой разрез в бедренной артерии; ход операции контролируется рентгенотелевидением. Установка стент-графта позволяет изолировать аневризматический мешок, предотвратив тем самым возможность его разрыва, и одновременно создает новый канал для кровотока. Преимуществами эндоваскулярного вмешательства являются минимальная травматичность, меньший риск развития послеоперационных осложнений, быстрое восстановление. Однако, по данным литературы, в 10 % случаев отмечается дистальная миграция эндоваскулярных стентов.
Прогноз и профилактика аневризмы брюшной аорты
Аневризма брюшной аорты – коварная и непредсказуемая сосудистая патология. Вероятность летального исхода от разрыва аневризмы больших размеров составляет более 75%. При этом от 30 до 50% пациентов погибает еще на догоспитальном этапе.
В последние годы в кардиохирургии наблюдается заметный прогресс в диагностике и лечении аневризмы брюшной аорты: уменьшилось число диагностических ошибок, расширился контингент больных, подлежащих хирургическому лечению. Прежде всего, это связано с применением современных визуализирующих исследований и внедрением в практику эндопротезирования аневризмы аорты.
Для предотвращения потенциальной угрозы аневризмы брюшной аорты, лица, страдающие атеросклерозом или имеющие семейный анамнез по данному заболеванию, должны проходить регулярные обследования. Важную роль играет отказ от нездоровых привычек (курения). Пациенты, перенесшие оперативное вмешательство по поводу аневризмы брюшной аорты, нуждаются в наблюдении сосудистого хирурга, регулярном прохождении УЗИ и КТ.
Использованные источники: www.krasotaimedicina.ru
uziprosto.ru
Энциклопедия УЗИ и МРТ
Аневризма аорты брюшной полости: опасная патология
Аневризма аорты является достаточно встречаемой патологией. Диагностируется примерно у пяти процентов людей, старше 65 лет. Аневризма представляет опасность для жизни человека: ее разрыв часто угрожает смертельным исходом. Предотвратить такой исход можно оперативным путем.
Рассмотрим основные причины, симптомы, признаки аневризмы брюшной аорты, ее осложнения, наиболее эффективные методы лечения.
Аневризмы аорты
Аорта является крупнейшей артерией нашего тела. Она выходит от направления сердца вверх и образует при этом своеобразную дугу. Опускаясь вниз, она проходит сквозь грудную полость и живот. Если участок сосуда расширяется, образуя выпячивание, говорят об аневризме. Такое поражение сосуда часто происходит в брюшной области.
Различают такие типологические виды аневризм:
- мешковидную, являющейся полостью, соединяющейся с просветом аорты шейкой;
- с веретенообразным видом, которая соединяется с просветом аорты широким отверстием;
- расслаивающуюся, которая возникает из-за отслоения аортальных стенок.
По патологическим характеристикам аневризмы делят на такие виды:
- истинные, когда расширение сосудистых стенок образуется за счет всех его слоев;
- псевдоаневризмы, то есть образующиеся из-за формирования гематомы. Такое образование характеризуется пульсацией. Его стенка образуется из сгустков крови от подслойных отложений и из тканей, находящихся вокруг аорты.
Современные кардиологи под аневризмой брюшного отдела аорты понимают такие образования:
- расширение просвета инфраренального отдела брюшной аорты больше, чем наполовину;
- местное расширение брюшной аорты веретенообразного типа, больше, чем на 5 мм;
- выпячивание аорты мешковидного вида.
Симптомы аневризмы аорты
Приблизительно в четверти случаев этого заболевания симптомы отсутствуют, а обнаруживается оно, когда проводится профилактический осмотр. Все чаще асимптомная (бессимптомная) аневризма аорты брюшной полости обнаруживается при ангиографии, магнито-резонансной или компьютерной томографии. Многие больные предъявляют жалобы на боль в животе, особенно, когда они лежат.
Типичные симптомы болезни
- Наличие образования в брюшной полости, характеризующегося пульсацией. При прощупывании оно иногда сигнализирует болью.
- Наличие тупых, иногда ноющих болей в мезогастральной области, слева пупка. Они могут иррадиировать в поясницу, крестцовую область.
- Пациенты нередко предъявляют жалобы на интенсивные, острые боли, которые требуют купирования анальгетиками и даже наркотическими средствами.
- Боли в груди, боку, пояснице. Возможно распространение болевых ощущений в пах, ягодицы и даже ноги. Длительность боли варьируется от нескольких часов до нескольких суток. При движениях выраженность неприятных ощущений не изменяется.
- Потемнение, иногда посинение пальцев. Часто пациент жалуется на боль.
- Низкая температура ступней.
- Необъяснимое падение веса.
- Лихорадка часто появляется причиной воспалительного процесса как причины аневризмы.
К косвенным клиническим признакам аневризмы брюшной аорты относятся такие совокупности признаков.
- Абдоминальный синдром. Больного беспокоят запоры, отрыжка, иногда – рвота.
- Почечный синдром, проявляющийся тупой болью и ощущениями тяжести в пояснице, расстройствами мочеиспускания, иногда – гематурией.
- Ишио-радикулярный синдром, характеризующийся поясничными болями.
- Синдром хронической ишемии ног, проявляющийся главным образом перемежающейся хромотой.
Какие бывают осложнения при аневризме аорты
Опаснейшее осложнение аневризмы аорты – это ее разрыв. Излияние крови может происходить в полость живота, забрюшинную полость, нижнюю полую вену, 12перстную кишку и даже мочевой пузырь. Имеет место клиническая картина острого живота с отличительными явлениями: пульсацией и болью в животе, коллаптоидным состоянием. Без экстренной помощи возможен смертельный исход за сравнительно короткое время.
Большинство врачей считают, что риск разрыва аневризмы существенно повышается при увеличении ее размеров, артериальной гипертензии. В случае развития забрюшинного разрыва острая боль носит постоянный характер. Часто боль возникает острая и резкая поясничная боль. Напряженная и обширная гематома вызывает особенно мучительные боли. Объем крови забрюшинного пространства – не более 200 мл. В большинстве случаев удается обнаружить наличие пульсирующего формирования.
Примерно у одного из пяти больных развивается коллапс из-за массивной кровопотери. Для внутрибрюшинного разрыва брюшной аорты характерны тяжелейшие проявления:
- появление картины кровотечения во внутренние полости;
- шоковое состояние от потери крови;
- вздутие и сильнейшая боль брюшины;
- бледность кожи с появлением липкого пота;
- учащение пульса;
- разлитость признака Щеткина Блюмберга (усиление боли при резком снятии руки с брюшной стенки);
- присутствие в абдоминальном пространстве жидкости (обнаруживается во время простукивания).
Опасность внутрибрюшинного разрыва аневризмы – это высокий риск стремительного смертельного исхода. При спонтанном гемостазе увеличивается временной промежуток между первыми признаками разрыва и возможной смертью.
Разрыв сосуда в нижнюю полую вену характеризуется слабостью, одышкой, учащением частоты пульса, болями в животе и пояснице. Характерно наличие в абдоминальной полости, отличающегося пульсацией, а также отеком ног. Эти признаки нарастают медленнее, вызывая хроническую ю недостаточность сердца. При разрыве в двенадцатиперстную кишку наблюдается рвота кровью, стул с кровавым содержимым, коллапс.
Причины заболевания
Механизм прогрессирования аневризмы этой области аорты до сегодня не вполне понятен. По мнению многих медиков, в процессе развития болезни происходит поражение стенки сосуда в результате атеросклероза или воспаления. Аневризма абдоминального отдела аорты всегда имеет приобретенный характер. Различают такие наиболее характерные причины аневризмы.
Конечности человека с синдромом Марфана
- Неполноценность развития аортальной стенки, часто возникающая в результате синдрома Марфана.
- Атеросклероз, характеризующийся сужением просвета артерий, а также снижением эластичности сосудов.
- Закрытые травмы грудной клетки.
- Как результат операций на брюшной части аорты или осложнение ангиографии.
- Разрушение аорты как результат активного туберкулезного процесса.
- Сифилис.
- Ревматизм.
- Устойчивое повышение систолического давления выше 140 мм, а диастолического – свыше 90 мм.
Указанные предрасполагающие факторы способствуют более частому развитию аневризмы брюшной аорты:
Для своевременного обнаружения болезни необходима качественная диагностика.
Методы диагностирования аневризмы аорты
Используются такие методы диагностики аневризмы.
- Анализ анамнеза. Он позволяет установить время появления симптомов и их характер. Например, врач устанавливает время появления пульсации в животе, а также его развитие с течением времени.
- Обнаружение факторов риска развития болезни (курение, употребление алкоголя, повышение давления).
- Изучение семейного анамнеза.
- Осмотр врача. При этом доктора должны насторожить следующие важные симптомы: наличие легочных хрипов, сердечных шумов. Больному в обязательном порядке измеряется артериальное давление.
- Общее исследование крови иногда помогает обнаружить причину развития аневризмы.
- Общее исследование мочи назначается всем больным для исключения возможного заболевания почек.
- В ходе биохимического анализа крови определяется количество холестерина.
- УЗИ органов брюшной полости также позволяет обнаружить аневризму, а также оценить ее размеры.
- Допплерографическое исследование.
- Рентгенографическое исследование органов брюшной полости в обоих проекциях позволяет с высокой точностью оценить объем аневризмы.
- Компьютерная и магнито-резонансная томография дает возможность оценить место расположения аневризмы и величину ее.
Аневризма на рентгеновском снимке
Гораздо сложнее происходит установление диагноза разрыва аневризмы. Существует высокий риск врачебных ошибок. Иногда больному ложно определяют заболевание «острого живота»: острое воспаление желчного пузыря, острое воспаление поджелудочной, воспаление червеобразного отростка и проч. Наличие острой поясничной боли ошибочно приводит к диагнозу «радикулит».
Хорошие результаты дают такие методы исследования:
- ультразвуковое сканирование сосудов;
- томография;
- аортография;
- лапароскопия.
Основы терапии аневризмы брюшной аорты
При определении способа лечения аневризмы врачи отталкиваются от ее величины и скорости роста. Крупная и быстро увеличивающаяся аневризма требует немедленного оперативного лечения. Во время оперативного вмешательства происходит замена больного участка сосуда искусственным трансплантатом. Иногда врач устанавливает эндоваскулярный стент и удаляет образовавшиеся сгустки крови. Противопоказания к операции такие:
- инфаркт;
- нарушения мозгового кровообращения;
- нарушения работы легких;
- нарушения работы печени;
- острая недостаточность функционирования почек;
- окклюзия магистральных артерий.
В послеоперационном периоде существует высокий риск осложнений: геморрагический шок, «шоковое легкое», нарушения гомеостаза.
При разрыве аневризмы производится срочная операция. Однако иногда она бывает заведомо неудачной (при свежем инфаркте, инсульте, анурии).
Консервативная терапия аневризмы проводится, если ее диаметр менее пяти миллиметров. Проводится медикаментозная коррекция артериального давления. Врач назначает такие препараты:
- бета-блокаторы, расширяющие сосуды и замедляющие сердцебиение;
- ингибиторы АПФ;
- антагонисты ангиотензина;
- антагонисты кальция.
Очень важно проводить терапию, направленную на снижение количества холестерина в крови.
Профилактические мероприятия
Предупредить развитие аневризмы брюшной аорты гораздо легче, чем лечить ее. Среди важнейших профилактических мероприятий назовем такие.

- Соблюдение правильного питания. Крайне важно сократить суточное потребление животного жира до 30 граммов в сутки, увеличить количество растительного масла, зелени, малокалорийных продуктов.
- Необходимо категорически отказаться от курения. Помните, что пассивное курение также серьезно увеличивает риск аневризмы.
- Постоянный контроль давления.
- Лечение воспалительных патологий.
- Систематическое прохождение профилактического медицинского осмотра.
- Своевременное лечение атеросклероза.
- Ограничение, а еще лучше – полный отказ от алкогольных напитков.
- Соблюдение режима дня, физической активности.
Помните, что течение этого заболевания – прогрессирующее. Чем раньше обнаружены симптомы и начато лечение, тем лучше его результат.
Использованные источники: uziprosto.ru
УЗИ брюшной аорты
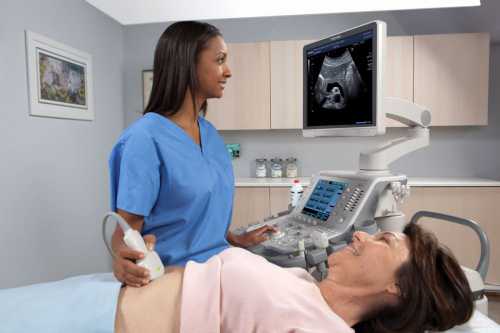
Сегодня одной из доступных методик диагностирования состояния брюшной аорты и ее ветвей является УЗДГ. Эта процедура расшифровывается как ультразвуковая допплерография. Узнайте, в каких случаях необходимо ее проведение, а также о показаниях, подготовке и расшифровке результатов УЗИ сосудов брюшной полости.
Исследование брюшной аорты
Целью УЗИ скрининга брюшной аорты является диагностика аневризмы. Изменение заключается в расширении этой крупной артерии, которое может быть местным или общим. Такая патология становится последствием ослабевания сосудистых стенок и скапливания в некоторых отделах крови. Сама аорта – это главный артериальный сосуд в теле человека, который проходит через многие участки, в том числе и брюшную полость. Последняя выполняет важную функцию кровоснабжения нижней части туловища и ног. Показания к проведению УЗИ брюшной полости описаны ниже.

Показания к проведению УЗИ
Первый фактор, при котором УЗИ подвергается брюшная аорта – это наличие у пациента боли в животе, которая отдает в область поясницы. Ощущения при этом схожи с почечными коликами, т.е. сильные и ноющие. Что касается локализации боли, то она чувствуется с левой стороны и около пупка, но может отдавать в нижние конечности и паховую область. Если человек худой, то у него даже может прощупываться пульсация аневризмы. Все эти симптомы сопровождаются жалобами на тяжесть в животе и вздутие.
Кроме очевидных признаков, при которых требуется УЗИ брюшной полости, есть и другие показания для этой процедуры:
- головная боль и головокружение регулярного характера, пульсация в районе затылка и висков;
- при поворотах головы перед глазами мелькают «мушки»;
- стойкая артериальная гипертензия или гипотензия;
- перенесенный инсульт, ишемия, гипертонический криз или травма живота;
- курение в течение долгого времени;
- возраст от 60 лет;
- эпилепсия;
- нарушения памяти.
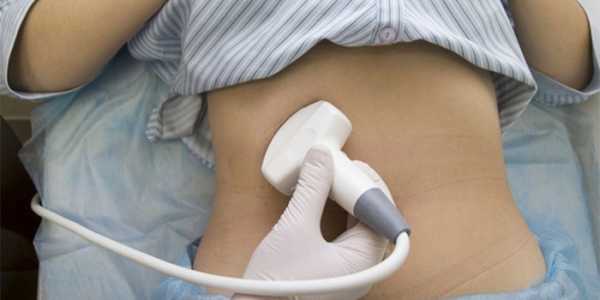
Подготовка к УЗИ внутренних органов
Чтобы специалист мог беспрепятственно исследовать аорту и ее ветви, пациенту необходимо правильно подготовиться к процедуре. Для этого должны соблюдаться следующие простые правила:
- За 2 дня до предполагаемого обследования исключить из рациона всю пищу, употребление которой может вызвать усиленное газообразование и метеоризм. Сюда относят бобовые, картофель, капусту, дыню, молочные продукты питания, газировку и все блюда с высоким содержанием углеводов.
- Пару дней принимайте лекарства, способствующие улучшению работы кишечника Эффективным средством является Эспумизан. Альтернативой ему может быть обычный активированный уголь.
- Полностью отказаться от еды и жидкости стоит за 8 часов до процедуры.
- При хронических запорах вечером перед исследованием надо сделать 2 очистительные клизмы с соляным раствором.
Как делается УЗИ брюшной полости
Те пациенты, которые не знают, как делают УЗИ брюшной полости, часто испытывают страх перед процедурой, но это напрасно. Обследование не является опасным и не приносит никаких болезненных или неприятных ощущений. Сам процесс УЗИ включает всего несколько этапов:
- Пациент приходит на прием, удобно располагается на кушетке, причем справа от врача. Голова при этом расположена на уровне экрана, поэтому человек может наблюдать за тем, что происходит.
- Далее врач смазывает специальный датчик и живот пациента прозрачным гелем, который снижает сопротивляемость тканей и помогает ультразвуковой волне проникать внутрь.
- Затем специалист медленно передвигает датчик по брюшной стенке и записывает результаты наблюдений.
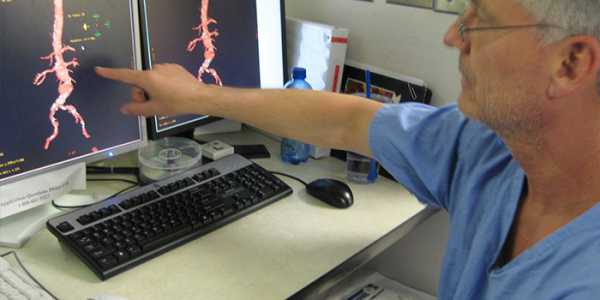
Допплерография сосудов
Процедура УЗИ длится около 15-20 минут. После обследования можно сразу возвращаться к привычному графику дня. Далее стоит разграничить термины УЗДГ и УЗИ внутренних органов. Ультразвуковое исследование является более широким понятием. Оно может проводиться следующими методами:
- цветное допплеровское сканирование (ЦДК);
- ультразвуковое дуплексное сканирование (УЗДС);
- ультразвуковая допплерография (УЗДГ).
Последний метод УЗИ брюшной аорты основан на эффекте Доплера, который заключается в фиксировании изменений, происходящих при отражении звуковых волн от кровяных телец. Метод УЗДГ используется для первичного обследования, так как он позволяет определить только основные характеристики текущего состояния аорты в брюшном отделе и дополнительно параметры кровотока в ней. Врач-узист получает протокол графических изображений с высоким разрешением. Данные поступают на приборную панель УЗИ аппарата. По этим картинкам можно осуществить расшифровку исследования.
Норма УЗИ
Во время УЗИ брюшная аорта изучается в поперечном срезе. Это дает врачу возможность проверить числовые характеристики сосуда на соответствие нормальным показателям. Значение берется по максимальному внутреннему диаметру в поперечном срезе. В норме у взрослого человека оно не должно превышать 3 см. Для подвздошных ветвей этот показатель чуть ниже и максимально составляет 1,5 см. Если во время исследования врач получил значения меньше вышеуказанных, то аневризму аорты исключают.

Расшифровка результатов УЗИ
При проведении УЗИ брюшной аорты врач изучает этот сосуд по всей длине. Аномалией является любое увеличение диаметра. Результатом исследования является расшифровка УЗИ брюшной полости. Качество ее зависит от квалификации специалиста. На основе расшифровки могут быть определены следующие патологии или заболевания:
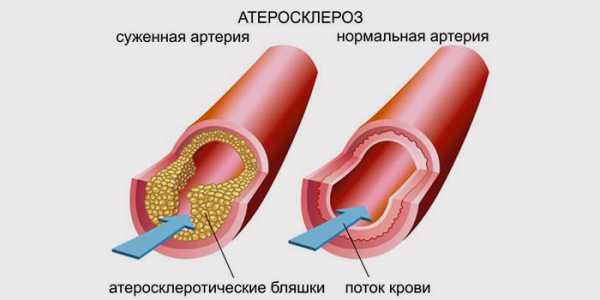
- Атеросклероз. Его развитие выступает следствием поражения стенок сосудов холестерином и накопления его в форме бляшек.
- Аневризма. Ее признаком является увеличение диаметра аорты.
- Стеноз чревного ствола. Характеризуется слишком узким диаметром главных ветвей аорты.
- Окклюзия. Резкое сужение аорты до состояния полной непроходимости.
- Извилистость дуги аорты. Обусловлена наследственным фактором и проявляется удлинениями, извитостью, перегибами и петлеобразованием сосудов.
Аневризма аорты брюшной полости
Под аневризмой подразумевают существенное увеличение диаметра аорты, причем в отделах, расположенных более низко по направлению к тазу. Завышенные показатели могут быть следующими:
- 3-3,5 см – в таком случае пациент должен регулярно приходить на обследования для наблюдения за изменениями;
- 4-5 см – при таком диаметре аорты возможно ее расслоение в течение года;
- 5 см и выше – при аневризме таких масштабов показано только хирургическое вмешательство.
Уплотнение стенок
Такой патологический процесс может быть на любом участке аорты – корень, определенный отдел или же вся ее длина. Помимо УЗИ уплотнение обнаруживают при помощи рентгенологического исследования. Из всех патологий эта является особенно опасной. На фоне высокого давления или занятий спортом есть риск расслоения стенок, вследствие чего туда затекает кровь и происходит разрыв сосуда.
Атеросклероз дуги аорты
УЗИ брюшной аорты выявляет характер кровотока в этом сосуде и возможные его патологии. При высоком уровне холестерина на стенках артерий образуются бляшки. Они мешают нормальному кровоснабжению тканей. Такая патология называется атеросклерозом дуги аорты. Опасность ее в том, что на ранних стадиях симптомы практически отсутствуют. Только УЗИ может выявить даже небольшие атеросклеротические бляшки. Наряду с ним при подозрении на такое заболевание назначают и другие исследования:
- рентген;
- допплерографию вен нижних конечностей;
- анализы на холестерин.
Использованные источники: vrachmedik.ru
УЗИ признаки аневризмы брюшной аорты
Истинная аневризма брюшной аорты характеризуется локальным выпячиванием или диффузным расширением аорты вследствие нарушения нормального строения стенки. Диагностика аневризмы основывается на исследовании аорты в сагиттальной, поперечной и коронарной плоскостях сканирования с измерением максимального ее диаметра: дистальнее диафрагмы, на уровне висцеральных артерий, на уровне бифуркации аорты. В норме диаметр аорты на этих уровнях составляет 29-26 мм, 24-22 мм и 20-18 мм соответственно. Необходимо провести анализ анатомического хода и расположения аорты с указанием смещения и изгибов. Первым ультразвуковым признаком наличия аневризмы является сегментарное увеличение поперечного сечения аорты в 2 раза и более. Увеличение поперечного сечения аорты менее чем в 2 раза свидетельствует о наличии аневризматического расширения. На экране аневризма представлена полостным образованием округлой или чаще овальной формы. В сагиттальной плоскости сканирования веретенообразная аневризма имеет форму овала, мешотчатая — характеризуется выбуханием одной из стенок аорты.
Максимальный диаметр аневризмы определяют по наружному краю адвентиции стенок аневризматического мешка в сагиттальной и поперечной плоскостях сканирования. Более точно максимальные размеры аневризмы диагностируют при исследовании в поперечной плоскости сканирования. Следует отметить, что деформация аорты с изменением ее анатомического хода, плохая разрешающая способность на границе стенки аорты — окружающая ткань являются ограничениями в правильности точного определения размеров аневризмы по данным ультразвукового исследования.
Оценку состояния просвета аневризмы осуществляют в В-режиме и режимах ЦДК и ЭДК. Чаще внутри аневризмы визуализируются тромботические массы, представленные гипоэхогенными, преимущественно однородными по структуре образованиями, эхогенность которых выше эхогенности остаточного просвета сосуда. В режиме ЦДК полость аневризматического мешка окрашивается разнонаправленными потоками красного и синего цвета. Спектр допплеровского сдвига частот характеризуется низкой систолической скоростью и изменением соотношения величины систолических и диастолических пиков.
Стенка аневризмы может содержать включения кальция. Можно выделить следующие УЗ варианты состояния стенки аневризмы: не изменена по структуре; утолщена; истончена; надрыв интимы с расслоением стенки; разрыв стенки. УЗ картина разрыва стенки аневризмы характеризуется наличием дефекта, как правило, в истонченной стенке и развитием гематомы, чаще в забрюшинном пространстве.
Важно подчеркнуть, что возможности цветового допплеровского сканирования не во всех случаях позволяют решить стоящие перед специалистом диагностические проблемы в оценке состояния стенки аневризмы, в частности, в определении надрыва интимы. Надрыв интимы может приводить либо к расслоению стенки, либо к ее разрыву. Новая методика трехмерной реконструкции аневризмы позволяет контрастнее получить изображение стенки аорты, поэтому в сложных диагностических случаях целесообразно ее применение.
У данной категории больных большое практическое значение имеет исследование почечных артерий. В зависимости от расположения аневризмы относительно почечных артерий выделяют следующую локализацию аневризмы; супраренального, интерренального или инфраренального отдела аорты. Существуют два подхода к определению взаимоотношения аневризмы с почечными артериями. 1-й — в режиме ЦДК или ЭДК в сочетании со спектром допплеровского сдвига частот визуализируют почечные артерии и измеряют расстояние от устья исследуемых артерий до аневризмы. 2-й — в случаях, когда невозможно получить информацию о локализации устья почечных артерий, измеряют расстояние от верхней брыжеечной артерии (ВБА) до проксимального края аневризмы. Почечные артерии располагаются на 1-1,5 см дистальнее ВБА. Далее проводят анализ состояния стенки и просвета почечных артерий с количественной оценкой кровотока. При наличии стеноза в исследуемых артериях необходимо диагностировать его степень и локализацию, при наличии аневризмы — зафиксировать ее максимальный диаметр. Кроме этого, целесообразно обращать внимание на наличие или отсутствие добавочных почечных артерий.
Аневризмы дистального отдела аорты могут сочетаться с аневризмати-ческим расширением или аневризмой подвздошных артерий. Чаще отмечается поражение общих подвздошных артерий, однако в ряде случаев диагностируются и изолированные аневризмы наружной подвздошной артерии. Исследование подвздошных артерий начинают с измерения максимального диаметра с последующим определением состояния стенки и просвета артерий. При наличии аневризмы или аневризматического расширения необходимо указать максимальный диаметр, протяженность, состояние просвета и стенки аневризмы.
Наличие дефекта в интиме и заполнение его кровью способствует постепенному расслоению стенки аорты и формированию двух просветов — истинного и ложного. Такая УЗ картина свидетельствует о наличии расслаивающейся аневризмы, которая обычно начинается в грудном отделе. В просвете аорты в В-режиме определяется мембрана, которая состоит из интимы и/или интимы и медии, двигающаяся синхронно пульсации аорты. При использовании режима ЦДК регистрируют двунаправленные потоки в истинном и ложном просветах аорты. В истинном просвете регистрируют антеградное направление кровотока. Артерии аорты могут отходить как от истинного, так и ложного просветов. При выявлении расслаивающейся аневризмы аорты необходимо проведение тщательного исследования грудной аорты, а затем подвздошных артерий для определения границ распространения данного осложнения.
В послеоперационном периоде УЗ-исследование дает возможность оценить состояние протеза и наличие осложнений. Исследование перипротезной области позволяет диагностировать такие осложнения, как инфильтрат, абсцесс или гематому с определением их локализации, протяженности и взаимосвязи с протезом. Цветовое допплеровское сканирование дает информацию о состоянии анастомозов, развитии стеноза дистального анастомоза, тромбоза протеза или ложной аневризмы.
Использованные источники: ilive.com.ua
Узи аневризмы брюшного отдела аорты -
В хирургии при любой экстренной ситуации может возникнуть угрожающее состояние для жизни пациента. Особенно это актуально при серьезных сосудистых болезнях, когда имеется реальный риск разрыва крупного сосуда в груди или в животе.
Аневризма брюшной аорты – это крайне опасное состояние, возникающее в области главного сосудистого ствола и способное вызвать смертельно опасное кровотечение. Если произошел разрыв брюшной аорты в области истончения и расширения сосудистой стенки, то единственный шанс для спасения жизни человека – экстренная хирургическая операция, выполненная специалистом — сосудистым хирургом. Почему появляется аневризма брюшной аорты, какие для этого существуют причины, и каков риск разрыва стенки крупной артерии? Можно ли своевременно обнаружить эту проблему и избавиться от болезни без риска для жизни? Какие бывают симптомы, указывающие на возможность увеличения в размерах и разрыва стенки сосуда? И главное – каковы шансы выжить в экстренной ситуации?
Почему возникает расширение аорты в животе
В стенке любого сосудистого ствола в организме человека могут произойти патологические изменения, которые станут причиной для истончения и расширения. Значительно чаще проблемы бывают при варикозной болезни, когда появляются некрасивые узлы и расширение венозных сосудов. Для возникновения аневризмы брюшной аорты нужны веские причины, к которым относятся:
- врожденные пороки и болезни сосудистой системы;
- поражение аорты атеросклеротическим процессом;
- воспалительный процесс в стенке крупного сосуда специфического и неспецифического характера;
- острые и тупые травматические повреждения главной артерии;
- хирургические операции на любом отделе аорте.
Кроме причин, следует учитывать предрасполагающие факторы:
- курение;
- высокое артериальное давление;
- ожирение;
- малая двигательная активность;
- возраст и пол (значительно чаще аневризма брюшной аорты бывает у лиц мужского пола, достигших возраста 55 и старше).
В каждом конкретном случае врачу надо максимально точно выяснить основные причины и предрасполагающие факторы, чтобы попытаться использовать наиболее эффективное лечение.
Какие бывают варианты аневризм в области живота
Аневризма брюшной аорты бывает значительно чаще (75% случаев), чем патологическое увеличение главной артерии в грудном отделе. Большое значение для лечения имеет место, где произошло патологическое расширение. В зависимости от этого различают:
- супраренальные (возникновение аневризмы происходит выше почечных артерий, отходящих от брюшной части аорты);
- инфраренальные (расширение происходит ниже отхождения почечных артерий).
Учитывая, что в нижней части главной артерии организма происходит раздвоение (бифуркация) основного сосудистого ствола на 2 подвздошных артерии, бывают:
- аневризмы брюшной аорты с захватом в патологический процесс бифуркации;
- расширение основного сосуда при отсутствии поражения области раздвоения.
По размеру различают:
- небольшое увеличение аорты в диаметре до 5 см;
- расширение средних размеров (до 7 см в диаметре);
- большая аневризма (более 7 см);
- гигантское увеличение сосуда с диаметром, превышающим 10 см.
Если имеются осложнения, то различают:
- неосложненные аневризмы;
- осложненные (аневризма аорты с угрозой разрыва стенки сосуда, с неполным или внутристеночным разрывом, формирование тромба внутри сосуда).
Любой из вариантов увеличения размеров крупного сосуда в брюшной полости требует полного медицинского обследования с последующим выбором правильной тактики лечения, что особенно важно при осложненных формах болезни.
Как проявляется патологическое расширение основной артерии
Симптомы аневризмы брюшной аорты могут быть настолько минимальны и неспецифичны, что далеко не всегда врач может сразу заподозрить серьезную проблему в животе у пациента. Особенно если величина расширения небольшая, а проявления скудные. Чаще всего у человека возникают следующие жалобы:
- невыраженные тупые и неопределенные болевые ощущения в животе;
- разнообразные проблемы, связанные с пищеварительной системой и обусловленные сдавлением органов увеличенной аортой (часто возникающая икота, постоянная тошнота, рвота, вздутие в животе, запоры или понос);
- ощущение какой-то опухоли в животе с усиленной пульсацией.
При осмотре врач обнаружит наличие безболезненного, малоподвижного и плотного образования, над которым будет выслушиваться специфический сосудистый шум.
При малейшем подозрении на наличие аневризмы брюшной аорты врач назначит дополнительные исследования, которые помогут обнаружить проблему и оценить опасность для здоровья и жизни человека.
Какие методы диагностики помогут выявить аневризму
Диагностика аневризмы брюшной аорты может состоять из следующих исследований:
- УЗИ брюшной полости;
- томография компьютерная (КТ) или магнитно-резонансная (МРТ);
- ангиография с внутривенным применением специального контрастного вещества.
Чаще всего вполне достаточно простых и неинвазивных методик – УЗИ и КТ. Если у врача возникают сомнения в диагнозе, то понадобится рентгенохирургическая методика ангиографии крупных сосудов в брюшной полости.
При обнаружении проблемы с брюшной аортой важно не только выявить месторасположение и размер, но и оценить риск для жизни пациента.
Как лечить неосложненную аневризму в брюшном отделе
Главное, что нужно четко понимать – наличие аневризмы брюшной аорты является обязательным показанием для хирургического вмешательства. Однако в случае с небольшим и неосложненным увеличением вполне можно подготовиться к плановой операции.
Стандартный вариант хирургического вмешательства включает удаление аневризмы и замена участка сосуда специальным искусственным протезом. Современные медицинские технологии позволяют применять высокотехнологические методики эндопротезирования, когда нет необходимости выполнять разрез на животе, а вся операция проводится через сосудистую систему. В некоторых случаях врач может предложить обычную операцию, когда доступ к пораженному сосуду выполняется через переднюю стенку живота.
Нельзя оперировать в следующих ситуациях:
- при наличии свежего инфаркта миокарда;
- на фоне инсульта;
- при тяжелой сердечно-сосудистой недостаточности.
Лечение аневризмы брюшной аорты только хирургическое, но многое зависит от своевременности обнаружения сосудистой патологии, выраженности расширения основной артерии в организме человека и способности человека перенести наркоз и хирургическое вмешательство.
Что делать при осложненной аневризме
Если врач обнаружит расширение аорты с большим риском разрыва, то откладывать операцию ни в коем случае нельзя. Хирургическое вмешательство надо выполнить в максимально короткие сроки, а все подготовительные мероприятия проводить только в условиях нахождения пациента в круглосуточном хирургическом стационаре.
Как правило, операция будет выполняться через разрез на животе с полным доступом к брюшной аорте. Врачу надо удалить увеличенный и готовый разорваться участок сосуда, заменив его на сосудистый протез. Крайне важно сделать это своевременно, не допустив разрыва сосудистой стенки и сильного кровотечения в полость живота. Врач не будет применять методику эндопротезирования, если имеется осложнение в виде неполного или внутристеночного разрыва, при расслаивающей аневризме и при риске тромбоза сосудов.
Каковы признаки разрыва брюшной аорты
Если аневризма брюшной аорты выявлена поздно, то риск разрыва очень велик (по статистике, эта опасная для жизни ситуация возникнет у 80% больных людей через 3 года после появления аневризмы). В зависимости от месторасположения разрыва могут быть следующие признаки острой ситуации:
Какие бывают осложнения после операции
Надо помнить и знать, что даже после планового хирургического вмешательства могут быть послеоперационные осложнения, а при осложненных формах аневризмы брюшной аорты риск значительно выше. Наиболее опасны следующие осложнения:
- внутреннее кровотечение;
- образование тромба в области сосудистого протеза;
- нарушение работы сердца с риском острой сердечной недостаточности;
- почечная недостаточность из-за патологических изменений кровотока;
- нарушение кровотока в ногах.
При любом из этих вариантов осложнений необходима повторная сосудистая операция и дальнейшее длительное лечение.
Каков прогноз для жизни и здоровья
При плановой операции на фоне неосложненной аневризмы в любом месте брюшного отдела аорты риск смерти невысок. К сожалению, по статистике при экстренных операциях и любых вариантах осложнений смертность достигает 35-50%. Именно поэтому с любыми болями в животе надо обращаться к врачу: если диагноз поставлен вовремя, то шансы у больного человека на долгую и счастливую жизнь резко вырастают.
Даже после вовремя выполненной операции и при отсутствии осложнений очень важно соблюдать рекомендации врача по предотвращению сосудистых проблем. К основным профилактическим мероприятиям относятся:
- полный отказ от курения;
- диета с низким содержанием углеводов, жирной и острой пищи;
- умеренная физическая нагрузка;
- проведение назначенных врачом курсов лечения атеросклероза;
- постоянный контроль артериального давления с постоянным приемом лекарственных средств.
Возникновение аневризмы брюшной аорты – это всегда очень высокий риск для жизни, даже если размер увеличения крупного сосуда еще небольшой. Маленькая проблема может стать большой за короткий промежуток времени: возникающие нарушения кровотока в области расширения сосуда создают условия для быстрого расширения и увеличения размеров аневризмы. Если после обнаружения болезни врач предлагает хирургическое вмешательство, то не надо искать повод, чтобы отложить операцию на какое-то время. Каждый потерянная неделя и месяц повышают риск быстрого увеличения и разрыва сосуда. И предсказать или предвидеть это невозможно. Поэтому только своевременная сосудистая операция и соблюдение в послеоперационном периоде рекомендаций врача может гарантировать сохранение жизни и здоровья.
Использованные источники: sosudpro.ru
Аневризма брюшной аорты
Аневризма брюшной аорты – локальное выбухание или диффузное расширение стенки аорты в ее брюшном отделе. Аневризма брюшной аорты может протекать бессимптомно или обнаруживать себя пульсацией, болями в животе различной интенсивности, при разрыве аневризмы – клиникой внутрибрюшного кровотечения. Диагностика аневризмы включает проведение обзорной рентгенографии брюшной полости, УЗДГ брюшной аорты, рентгеноконтрастной ангиографии, КТ. Лечение аневризмы брюшной аорты исключительно хирургическое: открытая резекция аневризматического мешка с заменой иссеченной части синтетическим протезом либо эндопротезирование.
Аневризма брюшной аорты
Аневризма брюшной аорты – патологическое расширение брюшной части аорты в виде выпячивания ее стенки на участке от XII грудного до IV—V поясничного позвонка. В кардиологии и ангиохирургии на долю аневризм брюшной аорты приходится до 95% всех аневризматических изменений сосудов. Среди мужчин старше 60 лет аневризма брюшной аорты диагностируется в 2-5% случаев. Несмотря на возможное бессимптомное течение, аневризма брюшной аорты склонна к прогрессированию; в среднем ее диаметр увеличивается на 10% в год, что нередко приводит к истончению и разрыву аневризмы с летальным исходом. В списке наиболее частых причин смерти аневризма брюшной аорты занимает 15 место.
Классификация аневризмы брюшной аорты
Наибольшую клиническую ценность представляет анатомическая классификация аневризм брюшной аорты, согласно которой выделяют инфраренальные аневризмы, расположенные ниже отхождения почечных артерий (95%) и супраренальные с локализацией выше почечных артерий.
По форме выпячивания стенки сосуда различают мешотчатые, диффузные веретенообразные и расслаивающиеся аневризмы брюшной аорты; по строению стенки – истинные и ложные аневризмы.
С учетом этиологических факторов аневризмы брюшной аорты подразделяются на врожденные и приобретенные. Последние могут иметь невоспалительную этиологию (атеросклеротическую, травматическую) и воспалительную (инфекционную, сифилитическую, инфекционно-аллергическую).
По варианту клинического течения аневризма брюшной аорты бывает неосложненной и осложненной (расслаивающейся, разорвавшейся, тромбированной). Диаметр аневризмы брюшной аорты позволяет говорить о малой (3-5 см), средней (5-7 см), большой (свыше 7 см) и гигантской аневризме (с диаметром в 8-10 раз выше диаметра инфраренального отдела аорты).
По признаку распространенности А.А. Покровский и соавт. различают 4 типа аневризмы брюшной аорты:
- I – инфраренальная аневризма с достаточным по протяженности дистальным и проксимальным перешейком;
- II — инфраренальная аневризма с достаточным по протяженности проксимальным перешейком; распространяется до бифуркации аорты;
- III — инфраренальная аневризма с вовлечением бифуркации аорты и подвздошных артерий;
- IV – инфра- и супраренальная (тотальная) аневризма брюшной аорты.
Причины аневризмы брюшной аорты
По данным исследований, основным этиологическим фактором аневризм аорты (аневризмы дуги аорты, аневризмы грудной аорты, аневризмы брюшной аорты) является атеросклероз. В структуре причин приобретенных аневризм аорты на его долю приходится 80-90% случаев заболевания.
Более редкое приобретенное происхождение аневризм брюшной аорты связно с воспалительными процессами: неспецифическим аортоартериитом, специфическими поражениями сосудов при сифилисе, туберкулезе, сальмонеллезе, микоплазмозе, ревматизме.
Предпосылкой последующего формирования аневризмы брюшной аорты может являться фиброзно-мышечная дисплазия — врожденная неполноценность аортальной стенки.
Бурное развитие сосудистой хирургии в последние десятилетия привело к увеличению числа ятрогенных аневризм брюшной аорты, связанных с техническими погрешностями при выполнении ангиографии, реконструктивных операций (дилатации/стентирования аорты, тромбоэмболэктомии, протезирования). Закрытые повреждения брюшной полости или позвоночника могу способствовать возникновению травматических аневризм брюшной аорты.
Около 75% пациентов с аневризмой брюшной аорты составляют курильщики; при этом риск развития аневризмы увеличивается пропорционально стажу курения и количеству ежедневного выкуриваемых сигарет. Возраст старше 60 лет, мужской пол и наличие аналогичных проблем у членов семьи повышают риск образования аневризмы брюшной аорты в 5-6 раз.
Вероятность разрыва аневризмы брюшной аорты выше у пациентов, страдающих артериальной гипертонией и хроническими заболеваниями легких. Кроме этого, имеет значение форма и размер аневризматического мешка. Доказано, что асимметричные аневризмы более подвержены разрыву, чем симметричные, а при диаметре аневризмы более 9 см смертность от разрыва аневризматического мешка и внутрибрюшного кровотечения достигает 75%.
Патогенез аневризмы брюшной аорты
В развитии аневризмы брюшной аорты играют роль воспалительные и дегенеративные атеросклеротические процессы в стенке аорты.
Воспалительная реакция в стенке аорты возникает как иммунный ответ на внедрение неизвестного антигена. При этом развивается инфильтрация аортальной стенки макрофагами, В- и Т-лимфоцитами, усиливается продукция цитокинов, повышается протеолитическая активность. Каскад этих реакций, в свою очередь, приводит к деградации экстрацеллюлярного матрикса в среднем слое оболочки аорты, что проявляется в увеличении содержания коллагена и уменьшении эластина. На месте гладкомышечных клеток и эластических мембран формируются кистоподобные полости, вследствие чего прочность стенки аорты снижается.
Воспалительные и дегенеративные изменения сопровождаются утолщением стенок аневризматического мешка, возникновением интенсивного перианевризматического и постаневризматического фиброза, сращением и вовлечением окружающих аневризму органов в воспалительный процесс.
Симптомы аневризмы брюшной аорты
При неосложненном течении аневризмы брюшной аорты субъективные симптомы заболевания отсутствуют. В этих случаях аневризма может быть диагностирована случайно при пальпации живота, проведении УЗИ, рентгенографии брюшной полости, диагностической лапароскопии по поводу другой абдоминальной патологии.
Наиболее типичными клиническими проявлениями аневризмы брюшной аорты служат постоянные или периодические ноющие, тупые боли в мезогастрии или левой половине живота, что связано с давлением растущей аневризмы на нервные корешки и сплетения в ретроперитонеальном пространстве. Боли нередко иррадиируют в поясничную, крестцовую или паховую область. Иногда боли имеют настолько интенсивный характер, что для их купирования требуется назначение анальгетиков. Болевой синдром может быть расценен как приступ почечной колики, острого панкреатита или радикулита.
Часть больных в отсутствие болей отмечает чувство тяжести, распирания в животе или усиленную пульсацию. Вследствие механического сдавления аневризмой брюшной аорты желудка и 12-перстной кишки может возникать тошнота, отрыжка, рвота, метеоризм, запоры.
Урологический синдром при аневризме брюшной аорты может быть обусловлен компрессией мочеточника, смещением почки и проявляется гематурией, дизурическими расстройствами. В некоторых случаях сдавление тестикулярных вен и артерий сопровождается развитием болевого симптомокомплекса в яичках и варикоцеле.
Ишиорадикулярный симптомокомплекс связан с компрессией нервных корешков спинного мозга или позвонков. Он характеризуется болями в пояснице, чувствительными и двигательными расстройствами в нижних конечностях.
При аневризме брюшной аорты может развиваться хроническая ишемия нижних конечностей, протекающая с явлениями перемежающейся хромоты, трофическими нарушениями.
Изолированная расслаивающаяся аневризма брюшной аорты встречается крайне редко; чаще она является продолжением расслоения грудного отдела аорты.
Симптомы разрыва аневризмы
Разрыв аневризмы брюшной аорты сопровождается клиникой острого живота и в относительно короткие сроки может привести к трагическому исходу.
Симптомокомплекс разрыва брюшной аорты сопровождается характерной триадой: болью в животе и поясничной области, коллапсом, усиленной пульсацией в брюшной полости.
Особенности клиники разрыва аневризмы брюшной аорты определяются направлением разрыва (в забрюшинное пространство, свободную брюшную полость, нижнюю полую вену, 12-перстную кишку, мочевой пузырь).
Забрюшинный разрыв аневризмы брюшной аорты характеризуется болевым синдромом постоянного характера. При распространении забрюшинной гематомы в область малого таза отмечается иррадиация болей в бедро, пах, промежность. Высокое расположение гематомы может симулировать кардиальные боли. Количество излившейся в свободную брюшную полость крови при забрюшинном разрыве аневризмы, как правило, невелико – около 200 мл.
При внутрибрюшинной локализации разрыва аневризмы брюшной аорты развивается клиника массивного гемоперитонеума: быстро нарастают явления геморрагического шока — резкая бледность кожных покровов, холодный пот, слабость, нитевидный, частый пульс, гипотония. Отмечается резкое вздутие и болезненность живота во всех отделах, разлитой симптом Щеткина-Блюмберга. Перкуторно определяется наличие свободной жидкости в брюшной полости. Летальный исход при данном типе разрыва аневризмы брюшной аорты наступает очень быстро.
Прорыв аневризмы брюшной аорты в нижнюю полую вену сопровождается слабостью, одышкой, тахикардией; типичны отеки нижних конечностей. К локальным симптомам относятся боли в животе и пояснице, пульсирующее образование в животе, над которым выслушивается систоло-диастолический шум. Указанные симптомы нарастают постепенно, приводя к тяжелой форме сердечной недостаточности.
При разрыве аневризмы брюшной аорты в 12-перстную кишку развивается клиника профузного желудочно-кишечного кровотечения с внезапным коллапсом, кровавой рвотой, меленой. В диагностическом плане данный вариант разрыва сложно отличить от желудочно-кишечных кровотечений другой этиологии.
Диагностика аневризмы брюшной аорты
В ряде случаев заподозрить наличие аневризмы брюшной аорты позволяет общий осмотр, пальпация и аускультация живота. Для выявления семейных форм аневризмы брюшной аорты необходимо собрать тщательный анамнез.
При обследовании худощавых пациентов в положении лежа может определяться усиленная пульсация аневризмы через переднюю брюшную стенку. При пальпации в верхней части живота слева выявляется безболезненное пульсирующее плотноэластическое образование. При аускультации над аневризмой брюшной аорты выслушивается систолический шум.
Наиболее доступным методом диагностики аневризмы брюшной аорты служит обзорная рентгенография брюшной полости, позволяющая визуализировать тень аневризмы и кальциноз ее стенок. В настоящее время в ангиологии широко используется УЗДГ, дуплексное сканирование брюшной аорты и ее ветвей. Точность ультразвукового выявления аневризмы брюшной аорты приближается к 100%. С помощью УЗИ определяется состояние стенки аорты, распространенность и локализация аневризмы, место разрыва.
КТ или МСКТ брюшного отдела аорты позволяет получить изображение просвета аневризмы, кальциноза, расслоения, внутримешкового тромбоза; выявить угрозу разрыва или свершившийся разрыв.
Кроме указанных методов, в диагностике аневризмы брюшной аорты применяются аортография, внутривенная урография, диагностическая лапароскопия.
Лечение аневризмы брюшной аорты
Выявление аневризмы брюшной аорты служит абсолютным показанием к хирургическому лечению. Радикальным типом операции является резекция аневризмы брюшной аорты с последующим замещением резецированного участка гомотрансплантатом. Операция выполняется через лапаротомический разрез. При вовлечении в аневризму подвздошных артерий показано бифуркационное аорто-подвздошное протезирование. Средняя летальность при открытой операции составляет 3,8-8,2%.
Противопоказания к плановой операции служат недавний (менее 1 месяца) инфаркт миокарда, ОНМК (до 6 недель), тяжелая сердечно-легочная недостаточность, почечная недостаточность, распространенное окклюзирующее поражение подвздошных и бедренных артерий. При надрыве или разрыве аневризмы брюшной аорты резекция выполняется по жизненным показаниям.
К современным малотравматичным методам хирургии аневризмы брюшной аорты относится эндопротезирование аорты с помощью имплантируемого стент-графта. Хирургическая процедура выполняется в рентген-операционной через небольшой разрез в бедренной артерии; ход операции контролируется рентгенотелевидением. Установка стент-графта позволяет изолировать аневризматический мешок, предотвратив тем самым возможность его разрыва, и одновременно создает новый канал для кровотока. Преимуществами эндоваскулярного вмешательства являются минимальная травматичность, меньший риск развития послеоперационных осложнений, быстрое восстановление. Однако, по данным литературы, в 10 % случаев отмечается дистальная миграция эндоваскулярных стентов.
Прогноз и профилактика аневризмы брюшной аорты
Аневризма брюшной аорты – коварная и непредсказуемая сосудистая патология. Вероятность летального исхода от разрыва аневризмы больших размеров составляет более 75%. При этом от 30 до 50% пациентов погибает еще на догоспитальном этапе.
В последние годы в кардиохирургии наблюдается заметный прогресс в диагностике и лечении аневризмы брюшной аорты: уменьшилось число диагностических ошибок, расширился контингент больных, подлежащих хирургическому лечению. Прежде всего, это связано с применением современных визуализирующих исследований и внедрением в практику эндопротезирования аневризмы аорты.
Для предотвращения потенциальной угрозы аневризмы брюшной аорты, лица, страдающие атеросклерозом или имеющие семейный анамнез по данному заболеванию, должны проходить регулярные обследования. Важную роль играет отказ от нездоровых привычек (курения). Пациенты, перенесшие оперативное вмешательство по поводу аневризмы брюшной аорты, нуждаются в наблюдении сосудистого хирурга, регулярном прохождении УЗИ и КТ.
Использованные источники: www.krasotaimedicina.ru
Узи аневризмы брюшного отдела аорты
Исключая тампонаду сердца, не существует другой патологии, при которой особые возможности экстренного УЗИ были бы так полезны. Экстренное УЗИ у постели больного позволяет подтвердить этот диагноз, сопряженный с высоким риском, уменьшая время, необходимое для мобилизации ресурсов, а при необходимости — перевести пациента в специализированный медицинский центр. Одно это исследование поможет сохранить многие жизни при внедрении в повседневную (практику врачей, оказывающих экстренную помощь и участвующих в обследовании пациентов с неотложными состояниями.
Это отчасти обусловлено тем, что аневризма брюшного отдела аорты (АБА) может проявляться очень разнообразной симптоматикой. Пациент может жаловаться на боль в спине, боль в пояснице, напоминающую почечную колику, потерять сознание, отмечать боль в животе, иметь желудочно-кишечное кровотечение или любое сочетание этих симптомов. На основании вышеизложенного, а также учитывая простоту УЗ скрининга брюшного отдела аорты, рекомендовано проводить скрининговое УЗИ всем пациентам с описанными выше симптомами, имеющим факторы риска развития АБА. Это особенно показано при обнаружении у пациента с болью в пояснице одностороннего гидронефроза — развитие гидронефроза может быть обусловлено сдавлением мочеточника увеличивающейся АБА. Намного лучше провести дополнительное исследование у пациента с болями в пояснице, входяшего в группу риска, чем пропустить угрожающую жизни патологию.
Целевые вопросы при УЗИ аорты следующие: 1. Имеет ли брюшной отдел аорты диаметр больше 3 см?
2. Имеют ли подвздошные артерии диаметр больше 1,5 см?
Что показывает диагностика УЗДГ брюшной аорты
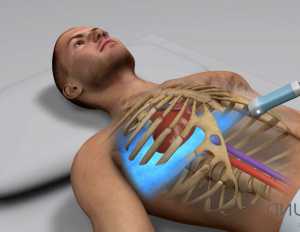
22-12-2014, 20:37 16 535 брюшная аорта УЗДГ брюшной аорты (части самого большого непарного артериального сосуда) - высокоэффективный способ диагностического обследования не только самой аорты, но и ее ветвей, в т.ч.:
брюшная аорта УЗДГ брюшной аорты (части самого большого непарного артериального сосуда) - высокоэффективный способ диагностического обследования не только самой аорты, но и ее ветвей, в т.ч.:- Висцеральных (внутренностных) - чревного ствола, почечной, брыжеечной (верхней и нижней), а так же яичниковой артерии – сосудов, несущих кровь к внутренним органам брюшной полости.
- Париетальных (пристеночных) - нижней диафрагмальной, снабжающей кровью диафрагму, и поясничных артерий, участвующих в кровоснабжении тканей и мышц поясничной области, спинного мозга, брюшной стенки.
 ультразвуковая допплерография брюшной аорты
ультразвуковая допплерография брюшной аорты
 диагностика брюшной полости УЗДГ брюшного отдела аорты и ее висцеральных ветвей позволяет оценить состояние тока крови, проходящего по ним к внутренним органам брюшной полости и выявить формы патологических поражений, мешающих нормальному кровообращению:
диагностика брюшной полости УЗДГ брюшного отдела аорты и ее висцеральных ветвей позволяет оценить состояние тока крови, проходящего по ним к внутренним органам брюшной полости и выявить формы патологических поражений, мешающих нормальному кровообращению:
- облитерирующий атеросклероз, развивающийся на фоне системного поражения артерий (в результате нарушенного липидного обмена в тканях сосудов на их стенках образуются холестериновые отложения)
- признаки аневризмы брюшного отдела аорты, представляющие собой патологически расширенные стенки сосудов сверх нормы (более 2 см.)
- стеноз чревного ствола, характеризующийся патологическим сужением основных сосудов брюшной полости, ведет к нарушению кровоснабжения желудка и печени
- окклюзию – резко возникающую непроходимость сосуда, как последнюю стадию атеросклеротического поражения сосудов после раннего атеросклероза и стеноза (определяется по результатам цветной дуплексной допплерографии аорты)
- тромбоз брюшной аорты развивается на фоне атеросклероза, травматических и инфекционных образований, создающих благоприятную среду для тромбообразования (постепенное сужение просвета ведет к возникновению окклюзии)
- кинкинг или врожденную извитость аорты, характеризующуюся патологическим изменением стенки аорты (ее удлинением, перегибом, извитостью, петлеобразованием), что ведет к нарушению тока крови
- расслаивающуюся аневризму аорты, обусловленную поражением внутренней и средней сосудистой оболочки при целостности наружной
- наличие двойной дуги – редкого врожденного анатомического порока, вызывающего компрессию (сдавливание) пищевода и трахеи
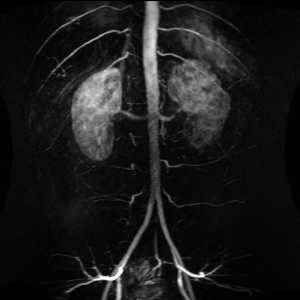 анатомия брюшной аорты Будучи достаточно чувствительным методом исследования допплерография ветвей дуги аорты и дистальных ветвей брюшной аорты назначается для диагностирования заболеваний даже при отсутствии клинических симптомов. Исследование выявляет поражения сосудов и способствует своевременному решению вопроса о целесообразности проведения повторных процедур сканирования для уточнения диагностического заключения.Ради достижения наибольшего эффекта в результате ультразвукового обследования пациенту следует подготовиться к допплерографии брюшной аорты и висцеральной ветви. Это не сложно, следует лишь в течение нескольких дней ограничить потребление яблок, капусты, зеленого горошка, молочных продуктов, свежеиспеченного хлеба, так как данные продукты могут привести к газообразованию, вздутию живота, метеоризму.Исследование должно проводиться на пустой желудок, поэтому пищу принимать следует не менее чем за 8 часов до начала обследования. К тому же, для большей уверенности, за день до сканирования желательно очистить организм с помощью приема активированного угля или полифепана.Сама процедура обследования дуги аорты делается по времени не более получаса. Продолжительность диагностирования самой аорты брюшной полости и ее ветвей составляет менее 1 часа. Исследование проводиться в положении лежа на спине при помощи специального УЗИ датчика, при этом пациент не испытывает ни какого дискомфорта. УЗДГ исследование – безболезненно, безопасно и недорого. КТ - компьютерная томография органов малого таза у женщин
анатомия брюшной аорты Будучи достаточно чувствительным методом исследования допплерография ветвей дуги аорты и дистальных ветвей брюшной аорты назначается для диагностирования заболеваний даже при отсутствии клинических симптомов. Исследование выявляет поражения сосудов и способствует своевременному решению вопроса о целесообразности проведения повторных процедур сканирования для уточнения диагностического заключения.Ради достижения наибольшего эффекта в результате ультразвукового обследования пациенту следует подготовиться к допплерографии брюшной аорты и висцеральной ветви. Это не сложно, следует лишь в течение нескольких дней ограничить потребление яблок, капусты, зеленого горошка, молочных продуктов, свежеиспеченного хлеба, так как данные продукты могут привести к газообразованию, вздутию живота, метеоризму.Исследование должно проводиться на пустой желудок, поэтому пищу принимать следует не менее чем за 8 часов до начала обследования. К тому же, для большей уверенности, за день до сканирования желательно очистить организм с помощью приема активированного угля или полифепана.Сама процедура обследования дуги аорты делается по времени не более получаса. Продолжительность диагностирования самой аорты брюшной полости и ее ветвей составляет менее 1 часа. Исследование проводиться в положении лежа на спине при помощи специального УЗИ датчика, при этом пациент не испытывает ни какого дискомфорта. УЗДГ исследование – безболезненно, безопасно и недорого. КТ - компьютерная томография органов малого таза у женщин КТ и МРТ органов малого таза
Как и что показывает МРТ малого таза у женщин?КТ и МРТ органов малого таза
Сканирование МРТ седалищного нерваКТ и МРТ сосудов
Размеры аорты в норме
добрый день! коллеги помогите, подскажите пожалуйста нормальные размеры дуги арты. При исследовании ОГП, определяется локальное расширение на протяжении до 48 мм, просвет 42 мм. как это расценивать.
Оглавление:
Спасибо.
Привет! Лучше всего
Привет! Лучше всего загрузить изображения для анализа.
Согласно Нормам при КТ-МРТ Торстена Меллера есть такое фото.
Если что не то — поправьте.
С Меллером не поспоришь. Если
С Меллером не поспоришь. Если 42 мм в нисходящей, то аневризма. Аневризма, если в восходящей более 50 мм, в нисходящей более 40 мм, в брюшном отделе более 30 мм.
спасибо за помощь.
спасибо за помощь. ориентировалась на Мёллера. сосудистые сказали норма.
Источник: http://www.radiographia.ru/node/9631
/ УЛЬТРАЗВУКОВАЯ ХАРАКТЕРИСТИКА НЕКОТОРЫХ ВНУТРЕННИХ ОРГАНОВ ЧЕЛОВЕКА / УЗИ-норма
СЕРДЦЕ
Сердце из парастернального акустического окна по длинной оси
Аортальное кольцомм
Синус Вальсальвымм
Восходящая аортамм
Митральное кольцомм
ЛП: передне-задний размермм
наружно-внутренний размермм
площадь 9-19,3 см кв.
ЛЖ: конечный диастолический размер (КДР)мм
конечный систолический размер (КСР)мм
По короткой оси
Выносящий отдел ПЖмм
Пульмональное фиброзное кольцомм
Ствол ЛАмм: правая ветвь 8-16 мм, левая ветвьмм
Из 4-камерной апикальной позиции
ЛПмм хмм
ППмм хмм
Трикуспидальное кольцомм
ЛЖ в диастолумм хмм
ПЖ в диастолумм хмм
в систолумм хмм
Из субкостальной позиции
Нижняя полая венамм
Печеночная вена 6-11 мм
Из супрастернальной позиции
Дуга аортымм
Объемы ЛЖ
Сердечный выбросмл
Минутный объем 3,7-8,9 л/мин.
Фракция выброса%
Средняя скорость сокращения циркулярных волокон 0,9-2,0 сокр. в сек.
Фракция укорочения 25 %
Сердечный индекс 2,3-5 л/мин./м кв. — минутный объем, отнесенный к поверхности тела
Показатели максимальной скорости по доплерографии
Митральный поток 0,6-1,3 м/сек.
Трикуспидальный поток 0,3-0,7 м/сек.
Пульмональный поток 0,6-0,9 м/сек.
В выносящем тракте ЛЖ 0,7-1,1 м/сек.
Аортальный поток 1,0-1,7 м/сек.
Длинникмм, поперечникмм
Площадь в максимальном сечениисм кв.
Внутрипеченочные желчные протоки 3-4 мм
Внепеченочные желчные протоки 6-7 мм
Стенки желчного пузыря до 1 мм
Холедох до 10 мм
Объем желчного пузырямм
Косой вертикальный размер правой доли до 150 мм
Толщина правой долимм
Краниокаудальный размер левой доли до 100 мм
Толщина левой доли до 50 мм
Портальная вена до 15 мм
Головка – передне-задний размермм
Поперечник 45 мм
Селезеночная вена 7-8 мм
ПОЧКИ
В положении лежа: нижний полюс правой почки на 5-6 см выше гребня подвздошной кости, стоя – на 2-3 см выше гребня подвздошной кости;
нижний полюс левой почки находится на 1-1,5 см выше.
Околопочечная клетчатка – ширина около 1 мм
Размеры почек у мужчин – вертикальныймм в среднем —
поперечныймм длинамм
передне-задниймм ширинамм
у женщин – вертикальныймм толщинамм
поперечныймм
передне-задниймм
Почечные пирамиды 8-10 мм х 6-8 мм №10-16
Почечные столбымм
Лоханка (ширина)мм
Чашечки до 5-6 мм
Почечная паренхима – не менее 15 мм (чащемм)
Почечная вена – ширина 6-8 ммУрограмма
Правая почка – на уровне Th 12 – L 2-3
Левая почка — на уровне Th 11 – L 1-2
Подвижность почек при изменении положения тела – ½-1 тело позвонка
Для продолжения скачивания необходимо собрать картинку:
Источник: http://studfiles.net/preview//
Размеры сердца и аорты
Сердце. Размеры сердца и аорты индивидуальны и находятся в зависимости от возраста, пола, роста, веса и конституции.
О размерах сердца и аорты в рентгенологическом изображении судят по протяженности и степени выбухания краеобразующих дуг, отношению их к костным ориентирам и пищеводу. Костными ориентирами в прямой проекции являются (рис. 1): срединная линия, проводимая на уровне остистых отростков; средне-ключичная линия — вертикаль, опущенная через место пересечения наружного контура первого ребра с ключицей; правый контур тел грудных позвонков; грудино-ключичные суставы. В косых проекциях обращают внимание на соотношение тени сердца и грудных позвонков, в боковой — грудных позвонков и грудины.
Рис. 1. Соотношение сердечно-сосудистой тени, скелета грудной клетки и пищевода в различных проекциях: 1 — прямая; 2 — правая косая; 3 — левая косая; 4 — боковая. Ретростернальное и ретрокардиальное пространства заштрихованы. АБ — срединная линия; ВД — средне-ключичная линия.
Mr + Ml — поперечный размер сердца
По отношению к указанным костным ориентирам при исследовании в прямой проекции о размерах сердечно-сосудистой тени на фазе среднего вдоха судят следующим образом: 1. Сердечно-сосудистый пучок в полости грудной клетки располагается асимметрично таким образом, что приблизительно две трети тени сердца находится слева, одна треть — справа от срединной линии. 2. Наиболее выступающий контур дуги левого желудочка располагается на 1—1,5 см кнутри от средне-ключичной линии. 3. Правый контур тени сердца отстоит от боковой поверхности грудных позвонков на 2,5—3 см, а тень верхней полой вены — на 0,5—1 см. 4. Верхний полюс дуги аорты находится на 1—2 см ниже уровня грудино-ключичных суставов.
Отклонение указанных соотношений краеобразующих контуров сердечно-сосудистой тени к соответствующим костным ориентирам свидетельствует об увеличении размера сердца.
В правой передней косой проекции в норме между задней поверхностью сердца и передне-боковой поверхностью грудных позвонков находится продольно расположенный участок просветления, так называемое ретрокардиальное пространство. Ширина его равна 2—3 см. В левой передней косой проекции между задней поверхностью сердца и позвоночным столбом также определяется ретрокардиальное пространство. Форма его неправильно удлиненная или имеет вид двух треугольников, обращенных вершинами друг к другу. Наиболее узкий размер его на стыке треугольников составляет 1—1,5 см.
В левой боковой проекции о размере сердца судят по соотношению передней поверхности правого желудочка с грудиной, а задней поверхности сердца — с позвонками. В норме правый желудочек прилежит к тени грудины на протяжении 5—6 см. Выше находится светлый участок, обусловленный проекцией передне-краевых отделов легких на переднее средостение — ретростернальное пространство. Форма его неправильно треугольная, с заостренным глубоким нижним углом. Кзади от тени сердца находится ретрокардиальное пространство, которое отчетливо выявляется в своей нижней половине, непосредственно в наддиафрагмальной зоне. Ретрокардиальное пространство имеет так же, как и в косых проекциях, форму треугольника, основание которого лежит на диафрагме. Размеры его достигают 5—6 см.
Цифровые вычисления размера сердца не получили практического применения ввиду сложности и неточности получаемых результатов. Поэтому для характеристики размеров сердечно-сосудистой тени или отдельных полостей сердца обычно пользуются оценкой соотношений отдельных размеров между собой.
Основные размеры сердца, определяемые в прямой проекции, следующие (рис.).
- Поперечный размер сердца представляет собой сумму двух прямых, восстановленных под прямым углом к срединной линии из наиболее выступающих точек краеобразующих дуг сердца (Мг + М1). Правая часть поперечного размера в норме относится к левой, как 1:2. Увеличение отрезка Mr свидетельствует об увеличении правого предсердия.
в меньшей степени правого желудочка. Увеличение отрезка MI — показатель увеличения левого желудочка. В некоторых случаях, в частности при резком повороте и смещении сердца влево, что имеет место при изолированной и выраженной гипертрофии правого желудочка, наблюдается увеличение Ml за счет правого желудочка; иногда это определяется при смешении сердца влево у больных правосторонним кифосколиозом III—IV степени. Увеличение поперечного размера за счет обоих отрезков прямых происходит при диффузном поражении миокарда, выпотном перикардите.
- Длинник сердца (L) — прямая, соединяющая правый предсердно-сосудистый и левый сердечно-диафрагмальный углы. В норме длинник преобладает над поперечным размером более чем на 1—2 см. При увеличении размера сердца эти показатели выравниваются или преобладающим становится поперечный размер (выпотной перикардит, диффузное поражение миокарда). Увеличение длинника сердца является в основном показателем увеличения левого желудочка при заболеваниях, сопровождающихся затруднением кровотока по аорте (аортальные пороки, гипертоническая болезнь, атеросклероз). Реже изменения длинника сердца обусловлены гипертрофией правого желудочка и смещением правого предсердно-сосудистого угла кверху (митральный стеноз, легочное сердце).
- Высота сердечной тени (Д—ДО — прямая, соединяющая правый предсердно-сосудистый угол с горизонталью, проведенной на уровне правого сердечно-диафрагмального угла. Нередко высота сердечной тени соответствует высоте правого предсердия. Высота сердечной тени примерно равна высоте сосудистого пучка. Увеличение ее наблюдается при гипертрофии правого желудочка, дилятации правого предсердия; уменьшение происходит при развороте, удлинении и расширении аорты, когда восходящая аорта располагается более низко и становится краеобразующей по правому контуру сосудистой тени.
- Хорда левого желудочка (С—C1) — прямая, проведенная от начала дуги левого желудочка к левому сердечно-диафрагмальному углу. В норме протяженность этой прямой примерно в два раза больше, чем протяженность двух средних дуг по левому контуру сердца (легочной ствол и ушко левого предсердия). Увеличение хорды левого желудочка отмечается при изотонической гипертрофии его (митральная недостаточность); укорочение наблюдается при объемном увеличении левого предсердия и правого желудочка (митральный стеноз), при повороте сердца влево и результате изолированной гипертрофии правого желудочка (легочное сердце).
- Косой диаметр сердца (Д—C1) — сумма перпендикуляров, опущенных на длинник сердца от начала дуги левого желудочка и правого сердечно-диафрагмального угла. Этот диаметр отражает в основном размер правого желудочка.
- Базальный размер сердца (Д—С) — прямая, соединяющая правый и левый сердечно-диафрагмальные углы. В норме он меньше, чем поперечный размер сердца. Выравнивание этих размеров или преобладание базального размера над поперечным размером сердца наблюдается при увеличении правого и левого желудочков, при диффузном поражении сердечной мышцы, сопровождающемся снижением тонической функции миокарда (миокардит, миокардиосклероз).
- Высота сосудистого пучка (Д)—А) соответствует отрезку прямой, проведенной от правого предсердно-сосудистого угла до уровня наиболее выступающей точки дуги аорты. Изменение указанного соотношения свидетельствует об увеличении сердца (правого предсердия, правого желудочка) или удлинении и расширении аорты.
- Ширина сосудистого пучка (Amr + Ami) определяется суммой перпендикуляров, восстановленных к срединной линии от наиболее выступающих точек на уровне сосудов. Увеличение ширины сосудистого пучка наблюдается при развороте аорты, когда восходящая и нисходящая аорта значительно отстоят от срединной линии; при истинном увеличении диаметра аорты (атеросклероз, аортит, аневризма) или верхней полой вены (стеноз и недостаточность трехстворчатого клапана).
- Ширина легочного ствола (РА) — перпендикуляр, восстановленный к срединной линии от наиболее выступающей точки легочного ствола. О степени расширения легочного ствола судят по величине коэффициента, определяемого по формуле Мооге , где Тр — поперечный размер грудной клетки, определяемый на уровне правого сердечно-диафрагмального угла).
В норме этот коэффициент у мужчин равен 18,4, у женщин — 21,1, у детей — колеблется в пределах 31—44. Величина степени расширения легочного ствола характеризует повышение давления в полости правого желудочка и отражает гипертензию в малом круге кровообращения.
Глубинный размер желудочков наиболее часто определяют по методике Фрея (рис. 2). Для этого выполняют телерентгенограмму в левой передней косой проекции с поворотом туловища на 45—50°. При таком повороте межжелудочковая перегородка расположена почти перпендикулярно к плоскости экрана и делит сердце приблизительно на две равные части. Межжелудочковая перегородка проецируется на уровне вертикальной линии, проведенной вниз от передне-боковой стенки трахеи (Тг), соответственно уровню се раздвоения. Две прямые, восстановленные от наиболее выступающих точек краеобразующих дуг передней и задней поверхностей сердца перпендикулярно к данной вертикали, соответствуют передне-заднему размеру правого и левого желудочков, причем размер левого желудочка на 2—3 мм больше. При правильной установке глубинный размер сердца равен половине передне-заднего размера грудной клетки (Г—Д).
Кроме левой передней косой проекции, глубинный размер сердца определяется в левой боковой проекции. Он соответствует прямой, проведенной по горизонтали от уровня наиболее выступающей точки правого желудочка к задней поверхности сердца. Глубинный размер сердца изменяется при объемном увеличении левого желудочка, левого предсердия, правого желудочка, при выпотном перикардите.
В настоящее прими прибегают к определению объема сердца, для чего используют специальные формулы. Уточнение объема сердца, особенно изменение его в динамике, имеет значение для оценки результатов оперативного вмешательства при врожденных и приобретенных пороках сердца.
Рентгенологически размер сердца определяются при многопроекционной рентгеноскопии, телерентгенографии, ортодиаграфии.
Источник: http://lekmed.ru/spravka/serdechno-sosudistaya-sistema/razmery-serdca-i-aorty.html
Аорта на ЭхоКГ
Легочная артерия
Для безошибочной интерпретации изменений при анализе ЭКГ необходимо придерживаться приведённой ниже схемы её расшифровки.
В рутинной практике и при отсутствии специального оборудования для оценки толерантности к физической нагрузке и объективизации функционального статуса больных с умеренно выраженными и тяжёлыми заболеваниями сердца и лёгких можно использовать тест ходьбы в течение 6 мин, соответствующий субмаксимальн.
Электрокардиография — метод графической регистрации изменений разности потенциалов сердца, возникающих в течение процессов возбуждения миокарда.
Видео о санатории Эгле, Друскининкай, Литва
Диагностирует и назначает лечение только врач при очной консультации.
Научно-медицинские новости о лечении и профилактике болезней взрослых и детей.
Зарубежные клиники, госпитали и курорты — обследование и реабилитация за границей.При использовании материалов сайта — активная ссылка обязательна.
Источник: http://medbe.ru/materials/diagnostika-i-simptomy-ssz/aorta-na-ekhokg/
Нередко аневризмы аорты длительно протекают асимптомно, их признаки могут выявляться случайно при физикальном обследовании или ультразвуковом исследовании. Клинические проявления аневризм грудного отдела аорты частично рассматриваются при дифференциальной диагностике инфаркта миокарда. Что касается абдоминальных атеросклеротических аневризм, то более чем в 90 % случаев они возникают ниже почечных артерий и распространяются на бифуркацию аорты.
Аневризма аорты (от лат. апеитупо — расширяю) — это локальное или диффузное расширение ее просвета в 2 раза и более превышающее диаметр неизмененных участков или нормальные для данного пола и возраста размеры аорты. Аневризмы возникают вследствие разнообразных причин, которые снижают прочность и эластичность ее стенки.
К развитию аневризмы аорты могут приводить различные неинфекционные и инфекционные заболевания. Обычно развитие аневризмы происходит, когда эти заболевания сочетаются с какими-либо гемодинамическими и патоморфологическими предрасполагающими факторами.
Большое значение в формировании аневризм торакоабдоминального отдела аорты имеют врожденные дегенеративные заболевания стенки аорты, некроз медии, которые часто встречаются при синдроме Марфана, болезни Эртгейма, Элерса-Данло. В ряде случаев дополнительное значение могут иметь травмы грудной клетки и живота (иногда они имеют и самостоятельное значение).
Значительно реже аневризмы аорты возникают при сифилитических, гигантоклеточных, микотических аортитах. Однако наиболее частой причиной аневризм нисходящей грудной и торакоабдоминального отделов аорты является атеросклеротический процесс. В некоторых случаях атеросклероз аорты может сочетаться с врожденной неполноценностью соединительной ткани, с дегенеративными процессами в стенке аорты.
Артериальная гипертензия, сочетаясь с вышеуказанными заболеваниями, вместе с атеросклерозом является одним из ведущих факторов риска в развитии аневризмы аорты. Практически у всех пациентов с дистальным расслоением аорты и у большинства пациентов с расслоением проксимального отдела аорты в анамнезе имеется артериальная гипертензия. При этом большое значение имеет уровень диастолического давления.
Его повышение более 100 мм рт. ст. может приобретать решающую роль в возникновении разрыва аорты. Артериальная гипертензия является одним из факторов риска развития аневризмы и расслоения аорты, особенно при наличии дегенеративных заболеваний соединительной ткани и атеросклероза. У значительного числа больных с острым расслоением проксимального отдела аорты в анамнезе или в момент обследования регистрируется высокое артериальное давление.
У части больных расслоение аорты приводит к резкому нарушению общей гемодинамики с развитием тяжелого шока, а иногда — к тампонаде сердца. По мнению многих авторов (М.И. Кертес и соавт. и др.), важными факторами риска разрыва аневризмы аорты являются следующие симптомы: диастолическое АД выше 100 мм рт. ст., переднезадний размер аорты более 5 см, особенно на фоне выраженных хронических обструктивных заболеваний легких. При наличии артериальной гипертензии и диаметре проксимального отдела аорты 6 см и более, а дистального отдела — 7,2 см риск расслоения и разрыва аорты существенно увеличивается. Наиболее частой причиной смерти в первые недели после возникновения расслоения в проксимальном отделе аорты является ее разрыв с кровотечением в полость перикарда и развитием гемотампонады сердца.
Примерные средние нормальные размеры различных отделов аорты (по М.И. Кертес и соавт.)
Клиника аневризмы аорты
Клинические проявления аневризмы аорты в значительной степени зависят от наличия или отсутствия расслоения. Расслоение стенки аорты возникает вследствие разрушения внутренней и средней оболочек. В результате кровь через образовавшийся дефект проникает между внутренней и средней или между средней и наружной оболочками, отслаивая их одну за другой. При этом образуется внутристеночное скопление крови, которое сообщается с просветом сосуда. Последующая симптоматика в большой степени определяется протяженностью расслоения и давностью заболевания.
Преобладающими симптомами при остром расслоении являются боль, гипертензия и тахикардия. Расслоение аорты с выраженным болевым синдромом чаще протекает на фоне резко повышенного содержания катехоламинов в крови.
Само расслоение аорты чаще развивается остро. Обычно оно начинается во время физической нагрузки. У подавляющего числа больных (около 90 %) в это время возникает резко выраженный болевой синдром типа «кинжального удара». Локализация боли зависит от места расслоения. Если оно происходит в проксимальном отделе аорты, боль ощущается в передних отделах грудной клетки, шее, при дистальном расслоении — боль локализуется в межлопаточной области. Для расслаивающей аневризмы аорты характерен мигрирующий характер болей.
Когда расслоение распространяется на другие отделы аорты, боль постепенно распространяется дистальнее, в переднюю область живота, поясничную, паховую области.
При дифференциальной диагностике важно учитывать, что для острой расслаивающей аневризмы аорты характерен именно мигрирующий характер болей. Последнее нехарактерно для стенокардии или инфаркта миокарда, а также для легочной патологии. Болевой синдром, не имеющий выраженного мигрирующего характера, может встречаться, кроме вышеуказанных заболеваний, при аневризмах аорты, но без ее расслоения, при наличии кист и опухолей средостения, тромбоэмболии легочной артерии.
Проводя дифференциальную диагностику расслаивающей аневризмы с инфарктом миокарда, следует учитывать возможность сочетания расслоения аорты с ИБС, возможность вовлечения в процесс расслоения коронарных сосудов, чаще правой коронарной артерии. В подобных случаях бывает крайне трудно установить первоначальную причину развития болевого синдрома.
Значительно реже расслаивающая аневризма аорты протекает бессимптомно. Но безболевой вариант не характерен для атеросклероза. Чаще безболевая форма встречается у больных с синдромом Марфана, а также у больных, длительно принимавших стероидные гормоны. При безболевом варианте хронического расслоения аневризмы проксимального или дистального отделов аорты часто снижается перфузия органов брюшной полости. Последнее может обусловить появление болей в животе, развитие кишечной колики, почечную недостаточность.
Если формируются торакоабдоминальные аневризмы аорты без расслоения, то для них болевой синдром также мало характерен. Он встречается лишь в 5-8 % подобных случаев и в основном обусловлен окклюзионно-стенотическими поражениями висцеральных артерий. Болевой синдром при очень больших размерах аневризмы может быть обусловлен растяжением заднего листка париетальной брюшины (А.В. Покровский).
Помимо болевого синдрома, расслоение аорты может сопровождаться неврологической симптоматикой. У таких больных могут появляться обмороки, ишемические парапарезы и параличы, параплегии, обусловленные вовлечением в процесс спинальных сосудов, а также симптом Горнера. Тяжелым осложнением расслаивающей аневризмы является острое нарушение мозгового кровообращения, которое может привести к кровоизлиянию, отеку мозга и летальному исходу. Среди осложнений острого расслоения аорты иногда встречаются острая ишемия нижних конечностей, нижняя параплегия, острая ишемия висцеральных органов.
При объективном обследовании больных с расслоением дистального отдела грудной аорты может регистрироваться низкое артериальное давление. Расслоение аорты в дистальном отделе, ее разрыв, сопровождающиеся гемотораксом и гемоперикардом, также могут протекать с выраженной гипотонией. При этом следует иметь в виду, что у таких больных вследствие резкого тотального нарушения гемодинамики, развития вторичной острой коронарной и общей сердечной недостаточности, глубоких нарушений нейроэндокринной системы часто развивается системное падение артериального давления — шок. У части же больных на фоне системной нормо- или даже гипертензии при стандартной методике измерения артериального давления в локтевой артерии определяется гипотония — «псевдогипотония». Она возникает в результате сдавления аневризмой подключичной артерии.
При объективном обследовании у большинства больных с острым расслоением аорты может определяться ослабление пульсации на периферических артериях. Этот симптом встречается при расслоении аорты в проксимальном отделе с вовлечением в процесс ветвей дуги аорты. При ретроградном расслоении в дистальном отделе аорты возникает ослабление пульсации в левой подключичной артерии. Пульсация на бедренных артериях может быть ослаблена в связи с окклюзией брюшного отдела аорты либо подвздошных артерий. При хроническом течении расслаивающей аневризмы аорты пульсация на периферических артериях длительно может оставаться удовлетворительной в связи с ретроградной перфузией.
Для острого расслоения торакоабдоминальной аорты характерно появление тахикардии, которая отражает быстрое включение компенсаторных механизмов, нужных для сохранения необходимого уровня гемодинамики. При хроническом течении расслаивающей аневризмы вследствие развития компенсаторно-приспособительных реакций тахикардия встречается значительно реже, особенно при аневризмах нисходящего отдела аорты.
Большую диагностическую информацию при возникновении расслаивающей аневризмы аорты дает метод аускультации. Острое расслоение аорты характеризуется выраженной аускультативной картиной. Так, при расслоении проксимального отдела аорты с развитием аортальной недостаточности возникает ослабление либо исчезновение I тона сердца, выслушиваются ритм галопа и диастолический шум. При остром и хроническом расслоении аорты иногда выслушивается систолический шум с максимальным звучанием во II-III межреберье по парастернальной или паравертебральной линиям. Интенсивность систолического шума при расслоении аорты зависит от диаметра проксимальной фенестрации — чем больше диаметр, тем меньше вероятность выявления этого шума.
При торакоабдоминальных аневризмах аорты систолический шум является весьма информативным симптомом и выслушивается у большинства больных.
При остром и хроническом расслоении аорты необходимо проводить обязательную аускультацию не только всей грудной клетки, но и области живота. При расслоении нисходящего грудного и брюшного отделов аорты систолический шум может выслушиваться не только на передней поверхности живота, по ходу аорты, но также в межлопаточной, эпигастральной области, над почечными и подвздошными артериями.
Асимптоматичные аневризмы, пульсирующие в средней или нижней части абдоминальной области, часто могут выявляться при рутинном физикальном обследовании брюшной полости. В большинстве случаев они развиваются у мужчин в возрасте старше 50 лет. Ультразвуковое исследование, которое может производиться с иной целью, также может выявлять асимптоматичные аневризмы. Этот метод является весьма информативным, его для подтверждения диагноза целесообразно применять после объективного обследования при подозрении на аневризму. Нередко одновременно с аневризмой брюшного отдела аорты при тщательном обследовании больных у них могут выявляться также аневризмы другой локализации, например в подколенной или бедренной артерии.
Даже при небольших аневризмах могут возникать периферические эмболии с развитием артериальной недостаточности в ногах. Иногда аневризмы могут осложняться их разрывами. Даже в лучших клиниках мира разрывы аневризмы аорты приводят к смертельному исходу% больных до их госпитализации или прежде, чем они попадают на операционный стол.
Осложнения, возникающие при расслоении аорты, также сопровождаются своеобразными аускультативными феноменами. Кровотечение в перикард или развитие вторичного фибринозного перикардита может обусловить появление шума трения перикарда. При остром расслоении аорты с ее разрывом и образованием фистулы между желудочком и предсердием, а также при надрыве аорты в области устья легочной артерии в прекардиальной области может выслушиваться грубый систолический шум. Кровотечение в левую плевральную полость при разрыве аорты, вызывая ателектаз легкого, сопровождается резким ослаблением дыхания в левой половине грудной клетки.
Помимо описанных основных симптомов, характерных для образования торакоабдоминальных аневризм и расслоения аорты, в ряде случаев могут возникать так называемые компрессионные симптомы, обусловленные сдавленней прилежащих органов и тканей увеличивающейся в размерах аневризмой.
К таким симптомам относятся: парадоксальная пульсация в области грудино-ключичного сочленения; синдром верхней полой вены, связанный с ее сдавлением аневризмой восходящего отдела аорты; осиплость или потеря голоса, возникающие в связи с парезом возвратного нерва; одышка и кашель при сдавлении трахеи и бронхов; кровохарканье при эрозии легочной паренхимы; дисфагия вследствие сдавления аневризмой пищевода; кишечное кровотечение при эрозии кишечника; желтуха при сдавлении воротной вены.
Кроме того, при расслоении и разрыве аневризмы аорты, если заболевание продолжается несколько суток, может возникать резорбционный синдром, обусловленный всасыванием в кровь из ишемизированных органов и тканей пирогенных веществ или кровотечением в прилежащие ткани. Он проявляется субфебрилитетом, появлением нейтрофильного лейкоцитоза со сдвигом влево, увеличенной СОЭ и другими неспецифическими лабораторными изменениями.
Суммируя данные по диагностике аневризмы аорты, необходимо подчеркнуть важность анамнеза, который позволяет выявить факторы риска развития аневризмы и расслоения аорты. Для данной патологии характерно острое развитие заболевания с внезапным появлением интенсивного болевого синдрома, имеющего мигрирующий характер, возникающего чаще на фоне физической нагрузки. При физикальном обследовании наиболее часто выявляются артериальная гипертензия, тахикардия, систолический и диастолический шумы над аортой, ослабление и (или) асимметричность пульсации на периферических артериях.
Однако, учитывая неспецифичность указанных симптомов, в подобных случаях абсолютно необходимо неотложное всестороннее инструментальное обследование больных.
Наиболее точная и своевременная диагностика аневризм и расслоения аорты возможна только при сочетании тщательно собранного анамнеза, объективного и инструментального обследования больных. Для этого должен использоваться весь доступный арсенал инструментальных методов исследования — обзорная рентгенография грудной клетки, трансторакальная и чреспищеводная эхокардиография, ультразвуковое исследование, компьютерная томография, магнитно-резонансная томография, аортография.
Прогноз при развитии аневризмы аорты всегда серьезен, особенно при острых расслаивающих аневризмах и остром расслоении аорты. Только своевременная диагностика и раннее хирургическое лечение больных с данной патологией могут улучшить прогноз и обусловить снижение смертности у таких пациентов.
Ждем ваших вопросов и рекомендаций:
Материалы подготовлены и размещены посетителями сайта. Ни один из материалов не может быть применен на практике без консультации лечащего врача.
Материалы для размещения принимаются на указанный почтовый адрес. Администрация сайта сохраняет за собой право на изменение любой из присланных и размещенных статей, в том числе полное удаление с проекта.
Источник: http://medicalplanet.su/cardiology/anevrizma_aorti.html
Расшифровка УЗИ сканирования сердца
Вне зависимости от болезни сердца, выделяют два основных метода инструментальной диагностики, которые достаточно информативны и доступны населению. ЭКГ позволяет оценить наличие патологий в проведении импульса и создать общее представление о состоянии органа. С помощью УЗИ сердца можно оценить его строение, размеры составных частей (стенок, клапанов, перегородок), отследить перемещение крови по отделам и обнаружить любые объемные образования (опухоли, абсцессы, фибринозные наложения и так далее).
Качество УЗИ зависит не только от техники проведения, но и от расшифровки результатов. При ошибочной интерпретации показателей, возможна постановка неправильного диагноза и выбор неадекватной тактики лечения. Несмотря на то, что при знании норм любой человек сможет определить наличие отклонений, только специалист может предположить определенное заболевание, основываясь на этих данных. Поэтому важно, чтобы расшифровку по результатам диагностики производил только квалифицированный врач.
Нормальные результаты УЗИ
Функция сердца существенно зависит от возраста пациента, поэтому нормы показателей отличаются у взрослой группы населения и детей. Нормальный объем сердца и крупных сосудов у ребенка значительно меньше, при большей скорости кровотока. К 18 годам, при отсутствии поражений этих органов, происходит их постепенное увеличение со снижением средней скорости.
Норма УЗИ у взрослых
С помощью УЗИ оценивают строение и размеры всех основных элементов сердца: 2-х предсердий и 2-х желудочков (правых и левых), их стенок и межжелудочковую перегородку. Необходимо отметить, что некоторые образования изменяются, в зависимости от того сокращается (систола) или расслабляется (диастола) сердце. Это левый желудочек и межжелудочковая перегородка.
В соответствии с данными профессора С.И. Пиманова, следует считать нормальными следующие показатели при расшифровке:
- Размер полости ЛП (левого предсердия) – от 8-ми до 40 мм;
- Размер полости ПЖ (правого желудочка) — от 9-ти до 30-ти мм;
- Размер полости ЛЖ (левого желудочка) – до 41 мм (систолический), до 57 мм (диастолический);
- Толщина стенки (задней) ЛЖ —мм (систолический), 7-12 (диастолический);
- Толщина МЖ (межжелудочковой перегородки)мм (систолический), 7-12 мм (диастолический);
- Размеры аорты (восходящего отдела) – до 40 мм;
- Размеры легочной артерии (начального отдела) – от 18-ти до 28 мм.
Обычное УЗИ, как правило, дополняется доплерометрией – это метод определения скорости перемещения крови по отделам сердца. С помощью него, делают вывод о состоянии клапанного аппарата и способности сердца к сокращению.
Скорость кровотока определяется в проекции какого-либо клапана и в конечных отделах сердца (выход левого желудочка в аорту):
- Трансмитральный ток (через двустворчатый клапан) — 0,6-1,3 метров/сек;
- Транскуспидальный ток (через трехстворчатый клапан) — 0,3-0,7 метров/сек;
- Транспульмональный ток (через легочный клапан) — 0,6-0,9 метров/сек;
- Ток в конечных отделах сердца (через аортальный клапан) — 0,7-1,1 метров/сек.
Как правило, вышеперечисленных показателей достаточно для постановки диагноза. Дополнительно возможно оценить объем выброса крови левого желудочка (норма 3,5-5,5 л/минуту), высчитать сердечный индекс (норма 2,6-4,2 л/минуту*м 2 ) и другие характеристики работы сердца.
Для оценки динамики болезней, УЗИ обязательно проводят несколько раз. Интервал зависит от времени терапии и состояния пациента. Количество ультразвуковых обследований не ограничено для больного, так как метод не имеет противопоказаний и негативного влияния на организм.
Норма УЗИ у детей
Расшифровка проведенной ультразвуковой диагностики у детей имеет особенности. Нормальный показатель определяется в соответствии с площадью тела ребенка. Чтобы ее определить, достаточно воспользоваться готовыми формулами подсчета (необходимые параметры – рост в см и вес в кг).
Определив нужные границы нормы УЗИ, можно сделать заключение о наличии/отсутствии патологий при расшифровке данных:
Помимо показателей УЗИ, отражающих структуру сердца, детям также показано проведение доплерометрии. Средняя скорость движения крови их несколько выше, чем во взрослом организме, что необходимо учитывать при расшифровке:
- Трансмитральный ток — 0,8-1,3 метров/сек;
- Транскуспидальный ток — 0,5-0,8 метров/сек;
- Транспульмональный ток — 0,7-1,1 метров/сек;
- Ток в конечных отделах сердца — 0,7-1,2 метров/сек.
Оценка этих показателей не зависит от площади тела и является универсальной при возрасте до 18 лет.
Очевидно, что без проведения УЗИ и его расшифровки нельзя считать полноценной диагностику патологий сердца. Небольшая стоимость исследования, высокая скорость выполнения (10-15 минут), наличие ультразвуковых аппаратов на периферии позволяет каждому больному пройти через это исследование. Оно позволяет оценить не только строение всех элементов сердца, но и его сократительную способность. Сочетание информативности и доступности делает этот метод ведущим в первичной диагностики сердечно-сосудистых болезней.
Похожие статьи
© uzigid // Копирование материалов разрешено только с указанием активной ссылки на первоисточник Карта сайта
Источник: http://uzigid.ru/organy-i-tkani/rasshifrovka-uzi-skanirovaniya-serdca.html
Брюшная аорта в норме и в патологии
Нормальная брюшная аорта
Нормальная аорта взрослого человека в поперечном срезе измеряется по максимальному внутреннему диаметру, который колеблется от 3 см на уровне мечевидного отростка до 1 см на уровне бифуркации. Поперечный и вертикальный диаметры среза должны быть одинаковы.
Измерения должны проводиться на разных уровнях по всей длине аорты. Любое значимое увеличение диаметра ниже расположенного отдела является патологией.
Аорта может быть смещена при сколиозе, забрюшинных опухолях или поражении парааортальных лимфоузлов; в некоторых случаях это может симулировать аневризму. Необходимо тщательное поперечное сканирование для идентификации пульсирующей аорты: лимфоузлы или другие зкстрааортальные образования будут визуализироваться сзади или вокруг аорты.
Если в поперечном срезе аорта имеет диаметр более 5 см, необходимо срочное обращение к клиницистам. Существует высокий риск разрыва аорты такого диаметра.
Существенное увеличение диаметра аорты в более низко расположенных отделах (по направлению к тазу) является патологическим; выявление увеличения диаметра аорты выше нормальных значений также весьма подозрительно на аневризматическое расширение. Тем не менее необходимо дифференцировать аневризму от расслоения аорты, а у пожилых пациентов значительная извитость аорты может маскировать аневризму. Аневризма может быть диффузной или локальной, симметричной и асимметричной. Внутренние отраженные эхосигналы появляются при наличии сгустка (тромба), который может вызывать сужение просвета. Если в просвете определяется тромб, то измерение сосуда должно включать и тромб, и зхонегативный просвет сосуда. Также важно измерять длину патологически измененного участка.
Также за пульсирующую аневризму клинически можно принять «подковообразную почку», опухоль забрюшинного пространства, измененные лимфатические узлы. Подковообразная почка может выглядеть анэхогенной и пульсирующей, так как перешеек лежит на аорте. Поперечные срезы и, при необходимости, срезы под углом помогут дифференцировать аорту и почечную структуру.
Поперечное сечение аорты на любом уровне не должно превышать 3 см. Если диаметр больше 5 см или если аневризма резко увеличивается в размерах (увеличение более чем на 1 см в год считается быстрым), существует значительная вероятность наличия расслоения.
При выявлении жидкостных затеков в области аортальной аневризмы и при наличии болевых ощущений у пациента ситуация расценивается как очень серьезная. Это может означать расслоение с подтеканием крови.
Расслоение может иметь место на любом уровне аорты на коротком или длинном отрезке. Чаще всего расслоение может иметь место в грудной аорте, визуализация которой при помощи ультразвука затруднена. Расслоение аорты может создавать иллюзию удвоения аорты или удвоение просвета. Наличие тромба в просвете может в значительной степени маскировать расслоение, так как просвет аорты будет сужен.
В любом случае при наличии изменения диаметра аорты, как уменьшения так и увеличения его, может быть заподозрено расслоение. Продольные, и поперечные срезы очень важны для определения полной длины участка расслоения; необходимо также сделать косые срезы для уточнения распространенности процесса.
При выявлении аневризмы аорты или расслоения аорты прежде всего необходимо визуализировать почечные артерии и определить перед хирургическим вмешательством, затронуты они процессом или нет. По возможности также необходимо определить состояние подвздошных артерий.
Каждое локальное сужение аорты значимо и должно быть визуализировано и измерено в двух плоскостях, при помощи продольных и поперечных срезов для определения распространенности процесса.
Атероматозная кальцификация может быть выявлена на всем протяжении аорты. По возможности необходимо отследить аорту после бифуркации по правой и левой подвздошным артериям, которые также должны быть исследованы на предмет стеноза или расширения.
У пожилых пациентов аорта может быть извитой и суженной в результате атеросклероза, который может быть очаговым или диффузным. Кальцификация стенки аорты создает гиперэхогенные участки с акустической тенью. Может развиться тромбоз, особенно на уровне бифуркации аорты, с последующей окклюзией сосуда. В некоторых случаях необходимо проведение доплерографического исследования или аортографии (контрастная рентгенография). Прежде чем ставить диагноз стеноза или расширения, необходимо исследовать все отделы аорты.
Если пациент перенес операцию по протезированию аорты, важно эхогра-фически определить расположение и размер протеза, используя поперечные срезы для исключения расслоения или подтекания крови. Жидкость, находящаяся рядом с трансплантатом, может являться следствием кровотечения, но также может быть и результатом ограниченного отека или воспаления после хирургического вмешательства. Необходимо проводить корреляцию между клиническими данными и результатами ультразвукового исследования. Во всех случаях необходимо определить полную длину протеза, а также состояние аорты выше и ниже его.
Аневризмы при неспецифическом аортите чаще встречаются у женщин до 35 лет, но иногда выявляются и у детей. Аортит может поражать любой участок нисходящей аорты и может вызывать тубулярное расширение, асимметрическое расширение или стеноз. Для выявления поражений необходимо тщательное исследование в проекции почечных артерий. Пациентам с аортитом необходимо проводить ультразвуковое исследование каждые 6 мес, так как участок стеноза может в последующем дилатироваться и стать аневризмой. Так как эхография не дает визуализации грудной аорты, необходимо проведение аортографии для определения состояния аорты на всем протяжении от аортального клапана до бифуркации аорты и определения состояния основных ветвей.
Медицинский эксперт-редактор
Портнов Алексей Александрович
Образование: Киевский Национальный Медицинский Университет им. А.А. Богомольца, специальность — «Лечебное дело»
Другие статьи по теме
Инструментальная диагностика методом ультразвукового сканирования (УЗИ), которое также называется ультрасонографией, может выявлять во внутренних органах и полостях участки с различной акустической плотностью – гиперэхогенное или гипоэхогенное.
Поделись в социальных сетях
Портал о человеке и его здоровой жизни iLive.
ВНИМАНИЕ! САМОЛЕЧЕНИЕ МОЖЕТ БЫТЬ ВРЕДНЫМ ДЛЯ ВАШЕГО ЗДОРОВЬЯ!
Информация, опубликованная на портале, предназначена только для ознакомления.
Обязательно проконсультируйтесь с квалифицированным специалистом, чтобы не нанести вред своему здоровью!
При использовании материалов портала ссылка на сайт обязательна. Все права защищены.
Источник: http://ilive.com.ua/health/bryushnaya-aorta-v-norme-i-v-patologii_84792i15992.html
В современной кардиохирургии, когда операции стали проводиться с меньшим риском развития интра- и послеоперационных осложнений, по сравнению с прошлыми годами, начали возникать задачи о пересмотре некоторых показаний к операциям и разрабатываться критерии, по которым можно будет руководствоваться. Это позволит современной кардиохирургии, кроме коррекции образовавшихся патологических изменений в сердце, иметь и профилактический характер.
Хотя во многих статьях описаны методы резекции грудных аортальных аневризм и расширений, информация относительно природы этой патологии ограничена, чтобы определить критерии для хирургического вмешательства. Нами просмотрены данные о 230 пациентах с грудными аортальными аневризмами и расширениями, которые были проанализированы в Йельской университетской школе медицины. Эта компьютеризированная база данных включала 714 историй болезни (отображения магнитного резонанса, компьютерной томографии, эхокардиографии). Средний размер грудной аорты у этих пациентов в начальном представлении – 5,2 см (диапазон от 3,5 до 10 см).
Средний рост в норме – 0,12 см/год. Выживаемость за 1 и 5 лет – 85 и 64% соответственно. У пациентов с аортальным расслоением выживаемость ниже (83%–1-летняя; 46%–5-летняя), чем у пациентов без расслоения (89%–1-летняя; 71%–5-летняя). Для плановых операций смертность составляла 9,0%; а для экстренных – 21,7%. Средний размер во время разрыва или расслоения аорты – 6,0 см для восходящих аневризм и 7,2 см для нисходящих.
Многовариантный ретроспективный анализ с отдельной оценкой факторов риска для острого расслоения или разрыва показал, что размер больше 6,0см увеличивает их вероятность на 32.1% для восходящих аневризм (p=0,005). Для нисходящих аневризм эта вероятность увеличилась на 43% при размере больше 7,0 см (p=0,006). Если бы средний размер во время расслоения или разрыва использовался как критерий для хирургического вмешательства, тогда у половины пациентов наблюдались бы тяжелые осложнения перед операцией.
Исходя из этого критерий ниже среднего размера является уже показанием для операции. Вследствие этого анализа был рекомендован размер 5,5см как приемлемый для избирательной резекции, потому что резекция при таком размере может быть выполнена с относительно низкой смертностью. Для аневризмы нисходящей аорты, при которой периоперационные осложнения больше и срединный размер во время осложнения является большим, мы рекомендуем вмешательство при размере 6,5см и больше.
Грудные аортальные аневризмы – это серьезные состояния, при которых часто требуется хирургическое вмешательство вследствие угрозы расслоения или разрыва. Течение аортальной аневризмы часто связывается с локализацией и первичной причиной образования. У пациентов с синдромом Марфана часто встречаются аневризмы восходящей аорты с хронической аортальной недостаточностью и аортальные расслоения корня и разрывы, которые являются первичной причиной укорочения продолжительности жизни. У пациентов с атеросклеротическими поражениями восходящей аорты, разрыв является самой частой причиной, приводящей к летальному исходу. По законам Лапласа можно предположить, что предрасполагающими факторами аневризм, являются увеличенные размеры и повышенное напряжение стенки аорты. Прогрессированием болезни является возрастающее расширение и возможный разрыв аорты.
К сожалению, очевидна корреляция между размером и вероятностью разрыва, которая хорошо установлена для брюшных аортальных аневризм и не сохраняется для грудной аорты. Процесс принятия решения еще более усложнен тем, что риск при замене грудной аорты больше, чем при брюшной. Резекция и замена графтом восходящих аортальных аневризм часто требуют дополнительных действий, типа коронарной реимплантации и замены аортального клапана, в то время как замена нисходящей грудной аорты несет риск параплегии – повреждения спинного мозга. Joyce et al. нашли, что приблизительно 50% пациентов с грудной аортальной аневризмой умерли в течение 5 лет после установления диагноза, что аневризматическая болезнь имела негативное воздействие, и часто наблюдали случаи тромбоза коронарных, мозговых или других периферических артериальных окклюзий или аневризматических болезней.
Пятилетняя выживаемость была приблизительно 26,9 % для симптоматических аневризм и 58,3% для несимптоматических аневризм.
Pressler V., McNamara J. [19] сообщили, что течение грудных аортальных аневризм, нелеченных хирургическим путем, закончилось разрывом у 47% пациентов. С увеличением случаев хирургического лечения они сообщили об уменьшении смертности до 5% для плановых и до 16% для экстренных операций [19].
В развивающихся хирургических протоколах ведение пациентов для соответствующего выбора учитываются факторы риска, которые могут влиять на течение болезни. Определенная цель состоит в том, чтобы выбрать пациентов, для которых вероятные риски оправданы. Текущие рекомендации для хирургического вмешательства базируются в значительной степени на клиническом суждении, в связи с недостатком твердых научных и статистических данных относительно соответствующего критерия размера для хирургического вмешательства.
Материал и методы. Пациенты были зарегистрированы в исследование после того, как компьютеризированный поиск начал проводиться среди всех пациентов, прошедших МРТ, обрабатывались КТ просмотры или эхокардиографии грудной аорты. Поиск был зафильтрован, для исключения пациентов с восходящей или нисходящей грудной аортой, размером меньше 3,5см в диаметре и пациентов моложе 16 лет. Поиск также проводился с целью идентифицирования пациентов с аортальными операциями в анамнезе; заключения вскрытий трупов были у всех пациентов, которые умерли от аортальной болезни в этот период. Изучения историй болезни проводились на каждом идентифицированном пациенте. Данные из отчетов больниц и компьютерных файлов были перепроверены по разным источникам (Ассоциацией Больниц и Регистром Смертности Государства, Штата Коннектикут). Эта компьютеризированная база данных была расценена как часть продолжающихся изучений в Йельском Центре Грудной Аортальной Болезни, главного центра Новой Англии.
База данных включает 714 случаев, исследования (250 вычисленных КТ просмотров, 147 МРТ просмотров и 317 эхокардиограмм) выполнены на 230 пациентах с грудными аортальными аневризмами. Dinsmore R.E. et al. сообщили о чрезвычайно высокой корреляции среди МРТ, томографических просмотров и эхокардиограммы в измерении грудных аортальных аневризм. Из этих 230 пациентов, 138 – мужчины, средний возраст – 62 года (от 16 до 92 лет), из которых 25 пациентов с синдромом Марфана.
Из 230 пациентов с грудными аортальными аневризмами основную группу составили 174 пациента, которые периодически обследовались. Эту группу пациентов составили 111 пациентов с восходящими расширениями (аневризмами) аорты, 11–с аневризмами дуги аорты, 41–с аневризмами нисходящей аорты и 11–с торакоабдоминальными аневризмами. Последовательная информация относительно размеров аневризмы была получена от 79 пациентов, которые не подвергались операциям на аорте. Период исследования составлял от 1 до 106 месяцев, в среднем 25,9 месяцев. Те пациенты, которые исследовались на всем протяжении, вошли в контрольную группу для оценки роста размеров аорты и идентификации факторов риска, затрагивающих рост в многовариантной модели. Подобная многовариантная модель использовалась для изучения факторов, влияющих на разрыв аневризмы, расслоение или на выживаемость.
Из общего количества пациентов 136 подверглись хирургическому лечению по поводу грудных аортальных расширений (аневризм) за 11-летний период. В целом было 67 плановых и 69 экстренных операций, включая 86 восходящих аневризм или аневризм дуги аорты (47 плановых и 39 экстренных) и 50 расслоений грудных аортальных аневризм (21 плановых и 29 экстренных).
Операции на восходящей аорте были выполнены с использованием миокардиальной защиты при системной гипотермии (холодовая кристаллоидная или кровяная кардиоплегия). Глубокая гипотермия с остановкой перфузии использовалась при замене дуги и с непрерывной перфузией – при замене восходящей аорты. Время остановки ИК – в пределах 14 – 64 минут.
Манипуляции на нисходящей аорте были выполнены обычно с использованием предсердно-бедренной перфузии с применением центробежного насоса без оксигенатора, кроме того, когда состояние пациента не было достаточно устойчивым для канюляции, действие было заменено техникой зажимать-и-шить.
Статистический метод. Статистические методы использовались для идентифицирования и оценки факторов риска для следующих прогнозов: ежегодный средний рост аневризмы, частота осложнений (острое расслоение и/или разрыв), смертность и выживаемость в отдаленные сроки.
Анализ выживания. Пятилетние оценки выживания были рассчитаны анализом таблицы жизни (Kaplan-Meier). Различия в выживании были проверены посредством LIFEREG процедуры в версии 6.07 SAS, 1994 (SAS Institute, Inc, Кари Н. С.).
График выживаемости Kaplan-Meier. Пятилетние оценки выживания иллюстрированы для пациентов с грудными аортальными аневризмами (ГАА) против общего (согласованного с возрастом и полом) населения (ОН).
Результаты и обсуждение. Joyce J.W. et al. [21] сообщили о пятилетней выживаемости при аневризмах восходящей грудной аорты с диаметром 6 см или меньше в 61% случаев; аневризмы больше чем 6 см имели пятилетнюю выживаемость в 38% случаях. Полное пятилетнее выживание в нашем ряде наблюдалось в 64% случаев. Смертность, как полагают, будет связана с аневризмой в огромном большинстве случаев, хотя адекватные детали для этого различия были часто недоступны. Выживание значительно ниже при аневризмах нисходящей аорты (39% за 5 лет) (p=0.031). Пациенты с расслоением имели более низкую выживаемость (46% за 5 лет).
Параметры роста. Определенный ежегодный рост для грудных аортальных аневризм составил 0,29 см/год. Это находится в близком соотношении с результатами, о которых сообщает Dapunt O.E. et al. [26] (0,32 см/год). Masuda Y. et al. [27] информировали о норме роста для грудных аортальных аневризм – 0,13 см/год. Hirose Y. et al. [28] приводят высокую ежегодную норму роста – 0,42 см/год для грудных аортальных аневризм. В последующем изучении, однако, Hirose Y. et al. [28] привели существенно более низкую норму.
Несоответствие в двух изучениях [28] может вполне объяснить различные использованные стратегии для оценки роста. В последних исследованиях Hirose Y. [28] применяемые регрессы приближаются к используемым Dapunt O.E. et al. [26] и в текущем изучении, при оценке роста грудной аортальный аневризмы. Более ранними изучениями группой Hirose Y. [28] вычислено, что рост равен различию между последним и первым измеренным размером, разделенным на продолжительность между исследованиями.
Размер традиционно рассматривался как важный фактор риска для осложнений (то есть острого расслоения и/или разрыва) у пациентов с грудными аневризмами, и это считалось самым важным независимым фактором в решении планового хирургического вмешательства. Влияние размера на величину роста аневризм – предмет дискуссий. Dapunt O.E. et al. [26] отмечают, что более интенсивные расширения были найдены у тех пациентов, у которых аортальный диаметр при диагнозе был >5 см. С другой стороны. Hirose Y. et al. [28] не нашли никакого существенного влияния размера на интенсивность ростa.
Dapunt O.E. et al. [26] сообщили, что наличие гипертонии, коррелирует с большим аортальным диаметром, но значительно не затрагивает норму роста аортального расширения. Masuda Y. et al. [27] сообщили о прямой связи между величиной диастолического давления и степенью аортального расширения.
Вероятность осложнений. Важно рассмотреть естественное течение болезни у пациентов с грудными аневризмами, т.е. случаи острого расслоения и/или разрыва у этого контингента. Pressler V., McNamara J.J. [22] сообщили, что у восьми из девяти случаев разрывов нисходящих грудных аортальных аневризм размеры аорты были больше 10 см. В последующих изучениях сообщается об осложнениях при намного меньших размерах. В исследованиях Gott V.L. et al [11], при аневризмах восходящей аорты у пациентов с синдромом Марфана, указывается средний размер – 7,8 см во время расслоения.
Однако у семи из 26 пациентов (26,9%) расслоения наблюдались при размерах аневризм 6,5 см или меньше. Кроме того, Crawford E.S. et al. [9] сообщили о среднем размере во время разрыва – 8,0см среди 117 пациентов с нисходящими грудными и торакоабдоминальными аневризмами. Dapunt O.B. et al. [26] информируют о разрывах грудных аневризм, встречающихся в еще меньших размерах, со средним размером 6,1см.
Эти наблюдения свидетельствуют о расслоениях или разрывах при расширяющихся размерах аневризм. Средним размером во время разрыва или расслоения было 6,0 см для восходящих аневризм и 7,2см для нисходящих. Производился многовариантный ретроспективный анализ с намерением изолировать факторы риска для острого расслоения или разрыва, который показал, что размер больше 6,0 см увеличивает вероятность расслоения или разрыва на 32,1 % для восходящих аневризм (p=0.005). Для нисходящих аневризм, эта вероятность увеличилась на 43 % при размере больше 7,0 см (p=0.006). Frist W.H. et al. [33] выдают следующие данные для восходящих и нисходящих аневризм: 6см для восходящей аорты и 7см для нисходящей.
Критерии для хирургического вмешательства.
Ниже мы попытались продемонстрировать важность грудного размера аневризмы при грозных осложнениях, таких как разрыв и расслоение аорты. Нашими наблюдениями мы пытаемся продемонстрировать четко увеличивающуюся частоту осложнений с увеличением аортального размера. Эти наблюдения показывают, что средний размер при разрыве и расслоении составляет 6,0 см для восходящих аневризм и 7,2 см для нисходящих. Многовариантный анализ факторов риска, влияющих на острое расслоение и/или разрыв, показывает, что размер больше 6,0 см является существенным фактором риска (p=0.005). Логистический анализ указывает 32,1% увеличение вероятности расслоения или разрыва для восходящих аневризм при среднем размере больше 6,0см (p=0.005) и 43,0% увеличение для нисходящих аневризм больше 7,0см (p=0.006).
Эти данные настоятельно требуют применения критерия размера для хирургической замены аневризматической аорты, чтобы предотвратить осложнения разрыва и расслоения. Кроме того, эти данные говорят о том, что следует применять более низкий критерий размера, чем предварительно зарекомендованные.
Если средний размер во время осложнения (в этом случае: 6,0см для восходящей и 7,2см для нисходящей аорты) будет применен как интервенционный критерий, то у половины пациентов во время вмешательства с большой вероятностью будут наблюдаться грозные осложнения. Соответственно, авторы предлагают вмешательство при критериях несколько ниже среднего размера во время осложнения. Предлагается, чтобы хирургическое вмешательство было применено при размере 5,5см для восходящей и 6,5см для нисходящей аортальных аневризм. Эти вышепредложенные критерии позволяют произвести вмешательство перед катастрофически увеличенной вероятностью разрыва и/или расслоения.
Эти рекомендации указывают, что плановая операция намного более безопасна, чем экстренное вмешательство. Для восходящих аневризм и аневризм дуги аорты, плановая операция была весьма безопасна (смертность 4,3%). Эти результаты смертности широко совместимы с теми, о которых сообщают и другие центры. Хотя операция на нисходящей аорте имеет более высокий риск (19%), но количество пациентов в этой категории является относительно меньшим, чтобы влиять на конечный результат.
Множество вышеприведенных данных показали, что операция на восходящей аорте более безопасна. ИК через левопредсердно-бедренную канюляцию с использованием центробежного насоса показал, что он является безопасным и надежным методом для предотвращения п/о осложнений: ишемизированные осложнения типа почечной недостаточности и повреждения спинного мозга. Кроме того, появление ингибитора протеазы (апротинин) п ривело к существенному сокращению потери крови в результате защиты рецепторов стенки тромбоцита в начале ИК. Выпуск пропитанного коллагеном дакронового протеза привел (Hemashield Meadox Medicals Inc, Окленд, N.J.) к улучшению хирургического гемостаза, фактически устраняя кровотечение через стенку протеза. Эти факты говорят в пользу приоритетного избирательного вмешательства для избежания разрыва и расслоения аневризм.
Для нисходящих аортальных аневризм нужно рассмотреть риск параплегии как существенное интраоперационное осложнение. Риск параплегии (спинномозгового генеза) в литературе остается между 2 и 20%, в этом случае составляет 4.0%. Очевидно, что пожилой возраст и сопутствующие болезни могут привести к частым осложнениям, при которых не показано хирургическое вмешательство. Таким образом, каждый пациент должен быть оценен индивидуально, и ожидаемый риск осложнений (особенно параплегия при нисходящих аортальных аневризмах) должен быть взвешен во избежание таких осложнений, как разрыв и расслоение. Кроме того, должен быть принят во внимание уровень врачей в рассматриваемом медицинском центре. Критерии размера, представленные здесь, предложены для менее тяжелых пациентов, вылеченных в более опытных центрах.
Исследования пациентов с синдромом Марфана.
Больше чем 90% смертельных случаев при синдроме Марфана связаны с осложнениями аневризм восходящей аорты. Поскольку большинство пациентов с синдромом Марфана имеет некоторую степень аортальной недостаточности (корень аорты – 6,0см), Готт, Лима и соавторы рекомендуют профилактическое лечение при аневризмах, достигающих 5,5–6,0см. Мы рекомендуем интервенционный критерий 5,0см для пациентов с синдромом Марфана, другими наследственными коллагеновыми заболеваниями сосудов или семейными случаями аортальной недостаточности.
Этот критерий размера несколько ниже, чем рекомендации для вмешательства при атеросклеротических аневризмах восходящей аорты. Опыт показывает, что у нескольких пациентов с синдромом Марфана расслоение или разрыв произошли при размерах меньше 5,0см. Эти молодые больные часто находились в тяжелом клиническом состоянии. Таким образом, профилактическое хирургическое лечение может существенно улучшить их клиническое состояние и прогноз.
Разработка интервенционных критериев – это комплекс исследовательских усилий. Исследование этой проблемы является важным для повышения выживаемости пациентов. Чтобы определить соответствующие критерии размера для вмешательства, мы прибегли к помощи статистического анализа. В этих интервенционных критериях должны учитываться возраст пациента, физическое состояние, ожидаемая продолжительность жизни, то есть приблизиться к критериям вмешательства, используя статистические методы с точки зрения предотвращения осложнений (расслоение и разрыв). Давление органа аневризмой, сопутствующая аортальная недостаточность и острое расслоение аорты являются широко принятыми общими признаками для хирургического вмешательства независимо от аортального размера.
Некоторые точки зрения все еще обсуждаются в хирургии хронической болезни восходящей аорты: какую методику использовать при лечении (открытый или методику обертки, прямая или опосредованная реимплантация коронарных артерий), как предохранять мозг во время восстановления дуги аорты. Когда корень аорты был включен в план операции, обычно исполнялась имплантация клапаносодержащего кондуита, используя методику обертки с реимплантацией коронарных артерий и дакроновый трансплантат (8мм). Только клапанное протезирование не предохраняет от рецидивов аневризмы восходящей аорты, ведя к повторной операции. При этом повторные операции имеют высокую смертность.
Некоторые авторы использовали методику обертки. По поводу кровотечения вероятность ранней повторной операции низка – 4,5% в этом ряде и может быть сравнена с данными Kouchoukos N. (2% — открытая методика). У исследуемых больных не было необходимости повторных операций при псевдоаневризмах восходящей аорты.
Реимплантация коронарных магистралей с использованием дакронового трансплантата (8мм) кажется более надежной и технически легко осуществимой, чем прямая реимплантация или реимплантация с аортальными пуговками. Kouchoukos N. [7] Taniguchi K. et al. [12] сообщается о появлении псевдоаневризм в коронарном устье после этих операций [12,13].
Поэтому есть мнение, что использование дакронового трансплантата предотвращает появление этих осложнений (как показано стандартной коронарографией). Образовавшиеся правопредсердные фистулы закрылись, за исключением одного случая, когда потребовалась повторная операция. В девяти случаях, когда был имплантирован трубчатый графт, была зафиксирована внезапная смерть от неизвестной причины (вскрытие трупов не было выполнено). Возможность ложных аневризм или фистул, приводящих к смерти, не исключалась.
Восстановление дуги аорты всегда показано, когда аневризма переходит на дугу аорты, когда участок расслоения простирается на дугу или когда разрыв интимы локализован на дуге (2 случая в этом ряде). Авторам кажется, что остановка гипотермического ИК приводит к неврологическим осложнениям. Griepp R.B. et al. сообщили о коэффициенте (5,6%) неврологических осложнений у 87 больных [15]. Авторы предпочитают остановку гипотермического ИК при выборочной катетеризации магистральных сосудов головного мозга.
30-дневная смертность отмечалась у 7,6 % больных и 6% — с протезированием (использовались клапаносодержащие кондуиты). Galloway A.C. et al. [6] было сообщено о похожих цифрах летальности, соответственно 5,3 и 5%.
Многие анализы также указывают, что сопутствующая трансплантация коронарных артерий и пожилой возраст являются главными факторами риска, что показано и другими авторами. Выживаемость оставляет желать лучшего у больных, которые подвергаются хирургическому вмешательству при хронической болезни восходящей аорты: 48% за 12 лет у Kouchoukos N.T. et al. [13] и 57% за 7 лет у Culliford A.T. [34]. В этом ряде полное выживание – 59,6%±3,7% за 9 лет для всех больных и 66,3%±4,5% за 9 лет для больных с протезированием клапаносодержащим кондуитом (включена также интраоперационная смертность).
Преобладающая причина поздней смертности не была обнаружена в этом ряде. Факторами, увеличивающими риск, что показано одномерным анализом, являются: время ИК, восстановление дуги аорты, хроническое расслоение аорты и пожилой возраст.
Протезирование с использованием клапаносодержащего кондуита, его окутывание с реимплантацией коронарных магистралей дакроновым протезом дает хорошие отдаленные результаты. Выживаемость в отдаленные сроки все еще низка у больных с повторными операциями на сердце, с синдромом Марфана, с хроническим расслоением аорты, с переформированием дуги аорты и у больных, находящихся в III–IV ФК сердечной недостаточности (NYHA).
При статистическом анализе учитывались следующие факторы риска: возраст, пол, перенесенная кардиальная операция, функциональный класс СН, кардиоторакальный индекс, синдром Марфана, гипертония, дооперационные неврологические нарушения, хроническое расслоение аорты, протезирование с обходом коронарных артерий, сопутствующее протезирование митрального клапана, восстановление дуги аорты, регургитация на аортальном клапане, продолжительность пережатия аорты и продолжительность экстрапульмонального кровообращения.
Существующие в настоящее время рекомендации для операции.
Появившиеся данные о пациентах с синдромом Марфана также показали неточность использования размера как абсолютного критерия для всех пациентов. Надо полагать, что большое значение имеют соотношения размеров в замен абсолютным размерам (аортальное соотношение). Аортальное соотношение рассчитывается по формуле:
Основываясь на этих данных, можно суммировать лучшие текущие рекомендации для определения времени проведения операции при дилатации восходящей аорты. Спектр состояний представлен, с одной стороны, пациентами с синдромом Марфана с позитивным семейным анамнезом преждевременного разрыва или расслоения (соотношение 1,3 или диаметр 4,3см для взрослых в возрасте
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе