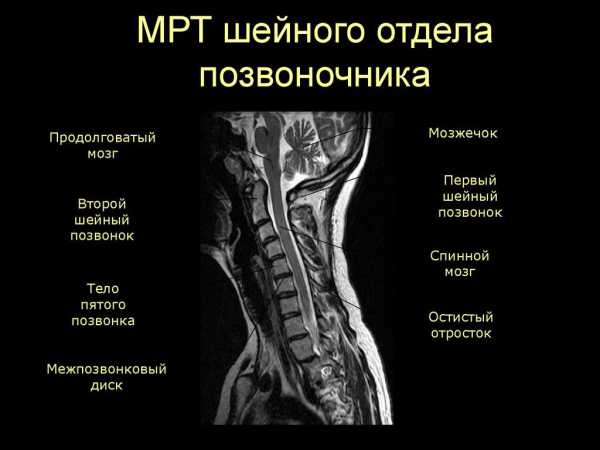
Боли в спине обследование
ОБСЛЕДОВАНИЯ И АНАЛИЗЫ ПРИ БОЛЯХ В СПИНЕ
ОБСЛЕДОВАНИЯ И АНАЛИЗЫ ПРИ БОЛЯХ В СПИНЕ
Поскольку различные заболевания могут вызывать боль в спине, тщательное изучение истории болезни будет частью обследования, ваш врач задаст вам множество вопросов, касающихся начала боли (Поднимали ли вы тяжелые предметы и почувствовали внезапную боль? Боль нарастала постепенно?). Он или она захотят узнать, что усиливает или уменьшает боль. Врач спросит вас о недавно перенесенных заболеваниях и таких связанных с ними симптомах, как кашель, повышенная температура, трудности с мочеиспусканием или заболевание желудка. У женщин врач захочет узнать о вагинальных кровотечениях, спазмах или выделениях. В этих случаях тазовая боль часто отдает в спину.
Врач будет искать признаки повреждения нервов. Рефлексы обычно проверяются с помощью неврологического молотка. Это обычно делается на колене и под коленом. В положении лежа на спине, вас попросят поднять одну ногу, потом обе ноги с и без помощи врача. Это проводится для проверки нервов, мышечной силы и присутствия напряжения в седалищном нерве. Чувствительность обычно проверяются с помощью булавки, скрепки или других острых предметов, проверяющих потерю чувствительности в ногах.
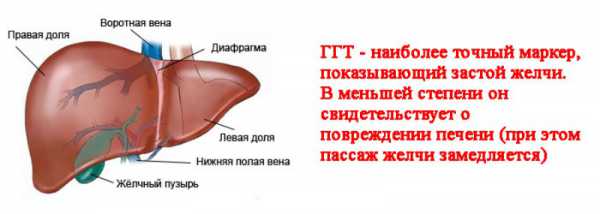
В зависимости оттого, что подозревает врач, он может провести исследование органов брюшной полости, гинекологическое исследование или ректальное исследование. Эти исследования устанавливают наличие заболеваний, которые могут вызывать боль в спине. Самые нижние нервы ваш его спинного мозга служат сенсорной зоной мышц прямой кишки, и повреждение этих нервов может вызвать неспособность контролировать мочеиспускание и дефекацию. Поэтому ректальное исследование является необходимым для проверки отсутствия повреждения нервов в этой области тела.
Врачи могут применять несколько исследований для того, чтобы понять, что является причиной болей в спине. Ни одно из исследований не является идеальным для определения отсутствия или присутствия заболевания на 100 %.
Медицинская литература однозначна: если нет ни одного опасного симптома острой боли в спине, нет необходимости в применении визуальных исследований. Поскольку у 90 % людей в течение 30 дней уменьшается боль в спине, большинство врачей не будут направлять вас на обследование по поводу острой, неосложненной боли в спине.
Рентгеновское исследование обычно не считается полезным при оценке боли в спине, особенно в первые 30 дней. При отсутствии опасных симптомов его применение противопоказано. Применение рентгеновского исследования показано, если есть серьезная травма, легкая травма у тех, кто старше 50 лет, людей с остеопорозом и тех, кто длительно принимает стероиды.
Миелограмма – это рентгеновское исследование, при котором непрозрачный краситель путем инъекции вводится прямо в спинномозговой канал. Его применение в последнее время резко сократилось, поскольку сейчас используется МРТ. Это исследование сейчас проводится в комбинации с КТ и только в специальных ситуациях, когда планируется операция.
Магнитно-резонансная томография (МРТ) является сложным и очень дорогим исследованием. Исследование не использует рентгеновские лучи, а использует очень сильные магнитное излучение для создания изображения. МРТ может применяться через 1 месяц наличия симптомов для выяснения более серьезных причин проблемы.
Исследования нервов
Электромиограмма, или ЭМГ, является исследованием, которое включает введение очень маленьких иголок в мышцы. Отслеживается электрическая активность. Обычно это исследование применяется при хронической боли и для выяснения степени повреждения нервных корешков. Исследование также способно помочь врачу провести различие между заболеванием нервных корешков и заболеванием мышц.
Перед тем, как врач начнет лечить боль в спине, он может провести исследования для установления причины болей в спине. Врач проверит диапазон движения и функционирование нервов, а также проведет мануальное исследование для определения локализации области дискомфорта.
Анализ крови и мочи даст сведения о том, что боль возникла из-за инфекции или других системных проблем.
Рентгеновское исследование является полезным для определения местонахождения перелома или других костных повреждений.
Для анализа повреждения мягких тканей может понадобиться проведение компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ). Рентгеновское исследование и томография используются только для проверки прямой травмы позвоночника, при болях в спине с повышенной температурой или таких проблемах с нервам и, как чрезмерная слабость или онемение.
Для определения возможных повреждений мышц и нервов может проводиться электромиограмма (ЭМГ).
Поскольку боль в спине вызвана рядом причин, целями лечения является облегчение боли и восстановление подвижности. Базовое лечение состоит в облегчении боли в спине от растяжения или незначительной травмы. Может помочь прикладывание льда, а также прием аспирина или другого нестероидного противовоспалительного препарата для уменьшения боли и воспаления. После того, как воспаление пройдет, приложите грелку, чтобы расслабить мышцы и соединительную ткань.
Длительный постельный режим больше не считается необходимым в большинстве случаев боли в спине, он считается потенциально вредным, замедляющим выздоровление и вызывающим новые проблемы. В большинстве случаев предлагают продолжить нормальную, не требующую усилий активность (например, ходьбу). После этого начинают контролированные упражнения или физиотерапию. Физиотерапевтическое лечение может включать массаж, УЗИ, вихревые ванны, контролируемый подвод тепла и индивидуальную программу упражнений для восстановления полной подвижности спины. Укрепление брюшных и спинных мышц поможет стабилизировать спину, вы можете предотвратить дальнейшее повреждение спины, делая легкие упражнения на растяжку для поддержания хорошей осанки.
Если боль в спине мешает нормальной активности, врач порекомендует принимать обезболивающие препараты. Могут помочь такие продающиеся без рецепта препараты, как тайленол, аспирин или ибупрофен. ваш врач может выписать сильные противовоспалительные препараты или комбинацию опиоида / ацетаминофена – «Викодин» или «Перкосет». Некоторые врачи также выписывают мышечные релаксанты. Но помните о том, что эти лекарственные препараты влияют сначала на мозг, а потом на мышцы, и часто вызывают сонливость.
Если врач не смог помочь контролировать боль в спине, он может направить вас к специалисту по позвоночнику или специалисту по обезболиванию. Иногда эти врачи используют инъекции стероидов или анестетиков для контролирования боли. В последнее время были разработаны новые методы лечения боли. Одним из них является радиочастотное отсечение – процесс доставки электростимуляции до специфических нервов, чтобы сделать их менее чувствительными к боли, или доставить достаточно электричества для уничтожения нерва и прекращения дальнейшей боли. Похожая процедура, доставляющая тепло до грыжи межпозвоночного диска, может уплотнить диск таким образом, чтобы он больше не давил на нервные корешки, вызывая боль. Другие лекарственные препараты, такие как антидепрессанты и антиконвульсанты, иногда выписываются для устранения боли, связанной с раздраженными нервами.
Некоторые врачи считают, что применение чрескожной стимуляции нервов (ЧКСН) помогает при боли в спине. Электроды, прикрепленные к телу, доставляют электрический ток низкого напряжения, помогающий облегчить боль. После соответствующего обучения пациенты могут использовать ЧКСН самостоятельно для облегчения боли во время выздоровления после растяжения спины или травм позвоночника средней тяжести.
Операция по поводу неспецифической позвоночной боли является последним средством. В случаях постоянной боли из-за тяжелого повреждения нерва, ризотомия – хирургическое отделение нерва – может быть необходима для прекращения передачи сигналов о боли в мозг. Ризотомия может исправить симптомы, вызванные трением между поверхностями суставов позвоночника, но она не помогает при других проблемах, например, при грыже межпозвоночных дисков.
Мануальные терапевты играют важную роль в лечении болей в спине. Американское агентство исследований и оценки качества медицинского обслуживания признали спинальную мануальную терапию эффективным в лечении острой боли в пояснице. Некоторые исследователи предполагают, что раннее хиропрактическое регулирование при острой боли в спине может предотвратить развитие хронических проблем. Другие врачи предостерегают против использования некоторых хиропрактических манипуляций, особенно тех, которые включают резкое скручивание шеи.
Остеопатическое лечение комбинирует терапию лекарственными препаратами со спинальной манипуляцией или вытяжением, после чего следует физиотерапия и упражнения.
Акупунктура может принести временное или полное облегчение болей в спине. Она может использоваться самостоятельно или как часть плана комплексного лечения, включающего прием лекарственных препаратов. Клинические достижения наряду с позитивными результатами исследований, проведенных Национальным институтом здравоохранения, считают акупунктуру целесообразным методом лечения для людей, страдающих от болей в пояснице.
Если вы консультируетесь с психотерапевтом по поводу когнитивной бихевиоральной терапии (КБТ), ваше лечение может включать преодоление стресса, бихевиоральную аккомодацию и техники релаксации. КБТ может уменьшить интенсивность болей в спине, изменить восприятие уровней боли и инвалидности, даже избавить от депрессии. Национальный институт здравоохранения считает КБТ полезным для облегчения боли в пояснице.
Другие бихевиоральные программы показали такой же результат – их участники смогли уменьшить прием лекарственных препаратов, изменив взгляды и отношение к боли.
Если боль в пояснице связана с мышечным напряжением или спазмом, биологическая обратная связь может быть эффективной для уменьшения интенсивности боли, сокращения приема лекарств и улучшения качества жизни. Биологическая обратная связь может помочь вам натренировать мышцы лучше отвечать на стресс или движение.
Техника Пилатеса и метод Фельдендкрайса являются специализированными формами физической нагрузки, которые помогают научиться двигаться более координировано, гибко и грациозно. Они могут помочь сократить боль и облегчить стресс. Некоторые из асан йоги могут помочь уменьшить боль в пояснице, улучшить гибкость, силу и равновесие. Йога является хорошим средством против стресса и может помочь с психологическими аспектами боли. Акватерапия и упражнения могут также улучшить гибкость и сократить хроническую боль в пояснице. Уникальные свойства воды делает ее особенно безопасной средой для упражнений с больной спиной; она создает небольшое сопротивление, комфорт и релаксацию.
Следующая глава
Боли в спине обследование
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
К деформации позвоночника относится гиполордоз. Это состояние, при котором сглаживается шейный или поясничный изгиб. Данное состояние характеризуется нарушением осанки, болью и другими симптомами. Если не лечить эту патологию, то имеется риск нарушения функции сердца, легких и органов пищеварения.
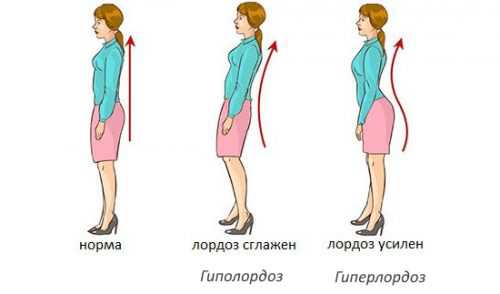
Что такое сглаженность лордоза позвоночника
Позвоночный столб человека имеет несколько изгибов. Различают кифозы (грудной и крестцовый) и лордозы (шейный и поясничный). В последнем случае выпуклость дуги изгиба обращена вперед. Гиполордоз характеризуется выпрямлением позвоночника в шейном или поясничном отделе. От этого недуга страдают преимущественно подростки и молодые люди трудоспособного возраста. На долю данной патологии приходится до 1% всех заболеваний позвоночника.
 Сглаженность лордоза после 16–18 лет наиболее опасна ввиду того, что заканчивается рост костей. В этом случае ортопедические средства малоэффективны. Сглаженный лордоз бывает нефиксированным, частично фиксированным и фиксированным. Данная патология при отсутствии лечения приводит к деформации грудной клетки и другим осложнениям.
Сглаженность лордоза после 16–18 лет наиболее опасна ввиду того, что заканчивается рост костей. В этом случае ортопедические средства малоэффективны. Сглаженный лордоз бывает нефиксированным, частично фиксированным и фиксированным. Данная патология при отсутствии лечения приводит к деформации грудной клетки и другим осложнениям.
Из-за чего возникает деформация
Причины сглаженности шейного и поясничного изгибов позвоночника разнообразны. Известны следующие этиологические факторы:
- остеохондроз;
- травмы;
- врожденные аномалии;
- межпозвоночные грыжи;
- поражение мышц таза и ног на фоне полиомиелита;
- врожденный вывих бедра;
- родовые травмы;
- анкилоз суставов;
- контрактура тазобедренного сустава;
- спастический парез ног;
- доброкачественные и злокачественные новообразования позвоночника;
- спондилолистез.
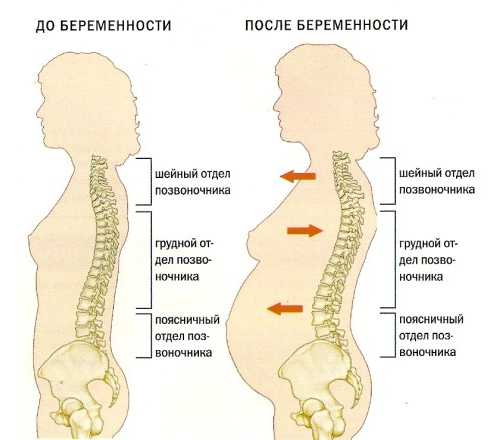
Патологическое выпрямление позвоночника возможно во время беременности. Эти изменения являются физиологическими и исчезают после родов. Часто в основе развития гиполордоза лежит компенсаторная реакция организма. Это нужно для того, чтобы поддерживать равновесие в случае смещения центра тяжести.
Предрасполагающими факторами развития гиполордоза позвоночника являются:
- большой объем талии;
- ожирение;
- гиподинамия;
- избыток в рационе простых углеводов;
- нарушение осанки;
- ношение неудобной обуви;
- разная длина конечностей;
- неправильный подбор мебели.
Симптомы данной патологии часто выявляются у спортсменов. Способствуют этому травмы позвоночника во время тренировок или соревнований.
Признаки сглаженности лордоза
Наиболее часто развивается поясничный гиполордоз. Он может быть изолированным или же наблюдается сочетание с патологическим кифозом. При гиполордозе поясничного отдела возможны следующие симптомы:
- боль;
- ограничение подвижности позвоночника;
- быстрая утомляемость во время статической нагрузки;
- парестезии ног и спины;
- нарушение походки;
- изменение осанки;
- изменение формы спины.
Таким людям непросто выполнять физические упражнения ввиду болевого синдрома. Иногда при данной патологии сдавливаются нервные корешки. Это становится причиной нарушения чувствительности. При шейном гиполордозе возможны головная боль, головокружение и зрительные расстройства в виде мушек перед глазами. Постоянным признаком гиполордоза является нарушение осанки. Возможны следующие ее виды:
- кифотическая;
- плосковогнутая спина;
- плоская спина.
Кифотическая осанка возникает при сглаженности поясничного изгиба и усилении грудного кифоза. Центр тяжести у таких людей смещен назад. Кифотическая осанка характеризуется умеренным сгибанием ног в коленях в положении стоя, наклоном головы вперед, приведением плеч, их приподниманием, выступающим вперед животом и торчащими лопатками. Руки у таких людей немного смещены вперед. Грудь при этом западает.
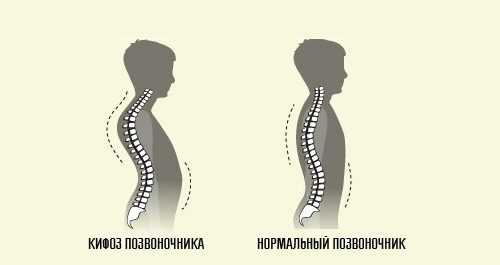
При сглаженности шейного изгиба и грудного кифоза возникает нарушение осанки по типу плосковогнутой спины. Поясничный изгиб при этом может не изменяться. Тазовые кости у таких людей смещаются назад. При плосковогнутой спине колени человека сильно разогнуты. Грудная клетка у таких людей прогибается внутрь, а голова опускается. Реже наблюдается нарушение осанки по типу плоской спины. В этом случае сглаживаются все изгибы. У человека грудная клетка смещается вперед, а нижняя часть живота сильно выпирает. Лопатки при этом торчат.
Обследование
Лечение начинается после уточнения диагноза. Для этого понадобятся:
- сбор анамнеза жизни и заболевания;
- пальпация позвоночника;
- визуальный осмотр;
- аускультация сердца и легких;
- общие анализы;
- рентгенография;
- компьютерная или магнитно-резонансная томография.
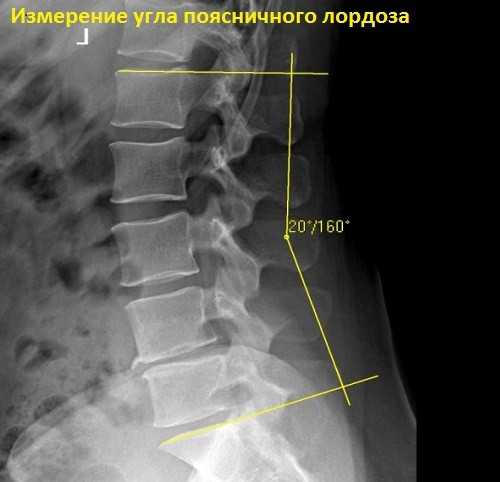
Окончательный диагноз ставится после оценки рентгенограммы. Основным признаком гиполордоза является выравнивание позвоночника в шейном или поясничном отделе в передне-заднем направлении. Для исключения сколиоза рентгенография делается в прямой и боковой проекциях. При подозрении на развитие осложнений требуется консультация кардиолога, пульмонолога и невролога.
Лечение гиполордоза консервативное. Применяются преимущественно физиотерапевтические методы. Медикаментозное лечение помогает устранить боль. Основными методами терапии являются:
- массаж;
- лечебная гимнастика;
- плавание;
- иглорефлексотерапия.
Лечение должно быть направлено на основные причины гиполордоза. Могут потребоваться:
- снижение массы тела;
- ношение ортопедической обуви;
- лечение остеохондроза;
- устранение неврологических расстройств.
В случае обнаружения межпозвоночных грыж может потребоваться хирургическое вмешательство. Иногда больным показаны корсеты и бандажи. Восстановить физиологические изгибы позволяют массаж и гимнастика. Упражнения нужно выполнять в специализированных салонах под наблюдением врача по ЛФК. Гимнастика позволяет восстановить подвижность позвоночника, устранить контрактуры и мышечные спазмы, улучшить кровоток и обменные процессы.
Занятия должны быть регулярными. Их продолжительность составляет минимум 30 минут. Необходимо начинать с минимальной нагрузки, постепенно ее увеличивая.
Наиболее часто выполняются такие упражнения, как заведение рук за спину, поднимание верхней части туловища, запрокидывание ног вверх, приседания, наклоны туловища, покачивания и доставание руками до стоп.
Прогноз и меры профилактики
Прогноз для здоровья определяется степенью выпрямления лордозов, вовлечением в процесс других отделов позвоночника, своевременностью лечения, возрастом больных и наличием осложнений. У взрослых изменения более стойкие. Их сложнее исправить. При отсутствии должного лечения возможны следующие негативные последствия:
- поражение нервных окончаний;
- нарушение функции сердца и легких;
- смещение позвонков;
- деформация груди;
- смещение кишечника;
- компрессионная миелопатия;
- развитие остеохондроза.

Основными мерами профилактики гиполордоза являются:
- ежедневная гимнастика;
- повышение двигательной активности;
- предупреждение травм спины;
- достаточный отдых во время физической работы;
- предупреждение остеохондроза;
- применение жесткого матраца;
- занятие легкими видами спорта.
Таким образом, сглаженный лордоз развивается по разным причинам и требует комплексного лечения.
Копчик – это часть нижнего отдела позвоночника, которая состоит из 3-5 сросшихся позвонков и соединена крестцом. Немало людей даже не подозревают, что он может как-то беспокоить, до начала серьезных проблем с ним. Несмотря на то, что этот участок позвоночника рудиментарный, то есть утративший свою первоначальную функцию – когда-то копчик был хвостом, он содержит огромное количество нервных окончаний, служит креплением для мышц и связок различных органов, а также участвует в распределении физической нагрузки на мышцы таза.

Причины боли в области копчика
- Причины боли в области копчика
- Травмы
- Псевдококцигодиния
- Беременность
- «Джиповый синдром»
- Невралгия седалищного нерва
- Остеохондроз
- Диагностика и лечение
Ноющая боль в области копчика свидетельствует не только о неполадках с позвоночником, но и может быть симптомом геморроя, заболеваний кишечника, органов малого таза или даже нервного расстройства. Верный диагноз в данном случае может поставить только квалифицированный доктор. Что касается медицинских терминов, то боли, непосредственно связанные с копчиком, доктора называют истинной кокцигодинией, а причинами которых являются неполадки других органов (в основном малого таза) – псевдококцигодинией.
Травмы
Как указывалось выше, копчик может ныть по самым разным причинам. Но все же наиболее распространенная из них – травма, получить которую весьма просто: достаточно неловко сесть на стул, а уж о катании на коньках и роликах с частым приземлением на «пятую точку» и говорить нечего.
В медицинской практике наиболее распространен диагноз «ушиб копчика», в этом случае боль не слишком выражена, поэтому пациенты не спешат обращаться за помощью. А напрасно! Ведь только после медицинского осмотра и рентгена доктор сможет поставить верный диагноз. Если же вы по каким-то причинам получили травму копчика, то до обращения за медицинской помощью примите следующие меры:
- приложите холод к ушибленному месту;
- старайтесь меньше двигаться;
- примите обезболивающий препарат, если в этом есть необходимость.
Срочная помощь необходима, если вследствие травмы появились следующие симптомы:
- выраженные кровоподтеки, гематома;
- отечность;
- резкая боль при ходьбе, попытке встать со стула, дефекации.
В этом случае доктор может заподозрить перелом копчика, однако такая травма встречается достаточно редко. Если все обошлось обыкновенным ушибом, ноющая боль в области копчика может преследовать пациента еще довольно долгое время, период восстановления длится до двух месяцев. В этот период травматологи рекомендуют спать на животе или на боку, сидеть на специальной ортопедической подушке с углублением по центру.
Псевдококцигодиния
Это состояние, вследствие которого пациент испытывает боль и тяжесть в области копчика, однако истинная причина болевого синдрома лежит в совершенно иной плоскости. В данном случае боли часто возникают ночью, могут носить колющий, режущий, ноющий или тупой характер, могут длиться от нескольких минут до двух-трех часов. По словам пациентов, приступы боли как возникают без видимых причин, так и проходят без применения обезболивающего. Тогда как ощущение тяжести и постоянного дискомфорта в области копчика часто преследуют больных в течение всего дня.
Иногда пациенты сами не могут определить точную локализацию боли, так как дискомфорт охватывает буквально все пространство внизу спины. Однако существенным отличием боли при травме является то, что она имеет более выраженный, острый характер и способна существенно ограничить физическую активность человека, в отличие от псевдококцигодинии. Причиной этого состояния могут быть хронические запоры, длительная диарея, анальные трещины и прочее. В этом случае лечение должно быть направлено на устранение причин боли.
Беременность
Также нередко на боли в районе копчика жалуются беременные женщины, во многих случаях это может быть вариантом нормы, однако для консультации все же стоит обратиться к гинекологу. В целом слабый пол значительно чаще страдает от ноющих болей внизу спины. Этому есть вполне разумное объяснение – во время родов копчик отклоняется в сторону, дабы расширить родовой канал и облегчить прохождение ребенка.

«Джиповый синдром»
Еще одной причиной того, что копчик ноет, может быть так называемый «джиповый синдром». От этого заболевания массово страдали солдаты американской армии, которые ездили по плохим дорогам на джипах, из-за длительного сидения во время постоянной тряски копчик подвергался травмированию. Вследствие чего военнослужащие жаловались на дискомфорт внизу позвоночника. Нередко такого рода травмы приводили к оперативному вмешательству.
Невралгия седалищного нерва
Если же боли в районе копчика острые и достаточно продолжительные, доктор может заподозрить невралгию седалищного нерва. Этому грозному заболеванию подвержены люди всех возрастов, возникнуть оно может на фоне травм, переохлаждения, инфекционного неврита. По началу пациентов беспокоит только боль, позже присоединяется онемение ноги, трудности при ходьбе.
Остеохондроз
Ноет копчик и при остеохондрозе. Заподозрить именно это заболевание можно тогда, когда боль утихает в неподвижном состоянии и возобновляется при любой физической активности. Характеризуется остеохондроз резко выраженным болевым синдромом, который крайне мучителен для больных.
Диагностика и лечение
Для установления истинных причин болей в копчиковой области необходима тщательная диагностика. Но для начала доктора стараются исключить какие-либо травмы позвоночника, для этого проводят рентгенологическое обследование. Диагностика зачастую включает в себя:
- осмотр гинеколога или уролога, проктолога;
- ультразвуковое исследование брюшной полости;
- назначается анализ кала.
Однако, несмотря на всесторонние исследования, бывает и так, что причину кокцигодинии выявить не удается. В этом случае доктора советуют набраться терпения и запастись обезболивающими средствами. Хорошо помогает избавиться от болевого синдрома физиотерапия, инъекции гидрокортизона и сеансы мануальной терапии. Эффективна также и лечебная физкультура, правда, из ее программы стоит исключить прыжки, резкие выпады и бег.
Сцинтиграфия: современный метод выявления опухолей костей скелета
 Рост онкологических заболеваний требует современных методов диагностики.
Рост онкологических заболеваний требует современных методов диагностики.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Сцинтиграфия костей скелета – это метод диагностики для выявление опухолей костей и рака позвоночника.
Раковые метастазы поражают кости в 70% случаев, и часто сцинтограция является единственным безболезненным методом обследования.
Общие принципы методики
Принцип работы заключается в том, что здоровые и патологические ткани в разной степени поглощают радиоактивные препараты.
Компонент вводится в дозировке, не опасной для организма, но при этом через пару часов отмечается в пораженных тканях.
Для сцинтиграфии костей скелета чаще всего применяются бифосфанаты с 99mTc.
Данный препарат обладает максимальной проникающей способностью и идеально подходит для контрольной диагностики.
Преимуществами метода является следующее:
- Изменения в костях обнаруживаются очень рано, что имеет ключевое значение в излечении рака.
- Доза облучения пациента очень мала и диагностику можно проводить ежемесячно — для выявления динамики терапии. Общая доза излучения в десять раз меньше, чем при рентгенографии.
- Метод не требует определенной подготовки: пища и медикаменты, принимаемые пациентом, не играют никакой роли. Но пациенты, принимающие препараты йода и блокаторы для сердечного ритма, не должны принимать лекарства в момент проведения обследования.
- Диагностика позволяет обследовать весь скелет одномоментно, а значит, выявляет метастазы в различных частях черепа, позвоночника и ребер – везде, где обычно локализуются отражения опухоли. Если радиоизотоп накапливается на поверхности кости или сустава, то это говорит о доброкачественности образования. Если поражен позвоночник или тело костей, то это метастазы.
- С помощью сцинтиграфии можно проводить контроль за результатами лечения. После химиотерапии кости восстанавливаются от 2 до 6 месяцев. Если после этого периода в костях уровень РФП высок, то болезнь будет рецидивировать.
Показания и противопоказания к проведению исследования
Сканирование костей скелета показано в следующих случаях:
- для выявления онкологических патологий с метастазированием в кости;
- для диагностики переломов и опухолевых процессов в костях;
- в качестве контролирующего метода за динамикой лечения;
- для определения зон с измененной костной тканью при дистрофических процессах.
Также метод незаменим, если рентгенография не смогла выявить трещины, переломы и прочие травмы костей.
Среди противопоказаний метода – беременность и период кормления грудью.
При лактации процедура может быть проведена, но грудное вскармливание и общение матери и ребенка необходимо будет прервать на 24 часа.
Подготовка к обследованию
Сканирование костей скелета не требует специальной подготовки, однако необходимо соблюдать ряд рекомендаций. С собой обязательно нужно иметь 1 литр чистой питьевой воды, которую следует выпить в течение часа после завершения процедуры.
Ход процедуры
Процедура включает в себя следующие этапы:
- радиоиндикатор вводится в вену и в течение 2 часов проникает в костную ткань;
- камера делает снимок, по которому осуществляется диагностика: области, куда индикатор не проник, выглядят на снимке как темные пятна, а яркие или светлые области могут свидетельствовать о наличии нарушения: артрита, перелома, инфекции или опухоли;
- после снимка необходимо как можно быстрее выпить литр воды, для выведения радиоактивных компонентов из тканей организма.
Оценка и расшифровка результатов
Правильная оценка результатов является основой точной диагностики.
Результаты оценивают по следующим показателям:
- соотношение фоновой активности и импульсов костных структур;
- количество импульсов в зонах патологического поражения и в окружающих здоровых тканях;
- количество метастаз.
При проведении исследования получаются статические, динамические, синхронизированные и томографические изображения. Каждое из них имеет свое отдельное диагностическое значение.
Динамическое обследование, к примеру, позволяет изучить функциональные особенности скелета.
Если в передних и задних проекциях имеются очаги патологии, то они образуют участки накопления радиоактивного препарата.
Метастазы часто обнаруживаются в ребрах, позвоночнике и костях черепа, но могут встречаться и в костях конечностей.
Как дело обстоит в реальной жизни?
Отзывы специалистов и больных, которым была проведена сцинтиграфия костей скелета.
Где сделать в РФ и стоимость процедуры
Поскольку при проведении процедуры используется радиоактивное вещество, то исследование проводится только в специально 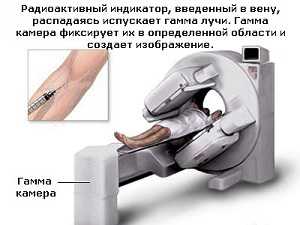 оборудованных центрах.
оборудованных центрах.
Стоимость сцинтиграфии костей скелета в разных учреждениях представлена ниже:
- ИИ онкологии им Петрова Пос. Песочный Ленинградской области, ул. Ленинградская, дом 68, 3420 рублей.
- Александровская больница.Санкт-Петербург, проспект Солидарности, д.4, 2740 рублей.
- Елизаветинская больница. Санкт-Петербург, ул. Вавиловых, 14, 2500 рублей.
- Отдел Радионуклидной диагностики. ФГБУ «РКНПК» МЗ и СР РФ Москва, ул. 3-я Черепковская, д.15 а, 4700 рублей.
- Отделение Радионуклидной диагностики ФГУ «Национального медико-хирургического Центра им. Н.И.Пирогова» Росздрава Москва, Щелковское шоссе, д. 23-А, 3300 рублей.
Из таблицы видим, что средняя стоимость составляет примерно 3500 рублей. При этом обследование проводится на базе крупных медицинских учреждений и институтов.
Таким образом, сцинтиграфия является отличной альтернативой болезненным методам обследования. Процедуру не проводят детям и беременным женщинам, а для остальных групп населения исследование незаменимо.
Анализы при боли в пояснице | Лечение боли в пояснице
Поскольку различные заболевания могут вызывать боль в спине, тщательное изучение истории болезни будет частью обследования. Ваш врач задаст Ваш множество вопросов, касающихся начала боли (Поднимали ли Вы тяжелые предметы и почувствовали внезапную боль? Боль нарастала постепенно?). Он или она захотят узнать, что усиливает или уменьшает боль. Ваш врач спросит Вас о недавно перенесенных заболеваниях и таких связанных с ними симптомах, как кашель, повышенная температура, трудности с мочеиспусканием или заболевание желудка. У женщин врач захочет узнать о вагинальных кровотечениях, спазмах или выделениях. В этих случаях тазовая боль часто отдает в спину.Врач будет искать признаки повреждения нервов. Рефлексы обычно проверяются с помощью неврологического молотка. Это обычно делается на колене и под коленом. В положении лежа на спине, Вас попросят поднять одну ногу, потом обе ноги с и без помощи врача. Это проводится для проверки нервов, мышечной силы и присутствия напряжения в седалищном нерве. Чувствительность обычно проверяются с помощью булавки, скрепки или других острых предметов, проверяющих потерю чувствительности в ногах.
В зависимости от того, что подозревает врач, он может провести исследование органов брюшной полости, гинекологическое исследование или ректальное исследование. Эти исследования устанавливают наличие заболеваний, которые могут вызывать боль в спине. Самые нижние нервы Вашего спинного мозга служат сенсорной зоной мышц прямой кишки, и повреждение этих нервов может вызвать неспособность контролировать мочеиспускание и дефекацию. Поэтому ректальное исследование является необходимым для проверки отсутствия повреждения нервов в этой области тела.Врачи могут применять несколько исследований для того, чтобы понять, что является причиной болей в спине. Ни одно из исследований не является идеальным для определения отсутствия или присутствия заболевания на 100%.
Медицинская литература однозначна: если нет ни одного опасного симптома острой боли в спине, нет необходимости в применении визуальных исследований. Поскольку у 90% людей в течение 30 дней уменьшается боль в спине, большинство врачей не будут направлять Вас на обследование по поводу острой, неосложненной боли в спине.
Рентгеновское исследование обычно не считается полезным при оценке боли в спине, особенно в первые 30 дней. При отсутствии опасных симптомов, его применение противопоказано. Применение рентгеновского исследования показано, если есть серьезная травма, легкая травма у тех, кто старше 50 лет, людей с остеопорозом и тех, кто длительно принимает стероиды.
Миелограмма – это рентгеновское исследование, при котором непрозрачный краситель путем инъекции вводится прямо в спинномозговой канал. Его применение в последнее время резко сократилось, поскольку сейчас используется МРТ. Это исследование сейчас проводится в комбинации с КТ и только в специальных ситуациях, когда планируется операция.
Maгнитно-резонансная томография (МРТ) является сложным и очень дорогим исследованием. Исследование не использует рентгеновские лучи, а использует очень сильные магнитное излучение для создания изображения. MРТ может применяться через 1 месяц наличия симптомов для выяснения более серьезных причин проблемы.Электромиограмма, или ЭМГ, является исследованием, которое включает введение очень маленьких иголок в мышцы. Отслеживается электрическая активность. Обычно это исследование применяется при хронической боли и для выяснения степени повреждения нервных корешков. Исследование также способно помочь врачу провести различие между заболеванием нервных корешков и заболеванием мышц.
Боли в пояснице при заболеваниях позвоночника
Прежде всего следует иметь в виду заболевания костей позвоночника. Наличие метастатической опухоли поясничных позвонков доказывается рентгеновским исследованием и сегментарным характером болей, возможно, и увеличением содержания кислой фосфатазы в сыворотке.
Метастатическая деструкция костей чаще всего вызывается опухолями молочных желез, щитовидной или предстательной железы, метастазами опухолей легких, гипернефромой, иногда миеломой (плазмоцитомой). Плазмоцитома позвоночника обычно встречается, когда деструкции иных костей не отмечается. Болезнь Педжета в начальной стадии часто локализуется в позвонках и может стать причиной люмбалгии. На это заболевание указывает прежде всего повышение содержания щелочной фосфатазы в сыворотке. Диагноз помогает поставить рентгенологическое исследование (изменения черепных, большеберцовых костей и ключицы).
Не следует забывать об остеопорозе и остеомаляции. Оба заболевания, кроме болей в спине, вызывают также боли в пояснице и крестцовой области.
Нередко травматические переломы позвонков обнаруживаются только при рентгеновском исследовании, поскольку больной часто не замечает или быстро забывает о небольшой травме. Следует исключить и возможность туберкулезного спондилита, который, правда, в поясничном отделе позвоночника наблюдается очень редко. Редки и инфекционные спондилиты и абсцессы позвонков (стафилококковый, тифозный, Банга).
Анкилопоетический спондилоартроз — заболевание, поражающее весь позвоночник, естественно, что оно вызывает и боли в пояснице.
Необходимо ортопедическое исследование позвоночника. Причиной поясничной боли может явиться неравномерная нагрузка, заболевания конечностей или асимметрия нижних конечностей, сколиоз, слишком сильный поясничный лордоз, врожденные аномалии: spinabifida. патологическая люмбализация или сакрализация позвонков, спондилолистез.
Причиной внезапно возникающего, но нередко довольно продолжительного люмбаго может послужить и грыжа позвоночных дисков. Очень редко люмбалгия появляется изолированно, без болей в нижней конечности. Иногда в начальной стадии ишиаса наблюдается только люмбалгия, но и в таких случаях симптом Ласега оказывается положительным.
Распознать заболевание помогают деформации позвоночника, исчезновение люмбального лордоза, иногда люмбальный кифоз, сколиоз (особенно при нагибании вперед), обычно отмечается также болезненность места грыжи при надавливании или похлопывании.
Одной из наиболее частых причин поясничных болей является позвоночный артроз. Однако ставить такой диагноз можно только при условии, что все остальные возможные заболевания исключены. Диагноз в основном основывается на определении изменений позвонков, видимых на рентгеновском снимке. Однако опыт показывает, что такие изменения позвонков могут быть обнаружены (особенно у пожилых больных) и при отсутствии болей в пояснице.
Боли при спондилоартрозе постоянны, временами они усиливаются и принимают приступообразный характер. После отдыха боли наиболее интенсивны, при движении ослабевают и могут даже совсем исчезнуть. Это всегда помогает отличить артроз от артрита, при котором боли по мере усиления движений усиливаются. Существенного ограничения подвижности при артрозе не наблюдается. Мышцы вдоль позвоночника обычно болезненны при надавливании, но болезненность позвонков при местном постукивании или надавливании вызывает подозрение на иное заболевание. Скорость оседания эритроцитов (СОЭ) нормальна.
Типичная рентгеновская картина такова: тень малых сосудов размыта, на суставных поверхностях наслоения, на позвонках заострения, шипы, шпоры, костные крючки.
Повышение скорости оседания эритроцитов (СОЭ), субфебрильная температура, рост содержания глобулина, деформация прочих суставов вызывают подозрение на ревматоидный артрит позвонков, если больной жалуется на люмбалгию. Люмбалгию посредством воспаления позвоночных суставов может вызвать и острый полиартрит.
Диагнозы Боли в пояснице
Данная информация не может использоваться при самолечении! Обязательно необходима консультация со специалистом!
Боли в пояснице — это не диагноз
Диагноз «боли в пояснице» никогда не поставит ни один врач. Но с такими жалобами пациенты обращаются и к ортопеду, и к терапевту, и к невропатологу, и к докторам других специальностей. А все потому, что боль в пояснице является симптомом множества заболеваний как связанных непосредственно с поясничным отделом позвоночного столба, так и совершенно далеких от него. В подобной ситуации главная задача, стоящая перед врачом, заключается в том, чтобы назначить необходимое обследование больному и определиться с источником этой боли, то есть поставить диагноз основного заболевания.
Какими бывают боли в поясничной области?
По характеру и интенсивности боли в пояснице настолько разнообразны, что один больной описывает лишь легкий дискомфорт в поясничной области, а другой мечется на кровати от невыносимой боли и не может найти позу, в которой ему станет легче. Боли могут быть ноющими, тупыми, колющими, жгучими, режущими, опоясывающими. В одних случаях они беспокоят больного постоянно, ухудшая качество жизни, а в других — возникают внезапно и носят приступообразный характер.
Из-за чего появляются боли в пояснице?
Каковы же основные причины возникновения болей в поясничной области? К первой группе причин относятся заболевания поясничного отдела позвоночника и окружающих его тканей (связок, нервов, мышц, кожи и подкожной клетчатки). Это могут быть остеохондроз, сколиоз, радикулит, опухоли, грыжа межпозвоночного диска, миозит и пр. Боли могут быть следствием травматического нарушения целостности тканей с образованием гематомы или симптомом растяжения мышц спины. Даже фурункул или герпетические высыпания на пояснице сопровождаются болевыми ощущениями.
Вторая группа причин — это различная патология со стороны тех или иных внутренних органов, иногда даже не расположенных в непосредственной близости к пояснице. К этой группе можно отнести острый или хронический пиелонефрит, мочекаменную болезнь, панкреатит, язвенную болезнь желудка или 12-перстной кишки, простатит и опухоли предстательной железы у мужчин, гинекологические болезни (миому, эндометриоз и др.), острый аппендицит и пр. Боли могут иррадиировать в поясницу при заболеваниях крестцово-копчикового отдела позвоночного столба и тазобедренного сустава.
Заниматься самолечением при болях в пояснице категорически не рекомендуется, так как многие из вышеперечисленных заболеваний нередко осложняются опасными для жизни состояниями, такими как: прободение язвы, развитие перитонита, острая почечная недостаточность и др.
Обследования, проводимые при жалобах на боли в пояснице
Каждый врач, при наличии у больного жалоб на боли в пояснице, в качестве первичного обследования обязательно назначит общий анализ мочи и клинический и биохимический анализы крови для исключения острого инфекционно-воспалительного процесса. При необходимости выполняются рентгенографическое обследование, фиброгастродуоденоскопия, УЗИ органов желудочно-кишечного тракта и мочеполовой системы, КТ и МРТ. На основании полученных данных доктор определяется с диагнозом и выбирает соответствующую тактику дальнейшего ведения больного.
Какой может быть врачебная тактика?
Нередки случаи, когда пациенту требуется экстренная хирургическая помощь в целях спасения его жизни. Часто больные нуждаются в стационарном лечении в отделении соответствующего профиля. В некоторых ситуациях возможно и амбулаторное ведение пациента узким специалистом поликлиники. Самое главное — правильный диагноз и своевременно начатое лечение, поэтому не следует сидеть дома с болями в пояснице, терпеть или глотать обезболивающие таблетки.
Профилактика возникновения боли в поясничной области подразумевает профилактику тех заболеваний, которые становятся ее причиной.
© apreka.ru. vet.apreka.ru . Использование материалов разрешено с указанием ссылки на сайт. Все наименования торговых марок принадлежат их законным правообладателям.
Информация размещена на сайте только для ознакомления. Обязательно необходима консультация со специалистом. Если вы нашли ошибку в тексте, некорректный отзыв или неправильную информацию в описании, то просим вас сообщать об этом администратору сайта.
Отзывы размещенные на данном сайте являются личным мнением лиц их написавших. Не занимайтесь самолечением!
Источники: http://www.eurolab.ua/back-pain/3396/3398/27612/, http://pro-analizy.ru/boli-v-poyasnice-pri-zabolevaniyax-pozvonochnika/, http://www.apreka.ru/?d=boli_v_poyasnitse
Комментариев пока нет!Лечение болей в спине и позвоночнике
Печальная статистика показывает, что примерно половина взрослого населения мучается от боли в спине и пояснице, однако лишь каждый пятый обращается за квалифицированной помощью к врачу. Халатное отношение к своему здоровью, нежелание пройти обследование позвоночника, чревато вовлечением в патологический процесс не только многих мышц, но и некоторых внутренних органов. Результатом поражения шейного отдела позвоночника становятся сильные головные боли, гул в ушах, ухудшение зрения, головокружение. Если затронут грудной отдел, нарушается работа сердца и легких. Сильные боли в пояснице сказываются на функционировании пищеварительных органов и почек, способствуют снижению либидо у мужчин.
Когда необходимо обследование позвоночника
При регулярном поднятии тяжестей, а также из-за прыжков и падений, происходят микротравмы межпозвоночных дисков. Систематичность негативного воздействия способствует потере эластичности дисков — они утончаются, расстояние между позвонками уменьшается. Соответственно, нервные корешки, отходящие от спинного мозга, зажимаются. Результатом становятся дискомфорт и усиливающаяся боль в поясничном отделе позвоночника. Вместе с тем, в зоне зажима неравно-сосудистого пучка образуется отечность, из-за которой пациент испытывает еще больше страданий. Разрушение межпозвонкового диска приводит к тому, что он теряет упругость и амортизирующие свойства, травмируется еще больше.
Прогноз врачей основывается на возрасте, в котором пациент впервые столкнулся с недугом. Самая опасная ситуация складывается у тех больных, которые начали испытывать боли в области поясницы в 16-18 лет. К 21-23 годам у них с большой долей вероятности возникнут протрузии, к 32-34 годам — межпозвоночные грыжи. В пожилом возрасте состояние позвоночника только усугубляется, развивается вегетативная дисфункция, невралгия, болезни сосудов.
Обследование позвоночника нужно, если
- болезненные ощущения неуходят во время движения;
- усиливаются в ночное время;
- отличаются высокой интенсивностью;
- внезапно появилась прострелы.
О необходимости срочного посещения клиники говорит недержание кала и мочи, недавние травмы, онкологический анамнез. Если болевой синдром держится больше двух недель, заболевание может перейти хроническое течение, которое трудно поддается лечению. Но когда боли локализуются в области поясницы и впервые возникают в возрасте 55-65 лет, врачи дают положительный прогноз.
Симптомы
В большинстве случаев виновником болей в спине является остеохондроз. Межпозвонковая грыжа проявляет себя болевыми ощущениями при поднятии тяжестей и неудачном повороте туловища в наклоненном положении. После этого пациент чувствует слабость и боль в ноге — правой или левой. Дискомфорт усиливается при телодвижениях, чихании, кашле.
Радикулит легко узнать по резкой боли в области поясницы.
Если пациент испытывает непрекращающиеся неприятные ощущения в затылочной части и плечах при попытке повернуть голову, это сигнализирует о хроническом заболевании позвоночника — шейном спондилезе, провоцирующем разрастание и последующую деформацию позвонков. Помимо прочего, страдающие от болей в спине часто жалуются на невозможность вдохнуть глубоко и на недостаточную подвижность грудной клетки.
В отдельных случаях причиной болевого синдрома являются травмы, растяжение связок, падения и ушибы. Безотлагательное обращение к врачу и своевременно начатое лечение – гарантия полного избавления от проблемы. Отсутствие лечения чревато возникновением серьезных осложнений, которые нередко приводят к заметному искривлению позвоночника.
Причины боли в спине и поянице
Обследование позвоночника помогает выявить причину, по которой у пациента болит спина. Лишь понимание того, что является катализатором недомогания, позволяет подобрать подходящую схему лечения. Спина — это самый обширный анатомический регион, в который входит поясница и крестец, шея, лопатки и позвоночник. Именно на спину происходит проецирование десятков важнейших анатомических структур. Этим обусловлено разнообразие факторов, вызывающих недомогание. Обычно в качестве причин болей в спине и пояснице выступают патологии опорно-двигательного аппарата и различные болезни:
- Остеопороз.
- Нарушение спинального кровообращения.
- Остеохондроз.
- Радикулит.
- Спондилоартроз.
- Грыжа межпозвонкового диска.
- Сколиоз.
Тем не менее, важно понимать, что не всегда недуг объясняется заболеваниями опорно-двигательного аппарата. Нередко боли являются следствием поражения внутренних органов:
- Болезни почек.
- Заболевания желчного пузыря и печени.
- Проблемы с кишечником.
- Перебои в работе сердца.
- Многочисленные заболевания легких.
В ситуации, когда синдром вызван заболеваниями внутренних органов, боль в спине и конкретно в поясничном отделе позвоночника не исчезает, что бы пациент ни делал. Он может лежать, сидеть, ходить, но интенсивность ощущений не становится меньше. В то же время врачи «ЕВРОМЕДПРЕСТИЖ» не исключают обратной ситуации. Например, остеохондроз грудного отдела дает о себе знать болями в области сердца, ошибочно принимаемыми за стенокардию.
При этом вовсе не факт, что проекция внутренних органов совпадет с локализацией болей в спине. Сама боль также может носить разный характер. Тупая и ноющая боль между лопаток явно свидетельствует о сердечной патологии. Резкая боль в области поясницы, пронизывающая при смене позы, означает пояснично-крестцовый радикулит, дисковую грыжу или ишиас. Боль, которая отдает в бедро и паховую область, является типичным симптомом почечной колики.
Обследование позвоночника и диагностика
Только тщательно собранный анамнез и глубокое обследование пациента поможет установить точную причину боли в спине. Диагностика подразумевает составление клинической картины болезни, консультации невролога, уролога, кардиолога, других узких специалистов, а также ряд специальных методов:
- Магниторезонансная томография (дает хороший эффект при необходимости визуализировать спинной мозг).
- Рентген позвоночника сразу вдвух или трех проекциях.
- Ультразвуковое исследование.
- Осмотр мануального терапевта.
- Комплексный анализ крови, включая биохимический.
- Компьютерная томография.
- Денситометрия.
- Соматическое обследование.
В процессе сбора анамнеза врач выясняет эмоциональное состояние пациента и возможные стрессы, локализацию болевых ощущений в спине, иррадиацию болей в поясничном отделе позвоночника. Расспрашивает о полученных травмах и заболеваниях, фиксирует взаимосвязь между ощущениями в позвоночнике и телодвижениями.
Диагностика позвоночного столба направлена на изучение неврологического статуса, тонуса мышц и признаков натяжения. Помимо этого, важно определить уровень затруднения движений из-за болезненных ощущений при попытке поднять ногу. Первоочередное значение имеет диагностика чувствительности, так как она может снизиться или же, наоборот, повыситься.
Цель соматического обследования — обнаружение любых инфекций, опухолей, заболеваний, которые могут оказаться причиной боли в спине. Без клинических данных невозможно говорить о компрессионных и рефлекторных осложнениях остеохондроза. Однако нужно понимать, что далеко не все проблемы с позвоночником сигнализируют об остеохондрозе — заболевании, поражающем большую часть взрослых людей и людей старше пятидесяти лет. Болевой синдром может быть проявлением намного более серьезного недуга, поэтому очень важно провести самое грамотное обследование позвоночника и найти настоящую причину пронизывающей боли в пояснице. Лишь в этом случае лечение будет действительно результативным.
Лечение боли в спине и пояснице
Программа лечения болей в спине всегда разрабатывается индивидуально, исходя из причин недомогания, которые могут быть разными в каждом конкретном случае. Базовые методы включают в себя:
- Хирургическое вмешательство вэкстренных случаях.
- Мануальная терапия.
- Лечебная физкультура (ЛФК).
- Прием лекарственных препаратов.
- Физиотерапевтические мероприятия.
- Вытяжение позвоночника.
- Постизомеррическая релаксация.
- Организация межостистых ипаравертебральных блокад.
- Различные массажи.
Консервативное лечение, заключающееся в приеме медикаментов, позволяет снять боли и воспаление в области поясницы, улучшить обменные процессы в организме. Обезболивающие препараты делятся на две категории — не наркотические и наркотические. Обычные анальгетики представляют собой нестероидные противовоспалительные средства. Для повышения иммунитета используются иммуномодуляторы и комплекс витаминов B и C. В настоящее время набирает популярность современный высоко эффективный и безопасный метод лечения проблем позвоночника, суставов, связок — ударно волновая терапия, которая является аппаратным методом терапевтического воздействия на ткани с помощью прицельных акустических волн определенной частоты.
К наркотическим обезболивающим врачи обращаются только в крайних случаях, когда боль в спине и поясничном отделе позвоночника практически невозможно вынести, а другие лекарства не дают заметного эффекта. Наркотические инъекции вводятся, когда болит спина не из-за легкого растяжения мышц, а ввиду злокачественной опухоли или опасной травмы.
Хирургическое вмешательство с целью удаления грыжи диска показано лишь специфических случаях, когда спинной мозг и корешки конского хвоста довольно сильно сдавлены. Без него также не обойтись, если у пациента диагностирована дискогенная радикулопатия, сопровождающаяся очевидным парезом. Отсутствие какого бы то ни было эффекта после консервативного лечения в течение трех-четырех месяцев и большая грыжа диска не оставляют иного выбора, кроме как обратиться к хирургу.
Методы физиотерапии
Невозможно переоценить пользу физиотерапевтических процедур. Их щадящее воздействие укрепляет спинные мышцы, стабилизирует позвоночник, положительно сказывается на купировании болей в пояснице, ускоряет обменные процессы. Наиболее результативным в этом плане является электрофорез с кальцием, а также парафинолечение, электростимуляция. В период реабилитации пациентам рекомендуется посещение грязевых курортов. Их положительный эффект на пути к выздоровлению доказан научно.
ЛФК и массажи также нацелены на укрепление мышц и стабилизацию позвоночника. Они значительно уменьшают интенсивность болевых ощущений, а иногда способны полностью от них избавить. Тем не менее, лечебная физкультура и массаж показаны лишь после снятия острых болей в спине и области поясницы, иначе общее течение болезни может дать обратный результат. Лечебная гимнастика всегда проводится под наблюдением врача, большие нагрузки исключаются.
На первых занятиях чаще всего не совершаются никакие движения, всё, что нужно — спокойно лежать на ровной не мягкой поверхности. На последующих встречах врач заставляет пациента совершать небольшие по амплитуде и по силе движения — сначала поднимать ноги из положения лежа, после с применением особых снарядов. Самое элементарное упражнение для укрепления позвоночника, вызывающее ассоциации с потягивание кошки — прогиб в положении, когда пациент стоит на четвереньках. Если боли усиливаются во время лечебной физкультуры, следует немедленно прекратить занятия.
Альтернативные способы лечения болей в пояснице
Когда основные методики устранения проблем с позвоночником не дают желаемого эффекта, врачи обращаются к альтернативным, среди которых:
- Остеопатическое воздействие
- Иглоукалывание
- Вакуум-терапия
В процессе мануальной терапии врач активно разминает позвоночник руками. Целью является освобождение нервов, смещение неправильно вставших позвонков и возврат их в исходную позицию, а также устранение болевых ощущений. Несмотря на схожесть методик, остеопатия отличается: она не имеет определенных противопоказаний и нередко проводится даже на фоне обострения боли.
На Востоке иглоукалывание, применяемое для устранения причины появления болей в спине и борьбы со многими болезнями, уже тысячи лет считается уникальным средством. В клинике «ЕВРОМЕДПРЕСТИЖ» акупунктура представляет собой не просто введение игл в ключевые точки, но и одновременное введение лекарств. Кроме того, их облучают лазером и оказывают воздействие с помощью магнитных волн.
Вакуум-терапия по принципу использования напоминает банки, которые наши бабушки ставили детям и внукам. Для того чтобы снять болевые ощущения организуется разреженное давление, то есть вакуум. За счет этого кровь начинает активнее циркулировать в пораженной области, многократно усиливая обменные процессы. Вместе с тем врач двигает банки, делая таким образом вакуумный массаж. Вакуум-терапия считается одним из эффективнейших средств избавления от боли.
Отдельное внимание врачи «ЕВРОМЕДПРЕСТИЖ» уделяют лечению миофасциальных болей и компрессионных осложнений остеохондроза. Лечение болей в спине и области поясничного отдела позвоночника, вызванных остеохондрозом, базируется на обеспечении пациенту полного покоя. Находясь в расслабленном состоянии, он должен избегать любых резких наклонов туловища и неудобных поз.
Хроническое течение болезни требует регулярного посещения клиники для инъекций и проведения физиотерапевтических процедур. Но если остеохондроз обострился, категорически запрещается нарушать постельный режим. На протяжении двух-трех дней необходимо спать на жестком матрасе и принимать назначенные врачом медикаменты. Подобные меры позволяют изменить характер болей, сделав их менее резкими.
Если полностью отказаться от передвижений не получается, нужно надеть корсет на шею или на поясницу, а также воспользоваться специальными мазями. Дополнительно следует делать компрессы, гидрокортизоновые и новокаиновые блокады. В случае ослабления боли в крестце и пояснице важно начать укрепление мышц спины, постепенно увеличивая физическую активность.
Хроническое течение радикулопатий и рефлекторных симптомов требует проведения физиотерапевтических процедур, рефлексотерапии, приема средств, снимающих воспаление, мануальной терапии и посещения специальных курортов.
Независимо от разработанной схемы лечения каждый пациент должен строго соблюдать ортопедически правильный режим.
Осложнения невылеченных заболеваний позвоночника
Врачи медицинского центра «ЕВРОМЕДПРЕСТИЖ» настаивают на своевременном лечении заболеваний спины, так как беспечное отношение к собственному здоровью может обернуться серьезными последствиями.
Нестабильность в позвоночном двигательном сегменте, сопровождающаяся чрезмерной подвижностью между двумя позвонками, образуется в качестве негативного последствия травм. Она вызвана растяжением связок или внезапным ограничением подвижности конкретного позвонка. Нестабильность при остеохондрозе любой этиологии развивается на фоне уменьшения высоты и объема дисков. В результате этого связки, расположенные между позвонками, удлиняются и утрачивают способность сохранять их положение относительно друг друга. Подобная нестабильность всегда проявляется болями в груди, пояснице, шее. Неприятные ощущения усиливаются вечером и в моменты, когда пациент принимает определенные позы. Нарушения в шейном отделе провоцируют частые мигрени и головокружения при повороте головы.
Важно отдавать отчет в том, что чрезмерная подвижность шейных позвонков у детей до пяти лет — не причина для паники при условии отсутствия родовых травм, любых нарушений в развитии малыша и головных болей. Однако в любом случае только консультация специалиста о стабилизации позвонков может снять все опасения и прояснить ситуацию.
Статистика, которую ведут врачи, ясно иллюстрирует распространенные осложнения остеохондроза — протрузию и грыжу диска. Клинически они не имеют особых различий, однако при грыже симптомы выражены намного острее, так как грыжей называется выпавшее сквозь трещину фиброзного кольца межпозвонкового диска содержимое ядра. Протрузия же представляет собой выпячивание, при котором диск остается целым снаружи. В любом случае тщательное обследование позвоночника позволит правильно оценить ситуацию, определить место расположения грыжи или протрузии, установить истинные причины боли в области поясницы и иррадиации их в конечности. Даже при хроническом остеохондрозе, с которым пациент живет годами, протрузии и грыжи возникают лишь как следствие несоразмерных осевых нагрузок, то есть поднятия тяжестей, прыжков с высоты, скручивания туловища, стрессов. Соответственно, избежать осложнений поможет образ жизни, при котором пациент избегает факторов риска.
Профилактика болей в спине и пояснице
Для предупреждения проблем с позвоночником, болей в области поясницы, шейном и грудном отделах врачи клиники «ЕВРОМЕДПРЕСТИЖ» настоятельно советуют придерживаться следующих рекомендаций:
- Если выработаете в офисе, позаботьтесь о том, чтобы стул или кресло были комфортными и хорошо поддерживали спину.
- Корректируйте любые искривления позвоночника инарушения осанки у ребенка в детском возрасте.
- Старайтесь держать спину прямо, так как правильная осанка снимает нагрузку спозвоночника.
- Боритесь слишним весом. Полнота – одна из главных причин появления болей в спине, она негативно сказывается на позвоночнике.
- Следите затем, чтобы в рационе обязательно были продукты с большим содержанием витаминов, магния и кальция (бобы, блюда из рыбы, парное молоко, шпинат, хлеб грубого помола, орехи, горох).
- Не нагибайтесь без необходимости.
- Если вывынуждены нести тяжести, распределите их равномерно, между рюкзаком и сумкой выбирайте рюкзак. Поднимая тяжести с пола, опирайтесь на ноги, позвоночник должен быть расслаблен. При этом сгибайте колени и держите спину прямо.
- Уделяйте внимание физической активности. Только регулярные занятия спортом помогают создать мышечный корсет. Недостаточно просто сидеть прямо истоять возле стенки — об осанке должны помнить мышцы, причем даже тогда, когда вы об этом забываете.
- Доставая что-то сверхних полок, воспользуйтесь стулом или лестницей, не тянитесь.
Серьезное отношение к собственному здоровью, своевременное обследование позвоночника и соблюдение рекомендаций доктора позволят избежать возникновения серьезных проблем в будущем.
Преимущества «ЕВРОМЕДПРЕСТИЖ»
Наш медицинский центр уже многие годы помогает людям бороться с болезнями спины. К нам обращаются, потому что:
- Мыне признаем победы заболевания и обещаем выздоровление даже в самых непростых ситуациях.
- Мыпредлагаем консультации и лечение у лучших врачей столицы.
- Мыиспользуем новейшее диагностическое оборудование, произведенное в Германии.
- Мыразработали систему скидок, что делает лечение у нас выгодным.
- Мызнаем, как важно сделать качественные медицинские услуги доступными каждому, поэтому цены в «ЕВРОМЕДПРЕСТИЖ» — одни из самых демократичных.
«ЕВРОМЕДПРЕСТИЖ»: обращаясь к нам сегодня, вы делаете выбор, который изменит вашу жизнь к лучшему уже завтра!
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе