Анализ коклюша расшифровка
- Bordetella pertussis, parapertussis (Коклюш, Паракоклюш), IgG, IgM, IgA антитела, количественный, кровь
- Референсные значения — норма (Bordetella pertussis, parapertussis (Коклюш, Паракоклюш), IgG, IgM, IgA антитела, количественный, кровь)
- Анализ коклюша расшифровка
- Sosudinfo.com
- Как проявляется заболевание
- Какие анализы крови используются для диагностики
- Что такое иммунологические анализы
- Когда необходима иммунология
- Расшифровка лабораторных данных
- Анализ на коклюш
- Какие анализы нужно сдать на коклюш
- Общий анализ крови
- Общий анализ мочи
- Биохимический анализ крови
- Общий анализ мокроты
- Бактериологический посев на питательные среды
- Иммунологические анализы
- Анализ крови на коклюш
- Расшифровка анализа на коклюш
- Анализы на паракоклюш
Bordetella pertussis, возбудитель коклюша – грамотрицательная аэробная бактерия в виде палочки, концы которой закруглены. Второе название Bordetella pertussis – палочка Борде-Жонгу. Путь передачи – воздушно-капельный, вероятность инфицирования невакцинированных со слабым иммунитетом до 90%. Чаще болеют дети в возрасте до 5 лет. Взрослые подвержены заболеванию редко, несмотря на значительное снижение поствакцинального иммунитета уже через 10-15 лет после вакцинации. У взрослых заболевание протекает атипично, в стертой форме.
После инкубационного периода длительностью от 5 до 14 дней наступает стадия катаральных проявлений. Она продолжается до двух недель и характеризуется ринитом, сухим кашлем на фоне субфебрильной температуры. Самый тяжелый и длительный период коклюша – стадия спастического кашля, длительность которого может достигать шести недель.
Bordetella parapertussis, возбудитель паракоклюша – грамотрицательная аэробная бактерия, возбудитель паракоклюша. Симптомы паракоклюша схожи с проявлениями коклюша, но отличаются меньшей интенсивностью. Иммунитет, развившийся после инфицирования Bordetella pertussis, не защищает от заражения Bordetella parapertussis.
Антитела к Bordetella pertussis (Bordetella parapertussis) класса IgM и IgA образуются на третьей неделе заболевания и характерны для острой стадии коклюша (паракоклюша). Исчезают антитела IgM и IgА из сыворотки через несколько месяцев. Антитела к Bordetella pertussis (Bordetella parapertussis) класса IgG образуются на четвертой неделе заболевания. Антитела IgG могут сохраняться в сыворотке крови в течение трех лет после перенесенного заболевания. Возможно появление иммуноглобулинов IgG,IgM (редко – IgA) к Bordetella pertussis после вакцинации.Анализ обнаруживает уровень антител класса IgA, IgG, IgM к Bordetella pertussis и Bordetella parapertussis в сыворотке крови. С помощью анализа можно подтвердить инфицирование коклюшем и/или паракоклюшем или наличие иммунного ответа на вакцинацию.
Иммуноферментный анализ – ИФА.
Референсные значения — норма (Bordetella pertussis, parapertussis (Коклюш, Паракоклюш), IgG, IgM, IgA антитела, количественный, кровь)
Информация, касающаяся референсных значений показателей, а также сам состав входящих в анализ показателей может несколько отличаться в зависимости от лаборатории!
Результаты оцениваются по каждому микроорганизму и иммуноглобулину отдельно.
1,1 u/ml – положительно.
При сомнительном результате рекомендуется провести повторное исследование через 10-14 дней. Повторный сомнительный результат трактуется как отрицательный.
Девочки кто знает опишите плиз анализ, до врача еще несколько дней, а я уже в шоке и трясусь.А/тела к возб.коклюша IgM 17 — положит., а у нас меньше 11.
сорри — конкретно Ваши референтные цифры не знал, но все пляшут от 11 )
и что тогда? вы мне поясните, страшного ничего нет? по данным анализа? меня беспокоит G положительный.
Сколько прошло от начала заболевания? Если больше трех недель, то даже минимальное наличие антител IgM меня убедило бы, что у вас был коклюш. Тем более, IgG высокий. И картина для коклюша у непривитого у вас вполне вписывается в описания, что бы тут доктор Anonym не писал.
Сдайте еще один анализ IgG через неделю, если титр вырастет, то вообще никаких сомнений.
А мы на коклюш в инвитро сдавали, так там вообще количество не указывается, g положительно, М отрицательно, привиты, кашель уже 7 недель, можно ли такому анализу верить и считать что у нас нет коклюша?
Ваш анализ вообще был бессмысленен, вам только количество нужно было. Да еще и два раза сдать, чтобы увидеть динамику. Хотя после 7 недель кашля может быть уже не показательно.
ох и девочки. Смотрите ЕЩЕ раз. Популярно, подробно. Любая инфекция (значимая для организма) — даст выработку антител. Сначала вырабатываются М, потом G, потом А. IgA определяют редко, это некий фактор дополнительной информации, пока забудем. У нас IgM и IgG (это и есть антитела, гаммаглобулины класса М и G, которые продуцируются возбужденными B-лимфоцитами). антитела М появяются РАНО, на 3-5 день заболевания их максимум, а к 3 неделе они практически исчезают. IgG появляются ПОСЛЕ M и могут ДОЛГИЕ годы, иногда пожизненно циркулировать в крови. Справедливости ради надо сказать — что есть и инфекции, и индивидуальные свойства организма — когда IgM ТОЖЕ ОСТАНУТСЯ ДОЛГО, — на месяцы. Но в случае коклюша — это нетипично. Итого — примерно до 10-14 от НАЧАЛА заболевания или (ВНИМАНИЕ. ) прививки — будут обнаруживаться IgM и начнут расти IgG, которые к 14 дню будут на максимальных цифрах тоже. А потом — М исчезнут к 3 неделе , а G — останутся на годы. У большинства людей, которые исследуют кровь именно такая картина: М нет, G есть (редко кто попадает в первые 2 недели заболевания, когда М еще читаемы). Так вот если ребенок ПРИВИТ — ну как определить это болезнь или норма? (типа такие G — прививочные или от болезни?) — да НИКАК. Тут выступает на первый план следующее соображение. IgG ОБЫЧНО растут при коклюше 2 месяца. Т.е. взяли анализ, через 2 недели его же — если есть РОСТ IgG — да, следует задуматься именно о коклюше. Если роста нет — ? Видите как тут все непросто. Однако — это мы о лабораториях. А здесь — просто и профессионально надо посмотреть на пациента, есть же клиника, есть начало, есть репризы, если не репризы, то что-то напоминающее их, есть аускультация, есть ОАК, есть в конце концов КАШЕЛЬ. Ведь кашель при коклюше — из-за повышенной возбудимости центра продолговатого мозга, его сенсибилизировал токсин, а в ГОРЛЕ НИЧЕГО НЕТ, ни бактерии, НИЧЕГО! поскольк от центра импульсы поступают пачками — то и кашль сухой пачками, ребенок краснеет и зачастую еле успевает вдохнуть, произнося вуууп. Даже если не так — то сухой и пачками один за другим. Если он мокрый или таковым был ранее, если есть хрипы, свисты, системные проявления типа температуры, головной боли или красного горла, если кашель стокатто, т.е. отрывистый, мелкий, есть четкие одиночные толчки — это НЕ КОКЛЮШ, какие бы там М и G ни были. Я уже писал, что за коклюш нередко принимают некоторые типы вирусных трахеобронхитов (синцитиальный вирус), микоплазменную/хламидиозную инфекцию, бронхиолит, обструктивные заболевания легких, скрытые пневмонии. О туберкулезе молчу. О гастропатологии, патологии желчного — тоже. если ВСЕ списывать на атипичные формы — тогда и . медицины не будет, Должны быть закономерные клинические данные.И еще — зачастую начинают эмпирическое лечение. И если оно ДАЕТ результат — то какой же это коклюш. коклюш не лечится (ну только катаральный, первый период, потом, когда бактерии нет — все, никаких особых действий не надо — только предотвращай чрезмерное раздражение горла, чтобы дыхательный центр свои пачки не посылал, типа влажность, не кричать, щадящая, теплая еда, вода и прочее), он потихоньку сам проходит.
Я это все к чему. Вот Н-ик С.В. видит в каждом кашляющем ребенке коклюш. Да при таких анализах, как у мам — ВСЕХ детех в поликлинике надо срочно в инфекционку ) Я не спорю -, что ВОЗМОЖНО где-то он и есть, но только надо иметь основания. Автор темы упомянула влажный кашель, который прошел, потом снова появился и стал сухим. Ну очень это НЕХАРАКТЕРНО. Но безусловно — в каждом случае надо очно разбираться, аккуратно, ОЧНО. Потому что это только теория, что там и как наяву — мы не знаем. Но и ставить, рубя, — без сомнения коклюш! только по какому-то непонятному ОТРИЦАТЕЛЬНОМУ анализу. Это неправильно. С моей конечно точки зрения.
«Но безусловно — в каждом случае надо очно разбираться, аккуратно, ОЧНО. Потому что это только теория, что там и как наяву — мы не знаем. Но и ставить, рубя, — без сомнения коклюш! только по какому-то непонятному ОТРИЦАТЕЛЬНОМУ анализу.»
Вот тут собака и зарыта. Вы считаете, что анализ отрицательный, а я считаю, что он положительный. Так как антитела М все же есть, пусть их уже и мало (выводы лаборатории, основываясь на своем опыте, я вообще уже мало беру во внимание), антитела G на высоком уровне, клиническая картина присутствует (длительный, в том числе именно ночной!, кашель без других каких-либо проявлений), а также учитывая распространенность сейчас именно подтвержденного коклюша в Москве (целые классы закрывают на карантин), то сложно было бы списать заболевание на все, что угодно, но не коклюш — самую простую из всех причин. Ну и отсюда мы с вами пойдем по кругу, уже ходили.
Ну а этот ваш перл поразил просто: «Если он мокрый или таковым был ранее, если есть хрипы, свисты, системные проявления типа температуры, головной боли или красного горла, если кашель стокатто, т.е. отрывистый, мелкий, есть четкие одиночные толчки — это НЕ КОКЛЮШ, какие бы там М и G ни были.»
Когда всем общеизвестно, что антитела М показывают именно острую текущую стадию заболевания. Какие-бы еще параллельные вирусы на него не наложились — коклюш, знаете, сильно ослабляет иммунитет, и особенно в холодный период организм может запросто параллельно подхватить другую инфекцию. Отсюда и следят, чтобы не было осложений при коклюше, та же пневмония в списке часто встречающихся.
Еще поразила ваша уверенность при определении коклюшного кашля: «Даже если не так — то сухой и пачками один за другим.» У моих двух детей из четырех кашель все время был именно мокрый, влажный, булькающий, как при глубоком воспалении легких, и вы будете еще что-то утверждать?
Мне кажется, вам давно бы пора понять, что не умаляя никакие ваши другие знания и навыки, именно коклюш ну никак не ваша область.
Sosudinfo.com
Как делают анализы крови при коклюше у детей и насколько точны данные лабораторных исследований? Эти и подобные вопросы всегда волнуют родителей, которым хочется, чтобы заболевание было выявлено своевременно, а после лечения у ребенка не возникло никаких осложнений. К счастью, в большинстве случаев диагностика коклюша не представляет сложностей: симптоматика и лабораторные исследования позволяют точно поставить диагноз.
Как проявляется заболевание
На начальном этапе болезни у ребенка наблюдаются:
- насморк;
- редкий сухой кашель;
- гипертермия до 38⁰.
В этот период недуг сложно дифференцировать от проявлений ОРЗ. На данном этапе происходит активное размножение палочки коклюша и больной, кашляя, становится активным распространителем патогенных микроорганизмов. Главным отличием от ОРЗ является то, что традиционное лечение вирусной инфекции неэффективно.
По мере прогрессирования болезни, через 2 недели у детей наблюдается ухудшение состояния, появляется свистящий мучительный кашель.
Кашлевые толчки сопровождаются характерным свистом и продолжительность приступа может составлять несколько минут. При этом у детей возможны симптомы:
- посинение кожи в области лица и шеи;
- остановка дыхания.
После окончания приступа появляется небольшое количество мокроты. Число кашлевых приступов может доходить до 50 раз в сутки.
Для облегчения прокашливания дети всегда далеко высовывают язык и часто прикусывают его.
Даже если была сделана прививка, то 100%-ная защита от заболевания не обеспечена. Заболевают малыши, у которых образование антител к коклюшной палочке происходит недостаточно быстро.
Какие анализы крови используются для диагностики
Необходимость в специфическом анализе крови при коклюше у детей возникает не всегда. Заболевание имеет ряд характерных признаков, и часто диагностика проводится после внешнего осмотра и аускультации заболевшего. Для определения состояния ребенка назначают:
- Общий анализ крови. Это исследование показывает значительное увеличение количества лейкоцитов с преобладанием в лейкоцитарной формуле лимфоцитов. Если ребенок не был привит от коклюша и иммунная система у него реагируют нормально, то эти признаки наблюдаются с первых дней недуга. При симптомах воспалительного процесса СОЭ в крови сохраняется в пределах нормы или даже несколько понижается. При ослабленном иммунитете или после прививки изменения лейкоцитарной формулы появляются только в острый период вместе с кашлевыми приступами.
- Биохимический анализ. Если недуг не сопровождается развитием осложнений, то биохимические показатели сыворотки крови не изменяются.
В случае, когда симптомы коклюша смазаны или недуг развивается на фоне другой патологии, детям могут назначить специфические исследования крови для выявления антител к коклюшной палочке.
Что такое иммунологические анализы
Начиная с 3-й недели болезни, в детском организме вырабатываются антитела к коклюшной палочке (иммуноглобулины IgM). Они достигают своей максимальной концентрации к концу 4-й недели и сохраняются в таком количестве в течение 3 – 4-х месяцев после выздоровления. Далее их содержание постепенно снижается, но IgM сохраняются в крови на протяжении нескольких лет. Недостаток этого исследования заключается в том, что достоверные данные можно получить только после 3-й недели болезни. Существует несколько методик лабораторной диагностики:
- Серодиагностика. В сыворотку крови добавляют микробный концентрат. Происходящая при этом агглютинация будет свидетельствовать о наличии антител.
- Иммуноферментная. Способ заключается в определении белковых соединений иммуноглобулина IgM к коклюшной палочке. Он может оказаться малоинформативным при слабом иммунном ответе (небольшое количество антител дает сомнительный результат на реакцию с возбудителем).
- Серологическая. Проводится подсчет концентрации (титров) иммуноглобулинов IgM. При регулярном взятии анализов и нормальном иммунном ответе у больного должно отмечаться постепенное увеличение количества антител.
- ПЦР (полимеразная цепная реакция) – одна из самых информативных и точных методик. Молекулярное исследование позволяет почти со 100%-ной точностью обнаружить ДНК коклюшного возбудителя в биологическом материале.
- ИФА (иммуноферментный анализ) дает возможность достоверно определить антитела, выработанные в ответ на скопление в организме коклюшных токсинов. Эффективен только на 4-й неделе протекания недуга и используется в основном для подтверждения уже поставленного диагноза.
Какая методика самая подходящая? Ответ зависит от возраста и состояния детского здоровья. Какой анализ более эффективен, определяет только врач. При затрудненной диагностике для получения полной картины состояния иммунной системы может быть назначено исследование по нескольким методикам.
Когда необходима иммунология
Несмотря на то, что симптоматика коклюша носит специфический характер, в некоторых случаях возникает необходимость дифференцировать его среди следующих инфекционных и неинфекционных патологий:
- затяжное течение ОРЗ;
- пневмония;
- бронхит;
- корь;
- бронхиальная астма;
- бронхоаденит;
- муковисцидоз;
- инородное тело в дыхательных путях.
Чаще всего сомнительная симптоматика при этой болезни бывает, когда детский иммунитет ослаблен или прививка не обеспечила достаточную защиту от проникновения вируса в организм. В этом случае признаки заболевания проявляются слабо и больше похожи на затяжное ОРВИ или бронхит.
Также необходимость в иммунологии возникает в раннем детском возрасте, когда еще нет кашлевого рефлекса и беспокойство в виде захлебывающегося плача может быть как симптомом коклюшной инфекции, так и признаком другого недуга. У малышей иммунодиагностика проводится, даже если симптоматика соответствует проявлениям коклюша.
Иногда при тяжелом течении недуга может возникнуть необходимость в проведении нескольких серологических тестов с небольшим временным интервалом. Это нужно для того, чтобы выяснить, как иммунная система ребенка сопротивляется возбудителю.
Также тест на иммунологию может назначаться здоровым детям. Это необходимо, чтобы выяснить, болел ли ребенок ранее коклюшной инфекцией.
Расшифровка лабораторных данных
У полученного анализа может быть только 2 результата:
- Выявлено наличие иммуноглобулинов IgM ( при некоторых видах исследования может быть указано количество антибактериальных титров). В этом случае подтверждается присутствие возбудителя в крови и лабораторные показатели считаются положительными.
- Антител не выявлено. В этом случае другое заболевание имеет коклюшноподобное течение, но причина недуга не коклюшная палочка.
Также возможен и ложноположительный результат. Это случается у детей, уже переболевших коклюшем и имеющих в организме соответствующие антитела к возбудителю. При коклюшеподобных состояниях, если нет достоверных данных об уже перенесенной болезни, может быть поставлен неверный диагноз.
Родителям стоит запомнить, что коклюшной инфекцией болеют только раз в жизни. Если ребенок уже болел коклюшем, то нужно сообщить об этом врачу при получении направления на лабораторную диагностику.
Как видно, диагностировать коклюш в большинстве случаев можно при обследовании заболевшего. Исследования крови служат только дополнительным способом определения состояния детского здоровья. В сомнительных случаях для уточнения диагноза используются различные иммуноферментные реакции, выявляющие образовавшиеся антитела.
Анализ на коклюш
Коклюш – инфекционное заболевание, особенно опасное для детей первого года жизни. Возбудителем его является коклюшная палочка Bordetella Pertussis, которая легко передается воздушно-капельным путем и выделяет токсины, блокирующие нервные окончания. В результате появляются характерные только для коклюша приступы кашля, сопровождающиеся рвотой, спазмами сосудов, снижением артериального давления, судорогами и удушьем. При подозрении на коклюш, особенно у детей до года, следует немедленно обратиться за медицинской помощью. Как правило, это заболевание педиатр может и должен определить исходя из клинических симптомов, но иногда может потребоваться и лабораторный анализ крови на наличие антител к коклюшной палочке. Итак, если у ребенка появились явные признаки такого заболевания, то какой анализ сдать на коклюш нужно прежде всего?
Какие анализы нужно сдать на коклюш
Какие анализы сдать на коклюш у ребенка, можно узнать не только у участкового педиатра, но и частных диагностических центрах. Увы, ситуация в стране такова, что зачастую приходится прибегать именно к сдаче дорогостоящих анализов в частной лаборатории, ибо в государственных медучреждениях нередко необходимые реактивы просто-напросто отсутствуют. В первую очередь, участковый педиатр предложит сдать общий анализ крови и мочи, но в случае с коклюшем они практически неинформативны. А если уж говорить обо всех анализах на коклюш у детей в совокупности, которые помогут поставить данный диагноз абсолютно точно, то их не так много:
Общий анализ крови
Как правило, уровень лейкоцитов повышен, а в лейкоцитарной формуле преобладают лимфоциты. Но на такой анализ нельзя полагаться в том случае, если ребенок привит, ослаблен или у него еще не настала катаральная стадия коклюша, поскольку в это время какие-либо сдвиги в формуле крови отсутствуют.
Общий анализ мочи
Диагностировать коклюш с его помощью невозможно. Он служит лишь для того, чтобы вовремя выявить возможные осложнения этого заболевания.
Биохимический анализ крови
Так же, как и общий анализ мочи, нужен исключительно для наблюдения за изменениями состава крови, при протекании болезни.
Общий анализ мокроты
Этот анализ поможет отличить кашель при коклюше от кашля при таких заболеваниях, как грипп, туберкулез, пневмония и бронхиальная астма.
Бактериологический посев на питательные среды
Как сдается анализ на коклюш такого типа? Когда-то достаточно долго для выявления коклюшной палочки у ребенка использовали метод Мауритцена. Для этого во время приступа перед больным держали чашку Петри с питательной средой, и через 4 суток можно было получить диагноз. Конечно, это не экспресс анализ на коклюш, и применять его перестали из-за трудностей в применении.
На сегодняшний день достаточно информативным является анализ бактериологического посева материала из носоглотки и из-под язычка. Простыми словами, мазок на бакпосев – вот, как в частности называется анализ на коклюш в больнице. Однако, проводить его следует не позднее 5 недель с момента начала заболевания, по истечению данного срока коклюшная палочка погибает, и в расшифровке анализа крови на коклюш и паракоклюш выявить ее уже невозможно.
Иммунологические анализы
Ранее отрицательный или положительный анализ на коклюш получали с помощью таких анализов, как Реакция Связывания Комплемента (РСК анализ), Реакция Пассивной Гаммаллютинации (РПГА анализ) и Полимеразная Цепная Реакция (ПЦР анализ). Надо отметить, что последний из всех перечисленных анализов, какие надо сдать на коклюш, является экспериментальным, но достаточно информативным. Теперь подробнее о современных анализах крови на антитела к коклюшу.
Анализ крови на коклюш
И вот, какой анализ крови на коклюш у детей, который относится к иммунологическим методам, можно сдать сейчас:
- анализ на иммуноглобулин М (LgM);
- анализ на иммуноглобулин G (LgG).
Такие анализы крови на антитела к коклюшу берут в клинических условиях. Где можно сдать анализы на коклюш LgM и LgG? В частных диагностических центрах вероятнее всего сдать такие анализы на сегодняшний день, и надо сказать, что стоят они недешево. И при подозрении на такое заболевание с его диагностикой не стоит затягивать, учитывая то, сколько делается анализ на коклюш. Для проведения анализа на антитела к коклюшу потребуется венозная кровь, сдавать которую следует натощак. Перед сдачей такого анализа, требуется выпить стакан чистой минеральной воды.
Расшифровка анализа на коклюш
Когда анализы делают в частных лабораториях, практически все сталкиваются с одной и той же проблемой – как расшифровать анализ на коклюш, если на руках результаты анализов на коклюш, где указаны только отклонения показателей от нормы? Конечно, подробную расшифровку должен выполнить врач, но можно и самим это сделать. Если упустить медицинскую терминологию, то расшифровка проста: иммуноглобулин LgG показывает наличие антител в организме ребенка после прививки или болезни, а иммуноглобулин LgM – анализ на антитела к коклюшу, которые начинают образовываться после 4 недель от момента инфицирования. Как правило, эти два показателя взаимообратные, то есть, если один из них выше нормы, второй остается ниже.
Анализы на паракоклюш
Коклюш – тяжелое заболевание само по себе, но существует также крайне тяжелая его форма, именуемая паракоклюшем. Какой анализ нужно сдать на коклюш, чтобы определить его стадию? Результаты анализа на коклюш, расшифровка показателя LgM поможет составить общую картину о стадии и форме протекания болезни. При подозрении на паракоклюш именно иммунологические методы гемотестов являются наиболее информативными на сегодняшний день.
Коклюш – острая антропонозная инфекционная болезнь с воздушно-капельным механизмом передачи возбудителя, вызываемая коклюшным микробом и характеризующаяся длительным своеобразным спазматическим кашлем с поражением дыхательной, сердечно-сосудистой и нервной систем. Возбудитель коклюша – Bordetella pertussis – грамотрицательная коккобацилла, относится к роду Bordetella. Помимо B. pertussis респираторные инфекции у людей могут вызывать B.parapertussis и B.bronchiseptica.
B.parapertussis вызывает паракоклюш – заболевание, подобное коклюшу, но с более легким течением. Перекрестный иммунитет в отношении коклюша и паракоклюша отсутствует. B.bronchiseptica вызывает бронхисептикоз (бордетеллез), протекающий как ОРВИ, возникающий при контакте с инфицированным животным, у людей с ослабленной иммунной системой может вызывать пневмонию. Выделяют типичные (кашель имеет приступообразный характер) и атипичные (отсутствует спастический кашель) формы коклюша. В течении типичных форм коклюша различают 4 периода: инкубационный (в среднем 14 дней), катаральный (1–2 недели), период спазматического кашля (4–6 недель) и период разрешения. Выраженность клинических проявлений зависит от тяжести заболевания, оцениваемой по: длительности катарального периода, частоте приступов кашля, наличию цианоза лица при кашле, гипоксии вне приступов кашля, степени нарушения работы сердечно-сосудистой системы, наличию и степени выраженности энцефалических расстройств. Диагноз коклюша считается подтвержденным, если имеется соответствие клиническому стандартному определению случая коклюша, лабораторное подтверждение и/или имеется эпидемиологическая связь с лабораторно подтвержденным случаем. Возможно сочетанное инфицирование с другими возбудителями ОРЗ, что отягощает течение болезни.
Показания к обследованию. Диагностика: больные с подозрением на коклюш и паракоклюш (в соответствии со стандартным определением случая*), а также длительно (5–7 дней и более) кашляющих, независимо от указаний на контакт с больными.
По эпидемическим показаниям: дети и взрослые в детских учреждениях, родильных отделениях и детских больницах, в которых были выявлены больные коклюшем.
- Острые бронхиты, вызванные Mycoplasma pneumoniae, Chlamydophila pneumoniae, вирусными возбудителями респираторных инфекций;
- аспирация инородного тела;
- муковисцидоз;
- лимфогранулематоз.
Материал для исследований
- Заднеглоточный мазок – культуральное исследование;
- носоглоточный мазок – культуральное исследование;
- мазки со слизистой носоглотки и ротоглотки – выявление ДНК микроорганизмов;
- гортанно-глоточные смывы – обнаружение АГ;
- сыворотка крови – обнаружение АТ.
Этиологическая лабораторная диагностика включает выделение чистой культуры бордетелл и определение их видовой принадлежности; выявление ДНК B.pertussis, B.parapertussis, B.Bronchiseptica методом ПЦР, выявление АГ B. pertussis в гортанно-глоточных смывах с использованием РНИФ; обнаружение специфических АТ.
Сравнительная характеристика методов лабораторной диагностики. При выявлении бордетелл выполняют выделение чистой культуры микроорганизмов и определение их видовой принадлежности методами микроскопии, постановкой РА с видоспецифическими сыворотками, проведением биохимических тестов и оценкой подвижности микроба. Культуральный метод характеризуются большой продолжительностью исследования, его диагностическая чувствительность не превышает 10–20%; аналитические характеристики во многом зависят от качества используемых сред (добавление крови животных является обязательным условием) и реагентов для иммунологических и биохимических идентификационных тестов.
Обнаружение ДНК методом ПЦР наиболее эффективно и востребовано для ранней диагностики, наибольшими диагностическими возможностями обладают методики, позволяющие обнаруживать и дифференцировать значимые для человека виды Bordetella с чувствительностью 5 x 10 2 – 1 x 10 3 ГЭ/мл исследуемого материала со специфичностью 100%.
Выявление АТ позволяет диагностировать коклюш на поздних сроках. Обнаружение специфических АТ проводят с использованием: РА для диагностики коклюша и паракоклюша, ИФА для обнаружения АТ (Ig M, A, G) к различным антигенам B.pertussis и B.parapertussis. Выявление специфических IgА методом РНИФ практически не используется по причине отсутствия стандартизации; чувствительность анализа, по данным авторов метода, варьирует в широком диапазоне от 10 3 до 10 5 микробных клеток в 1 мл, при этом положительные результаты исследования можно учитывать только при наличии типичной симптоматики коклюша.
Показания к применению различных лабораторных исследований. Культуральное исследование с диагностической целью следует проводить в ранние сроки заболевания (1–2 недели болезни); в более поздние сроки высеваемость возбудителя резко снижается. Оптимальное время для обнаружения ДНК методом ПЦР – до 3-х недель от начала заболевания. Определение АТ целесообразно с 3-й по 6-ю недели от начала заболевания, далее титры АТ начинают снижаться. У детей до 6 лет, вакцинированных против коклюша, можно использовать только пробы крови, взятые в динамике (парные сыворотки), причем первый раз кровь берется не ранее чем через 3 недели от начала заболевания, повторно – спустя 2 недели.
Особенности интерпретации результатов лабораторных исследований. Диагноз коклюша считается лабораторно подтвержденным в случае выделения культуры B.pertussis; обнаружения специфического фрагмента генома B.pertussis методом ПЦР; выраженной сероконверсии (увеличение в 4 и более раз уровня специфических IgG и/или IgA в парных сыворотках, или обнаружении у не привитого пациента специфических IgM). Диагностическим титром реакции агглютинации у не привитых и не болевших детей считают разведение 1:80. Необходимо учитывать, что у детей в возрасте до 3 месяцев могут присутствовать материнские АТ, но, как правило, в низких титрах. Диагноз коклюш, вызванный B.parapertussis, ставится в случае выделения культуры B.parapertussis или обнаружения специфического фрагмента генома B.parapertussis методом ПЦР, или при обнаружении АТ методом РА в титре не менее 1:80. Заболевание, вызванное B.bronchiseptica, диагностируется при выделении культуры или обнаружения специфического фрагмента генома методом ПЦР.
* Стандартное определение случая заболевания коклюшем – острое заболевание, характеризующееся: сухим кашлем с постепенным его усилением и приобретением характера приступообразного спазматического на 2-3 неделе заболевания, особенно в ночное время суток или после физической и эмоциональной нагрузки; явлениями апноэ, гиперемией лица, цианозом, слезотечением, рвотой, лейко- и лимфоцитозом в периферической крови, развитием «коклюшного легкого», жестким дыханием, отделением вязкой мокроты; незначительным повышением температуры.
Паракоклюш и коклюш: отличия, анализ крови у детей и расшифровка диагностики
Коклюш и паракоклюш относятся к инфекционным болезням, возбудителем которых является коклюшная палочка (Bordetella parapertussis). Коклюш и паракоклюш практически ничем не отличаются друг от друга.
Основное различие – более легкое протекание второго заболевания в отличие от первого. Обе эти инфекции негативно отражаются на состоянии нервной системы, также происходит поражение дыхательных путей.
Наиболее характерной особенностью коклюша и паракоклюша является специфический приступообразный кашель, который может привести к отделению мокроты, а иногда к рвоте. Паракоклюш и коклюш являются одними из наиболее часто встречающихся инфекционных болезней среди детей.
Ребенок, который заболел коклюшем или паракоклюшем является заразным для других детей с первого дня заболевания. Чаще всего заражение этими заболеваниями происходит при контакте с другими заболевшими детьми в тесных детских коллективах, например, в детском садике или в школе. Именно поэтому болезнь имеет массовый характер.
Как и многие другие заболевания, свойственные именно детям, коклюш и паракоклюш то заболевание, которое переносится только один раз за всю жизнь.
Диагностирование заболевания
В настоящее время диагностика коклюша и паракоклюша представляет собой оценку всей картины заболевания и имеющихся симптомов. Особенное внимание уделяется исследованию слизи из носа и взятию мазков из носоглотки и ротоглотки. Также не остаются без внимания анализы крови, любых изменения в них должны быть выявлены врачом.
Так как коклюш и паракоклюш относятся к инфекционным болезням, диагностируются они по обнаружению бактерии (коклюшной палочки) в исследуемом образце крови. Но наиболее часто признаки заболевания выявляются во время исследования мазков, так как в кровь бактерия проникает довольно редко.
к оглавлению ↑
Анализ крови на коклюш и паракоклюш
Для того чтобы точно установить наличие болезни, пациенту необходимо сдать анализ крови на коклюш и паракоклюш.
- Для начала нужно сдать кровь на проведение общего анализа. На этом этапе будет определено количество лейкоцитов, тромбоцитов и гемоглобина. Коклюш и паракоклюш относятся к инфекционным заболеваниям, поэтому при наличии коклюшной палочки будет замечено увеличение количества лейкоцитов, а также количества нейтрофилов, так как они отвечают за антибактериальный иммунитет. Остальные компоненты крови практически не меняются.
- Наиболее эффективным анализом на обнаружение коклюшной палочки является иммуноферментный анализ. Для его проведения у пациента с подозрением на коклюш или паракоклюш будет взят образец крови из вены. Данный анализ представляет собой выявление антител иммуноглобулинового белка к возбудителю заболевания. Его можно осуществлять не ранее, чем через три недели после начала болезни. Поэтому его основной задачей является скорее подтверждение диагноза, чем выявление заболевания.
- Также существует серологический метод анализа крови на выявление заболевания. Он основывается на определении количества антител к коклюшу и паракоклюшу, которые показывают наличие в организме инфекционного процесса.
- К различным видам анализа крови для выявления коклюшной бактерии относится и реакция агглютинации. С помощью реакции агглютинации производится обнаружение антител к антигенам возбудителя, который находится на начальной стадии течения болезни. К недостаткам такой процедуры можно отнести то, что на данный момент до сих пор не существует единого метода проведения реакции агглютинации. Поэтому значение полученных результатов можно воспринимать и расшифровывать по-разному.
к оглавлению ↑
Расшифровка результатов анализов
При выявлении коклюшной палочки в результате изучения анализа крови, можно говорить о том, что коклюшная палочка перешла на новый уровень развития. То есть существует не как локальное заболевание, а развивается на системном уровне. В таком случае, есть вероятность обширного размножения микроорганизма, так как кровь – отличная среда для успешного развития практически любого микроорганизма. Если рассматривать конкретно коклюшную палочку, то для этой бактерии единственной благоприятной средой для осуществления ее роста является кровь.
В случае распространения бактерии по организму может развиться синдром диссеминации. Его лечение довольно трудоемкий процесс и заканчивается не всегда хорошим результатом.
Если во время изучения результатов анализа крови было выявлено наличие в организме коклюшной палочки, то пациента необходимо в срочном порядке госпитализировать в реанимационное отделение для оказания медицинской помощи и назначения необходимого лечения. Это необходимо сделать как можно быстрее, так как существует довольно серьезная угроза жизни пациента.
Бывают случаи, когда результаты анализов оказываются ложноположительными. Такое явление часто встречается в результате персистирования в организме пациента антигенов коклюшной палочки (после уже вылеченного коклюша или паракоклюша).
Не так часто можно наблюдать ситуацию, когда происходит перекрестная реакция антигенов. Если в организме находится какая-либо другая граммотрицательная бактерия, то результат проведения анализа на выявление антител к коклюшу может быть определен как положительный.
В данной ситуации единственным методом диагностирования заболевания является ПЦР для выявления типа генетического материала, который мог спровоцировать организм на такую реакцию.
к оглавлению ↑
Особенности диагностики коклюша у детей
Часто встречаются случаи, когда показатели анализа крови у детей существенно отличаются от стандартных проявлений коклюша и паракоклюша.
Примерно на 2-4 неделе развития болезни можно наблюдать развитие иммунодефицита. Также существует большая вероятность присоединения оппортунистической инфекции. Поэтому диагностирование коклюша на ранних стадиях может быть затруднено, так как более сильно будут выделяться признаки какого-либо другого заболевания.
К тому же параллельное развитие какой-то другой инфекции может спровоцировать осложнения, из-за чего лечение коклюша и паракоклюша будет произведено не вовремя.
У некоторых пациентов могут быть замечены специфичные случаи. Даже после успешного лечения заболевания и избавления от всех симптомов, может оставаться тот же результат анализа крови.
Это наиболее свойственно довольно ослабленным детям, которые обладают иммунодефицитом. Происходит это за счет более долгого персистирования и медленно протекающей элиминации в организме ребенка антигенов бактерии Борде-Жангу.
Даже в случае перенесенного заболевания, в случае его правильной диагностики и лечении, результаты анализа крови должны прийти в норму. Нормальным считается состояние, когда лейкоцитоз выступает только как временное явление, которое не длится более чем 1,5 недели после полного излечения заболевания. В дальнейшем в крови образуются иммуноглобулины класса G. Они отвечают за наличие постоянного иммунитета против коклюша и паракоклюша. Обнаружение таких антител происходит методом серологического анализа.
Хотя коклюш и паракоклюш относятся к ряду детских заболеваний, каждому человеку необходимо знать о том, как именно протекает данная болезнь, какие симптомы имеет и какие анализы нужно сдавать для выявления опасной бактерии.
Нет гарантии того, что даже перенесший заболевание и привитый человек не сможет во второй раз заболеть коклюшем или паракоклюшем. Поэтому очень важно обладать необходимыми знаниями об этой болезни.
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
Коклюша и Паракоклюша :: Анализ на антитела к возбудителю коклюша и паракоклюша
Что это за анализ?
Определение в крови суммарных антител к возбудителю коклюша и паракоклюша (Bordetella pertussis и Bordetella parapertussis), используемое для диагностики этих заболеваний, а также для оценки эффективности вакцинации АКДС (адсорбированная коклюшно-дифтерийно-столбнячная прививка).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Bordetella pertussis – это грамотрицательная аэробная коккобацилла, являющаяся возбудителем коклюша. Ближайший родственник этого микроорганизма, бактерия Bordetella parapertussis, также способна вызывать схожее по клинической картине, но более мягкое по течению заболевание респираторного тракта, называемое паракоклюшем. Риску заболевания коклюшем и паракоклюшем подвержены все возрастные группы, и прививка АКДС не обеспечивает 100-процентную защиту от инфекции Bordetella.
Антитела к возбудителям коклюша и паракоклюша могут быть обнаружены через 1-2 недели после возникновения первых симптомов заболевания (эти сроки могут быть увеличены у новорождённых детей). Основными антигенами, взаимодействующими с anti-Bordetella pertussis и anti-Bordetella parapertussis, являются филаментозный гемагглютинин, коклюшный токсин, белок пертактин, липоолигосахарид и фимбриальные антигены. В ответ на инфекцию вырабатываются все классы иммуноглобулинов. Титр защитных антител постепенно снижается в течение первых 1-3 лет после заболевания или вакцинации.
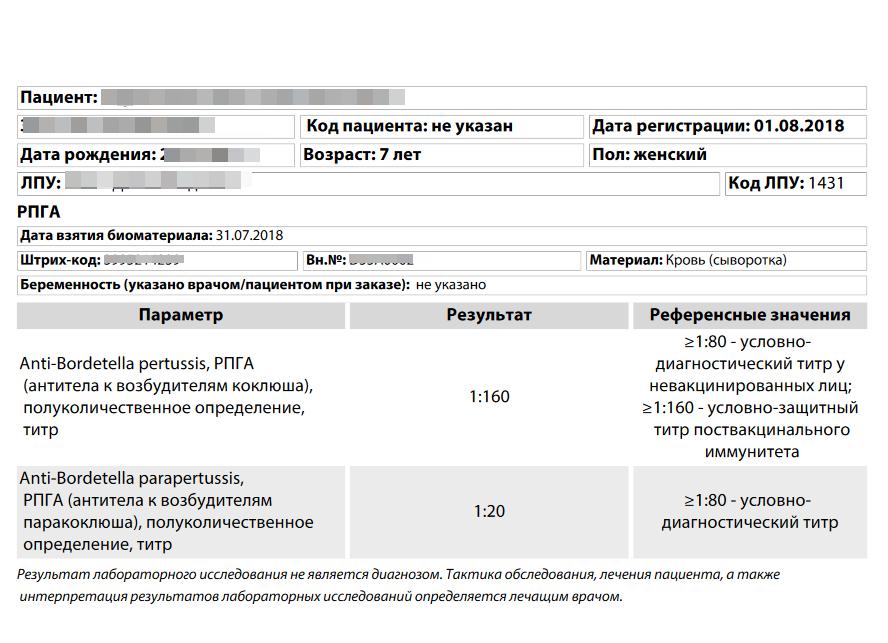
Существует несколько лабораторных методов диагностики Bordetella-ассоциированной инфекции. Обнаружение специфических антител к Bordetella составляет основу серологических методов диагностики. Одним из используемых методов является реакция непрямой гемагглютинации (РНГА). При выборе РНГА в качестве диагностического теста при подозрении на коклюш и паракоклюш следует учитывать клиническую стадию заболевания, возраст пациента и наличие вакцинации в прошлом.
В течении коклюша можно выделить 4 стадии: инкубационный период, катаральную, пароксизмальную стадию и стадию выздоровления. Чаще всего пациент обращается за медицинской помощью при явных клинических признаках заболевания (спастическом кашле, рвоте, цианозе), характерных для пароксизмальной стадии. Серологическим методам принадлежит ведущая роль в выявлении коклюша в пароксизмальной стадии. Точность диагностики коклюша с помощью серологии в этой стадии значительно превосходит точность бактериологического метода.
РНГА – реакция непрямой гемагглютинации – это непрямой метод диагностики, результаты которого зависят от особенностей иммунной системы пациента. Она может быть с успехом применена при подозрении на коклюш и паракоклюш у детей и взрослых. РНГА не используются для диагностики коклюша у младенцев – это связано с некоторыми сложностями при интерпретации результатов, возникающими в результате незрелости иммунной системы новорождённых и влияния материнских антител. Также с особой осторожностью следует трактовать результаты РНГА у пожилых пациентов, а также пациентов с иммуносупрессией (ВИЧ-инфекция, приём глюкокортикостероидов).
Следует отметить, что РНГА не может быть использована в качестве диагностического теста в течение года после прививки АКДС, так как не позволяет различить иммунологический ответ, вызванный текущей инфекцией и вакцинацией.
Для доказательства текущей инфекции сравнивают титр антител в парных сыворотках, полученных с промежутком примерно в 1 месяц. В отличие от большинства других методов диагностики, чувствительность РНГА не зависит от назначения антибактериальных препаратов. Диагностически значимым является 50-100-процентное нарастание титра антител в парных сыворотках. Следует отметить, что постепенное нарастание концентрации антител наблюдается при инфекции ранее не вакцинированных пациентов. Наоборот, при повторном заражении пациентов, получивших в течение предшествующих 3 лет вакцину АКДС, титр антител нарастает не постепенно, а стремительно. Отсутствие нарастания титра в парных сыворотках также менее характерно для взрослых пациентов. В такой ситуации обнаружение высокого титра антител при однократном исследовании сыворотки в сочетании с клиническими признаками коклюша может оказаться достаточным критерием для постановки диагноза.
РНГА является дополнительным методом диагностики коклюша и паракоклюша. Для получения максимально полной диагностической информации рекомендуется провести некоторые дополнительные лабораторные тесты (ПЦР, посев на среду).
Эффективность стандартного протокола вакцинации ребёнка с помощью вакцины АКДС составляет 80-85 %. Титр антител к Bordetella pertussis может быть определён для оценки эффективности прививки АКДС у детей.
Зачем проводится анализ?/Повышение и понижение показателей
Для чего используется исследование?
- Для диагностики коклюша и паракоклюша у детей и взрослых, особенно в пароксизмальную стадию заболевания.
- Для оценки эффективности вакцинации АКДС.
Когда назначается исследование?
- При симптомах коклюша (пароксизмальная фаза): интенсивном кашле, сопровождающемся глубоким свистящим вдохом, рвоте, синюшней коже на лице.
- При оценке эффективности вакцинации АКДС.
Результаты/Норма/Расшифровка анализа
Что означают результаты?
Референсные значения: отрицательно.
Положительный результат:
- коклюш или паракоклюш;
- иммунный ответ после вакцинации АКДС.
Отрицательный результат:
- отсутствие инфекции Bordetella pertussis и Bordetella parapertussis;
- неэффективная вакцинация АКДС;
- угасание иммунологического ответа после вакцинации АКДС.
Подготовка к сдаче анализа
Не курить в течение 30 минут до сдачи крови.
Что может повлиять на результат анализа?
Что может влиять на результат?
- Особенности иммунного ответа: РНГА не используется для диагностики коклюша или паракоклюша у младенцев, результаты исследования у пожилых пациентов и пациентов с иммуносупрессией следует интерпретировать с особой осторожностью.
- Вакцинация АКДС в предшествующие 1-3 года: результат РНГА будет положительным даже при отсутствии текущей инфекции.
Важные замечания
- При интерпретации результатов анализа необходимо учитывать клиническую стадию заболевания, возраст пациента и наличие вакцинации в прошлом.
- Исследование имеет наибольшее значение при диагностике коклюша и паракоклюша в пароксизмальной стадии заболевания.
Отзывы/Мнения об анализе
— смотрите ниже в КОММЕНТАРИЯХ
Если Вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделитесь в социальных сетях
Лабораторная диагностика коклюша и паракоклюша
Комплексное исследование, направленное на диагностику коклюша и паракоклюша, а также на оценку эффективности вакцинации против коклюша.
Синонимы русские
Возбудители коклюша, паракоклюша; комплексное обследование.
Синонимы английские
Bordetella pertussis, Bordetella parapertussis; comprehensive examination.
Метод исследования
Реакция непрямой гемагглютинации (РНГА), полимеразная цепная реакция в режиме реального времени.
Какой биоматериал можно использовать для исследования?
Венозную кровь, мазок из носоглотки, мазок из зева (ротоглотки).
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Коклюш представляет собой острую антропонозную бактериальную инфекцию. Возбудитель – Bordetella pertussis (палочка Борде-Жонгу), мелкая неподвижная грамотрицательная коккобацилла, строгий аэроб. Инфекция передается воздушно-капельным путём. Источником инфекции является больной человек с любой формой инфекционного процесса.
В течении заболевания выделяют следующие периоды: инкубационный период (длительностью от нескольких дней до двух недель), катаральный (от 5-8 до 11-14 дней), пароксизмальный или спазматический (2-8 недель), разрешения (2-4 недели) и реконвалесценции (2-6 месяцев). Наиболее характерными для коклюша являются проявления, характеризующие пароксизмальный период заболевания. К ним относятся сухой спастический кашель, цианоз носогубного треугольника, акроцианоз, возможна рвота, лихорадка, слабость, в гемограмме – лейкоцитоз, лимфоцитоз. Следует отметить, что наиболее тяжело заболевание протекает у детей раннего возраста, возможно развитие осложнений со стороны бронхолегочной и нервной систем. У взрослых и лиц после вакцинации коклюш чаще протекает в легкой, атипичной форме, как правило, без осложнений.
Паракоклюш – это острая бактериальная инфекция респираторного тракта, поражающая детей и взрослых. Возбудителем инфекции является аэробная палочка Bordetella parapertussis. Клинические проявления данного заболевания схожи с картиной коклюша, характерна более стертая смена периодов, легкое течение, редкое развитие осложнений, преимущественно у детей.
Диагностика коклюша и паракоклюша основана на клинико-эпидемиологических данных, результатах изменений в клиническом анализе крови и подтверждается лабораторными методами. В клинической лабораторной диагностике данных заболеваний применяют несколько методов: бактериологический метод для выявления роста колоний возбудителей коклюша/паракоклюша; серологический метод, направленный на определение суммарных антител к данным возбудителям; метод полимеразной цепной реакции (ПЦР) – для выявления генетического материала возбудителя коклюша.
Бактериологическое обследование является первым этапом диагностики, но позволяет выявлять возбудителей только на ранних сроках заболевания, в первые 2-3 недели.
Метод ПЦР является высокоэффективным в диагностике коклюша, позволяет выявлять фрагменты ДНК возбудителя B. pertussis в исследуемом биоматериале, обладает высокой диагностической специфичностью, достигающей 100 %. Использование данного метода рекомендовано в первые три недели от начала клинических проявлений заболевания, то есть в катаральный и ранний пароксизмальный период. В более поздние сроки заболевания диагностическая чувствительность метода падает. Следует отметить, что в отличие от других лабораторных методов, ПЦР является эффективным на фоне лечения антибактериальными препаратами. Также он используется при обследовании детей раннего возраста, в отличие от более старших детей и взрослых, когда возможно возрастание числа ложноположительных результатов. У лиц, вакцинированных против коклюша, положительный результат данного метода может свидетельствовать о транзиторном носительстве патогена, а не об активной форме заболевания.
Серологическое обследование позволяет выявлять в сыворотке крови специфические антитела, направленные к антигенам возбудителей B. pertussis и B. parapertussis. Они могут быть обнаружены с помощью реакции непрямой гемагглютинации (РНГА).
При выборе РНГА в качестве диагностического теста при подозрении на коклюш и паракоклюш следует учитывать клинический период заболевания, возраст пациента и наличие предшествующей вакцинации. Для подтверждения диагноза необходимо определение нарастания титра антител в четыре и более раза в парных сыворотках, взятых с интервалом 10-14 дней. Реакцию ставят параллельно с коклюшным и паракоклюшным антигеном. Серологическое обследование рекомендовано применять в период 3-6 недель от начала первых клинических симптомов заболевания, характеризующий пароксизмальный период коклюша. Данный метод не рекомендуется применять детям до 3 месяцев, так как иммунная система новорожденных в данный период ещё не зрелая и могут быть обнаружены материнские антитела в низких титрах. Также не рекомендуется проводить серологическое исследование лицам в течение 1 года после вакцинации против коклюша вследствие невозможности различить иммунный ответ на вакцинацию или на первичную инфекцию. Титр антител к B. pertussis может быть определtн для оценки эффективности прививки против коклюша у детей.
Рекомендуемая схема клинической лабораторной диагностики коклюша/паракоклюша
|
Обследуемые лица |
Первые две недели от начала заболевания |
3-4 недели от начала заболевания |
Более 4 недель от начала заболевания |
||
|
Без лечения |
На фоне антибактериальной терапии |
||||
|
Непривитые дети до 1 года |
Бактериологическое обследование, метод ПЦР |
Метод ПЦР |
Метод ПЦР, серологическое обследование |
||
|
Непривитые дети старше 1 года |
серологическое обследование, реже бактериологическое обследование |
||||
|
Привитые дети, подростки, взрослые |
- Для комплексной лабораторной диагностики коклюша и паракоклюша.
- Для диагностики коклюша в первые три недели от начала заболевания, характеризующие катаральный и ранний пароксизмальный период, а также на фоне лечения антибактериальными препаратами.
- Для диагностики коклюша и паракоклюша в спазматический (пароксизмальный период заболевания.
- Для оценки эффективности вакцинации против коклюша.
- При клинических проявлениях коклюша/паракоклюша: сухой спастический кашель, сопровождающийся глубоким свистящим вдохом, рвотой, цианозом носогубного треугольника, акроцианоз, лихорадка, слабость, насморк, слезотечение.
- При обследовании лиц, находившихся в тесном контакте с больными коклюшем/паракоклюшем.
- При оценке эффективности вакцинации против коклюша.
Причины повышения:
- Коклюш;
- Паракоклюш;
- Транзиторное носительство;
- Иммунный ответ после вакцинации.
Причины понижения:
- Отсутствие коклюша/паракоклюша;
- Неэффективная вакцинация против коклюша;
- Снижение иммунологического ответа после вакцинации;
- Ложноотрицательные результаты.
- Клинический период заболевания, возраст пациента, наличие предшествующей вакцинации;
- Применение антибактериальных препаратов в зависимости от стадии (периода) заболевания и применяемого метода лабораторной диагностики;
- Особенности иммунного ответа у новорожденных детей;
- Предшествующая вакцинация;
- Длительное хранение биоматериала до его поступления в лабораторию;
- Несоблюдение правил забора биоматериала, его замораживание или термическая обработка.
- При интерпретации результатов обследования необходимо учитывать методы диагностики, возраст пациентов, клиническую стадию (период) заболевания, предшествующую вакцинацию;
- Для комплексной оценки полученных результатов их необходимо сопоставлять с эпидемиологическими, клиническими и другими лабораторными данными.
Также рекомендуется
- Bordetella pertussis, ДНК [реал-тайм ПЦР]
- Anti-Bordetella pertussis, anti-Bordetella parapertussis
- Посев на Bordetella pertussis/parapertussis
- Клинический анализ крови: общий анализ, лейкоцитарная формула, СОЭ (с микроскопией мазка крови при выявлении патологических изменений)
- Лейкоцитарная формула
Кто назначает исследование?
Инфекционист, педиатр, пульмонолог, оториноларинголог, терапевт, врач общей практики.
Литература
- Ghanaie RM, Karimi A, Sadeghi H, Esteghamti A, Falah F, Armin S, Fahimzad A, Shamshiri A, Kahbazi M, Shiva F. Sensitivity and specificity of the World Health Organization pertussis clinical case definition / Int J Infect Dis. 2010 Dec;14(12):e1072-5.
- Przegl Epidemiol. 2014;68(4):633-6.
- Piekarska K, Rzeczkowska M, Rastawicki W, Dąbrowska-Iwanicka A, Paradowska-Stankiewicz I.Usefulness of laboratory methods in diagnosis of pertussis in adult with paroxysmal cough / Przegl Epidemiol. 2014;68(4):633-6.
- Fauci, Braunwald, Kasper, Hauser, Longo, Jameson, Loscalzo Harrison’s principles of internal medicine, 17th edition, 2009.
- Laboratory manual for the diagnosis of whooping cough caused by Bordetella pertussis / Bordetella parapertussis. World Health Organization. Dept. of Immunization, Vaccines and Biologicals. WHO/IVB/04.14, 2004.
- Инфекции дыхательных путей. Диагностика коклюша и паракоклюша. – Методические рекомендации МР 3.1.2.0072-13.