Жидкость в желудке причины
Скопление жидкости в желудке
Если скапливается жидкость в желудке в чрезмерном количестве, это может свидетельствовать о развитии патологий органов желудочно-кишечного тракта. В нормальном количестве слизь всегда присутствует в желудочной полости, но ее объем строго ограничен. Симптомы патологии проявляются постепенно, но для успешного избавления от них необходимо устранить причину.
Причины скопления жидкости
Чрезмерное количество жидкости в желудочной полости свидетельствует о том, что нарушена не только секреторная функция органа, но и работа других систем. Лишняя вода в желудке может быть разной. Патологии классифицируется по ряду признаков:
- По количеству жидкости:
- небольшое превышение нормы;
- умеренное скопление;
- значительное.
- По наличию микроорганизмов в жидкости:
- стерильный;
- инфицированный.
- По реакции на медикаменты:
- поддающийся лечению;
- устойчивый.
Если скопление жидкости в животе происходит повторно, то оно приобретает форму устойчивого и не поддается консервативной терапии.
Причинами появления патологии служат:
 Патология возникает на фоне рака желудка.
Патология возникает на фоне рака желудка.- рак желудка и яичников;
- цирроз печени в финальной стадии;
- общий застой крови в организме, спровоцированный сердечными патологиями;
- патологии внутренних органов у ребенка, полученные во время внутриутробного развития;
- туберкулез;
- алкогольный гепатит;
- почечная недостаточность;
- острое расширение желудка;
- неправильное питание.
Симптомы и стадии
Асцит при раке желудка развивается поэтапно. Выделяют три стадии прогрессирования патологии, каждая из которых характеризуется отдельной симптоматикой и методами терапии. Также в зависимости от фазы развития подбирают терапевтические методики. Правильно определить стадию прогрессирования может только врач, после проведения диагностики.
| Стадия развития | Патологический процесс | Симптомокомплекс |
| Транзиторный асцит | Объем жидкости не превышает 400 мл | Болезненные ощущения в брюшной полости |
| Умеренный асцит | Появление синдрома мягкого живота | Брюшина увеличивается |
| Тяжесть в желудке | ||
| Проблемы с дефекацией | ||
| Резистентный асцит | Объем жидкости — более 20 литров | Брюшная область сильно увеличена |
| Кожа живота твердая и блестящая | ||
| Дыхательная недостаточность | ||
| Перитонит |
Диагностические мероприятия
 Для выявления патологии может использоваться аускультация области живота.
Для выявления патологии может использоваться аускультация области живота.Диагностика патологии определяет причины асцита и стадию, для выбора дальнейших терапевтических методик. Диагностические мероприятия состоят из ряда таких процедур:
- осмотр и опрос пациента;
- лабораторные исследования крови и мочи;
- аускультация живота (прослушивание);
- УЗИ органов брюшной полости;
- рентген;
- компьютерная томография;
- пункция жидкости.
Лечение патологии
Если УЗИ показало критическое скопление жидкости в организме, необходимо приступить к незамедлительному лечению отклонения. Лечебные мероприятия должны быть направлены не только на купирование симптомов заболевания, но и на устранение причины. Своевременная терапия минимизирует необходимость оперативного вмешательства. Для лечения используют комплексный подход, который включает в себя прием медикаментов, средства народной медицины и операцию на последней стадии недуга.
Вернуться к оглавлениюЛекарственные средства
Схема терапии для каждого пациента назначается на основании результатов УЗИ и лабораторных исследований. Консервативное лечение предполагает использование медикаментов, которые нормализуют работу желудка и выработку слизи. Чаще всего назначают такие препараты:
Белластезин поможет избавиться от патологии, вызванной воспалением слизистой оболочки пищеварительного органа.- «Белластезин». Обезболивающее средство на основе анальгина. Используется для лечения чрезмерного количества жидкости на фоне гастрита.
- «Маалокс». Антацидный медикамент, который применяется с целью восстановления слизистой.
- «Фестал». Ускоряет метаболизм и нормализует уровень кислотности в организме.
- Антибиотики. Устраняют бактерии, провоцирующие воспалительные процессы в ЖКТ.
Применять лекарства при обнаружении противопоказаний запрещено.
Вернуться к оглавлениюНародные методы
Кроме приема лекарственных средств, также используют рецепты нетрадиционной медицины. Хороший эффект осуществляют такие методы:
- Лечебные голодания. Раз в неделю необходимо отказаться от еды и пить только воду. Для облегчения чувства голода в жидкость можно добавить лимонный сок.
- Черный перец горошком. Вечером необходимо съедать 1 ч. л. перед едой, запивая водой. Разжевывать нельзя.
- Имбирь. Растолченное корневище настоять в 2—2,5 л кипятка, смешать с лимоном и медом и пить натощак, сразу после сна.
Диетическое питание
Больному нельзя есть копчености и колбасы.Важнейшим условием успешной терапии асцита является правильное питание. Диета строится на поддержании баланса натрия в организме и обогащении организма белками. Количество соли, употребляемой в сутки должно быть не более 1 гр. Кроме того, необходимо отказаться от таких продуктов:
- свежая сдоба;
- жирное мясо;
- колбаса и копчености;
- молоко;
- острые бульоны и соусы;
- кофе и крепкий чай;
- алкоголь.
Готовить пищу лучше на пару или в духовке, в собственном соку. Вместо соли, необходимо добавлять свежую зелень. Сырые овощи лучше не есть. Питаться лучше 5—6 раз в день, небольшими порциями. Количество потребляемой жидкости не должно превышать 1 литр. Кроме того, необходимо следить за тем, чтобы температура блюд не была слишком низкой или высокой.
Вернуться к оглавлениюВозможные операции
Если жидкость пенистая, стенки воспаленные, и лекарства не помогают, пациенту проводят хирургическое вмешательство. Оперативное лечение используют для 10% пациентов. Операция предполагает перитонеовенозное шунтирование — в вены устанавливают специальные трубки, которые создают дополнительные каналы для выведения жидкости. Однако, такая методика вызывает осложнения, поэтому перед проведением необходимо проконсультироваться с врачом.
Вернуться к оглавлениюПрофилактика и прогноз
Исход асцита напрямую зависит от заболевания, которое его спровоцировало. Поэтому при правильном и своевременном лечении ликвидировать патологию можно без последствий. Без срочного врачебного вмешательства заболевание приводит к летальному исходу. Однако любое заболевание лучше предотвратить, чем заниматься его терапией. В случае с асцитом необходимо следить за своим питанием и придерживаться правил использования медикаментозных средств. Кроме того, важно своевременно обращаться к врачу.
Жидкость в желудке причины
При прохождении УЗИ врач может выявить такой дефект, как избыток жидкости в желудке. Что это означает и чем грозит пациенту? Давайте рассмотрим подробнее.
Оглавление:
Чем опасна слизь в желудке?
Почему этот фактор, обнаруженный при обследовании, становится объектом пристального внимания со стороны врачей? Ведь в норме слизь обязательно присутствует в желудке. Однако ее количество строго ограничено. Поэтому если на экране УЗИ желудок заполнен жидкостью, это тревожный признак.
Основная причина, чтобы обратиться к врачу, — это дискомфорт во время или после еды. Повышенное содержание жидкости может вызывать различные симптомы нарушения пищеварения.
Причем от количества съеденного данный фактор не зависит, жидкость образуется в желудке натощак. В отдельных случаях человек чувствует не только следствия этого, но и собственно слизь, словно после большого количества выпитой воды.
Этиология заболевания
Слизь нерастворимого типа, о которой идет речь, называется муцин. Этот секрет синтезируют вспомогательные клетки органа. Его наличие – норма для человека, на стенках желудка находится слой муцина примерно в полтора миллиметра. Он защищает прослойки пищеварительного органа, иначе из-за действия соляной кислоты и пепсинов те могли бы переварить сами себя. Особенно если имеются расстройства ЖКТ, например, гастрит или рефлюкс-гастрит (заброс содержимого кишечника в желудок). Под их действием прослойки слизистой могут разрушаться.
Так что муцин необходим. Но его количество может изменяться. Динамика напрямую зависит от влияния внешней и внутренней среды. Если их воздействие увеличивается, то и количество жидкости в желудке будет расти. Само по себе это неопасно, но данный фактор снижает кислотность и запускает процессы брожения. В итоге перевариваемая еда гниет, и это уже настоящая, серьезная опасность для организма. Пациент страдает от вздутия живота, появляется отрыжка с тухлым запахом.
Таким образом, избыток жидкости требует лечения. Это лишь начальная стадия, которая может привести к серьезным дефектам и нарушениям работы желудка.
В чем опасность избытка слизи?
Чрезмерное образование муцина провоцируют процессы, которые в будущем могут привести к изъязвлению стенок или раку. Они проникают в стенки органа очень глубоко, что вызывает дискомфорт и даже болевые ощущения. Пациенты часто жалуются на резь, может начаться рвота.
Как результат, возникает гипертрофия слизистой. Он приводит к гастритам с различной степенью кислотности или язвенным образованиям. Чем дольше этот процесс, тем выше вероятность рака желудка. Чтобы не допустить этого, рекомендуется обратиться к специалисту при первых же симптомах этого нарушения. Если данный фактор был выявлен во время обследования, врач может настоять на дальнейшем лечении.
Почему это происходит?
Концентрация слизи может меняться в зависимости от внешних или внутренних факторов. К основным причинам появления жидкости в желудке натощак относятся:
- нарушение диеты, злоупотребление жирной, жареной, копченой пищей;
- питание всухомятку, перекусы на ходу;
- частое переедание;
- злоупотребление спиртными напитками;
- курение.
Частые нарушения режима питания могут вызвать обширный список негативных симптомов. Поэтому основной метод профилактики данного заболевания и многих других – полезное питание в одно и то же время. Также рекомендуется питаться небольшими, дробными порциями, чтобы избежать нагрузки на желудок.
Медикаментозное лечение
По результатам обследования гастроэнтеролог составит индивидуальную схему терапии. Она включает, прежде всего, прием препаратом, нормализующих работу желудка и выделение жидкости. Кроме того, само по себе данное нарушение появляется редко. Обычно количество муцина увеличивается на фоне другого заболевания, чаще всего гастрита. Для установления этого может потребоваться эндоскопическое исследование.
- Белластезин, анальгетик на основе новокаина. Рекомендован при поверхностном гастрите, когда затрагиваются не столько стенки желудка, сколько защитная прослойка слизи. От этого пациент ощущает изжогу, после еды испытывает тошноту, которые снимает данный препарат;
- Маалокс, антацидный препарат, рекомендованный при атрофическом гастрите. Слизистая сильно истончается, нарушаются защитные функции слизи, и соляная кислота воздействует непосредственно на стенки. Боли и тошнота дополняются позывами к рвоте и приступами, которые проходят при приеме антацидов;
- Фестал или Гастал, аналоги Маалокса, разрешенные людям с низкой кислотностью желудка;
- антибиотики, убивающие возбудитель гастрита, микроорганизм Хеликобактер пилори. Но принимаются они исключительно по рекомендациям специалиста.
Народные рецепты против избытка муцина
Наряду с прописанными медикаментами можно использовать народные средства, приготовленные по классическим рецептам.
Хорошую действенность показывает полное голодание. Проводить его рекомендуется раз в неделю, не больше. Начинать лучше с суток, постепенно доводя сеанс голодовки до полутора суток. После голодовки важно возвращаться к полноценному питанию постепенно. Первый прием пищи должен включать фрукты и соки, которые растворяют слизистые выделения. Содержащаяся в них клетчатка способствует выводу секретов.
Чтобы компенсировать голод, можно принимать воду с лимонным соком. Разрешено до трех литров в сутки.
Активно выводят слизь и такие продукты, как:
- черный перец горошком: его употребляют по чайной ложке перед ужином, запивая водой. Разжевывать перец нельзя. Схема приема: каждые 3 суток в течение 3 недель. После чего нужно сделать перерыв на квартал. Перед приемом перца рекомендуется проконсультироваться с врачом,: при патологиях ЖКТ он может принести больше вреда, чем пользы;
- имбирь: корешок растения применяется в измельченном виде. для этого потребуются чайная ложка этого средства и пол-литра кипятка. Раствор должен остыть, запрещено принимать его в горячем виде. Добавьте в теплый напиток также мед и лимон.
Как не допустить избытка муцина?
Болезнь проще предупредить, чем вылечить. Поэтому рекомендуется придерживаться правильного питания, особенно при первых симптомах расстройства ЖКТ.
Самым действенным профилактическим средством является рациональное питание. Еда – это прежде всего способ получения энергии, поэтому она должна быть полезной, а не только вкусной. Не только больным, но и здоровым людям не рекомендуется злоупотреблять жареной едой, жирной или копченой.
Рекомендуется свести к минимуму прием алкоголя, а лучше вовсе отказаться от него. Спирт разрушает слизистую оболочку желудка, снижает естественную защиту. При язве желудка алкоголь может вызвать прободение.
Наиболее полезно едой являются нежирные супы и каши. Именно их стоит придерживаться, если ощущается дискомфорт в желудке. Лучше всего усваиваются перетертые супы-пюре.
Рекомендуется включать в рацион отварные овощи и кисломолочные продукты. А вот от цельного молока рекомендуется воздерживаться: организм взрослого человека содержит крайне мало расщепляющих его ферментов.
Источник: http://ogastrite.ru/zabolevaniya-zheludka/zhidkost-v-zheludke-natoshhak-prichiny-posledstviya-lechenie/
ProTrakt.ru
Почему скапливается жидкость в брюшной полости?
Скопление жидкости в брюшной полости называется асцитом. Причиной асцита обычно становятся воспаления, проблемы с кровообращением. Для диагностики и лечения применяется УЗИ.
Прогноз лечения зависит от состояния иммунной системы человека и конкретной причины, которая вызвала патологию.
Признаки асцита
Характерные симптомы асцита – повышение внутрибрюшного давления, увеличение живота от накопленной жидкости.
Асцит (аномальное скопление жидкости) нарушает работу легких, органов желудочно-кишечного тракта.
Причины накопления жидкости могут быть разные: асцит может появиться вследствие нескольких нарушений работы организма, патологии органов. Самой распространенной причиной, почему начинается асцит, может быть цирроз печени.
Диагностика асцита происходит с помощью УЗИ и осмотра врача. После диагностики лечение занимает много времени. Следует избавить человека и от асцита, и от болезни, его вызвавшей, одновременно.
Длительность протекания, тяжесть болезни, дальнейший прогноз зависят от здоровья человека, причины заболевания. Асцит может появиться внезапно или постепенно, в течение нескольких месяцев.
Симптомы асцита начинают проявляться, если в животе накопилось более одного литра жидкости.
Симптомы аномального скопления жидкости:
- одышка;
- увеличение веса и объема живота;
- отечность ног;
- отрыжка;
- неприятные ощущения при наклонах;
- распирание живота, боли;
- изжога;
- отек мошонки (у мужчин).
Обычно поначалу человек обращает внимание на такие симптомы, как выпячивание пупка, увеличение брюшной части – в стоячем положении живот отвисает, похож на шар, а когда человек ложится, живот «расплывается».
У женщин симптомом могут быть белые растяжки – это один из признаков асцита.
Некоторые симптомы связаны с дополнительными недугами, первопричиной асцита.
Например, если излишек жидкости вызван давлением в сосудах печени, то на животе ярко выражены вены (спереди, сбоку).
Если проблемы в сосудах, находящихся под печенью, то характерные признаки недуга – рвота, желтуха, тошнота.
Для туберкулезного асцита характерно все вышеперечисленное, а также головная боль, повышенная усталость, слабость, учащенное сердцебиение.
Проблемы оттока в лимфатических сосудах способствуют быстрому увеличению живота. Если имеет место недостаток белка, то признаками асцита являются отеки конечностей, одышка.
Если болезнь связана с проблемами в лимфатических сосудах, то назначают УЗИ вен, сосудов проблемной области. При подозрении на онкологию также проводят УЗИ.
Почему возникает патология?
Причины накопления жидкости:
- онкология (злокачественное образование);
- цирроз печени (встречается у 75 % людей);
- сердечная недостаточность;
- различные болезни почек;
- туберкулез;
- повышение давления в печени;
- гинекологические заболевания (у женщин);
- панкреатит.
Одним из самых сложных случаев является наличие онкологии. Больному, имеющему неутешительный прогноз и обостренные симптомы, могут назначить операцию.
Новорожденные также могут страдать асцитом. Обычно его причиной становятся нарушения развития в ЖКТ у ребенка, различные врожденные отеки.
Конечно, в таком случае основные причины патологии – это различные заболевания или вредные привычки матери, которая вынашивала ребенка.
Излишек жидкости может вызвать недостаток белка в пище ребенка. Иногда прогноз протекания асцита для новорожденных является неутешительным
Чтобы точно понять, почему в организме начала скапливаться лишняя жидкость, необходимо посетить специалиста и пройти аппаратную диагностику.
Механизм скопления жидкости и диагностика
Развитие недуга у каждого человека происходит по-разному. Давайте посмотрим на организм человека, чтобы лучше понимать, как это происходит.
Внутри находится серозная оболочка (мембрана), покрывающая органы. Некоторые она покрывает полностью, некоторых едва касается. Помимо обволакивания органов, мембрана производит жидкость.
В течение суток она выделяется и всасывается, позволяя органам нормально работать и не склеиваться. Если человек страдает излишком жидкости, то функция ее выработки нарушается.
Происходит обратный процесс, создающий благоприятную среду для токсинов. В связи с этим проявляются и характерные симптомы.
Если человек болен циррозом печени, то жидкость скапливается другим способом.
Возможны четыре пути образования асцита:
- При циррозе печени повышается давление, вследствие чего происходит накопление жидкости в животе;
- Организм пытается снизить нагрузку вен путем лимфооттока. Формируется лимфатическая гипертензия (организм не справляется с нагрузкой), жидкость вытекает из сосудов в брюшную полость. Некоторое время она всасывает жидкость, затем перестает справляться с ней;
- При циррозе печени количество печеночных клеток уменьшается, производится меньше белка, жидкость покидает сосуды, свободная брюшина перестает быть таковой;
- Одновременно с накоплением жидкости в брюшной полости происходит отток жидкости из крови. Затем следует снижение количества выделяемой мочи, повышается артериальное давление.
После четвертого пункта скопление жидкости происходит быстрее и обостряется. Далее возможны осложнения из-за онкологии (если она есть).
Если человек страдает сердечной недостаточностью, то давление в печени подскакивает, вследствие чего жидкость испаряется из ее сосудов.
Воспалительный процесс брюшины провоцирует большую выработку жидкости, с которой не может справиться, вследствие чего она проникает в брюшину.
Обычно врачи используют УЗИ, которое помогает диагностировать асцит. Вместе с этим проводится осмотр печени на наличие цирроза.
Еще УЗИ делают, чтобы понять в каком состоянии сердце, вены пациента, места скопления жидкости.
Можно провести осмотр без УЗИ – сделать пальпацию живота пациента. Если ощущаются колебания жидкости, то диагностируют асцит.
Современные технологии и УЗИ позволяют рассмотреть жидкость объемом более полулитра.
Применяют гепатосцинтиграфию (аналог УЗИ), чтобы установить состояние печени, степень цирроза.
Степень цирроза, его развитие устанавливают коагулометром – прибором, помогающим определить свертываемость крови.
Иногда врачи берут анализ венозной крови α-фетопротеина, который может установить рак печени, вызывающий излишек жидкости.
Рентген органов тоже помогает диагностике. Например, рентген легких поможет выявить степень туберкулеза, наличие жидкости, причину скопления жидкости.
Существует ангиография – исследование сосудов (аналог УЗИ), помогающее выявить причины асцита (асцит сосудистого генеза).
Возможен анализ биопсии брюшины, печени. Иногда врачи берут анализ жидкости, после проводят исследования. Пациенту могут прописать анализ мочевины, натрия, креатинина, калия.
Методы лечения недуга
Сейчас существует несколько способов лечения асцита. Данное заболевание чаще всего связано с нарушениями работы желудочно-кишечного тракта, печени.
Принимая во внимание данный факт, врачи чаще всего назначают диету, свободную от тяжелой пищи, вредных продуктов, алкоголя, соли.
Рекомендуются нежирные супы, диетические бульоны, сваренные на курице, телятине. Каши следует заменить орехами.
Пациентам с асцитом требуется строго соблюдать диету, иначе есть риск осложнений или рецидива болезни.Нельзя употреблять редьку, чеснок, лук, редис, щавель, капусту, репу, различные виды цитрусовых. Следует кушать только обезжиренное молоко, обезжиренные молочные продукты.
Нельзя есть жареное, соленое, острое. Различные копчености, колбасу, тушенку употреблять не рекомендуется. Кондитерские изделия из теста, любую выпечку также нельзя.
Однако диета при данной болезни не предполагает существенное уменьшение разнообразия рациона человека. Пациенту следует употреблять теплые напитки.
Девяносто процентов блюд должны быть приготовлены на пару. Хлеб можно подсушивать. Рекомендуются мясные супы-пюре. Можно приготовить каши без пшена.
Яйца можно употреблять в виде омлета, один-два раза в неделю. На десерт можно съесть желе, зефир.
Главная цель такого лечения – добиться снижения веса пациента. Через неделю человек должен потерять минимум два килограмма.
Если этого не происходит, то его отправляют в больницу, назначают мочегонные препараты. Пациент часто сдает анализы на содержание электролитов в крови.
После прохождения такого курса лечения прогноз состояния для человека, страдающего асцитом, может улучшиться.
Операцию назначают в особо тяжелых случаях, если лечение диетами и препаратами не помогает. Как правило, при таком решении прогноз асцита является неутешительным.
Вполне вероятно, что у такого пациента может быть одна из стадий онкологии. Выяснить это более детально помогут симптомы асцита и аппаратные методы исследования.
Сейчас существуют следующие операции для лечения асцита:
- установка перитонеовенозного шунта;
- парацентез, прокол брюшной стенки (после прокола извлекают транссудат);
- пересадка печени.
Самой распространенной операцией для устранения асцита является прокол брюшной стенки, при котором свободная жидкость просто откачивается.
Остальные виды вмешательства требуют особых условий – анестезии, пристального контроля. Например, пересадку печени делают при различной степени онкологии.
Если пациенту назначили парацентез, делается местный наркоз – область пупка. После этого проводится надрез длиной в один сантиметр, начинается откачка лишней жидкости.
Данная операция предполагает сидячее положение пациента.
Следует обратить внимание – операция имеет некоторые противопоказания. Имеется риск печеночной комы, внутренних кровотечений.
Больным инфекционными заболеваниями данный вид операции противопоказан. Парацентез иногда становится причиной осложнения – эмфиземы, кровоизлияния в брюшной полости, нарушения функционирования органов.
Иногда операцию проводят с использованием УЗИ. Накопленная жидкость после операции может долго вытекать из тела пациента, что помогает избавиться от болезни.
Желающие избавиться от асцита могут воспользоваться методами нетрадиционной медицины, облегчающими симптомы болезни.
Нетрадиционная медицина предназначена для тех, у кого относительно «легкие» симптомы скопления жидкости, многообещающий прогноз, нет подозрений на различные степени онкологии.
Лучше функционировать печени помогает тыква. Для лечения асцита (скопления жидкости) можно делать тыквенные каши, запеченную тыкву.
Настойку из петрушки часто используют в качестве мочегонного средства. Две столовых ложки петрушки замачивают в стакане горячей воды.
Емкость требуется закрыть, настаивать нужно два часа. Необходимо выпивать по сто миллилитров настоя пять раз в день.
Петрушку можно замочить на молоке. Нужно взять один корень петрушки, замочить в литре горячего молока, поставить на водяную баню. Настаивать полчаса. Выпивать следует в указанном выше количестве.
Часто врачи назначают мочегонные средства. Подобное лекарство можно приготовить у себя дома. Например, можно приготовить отвар из фасолевых стручков.
Стручки нужно измельчить – понадобиться две столовых ложки такого порошка. Далее нужно прокипятить порошок в воде (два литра) пятнадцать минут.
В день, чтобы побороть асцит, требуется выпивать три раза по сто миллилитров.
Источник: http://protrakt.ru/bryushnaya-polost/skoplenie-zhidkosti.html
Причины возникновения и симптомы асцита брюшной полости
ВАЖНО ЗНАТЬ! Изменение цвета кала, диарея или понос говорит о наличии в организме. Читать далее>>
Асцитом называют скопление в брюшной полости свободной жидкости. Объем еe может достигать нескольких литров, в ряде случаев до 10–15 литров. Такое состояние оказывает негативное влияние на организм человека и требует неотложного лечения, т. к. сдавление внутренних органов большим количеством жидкости может привести к развитию желтухи, сердечной аритмии и дыхательной недостаточности.
Диагностируется асцит брюшной полости с помощью рентгенологического и ультразвукового обследования. Лечение бывает консервативным и хирургическим.
Асцит — патологическое состояние, при котором полость живота заполняется жидкостью. Это не самостоятельное заболевание, а симптом, сопровождающий различные патологии. Такое состояние влечeт за собой нарушения функционирования других органов.
Полость живота изнутри покрыта париетальной брюшиной: листком соединительной ткани. У здорового человека она выделяет небольшое количество прозрачной жидкости, обеспечивающей свободное движение внутренних органов и предотвращающей их срастание между собой. Излишки жидкости всасываются обратно в сосуды брюшины.
При возникновении каких-либо патологий происходит нарушение секреторной и резорбтивной функций брюшины, что приводит к накоплению жидкости в полости живота. Так развивается асцит. Причинами его возникновения могут стать различные заболевания:
- 1. Инфекционные поражения листков брюшины: бактериальный, вирусный или грибковый перитонит.
- 2. Онкологическая патология: первичный рак внутрибрюшных органов и метастатические поражения.
- 3. Системные заболевания, которые сопровождаются полисерозитом — воспалением всех серозных оболочек: ревматизм, красная волчанка, ревматоидный артрит, синдром Мейгса.
- 4. Заболевания, сопровождающиеся повышением давления в воротной вене печени: портальная гипертензия, алкогольный гепатит, цирроз печени, саркоидоз.
- 5. Тяжeлая сердечно-сосудистая патология: правожелудочковая недостаточность, миокардиодистрофия, опухоли медиастинальной области.
- 6. Патология желудочно-кишечного тракта, вызванная: хроническим панкреатитом, опухолью в желудке, болезнью Крона, неспецифическим язвенным колитом.
Асцит является результатом комплекса гемодинамических, воспалительных, электролитных и метаболических нарушений. В совокупности они приводят к повышенному образованию жидкости в брюшной полости и нарушению еe выведения оттуда.
Жидкость в брюшной полости имеет разное происхождение — невоспалительное и воспалительное. В первом случае жидкость образуется в результате пропотевания через брюшину крови или лимфы. Называется она транссудатом. Образуется при системных заболеваниях, патологии печени или сердца. Воспалительная жидкость, или экссудат, образуется брюшиной при еe воспалении. Наблюдается при туберкулeзном асците, при онкологии в брюшной полости.
Механизм развития и симптомы асцита будут различаться в зависимости от причины, его вызвавшей. Накопление свободной жидкости в брюшной полости может происходить резко или постепенно. Чаще всего пациент обращает внимание на необходимость приобретения одежды большего размера, вызванную увеличением массы тела.
Общая симптоматика наблюдается при всех видах асцита и не является специфичной:
- чувство тяжести или распирания в животе, периодические боли;
- метеоризм;
- частая отрыжка и изжога;
- изолированное увеличение объeма живота;
- в положении стоя живот свисает вниз;
- когда человек лежит, живот приобретает форму лягушачьего: распластывается по кровати;
- при ходьбе беспокоит одышка
Дополнительные симптомы зависят от основного заболевания:
По количеству воды в брюшной полости выделяют несколько степеней асцита:
Осложнения асцита связаны с повышением внутрибрюшного давления:
- желудочно-кишечное кровотечение;
- острая сердечная недостаточность;
- непроходимость кишечника;
- механическая желтуха;
- железодефицитная анемия
Основной метод диагностики асцита — ультразвуковое исследование. Оно позволяет обнаружить минимальные количества жидкости в брюшной полости. Одновременно можно выявить признаки основного заболевания. При отсутствии УЗИ-диагностики можно воспользоваться рентгенологическим исследованием. Оно менее чувствительно, чем УЗИ, и может определить только большое количество жидкости.
Так как вместе с транссудатом или экссудатом теряется большое количество белка, в качестве диагностики используют и исследование крови. В биохимическом анализе будет обнаруживаться гипопротеинемия и диспротеинемия, снижение уровня электролитов
На исследование берут и асцитическую жидкость. Как правило, в ней обнаруживается большое содержание белка, натрия и хлора. А также определяют возможную причину заболевания
С небольшим асцитом пациенты живут обычно долго, не обращаясь за медицинской помощью. Это приводит к формированию необратимых изменений и затрудняет — последующее лечение
Лечить асцит можно консервативно и оперативно. Консервативное лечение допускается если присутствует асцит 1 или 2 степени
Для этого используются препараты, способствующие выведению жидкости из организма:
- диуретики — Триампур, Верошпирон или Лазикс;
- препараты калия — Панангин, Аспаркам;
- средства для снижения степени портальной гипертензии — Анаприлин, Папаверин
Принимать препараты требуется в течение длительного времени. Периодически нужно корректировать дозировку мочегонных средств и контролировать содержание электролитов в крови. Потеря белка с асцитической жидкостью приводит к ещe большей задержке жидкости в организме, образуется порочный круг
Одновременно назначается лечение основного заболевания. Лечить асцит народными средствами можно только по согласованию с лечащим врачом. Обычно применяют растительные сборы, обладающие мочегонным действием. Пациентам требуется диета с ограничением соли и жидкости, обогащeнная витаминами.
При алкогольном гепатите и циррозе требуется полное исключение алкоголя. Измерять объем живота на фоне лечения нужно ежедневно — для контроля эффективности терапии и определения динамики развития асцита.
Наличие 3 степени с большим количеством воды — показание для хирургического лечения
Процедура удаления жидкости из брюшной полости называется лапароцентезом. Хирург прокалывает переднюю брюшную стенку и выводит жидкость.
За одну процедуру можно вывести не более 5 литров жидкости. Большой объем удаляемой воды приводит к резкому падению внутрибрюшного и артериального давления, развитию коллапса или шока.
При необходимости назначают повторные лапароцентезы. Послеоперационное наблюдение заключается в контроле артериального давления, частоты сердцебиения и дыхания.
Асцит является симптомом, сопровождающим многие заболевания. Появление этого состояния — неблагоприятный признак. Прогноз при асците брюшной полости зависит от основного заболевания.
Летальные исходы обычно наступают при карциноматозе брюшины или выраженном циррозе печени. Более благоприятные прогнозы наблюдаются при хронических системных заболеваниях, белковом дефиците и заболеваниях сердца.
Лечебные мероприятия зависят от степени тяжести патологии. Медикаментозное лечение допускается только при небольшом количестве жидкости.
Профилактика повторного развития асцита заключается в лечении основного заболевания, соблюдении диеты и здорового образа жизни.
И немного о секретах.
Если вы когда-нибудь пытались вылечить ПАНКРЕАТИТ, если да, то наверняка столкнулись со следующими трудностями:
- медикаментозное лечение, назначаемое врачами, просто не работает;
- препараты заместительной терапии, попадающие в организм извне помогают только на время приема;
- ПОБОЧНЫЕ ДЕЙСТВИЯ ПРИ ПРИЕМЕ ТАБЛЕТОК;
А теперь ответьте на вопрос: Вас это устраивает? Правильно — пора с этим кончать! Согласны? Не сливайте деньги на бесполезное лечение и не тратьте время? Имено поэтому мы решили опубликовать ЭТУ ССЫЛКУ на блог одной нашей читательницы, где она подробно описывает как она вылечила панкреатит без таблеток, потому что научно доказано, что таблетками его не вылечить. Вот проверенный способ.
Вся информация на сайте предоставлена в ознакомительных целях. Перед применением любых рекомендаций обязательно проконсультируйтесь с врачом.
Полное или частичное копирование информации с сайта без указания активной ссылки на него запрещено.
Источник: http://pancreat.ru/digestive-tract/abdominal-cavity/ascit-bryushnoj-polosti.html
Асцит брюшной полости — сколько живут, лечение, причины, симптомы, признаки, что это такое
Что такое асцит брюшной полости
Асцит брюшной полости — это скопление избыточной жидкости в брюшной полости.
Чаще всего он вызван циррозом печени. К другим важным причинам асцита относятся инфекции (острые и хронические, включая туберкулез), злокачественные новообразования, панкреатит, сердечная недостаточность, обструкция печеночных вен, нефротический синдром и микседема.
Асцит, т. е. скопление жидкости в свободной брюшной полости, происходит от разных причин, чаще всего от общего нарушения кровообращения с преимущественным венозным застоем в системе воротной вены при сердечной водянке, особенно при недостаточности трехстворки, при слипчивом перикардите или при изолированной воротновенной гипертонии— при циррозе печени, пилетромбозе, сдавлении воротной вены увеличенными лимфатическими узлами, при общих почечных, особенно нефротических отеках или при гипопротеинемических отеках другой природы— при дистрофии алиментарной и вторичной, наконец, от воспалительного поражения брюшины— при перитонитах, преимущественно хронических туберкулезных, раковых (при раке желудка, злокачественной опухоли яичника и т. д.) и иных; застойная и воспалительная причина могут комбинироваться.
Водяночные скопления обычно безболезненны, воспалительные сопровождаются болями и болезненностью в той или другой степени.
При вялом наполнении у лежащего больного асцитическая жидкость распирает боковые отделы уплощенного живота (лягушечий живот), а у стоящего свисает кпереди и книзу; при тугом наполнении жидкостью выпячивающийся живот не меняет формы в любых положениях, когда и кишечник с присущим ему тимпаническим звуком почти не находит условий для перемещения, несмотря на отсутствие спаек. Характерно перемещение жидкости при перемене положения больного.
При кровоизлиянии в брюшную полость (гемоперитонеум) область тупости невелика, но имеется значительное вздутие из-за присоединяющегося воспалительного пареза кишечника; выражена также мышечная защита, например, при лопнувшей беременной трубе, когда пробный прокол через задний свод влагалища позволяет установить диагноз. Распознаванию острого брюшного синдрома при внематочной беременности помогает задержка месячных, внезапные боли, кровянистые выделения из половых органов, обморок, данные гинекологического исследования. Аналогичную картину дает разрыв остро увеличенной, например, при малярии, селезенки с характерным симптомом раздражения диафрагмального нерва (боль в левом плече), При водянке удельный вес асцитической жидкости 1 004—1 014; белка не более 2—2,5°/00 лейкоциты единичные в осадке, цвет жидкости соломенно- или лимонножелтый. При перитонитах характерны сгустки фибрина, образующиеся при стоянии жидкости, мутность разной степени. Хилезный асцит наблюдается при разрыве млечных сосудов брыжейки (при раке, туберкулезе брыжеечных лимфатических узлов), псевдохилезный—вследствие жирового перерождения клеток выпота при застарелом раковом и ином перитоните.
Асцит при изолированной и значительной портальной гипертонии ведет к развитию окольного кровообращения типа головы медузы—надпупочной или подпупочной при сдавлении асцитом и нижней полой вены; воспалительный асцит или общий венозный застой с отсутствием повышения или меньшим повышением давления в портальной системе не создает условий для развития окольного кровообращения.
Наиболее частой причиной асцита служит портальная гипертензия. Симптомы обычно обусловлены растяжением брюшной полости. Диагноз основывается на физикальном осмотре и часто на данных ультразвуковой диагностики или КТ. Лечение включает покой, бессолевую диету, мочегонные средства и терапевтический парацентез. Диагноз инфекции включает анализ асцитической жидкости и посев на культуру. Лечение проводится антибиотиками.
Причины асцита брюшной полости
Распределение жидкости между сосудами и тканевым пространством определяется соотношением гидростатического и онкотического давления в них.
- Портальная гипертензия, при которой увеличивается общий объем кровоснабжения внутренних органов.
- Изменения в почках, способствующие усилению реабсорбции и задержке натрия и воды; к ним относятся: стимуляция ренин-ангиотензиновой системы; повышенная секреция АДГ;,
- Нарушение равновесия между образованием и оттоком лимфы в печени и кишечнике. Лимфоотток не способен компенсировать повышенное истечение лимфы, связанное в основном с повышением давления в синусоидах печени.
- Гипоальбуминемия. Утечка альбумина с лимфой в брюшную полость способствует увеличению внутрибрюшного онкотического давления и развитию асцита.
- Повышение уровней вазопрессина и адреналина в сыворотке. Эта реакция на снижение ОЦК еще больше усиливает влияние почечных и сосудистых факторов.
Причиной асцита могут быть заболевания печени, обычно хронические, но иногда и острые, также асцит может быть обусловлен причинами, не связанными с патологией печени.
Печеночные причины включают следующие:
- Портальную гипертензию (при заболеваниях печени составляет >90%), обычно как следствие цирроза печени.
- Хронический гепатит.
- Тяжелый алкогольный гепатит без цирроза.
- Обструкцию печеночной вены (например, синдром Бадда — Киари).
При тромбозе воротной вены асцит обычно не возникает, за исключением случаев сопутствующего гепатоцеллюлярного повреждения.
Внепеченочные причины включают следующие:
- Генерализованную задержку жидкости (сердечная недостаточность, нефротический синдром, тяжелая гипоальбуминемия, констриктивный перикардит).
- Заболевания брюшины (например, карциноматозный или инфекционный перитонит, утечка желчи, вызванная хирургическим вмешательством или другими медицинскими процедурами).
Патофизиология
Механизмы сложны и неполностью понятны. Факторы включают изменения сил Старлинга в портальных сосудах, почечную задержку натрия и, возможно, повышенную продукцию лимфы.
Симптомы и признаки асцита брюшной полости
Большое количество жидкости может вызвать чувство распирания, но настоящая боль встречается редко и предполагает другую причину острой абдоминальной боли. Если асцит приводит к высокому стоянию диафрагмы, то может возникнуть одышка. Симптомы СБП могут включать появление новых жалоб на дискомфорт в животе и лихорадку.
Клинические признаки асцита включают притупление звука при перкуссии живота и ощущение флюктуации при физикальном исследовании. Объемы 250 клеток/мкл.то это указывает на СБП, в то время как жидкость с примесью крови дает основания предполагать опухоль или туберкулез. Редкий подобный молоку (хилезный) асцит является чаще всего признаком лимфомы или окклюзии лимфатического протока.
Первичный перитонит
Первичный перитонит наблюдается у 8—10% больных с алкогольным циррозом печени. У больного могут отсутствовать какие-либо симптомы, а может наблюдаться развернутая клиническая картина перитонита, печеночной недостаточности и энцефалопатии либо и того, и другого сразу. Без лечения смертность от первичного перитонита очень высока, поэтому в данном случае лучше назначить лишние антибактериальные средства, чем затянуть с их назначением. Получив результаты посева, антибактериальную терапию можно скорректировать. Обычно в/в введения антибактериальных средств в течение 5 сут достаточно даже при бактериемии.
Чаще всего в асцитической жидкости выявляют бактерии, обитающие в кишечнике, например Escherichia coli, пневмококки и Klebsiella spp. Анаэробные возбудители редки. У 70% больных микроорганизмы высеваются также из крови. В патогенез первичного перитонита вовлечен целый ряд факторов. Считается, что важную роль играют сниженная активность ретикулоэндотелиальной системы печени, в результате чего микроорганизмы из кишечника проникают в кровь, а также малая антибактериальная активность асцитической жидкости, которая обусловлена сниженным уровнем комплемента и антител и нарушением функции нейтрофилов, что ведет к подавлению опсонизации микроорганизмов. Патогены могут попадать в кровь из ЖКТ через стенки кишки, из лимфатических сосудов, а у женщин также из влагалища, матки и маточных труб. Первичный перитонит часто носит рецидивирующий характер. Вероятность рецидива высока при содержании белка в асцитической жидкости менее 1,0 г%. Частоту рецидивов можно снизить назначением фторхинолонов (например, норфлоксацина) внутрь. Назначение диуретиков при первичном перитоните может повысить способность асцитической жидкости к опсонизации и уровень общего белка.
Иногда первичный перитонит трудно отличить от вторичного, вызванного разрывом абсцесса или перфорацией кишечника. Здесь может помочь количество и тип выявленных микроорганизмов. В отличие от вторичного перитонита, при котором всегда высевается сразу несколько разных микроорганизмов, при первичном перитоните в 78—88% случаев возбудитель один. Пневмоперитонеум почти однозначно указывает на вторичный перитонит.
Осложнения асцита брюшной полости
Чаще всего наблюдаются одышка, ослабление сердечной деятельности, потеря аппетита, рефлюкс-эзофагит, рвота, грыжа передней брюшной стенки, просачивание асцитической жидкости в грудную полость (гидроторакс) и мошонку.
Лечение асцита брюшной полости
- Постельный режим и диета.
- Иногда спиронолактон, возможно, с добавлением фуросемида.
- Иногда терапевтический парацентез.
Постельный режим и диета с ограничением натрия (2 000 мг/сут) — это первый и наиболее безопасный метод лечения асцита, связанного с портальной гипертензией. Диуретики должны применяться в случае неэффективности диеты. Обычно эффективен спиронолактон. Петлевой диуретик должен быть добавлен при неэффективности спиронолактона. Так как спиронолактон может вызывать задержку калия, а фуросемид, наоборот, способствует его выведению, комбинация этих препаратов часто приводит к оптимальному диурезус низким риском отклонили в содержании К. Ограничение в приеме пациентом жидкости показано только при лечении гипонатриемии (сывороточный натрий 120 мЭк/л). Изменения веса тела пациента и количества натрия в моче отражают ответ на лечение. Потеря веса примерно 0,5 кг/сут -оптимально. Более интенсивный диурез приводи! к уменьшению жидкости в сосудистом русле, особенно в отсутствие периферических рисков; что служит риском развития почечной недостаточности или электролитных нарушений (например, гипокалиемии), что, в свою очередь, способствует развитию портосистемной энцефалопатии. Неадекватное уменьшения количества натрия в диете — обычная причина персистирующего асцита.
Альтернативой является терапевтический парацентез. Удаление 4 литров в день безопасно; многие клиницисты назначают внутривенное введение бессолевого альбумина (примерно 40 г при проведении парацентеза) для предотвращения циркуляторных нарушений. Даже однократный тотальный парацентез может быть безопасным.
При неосложненном асците лечение начинают с попытки нормализовать функцию печени. Больной должен воздерживаться от приема алкоголя и гепатотоксичных лекарств. Обязательно полноценное питание. Если это целесообразно, назначают препараты, подавляющие воспаление паренхимы печени. Регенерация печенилриводит к уменьшению количества асцитической жидкости.
- Препаратом выбора в большинстве случаев является спиронолактон. Воздействие препарата (подавление действия альдостерона в дистальных канальцах) развивается медленно, усиление диуреза можно наблюдать через 2—3 сут после начала терапии. К возможным побочным эффектам относятся гинекомастия, галакторея и гиперкалиемия.
- Если достичь достаточного диуреза при назначении спиронолактона не удается, можно добавить фуросемид.
- Комбинированная терапия.
Прием препаратов 1 раз в сутки наиболее удобен для больных. Амилорид, действует быстрее, чемспиронолактон, и не вызывает гинекомастию. Однако спиронолактон более доступен и дешев. Если спиронолактон, в сочетании с фуросемидом, не повышают содержание натрия в моче или не снижают вес больного, дозы обоих препаратов одновременно увеличивают. Дозы можно еще увеличить, однако уровень натрия в моче при этом уже почти не возрастает. В этих случаях добавление третьего диуретика, например гидрохлортиазида, может увеличить выделение натрия с мочой, однако при этом есть риск гипонатриемии. При назначении спиронолактона и фуросемида в приведенных выше соотношениях содержание калия в плазме, как правило, остается нормальным; в случае отклонений можно скорректировать дозы препаратов.
Лечение при упорном асците
Помимо гепаторенальной недостаточности причинами упорного асцита могут являться осложнение исходного заболевания печени, например активный гепатит, тромбоз воротной или печеночной вены, желудочно-кишечное кровотечение, инфекция, первичный перитонит, истощение, печеночноклеточный рак, присоединившееся заболевание сердца или почек, а также прием гепатотоксичных (например, алкоголь, парацетамол) или нефротоксичных веществ. НПВС снижают почечный кровоток за счет подавления синтеза сосудорасширяющих простагландинов, отрицательно влияют на СКФ и эффективность диуретиков. Ингибиторы АПФ и некоторые антагонисты кальция снижают периферическое сосудистое сопротивление, эффективный ОЦК и перфузию почек.
В настоящее время при неэффективности медикаментозной терапии (10% случаев) проводятся лечебный лапароцентез, перито-неовенозное шунтирование либо трансплантация печени. Ранее при упорном асците применяли портокавальное шунтирование «бок в бок», однако послеоперационные кровотечения и развитие энцефалопатии вследствие портально-системного сброса крови привели к отказу от этой практики. Эффективность трансъюгулярного внутрипеченочного портокавального шунтирования при асците, устойчивом к терапии диуретиками, пока не ясна.
Лечебный лапароцентез. Помимо того что процедура отнимает много времени и у врача, и у больного, она приводит к потерям белка и опсонинов, в то время как диуретики на их содержание не влияют. Снижение количества опсонинов может повысить риск первичного перитонита.
Вопрос о целесообразности введения коллоидных растворов после удаления большого количества асцитической жидкости до сих пор не решен. Стоимость одной инфузии альбумина колеблется от 120 до 1250 долларов США. Изменения в уровне ренина плазмы, электролитов и креатинина сыворотки у больных, которым инфузия коллоидных растворов не проводилась, по-видимому, клинического значения не имеют и не приводят к росту .смертности и числа осложнений.
Шунтирование. Примерно в 5% случаев обычные дозы диуретиков оказываются неэффективны, а увеличение дозы приводит к нарушению функции почек. В этих случаях показано шунтирование. В некоторых случаях выполняют портокавальное шунтирование «бок в бок», однако оно сопровождается высокой смертностью.
Перитонеовенозное шунтирование, например, по Ле Вину или денверское, может улучшить состояние некоторых больных. В большинстве случаев больной все равно нуждается в диуретиках, но дозы их можно снизить. Кроме того, улучшается почечный кровоток. У 30% больных развивается тромбоз шунта и требуется его замена. Перитонеовенозное шунтирование противопоказано при сепсисе, сердечной недостаточности, злокачественных новообразованиях и кровотечении из варикозных вен в анамнезе. Частота осложнений и выживаемость больных циррозом печени после перитонеовенозного шунтирования зависит от того, насколько снижена функция печени и почек. Наилучшие результаты получены у немногочисленных больных с упорным асцитом и при этом относительно сохранной функцией печени. Сейчас перитонеовенозное шунтирование проводят лишь тем немногочисленным больным, у которых ни диуретики, ни лапароцентез не дают результата, либо при неэффективности диуретиков у больных, которым слишком долго добираться до врача, чтобы раз в две недели проходить лечебный лапароцентез.
При упорном асците может быть проведена ортотопическая трансплантация печени при наличии других показаний к ней. Однолетняя выживаемость больных при асците, не поддающемся медикаментозному лечению, составляет лишь 25%, но после трансплантации печени она достигает 70—75%.
Перепечатка материалов с сайта строго запрещена!
Информация на сайте предоставлена для образовательных целей и не предназначена в качестве медицинской консультации и лечения.
Источник: http://www.sweli.ru/zdorove/meditsina/gastroenterologiya/astsit-bryushnoy-polosti-lechenie-simptomy-prichiny.html
Жидкость в желудке
Скопление жидкости в брюшной полости называется асцитом. Причиной асцита обычно становятся воспаления, проблемы с кровообращением. Для диагностики и лечения применяется УЗИ.
Оглавление:
Прогноз лечения зависит от состояния иммунной системы человека и конкретной причины, которая вызвала патологию.
Признаки асцита
Характерные симптомы асцита – повышение внутрибрюшного давления, увеличение живота от накопленной жидкости.
Асцит (аномальное скопление жидкости) нарушает работу легких, органов желудочно-кишечного тракта.
Причины накопления жидкости могут быть разные: асцит может появиться вследствие нескольких нарушений работы организма, патологии органов. Самой распространенной причиной, почему начинается асцит, может быть цирроз печени.
Диагностика асцита происходит с помощью УЗИ и осмотра врача. После диагностики лечение занимает много времени. Следует избавить человека и от асцита, и от болезни, его вызвавшей, одновременно.
Длительность протекания, тяжесть болезни, дальнейший прогноз зависят от здоровья человека, причины заболевания. Асцит может появиться внезапно или постепенно, в течение нескольких месяцев.
Симптомы асцита начинают проявляться, если в животе накопилось более одного литра жидкости.
Симптомы аномального скопления жидкости:
- одышка;
- увеличение веса и объема живота;
- отечность ног;
- отрыжка;
- неприятные ощущения при наклонах;
- распирание живота, боли;
- изжога;
- отек мошонки (у мужчин).
Обычно поначалу человек обращает внимание на такие симптомы, как выпячивание пупка, увеличение брюшной части – в стоячем положении живот отвисает, похож на шар, а когда человек ложится, живот «расплывается».
У женщин симптомом могут быть белые растяжки – это один из признаков асцита.
Некоторые симптомы связаны с дополнительными недугами, первопричиной асцита.
Например, если излишек жидкости вызван давлением в сосудах печени, то на животе ярко выражены вены (спереди, сбоку).
Если проблемы в сосудах, находящихся под печенью, то характерные признаки недуга – рвота, желтуха, тошнота.
Для туберкулезного асцита характерно все вышеперечисленное, а также головная боль, повышенная усталость, слабость, учащенное сердцебиение.
Проблемы оттока в лимфатических сосудах способствуют быстрому увеличению живота. Если имеет место недостаток белка, то признаками асцита являются отеки конечностей, одышка.
Если болезнь связана с проблемами в лимфатических сосудах, то назначают УЗИ вен, сосудов проблемной области. При подозрении на онкологию также проводят УЗИ.
Почему возникает патология?
Причины накопления жидкости:
- онкология (злокачественное образование);
- цирроз печени (встречается у 75 % людей);
- сердечная недостаточность;
- различные болезни почек;
- туберкулез;
- повышение давления в печени;
- гинекологические заболевания (у женщин);
- панкреатит.
Одним из самых сложных случаев является наличие онкологии. Больному, имеющему неутешительный прогноз и обостренные симптомы, могут назначить операцию.
Новорожденные также могут страдать асцитом. Обычно его причиной становятся нарушения развития в ЖКТ у ребенка, различные врожденные отеки.
Конечно, в таком случае основные причины патологии – это различные заболевания или вредные привычки матери, которая вынашивала ребенка.
Излишек жидкости может вызвать недостаток белка в пище ребенка. Иногда прогноз протекания асцита для новорожденных является неутешительным
Чтобы точно понять, почему в организме начала скапливаться лишняя жидкость, необходимо посетить специалиста и пройти аппаратную диагностику.
Механизм скопления жидкости и диагностика
Развитие недуга у каждого человека происходит по-разному. Давайте посмотрим на организм человека, чтобы лучше понимать, как это происходит.
Внутри находится серозная оболочка (мембрана), покрывающая органы. Некоторые она покрывает полностью, некоторых едва касается. Помимо обволакивания органов, мембрана производит жидкость.
В течение суток она выделяется и всасывается, позволяя органам нормально работать и не склеиваться. Если человек страдает излишком жидкости, то функция ее выработки нарушается.
Происходит обратный процесс, создающий благоприятную среду для токсинов. В связи с этим проявляются и характерные симптомы.
Если человек болен циррозом печени, то жидкость скапливается другим способом.
Возможны четыре пути образования асцита:
- При циррозе печени повышается давление, вследствие чего происходит накопление жидкости в животе;
- Организм пытается снизить нагрузку вен путем лимфооттока. Формируется лимфатическая гипертензия (организм не справляется с нагрузкой), жидкость вытекает из сосудов в брюшную полость. Некоторое время она всасывает жидкость, затем перестает справляться с ней;
- При циррозе печени количество печеночных клеток уменьшается, производится меньше белка, жидкость покидает сосуды, свободная брюшина перестает быть таковой;
- Одновременно с накоплением жидкости в брюшной полости происходит отток жидкости из крови. Затем следует снижение количества выделяемой мочи, повышается артериальное давление.
После четвертого пункта скопление жидкости происходит быстрее и обостряется. Далее возможны осложнения из-за онкологии (если она есть).
Если человек страдает сердечной недостаточностью, то давление в печени подскакивает, вследствие чего жидкость испаряется из ее сосудов.
Воспалительный процесс брюшины провоцирует большую выработку жидкости, с которой не может справиться, вследствие чего она проникает в брюшину.
Обычно врачи используют УЗИ, которое помогает диагностировать асцит. Вместе с этим проводится осмотр печени на наличие цирроза.
Еще УЗИ делают, чтобы понять в каком состоянии сердце, вены пациента, места скопления жидкости.Можно провести осмотр без УЗИ – сделать пальпацию живота пациента. Если ощущаются колебания жидкости, то диагностируют асцит.
Современные технологии и УЗИ позволяют рассмотреть жидкость объемом более полулитра.
Применяют гепатосцинтиграфию (аналог УЗИ), чтобы установить состояние печени, степень цирроза.
Степень цирроза, его развитие устанавливают коагулометром – прибором, помогающим определить свертываемость крови.
Иногда врачи берут анализ венозной крови α-фетопротеина, который может установить рак печени, вызывающий излишек жидкости.
Рентген органов тоже помогает диагностике. Например, рентген легких поможет выявить степень туберкулеза, наличие жидкости, причину скопления жидкости.
Существует ангиография – исследование сосудов (аналог УЗИ), помогающее выявить причины асцита (асцит сосудистого генеза).
Возможен анализ биопсии брюшины, печени. Иногда врачи берут анализ жидкости, после проводят исследования. Пациенту могут прописать анализ мочевины, натрия, креатинина, калия.
Методы лечения недуга
Сейчас существует несколько способов лечения асцита. Данное заболевание чаще всего связано с нарушениями работы желудочно-кишечного тракта, печени.
Принимая во внимание данный факт, врачи чаще всего назначают диету, свободную от тяжелой пищи, вредных продуктов, алкоголя, соли.
Рекомендуются нежирные супы, диетические бульоны, сваренные на курице, телятине. Каши следует заменить орехами.
Пациентам с асцитом требуется строго соблюдать диету, иначе есть риск осложнений или рецидива болезни.
Нельзя употреблять редьку, чеснок, лук, редис, щавель, капусту, репу, различные виды цитрусовых. Следует кушать только обезжиренное молоко, обезжиренные молочные продукты.
Нельзя есть жареное, соленое, острое. Различные копчености, колбасу, тушенку употреблять не рекомендуется. Кондитерские изделия из теста, любую выпечку также нельзя.
Однако диета при данной болезни не предполагает существенное уменьшение разнообразия рациона человека. Пациенту следует употреблять теплые напитки.
Девяносто процентов блюд должны быть приготовлены на пару. Хлеб можно подсушивать. Рекомендуются мясные супы-пюре. Можно приготовить каши без пшена.
Яйца можно употреблять в виде омлета, один-два раза в неделю. На десерт можно съесть желе, зефир.
Главная цель такого лечения – добиться снижения веса пациента. Через неделю человек должен потерять минимум два килограмма.
Если этого не происходит, то его отправляют в больницу, назначают мочегонные препараты. Пациент часто сдает анализы на содержание электролитов в крови.
После прохождения такого курса лечения прогноз состояния для человека, страдающего асцитом, может улучшиться.
Операцию назначают в особо тяжелых случаях, если лечение диетами и препаратами не помогает. Как правило, при таком решении прогноз асцита является неутешительным.
Вполне вероятно, что у такого пациента может быть одна из стадий онкологии. Выяснить это более детально помогут симптомы асцита и аппаратные методы исследования.
Сейчас существуют следующие операции для лечения асцита:
- установка перитонеовенозного шунта;
- парацентез, прокол брюшной стенки (после прокола извлекают транссудат);
- пересадка печени.
Самой распространенной операцией для устранения асцита является прокол брюшной стенки, при котором свободная жидкость просто откачивается.
Остальные виды вмешательства требуют особых условий – анестезии, пристального контроля. Например, пересадку печени делают при различной степени онкологии.
Если пациенту назначили парацентез, делается местный наркоз – область пупка. После этого проводится надрез длиной в один сантиметр, начинается откачка лишней жидкости.
Данная операция предполагает сидячее положение пациента.
Следует обратить внимание – операция имеет некоторые противопоказания. Имеется риск печеночной комы, внутренних кровотечений.Больным инфекционными заболеваниями данный вид операции противопоказан. Парацентез иногда становится причиной осложнения – эмфиземы, кровоизлияния в брюшной полости, нарушения функционирования органов.
Иногда операцию проводят с использованием УЗИ. Накопленная жидкость после операции может долго вытекать из тела пациента, что помогает избавиться от болезни.
Желающие избавиться от асцита могут воспользоваться методами нетрадиционной медицины, облегчающими симптомы болезни.
Нетрадиционная медицина предназначена для тех, у кого относительно «легкие» симптомы скопления жидкости, многообещающий прогноз, нет подозрений на различные степени онкологии.
Лучше функционировать печени помогает тыква. Для лечения асцита (скопления жидкости) можно делать тыквенные каши, запеченную тыкву.
Настойку из петрушки часто используют в качестве мочегонного средства. Две столовых ложки петрушки замачивают в стакане горячей воды.
Емкость требуется закрыть, настаивать нужно два часа. Необходимо выпивать по сто миллилитров настоя пять раз в день.
Петрушку можно замочить на молоке. Нужно взять один корень петрушки, замочить в литре горячего молока, поставить на водяную баню. Настаивать полчаса. Выпивать следует в указанном выше количестве.
Часто врачи назначают мочегонные средства. Подобное лекарство можно приготовить у себя дома. Например, можно приготовить отвар из фасолевых стручков.
Стручки нужно измельчить – понадобиться две столовых ложки такого порошка. Далее нужно прокипятить порошок в воде (два литра) пятнадцать минут.
В день, чтобы побороть асцит, требуется выпивать три раза по сто миллилитров.
Источник: http://protrakt.ru/bryushnaya-polost/skoplenie-zhidkosti.html
Жидкость в желудке натощак: причины, последствия, лечение
При прохождении УЗИ врач может выявить такой дефект, как избыток жидкости в желудке. Что это означает и чем грозит пациенту? Давайте рассмотрим подробнее.
Чем опасна слизь в желудке?
Почему этот фактор, обнаруженный при обследовании, становится объектом пристального внимания со стороны врачей? Ведь в норме слизь обязательно присутствует в желудке. Однако ее количество строго ограничено. Поэтому если на экране УЗИ желудок заполнен жидкостью, это тревожный признак.
Основная причина, чтобы обратиться к врачу, — это дискомфорт во время или после еды. Повышенное содержание жидкости может вызывать различные симптомы нарушения пищеварения.
Причем от количества съеденного данный фактор не зависит, жидкость образуется в желудке натощак. В отдельных случаях человек чувствует не только следствия этого, но и собственно слизь, словно после большого количества выпитой воды.
Этиология заболевания
Слизь нерастворимого типа, о которой идет речь, называется муцин. Этот секрет синтезируют вспомогательные клетки органа. Его наличие – норма для человека, на стенках желудка находится слой муцина примерно в полтора миллиметра. Он защищает прослойки пищеварительного органа, иначе из-за действия соляной кислоты и пепсинов те могли бы переварить сами себя. Особенно если имеются расстройства ЖКТ, например, гастрит или рефлюкс-гастрит (заброс содержимого кишечника в желудок). Под их действием прослойки слизистой могут разрушаться.
Так что муцин необходим. Но его количество может изменяться. Динамика напрямую зависит от влияния внешней и внутренней среды. Если их воздействие увеличивается, то и количество жидкости в желудке будет расти. Само по себе это неопасно, но данный фактор снижает кислотность и запускает процессы брожения. В итоге перевариваемая еда гниет, и это уже настоящая, серьезная опасность для организма. Пациент страдает от вздутия живота, появляется отрыжка с тухлым запахом.
Таким образом, избыток жидкости требует лечения. Это лишь начальная стадия, которая может привести к серьезным дефектам и нарушениям работы желудка.
В чем опасность избытка слизи?
Чрезмерное образование муцина провоцируют процессы, которые в будущем могут привести к изъязвлению стенок или раку. Они проникают в стенки органа очень глубоко, что вызывает дискомфорт и даже болевые ощущения. Пациенты часто жалуются на резь, может начаться рвота.
Как результат, возникает гипертрофия слизистой. Он приводит к гастритам с различной степенью кислотности или язвенным образованиям. Чем дольше этот процесс, тем выше вероятность рака желудка. Чтобы не допустить этого, рекомендуется обратиться к специалисту при первых же симптомах этого нарушения. Если данный фактор был выявлен во время обследования, врач может настоять на дальнейшем лечении.
Почему это происходит?
Концентрация слизи может меняться в зависимости от внешних или внутренних факторов. К основным причинам появления жидкости в желудке натощак относятся:
- нарушение диеты, злоупотребление жирной, жареной, копченой пищей;
- питание всухомятку, перекусы на ходу;
- частое переедание;
- злоупотребление спиртными напитками;
- курение.
Частые нарушения режима питания могут вызвать обширный список негативных симптомов. Поэтому основной метод профилактики данного заболевания и многих других – полезное питание в одно и то же время. Также рекомендуется питаться небольшими, дробными порциями, чтобы избежать нагрузки на желудок.
Медикаментозное лечение
По результатам обследования гастроэнтеролог составит индивидуальную схему терапии. Она включает, прежде всего, прием препаратом, нормализующих работу желудка и выделение жидкости. Кроме того, само по себе данное нарушение появляется редко. Обычно количество муцина увеличивается на фоне другого заболевания, чаще всего гастрита. Для установления этого может потребоваться эндоскопическое исследование.
- Белластезин, анальгетик на основе новокаина. Рекомендован при поверхностном гастрите, когда затрагиваются не столько стенки желудка, сколько защитная прослойка слизи. От этого пациент ощущает изжогу, после еды испытывает тошноту, которые снимает данный препарат;
- Маалокс, антацидный препарат, рекомендованный при атрофическом гастрите. Слизистая сильно истончается, нарушаются защитные функции слизи, и соляная кислота воздействует непосредственно на стенки. Боли и тошнота дополняются позывами к рвоте и приступами, которые проходят при приеме антацидов;
- Фестал или Гастал, аналоги Маалокса, разрешенные людям с низкой кислотностью желудка;
- антибиотики, убивающие возбудитель гастрита, микроорганизм Хеликобактер пилори. Но принимаются они исключительно по рекомендациям специалиста.
Народные рецепты против избытка муцина
Наряду с прописанными медикаментами можно использовать народные средства, приготовленные по классическим рецептам.
Хорошую действенность показывает полное голодание. Проводить его рекомендуется раз в неделю, не больше. Начинать лучше с суток, постепенно доводя сеанс голодовки до полутора суток. После голодовки важно возвращаться к полноценному питанию постепенно. Первый прием пищи должен включать фрукты и соки, которые растворяют слизистые выделения. Содержащаяся в них клетчатка способствует выводу секретов.
Чтобы компенсировать голод, можно принимать воду с лимонным соком. Разрешено до трех литров в сутки.
Активно выводят слизь и такие продукты, как:
- черный перец горошком: его употребляют по чайной ложке перед ужином, запивая водой. Разжевывать перец нельзя. Схема приема: каждые 3 суток в течение 3 недель. После чего нужно сделать перерыв на квартал. Перед приемом перца рекомендуется проконсультироваться с врачом,: при патологиях ЖКТ он может принести больше вреда, чем пользы;
- имбирь: корешок растения применяется в измельченном виде. для этого потребуются чайная ложка этого средства и пол-литра кипятка. Раствор должен остыть, запрещено принимать его в горячем виде. Добавьте в теплый напиток также мед и лимон.
Как не допустить избытка муцина?
Болезнь проще предупредить, чем вылечить. Поэтому рекомендуется придерживаться правильного питания, особенно при первых симптомах расстройства ЖКТ.
Самым действенным профилактическим средством является рациональное питание. Еда – это прежде всего способ получения энергии, поэтому она должна быть полезной, а не только вкусной. Не только больным, но и здоровым людям не рекомендуется злоупотреблять жареной едой, жирной или копченой.
Рекомендуется свести к минимуму прием алкоголя, а лучше вовсе отказаться от него. Спирт разрушает слизистую оболочку желудка, снижает естественную защиту. При язве желудка алкоголь может вызвать прободение.
Наиболее полезно едой являются нежирные супы и каши. Именно их стоит придерживаться, если ощущается дискомфорт в желудке. Лучше всего усваиваются перетертые супы-пюре.
Рекомендуется включать в рацион отварные овощи и кисломолочные продукты. А вот от цельного молока рекомендуется воздерживаться: организм взрослого человека содержит крайне мало расщепляющих его ферментов.
Источник: http://ogastrite.ru/zabolevaniya-zheludka/zhidkost-v-zheludke-natoshhak-prichiny-posledstviya-lechenie/
Жидкость и слизь в желудке
Жидкость и слизь в желудке. В норме натощак в желудке содержится незначительное количество слизи и жидкости, не мешающей исследованию рельефа слизистой оболочки. Слизь и жидкость в желудке выражается наличием горизонтального уровня на фоне газового пузыря и характерным «оседанием» контрастного вещества в виде хлопьев.
Смешанная с контрастным веществом жидкость мешает получению четкого изображения рельефа, а комки слизи могут симулировать дефект наполнения. Наличие жидкости и слизи часто сочетается с нарушением эвакуаторной функции, понижением тонуса, опущением желудка, изменением рельефа слизистой оболочки. В ряде случаев в начале исследования феномен слизи и жидкости отсутствует, а и процессе исследования над бариевой взвесью образуется слой жидкости, четко отграниченный с одной стороны газовым пузырем желудка, с другой — контрастной взвесью.
Морфологический субстрат — воспалительная инфильтрация слизистой оболочки желудка, чаще в сочетании со спазмом привратника, эрозии и язвы, соединительнотканные разрастания в привратнике, опухолевая инфильтрация, главным образом в привратниковой части,, результат воздействия на слизистую оболочку термических, химических агентов. Наблюдается при гастрите, язвенной болезни, опухоли, ожоге.
Распознается при рентгеноскопии, рентгенографии с использованием контрастного вещества и без него.
Источник: http://lekmed.ru/spravka/pitanie-i-pischevarenie/zhidkost-i-sliz-v-zheludke.html
Асцит — скопление жидкости в животе. Причины, симптомы, народное лечение
Асцит – скопление большого количества жидкости в брюшной полости (в животе). Между петлями кишечника и органами брюшины имеется серозная жидкость, благодаря которой органы брюшной полости свободно движутся и возвращаются на свое место.
В результате разнообразных заболеваний всасывание жидкости нарушается, она начинает накапливаться в животе, и появляются признаки асцита. Основное проявление данного заболевания – сильное увеличение живота.
По статистике, 85% случаев скопления жидкости в животе связаны с циррозом печени, 10% случаев связаны с онкологическими заболеваниями, 5% — следствие сердечной недостаточности.
Причины скопления жидкости в животе, возникновения асцита
Причины асцита могут быть разнообразными, но самой основной причиной скопления жидкости в животе является цирроз печени.
Асцит нельзя назвать болезнью печени, но скопление жидкости в брюшной полости часто является следствием тяжелых заболеваний печени, например, цирроза. По статистике, у 50% людей, страдающих циррозом печени на протяжении более 10 лет, наблюдается асцит печени.
Стоит отметить, что асцит печени говорит о тяжелом протекании цирроза и о возможном летальном исходе. Около половины больных умирают спустя 2 года после обнаружения асцита, развитого на фоне цирроза печени.
Выраженная сердечная недостаточность также может стать причиной скопления жидкости в животе — развития асцита.
В некоторых случаях при раке желудка в брюшине начинает скапливаться жидкость, в результате образуется так называемый асцит желудка. Опухоли распространяются на внутреннюю оболочку желудка, что ведет к увеличению живота в объеме.
Итак, причины асцита или скопления жидкости в животе связаны со следующими заболеваниями и патологиями:
Проблемы с сердцем;
Болезни желудочно-кишечного тракта;
Основные симптомы асцита
Симптомы асцита различаются в зависимости от стадии и характера течения заболевания.
Умеренный асцит часто сопровождается отеком нижних конечностей, может наблюдаться расширенная грудная клетка, паховая и пупочная грыжа. Пациента беспокоит тяжесть в животе, одышка, изжога, проблемы со стулом. Данные симптомы асцита наблюдаются, если патология развивается постепенно на протяжении недель и месяцев.
Характерным признаком скопления жидкости в брюшной полости является увеличенный живот. Размер и форма живота зависят от стадии заболевания.
При умеренном асците живот отвисает, а вены брюшной полости расширяются. Если пациент примет горизонтальное положение, то живот распластывается по бокам, при этом он мягкий, так называемый «лягушачий живот». Если слегка толкнуть живот с боку, то формируется ответная волна в другом боку.
Напряженный асцит брюшной полости характеризуется появлением круглого живота, с напряженной, блестящей, гладкой кожей. При этом кожа грыжевого мешка может истончаться, что приводит к ее разрыву и излиянию некоторого количества асцитической жидкости. У пациента может развиться выраженная сердечная и дыхательная недостаточность.
Асцитическая жидкость может спонтанно инфицироваться, и развивается перитонит. Перитонит может привести к смерти пациента, поэтому, если Вы обнаружили признаки асцита, не стоит затягивать визит к врачу.
Стадии возникновения и развития асцита
Выделяют 3 стадии асцита:
Транзиторный асцит характеризуется скоплением в брюшине жидкости объемом 400 миллилитров, визуально жидкость не определяется. На данном этапе лечение асцита довольно эффективно, при этом достаточно соблюдения диеты и водно-солевого режима;
Умеренный асцит характеризуется мягким животом. Асцит брюшной полости на данной стадии хорошо поддается лечению, при этом назначают инфузии альбумина и диуретики. Может понадобиться лапароцентез – пункция и удаление жидкости из брюшины. Но злоупотребление этой процедуры может привести к почечной недостаточности и развитию следующей стадии заболевания;
Напряженный или резистентный асцит характеризуется большим скоплением жидкости – до 20 литров. При этом объем жидкости нарастает очень быстро, объем живота и вес пациента увеличивается. Лечение асцита на данной стадии требует практически всегда проведения процедуры лапароцентеза, как одного из методов комплексной терапии.
Диагностика асцита
Диагностика асцита позволяет определить причины и стадии заболевания и назначить эффективное лечение.
Диагностика асцита осуществляется при помощи следующих процедур:
Общий осмотр, во время которого врач осуществляет пальпацию (прощупывание) и аускультацию (прослушивание) живота;
УЗИ брюшной полости;
Рентгеновский снимок брюшной полости;
Пункция и исследование асцитической жидкости.
Современное лечение асцита
Лечение асцита необходимо начинать с ограничения приема натрия: больной должен употреблять в сутки не более 1 грамма поваренной соли.
Пациенту с большим скоплением жидкости в животе показан постельный режим. Если постельный режим и ограничение приема натрия не помогают, то лечение асцита печени ведется при помощи диуретиков. Предпочтение, как правило, отдается триамтерену, спиронолактону, амилориду и другим. Эти препараты довольно мягкие и не вызывают побочных действий.
Чаще всего лечение при помощи диуретиков эффективное, поэтому удается избежать операционного вмешательства.
Хирургическое лечение асцита брюшной полости показано 5-10% пациентов, невосприимчивых к лекарственной терапии. Во время хирургического вмешательства осуществляется перитонеовенозное шунтирование. Такое вмешательство может вызвать серьезные осложнения, например, лихорадку, внутрисосудистое свертывание и окклюзию шунта.
Шунтирование не проводится больным с инфицированным асцитом, при высоком уровне билирубина в сыворотке, при геморроидальном кровотечении и гепаторенальном синдроме.
Какая нужна диета при асците (скоплении жидкости в животе)?
Во время лечения асцита должна соблюдаться специальная диета. Пациента ограничивают в принятии соли, жаренного и мучного.
Жиров должно быть в рационе сниженное или умеренное количество, предпочтение следует отдавать жирам растительного происхождения. Углеводы следует ограничить.
Также ограничивается употребление жидкости до 0,75-1 литра в сутки.
Диета при асците предусматривает употребление следующих продуктов:
Блюда варят или готовят на пару, при этом не добавляют соль. Фрукты употребляют в виде компотов и киселей. Овощи можно варить, печь и тушить.
При скоплении жидкости в животе строго запрещено употреблять алкоголь, специи, маринады, приправы, кофе и крепкий чай.
Как избавиться от жидкости в животе народными средствами
Лечение асцита народными средствами помогает лишь избавиться от лишней жидкости, но полностью избавиться от скопления воды в животе можно только при устранении заболевания, которое его вызвало. Поэтому лечение асцита народными средствами может быть лишь дополнением к медицинскому лечению.
Вот некоторые народные рецепты, позволяющие уменьшить скопление жидкости в животе:Фасолевые стручки используются в качестве мочегонного средства для выведения лишней жидкости. Для приготовления отвара используют шелухустручков фасоли, которую заливают 1 литром воды и кипятят 10 минут. Затем отвар настаивают 20 минут и процеживают. Принимают настой порциями по 200 миллилитров: 1-ую порцию – в 5 часов утра, 2-ую – за 30 минут до завтрака, 3-ю – за 30 минут до обеда, оставшийся объем — не позже 20 часов вечера;
Абрикосовый отвар помогает возместить калий, утраченный при употреблении мочегонных средств. Отвар готовят из свежих или сушеных абрикосов, для этого 1 стакан фруктов заливают 1 литром воды и варят 40 минут. В сутки следует употреблятьмиллилитров отвара;
Отвар петрушки помогает вывести лишнюю жидкость из тканей. Для приготовления отвара 300 грамм зелени петрушки варят 30 минут в 1 литре воды. Отвар процеживают и принимают по 0,5 стакана каждый час в первой половине дня.
Несите в мир свет и добро — поделитесь с друзьями
Источник: http://zdravie.pp.ua/astsit-skoplenie-zhidkosti-v-zhivote-prichiny-simptomy-narodnoe-lechenie.html
Жидкость при раке – что это такое?
Жидкость при раке – это патологическое состояние организма, которое является осложнением онкологического поражения и сопровождается накоплением жидких масс в плевральной и брюшной полости.
Жидкость при раке – виды, описание
Жидкость в легком при раке:
Образование жидкости в легком в 30% случаев онкологии связано с раком легочной ткани. Также, на формирование злокачественного плеврита влияют опухоли лимфатической системы и рак молочной железы.
Симптомы скопления жидкости :
Накопление выпота между висцеральным и париетальным плевральными листами, удерживающими легкие, сопровождается выраженной одышкой, приступообразным сухим кашлем, хронической болью в области грудной клетки.
Для определения данного синдрома врачи прибегают к проведению рентгенографии и компьютерной томографии, которые позволяют оценить состояние легочных тканей, наличие патологической жидкости и точные границы поражения.
Для установления окончательного диагноза специалисты осуществляют плевроцентоз. Данная методика включает лабораторный анализ плевральной жидкости на наличие раковых клеток. Забор биологического материала происходит через прокол тканей иглой и последующем отсасывании выпота.
Если образовалась жидкость в легком при раке в плевральной полости лечение носит паллиативный характер, поскольку направлено на удаление только симптома и не может излечить больного от первопричины – рака легкого на поздней стадии развития.
Отсасывание жидкости может быть произведено в ходе плевроцентоза, хотя терапевтический эффект такой процедуры носит кратковременный характер. В современной онкологической практике для терапии такого состояния используется плевродез. Суть процедуры сводится в укладывании в плевральную полость специального талька, способствующему уменьшению количества патологической жидкости. Также в некоторых клинических ситуациях онкобольньму проводится операция по удалению одного листа плевры.
Прогноз терапевтических процедур по удалению жидкости из легких:
Плевроцентоз и плевродез носят паллиативный характер и не лечат раковые заболевания, которые находятся на терминальных стадиях развития. Средняя продолжительность жизни таких пациентов, в основном, не превышает шести месяцев.
Жидкость в желудке при раке:
Аномальное накопление жидкости в брюшной полости называется асцитом. Очень часто причиной такого патологического состояния выступает злокачественное поражение желудочно-кишечного тракта и органов женской половой системы.
Образование жидкости в брюшной полости доставляет существенный дискомфорт онкобольным и отвлекает внимание от первичного очага поражения. Признаки злокачественного асцита включают: незначительное увеличение массы тела на фоне существующего онкологического заболевания, чувство тяжести и вздутия живота, расстройство пищеварения в виде тошноты или рвоты и прогрессирующий геморрой.
Для определения наличия жидкости в брюшной полости врачи проводят следующие методы обследования:
- Рентгенология. Методика проводится с использованием рентгеновских лучей и позволяет обнаружить наличие патологических включений в брюшине.
- Ультразвуковое исследование. Посредством звуковых волн высокой частоты УЗИ-аппарат визуализирует строение внутренних органов и систем, что дает возможность определить жидкость в желудке при раке.
- Компьютерная и магнитно-резонансная томографии. Эти высокоточные диагностические методики позволяют изучить количество жидкости и степень ее распределения.
- Парацентез представляет собой выделение и анализ патологической жидкости из брюшной полости и проведение последующего онкологического анализа.
Жидкость в животе при раке не требует проведения специальных медицинских мероприятий в тех случаях, когда она не вызывает у пациента дискомфорт.
Когда жидкость в желудке при раке вызывает болезненные ощущения, онкобольному проводится хирургическое удаление патологического содержимого брюшины. Такую манипуляцию проводят с помощью специальной иглы, которой прокалывается передняя стенка живота. После этого хирург выпускает жидкость.
Существуют несколько рекомендаций для облегчения симптомов асцита:
- Ограниченное употребление соли и воды.
- Периодический прием диуретических средств. Мочегонные средства обладают незначительными побочными действиями и способствуют системному выводу излишков жидкости из организма.
- В случае возникновения проблем с дыхательной системой врачи рекомендуют произвести парецентез.
- Иногда в комплексе паллиативной терапии проводится вшивание специального катетера для отвода жидкости.
Жидкость при раке – профилактика накопления
Для предупреждения развития асцита и патологического плеврита необходима ранняя диагностика злокачественных новообразований. Только полноценное лечение онкологии на ранних стадиях развития может упредить патологическое скопление жидкости в плевральной и брюшной полости.
Важно знать:
Добавить комментарий Отменить ответ
Категории:
Информация на сайте представлена исключительно с целью ознакомления! Применять описанные методы и рецепты лечения раковых заболеваний самостоятельно и без консультации врача не рекомендуется!
Источник: http://orake.info/zhidkost-pri-rake-chto-eto-takoe/
Причины возникновения и симптомы асцита брюшной полости
ВАЖНО ЗНАТЬ! Изменение цвета кала, диарея или понос говорит о наличии в организме. Читать далее>>
Асцитом называют скопление в брюшной полости свободной жидкости. Объем еe может достигать нескольких литров, в ряде случаев до 10–15 литров. Такое состояние оказывает негативное влияние на организм человека и требует неотложного лечения, т. к. сдавление внутренних органов большим количеством жидкости может привести к развитию желтухи, сердечной аритмии и дыхательной недостаточности.
Диагностируется асцит брюшной полости с помощью рентгенологического и ультразвукового обследования. Лечение бывает консервативным и хирургическим.
Асцит — патологическое состояние, при котором полость живота заполняется жидкостью. Это не самостоятельное заболевание, а симптом, сопровождающий различные патологии. Такое состояние влечeт за собой нарушения функционирования других органов.
Полость живота изнутри покрыта париетальной брюшиной: листком соединительной ткани. У здорового человека она выделяет небольшое количество прозрачной жидкости, обеспечивающей свободное движение внутренних органов и предотвращающей их срастание между собой. Излишки жидкости всасываются обратно в сосуды брюшины.
При возникновении каких-либо патологий происходит нарушение секреторной и резорбтивной функций брюшины, что приводит к накоплению жидкости в полости живота. Так развивается асцит. Причинами его возникновения могут стать различные заболевания:
- 1. Инфекционные поражения листков брюшины: бактериальный, вирусный или грибковый перитонит.
- 2. Онкологическая патология: первичный рак внутрибрюшных органов и метастатические поражения.
- 3. Системные заболевания, которые сопровождаются полисерозитом — воспалением всех серозных оболочек: ревматизм, красная волчанка, ревматоидный артрит, синдром Мейгса.
- 4. Заболевания, сопровождающиеся повышением давления в воротной вене печени: портальная гипертензия, алкогольный гепатит, цирроз печени, саркоидоз.
- 5. Тяжeлая сердечно-сосудистая патология: правожелудочковая недостаточность, миокардиодистрофия, опухоли медиастинальной области.
- 6. Патология желудочно-кишечного тракта, вызванная: хроническим панкреатитом, опухолью в желудке, болезнью Крона, неспецифическим язвенным колитом.
Асцит является результатом комплекса гемодинамических, воспалительных, электролитных и метаболических нарушений. В совокупности они приводят к повышенному образованию жидкости в брюшной полости и нарушению еe выведения оттуда.
Жидкость в брюшной полости имеет разное происхождение — невоспалительное и воспалительное. В первом случае жидкость образуется в результате пропотевания через брюшину крови или лимфы. Называется она транссудатом. Образуется при системных заболеваниях, патологии печени или сердца. Воспалительная жидкость, или экссудат, образуется брюшиной при еe воспалении. Наблюдается при туберкулeзном асците, при онкологии в брюшной полости.
Механизм развития и симптомы асцита будут различаться в зависимости от причины, его вызвавшей. Накопление свободной жидкости в брюшной полости может происходить резко или постепенно. Чаще всего пациент обращает внимание на необходимость приобретения одежды большего размера, вызванную увеличением массы тела.
Общая симптоматика наблюдается при всех видах асцита и не является специфичной:
- чувство тяжести или распирания в животе, периодические боли;
- метеоризм;
- частая отрыжка и изжога;
- изолированное увеличение объeма живота;
- в положении стоя живот свисает вниз;
- когда человек лежит, живот приобретает форму лягушачьего: распластывается по кровати;
- при ходьбе беспокоит одышка
Дополнительные симптомы зависят от основного заболевания:
По количеству воды в брюшной полости выделяют несколько степеней асцита:
Осложнения асцита связаны с повышением внутрибрюшного давления:
- желудочно-кишечное кровотечение;
- острая сердечная недостаточность;
- непроходимость кишечника;
- механическая желтуха;
- железодефицитная анемия
Основной метод диагностики асцита — ультразвуковое исследование. Оно позволяет обнаружить минимальные количества жидкости в брюшной полости. Одновременно можно выявить признаки основного заболевания. При отсутствии УЗИ-диагностики можно воспользоваться рентгенологическим исследованием. Оно менее чувствительно, чем УЗИ, и может определить только большое количество жидкости.
Так как вместе с транссудатом или экссудатом теряется большое количество белка, в качестве диагностики используют и исследование крови. В биохимическом анализе будет обнаруживаться гипопротеинемия и диспротеинемия, снижение уровня электролитов
На исследование берут и асцитическую жидкость. Как правило, в ней обнаруживается большое содержание белка, натрия и хлора. А также определяют возможную причину заболевания
С небольшим асцитом пациенты живут обычно долго, не обращаясь за медицинской помощью. Это приводит к формированию необратимых изменений и затрудняет — последующее лечение
Лечить асцит можно консервативно и оперативно. Консервативное лечение допускается если присутствует асцит 1 или 2 степени
Для этого используются препараты, способствующие выведению жидкости из организма:
- диуретики — Триампур, Верошпирон или Лазикс;
- препараты калия — Панангин, Аспаркам;
- средства для снижения степени портальной гипертензии — Анаприлин, Папаверин
Принимать препараты требуется в течение длительного времени. Периодически нужно корректировать дозировку мочегонных средств и контролировать содержание электролитов в крови. Потеря белка с асцитической жидкостью приводит к ещe большей задержке жидкости в организме, образуется порочный круг
Одновременно назначается лечение основного заболевания. Лечить асцит народными средствами можно только по согласованию с лечащим врачом. Обычно применяют растительные сборы, обладающие мочегонным действием. Пациентам требуется диета с ограничением соли и жидкости, обогащeнная витаминами.
При алкогольном гепатите и циррозе требуется полное исключение алкоголя. Измерять объем живота на фоне лечения нужно ежедневно — для контроля эффективности терапии и определения динамики развития асцита.
Наличие 3 степени с большим количеством воды — показание для хирургического лечения
Процедура удаления жидкости из брюшной полости называется лапароцентезом. Хирург прокалывает переднюю брюшную стенку и выводит жидкость.
За одну процедуру можно вывести не более 5 литров жидкости. Большой объем удаляемой воды приводит к резкому падению внутрибрюшного и артериального давления, развитию коллапса или шока.
При необходимости назначают повторные лапароцентезы. Послеоперационное наблюдение заключается в контроле артериального давления, частоты сердцебиения и дыхания.
Асцит является симптомом, сопровождающим многие заболевания. Появление этого состояния — неблагоприятный признак. Прогноз при асците брюшной полости зависит от основного заболевания.
Летальные исходы обычно наступают при карциноматозе брюшины или выраженном циррозе печени. Более благоприятные прогнозы наблюдаются при хронических системных заболеваниях, белковом дефиците и заболеваниях сердца.
Лечебные мероприятия зависят от степени тяжести патологии. Медикаментозное лечение допускается только при небольшом количестве жидкости.
Профилактика повторного развития асцита заключается в лечении основного заболевания, соблюдении диеты и здорового образа жизни.
И немного о секретах.
Если вы когда-нибудь пытались вылечить ПАНКРЕАТИТ, если да, то наверняка столкнулись со следующими трудностями:
- медикаментозное лечение, назначаемое врачами, просто не работает;
- препараты заместительной терапии, попадающие в организм извне помогают только на время приема;
- ПОБОЧНЫЕ ДЕЙСТВИЯ ПРИ ПРИЕМЕ ТАБЛЕТОК;
А теперь ответьте на вопрос: Вас это устраивает? Правильно — пора с этим кончать! Согласны? Не сливайте деньги на бесполезное лечение и не тратьте время? Имено поэтому мы решили опубликовать ЭТУ ССЫЛКУ на блог одной нашей читательницы, где она подробно описывает как она вылечила панкреатит без таблеток, потому что научно доказано, что таблетками его не вылечить. Вот проверенный способ.
Вся информация на сайте предоставлена в ознакомительных целях. Перед применением любых рекомендаций обязательно проконсультируйтесь с врачом.
Полное или частичное копирование информации с сайта без указания активной ссылки на него запрещено.
Источник: http://pancreat.ru/digestive-tract/abdominal-cavity/ascit-bryushnoj-polosti.html
Что такое асцит брюшной полости? Причины появления жидкости в животе.
Асцит или водянка живота — патология, при которой в брюшной полости скапливается свободная жидкость. Случается, что количество жидкости достигаетлитров, что приносит больному максимальный дискомфорт и страдания. Асцит — не самостоятельное заболевание, а осложнение или симптом какой-либо патологии, например, злокачественных новообразований, цирроза печени и пр. Скопление жидкости в брюшине нередко говорит о несвоевременной или неверной терапии основной болезни.
Развитие асцита связано с нарушениями циркуляции лимфы и крови в полости брюшины, вследствие чего в ней происходит накопление транссудата или невоспалительной жидкости. Также развитие патологии связывают с воспалениями, приводящими к образованию выпота и экссудата. При обнаружении в жидкости высокой концентрации белка и лейкоцитов, речь идет об инфицировании, что нередко приводит к развитию перитонита.
Классификация асцита
Асцит полости брюшины классифицируют по ряду критериев.
По объему жидкости, скопившейся в полости, выделяют:
- транзиторный — до 400 мл.
- умеренный — от 500 мл до 5 л.
- резистентный (напряженный) — более 5 л.
В зависимости от наличия в жидкости патогенной микрофлоры, асцит разделяют на:
- стерильный, при котором наличие вредоносных микроорганизмов не наблюдается.
- инфицированный, при котором в содержимом брюшной полости происходит размножение микробов.
- спонтанный перитонит, обусловленный воздействием бактерий.
Также асцит классифицируют по отзывчивости к лечению медикаментами:
- асцит, поддающийся консервативным методам лечения.
- рефрактерный асцит — устойчивый к медикаментозной терапии.
к содержанию ↑
Хилезный асцит
Хилезным аститом называют редкое осложнение цирроза печени в последней стадии или обструкции брюшного лимфопротока, хронического кишечного воспаления. Асцитическая жидкость при этом виде патологии имеет молочный оттенок из-за присутствия в транссудате большого количества жировых клеток.
Хилезный вид асцита может быть также осложнением туберкулеза или панкреатита, травм органов брюшины.
Причины появления жидкости в брюшной полости
Почти 80% случаев скопления жидкости в животе вызваны патологическими процессами в печени и циррозе печени в финальной стадии декомпенсации, для которой характерно истощение печеночных ресурсов и значительные нарушения кровообращения, как в самом органе, так и в брюшине.
К другим печеночным причинам относят:
- портальную гипертензию.
- гепатит в хроническом течении (в том числе алкогольный).
- обструкцию печеночной вены.
9-10% случаев асцита связаны с онкологическими патологиями органов брюшной полости, метастазами в желудке. Причины у женщин часто кроются в онкопатологиях органов малого таза. При злокачественных новообразованиях наблюдается ухудшения лимфообращения и блокировка путей лимфооттока, вследствие чего жидкость не имеет возможности выйти и скапливается.
Интересно: асцит, развившийся в результате онкопатологий, часто указывает на приближающуюся смерть человека.
5% случаев водянки живота связывают с патологиями сердечной мышцы, которые сопровождаются декомпенсацией кровообращения. Данное состояние врачи называют «сердечным асцитом». Он характеризуется значительными отеками нижних конечностей, а в запущенных случаях отеком всего тела. Как правило, при сердечных заболеваниях набирается жидкость не только в животе, но и в легких.
Редко водянка живота может быть вызвана следующими состояниями:
- почечные патологии, такие, как амилоидоз, гломерулонефрит.
- заболевания поджелудочной железы.
- тромбоз воротной вены.
- туберкулез брюшины.
- острое расширение желудка.
- Лимфогранулематоз.
- Болезнь Крона.
- кишечная лимфоангиоэктазия.
- белковое голодание.
Скопление жидкости в животе и забрюшинном пространстве наблюдается не только у взрослых, но и у новорожденных.
Среди факторов развития асцита у этой категории пациентов выделяют:
- врождённый нефротический синдром.
- гемолитическая болезнь, которая появляется у ребенка вследствие несовместимости группы и резус-фактора крови у матери и плода.
- различные заболевания печени и желчных протоков.
- экссудативная энтеропатия, приобретенная наследственно.
- дефицит белков, приводящий к тяжелой форме дистрофии.
к содержанию ↑
Симптомы жидкости в животе
Скопление жидкости в брюшной полости — постепенный процесс, однако, в случае, например, тромбоза воротной вены, асцит развивается стремительно.
Проявление симптомов патологии появляются не сразу, лишь в том случае, если объем содержимого полости брюшины превышает 1000 мл.
- Основным проявлением асцита является увеличение размера живота. При нахождении пациента в вертикальном положении живот отвисает, при горизонтальном выглядит распластанным с явно выступающими боковыми отделами.
- Пупок больного сильно выпячивается.
- Астит, вызванный портальной гипертензией, сопровождается появлением на коже вокруг пупочного кольца сосудистой сетки, которую можно легко разглядеть под натянутой кожей.
- Больные жалуются на появление одышки и трудности при дыхании. Такое проявление заболевания связано с тем, что содержимое полости брюшины сдвигает диафрагму кверху, что приводит к уменьшению объема грудной полости и сжатию легких, которые с трудом расправляются при попытке вдоха.
- Часто первыми жалобами являются ощущение распирания живота, вздутие, тяжесть.
Важно: ввиду того, что асцит — это осложнение других патологических процессов в организме, другие признаки напрямую связаны с основным заболеванием и могут быть отличные в каждом конкретном случае.
Диагностика
Заподозрить у пациента асцит специалист способен уже при осмотре, прощупав и «простучав» живот. Для подтверждения диагноза пациенту проводят исследования, визуализирующие полость брюшины:
Важно: по УЗИ и КТ также выявляют основную причину развития патологии.
Для диагностики также прибегают к пункции полости брюшины и лабораторным методам исследования:
- клинические анализы крови и мочи.
- биохимическое исследование крови (по его данным оценивается состояние печени и почек пациента).
- изучение брюшинного содержимого, полученного путем пункции.
к содержанию ↑
Видео
Лечение асцита
Важно: лечение асцита должно быть, в первую очередь, направленно на ликвидацию причины его развития.
Терапия водянки живота проводится консервативным, симптоматическим и оперативным методами.
При транзиторном асците прибегают к использованию медикаментов (диуретиков) и рекомендуют пациенту постельный или полупостельный режим для улучшения качества лимфооттока.
Если водянка живота вызвана гипертензией воротной вены, назначают прием Альбумина, гепатопротекторов и переливание плазмы.
При отсутствии положительного эффекта от консервативного лечения, а также при большом объеме скопившейся жидкости, проводят симптоматическую терапию. К такому методу относят лапароцентез — прокол стенки брюшины с выкачиванием из ее полости содержимого. Процедура проводится в операционной под местной анестезией. За одну процедуру откачивают не больше 5 литров. Кратность использования процедур 1 раз в 3-4 дня.
Важно: лапароцентез — достаточно опасная процедура, при каждом последующем использовании которой, возрастает риск повреждения кишечника. Также опасность заключается в том, что вместе с выкачиваемой жидкостью из организма выводится белок, дефицит которого является причиной повторного асцита.
При стремительно развивающейся водянке используют дренажные катетеры, которые устанавливаются для безостановочного отвода жидкости.При рецидивах патологии назначают оперативное вмешательство, при котором производится соединение нижней полой и воротной вены и создается коллатеральное кровообращение. Если до проведения операции специалисты неоднократно прибегали к удалению из живота пациента асцитической жидкости, одновременно проводят переливание плазмы, а после операции рекомендована белковая диета.
При самых тяжелых случаях показана пересадка донорской печени.
Прогнозы определяют тяжестью течения патологии, ставшей причиной асцита. Продолжительность жизни не имеет прямой связи со скоплением жидкости в животе, однако нарастающая водянка способствует усугублению основного заболевания и ухудшению общего состояния больного.
Асцит — патологическое состояние, которое требует срочного и обязательного вмешательства врачей. Отсутствие лечения или начатое, но с запозданием, приводит к стремительному развитию осложнений. При подозрении на скапливание жидкости в животе необходимо срочное обследование и адекватное лечение, что поможет увеличить шансы на благоприятный прогноз.
Мы не несем ответственность за содержание рекламных объявлений.
Источник: http://netgastritu.com/jeludoc/ascit/
Жидкость в желудке натощак причины - Лечение гастрита
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Чтобы понять, какие причины вызвали боль в области желудка и как от них избавиться, нужно верно охарактеризовать их. Это важно и в том случае, если больной решит обратиться за помощью к врачу. Он должен четко и точно описать характер боли, ее интенсивность и локализацию. Это поможет врачу подобрать правильные диагностические тесты и сократит время постановки диагноза.
Интенсивность боли можно охарактеризовать различными методами: по шкале от 1 до 10 или эпитетами «сильная, слабая, умеренная, терпимая, нетерпимая».
Сильную боль ни в коем случае нельзя терпеть или пытаться снять обезболивающими. Нужно вызвать скорую помощь, поскольку она может быть опасной для жизни, есть даже риск умереть от болевого шока.
Характер боли описать правильно особенно трудно. Есть множество разновидностей боли: резкая, острая, режущая, тянущая, схваткообразная, ноющая, жгучая. Необходимо подобрать правильное определение, так как это поможет с определением диагноза.
При сильной острой боли можно неверно определить ее локализацию. Кажется, что болит желудок, но это может быть и верхний отдел кишечника или другие близлежащие органы: желчный пузырь, поджелудочная железа, сердце. По времени резкая боль в желудке может быть продолжительной и непродолжительной.
Если она схваткообразная, то возникает, то пропадает, это может быть не желудочная боль, а кишечный спазм. Постоянная умеренная боль в желудке является признаком усиливающегося воспалительного процесса. Острой или резкой болью можно называть болевые ощущения, которые появились внезапно без видимых причин и предпосылок.
Чаще всего резкая боль сопровождается и другими симптомами, например, тошнотой, рвотой, поносом, головокружением. Все свои ощущения необходимо описать врачу. Боли могут быть также хроническими, в этот разряд они переходят после трех месяцев непрерывного возникновения.
Определить точную причину болей и устранить ее может только врач. При возникновении острой боли и других тревожных симптомов, нужно незамедлительно вызывать скорую помощь.
Возможные причины болей в желудке
Определить причину желудочной боли самостоятельно зачастую невозможно. Только опытный врач после осмотра, сбора анализов, анамнеза и проведения всех тестов может точно сказать, почему болит живот.
Постоянные и очень сильные боли являются тревожным симптомом различных заболеваний ЖКТ. Но желудок иногда может болеть и у здорового человека. Рассмотрим наиболее частые причины резкой боли в животе:
- Сильный стресс. Иногда желудок начинает болеть перед сложным экзаменом или в другой стрессовой ситуации. Возникает резкая боль в верхней части живота, тошнота, чувство дискомфорта и переполненности, хотя человек ничего не ел. Некоторые врачи склонны видеть причину таких болей в плохой работе поджелудочной железы. Чтобы их избежать, нужно регулярно пить Панкреатин и следить за диетой.
- Неправильное питание. Даже здоровый желудок может не выдержать слишком острой или жирной пищи. Специи раздражают слизистую, а жирная пища перегружает пищеварительную систему, плохо переваривается. В результате может возникнуть боль, но скорее она будет ноющей и тянущей, чем резкой и острой.
- Некачественные продукты. Просроченные продукты или зараженными бактериями вызывают токсическое отравление организма. Слизистая оболочка желудка и кишечника воспаляется. В этом случае помимо боли может быть рвота и понос.
- Длительный голод и переедание. Если после долгого голодания сразу съесть большое количество пищи, могут возникнуть спазмы и боли в животе. После длительного отсутствия пищи желудок начинает активно переваривать все, что в него поступает, вырабатывает большое количество кислоты, в результате возникают боли.
- Большие физические нагрузки. В некоторых случаях чрезмерное напряжение пресса вызывает боли в животе.
- Заболевания органов ЖКТ. Наиболее вероятная причина желудочных болей, если они сильные или носят регулярный характер.
- Травмы. Повреждения, падения и прочие травмы внутренних органов довольно часто сопровождаются болями.
- Медикаменты. Избыточное употребление раздражающих слизистую желудка препаратов приводит к болезненным ощущениям.
Более подробно о болях в желудке, расскажет тематический видеоматериал:
Заболевания, при которых возникают боли в желудке
Практически все заболевания желудка могут вызывать боли. Это основной симптом, который заставляет обращаться к врачу и проходить обследование. Однако очень легко перепутать желудочные боли с другими, если они резкие или плавающие. Именно поэтому не рекомендуется ставить себе диагноз самостоятельно. Заболевания органов ЖКТ требуют тщательного обследования. Наиболее распространенные причины боли:
- Гастрит. Острые приступы гастрита могут сопровождаться резкими болями в желудке, но при хроническом гастрите сильных болей практически не бывает. Они умеренные, но постоянные. Гастрит – это воспаление слизистой оболочки желудка. Наиболее распространена форма гастрита, при котором кислотность желудочного сока возрастает, вызывая различные раздражения и воспаления стенок органа. Гастрит хоть и достаточно распространен, но и не является безобидным заболеваем, он может привести к образованию полипов и опухолей в желудке.
- Язва желудка. Язвенная болезнь желудка является опасной и может сопровождаться сильными болями в животе. Чаще всего боль возникает ночью и на голодный желудок. Возможна рвота с кровью, тошнота. Если язва перфорировалась, боли будут нестерпимо сильными, такими, что человек не сможет пошевелиться. В этом случае требуется немедленная госпитализация и хирургическое вмешательство.
- Рак желудка. При раке желудка возникают не только сильные боли в животе, обычно они сопровождаются другими симптомами: кровавой рвотой, затрудненным глотанием, ощущением переполненного желудка при небольшом количестве пищи, быстрой потерей веса. Лечение рака желудка может быть эффективным только на ранних стадиях, когда симптомы еще не проявились. Поэтому стоит регулярно проходить профилактический осмотр.
- Полипы желудка. При полипах желудка, как правило, резких болей нет, и в этом их опасность. Они могут развиваться долгое время, преобразовываясь в раковую опухоль. И вот тогда уже начинаются сильные боли. Однако может возникнуть боль при воспалении полипа. В этом случае она будет тупой, ноющей. Острая резкая боль появляется при ущемлении полипа.
Обследование и лечение
Наиболее распространенный вид обследования желудка – гастроскопия. Он позволяет детально рассмотреть слизистую оболочку желудка и безошибочно поставить диагноз. Гастроскопия доставляет неприятные ощущения, так как проглотить даже совсем тонкий и гибкий шланг не так просто. Однако более информативного метода обследования пока нет.
В последнее время в медицинских центрах появилась новая услуга – гастроскопия во сне. При этом не используют наркоз, а только кратковременные снотворные препараты. Эта процедура особенно поможет людям с сильными болями в животе, которые трудно стерпеть.
Есть и более дорогостоящий метод обследования желудка – это видеокапсула. Ее нужно просто проглотить и ждать результата. Недостаток такого метода в том, что невозможно взять биопсию или мазок для обследования. К тому же, если поврежденный участок невелик, капсула не сможет развернуться и заснять его более подробно.
Помимо гастроскопии врач может назначить и биохимические анализы, которые подтвердят диагноз или помогут заподозрить другое заболевание. УЗИ не слишком информативно при обследовании желудка, так как это полый орган. Однако опытный врач может заметить патологию.
Лечение зависит от поставленного диагноза. Гастрит и язва требуют обволакивающих препаратов, защищающих слизистую от агрессивного воздействия желудочного сока, типа Альмагеля или Маалокса. Их пьют продолжительно, курсами по 2-3 месяца.
Поскольку самой распространенной причиной гастрита и язвы является Хеликобактер Пилори, проводится антибактериальная терапия (Метронидазол, Тетрациклин). В крайних случаях при язве прибегают к хирургическому вмешательству.
Рак желудка требует обязательной операции, если метастазы еще не начали появляться в других органах. На этом этапе есть вероятность выздоровления. Также проводится лучевая терапия и химиотерапия. Полипы желудка удаляются различными методами в зависимости от разновидности полипа. Большие плоские полипы удаляются хирургическим путем, а небольшие на ножке – во время эндоскопии.
Диета и профилактические меры
Любое желудочное заболевание требует соблюдения строгой диеты. Правильное питание также можно назвать профилактикой различных заболеваний ЖКТ. Следует обратить внимание, после каких продуктов возникает боль в желудке, и исключить их из рациона.
Неправильное питание является если не первопричиной, то точно провокатором желудочных болей. Если появились боли в животе, следует полностью исключить алкоголь, острые блюда, специи и пряности, жирную пищу, курение натощак и после сытного обеда.
Нельзя есть просроченную (даже на пару дней) еду, консервы, домашние соленья, жареные блюда в панировке. Помимо самого рациона следует пересмотреть режим питания. Есть нужно 6 раз в день небольшими порциями, не допуская длительных перерывов между приемами пищи.
Еду нужно тщательно пережевывать, чтобы не перегружать желудок большими кусками. Не рекомендуется есть фрукты и ягоды с большим содержанием кислоты. Они раздражают слизистую желудка и провоцируют различные воспалительные процессы.
Особенно сильным раздражающим действием обладают кислые ягоды и фрукты, съеденные на голодный желудок.
Стоит сократить употребление крепкого кофе и черного чая, газированных напитков, соусов. Полезно есть нежирные молочные продукты, каши, паровую рыбу и мясо, подсушенный хлеб или тосты, сливочное масло, варенье. Важно регулярно пить достаточное количество жидкости. Это поможет снизить кислотность желудочного сока и предотвратить различные проблемы с пищеварением. Но нельзя запивать еду в процессе приема пищи.
Регулярные физические нагрузки являются хорошей профилактикой желудочных заболеваний. У людей, постоянно занимающихся спортом, гораздо лучше налажен обмен веществ, поэтому живот у них болит реже. Перед применением любых лекарств следует внимательно изучить инструкцию по применению. Если среди побочных эффектов указаны различные реакции желудка, следует задуматься.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Народные средства от боли в желудке
Народные средства от боли в желудке проверены уже веками. Они помогают не только подавить болезненные ощущения, но и устранить причины, которые вызвали такие симптомы. Прежде чем принимать лекарства, лучше проконсультироваться с врачом, т.к. они, как и все лекарственные средства, обладают противопоказаниями.
Мед
Для желудка мед является лучшим лекарством. К примеру, если мучает язвенная болезнь, то необходимо растворить 1 ложку меда в теплой воде и выпить за 2 часа до еды. Повторить процедуру нужно за 3 часа до сна. Вода с медом для желудка — это отличное средство, которое поможет подавить повышенную секреторную способность желудка, так что он будет вырабатывать меньше соляной кислоты. Но это касается только теплого раствора, в противном случае эффект будет обратным. Эту особенность используют при лечении различных видов гастрита — с повышенной или пониженной кислотностью.
Алоэ с медом поможет устранить сильные болезненные ощущения. Лучше всего использовать смесь вместе с грецкими орехами. Необходимо несколько листиков алое поместить в морозилку на несколько недель. Потом их нужно залить водой на 1,5 часа. На 1 часть листьев потребуется 3 части воды. Выделяется сок, который нужно будет выжать. На 1 часть сока растения понадобится 5 частей меда. Алоэ с медом нужно тщательно перемешать, а потом добавить немного измельченных орехов. Каждый раз за 30 минут до еды полагается есть по 1 ложке такого лекарства. Курс длится 2 месяца.

Для желудка алоэ обладает лечебным эффектом, так что можно применять такое средство для приготовления спиртовой настойки. Она используется для лечения различных заболеваний. Для приготовления снадобья понадобится целое растение, которому не меньше 3 лет. Его нужно тщательно промыть и измельчить, а потом поместить в стеклянную емкость, залить 0,5 л спирта, добавить 0,7 кг меда. Настойка алоэ с медом должна настояться в течение нескольких месяцев, а потом ее нужно принимать по 1 ложке за 1 час до приема пищи, причем сразу после приема лекарства необходимо съедать маленький кусочек масла. Курс лечения длится 2 месяца.
Если у пациента обнаружены полипы в пищеводе или желудке, язвенная болезнь, то рекомендуется смешать 1 кг меда и столько же натурального масла, которое нужно предварительно растопить. Потом смесь медленно варить примерно 2 часа, помешивая. Хранить такое средство нужно в холодильнике и каждый день принимать натощак по 1 ложке.
Если у человека повышенная кислотность, то мед натощак вызывает изжогу. Но это можно избежать, если есть мед вместе с кашей, творогом или добавлять в молоко.
Травы
Народные средства при болях в желудке включают и применение различных лекарственных трав. Они помогут не только справиться с болью, но и лечить причины ее появления.
- Травяной и ягодный сбор. Необходимы трава сушеницы, хвощ, соцветия календулы и ромашки по 1 ложке, по 2 ложки репейника и полыни, по 3 ложки плодов шиповника и семян укропа, 7 ложек травы тысячелистника, по 4 ложки зверобоя и подорожника. Все компоненты необходимо тщательно перемешать. Потом 2 ложки растительного сбора залить 1 стаканом кипятка и варить на водяной бане 15 минут. После процеживания отвар требуется пить по 1/3 стакана 3 раза в день за 20 минут до еды.
- Настой ромашки. Такая распространенная трава, как ромашка, прекрасно помогает унять боль в желудке. Для этого понадобится 1 ложка сухих или свежих соцветий на 300 мл кипятка. Через 30 минут средство процедить. Каждый раз перед едой нужно принимать по 100 мл этого настоя.
- Отвар крыжовника. Сильные спазмы и боли в желудке поможет снять отвар крыжовника. Необходимо 1 ложку плодов залить 1 стаканом кипятка, а потом варить 10 минут на слабом огне. Пить отвар требуется 3 раза в сутки по 1 стакану.
- Растительный сбор. Быстро снять боль сможет средство по такому рецепту. Необходимо смешать 1 часть семян льна и по 2 части листьев тысячелистника, а также понадобится трава соцветий ромашки. 6 ложек смеси залить 300 мл кипятка. Когда средство настоится, принимать по 100 мл каждые 2 часа. Такое лекарство от боли в желудке еще и снимает воспаление, улучшает аппетит.
- Настой черники. Отличным природным спазмолитиком является черника. Настой на основе ягод поможет устранить сильные боли в желудке. Необходимо 3 ложки ягод залить 1 л кипятка. Через 1 час средство будет готово. Нужно принимать по 1 стакану 4 раза в сутки. Разрешается добавлять мед.
- Настойка календулы. В домашних условиях легко лечиться настойкой календулы. Нужно 40 капель экстракта растворять в 50 мл воды.
- Настой смородины. Лечению желудка помогает настой на основе листьев смородины. Но нужны только кусты с черными ягодами. Это средство дезинфицирует, останавливает воспаление и кровотечения. Жидкость должна быть теплой. Ее нужно выпивать по 1 стакану утром натощак и вечером перед ужином.
- Настой тмина. Лечить спазмы можно тмином. 2 ложки сырья залить кипятком, а когда снадобье настоится, его нужно пить. Неприятные ощущения быстро пройдут. Такое лечение желудка в домашних условиях очень полезно.
- Сок пустырника. Снимает воспаление и устраняет спазмы сок пустырника. К тому же средство обладает антибактериальными свойствами. Такое лечение желудка подойдет каждому, но сок нужно разбавлять с водой в равных пропорциях.

В качестве вывода
Не один раз в жизни люди мучились от болей в желудке, лечение народными средствами помогает устранить такой симптом. Кроме того, они часто применяются для лечения болезней желудка — гастрита, язвы, изжоги и пр.
Почему появляются голодные боли в желудке и как их лечить?
Гастралгия при беременности
В период беременности боли в желудке могут вызвать:
1. редкое/неправильное питание, обусловленное токсикозом;
2. резкая перестройка гормонального фона;
3. сдавливание и смещение органов желудочно-кишечного тракта за счет стремительного роста матки.
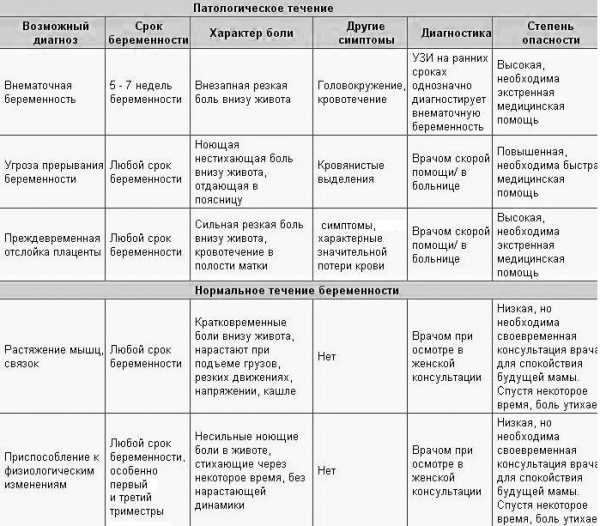
Чем лечить?
Многие, воспринимая болевой приступ, возникший натощак, как обычное чувство голода, стараются поскорее покушать. Он ослабевает после приема пищи, но если это является одним из признаков патологии системы пищеварения, то в ближайшее время появится снова. Поэтому первое, что необходимо сделать – это посетить врача-гастроэнтеролога (в срочном порядке, если неприятные ощущения в животе стали отличаться постоянством). Следующий шаг – сбалансированное питание с отказом от вредных привычек. Еда при этом должна быть теплой: излишне горячая/холодная пища способна ухудшить состояние.
Лечение медикаментами назначается исключительно специалистами, особенно во время беременности. В зависимости от итогов обследования терапия состоит из следующих лекарств:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
1. спазмолитиков и обезболивающих (Но-шпа, Кетонал, Анальгин);
2. антибиотиков (принимаются только при выявлении в привратнике желудка микроорганизма Хеликобактер Пилори);
3. препаратов, восстанавливающих нормальную моторику органов желудочно-кишечного тракта (например, Церукал, Метоклопрамид);
4. противосекреторных лекарств – блокаторов соляной кислоты (Пантопразол, Омепразол, Лансопразол);
5. гепатопротекторов;
6. антидепрессантов.
Народные средства
Нетрадиционная медицина способна бороться с голодными болями в желудке при грамотном ее использовании и в отсутствии гиперчувствительности на составляющие компоненты. В особенности эффективны:
- Отвар из аирного корня (аира).
Приготовление: 10 г сухого измельченного корневища растения заливаются 200 г кипяченой воды (обязательно охлажденной), ингредиенты ставятся на пламя и после кипения томятся еще четверть часа. Принимать отвар в качестве способа избавления от голодных болей можно взрослым (по 50 г за 30 минут до еды) и детям (по 1-2 столовые ложки).
Данный продукт превосходно нейтрализует высокий уровень кислотности. Для этого нужно употреблять его с утра в количестве 2-3 г строго натощак. Но наиболее действенным считается сочетание корицы с медом. Такая смесь помогает излечить даже язву.
Приготовление: ½ чайной ложки семени льна необходимо залить кипятком (100 мл), тщательно взболтать. Особенности: боли в желудке уйдут, если принимать лечебную жидкость 3 раза в день по ¼ стакана.
Этот народный метод лечения позволяет избавиться от многих неприятных симптомов: повышенной кислотности, дискомфорта в животе, изжоги, нервной возбудимости, метеоризма, боли в области желудка. Готовить средство несложно: нужно лишь смешать взятые в равных долях цветки ромашки, бессмертника, корень алтея, валерианы, траву зверобоя, и 1 столовую ложку сбора залить стаканом кипятка. Настой следует пить по 100 г до еды.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе