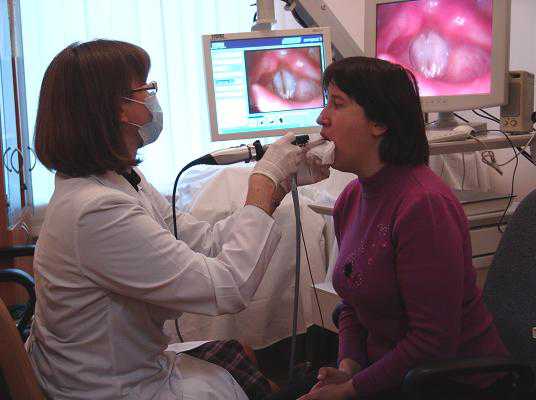
Специалист по желудочно кишечному тракту
Врач, который лечит гастрит — как понять, что он профессионал?
Главная » Лечение гастрита » Врач, который лечит гастрит — как понять, что он профессионал?
Внимание: информация не предназначена для самолечения. Мы не гарантируем ее точность, достоверность и уместность в вашем случае (хотя и стремимся к этому). Лечение должно назначаться врачом-специалистом. Бывает, что больной, имеющий жалобы на неудобство в желудке, начинает путешествие по кабинетам с посещения терапевта районной больницы или сельского врача общей практики.
Бывает, что больной, имеющий жалобы на неудобство в желудке, начинает путешествие по кабинетам с посещения терапевта районной больницы или сельского врача общей практики.
Некоторые люди из глубинки до поры-до времени вообще не представляют, как называется доктор, который смотрит пациентов с жалобами на пищеварение.
Уже потом, получив направление в городскую или областную клинику, они впервые узнают, что их «узкий» специалист — гастроэнтеролог.
Жителям крупных городов повезло больше, особенно москвичам. Они могут сразу же обратиться к профессионалу в какой-либо платный медицинский центр.
Правда, выбирать клинику приходится с осторожностью. Чем больше клиник, тем выше шанс случайно попасть в учреждение-однодневку.
Выбираем специалиста
Чем именно занимается гастроэнтеролог? Он лечит не только воспаление желудка, но ещё и заболевания других органов ЖКТ — пищевода, кишечника. В ведении этого доктора и патологии других органов, причастных к процессу пищеварения (имеются в виду поражения печени, поджелудочной железы, желчного пузыря).
Иногда специалист целенаправленно приобретает дополнительную квалификацию «гепатолог» или «проктолог». В подобном случае он особенно хорошо разбирается в проблемах, которые связаны с функционированием печени либо, соответственно, кишечника.
Некоторые врачи позиционируют себя как экспертов по строго определенным болезням — например, по гипертрофическому гастриту или по ГЭРБ. Информация подобного рода обычно указывается в портфолио тех докторов, которые находят клиентов через Интернет.
Кстати, о поиске. Сориентироваться в предложениях столичных гастроэнтерологов вам поможет наш каталог. Он доступен по ссылке:
http://gastrit-yazva.ru/katalog/
«Правильный» приём — как он проходит?
Вначале врач должен внимательно и вежливо, без спешки выслушать жалобы больного, сколь бы бессистемным ни было их изложение. Он должен задать уточняющие вопросы:
- об особенностях вашего питания;
- о препаратах, которые вы принимаете часто или постоянно (развитию заболеваний ЖКТ способны повредить НПВП, антибиотики и некоторые другие средства);
- о характере и периодичности дискомфорта;
- о других выявленных у вас патологиях;
- о наличии болезней ЖКТ у кого-то из ваших ближайших родных.
Последний пункт особенно важен, потому что он позволяет оценивать вероятность А-гастритов.
Отвечайте максимально точно, не уводите разговор в сторону.
Доктор обязан не только расспросить, но и осмотреть вас, а именно прощупать ваш живот и проверить, есть ли налёт у вас на языке.
Какими должны быть первые рекомендации?
Не рассчитывайте, что вам сразу же после беседы назовут диагноз и выпишут полноценное лечение. Попытки доктора поспешно подогнать анамнез под клиническую картину определённого заболевания должны восприниматься больным как очень тревожный звоночек.
Разговор с пациентом и пальпация могут стать основанием лишь для осторожного предварительного прогноза (типичный анамнез, который описывается в медицинской литературе — вообще редкий случай). Предположения необходимо проверить.
Поскольку в подавляющем большинстве случаев гастрит имеет бактериальное происхождение — развивается на фоне заражения хеликобактерной инфекцией — врач должен направить вас как минимум на дыхательный хелик-тест. Если помимо него вам посоветуют сдать ИФА на антиген к H-pylori, это нормально: дыхательные тесты очень удобны, но, к сожалению, нередко дают ложный результат.
Гастроэнтеролог делает выводы о клинической картине заболевания, ориентируясь на результаты:
- лабораторных исследований (анализа крови, копрограммы);
- УЗИ;
- ФГС.
Иногда, заметим, бывает достаточно какого-либо одного исследования или даже беседы с пациентом. ФГС — достаточно болезненная, обременительная для пациента процедура. Когда все симптомы явно указывают на лёгкое поверхностное воспаление хеликобактерного происхождения, в ней нет острой необходимости.
Итак, схема терапии обычно определяется постепенно, но порекомендовать вам щадящую диету и рассказать о профилактических противопоказаниях доктор обязан сразу же.
Также он, вероятно, предложит вам сравнительно универсальное симптоматическое средство (скажем, от мучительного поноса или ночных спазмов).
Впоследствии при необходимости будут назначены более сильные препараты. Стандартное лечение хеликобактерного гастрита подразумевает эрадикацию — уничтожение возбудителя посредством курса антибиотиков.
Не пугайтесь, если врач заговорит о народных средствах или гомеопатии.Это вовсе не повод считать его целителем-самоучкой. Отдельные гомеопатические средства (см. http://gastrit-yazva.ru/lechenie/gomeopatiya/) и полезные травы хорошо изучены.
Стоит ли доверять молоденьким врачам или лучше искать специалиста постарше? Не думайте, что возраст настолько уж важен. Пожилой врач имеет опыт, но молодой подчас лучше ориентируется в современных медицинских технологиях, в новейших достижениях науки.
Отметим, что наука в наше время развивается не менее активно, чем в советское, просто о ней меньше пишут в газетах и журналах.
В завершение — любопытный факт: при лечении заболеваний желудочно-кишечного тракта очень высок эффект плацебо — 60%. Поясним проще: если человек верит в грамотность врача и целесообразность предложенных процедур, он в большинстве случаев быстро идёт на поправку.
И ещё: помните, что многое зависит от вашего поведения. Пока вы не начнёте правильно питаться и не дадите отпор вредным привычкам, даже самое лучшее лечение не даст устойчивого результата.
поиск клиникиК какому врачу обращаться при язве желудка?
Четверть века назад язва желудка лечилась только посредством хирургического вмешательства. Но медицина постоянно развивается, и сейчас эта проблема может быть решена и без операции, главное — знать, к какому специалисту обратиться при возникновении соответствующих симптомов.
 Выбор специалиста при лечении болезней ЖКТ зависит от природы болевых симптомов.
Выбор специалиста при лечении болезней ЖКТ зависит от природы болевых симптомов. Поводом для беспокойства являются следующие симптомы:
- болит желудок;
- беспокоит вздутие, запоры, тяжесть, тошнота, отрыжка;
- образовался специфический налет на языке;
- появился неприятный запах изо рта.
Если у вас признаки заболевания, в первую очередь нужно идти к участковому терапевту. Этот врач проведет первичный осмотр, и в случае, если симптомы подтвердятся, направит вас к более узконаправленному специалисту — гастроэнтерологу.
Вернуться к оглавлениюК сожалению, многие пациенты не знают, какой именно врач лечит язву желудка и другие заболевания желудочно-кишечного тракта. На этом специализируется гастроэнтеролог. Этот доктор занимается язвой на ранних стадиях, пока желудок болит не сильно и заболевание не причиняет пациенту существенного дискомфорта.
Особой подготовки визит к этому специалисту не требует. Доктор опросит пациента, чтобы узнать подробнее о его жалобах, образе жизни, режиме питания. Не обойдется без осмотра живота, пальпации органов брюшной полости. Если понадобится, врач назначит дополнительные исследования.
Вернуться к оглавлениюДиагностика
Поскольку первоначальные признаки многих заболеваний ЖКТ похожи на симптомы язвы, вам придется пойти не к одному врачу и сдать анализы, прежде чем диагноз будет установлен окончательно.
Чтобы наверняка узнать, являются ли проблемы с желудком симптомами язвы, придется пройти процедуру гастроскопии. Она проводится в амбулаторных условиях. Врач вводит пациенту эндоскоп — узкую трубку с оптическим прибором — через рот в желудок, и осматривает органы изнутри. Также может понадобиться проведение биопсии (лабораторное исследование слизистой оболочки желудка), УЗИ или рентгенографии.
Вернуться к оглавлениюКакой врач лечит желудочную язву при осложнениях?
В некоторых случаях при язве возникают следующие осложнения (часто это бывает, если пациент не обратится в больницу вовремя):
- прободение язвы — образование в пораженном органе (желудке или двенадцатиперстной кишке) сквозного отверстия;
- пенетрация — образовавшееся отверстие открывается в расположенные рядом органы;
- кровотечение;
- стеноз двенадцатиперстной кишки и привратника — пища не попадает в кишечник.
В перечисленных выше ситуациях радикальные меры по лечению принимает хирург-гастроэнтеролог. Все осложнения язвенной болезни являются серьезной угрозой для жизни, поэтому при их обнаружении необходимо незамедлительное хирургическое вмешательство. После операции пациент вновь попадает под наблюдение гастроэнтеролога.
Заболевания желудочно-кишечного тракта (ЖКТ): как распознать врага вовремя?
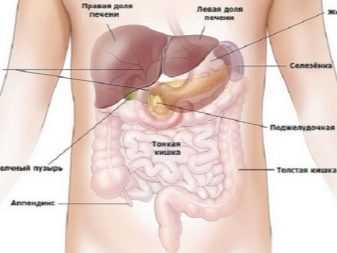
В пищеварении участвует десяток органов, которые размельчают пищу, усваивают питательные вещества и выводят из организма лишнее. Это система «полного цикла» — от поглощения пищевых продуктов и их переработки до удаления непереваренных остатков. Крайне важно, чтобы каждый ее элемент работал четко и не давал сбоев.
Как устроен желудочно-кишечный тракт человека
Процесс пищеварения чем-то напоминает спуск с горки в аквапарке. Начало пути — ротовая полость, где еда пережевывается, измельчается, перемешивается со слюной и превращается в мягкий пищевой комок.
Это интересно Слизистая оболочка ротовой полости имеет рецепторы, помогающие распознавать вкус, температуру и консистенцию пищи. Эти датчики передают сигналы в мозг, который включает в работу слюнные, фундальные и поджелудочную железы.Далее следует глотка — воронкообразный канал, в котором пересекаются пищеварительный и дыхательный пути.
Путешествие еды продолжается в пищеводе — мышечной трубке цилиндрической формы длиной 22–25 см. Верхний и нижний пищеводные сфинктеры на концах служат клапанами, не позволяющими пище попасть обратно в полость рта.
Желудок — мешкообразный мышечный орган, соединяющий пищевод с двенадцатиперстной кишкой (ДПК). Он похож на котел, в котором пища накапливается, перемешивается до пастообразной массы и переваривается под действием желудочного сока. Сок желудка состоит из ферментов и соляной кислоты, в силу чего имеет выраженную кислотность (около 1,5–2,0 pH). Желудочный сок расщепляет белки и другие химические соединения, после чего они транспортируются в тонкий кишечник для окончательного переваривания и усвоения.
Длина тонкой кишки, состоящей из двенадцатиперстной, тощей и подвздошной кишки и занимающей большую часть брюшной полости, — около 4,5 м. Тонкий кишечник содержит железы, вырабатывающие кишечный сок для основного переваривания пищи и всасывания питательных веществ в кровь.
Толстая кишка — нижняя часть кишечника, в которой происходит всасывание воды, электролитов, клетчатки и оформление непригодных пищевых остатков в кал. Толстая кишка имеет длину 1,5 м и подразделяется на слепую, ободочную и прямую кишку. Прямая кишка — конечный отдел пищеварительного тракта — заканчивается отверстием (анусом). Служит для накопления кала и опорожнения кишечника. Здесь заканчивается «небывалое путешествие» — переработанные остатки пищи покидают организм.
В пищеварении также участвуют поджелудочная железа, почки, надпочечники, желчный пузырь и печень.
Поджелудочная железа располагается в тесном соседстве с желудком и двенадцатиперстной кишкой. Она выделяет панкреатический сок, способствующий полноценному перевариванию пищи и протеканию обменных процессов.
Печень принимает участие в обмене липидов, витаминов, белков и углеводов, синтезирует белки крови: глобулины, альбумины и фибриноген. Орган участвует в иммунологических реакциях.
Функции желчного пузыря — хранить и подавать по мере необходимости концентрированную желчь, которая постоянно вырабатывается клетками печени. Желчь принимает непосредственное участие в пищеварении человека и выступает своеобразным антибактериальным средством.
Стоит упомянуть и о роли в пищеварении почек и надпочечников, относящихся к системе мочевыделения. Они обрабатывают воду, поступившую из толстой кишки, фильтруя ее на пригодную для нужд организма и на мочу, содержащую ненужные примеси и подлежащую выведению.
На каждом из этапов прохождения еды по желудочно-кишечному тракту возможны сбои, приводящие к неполному усвоению пищи, проблемам с выведением отработанного материала и грозящие развитием патологий ЖКТ.
Среди причин проблем с пищеварительной системой лидирует неправильное питание, имеющее различные формы. Это переедание и употребление тяжелой пищи, недоедание и голодание, нерегулярность в приемах пищи, перекусы на скорую руку, скудность и несбалансированность рациона. На ЖКТ отрицательно влияют плохо очищенная вода, вредные пищевые добавки.
Другие факторы: плохая экология, стрессы, вредные условия труда, пагубные привычки, врожденная предрасположенность, аутоиммунные заболевания и сбои в эндокринной системе, побочное воздействие лекарств (антибиотиков, противовоспалительных, обезболивающих, гормональных препаратов), нарушение санитарных норм при приготовлении и употреблении пищи, способное вызвать инфекционные заболевания и заражение паразитами.
Сбои в пищеварительной системе негативно влияют на весь организм, снижают иммунитет, нарушают обмен веществ, проводят к ухудшению внешнего вида кожи, ломкости волос и ногтей. Они чреваты онемением конечностей, болями в мышцах и костях, нарушением сна.
Возможные осложнения для сердечно-сосудистой системы: гипертония, аритмия, стенокардия, риск инсульта и инфаркта. На фоне заболеваний ЖКТ могут развиться анулярный стоматит, глоссит, кровоточивость десен, экзема, нейродермит. При запущенных формах болезней ЖКТ возможно поражение гипофиза, надпочечников, половых желез, щитовидной железы.
Болезни ЖКТ: о чем говорит статистика
Заболевания желудочно-кишечного тракта относятся к числу наиболее часто встречающейся патологии в мире.
Медицинская статистика Смертность от гастроэнтерологических причин в России занимает третье место после сердечно-сосудистых и онкологических болезней и составляет порядка 0,08% (80 случаев на 100 000 человек). Ежегодно фиксируется прирост летальных исходов в среднем на 0,003%.Мужчины на 38% чаще становятся жертвами болезней ЖКТ, что связано как с неконтролируемым потреблением алкоголя, так и с поздним обращением за медицинской помощью.
Среди смертоносных гастроэнтерологических заболеваний свыше 45% занимают болезни печени, вызванные алкоголем. Мужчин погибает вдвое больше, чем женщин (соотношение 16:7). Острый панкреатит и другие заболевания поджелудочной железы — причина смерти 17% пациентов гастроэнтеролога. Смерть от перитонита вследствие разрыва желчного пузыря составляет менее 1%.
Летальные болезни кишечника вызываются запущенными формами воспалений и прободений (нарушением целостности, образованием отверстий) стенок тонкой и толстой кишки. В частности, аппендицитом (воспалением слепой кишки) обусловлено до 4% всех смертей, связанных с ЖКТ. Столько же приходится на инфаркт (некроз, омертвение) кишечника.
Несмотря на широкую распространенность, язва желудка и ДПК является причиной смерти не более чем в 10% в гастроэнтеральной группе.
Из нелетальных заболеваний ЖКТ лидирует хронический гастрит. От него страдает до 80–90% пациентов в мире, чему способствует патогенная бактерия Helicobacter pylori, вызывающая воспаления слизистой желудка. В развивающихся странах инфицированность хеликобактерией у людей в возрасте от 40 лет достигает 95%.
В России присутствие Helicobacter pylori в желудке отмечается по разным данным у 62–94% взрослых пациентов.
Последствие гастрита — язва желудка обнаруживается у каждого 15-го жителя Земли. В нашей стране статистика оптимистичнее — болен только 1 из 40 россиян. Мужчины «зарабатывают» язву в 2–4 раза чаще, чем женщины.
Распространенность гастроэзофагеальной рефлюксной болезни (ГЭРБ) достигает среди взрослого населения 50%. Симптомы заболевания отмечаются одинаково часто как у мужчин, так и у женщин.
Дуоденит — часто встречающаяся болезнь двенадцатиперстной кишки, с которой сталкивается 5–10% пациентов. У мужчин она диагностируется вдвое чаще из-за злоупотребления алкоголем и неправильного образа жизни.
Относительно часты и колиты — воспалительные заболевания стенок толстого кишечника. Причиной болезни являются патогенные микробы (стрептококки, стафилококки, кишечная палочка).
Аппендицит (воспаление слепой кишки) встречается у 30% россиян.
У каждого десятого мужчины и каждой четвертой женщины, обратившейся с жалобами на боли в животе, диагностируется хронический холецистит (желчнокаменная болезнь).
Среди детского и взрослого населения распространен дисбактериоз — дисбаланс микрофлоры кишечника, приводящий к нарушению работы пищеварительной системы.
Симптомы наиболее распространенных заболеваний ЖКТ
Типичные признаки патологий ЖКТ: изжога (жжение от заброса содержимого желудка в пищевод), метеоризм и стеноз кишечника (вздутие, вызванное скоплением газов в кишечнике), отрыжка (выход газов из желудка или пищевода), тошнота и рвота, проблемы со стулом (запор или диарея), неприятный запах изо рта, появление налета на языке.
Реже встречаются: дисфагия (нарушение глотания, сопровождающееся болью и чувством остановки пищевого комка), примеси в кале (кровь, слизь, остатки непереваренной пищи), отек языка, горечь во рту, кожный зуд и другие аллергические реакции. Заболевания единого патогенеза имеют как общие, так и специфические признаки.
Заболевания желудка
Боли в подложечной (эпигастральной) области и диспептический синдром (отрыжка кислым, изжога, рвота и тошнота) могут указывать на ряд заболеваний желудка, пищевода и ДКП.
При язвенной болезни, представляющей собой рану стенки ДКП или желудка, присутствуют резкие периодические боли в левом подреберье, слабость, диарея, рвота, кровавые примеси в кале.
Сходным образом проявляются воспалительные процессы желудка (гастрит) и двенадцатиперстной кишки (дуоденит). Заболевания сопровождаются острыми, ноющими или тянущими болями в верхней части живота, тошнотой, рвотой, проблемами со стулом. Больные испытывают чувство переполненного желудка и тяжесть в животе даже при малом потреблении пищи.
Грыжа пищевода также отдается болями в эпигастральной области при смене позы и после приема пищи. Также возможно появление болей в спине и опоясывающей боли. У 20% пациентов (преимущественно старше 60 лет), отмечаются боли в области сердца на фоне сопутствующих кардиологических заболеваний.
Кишечник часто страдает и от воспалительных процессов, инфекционных поражений. Воспаления толстого и тонкого кишечника (энтерит и колит) сопровождаются расстройством стула (до 15 раз в сутки). Во время дефекации и сразу после нее пациент испытывает резкую слабость, головокружение, тошноту, падение давления. Отмечается вздутие живота, холодный пот, дрожание конечностей, тахикардия, а также громкое урчание, шум плеска и болезненность при пальпации.
Признаки парапроктита, или абсцесса (гнойного воспаления) прямой кишки — это сильные боли в области прямой кишки или промежности. На фоне увеличения гнойника в размерах боли усиливаются, позывы на дефекацию становятся мучительными, повышается температура, возможен озноб.
Дисбактериоз проявляется нарушением стула, вздутием живота, схваткообразными болями, диспепсическими расстройствами и аллергическими реакциями (зуд и высыпания на коже).
Геморрою (варикозному расширению вен прямой кишки) свойственно кровотечение или мазание кровью после акта дефекации, выпадение геморроидальных узлов через анальное отверстие и болезненность при опорожнении кишечника, продолжающаяся еще некоторое время (при ходьбе, в сидячем и лежачем положении).
Симптоматика аппендицита определяется возрастом пациента, областью расположения аппендикса в брюшной полости и наличием осложнений. Характерны тупая боль в правом боку, слабость и головная боль, которая может сопровождаться болью в ногах, тошнота в сочетании с однократной рвотой, частый жидкий стул, температура в пределах 38 градусов.
Нельзя упускать из вида и одну из самых распространенных и между тем загадочных патологий — синдром раздраженного кишечника (СРК), сопровождающийся спазмами в животе, нарушением стула, болезненным вздутием. СРК оказывает негативное влияние на весь организм: пациент жалуется на головную боль, бессонницу, повышенную утомляемость, учащенное сердцебиение даже в полном покое. По мнению большинства специалистов, СРК имеет психосоматическую природу и появляется вследствие стресса, сильной эмоциональной перегрузки. Однако для избавления от проблемы важно не только прийти в душевное равновесие, но и применить комплексное медикаментозное лечение. Одним из решений может стать прием препаратов висмута, оказывающих одновременно бактерицидное, противовоспалительное и защитное действие.
Болезни печени
Острый гепатит С (воспалительное вирусное поражение печени) отмечается целым спектром признаков. Среди них: слабость, снижение аппетита и работоспособности, нарушение сна, отвращение к еде, ощущение тяжести в животе, боль в крупных суставах, появление сыпи, повышение температуры тела, потемнение мочи, пожелтение кожных покровов (отсюда народное название болезни — желтуха).
Первыми признаками цирроза печени являются: ощущение переполненного живота, снижение работоспособности, боль в правом подреберье, ощущение переполненности желудка, кровоточивость десен и носовые кровотечения, повышение температуры, метеоризм, тошнота, рвота.
Болезни желчного пузыря и желчевыводящих путей
Признаки холецистита (воспаленного желчного пузыря) — острая боль в правом подреберье, вздутие кишечника, приступы тошноты и рвоты. Боль усиливается при глубоком вдохе во время прощупывания зоны желчного пузыря. Многие пациенты отмечают незначительное повышение температуры.
Болезни поджелудочной железы
У больных панкреатитом нередки жалобы на появление острой боли в животе, что сопровождается тошнотой и рвотой с желудочным соком, слизью, желчью и т.д. Также присутствуют вздутие живота, сухость во рту, отрыжка. На левом боку и в области пупка нередко появляются синюшные пятна.
Большинство распространенных и опасных для жизни заболеваний желудочно-кишечного тракта вызвано воспалительными процессами на фоне бактериальной или вирусной инфекции. Пищеварение — это единая взаимосвязанная система и заболевания ее органов могут последовательно развиться по принципу домино. Исток лавины проблем зачастую находится в желудке, который мы ежедневно подвергаем испытанию на прочность. Поэтому в лечении патологий ЖКТ эффективен комплексный подход с использованием гастропротекторных (защитных) и антисептических желудочно-кишечных препаратов.
Гастроэнтеролог: что за врач и что он лечит
Гастроэнтерология — это обширная область медицины, которая занимается изучением нормальной и патологической физиологии пищеварительного тракта человека, диагностикой его заболеваний, а также методами их лечения.
Кто такой гастроэнтеролог и каков его род деятельности?
Гастроэнтеролог — это специалист узкого профиля, который диагностирует и лечит патологию органов пищеварения, занимается разработкой методов по профилактике болезней желудочно-кишечного тракта.
Обычно первичный прием больных такого рода проводит терапевт или педиатр, который затем решает, к какому специалисту узкого профиля направить пациента.
На сегодняшний день врач-гастроэнтеролог является одним из самых востребованных специалистов, так как растет число патологий, связанных с нарушением работы пищеварительных желез, дисфункцией органов пищеварительной трубки. Причинами этого служат некачественные продукты питания, урбанизация, плохая экология, питание «в сухомятку», полуфабрикатами и блюдами из фастфудов. Немалое значение на развитие и дальнейшее нормальное функционирование желудка и желез пищеварительной системы у детей является качественное питание, приготовленное из свежих продуктов.
Врач-гастроэнтеролог может иметь и более узкую специализацию.
- Хирург-гастроэнтеролог. Лечит болезни органов пищеварения оперативными методами. К таким заболеваниям относят грыжи пупочные и белой линии живота, в том числе с использованием синтетических материалов для предотвращения рецидива. Удалением желчного пузыря, остановкой желудочно-кишечного кровотечения, резекцией стенок пищеварительной трубки также занимается врач- гастроэнтеролог хирургического профиля.
- Детский гастроэнтеролог. Занимается диагностикой и подбором метода терапии у маленьких пациентов (от рождения до 18 лет). Чаще всего это болезни, связанные с дисфункцией желчного пузыря, гастриты и язвенные дефекты стенок желудка и двенадцатиперстной кишки, врожденные аномалии развития (атрезия пищевода, мегаколон, атрезия ануса, врожденный полипоз толстого кишечника и так далее).
Существуют разделы гастроэнтерологии, специализирующиеся на болезнях более конкретного отдела пищеварительной системы.
- Врач-гепатолог. Лечит и диагностирует патологию печени, желчевыводящих путей и желчного пузыря.
- Колопроктолог. Занимается изучением нормального строения, функций и патологических изменений всего толстого кишечника и прямой кишки. После детального анализа состояния пациента назначает наиболее подходящие и эффективное лечение.
- Проктолог. Более узкая специальность, появилась не так давно, так как раньше носила название колопроктологии. Врач этого профиля лечит болезни прямой кишки (геморрой, выпадение прямой кишки, онкологические болезни, анальную трещину, полипы, парапроктит, врожденные копчиковые кисты и так далее).
Специалисты этого профиля постоянно занимаются совершенствованием своей специализации, получением новых знаний по методам диагностики, лечения наиболее часто встречающихся болезней органов пищеварения, поэтому наука-гастроэнтерология имеет строго определенный список исследований, наиболее ценных для науки и практики:
- эпидемиология всех болезней органов пищеварения;
- изучение морфологии соответствующих органов при жизни пациента и на аутопсии;
- причины заболеваний (токсины, вирусы, бактерии, простейшие организмы, паразиты, воздействие ятрогенных и психических факторов);
- нарушение других органов и систем при патологии пищеварительного тракта;
- механизмы регуляции работы органов пищеварения, их дисфункция при патологиях;
- методы терапии и профилактики заболеваний;
- современные методы диагностики органов пищеварения;
- секреция желез, принимающих участие в переваривании пищи, моторная функция стенок желудочно-кишечного тракта;
- заболевания разных отделов (пищевод, двенадцатиперстная кишка и желудок, отделы тонкого и толстого кишечника, прямая кишка и перианальная область).
Какие заболевания лечит врач-гастроэнтеролог?
- Болезни пищевода. это ахалазия кардии, варикозное расширение вен пищевода, стриктуры, грыжи, дивертикулы и дивертикулезы, гастроэзофагальная рефлюксная болезнь, разные формы эзофагита.
- Патологию желудка и двенадцатиперстной кишки (язвенные дефекты, гастриты и гастродуодениты).
- Некоторые заболевания поджелудочной железы (панкреатит, дисфункцию сфинктеров, муковисцидоз).
- Заболевания гепатобилиарной системы (дискинезия желчевыводящих путей, гепатиты, холециститы, наследственные синдромы (Жильбера), цирроз печени и калькулезный холецистит).
- Патологию кишечной трубки (неспецифический язвенный колит, синдром нарушенного всасывания или мальабсорбции, болезнь Крона, синдром раздраженного кишечника, а также все заболевания прямой кишки и перианальной области).
Как проходит прием гастроэнтеролога и какие методы исследования нужны для постановки точного диагноза?
Работа гастроэнтеролога в настоящее время очень ценится и является востребованной, так как заболевания желудочно-кишечного тракта весьма распространены среди населения всех возрастов. Так, детский врач помогает справиться с дисбактериозом и спазмом у грудничков, а взрослые обращаются по типичным проблемам: запоры, геморрой, синдром раздраженного кишечника.
К какому специалисту лучше обратиться?
Все зависит от ваших жалоб и общего состояния. Самые простые проблемы может решить и участковый терапевт или детский специалист. Если пациенту нужны дополнительные консультации и методы обследования, анализы, он может обратиться уже к врачам узких специальностей. На приеме у гастроэнтеролога станет ясно, какие анализы и исследования потребуются дальше. Например, врач может направить на консультацию к онкологу или хирургу, гепатологу или колопроктологу.
Как выглядит кабинет гастроэнтеролога?
Осмотр проходит в специально оборудованном помещении. Прием врача должен осуществляться согласно требованиям: помощь в диагностике, по лечению и профилактике различных заболеваний. Регулярно врач проводит наблюдение диспансерной группы больных, реабилитацию хирургических пациентов. Какие больные подлежат такому контролю?
- Имеющие хронический гепатит вирусной природы;
- с диагнозом «цирроз печени»;
- со сложным течением гастроэзофагальной рефлюксной болезни;
- прием лиц с неспецифическим язвенным колитом и болезнью Крона;
- лица после оперативного лечения (последние 12 месяцев) некоторых заболеваний (Острый и хронический панкреатит, язвенные дефекты, колит язвенный и болезнь Крона);
Кроме этого, прием гастроэнтеролога подразумевает отбор и выдачу направлений на санаторно-курортное лечение, проведение экспертизы временной нетрудоспособности, внедрение в свою практическую деятельность новых методов лечения и диагностики.
Какие предметы и детали оснащения должны быть в кабинете?
Осмотр должен проходить в кабинете, где есть все необходимое для первичного осмотра врачом: смотровая кушетка, ширма, негатоскоп, фонендоскоп, набор медикаментов для оказания неотложной помощи, тонометр, ростомер, лента сантиметровая, бактерицидная лампа, медицинские весы. Кроме этого, в кабинете есть рабочие места для доктора и медицинской сестры, шкафы для одежды и документов, зеркало.
Какие специальные инструменты может использовать доктор?
Это аппаратура для проведения гастрографии, ректоскоп или проктоскоп, электрохимическая установка для получения разных растворов (для дезинфекции, мытья, стерилизации), ацидогастрометр.
Какие анализы назначает данный специалист?
На приеме всегда требуется от больного пройти определенный список обследований и сдать общие и специфические анализы:
- общеклинические анализы крови и мочи;
- анализы крови на биохимию;
- ультразвуковое исследование органов брюшной полости и гепатобилиарной системы;
- анализы на хеликобактер;
- копрограмма;
- эзофагогастродуоденоскопия;
- фиброколоноскопия;
- анализ каловых масс на дисбактериоз;
- рентгенологические методы исследования, в том числе, с использованием контрастных веществ;
- компьютерная томография.
Что лечит детский гастроэнтеролог?
На приеме детский врач проводит сбор анамнеза жизни и заболевания, тщательный осмотр и обследование пациента, решает вопрос, к какому узкому специалисту нужно направить ребенка для дополнительного консультирования.
Перечень болезней
Детский гастроэнтеролог занимается диагностикой и лечением широкого списка патологий:
- хронические и острые формы гастрита и гастродуоденита;
- патологию желчного пузыря и печени;
- дискинезии желчевыводящих путей;
- панкреатит;
- врожденные аномалии развития пищеварительного тракта;
- дисбактериоз;
- синдром раздраженного кишечника;
- функциональную патологию;
- патологию кишечника.
При следующих симптомах со стороны желудочно-кишечного тракта у ребенка нужно обратиться к специалисту: боль в животе, тошнота, рвота, нарушение стула, температура, неприятный запах изо рта, изменение аппетита, предпочтений в еде.
Какие исследования проводит детский гастроэнтеролог?
Прежде всего, это общеклинические анализы крови и мочи. Обычно все органы пищеварения диагностируются с использованием дополнительных методов: кал на дисбактериоз, биохимический анализ крови, рентгенологическая диагностика.
По своему усмотрению врач делает колоноскопию, ректороманоскопию, назначает ультразвуковое исследование. При некоторой патологии требуется проведение специальных методов для постановки точного диагноза: это компьютерная томограмма, использование меченых изотопов.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе