Шейная складка у плода
Развитие плода: о чем говорит шейная складка?
Шейная складка у плода не является тревожным признаком. Составить полную картину о развитии малыша и хромосомных аномалиях помогут анализы, а не УЗИ. Как происходит исследование и какие показатели у складки в норме, вы узнаете далее.
Шейная (воротниковая) складка – это образование из жидкости под кожным покровом ребенка, заметное в конце третьего месяца вынашивания. Врачи обнаружат его на ультразвуковом исследовании беременной в начале второго триместра. На нем ясно, какая толщина складки на шее. Акушер-гинеколог назначает первое УЗИ потому, что требуется оценить показатель.
Показатели
Исследование шейно воротниковой зоны проводится к 11 или 15 неделе вынашивания. К этому периоду затылочная складка в норме исчезает самостоятельно. Нормы:
- на одиннадцатой неделе образование не более двух миллиметров;
- на пятнадцатой – не более 2,8.
Для измерения складки, головка плода должна некоторое время не двигаться. Если она осуществляет движения, точных показателей не удастся добиться. Для уточнения требуется провести исследование ультразвуком несколько раз за день.
Для измерения подходит именно вагинальное УЗИ. Беременные женщины беспокоятся насчет безопасности процедуры. Она безвредна и для вас, и для вашего малыша. Плод исследуют снизу вверх, а затем проводят измерения складки. Кожа в этой области белая, жидкость под ней отображается как черная полоска.
УЗИ снова требуется на 20 неделе. Нормальные показатели складки в это время – не более трех миллиметров. Для каждой женщины врачи выстраивают индивидуальные прогнозы. Работает акушер-гинеколог, контролирующий течение беременности, и специалист по генетике. Исследование шеи вместе с анализами крови дает возможность определить, будут ли у ребенка отклонения.
Отклонения
Изредка складки не рассасываются, а превращаются в кисту или крупную отечность. Если складка толще обычного, присутствует 30% вероятность того, что ребенок родится с генетическими мутациями. Сюда относятся синдром Дауна, синдром Патау и другие врожденные болезни.
Толстая складка и жидкость внутри еще не свидетельствуют о том, что присутствуют отклонения. Не паникуйте при обнаружении воротника на УЗИ. При диагностике учитывается большое количество факторов. Один из главных – возраст беременной, чем он выше, тем сильнее риск мутаций.
Есть и возможность врачебной ошибки в диагностике. Не всегда удается измерить скопление жидкости с точностью. Поэтому при появлении складки врачи рекомендуют проводить дополнительные УЗИ через небольшие периоды. Стопроцентно об отклонениях говорят только результаты биопсии, определяющие характерные для заболевания белки.
Наиболее точную картину дает УЗИ на сроке 22-ух недель. Здесь можно исследовать не только шею, но и расстояние между глазами. Этот признак точнее рассказывает о нарушениях в структуре ДНК.
О чем говорят?
Складка на шее в 1 из 4 случаев свидетельствует о генетических нарушениях:
- Среди заболеваний встречается синдром Дауна, который наблюдается при 47 хромосомах (вместо 46). У новорожденных плоское лицо, косые глаза, складка сверху на веках, плоская затылочная часть. Также наблюдаются маленькие уши, пальцы короче обычного, складка поперек ладони. Негативные последствия – в проблемах с сердцем, задержках в развитии, недостатке внимательности.
- Характерный признак синдрома Тернера – продолговатые кожные образования на шее. Другие симптомы – неразвитая половая и эндокринологическая система, проблемы с локтевыми суставами.
- При синдромах Патау и Эдвардса происходят множественные визуальные мутации. Дети с болезнями такого типа долго не живут, умирают до достижения годовалого возраста. В современности такой ребенок иногда живет до пяти или десяти лети. Наблюдаются глубокие проблемы с развитием. Встречаются эти синдромы крайне редко.
Можно ли исправить?
Не беспокойтесь раньше времени. Процент детей с генетическими аномалиями, болезнью Дауна или синдромом Эдвардса, составляет не более 0,01. Если тревога не отпускает, поговорите с врачами, чтобы они провели все диагностические исследования. По их результатам медики с уверенностью утверждают, присутствуют ли проблемы с хромосомами.
Когда трудности уже существуют, они развились не по вашей вине. Не обращайтесь за лечением к шарлатанам, знахарям и экстрасенсам. Их вмешательство для здоровья вашего малыша не нужно. Часто такие мошенники даже вредят здоровью своих клиентов. Поберегите деньги на то, чтобы обеспечить малышу счастливое детство, даже если с его здоровьем не все в порядке.
Не вредите ребенку надуманными страхами. Ориентируйтесь на рекомендации медицинских специалистов, они понимают состояние вашего малыша.
Видео «УЗИ на раннем сроке беременности»
В видео вы сможете увидеть, как проходит ультразвуковое исследование плода.
При каких обстоятельствах проводится измерение толщины шейной складки у плода
 Шейная складка (ее еще называют воротниковым пространством) — это скопление жидкости под кожей на задней поверхности шеи плода в первом триместре беременности. На определенном сроке беременности проводится первое плановое УЗИ, во время которого определяется величина воротникового пространства, то есть шейной складки плода. Каждой беременной женщине необходимо пройти такое обследование, чтобы своевременно определить наличие или отсутствие определенных генетических дефектов плода.
Шейная складка (ее еще называют воротниковым пространством) — это скопление жидкости под кожей на задней поверхности шеи плода в первом триместре беременности. На определенном сроке беременности проводится первое плановое УЗИ, во время которого определяется величина воротникового пространства, то есть шейной складки плода. Каждой беременной женщине необходимо пройти такое обследование, чтобы своевременно определить наличие или отсутствие определенных генетических дефектов плода.
Оценка скопления жидкости в затылке шейной области проводится на сроке беременности от 11 до 14 недель, во втором триместре данная жидкость обычно рассасывается (лишь в редких случаях она перерастает в кистозную гигрому или в отек шеи). Толщина шейной складки в норме составляет 2-3 мм. Если же она более 3 мм, то в трети случаев это говорит о наличии какой-либо хромосомной патологии (синдром Дауна, синдром Эдвардса, синдром Тернера, синдром Патау или другая патология).
Для того чтобы все измерения были точными, головка плода должна находиться в нейтральном положении. Дело в том, что при разном ее положении оценки могут различаться, даже если УЗИ проводится в один день. Толщина воротникового пространства измеряется оборудованием, предназначенным для проведения ультразвукового исследования, в некоторых случаях делают вагинальное УЗИ. Некоторые будущие мамы остерегаются применять вагинальное исследование, хотя на самом деле это совершенно безопасно как для женщины, так и для плода. Исследование всегда начинается с измерения ребенка от копчика до макушки, затем меряется толщина шейной складки. Кожа младенца на мониторе имеет белый цвет, а жидкость под кожей выглядит как черная полоса.
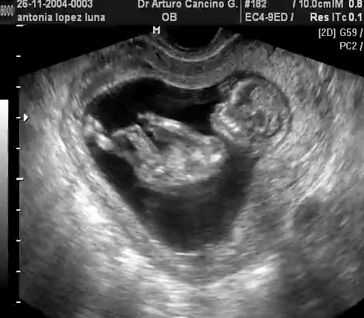
Будущие родители впервые видят своего малыша на экране УЗИ
Во время проведения первого УЗИ достаточно четко видны конечности плода и голова с позвоночником. Для того чтобы провести более анатомическое обследование, врачи рекомендуют делать повторное УЗИ на 20 неделе беременности. Норма шейной складки на 11 неделе составляет ширину в 1-2 мм, на 13-14 — около 2.8 мм. Норма и степень риска высчитываются в каждом случае индивидуально. На эти показатели влияют некоторые факторы. Например, женщина, достигшая более зрелого возраста, имеет больший риск родить ребенка с отклонениями. Также учитываются болезни, которые роженица перенесла в своей жизни и в течение самой беременности.
Обследование при обнаружении патологии
Превышение нормы толщины складки еще не говорит о том, что у плода имеются хромосомные патологии, оно лишь определяет его в группу риска. Точный диагноз ставится после получения более глубокого обследования (биопсия ворсин хориона и амниоцентез). Каждой женщине необходимо знать, что превышенная норма не должна вызывать панику и беспокойство, потому что с такой патологией рождается один ребенок на 150.
Существует и ложноположительный результат обследования при ультразвуковом исследовании. Если рассматривать в процентном соотношении, то это составляет 5%. При дополнительных обследованиях аномалии не обнаруживаются. Конечно, наилучшим способом обнаружения патологии плода считается комплексная проверка (как ультразвук, так анализ крови). В последнем случае выявляется уровень бета-ХГЧ (свободного) и протеина РАРР-А, то есть плазменного белка А, которые четко свидетельствуют о наличии или отсутствии отклонения.
Явным преимуществом дополнительного теста на наличие аномалии у плода считается ранний срок беременности, так как есть возможность провести БВХ именно на первом триместре. А вот амниоцентез проводится после 16 недель, поэтому вы можете выбрать подходящий вам метод тестирования.
Норма толщины шейной складки может быть исследована в любом специализированном центре или в женской консультации. Услуги эти, конечно, платные, но ими воспользоваться просто необходимо, тем более что современная техника гарантирует достаточно точные результаты. Единственное, на что следует обратить внимание, это на положение плода во время ультразвукового исследования.
УЗИ на более поздних сроках
 Лечащий врач обязательно должен направить будущую маму на ультразвуковое обследование и на 20-22 неделе. Это делается для того, чтобы уточнить некоторые показания:
Лечащий врач обязательно должен направить будущую маму на ультразвуковое обследование и на 20-22 неделе. Это делается для того, чтобы уточнить некоторые показания:
- количество околоплодных вод;
- вес и рост плода;
- развитие внутренних органов;
- состояние плаценты;
- расположение плода;
- пол будущего ребенка;
- толщина воротникового пространства.
Именно к этому сроку у ребенка должны полностью сформироваться основные органы, в первую очередь головной мозг, печень и почки. Ручки и ножки плода должны свободно двигаться. А рост должен соответствовать определенным нормам: 450 грамм (с разницей в 100 грамм) и 28 см (с разницей в 5 см). В данный период проводится тщательное обследование сердечно-сосудистой системы на выявление патологий.
Повторно проверяется и толщина шейной складки, потому что на 20-22 неделе уже четко видны аномалии. Кроме прочего, производится измерение расстояния между орбитами глаз. Немаловажную роль играет и состояние матки матери. Плацента должна быть правильно расположена и находиться на второй степени развития. Врачи УЗИ проводят проверку состояния околоплодных вод. При низком или, наоборот, высоком показателе назначается определенное лечение. Костная система плода должна тоже соответствовать общепринятым медицинским нормам.
Перед тем как отправиться на исследование ультразвуком, врачи рекомендуют подготовить интересующие вас вопросы.
В обязательном порядке нужно сообщить доктору о болях, неприятных ощущениях и так далее. Если обследование дало плохие результаты, врач настоятельно порекомендует пройти УЗИ через 7-10 дней. Дело в том, что плод в данный момент может иметь неправильное расположение, благодаря чему доктор не даст точный ответ. В любом случае будущей маме не нужно паниковать, ведь внутри нее находится маленькое чудо, которое реагирует на ее переживания.
В 20 недель норма шейная складка - Все о беременности

Шейная складка у плода не является тревожным признаком. Составить полную картину о развитии малыша и хромосомных аномалиях помогут анализы, а не УЗИ. Как происходит исследование и какие показатели у складки в норме, вы узнаете далее.
Шейная (воротниковая) складка – это образование из жидкости под кожным покровом ребенка, заметное в конце третьего месяца вынашивания. Врачи обнаружат его на ультразвуковом исследовании беременной в начале второго триместра. На нем ясно, какая толщина складки на шее. Акушер-гинеколог назначает первое УЗИ потому, что требуется оценить показатель.
Показатели
Исследование шейно воротниковой зоны проводится к 11 или 15 неделе вынашивания. К этому периоду затылочная складка в норме исчезает самостоятельно. Нормы:
- на одиннадцатой неделе образование не более двух миллиметров;
- на пятнадцатой – не более 2,8.
Для измерения складки, головка плода должна некоторое время не двигаться. Если она осуществляет движения, точных показателей не удастся добиться. Для уточнения требуется провести исследование ультразвуком несколько раз за день.
Для измерения подходит именно вагинальное УЗИ. Беременные женщины беспокоятся насчет безопасности процедуры. Она безвредна и для вас, и для вашего малыша. Плод исследуют снизу вверх, а затем проводят измерения складки. Кожа в этой области белая, жидкость под ней отображается как черная полоска.
УЗИ снова требуется на 20 неделе. Нормальные показатели складки в это время – не более трех миллиметров. Для каждой женщины врачи выстраивают индивидуальные прогнозы. Работает акушер-гинеколог, контролирующий течение беременности, и специалист по генетике. Исследование шеи вместе с анализами крови дает возможность определить, будут ли у ребенка отклонения.
Отклонения
Изредка складки не рассасываются, а превращаются в кисту или крупную отечность. Если складка толще обычного, присутствует 30% вероятность того, что ребенок родится с генетическими мутациями. Сюда относятся синдром Дауна, синдром Патау и другие врожденные болезни.
Толстая складка и жидкость внутри еще не свидетельствуют о том, что присутствуют отклонения. Не паникуйте при обнаружении воротника на УЗИ. При диагностике учитывается большое количество факторов. Один из главных – возраст беременной, чем он выше, тем сильнее риск мутаций.
Есть и возможность врачебной ошибки в диагностике. Не всегда удается измерить скопление жидкости с точностью. Поэтому при появлении складки врачи рекомендуют проводить дополнительные УЗИ через небольшие периоды. Стопроцентно об отклонениях говорят только результаты биопсии, определяющие характерные для заболевания белки.
Наиболее точную картину дает УЗИ на сроке 22-ух недель. Здесь можно исследовать не только шею, но и расстояние между глазами. Этот признак точнее рассказывает о нарушениях в структуре ДНК.
О чем говорят?
Складка на шее в 1 из 4 случаев свидетельствует о генетических нарушениях:
- Среди заболеваний встречается синдром Дауна, который наблюдается при 47 хромосомах (вместо 46). У новорожденных плоское лицо, косые глаза, складка сверху на веках, плоская затылочная часть. Также наблюдаются маленькие уши, пальцы короче обычного, складка поперек ладони. Негативные последствия – в проблемах с сердцем, задержках в развитии, недостатке внимательности.
- Характерный признак синдрома Тернера – продолговатые кожные образования на шее. Другие симптомы – неразвитая половая и эндокринологическая система, проблемы с локтевыми суставами.
- При синдромах Патау и Эдвардса происходят множественные визуальные мутации. Дети с болезнями такого типа долго не живут, умирают до достижения годовалого возраста. В современности такой ребенок иногда живет до пяти или десяти лети. Наблюдаются глубокие проблемы с развитием. Встречаются эти синдромы крайне редко.
Можно ли исправить?
Не беспокойтесь раньше времени. Процент детей с генетическими аномалиями, болезнью Дауна или синдромом Эдвардса, составляет не более 0,01. Если тревога не отпускает, поговорите с врачами, чтобы они провели все диагностические исследования. По их результатам медики с уверенностью утверждают, присутствуют ли проблемы с хромосомами.
Когда трудности уже существуют, они развились не по вашей вине. Не обращайтесь за лечением к шарлатанам, знахарям и экстрасенсам. Их вмешательство для здоровья вашего малыша не нужно. Часто такие мошенники даже вредят здоровью своих клиентов. Поберегите деньги на то, чтобы обеспечить малышу счастливое детство, даже если с его здоровьем не все в порядке.
Не вредите ребенку надуманными страхами. Ориентируйтесь на рекомендации медицинских специалистов, они понимают состояние вашего малыша.
«УЗИ на раннем сроке беременности»
В видео вы сможете увидеть, как проходит ультразвуковое исследование плода.
Источник: https://prospinu.com/anatomija/shejnaja-skladka-u-ploda.html
При каких обстоятельствах проводится измерение толщины шейной складки у плода
Шейная складка (ее еще называют воротниковым пространством) — это скопление жидкости под кожей на задней поверхности шеи плода в первом триместре беременности.
На определенном сроке беременности проводится первое плановое УЗИ, во время которого определяется величина воротникового пространства, то есть шейной складки плода.
Каждой беременной женщине необходимо пройти такое обследование, чтобы своевременно определить наличие или отсутствие определенных генетических дефектов плода.
Оценка скопления жидкости в затылке шейной области проводится на сроке беременности от 11 до 14 недель, во втором триместре данная жидкость обычно рассасывается (лишь в редких случаях она перерастает в кистозную гигрому или в отек шеи).
Толщина шейной складки в норме составляет 2-3 мм. Если же она более 3 мм, то в трети случаев это говорит о наличии какой-либо хромосомной патологии (синдром Дауна, синдром Эдвардса, синдром Тернера, синдром Патау или другая патология).
Для того чтобы все измерения были точными, головка плода должна находиться в нейтральном положении. Дело в том, что при разном ее положении оценки могут различаться, даже если УЗИ проводится в один день.
Толщина воротникового пространства измеряется оборудованием, предназначенным для проведения ультразвукового исследования, в некоторых случаях делают вагинальное УЗИ. Некоторые будущие мамы остерегаются применять вагинальное исследование, хотя на самом деле это совершенно безопасно как для женщины, так и для плода.
Исследование всегда начинается с измерения ребенка от копчика до макушки, затем меряется толщина шейной складки. Кожа младенца на мониторе имеет белый цвет, а жидкость под кожей выглядит как черная полоса.
Будущие родители впервые видят своего малыша на экране УЗИ
Во время проведения первого УЗИ достаточно четко видны конечности плода и голова с позвоночником. Для того чтобы провести более анатомическое обследование, врачи рекомендуют делать повторное УЗИ на 20 неделе беременности. Норма шейной складки на 11 неделе составляет ширину в 1-2 мм, на 13-14 — около 2.8 мм.
Норма и степень риска высчитываются в каждом случае индивидуально. На эти показатели влияют некоторые факторы. Например, женщина, достигшая более зрелого возраста, имеет больший риск родить ребенка с отклонениями.
Также учитываются болезни, которые роженица перенесла в своей жизни и в течение самой беременности.
Обследование при обнаружении патологии
Превышение нормы толщины складки еще не говорит о том, что у плода имеются хромосомные патологии, оно лишь определяет его в группу риска.
Точный диагноз ставится после получения более глубокого обследования (биопсия ворсин хориона и амниоцентез).
Каждой женщине необходимо знать, что превышенная норма не должна вызывать панику и беспокойство, потому что с такой патологией рождается один ребенок на 150.
Существует и ложноположительный результат обследования при ультразвуковом исследовании. Если рассматривать в процентном соотношении, то это составляет 5%. При дополнительных обследованиях аномалии не обнаруживаются.
Конечно, наилучшим способом обнаружения патологии плода считается комплексная проверка (как ультразвук, так анализ крови).
В последнем случае выявляется уровень бета-ХГЧ (свободного) и протеина РАРР-А, то есть плазменного белка А, которые четко свидетельствуют о наличии или отсутствии отклонения.
Явным преимуществом дополнительного теста на наличие аномалии у плода считается ранний срок беременности, так как есть возможность провести БВХ именно на первом триместре. А вот амниоцентез проводится после 16 недель, поэтому вы можете выбрать подходящий вам метод тестирования.
Норма толщины шейной складки может быть исследована в любом специализированном центре или в женской консультации. Услуги эти, конечно, платные, но ими воспользоваться просто необходимо, тем более что современная техника гарантирует достаточно точные результаты. Единственное, на что следует обратить внимание, это на положение плода во время ультразвукового исследования.
Узи на более поздних сроках
Лечащий врач обязательно должен направить будущую маму на ультразвуковое обследование и на 20-22 неделе. Это делается для того, чтобы уточнить некоторые показания:
- количество околоплодных вод;
- вес и рост плода;
- развитие внутренних органов;
- состояние плаценты;
- расположение плода;
- пол будущего ребенка;
- толщина воротникового пространства.
Именно к этому сроку у ребенка должны полностью сформироваться основные органы, в первую очередь головной мозг, печень и почки. Ручки и ножки плода должны свободно двигаться. А рост должен соответствовать определенным нормам: 450 грамм (с разницей в 100 грамм) и 28 см (с разницей в 5 см). В данный период проводится тщательное обследование сердечно-сосудистой системы на выявление патологий.
Повторно проверяется и толщина шейной складки, потому что на 20-22 неделе уже четко видны аномалии. Кроме прочего, производится измерение расстояния между орбитами глаз. Немаловажную роль играет и состояние матки матери.
Плацента должна быть правильно расположена и находиться на второй степени развития. Врачи УЗИ проводят проверку состояния околоплодных вод. При низком или, наоборот, высоком показателе назначается определенное лечение.
Костная система плода должна тоже соответствовать общепринятым медицинским нормам.
Перед тем как отправиться на исследование ультразвуком, врачи рекомендуют подготовить интересующие вас вопросы.
В обязательном порядке нужно сообщить доктору о болях, неприятных ощущениях и так далее. Если обследование дало плохие результаты, врач настоятельно порекомендует пройти УЗИ через 7-10 дней.
Дело в том, что плод в данный момент может иметь неправильное расположение, благодаря чему доктор не даст точный ответ.
В любом случае будущей маме не нужно паниковать, ведь внутри нее находится маленькое чудо, которое реагирует на ее переживания.
Источник: https://moisustav.ru/anatomiya/sheynaya-skladka-ploda-tolshhina-norma.html
Твп (толщина воротникового пространства): норма по неделям
? Поставьте оценку!
В течение 9 месяцев развития малыша в маминой утробе с ним происходит множество метаморфоз. Он растет, получает новые и новые навыки, развиваются и совершенствуют его внутренние органы.
За всеми этими параметрами наблюдают врачи с помощью определенных критериев. Одним из них является толщина воротникового пространства.
Этот критерий вызывает у будущих мам массу вопросов и переживаний, поэтому мы решили раскрыть все секреты.
Что такое ТВП?
Толщина воротникового пространства – это размер складки на затылочной части головы и на шее младенца, которая присутствует на начальном этапе беременности
Акушеры-гинекологи понимают под аббревиатурой ТВП толщину воротникового пространства. Оно представляет собой складку на шее плода, которая образовывается в первые недели внутриутробной жизни крохи на его затылочно-шейной части. Такое образование происходит за счет скопления жидкости под кожей.
Норма толщины воротникового пространства является не самым значимым показателем развития, но в тоже время он используется для выявления факторов, говорящих о том, что у него все хорошо.
Данный критерий оценки развития крохи имеет смысл замерять только с 10-11 по 14 неделю. 10 неделя считается началом важного периода для исследований, так как плод достигает нужных размеров.После 13-14 недели жидкость под кожей рассасывается и уходит в лимфатическую систему. Поэтому врачи проводят первое УЗИ-обследование будущей мамы в этот период.
Как и для чего замеряется ТВП?
По мнению врачей ТВП, исследуемое на УЗИ, может намекнуть на наличие хромосомных поломок у малыша
Замер всех параметров происходит с помощью аппарата УЗИ. Мерить пространство необходимо при определенных условиях –при росте малыша от темени до копчика 45-84 мм и на сроке беременности с 11 по 14 недели.
Толщина шейной складки может изменяться в зависимости от положения головы плода. Если кроха поднимет голову, то складка будет на 0,6 мм больше, если прижмет ее к груди, то она будет на те же 0,6 мм меньше. Поэтому несколько замеров могут давать разные показатели, что является нормой. В идеале замер нужно проводить при прямом положении головы крохи, но это не всегда удается.
Полученные размеры позволяют сделать предварительное предположении о наличии хромосомных отклонений. При этом небольшие отклонения от нормы толщины складки не дают возможность говорить о наличии нарушений.
Размер этого расстояния позволяет определить входит ли будущая мама в группу риска. На более поздних сроках женщину могут направить в генетические центры для прохождения более подробного обследования. Оно и даст возможность сказать родиться ли малыш с лишней хромосомой или нет.
Утолщение складки, как самостоятельный параметр, ни о чем не говорит.
Нормы ТВП: таблица
Большинство специалистов определяют размер затылочной складки по заранее известным показателям, которые внесены в таблицу. С 11 недели беременности плод имеет рост 50-60 мм, поэтому с этого срока можно делать первое исследование.
Таблица размеров воротникового пространства плода (норма по неделям беременности)
| Срок беременности (неделя) | Толщина воротникового пространства, мм |
| 10 | 0,8-2,2 |
| 11 | 0,8-2,2 |
| 12 | 0,7-2,5 |
| 13 | 0,7-2,7 |
В этой таблице представлены размеры (толщина) воротниковой складки малыша на разных сроках беременности. Врачи считают, что подобная таблица и значения выше нормы говорят о возможном наличии поломок в хромосомном строении клеток малыша.
Если норма превышена и врач опасается, что кроха может родиться с дефектами развития, то направляет будущую маму на дальнейшие исследования. Стоит знать, что генетики не могут вынести на 100% правильный вердикт, они высчитывают лишь вероятность, например 1:300, что родиться ребенок с 47 хромосомами или с дефектом 18 хромосомы.
В данном случае важно знать, что будущая мама самостоятельно решает продолжать ли беременность или прервать ее, а также может самостоятельно принять решение о продолжении исследований. Ведь «солнечные дети» развиваются сообразно своему собственному ритму жизни, и их жизнь ничем не отличается от жизни других людей с 46 хромосомами. Беременность и жизнь вашего ребенка в ваших руках!
Отзыв
Мне делали УЗИ на 12 недельке и сказали что у ребенка это твп большое. Потом делали еще раз узи на 14 недели и врач не увидела его (сказала, что может оно уже рассосалось). Все равно направили на дополнительные анализы в генетический центр. Жду положенного срока и не знаю делать или нет.Ольга
Источник: http://bababoo.ru/tvp-tolshhina-vorotnikovogo-prostranstva/
Таблица нормы ТВП плода по неделям
Диагностика размеров ТВП плода по неделям и таблица помогут разобраться в результатах пройденных анализов и исследований, которые проходит каждая женщина, ждущая малыша. Конечно, будущие мамочки проходят множество процедур, так в чем же заключается важность этого обследования, и что означает данная аббревиатура?
Воротниковый отдел у будущего ребенка
Ультразвуковое исследование (УЗИ) — обязательное диагностирование, которое проходит женщина в период вынашивания ребенка и не один раз. Каждое посещение имеет свое значение и временные рамки и дает определенные данные о развитии и росте малыша. Прежде всего стоит разобраться, что же такое ТВП?
ТВП — это толщина воротниковой складки плода, которую и измеряют. Воротниковое пространство — это место, которое находится между шейным отделом малыша и наружными кожными оболочками. В нем скапливается жидкость, образуя продолговатое образование в виде затылочной складочки.
Врач, выполняющий УЗИ, рассматривает это место на мониторе аппарата. Оно заметно, так как образование отображается в черном цвете, а все остальные кожные покровы в белом. Замеряют его в ширину там, где наибольшие показатели.
Размер этой складки является одним из первых и основных показателей, указывающий на отсутствие или наличие наследственных заболеваний, вызванных мутацией генов или изменением их структуры (синдром Дауна, Патау, Эдвардса и др.)
Период и правила проведения УЗИ
Существует определенный период проведения данной диагностики. Его осуществляют в срок от 11 до 13 недель.
Для этого есть свои причины: затылочная складка увеличивается с 10 недель и до 13, затем, достигнув максимального размера, жидкость, находящаяся внутри, начинает поглощаться лимфатической системой.
Этот постепенный процесс приводит к тому, что к 16 неделям от воротниковой складки ничего не остается.
Существует два способа проведения ультразвукового исследования:
- трансабдоминальный — врач водит датчиком по брюшной полости, а ультразвуковые волны распространяются во все слои брюшины, на экране отображается картинка;
- трансвагинальный — на датчик надевается презерватив, и он вводится во влагалище (обычно этот метод используется, когда есть затруднения в установлении положения плода).
В обоих случаях беременная женщина ложится на кушетку спиной вниз. Врач использует специальный гель-проводник, который не только облегчает скольжение датчика, но и повышает звуковую проводимость. Если применяется первый, трансабдоминальный метод, то гелем покрывается живот пациентки, во втором случае гель наносится на датчик перед введением его во влагалище.
Точные данные будут получены только при боковом положении плода во время УЗИ. Иначе не будет зафиксирован точный срез и не измерен шейный отдел.
Нормальные показатели ТВП
Как только датчик смог зафиксировать значение толщины воротникового пространства, специалист, беря во внимание срок беременности, сравнивает показатели с указанными в таблице.
У ребенка без патологий первый скрининг покажет при трансабдоминальном УЗИ значение, не превышающее 3 мм, при вагинальном — не более 2,5 мм.
А вот так выглядит таблица:
| Срок беременности | Средний показатель нормы ТВП | Показатели от минимального до максимального в нормативных рамках |
| От 10 недель до 10 недель 6 дней | 1,5 мм | От 0,8 до 2,2 мм |
| От 11 недель до 11 недель 6 дней | 1,6 мм | От 0,8 до 2,4 мм |
| От 12 недель до 12 недель 6 дней | 1,6 мм | От 0,8 до 2,5 мм |
| От 13 недель до 13 недель 6 дней | 1,7 мм | От 0,8 до 2,7 мм |
| От 14 недель до 14 недель 6 дней | 1,8 мм | От 0,8 до 2,8 мм |
Отклонение показателей от нормы
Если показатели не вписались в указанные значения, то это не обязательно говорит о наличии какой-либо патологии, но вероятность все же есть.
В этом случае стоит провести дополнительное обследование, в ходе которого сдать анализ венозной крови на гормоны и пройти более сложную процедуру — биопсию хориона. Этот способ заключается в извлечении образца ворсин хориона, которые содержат тот же набор хромосом, что и у плода, проводится двумя способами:
- трансцервикальным — через маточную шейку;
- брюшным — введением иглы через брюшину.
Через неделю назначается повторное проведение ультразвукового исследования на ТВП-норму. Только пройдя все возможные обследования, можно говорить о том, что у плода все же есть хромосомные отклонения.
Также многое зависит от того, каковы показатели ТВП и насколько они далеки от норм. Например, 6-миллиметровое воротниковое пространство означает то, что у эмбриона однозначно есть наследственное заболевание.
Но статистика показывает, что из 10-ти младенцев с размером воротникового пространства от 2,5 до 3,5 мм 9 рождаются абсолютно здоровыми. Это говорит о том, что заниматься расшифровкой данных самостоятельно не стоит и тем более не следует делать поспешные выводы без консультации специалиста.
Существует ли одна норма для всех?
Каждая будущая мать переживает за своего еще не родившегося ребенка, и даже малейшее несовпадение значений в результатах может ее значительно расстроить. Прежде всего не стоит сравнивать данные анализов с результатами других женщин.
Если показатель воротникового пространства 2 мм, а у знакомой (сестры, соседки по палате, родственнице и др.) на этом же сроке всего 1,4 мм, то паниковать вовсе не стоит. Даже если цифры близки к максимальным показателям — это не говорит ни о каких рисках.
Тем более, различные аппараты ультразвукового исследования, положение плода и другие причины могут привести к незначительным расхождениям в 2-3 мм. Каждая беременность уникальна и неповторима, поэтому не существует идентичных показателей.
Беременной женщине нужно серьезно относиться к своему здоровью, проходить все необходимые исследования, беречь себя и будущего ребенка. Главное, не волноваться без причин и получать от своего положения максимум положительных эмоций.
Источник: http://MoePuziko.ru/beremennost/skriningi-i-uzi/tvp-ploda-po-nedelyam-tablica.html
Поделиться:
Нет комментариев
Хромосомные патологии плода: как и на каких сроках выявляются, необходимые анализы
Содержание:
В течение беременности в ходе различных анализов и исследований могут быть диагностированы хромосомные патологии плода, которые являются по своей сути наследственными заболеваниями. Обусловлены они изменениями в структуре или числе хромосом, что объясняет их название.
Основная причина возникновения — мутации в половых клетках матери или отца. Из них по наследству передаются только 3-5%. Из-за подобных отклонений происходит около 50% абортов и 7% мёртворождений. Так как это серьёзные генные пороки, на протяжении всей беременности родителям следует внимательнее относиться ко всем назначаемым анализам, особенно, если они находятся в группе риска.
Сущность заболеваний
Если у родителей (у обоих) имеются в роду наследственные заболевания, им в первую очередь необходимо знать, что это такое — хромосомные патологии плода, которые могут выявить у их ребёнка, пока он ещё в утробе. Осведомлённость позволит избежать нежелательного зачатия, а если это уже произошло, — исключить самые тяжёлые последствия, начиная от внутриутробной гибели малыша и заканчивая внешними мутациями и уродствами после его рождения.
У нормального, здорового человека хромосомы выстраиваются в 23 пары, и каждая отвечает за какой-то определённый ген. Всего получается 46. Если их количество или строение иное, говорят о хромосомных патологиях, разновидностей которых в генетике очень много. И каждая из них влечёт за собой опасные последствия для жизни и здоровья малыша. Основные причины такого рода аномалий неизвестны, однако существуют определённые группы риска.
С миру по нитке. Одна из самых редких хромосомных патологий называется синдромом кошачьего крика. Причина — мутация 5-ой хромосомы. Заболевание проявляется в виде умственной отсталости и характерном плаче ребёнка, который очень напоминает кошачий крик.
Причины

Чтобы предупредить или вовремя распознать хромосомные патологии плода при беременности, врачи должны опросить будущих родителей о наследственных заболеваниях и условиях проживания их семьи. Согласно последним исследованиям, именно от этого зависят генные мутации.
Существует определённая группа риска, в которую входят:
- возраст родителей (обоих) старше 35 лет;
- наличие ХА (хромосомных аномалий) у кровных родственников;
- вредные условия работы;
- длительное проживание в экологически неблагополучном районе.
Во всех этих случаях существует достаточно высокий риск хромосомной патологии плода, особенно при наличии наследственных заболеваний на генном уровне. Если эти данные выявляются своевременно, врачи вряд ли посоветуют паре рожать вообще. Если же зачатие уже произошло, будет определяться степень поражения ребёнка, его шансы на выживание и дальнейшую полноценную жизнь.
Механизм возникновения. Хромосомные патологии развиваются у плода, когда образуется зигота и происходит слияние сперматозоида и яйцеклетки. Данный процесс не поддаётся контролю, потому что ещё мало изучен.
Признаки
Так как процесс возникновения и развития подобного рода отклонений изучен недостаточно, маркеры хромосомной патологии плода считаются условными. К ним относятся:
- угроза выкидыша, тянущие боли в нижней части живота на ранних сроках беременности;
- низкий уровень РАРР-А (протеин А из плазмы) и АФП (белок, вырабатываемый организмом эмбриона), повышенный ХГЧ (хорионический гонадотропин — гормон плаценты): для получения таких данных берётся из вены кровь на хромосомную патологию плода на сроке 12 недель (+/- 1-2 недели);
- длина носовых костей;
- увеличенная шейная складка;
- неактивность плода;
- увеличенные лоханки почек;
- замедленный рост трубчатых костей;
- ранее старение или гипоплазия плаценты;
- гипоксия плода;
- плохие результаты допплерометрии (метода УЗИ для выявления патологий кровообращения) и КТГ (кардиотокографии);
- мало— и многоводие;
- гиперэхогенный кишечник;
- маленький размер верхнечелюстной кости;
- увеличенный мочевой пузырь;
- кисты в головном мозге;
- отёчности в области спины и шеи;
- гидронефроз;
- лицевые деформации;
- кисты пуповины.
Неоднозначность этих признаков в том, что каждый из них в отдельности, как и весь выше перечисленный комплекс, может быть нормой, обусловленной индивидуальными особенностями организма матери или ребёнка. Самые точные и достоверные данные дают обычно анализ крови на хромосомные патологии, УЗИ и инвазивные методики.
По страницам истории. Исследовав хромосомы современных людей, учёные выяснили, что все они получили свою ДНК от одной женщины, которая проживала где-то на территории Африки 200 000 лет назад.
Диагностические методы
Самый информативный метод диагностики хромосомных патологий плода — первый скрининг (его ещё называют двойным тестом). Делают в 12 недель беременности. Он включает в себя:
- УЗИ (выявляются маркеры, обозначенные выше);
- анализ крови (берётся из вены на голодный желудок), показывающий уровень АФП, ХГЧ, АРР-А.
Следует понимать, что данный анализ на хромосомные патологии плода не может дать точного, 100% подтверждения или опровержения наличия аномалий. Задача врача на данном этапе — рассчитать риски, которые зависят от результатов исследований, возраста и анамнеза молодой мамы. Второй скрининг (тройной тест) ещё менее информативен. Самая точная диагностика — это инвазивные методы:
- биопсия хориона;
- забор пуповинной крови;
- анализ амниотической жидкости.
Цель всех этих исследований — определить кариотип (совокупность признаков набора хромосом) и в связи с этим хромосомную патологию. В этом случае точность постановки диагноза составляет до 98%, тогда как риск выкидыша — не более 2%. Как же происходит расшифровка данных, полученных в ходе этих диагностических методик?
УЗИ и риски для плода. Вопреки распространённому мифу о вреде ультразвука для плода, современная аппаратура позволяет свести негативное воздействие УЗ-волн на малыша к нулю. Так что не стоит бояться этой диагностики.
Расшифровка и расчёт рисков
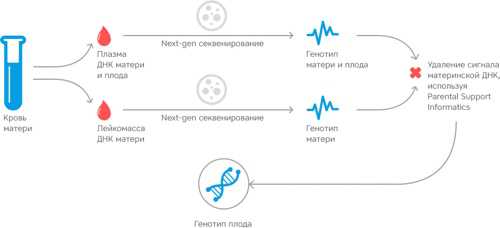
После того, как первый двойной скрининг сделан, анализируются УЗИ-маркеры хромосомной патологии плода, которые были выявлены в ходе исследования. На их основании высчитывает риск развития генетических аномалий. Самый первый признак — ненормальный размер воротникового пространства у ещё не рождённого ребёнка.
Ультразвуковые маркеры
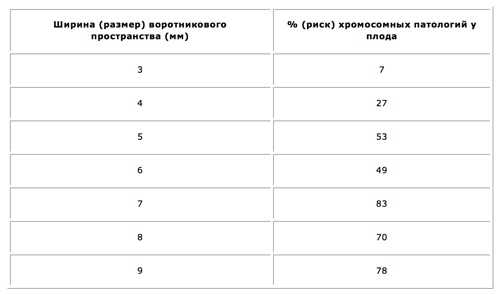
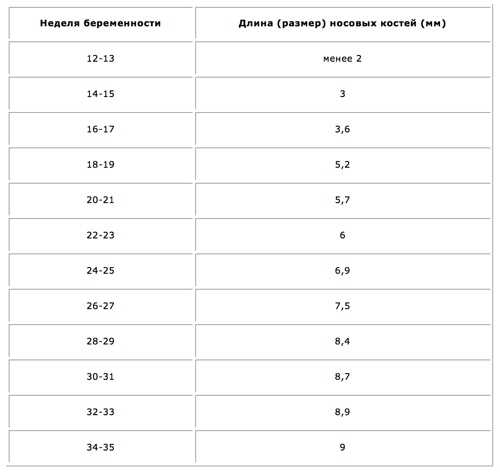
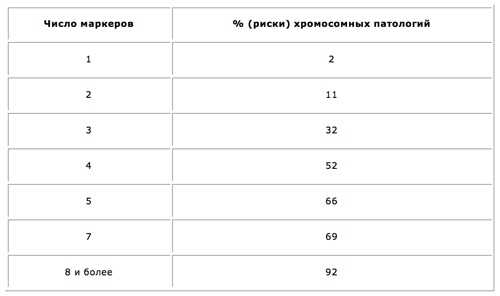
Принимаются во внимание абсолютно все УЗ маркеры хромосомной патологии плода 1 триместра, чтобы сделать необходимые расчёты возможных рисков. После этого клиническая картина дополняется анализом крови.
Маркеры крови
Норма:
Все остальные показатели считаются отклонениями от нормы.
Во II триместре ещё оцениваются ингибин А, неконъюгированный эстриол и плацентарный лактоген. Вся расшифровка результатов проведённых исследований производится специальной компьютерной программой. Родители могут увидеть в итоге следующие значения:
- 1 к 100 — означает, что риск генетических пороков у малыша очень высокий;
- 1 к 1000 — это пороговый риск хромосомной патологии плода, который считается нормой, но чуть заниженное значение может означать наличие каких-то аномалий;
- 1 к 100 000 — это низкий риск хромосомной патологии плода, так что опасаться за здоровье малыша с точки зрения генетики не стоит.
После того, как врачи производят расчёт риска хромосомной патологии у плода, либо назначаются дополнительные исследования (если полученное значение ниже, чем 1 к 400), либо женщина спокойно дохаживает беременность до благополучного исхода.
Это любопытно! Мужская Y-хромосома — самая маленькая из всех. Но именно она передаётся от отца к сыну, сохраняя преемственность поколений.
Прогнозы
Родителям, у ребёнка которых внутриутробно были обнаружены хромосомные патологии, должны понять и принять как данность, что они не лечатся. Всё, что может предложить им медицина в таком случае, — это искусственное прерывание беременности. Прежде чем принимать такое ответственное решение, нужно проконсультироваться у врачей по следующим вопросам:
- Какая именно патология была диагностирована?
- Какие последствия она будет иметь для жизни и здоровья ребёнка?
- Велика ли угроза выкидыша и мертворождения?
- До скольки лет доживают дети с таким диагнозом?
- Готовы ли вы стать родителями ребёнка-инвалида?
Чтобы принять правильное решение о том, оставить больного малыша или нет, нужно объективно оценить все возможные последствия и результаты хромосомной патологии плода совместно с врачом. Во многом они зависят от того, какую именно генетическую аномалию предполагают медики. Ведь их достаточно много.
Любопытный факт. Больных синдромом Дауна принято называть солнечными людьми. Они редко агрессивны, чаще всего очень дружелюбны, общительны, улыбчивы и даже в чём-то талантливы.
Заболевания

Последствия хромосомных патологий, выявленных у плода, могут быть самыми различными: от внешних уродств до поражения ЦНС. Во многом они зависят от того, какая именно аномалия произошла с хромосомами: изменилось их количество или мутации коснулись их структуры. Среди самых распространённых заболеваний можно выделить следующие.
Нарушение числа хромосом
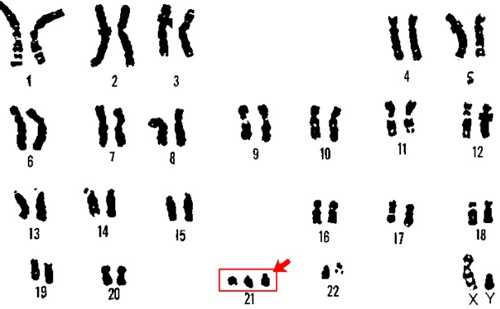
- Синдром Дауна — патология 21-й пары хромосом, в которой оказывается три хромосомы вместо двух; соответственно, у таких людей их 47 вместо нормальных 46; типичные признаки: слабоумие, задержка физического развития, плоское лицо, короткие конечности, открытый рот, косоглазие, выпученные глаза;
- синдром Патау — нарушения в 13-й хромосоме, очень тяжёлая патология, в результате которой у новорождённых диагностируются многочисленные пороки развития, в том числе идиотия, многопалость, глухота, мутации половых органов; такие дети редко доживают до года;
- синдром Эдвардса — проблемы с 18-й хромосомой, связанные зачастую с пожилым возрастом матери; детки рождаются с маленькой нижней челюстью и ртом, узкими и короткими глазными щелями, деформированными ушами; 60% больных малышей умирают до 3 месяцев, а до года доживают 10%, основные причины летального исхода — остановка дыхания и пороки сердца.
Нарушение числа половых хромосом
- Синдром Шерешевского-Тёрнера — неправильное формирование половых желёз (чаще всего у девочек), обусловленное отсутствием или дефектами половой Х-хромосомы; среди симптомов — половой инфантилизм, складки кожи на шее, деформация локтевых суставов; дети с такой хромосомной патологией выживают, хотя роды протекают очень трудно, а в будущем при правильном поддерживающем лечении женщины способны даже выносить собственного малыша (путём ЭКО);
- полисомия по Х- или Y-хромосоме — самые разные нарушения хромосом, отличается снижением интеллекта, повышенной вероятностью развития шизофрении и психозов;
- синдром Клайнфельтера — нарушения X-хромосом у мальчиков, которые в большинстве случаев после родов выживают, но имеют специфический внешний вид: отсутствие растительности на теле, бесплодие, половой инфантилизм, умственная отсталость (не всегда).
Полиплоидия
- такая хромосомная патология у плода всегда заканчивается летальным исходом ещё до рождения.
Почему происходят генные мутации на уровне хромосом, учёные до сих пор пытаются выяснить. Однако это ещё только дело будущего, а на данный момент времени хромосомные патологии, выявляемые внутриутробно у плода, составляют до 5% всех случаев.
Что делать родителям, услышавшим подобный диагноз? Не паниковать, смириться, выслушать врачей и совместно с ними принять правильное решение — оставить больного малыша или согласиться на искусственное прерывание беременности.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе