При туберкулезе кровь
Морфология крови при туберкулезе
А. Г. Хоменко
Различные формы туберкулеза при разной реактивности организма вызывают значительные отклонения в лейкоцитарной формуле и количестве лейкоцитов.
Поданным Н. А. Шмелева (1959), число лейкоцитов у больных туберкулезом чаще (58%) достигает 6 в 10 9/л, при острых и тяжелых формах процесса — 12-15 в 10 9/л (35% случаев). Число лейкоцитов более 15 в 10 9/л встречается редко (3% больных), и в этих случаях надо искать другое заболевание или сочетание его с туберкулезом.
По числу лейкоцитов можно судить о степени реакции отдельных частей кроветворной системы, поэтому при туберкулезе, как и при других заболеваниях, этот показатель не следует оценивать «оторванно» от лейкоцитарной формулы.
У взрослых туберкулезный процесс обычно вызывает увеличение числа палочкоядерных нейтрофилов. У больных с инфильтративными и очаговыми формами без распада отмечается палочкоядерный сдвиг (7 -10%). При наличии деструкции легочной ткани количество палочкоядерных нейтрофилов может доходить до 10-20%.
Значительное увеличение сдвига влево отмечается при обострении фиброзно-кавернозного туберкулеза, а также при распространенных процессах с явлениями распада. В этих случаях процент палочкоядерных может достигать 20-30, иногда появляются мета- и промиелоциты (0,5-0,25%).
При туберкулезе изменяется и характер зернистости нейтрофилов. Вместо обычной тонкой может появиться грубая патологическая зернистость, которая имеет не меньшее значение, чем изменение ядра.
Для определения числа нейтрофилов с патологической зернистостью мазки крови надо окрашивать в буферном растворе. В норме до 6% нейтрофилов имеет патологическую зернистость. Увеличение в периферической крови числа нейтрофилов с патологической зернистостью указывает на истощение пула миелоцитов нейтрофильного ряда и образование из них менее дифференцированных клеток костного мозга.
У больных с тяжелыми формами туберкулеза почти все нейтрофилы (80-90%) могут содержать патологическую зернистость, которая при затихании патологического процесса обычно сохраняется дольше других изменений гемограммы, свидетельствуя о неполном восстановлении функции костного мозга.
Клинически выраженный туберкулез протекает с нормальным числом эозинофилов в крови. Небольшая эозинофилия при отсутствии сдвига влево в сочетании с лимфоцитозом сопровождает благоприятно протекающие туберкулезные процессы. Гипоэозинофилия и особенно анэозинофилия отмечаются при тяжелом состоянии больных.
Число узкоплазменных лимфоцитов повышается в период ранней туберкулезной интоксикации, в начальный период первичного туберкулеза. Высокое число лимфоцитов Н. А. Шмелев (1959) связывает с реактивностью раннего периода первичной инфекции. Увеличение данного показателя в крови наблюдается и при затихании вспышки, инфильтративном и очаговом туберкулезе легких. При прогрессировании болезни он снижается вплоть до выраженной лимфопении (10% и менее). Это закономерное явление, связанное с угнетением лимфопоэза.
Нормальное количество моноцитов отмечается у 66% больных туберкулезом, ниже нормы — у 22%. Стойкое увеличение показателя бывает при свежей гематогенной диссеминации, которая может иметь место во всех фазах туберкулезного воспаления. В этих случаях определяется от 10 до 20% моноцитов при повторных анализах крови.
Резкое снижение количества моноцитов может быть при тяжелом течении первичного туберкулеза и казеозной пневмонии [Тимашева Е. Д., 1947]. Колебания в содержании этих клеток зависят и от других агентов, вызывающих раздражение ретикулогистиоцитарной системы. Некоторую роль в данном процессе может играть также непереносимость химиопрепаратов, вызывающих побочные реакции, которые протекают с увеличением количества агранулоцитарных форм, в том числе моноцитов [Ковязина А. И., 1970].
При обычном исследовании крови базофилы встречаются у 0,5- 1,8% больных. Н. А. Шмелев и А. И. Ковязина (1971), А. К. Герман и Б. П. Ли (1970) отметили увеличение абсолютного числа базофилов у 30% больных с активной формой туберкулеза легких. Способность базофильных лейкоцитов изменять свои морфологические свойства при реакции антиген — антитело широко используется в серологическом тесте Шелли для выявления антител к различным (в первую очередь лекарственным) антигенам [Тимашева Е. Д., Ковязина А. И., 1969, и др.].
Состав красной крови у большинства больных туберкулезом остается в пределах нормы. Анемии отмечаются при первичной казеозной пневмонии, милиарном туберкулезе [Alterescu R. et al., 1975; Payl J. et al., 1977] и некоторых формах диссеминированного туберкулеза [Тимашева Е. Д., 1963]. Число эритроцитов при этих формах падает до 1-2,5 в 10 12/л, уровень гемоглобина — до 50 — 60 г/л.
В процессе химиотерапии могут возникать разнообразные изменения показателей крови, обусловленные токсическим и аллергическим воздействием препаратов на организм больного. Наиболее часто наблюдается реакция эозинофилов. Их число возрастает при лечении антибиотиками (стрептомицин, виомицин и канамицин, реже циклосерин и рифампицин).
Гиперэозинофилия иногда может служить предшественником агранулоцитарных реакций, проявляющихся уменьшением числа гранулоцитов, нарастающим падением числа лейкоцитов, относительным повышением числа лимфоцитов и моноцитов и появлением в гемограмме плазматических и ретикулогистиоцитарных элементов.
При использовании рифампицина, протионамида, этионамида и ПАСК наблюдается повышение процента моноцитов (до 10-18). При применении изониазида, ПАСК, стрептомицина, циклосерина и рифампицина описаны тяжелые осложнения в виде гемолитических и апластических анемий [Аркавина Э. А., Берлинер А. А., 1971].
Гемолитические анемии могут развиваться при повторном и интермиттирующем приемах рифампицина, протекать с острой почечной и печеночной недостаточностью [Nastase М. et al., 1975; Miyachi S. et al., 1982]. Кроме того, из гематологических осложнений при лечении рифампицином и этамбутолом описаны тромбоцитопении Cali et ti F. et al., 1978; Rabinovitz M. et al., 1982].
Лейкемоидные реакции, связанные с туберкулезной инфекцией, встречаются редко и наблюдаются преимущественно при диссеминированных формах в фазе острой диссеминации, протекающей с поражением костного мозга, селезенки и печени, лимфатических узлов, брюшной полости, и при остром туберкулезном сепсисе. В нашей стране они описаны Е. М. Тареевым (1948), Е. Д. Тимашевой (1963), за рубежом — Н. Reinwein. W. Rosing (1938), J. Tripatti и соавт. (1984).
Различают два типа реакций: гиперпластические (собственно лейкемоидные) и гипопластические. При первом типе число лейкоцитов может достигать 20-30 10 9/л. Наряду с моноцитозом выявляются лимфопения, резкий сдвиг влево нейтрофилов с появлением единичных миелоцитов и промиелоцитов. Со стороны красной крови отмечается гипохромная анемия с уменьшением числа эритроцитов до 2-2,5 в 1012/л. Лейкемоидные реакции гиперпластического типа большей частью преходящи, иногда наблюдается цикличность в их течении, которую можно связать с волнами гематогенной диссеминации.
Гипопластический тип реакции наблюдается преимущественно при остром туберкулезном сепсисе, но иногда может возникать и у больных с диссеминированной формой, милиарным туберкулезом [Cordier J. Е. et al., 1978]. В этих случаях для гемограммы характерна стойко выраженная тромбоцитопения 20,0-30,0 10 9/л, лейкопения 1-2 в 10 9/л с нейтропенией и относительным лимфоцитозом, иногда граничащие с агранулоцитозом, в красной крови — резко выраженная анемия: эритроциты до 1,5-2 10 12/л, количество гемоглобина падает до 40,0-50,0-60,0 г/л.
С целью уточнения характера реакции крови и для ранней диагностики милиарного туберкулеза (протекающего с поражением гемопоэтической системы) рекомендуется производить цитологическое исследование костного мозга, лимфатических узлов. Это дает возможность в случаях туберкулезной этиологии процесса обнаружить специфические элементы туберкулезной гранулемы и микробактерии туберкулеза.
1996 г
Анализы крови и мочи при туберкулезе
В.А. Кошечкин, З.А. Иванова
Элементы красной крови, как правило, мало изменяются при туберкулезе. Только после острой потери крови из легких или кишечника может наблюдаться анемия. Небольшое снижение уровня гемоглобина можно видеть при хронических формах фиброзно-кавернозного туберкулеза легких.
Одним из показателей активности туберкулезного процесса является СОЭ (скорость оседания эритроцитов). Ускоренная СОЭ коррелирует не только с активностью и протяженностью текущего свежего процесса, но также с обострением хронических, особенно фиброзно-кавернозных, процессов.
Элементы лейкоцитарной фракции крови реагируют на туберкулезный процесс более активно. Условно различают три фазы изменений лейкоцитарной фракции крови, связанные с характером поражений при туберкулезе легких.
1. Нейтрофильная фаза борьбы. В крови доля нейтрофилов увеличена, в результате имеется сдвиг формулы влево. Эозинофилы отсутствуют, количество лимфоцитов и моноцитов уменьшено.
2. Моноцитарная фаза — преодоление инфекции. В крови количество лимфоцитов увеличено, формула крови сдвинута влево, число нейтрофилов снижено, выявляются одиночные эозинофилы. 3. Фаза восстановления. Доля лимфоцитов и эозинофилов увеличена. Показатели крови постепенно нормализуются. Такое разделение на фазы отражает только общую реакцию крови.Ядерный сдвиг нейтрофилов при туберкулезе Помимо количественной, группа нейтрофилов имеет качественную характеристику, которая значительно тоньше и раньше свидетельствует о различных патологических процессах.
Туберкулез взрослых обычно вторичный процесс, чаще всего он вызывает в крови только увеличение палочкоядерных нейтрофилов. При выраженных инфильтративно-пневмонических формах и явлениях распада легочной ткани сдвиг нейтрофилов влево выявляется довольно отчетливо и может доходить до 20-30% палочкоядерных.
Легочный же инфильтрат не имеет распада, и очаговые формы туберкулеза в период их первого выявления или обострения при субфебрильной температуре и маловыраженных функциональных расстройствах дают менее выраженный сдвиг. При этом остальные элементы гемограммы могут совершенно не выявлять отклонений от нормы. Поэтому тщательное определение ядерного сдвига получает при туберкулезе особое значение.
Учение о ядерном сдвиге нейтрофилов было выдвинуто Арнетом (1905 г.) на основании изучения крови при различных инфекциях, в том числе и при туберкулезе.
Производя сложные подсчеты с многочисленными зарисовками, Арнет подметил некоторую закономерность в конфигурации ядер нейтрофилов.
В крови здорового человека содержатся:
- 5% нейтрофилов с неразведенными перетяжками, несегментированным ядром (I класс);
- 35% нейтрофилов с двумя сегментами, соединенными нитевидной перетяжкой (II класс);
- 41% нейтрофилов с тремя сегментами (III класс);
- 17% нейтрофилов с четырьмя сегментами (IV класс);
- 2% нейтрофилов с пятью сегментами (V класс).
Помимо сегментации ядра, Арнет учитывал и его форму. Так, для первого класса он выделил несколько подклассов по степени вдавления несегментированного ядра. Остальные классы разбиты на подклассы в зависимости от формы сегментов.
При инфекциях пропорционально их тяжести число многосегментированных форм уменьшается, число малосегментированных (2-3 сегмента) и несегментированных (являющихся относительно молодыми клетками) растет.
В схеме Арнета число несегментированных нейтрофилов I класса представлено слева; справа же располагается число клеток II класса, затем III класса и т. д. Следовательно, при увеличении несегментированных и малосегментированных форм возрастает число клеток левой стороны схемы и происходит «сдвиг влево».
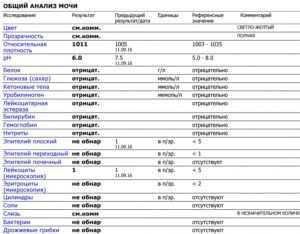
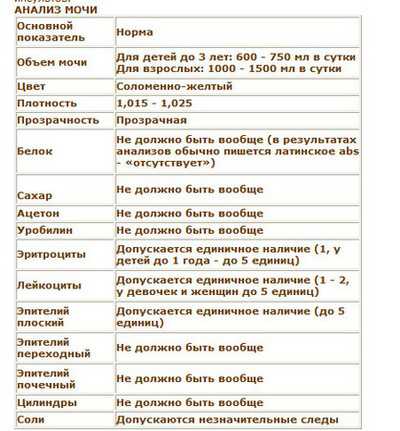
Анализ мочи Экскреция мочи у больных туберкулезом практически нормальная. Патологические изменения в моче могут быть при поражении туберкулезом почек или мочевыводящих путей.
У больных с хроническими формами туберкулеза легких или костей могут быть выявлены признаки амилоидоза.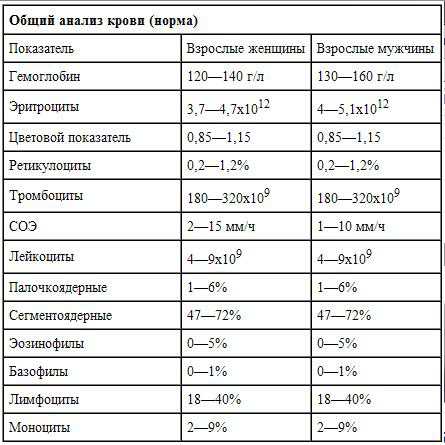
Исследование крови при туберкулезе
Ф.В. Шебанов
Количество гемоглобина, число эритроцитов при туберкулезе редко уменьшаются. Только у больных, длительно болеющих фиброзно-кавернозным туберкулезом, наблюдается небольшая анемия, выраженная анемия развивается главным образом вследствие кровотечения и при туберкулезе кишечника. Количество лейкоцитов может оставаться при активном туберкулезе нормальным или мало увеличенным — 10*109/л — 11*109/л (10 000— 11 000 в 1 мм3 крови). Высокий лейкоцитоз 12*109/л—14*109/л (12 000—14 000 в 1 мм3) отмечается только в случаях острого течения туберкулеза или при присоединении к туберкулезу неспецифического воспаления, например у больных фиброзно-кавернозным туберкулезом легких.
Изменение, при активном туберкулезном процессе определяется главным образом в лейкоцитарной формуле за счет увеличения количества палочкоядерных нейтрофилов, в некоторых случаях в периферической крови появляются юные формы нейтрофилов и даже миелоциты. У больных активным туберкулезом наблюдаются эозинопения, лимфопения и моноцитоз. Чем активнее процесс, тем более резко выражены указанные изменения в крови. При оценке клинического состояния больного учитывают не только индекс ядерного сдвига, но и изменения протоплазмы нейтрофилов, отмечая в ней появление патологической зернистости.
Большое значение имеет для определения активности туберкулеза скорость оседания эритроцитов (СОЭ). При остро протекающих и активных формах туберкулеза СОЭ повышена. При определении по методу Панченкова принято считать нормальной скоростью оседания эритроцитов 6 — 8 мм/ч за 60 мин. СОЭ, равная 15—18 мм/ч, считается незначительно повышенной, до 30 мм/ч — среднеповышенной, до 40 мм/ч и выше — резко повышенной.
Исследование белковых фракций сыворотки крови. У лиц с активными формами туберкулеза наряду с уменьшением всасывания белков в желудочно-кишечном тракте изменяется также биосинтез белковых веществ в различных тканях, что приводит к нарушению белкового состава крови — диспротеинемии. Понижение общего содержания белка в крови наблюдается при тяжелых формах туберкулеза, сопровождающихся выраженной интоксикацией. Изменения обмена белков сыворотки крови выявляются при электрофоретическом изучении, позволяющем выделять несколько белковых фракций. Главное значение при туберкулезе имеют сдвиги концентрации альбумина а2- и γ-глобулинов. Что касается α1- и β-глобулинов, то их содержание у больных туберкулезом не претерпевает существенных изменений.
При активных, особенно прогрессирующих, формах туберкулеза легких наблюдается повышение содержания а2- и γ-глобулинов и уменьшение концентрации альбуминов. Выраженность этих нарушений зависит от степени туберкулезной интоксикации и нарушения функции органов и систем, участвующих в синтезе белковых веществ. Увеличение фракции а2-глобулинов особенно заметно у больных с острыми формами туберкулеза, при которых преобладают явления альтерации и экссудации. К таким формам относятся инфильтративный туберкулез легких и казеозная пневмония. Рассасывание воспалительных изменений сопровождается снижением содержания а2-глобулпнов.
При переходе острого туберкулезного процесса в хронический, а также при формах, протекающих без выраженной токсемии, приобретают значение показатели глобулинов. Повышение содержания этой фракции сыворотки крови указывает на продуктивный характер воспаления.
Несмотря на неспецифичность сдвигов в белковых фракциях сыворотки крови у больных туберкулезом, изучение их позволяет контролировать течение заболевания и оценивать эффективность лечения. Чем дольше сохраняется выраженная диспротеинемия, тем хуже прогноз.
1982
Морфология крови при туберкулезе
Различные формы туберкулеза при разной реактивности больных вызывают значительные отклонения в лейкоцитарной формуле и количестве лейкоцитов. Статистическая обработка материала показала, что число лейкоцитов у больных туберкулезом чаще достигает 6 • 109/л. При острых и тяжелых формах процесса число лейкоцитов может доходить до 12—15 • 109/л (у 35% больных). Число более 15 • 109/л встречается редко (у 3% больных), и в этих случаях надо искать другое заболевание или сочетание его с туберкулезом. Число лейкоцитов дает возможность судить о степени реакции отдельных частей кроветворной системы, поэтому при туберкулезе, как и при других заболеваниях, это число не следует оценивать оторванно от лейкоцитарной формулы. Основную массу клеток белой крови составляют нейтрофилы. Эти элементы, помимо количественной характеристики, сказывающейся на изменении общего количества лейкоцитов, имеют и качественную характеристику, которая значительно тоньше и раньше свидетельствует о различных патологических состояниях.
Так, при туберкулезе у взрослых в крови наблюдается увеличение числа палочкоядерных нейтрофилов. Поэтому тщательное определение ядерного сдвига нейтрофилов имеет при туберкулезе особое значение. У больных инфильтративным иочаговым туберкулезом без распада отмечается сдвиг ядра нейтрофилов влево (7—10% палочкоядерных). При обострении туберкулеза и развитии деструкции легочной ткани число палочкоядерных может доходить до 20%. Значительное увеличение сдвига влево отмечается при обострении фиброзно-кавернозного туберкулеза, а также при выраженных инфильтративных формах с явлениями распада. В этих случаях процент палочкоядерных может достигать 20—30, иногда с появлением метамиелоцитов и промиелоцитов (0,5—0.25%).
При туберкулезе изменяется и характер зернистости нейтрофилов: вместо обычной тонкой может появиться грубая патологическая зернистость, которая имеет не меньшее значение, чем изменение ядра. Для определения числа нейтрофилов с патологической зернистостью нужно окрашивать мазки крови в буферном растворе. В норме до 6% нейтрофилов содержит патологическую зернистость. На мазках, окрашенных для выявления патологической зернистости, можно одновременно подсчитать лейкоцитарную формулу. Поэтому число нейтрофилов с патологической зернистостью подсчитывают наряду с определением ядерного сдвига по отношению к числу встретившихся нейтрофилов (а не на 100 нейтрофилов).
Методики рентгенологического исследования туберкулеза
Патологическая зернистость не возрастает параллельно ядерному сдвигу. Обычно она наблюдается при затяжном течении туберкулезного процесса, который приводит к нарушению созревания функционально полноценных полиморфно-ядерных макрофагов.
Наличие в периферической крови нейтрофилов с патологической зернистостью указывает на истощение слоя материнских миелоцитов нейтрофильного ряда и образование их из более примитивных клеток костного мозга. У больных с тяжелыми формами туберкулеза почти все нейтрофилы (80—90%) могут содержать патологическую зернистость, которая при затихании туберкулеза обычно сохраняется дольше других изменений гемограммы, свидетельствуя о неполном восстановлении функции костного мозга.
Эозинофилы являются быстро реагирующими элементами крови. Они весьма лабильны и способны изменяться в течение дня и особенно под влиянием различных проб. Реакция эозинофилов наблюдается при многих аллергических состояниях.
При клинической оценке больного туберкулезом число эозинофилов имеет определенное значение. Так, Н. А. Шмелев (1959), Н. Н. Бобров (1950), А. И. Ковязина (1973) отметили, что клинически выраженный туберкулез протекает с нормальным числом эозинофилов в крови. Небольшая эозинофилия при отсутствии сдвига влево в сочетании с лимфоцитозом сопровождает благоприятно протекающие случаи туберкулеза. Гипо-эозинофилия и особенно анэозинофилия отмечаются при тяжелом состоянии больных туберкулезом.
Содержание эозинофилов в крови может изменяться при введении туберкулина. Это явление Ф. А. Михайловым (1937) было использовано для туберкулиноэозинофильной пробы, применяемой у больных с целью определения активности туберкулезного процесса.
При туберкулезе повышается число узкоплазменных лимфоцитов в период ранней туберкулезной интоксикации, в начальный период первичного туберкулеза. Высокое число лимфоцитов Н. А. Шмелев (1959) связывает с реактивностью раннего периода первичной инфекции. Повышение числа лимфоцитов в крови наблюдается также при затихании вспышки, инфильтративном и очаговом туберкулезе легких. При прогрессирова-нии болезни число лимфоцитов снижается вплоть до выраженной лимфопении (10% и ниже). Это закономерное явление, связанное с угнетением лимфопоэза.
Нормальное число моноцитов отмечается у 66% больных туберкулезом, ниже нормы — у 22%. Стойкое увеличение числа моноцитов бывает при свежей гематогенной диссеминации, которая может иметь место во всех фазах туберкулезного воспаления. В этих случаях определяется от 10 до 20% моноцитов в повторных анализах крови. Резкое снижение числа моноцитов может быть при тяжелом течении первичного туберкулеза и казеозной пневмонии. Колебания в содержании моноцитов зависят и от других агентов, вызывающих раздражение ретикулогистиоцитарной системы. Некоторую роль может играть также непереносимость химиопрепаратов, вызывающих побочные реакции, которые протекают с увеличением агранулоцитар-ных форм, в том числе моноцитов.
В последнее время уделяется большое внимание функции базофильных лейкоцитов. В базофильных лейкоцитах содержатся гистамин и гистаминоподобные вещества. Они способствуют совместно с эозинофилами поддержанию жидкого состояния крови, выделяя в сосудистое русло гистамин, гепарин и активаторы фибринолиза. Базофилам придается большое значение в аллергических реакциях.
Schelley (1962), Schelley, Parnes (1965) доказали, что в. процессе медикаментозной сенсибилизации число базофилов-в периферической крови увеличивается, а при повторном введении аллергена резко снижается в результате их дегенерации и распада. Способность базофильных лейкоцитов изменять свои морфологические свойства при реакции антиген—антитело широко используется в качестве серологического теста Шелли для выявления антител к различным антигенам. При обычном исследовании крови базофилы встречаются у 0,5—1,8% больных.
А. К. Герман и Б. Г1. Ли (1970), Н. А. Шмелев и А. И. Ковязина (1971) отметили увеличение абсолютного числа базофилов у 30% больных активным туберкулезом легких.
Показатели красной крови у большинства больных туберкулезом остаются в пределах нормы. Лишь некоторые формы: туберкулеза, встречающиеся в последнее время редко, протекают с анемией и снижением процента гемоглобина. Анемии отмечаются при первичной казеозной пневмонии, милиарном туберкулезе и некоторых формах диссеминированного туберкулеза. Число эритроцитов при этих формах падает до 1—2,5 • 1012/л, гемоглобина — до 50—60 г/л.
Таким образом, выраженные гематологические сдвиги с одновременным изменением нескольких показателей крови наблюдаются в фазе распада легочной ткани, для которой характерно увеличение нейтрофильных лейкоцитов, выраженная лимфо-пения, иногда с моноцитозом. В большинстве случаев указанные выше изменения сопровождаются эозинопенией, реже лейкоцитозом.
В процессе химиотерапии у больных туберкулезом разнообразные изменения показателей крови могут быть обусловлены токсическим и аллергическим воздействием препаратов на организм больного. При этом наблюдается реакция со стороны эритро-, лейко- и тромбоцитопоэза или одновременно всех трех ростков.
Наиболее часто отмечается реакция эозинофилов, число которых возрастает при лечении антибиотиками: стрептомицином,. биомицином и канамицином, реже циклосерином и рифампици-ном, при использовании химиопрепаратов: ПАСК, этамбутола, реже этионамида, протионамида, пиразинамида, салютизона, тиоацетазона и производных ГИНК.
Гиперэозинофилия может служить в ряде случаев предшественником агранулоцитарных реакций, которые наблюдаются у отдельных больных. Эти осложнения протекают с тяжелой клинической картиной: уменьшением числа грануло-цитов, нарастающим падением числа лейкоцитов, относительным увеличением числа лимфоцитов и моноцитов и появлением в гемограмме плазматических и ретикулогистиоцитарных элементов. При использовании рифампицина, протионамида, этионамида и ПАСК повышается процент моноцитов (до 10—18).
При применении изониазида, ПАСК, стрептомицина, циклосерина, рифампицина описаны тяжелые осложнения в виде гемолитических апластических анемий. Гемолитические анемии могут развиваться при повторном и интермиттирующем приеме рифампицина и протекать с острой почечной и печеночной недостаточностью. Кроме того, из гематологических осложнений при лечении рифампицином и этамбутолом описаны тромбоцитопении.
Лейкемоидные реакции, связанные с туберкулезной инфекцией, встречаются редко. Их развитие обусловливается глубокими нарушениями реактивности кроветворной системы в результате непосредственного поражения миелоидной ткани туберкулезом. Лейкемоидные реакции могут симулировать лейкоз.
Лейкемоидные реакции наблюдаются преимущественно при диссеминированном и милиарном туберкулезе, протекающем с поражением костного мозга, селезенки и печени, лимфатических узлов, брюшной полости, и при остром туберкулезном сепсисе.
Различают два типа реакций: гиперпластический (собственно лейкемоидный) и гипопластический. При гиперпластическом типе число лейкоцитов может достигать 2—3 • 109/л. В формулах крови отмечаются соединительнотканные клетки моноцитар-ного характера (25—30%). В базофильной протопламе этих клеток содержатся азурофильные зерна. Наряду с моноцитар-ными клетками выявляется лимфопения, резкий сдвиг влево нейтрофилов с появлением единичных миелоцитов и промиело-цитов. В красной крови — гипохромная анемия с уменьшением числа эритроцитов до 2—2,5 • 1012/л. Лейкемоидные реакции гиперпластического типа большей частью преходящи, иногда в их течении отмечается цикличность, которую можно связать с волнами гематогенной диссеминации.
Гипопластический тип реакции наблюдается преимущественно при остром туберкулезном сепсисе, но иногда может возникать и у больных диссеминированным и милиарным туберкулезом. В этих случаях для гемограммы характерна стойко выраженная тромбоцитопения (20—30 • 109/л), лейкопения (1—2 • 109/л) с нейтропенией и относительным лимфоцитозом, иногда граничащие с агранулоцитозом; в красной крови — резко выраженная анемия до 1,5—2 • 1012/л эритроцитов с падением гемоглобина до 40 г/л. При подобных реакциях отмечаются небольшие ремиссии, сопровождающиеся, однако, неполным восстановлением белой и красной крови.
С целью уточнения характера реакции в крови и ранней диагностики милиарного туберкулеза (протекающего с поражением гемопоэтической системы) рекомендуется производить цитологическое исследование костного мозга и лимфатических узлов, что позволяет в случае туберкулезной этиологии обнаружить специфические элементы туберкулезной гранулемы в виде эпителиоидных бугорков — неизмененных и в стадии фибро-зирования с гигантскими клетками типа Пирогова — Лангханса, а также участки казеозного детрита и микобактерии туберкулеза.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе