Первый скрининг расчет рисков
1-й скрининг с расчетом риска хромосомных патологий
1-й скрининг с расчетом риска хромосомных патологий.
Частота патологии.
Все родители хотят видеть своих детей здоровыми и счастливыми. Но, к сожалению, иногда возникают нарушения при делении клеток, приводящие к трагическим последствиям. Предугадать появление больного ребенка до беременности невозможно. Здоровые родители и присутствие здоровых детей в семье не гарантируют отсутствие проблем при следующих беременностях. Ни одна женщина не застрахована от рождения ребенка с синдромом Дауна.С возрастом риск рождения ребёнка с синдромом Дауна возрастает.Так как в подавляющем большинстве рожают молодые, то и в абсолютных числах больше больных детей рождается у молодых женщин.Синдром Дауна (трисомия по хромосоме 21) — наиболее часто встречающаяся хромосомная патология, при которой кариотип представлен 47 хромосомами вместо нормальных 46. Хромосомы 21-й пары, вместо нормальных двух, представлены тремя копиями. Поэтому порок и называется «тримсомия 21».
Болезнь названа в честь Джона Лэнгдона Дауна, британского врача, описавшего синдром в 1866 году.
По статистике ежегодно в Украине рождаются около 400 детей с синдромом Дауна. В Харькове и области ежегодно регистрируется около 25-30 таких случаев.
Клинические проявления синдрома Дауна.
Обычно у людей с синдромом Дауна проявляются все или некоторые из нижеперечисленных физических характеристик:- снижение интеллекта в разной степени в 100% случаев.- микрогения (microgenia) (аномально маленький подбородок);- эпикантус (вертикальная кожная складка, прикрывающая медиальный угол глазной щели) в 80%;- гипотония мышц (слабый мышечный тонус) - 80%;- плоская переносица;- поперечная ладонная складка-45%;- высунутый язык (через особое строение рта либо увеличенного у миндалин язык) или макроглоссия (увеличенный язык) - 65%;- короткая, широкая шея - 45%;- белые пятна на радужке, известные как пятна Брушфильда - 25%;- чрезмерная слабость, включая нестабильность атланто-осевого сустава (1-2 шейные позвонки);- аномальное расстояние между большим и указательным пальцами;- клинодактилия 5-го пальца (искривленный мизинец) - 60%;- большее число локтевых петель (существенно изменена дерматоглифика);- «плоское лицо» - 90%;- брахицефалия (аномальное укорочение черепа) - 81%;- кожная складка на шее у новорожденных - 81%;- гиперподвижность (гипермобильность) суставов - 80%;- плоский затылок - 78%;- короткие конечности - 70%;- брахимезофалангия (укорочение всех пальцев в связи с плохим развитием средних фаланг - 70%;- катаракта в возрасте старше 8 лет - 66%;- зубные аномалии - 65%;- «готическое» небо - 58%;- врожденные пороки сердца - 40%. Чаще всего общий атрио-вентрикулярный канал;- страбизм (косоглазие) - 29%;- деформация грудной клетки - 27%;- эпилептический синдром - 8%;- стеноз или атрезия двенадцатиперстной кишки - 8%;- врожденный лейкоз - 8%.
Можно ли вылечить синдром Дауна?
Все, что могут сделать врачи - своевременно диагностировать наличие проблемы или определить группу женщин, которым необходимы дополнительные диагностические процедуры в связи с высоким риском патологии плода. Но и это сделать не так просто.Если патология не диагностируется вовремя (до 21 нед) – возможна только так называемая социальная реабилитация уже после рождения ребёнка, которая требует больших экономических, физических и моральных затрат.
План обследования беременной.
1-й скрининг (или скрининг 1-го триместра беременности) включает в себя ультразвуковое исследование (1-й ультразвуковой скрининг) и анализ крови на РАРР-А и free-?-hCG (1-й биохимический скрининг).Срок беременности в мире принято рассчитывать от 1-го дня последней нормальной менструации.
1-й ультразвуковой скрининг.
1-й УЗ-скрининг необходимо проводить в сроке беременности от 11 нед + 1 день до 13 нед + 6 дней при КТР плода (копчико-теменном размере) от 45 мм до 84 мм. Проводится поиск маркеров синдрома Дауна (одновременно синдрома Эдвардса, Патау).К таким маркерам относятся:- увеличение толщины воротникового пространства (ТВП) у плода;- уменьшение и/или отсутствие носовых костей;- исследуется кровоток в венозном протоке у плода. Реверсный кровоток является маркером хромосомной патологии;- исследуется кровоток на трикуспидальном клапане сердца (клапан между правым желудочком и предсердием плода). Наличие регургитации (аномального кровотока) является маркером патологии;- величину лицевого угла. Увеличение лицевого угла более 88,5 градусов является маркером хромосомной патологии;- частоту сердечных сокращений. Увеличение или уменьшение частоты также является маркером патологии.По данным литературы при качественном УЗ-исследовании можно выявить до 85% плодов с синдромом Дауна. Но реально - успех несколько ниже. Не всегда плод лежит удачно, редко можно увидеть обе кости носа (а у плода их две и уменьшение размеров даже одной кости носа является маркером патологии), не всегда можно качественно оценить другие маркеры. Не всегда женщина приходит в оптимальные сроки. У многих женщин имеется избыточный вес, что также осложняет УЗ-исследование, снижая возможности врача, исследования.Оптимальным сроком является срок от 12 нед+0 дней – 12 нед + 4 дня.
Точность существенно повышается при сочетании УЗ-исследования с данными 1-го биохимического скрининга.
1-й биохимический скрининг.
1-й биохимический скрининг наиболее информативно проводить в сроке от 10 нед + 3 дней до дня проведения УЗ-исследования. Желательно, ко дню проведения 1-го УЗ-скрининга иметь результат 1-го биохимического скрининга или сдать его в день проведения УЗИ.1-й биохимический скрининг включает в себя анализ крови на РАРР-А и free_?-ХГЧ. По современным Европейским требованиям должна исследоваться концентрация в сыворотке крови именно free-?-ХГЧ – свободная бета-субъединица Хорионического Гонадотропина Человека.
Интерпретация данных 1-го биохимического скрининга.
Измерительной единицей показателей 1 биохимического скрининга являются МоМы. Концентрация РАРР-А и free_?-ХГЧ при нормальном состоянии плода и при хромосомной патологии плода (например, синдроме Дауна, Эдвардса, Патау) будет отличаться.Например:- при синдроме Дауна концентрация РАРР-А снижается менее 0,5 МоМ и повышается уровень free_?-ХГЧ выше 2,0 МоМ.- при синдроме Эдвардса, Патау регистрируется снижение обоих показателей ниже 0,5 МоМ.
Показатели зависят от веса женщины, срока беременности с точностью до дня, количества плодов, наличия стимуляции овуляции, ЭКО, фактора курения, паритета (какие по счёту роды).
При тройне биохимический скрининг не рекомендуется проводить из-за сложности интерпретации результата.
В случае отклонения показателей 1-го биохимического скрининга от нормы необходимо проведение экспертного 1-го ультразвукового скрининга и расчёта индивидуального риска анеуплоидий.
Как проводится расчёт индивидуального риска трисомии 21?
На основании результатов 1-го ультразвукового и 1-го биохимического скрининга для каждой беременной с помощью компьютерной программы ASTRAIA, рассчитывается индивидуальный риск хромосомной патологии плода.Учитывается возраст беременной, её анамнез (рождение ранее детей с данной патологией), данные УЗИ с исследованием всех УЗ-маркеров, данные 1-го биохимического скрининга (РАРР-А и free_?-ХГЧ).
Интерпретация результата расчёта риска.
Если риск ниже, чем 1:1000 (то есть вторая цифра больше, а не меньше 1000) - рекомендовано обычное наблюдение беременности. Дополнительное обследование по синдрому Дауна не показано.Исследование биохимических маркеров второго триместра (АФП, ?-ХГЧ, свободный эстриол) не является необходимым по Европейским требованиям. Оно менее точно, дороже, зачастую не корректируется, согласно индивидуальных особенностей женщины, чаще даёт ложно «плохие» результаты.
Если риск средний (от 1:999 до 1:251) - рекомендуется проведение 2-го биохимического скрининга во втором триместре беременности (в 15-17 недель) и экспертное УЗИ в 17 нед беременности. Отклонение маркеров от нормальных значений могут свидетельствовать о некоторых акушерских проблемах задолго до их проявления.
При значении индивидуального риска хромосомной патологии плода от 1:250 до 1:101 риск считается повышенным. В таких случаях рекомендуется решение вопроса о проведение амниоцентеза в 17-18 недель беременности, цитогенетическом исследовании, которое определит хромосомный набор плода и позволит выявить наличие хромосомных патологий.
Высоким считается риск от 1:100 до 1:2. Эти женщины требуют особого внимания. Показано проведение инвазивных методов диагностики.
Если риск трисомии 21 высокий.
Если показатели 1 биохимического скрининга не соответствую норме, тогда рекомендуется провести индивидуальный расчёт риска с помощью программы ASTRAIA.
Высокий риск хромосомной патологии является показанием к инвазивным методам диагностики.Только проведя исследования кариотипа плода, можно поставить диагноз о наличии хромосомной патологии.
Если сроки проведения 1-го скрининга упущены
Если по каким-либо причинам пропущен срок скрининга в первом триместре или же по результатам расчета риска с учётом данных УЗИ и анализа крови беременная отнесена к группе среднего риска (от 1:999 до 1:251), мы рекомендуем пройти 2-й биохимический скрининг в 15-17 недель беременности (АФП, ?-ХГЧ, свободный эстриол) и экспертное УЗИ в 17 недель.
Ярёменко С.Н.
Пренатальный скрининг
Почему необходимо проходить скрининг на хромосомные аномалии во время беременности?
Что такое хромосомные аномалии?
Что я могу узнать, сделав скрининг?
Какие плюсы и минусы скрининга?
Делать или не делать скрининг?
Когда необходимо делать скрининг?
Как понять результаты скрининга?
Почему необходимо проходить скрининг на хромосомные аномалии во время беременности?
Многие будущие родители обеспокоены тем, что их ребенок может родиться с синдром Дауна или другими хромосомными аномалиями. Пренатальный скрининг помогает оценить вероятность наличия у ребенка патологий. Полученные результаты могут помочь в принятии решения о необходимости инвазивной диагностики, чтобы узнать наверняка о состоянии ребенка. С помощью скрининга можно лишь узнать, насколько велика вероятность наличия патологий у ребенка, но только инвазивная диагностика, например, амниоцентез, поможет определить, если ли патология на самом деле. Скрининги не представляют риска для мамы или ребенка, в то время как инвазивная диагностика действительно несет небольшой риск выкидыша.
Что такое хромосомные аномалии?
Хромосомы – это нитевидные структуры в каждой клетке, которые являются носителями генов. У большинства людей в каждой клетке (кроме половых) содержатся 46 хромосом. Каждая хромосома совпадает с соответствующей хромосомой от другого родителя, образуя 23 пронумерованных пары. Таким образом, каждая пара состоит из одной хромосомы от матери и одной от отца. Половые клетки (яйцеклетки и сперматозоиды) содержат по 23 хромосомы. Во время оплодотворения яйцеклетка сливается со сперматозоидом и получается полный набор из 46 хромосом.
Биологические ошибки могут возникать на ранних стадиях деления клеток, вызывая отклонения в хромосомах. Например, некоторые дети развиваются с 47 хромосомами: вместо 23 пар, у них 22 пары и одни набор из 3 хромосом. Такая аномалия называется трисомией.
Часто у женщины, забеременевшей ребенком с аномальным количеством хромосом, происходит выкидыш, как правило, на ранних сроках. Но с некоторыми хромосомными аномалиями ребенок может выжить и родиться с проблемами развития и врожденными дефектами, которые могут быть как незначительными, так и тяжелыми. Синдром Дауна, известный также как трисомия 21, происходит, когда ребенок имеет дополнительную (третью) копию 21-ой хромосомы вместо нормальных двух. Синдром Дауна является самой распространенной хромосомной аномалией, с которой рождаются дети.
Другими распространенными хромосомными аномалиями, с которыми могут родиться дети, являются трисомия 18 и трисомия 13. Эти нарушения практически всегда связаны с глубокой умственной отсталостью и другими врожденными пороками развития. Такие дети, если доживают до рождения, то редко живут более чем несколько месяцев. Хотя некоторые из них могут прожить пару лет.
У любых родителей может быть ребенок с аномалиями, но с возрастом матери этот риск увеличивается. Например, шансы родить ребенка с синдромом Дауна увеличиваются примерно от 1 к 1040 в возрасте 25 лет до 1 к 75 в возрасте 40 лет.
Что я могу узнать, сделав скрининг?
Что определяет скрининг. Скрининг первого триместра: результаты, расчет риска.
Будущим мамочкам приходится сдавать множество анализов и проходить регулярные обследования у врачей. Среди большого количества обследований легко запутаться и многие женщины не знают, для чего проводится тот или иной анализ. В большинстве случаев будущей маме и правда не стоит лишний раз волноваться, но все-таки знать назначение скринингов и анализов необходимо. Кровь на скрининг берется несколько раз за период беременности.
Первый базовый забор анализов проводится в начале беременности и известен, как скрининг 12 недель. Этот тип медицинского обследования может проводиться с 10 по 13 неделю беременности. Желательно пройти обследование и до наступления беременности, чтобы оценить состояние здоровья будущей матери. Однако, как показывает практика, чаще всего первое обследование проводится при постановке пациентки на учет. Первый скрининг обязательно необходимо делать в случае высокого риска образования патологий.
Также любая женщина вправе сдать любые анализы по своему желанию:
- Первая беременность в возрасте старше 35 лет.
- Наличие заболеваний, которые передаются по наследству и генетических отклонений.
- Брак между близкими родственниками.
- Анализ проводится, если ранее были случаи выкидыша, замершей беременности и других нарушений.
- Прием сильнодействующих лекарственных препаратов, которые не рекомендованы будущим мамам, во время вынашивания плода.
- Прием алкоголя, наркотических веществ и запрещенных препаратов.
- Работа с вредными условиями труда.
- Обнаружение генетических и других отклонений у детей, рожденных женщиной ранее.
- Перенесенные тяжелые воспаления и вирусные заболевания на ранних сроках беременности.
Для проведения скрининга используется венозная кровь пациентки. При необходимости или по желанию пациентки стандартный набор параметров для анализа может быть расширен. Биохимическое исследование может насчитывать более 20 основных параметров. В отсутствие четких врачебных показаний дополнительные тесты могут быть платными. Частные клиники и лаборатории берут плату за стандартное обследование, а каждый дополнительный параметр за дополнительную плату. Необходимость исследований лучше обсудить с врачом.
Диагностика
Каждая женщина, ожидающая ребенка, в праве решать самостоятельно, нужно ли ей проходить скрининг. С точки зрения закона этот тип обследования рекомендуется медиками, но будущая мама имеет право отказаться от анализов.
Однако это неразумный подход, с точки зрения здоровья матери и малыша о любых возможных отклонениях или нарушениях лучше узнать как можно раньше.
Результаты 1 скрининга дают врачам много полезной информации о состоянии здоровья и развития будущего малыша. Как правило, используется стандартный набор исследуемых параметров, который позволяет обнаружить следующие отклонения:
- Риск развития патологических изменений плода
- Синдром Дауна
- Синдром Патау
- Нарушения в развитии и патологии нервной трубки плода
- Аномальный набор хромосом
- Физиологические пороки внутренних органов развивающегося плода
Скрининговое исследование не позволяет установить диагноз или с точностью определить будет ли ребенок болен. По результатам анализа можно судить о степени риска для развития того или иного отклонения. Женщинам, попавшим в зону риска может быть предложено дополнительное обследование. При помощи инвазивного теста на анализ берется жидкость околоплодных вод.
Подготовка к анализу
Правильный забор крови и подготовка к нему обеспечивают достоверность полученных результатов. Кровь для исследования берется из вены, но обычно забор материала проводится совершенно безболезненно. Процедура проводится в кабинете врача или в помещении лаборатории. Некоторые частные медучреждения могут проводить забор материала на дому за дополнительную плату:
- Главный вопрос, который вызывает много споров: натощак или нет проводятся анализы? Сдавать кровь следует строго натощак, даже если чувство голода очень сильное, нельзя кушать, можно только пить чистую воду. Завтракать можно сразу после забора крови, поэтому многие беременные берут с собой бутерброды или другой перекус, чтобы не быть голодной.
- Накануне теста не рекомендуют есть шоколад, жирное мясо и морепродукты.
- Когда женщины сдают кровь, нужна спокойная атмосфера. Волнения, страх, быстрая ходьба до кабинета врача может спровоцировать активность некоторых химических веществ и ферментов внутри организма.
- За 2-3 дня до анализа врачи рекомендуют исключить интимную близость.
Параметры теста
Анализ крови проводится в лабораторных условиях. Когда образец крови сдан, проводится исследование и пациентка или ее лечащий врач получает бланк с результатами. По любым вопросам следует консультироваться с врачом. Один показатель называется бета-хорионический гонадропин или β-ХГЧ. Это гормональное вещество, которое отвечает за нормальное развитие плода на самых ранних стадиях. Сначала показатель существенно повышается, затем постепенно снижается.
Установлены нормы для β-ХГЧ на различных сроках беременности для скрининга:
- 10 неделя: 25,8–181,6 нг/мл
- 11 неделя: 17,4–130,3 нг/мл
- 12 неделя: 13,4–128,5 нг/мл
- 13 неделя: 14,2–114,8 нг/мл
Важно, чтобы показатель β-ХГЧ находился в пределах установленных норм. Высокий уровень гормона может означать развитие у плода синдрома Дауна. Также этот показатель повышается при многоплодной беременности, раннем проявлении токсикоза и установленном сахарном диабете у будущей матери. Низкое содержание β-ХГЧ может означать развитие синдрома Эдвардса, плацентарной недостаточности или быть признаком внематочной беременности.
При низком уровне гормона очень высок риск выкидыша.
Второй основной показатель протеин А или РАРР-А. Это вещество имеет белковую природу и отвечает за нормальное развитие и функционирование плаценты. Превышение нормы этого показателя не считается нарушением в работе организма. Снижение концентрации РАРР-А ведет к угрозе выкидыша и может быть признаком развития синдрома Дауна, Корнелии де Ланге и других патологий:
- 10-11 неделя: 0,45–3,73 мЕД/мл
- 11-12 неделя: 0,78–4,77 мЕД/мл
- 12-13 неделя: 1,03–6,02 мЕД/мл
- 13-14 неделя: 1,47–8,55 мЕД/мл
На основании полученных данных лаборатория рассчитывает еще один параметр: МоМ - коэффициент. Эта величина показывает отклонение значений, полученных в результате анализа крови пациентки по сравнению со средними показателями установленными в качестве нормы. Для здоровой женщины и нормально развивающегося плода МоМ должен находиться в пределах 0,5-2,5. Во время многоплодной беременности показатель увеличивается до 3,5.
Достоверность анализов и риски
Расшифровка результатов анализа крови на скрининг должна проводиться только квалифицированным врачом, который знаком с историей болезни пациентки. Также следует учитывать, что скрининг при двойне покажет совсем другой результат. Второй ребенок повышает содержание некоторых химических веществ в организме матери. Информация с рекомендованными нормативами по исследуемым параметрам есть у каждого врача.
Однако следует учитывать индивидуальные особенности организма и состав крови пациентки до беременности.
При скрининговом анализе и правильности проведения исследований на всех этапах, достоверность результата оценивается на 95%. Однако анализ не может с точностью определить будет ли у плода патология или нет. Оценивается степень риска.
Результаты содержат числовые обозначения и словесное выражение:
- «Низкий»/1:10000 (и ниже этой отметки), это означает наличие низкой степени риска для развития каких либо патологических состояний плода.
- «Средний»/1:1000, означает, что существует средняя степень риска, возможно проведение дополнительного обследования.
- «Высокий»/1:380, означает, что с высокой долей вероятности у плода будут нарушения в развитии. Рекомендуется проведение дополнительных тестов.
- «Крайне высокий»/1:100, означает, что женщине необходимы дополнительные обследования и консультация со специалистом по генетике. В некоторых случаях врач может рекомендовать прерывание беременности.
После получения результатов возможен хороший или плохой прогноз. По результатам первого пренатального обследования можно исключить некоторые виды патологий. Что делать, если скрининг плохой? Прежде всего, не волноваться, стресс может навредить гораздо больше возможных рисков. Придется решать, насколько готовы будущие родители к появлению ребенка с особыми потребностями.
Тройной тест
Кровь на втором скрининге сдается на 20-25 неделе беременности. Сдавать анализ, также как и первый следует на голодный желудок. После того, как женщина сделала анализ, проводится консультация с врачом. Второй тест включает в себя анализ тех основных показателей: ХГЧ, альфа-фетопротеин и свободный эстирол.
Достоверность второго скрининга ниже по сравнению с первым.
В медицине принято считать, что этот тип исследования эффективен на 80%. Однако достоверность теста «2 скрининг» возможна только при условии, что известна точная дата зачатия. В противном случае правдивость полученных результатов падает до 20%, так как нормы для гормонов и химических веществ меняются с каждой неделей беременности.
Для крови скрининг поводится несколько раз, одновременно необходимо сделать ультразвуковое исследование. Современные диагностические и исследовательские методы медицины позволяют выявить патологические и генетические изменения пода на ранних сроках беременности. При необходимости проводится консультация со специалистами узкой направленности и лечение.
В первом триместре своей беременности каждая женщина проходит такую безболезненную процедуру, как скрининг. Для многих это новое понятие. Поэтому возникает необходимость более детально рассмотреть вопрос прохождения скрининга и выявления основных патологий по его результатам.
Данная процедура очень важна во время вынашивания, поскольку предоставляет сведения о состоянии и развитии ребенка . Проводится она с целью исключения любых патологических изменений в организме плода генетического характера.Состоит скрининг из анализа крови и . Перед проведением скрининга специалист учитывает основные характеристики беременной ( , рост, пристрастие к вредным привычкам, возможные заболевания), которые могут повлиять на результаты обследования.
Благодаря УЗИ специалист осматривает, как развивается телосложение у ребенка, и нет ли явных отклонений . Если есть подозрения на патологию, то будущая роженица направляется на детальное диагностирование с последующим лечением.
 будущая мать мажет узнать, на сколько благополучно развивается плод, и не присутствуют ли у него какие-либо генетические недуги. Если плод развивается с признаками заболевания Дауна, то это определится благодаря толщине воротникового пространства. Патологии выявляются по специальным показателям при анализе крови:
будущая мать мажет узнать, на сколько благополучно развивается плод, и не присутствуют ли у него какие-либо генетические недуги. Если плод развивается с признаками заболевания Дауна, то это определится благодаря толщине воротникового пространства. Патологии выявляются по специальным показателям при анализе крови: - : если цифра ниже нормы, то, скорее всего, у плода подтвердится синдром Эдвардса, если выше – синдром Дауна.
- Показатель РАРР-А (плазменного белка): значение меньше нормы свидетельствуют, что в дальнейшем ребенок склонен к заболеваниям.
УЗИ при первом скрининге направлено на определение следующих моментов:
- местоположение плода для исключения вероятности внематочной беременности;
- подтверждение одноплодной или многоплодной беременности;
- отслеживание сердцебиения и жизнеспособности эмбриона на десятой недели развития;
- вычисление КТР (копчико-теменного размера);
- анатомическое обследование плода (определяются как внешние дефекты, так и патологии внутренних органов);
- осмотр воротникового пространства, толщина которого, при нормальном развитии должна соответствовать двум сантиметрам. Если отмечается утолщение, то высока вероятность порока;
- обследование состояния плаценты и исключение ее дисфункции.
Именно это комплексное исследование помогает выявить генетически-хромосомные нарушения плода . Если подтверждается серьезный диагноз, калечащий жизнь будущему ребенку, то беременной могут предложить искусственное прерывание беременности .
Только по данным комплексных анализов врач определяет точное состояние плода. В случае подтверждения вероятности патологии женщину направляют на специальные анализы – биопсию и амниоцентез . По результатам которых, делают окончательные выводы и принимают решение о дальнейшей судьбе плода.
Когда делают первый скрининг при беременности
Во сколько недель беременности проходят скрининг? Стандартно беременная женщина может пройти скрининг на 10-13 неделе . Но чаще всего, исходя из индивидуальных особенностей беременной, ведущий врач сам определяет точное время, когда нужно сделать первый скрининг.
Когда будущая мать становится на учет, то комплекс исследований, дающих возможность отслеживать состояние беременной и ее плода, являются обязательными. Сюда же можно включить и скрининг, что дает возможность роженице быть спокойной за генетически-хромосомное развитие малыша. Но, если сама женщина отказывается от данной процедуры, то врач не может принудительно заставить ее сделать первый скрининг.Прежде всего, гинекологи ориентируются на интерес беременной. Поскольку каждую мать должно волновать состояние плода с момента зачатия. Опасность отказа от проведения скрининга может заключаться в том, что на раннем сроке у плода может присутствовать серьезнейшее заболевание головного мозга, что приведет или к летальному исходу до рождения или к тяжелой инвалидности в дальнейшем. Даже если беременность запланирована и оба родителя полностью здоровы, а среди родственников нет людей, больных генетическими недугами, то ведущий врач все равно настоятельно рекомендует пройти процедуру скрининга.
Существуют группы риска , которы в первом триместре требуется пройти скрининг. Им игнорировать первый скрининг запрещено. В такую группу попадают:
- роженицы в возрасте от 35 лет;
- юным особям, решившим стать матерями до совершеннолетия;
- девушки, среди родственников которых есть люди с заболеванием Дауна или иными недугами генетического характера, также, если такие представители есть среди родных мужа;
- если предыдущие беременности были с патологией плода или ;
- беременным, которые до зачатия злоупотребляли спиртным или наркотическими веществами;
- если отец ребенка является далеким родственником роженицы;
- беременным, у которых прежде отмечались случаи мертворождения;
- девушки, употребляющие незадолго до зачатия препараты для быстрого прерывания беременности;
- если предыдущий ребенок родился с генетической патологией.
Гинеколог обязательно должен назначить скрининг, беременным, которые в первом триместре болели вирусными заболеваниями. Объясняется это тем, что для лечения используют противопоказанные группы противовирусных препаратов, влияющие на здоровье плода.
Как подготовится к первому скринингу при беременности
 Подготовительные мероприятия проводятся в женской консультации за участием ведущего гинеколога. Между беременной и врачом должна пройти беседа, в ходе которой пациентка выяснит все интересующие вопросы об анализах. Также существуют некоторые нюансы по поводу первого скрининга:
Подготовительные мероприятия проводятся в женской консультации за участием ведущего гинеколога. Между беременной и врачом должна пройти беседа, в ходе которой пациентка выяснит все интересующие вопросы об анализах. Также существуют некоторые нюансы по поводу первого скрининга: - Комплексные анализы должны проходить в один день, при этом рекомендуется сдавать их в одной лаборатории. Роженица должна быть спокойна, и понимать, что все процедуры не принесут боль, если не учитывать забор венозной крови.
- Перед сдачей крови рекомендуется воздержаться от интимной близости и приема пищи , поскольку это может повлиять на результаты.
- Перед скринингом беременная должна взвеситься, поскольку потребуются точные данные роста и веса на момент проведения процедуры.
- Непосредственно перед процедурой следует воздержаться от употребления жидкости. При сильной жажде разрешено не более ста миллилитров жидкости.
- Результаты исследований и выводы о наличии патологий после расшифровки сообщает врач.
Нормы первого скрининга при беременности
Если беременная знает показатели нормы, то ей легко будет расшифровать результаты первого скрининга самостоятельно. Таким образом, будущая мама будет уже осведомлена о вероятности риска патологий. Для этого предоставляются утвержденные специалистами нормы.
Важным является показатели белка (РАРР-А), отвечающего за нормальное функционирование плаценты и ХГЧ.
Данные показатели являются нормой и не прогнозируют развитие пороков.
Нормы показателей первого УЗИ скрининга при беременности
Первое на что врач обращает внимание – это частота сердечных сокращений (на этом сроке она должна быть в пределах 150-175 ударов) и КТР (не меньше 45 мм.) на данном сроке.

По данным первого скрининга определяется симметричность полушарий головного мозга, а также общие показатели того, как развиваются внутренние органы плода. Но, основная задача исследований предоставить данные, которые подтверждают вероятность хромосомной патологии. Вынашивая ребенка, очень важно исключить в дальнейшем такие отклонения и заболевания:
- Триплодию (при нормальном развитии плода отмечают двойной набор хромосом).
- Патологические изменения нервной трубки.
- Возможная пуповинная грыжа.
- Вероятность развития синдрома Дауна.
- Расположенность к синдрому Патау.
- Признаки синдрома де Ланге.
- Плод развивается с синдромом Эдвардса.
Поэтому, чтобы начать своевременное лечение или стимулировать развитие плода рекомендуется всем будущим роженицам после десятой недели отправляться на скрининг. Расшифровкой 1 скрининга при беременности должен заниматься специалист, т.к. не правильная трактовка параметров приведет только к нежелательной панике и беспокойству.
- лишний вес беременной, стадия ожирения;
- если зачатие произошло не природным путем, а с помощью ЭКО — тогда показатели белка в крови будут занижены;
- если беременность многоплодная (в таком случае будет трудно определить показатель нормы);
- переживания и стрессовые ситуации накануне сдачи анализов у будущей матери;
- амнеоцентоз может также повлиять на результаты;
- если у беременной диагноз .
Такие случаи искажают результаты скрининга и не дают полной клинической картины о состоянии будущего малыша.
Как известно, могут быть различные факторы, которые существенно повлияют на результаты исследований. Не стоит исключать вероятность медицинской ошибки . Итак, ложные результаты, которые легко спутать с показателями генетического заболевания, присутствуют:- у беременных с заболеванием сахарного диабета;
- также отклонение от нормы ХГЧ может быть, когда женщина беременна двойней;
- несвоевременное проведение первого скрининга (рано или поздно);
Видео о первом скрининге
Предлагаем вам посмотреть видео о первом скрининге, где вы, надеемся, найдете ответы на ваши оставшиеся вопросы.
Чтобы исключить возможные неприятные исходы беременности, на ранних сроках каждой беременной настоятельно рекомендуется обследоваться посредством скрининга. Именно благодаря этому методу выявляется большинство синдромов. А как проходил ваш первый скрининг?
Расшифровка результатов первого скрининга крайне важна для оценки состояния беременности. УЗИ в первом триместре проводится на 10 - 14 неделе. Она занимает второе место по количеству выявляемых аномалий внутриутробного развития и наследственных дефектов. На этом этапе, плод представляет собой эмбриона с дифференцируемой головкой. При ультразвуковом исследовании, он определяется в виде эхонегативного образования, диаметром 9-13 мм.
Так как к 10-й неделе беременности уже произошла закладка всех систем органов, а к 13-й видны все основные части тела, при проведении ультразвукового исследования необходимо оценить состояние всех этих структур и их размер. Для более точной диагностики, были введены различные индексы, которые представляют собой соотношение длин различных частей тела плода.
Важно отметить, что трансвагинальное ультразвуковое исследование имеет преимущество перед классическим трансабдоминальным методом. Благодаря ему, можно обнаружить большинство акустических признаков беременности, провести адекватную оценку внутренних органов и выявить отклонения в их строении.
Задачи УЗИ во время первого скрининга
Необходимо обратить внимание на цели ультразвукового исследования, которое проводится в первом триместре беременности. К ним относятся:
- определение локализации беременности – при нормальной имплантации оплодотворенной яйцеклетки, плод должен располагаться в полости матки. При эктопической беременности, эмбрион в ходе УЗИ не визуализируется в указанном месте, а определяется в маточных трубах (реже яичниках или брюшной полости);
- оценить жизнедеятельность плода – в норме, ребенок начинает двигаться к 8-й неделе внутриутробного развития. Отсутствие движений свидетельствует об угнетении состояния плода, ка правило из-за гипоксии (кислородного голодания) или нарушения питания. Реже, это является признаком внутриутробной гибели. В этом случае, полный покой ребенка будет сочетаться с отсутствием его сердечной деятельности;
- проанализировать состояние хориона (одной из оболочек зародыша) – недоразвитии ворсин этой структуры позволяет сделать вывод о наличии аномалии внутриутробного развития;
- исследовать анатомически строения эмбриона и его биометрические показатели.
- Нарушение соотношения анатомических структур плода, позволяет сделать вывод о наличии внутриутробной патологии. Биометрия позволяет объективно оценить состояние плода и является неотъемлемым этапом первого скрининга.
Нормальные показатели плода на 10-14 неделях
Размеры матки
Вместе с внутриутробным развитием плода происходит постепенное увеличение размеров матки. Оптимальный метод измерения этого органа – ультразвуковая диагностика. Приведем средние значения, которые выявляются при нормальном течении беременности во время первого скрининга:
Замедленное увеличение размеров матки свидетельствует о патологии со стороны будущей матери. К наиболее частым причинам относится: нарушение питания, употребление алкоголя, курение, неадекватная перестройка гормонального фона (на фоне длительного употребления оральных контрацептивов или других препаратов половых гормонов).
Длина эмбриона (копчико-теменной размер)
При проведении ультразвукового исследования на 10-й неделе, необходимо определить копчико-теменной размер. Под этим термином подразумеваются размеры плода, от наиболее выступающей точки копчика до теменных бугров (если возможно их визуализировать). Оценить его крайне важно, так как этот параметр свидетельствует о течении гестации. Средние значения первого скрининга:
- 10-я неделя – 36-38 мм;
- 11-я неделя – 48-50 мм;
- 12-я неделя – 58-60 мм;
- 13-я неделя – около 66 мм.
Диаметр плодного яйца
Этот параметр определяется вместе с копчико-теменным размером. Плодное яйцо представляет собой оболочку, окружающую плод. Его расшифровка крайне проста - в норме, диаметр превышает длину эмбриона на несколько миллиметров. Нарушение этого соотношения свидетельствует о повреждении плодного яйца и наличии аномалии развития.
Нормальные длины частей тела плода
На 13-14 неделях, практически все анатомические структуры хорошо визуализируются, что позволяет оценить их с высокой точностью. Для удобной расшифровки результатов, была создана фетометрическая таблица нормальных значений:
Необходимо обратить внимание на асимметрию конечностей, что в 87% случаев свидетельствует о наличии внутриутробной патологии (по данным монографии профессора Макарова О.В.). Второй нюанс при оценке анатомических параметров – симметричное изменение длин в 90% случаев является вариантом нормы.
Биометрические показатели
К ним относиться три размера:
- бипариетальный;
- копчико-теменной;
- лобно-затылочный.
Нормы второго параметра были рассмотрены выше. Бипариетальный размер – это расстояние, между наиболее выступающими точками теменных костей. На 13-14 неделях, его норма составляет 28 мм. Лобно-затылочный размер определяется как, расстояние между самыми наружными точками лобной и затылочной костей. По нормам профессора О.В. Макарова, на 13-й неделе он составляет 31 мм.
Эти измерения необходимы для оценки развития мозгового отдела черепа. Патологический признак – уменьшение этих размеров на 3-4 мм, что может свидетельствовать о тяжелой врожденной аномалии развития (микроцефалия).
Визуализация «бабочки» головного мозга
Так как кости черепа плода на 10-14 неделях менее плотны, чем после рождения, они проницаемы для ультразвуковых волн. При нормальном положении плода (наблюдается только в 72% случаев) можно визуализировать рисунок головного мозга, который имеет вид «бабочки». Не имеет особого диагностического значения и не является обязательным элементом первого УЗИ-скрининга.
Измерение воротникового пространства
Этот показатель определяется, как длина между наружной поверхностью мягких тканей и внутренней поверхности кожи плода. Измерения проводят в шейном отделе (поэтому название – «воротниковое»). Является исключительно показателем УЗИ, так как морфологически его определить невозможно.
Измерения можно проводить, начиная с 10-й недели гестации. Основное условие для получения правильного результата – длина эмбриона (копчико-теменной размер) составляет от 45 мм до 84 мм. По данным профессоров А.Н.Стрижакова и А.И.Давыдова, нормы воротникового пространства – до 3 мм. При его увеличении пропорционально возрастает риск внутриутробных аномалий развития.
Результаты исследования зарубежных ученых P. Pandya и A. Souka подтверждают это заключение. Частота патологий плода при нормальном воротниковом пространстве составляет около 2%. Патологические значения следующие:
- 3,0-3,8 мм – вероятность наследственного заболевания 13%;
- около 4 мм – 27%;
- 4,9 – 6,3 мм – 53%;
- 6,5 – 8 мм – 83%;
- более 9 мм – вероятность составляет 100%.
При толщине воротникового пространства более 5 мм, акушеры-гинекологи рекомендуют прервать течение беременности, так как крайне высока вероятность хромосомных патологий.
Патологические признаки, выявляемые на первом скрининге
После 10-й недели возможно визуализировать некоторые врожденные патологии организма зародыша. К наиболее распространенным относятся:
- кистозная гигрома шеи – представляет собой опухолевидное разрастание с серозным содержимым. Как правило, такое образование хорошо визуализируется на УЗИ в задней области шеи плода. Является свидетельством наследственного заболевания в 67% случаев, чаще всего, синдрома гонадного дисгенеза (Шерешевского-Тернера);
- омфалоцеле – выпячивание внутренних органов брюшной полости через пупочный канатик. Эта патология – абсолютное показание к кордоцентезу с последующем кариотипированием (определением хромосомного набора ребенка);
- аномалии сердца;
- мегацистик (врожденное увеличение мочевого пузыря).
Первый скрининг беременной женщины, который проводится на 10-14 неделях, достаточно информативен для оценки состояния плода. Такие исследования показаны будущей маме, так как это поможет своевременно начать лечение при обнаружении пороков внутриутробного развития или принять решение о прерывании беременности.
Всем парам, планирующим вскоре стать родителями, хочется верить в то, что у них появится здоровый малыш. Чтобы подарить им такую уверенность, врачи предлагают процедуры, позволяющие увидеть в развитии ребёнка нормы и отклонения.
К таковым относится пренатальный первый скрининг при беременности - так называется целый комплекс медицинских лабораторных и ультразвуковых исследований, направленных на выявление патологий плода и плаценты. Обязательным не является, но рекомендован для проведения всем.
Цели
Основная цель первого скрининга - выявление у плода и плаценты пороков развития на самых ранних (до 14 недели) сроках беременности. Он позволяет обнаружить:
- степень риска патологических изменений;
- генетические отклонения, не поддающиеся коррекции: , де Ланге, Смита-Опица;
- , омфалоцеле;
- патологии нервной трубки: менингоцеле, энцефалоцеле, менингомиелоцеле;
- вместо двойного - тройной набор хромосом, то есть триплоидию;
- физиологические пороки формирования органов и систем маленького организма.
Первый скрининг не выявляет конкретное заболевание у плода, а указывает на типичные для него маркеры, если таковые имеются. На основании его результатов без дополнительных исследований диагноз во время беременности не ставится. У врачей могут возникнуть лишь подозрения, которые нужно будет подтвердить или опровергнуть с помощью инвазивных лабораторных методик. Данную процедуру обязательно назначают женщинам, попавшим в группу риска.
Терминология. Медицинское понятие «скрининг» образован от английского слова «screening», которое переводится как «отбор, отсев, сортировка».
Показания
Первый скрининг - не обязательная для всех процедура. Его назначают тем будущим мамам, которые попали в группу риска развития . Показаниями для проведения данного обследования являются:
- возраст после 35 лет;
- наличие наследственных заболеваний;
- вирусные заболевания, перенесённые во время беременности на ранних сроках;
- предыдущие замирания плода, мертворождения;
- близкородственный брак;
- употребление наркотиков и лекарственных препаратов, запрещённых при беременности;
- алкоголизм;
- рождение первых детей с генетическими отклонениями;
- вредные условия работы;
- выкидыши, прерывания беременности в прошлом.
Первый скрининг могут провести также в том случае, если пара сама изъявит желание убедиться в том, что с их ребёнком всё в порядке. Процедура предполагает 2 исследования беременности - УЗИ и анализ крови (в данном случае её берут из вены).
Согласно букве закона. Существует приказ № 457 от 2 000 года Министерства здравоохранения РФ. В нём указано, что пренатальный скрининг рекомендован всем беременным. Однако у каждой есть право от него отказаться.
Исследования
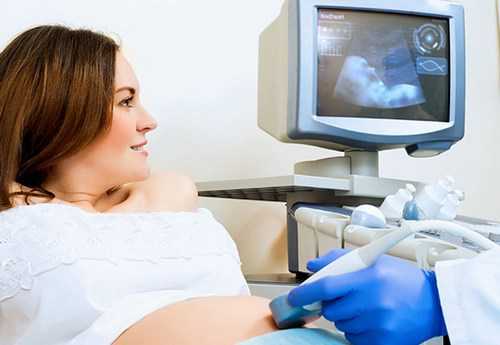
Результаты первого скрининга выводятся из УЗИ и данных, полученных в результате биохимии крови. Оба исследования дополняют друг друга и обеспечивают большую точность полученных показателей беременности.
Ультразвуковое исследование
По результатам УЗИ первого скрининга определяют:
- телосложение малыша: все ли части на месте, правильно ли они расположены;
- окружность головы;
- длину голени, предплечных, плечевых, бедренных, трубчатых костей;
- рост эмбриона, который должен соответствовать нормам;
- скорость плодного кровотока, работу и размеры сердца;
- объём вод;
- симметрию полушарий головного мозга и их структуру;
- КТР (так обозначается копчико-теменной размер);
- ЛЗР (читается как лобно-затылочный размер);
- ТВП (это толщина воротникового пространства);
- ЧСС (частоту сердечных сокращений);
- БПР (расшифровывается как бипариетальный размер) - промежуток между теменными буграми;
- структуру, расположение, размеры плаценты;
- количество пуповинных сосудов;
- состояние маточной шейки;
- её гипертонус.
Каждый из этих показателей сравнивается с нормой для того срока беременности, когда проводятся исследования. Малейшие отклонения в них анализируются врачами с учётом особенностей организма, выявленных предварительно с помощью анкетирования. Помимо УЗИ, первый скрининг предполагает анализ на биохимию венозной крови.
Анализ крови
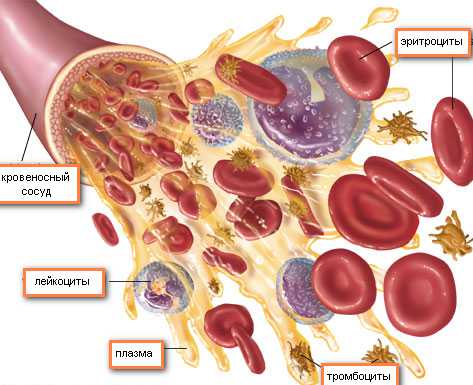
Биохимия крови из вены для первого скрининга называется двойным тестом, так как позволяет определить 2 параметра, для беременности очень важных:
- уровень плазменного белка (обозначается как РАРР-А);
- содержание хорионического гонадотропина человека (в заключении должна быть графа «свободный β-ХГЧ»).
Таким образом, на первом скрининге смотрят результаты двух важнейших исследований - ультразвукового и биохимического. Это одни из самых доступных методов, позволяющих получить достоверные данные в короткие сроки при минимальных затратах.
Полезная информация. Для беременности очень важную роль играют такие показатели, как ТВП и ХГЧ.
Сроки проведения
Многие мамочки волнуются, на каком сроке делают первый скрининг при беременности, так как хотят успеть подготовиться к столь важному событию. Гинеколог обычно назначает его на период не ранее 10-ой и не позднее 13-ой недель включительно. Если быть точнее - начиная с первого дня на 10 неделе и заканчивая пятым днём 13-ой.
Самый оптимальный срок для проведения исследований первого скрининга - середина указанного времени, т. е. приблизительно шестой день 11 недели. Более точно дату рассчитывает врач, назначающий анализы и ведущий беременность.
В некоторых случаях срок первого скрининга может быть слегка увеличен до 6-ого дня 14 недели, но тогда погрешность полученных данных будет более ощутимой, а результаты - не совсем точными.
Почему такие сроки? До 11 недели ТВП настолько мала, что её невозможно измерить. После 14-ой недели данное пространство может заполниться лимфой, что исказит результаты исследования. А ведь именно этот показатель является маркером многих при беременности.
Как подготовиться
Что включает в себя подготовка к первому скринингу, пациентке должен подробно объяснить врач.
- Нельзя нервничать перед процедурой, потому что переживания могут сказаться на точности результатов. Нужно верить, что с малышом всё в порядке.
- Исследования, проводимые в рамках первого скрининга, абсолютно безболезненны, так что их не нужно бояться.
- Трансвагинальное УЗИ беременности подготовки не требует.
- При абдоминальном УЗИ желательно, чтобы у беременной мочевой пузырь был переполнен. Для этого за несколько часов до исследования нужно выпить достаточное количество негазированной, чистой воды и не ходить в туалет.
- Кровь для биохимического анализа берётся на голодный желудок. Поэтому за 4 часа до анализа нельзя есть.
- За 2-3 дня до двойного теста крови придётся сесть на диету, чтобы анализ дал более точные результаты. Нельзя есть шоколад, морепродукты, мясо, орехи, жирные и копчёные блюда.
- За 2-3 дня до первого скрининга врачи рекомендуют воздержаться от половых контактов.
Нужно морально и физически подготовиться к первому скринингу, чтобы его результаты были более точными. Для большего спокойствия можно заранее узнать, что собой представляет данная процедура и как её проводят.
Мнения расходятся. Считается, что УЗИ и биохимию крови нужно проводить в один день. Но если ультразвуковое исследование будет абдоминальным, нужно выпить много воды, которая, в свою очередь, повлияет на анализ крови. Обязательно обсудите этот момент со своим врачом.
Как делают
Обычно скрининг первого триместра проводится в три этапа.
Предварительное обследование
За неделю до предполагаемой даты первого скрининга собираются данные, которые могут существенно повлиять на результаты исследований. Они помогают выявить особенности течения беременности и женского организма. Для точности результатов важны такие показатели, как:
- возраст;
- хронические заболевания, выявленные ещё до беременности;
- вредные привычки;
- гормональный фон будущей мамы;
- способ зачатия (было ли ЭКО);
- анализы, которые уже были сданы до этого момента.
Перед первым скринингом беременности врач беседует с родителями будущего малыша. Если они попали в группу риска, он объясняет обязательность данной процедуры. Если они сами изъявили желание пройти комплекс обследований, он информирует их об особенностях проводимых исследований.
Ультразвуковое исследование
УЗИ и анализ на биохимию крови проводятся в одной лаборатории. Сначала - ультразвуковое обследование, которое точно определит срок беременности. Отталкиваясь от этого показателя, лаборанты потом будут делать расшифровку двойного теста.
- Трансвагинальное УЗИ предполагает введение датчика во влагалище.
- При трансабдоминальном УЗИ датчик контактирует с животом.
- Исследуемая область смазывается гелем для беспрепятственного прохождения волн, затем врач датчиком водит по телу. Изображение на мониторе компьютера позволяет увидеть, в каком состоянии находится плод, и сделать соответствующие замеры.
- Если положение ребёнка не позволяет врачу провести измерения, он может попросить женщину покашлять, походить, подвигаться, чтобы плод повернулся так, как нужно.
С согласия будущей мамы на данном этапе беременности может быть проведена ультразвуковая допплерография - исследование, измеряющее направление и скорость кровотока в пуповине. Оно позволяет правильно оценить состояние плода и плаценты. После УЗИ делается забор крови из вены для биохимического анализа.
Биохимический скрининг
Для того, чтобы результаты анализа крови были более достоверными, врачам необходимо знать с максимальной точностью срок беременности, когда производится биохимический скрининг. Именно поэтому сначала делают УЗИ. Забор крови производится с помощью специальной вакуумной пробирки объёмом 5 мл.
Результаты первого скрининга могут быть готовы уже на следующий день. Если исследования проводились в обычной больнице в порядке живой очереди, можно прождать 2-3 недели - всё будет зависеть от количества работы у лаборантов и врачей. Если анализы сдавались в частной клинике, родителей известят об итогах в ближайшее время. Расчёты производятся компьютерными программами, которые сравнивают данные исследований с нормами, определёнными для беременности.
Полезный совет. Если вы боитесь сдавать кровь из вены, возьмите с собой на скрининг кого-нибудь из родных. Психологи советуют в момент анализа разговаривать с близким человеком на отвлечённую тему и ни в коем случае не смотреть на шприц.
Нормы
Зная нормы первого скрининга, молодые родители могут самостоятельно расшифровать результаты исследований, чтобы подтвердить выводы врачей о беременности и не беспокоиться за здоровье будущего ребёнка.
УЗИ
В норме результаты первого скрининга беременности по данным ультразвукового исследования должны быть следующими.
- В 10 недель: норма варьируется от 33 до 41 мм;
- в 11: 42-50;
- в 12: 51-59;
- в 13: 62-73.
- В 10 недель: 1,5-2,2 мм;
- в 11: от 1,6 до 2,4;
- в 12: не менее 1,6 и не более 2,5;
- в 13: 1,7-2,7.
ЧСС (удары в мин)
- В 10 недель: 161-179;
- в 11: от 153 до 177;
- в 12: 150-174;
- в 13: 147-171.
Носовая кость
- В 10 недель: невозможно определить;
- в 11: не измеряется;
- в 12: более 3 мм;
- в 13: более 3.
- В 10 недель: 14 мм;
- в 11: 17;
- в 12: 20;
- в 13: 26.
Это нормы УЗИ для первого скрининга, на которые следует ориентироваться, оценивая результаты исследований для текущего срока беременности.
Анализ крови
Данные, полученные путём анализа крови на биохимию, тоже должны держаться в рамках нормы.
ХГЧ (обычно измеряется в мЕд/мл):
- в 10-11 недель беременности: нижняя граница 20 000, верхняя - 95 000;
- в 12 недель: от 20 000 до 90 000;
- в 13-14: не менее 15 000 и не более 60 000.
Если ХГЧ был измерен в нг/мл, результаты будут представлять собой иные цифры:
- в 10 недель: приблизительные рамки 25,8-181,6;
- в 11: от 17,4 до 130,3;
- в 12: не менее 13,4 и не более 128,5;
- в 13: минимум 14,2, максимум 114,8.
Белок, РАРР-А (измеряется в мЕД/мл):
- в 10 недель: 0,45-3,73;
- в 11: 0,78-4,77;
- в 12: 1,03-6,02;
- в 13: 1,47-8,55.
Анализ крови не может использоваться для постановки 100%-ного диагноза. Полученные данные могут только стать поводом для назначения дополнительных исследований. Полноценная расшифровка результатов скрининга первого триместра возможна только специалистом. Он сравнит норму с фактическим материалом и напишет заключение о наличии или отсутствии отклонений и степени риска.
Секреты расшифровки результатов. Лаборатории указывают уровень ХГЧ в разных единицах: это может быть мМЕ/мл - расшифровывается как милли (международная единица) на миллилитр; mIU/ml (в международном обозначении) - milli-international units per millimeter (английский язык); мЕд/мл то же самое, что мМЕ/мл, но Ед - простые единицы, а не международные; нг/мл - нанограммы на миллилитр; ng/ml - nanograms per milliliter (английская аббревиатура). МЕд/мл равен мМЕ/мл; нг/мл, умноженный на 21,28, равен мЕд/мл (мМЕ/мл).
Отклонения

Когда врачи делают выводы об отклонениях по итогам первого скрининга беременности? Это происходит, если результаты существенно отличаются от нормы, что свидетельствует о наличии внутриутробных патологий.
УЗИ
На УЗИ первого скрининга определяются физические недостатки ребёнка. У него могут отсутствовать какие-то части тела или органы, располагаться не там, где обычно. Некоторые показатели могут быть занижены, что будет свидетельствовать о . Кроме того, ультразвуковое исследование на данном этапе беременности может подтвердить подозрения на некоторые достаточно серьёзные патологии.
Пуповинная грыжа, омфалоцеле:
- внутренние органы располагаются не в брюшине, а в грыжевом мешке.
Синдром Дауна:
- не просматривается носовая кость;
- сглаженные контуры лица;
- увеличенная ТВП;
- нарушения кровотока;
- маленькие размеры верхнечелюстной кости;
- мегацистис - большие размеры мочевого пузыря;
- тахикардия.
Если отклонения в развитии плода видны на УЗИ невооружённым глазом (отсутствие конечностей, деформация черт лица, заниженные показатели измерений), врачи информируют об этом родителей и дают рекомендации. Чаще всего - о прерывании беременности. Если результаты исследования размыты и специалист в них не уверен, окончательные выводы позволяет сделать анализ крови на биохимию.
Двойной тест
Хорионический гонадотропин (его ещё принято обозначать как свободный β-ХГЧ) - главный гормон беременности. Поэтому отклонения от нормы этого показателя, т. е. плохая кровь на первом скрининге, свидетельствуют о следующих патологиях:
- пониженный ХГЧ сигнализирует о плацентарной патологии, синдроме Эдвардса, высоком риске её преждевременного прерывания;
- высокий ХГЧ - показатель синдрома Дауна, многоплодной беременности, токсикоза в тяжёлой степени, сахарного диабета у матери.
Анализ на плазменный белок может показать следующие отклонения:
- низкий РАРР-А повышает уровень риска наличия генетических нарушений - синдромов Дауна, де Ланге, Эдвардса;
- повышен РАРР-А при норме остальных показателей беременности - беспокоиться не о чем.
Результаты анализа крови на биохимию не являются окончательным диагнозом, они не могут со 100%-ной точностью подтвердить наличие хромосомных заболеваний у ребёнка. Они позволяют определить только вероятность патологии в каждом отдельном случае. Однако именно на их основе рассчитывается ещё один показатель, очень важный для первого скрининга, - МоМ.
МоМ
Для результатов первого скрининга также важен коэффициент МоМ, обозначающий уровень отклонений. При определении этого показателя используются значения, учитывающие все особенности организма будущей мамы. Обычно нормы МоМ при первом скрининге составляют 0,5-3. Если беременность многоплодная, результат может быть увеличен до 3,5. Рассчитывается этот показатель по следующим формулам:
- МоМ свободный β-ХГЧ = реальный показатель гонадотропина в крови пациентки / норма;
- МоМ РАРР-А = реальный показатель белка в крови пациентки / норма.
Полученные цифры могут указывать на развитие следующих отклонений в генетике:
- синдром Дауна: РАРР-А = 0,41, β-ХГЧ = 1,98;
- синдром Эдвардса: РАРР-А = 0,16, β-ХГЧ = 0,34;
- триплоидия: РАРР-А = 0,75, β-ХГЧ = 0,06;
- : РАРР-А = 0,88, β-ХГЧ = 1,07;
- : РАРР-А = 0,49, β-ХГЧ = 1,11.
На основании полученных данных расчёт рисков производит специальная компьютерная программа PRISCA, не допускающая ошибок. Если в заключении указано, что риск составляет 1:380, - это норма. Но если он менее этих показателей, значит, его порог превышен. Сейчас много информации о том, что скрининги беременности не дают точных результатов, а поэтому не стоит на них тратить свои деньги, нервы и время. Однако доля их ложности не превышает 5%, и большинство из них объясняется факторами, не учтёнными по ошибке врачом при первичном обследовании.
Ещё раз о терминологии. МоМ - это английское словосочетание «multiple of median», которое переводится как «кратное медианы».
Ложные результаты

Бывает и так, что первый скрининг может дать ложные результаты по разным причинам, которые должны учитываться при расчёте рисков:
- ожирение у беременной женщины, которое провоцирует завышенный уровень гормонов;
- ЭКО: РАРР-А может оказаться ниже на 10-15%, повышенный ХГЧ при первом скрининге, ЛЗР увеличен;
- многоплодная беременность;
- психологический настрой женщины: панический страх перед исследованием, тревожность;
- амниоцентез, проведённый за 7 дней до биохимического скрининга;
- сахарный диабет понизит уровень ХГЧ.
Все эти факторы, влияющие на результаты первого скрининга беременности, обычно выявляются на этапе предварительного обследования и учитываются при расчёте МоМ и рисков. Дальнейшая судьба плода будет зависеть от этих показателей.
Это нужно знать! Результаты первого скрининга могут отличаться, если исследования проводились в разное время и в разных лабораториях. Кроме того, уровни гормона и белка рассчитываются в разных единицах измерения. Врачи категорически не рекомендуют самостоятельно делать расшифровку анализов. Здесь должен работать только профессионал.
Дальнейшие действия
Если получится плохой первый скрининг, т. е. его результаты покажут высокую степень риска развития патологий, беременность возьмут под особый контроль. Женщине придётся пройти дополнительную диагностику:
- потребуется консультация генетика;
- - изучение околоплодных вод для уточнения диагноза хромосомных и генных патологий;
- хорионбиопсия - изучение ворсинок хориона подтверждает или опровергает наличие наследственных или врождённых заболеваний плода;
- - анализ пуповиной крови;
- обязательный второй скрининг во II триместре беременности.
Если диагноз подтверждается, в зависимости от его тяжести и возможности корректировки врач даёт рекомендацию на аборт или прописывает лечение для устранения развития патологий. Если родителей мучают какие-то вопросы по поводу уже проведённого или только ещё назначенного первого скрининга, они должны обязательно задать их специалисту, наблюдающему беременность. Ведь спокойствие будущей мамы - залог здоровья вынашиваемого малыша.
Вы должны знать. Амниоцентез, хорионбиопсия и кордоцентез - инвазивные методики исследования беременности, которые могут представлять угрозу для здоровья плода. Поэтому они не обязательны и не входят в первый скрининг.
И другие особенности

Ожидающую малыша женщину не должен пугать первый скрининг беременных, а для этого она должна знать о нём максимум информации, чтобы не волноваться зря. Освещение одних из самых актуальных вопросов об этой процедуре поможет развеять сомнения и понять, что данные исследования не причинят ни вреда, ни боли, зато позволят быть уверенной в том, что её ребёнок родится здоровым.
Важен ли первый скрининг ?
Очень важен, так как позволяет своевременно определить патологию беременности и предпринять соответствующие меры (аборт, лечение). Он даёт уверенность будущим родителям, что их малыш совершенно здоров. А ведь психологический комфорт женщины в положении играет большую роль.
Какой скрининг важнее: первый или второй ?
Важны оба, но большинство медиков считает, что именно 1-ый имеет большее значение для дальнейшего благополучного течения беременности. Он даёт большую точность результатов (до 95%), чем второй (едва дотягивает до 90%). Если показатели первого скрининга хорошие и не обнаружили никаких отклонений, второй не назначается.
Чем отличается первый скрининг от второго ?
- Первый скрининг назначают с 11-ой по 13-ую недели, второй - с 20 по 24.
- Первый предполагает прохождение УЗИ и сдачу анализа крови для определения уровней белка PAPP и ХГЧ. Второй - анализ крови для выявления показателей плацентарного лактогена, ХГЧ, свободного эстриола, альфа-фетопротеина. На практике тоже требуют УЗИ.
- Первый, согласно Закону, должен проводиться бесплатно. Второй оплачивается родителями будущего ребёнка.
- Если показатели первого скрининга не вызывают у врачей сомнений, второй не проводится.
Что показывает первый скрининг при беременности ?
Маркеры различных отклонений во внутриутробном развитии ребёнка.
Во сколько недель делают первый скрининг ?
С 10 по 13 недели (в исключительных случаях + 6 дней).
Видно ли на первом скрининге пол ребенка ?
Размеры тела и органов малыша в I триместре ещё очень малы, поэтому точность определения его пола составляет 50 на 50.
Можно ли кушать перед скринингом первого триместра ?
За 4 часа до анализа крови из вены нельзя кушать.
Что нельзя есть перед первым скринингом ?
Перед первым скринингом нельзя есть шоколад, орехи, морепродукты, мясо, жирные и копчёные блюда.
Не стоит отказываться от первого скрининга, даже если вы не входите в группу риска. Беременность очень часто бывает непредсказуема, и чем раньше узнать о её патологиях, тем меньше опасностей и осложнений у вас будет в будущем. Не омрачайте девятимесячное ожидание малыша сомнениями по поводу того, каким он родится: будьте уверены, что с ним всё в порядке, основываясь на результатах проведённых исследований.
Практически каждая беременная женщина что-то слышала о скрининге первого триместра беременности (пренатальный скрининг). Но часто даже те, кто его уже прошел, не знают, для чего конкретно его назначают.
А будущим мамам, которым это еще предстоит, это словосочетание вообще иногда кажется пугающим. А пугает оно лишь от того, что женщина не знает, как это делается, как трактовать потом полученные результаты, зачем это нужно врачу. На эти на многие другие вопросы, касающиеся данной темы, вы найдете ответы в этой статье.
Итак, не раз приходилось сталкиваться с тем, что женщина, услышав непонятное и незнакомое слово скрининг, начинала рисовать в своей голове ужасные картины, которые пугали ее, вызывая у нее желание, отказаться от проведения данной процедуры. Поэтому, первое, что мы расскажем вам, что же означает слово «скрининг».
Скрининг (англ. screening - сортировка) – это различные методы исследования, которые ввиду своей простоты, безопасности и доступности, могут применяться массово у больших групп лиц, для выявления ряда признаков. Пренатальный, означает, дородовый. Таким образом, можно дать следующее определение понятию «пренатальный скрининг».
Скрининг первого триместра беременности – это комплекс диагностических исследований, применяемых у беременных женщин на определенном сроке беременности, для выявления грубых пороков развития плода, а также наличия или отсутствия косвенных признаков патологий развития плода или генетических аномалий.
Допустимый срок для проведения скрининга 1 триместра – это 11 недель – 13 недель и 6 дней (см. ). Ранее или позднее скрининг не проводится, так как в таком случае полученные результаты не будут информативными и достоверными. Наиболее оптимальным сроком считается 11-13 акушерских недель беременности.
Кто направляется на скрининг первого триместра беременности?
Согласно приказу №457 Министерства здравоохранения Российской Федерации от 2000 года, пренатальный скрининг рекомендуется проводить всем женщинам. Отказаться от него женщина может, никто насильно ее не поведет на эти исследования, но делать это крайне опрометчиво и говорит лишь о неграмотности женщины и халатном отношении к себе и прежде всего к своему ребенку.
Группы риска, которым пренатальный скрининг должен проводиться в обязательном порядке:
- Женщины, чей возраст 35 лет и более.
- Наличие угрозы прерывания беременности на ранних сроках.
- Самопроизвольный (е) выкидыш(и) в анамнезе.
- Замершая(ие) или регрессирующая(и е) беременность(и) в анамнезе.
- Наличие профессиональных вредностей.
- Ранее диагностированны е хромосомные аномалии и (или) пороки развития у плода по результатам скрининга в прошлые беременности, либо наличие рожденных детей с такими аномалиями.
- Женщины, перенесшие инфекционное заболевание на ранних сроках беременности.
- Женщины, принимавшие лекарственные препараты, запрещенные к приему беременным, на ранних сроках беременности.
- Наличие алкоголизма, наркомании.
- Наследственные заболевания в семье у женщины или в семье отца ребенка.
- Близкородственна я связь между матерью и отцом ребенка.
Пренатальный скрининг на сроке 11-13 недель беременности, состоит из двух методов исследования – это УЗИ скрининг 1 триместра и биохимический скрининг.
Ультразвуковое исследование в рамках скрининга
Подготовка к исследованию: Если УЗИ проводится трансвагинально (датчик вводится во влагалище), то особой подготовки не требуется. Если УЗИ проводится трансабдоминальн о (датчик контактирует с передней брюшной стенкой), то исследование проводится с полным мочевым пузырем. Для этого рекомендуется за 3-4 часа до него не мочиться, либо за полтора часа до исследования выпить 500-600 мл воды без газа.
Необходимые условия для получения достоверных данных УЗИ . Согласно нормам скрининг первого триместра в виде УЗИ проводится:
- Не ранее, чем в 11 акушерских недель и не позже 13 недель и 6 дней.
- КТР (копчико-теменно й размер) плода не меньше 45 мм.
- Положение ребенка должно позволять врачу адекватно провести все измерения, в ином случае, необходимо покашлять, подвигаться, походить некоторое время, чтобы плод изменил свое положение.
В результате УЗИ исследуются следующие показатели:
- КТР (копчико-теменно й размер) – измеряется от теменной кости до копчика
- Окружность головы
- БПР (бипариетальный размер) – расстояние между теменными буграми
- Расстояние от лобной кости до затылочной кости
- Симметричность полушарий головного мозга и его структура
- ТВП (толщина воротникового пространства)
- ЧСС (частота сердечных сокращений) плода
- Длина плечевых, бедренных костей, а также костей предплечья и голени
- Расположение сердца и желудка у плода
- Размеры сердца и крупных сосудов
- Расположение плаценты и ее толщина
- Количество вод
- Количество сосудов в пуповине
- Состояние внутреннего зева шейки матки
- Наличие или отсутствие гипертонуса матки
Расшифровка полученных данных:
Какие патологии могут быть выявлены в результате УЗИ?
По результатам УЗИ скрининга 1 триместра можно говорить об отсутствии или наличие следующих аномалий:
- – трисомия по 21 хромосоме, самое распространенное генетическое заболевание. Распространеннос ть выявления 1:700 случаев. Благодаря пренатальному скринингу рождаемость детей с синдромом Дауна снизилась до 1:1100 случаев.
- Патологии развития нервной трубки (менингоцеле, менингомиелоцеле, энцефалоцеле и другие).
- Омфалоцеле – патология, при которой часть внутренних органов находится под кожей передней брюшной стенки в грыжевом мешке.
- Синдром Патау – трисомия по 13 хромосоме. Частота встречаемости в среднем 1:10000 случаев. 95% рожденных детей с этим синдромом умирают в течение нескольких месяцев в связи с тяжелым поражением внутренних органов. На УЗИ – учащенное сердцебиение плода, нарушение развития головного мозга, омфалоцеле, замедление развития трубчатых костей.
- – трисомия по 18 хромосоме. Частота встречаемости 1:7000 случаев. Чаще встречается у детей, чьи матери старше 35 лет. На УЗИ наблюдается урежение сердцебиения плода, омфалоцеле, не видны носовые кости, одна пуповинная артерия вместо двух.
- Триплоидия – генетическая аномалия, при которой наблюдается тройной набор хромосом, вместо двойного набора. Сопровождается множественными пороками развития у плода.
- Синдром Корнелии де Ланге – генетическая аномалия, при которой у плода наблюдаются различные пороки развития, а в будущем и умственная отсталость. Частота встречаемости 1:10000 случаев.
- Синдром Смита-Опица – аутосомно-рецесс ивное генетическое заболевание, проявляющееся нарушением метаболизма. В результате чего у ребенка наблюдается множественные патологии, умственная отсталость, аутизм и другие симптомы. Частота встречаемости в среднем 1:30000 случаев.
Подробнее о диагностике синдрома Дауна
Главным образом, ультразвуковое исследование на сроке 11-13 недель беременности, проводится для выявления синдрома Дауна. Основным показателем для диагностики становится:
- Толщина воротникового пространства (ТВП). ТВП – это расстояние между мягкими тканями шеи и кожей. Увеличение толщины воротникового пространства может говорить не только об увеличении риска рождения ребенка с синдромом Дауна, но и о том, что возможны другие генетические патологии у плода.
- У детей с синдромом Дауна чаще всего на сроке 11-14 недель не визуализируется носовая кость. Контуры лица сглажены.
До 11 недель беременности толщина воротникового пространства настолько мала, что невозможно адекватно и достоверно ее оценить. После 14 недели у плода формируется лимфатическая система и это пространство может в норме заполняться лимфой, поэтому измерение также не является достоверным. Частота встречаемости хромосомных аномалий у плода в зависимости от толщины воротникового пространства.
При расшифровке данных скрининга 1 триместра следует помнить, что один лишь показатель толщины воротникового пространства не является руководством к действию и не говорит о 100% вероятности наличия заболевания у ребенка.
Поэтому проводится следующий этап скрининга 1 триместра — взятие крови для определения уровня β-ХГЧ и РАРР-А. Исходя из полученных показателей, рассчитывается риск наличия хромосомной патологии. Если риск по результатам этих исследований высокий, то предлагают провести амниоцентез. Это взятие околоплодных вод для проведения более точной диагностики.
В особо трудных случаях может потребоваться кордоцентез – взятие пуповиной крови на анализ. Также могут использовать биопсию ворсин хориона. Все эти методы являются инвазивными и сопряжены с рисками для матери и плода. Поэтому решение о их проведении решается женщиной и ее врачом совместно, с учетом всех рисков проведения и отказа от процедуры.
Биохимический скрининг первого триместра беременности
Проводится этот этап исследования обязательно после УЗИ. Это важное условие, потому что все биохимические показатели зависят от срока беременности вплоть до дня. Каждый день нормы показателей изменяются. А УЗИ позволяет определить срок беременности с той точностью, что и необходима для проведения правильного исследования. На момент сдачи крови, у вас уже должны быть результаты УЗИ с указанным сроком беременности исходя из КТР. Также на УЗИ может выявиться замершая беременность, регрессирующая беременность, в таком случае дальнейшее обследование не имеет смысла.
Подготовка к исследованиюВзятие крови проводится натощак! Нежелательно даже пить воду утром этого дня. Если исследование проводится слишком поздно, разрешается выпить немного воды. Лучше взять с собой еду и перекусить сразу после забора крови, нежели нарушать это условие.
За 2 дня до назначенного дня исследования следует исключить из рациона все продукты, которые являются сильными аллергенами, даже если у вас никогда на них не было аллергии – это шоколад, орехи, морепродукты, а также очень жирные блюда и копчености.
В ином случае риск получить недостоверные результаты значительно повышается.
Рассмотрим, о чем могут свидетельствоват ь отклонения от нормальных показателей β-ХГЧ и РАРР-А.
β-ХГЧ – хорионический гонадотропин
Этот гормон вырабатывается хорионом («оболочкой» плода), благодаря именно этому гормону возможно определение наличия беременности на ранних сроках. Уровень β-ХГЧ постепенно повышается в первые месяцы беременности, максимальный его уровень наблюдается в 11-12 недель беременности. Затем уровень β-ХГЧ постепенно снижается, оставаясь неизменным на протяжении второй половины беременности.
| Нормальные показатели уровня хорионического гонадотропина, в зависимости от срока беременности: | Повышение уровня β-ХГЧ наблюдается в следующих случаях: | Понижение уровня β-ХГЧ наблюдается в следующих случаях: | |
| Недели | β-ХГЧ, нг/мл |
|
|
| 10 | 25,80-181,60 | ||
| 11 | 17,4-130,3 | ||
| 12 | 13,4-128,5 | ||
| 13 | 14,2-114,8 |
PAPP-A – протеин-A, ассоциированный с беременностью
Это белок, вырабатывающийся плацентой в организме беременной женщины, отвечает за иммунный ответ во время беременности, а также отвечает за нормальное развитие и функционирование плаценты.
МоМ коэффициент
После получения результатов, врач оценивает их, рассчитывая МоМ-коэффициент. Данный коэффициент показывает отклонение уровня показателей у данной женщины от средней нормальной величины. В норме МоМ-коэфициент составляет 0,5-2,5 (при многоплодной беременности до 3,5).
Данные коэффициента и показателей могут отличаться в разных лабораториях, уровень гормона и белка может быть рассчитан и в других единицах измерения. Не следует использовать данные в статье, как нормы именно к Вашему исследованию. Необходимо результаты трактовать вместе с вашим врачом!
Далее с помощью компьютерной программы PRISCA, с учетом всех полученных показателей, возраста женщины, ее вредных привычек (курение), наличия сахарного диабета и прочих заболеваний, веса женщины, количества плодов или наличие ЭКО — рассчитывается риск рождения ребенка с генетическими аномалиями. Высокий риск – это риск менее 1:380.
Пример: Если в заключении указано высокий риск 1:280, это означает, что из 280 беременных женщин с такими же показателями, у одной родится ребенок с генетической патологией.
Особенные ситуации, когда показатели могут быть иными.
- ЭКО – значения β-ХГЧ будут выше, а РАРР-А – ниже средних.
- При ожирении у женщины уровень гормонов может повышаться.
- При многоплодной беременности β-ХГЧ выше и нормы для таких случаев пока не установлены точно.
- Сахарный диабет у матери может вызвать повышение уровня гормонов.
Скрининг первого триместра: результаты и расчет риска
Содержание:
Первый скрининг при беременности
Скрининг - исследование, которое показано проходить два раза за весь срок вынашивания - в этом случае рассмотрим первый из них. Оно состоит из комплекса исследований, которые могут диагностировать различные хромосомные отклонения у ребенка еще на ранней стадии развития.
Первое исследование состоит из двух этапов: сначала делается ультразвук, на котором врач должен исключить признаки развития патологии. После УЗИ у вас возьмут кровь на анализ, который показывает значение показателей РАРР-А и ХГЧ. Если показания не соответствуют допустимым пределам, то существует возможность угрозы синдрома Дауна.
- Что такое скрининг
- Скрининг 2 триместра
- 3д УЗИ при беременности
На каком сроке?
Ваш врач направит вас на первый скрининг в пределах 11-13 недели от начала беременности, срок должен соответствовать всем правилам расчета, так как от этого могут зависеть значения необходимых показателей.
Признаки синдрома Дауна на УЗИ
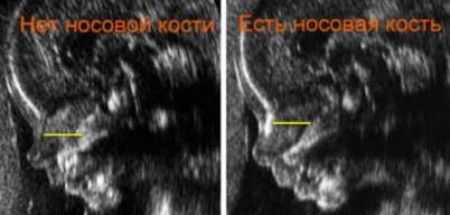
Во время прохождения первого ультразвука, несмотря на небольшой срок, врач может исключить или подтвердить признаки подобной патологии. Основным показателем в этом вопросе является толщина шейной складки ребенка, или - толщина воротникового пространства. Показатель этой толщины не должен быть намного выше 3 мм, так как чем он больше, тем точнее вероятность выявления хромосомного отклонения.
Что такое риск и как он рассчитывается?
Риск при скрининге - эта такая расчетная величина, которая имеет свои единицы измерения - МоМ. Полученные показатели крови выводятся и рассчитываются по определенной формуле, после чего фактическое значение сравнивают со средними значениями нормы. Результатом такого сравнения и будет показатель риска, который покажет насколько отклонено полученное значение от нормального среднего.
Но здесь на окончательный результат может влиять множество факторов: неправильный расчет срока, наличие заболеваний, возраст, вес и даже эмоциональное состояние. С учетом этого, результаты двух исследований объединяются и обрабатываются в специальной программе, которая может учитывать некоторые влияющие факторы.
После всех необходимых обработок и подсчетов программа выдает определенный результат, который имеет вид соотношения (1:100, 1:250). Эти показатели дают информацию как часто рождается ребенок с синдромом Дауна на определенное количество случаев. То есть, если результат 1:250, то 1 случай из 250 может произойти.Это означает,что увеличение второго числа уменьшает риск диагностирования патологии, и наоборот.
В случае, если ваш результат исключил подобный риск, то дополнительных исследований проводить не надо, и второй скрининг можно не делать. Если же ваш результат показал высокий уровень риска, то это еще не 100% гарантия заболевания. Скорее всего вам понадобятся дополнительные обследования, которые может назначить врач - анализ околоплодных вод или взятие биологического материала плода.
Что делать, если у меня высокий риск?

В случае положительного ответа нужно помнить, что подобное исследование имеет много различных побочных явлений, некоторые из них имеют прямое влияние на конечный результат. То есть его точность может колебаться в различных пределах. Именно поэтому прерывать беременность не нужно, как и отчаиваться, что не принесет пользы ребенку. В первую очередь вам нужно будет сходить на дополнительную консультацию к доктору, который специализируется на генетических вопросах, и более тонко разбирается в подобных ситуациях. И уже после пересмотра результатов и беседы с врачом, есть вероятность направления на дополнительные анализы, о которых упоминалось выше.
Как подтвердить или опровергнуть результаты скрининга?
В случае когда были нарушены какие либо из условий проведения исследования, есть возможность повторно пройти все процедуры, но только в случае, если срок не превысил 14 недель. При повторной сдаче учитывайте все погрешности, которые были допущены в первый раз.
Врач говорит, что мне нужно сделать аборт. Что делать?
В случае если врач дает рекомендации о прерывании беременности опираясь только на результат скрининга, то здесь торопиться не стоит. Как упоминалось выше - данный вид исследования имеет очень большие погрешности, и не может быть абсолютным показателем заболевания ребенка.
Поэтому дополнительные консультации и исследования пройдите обязательно, ведь они могут опровергнуть данный диагноз полностью. Но все равно, независимо от результатов различных исследований, решение о прерывании или сохранении беременности должна принимать только будущая мама.
Видео: Скрининг 1 триместр, 3D УЗИ (12-13 неделя).
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе