В кале обнаружены мышечные волокна с исчерченностью
Мы едим, чтобы жить! Механизмы усвоения питательных веществ из пищи отточены эволюцией. Однако если до недавнего времени главной проблемой был голод, и добывание еды давалось с трудом, то сегодня многообразие и доступность продуктов питания уже никого не удивляет. Злоупотребление пищей ради удовольствия, а не для выживания порождает массу проблем с ЖКТ. В этой статье мы рассмотрим такое явление, как креаторея – проблема переработки белка.
Суть проблемы
Выявить данную проблему можно только с помощью анализа кала. Когда проводится микроскопия, в фекалиях могут обнаружить непереваренные мышечные волокна белковой пищи, то есть мяса.
Eсли в кале подобные волокна вместе с фрагментами соединительной ткани обнаружены в патологически большом объеме – это и будет креаторея.
Сам по себе данный феномен не является заболеванием, это симптом, который может говорить о функциональных сбоях желудочно-кишечного тракта. Кал с мышечными волокнами в небольшом числе не свидетельствует о патологии. Особенно это применимо к малышам, у которых не до конца переваренная белковая пища в фекалиях появляется в связи с созреванием кишечника.
Непосредственно тип выходящих с калом фрагментов белков укажет на конкретные причины проблемы:
- мышечные волокна с исчерченностью указывают на нехватку определенных ферментов, способствующих нормальному пищеварению;
- если в копрограмме присутствует много белковые структуры без исчерченности, это свидетельствует о слишком быстром продвижении содержимого по кишечнику.
Причины креатореи и сопутствующие заболевания
Если пищеварительная система человека работает нормально, в копрограмме найдут только переваренные волокна, которые приобретают форму комочков. Наличие не переработанных фрагментов в экскрементах нередко свидетельствует о ситуации, когда в двенадцатиперстную кишку ферменты, расщепляющие белки и пептиды (особенно трипсин и химотрипсин), поступают в недостаточном объеме. Выявление измененных (исчерченных) и неизмененных (неисчерченных) белковых волокон в кале может свидетельствовать и о других проблемах переваривания протеинов (протеолиза). Креаторея наблюдается при следующих состояниях:
- Резекция желудка, атрофический пангастрит, состояния, сопровождающиеся ахилией (отсутствием выделения секретов желудочного сока) либо ахлоргидрией (отсутствием отдельных ионов водорода и хлора, образующих свободную соляную кислоту).
- Гнилосная диспепсия, возникающая, когда белки, которые не полностью переварились, создают прекрасные условия для размножения патогенной флоры в толстой кишке, что вызывает воспаление.
- Ускоренный выброс из кишечника пищевого полужидкого содержимого (химуса).
- Хронический панкреатит. Затяжное заболевание без адекватного лечения приводит к необратимым изменениям функционирования поджелудочной железы и соответственно к постоянной недостаточности панкреатической секреции.
- Нарушение функций поджелудочной со сбоями в продукции внешней секреции.
- Гипоацидный гастрит, когда воспаление желудочной слизистой сопровождается пониженным выделением соляной кислоты и снижением переваривающей способности желудка.
Возможные осложнения креатореи
Что несет за собой появление в фекалиях неперевариваемой белковой пищи, если не обращать на это внимание? Так как с креатореей обычно связано какое-либо заболевание ЖКТ, оно может перейти в хроническую форму без адекватного лечения. А это в свою очередь чревато неприятными осложнениями:
- При хроническом течении гастрита многократно увеличивается риск развития аппендицита.
- Длительный и тяжелый панкреатит может спровоцировать катастрофическое истончение стенок органов, последующий заброс содержимого ЖКТ в брюшную полость и развитие острого воспаления.
- Запущенные болезни ЖКТ могут вызывать внутреннее кровотечение с анемией и инфицированием крови.
- Язвы и воспаления увеличивают риск образования опухолей ЖКТ.
Следует оговорить тот факт, что у маленьких детей, особенно у грудничков, кал с непереваренными белками далеко не всегда свидетельствуют о серьезных проблемах с пищеварением.
У ребенка кишечник окончательно созревает примерно к трем годам. И если его преждевременно начать кормить мясными блюдами или давать мясо в избытке, это может стать причиной креатореи.
Да и у взрослого человека, который с голоду съест гору бифштексов и запьет все это водой либо другим напитком, могут обнаружиться в копрограмме белковые фрагменты в непереваренном виде. Поэтому выявление креатореи – лишь повод провести более тщательное обследование ЖКТ, а не бежать сразу в аптеку за лекарствами.
Особенности диагностики
Выявить частички мышечных волокон в кале можно только при микроскопическом исследовании. Назначить копрограмму врач может как в профилактических целях, так и при подозрении на заболевания ЖКТ. Чтобы исследование было максимально достоверным, следует знать о правилах сдачи.
- Категорически запрещается делать клизмы или употреблять слабительные для забора образца. Важно, чтобы дефекация проходила естественным путем.
- Перед тем, как сдать копрограмму, нужно в течение двух дней воздержаться от обилия мясных продуктов, яиц и острых блюд. Если накануне сдачи анализа быстро проглотить несколько шампуров шашлыка, то появление непереваренных белковых фрагментов будет результатом переедания мяса, а не следствием дисфункции ЖКТ.
- Для забора кала следует использовать специальные стерильные контейнеры, а не найденные на кухне баночки.
- Женщинам необходимо избегать попадания в анализ секретов влагалища. Чтобы это предотвратить, можно воспользоваться гигиеническим тампоном.
- Лучше собирать для копрограммы утренний стул. Однако у взрослого человека может быть другой устоявшийся режим дефекации. В такой ситуации можно собрать вечерний образец и поместить его на ночь в холодильник.
Что еще покажет исследование кала?С помощью копрограммы можно выявить не только креаторею, но и другие признаки неполадок в ЖКТ. Что может быть в анализе в норме?
Минимальное количество соединительнотканных волокон, нейтральных жиров, жирных кислот. А употребляемая в пищу неперевариваемая растительная клетчатка и продукты распада тканей (детрит) вообще могут быть в любом объеме. Допускается и некоторое присутствие цилиндрического эпителия, а также содержание минимального числа лейкоцитов. А вот эритроцитов, слизи, крахмала при нормальном пищеварении в кале быть не должно. Эритроциты могут говорить о язвах толстого кишечника, геморроидальных узлах или трещинах сфинктера.
Причины появления в стуле повышенного содержания крахмала (амилорея) кроются в болезнях тонкого кишечника. Ускоренная перистальтика приводит к тому, что такие сложные углеводы, как крахмал, не успевают расщепляться.
Если из организма вместе с фекалиями выводится много жиров (стеаторея), это может быть признаком внешнесекреторной недостаточности поджелудочной железы. Одной из причин стеатореи является генетическое заболевание, связанное с нарушением усвоения глютена – целиакия. Значащей задачей микроскопии кала считается также выявление яиц различных гельминтов, простейших (например, лямблий).
Как лечить?
Установление креатореи является не самостоятельным заболеванием, а всего-навсего симптомом, который говорит о диспепсии (функциональных нарушениях пищеварения) либо серьезных патологиях ЖКТ. Поэтому не нужно лечить креаторею, если анализ показал вхождение непереваренных волокон белков, необходимо искать первичную причину с помощью тщательного обследования.
При тяжелых заболеваниях может понадобиться антибактериальная терапия или даже оперативное вмешательство. Однако первое, с чего следует начать при креатореи и нарушении пищеварения – это диета.
Придется забыть о сдобных булочках, пирожных, фаст-фуде и других продуктах, которые сложно перевариваются. Врач-гастроэнтеролог может выписать ферменты, прием которых снизит нагрузку на поджелудочную железу и поможет переварить пищу. Ферментативные препараты при креатореи можно принимать достаточно долго без вреда для организма, но даже такое несложное лечение следует согласовать с врачом.
При обнаружении креатореи у маленьких детей порой достаточно лишь скорректировать питание, снизить белковую (именно мясную) нагрузку на ЖКТ. До трехлетнего возраста из белкового рациона лучше отдавать предпочтение молочным и кисломолочным продуктам, а также нежирной рыбе.
Копрограмма мышечные волокна с исчерченностью
Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
«Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день…
Читать далее »
Если люди в больших количествах потребляют белковую пищу, особенно мясо, то у них будут в небольших количествах обнаруживаться мышечные волокна в кале. Их присутствие в фекалиях невозможно определить невооруженным глазом, поэтому пациенты узнают об этом факте из результатов анализов. В том случае, когда в процессе лабораторного исследования биологического материала человека выявляется большое содержание мышечных волокон, то этот факт может указывать на развитие патологий в ЖКТ.
Причины
Завышенное количество мышечных волокон в кале у взрослого и у ребенка выявляется при наличии такой патологии как креаторея.
При проведении лабораторного исследования биологического материала специалисты могут выявлять несколько разновидностей волокон:
- Непереваренные. Выявленные в каловых массах фрагменты будут иметь заостренные углы.
- Переваренные. По внешнему виду мышечные волокна будут напоминать комочки.
- Малопереваренные. В этом случае лаборант выявит присутствие в каловых массах отдельных частичек, имеющих сглаженные углы, овальную форму и поперечное деление.
Мышечные волокна в кале при креаторее у взрослого могут появляться по следующим причинам:
Хроническая форма холецистита
При длительном течении этой патологии поджелудочная начинает утрачивать функциональность. В результате железа не в состоянии будет генерировать достаточное количество ферментов, необходимых для полноценного пищеварительного процесса. Чтобы пищеварительный тракт продолжал в прежнем ритме перерабатывать поступающую пищу, пациенты вынуждены будут принимать лекарственные препараты, в составе которых присутствуют ферменты. При хронической форме панкреатита больным достаточно часто диагностируют креаторею.
Гастриты
При развитии разных форм гастрита у пациентов происходит воспаление слизистых желудка. В результате нарушаются пищеварительные процессы. Если у больного наблюдается гастрит с пониженным уровнем кислотности, то параллельно зачастую диагностируется и креаторея. Это обусловлено тем, что в желудке из-за недостаточной концентрации кислоты пищевые волокна не могут полностью расщепиться и в полупереваренном виде перенапрявляются в кишечник.
Диспепсия гнилостная
Если у человека разовьется эта патология, то в его кишечнике будут постоянно возникать гнилостные процессы. Особенностью заболевания является неспособность желудка переваривать белковую пищу. В результате она в неизменном виде проникает в кишечник и становится отличной средой для активного размножения патогенной микрофлоры. У такой категории больных часто возникают воспаления, которые приходится купировать посредством медикаментозной терапии.
Ахилия и ахлоргидрия
При первой патологии у пациентов в желудочном соке напрочь отсутствуют, как кислоты, так и пищеварительные ферменты. При развитии второго недуга у больных желудок не в состоянии генерировать необходимую для переваривания пищи соляную кислоту.
Мышечные волокна в копрограмме
При проведении диагностических мероприятий, по причине нарушений пищеварительных процессов, специалисты назначают пациентам анализ каловых масс под названием копрограмма. Цель этого метода лабораторного исследования заключается в выявлении в биологическом материале больных мышечных волокон. У здорового человека будут выявлены в небольшом количестве мышечные волокна без исчерченности. При наличии проблем с пищеварением лаборант под микроскопом заметит мышечные волокна с исчерченностью.
Этот анализ может назначить больному проктолог, гастроэнтеролог или терапевт при подозрениях на развитие таких патологий:
- нарушение функциональности кишечника;
- глистные инвазии;
- нарушение пищеварительных процессов;
- в целях профилактики.
Подготовка к анализу
Чтобы получить максимально точный результат лабораторного исследования каловых масс человек должен правильно подготовиться к сдаче анализа:
- Перед забором биологического материала больным запрещается употреблять слабительные средства, а также проводить очистку кишечника посредством клизм.
- За два дня перед исследованием необходимо соблюдать специальную диету, которая предусматривает жесткое ограничение в белковой пище.
- Собирать каловые массы необходимо во время естественного акта дефекации. Их сразу помещают в стерильный контейнер, который можно приобрести в любой аптечной сети, и герметично закупоривают крышкой.
- Собранные фекалии пациент должен как можно быстрее доставить в лабораторию. Если забор биологического материала был сделан вечером, то контейнер помещается на ночь в холодильник, а утром доставляется в больничное учреждение.
- В лаборатории специалисты под микроскопом изучают каловые массы. Для дифференцирования присутствующих в них микроорганизмов на неокрашенную флору в кале наносится раствор «Люголя», который выполняет функцию контрастного вещества и позволяет обнаружить разные виды бактерий.
Методы лечения
После того как результат лабораторного исследования каловых масс подтвердит предположения узкопрофильных специалистов о наличии креатореи, пациентам в индивидуальном порядке подбирается схема медикаментозной терапии. В этом вопросе весь акцент делается на устранения первопричины развития патологического состояния.
Если креаторею спровоцировало заболевание ЖКТ, то в большинстве случаев пациенты проходят лечения в домашних условиях. При тяжелом течении недуга им будет показана госпитализация и прохождение медикаментозной терапии под контролем медицинского персонала.
Такой категории больных могут прописываться такие виды лекарственных препаратов:
- В обязательном порядке назначаются медикаменты, которые содержат в составе пищеварительные ферменты. Их показано принимать людям, у которых диагностированы гастриты, панкреатит и прочие заболевания ЖКТ. Например, таблетки «Креона», «Мезима», «Фестала», «Панкреатина» и т. д. Курсовое применение таких лекарственных средств позволяет разгрузить поджелудочную, устранить ощущение тяжести в желудке, нормализовать пищеварительные процессы.
- Если патологии ЖКТ были спровоцированы патогенной бактерией Хеликобактер, то специалисты включают в схему медикаментозной терапии антибиотики. Параллельно больным прописываются пробиотики, для предотвращения развития кишечного дисбактериоза.
- При прохождении медикаментозной терапии пациенты должны придерживаться строгой диеты, которая исключает любую вредную и трудноперевариваемую пищу.
- При тяжелых патологиях больным проводят хирургическое лечение. Например, при осложненном панкреатите, закупорке желчного протока, перфорированном или прободенном язвенном очаге.
Осложнения
Если в каловых массах пациента были выявлены в большом количестве мышечные волокна, ему необходимо пройти курсовою терапию, посредством которой будет устранена первопричина.
В том случае, когда недуг, спровоцировавший креаторею, перешел в хроническую форму, то у больного могут развиться такие осложнения:
- При гастрите, язвенном очаге либо панкреатите, существует вероятность открытия кровотечения.
- При воспалении в желудке и поджелудочной существует вероятность возникновения язвенных очагов и злокачественных новообразований.
- При панкреатите, протекающем тяжелой форме, или прободении язвенных очагов происходит развитие перитонита, который является крайне опасным патологическим состоянием, требующим незамедлительного хирургического лечения.
Специалисты утверждают, что люди могут предотвращать развитие креатореи благодаря регулярным профилактическим осмотрам. Также им следует вести здоровый образ жизни, заниматься спортом, полностью отказаться от пагубных пристрастий. Чтобы не наблюдалось сбоев в работе пищеварительного тракта, специалисты рекомендуют правильно и режимно питаться.
Мышечные волокна с исчерченностью в копрограмме
Мышечные волокна в кале появляются после употребления белковой пищи (в основном мясные продукты и рыба), некоторые элементы которой не смогли перевариться в пищеварительном тракте, и попали в кал.
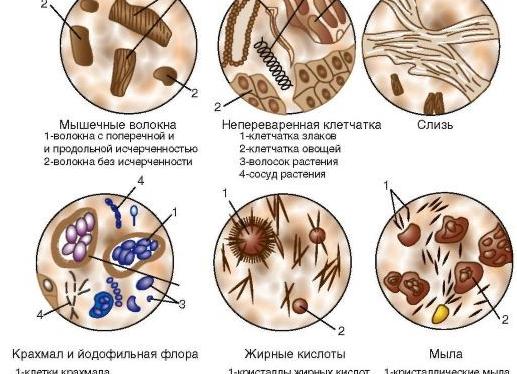
Мышечные волокна бывают перевариваемые (измененные), слабо перевариваемые (малоизмененные) и неперевариваемые (неизмененные). Неизмененные мышечные волокна имею удлиненную цилиндрическую форму с выраженной поперечной исчерченностью и острыми уграми. Недостаточно переваренные волокна имеют цилиндрическую форму с продольной исчерченностью, углы слегка сглажены. Переваренные мышечные волокна имеют вид небольших комочков различной величины (чаще овальной формы), закругленные края и не имеют выраженной исчерченности.
Под влиянием соляной кислоты желудочного сока нарушается структура мышечных волокон, их продольная и поперечная исчерченность. Большая часть волокон в таком состоянии поступает в двенадцатиперстную кишку, где происходит их окончательное переваривание под влиянием панкреатического сока.
В кале здорового человека при употреблении обычной, т.е. смешанной пищи, мышечные волокна в норме не обнаруживаются или обнаруживаются в небольшом количестве.
Наличие большого количества мышечных волокон в кале называется креаторея. Креаторея обнаруживается при снижении кислотности желудочного сока, когда выделяется недостаточное количество соляной кислоты и мясная пища не подвергается первичной обработке, а также при нарушении функций поджелудочной железы, когда не хватает ферментов, участвующий в расщеплении белков.
У детей до 1 года, которые получают мясную пищу, допускается наличие в кале повышенного количества мышечных волокон. Это происходит из-за незрелости пищеварительной системы. Процесс пищеварения совершенствуется по мере взросления ребенка, и постепенно пища начинает усваиваться почти полностью.
Автоматическая расшифровка анализа кала (копрограмма)
Мышечные волокна с исчерченностью — Лечение гастрита
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Мальабсорбцией в медицине называют нарушение всасывания в кишечнике. Это состояние возникает на фоне воспаления органа, заболеваний ЖКТ, травмы брюшной полости, проникновения инородного тела в тонкокишечный отдел. В результате нарушения плохо всасываются питательные компоненты пищи, вода. Мальабсорбцию вызывают рак, глютеновый синдром, гранулематозная болезнь Крона. Своевременное обнаружение и купирование причин, по которым кишечник плохо всасывает питательные вещества, позволяет не допустить серьезных осложнений, способных задержать выздоровление и потребовать проведения операции.
Нарушение всасывания в кишечнике становится причиной недополучения питательных веществ из пищи.
Процесс всасывания в кишечнике
Под всасыванием или абсорбцией принято понимать процесс транспорта ценных веществ, поступающих с пищей.
Физиологией и строением ЖКТ предусмотрено попадание полезных компонентов в плазму крови, лимфу, тканевую жидкость, чем обусловлен механизм всасывания. Кишечник поглощает ценные вещества и воду через стенки, на которых расположено большое количество микроворсинок. Переработанные пищевые волокна (химус) поступают в тонкокишечный отдел из 12-перстной кишки, где дорасщепляются. Далее комок продвигается в подвздошную кишку. Ускорить переваривание помогают более 20-ти кишечных ферментов и клетки кишечного эпителия, но основная функция этого отдела ЖКТ — всасывание, которое происходит с разной интенсивностью в отдельных зонах кишечника. Углеводы проникают в кровь в виде глюкозы, а жиры всасываются в лимфу после преобразования в жирные кислоты и глицерин.
Толстый кишечник отличается низкой ферментативной активностью, но здесь находится большое количество бактерий, способствующих расщеплению грубых растительных волокон, образованию витамина К и отдельных элементов группы В. Всасывается в толстом кишечнике преимущественно вода. Частично возможно всасывание углеводов, что часто используется при искусственном подпитывании путем клизмирования.
Толстый и тонкий кишечник активней всасывают частицы химуса и воды за счет своей моторики. Перистальтические механизмы обеспечивают смешение пищевой массы с пищеварительными соками, передвижение кашицы по кишке. За счет повышения внутрикишечного давления происходит всасывание отдельных компонентов из конкретной полости кишки в кровь и лимфу. Моторика обеспечивается продольными и круговыми мышцами, их сокращения регулируют типы движений кишечника — сегментацию и перистальтику.
Причины нарушения
В большинстве случаев механизм мальабсорбции запускают сопутствующие болезни органов ЖКТ, регулярное потребление нездоровой пищи и загрязненной воды. Фиксируются случаи нарушения всасываемости на фоне врачебного вмешательства в работу пищеварительной системы — лекарственного или хирургического лечения. Другими, не менее значимыми, провокаторами развития синдрома затрудненного всасывания в кишечнике являются:
Причинами нарушения всасывания в кишечнике становятся проблемы в соседних органах ЖКТ, плохое питание или экология.
- инфекционные заболевания, на фоне которых возрастает число патогенных микробов в кишечном отделе, вызывая энтерит, болезнь Уиппла или Крона;
- иммунные нарушения, когда организм начинает сам угнетать себя, а также болезни лимфатической системы, влекущие расселение патогенов внутри ЖКТ (глютеновая или экссудативно-гипопротеинемическая энтеропатия);
- паразитарные инвазии, к примеру, ленточными червями;
- сердечные и сосудистые патологии;
- сахарный диабет;
- амилоидоз кишечника, карциноидный синдром (вызванный выделением раковыми опухолями гормонов в кровоток).
Виды синдромов
Существует 2-е основные группы патологий:
- проблемы, связанные со снижением объемов выработки панкреатических ферментов в тонкокишечный просвет;
- нарушения, сопровождающиеся снижением уровня желчных кислот в ЖКТ.
Внутри каждой группы имеются следующие клинические признаки:
- желудочные;
- кишечные;
- печеночные;
- панкреатические.
Нарушения всасывания в кишечнике могут быть врождёнными или развиваться в течении жизни.
Существует классификация нарушений всасываемости по типу: общие и избирательные (когда нарушается поглощение одного пищевого компонента или воды). По причинным факторам различают мальабсорбцию:
- Врожденную (первичную), когда ценные вещества плохо всасываются на фоне падения ферментативной активности из-за малого объема энзимов. Возможен вариант с достаточным объемом ферментов, но они отличаются иной химической структурой. Такая патология считается самостоятельной.
- Приобретенную (вторичную), когда кишечник плохо всасывает ценные компоненты после появления проблем с ЖКТ. В этом случае проблема является симптомом нарушения пищеварительного тракта.
Вторичная мальабсорбция может иметь разную форму:
- гастрогенную, развившуюся на фоне болезни желудка;
- панкреатогенную, вызванную воспалением поджелудочной;
- гепатогенную, появляющуюся вследствие дисфункции печени;
- энтерогенную — при воспалении тонкокишечного отдела, который пытается сам защитить себя от воздействия патогенов;
- эндокринную — из-за неполадок со «щитовидкой»;
- ятрогенную — побочную реакцию на прием медикаментов типа слабительных, антибактериальных средств, цитостатиков, или после облучения;
- послеоперационную — после хирургического вмешательства в брюшную полость.
Клиническая картина нарушенной всасываемости в кишечнике — яркая, выраженная:
Сбой всасывания в кишечнике провоцирует диарею, слабость, тяжесть, метеоризм, потерю веса.
- Сильный и обильный понос, учащенный стул. В каловых массах присутствует слизь, а их запах отличается зловонием.
- Чрезмерное выделение газов.
- Постоянный дискомфорт, тяжесть, вплоть до спазмов в животе. Симптомы усиливаются, как только в ЖКТ попадает пища.
- Переутомляемость.
- Визуальное истощение на фоне резкой потери веса.
- Бледность, «темные круги» под глазами.
- Анемичные признаки.
- Слепота в ночное время (развивается, когда кишечник плохо всасывает витамины).
- Гиперчувствительность кожного покрова к любым повреждениям: мгновенное появление синяков. Это свидетельствует о нехватке витамина К.
- Ломкость ногтей, волос, тянущие боли в костях, мышцах и суставах на фоне дефицита кальция.
Диагностика всасывания пищи в кишечнике
При появлении нескольких характерных симптомов синдрома мальабсорбции рекомендуется обращение к гастроэнтерологу. На основании оценки жалоб, внешнего осмотра и пальпации врач назначит перечень необходимых анализов и инструментально-аппаратных исследований.
На сегодняшний день самыми популярными диагностическими процедурами являются:
- Лабораторные анализы:
- биожидкостей (крови, мочи) — для оценки общего состояния организма и определения признаков проблем с кроветворением;
- кала — для расчета степени расщепления жиров;
- мазка — с целью выявления патогенной микрофлоры в кишечнике;
- проб воздуха на выдохе — с целью обнаружения хеликобактерной инфекции, сложностей с перевариванием лактозы, подсчета приблизительного количества полезных бактерий в кишечнике.
- Аппаратно-инструментальные исследования:
- эндоскопия с биопсией кишечных тканей — зондовая методика визуального осмотра просвета, слизистых и стенок ЖКТ вплоть до токнокишечного отдела;
- рентген кишечника с контрастом — для оценки состояния кишечника;
- ректоскопия — визуальный осмотр состояния слизистой и тканей в толстом кишечнике.
Лечение синдрома и как улучшить всасывание
Решение об алгоритмах терапии принимает гастроэнтеролог на основании полученных диагностических данных, выявленных причин возникновения патологии и степени тяжести. Лечение — комплексное с применением разных техник. Успех во многом зависит от правильности подобранной диеты. Для этого врач рекомендует те продукты, которые не вызывают негативного ответа со стороны ЖКТ.
Диетический стол корректируется постоянно с целью обеспечения организма всеми необходимыми минералами и витаминами. Например, если проблемно всасывается лактоза, запрещена молочная продукция. Когда кишка плохо всасывает глютен, пациенты отказываются от продуктов, обогащенных белком-клейковиной (продукция из пшеничной или ржаной муки, овсянка, ячменная крупа). При поносе рекомендуется диета с продуктами, способными задержать стул.
В качестве дополнительной терапии назначается прием БАДов, витаминно-минеральных комплексов с железом, кальцием, магнием. Ускорить выздоровление помогают ферментные препараты, которые стимулируют пищеварительную и всасывающую функции в толстом и тонком кишечнике. При воспалительных процессах требуется прием кортикостероидов. Но главным в лечении синдрома нарушенного всасывания кишечника считается устранение первопричины возникновения. С инфекциями борются путем приема антибиотиков. Врачи прибегают к операции в крайних случаях — при угрозе жизни пациента, неэффективности медикаментозных мер.
Терапия предполагает прием стимуляторов мембранного гидролиза тонкокишечного отдела, корректоров метаболических расстройств, противодиарейных средств (чтобы задержать стул), стабилизаторов кишечной микрофлоры.
Профилактика
Универсального перечня профилактических мер по недопущению нарушений с кишечным всасыванием не существует. Когда кишечник плохо всасывает ценные компоненты, врачи рекомендуют соблюдать общие правила здорового образа жизни, включающие правильное питание с корректной термической и гигиенической обработкой продуктов питания, занятия спортом, закаливание, регулярное медобследование, своевременное лечение любых патологий, в частности, в ЖКТ, предупреждение паразитарной инвазии, корректировку питания с целью устранения затяжной диареи и запоров (длящихся от 3-х суток).
Первые симптомы плохой работы поджелудочной железы при панкреатите
Поджелудочная железка считается наиболее значимым органом для человеческого организма, поэтому диагностировать симптомы плохой работы поджелудочной железы при панкреатите, следует выявлять на раннем этапе, для проведения эффективного лечения.
Роль поджелудочной железы
Важно отметить тот факт, что поджелудочная железка, в сопоставлении с другими органами, имеет отличительные черты. Как работает поджелудочная?
Она выполняет не одну задачу, а несколько. Ее ключевая роль – регулирование пищеварения и обменных процессов в организме человека.
Анатомически железа состоит из системы протоков, которые синтезируют поджелудочный сок, и из железистой ткани. Орган находится между желудком и позвоночником и состоит из хвоста, тела, головки. Вокруг головки органа проходит двенадцатиперстная кишка. В этой части железы ее главный проток, проходящий сквозь все тело органа, сливается с желчным протоком и впадают в двенадцатиперстную кишку.
Хвост органа содержит максимальное количество железистых клеток, которые синтезируют гормоны.
Нас не интересует, как работает поджелудочная железа у человека, пока орган работает нормально.
При любом сбое этот орган реагирует болью и если своевременно не устранить возникшую патологию, то это чревато развитием рядом заболеваний, включая сахарный диабет и панкреатит.
Поджелудочная железа производит ряд нужных особенных ферментов, которые содержатся в пищеварительном соке:
- Амилаза – это фермент, который осуществляет расщепление сложных углеводов.
- Липаза производит расщепление простых жиров на глицерин и жирные кислоты.
- Нуклеаза гидролизует фосфодиэфирную связь между нуклеиновыми кислотами.
- Трипсиноген и химотрипсиноген предупреждают нарушение работы железы.
- Профосфолипазы оказывает воздействие на сложные жиры.
А так же, поджелудочная железа вырабатывает секрет, нейтрализующий кислое содержимое, которое поступает из желудка в кишечник. Работа поджелудочной железы заключается и в выработке следующих гормонов:
- Инсулин – оказывает влияние на обменные процессы аминокислот, углеводов, жиров, регулирует метаболизм углеводов, А так же, помогает усвоению расщепленных веществ. При нарушении выработки инсулина часто диагностируется сахарный диабет.
- Глюкагон мобилизует внутренний резерв углеводов, вследствие чего поддерживается оптимальный уровень глюкозы в крови. Если происходит увеличение показателя глюкозы в крови, то инсулин начинает вырабатываться в большем объеме, а при его понижении происходит увеличение уровня глюкагона.
За выработку гормонов в поджелудочной железе отвечают островки Лангерганса, именно их клетки вырабатывают различные гормоны:
- А-клетки синтезируют глюкагон.
- B — инсулин.
- D — соматостатин.
- G — производят гастрин.
- в ПИПСА-клетках формируются панкреатический полипептид.
При нарушении работы железы происходит нарушение пищеварения, страдают многие органы, включая желудок, печень и желчный пузырь. Мы рассказали, как работает поджелудочная железа, поговорим о том моменте, когда железа дает сбой.
Симптомы патологии поджелудочной
Небольшие перебои в функционировании железы малозаметны. Это затрудняет диагностику патологий органа на начальной стадии. Первоначальные симптомы, вызывающие неприятные ощущения и боль, как правило человек чувствует, когда больному уже требуется лечение или операция.
При острой форме панкреатита вмешательство хирургов требуется лишь в 25% случаях, а остальным больным требуется лекарственная терапия и изменение образа жизни, в части соблюдения диеты.
Вот основные симптомы патологии поджелудочной железы:
- Наличие боли в верхней части живота, которые носят опоясывающий характер.
- Боли в области сердца, но при этом ЭЛЕКТРОКАРДИОГРАММА не показывает никаких изменений в сердце.
- Слабость.
- Снижение аппетита, тошнота.
- Рвота.
- Человек быстро устает.
- Метеоризм.
- Жидкий стул.
- Патология в выработке ферментов.
- Если поджелудочная железа не работает, то может возникнуть непроходимость кишечника.
В единичных случаях присутствует увеличение температуры, бледность кожных покровов, ускорение пульса, понижение артериального давления и прочие симптомы.
Многие люди не придерживаются правильного питания, что существенно влияет на воспаление органа.
Если в еде преобладают углеводы, то орган начинает в большем объеме производить амилазу, так как она расщепляет углеводы.
При приеме жирных продуктов питания железа начинает синтезировать липазу. Если в еде преобладает белковая пища, то вырабатывается трипсин. Мы узнали, как работает поджелудочная железа, но к чему ведет ее неправильная работа?
Нарушение правильного питания и другие факторы провоцируют ряд заболеваний данного органа:
- Сахарный диабет.
- Свищи.
- Панкреатит.
- Панкреонекроз.
- Доброкачественные и злокачественные опухоли.
- Кисты.
- Муковисцидоз.
Что делать, если поджелудочная железа не работает?
Если не работает поджелудочная железа, что делать больному? При наличии признаков воспаления или неправильной работы поджелудочной потребуется незамедлительное посещение доктора, в тех случаях Если состояние пациента тяжелое, необходимо госпитализировать больного (вызвать скорую помощь).
Больному, до осмотра его врачом, нельзя принимать медикаментозные средства, чтобы правильно диагностировать заболевание.
Для того, чтобы снизить у больного болевой синдром, приложите грелку со льдом к правому подреберью. В других случаях, для снятия боли, рекомендовано принять спазмолитики. Нельзя есть (включая горячее, жирное, соленое, острое), можно только пить воду без газа.
Если установлено, что не работает поджелудочная железа, должным образом и состояние больного не требует госпитализации, то следует придерживаться строгой диеты:
- овощные супы;
- макаронные изделия;
- каши на воде;
- постное мясо;
- неострые сыры;
- в небольшом количестве не кислые овощи и фрукты;
- некрепкий чай.
Пищу следует варить, тушить или готовить на пару. Жареные блюда, спиртное, кофе, копчености, консервы следует исключить. Рекомендуется снизить физические нагрузки.
Данные мероприятия стабилизируют работу железы и снизят деструктивные процессы у больного. Часто проблемы с поджелудочной железой отражаются на работе желчного пузыря. Поэтому стоит скорректировать диету таким образом, чтобы она соответствовала этим двум заболеваниям.
Причины панкреатита
Острый панкреатит является дегенеративным, воспалительным процессом, в результате которого происходит разрушение поджелудочной. Орган начинает сам переваривать свои ткани, путем активизации собственных ферментов. Может возникнуть инфекция.
Данной болезнью заболевают индивидуумы, которые ранее не болели панкреатитом. Уже после соответственного лечение, функции органа, как правило, восстанавливается.
Данная болезнь может протекать отеком, вызывающим воспалительный процесс, или развивается некроз органа, приводящий к многочисленным абсцессам и кровотечению. При таком состояние требует немедленная госпитализация больного.
Вот основные предпосылки острого панкреатита:
- прием спиртного;
- нарушение правильного питания;
- острый холецистит;
- заболевание желчного пузыря;
- лекарственная аллергия;
- патологии двенадцатиперстной кишки;
- образование камней или «песка» в протоке железы;
- в преклонном возрасте наблюдаются сбои в кровообращении железы из-за атеросклеротических процессов в сосудах, тромбозы, эмболии;
- постхолецистэктомический синдром;
- воспаление протоков органа.
Хронический панкреатит зачастую формируется, если человек перенес острый панкреатит и при ряде иных патологий. При данной болезни здоровая ткань органа медленно замещается рубцовой. Панкреатит следует лечить, чтобы не допустить развития болезни.
Лечение панкреатита
При острой форме панкреатита пациенту обеспечивается: голод, холод и покой.
Первоначальные 3 дня после обострения панкреатита нужен полный голод. Допускается вода в неограниченном количестве.
Для снятия воспаления и отека на железу прикладывают грелку со льдом. Назначается постельный режим.
Для снятия боли применяют сильные анальгетики. Назначают внутривенно капельно солевые растворы, инъекция плазмы и препарата альбумина.
При быстром развитии заболевания используется хирургическое вмешательство. После того, как пациенту отменили голодание, то ему на какое-то время назначается строгая диета №5п. В дальнейшем рекомендовано придерживаться расширенного варианта данной диеты. Эта же диета назначается и при хроническом панкреатите.
Насколько правильно вы будете соблюдать рекомендации врача, будет зависеть качество вашей жизни и состояние здоровья.
Правила сдачи анализа на дисбиоз кишечника
Анализ собирается спичкой, ватной палочкой с удаленным наконечником или зубочисткой. Фекалии на дисбактериоз следует сдать в течение 3-х суток после сбора. Не рекомендуется держать в холодильнике на протяжении ночи, включая замораживание.
Непосредственно перед забором необходимо помыться. Нельзя допускать попадания мочи, так как она исказит результаты.
По каким признакам можно распознать дисбактериоз?
Назначение исследования основано на определенных симптомах, свойственных дисбиозу в кишечнике:
- Аллергия в виде кожных высыпаний или других проявлений.
- Появившиеся болевые ощущения в животе, включая вздутие.
- участившийся понос или запор.
- Неприятие организмом каких-либо продуктов.
- Проведение гормональной терапии.
- Или же человек сам изъявил желание проверить свой кишечник.
Симптомами у грудничка или более взрослого ребенка дисбактериоза являются неспецифичные признаки, свидетельствующие и о других возможных нарушениях ЖКТ. Это затрудняет постановку точного диагноза. Хотя есть и некоторые точные показатели существующих у детей проблем с кишечником:
- Участившийся запор или понос.
- Боль в животе в виде резких схваток, сопровождающаяся вздутием.
- Наличие слизи в детском кале.
- Появление крови на деснах.
- Сухость кожных покровов.
Еще симптомами для сбора кала на дисбактериоз у ребенка будет ломкость волос со слоящимися ноготками, плохой аппетит и появившийся налет белого цвета на языке с неприятным запахом из ротика.
Врач назначает анализ на дисбиоз ребенку до года в случае, если:
1. У матери обнаружен бактериальный вагенит.
2. Наличие у мамы мастита также является показанием к проведению анализа кишечника малыша на дисбактериоз.
3. Нахождение долгое время в родильном доме.
4. Дети вскармливаются искусственно.
При своевременно начатом лечении можно за короткие сроки избавиться от этого неприятного заболевания. Расшифровку сделает наблюдающий специалист с последующим назначением лечебных мероприятий.
Стоимость
Проверка анализа кишечника на отсутствие или наличие дисбиоза подразумевает внесение некоторой денежной суммы. Они различны в разных регионах страны. Вот перечень оплаты по городам.
| Город | Цена, рубли |
| Москва | 400 – 2 800 |
| Санкт-Петербург | 900 – 2 800 |
| Воронеж | 800 – 1 500 |
| Ростов-на-Дону | 300 – 1 000 |
| Казань, Самара | 500 – 1 000 |
| Волгоград | бесплатно |
| Нижний Новгород | 500 – 1 500 |
| Пермь | 350 – 1 000 |
Результаты будут известны через неделю, максимум – 10 дней. Время ожидания зависит от того, насколько загружена лаборатория, и от типа учреждения – в частных клиниках проверят быстрее.
Проблемы с кишечником в виде дисбиоза говорят о нарушении его микрофлоры с увеличением патогенных микроорганизмов. Если вовремя не заняться лечением, можно «заработать» массу других недугов, включая дизентерию и стафилококк. Защитить себя от этого поможет ежегодная сдача анализа.