Рассеянный склероз снятие диагноза
Рассеянный склероз — это аутоиммунное заболевание. Это означает, что иммунная система принимает миелин за чужеродное вещество и атакует его.
Происходит воспаление небольших участков миелина (они называются бляшки или очаги поражения), видных на МРТ (магнитно-резонансных томограммах).
Этот процесс нарушает или полностью блокирует передачу сигналов по нервным волокнам, замедляет и искажает их. А головному мозгу приходится посылать сигналы по другим волокнам.
После воспаления остаются рубцы (глиальные шрамы) на защитной миелиновой оболочке — это называется склерозом. Постепенно миелиновый слой разрушается. Это называется демиелинизацией, что может привести к повреждению самого нервного волокна.
Существует множество теорий, которые пытаются объяснить, почему иммунная система разрушает миелин, однако ответ пока не найден.
Большинство экспертов сходятся во мнении, что причиной болезни является комбинированное влияние генетики и факторов окружающей среды.
Другими словами, рассеянный склероз отчасти обусловлен генами, унаследованными от родителей, и отчасти внешними факторами, которые могут спровоцировать заболевание.
Передается ли рассеянный склероз по наследству?
Основные причины заболевания – вирусы (корь, паротит, герпес, бешенство, краснуха…), которые живут годами в нервных клетках, разрушают клеточный состав, разрушают миелиновые оболочки и заменяют их сформировшимся чужеродным белком – прионом.
Прион проявляется как антиген и организм отвечает на него аутоагрессией – вырабатывает антитела. Таким образом формируется тяжелая аутоиммунная реакция.
Собственная иммунная система при рассеянном склерозе постепенно уничтожает нервную систему – белое вещество, воспринимая его за «чуждое».
Такие очаги склероза рассеяны пространственно в головном и спинном мозге, отсюда название заболевания — рассеянный склероз. У одного больного на разных этапах болезни можно обнаружить разные по срокам образования очаги – острые (активный процесс), старые (неактивный процесс), хронические с признаками активации, тени бляшек (возможная ремиелинизация).
Помимо белого вещества поражаются и другие ткани: серое вещество (тела нервных клеток) и нервные волокна (внутри миелина). Их поражение происходит по другому механизму: ткани постепенно увядают, убыстренно стареют.
И этот процесс постоянен, происходит не только во время обострения.
Точные причины развития рассеянного склероза в настоящее время не выявлены, однако существуют предположения, которые имеют место быть.
К генетическим факторам можно отнести определенную комбинацию генов, которые вызывают нарушение в иммунной системе организма.
Существуют и негенетические факторы. Это может быть стресс, неблагоприятная среда проживания, неправильное питание, бактериологические или инфекционные заболевания, курение, частые травмы, влияние радиации и ультрафиолетового излучения.
Причиной рассеянного склероза может быть определенное сочетание внешних и внутренних факторов, которые и вызвали данное заболевание.
Доказано, что рассеянный склероз не является наследственным заболеванием, однако увеличивается риск заболеть, если в семье есть такие больные. Но процент передачи от родителей к детям составляет всего 2-10%.
Существуют факторы риска, которые могут спровоцировать развитие рассеянного склероза:
- Определенная территория проживания или недостаточная выработка витамина D. Чаще рассеянным склерозом страдают люди, чье место жительства находится вдали от экватора. Это северные районы с недостаточным поступлением солнечного света. У таких людей витамин D не вырабатывается в нужном количестве и может вызвать развитие склероза;
- Стрессовые ситуации, сильные нервно-психические напряжения;
- Чрезмерное курение;
- Низкий уровень мочевой кислоты;
- Сделанная вакцина против гепатита В;
- Заболевания, вызванные вирусами или бактериями.
Лабораторные и клинические методы диагностики рассеянного склероза на ранней стадии
Так как специального теста, направленного на выявления непосредственно рассеянного склероза, на данный момент не существует, пациенту с подозрением на данное заболевание придется пройти целый ряд аппаратных и лабораторных исследований.
К ним относятся:
- МРТ диагностика, или магнитно-резонансная томография головного и спинного мозга.
- Спинномозговая (люмбальная) пункция: забор и анализ спинномозговой жидкости.
- Измерение вызванных потенциалов: проводится измерение электрической активности головного мозга.
- Компьютерная томография головного и спинного мозга.
- ПМРС, или протонная магнитно-резонансная спектроскопия.
- СПЭМС, или суперпозиционный электромагнитный сканер, применяемый для исследования головного мозга.
- Анализы крови: их задача выявить или подтвердить отсутствие других заболеваний, которые могут давать схожую клиническую картину с рассеянным склерозом.
- Неврологический осмотр – общий осмотр для назначения соответствующих исследований.
Как уже говорилось, данные исследования должны проводиться комплексно для правильной постановки диагноза. Ниже мы подробно рассмотрим каждый из способов диагностики рассеянного склероза.
Симптомы развития заболевания
Симптомов рассеянного склероза очень много. Некоторые насчитывают около 50. Поэтому редко кому ставится диагноз в начальной стадии заболевания. Проявление каждого у людей индивидуально и предсказать дальнейшее прогрессирование невозможно.
- Снижение остроты зрения вплоть до слепоты (возможно снижение на одном глазу);
- Нарушение цветовосприятия;
- Нарушение координации движений глаз;
- Двоение в глазах;
- Головокружение;
- Спазм мышц рук или ног, усиливается при ходьбе;
- Дрожание пальцев и рук, усиливается при выполнении мелких движений (застегивание пуговицы);
- Нарушение координации, шаткость при ходьбе;
- Боль неясной этиологии в руках или ногах;
- Чрезмерная усталость в течение всего дня,
- Онемение в руках или ногах;
- Невнятная речь;
- Ухудшение памяти, снижение концентрации;
- Депрессия;
- Непроизвольное мочеиспускание;
- Нарушение сексуального влечения;
- Усиление симптомов при повышенной температуре окружающей среды.
— нехватка в организме витамина D;- сильные стрессы;- генетическая предрасположенность, которая выражается в присутствии измененных генов;- бактериальные и вирусные заболевания.
Некоторые ученые полагают, что развитию рассеянного склероза способствует вакцинация против гепатита В. Однако эта теория на сегодняшний день подтверждения так и не получила.
Существует также мнение и о том, что патологию может вызывать вирус. Например, им может быть мутировавший возбудитель кори. Эта теория подтверждается тем, что на практике состояние больных улучшается после введения противовирусных интерферонов.
Симптомы болезни
Симптоматическое лечение для больных рассеянным склерозом избирается в соответствии с клиническими проявлениями:
- При парезах центрального характера назначаются миорелаксанты, снижающие повышенный тонус мышц.
- Физиотерапия при заболевании включает обменный плазмаферез, иглотерапию, стимуляцию мышечных биопотенциалов аппаратом «Миотон».
- Точечный массаж при рассеянном склерозе показан при мышечных подёргиваниях и судорогах. Сочетание физиотерапии и массажа существенно облегчает передачу импульса по нервно-мышечным волокнам, благоприятно влияет на обмен веществ, уменьшает проявление симптомов связанных с рассеянным склерозом.
Центральная нервная система, состоящая из головного и спинного мозга, контролирует работу всего организма. При рассеянном склерозе разрушается миелиновая оболочка нервных волокон, передающих сигналы к мозгу и от него.
Поэтому симптомы заболевания очень разнообразны и зависят от масштаба и расположения повреждений.
Наиболее распространенные симптомы рассеянного склероза:
- утомляемость (сильная усталость);
- чувство онемения и покалывания в теле;
- нечеткость зрения;
- нарушения движения и равновесия;
- слабость и скованность мышц.
Количество и выраженность симптомов у разных людей может отличаться. Первые признаки рассеянного склероза могут появляться непредсказуемо.
У некоторых заболевание постоянно прогрессирует, у других рассеянный склероз протекает с периодами ремиссии и обострениями, то есть симптомы периодически появляются и исчезают.
Нарушение зрения на одном глазу — становится первым заметным признаком рассеянного склероза в 1 случае из 5. При этом вы можете испытывать следующее:
- снижение зрения правым или левым глазом от легкой до тяжелой степени, полная потеря зрения происходит примерно в 1 случае из 35;
- дальтонизм;
- боль в глазу, которая обычно усиливается во время движения глазными яблоками;
- вспышки света при движении глаза.
Эти симптомы появляются в результате воспаления зрительного нерва, который передает визуальную информацию в мозг. Как правило, зрение во втором глазу не нарушается. Другие нарушения зрения, характерные для рассеянного склероза:
- двоение в глазах;
- боль в обоих глазах;
- непроизвольные движения глазами (обычно по сторонам), так называемый нистагм.
Нарушения чувственного восприятия являются распространенным первым признаком рассеянного склероза. Они могут выражаться в ощущении онемения и покалывания в различных частях тела. Также возможно появление сильной слабости в мышцах рук и ног.
Проявляться на ранней стадии данное заболевание может совершенно по-разному. Обычно это зависит от формы течения болезни, того, в какой фазе она находится.
Первые признаки заболевания могут быть как умеренными и неявно выраженными, так и выражаться остро, а само заболевания – протекать и прогрессировать достаточно бурно.
Основная сложность при диагностике данного вида заболевания заключается в том, что симптомы ее проявления зачастую схожи с симптомами других заболеваний, поэтому судить о ее наличии можно только после полного обследования.
Как распознать болезнь?
Для больных рассеянным склерозом в качестве метода диагностики используют МРТ спинного и головного мозга. При исследовании в режиме Т2 выявляется большое количество рассеянных бляшек демиелинизации, особенно около желудочков мозга.
Чтобы обнаружить недавно образованную бляшку, следует применять контрастное вещество. Диагноз РС выставляется на основе выявления более 4 демиелинизирующих участков, размером свыше 3 мм, или 3 очагов, находящихся вблизи тел боковых желудочков, в стволе мозга, мозжечке или спинном мозге.
В отличие от других современных методов обследования,
МРТ при рассеянном склерозе
позволяет увидеть мельчайшие мягкие структуры, и для заболеваний нервной системы является важным диагностическим исследованием .
Если у вас неожиданно появились признаки, схожие с симптомами рассеянного склероза, обратитесь к неврологу. Будьте готовы к тому, что поиск возможной причины может занять время.
Диагностика рассеянного склероза усложняется отсутствием одного определенного лабораторного анализа, который мог бы подтвердить заболевание.
Симптомы, схожие с рассеянным склерозом, есть и у ряда других расстройств, поэтому неврологу может потребоваться исключить сначала их.
Также постановка диагноза может быть невозможна, если у вас был всего один «приступ» симптомов, похожих на рассеянный склероз.
Как правило, диагноз можно с уверенностью поставить как минимум при двух отдельных доказанных приступах. Поэтому врач большое внимание уделяет беседе, в ходе которой нужно рассказать о всех нарушениях здоровья за последнее время, тревожных признаках и симптомах.
После беседы невролог проведет неврологический осмотр. Врач проследит за движениями ваших глаз, координацией рук и ног, проверит чувство равновесия, речь, рефлексы. Для подтверждения или исключения диагноза врач назначит дополнительные исследования.
Дополнительные исследования при рассеянном склерозе
Магнитно-резонансная томография (МРТ) — основной метод, который позволяет выявить повреждения миелина или участки рубцевания в центральной нервной системе.
По результатам МРТ можно подтвердить диагноз в девяти случаях из десяти. Эта процедура безболезненна и обычно длится 10–30 минут.
Типичный аппарат для МРТ представляет собой большую трубу. При работе машина издает громкие звуки, и, находясь в ней, вы можете испытать приступ клаустрофобии.
Заранее предупредите врача, если боитесь закрытых пространств.
Метод вызванных потенциалов — это исследование, при котором вам на голову крепятся маленькие электроды. Они измеряют реакцию мозга на увиденное и услышанное.
Эта процедура безболезненна и показывает, насколько быстро ваш мозг реагирует на полученные сообщения.
Поскольку специфических симптомв у рассеянного склероза нет, диагностика только инструментальная.
Диагноз подтверждается при обнаружении бляшек демиелинизации при магнитно-резонансной томографии. Наиболее достоверно исследование на аппаратах от 1.
5 Т с введением контраста. Отсутствие бляшек диагноз не опровергает.
Требуется динамическое наблюдение у невролога, осмотры окулиста с проверкой полей зрения и глазного дна. Ведущим остается клиническая картина.
Магнитно-резонансная томография – указаны бляшки – очаги демиелинизации
Болезнь Марбурга – атипичная злокачественная форма рассеянного склероза, описаны редкие случаи. Характеризуется острым началом у лиц молодого возраста, быстрым прогрессирующим течением без ремиссий.
Преимущественно поражается ствол мозга. Выражены двигательные нарушения – геми или тетраплегия, бульбарный синдром – нарушения речи, глотания, дыхания, нарушение глазодвигательных нервов, когнитивных функций, афазий, нарушение сознания вплоть до комы.
Очаги демиелинизации имеют массивный и множественный характер. Прогноз, как правило, неблагоприятный.
Дифференциальный диагноз проводится практически со всем, опять же из-за многогранности симптомов.
Прогрессирование неврологической симптоматики приводит к инвалидизации больного. Существуют специальные шкалы для определения степени тяжести, выраженности двигательных нарушений, парезов, шкала инвалидизации – ЕDSS.
МРТ — один из наиболее совершенных методов исследования при подозрении у пациента наличия рассеянного склероза. Данное исследование выявляет изменения в головном или спинном мозге пациента и дает возможность визуально оценить их.
Степень чувствительности МРТ при рассеянном склерозе составляет от 95 до 99%. Поэтому, если в ходе обследования не было выявлено изменений в тканях мозга, диагноз «рассеянный склероз» не подтверждается.
При диагностике рассеянного склероза используется метод МРТ с введением контрастирующей жидкости (гадолиния), который позволяет увеличить интенсивность сигнала и повысить контрастность изображения определенных тканей.
ПМРС позволяет оценить стадию развития заболевания. Принцип данного исследования заключается в возможности визуализировать концентрацию определенных метаболитов в тканях головного мозга.
При рассеянном склерозе ПМРС позволяет определить степень концентрации определенного маркера – N-ацетиласпартата. При рассеянном склерозе его содержание уменьшается как в очагах заболевания (на 75-80%), так и в «белом веществе» — до 50%.
Метод диагностики рассеянного склероза при помощи суперпозиционного электромагнитного сканера считается одним из наиболее молодых.
Его основным преимуществом является диагностика заболевания на ранних сроках его развития, когда клинические признаки еще слабо выражены.
При помощи СПЭМС оценивается функциональная активность тканей головного мозга. Этот метод позволяет получить при исследовании следующие данные:
- спектр активности ферментов;
- спектр активности нейромедиаторов;
- плотность ионных каналов;
- уровень демиелинизации при рассеянном склерозе;
- характер процесса демиелинизации при рассеянном склерозе.
Данный отечественный метод исследования головного мозга в последнее время внедряется во врачебную практику практически повсеместно. Тем не менее, поставить точный диагноз только на основании исследования с помощью СПЭМС невозможно.
Так как заболеваний, схожих по проявлениям с рассеянным склерозом, достаточно много – после проведения анализов, сбора анамнеза и проведения неврологических обследований, врачу необходимо правильно поставить диагноз.
При постановке диагноза «рассеянный склероз» используется метод дифференциальной диагностики.
Его суть заключается в том, что врач-невролог на основании полученных в ходе обследования данных, исключает не подходящие по фактам или признакам заболевания, которые могут быть у пациента. В итоге диагноз сводится к единственной возможной болезни.
Диагноз рассеянный склероз ставится после обнаружения двух очагов склерозирования в головном или спинном мозге. Приступ симптомов должен повториться в течение суток, а стабильное ухудшение состояния должно наблюдаться в течение 6 месяцев.
Для определения очагов склерозирования назначается магнитно-резонансная томография. Именно она позволяет увидеть место расположения рубцов.
Однако даже во время обострения симптомов врач не увидит наличие очагов склероза, так как для развития их необходимо время.
Поэтому МРТ назначается 1 раз в год, а при необходимости 2 раза в год, для отслеживания ситуации.
Кроме МРТ может назначаться анализ на иммуноглобулины. Их количество важно в спинномозговой жидкости. Необходимо постоянно следить за состоянием иммунной системы.
Не менее точным, чем МРТ обследованием служит электромиография и метод вызванных потенциалов. Данные исследования помогают точно определить место образования рубца и объем поражения.
Для того чтобы определить наличие заболевания, специалистом проводится неврологический осмотр пациента и его устный опрос. Применяются и дополнительные методы исследования.
Наиболее информативным из них на сегодняшний день считается магнито-резонансная томография спинного и головного мозга. Кроме того, наблюдая за пациентом, врач направляет его на иммунологический мониторинг, то есть на регулярное исследование крови.
Анализы крови
Диагностировать наличие рассеянного склероза с помощью анализа крови нельзя.
Его основная задача – определить наличие или отсутствие заболеваний, имеющих схожие симптомы проявления с рассеянным склерозом. К числу таких заболеваний относится:
- болезнь Лайма;
- системная красная волчанка;
- энцефаломиелит;
- остиомиелит;
- саркоидоз.
Анализ крови проводится комплексно с одним из вышеуказанных методов обследования – МРТ, СПЭМС или ПМРС.
Как показывает практика, большинство врачей правильно диагностирую наличие заболеваний при проведении исследования с использованием передовых методов. Хорошо зарекомендовали себя МРТ и СПЭМС, подтвердить диагноз помогает люмбальная пункция.
Иногда требуется в течение определенного времени наблюдать за течением болезни, чтобы быть уверенным в правильности постановки диагноза, но в большинстве случаев врач достаточно быстро определяет наличие рассеянного склероза у пациента.
Это позволяет назначить ему соответствующую терапию и заняться непосредственно лечением заболевания.
Поэтому важно не откладывать обращение к врачу. Чем быстрее будет выявлена болезнь – тем скорее можно будет начать с ней бороться.
Лечение и профилактика
В лечении рассеянного склероза существуют определённые трудности из-за влияния этиологических признаков заболевания. Соответственно, вопрос, как победить рассеянный склероз навсегда, остаётся открытым для науки.
Когда учёные со всего мира смогут полностью избавить от него человечество — не известно. .
Лечение рс основано на патогенетических механизмах вмешательства в структуру болезни. Учитывая, что аутоиммунные процессы являются основой заболевания, необходимо использовать
препараты от рассеянного склероза
, подавляющие агрессивную реакцию иммунитета на миелиновые волокна и меняющие течение заболевания.
Таким образом, лечение включает в себя следующие составляющие:
- снятие обострений;
- изменение течения заболевания при помощи ПИТРС (препаратов, изменяющих течение рассеянного склероза);
- изменение образа жизни (гимнастика, правильное питание, диета);
- психологическая помощь.
Применение лекарств основано на их способности к защите клеток от гибельного воздействия внешней среды и собственного иммунитета, действие препаратов неспецифическое и является дополняющей терапией.
Лекарства, которое бы полностью избавляло от рассеянного склероза, нет, но можно облегчить его симптомы и снизить частоту обострений, а также замедлить развитие болезни. Если симптомы выражены слабо и обострений нет, лечение может и не понадобиться.
Лечение рассеянного склероза можно разделить на три основные группы:
- лечение обострений;
- препараты, изменяющие течение рассеянного склероза;
- лечение конкретных симптомов.
Лечение обострений рассеянного склероза
Если вам кажется, что началось обострение, обратитесь к своему лечащему врачу. Иногда ухудшение самочувствия при рассеянном склерозе бывает вызвано не обострением заболевания, а другими причинами, например, острой инфекцией и др.
Поэтому врач должен разобраться в причинах происходящего.
Если симптомы появились в результате обострения, рекомендуется пульс-терапия стероидами. Это 3—5-дневный курс лечения высокими дозами кортикостероидных гормонов, обычно метилпреднизолоном.
Гормоны назначают в виде внутривенных инъекций или в таблетках. Лечение обострений обычно проводят в стационаре.
До конца не ясно, чем обусловлен эффект стероидов. Есть версия, что они подавляют иммунную систему и не позволяют ей атаковать миелин в центральной нервной системе.
Стероиды также уменьшают количество жидкости в очаге повреждения нервных волокон. Эти препараты помогают восстановиться после обострения, но они не влияют на его результат.
Они также не влияют на течение болезни и не предотвращают обострение в дальнейшем.
Стероиды могут иметь продолжительные побочные эффекты, например, остеопороз (слабость и хрупкость костей), набор веса и сахарный диабет, поэтому их не рекомендуется принимать более 3 недель подряд.
В год разрешается проводить не более 3 курсов лечения стероидами.
Лечение, изменяющее течение рассеянного склероза
Лечение, модулирующее (изменяющее) течение болезни помогает снизить частоту обострений, их выраженность, замедлить развитие болезни, снизить вероятность инвалидизации больных с рассеянным склерозом, стабилизировать состояние.
Существуют различные лекарственные средства, модифицирующие течение болезни. Они минимизируют очаги повреждения и рубцевания миелина в центральной нервной системе.
Такие лекарства можно принимать не при всех видах рассеянного склероза. Они прописываются при рецидивирующе-ремиттирующем и вторично-прогрессирующем рассеянном склерозе, если он соответствует определенным критериям.
Интерферон бета-1а и интерферон бета-1b вводятся в организм в виде инъекций. Лечение интерфероном бета может быть назначено если у вас было по крайней мере два обострения за последние два года.
Они также назначаются людям с вторично-прогрессирующим рассеянным склерозом, у которых продолжают происходить обострения, приводящие к постепенной потере трудоспособности.
Все интерфероны вызывают легкие побочные эффекты, например, простудные симптомы (головная боль, озноб и небольшая температура) в течение 48 часов после укола.
Интерферон бета не рекомендуется людям младше 18 лет, беременным или кормящим женщинам. Как мужчинам, так и женщинам необходимо прекращать прием препарата по крайней мере за 3 месяца до попытки зачатия ребенка.
Если вы обнаружили, что беременность наступила на фоне приема интерферона бета, как можно скорее обратитесь к своему лечащему врачу, чтобы обсудить с ним другие варианты лечения.
Интерферон бета-1а выпускается под коммерческим названием «Авонекс», «Ребиф», «Генфаксон» и «СинноВекс», интерферон бета-1b — «Бетаферон» и «Экставиа».
Глатирамера ацетат продается под торговым названием «Копаксон». Его нужно вводить ежедневно в виде подкожной инъекции.
Как правило, глитирамера ацетат не вызывает заметных побочных эффектов, но в редких случаях может вызывать чувство стеснения в груди.
Лечение глатирамера ацетатом может быть назначено если у вас было по крайней мере 2 обострения за последние 2 года. «Копаксон» разрешается применять только людям с рецидивирующе-ремиттирующим типом рассеянного склероза.
Глатирамера ацетат не рекомендуется людям младше 18 лет и беременным или кормящим женщинам. Прием препарата должен быть прекращен за 3 месяца до планируемой беременности.
Если беременность наступила во время лечения, обратитесь к своему лечащему врачу, чтобы обсудить с ним смену лекарства.
Терифлуномид продается под торговым названием «Абаджио» и выпускается в форме таблеток. Его необходимо принимать внутрь один раз в день.
Обычно прием терифлуномида хорошо переносится, хотя у некоторых людей могут появиться побочные эффекты: нарушения работы печени, тошнота, головная боль, понос, частичное или полное выпадение волос.
Лечение терифлуномидом может быть назначено если у вас было по крайней мере 2 обострения за последние 2 года. Он не рекомендуется людям с нарушениями работы печени, детям младше 18 лет, беременным или кормящим женщинам.
Как и предыдущие препараты, его нужно отменить за 3 месяца до планируемой беременности.
Натализумаб продается под торговым названием «Тизабри» вводится внутривенно один раз в 28 дней. Он может вызывать различные побочные эффекты, включая головную боль, тошноту и рвоту, а также зудящую сыпь.
На фоне лечения натализумабом в редких случаях происходит развитие прогрессирующей мультифокальной лейкоэнцефалопатии. Это редкое, но тяжелое заболевание, которое вызывает разрушение миелина в нервных волокнах, подобно действию рассеянного склероза.
Мультифокальная лейкоэнцефалопатия может вызывать нарушения зрения и речи, а впоследствии — паралич.
Лечение натализумабом может быть предложено в следующих случаях:
- у вас учащаются или усиливаются обострения несмотря на лечение интерферонами бета или глатирамера ацетатом;
- у вас в год бывает 2 и более обострения и увеличивается число очагов поражения, видных на МРТ.
Натализумаб не подходит для применения людям младше 18 и старше 65 лет, людям с онкологическими заболеваниями и ослабленной иммунной системой, например, ВИЧ-положительным.
Финголимод выпускается под торговым названием «Гиления», «Несклер» в форме таблеток. Его необходимо принимать внутрь 1 раз в день.
Обычно он хорошо переносится организмом, хотя у некоторых людей могут появиться побочные эффекты: повышенный риск инфекционных заражений, нарушения работы печени и зрения (макулярный отек).
При приеме первой дозы финголимода возможны серьезные нарушения ритма сердцебиения, поэтому первую дозу следует принимать в больнице под присмотром врача.
Вам могут предложить лечение финголимодом, если у вас бывают обострения несмотря на лечение одним из интерферонов бета.
Финголимод не рекомендуется людям с некоторыми болезнями сердца, детям младше 18 лет, беременным или кормящим женщинам. Отменить препарат нужно за 3 месяца до беременности.
Если беременность наступила во время лечения, необходимо как можно скорее обратиться к врачу.
Симптоматическая терапия рассеянного склероза
Хороший прогностический признак рассеянного склероза – позднее начало заболевания и моносимптомность.
Больные с дебютом рассеянного склероза подлежат госпитализации в специализированные центры по лечению рассеянного склероза. Там подбирают схемы лечения, в большинстве центров существуют программы лечения при рандомизированных исследованиях.
Все больные должны состоять на диспансерном учете у невролога. Имеет значение состояние психики больного, его социальная адаптация.
Лечение назначается индивидуально, в зависимости от стадии и тяжести заболевания.
- Гормонотерапия – пульс-терапия большими дозами гормонов (кортикостероиды). Используют большие дозы гормонов в течение 5 дней. Важно как можно раньше начать делать капельницы с этими противовоспалительными и угнетающими иммунитет препаратами, тогда они ускоряют восстановительные процессы и уменьшают продолжительность обострения. Гормоны вводятся коротким курсом, поэтому выраженность их побочных эффектов минимальна, но для подстраховки вместе с ними принимают препараты, защищающие слизистую желудка (ранитидин, омез), препараты калия и магния (аспаркам, панангин), витаминно-минеральные комплексы;
- плазмоферез;
- цитостатики;
- β-интерферроны (ребиф, авонекс). Β-интерферроны — это профилактика обострений заболевания, уменьшения тяжести обострений, торможение активности процесса, продление активной социальной адаптации и трудоспособности;
- симптоматическая терапия – антиоксиданты, ноотропы, аминокислоты, витамин Е и группы В, антихолинэстеразные препараты, сосудистая терапия, миорелаксанты, энтеросорбенты.
- Для лечения быстро прогрессирующих форм рассеянного склероза применяют иммуносупрессор – митоксантрон.
- Иммуномодуляторы: копаксон – предотвращает разрушение миелина, смягчает течение болезни, снижает частоту и тяжесть обострений.
- В периоды ремиссии возможно санаторно-курортное лечение, лечебная физкультура, массаж, но с исключением всех тепловых процедур и инсоляции.
К сожалению, полность рассеянный склероз не излечим, можно лишь уменьшить проявления этого заболевания. При адекватном лечении можно улучшить качество жизни с рассеянным склерозом и продлить периоды ремиссии.
Симптоматическое лечение рассеянного склероза
При легких обострениях с изолированными чувствительными или эмоциональными расстройствами используют: общеукрепляющие средства, средства, улучшающие кровоснабжение тканей, витамины, антиоксиданты, успокоительные, антидепрессанты при необходимости.
Для снятия повышенного мышечного тонуса (спастичности) применяют миорелаксанты (баклосан). Дрожание, неловкость в конечностях снимают клоназепамом, финлепсином.
При повышенной утомляемости применяют нейромидин. При нарушениях мочеиспускания – детрузитол, амитриптилин, прозерин.
При хронических болях – противоэпилептические препараты (финлепсин, габапентин, лирика), антидепрессанты (амитриптилин, иксел).
Депрессию, тревожность, синдром вегетативной дистонии снимают успокоительными средствами, транквилизаторами (феназепам), антидепрессантами (амитриптилин, ципрамил, паксил, флуоксетин).
Часто при рассеянном склерозе бывает необходим прием препаратов, защищающих нервную ткань от вредных воздействий (нейропротекторов) – церебролизин, кортексин, мексидол, актовегин и др.
Не существует препаратов, которые могли бы вылечить рассеянный склероз. Но существуют процедуры и медикаменты, которые могут облегчить состояние пациента. К таким препаратам относят иммуносупрессоры, которые подавляют действие иммуностимуляторов.
Положительный эффект в лечении рассеянного склероза дает применения плазмафереза в сочетании с кортикостероидами.
Не стоит забывать о важности профилактики рассеянного склероза. Соблюдая несколько простых правил можно не только отсрочить заболевание или уменьшить дальнейшую симптоматику, но и избежать его совсем.
- Правильное и рациональное питание
- Отказ от курения
- Поддержание веса в норме
- Ограниченный прием гормональных препаратов
- Уменьшить количество стрессов
К профилактике и лечению также относиться лечебная физкультура, которая обязательно должна быть назначена врачом, так как самостоятельное выполнение упражнений может только усугубить ситуацию.
Так как рассеянный склероз неизлечим, то и прогноз не благоприятный.
Доказано, что смерть наступает из-за сопутствующих заболеваний: сахарный диабет, атеросклероз, гипертоническая болезни и другое.
Срок жизни при рассеянном склерозе и ее качество зависит от возраста, в котором начались процессы склерозирования нервных волокон и с какой скоростью данный процесс прогрессирует.
Нельзя сказать, что эти люди уже живые инвалиды или овощи. Да, их состояние будет ухудшаться со временем, но поддержка семьи, правильно подобранное лечение и регулярные движения помогут продлить жизнь и не сделать человека беспомощным инвалидом.
С лечебной целью при рассеянном склерозе часто используют такой метод как плазмаферез. Метод имеет определенные сходства с диализом.
Его использование позволяет осуществить отделения кровяных телец от плазмы. Чаще всего назначают в случае тяжелой формы болезни или отсутствия эффекта от лечения препаратами, которые вводились в организм внутривенным путем.
При правильном и своевременном назначении данной процедуры наблюдается быстрое купирование отека и воспалительного процесса. Еще одной положительной особенностью использования такой терапии считается то, что метод безмедикаментозный, ведь организм больного и так слишком перегружен медикаментами.
Доказано, что плазмаферез помогает избавиться от интоксикации в некоторых случаях полностью и достичь стойкой ремиссии, чего не скажешь о медикаментозном лечении.
После лечебных мероприятий с использованием плазмафереза у пациентов наблюдалось улучшение самочувствия, зрения, появлялась сила в мышцах и уменьшались патологические нарушения функционирования тазовых органов.
Положительные отзывы больных получило лечение с помощью Бетаферона, Конаксона и Метоксантона совместно с однократным введением метолпреднизолона, эффективным считается также проведение пульс-терапии с данным препаратом.
Наблюдалось при этом улучшение состояния и постепенное исчезновение симптоматики неврологического характера. В сочетании с пульс-терапией проводился плазмаферез, с целью уменьшения побочных действий указанной выше терапии.
После проведенного лечения уменьшались проявления головной боли и исчезали головокружение, восстанавливались частично тазовые функции. Наибольшие положительные изменения наблюдались при сочетании указанных процедур с лечебной физкультурой и массажем.
У пациентов с запущенным или тяжелым течением болезни эффективным было применение кортикостероидов, так как они осуществляли противоотечное, противовоспалительное и мембраностабилизирующее действие.
Как бы это грустно не звучало, но рассеянный склероз неизлечим, можно только уменьшить симптомы этой болезни.
На сегодняшний день применяется два вида терапии для устранения рассеянного склероза. Первый из них представляет прием препаратов при обострениях и ухудшениях состояния больного.
Второй тип терапии является интервальным. Он применяется к тем пациентам, у которых наблюдается длительное улучшение состояния при поставленном диагнозе «рассеянный склероз».
Лекарство в этом случае больные принимают длительно.
Цель данной терапии состоит в восстановлении нервных клеток в периоде между обострениями. При этом прописанные врачом лекарства защищают спинной и головной мозг от атак иммунной системы.
В этот период и когда в стадии ремиссии находится рассеянный склероз, лечение производится при помощи таких препаратов как «Циклоспорин А», «Азатиоприн», «Митоксатрон» и другие.
Порой пациенту предлагается и оперативное лечение. Для того чтобы снизить иммунную атаку, ему могут удалить селезенку или вилочковую железу. Иногда таким больным делается пересадка костного мозга.
Симптоматическое и физиотерапевтическое лечение
Гормоны являются препаратами выбора при заболеваниях с иммунным механизмом развития. Вылечиться таким способом проблемно, но можно существенно замедлить или даже остановить течение рассеянного склероза и восстановить потерянные функции.
Назначение высоких доз гормонов из группы глюкокортикостероидов коротким курсом носит название «Пульс терапия». .
Схема лечения: Метилпреднизолон в количестве 1-2 грамма назначают на 5-6 суток или преднизолон 1,5 мг на килограмм массы тела в день, в утреннее время в 1-2 приёма с 4 часовым интервалом, через день или ежедневно (на курс лечения 1000 мг).
После десятидневной терапии максимальную дозу снижают на 5 мг каждые 2 дня. Общий курс лечения длится 6 недель.
При поражении зрительного нерва, препараты вводят в ретробульбарную жировую клетчатку, позади глаза. Под конец проводимой терапии назначаются уколы с аденокортикотропным гормоном.
Гемосорбцию и плазмаферез при рассеянном склерозе проводят в случае острого течения заболевания, угрожающего жизни человека.
Для борьбы с обострениями при
ремиттирующей форме рс
используются достижения ученых в иммуномодуляции. Средства, применяемые для мягкой и естественной активации иммунной системы, на 1/3 снижают вероятность рецидива рассеянного склероза.
Среди лекарств, применяемых для этой цели, выделяют бетаферон и ребиф. Препараты назначаются молодым пациентам с наличием менее 2 обострений за последние 2 года.
Применение цитостатиков
Альтернативой лечению иммуномодуляторами выступает применение цитостатиков. Иммуносупрессирующее средство метотрексат в дозе 7,5 мг 1 раз в неделю, азатиоприн по 2 мг/кг в день, оба лекарства принимаются внутрь.
Цитостатики не являются препаратами первой линии терапии, так как их побочное действие выражено сильнее, чем любого иммуномодулирующего средства.
Применение препаратов угнетает кроветворную функцию костного мозга и вызывает метаболические расстройства. .
Рекомендации народной медицины
1. Масло из чеснока.
Для его приготовления измельченную головку овоща настаивают на подсолнечном масле. Употребляют с соком лимона.
2. Мед с луком.
Это средство укрепляет сосуды конечностей и рассасывает тромбы. Для его приготовления отжатый луковичный сок смешивают с медом.
3. Спиртовая настойка чеснока.
Это средство борется со склеротическими образованиями и помогает снять спазмы сосудов.
Кроме того, народная медицина рекомендует всем больным рассеянным склерозом не включать в свой дневной рацион сладости. В меню должны присутствовать продукты с низким уровнем холестерина, а также те, которые не провоцируют повышение давления.
При этом блюда желательно заправлять растительными маслами. Рекомендуется также частое питье зеленого чая и натуральных соков.
Роды при заболевании и противопоказания
Нет определенных противопоказаний к рождению ребенка, его вскармливанию и дальнейшему воспитанию.В последние месяцы стоит постоянно посещать врача для консультации.Рекомендуется согласиться на госпитализацию для сохранения жизни малыша и мамы.
При тяжелых формах рассеянного склероза, особенно при параличе нижних конечностей, стоит проконсультироваться со специалистом о дальнейших родах.
Существуют некоторые ограничения, которых стоит придерживаться:
- Прием интерферона, иммуномодуляторов и прочих препаратов, стимулирующих иммунную систему организма строго запрещен;
- Голодание, диеты, усиленная физическая активность истощающе действует на организм и способны ухудшить симптоматику;
- Посещение бань, саун, а также курортов с жарким климатом следует ограничить, так как повышение температуры отрицательно сказывается на течение болезни.
Профилактика обострений болезни
Вторичная профилактика рассеянного склероза используется для купирования обострений и предотвращения появления новых очагов демиелинизации.
Больным необходимо избегать холодных и горячих раздражителей, контакта с инфекционными возбудителями, нужно ограничить физическую нагрузку.
Беременность и роды при РС
провоцируют обострение патологии, проявляются новые очаги демиелинизации волокон, и появляется ограничение по применению препаратов.
Реабилитация при рассеянном склерозе происходит в условиях полной неврологической разгрузки. Санатории для больных обеспечивают долгую ремиссию.
Санаторно-курортное лечение — это хороший способ поддержки больных даже после тяжёлых проявлений заболевания. .
Можно ли вылечить рассеянный склероз, остаётся открытой темой для медицины, и спонтанные случаи выздоровления являются единичными на сегодня.
Но правильное лечение с использованием всех современных методов поможет прожить человеку долгую жизнь. Оставляйте ваши мнения в комментариях, принимайте участие в обсуждениях.
Первичной профилактики (напрямую направленной на предотвращения заболевания) не существует. Можно немного уберечь себя от рассеянного склероза или его рецидивов, если исключить любые инфекции, стрессы, травмы, операции, курение.
Признаки рассеянного склероза на мрт головного мозга
Отсутствие отличительных признаков (рентгенологических, клинических, лабораторных, электрофизиологических) на ранней стадии развития рассеянного склероза делает диагностику данного заболевания достаточно проблематичной.
Оглавление:
Диагностика склероза
Исследуя особенности аутоиммунного хронического заболевания — рассеянный склероз ошибочный диагноз по МРТ подтверждается довольно часто. И это не удивительно, ведь болезнь по множественным неврологическим признакам схожа с другими недугами, имитирующими клиническую картину рассеянного склероза.
- Опухолевые образования разной этиологии
Что бы исключить то или иное заболевание, проводиться МРТ с контрастом при рассеянном склерозе. Ввод специального парамагнитного вещества усиливает результативность диагностического исследования, чем, соответственно, увеличивает точность и надежность полученной информации.
- Воспалительных заболеваний, имеющих аутоиммунный механизм развития, к которым можно отнести системную красную волчанку, рассеянный энцефаломиелит, синдром Шенгрена, гранулематоз и др.
Результаты МРТ обследования при склерозе
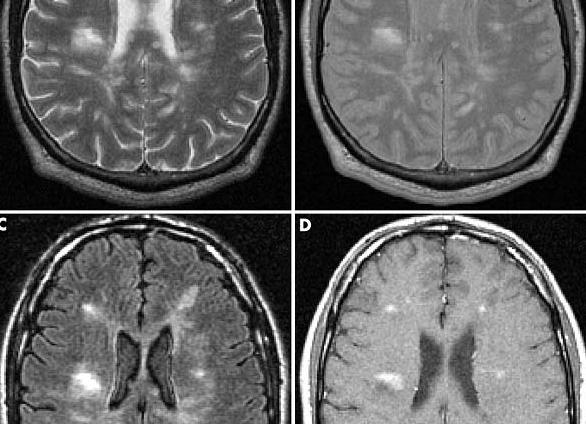
Видимыми признаками рассеянного склероза на МРТ томографе являются множественные очаги демиелинизации (бляшки). Изображения, выполненные в режимах сканирования Т1 и Т2 содержат визуальную информацию о локализации и характерной форме очагов с повышенной интенсивностью сигнала.
- Режим Т1 с гипоинтенсивным сигналом подтверждает наличие аксональной дегенерации (аксонопатии, при которой в нейроне нарушается метаболический процесс), отображенной при рассеянном склерозе на картине МРТ в виде затемненных областей — «черных дыр»
Первые признаки рассеянного склероза при диагностике с использованием МРТ
Роль МРТ при рассеянном склерозе трудно переоценить. Данная процедура позволяет выявить неполадки в работе мозга на начальных стадиях. Магнитно-резонансная томография часто играет ключевую роль в постановке комплексного диагноза и дальнейшего лечения пациента.
Выявление заболевания с помощью МРТ
На ранних стадиях склероза внешние, лабораторные и клинические признаки могут никак себя не проявлять, поэтому диагностика болезни весьма проблематична. Во время медицинского осмотра у пациента могут отмечаться некоторые неврологические нарушения, потеря чувствительности, которые являются первыми признаками возможной болезни. Чтобы развеять сомнения, подтвердить или опровергнуть диагноз, назначают такую процедуру, как томография. МРТ (магнитно-резонансная томография) позволяет выявить патологические процессы, которые происходят в головном и спинном мозге, дать визуальную картину патологических изменений их функций. С помощью данной процедуры можно увидеть очаги болезни, зарожденные в нервной системе, исследовать степень их тяжести, а также отличить от других возможных заболеваний. Роль томографии при диагностике рассеянного склероза важнейшая в данной области медицины. Отмечается высокая точность, результативность данного метода.
Принцип работы МРТ: электромагнитные волны оказывают действие на тело больного, вследствие чего возникает резонанс ядерного характера, действующий на водородные атомы. После облучения нужной для обследования зоны тела, на ней возникает изменение энергий. После этого компьютер замечает наиболее возбужденные участки, фиксирует их и обрабатывает, выводя объемное изображение происходящей картины на монитор. Изображение подается в виде трех объемных проекций.
Готовые снимки, которые дала томография, имеют высокий формат картинки и как нельзя лучше визуализируют процесс рассеянного склероза. МРТ — это выход при постановке сложного диагноза, так как использование других методов, например, лабораторное исследование, не позволит в полной мере иметь представление о происходящих процессах, визуализировать патологические процессы и мельчайшие изменения головного мозга. Когда лечащий врач ставит диагноз, то, прежде всего, он внимательно изучает полученные во время процедуры снимки. Именно они ключевой момент в выявлении болезни. Дело в том, что рассеянный склероз имеет похожие первые признаки с другими заболеваниями. Очень важно не ошибиться при постановке диагноза, поэтому прибегнуть к процедуре МРТ — верное решение.
В последнее время очень часто при процедуре магнитно-резонансной томографии подтверждается диагноз «рассеянный склероз». Это неудивительно, так как группа риска все больше расширяется. К ней относят: людей, перенесших онкологические заболевания, наследственно предрасположенных, имеющих осложнения после перенесенных операциий или травм. Для того чтобы не спутать склероз с тем или иным заболеванием или осложнением, МРТ проводят со специальным веществом. Перед процедурой пациенту вводят цветной пигмент, который позволяет лучше увидеть нарушения работы мозга. Такая диагностика позволяет иметь более полное представление о ситуации конкретного пациента, а полученная во время исследования информация поможет при постановке точного диагноза. Использование МРТ со специальным красящим пигментом необходимо в сложных ситуациях, когда точность играет важнейшую роль.
К ним относятся склерозы следующих групп:
- Воспалительный рассеянный склероз, синдром Шегрена, красная волчанка.
- Склероз, сопровождающийся инфекционными болезнями (болезнь Лайма, энцефаломиелит).
- Дегенеративные заболевания: миелоз, дегенерация.
- Гиповитаминоз — дефицит витамина В12.
- Заболевания сосудов головного и спинного мозга.
О чем говорят результаты?
О наличии рассеянного склероза говорят множественные очаги (так называемые бляшки).
Как правило, изображения получают в режимах Т1 и Т2. Такая картина вмещает наиболее информативное представление о ситуации. На ней можно увидеть бляшки, которые представляют наибольшую опасность. Их интенсивность сигнала более ярко выражена. Каждый процесс сканирования отвечает за определенную функцию:
- Т1 позволяет увидеть сбой в функционировании нейронов, отображая происходящее в виде темных областей на мозге.
- Т2 позволяет просмотреть очаги более четко, оценить сложность поражения мозга болезнью. Данный режим имеет высшую степень интенсивности и используется наиболее часто.
Заключение по теме
Диагностика рассеянного склероза с помощью магнитно-резонансной томографии, благодаря снимкам высокого качества, поможет заметить даже бляшки микроскопического размера, которые не способны выявить другие методы. Это очень важно вовремя заметить, так как очаги имеют свойство сливаться, создавая отеки в размере нескольких сантиметров. Однако, несмотря на то что МРТ является наиболее часто применяемым методом исследования, который существует в медицине, постановка диагноза невозможна без полного обследования пациента. Также она имеет некоторые противопоказания. Процедуру нельзя проводить, если у больного вживлен кардиостимулятор, искусственные суставы, имплантат в среднем ухе, кровоостанавливающие клипсы в головном мозге. МРТ — наиболее эффективный метод в выявлении рассеянного склероза. Он позволяет получить наиболее полную картину происходящих процессов, увидеть наличие патологий. Также снимки — это важнейший элемент при назначении лечения, но для того, чтобы оно было наиболее эффективным, проводят полное обследование пациента.
Диагностика рассеянного склероза на МРТ — точно и своевременно
Рассеянный склероз — малоприятный недуг, и прогнозы его не всегда вселяют оптимизм. Более всего он нехорош тем, что почти ничем не проявляет себя на ранних этапах. В таких случаях важна своевременная диагностика, а лучше всего виден рассеянный склероз на МРТ.
В последнее десятилетие, как сообщает статистика, отмечается значительно большее количество случаев РС, чем в прошлом. Это связано с возросшим уровнем диагностики, благодаря чему патологические процессы удается выявить на ранних стадиях, и главную роль в этом играет МРТ.
МРТ-диагностика
Магнитно-резонансная томография одновременно является и самой дорогой, и самой лучшей диагностической процедурой, позволяющей в полной мере рассмотреть всю картину развития болезни.
В чем суть процедуры? МРТ основана на эффекте ядерного резонанса в магнитном поле. Если объяснять простыми словами — при включении мощного магнитного поля атомы водорода в тканях организма выстраиваются в одну линию. Этот эффект позволяет увидеть на снимке, как распределяются атомы водорода в тканях, то есть визуализировать жидкость внутри организма.
Томографы, основанные на ядерно-магнитном резонансе, имеют два режима работы — Т1 (низкоинтенсивный), на котором распределение жидкости отображается в виде темных пятен, и Т2 (высокоинтенсивный), где жидкость, наоборот, визуализируется ярко.
Чем это поможет при диагностике РС?
Что даст визуализация жидкости при рассеянном склерозе? Напомним, что это заболевание не имеет ничего общего со старческим склерозом. «Рассеянный» в данном случае означает, что патологические изменения возникают в самых разных местах, а «склероз» — замену паренхимы соединительной тканью. Причина, по которой он возникает, до сегодняшнего дня остается неизвестной.
РС — аутоиммунное заболевание. Это означает, что организм подвергается атаке своей собственной иммунной системы, и мишенью его становится в данном случае нервная система, а конкретно — миелиновые оболочки нервных путей. Как известно, большая часть нервов имеет строение, подобное проводам: осевое нервное волокно оплетено несколькими слоями миелина, выполняющего изолирующую и питающую функцию.
Миелин имеет жировой состав, поэтому в норме вода не может проникнуть внутрь. Однако последствия его воспаления в результате атаки иммунной системы и заживления в виде рубца (так называемые бляшки) позволяют жидкостям проникать в пораженные места, что на снимке МРТ выглядит темными или светлыми пятнами, в зависимости от выбора режима.
Также для более яркого отображения пораженного участка пациенту могут ввести вещество, проникающее в пораженную область и повышающее ее контрастность на снимках. В настоящее время для контрастной диагностики рассеянного склероза предпочитают вводить препараты на основе редкоземельного металла гадолиния, хорошо реагирующего на магнитное поле.
Высокое разрешение томографа, дающего картинку в трех проекциях, позволяет увидеть даже самые маленькие бляшки, то есть предупредить болезнь еще в зародыше. Между прочим, у пяти пациентов из ста, кому поставлен диагноз «рассеянный склероз», по результатам такого обследования ничего не обнаруживается.
Также МРТ головного мозга помогает дифференцировать рассеянный склероз от других заболеваний со сходной симптоматикой:
Это не опасно?
Напротив, МРТ-диагностика относится к практически безопасным диагностическим процедурам. В процессе исследования не используются ни рентгеновские, ни какие-либо другие ионизирующие лучи. Магнитное поле же не наносит ровным счетом никакого вреда. Хотя такое исследование строго противопоказано тем, у кого в теле имеются импланты, которые могут среагировать на магнитное поле (например кардиостимуляторы или искусственные суставы).
Как выглядит рассеянный склероз на снимке?
Признаки рассеянного склероза на МРТ хорошо видны специалисту. Для получения ясной картины на томографе делают снимок головного и спинного мозга в трех проекциях. Сами миелиновые оболочки нервов имеют вид своеобразных «муфточек», но видны они только под микроскопом. Однако на снимках МРТ при рассеянном склерозе видны бляшки в виде темных (на Т1-снимках) и светлых (на Т2-снимках) пятен. К тому же при достаточно обширном воспалении наблюдаются отеки, которые имеют свойство сливаться друг с другом, достигая в диаметре нескольких сантиметров.
В заключение МРТ вносятся данные о структурах мозга, в которых наиболее вероятно появление бляшек, а также полное описание зафиксированных во время обследования патологических структур. Чаще всего патология проявляется в области мозолистого тела и мозговых желудочков.
Бляшки различны по размеру (более мелкие свидетельствуют о том, что заболевание началось недавно), по форме (более круглая означает острый склероз, овальная — хронический). Когда применяются контрастные препараты, медик смотрит на интенсивность изменения цвета — она может сказать о том, рецидивирует ли заболевание (в случае неравномерного окрашивания). Таким образом, рассеянный склероз на МРТ можно диагностировать с довольно высокой точностью.
Критерии РС по Макдональду
Последний пересмотр так называемых критериев Макдональда состоялся в 2011 году. По Макдональду, необходимо наличие не менее двух очагов развития склероза, достаточно удаленных друг от друга. При этом МРТ-диагностику необходимо проводить как минимум дважды, и патологические изменения должны прогрессировать.
В случае постановки диагноза по Макдональду проводится дополнительное исследование изменений в цереброспинальной жидкости.
Критерии РС по Пати
В этом случае заболевание определяется как рассеянный склероз, когда очагов развития насчитывается не менее четырех, каждый из которых имеет размер от 3 миллиметров. Допускается и вариант с тремя очагами, но один из них должен находиться в так называемой перивентрикулярной области, то есть в районе мозговых желудочков.
Резюмируя
Для верной постановки диагноза нельзя ограничиваться одним МРТ-обследованием. Помните, что любой анализ — это только половина дела. Необходим грамотный специалист, способный должным образом интерпретировать ваши результаты диагностического исследования. Диагностика рассеянного склероза — сложная многоэтапная процедура, и для получения практических рекомендаций врача вам предстоит пройти не только через магнитно-резонансный томограф. Заключение МРТ — лишь очень мощное подспорье для доктора, но ничто не заменит врачебный опыт.
Рассеянный склероз на МРТ: как выглядит, диагностика, признаки
Зачем проводят МРТ при рассеянном склерозе?
Диагностика рассеянного склероза
Рассеянный склероз (РС) – хроническое заболевание аутоиммунного типа, при котором происходит поражение и нарушение функций головного и спинного мозга. Если точнее, то поражается внешняя (миелиновая) оболочка нерва, главной функцией которой является обеспечение нормальной проводимости нервных импульсов ко всем органам и системам организма.
Можно ли определить рассеянный склероз по МРТ?
Симптоматика этого заболевания чаще всего не так ярко выражена, что составляет серьезную проблему. Поэтому для правильной постановки диагноза и назначения эффективного лечения требуется глубокая диагностика, а именно MPT головного мозга.
Признаки рассеянного склероза на МРТ головного мозга
О наличии рассеянного склероза могут свидетельствовать следующие признаки, выявляемые при проведении MPT головного мозга:
Скопление контрастного вещества, вводимого перед MP-исследованием, в очагах поражения головного или спинного мозга.
Динамика увеличения размеров очагов при повторении процедуры МРТ (например, в течение года). Частое повторение МРТ не имеет смысла, поскольку рассеянный склероз развивается достаточно медленно.
Появление отёка вокруг очага демиелинизации.
Поражение не только оболочки нерва, но и ствола мозга, мозжечка.
Кроме того, MPT помогает выявить такие нарушения, как сдавливание нервных окончаний костями позвоночника. Это может происходить, если пациент страдает остеохондрозом, межпозвоночной грыжей и другими заболеваниями опорно-двигательного аппарата. Такое негативное влияние на спинной мозг может стать одной из первопричин развития рассеянного склероза.
Как выглядит МРТ при рассеянном склерозе?
В современной практике специалисты-диагносты используют различные критерии, чтобы определить рассеянный склероз наMPT головного мозга.
Показатели Фазекас
Для такого заболевания, как рассеянный склероз, характерно не менее 3-х областей с высокой интенсивностью подачи сигнала. Из них две должны находиться в перивентрикулярном пространстве, а одна – в супратенториальном. По размерам очаги поражения должны превышать 3 мм в диаметре.
Критерии Макдональда
Критерии Макдональда наиболее часто используются для диагностики рассеянного склероза. Выделяют несколько вариантов клинической картины заболевания при данном методе:
Два и более очагов поражения и обострения.
Два и более обострений при наличии одного очага поражения.
Одно обострение и наличие признаков развития 2-х очагов поражения.
Одно обострение и один очаг поражения.
Критерии Пaти
На снимках MPT должно просматриваться не менее 4-х очагов гиперинтенсивности в режиме сканирования Т2. Размеры очагов должны превышать 3 мм в диаметре. Также подтвердить рассеянный склероз можно, если на снимках просматриваются три очага поражения, один из которых располагается перивентрикулярно.
Как проходит процедура?
Процедура MPT головного мозга безболезненна и не требует особой подготовки. По продолжительности в среднем достигает 30 минут. Для обследования пациент ложится на выдвижной стол аппарата в неподвижном положении. Затем стол въезжает внутрь цилиндра аппарата для сканирования.
Томограф делает множество снимков в различных проекциях и режимах. После процедуры специалист сможет увидеть результат на компьютере и приступить к расшифровке.
Показания
Заподозрить наличие развивающегося, прогрессирующего рассеянного склероза у пациента заставляет следующая симптоматика:
Нарушение координации, ощущение слабости в конечностях, затруднённость произвольных движений.
Постепенная потеря остроты зрения, при этом часто оно нарушается на одном глазу. Человек видит яркие мерцания перед глазами или вспышки.
Выпадение поля зрения (чаще на одном глазу).
Развитие патологических рефлексов.
Проблемы с памятью, частые мигрени.
Парезы или параличи конечностей.
Один симптом из списка – ещё не показатель того, что имеет место рассеянный склероз. Когда же наблюдается сразу несколько тревожных симптомов, лечащий врач должен назначить пациенту пройти MPTголовного мозга для исключения либо подтверждения рассеянного склероза.
Ещё одной особенностью РС, является непостоянство симптомов. Например, пациент может лишь на время утратить зрение на одном глазу. Важно не игнорировать первые признаки заболевания, а обратиться к неврологу как можно раньше.
Противопоказания
Наличие в теле пациента металлических имплантатов, кардиостимулятора, инсулиновой помпы.
Вес более 120 кг (по техническим причинам).
При наличии у пациента аллергии на гадолиний, при заболеваниях печени или почек МРТ головного мозга для диагностирования рассеянного склероза должно проводиться без контраста.
Режимы MPT сканирования
Наиболее верная диагностика состояния головного и спинного мозга возможна при использовании двух временных контрастов – режимы T1 и Т2.
При исследовании в режиме Т1 от белого вещества головного и спинного мозга идёт светлый сигнал. Очаги поражения миелиновой оболочки не проявляются интенсивно – на снимках можно наблюдать тёмные фрагменты. Это и есть свидетельство того, что имеет место аксональная дегенерация – характерный признак рассеянного склероза.
Режим Т2 позволяет более точно определить степень поражениятканей мозга. При таком сканировании очаги поражения светятся ярким пятном, а белое вещество передает тёмный сигнал.
Для усиления сигналов и получения более точной картины пациенту вводят контрастное вещество на основе гадолиния. Оно накапливается в местах поражения и наиболее чётко указывает на зоны и границы очагов рассеянного склероза.
Расшифровка результатов MPT
После MP-сканирования сразу получаются снимки в различных проекциях, и специалисты-диагносты приступают к расшифровке.
Оттенки структур мозга на снимках варьируются: от белого до чёрного. Зависит интенсивность оттенка от колебаний водородных протонов в тканях мозга. По снимку можно оценить:
Общее состояние мозга (белого и серого вещества).
Состояние конкретных отделов мозга.
Костное вместилище мозга.
Общее состояние оболочек мозга, а также пространств между ними.
Степень исполнения функции подкоркового центра.
На вопрос о том,всегда ли виден рассеянный склероз на MPT, можно практически однозначно ответить положительно. Кроме того,могут быть выявлены и другие заболевания нервной системы, симптоматика которых схожа с рассеянным склерозом: инсульт, отёк мозга, синдром Альцгеймера, аневризма сосудов и так далее.
МРТ диагностика рассеянного склероза
Рассеянный склероз (РС) – наиболее частое воспалительное демиелинизирующее заболевание центральной нервной системы у подростков и у лиц среднего возраста, которое, однако, может возникать и у пожилых людей. В соответствии с критериями Макдональда (McDonald), диагноз рассеянного склероза требует объективных доказательств наличия поражений белого вещества, а также доказательства изменений их количества, локализации и размеров во времени и пространстве. МРТ является крайне важным методом диагностики этого заболевания, так как позволяет увидеть множественные очаги в головном мозге, в том числе клинически «немые», а также выявить вновь возникшие очаги при контрольных исследованиях.
КАК ВЫГЛЯДИТ РАССЕЯННЫЙ СКЛЕРОЗ НА МРТ
Для РС характерно типичное распределение очагов в белом веществе головного мозга, которое помогает отличить их от сосудистых изменений. Для этого заболевания типичны поражения мозолистого тела, дугообразных волокон, височных долей, мозгового ствола, мозжечка и спинного мозга. Такое распределение очагов нехарактерно для других заболеваний. При ангиопатии возможны поражения ствола мозга, однако они обычно симметричны и располагаются центрально, в то время как очаги при рассеянном склерозе локализованы по периферии.
Наиболее типичные вопросы, которые задает себе практически любой рентгенолог во время анализа МРТ:
- Могу ли я заподозрить ли рассеянный склероз?
- Являются ли эти поражения белого вещества результатом патологических изменений мелких сосудов, как у пациентов, страдающих гипертонией?
- Или необходимо думать о других, менее типичных причинах их возникновения?
Чтобы ответить на эти вопросы, при исследовании поражений белого вещества необходимо принимать во внимание следующие моменты:
- Многие заболевания нервной системы могут проявляться так же, как рассеянный склероз, и клинически, и на МРТ.
- Для большинства случайно обнаруженных поражений белого вещества будет обнаружена их сосудистая природа.
- Список возможных диагнозов при обнаружении очагов в белом веществе является весьма длинным
Даже если у пациента имеются клинические признаки рассеянного склероза, необходимо как можно более тщательное изучение изменений белого вещества, чтобы решить, действительно ли эти изменения позволяют заподозрить демиелинизирующий процесс, или они являются случайными находками, возникновение которых обусловлено возрастом.
На изображениях продемонстрированы типичные отличия между сосудистыми поражениями и рассеянным склерозом на МРТ головного мозга. Слева – на Т2 ВИ определяется типичный сосудистый очаг в стволе мозга, с поражением поперечных волокон Варолиева моста. Справа на аксиальном Т2 ВИ визуализируется поражение мозгового ствола у пациента с РС в виде гиперинтенсивного очага, расположенного на периферии (часто очаги могут располагаться вблизи или непосредственно в стволовом тракте тройничного нерва, или около края четвертого желудочка).
ЧТО ПОКАЗЫВАЕТ МРТ ПРИ РАССЕЯННОМ СКЛЕРОЗЕ И ДРУГИХ БОЛЕЗНЯХ БЕЛОГО ВЕЩЕСТВА
Расположение очагов в белом веществе бывает разным, поэтому диагноз напрямую зависит от того, в каких именно отделах белого вещества обнаружены очаги. Здесь желтой стрелкой отмечены неспецифические глубокие изменения белого вещества, которые могут наблюдаться при многих заболеваниях, например сосудистого характера. Для рассеянного склероза в данном случае являются характерными следующие изменения:
- Поражение височной доли (красная стрелка)
- Юкстакортикальные поражения в непосредственной близости к коре (зеленая стрелка)
- Поражение мозолистого тела (синяя стрелка)
- Перивентрикулярные очаги (вблизи желудочков мозга)
Юкстакортикальные очаги являются специфичными для РС. Они вплотную прилежат к коре. Не рекомендуется использовать термин «субкортикальный» или «подкорковый» для описания их локализации, поскольку он является малоспецифичным и применяется для описания изменений белого вещества на протяжении вплоть до желудочков мозга.
При сосудистых поражениях дугообразные волокна не затрагиваются, вследствие чего на Т2 ВИ и FLAIR визуализируется темная «полоска» между очагом и корой (желтая стрелка).
Поражение височной доли также является характерным для рассеянного склероза. В противоположность этому, при гипертензионной энцефалопатии очаги располагаются в лобной и теменной долях; локализация их в затылочной доле не является типичной, а в височных долях они никогда не обнаруживаются. Только при церебральной аутосомно-доминантной артериопатии с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL) наблюдается раннее поражение височных долей.
МРТ признаки рассеянного склероза. Множественные очаги, прилежащие к желудочкам мозга (красная стрелка); очаги продолговатой (овоидной) формы, ориентированные поперек длинной оси желудочков мозга (желтая стрелка); множественные очаги в мозговом стволе и мозжечке (справа). Подобные поражения часто именуют «пальцами Доусона», они отражают демиелинизацию белого вещества головного мозга вдоль малых мозговых вен, располагающихся перпендикулярно мозговым желудочкам.
Пальцы Доусона. Считается, что «пальцы Доусона» — характерный симптом рассеянного склероза — возникают в результате воспаления тканей, окружающих пенетрирующие венулы, которые располагаются перпендикулярно по отношению к длинной оси боковых желудочков.
На представленных МР-томограммах типичными для РС являются следующие изменения:
- Очаги продолговатой формы, ориентированные перпендикулярно желудочкам мозга (пальцы Доусона)
- Усиление сигнала от данных очагов после введения контраста
- Множественность поражений и их расположение вблизи желудочков
МРТ с контрастным усилением при рассеянном склерозе
Диагностика рассеянного склероза на ранних сроках осуществляется путем контрастного усиления этих очагов, сохраняющегося в течение месяца после их возникновения, что является другим типичным признаком РС. Наличие в одно и то же время усиливающихся и не усиливающихся при контрастировании очагов объясняется диссеминацией их во времени. Отек с течением времени регрессирует, в итоге остаются лишь небольшие центрально расположенные участки гиперинтенсивного на Т2 ВИ сигнала.
На МР-томограммах (исследование сделано через три месяца после клинического дебюта) определяются типичные признаки рассеянного склероза:
- Множественные очаги, накапливающие контраст
- Большая часть этих очагов вплотную прилежит к коре: они должны быть расположены в области дугообразных волокон
- Все эти очаги являются недавно возникшими, поскольку контрастное усиление очагов при введении препаратов гадолиния наблюдается только в течение месяца (диссеминация во времени).
Возникновение новых очагов на МР-томограмме отображает процесс диссеминации во времени. Пациенту была выполнена МРТ через три месяца после клинического дебюта РС. На томограмме слева виден единичный очаг, в то время как на МР-томограмме справа, выполненной через три месяца, определяются два новых очага.
МРТ спинного мозга при рассеянном склерозе
Поражение спинного мозга при рассеянном склерозе: на сагитальной МР-томограмме спинного мозга (слева) определяются очаги, характерные для РС — относительно небольшие поражения, расположенные по периферии. Чаще всего они обнаруживаются в шейном отделе позвоночника, имеют длину меньше чем два позвоночных сегмента. Кроме того, визуализируются очаги и в мозговом стволе: их сочетание с поражениями спинного мозга и мозжечка является признаком, крайне полезным в ранней диагностике рассеянного склероза.
Поражение спинного мозга не характерно для большинства других заболеваний ЦНС, за исключением острого диссеминированного энцефаломиелита, болезни Лайма, проявлений системной красной волчанки, саркоидоза. Обратите внимание, что представленные выше томограммы являются взвешенными по протонной плотности — эта последовательность имеет важное значение в стадировании РС. Сигнал от спинного мозга на изображениях, взвешенных по протонной плотности, однородно низкоинтенсивный (как от ликвора), вследствие чего на этом фоне очаги РС становятся контрастными по отношению к спинномозговой жидкости и спинному мозгу, что позволяет определить рассеянный склероз по МРТ.
Рассеянный склероз под микроскопом
На фотографии (гистологическое исследование) видны признаки перивенулярного воспаления при рассеянном склерозе. Процесс начинается с воспалительных изменений тканей, окружающих вены. В первые четыре недели участки воспаления активно накапливают контраст (препараты гадолиния) из-за локального нарушения целостности гематоэнцефалического барьера. В первое время воспаление является диффузным, затем — по типу «незамкнутого кольца».
КАК ОТЛИЧИТЬ РАССЕЯННЫЙ СКЛЕРОЗ И СОСУДИСТУЮ ЭНЦЕФАЛОПАТИЮ
Ниже в сводную таблицу собраны наиболее характерные типы расположения очагов при рассеянном склерозе и при изменениях сосудистого происхождения. Различия касаются расположения очагов и характеристик контрастирования.
Диагностика рассеянного склероза на МРТ
Магнитно-резонансная томография – одна из самых точных методик, которая проводится с использованием высокотехнологического оборудования. Основное преимущество данного диагностического исследования заключается в возможности выявлять даже те заболевания, которые ещё не начали проявляться в виде характерных симптомов. Так, отлично себя зарекомендовало МРТ при рассеянном склерозе. Исследование позволяет распознавать болезнь при самых незначительных анатомических, патологических и структурных изменениях, происходящих в головном мозге. Как диагностируется рассеянный склероз на МРТ?
Что собой представляет рассеянный склероз?
Рассеянный склероз – это болезнь, развивающаяся в нервной системе. Проявляется, как правило, в постепенном ослабевании речевых, двигательных функций. Кроме того, у болеющего человека нарушается работа тазовых органов. В тяжёлых случаях существует вероятность наступления инвалидности.
Рассеянный склероз относится к аутоиммунным недугам. Главной причиной заболевания является формирование иммунитетом антител к собственным органам и тканям. Однако «атакуют» иммуноглобулины не все ткани, а лишь те, которые воспринимаются ими, как опасные для организма. Чтобы возникла подобная реакция защитной системы, чужеродным организмам требуется проникнуть в клетку и изменить её генетический код. В результате она становится дефективной, а иммунитет тут же начинает реагировать, формируя антитела.
Однако особенность защитной системы нашего организма состоит в том, что её агенты не всегда разборчивы в отношении клеток. Как следствие, повреждение не только инфицированных вирусом, но и схожих на них – абсолютно здоровых тканей. В этом и заключается особенность аутоиммунных болезней.
Каковы причины и признаки рассеянного склероза?
Рассеянный склероз относится к аутоиммунным недугам.
Главным виновником заболевания являются вирусы, которые продолжительное время существуют в нервных клетках, постепенно разрушая их. В первую очередь страдают миелиновые оболочки, которые заменяются сформированным вирусом белком – прионом. Прион воспринимается защитной системой как антиген, поэтому тут же начинается выработка иммуноглобулинов. Постепенно иммунитет разрушает нервную систему, воспринимая белок как чужеродный.
Что может влиять на возникновение рассеянного склероза?
- Перенесённые ещё в детском и юношеском возрасте инфекции.
- Генетическая предрасположенность.
- Недостаток витамина D.
- Продолжительное воздействие на организм токсинов.
- Частые вирусные и бактериальные инфекции.
- Длительное воздействие радиационного излучения.
Каковы симптомы заболевания?
- Нарушение чувствительности (ощущение хождения по мягкой поверхности).
- Повышение мышечного тонуса нижних конечностей, за счёт чего нарушается двигательная функция.
- Пошатывание при ходьбе.
- Тремор в руках.
- Двоение в глазах, нарушение зрения.
- Невозможность контролировать мочеиспускание.
- Эмоциональные нарушения.
- Усталость, слабость, проявляющаяся даже после незначительной физической нагрузки.
Проявление одного из перечисленных признаков не всегда говорит о рассеянном склерозе. О заболевании судят лишь при возникновении группы симптомов. Однако окончательно поставить диагноз можно после тщательного обследования.
Роль МРТ в диагностировании рассеянного склероза
Заболевание достаточно сложно подвергается диагностике. Обнаружить отклонения даже на начальном этапе их развития позволит только магнитно-резонансный метод исследования. Проводится процедура с помощью томографа, который воздействует на организм пациента с помощью электромагнитных лучей, создающих ядерный резонанс водородных атомов.
Далее в диагностируемой области происходят изменения на энергетическом уровне. В результате высвобожденные электромагнитные сигналы с помощью специальной программы отображаются на компьютерном экране. Изображения исследуемого органа представляются в различных срезах. Полученные в результате снимки получаются чёткими и с высоким разрешением. Это позволяет распознавать рассеянный склероз даже при самых незначительных анатомических и патологических изменениях.
При исследовании головного мозга на полученном изображении визуализируются очаги заболевания со всеми особенностями. Эти особенности позволяют не ошибиться при постановке диагноза и не перепутать патологические изменения, вызванные рассеянным склерозом, с поражениями мозга, связанными с другими заболеваниями. Выявить наличие болезни можно только при МР-обследовании спинного и головного мозга.
Качество изображений напрямую зависит от мощности сканирующего аппарата. Если рассеянный склероз не диагностирован на МРТ, а характерные заболеванию клинические признаки у пациента присутствуют, то повторять процедуру рекомендуется каждые 3 месяца.
Каковы симптомы рассеянного склероза на МРТ?
Существуют главные признаки, свидетельствующие о начальной стадии заболевания согласно исследованию магнитно-резонансной томографии. К симптомам патологий относятся множественные очаги димиелинизации (избирательное поражение миелиновой оболочки головного мозга, которое происходит вокруг нервных окончаний периферической и центральной нервной системы). Изображения, полученные в режиме Т1 и Т2, способны выявить объём и месторасположение очага.
Изображения, полученные в режиме Т1 и Т2, способны выявить объём и месторасположение очага.
Для них характерны следующие функции:
- Т1. Обладает способностью диагностировать нарушение в работе нейронов. В этом режиме патологические изменения отображаются в виде затемнённых пятен.
- Т2. Используется намного чаще, чем предыдущий режим. Это связано с высоким разрешением изображений, что позволяет более чётко визуализировать форму и месторасположение патологического очага.
Кроме того, МР-сканирование позволяет увидеть мизерные бляшки, которые не поддаются диагностированию с помощью других методов исследования. Очаги могут визуализироваться на таких участках головного мозга:
- базальные ядра;
- перивентрикулярная часть полушарий;
- мозжечок;
- вентральная часть заднего мозга или варолиев мост;
- продолговатый отдел мозга;
- мозолистое тело;
- участки коры полушарий головного мозга.
При обнаружении у пациента рассеянного склероза диагносты:
- будут сравнивать предыдущие снимки с вновь сделанными (поскольку старые очаги могут уменьшаться или вовсе исчезать);
- на основе исследования новых бляшек сделают выводы о прогрессировании заболевания.
Пациент должен будет регулярно обследоваться. При частых обострениях – 1 раз в полгода, при редких приступах – 1 раз в год.
Критерии для определения рассеянного склероза на МРТ
Ранее, чтобы определить наличие рассеянного склероза, принимали в расчёт критерии «рассеивания признаков во времени и пространстве». В их основе лежали характерные неврологические симптомы, которые проявляли себя волнообразно. Невропатолог только на основе этих данных мог поставить диагноз «рассеянный склероз». Позже для диагностики этой опасной болезни были разработаны более точные критерии — «Мак Дональда», особая роль в которых отводилась магнитно-резонансному сканированию.
Выглядят они следующим образом.
Рассеянный склероз на МРТ диагностируется на первичном этапе его развития.
- 2 или более приступов, клинических симптомов у пациента, которые подтверждают наличие 2 очагов, не требуют дополнительных исследований для постановки точного диагноза.
- Более 2 рецидивов, подтверждающих наличие 1 очага. Требуется пространственная диссеминация, 2 и более очагов, подтвержденных с помощью МР-сканирования, или ожидание обострения с новыми очагами.
- 1 обострение, более 2 клинических симптомов, свидетельствующих о наличии 2 очагов – подтверждение временной диссеминации при проведении МРТ, или ожидание новых рецидивов.
- 1 рецидив и клинический симптом, свидетельствующий о наличии 1 очага – подтверждение пространственной и временной диссеминации при проведении МРТ, рецидив, сопровождающийся распространением патологического процесса на другие участки ЦНС.
Для исследования головного мозга зачастую прибегают к использованию томографа мощностью 1,5 Тл. Использование низкопольной томографии не предоставит точной информации о состоянии клеток (тканей) спинного, головного мозга и наличии склеротических очагов.
Противопоказания
Рассеянный склероз на МРТ диагностируется на первичном этапе его развития. Диагностика обладает массой преимуществ перед другими исследованиями. При помощи данной методики можно выявить поражение задней черепной ямки. Кроме того, процедура способна диагностировать патологические процессы, происходящие в спинном мозге, что не подвластно другим методикам.
Однако наряду с множеством достоинств, у МРТ есть и недостатки:
- Пациентам, вес которых превышает 120 кг, процедуру проходить не разрешается.
- Осторожным следует быть при наличии боязни замкнутых пространств. Об этом необходимо сообщить врачу.
- При наличии кардиостимуляторов, металлических протезов снимки могут получиться некачественными. Кроме того, при воздействии электромагнитного поля конструкции могут нагреваться и смещаться.
Перед прохождением процедуры рекомендуется снимать одежду с металлическими вставками, а также украшения и аксессуары. В процессе диагностики больной должен лежать неподвижно, чтобы снимок получился чётким.
Если доктор подозревает наличие рассеянного склероза, то МРТ часто назначается с контрастом. Для этого пациенту введут в вену йодсодержащий препарат, который в течение нескольких секунд сконцентрируется в необходимом участке. Перед проведением процедуры с использованием окрашивающего элемента рекомендуется не употреблять пищу за 6-8 часов.
Магнитно-резонансная томография на сегодня остаётся самым достоверным диагностическим методом. Проводить его разрешается даже детям с первых дней жизни. Отлично себя зарекомендовало исследование при выявлении рассеянного склероза на начальном этапе его развития. Томограф при этом обнаруживает месторасположение очага, его объём и форму. Своевременная диагностика этого опасного заболевания с помощью резонансного метода позволит вовремя приступить к лечению.
Рассеянный склероз на МРТ очаги и признаки
Рассеянный склероз это болезнь нервной системы, в ходе которой человек постепенно утрачивает способность к произвольным движениям, речи, функциям контроля над тазовыми органами и в результате становится инвалидом. Происходит это из-за того что собственный иммунитет человека, охраняющий нас от вредоносных внешних бактерий, микробов и вирусов начинает создавать антитела к нашим тканям и органам.
Группа подобных заболеваний именуется как аутоиммунные, то есть вызванные собственным иммунитетом, хотя в корне иммунитет не сам виноват в таковом саботаже. Для поломки нашей защиты и в формировании её агрессии на собственного хозяина до сих пор много не изученного. Тем не менее, известно, что иммунитет атакует не все ткани, а какие сам посчитает опасными, для нашего целостного организма. Для того что бы иммунитет нападал на клетки и микроструктуры нашего тело они должны быть изменены вирусом или бактерией или генетической поломкой.
Причин масса как мы видим, если принять в учёт факт, что вирусов многие тысячи, а геном человека так сложно устроен, что поломки в неё не несчастный случай, а закономерный вариант его эксплуатации. Таким образом, некоторые клетки тканей нашего организма могут становится дефектными благодаря воздействию выше перечисленных причин и умная система иммунитета может счесть их не вполне желательными для наличия среди остальных клеток и начать их атаковать. Важно то что атакующие агенты иммунной системы – так называемые антитела или иммуноглобулины, хоть и имеют специфичность, но не на 100% разборчивы в своём желании исполнить приказ. Происходит повреждение не только явно патологически изменённых клеток, но и похожих на них здоровых клеток. Вот это самое страшное, когда не знаешь где свой, а где чужой. Иммунитет уверен, что подавляет агрессора, замаскировавшегося под «своего», а в результате это страдают не в чём не повинные, здоровые, трудоспособные и законопослушные клетки. В этом вся суть аутоиммунных заболеваний.
Рассеянный склероз описание и расшифровка
При рассеянном склерозе подвергаются атаке иммунных комплексов ткани, так называемой вспомогательной группы нервных клеток, ткани миелинового волокна. Что бы понять, что это стоит немного углубиться в клеточный уровень нервной системы. Нервная клетка имеет тел и множество отростков, подобно корневой системе дерева, при этом один отросток длиннее и массивнее, чем все остальные. По всем отросткам идут нервные импульсы (по сути дела пробегает ток, заряд или как его называют нейрофизиологи потенциал действия). По мелким отросткам заряд пробегает с периферии к центру нервной клетки, а по крупному от клетки к другой клетке. Вокруг отростка нервной клетки другие специальные клетки (так называемые глиальные клетки) накручиваются, как блин на вилку и формируют муфты, одна за другой, как бусы на верёвке, что и является в итоге миелиновым волокном. Зачем они так делают? Не с проста, это позволяет враз быстрее проводить ток по отростку нервной клетки, а ещё это обеспечивает питание отростка. Вся эта цепочка обмотки отростка нервной клетки и называется миелиновым волокном.
Представим себе, что иммунитет начинает поражать это волокно, клетка за клеткой. Волокно разваливается, обнажая голые нервные отростки, это приводит к замедлению прохождения нервных импульсов и в итог, лишенное питание нервное волокно отмирает.
Происходит, так называемая, демиелинизация отростков нервных клеток. Все заболевания, имеющие в основе своей этот сценарий драматического развития событий, называются демиелинизирующими заболеваниями, одним из которых, и надо сказать, самым распространенным, является рассеянный склероз.
Рассеянный склероз поражает наиболее деятельную и активную группу общества молодёжь и взрослое работоспособное население. Это делает болезнь общественно значимой, ставит в приоритет её диагностику и лечение.
Диагностика заболевания с одной стороны проста, когда речь идёт о «классической картине», а с другой стороны достаточно сложна, когда случаи не вполне типичны. Для диагностики рассеянного склероза часто используют МРТ томографию. Метод позволяет определить основные признаки показать очаги рассеянного склероза на МРТ снимках.
Симптомы и признаки рассеянного склероза
Симптомы и признаки, которые заставляют заподозрить наличие рассеянного склероза:
- Нарушение произвольных движений, координации и слабость в руке или ноге.
- Нарушение зрения, при чём, чаще всего, на один глаз, яркие мерцания перед глазами, вспышки или нарушении звени по типу сеточки перед глазами.
- Появление патологических рефлексов
- Нарушение функции тазовых органов – неудержание мочи, импотенция.
- Расстройства памяти, головные боли, парезы и параличи в одной из конечностей.
Один симптом по сути не является значимым, а вот набор симптомов заставляет задуматься о наличии заболевания. Иногда симптомы малоспецифичные, иногда весьма типичные. Но поставить диагноз и начать лечение на основе набора одних симптомов достаточно беспечно и не верно. Для уточнения наличия рассеянного склероза врач невролог назначает МРТ головного мозга.
МРТ при рассеянном склерозе
Для чего нужно МРТ при диагностике рассеянного склероза? МРТ позволяет наглядно увидеть поражение нервной системы. При анализе головного мозга видны так называемые бляшки или очаги рассеянного склероза, которые имеют особенности. Эти особенности позволят отличать анатомические изменения, вызванные рассеянным склерозом от изменений при очаговом поражении головного мозга при других заболеваниях, например дисциркуляторной энцефалопатии. Такие диагностические критерии были выдвинуты Мак Дональдом (не путать с макдональдсом!). На их основе можно аргументировано высказываться о заболевании, его обострении или ремиссии (послаблении) и выбирать лечение. Для грамотной диагностики рассеянного склероза по МРТ важно, чтобы МР-диагност знал основные признаки РС и мог их выделить на серии МР снимков. Чтение и расшифровка таких случаев требует высокого уровня специализации.
Признаки рассеянного склероза на МРТ
Ниже указаны основные признаки которые могут свидетельствовать о наличие рассеянного склероза согласно анализу МРТ снимков.
- Критерий диссеминации во времени (увеличение очагов на серии исследований)
- Диссеминация в пространстве (появление новых очагов в ранее не тронутых областях головного мозга).
- Накопление контрастного препарата (появление кольцевидного участка повышения МР-сигнала по краю очага рассеянного склероза на МРТ, отражающее активную фазу воспалительно-демиелинизирующего процесса).
- Перифокальный отёк вокруг очага рассеянного склероза на МРТ, специфичный для рассеянного склероза и, иногда, симулирующий картину образования.
- Поражение супратенториальных отделов головного мозга (большие полушария, зрительный нерв) и инфратенториальных отделов мозга (ствол мозга, мозжечок и спинной мозг).
- Поражение мозолистого тела (структура, связывающая правое и левое большие полушария мозга).
- Расположение очагов в виде вытянутых зон вдоль волокон лучистого венца (пальца Доусона).
Этими признаками рассеянного склероза на МРТ пользуются врачи рентгенологи, исследующие головной мозг для дифференциальной диагностики очаговых изменений и постановки диагноза.
Очаги рассеянного склероза на МРТ
Очаги рассеянного склероза на МРТ, поражающие белое вещество и расположенные вдоль волокон лучистого венца (отмечены стрелками)
Выше прозвучало понятие контраста для МРТ. Это использование специального препарат для внутривенного введения, который является химически инертным, то есть не реагирует с другими веществами. При подозрении на рассеянный склероз или для оценки фазы воспалительной демиелинизации (опять же с целью подбора лечения) требуется внутривенная инъекция этого препарата («Омнискан», «Гадовист», «Магневист» и т.д.), который не проходит через сосудистый барьер в головном мозге в норме, но при нарушении целостности этого барьера окрашивает на МРТ очаги рассеянного склероза, позволяя уточнить диагноз или высказаться в пользу остроты заболевания.
МРТ: Бляшки или очаги рассеянного склероза так же поражают ствол мозга и мозжечок (стрелки). После контрастного усиления МРТ снимков очаги РС в фазе активной воспалительной демиелинизации накапливают контрастный препарат
Рассеянный склероз является хроническим заболевания и имеет фазы течения в виде обострения (активации процесса, клинических проявлений и выраженности симптомов) и ремиссии (то есть угасания симптомов, улучшения самочувствия и частичного восстановления утраченных функций). В связи с разными проявлениями течения заболевания у разных людей и комбинацией этих фаз выделяют несколько разновидностей течения этого заболевания.
- Ремитирующий – вариант течения, при котором периоды обострения сменяются полным или частичным восстановлением утраченных функций.
- Первично-прогрессирующий – состояние прогрессивно ухудшается с дебюта заболевания, редко сменяясь непродолжительными периодами ремиссий.
- Вторично-прогрессирующий – усиление проявления болезни наблюдается от приступа к приступу, в некоторых случаях ухудшение наступает в промежутках между обострениями.
- Прогрессирующий с обострениями – проявляется медленным и постепенным ухудшением самочувствия с начала заболевания.
Пациент с крупным очагом рассеянного склероза на снимках МРТ в правом (зеркальное отражение) полушарии большого мозга, симулирующее объёмное образование (подобно опухоли). Однако после лечения на контрольном исследовании видно как очаг РС уменьшил в размерах и приобрел иной вид (отмечено стрелками).
Существуют разновидности болезни рассеянного склероза по их проявлению и по областям поражения в головном мозге.
- Концентрический склероз Балло – филиппинский вариант рассеянного склероза, в нашей местности не встречается.
- Псевдотуморозный склероз Марбурга – отмечается выраженными проявлениями на МРТ с большими зонами поражения и характеризуется выраженными клиническими проявлениями (злокачественный вариант течения).
- Болезнь Щильдера – разновидность рассеянного склероза, поражающая перимущественно детей, в причинном факторе чаще имеет черепно-мозговую травму или вакцинацию.
- Оптикомиелит Девика – поражается зрительный нерв и спинной мозг.
Лечение рассеянного склероза весьма трудная задача в связи с отсутствие на сегодняшний день возможности полного исцеления, приводящем к необходимости борьбы с рецидивами и постоянным контролем.
Для лечения используются:
- бета интерфероны (авонекс)
- синтетические полимеры аминокислот (копаксон)
- препараты моноклональных антител
- цитостатики
Кроме этого, имеется так называемая болюсная терапия, включающая гормональные препараты для лечения выраженных и резистентных (не поддающихся стандартной терапии) случаев проявления заболевания. Так же может быть показан плазмоферез – очистка крови от патологических агрессивных иммуноглобулинов.
Второе мнение медицинских экспертов
Пришлите данные Вашего исследования и получите квалифицированную помощь от наших специалистов!
Рассеянный склероз. Диагностика рассеянного склероза
Оглавление
Диагностикой и лечением рассеянного склероза занимается врач-невролог или невропатолог, который специализируется в области заболеваний нервной системы. В то же время, стоит отметить, что в процессе диагностики и лечения невролог может отправлять пациента на консультации к врачам из других областей медицины. Обусловлено это тем, что симптомы рассеянного склероза весьма разнообразны и часто могут маскировать признаки других заболеваний.
При диагностике и лечении рассеянного склероза может понадобиться консультация:
- Инфекциониста – при подозрении на наличие вирусных или бактериальных инфекций, которые могли бы спровоцировать обострение заболевания.
- Офтальмолога – при наличии признаков нарушения зрения.
- Иммунолога – при подозрении на выраженные нарушения функций иммунной системы пациента.
- Психиатра – при наличии у пациента психических расстройств и отклонений.
- Уролога – при нарушениях мочеиспускания.
- Генетика – при планировании семьи (для выявления вероятности передачи генетической предрасположенности детям).
Первое, что должен сделать врач при постановке диагноза, это побеседовать с больным. Целью опроса является выявление возможных факторов риска рассеянного склероза, а также выявление симптомов, которые могли бы указывать на данное заболевание.
При опросе пациента врач может спросить:
- Что (какие конкретно симптомы) беспокоит пациента в данный момент?
- Как давно появились симптомы и что этому предшествовало (вирусная или бактериальная инфекция, переохлаждение, стресс, травма и так далее)?
- Наблюдались ли подобные симптомы ранее?
- Как часто пациент болел вирусными или бактериальными инфекционными заболеваниями?
- Имеются ли у пациента какие-либо хронические инфекции (например, герпес)?
- Страдал ли кто-либо из родственников пациента рассеянным склерозом?
- Курит ли пациент?
- Как (чем) питается пациент в последнее время?
- Имеются ли у пациента аллергические заболевания (аллергии на медикаменты, продукты питания, пыльцу растений и так далее)?
Ответы на эти и некоторые другие вопросы помогут врачу предположить тот или иной диагноз. Если вероятность наличия рассеянного склероза у пациента окажется повышенной (например, при выявлении сразу нескольких факторов риска), врач может провести более детальное обследование. Первичное обследование пациента иногда позволяет выявить симптомы и признаки, которые могут указывать на наличие рассеянного склероза. Обычный осмотр не дает какой-либо ценной диагностической информации, так как на начальных стадиях развития рассеянный склероз может не иметь никаких внешних проявлений. В то же время, более детальное обследование пациента может помочь выявить характерные признаки заболевания.
Во время диагностики врач определяет:
- Кожную чувствительность. Для проверки чувствительности врач может прикасаться заостренной рукояткой неврологического молоточка или ручной к различным участкам тела пациента (который при этом должен закрыть глаза). Когда больной почувствует прикосновение, он должен сообщать об этом врачу. Как правило, вначале пропадает тактильная чувствительность (ощущение прикосновения), затем температурная и вибрационная. Гораздо реже может отмечаться утрата болевой чувствительности.
- Мышечную силу. Для оценки мышечной силы врач может использовать субъективный или объективный метод. В первом случае он сам берет пациента за руку и просит согнуть ее, при этом оказывая ему сопротивление. В результате такого простого теста врач оценивает, насколько сильно пациент может сократить ту или иную группу мышц. Объективная оценка проводится с помощью специального прибора (динамометра). Пациенту предлагают сжать рабочую часть прибора как можно сильнее, в результате чего на циферблате стрелка отображает определенное значение. Результаты оцениваются врачом в зависимости от возраста, пола и уровня физической подготовки пациента.
- Мышечный тонус. Врач может субъективно оценить тонус мышц-сгибателей и разгибателей в конечностях пациента. При оценке тонуса мышц верхних конечностей он берет руку пациента в свои руки и просит полностью расслабить ее. Далее он несколько раз сгибает и разгибает руку пациента в локтевом суставе, оценивая при этом состояние мышечного тонуса. В нормальных условиях рука пациента должна сгибаться и разгибаться одинаково легко, в то время как при рассеянном склерозе врач может ощущать более или менее выраженное сопротивление во время выполнения разгибания (что связано с повышенным тонусом мышц-сгибателей). Подобную проверку врач может провести и с нижними конечностями, сгибая и разгибая ноги пациента в коленных суставах.
- Наличие признаков поражения мозжечка. Если в патологический процесс вовлечен мозжечок (в норме отвечающий за координацию движений), у пациента будут наблюдаться определенные нарушения. Так, например, даже на ранних стадиях заболевания он не сможет долго удерживать состояние равновесия, особенно стоя на 1 ноге или с закрытыми глазами. Также врач может выявить легкий или умеренно выраженный тремор (дрожание) в руках и ногах, особенно при попытке вытянуть их перед собой и удерживать в таком положении.
- Наличие или отсутствие нистагма. Нистагм – это патологическое подергивание глаза при отведении глазных яблок в сторону. Чтобы выявить нистагм, врач помещает перед глазами пациента молоточек или ручку и просит следить за ним глазами, а сам передвигает его вправо-влево, вверх-вниз.
- Выраженность сухожильных рефлексов. Суть сухожильных рефлексов заключается в том, что если ударить по сухожилию какой-либо мышцы молоточком, она резко сократится. При рассеянном склерозе отмечается повышенный тонус мышц, вследствие чего сухожильные рефлексы будут более выраженными (будет отмечаться так называемая гиперрефлексия). Наиболее распространенными сухожильными рефлексами являются пяточный, коленный и локтевой. Для проверки пяточного рефлекса пациент должен согнуть одну ногу в колене и опереться коленом на стул. Врач при этом легонько ударяет молоточком по пяточному (ахиллову) сухожилию, что вызывает разгибание стопы. Для проверки коленного рефлекса пациент садится на стул и закидывает ногу на ногу, а врач бьет молоточком чуть ниже коленной чашечки верхней ноги, что вызывает ее резкое разгибание в коленном суставе. Для проверки локтевого рефлекса врач берет руку пациента и слегка сгибает ее в локтевом суставе, после чего ударяет молоточком по сухожилию двуглавой мышцы плеча (в области локтевой ямки). Это приводит к резкому сгибанию руки в локтевом суставе.
Это патологический симптом, который у здорового человека отсутствует, однако появляется при ряде заболеваний шейного отдела позвоночника, а также при рассеянном склерозе. Для выявления данного симптома пациент должен стоять или сидеть на стуле с ровной спиной и смотреть прямо перед собой. Врач просит пациента резко и максимально сильно согнуть шею, наклонив голову вперед, а затем несколько раз повернуть голову вправо-влево. При положительном симптоме Лермитта во время выполнения какого-либо из указанных движений пациент может ощутить резкий «удар током», который распространится вдоль позвоночного столба и в обе ноги, реже – в руки. Иногда вместо «удара током» пациент может испытывать боль или чувство покалывания иголками. Это говорит о поражении шейного отдела спинного мозга, что особенно характерно для спинальной формы рассеянного склероза. В процессе диагностики врач может использовать целый ряд лабораторных и инструментальных исследований, которые позволили бы выявить признаки поражения центральной нервной системы и подтвердить диагноз. Необходимо это, для того чтобы своевременно выявить заболевание и назначить необходимое лечение, позволяющее предотвратить или замедлить дальнейшее прогрессирование патологии. Важно отметить, что подтвердить диагноз рассеянного склероза иногда бывает крайне сложно. Обусловлено это тем, что первые симптомы и признаки крайне разнообразны и неспецифичны, то есть могут проявляться при целом ряде других заболеваний.Вот почему для подтверждения диагноза врачу может потребоваться много времени и множество всевозможных исследований.
При диагностике рассеянного склероза может понадобиться:
Общий анализ крови – это стандартный анализ, который выполняется всем пациентам с неясным диагнозом. Сразу стоит отметить, что каких-либо характерных данных, позволяющих подтвердить наличие рассеянного склероза, с помощью этого анализа получить не удастся. В то же время, определенные изменения позволят заподозрить наличие у больного данного заболевания.
У пациента с рассеянным склерозом может отмечаться:
- Увеличение общего количества лимфоцитов. Лимфоциты – это главные клетки иммунной системы, которые регулируют активность всего иммунитета. Именно лимфоциты ответственны за развитие аутоиммунных реакций, то есть за поражение миелиновой оболочки нервных волокон центральной нервной системы. При обострении рассеянного склероза продукция лимфоцитов значительно усиливается, вследствие чего их количество в крови будет повышаться до 40% и более.
- Уменьшение общего числа лейкоцитов. Лейкоциты – это клетки иммунной системы, которые обеспечивают защиту организма от чужеродных инфекций (преимущественно бактериальных). Количество лейкоцитов снижается при вирусных инфекциях, а также при аутоиммунных заболеваниях, в том числе при обострении рассеянного склероза.
- Увеличение СОЭ (скорости оседания эритроцитов). Данный показатель говорит о возможном наличии выраженного воспалительного процесса в организме. Дело в том, что в нормальных условиях помещенная в пробирку кровь со временем разделяется на две части — на дно пробирки опускаются (оседают) более тяжелые клетки крови (эритроциты), в то время как жидкая часть крови (плазма) остается на поверхности. Скорость этого процесса обусловлена количеством эритроцитов в крови, а также некоторыми другими факторами. Так, например, при развитии в организме воспалительного или аутоиммунного процесса в системный кровоток выделяется большое количество так называемых белков острой фазы воспаления (фибриногена, С-реактивного белка и других). Данные белки прикрепляются к поверхностям эритроцитов и способствуют их сближению друг с другом, в результате чего скорость их оседания на дно пробирки во время проведения исследования значительно возрастает. В норме СОЭ у мужчин колеблется в пределах от 2 до 10 миллиметров в час, а у женщин – от 2 до 15 мм в час. В то же время, при обострении рассеянного склероза данный показатель может достигать 40 мм в час и более.
При рассеянном склерозе уровень сахара в крови не изменяется, вследствие чего данный анализ никак не поможет в постановке или подтверждении диагноза. В то же время, стоит помнить, что существует аутоиммунная форма сахарного диабета, когда причиной повышения уровня сахара в крови является недостаток гормона инсулина, развивающийся вследствие поражения продуцирующих его клеток поджелудочной железы иммунной системой собственного организма. Было установлено, что антитела, выделяющиеся против клеток поджелудочной железы, также могут повреждать и миелиновые оболочки нервов центральной нервной системы. Следовательно, если в процессе диагностики у пациента будет выявлен сахарный диабет (то есть стойкое повышение уровня сахара в крови более 5,5 ммоль/литр), вероятность наличия у него рассеянного склероза будет считаться повышенной. Люмбальная (спинномозговая) пункция (прокол) позволяет подтвердить наличие аутоиммунного процесса в центральной нервной системе, что необходимо для постановки диагноза. Дело в том, что при развитии иммунного процесса образуется множество активных компонентов иммунной системы (иммуноглобулинов). Кроме того, в процессе разрушение миелина в окружающее пространство выделяются продукты его распада. Все эти вещества скапливаются преимущественно в центральной нервной системе, которая отделена от системного кровотока так называемым гематоэнцефалическим барьером. Следовательно, обнаружить их в больших концентрациях можно в спинномозговой жидкости (СМЖ) – веществе, которое омывает и питает головной мозг и спинной мозг.
Спинномозговую жидкость легче и безопаснее получить путем люмбальной пункции. Чтобы понять смысл и суть данной процедуры, необходимо знать некоторые особенности анатомии позвоночника и спинного мозга.
Позвоночник человека состоит и множества позвонков, которые накладываются друг на друга. В центре позвонков имеется круглое отверстие, которое формирует спинномозговой канал. Именно через эти отверстия и проходит спинной мозг, вокруг которого располагается спинномозговая жидкость. Также в норме между двумя соседними позвонками располагается межпозвоночный диск, вследствие чего они (позвонки) расположены на определенном расстоянии друг от друга.
Суть спинномозговой пункции заключается в том, что врач проводит специальную иглу между двумя соседними позвонками и прокалывает ею спинномозговой канал, после чего производит забор спинномозговой жидкости из него. Легче и безопаснее всего делать это в области поясничных позвонков, так как при этом риск повреждения спинного мозга минимален. Какой-либо особенной подготовки перед выполнением процедуры не требуется, однако накануне перед сдачей анализа рекомендуется принять теплый душ и тщательно вымыть кожу в области спины. Также процедура будет выполняться под местным обезболиванием, вследствие чего пациенту нужно заранее сообщить врачу, нет ли у него аллергии на какие-либо медикаменты.
Сама процедура выполняется в условиях строгой стерильности, так как проникновение даже небольшого количества микроорганизмов в спинномозговой канал может привести к развитию опасных для жизни осложнений. Перед процедурой врач просит пациента оголить верхнюю часть тела, сесть на стул задом наперед и опереться руками об его спинку (в некоторых случаях процедура может выполняться в положении пациента лежа на боку). Далее, надев стерильные перчатки, врач несколько раз обрабатывает место предстоящей пункции (прокола) спиртовым раствором, чтобы уничтожить все имеющиеся на коже бактерии. После обработки кожи врач вводит в нее раствор местного обезболивающего препарата, а затем с помощью специальной иглы прокалывает спинномозговой канал. Как только игла окажется в нем, через нее начнет вытекать (медленно капать) спинномозговая жидкость, около 2 миллилитров которой врач собирает в стерильную пробирку. Крайне важно, чтобы во время выполнения процедуры (особенно во время забора спинномозговой жидкости) пациент сидел абсолютно неподвижно, так как любое движение может привести к смещению иглы, вследствие чего процедуру придется повторять заново.
После забора материала врач удаляет иглу и накладывает на место прокола стерильную повязку, которую пациент может снять самостоятельно через 4 – 6 часов. Спинномозговая жидкость направляется в лабораторию, где подвергается дальнейшему исследованию. Пациент при этом может отправляться домой сразу после окончания процедуры.
На наличие рассеянного склероза может указывать:
- Наличие в СМЖ иммуноглобулинов G (IgG). Иммуноглобулины – это особые белки-антитела, которые выделяются клетками иммунной системы (лимфоцитами) и принимают непосредственное участие в развитии воспалительных, а также аутоиммунных реакций. Роль их заключается в том, что они прикрепляются к антигенам (специфическим структурам) миелина, что в дальнейшем способствует его разрушению. При обострении заболевания, а также при его хроническом течении (даже в стадии ремиссии) концентрация IgG в спинномозговой жидкости будет повышенной.
- Повышение концентрации лимфоцитов. Также может указывать на наличие аутоиммунного процесса в ЦНС. В то же время, подобное изменение может наблюдаться и при ряде других патологий (например, при вирусном поражении спинного мозга), так что результаты анализа нужно оценивать в комплексе с другими данными.
Также стоит отметить, что при исследовании спинномозговой жидкости врач оценивает и другие ее показатели (концентрацию глюкозы, наличие патологических клеток, белков и так далее). Необходимо это, для того чтобы исключить наличие у пациента каких-либо других заболеваний спинного мозга (например, опухолей, вирусных инфекций и так далее), которые могли бы имитировать симптомы рассеянного склероза.
Выполнение спинномозговой пункции противопоказано:
- При наличии кожной инфекции в месте прокола – инфекционные частицы могут попасть в более глубокие ткани или в спинномозговой канал.
- При нарушении свертывающей системы крови – при этом может начаться кровотечение, которое будет крайне сложно остановить.
- При психических расстройствах – неадекватный человек не сможет сидеть неподвижно во время выполнения процедуры.
- При высоком внутричерепном давлении – может произойти необратимое повреждение головного мозга.
Иммунограмма – это специальный анализ, который позволяет детально оценить состояние и активность иммунной системы организма. Материалом для исследования служит венозная кровь, забор которой производится в специальной лаборатории. Исследовав концентрации тех или иных видов клеток иммунной системы, а также других ее компонентов (в том числе иммуноглобулинов), врач может предположить, имеется ли у пациента аутоиммунное заболевание или же причина возникающих симптомов кроется в чем-то другом. Также стоит отметить, что контрольные выполнения иммунограммы во время лечения рассеянного склероза могут давать врачу информацию об эффективности или неэффективности терапии.Это неспецифические анализы, которые сами по себе не могут подтвердить или опровергнуть наличие рассеянного склероза, однако помогают врачу исключить другие заболевания, которые могли бы вызывать у пациента схожие симптомы. Для исследования обычно производится забор венозной крови пациента, в которой определяется наличие антител к тем или иным вирусам (если пациент заражен определенным вирусом, концентрация противовирусных антител в его крови будет повышенной).
При подозрении на рассеянный склероз может потребоваться анализ для выявления:
При поражении зрительного нерва (то есть при развитии ретробульбарного неврита) могут выявляться определенные изменения на глазном дне, что связано с повреждением расположенных там структур.
Глазным дном называется задняя внутренняя поверхность глазного яблока, к которой прикреплена сетчатка (структура, состоящая из фоточувствительных нервных клеток и ответственная за восприятие света). От нервных клеток сетчатки нервные волокна собираются вместе в задней области глазного дна, формируя так называемый диск зрительного нерва. Далее в составе самого зрительного нерва они поступают в головной мозг.
Для исследования глазного дна врач-офтальмолог использует специальный прибор – офтальмоскоп, представляющий собой увеличительное стекло с встроенным источником света. Процедура исследования крайне проста, безопасна и не требует специальной подготовки. Врач просит пациента открыть глаз и максимально приближает офтальмоскоп к его зрачку, а сам смотрит через рабочее отверстие инструмента на сетчатку и глазное дно. Затем исследование повторяется со вторым глазом.
При рассеянном склерозе может отмечаться:
- Отек диска зрительного нерва. Это связано с аутоиммунным поражением зрительного нерва, развивающимся при разрушении миелиновой оболочки. Края диска зрительного нерва при этом отекают и выступают в полость глазного яблока.
- Атрофия диска зрительного нерва. Из-за отека нарушается кровоснабжение нервных волокон диска зрительного нерва, что проявляется сужением и разрушением кровеносных сосудов в его краях. Краевые зоны диска при этом бледнеют и истончаются, что сопровождается сужением полей зрения (человек хуже видит периферическим зрением, а также снижается острота зрения).
- Поражение сосудов глазного дна. Может отмечаться воспаление тканей вокруг мелких вен сетчатки.
МРТ (магнитно-резонансная томография) – один из наиболее информативных методов в выявлении и диагностике рассеянного склероза, с помощью которого можно выявить очаги патологических изменений в тканях головного и/или спинного мозга (так называемые «бляшки»). Суть метода заключается в том, что исследуемая часть человеческого тела помещается в сильное электромагнитное поле. Под действием данного поля атомы, входящие в состав различных тканей, начинают выделять определенную энергию. Ключевым моментом исследования является тот факт, что каждая ткань содержит различное количество разных атомов. Вследствие этого при проведении исследования от каждой ткани человеческого организма будет исходить строго определенный сигнал. Так как при рассеянном склерозе нормальная миелиновая оболочка и даже сама ткань нервного волокна разрушается и замещается склеротической (рубцовой) тканью, эти изменения будут заметны во время проведения МРТ. Так как данное исследования является весьма чувствительным, оно позволяет обнаружить самые мелкие изменения в ЦНС даже на ранних стадиях заболевания.
Чтобы повысить эффективность исследования, иногда применяется МРТ с введением контраста. Суть метода заключается в том, что в кровеносное русло пациента вводят вещество, которое накапливается в хорошо кровоснабжаемых тканях (например, в нормальной ткани головного мозга) и хорошо заметно на МРТ. Так как склерозированные (разрушенные) зоны нервных волокон (бляшки) практически не кровоснабжаются (и, следовательно, не накапливают контрастного вещества), данное исследование позволяет выявить их с максимальной точностью.
Сама процедура МРТ безопасна, безболезненна и не требует особой подготовки. Вначале пациент должен сдать абсолютно все металлические предметы (включая кредитные карты, мобильный телефон и так далее), так как при приближении к томографу они могут взаимодействовать с магнитом, что может стать причиной неприятных инцидентов. Далее больной ложится на специальный выдвижной стол компьютерного томографа, который затем перемещается внутрь аппарата. Затем вокруг пациента создается сильное электромагнитное поле, а выделяемая атомами энергия регистрируется специальными датчиками и представляется на мониторе компьютера в виде послойного изображения исследуемой ткани. Во время выполнения процедуры (которая может длиться от нескольких десятков минут до 1 – 2 часов) пациент должен лежать абсолютно неподвижно, так как любое движение может исказить качество полученных данных.
МРТ противопоказано:
- При наличии металлических предметов в теле (костных имплантатов, осколков, зубных протезов и так далее) – при воздействии сильного электромагнитного поля металл в теле пациента может разогреваться до крайне высоких температур.
- При клаустрофобии (боязни замкнутых пространств) – во время исследования пациент должен будет находиться в относительно узком отсеке аппарата в течение длительного времени.
- При аллергии на контрастное вещество – в данном случае можно выполнить обычное МРТ или использовать другой контраст.
- При психических расстройствах – если пациент неадекватен, он не сможет оставаться в неподвижном состоянии в течение всего исследования.
КТ (компьютерная томография) – высокоточный метод исследования, который, однако, имеет ограниченное значение при рассеянном склерозе. Суть процедуры схожа с МРТ, однако при КТ информация о состоянии центральной нервной системы получается не с помощью электромагнитного поля, а посредством множества рентгеновских снимков, выполняемых специальным аппаратом (компьютерным томографом). Сама процедура выполнения КТ схожа с таковой при МРТ — пациент помещается в специальный отсек аппарата, после чего вокруг исследуемой части тела начинает вращаться маленький рентгеновский аппарат, делая при этом целую серию снимков. Далее полученная информация обрабатывается специальным компьютером и представляется в виде изображения на мониторе.
К недостаткам метода относится то, что он не позволяет выявить мелкие очаги повреждения нервных волокон. Вот почему при подозрении на рассеянный склероз КТ назначается лишь как вспомогательный метод исследования (например, для выявления переломов костей черепа при подозрении на травму головного мозга и так далее).
Это исследование применяется, для того чтобы оценить выраженность нарушения функций головного мозга на поздних стадиях рассеянного склероза. Данная процедура не позволяет выставить или подтвердить диагноз рассеянного склероза, а лишь дает определенную информацию о состоянии пациента.
В нормальных условиях мозг каждого человека обладает определенной электрической активностью, которая обусловлена происходящими в нем процессами. Выделяемые мозгом электрические импульсы могут быть зарегистрированы с помощью специальной аппаратура. При рассеянном склерозе отмечается поражение белого, а в далеко зашедших случаях и серого вещества головного мозга (то есть непосредственно нервных клеток). Активность мозговой ткани при этом изменяется и снижается, что может быть заметно во время специальных исследований. Одним из таких исследований и является ЭЭГ.
Перед выполнением процедуры следует прекратить прием медикаментозных препаратов, которые могли бы изменять активность головного мозга. Также не следует принимать кофе, алкоголь, наркотики и другие подобные вещества в течение 1 – 2 суток до выполнения исследования.
Сама процедура проходит следующим образом. Пациент заходи в специально оборудованное помещение и ложится на кушетку. Ему на голову надевают своеобразную шапочку, к которой подсоединено множество проводов (электродов). После этого специальный аппарат начинает регистрировать электрические импульсы, исходящие от головного мозга пациента. Во время проведения исследования врач может просить больного открывать или закрывать глаза, глубоко дышать и выполнять некоторые другие действия, что необходимо для оценки различных функций мозга.
Сама процедура может занимать до 45 – 60 минут, после чего пациент может сразу отправляться домой. Каких-либо абсолютных противопоказаний для выполнения ЭЭГ нет.
Вернуться к началу страницы
Современная диагностика рассеянного склероза
Рассеянный склероз — хроническое аутоиммунное заболевание, при котором поражается миелиновая оболочка нервных волокон головного и спинного мозга, характеризующееся многоочаговостью поражения белого вещества центральной нервной системы, ремиттирующе-прогредиентным течением, вариабельностью неврологических симптомов и преимущественным поражением лиц молодого возраста.
Выделение заболевания в отдельную нозологическую форму принадлежит французскому невропатологу Жану Мартену Шарко (Charcot), который обратил внимание на возникновение заболевания в молодом возрасте, ремиттирующий характер его течения и многоочаговость (рассеянность) поражения головного и спинного мозга в форме мелких островков глиоза (бляшек). В 1868 г. он описал известную «триаду» симптомов: нистагм, интенционный тремор, скандированная речь (триада Шарко). В 1936 г. австрийский невропатолог О. Марбург (O. Marburg) предложил дополнить триаду Шарко такими симптомами, как отсутствие или вялость рефлексов и побледнение височных половин сосков зрительных нервов, а вместо скандированной речи ввел другой симптом — спастический парез (мышечная слабость) ног (пентада Марбурга). В 1976 г. Д. А. Марков расширил и эти критерии (секстада Д. А. Маркова — зрительные нарушения с сужением полей зрения на цвета, немотивированным колебаниями зрения, вестибулопатии, непостоянные глазодвигательные расстройства (преходящее двоение), поражение пирамидной системы, изолированное снижение вибрационной чувствительности, коллоидно-белковая диссоциация в ликворе). Описанные симптомы остаются основополагающими в клинической диагностике РС на современном этапе. Первые клинические критерии достоверного диагноза «рассеянный склероз» (G. Schumacher et al., 1965) основывались на клинических признаках, подтверждающих рассеивание в пространстве и во времени. Предложенные в 1983 году критерии C. Роser et al. позволяли подтверждать диагноз с использованием параклинических методов исследования — выявления олигоклональных групп IgG в cпинномозговой жидкости и исследования вызванных потенциалов мозга, позволяющих обнаруживать субклинические очаги. Нейровизуализационные методики на тот момент только появились и поэтому не занимали должного места в диагностике РС. Магнитно-резонансная томография впервые была применена у пациентов с РС I. Young et al. в 1981 г. В 1988 г. применение контрастного вещества на основе гадолиния позволило выявлять активные очаги, соответствующие клиническому обострению. В последующем МРТ стало широко использоваться в диагностике РС. Были разработаны первые МРТ-критерии РС.
Рассеянный склероз — довольно распространённое заболевание. В мире насчитывается около 2 млн больных рассеянным склерозом, в России — более 200 тыс. В ряде регионов России заболеваемость рассеянным склерозом довольно высокая и находится в пределах 20 — 40 случаев на 100 тыс. населения. В крупных промышленных районах и городах она выше.
Рассеянный склероз обычно возникает в возрасте около тридцати лет, но может встречаться и у детей. Как многие аутоиммунные заболевания, рассеянный склероз чаще встречается у женщин и начинается у них в среднем на 1-2 года раньше, в то время как у мужчин преобладает неблагоприятная прогрессирующая форма течения заболевания. У детей распределение по полу может доходить до трёх случаев у девочек против одного случая у мальчиков. После 50-летнего возраста соотношение страдающих рассеянным склерозом мужчин и женщин приблизительно одинаковое.
Распространение рассеянного склероза зависит от географической широты. До недавнего времени было принято выделять три зоны, различающиеся по степени заболеваемости рассеянным склерозом (G. Kurtzke, 1964, 1980, 1993):
- Зона высокого риска — 30 и более случаев на 100 тыс. населения, сюда относятся регионы, расположенные севернее 30-й параллели на всех континентах;
- Зона среднего риска — от 5 до 29 случаев на 100 тыс. населения;
- Зона низкого риска — менее 5 случаев на 100 тыс. населения.
Риск развития рассеянного склероза связан не только с местом проживания, но и принадлежностью к определённой расе, этнической группе. В большей степени болезнь распространена среди людей европеоидной расы. Рассеянный склероз редко встречается в Японии, Корее, Китае: от 2 до 6 случаев на 100 тыс. населения.
В последние годы наблюдается увеличение числа больных рассеянным склерозом как за счёт истинного роста заболеваемости, так и за счёт повышения качества диагностики и расширения возможностей терапии. Улучшение качества жизни и медико-социальной адаптации привело к увеличению продолжительности жизни больных, что также обусловливает рост показателей распространённости рассеянного склероза, сглаживаются границы зон высокого, среднего и низкого риска, oднако, «градиент широты» (распространение заболевания увеличивается с юга на север) в целом сохраняется. По некоторым данным встречаются существенные различия эпидемиологических показателей в близко расположенных регионах или в пределах одного региона.
Патоморфология
Гемато-энцефалический барьер (ГЭБ) здоровых людей непроницаем для клеток крови, в том числе иммунных клеток. У больных рассеянным склерозом проницаемость ГЭБ увеличивается, происходит миграция активированных Т-лимфоцитов в паренхиму мозга, повышение уровня провоспалительных цитокинов — g-интерферона, ФНО-a, ИЛ-1 и других; активируются В-лимфоциты, которые начинают синтезировать противомиелиновые антитела, и таким образом формируется очаг воспалительной демиелинизации. Так появляется очаг хронической воспалительной демиелинизации — бляшка рассеянного склероза. При рассеянном склерозе морфологические изменения могут регистрироваться не только непосредственно в очагах демиелинизации, но и в нормальном миелине на клеточно-молекулярном уровне. В зависимости от степени зрелости и времени возникновения, у одного и того же больного можно выделить несколько типов бляшек: острые (активные новые очаги демиелинизации), старые (хронические, неактивные очаги) и старые хронические очаги с признаками активации, как правило, по периферии бляшки (W. Maethews и соавт., 1991), что можно расценить как продолжение роста бляшки. Некоторые авторы выделяют так называемые тени бляшек — зоны патологического утончения миелина. Предполагается, что это участки, где происходит ремиелинизация (H. Lassmann и соавт., 1991–1994).
Располагаются очаги в любом отделе белого вещества головного и спинного мозга. Аутоиммунные реакции при рассеянном склерозе направлены исключительно против белков миелина, поэтому в белом веществе головного и спинного мозга поражается миелиновая оболочка проводников нервной системы, чаще в перивентрикулярном пространстве больших полушарий, стволе мозга, мозжечке, хиазме зрительных нервов (О. А. Хондкариан и соавт., 1987).
При длительно текущем рассеянном склерозе и выраженном разрушении миелина может происходить вторичная дегенерация осевых цилиндров нервных волокон, в последующем — нервных клеток и олигодендроцитов. Это приводит к атрофии головного и спинного мозга, расширению желудочков мозга. Степень потери нервных волокон на ранних стадиях рассеянного склероза — 10 — 20 %, может возрасти до 80 % при длительном течении заболевания (H. Lassmann и соавт., 1994). Острое развитие симптомов в начале воспалительной демиелинизации связано с отёком и нарушением проведения импульса по волокну. Эти изменения имеют обратимый характер. Позднее основное значение в формировании клинических симптомов приобретает разрушение миелина. Необратимые клинические симптомы развиваются, вероятно, вследствие вторичной дегенерации осевых цилиндров и нейронов (D.Miller и соавт., 1989, 1991; D.Miller и W.McDonald, 1994; I.McDonald, 1995).
Атипичные варианты течения РС
Оптический вариант— ведущим клиническим синдромом является снижение остроты зрения, которое через некоторое время проходит полностью самостоятельно или на фоне лечения. В дальнейшем аналогичные явления могут развиваться в другом глазу. Реже одновременно снижается зрение на оба глаза. При офтальмоскопическом обследовании выявляются признаки ретробульбарного неврита: побледнение диска зрительного нерва, как правило его височной стороны, сужение полей зрения (вначале на красный и зеленый цвет), скотомы.
Стволовой вариант имеет особенно неблагоприятное течение. Проявляется головокружением, шаткостью, дрожательным гиперкинезом. Могут быть альтернирующие синдромы, быстро меняющие свою структуру, при которых наиболее часто на одной из сторон страдают глазодвигательные нервы, на другой преобладает пирамидная симптоматика.
Корковый вариант протекает с эпиприпадками Джексоновского типа с клоническими судорогами.
Мозжечковый (гиперкинетический) вариант чаще проявляется как стволово-церебеллярная, реже — как чисто церебеллярная. Возникают интенционное дрожание в верхних и нижних конечностях, горизонтальный, редко вертикальный крупноразмашистый нистагм, скандированная речь (триада Шарко); статическая и динамическая атаксия; расстройства почерка (макрография).
Псевдотуморозный вариант сопровождается головной болью, часто напоминая гипертензионную, сопровождаясь тошнотой и рвотой, застойными дисками зрительных нервов. Степень его выраженности меняется с появлением побледнения височных половин зрительного нерва. Наряду с застоем, может выявляться концентрическое сужение полей зрения, центральные и парацентральные скотомы, свидетельствующие о наличии ретробульбарного неврита. Головные боли обычно совпадают с острыми проявлениями РС и проходят по мере развития заболевания
Гемиплегический вариант, при котором на первый план выступает гемиплегия, что настораживает в отношении опухолевого процесса или ОНМК. Степень выраженности гемипареза изменяется, имея тенденцию к ремиттирующему течению. У этих больных выявляются другие уровни поражения НС (преходящая слабость в конечностях, противоположных гемиплегии, диплопия, тазовые расстройства).
Полиомиелитический вариант — амиотрофии сочетаются с понижением проприоцептивных рефлексов.
БАС-подобный вариант — амиотрофии сочетаются с повышением проприоцептивных рефлексов.
Психотический вариант — вариант, при котором преобладают психопатологические симптомы.
Течение РС носит хронический характер. В большинстве клиник приняты следующие термины для обозначения периодов (стадий) заболевания.
Стадии PC
Дебют РС — это впервые возникшие проявления заболевания.
Обострение (экзацербация) — появление нового симптома или группы симптомов, усугубление уже имеющейся неврологической симптоматики после стабилизации или улучшения состояния на протяжении месяца и более. Длительность обострения — от 24-х часов до 8-ми недель, в этот период ни один из симптомов не регрессирует.
Ремиссия — уменьшение выраженности или отчетливое исчезновение симптомов длительностью не менее суток. При длительности ремиссии более месяца она расценивается как стойкая.
Хроническое прогрессирование — нарастание тяжести симптомов на протяжении не менее двух месяцев без стабилизации или улучшения.
Стабилизация — отсутствие обострений, ремиссий и хронического прогрессирования на протяжении хотя бы одного месяца.
«Псевдообострение» (декомпенсация) — короткое ухудшение состояния с усилением имевшихся ранее симптомов заболевания на фоне перенесенной ОРВИ с повышением температуры тела, после стресса, однако появившаяся неврологическая симптоматика быстро регрессирует либо реально не изменяет тяжесть состояния больного. В этих случаях ухудшение состояния больного не связано с образованием новых очагов или увеличением объема уже имеющихся. Этот феномен, скорее, можно объяснить преходящим блоком проведения нервного импульса по демиелинизированному волокну, вызванному временным изменением гомеостаза.
Типы течения рассеянного склероза
Ремиттирующий РС: у большинства (около 85% процентов), пациентов первоначально диагностируется именно ремиттирующий РС. Этот тип рассеянного склероза характеризуется чередованием периодов обострений и ремиссий (период полного или частичного восстановления). Длительность ремиссий при таком типе течения заболевания может составлять несколько месяцев или лет.
Вторично-прогрессирующий РС: примерно 50% пациентов с диагнозом реммитирующий РС в течение примерно 10 лет развивается вторично-прогрессирующий РС и симптоматика начинает неуклонно ухудшаться. Однако сразу замечу, данная статистика приводится без учета применения иммуномодулирюущей терапии, терапии моноклональными антителами. Результаты клинических исследований, опыт практикующих специалистов позволяют ожидать, что процент людей, у которых ремиттирующий рассеянный склероз переходит во вторично-прогрессирующий тип РС, будет неуклонно снижаться.
Первично-прогрессирующий РС: примерно 15 % пациентов ставится диагноз «первично-прогрессирующий РС» — это тип течения заболевания при котором нет рецидивов и ремиссий, а симптоматика неуклонно прогрессирует.
Прогрессирующе-рецидивирующий РС: только у 6-10% пациентов диагностируется этот тип течения РС. Как и при первично-прогрессирующем РС болезнь неуклонно прогрессирует, однако на фоне прогрессирования симптоматики отмечаются острые рецидивы.
Также выделяют течение РС:
Доброкачественное (клинически мягкое), с длительными и глубокими ремиссиями, практически отсутствие инвалидизации через 15 лет от начала заболевания — 20% случаев;
Злокачественное (болезнь Марбурга) — быстрое развитие выраженных нарушений (вплоть до смертельного исхода) при массивном поражении ствола мозга — 15%.
Особо выделяют варианты РС:
Оптикомиелит Девика (азиатский вариант) — преимущественное поражение зрительного нерва и спинного мозга;
Лейкоэнцефалит Шильдера — демиелинизирующее заболевание у детей с образованием больших сливных очагов.
Возраст начала РС у детей составляет 4-14 лет. Преобладают моносимптомное начало, ремиттирующее течение с частыми обострениями и относительно хорошим восстановлением функций во время ремиссий. Чаще всего первыми проявлениями являются преходящая слабость в ноге или руке, реже в обеих ногах, которая проходит после отдыха без лечения, онемение в конечностях, которое незаметно исчезает. Особого внимания заслуживает поражение отдельных черепных нервов у детей и подростков, которые детскими неврологами оцениваются как самостоятельные заболевания: ретробульбарный неврит, невропатия лицевого нерва, глазная форма миастении.
Диагностика РС
Для обследования пациентов с подозрением на РС определен оптимальный диагностический алгоритм: клиническая картина, выявление неврологического поражения, офтальмологическое обследование, МРТ головного мозга, спинного мозга, исследование вызванных потенциалов мозга, наличие олигоклональных IgG-связей в ликворе.
С 1983 года в исследовательскую и клиническую практику вошли и стали общепринятыми разработанные международной группой экспертов критерии диагностики PC, которые включают лабораторно подтвержденный достоверный РС, когда диссеминация «в месте» доказывается наличием субклинических очагов дополнительными методами обследования, которые помимо клинических признаков включают еще и данные параклинических методов (магнитно-резонансной томографии (МРТ), регистрации вызванных потенциалов головного мозга, определение олигоклонального IgG в ликворе). Однако за годы их применения стало очевидным, что перечень заболеваний, сходных с PC как по клиническим проявлениям, так и по данным дополнительных методов исследования, постоянно растет. Очень важно, что всегда диагноз РС должен ставиться в последнюю очередь, при исключении других причин подобного многоочагового поражения мозга. При наличии одного эпизода с многоочаговым поражением головного мозга и с последующей ремиссией наиболее предпочтителен диагноз острого рассеянного энцефаломиелита (ОРЭМ), который во многих случаях клинически неотличим от первой атаки РС.
Заболевания, требующие дифференциального диагноза с РС
| Синдром Шегрена | + | + | + |
| Узелковый периартериит | + | + | + |
| Системная красная волчанка | + | + | + |
| Гранулематоз Вегенера | + | ||
| Гигантоклеточный артериит | + | ||
| Протромботические состояния | + | + | |
| Субкортикальная артериосклеротическая энцефалопатия (Бинсвангера) | + | ||
| CADASIL | + | + | |
| Мигрень | + | ||
| Острый диссеминированный энцефаломиелит | + | + | + |
| Саркоидоз | + | + | + |
| Болезнь Бехчета | + | + | + |
| Паранеопластические синдромы | + | + | |
| Хроническая воспалительная демиелинизирующая полиневропатия | + | ||
| Острая воспалительная полиневропатия (Гийена-Барре) | + | ||
| Вирусные энцефалиты | + | + | + |
| Нейроборрелиоз | + | + | + |
| Инфекция HTLV-I | + | + | + |
| СПИД | + | + | |
| Нейросифилис | + | + | |
| Подострый склерозирующий панэнцефалит | + | + | |
| Прогрессирующий краснушный энцефалит | + | ||
| Хронические грибковые менингиты | + | ||
| Прогрессирующая мультифокальная лейкоэнцефалопатия | + | ||
| Туберкулез | + | ||
| Адренолейкодистрофия | + | + | + |
| Зрительная атрофия Лебера | + | + | + |
| Спиноцеребеллярные дегенерации | + | + | |
| Митохондриальные энцефалопатии | + | + | |
| Лейкодистрофии | + | ||
| Подострая комбинированная дегенерация спинного мозга (дефицит витамина В12) | + | ||
| Мальформация Арнольда-Киари | + | ||
| Экстра- и интрамедуллярные компрессионные поражения спинного мозга | + | ||
| Опухоли головного мозга | + | ||
| Множественные метастазы в головной мозг | + | + |
Диагноз РС основан, в первую очередь, на клинических критериях. Основным критерием клинически «достоверного» РС является диссеминация «в месте и во времени», т.е. выявление признаков не менее двух отдельно расположенных очагов в ЦНС, возникновение которых разделено по времени периодом не менее чем в месяц (т.е. эти очаги должны возникнуть не одновременно). Очень важно, что всегда диагноз РС должен ставиться в последнюю очередь, при исключении других причин подобного многоочагового поражения мозга.
Инициальные симптомы, при которых можно заподозрить PC: сужение поля и остроты зрения, нарушения координации движений, системное головокружение с тошнотой, шаткость, нарушение кожной чувствительности (ее снижение или парестезии в конечностях), дисфункция мочевого пузыря, снижение силы мышц, синдром хронической усталости.
Клинические проявления РС
Симптомы поражения пирамидного пути, наиболее частое поражение при РС (85-97%)
В зависимости от локализации очага возникают геми- или парапарезы, реже монопарезы, наиболее часто страдают нижние конечности, реже верхние; они вовлекаются позднее. Клинически проявляются патологические пирамидные рефлексы, повышение сухожильных рефлексов, снижение или полное отсутствие брюшных рефлексов. Последний симптом — это тонкое, раннее проявление заинтересованности поражения пирамидного пути. Центральные парезы и параличи сопровождаются изменениями мышечного тонуса — как спастикой, так и гипотонией, дистонией. Одной из проблем для больных РС представляется повышение тонуса по спастическому типу. Как правило, оно наблюдается у больных с нижними парапарезами. Поражение боковых и задних столбов вначале заболевания проявляется комплексом флексорных и экстензорных стопных и кистевых патологических рефлексов, феноменом складного ножа и неустойчивостью в позе Ромберга. В дальнейшем при дегенерации петли гамма-нейронов развивается интенсивная спастика мышц, симптомы спинального автоматизма, появляются постоянные клонусы стоп и коленных чашечек, сгибательные контрактуры в коленных суставах с приведением ног к животу. По мере захвата поперечника мозга усиливаются амиотрофии, а при вовлечении в процесс вегетативных волокон и центров появляются трофические расстройства в виде пролежней и декубитальных язв.
Симптомы поражения мозжечка (62-87%)
Больные жалуются на нарушение походки и равновесия. Клинически проявляются нарушениями координации и снижением мышечной силы. Характерно пароксизмальное нарастание атаксии до невозможности ходить. От эпизодического головокружения, неровности почерка, одностороннего интенционного тремора в конце выполнения пальце-носовой пробы и малозаметной для окружающих шаткости при ходьбе до грубой статической и динамической атаксии с выраженной гиперметрией, делающих затруднительным или невозможным целенаправленные движения. Скандирование речи и грубый аксиальный тремор резко ограничивают речевое общение с окружающими и самостоятельный прием пищи.
Симптомы поражения ствола мозга и черепных нервов (36-81%)
Очаги демиелинизации зачастую образуются во внутримозговых частях нервов, поэтому могут отмечаться симптомы как центрального, так и периферического поражения двигательных черепных нервов, чаще III, V, VI, VII пары нервов. Наиболее частым клиническим симптомом поражения ствола мозга являются глазодвигательные нарушения, которые вызывают двоение. От легких признаков двоения и дрожания предметов перед глазами, мелкоразмашистого монокулярного горизонтального нистагма при отведении глаз в сторону за молоточком врача до спонтанного ротаторного нистагма при взгляде прямо, выраженной дизартрии и поперхивании при еде, а в далеко зашедших случаях — до невозможности глотать и говорить. Характерен для РС синдром межъядерной офтальмоплегии, связанный с очагами демиелинизации в системе заднего продольного пучка. Типичны для РС дискоординированные движения глазных яблок, их разностояние по вертикали или горизонтали (косоглазие), недоведение глазных яблок кнутри и кнаружи. Типичным поражением верхних отделов ствола мозга является вертикальный нистагм. Часто при РС наблюдается горизонтальный нистагм, асимметричный нистагм с ротаторным компонентом, «саккадирующие» движения глазных яблок, односторонний нистагм. Характерен симптом дискоординированного движения глазных яблок, недоведение глазных яблок в стороны, межъядерный офтальмопарез, иногда наблюдается легкий птоз. Редко встречаются изменения зрачковых реакций. Одним из основных проявлений РС является нистагм как следствие поражения верхних отделов ствола.
Симптомы нарушения чувствительности (56-92%)
Один из наиболее частых симптомов РС — изменение глубокой и поверхностной чувствительности. Чаще на ранних стадиях отмечается небольшое расстройство болевой чувствительности, дизестезия в дистальных отделах конечностей. Ощущение ватных ног. Широкий диапазон проявлений от жалоб на онемение щеки, голени, пальцев ног или объективного снижения вибрационного чувства от лодыжек до реберных дуг, до пароксизмальной тригеминальной невралгии, проприоцептивной атаксии, хронической дизестезии конечностей, ночных крампи синдрома Экбойма и мышечно-скелетных болей. Характерен чувствительный феномен Лермитта, заключающийся в ощущении удара электрического тока в руках или спине при резких поворотах или форсированном сгибании головы. Особенностью нарушений чувствительности является то, что больные не могут четко их описать и часто предъявляют жалобы на онемение и жжение в конечностях.
Симптомы зрительных нарушений (36-52%)
Снижение остроты зрения, изменение полей зрения, часто ретробульбарный неврит является первым симптомом заболевания. При офтальмологическом исследовании выявляются центральные скотомы, сужение полей зрения, преходящее снижение остроты зрения. Большинство исследователей считают, что у 80% больных ретробульбарный неврит или оптический неврит может быть первым, а иногда и единственным проявлением РС, при этом в 13% случаев возникает уже на фоне общей клиники РС.
Симптомы нарушения функции тазовых органов (26-53%)
Это один из первых и наиболее часто встречающихся симптомов при РС. Наиболее рано проявляются нарушения мочеиспускания по центральному типу, могут быть как учащения, так и задержка мочи, а также императивные позывы. На более поздних стадиях это, как правило, недержание мочи. У мужчин может быть снижение потенции, связанное с повреждением спинного мозга очагом демиелинизации. Постоянным сопровождением спинального синдрома являются тазовые расстройства от легких императивных позывов к мочеиспусканию, запоров и задержек мочи до необходимости катетеризации мочевого пузыря и специальных приемов эвакуации кала. В финальных стадиях развивается недержание мочи и кала.
Нейропсихологические симптомы (65-95%)
Неврозоподобные астенические и обсесcивно-фобические синдромы, нарушение памяти, остроты мышления и всевозможные нарушения эмоционального характера, депрессия с состояниями апатии и тревоги, эйфорическая деменция, у женщин истерические реакции.
Электрофизиологические исследования
Поскольку деятельность нервной системы связана с электрическими процессами, с возникновением потенциалов действия, при диагностике патологических процессов, используются исследования функционального состояния нервов и мышц, основанные на определении их реакции на электрическое раздражение. Самым старым и простым исследованием является электроэнцефалография (ЭЭГ). Для диагностики рассеянного склероза этот метод малоэффективен, так как он позволяет выявлять только нехарактерные изменения общего характера. Так называемые вызванные потенциалы позволяют получить представление о процессах, происходящих на определенных нервных путях. Эти методы применяются для обследования больных рассеянным склерозом для того, чтобы определить, какие функциональные нарушения вызывают бляшки на определенных нервных путях. Однако эти методы не позволяют доказать наличие воспаления и отличить рассеянный склероз от других болезней (например, при сосудистой патологии). Главное преимущество вызванных потенциалов — высочайшая чувствительность в определении электрофизиологических изменений в белом веществе (очагов), которые не сопровождаются неврологическими симптомами.
Вызванные зрительные потенциалы
Метод вызванных потенциалов может укрепить подозрения на рассеянный склероз, но не доказать этот диагноз. Существуют зрительные, слуховые и соматосенсорные вызванные потенциалы. При измерении вызванных зрительных потенциалов электрод укрепляется на коже головы больного над зрительным центром головного мозга. На зрительные нервы воздействуют раздражением такого рода: больной смотрит на изображенную на экране шахматную доску, белые и черные клетки которой то и дело быстро меняются местами. При этом фиксируется период времени между зрительным раздражением и регистрацией электрического импульса электродом (латентность колебаний вызванного потенциала коры головного мозга) отдельно для каждого глаза. Если проводящая способность зрительного нерва нарушена из-за наличия бляшки, зрительное раздражение достигает зрительной коры головного мозга позднее. Почти у 3/4 больных рассеянным склерозом при измерении вызванных зрительных потенциалов обнаруживаются патологические нарушения, при этом в 1/3 случаев оно является односторонним, а в 1/3 случаев наблюдается двустороннее повреждение зрительного нерва. Почти у 15% больных рассеянным склерозом, у которых во время первого обострения болезни возникают не неврит зрительного нерва, а другие функциональные нарушения неврологического характера, могут быть зарегистрированы изменения при измерении вызванных зрительных потенциалов. В этих случаях исследование уже на ранней стадии выявляет дополнительный очаг поражения, не обнаруженный при клинических обследованиях, и этим подтверждается многоочаговость поражения, что играет важную роль для ранней диагностики рассеянного склероза.
Слуховые вызванные потенциалы
При регистрации слуховых вызванных потенциалов обнаруживаются бляшки в стволе мозга. Во время этого исследования измеряется период времени между слуховым раздражением и поступлением электрического импульса на электрод, укрепленный над виском. Это исследование не отличается такой точностью, которая характерна для вызванных зрительных потенциалов, так как изменение слуховых вызванных потенциалов обнаруживается только у половины больных.
Соматосенсорные вызванные потенциалы
При регистрации соматосенсорных вызванных потенциалов измеряется период времени между раздражением нервных окончаний рук или ног и поступлением электрического импульса на электрод, укрепленный на темени. При помощи этого исследования регистрируется проводящая способность нервных путей, ответственных за восприятие различного рода раздражений.
Электроокулография
Другие электрофизиологические методы, сходные с измерением вызванных потенциалов, к которым относятся электроокулография и стабилография, выявляют поражения ствола мозга и мозжечка. В ходе электроокулографии измеряются потенциалы покоя между передним и задним отделами глазного яблока. Метод стабилографии применяют для исследования равновесия.
Корковая магнитная стимуляция
В ходе этого исследования определяется проводящая способность нервных путей центральной нервной системы, ответственных за выполнение двигательных актов. На нервные пути в области темени шейного отдела позвоночника воздействуют раздражением в виде краткого электромагнитного импульса, не причиняющего боль. При этом замеряется период времени с момента поступления раздражения до быстрого подергивания кистями рук и стопами ног, на суставы которых крепятся электроды. Этот метод позволяет определить, находятся ли очаги повреждения в головном или спинном мозге. У большинства больных рассеянным склерозом уже во время первого обострения обнаруживаются патологические нарушения.
Лабораторная диагностика PC
Анализ спинномозговой жидкости считается положительным при выявлении нарушений, определяемых по одному из следующих результатов: наличие олигоклональных IgG-связей, которые отличаются от таких связей в сыворотке, повышенный индекс IgG.
| Индекс IgG | 70 | 80 |
| Олигоклональные полосы IgG | 85-95 | 85-95 |
| Содержание СЛЦ-к | 97 | 87 |
| Индекс СЛЦ-к | 97 | 98 |
Данные показатели отражают характерные для PC сдвиги в гуморальном звене иммунного ответа, а именно: повышенную продукцию иммуноглобулинов и их компонентов в пределах нервной системы. Два показателя (индекс IgG и олигоклонапьные полосы IgG) входят в международные критерии. Первый из них отражает количественные изменения в синтезе IgG. Он рассчитывается по формуле lgGцсж/lgGсыв: альбуминцсж /альбумисыв — и учитывает дисфункцию гемато-энцефалического барьера при PC. Олигоклональные полосы отражают главным образом качественные изменения синтеза IgG, так как у здоровых людей иммуноглобулины в ЦСЖ поликлональны. Индекс IgG уступает по информативности олигоклональным полосам, и в последнее время используется реже. Показатель содержания свободных легких цепей иммуноглобулинов к-типа (СЛЦ-к) признан по оценке международных экспертов как один из наиболее информативных.
Магнитно-резонансная томография и компьютерная томография
Наиболее информативным и перспективным методом топической диагностики PC является МРТ. Это неинвазивное и безопасное исследование позволяет визуализировать патологические очаги в центральном нервной системе, демонстрируя необходимую для диагностики диссеминацию процесса в пространстве (многоочаговость) и во времени (очаги «разного возраста», а также исследование в диамике). Это наиболее информативный инструментальный метод диагностики PC. Его чувствительность при разных формах PC — 85-95%. Однако общепринятые МРТ-критерии PC следует использовать лишь в качестве базисных. Разработаны дополнительные МРТ-характеристики, которые повышают специфичность метода. Однако результаты МРТ, взятые изолированно (без учета клинической картины заболевания), не являются абсолютным критерием в постановке диагноза PC.
МРТ головного мозга является необходимой, а МРТ спинного мозга — желательной в диагностике PC. Последняя очень важна в мониторинге течения болезни и абсолютно необходима при спинальных формах PC. Следует особо подчеркнуть, что МРТ может служить эффективным методом диагностики только при соблюдении определенных условий: должна выполняться в соответствии со схемами, принятыми для оценки PC, должна проводиться на аппаратах с достаточной мощностью поля (0.5-1.5 Тесла). Использование аппаратов с низкой мощностью поля резко снижает диагностические возможности метода и служит источником ошибок.
Первые МРТ-критерии РС были разработаны D. Paty и F. Fazekas. Но в 2001 году международная экспертная группа разработала новые критерии для диагностики рассеянного склероза. Эта группа была создана в Лондоне в июле 2000 г. при поддержке Национального общества рассеянного склероза (США) и Международной федерации обществ РС с целью пересмотра и внесения поправок в прежнюю диагностическую схему. МРТ была отведена ведущая роль для подтверждения рассеивания в пространстве и во времени. Кроме того, до недавнего времени имели место только 2 категории диагноза РС — «достоверный» и «вероятный». После принятия новых критериев стало возможным использование таких терминов, как «возможный РС» (когда риск рассеянного склероза достаточно высок, а имеющихся клинических данных недостаточно) и «не РС». Предлагаемые данные явились результатом десятилетнего труда экспертной группы. Критерии получили название «критерии Мак-Дональда» по имени одного из авторов — ученого-невролога. В последующем, по мере совершенствования нейровизуализационных методик и сбора новых клинических данных, предложенные критерии были пересмотрены в 2005 году. Последнее уточнение критериев Мак-Дональда опубликовано в 2011 году .
Наиболее типично перивентрикулярное расположение очагов, в основном окружающих рога боковых желудочков. Белое вещество ствола вокруг водопровода и дно IV-го желудочка поражаются довольно часто. В основном бляшки РС располагаются в белом веществе, но некоторые очаги могут находится и в сером. Бляшки проходят острую, подострую и глиозную трансформации фазы. Очаги могут иметь различные сигналы по Т1 и соответствовать различным стадиям прогрессирования болезни (стадиям трансформации). В спинном мозге очаги обычно имеют овальную форму с продольной ориентацией вдоль его длинника. Гидроцефалия встречается в 5-10% случаев при длительно текущем заболевании. Очаги РС часто находятся в перивентрикулярном белом веществе, внутренних капсулах, мозолистом теле, мосту, ножках среднего мозга и мозжечка (ориентированы перпендикулярно боковым желудочкам — симптом «пальцев Доусона»). Мозолистое тело — наиболее подверженная демиелинизации структура (93% выявления очагов высокой интенсивности сигнала в нижних отделах мозолистого тела — коллозосептальная область).
| Рассеянный склероз, паравентрикулярные очаговые изменения в разной стадии трансформации. |
| Рассеянный склероз, множественные гиперинтенсивные по Т2 паравентрикулярные очаговые изменения («пальцы Доусона»). Бляшки при РС могут накаливать контрастное вещество, отражая преходящие нарушения ГЭБ. Для РС характерно одновременное выявление как усиливающихся, так и не усиливающихся очагов после внутривенного контрастирования. Характерно несколько типов контрастирования «бляшек»: диффузное, кольцевидное, в виде «полукольца» и «полумесяца». |
| Рассеянный склероз, типичные очаговые изменения после контрастного усиления. |
| Цереброспинальная форма РС. Специфичность МРТ в диагностике РС достигает 80%, поскольку очаги в белом веществе, похожие на бляшки РС, могут быть обнаружены как у здоровых лиц, так и у лиц, страдающих другими неврологическими заболеваниями — сосудистая энцефалопатия, СКВ, мигрень, синдром хронической усталости, диффузное аксональное повреждение при ЧМТ, васкулиты, болезнь Бехчета, гранулематоз Вегенера, нейроборрелиоз и др., кроме того картина может быть нормальной у 25% больных РС с клинически подтвержденным диагнозом. |
Диагностические МРТ-критерии РС
| Paty D. W. et al., 1988 | Для лиц, моложе 50 лет, не имеющих факторов риска инсульта:
|
| Fazekas F. et al., 1988 | Включая лиц, старше 50 лет, имеющих факторы риска инсульта:
|
| Международные критерии диагностики РС (2005 год) |
Необходимо сочетание не менее 3 критериев. |
При этом 1 спинальный очаг может заменять 1 церебральный. Очаги должны быть более 3 мм в диаметре. Спинальные очаги не должны вызывать утолщения спинного мозга, распространяться более чем на 2 сегмента и занимать весь поперечник спинного мозга. Выявление новых очагов в Т2 или накопление контраста свидетельствуют о «рассеянности во времени». При проведении МРТ необходимо помнить о важности проведения МРТ-исследования как головного, так и спинного мозга, о наличии МРТ негативных форм РС и о целесообразности МРТ мониторирования, о роли использования контрастирования для выявления новых очагов обострения и подтверждения распространенности РС во времени.
Критерии диагноза рассеянного склероза (C.M. POSER ET AL., 1983)
| Клинически достоверный |
|
| Достоверный, подтвержденный лабораторно |
|
| Клинически вероятный |
|
| Вероятный, подтвержденный лабораторно | 2 обострения + олигоклональные полосы или повышенный синтез IgG в ЦСЖ |
* — очаг, зарегистрированный методами МРТ или вызванных потенциалов.
Диагностические критерии РС Мак-Дональда 2010 года
Диагноз РС практически сразу устанавливается при наличии 2 и более атак заболевания, а также объективных признаков наличия 2 и более очагов в неврологическом статусе. В данном случае дополнительных диагностических исследований не требуется. Тем не менее у пациентов при первичном установлении диагноза РС практически всегда имеются на руках МРТ головного, а в некоторых случаях — спинного мозга. Авторы диагностических критериев указывают, что необходимо руководствоваться настоящими критериями при их интерпретации. Если результаты радиографических исследований окажутся отрицательными, то необходимо исключить все альтернативные заболевания.
При наличии различных клинических вариантов возможного РС с одним очагом поражения или одним обострением согласно критериям Мак¬Дональда требуются дополнительные исследования, подтверждающие диссеминацию в пространстве и во времени, среди которых основополагающее значение принадлежит МРТ.
МРТ-критерии для подтверждения диссеминации в месте и во времени претерпели изменения в 2010 году. В критериях Мак-Дональда 2001, 2005 гг. диссеминацию в пространстве подтверждали МРТ-критериями, разработанными F. Barkhof et al.
МРТ-критерии диссеминации поражения в пространстве (F. Barkhof et al., 1997)
Необходимо наличие 3 из предложенных 4 признаков:
- 1 контрастированный очаг или 9 Т2 гиперинтенсивных очагов;
- наличие по крайней мере 1 инфратенториального очага;
- наличие по крайней мере 1 юкстакортикального очага;
- наличие по крайней мере 3 перивентрикулярных очагов.
Диссеминация в пространстве в критериях Мак¬Дональда 2010 г. подтверждается наличием ≥ 1 T2 очага как минимум в 2 из 4 отделов мозга (при этом не требуется наличия очагов, накапливающих парамагнитный контраст).
Необходимо наличие 1 и более T2-очагов в 2 из 4 зон мозга:
- перивентрикулярно;
- юкстакортикально;
- инфратенториально;
- в спинном мозге (если у пациента имеются симптомы поражения ствола мозга или спинного мозга, эти очаги исключаются из подсчета).
Таким образом, уменьшилось количество зон и очагов, необходимых для подтверждения данного критерия. То есть более важным является не количество, а зоны локализации очагов на МРТ.
МРТ-критерии диссеминации во времени уточнялись в каждой новой редакции диагностических критериев.
В критериях Мак-Дональда 2001 г. диссеминацию во времени подтверждали только через 3 месяца после клинического обострения или негативного результата по данным МРТ.
Для подтверждения диссеминации во времени требовалось:
- Обнаружение нового очага, накапливающего контраст, не ранее 3 месяцев после начала клинического обострения, с локализацией, отличной от таковой при обострении.
- При отсутствии гадолиний¬усиленного очага на снимках через 3 месяца — обнаружение гадолиний¬усиленного очага или нового Т2¬очага при повторном исследовании еще через 3 месяца.
- Если первое исследование проводилось менее чем через 3 месяца после начала клинического обострения, то второе исследование, проведенное через 3 месяца и более после него, является достоверным свидетельством диссеминации во времени. Однако если и при втором исследовании не обнаружен усиленный очаг, то следующее исследование не менее чем через 3 месяца после первого, на котором виден новый Т2¬очаг или усиленный очаг, подтверждает диагноз.
Модифицированные диагностические критерии Мак-Дональда 2005 г. предоставляли возможность подтверждать диссеминацию во времени уже через 30 дней после клинической атаки и раньше поставить диагноз.
Распространение во времени могло быть установлено одним из двух способов:
- Новые очаги, накапливающие контраст не менее чем через 3 месяца после атаки в новом месте.
- Новые Т2 очаги на последующих томограммах (свыше 30 дней после атаки).
В критериях Мак-Дональда 2010 г. диссеминацию во времени можно подтвердить сразу, не ожидая 30 дней или 3 месяцев, при выявлении новых очагов следующими двумя способами:
- При появлении новых Т2 очагов и/или очагов, накапливающих парамагнитный контраст, на повторных томограммах в сравнении с предыдущими, независимо от того, когда предыдущие/исходные томограммы были сделаны.
- Если одновременно выявляются накапливающие и ненакапливающие парамагнитный контраст очаги на томограммах, независимо от времени, когда они были сделаны.
Также в критериях Мак-Дональда 2010 г. исключено исследование спинномозговой жидкости при установлении диагноза рецидивирующе¬ремиттирующего рассеянного склероза при разных клинических вариантах начала заболевания. Оно обязательно проводится при дебюте РС (особенно при наличии клинически изолированного синдрома) и в случаях подтверждения первично-прогрессирующего течения заболевания.
В дополнение к указанным выше критериям диагноз первично-прогрессирующего рассеянного склероза также был пересмотрен. Прогрессирующее течение заболевания можно подтвердить в следующих случаях:
- ≥ 1 года прогрессирования заболевания (это может быть определено либо перспективно, либо ретроспективно);
- наличия двух из трех следующих критериев:
- диссеминации в пространстве в головном мозге, то есть обнаружение одного или более Т2-очагов при МРТ головного мозга в типичных для РС регионах (перивентрикулярно, юкстакортикально или инфратенториально);
- диссеминации в пространстве в спинном мозге, то есть обнаружение двух или более Т2-очагов при МРТ спинного мозга;
- положительный анализ цереброспинальной жидкости (олигоклональные IgG и/или повышенного интратекального синтеза IgG).
По сравнению с критериями Мак-Дональда 2005 г. в данных критериях при установлении первично-прогресирующего рассеянного склероза исключено исследование зрительных вызванных потенциалов, также они упрощены вследствие изменения МРТ-критериев диссеминации в пространстве и во времени.
В соответствии с этими критериями диагноз может быть установлен лишь на основании данных МРТ, что получило название «радиологически изолированный синдром». Например, если на МРТ выявляются одновременно накапливающие и не накапливающие контраст очаги в областях мозга, типично поражающихся при рассеянном склерозе, диагноз «радиологически изолированный синдром» может быть установлен даже при отсутствии симптомов болезни, а в случае имеющихся клинических симптомов подтверждается диссеминация во времени.
Таким образом, диагностические критерии Мак-Дональда 2010 г. позволяют упростить и ускорить установление диагноза РС. Они являются более чувствительными (85% против 74%) по сравнению с критериями 2005 г.
В заключение необходимо указать на особую рекомендацию авторов: диагноз РС должен быть установлен только врачом¬ неврологом, имеющим опыт работы с такими пациентами, с учетом как клинической картины, так и данных МРТ.
Список литературы
- Корниено В. Н., Пронин И. Н. «Диагностическая нейрорадиология».
- Гусева Е. И., Завалишина И. А., Бойко А. Н. «Рассеянный склероз и другие демиелинизирующие заболевания». Издательство «Миклош», 2004 г.
- Коновалов А. Н., Корниенко В. Н., Озерова В.И., Пронин И. Н. «Нейрорентгенология детского возраста». Москва, «Антидор», 2001 г.
- Гузева В. И., Чухловина М. Л. «Рассеянный склероз» СПб 2003 г.
- Хондкариан О. А., Завалишин И. А., Невская О. М. «Рассеянный склероз» М 1987 г.