 [Холестерин лпнп норма]
[Холестерин лпнп норма]
Холестерин лпнп норма для женщин — Про холестерин
- «Плохой» и «хороший» холестерин
- Холестерин: норма у женщин по возрасту
- Норма холестерина для беременных
- Симптомы отклонений от нормы
- Как скорректировать повышенный холестерин
Наше здоровье во многом зависит от химического состава крови. Его изменение провоцирует разные рецидивы, требующие госпитализации. С каждым прожитым годом все капризнее ведет себя холестерин – природный жирный спирт.
Уровень липидов меняется по многим причинам. Для женщин, к примеру, норма будет зависеть от возраста, женских и эндокринных болезней, беременности, наследственности, иммунитета.
«Плохой» и «хороший» холестерин
Органическое жироподобное соединение играет в теле жизненно обеспечивающую функцию, способствующую обновлению эпителия кожи и органов.
- Оно, как цемент, поддерживает клеточный каркас;
- Встраиваясь в мембрану, увеличивает плотность и делает ее жесткой;
- На холестериновой основе синтезируются прогестерон, андрогены, эстроген, тестостерон и другие гормоны;
- Грудничок для своего развития получает холестерин из грудного молока;
- Холестерин – важный компонент желчи, помогающей усваивать жиры, а, значит, и холестерин;
- Пищевое соединение помогает поддерживать в норме слизистую кишечника;
- Витамин Д, используемый для роста, поддержки иммунитета, синтеза инсулина, стероидных гормонов, вырабатывается из холестерина с помощью солнечного света.
В почках, печени, надпочечниках, кишечнике образуется 80% холестерина. Еще 20% организм получает с пищей. В воде вещество не растворяется, поэтому с кровью оно доставляется вместе с белками, образующими растворимую форму. Такая субстанция получила название липопротеидов.
Различают несколько классов липопротеидов: с низкой плотностью, очень низкой, высокой, триглицериды, хиломикроны.
Каждая разновидность выполняет свою функцию. ЛПНП нерастворимы, поэтому часто выпадают в осадок и образуют в сосудах уплотнения, повышающие риск появления атеросклероза. В обиходе они получили название «плохого» холестерина. ЛПВП транспортируют холестерин в печень, откуда излишки и выводятся из организма.
Этот класс липопротеидов не обладает атерогенным эффектом, поэтому их называют «хорошим» холестерином. Навешивание ярлыков не значит, что первый тип приносит телу только вред, а другой работает с пользой.
Низкая плотность липопротеидов опасна тем, что они не всегда достигают цели (транспортировка холестерина в клетку) и оседают в сосудистом русле в виде плотных бляшек. Высокая плотность – гарантия не только правильной транспортировки, но и возможности удаления части накопившихся холестериновых бляшек.
Если ЛПНП можно рассматривать как снабженцев, то ЛПВП играют роль регулировщиков, контролирующих избыток холестерина. Если наступает разлад, и первый тип липопротеидов доминирует, подавляя активность второго, биохимический анализ показывает повышенный холестерин.
Эти особенности должен знать не только доктор – экстренные меры приходится принимать именно пациенткам.
Холестерин: норма у женщин по возрасту
Ученые Бостонского Университета изучали, как холестерин воздействует на умственную деятельность. Из 1894 добровольцев, принимавших участие в эксперименте, большинство были женщины.
Результаты испытаний показали, что участники, у которых был относительно высокий холестерин, преодолевали интеллектуальные нагрузки эффективнее на 49% по сравнению с теми, у кого были отмечены низкие показатели.
В итоге у многих сложилось впечатление о том, что повышенное содержание холестерина – это хорошо. А как обстоят дела в действительности?
Жизни без холестерина нет, но когда его концентрация переходит определенный барьер, он расслаивает стенки и забивает сосуды. Когда там возникает тромб, это грозит инсультом, инфарктом миокарда или гангреной конечности.
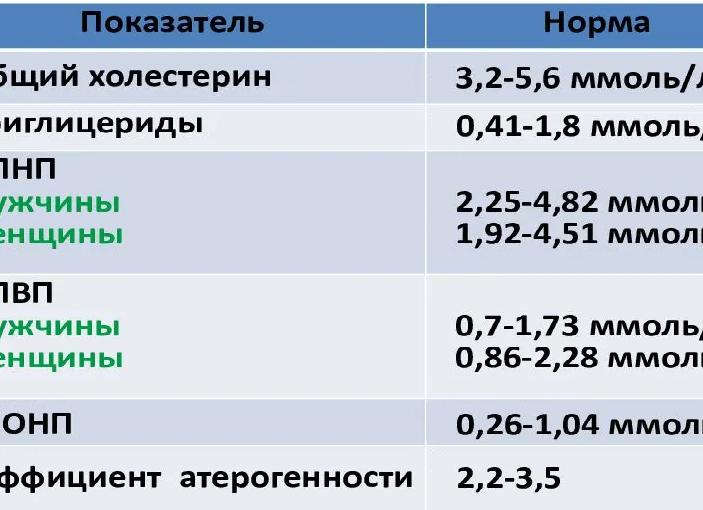
Будет холестерин переносить жир в сосуд или из сосуда, зависит от показателей, которые доктор изучает в общей холестериновой формуле. Норма общего холестерина – 5,5 ммоль/л. Для триглицеридов (ТГ) у женщин ориентиром случит показатель 1,5 ммоль/л, у мужчин – до 2-х ммоль/л. Жиры, накапливаемые организмом, (чаще всего – на талии) служат источником энергии для мышечных клеток.
Если они не сжигаются, развивается ожирение. Куда тащит жир эта транспортная молекула, именуемая холестерином? Это зависит от двух параметров: «плохой» холестерин – ЛПНП и «хороший» – ЛПВП. Соотношение всех этих компонентов подсчитывается при выявлении вероятности развития атеросклероза.
Понимание этих процессов поможет предотвратить тяжелые болезни.
Если проанализировать данные, демонстрирующие холестерин в норме у женщин по возрасту в таблице (общий показатель – это сумма значений ЛПНП и ЛПВП), можно увидеть, что диапазон холестериновой нормы изменяется с возрастом.
Для контроля химического состава надо регулярно сдавать кровь для биохимических исследований. Для женщин, старше 35 лет, контролировать показатели надо раз в 2 года.
Все, кто находится в группе риска, проходят обследование ежегодно. Обследование проводят натощак (8 часов без еды).
При наличии сопутствующих заболеваний эндокринной системы в течение 2-х дней перед забором крови из вены надо соблюдать диету, избегать стрессов. Даже при соблюдении всех условий медики иногда предлагают повторить биохимический анализ через 2 месяца.
Некоторые возрастные особенности допустимого диапазона у женщин после /40 / 50 / 60/ лет:
- До 30 лет значения ЛПВП и ЛПНП у девушек, как правило, низкие, так как ускоренный метаболизм прекрасно справляется с липидами даже при неправильном питании. Корректируют норму патологические факторы: высокий уровень глюкозы в крови, почечная недостаточность, повышенное давление. Ориентировочный критерий: общий холестерин – 5,75 ммоль/л, ЛПВП – 2,15 ммоль/л, ЛПНП – 4,26.
- После 40-ка нормальным считается общий холестерин в пределах 3,9-6,6 ммоль/л. Для липопротеидов низкой плотности – 1,9-4,5 ммоль/л, высокой – 0,89-2,29 ммоль/л. Это примерный ориентир, в реальности медики оценивают состояние здоровья и по другим результатам анализов. Курение, обезжиренные диеты могут повысить эти показатели, так как обменные процессы будут менее активными.
- После 50-ти изменение концентрации холестерина обусловлено уменьшением проницаемости и эластичности сосудов, сердечными и другими заболеваниями. В общем случае допускается 4,3-7,5 ммоль/л. после спада репродуктивной функции снижается концентрация эстрогенов, защищающих женщин от перепадов уровня липидов.
- После 60 лет учитываются не только стандартные показатели, но и наличие хронических болезней. Повышает концентрацию «вредного» холестерина и менопауза. В этом возрасте важно регулярно контролировать также уровень сахара и давления. Все, что выходит за рамки 4,45-7,7 ммоль/л, корректируется медикаментами и диетой. Для ЛВПП и ЛПНП нормы в этом возрасте – 0,98-2,38 ммоль/л и 2,6-5,8 ммоль/л соответственно.
- После 70 концентрация липидов в норме должна понижаться. Если ваши показатели не укладываются в рекомендуемый диапазон, это должно быть поводом для обследования. Возрастные параметры для женщин этой возрастной категории: до 2,38 ммоль/л «хороший», до 5,34 ммоль/л «плохой» и до 7,35 ммоль/л – общий холестерин.
Холестерин в крови, норму у женщин по возрасту, удобно сравнивать в таблице.
| Возраст, лет | Общий холестерин, ммоль/л | ЛПНП, ммоль/л | ЛПВП, ммоль/л |
| 20-25 | 3,16-5,6 | 1.48-4,12 | 0,95-2,04 |
| 30-35 | 3,37-5,96 | 1,81-4,04 | 0,93-1,99 |
| 40-45 | 3,81-6,53 | 1,92-4,51 | 0,88-2,28 |
| 50-55 | 4,2-7,4 | 2,28-5,21 | 0,96-2,35 |
| 60-65 | 4,45-7,7 | 2,6-5,8 | 0,98-2,38 |
| От 70 | 4,48-7,25 | 2,28-5,21 | 0,85-2,38 |
Склонность к повышенному холестерину у женщин может носить наследственный характер. До менопаузы инсульты и инфаркты женщинам не страшны, так как концентрация ЛПВП у них выше, чем у мужчин.
Так как границы климактерического периода индивидуальны (как и особенности его проявления), важно в этот период контролировать все жизненно важные параметры, включая жировой обмен в крови.
О чем говорят анализы на холестерин (норма у женщин), можно узнать из передачи «Жить здорово», где их комментирует профессор Е. Малышева.
Норма холестерина для беременных
Химический состав крови у будущих мам имеет свои особенности, связанные с удвоенным кровоснабжением, весовой категорией, возрастом, дополнительной нагрузкой на организм. В 25-30 лет в первом триместре беременности нормальным считается диапазон от 3,3 до 5,8 ммоль/л. В дальнейшем концентрация триглицеридов удваивается.
У беременных старше 40 лет нормальный холестерин близок к отметке 7 ммоль/л. С увеличением срока беременности анализ крови на холестерин нормы меняет, так как его показатели также будут расти.
Указанные стандарты можно воспринимать только как ориентировочные, так как концентрация липидов изменяется под влиянием провоцирующих факторов.
Симптомы отклонений от нормы
Признаки нарушений состояния сосудов проявляются тогда, когда стрессы, высокое АД, неадекватные нагрузки провоцируют появление тромбов, разрывов, сужение сосудов. Нарушение кровотока головного мозга проявляется бессонницей, головными болями, проблемами с координацией, потерей памяти. Со временем клетки отмирают, провоцируя слабоумие.
Если есть проблемы с венами ног, признаками формирования утолщений будут боли и судороги мышц (особенно при ходьбе), онемение пальцев, изменение температуры конечностей и цвета кожных покровов.
Со временем боли усиливаются даже в горизонтальном положении, на коже возникают трофические язвы. Если процесс не остановить, возможна ампутация конечности.
На лице признаки холестериновых бляшек можно увидеть на глазах в виде желтоватых пятен и уплотнений на веках. Устранение косметических дефектов хирургическими методами не гарантирует исцеления без комплексного лечения проблемы.
Как скорректировать повышенный холестерин
Как правило, обследования нарушений липидного обмена диагностируют у женщин именно повышенные показатели, так как низкая концентрация – редкое явление. Обусловлено оно несколькими причинами:
- Дисбалансом рациона при отказе от жиров в пользу углеводов;
- Проблемами щитовидной железы;
- Серьезными патологиями печени;
- Систематическим недоеданием при полном отсутствии жиров в рационе;
- Повышенным стрессовым фоном.
Повышают концентрацию холестерина многие факторы. Так как с пищей в организм поступает только 20% холестерина, решающего воздействия на его повышение рацион питания не оказывает, если, конечно, не кидаться в крайности. Прежде всего, надо уделить внимание своей физической форме, нормализовать вес, контролировать эмоции.
Если этих мер недостаточно (генетическая предрасположенность, сахарный диабет, гипертония, атеросклероз и другие заболевания, провоцирующие образование холестериновых бляшек), надо обращаться за медицинской помощью.
Выбор схемы лечения и диеты находится в компетенции специалистов, так как бесконтрольный прием таких серьезных препаратов может способствовать накоплению побочных эффектов. Чрезмерное понижение холестерина не менее опасно, чем его повышение.
Процесс восстановления длительный, часто лекарства и диету приходится соблюдать пожизненно. Разработаны разные методы нормализации ЛПВП и ЛПНП:
- Медикаментозное лечение – назначают статины, фибраты, никотиновую кислоту, пробукол;
- Изменение пищевых привычек в сторону стабилизации жиров;
- Борьба с ожирением, нормализация функций ЖКТ;
- Применение методов альтернативной медицины;
- Активный образ жизни.
Фитотерапия зарекомендовала себя как надежный способ нормализации холестерина. С этой целью используют настои цветков липы, корней одуванчика, семени льна.
Полезно употреблять фреш из яблок, моркови и огурцов, взятых в равных пропорциях. По стакану сока надо выпивать каждый день в течение недели.
Аналогичными возможностями обладают виноградные, грушевые, ананасные соки. Полкило сырых овощей и фруктов ежедневно безопасно чистят сосуды, нормализуют обменные процессы.
Диетологи добавляют к этим рекомендациям зеленый чай, рыбный жир, чеснок, корицу, имбирь, куркуму. Ухудшает показатели уменьшение кратности приема пищи (менее 3-х раз в день). Следует следить также за своевременным освобождением кишечника.
Мнение эксперта о том, как нормализовать холестерин, смотрите на этом видео
Экспериментально установлено, что норма холестерина – критерий динамичный. Он зависит от возраста, гормонального фона, патологий эндокринной системы. Норма ЛПВП и ЛПНП для 60-летних женщин выглядит как повышенная для 30-тилетних девушек.
Существенно влияют на жировой обмен беременность и климакс. Чем дольше активны половые гормоны, тем лучше показатели проблемного соединения.
Качественный состав крови зависит как от общего холестерина, так и от пропорций «плохого» и «хорошего». Внимания заслуживает постоянство содержания ЛПВП. Его значение в норме не меняется с течением лет. Контроль своих показателей (липидограмма) поможет предупредить сосудистые патологии с тяжелыми осложнениями.
Снижение холестерина липопротеинов низкой плотности
Пациенты спрашивают, что делать, если холестерин ЛПНП повышен, какой должна быть его норма. Аббревиатура ЛПНП означает липопротеины низкой плотности. Липопротеин (или липопротеид) — это конгломерат белков и липидов.
Как определяют холестерин ЛПНП в организме?
По признаку плотности липопротеины делятся на следующие виды:
- липопротеины высокой плотности, выполняющие функцию переноса холестерина от периферийных тканей к печени;
- липопротеины низкой плотности, отвечающие за транспортировку холестерина и прочих веществ от печени к периферийным тканям.
Также различают липопротеины средней и очень низкой плотности, переносящие вещества от печени к тканям.
Липопротеины низкой плотности, аббревиатурное обозначение которых — ЛНП, представляют собой наиболее атерогенные образования, то есть вещества, провоцирующие развитие атеросклероза. Данная разновидность липопротеинов переносит так называемый «плохой» холестерин. Когда холестерин ЛПНП, или «плохой» холестерин, повышен, это означает большие шансы пациента на атеросклероз.
Атеросклероз является хронической болезнью артерий, при которой они закупориваются за счет отложения холестерина, возникающего вследствие нарушения белково-жирового обмена в организме. Причины ранней смерти от сердечно-сосудистых заболеваний, а именно инфаркта миокарда, инсульта, часто заключаются в атеросклеротических изменениях сосудов.
Заболевания, характеризующиеся повышенным содержанием липопротеинов низкой плотности, могут иметь и наследственную обусловленность. К таким случаям относят наследственную гиперлипопротеинемию. Это тот случай, когда холестерин ЛПНП в крови повышен вследствие передающегося по семейной линии заболевания.
Формула Фридвальда. Определение уровня холестерина ЛПНП играет важную роль в диагностике состояния здоровья пациента и в его последующем лечении. Для этого применяют формулу Фридвальда. Она основана на количественном соотношении липопротеидов низкой плотности, общего холестерина (полезного и вредного) и триглицеридов (жиров).
Согласно алгоритму по Фридвальду, липопротеиды (соединения липидов и белков) низкой плотности равны разности общего холестерина с суммой ЛПВП и триглицеридов, деленной на 5.
ЛПНП = общий холестерин — (ЛПВП + ТГ/5).
Помимо формулы по Фридвальду, есть ряд других алгоритмов вычисления уровня ЛПНП.
Какова норма ЛПНП?
Какова норма уровня ЛПНП? Американской Ассоциацией по охране здоровья сердца и сосудов разработаны рекомендации, основанные на тщательно выверенных нормах уровня ЛПНП. Показатели уровня холестерина ЛПНП:
- менее 2,6 ммоль/л — норма;
- менее 3,3 ммоль/л — показатель, приближенный к норме;
- менее 4,1 ммоль/л — показатель несколько выше, чем норма;
- менее 4,9 ммоль/л — высокий уровень;
- более 4,9 ммоль/л — крайне высокий показатель.
Приведенные данные являются условными показателями, разработанными на основе статистических данных заболеваний и смертности от сердечно-сосудистых болезней, возникших вследствие повышенного содержания холестерина низкой плотности в крови.
Необходимо отметить тот факт, что ряд групп людей, имеющих весьма высокие показатели ЛПНП, не страдают от сердечно-сосудистых заболеваний, вызванных закупоркой сосудов.
Как можно снизить холестерин?
Как снизить холестерин? Стратегия лечения, направленная на снижение уровня ЛПНП, представляет собой конгломерат как медикаментозных, так и не лекарственных средств.
Немедикаментозные способы
Данные пути имеют прямое отношение к питанию и образу жизни пациента и вполне могут быть применены самостоятельно не только теми лицами, которые озабочены вопросом, как понизить холестерин, но и людьми, заинтересованными в профилактике.
Для нормализации ЛПНП рекомендуют:
- снизить калорийность питания;
- перейти на рацион с низким содержанием животных жиров;
- употреблять меньше легкоусвояемых углеводов (сладости);
- отказаться от жареной пищи;
- избавиться от вредных привычек, таких как курение и употребление алкоголя;
- включать в рацион полиненасыщенные жирные кислоты (Омега-3), содержащиеся в жирной рыбе, льняном масле;
- употреблять в пищу свежие овощи, бобовые культуры, зелень, фрукты, ягоды;
- повысить уровень физических нагрузок;
- беречься от стрессов.
Что делать, если холестерин низкой плотности повышен? В отдельных случаях пациентам назначают гипохолестеринемистическую диету, сбалансированную по количеству жиров и быстрых углеводов. В некоторых, не особо запущенных случаях, не отягощенных осложнениями, соблюдения гипохолестеринемистической диеты вполне достаточно для устранения проблемы.
Если немедикаментозные средства не срабатывают в течение 3 месяцев, больному назначают медикаментозное лечение.
Лекарственные методы
При описываемых нарушениях больным назначаются гиполипидемические лекарственные средства.
Прием описанных ниже средств может иметь эффект только при соблюдении представленных выше правил и диеты.
Гиполипидемические препараты — это терапевтические средства, применяемые при снижении уровня ЛПНП. По характеру воздействия на организм они делятся на множество групп, ниже приведены только основные из них.
Норма ЛПНП в организме восстанавливается при помощи статинов. К ним относятся:
- Ловастатин;
- Симвастатин;
- Правастатин;
- Флувастин;
- Розувастин и т. п.
Фибраты снижают вредный холестерин в крови, понижают и уровень триглицеридов. Триглицериды представляют собой жиры, являющиеся источником энергии для клеток, однако при повышенной концентрации они усиливают риск сердечно-сосудистых заболеваний и панкреатита. К фибратам относятся:
- Клофибрат;
- Безафибрат;
- Фенофибрат;
- Ципрофибрат.
При приеме данных препаратов увеличивается риск образования камней в желчном пузыре.
Есть препараты, усиливающие экскрецию, то есть выделение желчных кислот, которые участвуют в переработке холестерина. За счет этого действия снижается уровень холестерина в крови. К данному типу препаратов относятся:
- Холестирамин;
- Колекстран;
- Колесевелам.
Необходимо помнить, что все перечисленные препараты могут применяться только по назначению лечащего врача. Все указанные выше методы лечения даны в упрощенном, схематическом виде и предлагают лишь приблизительную информацию для снижения ЛПНП, поэтому не могут восприниматься как руководство к самолечению.
Для здоровья человека очень важно понимать механизм усвоения питательных веществ в организме, роль здорового питания, правильного образа жизни в целом. Содержание вредного холестерина в крови во многих случаях представляет собой патологию, спровоцированную нарушениями режима.
Снижение уровня вредного холестерина осуществляется в первую очередь с помощью упорядоченного питания и здорового образа жизни.
Константин Ильич Булышев
- Анализаторы крови
- Анализы
- Атеросклероз
- Лекарства
- Лечение
- Народные методы
- Питание
Как определяют холестерин ЛПНП в организме?
- липопротеины высокой плотности, выполняющие функцию переноса холестерина от периферийных тканей к печени;
- липопротеины низкой плотности, отвечающие за транспортировку холестерина и прочих веществ от печени к периферийным тканям.
Какова норма ЛПНП?
- менее 2,6 ммоль/л — норма;
- менее 3,3 ммоль/л — показатель, приближенный к норме;
- менее 4,1 ммоль/л — показатель несколько выше, чем норма;
- менее 4,9 ммоль/л — высокий уровень;
- более 4,9 ммоль/л — крайне высокий показатель.
Как можно снизить холестерин?
Немедикаментозные способы
- снизить калорийность питания;
- перейти на рацион с низким содержанием животных жиров;
- употреблять меньше легкоусвояемых углеводов (сладости);
- отказаться от жареной пищи;
- избавиться от вредных привычек, таких как курение и употребление алкоголя;
- включать в рацион полиненасыщенные жирные кислоты (Омега-3), содержащиеся в жирной рыбе, льняном масле;
- употреблять в пищу свежие овощи, бобовые культуры, зелень, фрукты, ягоды;
- повысить уровень физических нагрузок;
- беречься от стрессов.
Лекарственные методы
- Ловастатин;
- Симвастатин;
- Правастатин;
- Флувастин;
- Розувастин и т. п.
- Клофибрат;
- Безафибрат;
- Фенофибрат;
- Ципрофибрат.
- Холестирамин;
- Колекстран;
- Колесевелам.
Каким должен быть показатель холестерина у женщин после 60 лет
Понятие «холестерин» люди слышат часто, но не задумываются в полной мере о том, что это такое и чем опасно его отклонение от нормы. Особенно это касается пожилых людей. Давайте разберемся, что это за показатель, каков холестерин у женщин после 60 лет, норма различных его фракций.
Что это за вещество
Это слово каждый слышал не раз: рекламные ролики повествуют о нем, в больнице от врачей, но большинство не имеет представления, что это означает. Тем не менее многие считают, что вещество крайне вредно, а также опасно для человеческого здоровья. По сути, холестерин или как его еще называют холестерол – это жирный спирт. Его роль для организма огромная.
Особое место он занимает для синтеза мембран клеток:
- крови – эритроцитов, это порядка 24%;
- важного для человека органа – печени, здесь сосредоточено 17%;
- серого вещества головного мозга, количество варьируется от 5 до 7 процентов.
Польза холестерина
Главной его функцией является участие в пищеварительном процессе как женщин, так и мужчин. Печень без него не способна вырабатывать соли и соки, требуемые для работы ЖКТ.
Второй не меньшей по значению функцией этого вещества является выполнение выработки половых гормонов у женщин и мужчин. Среди них такие, как тестостерон и прогестерон, а также эстроген. Любые отклонения от нормы приводят к нарушению репродуктивной функции, именно поэтому после 60 лет нередко возникают проблемы такого плана.
Холестерин обеспечивает выработку кортизола надпочечниками на стабильном уровне. Кроме этого, структуры кожи синтезируют витамин D. Согласно показаниям исследований как в молодом возрасте, так и после 60 лет обязательно следить за нормой жирного спирта в крови, так как любой сбой провоцирует ослабление иммунной системы, а также работы организма в целом. Какой должен быть уровень холестерина для этого возраста оптимальным, рассмотрим далее.
Рацион может провоцировать изменения уровня этого вещества, так как 20-25% его организм черпает из продуктов, а 70-75% – вырабатывает сам.
«Плохой» и «хороший»
Приблизительно в 80-90-хх годах речь шла исключительно о вреде холестерина. Об этом информация была в передачах по телевидению, псевдонаучных «исследованиях», данные о которых размещались в газетах, а также журналах. Кроме этого, об этом сообщали врачи с низкой квалификацией. В результате люди стали обладать искаженной информацией, которая создавала у них исключительно неверное мнение. Большинство стало думать, что чем больше снизить уровень холестерина, тем будет лучше. Однако, это ошибка.
Жирный спирт является необходимым веществом для нормального функционирования человеческого организма мужчин и женщин. Его по стандартам подразделяют на «плохой» и «хороший», но это так называемые группы условного типа, так как он представлен единым составом, структурой. Опасным он становится лишь тогда, когда находится в определенного рода связанном состоянии. В свободном виде он не наносит никакого вреда человеческому организму.
«Плохой» холестерин
Это жирный спирт, характеризующийся низкой плотностью, что оседает на сосудистых стенках, образуя наслоения или так называемые бляшки, которые впоследствии закрывают просвет для движения крови. Присоединяясь к белкам – апопротеинам, он формирует комплекс ЛПНП. При превышении нормы вещества возникает риск возникновения заболеваний как у мужчин, так и у женщин в любом возрасте и после 60 лет тоже.
«Хороший» холестерин
Это жирный спирт, обладающий высокой плотностью или ЛПВП. Он имеет отличия от «плохого» как в структуре, так и в функциональном назначении. Его главной задачей является очищение сосудистых стенок от ЛПНП, транспортировка вредного человеческому организму вещества для осуществления переработки в печень у мужчин и женщин.
Анализ крови
Знать, какая должна быть норма холестерола как в тридцатилетнем возрасте, так и после 60 лет, должен каждый человек, который следит за состоянием своего здоровья. Выявить показатель на настоящий момент поможет биохимический анализ крови. Его делают практически в каждой поликлинике.
Специалист делает забор крови количеством равным пяти миллилитрам из локтевой вены. Процедура выполняется натощак, при этом голодать нужно не меньше восьми, но не больше четырнадцати часов, оптимально двенадцать. Пить можно исключительно воду без газов. Измерение осуществляется в милимоль на 1 литр крови.
При получении данных специалист оценивает общий уровень холестерина, а также по отдельности количество «плохого» и «хорошего». Риск загустения крови и формирования тромбов в артериях возникает тогда, когда вредный жирный спирт повышен. При этом общий уровень может быть в норме. Это характерно как для мужчин, так и для женщин после 60 лет. Средними показателями у лиц женского пола в независимости от возраста, будь то 30 или 60 лет признано считать такие.
- Количество общего холестерола ограничивается пределами с 2,9 по максимум 7,85ммоль/л.
- Жирного спирта, имеющего высокую плотность, представлена рамками с 1,0 по 1,89 ммоль/л.
- Холестерина, имеющего низкую плотность – с 1,2 по 5,6 ммоль/л.
При отклонении в большую сторону от нормы общей концентрации жирного спирта свыше 7,8 ммоль/л возникает риск появления болезней кровеносной системы как у мужчин, так и у женщин, особенно после достижения ими 60 лет, но бывает и в более молодом возрасте. Снижение «хорошего» холестерина провоцирует возникновение тромбов в сосудах.
Нормальные показатели
Норма холестерина в рамках трех составляющих – общего, «плохого» или «хорошего» – имеет прямую зависимость от возрастной группы. Причем показатели у различных полов отличаются. Обладать знаниями о них должен каждый, особенно это касается людей после 60 лет, и неважно, мужчин или женщин.
Для женщин
Норма для женщин после 60 лет: общей концентрации жирного спирта у женщин после 60 и до 65 лет ограничивается рамками с минимума 4, 45 по максимум 7,69 ммоль/литр крови. Идеальным вариантом является поддержка его на неизменном уровне до 65 лет.
В возрасте после 65 до достижения 70 лет общий жирный спирт должен находиться в предельно допустимых рамках с минимума 4,20 по максимум 7,38 ммоль/л. Предельная норма может достигать 7,8 ммоль/л, а вот ее значение от параметра 7,85 и далее свидетельствует о неблагоприятной ситуации со здоровьем, наличием риска возникновения серьезных болезней сердца и системы сосудов.
Норма ЛПНП в возрасте 60-64 лет должна быть с минимального значения 2,59 до максимального 5,80 ммоль/л, а с 65 до достижения 70 лет – 2,38-5,72 ммоль/л.
Оптимальное количество ЛПВП, в свою очередь, составляется для группы людей с 60 до 64 варьируется, но находится в рамках 0,98-2,38 ммоль/литр, а с 65-70 – 0,91-2,48 ммольл.
Для мужчин
Норма после 60 лет общего холестерина у мужчин в возрасте 60-64 лет – от минимального параметра 4,12 до максимального 7,15 ммоль/л, а от 65-70 лет – 4,09-7,10 ммоль/л.
Допустимый показатель ЛПНП в крови лиц сильного пола возрастом от 60 до 64 лет находится в рамках от минимума 2,15 до максимума 5,44 ммоль/л, а от 65 до 70 лет – от 2,49-5,34 ммоль/л.
Норма ЛПВП у мужчин старше 60, но младше 65 варьируется и ограничивается рамками с 0,78 по 1,91 ммоль/л, с 65-70 лет должна быть от минимума 0,78 до максимума 1,94 ммоль/л.
Группа риска
Люди попадают в группу риска из-за следующих факторов:
- возраста;
- наследственности;
- пола, у мужчин повышение холестерола встречается чаще, чем у женщин;
- наличия ишемии сердца или болезней сосудов.
Норма холестерина у мужчин и женщин после достижения 60 лет должна контролироваться на постоянной основе, так как это поможет вовремя заметить отклонение его количества и пресечь риски возникновения многих болезней сердца и сосудов. Важно своевременное обращение к врачу, так как это возможность начать незамедлительное лечение. От любой болезни проще избавиться на первых этапах, чем тогда, когда она будет уже в запущенном состоянии.
Холестерин лпнп норма у мужчин по возрасту таблица — Про холестерин
Холестерин или его химическое название холестерол – специфическое вещество с высокой биологической активностью, характерен только для организмов животного происхождения. У человека он синтезируется во многих органах. Основным источником является печень, в ней синтезируется более половины всего вырабатываемого холестерола. Также достаточно много около 15-20% общего холестерина синтезируется в кишечнике, а остальной производится в коже, надпочечниках и половых железах. Еще совсем незначительная часть около 300 мг в сутки усваивается с помощью пищи. Уровень общего холестерина можно определить лабораторным методом с помощью биохимического исследования крови. Холестерин у мужчин является очень важным для здоровья показателем. Так как именно мужчины чаще всего подвержены сосудистым заболеванием, а патологические отклонения от нормы как рази могут свидетельствовать о его наличии.
- Липидные фракции
- Функции липидов
- Нормальные показатели липидов у мужчин
- Учет результатов анализа
- Профилактические меры
Общий холестерин относится к жирам, соответственно не растворим в водной среде. Поэтому для того чтобы выполнять свои функции он переносится по кровотоку со специальными комплексными соединениями или белками-транспортерами. Данные специфические комплексы называются липопротеидами. В их состав входят высокомолекулярные соединения – это липопротеиды высокой плотности (ЛПВП), еще их называют хорошими жирами или альфа холестерин. Низкомолекулярные, липопротеиды низкой плотности (ЛПНП), в быту получили имя плохого холестерина и хиломикроны. Они, в свою очередь, на 85% состоят из триглицеридов.
Липидные фракции
Липидограмма (можно встретить такие названия, как липидные фракции или липидный профиль) – биохимическое исследование крови, которое дает полную картину показателей липидного обмена в организме человека. Также с помощью данного исследования можно проконтролировать какой именно уровень холестерина в крови содержится у человека на данный момент.
Общий холестерин – самый важный показатель жирового обмена в крови.
Основной его задачей является строительство клеточных мембран. Кроме того, он участвует в синтезе половых женских и мужских гормонов и витамина Д. Делится общий холестерин на эндогенный, продуцирующийся непосредственно организмом и экзогенный, поступающий из пищи. При повышенном уровне холестерина, как правило, врачи назначают сдачу крови на полный липидный профиль.
ЛПВП (липопротеиды высокой плотности) – в повседневный жизни называют «хороший» холестерин или альфа-холестерин. В основном они состоят из белка, но также имеют около 25%фосфолипидов. Самой важной функцией липопротеидов высокой плотности служит постоянный перенос переизбытка холестерина от сосудистой стенки к печени для дальнейшей его переработки и утилизации.
ЛПНП (липопротеиды низкой плотности) или «плохой» холестерин. Выполняют перенос липидов к клеткам, которые нуждаются в них. Опасной особенностью данного вида липопротеидов является то, что при избыточном их уровне в организме, они оседают на сосудистых стенках, закупоривая просвет.
ТГ (триглицериды) – нейтральные жиры, выполняют энергетическую функцию. Обеспечивают мышцы достаточным количеством энергии, а ее избыток несут в жировую ткань.
Функции липидов
Холестерол имеет достаточно много функций в организме человека. Основными из них являются:
- содержание его в клеточной стенке, за счет чего она имеет правильную форму;
- обеспечение нормального функционирования клеточных мембран для перенесения различных веществ из клеток и обратно;
- выработка половых мужских и женских гормонов;
- участие в продуцировании желчных кислот, которые, в свою очередь, отвечают за всасывание липидов в тонком кишечнике;
- синтез витамина Д.
Опираясь на вышеперечисленные функции можно сделать вывод, что холестерол непросто нужен в организме, он является жизненно необходимым для человека.
Нормальные показатели липидов у мужчин
Показатели холестерина у мужчин зависят от многих факторов, например, от возраста, образа жизни и питания, вредных привычек. Проверить уровень данного показателя можно с помощью анализа крови на холестерин. Норма холестерина в крови у мужчины по данным исследования будет определять только врач, с учетом всех индивидуальных особенностей организма. Рассмотрим основные стандарты норм холестерина у мужчин по возрасту в таблице:
Стоит отметить, что это довольно усредненные нормативы. В разных лабораториях используются разные реактивы и наборы для проведения биохимических анализов. Поэтому нужно обращать внимание на пометки нормального уровня холестерина в бланке при получении анализов.
Норма холестерина в крови у мужчин и женщин отличается. Увеличение данного показателя у женщин с 50 лет является следствием менопаузы. У мужчин же это один из методов диагностики заболеваний сердечно-сосудистой системы. Особенно тщательно врачи обращают внимание на показатели холестерина у мужчин в возрасте 60 лет и старше. Так как данная возрастная категория входит в группу риска по заболеваниям сердца, а также инсультам и инфарктам миокарда.
Учет результатов анализа
В среднем, норма холестерина у мужчин колеблется в пределах от 3,5 ммоль/л до 6,3 ммоль/л и любое отклонение в ту или иную сторону от нормы говорит о патологии. Для мужчин уровень липидов может повышаться при:
- курении и злоупотреблении алкогольными напитками;
- пищевом ожирении;
- атеросклерозе;
- сахарном диабете;
- новообразованиях и воспалительных процессах в поджелудочной железе;
- вирусных гепатитах и циррозе печени;
- артериальной гипертензии;
- приеме некоторых лекарственных средств, особенно диуретиков и стероидных гормонов;
- почечной недостаточности.
Часто наблюдается тенденция, что уровень липидов в мужском организме поднимается после 35 лет. Главной проблемой повышенного холестерина является развитие атеросклероза, отложение на стенках сосудов холестериновых бляшек. В свою очередь, атеросклероз может вызывать такие заболевания, как инфаркт миокарда, ишемию, стенокардию или гипертонию. Также на этот показатель может влиять малоподвижный образ жизни и сидячая работа.
Стоит отметить, что с 50 лет и старше уровень липидов может падать. Рассмотрим основные причины заниженного холестерина:
- сепсис;
- инфекционные заболевания;
- гипертиреоз;
- печеночные заболевания; пневмония;
- длительная диета с пониженным содержанием или отсутствием жиров.
Отклонение холестерина от нормы у мужчин в какую-либо сторону влечет достаточно серьёзные проблемы для здоровья.
Если при получении результатов анализа наблюдается патологическое отклонение, то ни в коем случае нельзя прибегать к самолечению и намеренно медикаментозно повышать или понижать холестерин.
Обязательно нужно обратиться к врачу, так как именно он сможет комплексно оценить состояние здоровья больного и назначить правильную терапию.
Для поддержания нормальных показателей жирового обмена в своем организме нужно, в первую очередь, отказаться от вредных привычек. Рацион должен быть разнообразным и содержать «правильные» жиры. В меню должно присутствовать довольно большое количество клетчатки. А мясные блюда предпочтительнее готовить на пару. На липидный обмен хорошо влияют такие продукты, как чеснок и грейпфрут. При потреблении по половинке грейпфрута каждый день можно снизить холестерин до 7%. А при правильно составленной диете и при постоянном соблюдении ее снижение общего холестерина достигает 15%.Рацион не должен содержать жирных сортов мяса, рыбы и молочной продукции, также стоит исключить кофе и простые углеводы, такие как шоколад, выпечка, сдоба, печенье, фаст-фуд и т.д. При адекватной физической нагрузке уровень ЛПНП значительно снижается с течением времени. Кроме того, необходим строгий контроль липидного профиля у мужчин пенсионного возраста. При необходимости и только под контролем врача назначается медикаментозная коррекция жирового обмена.
Очень важно следить за своим здоровьем мужчинам, особенно в отношении жирового обмена. Так как даже незначительное отклонение от нормы может провоцировать сердечно-сосудистые заболевания.
Узнаем нормы эритроцитов у мужчин в крови
Состав крови у каждого человека уникален, однако существуют показатели нормы для каждой фракции. Количественные рамки, которые имеются в каждой лаборатории, позволяют сравнивать полученный образец крови с общепринятыми нормами, а также выявлять отклонения. По обычному анализу крови можно судить о здоровье человека, а также выявлять патологии, которые не подают никаких внешних признаков существования и ярких симптомов.
Эритроциты – это клетки-транспортеры, способные доставлять во все ткани и органы кислород и питательные вещества, забирая накопленные шлаки и токсины. От количества этих крупных красных телец зависит здоровье человека, которое невозможно без нормального уровня кислорода в крови. Показатели нормы могут изменяться с возрастом, а также зависят от пола человека и образа жизни. Каковы показатели нормы эритроцитов у мужчин и о чем говорят отклонения, узнаем далее.
Норма эритроцитов: важность и особенность для мужского организма
Чтобы оценить, насколько важен нормальный уровень в крови эритроцитов, следует вспомнить все функции, которые эти клетки выполняют, помимо уже известных транспортной и обменной:
Ферментативная – эритроциты способны прикреплять на свою поверхность ферменты, которые переносятся в нужные ткани, осуществляя сложные биохимические процессы (окисление и восстановление).
Питательная – красные кровяные тельца транспортируют аминокислоты и другие микроэлементы к тканям и клеткам, при чем они способны полностью подстраиваться под транспортируемую клетку, становясь ее частью.
Защитная – эритроциты принимают активное участие в различных иммунных реакция, задерживая патогенные микроорганизмы и не давая им быстро размножаться в организме.
Регуляторная – эти клетки способны регулировать щелочной баланс крови, от которого полностью зависят все протекающие в организме процессы.
Благодаря эритроцитам происходит транспорт любых лекарственных препаратов, что обеспечивает терапевтический эффект.
В связи с многочисленностью всех функций эритроцитов, крайне важно, чтобы их уровень был в пределах нормы. Оптимальные показатели являются поводом для утверждения, что пациент здоров. Отклонения от нормы имеют физиологические объяснения, чаще всего свидетельствуя о наличии проблем со здоровьем.
Показатели нормы
В любом организме, и мужчины не исключение, на протяжении всей жизни происходят различные биологические процессы, которые влияют на состав крови: гормональное становление, расцвет мужского здоровья и сил, климакс.
Поэтому в каждом возрасте показатели нормы будут несколько отличаться, что отображает таблица.
| Возраст | Показатель нормы |
| 13-18 лет | 3,9-5,6 |
| 18-24 лет | 4,2-5,8 |
| 25-30 лет | 3,7-5,4 |
| 30-35 лет | 3,9-5,5 |
| 36-40 лет | 4,1-5,6 |
| 40-50 лет | 4,0-5,8 |
| 50-65 лет | 3,9-5,6 |
| Свыше 65 лет | 3,1-5,7 |
В детском возрасте, особенно при рождении показатели эритроцитов максимальны, независимо от пола. Первые различия в показателях нормы для мужчин и женщин возникают в возрасте 12-13 лет, когда начинается активизация гормонов, а организм подвержен различным мутациям.
Ближе к старости количество эритроцитов снижается, на фоне угасания всех жизненных функций, поэтому в возрасте после 65 лет отмечается наибольший разброс в показателях нормы.
Отклонения от нормы
В том случае, когда полученные лабораторные анализы имеют некоторые отклонения от нормы, требуется медицинское вмешательство для выяснения причин происходящего и корректировки. Выделяют два противоположных патологических процесса, при которых уровень эритроцитов не попадает в пределы нормы:
Эритроцитоз – кровь перенасыщена эритроцитами.
Эритропения – эритроцитов слишком мало, проблема может быть как в самом процессе эритропоэза (синтеза красных кровяных клеток костным мозгом), так и в различных аутоиммунных расстройствах, при которых организм сам разрушает эритроциты, распознавая их как чужеродные клетки.
Выделяют две степени течения этих патологий:
- Относительная – развивается на фоне негативного воздействия внешних факторов, устранив которые количество лейкоцитов восстановится само по себе без медикаментозной терапии.
- Абсолютная – отмечается комплексное негативное воздействие на организм, при котором длительное время воздействуют внешние факторы, а также имеются проблемы в самом организме: сбои в работе костного мозга, аутоиммунные расстройства, онкология.
И в первом и во втором случаях высока вероятность запуска необратимых процессов, поэтому при диагностировании отклонений от нормы следует обязательно найти причины происходящего и как можно быстрее устранить ее.
Эритроцитоз
К наиболее распространенным причинам эритроцитоза относят:
- недостаточное содержание кислорода в воздухе (гипоксия), что заставляет организм вырабатывать большое количество эритроцитов, дабы ликвидировать кислородное голодание;
- дефицит витаминов и минералов в организме;
- онкологические заболевания с метастазами в костном мозге;
- нарушения гормональной системы;
- резкое повышение температуры (в банях и саунах);
- недостаток потребляемой жидкости (обезвоживание).
Бывают ситуации, когда повышение уровня эритроцитов носит временный характер и не зависит от патологий:
- обильное курение, при котором большое количество углекислого газа перенасыщает все клетки организма, приводя их к кислородному голоданию;
- недостаток потребляемой жидкости в жару;
- систематическое применение стероидов и других гормональных препаратов для быстрого наращивания мышечной массы.
Повышенное содержание эритроцитов в крови длительное время не выдает себя. Тогда, когда процесс приобретает патологическую форму, возможны такие симптоматические проявления как:
- сильная частая головная боль;
- синюшность кожных покровов;
- слабость и отсутствие аппетита.
Перенасыщение крови эритроцитами само по себе опасно, поскольку увеличивается нагрузка на печень и селезенку, которые принимают непосредственное участие в утилизации этих клеток, что в свою очередь может приводить к отказу органов и летальному исходу.
Эритропения
Недосттаочное содержание эритроцитов в крови – не менее опасное явление, поскольку сигнализирует об анемии, при которой клетки всего организма недополучают нужные объемы кислорода.
Нехватка кислорода в свою очередь сказывается на всех биологических процессах, которые невозможны без участия этого газа в принципе. Следовательно, эритропения не только провоцирует анемию, но и косвенно угрожает жизни человека.
Причинами эритропении могут быть два обособленных процесса:
- Нарушение эритропоэза – клетки костного мозга перестают синтезировать нужное количество эритроцитов из-за возможных сбоев гормональной системы, а также наличия онкологических заболеваний.
- Патологический фагоцитоз – вновь образованные эритроциты воспринимаются уже существующими клетками крови как чужеродные и угрожающие организму клетки, после чего полностью уничтожаются.
Эти два процесса могут протекать как по отдельности друг от друга, так и быть взаимосвязанными. Их причинами могут выступать следующие факторы:
- Кровотечения различной этиологии, а также большие кровопотери при частых хирургических вмешательствах.
- Микседема – заболевание, характеризующееся гормональным сбоем, в результате чего естественные функции организма не могут осуществляться полноценно.
- Цирроз печени, при котором орган не способен контролировать количество эритроцитов и других фракций крови.
- Онкология костного мозга или наличие в его клетках метастаз.
- Дефицит витаминов группы В и фолиевой кислоты.
Медики утверждают, что эритропения чаще всего развивается при патологическом воздействии не одного, а нескольких факторов.
Крайне редко она возникает внезапно и имеет стремительное течение. Обычно этот процесс развивается годами, с течением которых, при отсутствии полноценного лечения, может наступить летальный исход.
Среди других факторов, не имеющих прямой связи с заболеваниями, выделяют и такие причины понижения уровня эритроцитов:
- длительное голодание;
- сильные физические нагрузки;
- исключение из пищи высокобелковой пищи: мясо, молоко, твердые сыры при вегетарианстве.
Эритропения имеет более четкие симптомы, которые присущи проявлению анемий различной этиологии:
- усталость и головокружение;
- апатия;
- быстрая утомляемость;
- плохой аппетит;
- бледность кожных покровов;
- потеря сознания.
Нехватка кислорода провоцирует кислородное голодание, при котором замедляются все биологические процессы. Клетки не способны усваивать питательные вещества, полученные с пищей, поскольку окислительно-восстановительные реакции без кислорода протекать не могут.
Опасность данной патологии велика, особенно для мужского организма, где процессы кроветворения несколько отличаются (у женщин кровь обновляется быстрее).
К какому врачу обращаться и что делать при наличии отклонения от норм?
Многие пациенты мужского пола, получая на руки результаты лабораторного анализа крови, где имеются отклонения по эритроцитам, буквально впадают в панику, начиная выдумывать себе различные смертельные заболевания.
Отклонения эритроцитов от нормы не является поводом для установления точного диагноза. Только комплексное обследование позволит установить причину происходящего и выявить заболевание.
В 95% всех случаев мужчине предлагают пересдать анализ крови, в соответствии со всеми требованиями к забору крови: натощак, не курить и е употреблять алкоголь, исключить физические нагрузки. При наличии серьезных патологий, протекающих бессимптомно, не только в эритроцитах будет сбой, но и в других фракциях крови тоже.
После получения результатов анализов и сбора первичного анамнеза терапевтом, мужчине предлагают получить консультации у таких специалистов, как:
- эндокринолог;
- гематолог;
- генетик.
Наиболее быстро и точно получить ответы на все вопросы позволяет МРТ исследование, которое позволяет рассмотреть весь организм человека, определив патологии в органах и системах. Только комплексное обследование позволит поставить точный диагноз, а также подобрать наиболее оптимальное лечение и коррекцию эритроцитарного уровня.
Привести его в норму можно лишь тогда, когда будет полностью нейтрализована причина, спровоцировавшая такой сбой.
Профилатика
Среди профилактических мер можно определить такие:
- полноценное питание, богатое витаминами и полезными микроэлементами;
- отказ от курения и алкоголя;
- здоровый образ жизни;
- ежегодный медосмотр, который позволит исключить риск развития проблем с кровью.
Только здоровый образ жизни и позитивный настрой помогут избежать заболеваний, связанных с кровью. Стрессы и усталость, особенно если они проявляются ежедневно, могут в несколько раз увеличить риски развития анемии.
Таким образом, в мужском организме выделяют свои показатели нормы для эритроцитов, отличные по каждому возрасту. Причин происходящего масса, главное найти те, которые действительно пагубно влияют на организм.
Ежегодный медосмотр, в который входит анализ крови, позволит снизить шансы развития серьезных и опасных для жизни патологий.
Каким должен быть показатель холестерина у женщин после 60 лет
Что это за вещество
- крови – эритроцитов, это порядка 24%;
- важного для человека органа – печени, здесь сосредоточено 17%;
- серого вещества головного мозга, количество варьируется от 5 до 7 процентов.
Польза холестерина
«Плохой» и «хороший»
«Плохой» холестерин
«Хороший» холестерин
Анализ крови
- Количество общего холестерола ограничивается пределами с 2,9 по максимум 7,85ммоль/л.
- Жирного спирта, имеющего высокую плотность, представлена рамками с 1,0 по 1,89 ммоль/л.
- Холестерина, имеющего низкую плотность – с 1,2 по 5,6 ммоль/л.
Нормальные показатели
Для женщин
Для мужчин
Группа риска
- возраста;
- наследственности;
- пола, у мужчин повышение холестерола встречается чаще, чем у женщин;
- наличия ишемии сердца или болезней сосудов.
Холестерин ЛПНП: липопротеины низкой плотности, норма
ЛПНП – это холестерин липопротеинов низкой плотности. Он является главной транспортной формой холестерина в организме. Это вещество принято относить к р-липопротеинам, которые образовываются в тонком кишечнике и печени.
В человеческой крови ЛПНП холестерин переносит жиры (включая холестерол) от клетки к клетке. Существует мнение, что показатель ЛПНП в большей мере коррелирует с вероятностью развития атеросклероза, нежели уровень общего холестерола. Медицина объясняет это тем, что именно эта фракция отвечает за приток холестерина ко всем органам и сосудам.
При условии патологического состояния эндотелия сосудов, которое возникло ввиду различных факторов (высокий уровень гомоцистеина, повышенное давление, частицы табачного дыма, который поступил в организм при курении), наблюдается захват
ЛПНП клетками стенок сосудов. Также происходит их модификация под влиянием местных условий воспалительного процесса и подключения образующихся атеросклеротических бляшек, сужающих просветы в сосудах и вызывающих тромбоз, особо опасный при заболевании сахарным диабетом.
К вероятным факторам риска начала развития атеросклероза относят:
- возраст мужчин от 45 лет, а женщин от 55;
- наследственность (случаи инфаркта или внезапной смерти мужчин младше 55 и женщин моложе 65 лет);
- сахарный диабет;
- табакокурение;
- гипертонию.
Если имеет место хотя бы один из указанных факторов риска, то желательные показатели уровня холестерина ЛПНП в крови будут те, которые ниже 3,37 мкмоль/л.
Все значения в промежутке от 3,37 до 4,12 мкмоль/л будут рассмотрены как потенциально опасные для развития атеросклероза средней степени тяжести. Все те данные, которые будут выше 4,14ммоль/л, будут расценены как достаточно высокая степень риска ишемической болезни сердца, а также атеросклероза.
В чем важность анализа ЛПНП?
Как было уже отмечено, холестерин липопротеинов низкой плотности очень тесно коррелирует с вероятностью развития атеросклероза. По этой причине крайне важно в первую очередь определить принадлежность его к конкретному классу.
Ввиду этого, необходимо выделить ЛПНП холестерин, который максимально атерогенен по некоторым причинам.
ЛПНП холестерин переносит 2/3 всего количества плазмы и является частицей, которая наиболее богата холестерином. Его содержание может доходить до 45 или даже 50 процентов.
Определяя бета-холестерин, медики тем самым определяются с содержанием холестерина ЛПНП. Размер его частиц будет около 21-25 нм, что позволяет низкоплотному холестерину (ЛПВП) проникать в стенки сосудов наравне с высокоплотным. Если ЛПВП быстро может быть выведен из стенок через эндотелиальный барьер, способствуя избавлению от жиров, то ЛПНП надолго в них задерживается. Это объясняется избирательным сродством к клеткам гладкомышечным и глюкозо-аминогликанам.
Холестерин ЛПНП – это главная транспортная форма холестерина, которая необходима для клеток сосудистых стенок. При возникновении патологических состояний она становится источником накопления холестерина в стенках сосудов.
По этой причине при втором типе гиперлипопротеинемии, который характеризуется повышенным уровнем бета-холестерина, часто может быть отмечен слишком ранний и чрезмерно выраженный атеросклероз, а также ишемическая болезнь сердца.
Выявление ЛПНП холестерина становится достаточно информативным. Если будут отмечены существенные отклонения от нормы, то может идти речь о серьезных проблемах со здоровьем.
Для каких недугов выполняют холестерин ЛПНП?
Существует сразу несколько показаний для сдачи анализа на холестерин ЛПНП, например:
- атеросклероз и некоторые недуги, связанные с ним (инфаркт миокарда, ишемическая болезнь сердца);
- заболевания печени;
- скрининговые исследования, которые происходят в составе иных способов выявления липидного профиля человека.
Анализ холестерина ЛПНП необходим для проверки или же качественного улучшения функционирования печени, а также органов сердечно-сосудистой системы. Особой подготовки указанный анализ не предусматривает.
Необходимо просто производить его на голодный желудок, а последний прием пищи должен быть осуществлен не ранее, чем за 12-14 часов до предполагаемого тестирования.
В условиях медицинского учреждения будет взята сыворотка крови, а срок выполнения анализа – 24 часа.
Как самостоятельно расшифровать результаты?
Чтобы еще до визита к своему доктору узнать результаты анализа, следует применить указанную ниже таблицу. К;роме того, есть прибор для измерения холестерина, так что и дома можно получить ответ на его содержание.
Метод определения, который был взят за основу – это расчет по формуле Фридвальда. Были использованы значения:
- общего холестерола;
- триглицеридов;
- холестерола-ЛПВП.
Значения ЛПНП при существенной триглицеридемии (свыше 5.0 – 5.5 ммоль/л) будут считаться ложно сниженными.
Референсные значения:
| Возраст, лет | Пол | Холестерол-ЛПНП, ммоль/л |
| 5-10 лет | Мужчина | 1,63-3,34 |
| Женщина | 1,76-3,63 | |
| 10-15 лет | Мужчина | 1,66-3,44 |
| Женщина | 1,76-3,52 | |
| 15-20 лет | Мужчина | 1,61-3,37 |
| Женщина | 1,53-3,55 | |
| 20-25 лет | Мужчина | 1,71-3,81 |
| Женщина | 1,48-4,12 | |
| 25-30лет | Мужчина | 1,81-4,27 |
| Женщина | 1,84-4,25 | |
| 30-35 лет | Мужчина | 2,02-4,79 |
| Женщина | 1,81-4,04 | |
| 35-40 лет | Мужчина | 2,10-4,90 |
| Женщина | 1,94-4,45 | |
| 40-45 лет | Мужчина | 2,25-4,82 |
| Женщина | 1,92-4,51 | |
| 45-50 лет | Мужчина | 2,51-5,23 |
| Женщина | 2,05-4,82 | |
| 50-55 лет | Мужчина | 2,31-5,10 |
| Женщина | 2,28-5,21 | |
| 55-60 лет | Мужчина | 2,28-5,26 |
| Женщина | 2,31-5,44 | |
| 60-65 лет | Мужчина | 2,15-5,44 |
| Женщина | 2,59-5,80 | |
| 65-70 лет | Мужчина | 2,54-5,44 |
| Женщина | 2,38-5,72 | |
| >70 лет | Мужчина | 2,49-5,34 |
| Женщина | 2,49-5,34 |
Если в результате исследования были получены данные, которые находятся выше установленной нормы, то в таком случае речь может идти о заболеваниях:
- обтурационной желтухе;
- ожирении;
- первичных наследственных гиперхолестеринемиях (гиперлипопротеинемия типов IА, а также IIВ типов), ранних поражениях коронарных сосудов, сухожильной ксантоме;
- сахарном диабете;
- гипотиреозе;
- нефротическом синдроме, а также почечной недостаточности в хронике;
- нервной анорексии;
- синдроме Иценко-Кушинга.
Завышенные показатели также будут при беременности, употреблении лекарственных препаратов (диуретиков, таблетированных контрацептивов, андрогенов, глюкокортикостероидов, прогестинов), а также питании, которое было чрезмерно насыщенно липидами и холестерином.
Показатель ниже нормы будет характерен при таких недугах:
- гипертиреоз;
- синдром Рейне;
- анемия хронического течения;
- первичный дисбаланс жирового обмена (гипобетапротеинемия, абетапротеинемия, недостаточность альфалипопротеина, дефицит ЛХАТ (лецитинхолестеролацилсинетатазы), гиперлипопротеинемия 1 типа, недостаток кофактора липопротеинлипазы);
- проблемы липидного обмена;
- острый стресс;
- артрит;
- миеломная болезнь;
- хронические проблемы почек.
Еще такой результат будет получен при употреблении некоторых лекарственных препаратов (ловастатин, интерферон, холестирамин, тироксин, неомицин, эстроген), а также при диете, богатой полиненасыщенными жирными кислотами, но бедной на липиды и холестерин.