 [Ха маркеры у плода]
[Ха маркеры у плода]
Маркер ха при беременности что это | Медик03
- Сущность заболеваний
- Причины
- Признаки
- Диагностические методы
- Расшифровка и расчёт рисков
- Прогнозы
- Заболевания
В течение беременности в ходе различных анализов и исследований могут быть диагностированы хромосомные патологии плода, которые являются по своей сути наследственными заболеваниями. Обусловлены они изменениями в структуре или числе хромосом, что объясняет их название.
Основная причина возникновения — мутации в половых клетках матери или отца. Из них по наследству передаются только 3-5%. Из-за подобных отклонений происходит около 50% абортов и 7% мёртворождений. Так как это серьёзные генные пороки, на протяжении всей беременности родителям следует внимательнее относиться ко всем назначаемым анализам, особенно, если они находятся в группе риска.
Сущность заболеваний
Если у родителей (у обоих) имеются в роду наследственные заболевания, им в первую очередь необходимо знать, что это такое — хромосомные патологии плода, которые могут выявить у их ребёнка, пока он ещё в утробе. Осведомлённость позволит избежать нежелательного зачатия, а если это уже произошло, — исключить самые тяжёлые последствия, начиная от внутриутробной гибели малыша и заканчивая внешними мутациями и уродствами после его рождения.
У нормального, здорового человека хромосомы выстраиваются в 23 пары, и каждая отвечает за какой-то определённый ген. Всего получается 46. Если их количество или строение иное, говорят о хромосомных патологиях, разновидностей которых в генетике очень много. И каждая из них влечёт за собой опасные последствия для жизни и здоровья малыша. Основные причины такого рода аномалий неизвестны, однако существуют определённые группы риска.
С миру по нитке. Одна из самых редких хромосомных патологий называется синдромом кошачьего крика. Причина — мутация 5-ой хромосомы. Заболевание проявляется в виде умственной отсталости и характерном плаче ребёнка, который очень напоминает кошачий крик.
Причины
Чтобы предупредить или вовремя распознать хромосомные патологии плода при беременности, врачи должны опросить будущих родителей о наследственных заболеваниях и условиях проживания их семьи. Согласно последним исследованиям, именно от этого зависят генные мутации.
Существует определённая группа риска, в которую входят:
- возраст родителей (обоих) старше 35 лет;
- наличие ХА (хромосомных аномалий) у кровных родственников;
- вредные условия работы;
- длительное проживание в экологически неблагополучном районе.
Во всех этих случаях существует достаточно высокий риск хромосомной патологии плода, особенно при наличии наследственных заболеваний на генном уровне. Если эти данные выявляются своевременно, врачи вряд ли посоветуют паре рожать вообще. Если же зачатие уже произошло, будет определяться степень поражения ребёнка, его шансы на выживание и дальнейшую полноценную жизнь.
Механизм возникновения. Хромосомные патологии развиваются у плода, когда образуется зигота и происходит слияние сперматозоида и яйцеклетки. Данный процесс не поддаётся контролю, потому что ещё мало изучен.
Признаки
Так как процесс возникновения и развития подобного рода отклонений изучен недостаточно, маркеры хромосомной патологии плода считаются условными. К ним относятся:
- угроза выкидыша, тянущие боли в нижней части живота на ранних сроках беременности;
- низкий уровень РАРР-А (протеин А из плазмы) и АФП (белок, вырабатываемый организмом эмбриона), повышенный ХГЧ (хорионический гонадотропин — гормон плаценты): для получения таких данных берётся из вены кровь на хромосомную патологию плода на сроке 12 недель (+/- 1-2 недели);
- длина носовых костей;
- увеличенная шейная складка;
- неактивность плода;
- увеличенные лоханки почек;
- замедленный рост трубчатых костей;
- ранее старение или гипоплазия плаценты;
- гипоксия плода;
- плохие результаты допплерометрии (метода УЗИ для выявления патологий кровообращения) и КТГ (кардиотокографии);
- мало— и многоводие;
- гиперэхогенный кишечник;
- маленький размер верхнечелюстной кости;
- увеличенный мочевой пузырь;
- кисты в головном мозге;
- отёчности в области спины и шеи;
- гидронефроз;
- лицевые деформации;
- кисты пуповины.
Неоднозначность этих признаков в том, что каждый из них в отдельности, как и весь выше перечисленный комплекс, может быть нормой, обусловленной индивидуальными особенностями организма матери или ребёнка. Самые точные и достоверные данные дают обычно анализ крови на хромосомные патологии, УЗИ и инвазивные методики.
По страницам истории. Исследовав хромосомы современных людей, учёные выяснили, что все они получили свою ДНК от одной женщины, которая проживала где-то на территории Африки 200 000 лет назад.
Диагностические методы
Самый информативный метод диагностики хромосомных патологий плода — первый скрининг (его ещё называют двойным тестом). Делают в 12 недель беременности. Он включает в себя:
- УЗИ (выявляются маркеры, обозначенные выше);
- анализ крови (берётся из вены на голодный желудок), показывающий уровень АФП, ХГЧ, АРР-А.
Следует понимать, что данный анализ на хромосомные патологии плода не может дать точного, 100% подтверждения или опровержения наличия аномалий. Задача врача на данном этапе — рассчитать риски, которые зависят от результатов исследований, возраста и анамнеза молодой мамы. Второй скрининг (тройной тест) ещё менее информативен. Самая точная диагностика — это инвазивные методы:
- биопсия хориона;
- забор пуповинной крови;
- анализ амниотической жидкости.
Цель всех этих исследований — определить кариотип (совокупность признаков набора хромосом) и в связи с этим хромосомную патологию. В этом случае точность постановки диагноза составляет до 98%, тогда как риск выкидыша — не более 2%. Как же происходит расшифровка данных, полученных в ходе этих диагностических методик?
УЗИ и риски для плода. Вопреки распространённому мифу о вреде ультразвука для плода, современная аппаратура позволяет свести негативное воздействие УЗ-волн на малыша к нулю. Так что не стоит бояться этой диагностики.
Расшифровка и расчёт рисков
После того, как первый двойной скрининг сделан, анализируются УЗИ-маркеры хромосомной патологии плода, которые были выявлены в ходе исследования. На их основании высчитывает риск развития генетических аномалий. Самый первый признак — ненормальный размер воротникового пространства у ещё не рождённого ребёнка.
Ультразвуковые маркеры
Принимаются во внимание абсолютно все УЗ маркеры хромосомной патологии плода 1 триместра, чтобы сделать необходимые расчёты возможных рисков. После этого клиническая картина дополняется анализом крови.
Маркеры крови
Все остальные показатели считаются отклонениями от нормы.
Во II триместре ещё оцениваются ингибин А, неконъюгированный эстриол и плацентарный лактоген. Вся расшифровка результатов проведённых исследований производится специальной компьютерной программой. Родители могут увидеть в итоге следующие значения:
- 1 к 100 — означает, что риск генетических пороков у малыша очень высокий;
- 1 к 1000 — это пороговый риск хромосомной патологии плода, который считается нормой, но чуть заниженное значение может означать наличие каких-то аномалий;
- 1 к 100 000 — это низкий риск хромосомной патологии плода, так что опасаться за здоровье малыша с точки зрения генетики не стоит.
После того, как врачи производят расчёт риска хромосомной патологии у плода, либо назначаются дополнительные исследования (если полученное значение ниже, чем 1 к 400), либо женщина спокойно дохаживает беременность до благополучного исхода.
Это любопытно! Мужская Y-хромосома — самая маленькая из всех. Но именно она передаётся от отца к сыну, сохраняя преемственность поколений.
Прогнозы
Родителям, у ребёнка которых внутриутробно были обнаружены хромосомные патологии, должны понять и принять как данность, что они не лечатся. Всё, что может предложить им медицина в таком случае, — это искусственное прерывание беременности. Прежде чем принимать такое ответственное решение, нужно проконсультироваться у врачей по следующим вопросам:
- Какая именно патология была диагностирована?
- Какие последствия она будет иметь для жизни и здоровья ребёнка?
- Велика ли угроза выкидыша и мертворождения?
- До скольки лет доживают дети с таким диагнозом?
- Готовы ли вы стать родителями ребёнка-инвалида?
Чтобы принять правильное решение о том, оставить больного малыша или нет, нужно объективно оценить все возможные последствия и результаты хромосомной патологии плода совместно с врачом. Во многом они зависят от того, какую именно генетическую аномалию предполагают медики. Ведь их достаточно много.
Любопытный факт. Больных синдромом Дауна принято называть солнечными людьми. Они редко агрессивны, чаще всего очень дружелюбны, общительны, улыбчивы и даже в чём-то талантливы.
Заболевания
Последствия хромосомных патологий, выявленных у плода, могут быть самыми различными: от внешних уродств до поражения ЦНС. Во многом они зависят от того, какая именно аномалия произошла с хромосомами: изменилось их количество или мутации коснулись их структуры. Среди самых распространённых заболеваний можно выделить следующие.
Нарушение числа хромосом
- Синдром Дауна — патология 21-й пары хромосом, в которой оказывается три хромосомы вместо двух; соответственно, у таких людей их 47 вместо нормальных 46; типичные признаки: слабоумие, задержка физического развития, плоское лицо, короткие конечности, открытый рот, косоглазие, выпученные глаза;
- синдром Патау — нарушения в 13-й хромосоме, очень тяжёлая патология, в результате которой у новорождённых диагностируются многочисленные пороки развития, в том числе идиотия, многопалость, глухота, мутации половых органов; такие дети редко доживают до года;
- синдром Эдвардса — проблемы с 18-й хромосомой, связанные зачастую с пожилым возрастом матери; детки рождаются с маленькой нижней челюстью и ртом, узкими и короткими глазными щелями, деформированными ушами; 60% больных малышей умирают до 3 месяцев, а до года доживают 10%, основные причины летального исхода — остановка дыхания и пороки сердца.
Нарушение числа половых хромосом
- Синдром Шерешевского-Тёрнера — неправильное формирование половых желёз (чаще всего у девочек), обусловленное отсутствием или дефектами половой Х-хромосомы; среди симптомов — половой инфантилизм, складки кожи на шее, деформация локтевых суставов; дети с такой хромосомной патологией выживают, хотя роды протекают очень трудно, а в будущем при правильном поддерживающем лечении женщины способны даже выносить собственного малыша (путём ЭКО);
- полисомия по Х- или Y-хромосоме — самые разные нарушения хромосом, отличается снижением интеллекта, повышенной вероятностью развития шизофрении и психозов;
- синдром Клайнфельтера — нарушения X-хромосом у мальчиков, которые в большинстве случаев после родов выживают, но имеют специфический внешний вид: отсутствие растительности на теле, бесплодие, половой инфантилизм, умственная отсталость (не всегда).
Полиплоидия
- такая хромосомная патология у плода всегда заканчивается летальным исходом ещё до рождения.
Почему происходят генные мутации на уровне хромосом, учёные до сих пор пытаются выяснить. Однако это ещё только дело будущего, а на данный момент времени хромосомные патологии, выявляемые внутриутробно у плода, составляют до 5% всех случаев.
Что делать родителям, услышавшим подобный диагноз? Не паниковать, смириться, выслушать врачей и совместно с ними принять правильное решение — оставить больного малыша или согласиться на искусственное прерывание беременности.
Их называют солнечными детьми, они приносят родителям много светлой радости и самого большого горя. Дети с синдромом Дауна могут родиться в абсолютно любой семье. Даже если до этого рождались здоровые дети, все равно есть вероятность, что клетки при делении дадут сбой, и кариотип (набор хромосом) новорожденного будет представлен 47 хромосомами вместо положенных 46. При этом хромосомы последней 21-й пары будут абсолютно одинаковыми. Отсюда и название диагноза — трисомия 21. В настоящее время выявить синдром Дауна позволяют маркеры хромосомной патологии плода. Иначе говоря, это признаки, по которым врач может предсказать, родится ребенок здоровым или нет.
Главные виды маркеров
Признаков синдрома Дауна довольно много. Необходимо сразу отметить, что не стоит паниковать, если вдруг врач написал о наличии одного из них. Даже если маркеров будет несколько, ребенок с большой долей вероятности сможет родиться здоровым. Итак, основные физические патологии плода можно рассмотреть на УЗИ. Главный признак — это увеличение воротникового пространства. На 10-12 неделе ширина шейной складки не должна превышать 2,5-3 мм. Однако если превышение присутствует, то ничего страшного. Даже если толщина будет составлять около 9 мм, все равно вероятность рождения ребенка с синдромом Дауна не будет 100%-ной. При незначительных превышениях вероятность патологии минимальная.
Очень частый признак хромосомной патологии плода, которого пугаются будущие мамы, — реверсивное движение крови в пуповине. Это действительно достаточно серьезное нарушение, которое может привести к разрушению плода. Вместе с тем на малых сроках беременности реверсивный кровоток может быть выявлен ошибочно. Он может проходить не по самой артерии, а по полым венам, где он вполне может существовать без ущерба для ребенка. В то же время при подобных подозрениях стоит почаще приходить на осмотр.
Внешние маркеры патологии плода на более поздних сроках беременности могут быть следующими: наличие маленького подбородка, учащенное сердцебиение, плоская переносица, «монгольский» эпикантус. Конечно, влияют на постановку диагноза и другие аномалии, которые могут определить опытные врачи. Особая форма ручек, ножек, лица, затылка — все это может быть дополнительным признаком синдрома Дауна. При исследовании нужно обращать внимание на наличие кисты пуповины, отечность спины, длину носовых костей.
Что касается химических показателей, то врачи традиционно изучают уровень белка РАРР-А. В норме у беременных женщин концентрация белка повышается, поэтому его низкий уровень может свидетельствовать о развитии синдрома Дауна и других патологий.
УЗИ — первый этап обследования
Ультразвуковое исследование проводится как в 10-12 недель, так и на более поздних сроках беременности. Конечно, главным образом оно направлено на выявление замершей или внематочной беременности. Но если, например, есть угроза появления ребенка с синдромом Дауна, то врач-эхоскопист заостряет внимание именно на этом.
При подозрениях на трисомию УЗИ проходит по определенному плану. В первую очередь выявляется, есть ли увеличение толщины воротникового пространства. Далее анализируются носовые кости плода, присутствует ли их уменьшение. Иногда носовые кости вовсе отсутствуют, что тоже является маркером хромосомной патологии. Заключительный этап внешнего осмотра — выявление лицевого угла. Если он составляет более 88,5 градусов, то это тоже относится к признакам возможного заболевания.
Вторая часть ультразвукового исследования относится к осмотру сердечно-сосудистой системы плода. Осматривается венозный проток на предмет реверсивного движения крови, трикуспидальный клапан сердца, выявляется наличие различных аномалий. Проверяется и частота сердечных сокращений.
Ультразвуковое исследование беременных делается двумя способами. Первый является классическим — он проводится снаружи, проверяется брюшина. Второй способ — трансвагинальный. Он довольно неприятный, к тому же женщину обязывают выпить около полулитра воды перед обследованием. Трансвагинальный метод подразумевает инвазию посредством специального влагалищного датчика. Этот способ более точный, например, воротниковое пространство он измеряет почти идеально. Однако, надо понимать, что любое УЗИ может не дать полной картины. Например, из-за обвитой вокруг шеи пуповины измерить воротниковую зону абсолютно нереально. Телосложение женщины может быть таким, что плод едва можно рассмотреть. Кроме того, большую роль играет опыт врача. Он должен не только хорошо уметь проводить измерения, но и знать мельчайшие нюансы строения плода. Именно поэтому к хорошим медикам всегда запись на месяц вперед.
Первое УЗИ делают обычно на сроке от 12 до 13 недель. Оно позволяет выявить начальные маркеры угрозы синдрома Дауна. Второе УЗИ осуществляется на 20-22 неделе, третье — незадолго до родов. Обычно на них опытный врач с вероятностью до 70-80% может сказать о наличии хромосомных отклонений.
Биохимический скрининг
Как правило, врачи направляют на биохимический скрининг несколько раньше УЗИ. Делается это именно потому, что если скрининг покажет вероятность синдрома Дауна и других отклонений, то на УЗИ это можно более тщательно проверить. Стоит отметить, что в некоторых городах России такой анализ является обязательным для всех беременных женщин. Но кое-где его проходят добровольно. Поэтому лучше его сделать до УЗИ.
Биохимический скрининг подразумевает, что у женщины берут на анализ венозную кровь. Есть одно маленькое, но очень важное условие: делать эту процедуру нужно только с 11 по 13 неделю беременности. После 14 недели значимость белка РАРР-А для исследования значительно теряется, поэтому и диагностика будет очень неточной.
Итак, как все это работает? Белок PAPP-A является частью гормона под названием хорионический гонадотропин, его еще во всех документах и справках обозначают аббревиатурой ХГЧ. Этот гормон является важнейшим показателем при беременности. К 10 неделе концентрация ХГЧ достигает своего максимума. Однако чрезмерно высокий уровень этого гормона может косвенно указывать на наличие хромосомной патологии. А если уровень РАРР-А-белка при этом будет очень низким, то вероятность трисомии 21 во много раз увеличивается. Нижний уровень белка составляет 0,5 МоМ, а верхний предел концентрации ХГЧ — 2 МоМ. Поэтому, если эти показатели критически нарушены, самое время проверить плод на УЗИ.
Учитывая, что технологии постоянно развиваются, последние разработки позволили выпустить полоски для определения показателей ХГЧ и PAPA-A в моче. Но поскольку результаты этих полосок пока не очень точные, в крупных больницах продолжают брать на анализы кровь.
Помимо PAPP-A биохимический скрининг может подразумевать исследование и других гликопротеинов. Так, например, во втором триместре беременности о синдроме Дауна может сказать высокая концентрация гликопротеина SP1. Если для здорового плода она равна 1 МоМ, то для больного — 1,28 МоМ. Вместе с тем повышение SP1 может быть обусловлено и другими факторами. Точность диагностики синдрома Дауна по этому параметру составляет всего 20%.
Ингибин А — гликопротеин, один из основных маркеров хромосомной патологии. Его смотрят в первом и во втором триместре беременности. Если значения концентрации ингибина А составляют 1,44-1,85 МоМ, тоже имеется большая вероятность рождения ребенка с трисомией 21.
Проведение расчетов
Абсолютно любое исследование маркеров не может дать точного диагноза. Можно лишь подсчитать вероятность рождения ребенка с хромосомными патологиями. Учитывая, что параметров исследуется много, правильный подсчет закономерностей и вероятностей отнимал бы у врачей очень много времени. Поэтому для расчетов используется специализированное программное обеспечение. Посредством этого ПО производится расчет индивидуального риска.
Как интерпретировать результаты обработки маркеров?
Если компьютер подсчитал, что риск рождения ребенка с патологиями ниже, чем 1:1000, можно особо не беспокоиться.
В этом случае даже нет никакого смысла идти на повторные обследования. Если риск более высокий, например, от 1:999 до 1:200, тогда лучше сделать повторный биохимический скрининг во втором триместре, а в 15-17 недель снова пройти УЗИ. Опять же при средних показателях риска шансы родить здорового ребенка все равно остаются максимальными. Если же риск составляет пропорцию 1:100 или большие показатели, например, 1:10, тогда беременности придется уделять больше внимания, пройти необходимые повторные обследования.
Если компьютер выявил высокую вероятность патологии, стоит еще раз самостоятельно просмотреть данные анализов. Их могли просто неправильно ввести в компьютер, да и сами обследования могли быть проведены с ошибками. Учитывая, что врачи работают с огромным количеством беременных, очень большую роль играет человеческий фактор. Поэтому и радоваться, что система показала маленькую вероятность наличия у плода СД, тоже особо нечего. Риск существует всегда.
Стоит помнить, что обследования, назначаемые на поздних сроках беременности, являются менее точными, чем на ранних. Если не удалось сделать скрининг в промежуток 10-14 недель, то более поздние анализы на десятки процентов снижают вероятность выявления аномалий.
Точность исследования можно повысить и при изучении гипергликозилата ХГЧ, протеина S100 и некоторых других маркеров. В обычных клиниках такими исследованиями занимаются редко, но вот в частных лабораториях и кое-где за рубежом такие услуги предоставляются. Эти маркеры дают около 60% точности в выявлении СД.
Факторы, влияющие на развитие хромосомных патологий
Конечно, биохимические и физические маркеры хромосомной патологии позволяют с высокой долей вероятности предсказать риск рождения ребенка с аномалиями. Однако женщины, которые только планируют завести ребенка, часто задумываются о предварительных факторах, которые могут повлиять на развитие подобных отклонений. Для опасения есть вполне основательный повод, ведь по статистике на 700-800 детей рождается 1 ребенок с синдромом Дауна.
В определенной степени на хромосомные мутации влияет наследственность. Например, если в роду у мужа были родственники с синдромом Дауна, риск несколько увеличивается. Хотя точно установлено, что прямой передачи болезни из поколения в поколение здесь нет. Более того, если семейная пара родила больного ребенка, она вполне может родить других здоровых детей. Риск, конечно, увеличивается, однако не является абсолютным. Наблюдается и другая интересная закономерность. Например, если один из однояйцевых близнецов болен СД, то обязательно болен и второй. А вот если близнецы дизиготные, тогда, как правило, хромосомной мутации подвержен лишь один ребенок.
Учеными выявлено также, что риск увеличивается, если в роду присутствует какая-то серьезная болезнь, передаваемая по наследству. Есть закономерность, по которой сахарный диабет, передаваемый по наследству, увеличивает риск рождения ребенка с СД.
Возраст матери тоже сильно влияет на возможное рождение ребенка с хромосомными аномалиями. Поэтому врачи рекомендуют рожать детей как можно раньше. После 42 лет риск многократно увеличивается. Однако встречают новорожденных с синдромом Дауна и у 20-летних рожениц. Возраст отца также может в определенной степени влиять на увеличение вероятности аномалий. Обычно если суммарный возраст пары превышает 70 лет, тогда во время беременности стоит пройти полное обследование на наличие маркеров.
Радиационное излучение, серьезная болезнь во время беременности, переживания могут повлиять на рождение детей с СД.
Конечно, точных факторов, влияющих на рождение детей с отклонениями, генетики установить не могут. И вряд ли женщина, искренне любящая мужчину, откажется от зачатия с ним из-за какой-то генетической болезни. Но вот постараться родить ребенка в более раннем возрасте, до 35 лет, вполне можно.
Что делать, если обнаружены маркеры и большая вероятность рождения с СД?
У каждой женщины свои понятия нравственности и совести. Статистика показывает, что при проведении УЗИ и биохимического скрининга вероятность рождения ребенка с синдромом Дауна получается снизить с 1:800 до 1:1300. Этого удается достичь за счет прерывания беременности. Вместе с тем, даже если несколько маркеров указали на патологию, все равно остается вероятность, что плод здоровый. Поэтому, прерывая беременность, вполне можно убить здоровый плод. Если женщина в возрасте, после аборта она, возможно, никогда не сможет родить.
Во многих странах выявление маркеров направлено на то, чтобы мать могла психологически подготовиться к рождению «солнечного» ребенка. Конечно, с такими детьми намного тяжелее, чем с обычными. Однако большинство семей, которые попали в такую ситуацию, хоть и сталкиваются с трудностями, все-таки называют себя счастливыми и очень любят свое чадо, несмотря на то, что оно не такое, как все. Если с ребенком заниматься, он вполне может интегрироваться в обычное общество. Из детей, больных синдромом Дауна, получаются отличные музыканты, художники, многие из них действительно талантливы. Есть случаи, когда люди с такой болезнью жили до 50-60 лет, работали, имели семьи, даже добивались каких-то успехов. Все зависит от родителей, ухода, от того, как с ребенком занимаются.
В рождении ребенка с такой патологией ничего катастрофичного нет. Но даже если все маркеры указывают на то, что ребенок может родиться с болезнью, все равно есть немалая вероятность того, что прогнозы обманчивы. Дети — это в любом случае радость и счастье, какими бы они ни родились.
При первом скрининговом УЗИ (11-13,6 недель) целью является выявление УЗ-маркеров хромосомных патологий плода и исключение грубых, абсолютно летальных форм ВПР.
К УЗ-маркеров ХА плода относятся увеличение толщины воротникового пространства, аплазия или гипоплазия костей, реверс венозного протока, увеличение или снижение ЧСС плода, а также ВПР плода такие как : мегацистис, омфалоцеле, дефект атреовентрикулярной перегородки.
Теперь поговорим более подробно о нормах УЗ-диагностики плода.
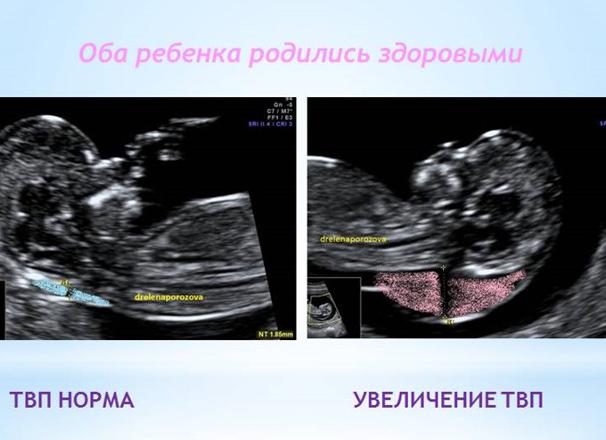
Увеличение толщины воротникового пространства (ТВП)-отек под кожей плода в затылочной части шеи плода.
ТВП оценивается в зависимости от размера КТР (копчико-теменного размера плода).
| КТР(мм). | ТВП( мм). |
| 45-50 | 0,74-2,3 |
| 51-55 | 0,76-2,32 |
| 56-60 | 0,78-2,34 |
| 61-65 | 0,81-2,37 |
| 66-70 | 0,83-2,39 |
| 71-75 | 0,85-2,41 |
| 76-80 | 0,87-2,43 |
| 81-84 | 0,89-2,45 |
Длина назальных костей носа (ДНК) также оценивается в зависимости от КТР плода.
| КТР(мм). | ДНК(мм). |
| 45-50 | 1,35-2,15 |
| 51-55 | 1,40-2,32 |
| 56-60 | 1,49-2,41 |
| 61-65 | 1,58-2,52 |
| 66-70 | 1,69-2,67 |
| 71-75 | 1,88-2,90 |
| 76-80 | 2,21-3,25 |
| 81-84 | 2,50-3,54 |
Норма венозного протока ( PI ) 0,8-1,3 , также в нем не должно быть реверсного кровотока.
Мегацистис -увеличение мочевого пузыря, может сочетаться с ХА плода или же быть изолированным пороком развития мочевыделительной системы плода, или же вариантом нормы.
Норма мочевого пузыря в 1 триместре до 8 мм.
Омфалоцеле — порок передней брюшной стенки плода в виде ее незаращения.
Омфалоцеле представлено в виде грыжевого мешка содержимым которого являются органы плода: петли кишечника, печень, желудок и т.д. в зависимости от размера дефекта.
Дефект атреовентрикулярной перегородки (АВК)- порок сердца чаще всего сочетаемый с синдромом Дауна.
Но даже если по УЗИ выявлены маркеры ХА плода это не в коем случае не является диагнозом , а только вероятностью что у плода возможно наличие хромосомного заболевания, для того чтобы исключить эту вероятность проводят инвазивную диагностику которая исключает патологию с вероятностью 100%.
В настоящее время наличие ХА плода оценивают не только на основание УЗИ , а проводят комбинированный расчетный риск ХА плода.
Учитывая метод скрининга различна и частота выявления ХА плода,давай посмотрим в таблицу.
| Метод скрининга | Частота выявления трисомии 21 (с.Дауна). |
| Возраст женщины | 30% |
| Возраст+биохимический скрининг в 15-18 недель | 50-70% |
| Возраст+ТВП в 11-13,6 недель | 70-80% |
| Возраст,ТВП, РАРР-А и В-ХГЧ в 11-13,6 недель | 85-90% |
| Возраст,ТВП, визуализация костей носа, в 11-13,6 недель | 90% |
| Возраст,ТВП, НК плода+РАРР-А и В-ХГЧ в 11-13,6 недель беременности. | 95% |
Каждая беременная женщина должна проходить обследования. Это помогает уберечь здоровье матери и предотвратить развитие отклонений у ребенка. Однако существуют такие заболевания, которые невозможно предугадать и впоследствии вылечить. Речь пойдет о наследственных патологиях плода, которые помогут выявить маркеры хромосомной патологии.
Маркеры хромосомной патологии плода
Маркерами называют признаки различных наследственных заболеваний, которые можно выявить посредством анализов и тестов. Во время исследований врач должен оценить процесс развития разных частей тела плода, а также его внутренних органов. Пренатальный скрининг при беременности дает возможность выявить биохимические маркеры маркеры хромосомной патологии и ультразвуковые (эхографические). Скрининг включает анализ крови и УЗИ с замерами разных величин плода.
Обычно скрининг не проводят, хватает простого ультразвукового сканирования. Развернутое обследование возможно по желанию пациентки или при подозрении на хромосомные патологии плода.
В группе риска такие категории беременных:
- в чьем роду были наследственные заболевания;
- замерзшая беременность, выкидыш, мертворождение в анамнезе;
- возраст матери больше 35 лет, возраст отца больше 40;
- прием лекарств, которые могут навредить ребенку;
- инфекции или воспаления в первом триместре.
Скрининг проводят в I, II и III триместрах.
Хромосомные патологии
Понятия хромосомных и наследственных заболеваний, по сути, синонимы. Они обусловлены изменениями структуры разных генов или их количества. В генетике сотни хромосомных патологий, которые вызывают различные мутации и отклонения, но мало знаний об их причинах.
Совокупность хромосом, которые содержат гены, называют геномом. У здорового человека есть 23 пары хромосом, которые несут наследственную информацию: 22 пары аутосомных хромосом (парные неполовые) и пара половых хромосом.
Частой причиной развития хромосомных патологий являются мутации в половых клетках родителей. Если у матери и отца в роду имелись наследственные отклонения, стоит изучить вопрос о хромосомных патологиях и пройти расширенное обследование. Такая строгость мер обусловлена тем, что заболевания, вызываемые мутациями в хромосомах, зачастую развиваются в процессе роста плода в чреве матери.
Диагностика направлена на благо родителей и малыша. От степени повреждения генома будет зависеть комфорт его жизни и жизни родителей. Часто детям с хромосомными аномалиями сложно жить: возникают проблемы не только с контролем тела и поддержанием жизни (дыхание, питание и прочее), но также имеются трудности в восприятии и преобразовании информации.
При обнаружении маркеров сложных хромосомных аномалий медицина может предложить родителям только прерывание беременности. Как бы жестоко это ни было, но такая мера позволяет избежать страданий ребенка и его родителей. Однако не стоит оценивать ситуацию по первым результатам. Нередко врачи, изучающие эту сложную область, ошибаются.
Также стоит помнить, что все нормы усреднены. Приближение к максимально допустимым значениям одного показателя не может быть свидетельством патологии.
Причины мутаций хромосом
Побеспокоиться о здоровье своих детей нужно еще до зачатия, так как патологии хромосом начинаются в момент образования зиготы (слияние сперматозоида с яйцеклеткой). Проконтролировать этот процесс не представляется возможным, так как его специфика плохо изучена.
Для предотвращения наследственных заболеваний врачи настоятельно рекомендуют не пренебрегать этапом подготовки к беременности. Пара должна выявить текущее состояние своего здоровья, вместе с врачом проанализировать анамнез и всех ближайших родственников, оценить свои условия проживания. При плохих результатах врач обязательно расскажет о рисках. В таких случаях паре предлагают искусственное оплодотворение спермой донора (если существует риск передачи болезни по отцовской линии) или суррогатное материнства (при наследственных болезнях по женской линии или от рода матери).
Последние исследования подтверждают связь между генными мутациями и следующими факторами:
- родители старше 35 лет;
- факт патологий в роду;
- неблагоприятные рабочие условия или условия проживания.
Эти факторы повышают риск возникновения хромосомной аномалии. Если пара подтверждает все из них, врачи не рекомендуют зачатие. Когда беременность уже наступила, медицина способна только выяснить степень поражения, определить шансы на выживание и уровень жизни ребенка.
Какие бывают маркеры
Стоит помнить, что все существующие маркеры хромосомных патологий считаются условными. Наука еще не изучила возникновение и развитие отклонений в достаточной мере.
Основные маркеры
- боли тянущего характера внизу живота, которые могут указывать на выкидыш;
- отсутствие активности плода;
- гипоксия (нехватка кислорода);
- маловодие и многоводие;
- деформации лица;
- размеры носовых костей;
- увеличение шейной складки (маркер называют толщиной воротничкового пространства или сокращенно ТВП);
- замедление роста трубчатых костей;
- размер верхнечелюстной кости;
- размер мочевого пузыря;
- увеличение почечных лоханок;
- гидронефроз (расширение лоханок и чашечек почек, связанное с нарушениями в процессе оттока мочи);
- кисты в пуповине или мозге;
- отечность шеи и спины;
- ускоренное старение плаценты;
- гипоплазия (недоразвитость) плаценты;
- состояние кишечника (гиперэхогенность, при которой орган выглядит слишком ярким на УЗИ).
Маркеры крови
- пониженный уровень РАРР-А (протеин-А плазмы);
- пониженный уровень АФП (белок в организме плода);
- повышенный уровень ХГЧ (гормон, вырабатываемый плацентой).
Также беспокойство врача могут вызвать плохие результаты допплерометрии и кардиотокографии. При обнаружении одного или двух маркеров не стоит паниковать. Наличие отклонений может быть связано с индивидуальными особенностями организма ребенка и не свидетельствовать о развитии серьезной патологии.
Выявление маркеров хромосомных патологий
Наиболее информативным считается первый скрининг или двойной тест. Его проводят на 12 неделе беременности. Это исследование включает УЗИ и анализ крови, которые при наличии покажут все маркеры, описанные выше. Хотя даже эти тесты не могут полностью подтвердить или опровергнуть хромосомную патологию плода.
Первый скрининг нужен для подсчета рисков. Врачи выбрали УЗИ и анализ крови по той причине, что это самые безопасные методы диагностики заболеваний у беременных женщин. Благодаря современному оборудованию ультразвуковые волны не влияют на малыша.
Дополнительные исследования
Для получения более точных результатов нужны инвазивные методы диагностики. Самыми предпочтительными считаются биопсия хориона (плаценты), анализ пуповинной крови или амниотической жидкости. Эти тесты дают до 98% достоверности в постановке диагноза, но есть 2% риска выкидыша.
Таблица индекса амниотической жидкости представлена ниже.
| Неделя беременности | Возможные отклонения | Средние показатели |
| 16 | 73-201 | 121 |
| 17 | 77-211 | 127 |
| 18 | 80-220 | 133 |
| 19 | 83-225 | 137 |
| 20 | 86-230 | 141 |
| 21 | 88-233 | 143 |
| 22 | 89-235 | 145 |
| 23 | 90-237 | 146 |
| 24 | 90-238 | 147 |
| 25 | 89-235 | 147 |
| 26 | 89-242 | 147 |
| 27 | 85-245 | 147 |
| 28 | 86-249 | 146 |
| 29 | 84-254 | 145 |
| 30 | 82-258 | 145 |
| 31 | 79-263 | 144 |
| 32 | 77-269 | 144 |
| 33 | 74-274 | 143 |
| 34 | 72-278 | 142 |
| 35 | 70-279 | 140 |
| 36 | 68-279 | 138 |
| 37 | 66-275 | 135 |
| 38 | 65-269 | 132 |
| 39 | 64-255 | 127 |
| 40 | 63-240 | 123 |
Расшифровка маркеров
После первого скрининга анализируют все маркеры, которые были выявлены в ходе тестов. Их количество и степень вреда позволяют высчитать все риски.
| Количество маркеров | Риск хромосомной патологии |
| 1 | 2 % |
| 2 | 11 % |
| 3 | 32 % |
| 4 | 52 % |
| 5 | 66 % |
| 7 | 69 % |
| 8 и более | 92 % |
Первым тревожным звонком становится толщина воротникового пространства (ТВП).
| Размер воротникового пространства | Риск хромосомной патологии |
| 3 | 7 % |
| 4 | 27 % |
| 5 | 53 % |
| 6 | 49 % |
| 7 | 83 % |
| 8 | 70 % |
| 9 | 78 % |
Еще один важный маркер – длина носовых костей. Однако этот показатель изменяется с течением беременности.
| Неделя беременности | Длина носовых костей (мм) |
| 12-13 | меньше 2 |
| 14-15 | 3 |
| 16-17 | 3,6 |
| 18-19 | 5,2 |
| 20-21 | 5,7 |
| 22-23 | 6 |
| 24-25 | 6,9 |
| 26-27 | 7,5 |
| 28-29 | 8,4 |
| 30-31 | 8,7 |
| 32-33 | 8,9 |
| 34-35 | 9 |
Врач анализирует все маркеры, которые были обнаружены. Для подтверждения делают анализ крови.
Расшифровка маркеров крови
Уровень ХГЧ
Хорионический гонадотропин человека включает две субъединицы – альфа и бета. Уникальный свободный бета-ХГЧ является биохимическим маркером.
| Неделя беременности | Норма свободного бета-ХГЧ (нг/моль) |
| 10 | 25,8-181,6 |
| 11 | 17,4-130,4 |
| 12 | 13,4-128,5 |
| 13 | 14,2-114,7 |
| 14 | 8,9-79,4 |
Повышение уровня свободного бета-ХГЧ может свидетельствовать о таких явлениях:
- синдром Дауна (превышение нормы в два раза);
- многоплодие;
- сахарный диабет у беременной;
- гестоз (повышение давления, отечности, белок в моче);
- аномальное развитие плода;
- хориокарцинома (злокачественная опухоль, которая образуется из клеток плода);
- пузырный занос (развитие плода нарушается, ворсины хориона разрастаются в пузыри).
Низкий уровень свободного бета-ХГЧ иногда говорит о:
- синдроме Эдвардса, синдроме Патау;
- задержке развития;
- угрозе выкидыша;
- хронической плацентарной недостаточности.
Уровень PAPP
РАРР-А – протеин-А плазмы. Отклонения от нормы зачастую указывают на пороки развития. Считается, что после 14 недели анализ на РАРР-А более не информативен.
| Неделя беременности | РАРР (мЕд/мл) |
| 10-11 | 0,32-2,42 |
| 11-12 | 0,46-3,73 |
| 12-13 | 0,7-4,76 |
| 13-14 | 1,03-6,01 |
Понижение уровня РАРР-А может указывать на:
- многоплодие;
- низкое расположение плаценты;
- большие размеры плода или плаценты.
Понижение уровня РАРР-А характерно при:
- синдроме Дауна, синдроме Эдвардса, синдрома Патау, синдроме Корнелии де Ланге;
- выкидыше, гибели плода;
- преэклампции (тяжелая степень гестоза, когда артериальное давление повышается до критических отметок);
- фетоплацентарной недостаточности, гипотрофии плода (из-за нехватки питания снижается масса тела ребенка).
Обычно эти показатели изучают совместно. При снижении уровня РАРР-А и повышении ХГЧ есть риск возникновения синдрома Дауна, а при нехватке обоих – синдрома Патау или синдрома Эдвардса.
Уровень АФП
Альфа-фетопротеин – белок, который выделяется желточным мешком плода в начале беременности и печенью под конец. АФП также синтезируется в желтом теле яичников женщины до 5-й недели. Уровень белка разнится для отдельных периодов беременности.
Роль АФП заключается в транспортировке белков и жиров от матери ребенку, поддержании давления в сосудах плода, мешает гормонам матери повлиять на него. Также АФП играет важную роль в осуществлении иммуносупресии между матерью и ребенком (подавление выработки антител иммунитетом матери на неизвестный организм).
| Неделя беременности | Концентрация АФП (МЕ/мл) |
| 1-13 | 0,5-15 |
| 14-16 | 15-60 |
| 17-20 | 15-95 |
| 21-24 | 27-125 |
| 25-28 | 52-140 |
| 29-30 | 67-150 |
| 31-32 | 100-250 |
| 33-42 | показатель не информативен |
Уровень эстрадиола
Во втором триместре посредством анализа крови выявляют также уровни ингибина А, плацентарного лактогена и неконъюгированного эстрадиола. Подсчет результатов совершается компьютером.
| Результат | Вероятность хромосомных патологий |
| 1:100 | очень высокая |
| 1:1000 | норма, при заниженном показателе могут быть аномалии развития |
| 1:10000 | низкая |
При результате ниже 1:400 тест проводят второй раз. Если показатели выше, женщина может спокойно доносить малыша.
Расшифровка маркера по росту трубчатых костей
| Неделя беременности | Бедренная кость | Кость голени | Плечевая кость | Кости предплечья (локтевая и лучевая) |
| 11-12 | 3,4-4 | |||
| 13-14 | 7-9 | |||
| 15-16 | 13-17 | 15 | 15 | 12 |
| 17-18 | 20-23 | 17-20 | 17-20 | 15-17 |
| 19-20 | 26-29 | 23-26 | 23-26 | 20-22 |
| 21-22 | 32-26 | 29-31 | 29-31 | 24-26 |
| 23-24 | 37-40 | 34-36 | 34-36 | 29-31 |
| 25-26 | 42-45 | 37-41 | 39-41 | 33-35 |
| 27-28 | 47-49 | 43-45 | 43-45 | 37-39 |
| 29-30 | 50-52 | 47-49 | 47-49 | 40-42 |
| 31-32 | 54-56 | 50-51 | 51-52 | 44-45 |
| 33-34 | 58-60 | 53-33 | 54-55 | 46-48 |
| 35-36 | 62-64 | 56-57 | 57-58 | 49-50 |
| 37-38 | 66-68 | 59-60 | 59-60 | 51-52 |
| 39-40 | 69-70 | 61-62 | 60-61 | 53-54 |
Показатели зрелости плаценты
| Неделя беременности | Степень зрелости |
| до 30 | 0 |
| 30-34 | 1 |
| 35-39 | 2 |
| после 39 | 3 |
Прогноз
Еще во время обследования родители должны принять тот факт, кто вылечить ребенка с хромосомными отклонениями невозможно. Если маркеры будут обнаружены, это поможет не впасть в ступор от шока.
К сожалению, на данном этапе развития медицины врачи могут предложить паре только искусственное прерывание беременности. Это не выход, но мера поможет избежать многих проблем и горестей, если имеется серьезная патология, которая несет угрозу для здоровья и жизни ребенка. Врач должен оценить шансы на выкидыш и мертворождение прежде, чем советовать родителям аборт.
Перед принятием этого решения нужно трезво оценить такие факторы:
- какие неудобства патология будет причинять ребенку после рождения;
- будет ли ему больно;
- сможет ли малыш питаться, дышать, ходить, говорить, видеть или слышать;
- будет ли ребенок понимать хотя бы простые вещи, сможет ли он адекватно воспринимать информацию;
- сможет ли ребенок ухаживать за собой самостоятельно, когда вырастет;
- сколько проживет ребенок с возможной патологией;
- готовы ли мужчина и женщина стать родителями инвалида, зарабатывать больше денег, уделять много времени ребенку и терпеть трудности.
Несмотря на все эти факторы, в последнее время статистика абортов при наличии маркеров хромосомных отклонений снизилась. Это обусловлено тем, что люди перестали бояться возможности воспитывать больного ребенка. Появились эффективные методики обучения детей с отклонениями, способы общаться с ними и понимать их мировосприятие. Показательно и то, что все больше детей с подобными синдромами растут спокойными, общительными и добрыми. Некоторые из них не только заканчивают школы, но и получают образование в университете, снимаются в кино.
Возможные заболевания
Болезни, которые вызывают мутации хромосом, можно разделить на такие группы:
- патологии, возникающие по причине нарушения количества хромосом;
- аномалии из-за неправильной структуры хромосом.
Заболеваний много, поэтому они вызывают различные патологии, которые отличаются по степени сложности. Нарушения на генном уровне могут привести к внешним уродствам, навредить системам внутренних органов (вплоть до центральной нервной системы). Степень сложности зависит от того, какая именно мутация произошла с хромосомами: изменилось количество или структура.
Если говорить о патологиях, которые вызваны увеличение количества хромосом, тут различают анеуплоидию и полиплоидию. Первое обозначает увеличение на одну-две хромосомы в паре. Второе же указывает на кратное увеличение числа хромосом. Полиплоидия проводит к летальному исходу до рождения, в то время как при анеуплодии дети рождаются и часто могут нормально существовать.
Распространенные наследственные заболевания
Маркеры хромосомной патологии помогут выявить следующие заболевания, связанные с нарушением количества хромосом:
- Синдром Дауна (сразу три хромосомы в 21-й паре). Дети отличаются задержкой развития, слабоумием. Ребенка с синдромом Дауна можно узнать по плоскому лицу, косоглазию, выпученности глаз, постоянному открытию рта, коротким конечностям.
- Синдром Патау (третья хромосома в 13-й паре). Тяжелое заболевание, которые сопровождается множественными пороками: идиотия (самая глубокая степень умственной отсталости), нарушения внутренних органов, многопалость, глухота. Дети с синдромом Патау редко живут больше года.
- Синдром Эдвардса (трисомия 18-й пары). Зачастую синдром диагностируют у детей, чья мать забеременела в пожилом возрасте. Симптомы: узкие и короткие глаза, маленькая нижняя челюсть, небольшой рот, деформация ушей. Большинство детей погибают в возрасте до трех месяцев из-за порока сердца или остановки дыхания. Некоторые доживают до года, и еще меньше детей живут дольше.
- Трисомия 9-й пары. Симптомы: высокий лоб, глубокая посадка глаз, деформация ушных раковин, широкая переносица, нёбо с расщелиной, короткая шея. Также возможны патологии опорно-двигательного аппарата, дисплазия тазобедренных суставов, деформация ребер, вывихи локтевых и коленных суставов. При трисомии 9-й пары хромосом диагностируют заболевания сердца и сосудов, почек, ЖКТ. Большинство детей погибают до четырех месяцев. Главной опасностью выступают респираторные инфекции.
- Трисомия 14-й пары. У детей наблюдается асимметрия лица, полные губы, короткий нос, высокий лоб, низко посаженные ушные раковины, небольшие мочки, короткая шея, деформация грудной клетки, маленький пенис у мальчиков. Патология опасна развитием пороков сердечно-сосудистой системы, почек, легких и кожи. Чаще всего дети умирают рано, однако есть случаи выживания до 10-13 лет.
- Полисомия Х- или Y-хромосом. Возможно снижение интеллектуальных способностей, шизофрения, психозы. Полисомия Х-хромосомы вызывает деформацию скелета и половых органов, умственную отсталость. Реже патология не приводит к физическим и психическим отклонениям, но влияет на интеллект. Для полисомии Y-хромосомы характерны такие проявления: чрезмерная агрессия, склонность к гомосексуализму, ассоциативность. Однако в большинстве случаев физические и умственные способности не нарушены.
Заболевания, связанные с аномальными структурами хромосом
- Синдром Шерешевского-Тернера (отсутствие или дефект половой хромосомы Х). Результатом нарушения в хромосоме становится неправильное развитие половых желез. Чаще болезнь возникает у девочек. Симптомы: половой инфантилизм, деформированные локтевые суставы, складки в области шеи. Пациенты с таким заболеванием нередко выживают и могут вести нормальный образ жизни, хотя роды проходят очень сложно. Беременность возможна с помощью ЭКО.
- Синдром Клайнфельтера (дефект Х-хромосомы у мальчиков). Большая часть детей с этим синдромом выживают после родов. Симптомы: бесплодие, иногда умственная отсталость, отсутствие волос на теле, половой инфантилизм.
- Синдром кошачьего крика (мутация в 5-й паре). Вызывает умственную отсталость (имбецильность). Плач ребенка становится похож на крик кошки. У больного может быть косоглазие, широкая переносица, деформированные уши, необычный разрез глаз. Нередко аномально развиваются почки, возможен крипторхизм. Срок жизни будет зависеть от тяжести осложнений.
- Синдром Вольфа-Хиршхорна (нарушения в 4-й паре). Симптомы: худоба, маленький рот, клювовидный нос, крупные уши, невыраженные мочки, расщелины губ. У больных нередко диагностируют поликистоз почек и пороки сердечно-сосудистой системы. Задержка психомоторного развития неизбежна.
- Синдром Альфи (аномалия 9-й пары). Пациент имеет короткую шею, маленький рот с увеличенной верхней губой, деформацию переносицы и сосков, короткие ногти, удлиненные пальцы. У девочек наблюдается гипоплазия половых губ, а у мальчиков гипоплазия внешних половых органов. Нередко развиваются патологии сердца и почек. Возможна имбецильность, иногда дебилизм. Больные выживают. По характеру спокойные и ласковые.
- Синдром Орбели (мутация 13-й пары). У больных детей выявляют болезни почек, кишечника, ануса. Внешние признаки таковы: широкая переносица, маленький подбородок, катаракта, деформация лица, скелетные аномалии. Пациенты резко отстают в развитии (идиотия или имбецильность). Сложные пороки приводят к смерти до года, но также есть больны старше 30-40 лет.
И это далеко не все патологии, которые могут появиться у ребенка. На сегодняшний день изучено более 300 синдромов хромосом. Наука все еще пытается выяснить причину и специфику развития хромосомных мутаций. Эти патологии составляют только 5% от общего числа выявляемых у плода в процессе его развития.
Медицинская библиотека — , медицинская энциклопедия
- —
- Акушерство
- Контрацепция
- Общая гинекология
- Частная гинекология
Анестезиология и реаниматология
- —
- Анестезиология
- Реаниматология
Болезни пищеварительной системы Болезни сердечно-сосудистой системы
- —
- Общая гематология
- Частная гематология
Дерматология и венерология
- Документы
- Досуг
- Запись на прием
- Учебные материалы
Красота, здоровье, долголетие Неврология и невропатология
- —
- Общая невропатология
- Частная невропатология
- —
- Oбщая онкология
- Частная онкология
- —
- Болезни верхних дыхательных путей
- Болезни уха
- —
- Общая офтальмология
- Частная офтальмология
- —
- Анатомия, физиология, развитие и уход за детьми
- Частная педиатрия
Сексология и сексопатология
- —
- Общая сексопатология
- Сексология
- Частная сексопатология
- —
- Общие сведения о судебной медицине
- Частная судебная медицина
- —
- Oбщая терапия
- Внутренние болезни
- —
- Общая урология и нефрология
- Частная урология и нефрология
- —
- Общая фармакология
- Фармакологический справочник
- Частная фармакология
- —
- Oбщая хирургия
- Частная хирургия
- —
- Общая эндокринология
- Частная эндокринология
Маркеры хромосомной патологии плода при выявлении синдрома Дауна
Главные виды маркеров
УЗИ — первый этап обследования
Биохимический скрининг
Проведение расчетов
Факторы, влияющие на развитие хромосомных патологий
Что делать, если обнаружены маркеры и большая вероятность рождения с СД?
Маркеры синдрома дауна у плода
Главные виды маркеров
УЗИ — первый этап обследования
Биохимический скрининг
Проведение расчетов
Факторы, влияющие на развитие хромосомных патологий
Что делать, если обнаружены маркеры и большая вероятность рождения с СД?
hochurodit.ru
Anna1: Здравствуйте. У меня вторая беременность, сначала был первый скрининг по крови не самый лучший, но амниоцентез не назначили, пересдавала тройной, все было в порядке. Потом узи в 20 недель и показало кисты в головном мозге + кальций в сердце. По остальным замерам на СД никаких отклонений. Опять не назначили амнио. В итоге почти 35 неделя и отставание бедренной кости на полторы недели. Кисты как были, так и есть. Врачи спокойны как танки, все прекрасно, ну подумаешь кисты и кость. Никаких серьезных патологий нет, да и теперь уже ничего не сделать, остается только рожать. Вес ребенка в 34 и 5 дней — 2100. Измерили спинку носа — 2 см. Но это не кость, а просто длина носа. Я не понимаю как так можно ((( Куча маркеров, первый скрининг не очень, но такое чувство, что врачам наплевать. В 20 недель я делала экспертное платное узи на СД, там все замерили и попытались успокоить. Как я жалею, что у нас такое отношение врачей! В России давно бы уже сделали амниоцентез. А так вся беременность на нервах после каждого узи. Нет уже никаких сил. А ведь читаю здесь, что у многих вообще никаких маркеров, ничего не находили и кровь в порядке. Я не представляю что будет со мной, когда пойду рожать. Страшно ((( Я чувствую сердцем, что все не так. У кого-то были по узи какие-то отклонения? Неужели у всех все было прекрасно, а потом после рождения и пороки сердца, и все остальное? А что с носовыми костями? Я вижу, что у многих деток с СД нос как нос! Мне сегодня сказали на узи, что в 99% у детей видно на узи множественные пороки, но ведь это же не правда! Ведь в основном у всех все было хорошо.
Swetlaia: Anna1 пишет: Неужели у всех все было прекрасно, а потом после рождения и пороки сердца, и все остальное? У меня было именно так.
OlgaLD: Anna1 Мне никогда никто не называл ни одного маркера по УЗИ. Но на третьем УЗИ было выявлено укорочение бедренных костей. Мне не сказали, что это может быть связано с СД, написали «недоразвитие плода» и отправили в роддом. Там осмотрели «руками» матку и сказали, что это глупости, нет никакого недоразвития плода. И в самом деле, недоразвития плода не было. Был СД, но до самых родов никто его не подозревал. Всё в руках Божиих. Постарайтесь не дергаться, вы же уже не поменяете ребенка в собственном чреве на другого, если так можно выразиться. Не нужно себя и его изводить. Честное слово, советую от души, не свысока. Дай Бог, чтобы все было хорошо у вас.
Anna1: OlgaLD, скажите, у Вас на фото ребенок с СД? Я бы никогда так не подумала. У Вас не осталось снимка с узи? Есть ли у ребенка какие-то пороки? Неужели у нас такие безответственные врачи, что нагло врут о том, что у всех детей с этим синдромом страшнейшие пороки сердца и т.д (((((((((((((((((((( Это жестоко.
OlgaLD: Anna1 Да, у меня ребенок с СД. Разумеется, для распечатки и показа мы всегда выбираем удачные фотографии (и ребенка с СД, и ребенка без СД, и собственные). Поверьте, что фенотип на лицо. Нет, снимков с УЗИ не осталось, никаких 3d-4d не делали. Пороков серьезных нет, есть малая аномалия развития сердца (недоразвитие аортального клапана и дополнительная хорда в сердце), перетяжка желчного пузыря (это тоже не порок). Пониженный мышечный тонус, разболтанность суставов, как у большинства наших. По данным «Даунсайд ап», пороки сердца отмечаются у 40% детей с синдромом Дауна. Мы проводили по врожденным порокам сердца и опрос на нашем форуме, можете посмотреть результаты. https://downsyndrome.borda.ru/?1-1-0-00000322-000-0-0-1423773190
OlgaLD: Если будете читать эту тему с опросом, имейте в виду, что вопрос задан не вполне корректно. Открытое овальное окно (ООО) при рождении — это практически норма, оно закрывается само, как правило. Оно не является пороком. Поэтому те 75%, которые ответили утвердительно, частично имели в виду открытое овальное окно (так уж был поставлен вопрос). У Вани тоже при рождении было открытое овальное окно. В норме оно зарастает до 3 месяцев (см. https://cardiopapa.ru/post37.html ), у наших обычно чуть позднее, ну где-то к году, скажем.
OlgaLD: К вопросу о Ваниной внешности, вот еще свежая фотка, например. Бывает, что и язык вывалит — очень даже часто. Так что никакой ошибки )))
Anna1: OlgaLD, спасибо. У Вас очень милый мальчик. Глаза, нос, на мой взгляд, вообще обычные. У моего сына глаза и то больше похожи на глаза ребенка с СД, а он обычный, просто наследственность. Жаль, что нет снимка с узи. Неужели хорду в сердце не заметили? ( У меня тоже не было 3д узи, я делала в 20 недель спец. узи на выявление СД, где смотрели все органы и замеряли кости. У меня есть снимок в профиль с этого узи. Может у кого-то есть хоть какие-то снимки с узи, чтобы посмотреть? Вообще, я уже абсолютно без надежды. Остался всего месяц. В 20 недель бедро нормальное, в 34 уже короткое. И кисты никуда не ушли. А по носовой кости похоже вообще ничего определить нельзя, потому что я вижу, что практически у всех детей нос как нос. У моего ребенка нос ничем не лучше. Да и сами мы с немаленькими носами, просто наследственность может играть большую роль.
OlgaLD: Anna1 Спасибо! Нет, у него свойственный СД разрез глаз (красивый!) и плоская переносица, откуда у нас хронические лор-проблемы. Постепенно перерастаем. Хорду на УЗИ не увидели. Но дополнительная хорда в сердце есть и у моего здорового (без СД) сына, и у моих обоих племянников. Сейчас она появляется у очень многих детей, причин врачи объяснить не могут. Это не патология, просто особенность. Про носы я с вами согласна. Тема про снимки УЗИ была, сейчас поищу. Ага, вот она. Посмотрите там. Правда, форумчане там своих фот не выкладывали, а выкладывала мама, у которой родился здоровый сын. https://downsyndrome.borda.ru/?1-19-0-00000107-000-0-0-1418582274
OlgaLD: Anna1 Кстати, я вас зарегистрировала, теперь ваши сообщения будут появляться сразу.
Anna1: А еще мне врач на 34 неделе сказала, что у ребенка нет щечек. Это как так? Разве на этом сроке они уже должны быть?
Anna1: OlgaLD спасибо, сейчас почитаю насчет узи. у обычных детей тоже проблемы с носами, у моего в том числе. Эх. а глаза, да, красивые очень.
OlgaLD: Anna1 Пишут, что в 12 недель уже можно хорошо рассмотреть щеки. Что значит «нет»? что вместо них?
Anna1: OlgaLD нет, они есть. Строение лица абсолютно нормальное, просто сказали, что не щекастый он. и вообще худенький. Что-то в этом роде. Мне с первым ребенком вообще ничего не говорили, ничего даже кажется не измеряли, а я и не спрашивала. Теперь даже не с чем сравнить. Но он у меня родился в срок с весом 3500 и ростом 51 см, с огромными щеками. Сама я 158 и вес сейчас почти 50 из-за беременности. А вот муж большой и высокий. Ноги правда у обоих коротковаты, но это вообще не успокаивает т.к. у сына ноги длинные непонятно в кого. Вот я сравниваю этого ребенка со старшим и понимаю, что маловат он как-то. Первое что я сделаю при рождении, это буду смотреть на ладонь ребенка (((((( Я даже не представляю как я буду рожать, у меня просто дикий страх.
OlgaLD: Anna1 А зачем смотреть на ладонь? Складка есть далеко не у всех детей с синдромом Дауна. Вы где находитесь-то, пишете, что не в России. Надеюсь, вам окажут нормальную психологическую поддержку после родов — в любом случае. Не надо «дикого страха», это не «неведома зверюшка», неизвестно откуда взявшаяся, а ваш родной ребенок, из вашей клеточки и из клеточки вашего мужа.
Anna1: OlgaLD пишет: Не надо «дикого страха», это не «неведома зверюшка», неизвестно откуда взявшаяся, а ваш родной ребенок, из вашей клеточки и из клеточки вашего мужа. Это так. Но я его очень боюсь. Если складка есть не у всех, то я просто не знаю как мне сразу определить. По форме затылка? Потому что монголоидный разрез глаз — наследственное. Он у меня и у первого ребенка. Да и при рождении там ничего не поймешь. Искривление фаланги мизинца тоже наследственное, которое передается из поколения в поколение. Остается только вариант сказать еще до родов, чтобы сразу посмотрели и обследовали. Но я боюсь, что тогда меня либо посчитают ненормальной, либо будут плохо ко мне относиться во время родов.
Katyalis: Anna1, у моей дочки на ладошках 2 складочки! Укорочение бедренной кости не помню, а вот вес был оооочень маленький! В 32 недели 1500. Поэтому когда 3 дочкой беременная ходила и на 3 узи сказали вес 1900 — я расслабилась — точно все в порядке, так и есть!
OlgaLD: Anna1 А в чем смысл — узнать сразу? прям вот немедленно? Если у врачей будут подозрения, они вам скажут и направят кровь ребенка на кариотип. Anna1 пишет: при рождении там ничего не поймешь. В моем случае врачи увидели сразу, как только стали осматривать ребенка, буквально на первых минутах его жизни. Кровь направили на кариотип, сделали анализ через неделю. Я же не видела кариотип в упор примерно месяц: после роддома мы лежали в больнице, я ходила и смотрела на всех других детей и сравнивала со своим, и только тогда поняла, ЧТО имеется в виду под этими словами «разрез глаз», «плоская переносица» и так далее. У Вани, по-моему, складку нашли на 1 ладони. А еще она есть у Тони Блэра, премьер-министра Великобритании, и ему не помешала. Вы не ответили, откуда вы. Катя, Ваня тоже родился маловесным, при рождении его вес составил 2780, кажется. Но это связали с преждевременным старением плаценты, а это, в свою очередь, — с тем, что мне во время беременности назначали гормоны (кажется, дексаметазон). То есть это не прямой маркер СД. Знаю, что у некоторых девочек на форуме детки с СД родились вполне богатырями.
Anna1: Katyalis понятно. Значит все равно первым делом посмотрю на ладошки. А я вроде витамины принимаю, а вес в 35 — 2100. Не маленький, но и не большой совсем (((
Anna1: OlgaLD, потому что я больше не могу жить в неведении, это тоже большой стресс. Я на протяжении всей беременности думаю есть синдром или нет. Каждый день начиная с 14 недели я думаю об этом. Сейчас уже просто какая то обреченность, я не верю, что ребенок будет здоров. Я живу в Эстонии. У нас мало хороших специалистов. Все стремятся уехать туда, где будут платить больше и лучше условия. Пару хороших врачей на город это очень мало.
OlgaLD: Anna1 Понятно.
cgulnara: Anna1 пишет: Если складка есть не у всех, то я просто не знаю как мне сразу определить сами увидите, посмотрите на ребенка и поймете. По крайней мере у меня было так, хотя я далека была вообще от понятия СД. все у вас будет хорошо, берегите себя и ребенка.
turist: Anna1 Нет такой стигмы, которая бы безошибочно указывала на синдром. Но если их насчитывают больше 5, то рекомендуют сдать анализ на кариотип. Успокойтесь, здоровья вашему малышу, пусть страхи не подтвердятся! У нас порока не было и все анализы в норме.
Anna1: cgulnara, спасибо. А на узи что-то находили? Как вообще протекала беременность? turist пишет: У нас порока не было и все анализы в норме. А делали какие-то замеры костей? Ребенок был подвижный до рождения?
turist: Anna1 Да, всё было хорошо. Никаких проблем, правда, говорили, что в области сердца эхогенный фактор и сами же объясняли, что это ничего страшного
Anna1: turist, ясно, спасибо. Тогда у меня полный набор признаков. Лучше бы уж что-то явное нашли, какой-нибудь порок или отсутствие носовой кости, чем что-то косвенное. А так только говорят, что все в пределах нормы. Да и что теперь им уже остается говорить, даже если они что-то и видят (((
САШОК: Anna1 у меня УЗИ 12 недель — гипоэхогенный кишечник. поехала в край к генетикам — уверили что все ОК! все последующие УЗИ все отлично. только говорили что ушки маленькие. родился на три недели раньше, неделя реанимации, до 25 дней перинатальный центр. выписались с 14 диагнозами + СД? Синдром подтвердился. из всех диагнозов остались проблемы с сердечком, с суставами и прибавился гипатериоз. \ остальное пролечили.
Anna1: САШОК пишет: родился на три недели раньше А почему так? С плацентой что-то не так было? Аппараты для узи хорошие были?
alisochka: Anna1 здравствуйте во первых,хочу пожелать вам,чтобы у вас все было хорошо,здоровья вашему ребенку и вам. по поводу ваших вопросов, Anna1 пишет: Неужели у всех все было прекрасно, а потом после рождения и пороки сердца, и все остальное? да,у нас было именно так все скриниги,узи,все замечательно и пороки сердца не увидели никто ничего не видел. Anna1 пишет: что в 99% у детей видно на узи множественные пороки, но ведь это же не правда! неправда.абсолютная.узи это игра теней,огромное количество пороков,аномалий и тд на узи не видят еще хотелось бы добавить по поводу вот этого вашего вопроса: Anna1 пишет: А почему так? С плацентой что-то не так было? прослеживается такая тенденция во всем мире,что дети с синдромом дауна очень часто,к сожалению цифры не вспомню,рождаются раньше срока. такую статистику можно проследить и на нашем форуме,большинство детей родилось раньше срока
Anna1: alisochka пишет: прослеживается такая тенденция во всем мире,что дети с синдромом дауна очень часто,к сожалению цифры не вспомню,рождаются раньше срока. такую статистику можно проследить и на нашем форуме,большинство детей родилось раньше срока Спасибо за ответ. Да, я знаю, что такие детки часто рождаются раньше срока. Хочется понять почему. Наверное, все-таки плацента стареет раньше. И еще я вижу, что у детей с СД немного другая форма головы. Если кто-то помнит, напишите пожалуйста видно ли это было на узи и вообще у всех ли таких детей другая форма головы. Она как бы идет ровно вертикально. У детей без синдрома она сначала сформирована в вытянутую горизонтальную форму.
Swetlaia: Anna1 А мы родились точно в срок, плановое кесарево сечение в 39. Никаких пороков после рождения не увидели, кроме сильного гиптонуса, все вылезло уже потом постепенно и гипотериоз, и кишечник и порок сердца уже увидели только через полгода. И форма головы у нас кстати обычная, не измененая. Но синдром увидели в первую минуту сразу после родов, у акушеров взгляд наметан.
OlaOl: У нас ни каких маркеров не было во время беременности. Все было идеально. Родились в срок,с хорошим весом и ростом. Даже по апакар 9/9 баллов было. Абсолютно здоровая. Т т т. только ООО открытое овальное окно в сердце. К 7 мес закрылось. И даже гипотонии не было. Далее села,пошла в срок. Сейчас рост соответствует возрасту. Вот такая у нас народилась девочка хорошая,но с синдромом Дауна.
cgulnara: Anna1 пишет: А на узи что-то находили? Как вообще протекала беременность? на узи было все замечательно. Никаких отклонений, все в норме. Всю беременность пролетала как бабочка, как будто и вовсе не была беременной. На девятом месяце даже поехала на сессию и жила в общаге за 250 км от дома. Приехала с сессии и родила Левушка мой родился без сопутствующих заболеваний.
anna80: у нас в 20 недель нашли умеренное расширение почечных лоханок, умеренное укорчение бедренных костей и доп. хорда в сердце. сказали что совсем не обязательно, что это сд , однако настойчиво рекомендовали съездить к генетикам. в зо недель все стало хорошо-ноги выросли , лоханки уменьшились))) отдельно отметили, что губки отличные ) а беременность проходила ужасно , хоть все показатели были в норме. мне все время казалось что я схожу с ума и что время остановилось
Anna1: Большое всем спасибо за ответы. В общем, не знаю как буду дальше жить.
turist: Anna1 пишет: не знаю как буду дальше жить А вы настройтесь на то, что какой бы ни родился ребенок — вы будете ему рады. Ведь он ваш, долгожданный и любимый. Поверьте, что синдром Дауна это не самое страшное, что может приключиться, и изменить что-то уже не в ваших силах. Я имею в виду, что вы его уже почти выносили и он такой, какой есть. Примите сейчас, и отпустит. Вот знаете, когда мне сказали в роддоме про СД, я думала, что жизнь кончилась. И как вы терзала себя мыслями, что бы можно было сделать, кабы знать. Сейчас я просто благодарю судьбу, что не стояла перед этим выбором. И она у нас неспроста, она была нам нужна, именно такая. Моей девочке сейчас 6 лет, на тестировании в 1 класс она справилась со всеми вопросами психолога. Она читает, считает, учит английский, занимается музыкой. Любой ребенок развивается, если его любят. И еще раз, желаю вам здорового чудесного малыша! Не портьте себе, ему и окружающим это чудесное и волшебное время ожидания. PS Посмотрите видео с моей девочкой, оно вас немного успокоит. click here
Елена70: alisochka, задаю вопрос не по теме. , у меня не работают «кнопки» — «Цитата» и «Ответить», может что подскажите ?
Anna1: turist пишет: А вы настройтесь на то, что какой бы ни родился ребенок — вы будете ему рады. Ведь он ваш, долгожданный и любимый. Я думала об этом, но не могу. Не могу принять даже сердцем. Не знаю как объяснить, но все во мне отторгает этого ребенка. Он запланированный, а теперь я даже не знаю буду ли я его любить, если он будет здоровый. Очень морально устала. У меня всю беременность то надежда и радость, то разочарование и ужас. В моменты радости я уже все подготовила для его рождения. Но я так устала думать каждый день о СД. Это навязчивая мысль не дает жить нормально. И я бы рада смириться и принять, но в меня дети с СД вселяют дикий страх. Для меня это большая трагедия и позор. Да простят меня все, у кого дети с таким синдромом. Вы — герои. Я не такая, я не смогу воспитывать особенного ребенка. У меня первый сын очень хороший, любимый, развитый не по годам. Ну не смогу я (( И я раньше очень негативно относилась к тем, кто рожал в позднем возрасте т.к. знала, что шанс родить ребенка с отклонениями у них выше. Теперь я понимаю, что была не права. И у молодых, и у здоровых может случиться что угодно. Возможно, что жизнь меня решила наказать за плохие мысли. turist пишет: И еще раз, желаю вам здорового чудесного малыша! Не портьте себе, ему и окружающим это чудесное и волшебное время ожидания. Спасибо. Я надеюсь, что не сойду с ума окончательно и если родится здоровый ребенок, у меня хватит сил и ума его полюбить. А девочка у вас замечательная. Видимо, с такими детками надо иметь большое терпение, тогда многое получится.
alisochka: Елена70 пишет: alisochka, задаю вопрос не по теме. , у меня не работают «кнопки» — «Цитата» и «Ответить», может что подскажите ? лена,как именно не работают? не нажимаются или что? напишите мне в личку пожалуйста,попробуем разобраться
Люся58: Anna1 У меня во время беременности не было никаких отклонений ни по анализам, ни по УЗИ, а делала я их ой как много и даже экспертное. На УЗИ в 33 недели попросила сделать фото, мне дали снимок лица ребёнка, я бы вам показала, но он не на электронном носителе. Кстати узист мне сказала, что у ребёнка широкие скулы, а вот щёчек нет, а родились мы в 36 нед с ростом 51см весом 3340 и с огромными щеками, видно выросли за 3 недели , может видели моё видео, там есть фотки на второй день после рождения. Пороков у нас никаких нет. Растём и развиваемся нормально. Не паникуйте раньше времени, уж теперь что есть, то и есть, а детки с синдромом не такие уж плохие, не нужно их бояться. Вот кстати здесь можете увидеть наши щёки после рождения, правда сейчас их уже нет https://www.youtube.com/watch?v=B2aoKH-R2FA
OlgaLD: Anna1 Вам просто надо расслабиться. Вы слишком много думаете. Слишком много думаете — что мешает вам чувствовать, не страх чувствовать, а то, что идет от природы, любовь к своему ребенку, ожидание встречи со своим ребенком.
wap.downsyndrome.borda.ru