 [Экзоцервикс что это такое]
[Экзоцервикс что это такое]
Экзоцервикс: полученный материал
При сдаче цитологического анализа многих пациенток интересует именно его правильная трактовка. Несмотря на многие рекомендации и определения в интернете, корректно поставить диагноз по полученному бланку сможет только врач.
Что означает определение «экзоцервикс – в полученном материале обнаружены клетки плоского эпителия»?
После сдачи мазка на цитологию через некоторое время пациенту выдается на руки бланк с результатами исследования. Исходя из стандартов оформления этого заключения, должны присутствовать такие данные:
- ФИО пациента;
- Дата проведения цитологического исследования;
- Тип препарата и конкретный вид анализа на цитологию;
- Качество препарата – адекватное или неадекватное;
- Детальное описание исследуемого образца.
Если в результате анализа отсутствуют изменения онкологического характера, то в заключении цитологии будут указаны конкретные патологические клетки или инфекции, вызвавшие развитие болезни.
При постановке точного диагноз врач обращает внимание на такой важный пункт, как количество материала. Существует несколько характеристик:
- Экзоцервикс: качество препарата адекватное – что это значит? Такой параметр указывает на хорошее качество мазка, имеющего необходимое количество типичных клеток;
- Экзоцервикс: качество препарата недостаточно адекватное. Это говорит о том, что в мазке нет клеток слизистой оболочки шейки матки или же плоский эпителий имеется в чрезмерно малом количестве;
- Неадекватное качество препарата указывает на то, что по сданному образцу невозможно понять, имеются или отсутствуют патологические изменения состояния шейки матки.
Если в сданном мазке на цитологию были выявлены клетки злокачественного характера, то в бланке будет содержаться аббревиатура ASC, которая расшифровывается как атипичные плоские клетки. Также может быть AGS, что означает присутствие атипичных железистых клеток.
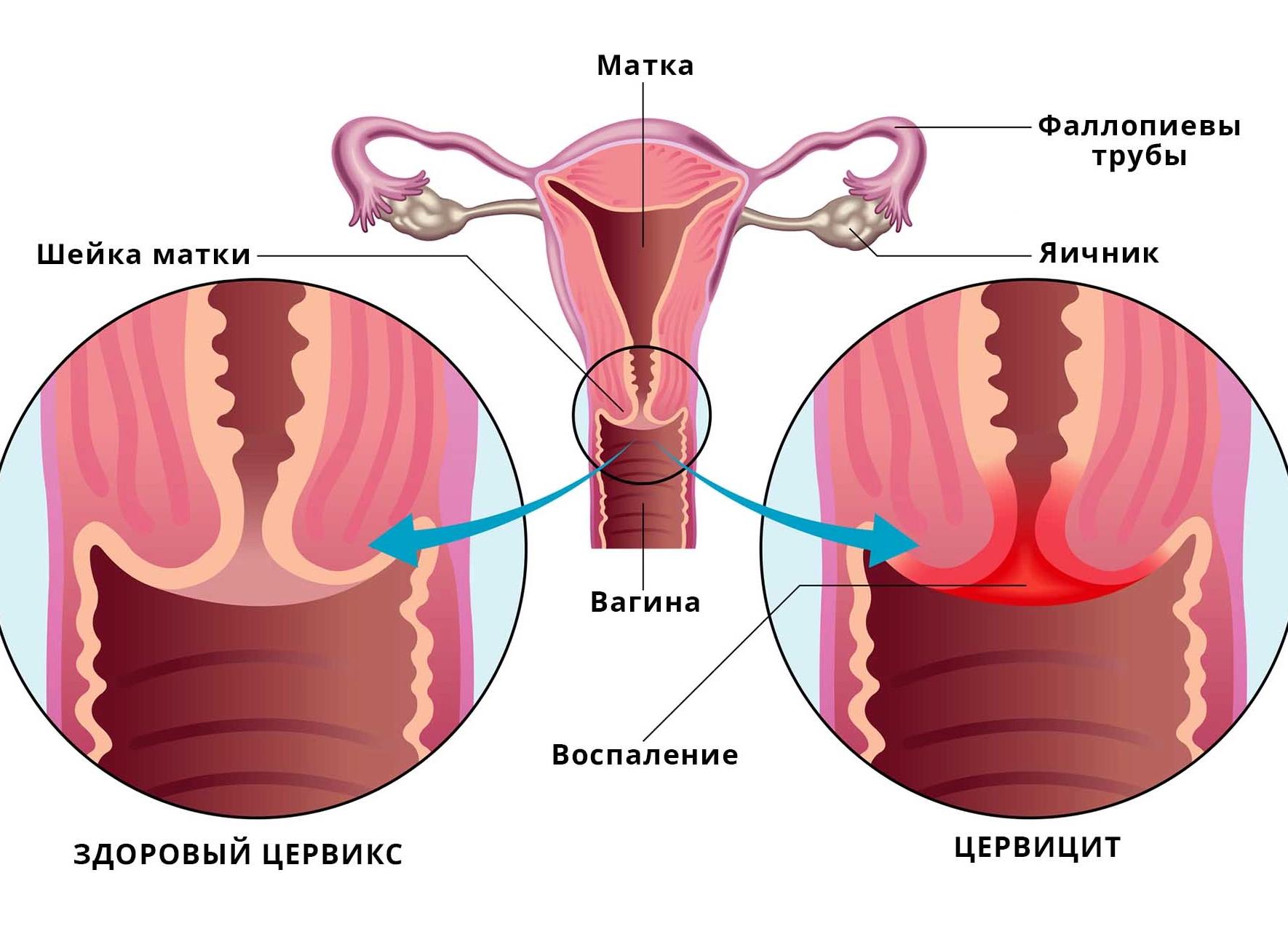
Цервицит
- Цервицит
- Симптом
- Причины
- Цитограмма
- Лечение
В гинекологии цервицитом называют воспалительный процесс, развивающийся в области шейки матки. Многие женщины не знают при диагнозе экзоцервицит и эндоцервицит что это такое, поэтому характер проявления заболевания стоит рассмотреть боле детально.
К признакам развития патологического процесса стоит отнести мутные выделения с примесью слизи или гноя. Также насторожить должны боли внизу живота, при мочеиспускании и занятии сексом. Если не лечить острую форму цервицита, то будет высока вероятность перехода его в хроническую форму. Затяжное такое заболевание может спровоцировать развитие эрозии, гипертрофию шейки матки, а также инфицирование полости матки.
Чтобы понять, что такое экзоцервицит и эндоцервицит, нужно разобраться в причинах появления этих патологических процессов. Вызвать развитие цервицита могут такие инфекции и патогенные микроорганизмы:
- Стафилококк;
- Стрептококк;
- Кишечная палочка;
- ИППП;
- Грибы.
Инфицирование половых путей может случиться через прямую кишку, посредством крови и лимфы, а также половым путем.
Многие женщины узнают, цервицит – что такое, после воздействия таких факторов:
- Выскабливания;
- Травмы в процесс родов;
- Искусственное прерывание беременности;
- Неправильное использование внутриматочных спиралей.
Иногда приходится узнавать, что такое цервицит матки при обнаружении рубцовых деформаций и доброкачественных опухолей на шейке матки. Стать причиной такой патологии также может стать снижение иммунитета.
Что такое цервицит на фото с сопутствующими заболеваниями?
Чтобы понять, о чем идет речь, можно посмотреть фото в интернете, на которых показана патология, сопровождающаяся другими половыми заболеваниями. Это может быть вагинит, вульвит, эктропион, бартолинит и псевдоэрозия шейки.
Врачи отмечают, что такое заболевание, как цервицит, чаще всего диагностируется у женщин в репродуктивном возрасте. Редким явлением считается развитие воспаления шейки матки во время менопаузы.
Такое заболевание может рассматриваться в качестве причины невынашивания беременности или ранних родов.
Иногда цервицит влечет за собой образование полипов и эрозии шейки матки.
Экзоцервицит или эндоцервицит – методы обнаружения
В частых случаях такие заболевания протекают без ярко выраженной симптоматики, поэтому пациентки не сразу обращаются к врачу. Иногда воспаление шейки матки обнаруживается во время планового осмотра или постановке на учет в ЖК.
Диагностика воспаления шейки матки в первую очередь осуществляется с целью выявления причины развития болезни.
Диагноз цервицит ставится женщине после таких диагностических процедур:
- Осмотр на гинекологическом кресле с применением зеркал;
- Кольпоскопия проводится для уточнения деталей патологических процессов, затрагивающих эпителий шейки матки;
- Лабораторные исследования, к которым относят бакпосев для выявления микрофлоры и чувствительности к определенным группам антибиотиков, микроскопию мазка, ПЦР и цитологической исследование.
Некоторые пациентки интересуются не тем, что такое цервицит хронический, а тем как обнаружить острую форму болезни. На самом деле острую стадию воспаления можно выявить по результатам мазка. Насторожить должно наличие большого количества лейкоцитов, лимфоцитов и гистиоцитов.
Посредством бактериологического исследования можно с точностью определить род микроорганизмов и их род, что необходимо для правильного подбора антибиотика.
Что такое цервицит и как его лечить?
Существуют разные методы лечения такого заболевания как цервицит. В независимости от вида возбудителя болезни, терапия будет направлена на устранение причин и предрасполагающих факторов.
В зависимости от выявленного патологического микроорганизма может назначаться антибактериальное или противовирусное лечение.
- Если причина цервицита – хламидии, то в терапевтических целях применяются тетрациклиновые антибиотики, макролиды, хинолоны и азалиды.
- Кандидозный цервицит лучше лечить флуконазолом.
Во многих случаях с целью лечения цервицита используются комбинированные препараты местного применения. Они могут быть представлены в виде кремов или свечей.
Не все виды цервицита поддаются легкому лечению. В частности, это касается заболевания вирусной природы или цервицита на фоне генитального герпеса. В таких случаях не обойтись без длительной терапии с применением противовирусных средств, витаминов и препаратов, повышающих иммунитет.
Специальное местное лечение рекомендуют, если симптомы острого воспаления стихли. Влагалище и шейку матки обрабатывают растворами хлорофиллипта, диметилсульфоксида и нитрата серебра.
Если в результате диагностики заболевания была обнаружена папилломовирусная инфекция, то врач назначает интерфероны и цитостатики. Если возникает необходимость, назначается процедура по удалению кондилом.
Если цервицит носит атрофический характер, то для местного применения назначаются эстрогены, например, овестин. Под воздействием такого лекарственного средства эпителий слизистой оболочки постепенно восстанавливается. Это также касается восстановления микрофлоры влагалища. При наличии специфической инфекции лечение должны пройти оба половых партнера.
Женщины в положении также могут сталкиваться с вопросом «что такое цервицит при беременности?». В данном случае методика лечения и набор медикаментозных препаратов может быть изменен.
Хронический цервицит: что это такое и как лечить?
Вылечить хроническую форму цервицита достаточно тяжело, а иногда даже невозможно. По этой причине врачи отдают предпочтение хирургическим методам, а именно:
- Диатермокоагуляции;
- Криотерапии;
- Лазеротерапии.
Выбирая один из этих методов лечения, врач должен удостовериться в отсутствии инфекции.
Одновременно проводится лечение сопутствующего заболевания и восстановление нормальной микрофлоры.
Динамику лечения цервицита проверяют методом кольпоскопии и цитологии.
Экзоцервицит и эндоцервицит: причины, симптомы, лечение и профилактика болезней
Цервицит по своему течению может быть острым и хроническим.
По месту поражения слизистой оболочки шейки матки встречается экзоцервицит и эндоцервицит. Причины, симптомы, лечение и профилактика таких патологий практически одинаковы.
Признаки острой формы цервицита:
- Обильные выделения с примесью слизи или гноя;
- Тупая боль внизу живота;
- Диагностирование при гинекологическом осмотре отечности, мелких кровоизлияний, изъявлений и выпячивания слизистой.
В зависимости от вида возбудителя и состояния защитных сил организма, цервицит может иметь разную симптоматическую картину. Для прохождения курса эффективного лечения важно правильно определить природу возникновения болезни.
Экзоцервицит и эндоцервицит – причины патологий
В результате воспаления шейки матки у женщины может быть диагностирован экзоцервицит и эндоцервицит.Причины таких патологий могут заключаться в разрастании условно-патогенной микрофлоры. Чаще всего это возникает из-за хламидий, гонококков, вирусов, микоплазмы и трихомонад.
Спровоцировать развитие цервицита могут такие факторы:
- Травмирование шейки матки при беременности, в процессе родов или выскабливания;
- Неправильная или неаккуратная установка внутриматочных спиралей;
- Рубцовые образования на шейке;
- Опухоли шейки матки доброкачественного характера;
- Ухудшение иммунитета.
Цитограмма экзо- и эндоцервицита
Воспалительные изменения по цитологическому анализу могут отличаться. После того как было проведено онкоцитологическое исследование эндо- и экзоцервикса могут быть выявлены такие результаты:
- Экссудативные нарушения – на присутствие воспалительного процесса буду указывать разрушенные лейкоциты с обломками ядер;
- Репаративные изменения – дефективная поверхность слоев шейки матки находится в процесс репарации и эпитализации. Под микроскопом можно увидеть клетки увеличенных размеров, которые способствуют разрастанию ткани для покрытия поврежденных мест. Ядра этих клеток увеличиваются, при этом имеются четкие границы. Нагромождения хроматина нет, он имеет нежно-зернистую структуру;
- Дегенеративные изменения – в результате такого процесса клеточное ядро сморщивается, а ядерная мембрана и структура хроматина нарушаются. О хронической форме воспаления может говорить пролиферация эпителиальной ткани.
В ходе цитологического анализа может быть выявлено совмещение сразу нескольких воспалительных изменений, указанных выше. Под микроскопом специалист увидит присутствие многоядерных клеток. В размерах также увеличены ядра самих лейкоцитов.
Цитограмма экзо- и эндоцервицита
Результаты цитологии могут напоминать раковые состояния или активное развитие дисплазии. По сравнению со злокачественными образованиями, воспалительная атипия отличается равномерным распределение хроматина.
Лечение экзоцервицита и эндоцервицита
В области гинекологии существует много методов лечения цервицита, выбор которого будет напрямую зависеть от вида возбудителя воспаления шейки матки.
Многие женщины, впервые столкнувшиеся с проблемой, не знают, чем лечить экзоцервицит и эндоцервицит, поэтому при появлении первых симптомов и проявлений важно сразу обратиться за медицинской помощью.
В первую очередь лечение экзоцервицита и эндоцервицита направляется на устранение возможных причин развития патологий и сопутствующих болезней. В частых случаях провоцирующим фактором оказываются гормональные, обменные или иммунные нарушения.
Эндоцервицит и экзоцервицит – лечение традиционным способом
Сразу стоит отметить, что далеко не во всех случаях медикаментозная терапия оказывается более эффективной. Иногда единственным путем решения проблемы является хирургическое вмешательство.
Если случай не сильно запущен, то поможет комплексное народное лечение. Экзоцервицит и эндоцервицит можно вылечить с помощью специальные лекарственных настоек.
После проведения комплексного осмотра и подтверждения точного диагноза врач назначает эффективную тактику лечения, которая не станет причиной развития осложнений и последствий.
Если болезнь активизировалась сравнительно недавно, при этом она была спровоцирована бактериальной природой или трихомонадами, то для лечения будут использоваться антибиотики. Хроническую форму болезни также часто лечат антибиотиками при условии предварительного прохождения курса иммуностимуляции.
Среди женщин, которые ранее уже сталкивались с воспалительными болезнями шейки матки, бытует мнение, что цервицит бактериального происхождения можно вылечить посредством лекарственных препаратов, аппликации из которых вставляются непосредственно во влагалище. С другой стороны, самолечение может вызвать последствия цервицита, вылечить которые в дальнейшем будет очень сложно.
Хронический цервицит и обострение болезни: как долго нужно лечиться?
На самом деле термин лечения напрямую зависит запущенности болезни. Например, для устранения хронической формы цервицита потребуется минимум 17 дней. Если после этого периода у женщины не замечаются симптомы болезни, при этом все клинические показатели анализов будут находиться в пределах нормы, то это будет указывать на эффективность проведенного лечения. Если повторные анализы через неделю после прохождения терапевтического курса будут в норме, то можно говорить о том, что женщина полностью выздоровела.
В зависимости от выявленного возбудителя и его чувствительности к разным препаратам, а также от стадии воспалительного процесса врач определяет эффективность тех или иных антибактериальных и противовирусных средств.
- Для лечения хламидийного цервицита назначают тетрациклиновые антибиотики, хинолоны, макролиды и азалиды.
- Если причина заболевания – кандидоз, то показано использование флуконазола в лечебных целях.
Практически во всех случаях врачи назначают комбинированные препараты местного применения. Подобные лекарственные средства могут быть в виде кремов и свечей. Использовать их для лечения можно только после устранения симптомов и проявлений, присущих острой форме заболевания. Обработку влагалища и шейки матки применяются специально подготовленные растворы. В результате этого останавливается воспалительный процесс слизистой. Экзоцервицит и эндоцервицит становятся решенной проблемой.
Что такое вагинит, экзоцервицит, эндоцервицит вирусного происхождения? Как лечатся эти заболевания?
На самом деле цервициты вирусной природы происхождения вылечить сложно. Например, заболевание не фоне генитального герпеса нуждается в длительной терапии с применением таких медикаментов, как:
- Противовирусные препараты;
- Специфические противогерпетические средства;
- Витаминные комплексы;
- Препараты для повышения иммунитета.
Если у женщины обнаружена папилломовирусная инфекция, то врач обязательно назначит интерфероны и цитостатики. В данном случае к хирургическим методам дополнительного лечения стоит отнести удаление кондилом.
С целью лечения атрофического цервицита назначают эстрогены местного применения. Популярным препаратом является овестин, способствующий заживлению пораженного эпителия шейки матки и влагалища. Кроме этого после прохождения полного курса лечения наблюдается нормализация микрофлоры.
Если у пациентки обнаружен специфическая инфекция, то пролечиться должна не только женщина, но и ее половой партнер.
Всегда ли нужны антибиотики? Экзоцервицит и эндоцервицит – лечение хирургическим методом
Достаточно редко встречаются ситуации, когда хроническая форма цервицита вылечивалась консервативным методом, поэтому для сохранения драгоценного времени врач рекомендует сразу приступить к одному из хирургических способов лечения, это может быть:
- Криотерапия;
- Лазеротерапия;
- Диатермокоагуляция.
В независимости от того, какому методу отдано предпочтение, важно, чтобы женщина предварительно вылечила инфекцию, если она была.
Наряду с терапией основной болезни, проводят лечение сопутствующей патологии с последующим восстановлением микрофлоры.
В процессе лечения цервицита проводится контроль динамики посредством кольпоскопии и лабораторных исследований.
Что такое эндо, экзоцервицит при беременности? Возможно ли лечение?
Многие женщины. Планирующие беременность, интересуются, может ли развиться воспаление шейки матки при беременности? Отвечая на этот вопрос, врачи утверждают, что это может случиться, но никакого влияния на течение беременности оказываться не будет. Несмотря на возможный воспалительный процесс, есть все шансы выносить и родить здорового ребенка.
Если вопрос касается возможности забеременеть при таком диагнозе, то врачи также дают положительный ответ. Чтобы не столкнуться с вопросом «что такое эндо и экзоцервицит?», еще на этапе планирования беременности важно пройти полноценное обследование и при необходимости лечение гинекологических болезней.
Экзоцервицит шейки матки: причины, симптомы и лечение
Свернуть
Половая система женщины очень чувствительна и негативно реагирует на переохлаждение, повышенную утомляемость и непосильные физические нагрузки. В результате этого местный иммунитет снижается, из-за чего увеличивается риск инфицирования половой системы. Нередко появляется экзоцервицит шейки матки или эндоцервицит. Такие патологии почти неопасны для женского организма, однако они влияют на процесс зачатия плода.
Что это за патология и ее отличие от эндоцервицита
Эндоцервицит – что это такое? Заболевание представляет собой воспалительный процесс в области слизистой оболочки матки – эндометрия. При экзоцервиците воспаляется влагалищная часть шейки матки. Патология может быть вызвана различными возбудителями. Оба заболевания успешно лечатся при своевременном диагностировании.
к содержанию ↑
Причины возникновения
Заболевание появляется в результате воздействия на слизистую оболочку шейки матки вредоносных микроорганизмов. Это могут быть возбудители половых заболеваний – хламидиоза, гонореи и других. Кроме того, может случиться грибковое поражение тканей, например кандидомикоз. Возможно развитие экзоцервицита и при воздействии кишечной палочки, стафилококков или стрептококков.
Так или иначе, выделяют несколько факторов, под влиянием которых высока вероятность появления патологии:
- Инфекционные или воспалительные заболевания других органов репродуктивной или мочевой системы.
- Разрывы и раздражение слизистой оболочки влагалища вследствие абортивного вмешательства или во время родового процесса.
- Проведение диагностических исследований, в результате которого травмируются стенки влагалища (например, при выскабливании).
- Снижение иммунитета, в результате чего организм становится более восприимчивым к развитию различных заболеваний, в том числе и экзоцервицита.
- Неправильное использование контрацептивных средств – маточной спирали или оральных противозачаточных препаратов.
- Частые спринцевания и использование во время них растворов, которые раздражают слизистую оболочку.
Кроме того, вызвать экзоцервицит могут различные гормональные нарушения в женском организме. Если вырабатывается недостаточное количество женских гормонов, появляются воспаления в области слизистой оболочки шейки матки, что приводит к атрофии тканей. Как правило, такой тип патологии наблюдается у женщин во время климакса.
к содержанию ↑
Классификация и симптомы их проявления
В зависимости от того, как протекает заболевание, а также от его распространенности, экзоцервицит может быть нескольких разновидностей:
- Острый. В таком случае патология сопровождается ярко выраженными симптомами. Женщины отмечают выраженные боли в нижней части живота, появление нехарактерных слизистых или гнойных выделений из влагалища. Притом острыйэкзоцервицит нередко протекает вместе с другими патологиями мочеполовой системы. В результате этого к вышеописанным симптомам добавляют признаки другого заболевания. Например, если у женщины еще и цистит, она будет часто ходить в туалет. А если экзоцервицит сопровождается аднекситом, возможна лихорадка и озноб.
- Хронический. В этом случае симптомы патологии намного менее выражены. Обычно признаки патологии появляются только в период обострения, во время которого симптомы напоминают острый экзоцервицит. А в периоды ремиссии возможно появление ноющей боли внизу живота, которая усиливается при тяжелых физических нагрузках.
- Очаговый экзоцервицит. В этом случае воспалительный процесс охватывает только один или несколько небольших очагов, а остальные участки слизистой оболочки здоровы. Чаще всего такая патология характерна для хронической формы.
- Диффузный. Воспаление распространяется на большие площади слизистой оболочки. О таком типе заболевания говорят, если атрофировано более 60% тканей.
Если вовремя не диагностировать диффузный экзоцервицит, воспалительный процесс может распространиться полностью на всю слизистую оболочку. В результате этого возможно перерождение клеток в атипичные, что может привести к онкологии.
к содержанию ↑
Диагностирование экзоцервицита
Чем быстрее будет поставлен правильный диагноз, тем легче вылечить патологию. Поэтому нельзя пропускать плановые ежегодные обследования у гинеколога, а если женщину что-то беспокоит со стороны репродуктивной системы, ей необходимо проверяться раз в 6 месяцев.
При появлении первых симптомов следует проконсультироваться с врачом. В первую очередь, он должен расспросить у женщины, что ее беспокоит, как давно появились неприятные ощущения. Затем доктор осматривает пациентку в гинекологическом кресле. Сначала он оценивает состояние половых губ, а затем осматривает шейку матки с помощью гинекологических зеркал. В случае острой патологии слизистая отекает и становится красного цвета. При хронической патологии наблюдаются рубцовые изменения на эпителии, возможно образование небольших кист. В период обострения также наблюдается отечность и покраснение слизистой.
После того, как доктор поставит диагноз, необходимо провести дополнительные исследования, чтобы определить возбудителя. Применяются такие диагностические тесты:
- Мазок. При осмотре гинеколог берет мазок, чтобы в дальнейшем определить состояние влагалищной микрофлоры.
- Цитологическое исследование. Предварительно проводится кольпоскопия, во время которой берется соскоб небольшого участка пораженной слизистой. Цитограмма соответствует экзоцервициту, если наблюдаются изменения в структуре эпителиальных клеток.
- ПЦР. Во время данного исследования определяется, есть ли у женщины венерические заболевания.
- Кольпоскопия. Требуется для исключения эрозивных изменений.
- УЗИ. Помогает определить, не связаны ли симптомы с воспалением яичников.
Если хроническийэкзоцервицит у женщины уже довольно давно, рекомендуется проведение биопсию. Она необходима для того, чтобы определить, нет ли в пораженных тканях атипичных клеток. В таком случае появляются подозрения на онкологию.
к содержанию ↑
Лечение экзоцервицита
Если причина заболевания связана с бактериальной инфекцией, назначается курс приема антибиотиков. При вирусной этиологии экзоцервицита доктор назначает противовирусные препараты. Например, для лечения генитального герпеса используется Ацикловир. В случае кандидоза применяются противогрибковые средства. Для женщин климатерического периода терапия основывается на приеме гормональных препаратов, направленных на нормализацию уровня эстрогенов в крови.
Однако устранение возбудителя заболевания – это только первый этап лечения. Затем обязательно необходимо нормализовать влагалищную микрофлору. С этой целью обычно используются свечи и мази, которые вводятся во влагалище и обладают местным воздействием.
К использованию хирургических методов прибегают в крайнем случае, когда медикаментозная терапия не дала результата. Используется криодеструкция, при которой пораженные участки замораживают жидким азотом. Также практикуется удаление поврежденных тканей лазером.
Лечение хронической патологии требует систематичности. Нельзя прекращать терапию во время ремиссии, когда симптомы заболевания исчезают. Только лечащий врач может отменить прием препаратов, если заболевание будет полностью вылечено.
к содержанию ↑
Возможные осложнения
При отсутствии должной терапии экзоцервицит может привести к таким осложнениям:
- Перетекание острой формы патологии в хроническую.
- Появление эрозивных участков в области матки.
- Распространение инфекции на другие органы малого таза (матку, яичники).
- Бесплодие, вызванное спаечными процессами в области малого таза.
Самым серьезным последствием является рак шейки матки. Заболевание обычно появляется у женщин, у которых во время диагностических исследований был обнаружен ВПЧ.
к содержанию ↑
Профилактические меры
В целях профилактики рекомендуется регулярно посещать гинеколога – минимум раз в год. Следует отказаться от абортов, а после родов требуется восстановительная терапия. Желательно заниматься сексом только с одним половым партнером, а в случае случайного контакта обязательно использование презерватива. Также для профилактики опущения матки можно выполнять упражнения Кегеля, при которых необходимо поочередно сжимать и разжимать влагалищные мышцы.
Хронический экзоцервицит шейки матки: что это такое, цитограмма, лечение воспалительного процесса при беременности, симптомы
Нормальное функционирование репродуктивной системы женщины зависит от многих факторов. Негативные воздействия на органы мочеполовой системы, такие как аборты, переохлаждения, нарушения в гормональном балансе могут привести к различным гинекологическим проблемам, наиболее частыми из которых является молочница, цистит, воспалительные процессы. Однако есть и менее распространённые заболевания, например, экзоцервицит. Что это такое, каковы его причины и симптоматика, а также способы лечения можно узнать, прочитав данную статью.
Экзоцервицит: характеристика заболевания
Итак, поставлен диагноз экзоцервицит, а что это такое женщина так и не поняла? Такое название носит заболевание, при котором наблюдается воспаление внешней поверхности маточной шейки, вызванное инфекцией. При экзоцервиците воспалительные процессы затрагивают только ту область маточной шейки, которая находится во влагалище, а во время гинекологического осмотра заметна визуально.
Местное воспаление при экзоцервиците, затрагивающее только поверхность маточной шейки, как правило, длится недолго. При отсутствии лечения воспалительные процессы распространяются, вызывая поражение слизистых влагалища и цервикального канала, что в дальнейшем может стать причиной вагинита.
Согласно статистике такое заболевание диагностируют у 70% женщин при гинекологическом осмотре.
Классификация заболевания
Экзоцервицит принято делить на две группы:
- Острый экзоцервицит. Эта форма заболевания возникает при здоровой маточной шейке в результате пагубного влияния такой венерической болезни, как гонорея (гнойные воспалительные процессы, поражающие мочеполовую систему) или грибковой инфекции. Зачастую при острой форме наблюдаются влагалищные выделения с гноем и слизью, лихорадочные состояния и интенсивные боли.
- Хронический экзоцервицит. Появляется из-за неправильного лечения острой формы заболевания. При этом болезнь проникает более глубоко, а симптоматика становится менее выраженной, в результате чего у женщины создаётся ложное ощущение выздоровления. На этой стадии экзоцервицита происходит уплотнение шейки матки, отторжение тканей эпителия, могут усилиться болезненные ощущения и появиться киста.
Кроме того, в зависимости от локализации заболевания его делят на очаговый и диффузный экзоцервицит.
Причины появления экзоцервицита
Выяснив, что такое экзоцервицит, необходимо разобраться с вопросом, какие причины вызывают его появление. Зная о них, любая женщина сможет предпринять профилактические меры, чтобы избежать знакомства с этим заболеванием. Факторы, вызывающие появление экзоцервицита шейки матки, следующие:
- Венерические заболевания, полученные в результате незащищённого сексуального контакта (хламидиоз, гонорея и прочие).
- Воздействие бактерий (стафилококк, кишечная палочка и другие).
- Грибковая инфекция.
- Воспалительные процессы различных органов мочеполовой системы (цистит, кольпит и прочие заболевания).
- Повреждение слизистых оболочек и тканей влагалища и маточной шейки в результате хирургического вмешательства (аборты, выскабливания и другие медицинские манипуляции).
- Опущение маточной полости или шейки матки.
- Неправильное применение внутриматочной спирали и нарушение инструкции при употреблении оральных контрацептивов.
- Сбой в гормональном балансе, который нередко встречается у женщин после наступления климакса.
- Снижение общего, а также местного иммунитета.
- Использование агрессивных растворов для спринцевания влагалища.
- Несоблюдение элементарных правил по поддержанию личной гигиены.
Следовательно, для того, чтобы снизить риск появления экзоцервицита необходимо вовремя лечить все заболевания мочеполовой системы, избегать незащищённых половых контактов и правильно подбирать средства, предназначенные для гигиены интимных мест.
Симптоматика экзоцервицита
На начальной стадии, когда воспалительные процессы ещё не успели набрать силу, женщина может и не догадываться о наличии заболевания, а вот когда экзоцервицит шейки матки обострится, то появятся характерные симптомы, выражающиеся в следующем:
- неприятные тянущие ощущения, дискомфорт и болезненность, локализующиеся в нижней части живота;
- боль при вступлении в сексуальный контакт и появление мажущих кровянистых выделений непосредственно по его завершению или по происшествии небольшого временного промежутка после него;
- затруднённое мочеиспускание, сопровождаемое жжением или режущими ощущениями;
- перемены в характере выделений, которые могут быть кровянистыми, с вкраплениями слизи, а также гноя;
- неприятный зуд в районе внешних половых органов.
Также иногда эти симптомы сопровождаются усталостью, разбитостью, сонливостью и увеличением температуры тела.
Диагностика экзоцервицита
Обнаружив у себя признаки экзоцервицита нужно сразу отправляться к гинекологу. Первоначально врач опросит женщину с целью выяснить, что именно её беспокоит, а затем произведёт гинекологический осмотр.
Первым шагом при диагностике экзоцервицита является осмотр наружных половых органов, а затем посредством специальных зеркал врач исследует влагалище и наружную поверхность шейки матки.
Этот осмотр немаловажен при постановке диагноза, поскольку при экзоцервиците происходят визуальные изменения:
- При острой форме на слизистых оболочках наблюдается покраснение, а также отёчность. Есть выделения гнойного или слизистого характера.
- Хронический экзоцервицит в момент обострения выражается так же, как и при острой форме.
- Хроническая форма в период неактивности визуально проявляется уплотнением шейки, рубцеванием тканей эпителия и появлением кист.
Но для подбора правильного лечения нужно определить причину заболевания, поэтому потребуется ряд дополнительных исследований:
- Цитологическое исследование. Когда первоначальный диагноз подтверждается, то цитограмма соответствует экзоцервициту. При помощи этого метода изучается соскоб с пораженной части маточной шейки, что позволяет выявить превышение нормы лейкоцитов, указывающих на наличие заболевания, а также инфекцию, которая стала причиной экзоцервицита.
- Берётся мазок для исследования влагалищной микрофлоры.
- Выявляется чувствительность микрофлоры влагалища к воздействию антибиотиками.
- Проводится исследование на сифилис, ВИЧ и гепатит В.
- Делается кольпоскопия с целью исключения эрозии.
- УЗИ для определения возможного воспаления маточной полости и труб, а также яичников.
- Если заболевание запущенное, то необходима биопсия.
Лечение экзоцерцивита
Метод лечения заболевания должен соответствовать причине, которой оно вызвано. Лечение экзоцервицита при запущенной форме производится хирургическим способом, когда посредством лазера удаляется повреждённый эпителий. В остальных случаях назначается медикаментозная терапия, направленная на устранение возбудителей:
- при бактериальной этиологии заболевания подбирается курс антибиотиков;
- когда заболевание имеет вирусный характер, то применяются противовирусные препараты, например Ацикловир;
- если виновник болезни грибок, то прописываются противогрибковые средства.
После окончания лечения врач должен назначить препараты, направленные на восстановление нормальной микрофлоры.
Если лечение подобрано правильно, то от экзоцервицита вполне возможно избавиться навсегда, а игнорирование проблемы может привести к весьма серьёзным последствиям, наиболее опасным из которых является рак маточной шейки. Также важно помнить о том, что любое лечение гораздо эффективнее на ранней стадии болезни, поэтому не стоит пренебрегать регулярными визитами к гинекологу.