 [Что такое пароксизмальная тахикардия]
[Что такое пароксизмальная тахикардия]
Почему возникает пароксизмальная тахикардия, какими симптомами проявляется и каким образом лечится
Пароксизмальная тахикардия — это заболевание сердечной мышцы, которое проявляется в виде внезапных приступов, называются они пароксизмами. Во время приступов сердце может биться с частотой до 220 уд./мин. При этом ритм не нарушается. Частота биения сердца у детей и вовсе может достигать 300 ударов. Длятся пароксизмы несколько секунд или даже часов, могут быть и более длительными. Такое заболевание встречается довольно часто, может возникать у всех возрастных групп населения.
Пароксизмальная тахикардия может осложнится кардиогенным шоком.
Разновидности
Пароксизмальная тахикардия может быть разных видов, зависит это от области проводящей системы, в которой возникает проблема. Выделяют следующие разновидности этого заболевания:
- Суправентрикулярная или наджелудочковая может быть предсердной или атриовентрикулярной (проблема локализуется в предсердно-желудочковом соединении).
- Желудочковая тахикардия возникает в тканях желудочков, может быть нестойкой и стойкой (длится более 30 сек).
Также существует классификация заболевания по характеру протекания:
- острая;
- постоянно возвратная;
- непрерывно рецидивирующая.
Последние две разновидности вызывают изнашивание сердца, что, в свою очередь, влечёт за собой развитие сердечной недостаточности. По опасности желудочковая форма занимает первое место. Именно такое заболевание может вызвать остановку сердца.
Причины возникновения пароксизмальной тахикардии
Пусть пароксизмальная тахикардия не является следствием органических заболеваний сердечной мышцы, но поисками причины, которая повлекла такие проблемы, заниматься нужно. Причин возникновения наджелудочковой пароксизмальной тахикардии может быть несколько:
- Дополнительные пути проведения нервного импульса — это врождённая проблема, которая может дать о себе знать на любом этапе жизни. Есть несколько разновидностей этой патологии, среди которых наиболее значимыми являются пучок Кента и пучок Джеймса. Дополнительные пучки вызывают заблаговременный сброс импульса, что ведёт к преждевременному возбуждению желудочков. Чаще всего сигнал отправляется в обратном направлении, циркулируя между двумя пучками (основным и дополнительным). Такое состояние и вызывает наджелудочковую пароксизмальную тахикардию.
- Сердечные гликозиды могут оказывать токсическое действие на организм, сердце в частности, если была допущена передозировка. Антиаритмические препараты способны оказывать аритмогенное действие.
- Проблемы неврогенного характера, стрессы и нервные потрясения.
- Алкоголь и наркотики.
- Чрезмерное количество кардиотропных гормонов.
- Проблемы с желудком, почками, печенью.
Желудочковая пароксизмальная тахикардия вызывается проблемами другого рода, здесь уже на первый план выходят поражения сердца органического типа:
- Ишемическая болезнь сердца, инфаркт миокарда, который сопровождается рубцовым замещением мышечной ткани.
- Миокардиты, кардиомиопатии, миокардиодистрофии и врожденные пороки сердца.
- Синдром Бругада, при котором белки мутируют на генетическом уровне. При этом нарушается процесс транспортировки натрия внутрь из клетки миокарда, уменьшается сократимость и снижается эффективность проведения импульса.
Пароксизм может возникать из-за следующих факторов:
- стресс, сильное эмоциональное волнение, нагрузка на организм физического характера;
- приём алкоголя, наркотиков или курение;
- гипертонический криз;
- очередной приём гликозида или антиаритмика.
Чем опасна пароксизмальная тахикардия
Приступ пароксизмальной тахикардии является опасным, если он продолжительный. В такой ситуации может развиться кардиогенный шок, он влечёт за собой нарушение сознания и выводит из нормального состояния кровообращение в тканях организма. Также могут возникнуть острая сердечная недостаточность и лёгочный отёк. Последняя проблема возникает из-за застойного явления в лёгких. Ситуация усугубляется сниженной величиной сердечного выброса. Такая ситуация может повлечь за собой снижение коронарного кровотока, который отвечает за снабжение сердечной мышцы кровью. В результате этого развивается стенокардия, она проявляется острыми, но непродолжительными болезненными ощущениями в области сердечной мышцы.
Симптомы и диагностика заболевания
Пароксизмальная тахикардия имеет по МКБ 10 – I47. Российская система не противоречит этому. О наличии пароксизмальной тахикардии говорит выраженная симптоматика. В некоторых случаях даже без специальной диагностики всё становится понятно. Из разговора с больным врач может выявить следующие симптомы, характерные для данной патологии:
- неожиданный толчок в сердце, после которого следует возрастание ЧСС;
- отёк лёгких при наличии у человека сердечной недостаточности;
- общая слабость, недомогание и озноб;
- дрожь в теле и головные боли;
- ком в горле и изменения в показателях давления;
- обморок встречается редко;
- боль в груди, как при стенокардии, появляется при поражениях сердечной мышцы органического характера;
- обильное мочеиспускание (выделения светлые, удельный вес низкий) свидетельствует об отсутствии сердечной недостаточности.
Одного лишь опроса и анализа симптомов недостаточно для установления окончательного диагноза. Обязательно проводится электрокардиограмма.
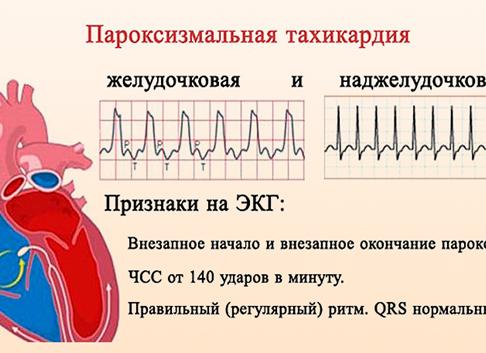
Пароксизмальная тахикардия на ЭКГ не всегда может отображаться. В состоянии покоя аппарат может не зарегистрировать отклонений от нормы. В этом случае будет назначено исследование с нагрузками, которые должны будут спровоцировать приступ.
По результатам ЭКГ можно судить о форме заболевания. Во внимание берутся характеристики зубца Р:
- если он располагается перед комплексом QRS, то очаг имеет предсердное расположение;
- при отрицательном значении зубца соединение носит предсердно-желудочковый характер;
- расширенный QRS деформированной формы и неизменённый зубец — это желудочковая форма.
Если проблема не была зафиксирована на ЭКГ и даже физические нагрузки не помогли в диагностике, то врач может назначить суточный мониторинг ЭКГ. В этом случае аппарат будет фиксировать короткие приступы, которые сам больной может не брать во внимание. Реже проводятся запись эндокардиальной ЭКГ, УЗИ, МРТ и МСКТ.
Лечение недуга
Нет единственно верного подхода к лечению пароксизмальной тахикардии. Всё зависит от её разновидности и присутствующих осложнений. Разберём все имеющиеся случаи:
- Желудочковая форма требует госпитализации и прохождения лечения в стационаре. Лишь идиопатии без осложнений не требуют столь радикальных мер. В больнице назначают введение антиаритмического препарата или электроимпульсное лечение, если первый вариант был безуспешен.
- Пароксизмальная тахикардия требует амбулаторного наблюдения у кардиолога. Назначение препаратов осуществляется под ЭКГ-контролем. Для предотвращения развития мерцания желудочков назначаются β-адреноблокаторы.
- Операция при пароксизмальной тахикардии проводится лишь в тяжёлых случаях, которые невозможно устранить медикаментозными средствами. Суть хирургического лечения заключается в деструкции дополнительных путей, которые используются для проведения импульса. Также может проводиться радиочастотная абляция, установка стимуляторов/дефибрилляторов.
Неотложная помощь при пароксизмальной тахикардии
Если у ваших близких имеется подобная проблема, то обязательно нужно знать, как снять приступ пароксизмальной тахикардии. Грамотные действия помогут избежать печальных последствий и не допустят развития осложнений.
- Больного нужно успокоить и позволить ему принять горизонтальное положение при наличии слабости в теле и головокружении.
- Должен быть обеспечен доступ свежего воздуха, для этого расстёгивают воротник и снимают тесную одежду.
- Собираются вагусные пробы.
- При отсутствии улучшений или при ухудшении состояния незамедлительно обращаются в скорую помощь.
Осложнения пароксизмальной тахикардии
Опасно это заболевание наличием осложнений. Их список приведён ниже:
- мерцание желудочков — опасная проблема, которая может вызывать сердечную смерть;
- острая сердечная недостаточность может сопровождаться возникновением кардиогенного шока и лёгочной отёчностью;
- инфаркт миокарда и стенокардия также могут быть спровоцированы пароксизмальной тахикардией;
- имеющаяся сердечная недостаточность хронического типа может прогрессировать и развиваться.
Состояние сердца и наличие негативных изменений в системе кровообращения — факторы, которые определяют вероятность развития сердечной недостаточности. Особенно опасными являются длительные приступы, которые длятся около недели.
Профилактика пароксизмальной тахикардии
Можно ли оградить себя от такого диагноза и отвести вероятность развития осложнений? Конечно, да. Для этого требуется соблюдать несложные правила, которые будут определять образ жизни:
- Эмоциональную возбудимость необходимо снижать успокоительными препаратами.
- Приступы исключаются за счёт лекарственной терапии, которая отличается в зависимости от типа тахикардии.
- Здоровый образ жизни — главное правило, которое лежит в основе профилактики заболеваний сердца. Имеется в виду полноценное, здоровое, комплексное питание без вредной пищи, спиртных напитков, кофе и табака.
- Лишний вес — проблема, с которой нужно бороться обязательно. В противном случае проблем с сердцем не удастся избежать.
- Холестерин и артериальное давление — показатели, которые должны находиться в норме. Их нужно держать под контролем.
- При возникновении приступов и наличии высокой вероятности сердечной летальности потребуется принимать ряд лекарств. К ним относятся β-блокаторы, антиаритмики, антиагреганты. Будет приём пожизненным или краткосрочным — решит ваш лечащий врач.
При установлении такого диагноза многие начинают переживать о том, как живут с пароксизмальной тахикардией. Если придерживаться описанных выше рекомендаций, то жизнь не будет ничем омрачена. Опять-таки, всё зависит от формы и степени запущенности заболевания.
Как решается вопрос с инвалидностью?
В этом же разделе мы решили рассмотреть вопрос с инвалидностью. Критериями инвалидности являются следующие моменты:
- ХСН 1-2Аст. и выше;
- приступы пароксизмальной желудочковой тахикардии, которые сопровождаются органическим поражением сердечной мышцы
- пароксизмальные тахикардии суправентрикулярного и желудочкового типа.
При наличии описанных выше факторов людям с пароксизмальной тахикардией положена инвалидность.
Как быть призывникам?
Это ещё один актуальный вопрос, который волнует молодых людей и их родителей. Берут ли в армию при наличии приступообразной пароксизмальной тахикардии? Такой диагноз позволяет признать молодого человека негодным для прохождения армейской службы, но с некоторыми поправками:
- плохое самочувствие служит поводом для отсрочки, которая даётся для прохождения диагностики и лечения;
- быстрое исчезновение симптомов тахикардии после принятия успокоительных средств не даёт права причислять молодого человека к числу негодных для прохождения службы в армии;
- сопровождение тахикардии тяжёлыми сердечно-сосудистыми заболеваниями позволяет получить освобождение;
- наличие серьёзных нарушений в функционировании сердечно-сосудистой, нервной или эндокринной системы, одним из симптомов которых является пароксизмальная тахикардия, также является поводом для отстранения от службы.
Подводя итоги, можно сказать, что приступообразная тахикардия, не отягощённая другими заболеваниями и осложнениями, не является поводом для отклонения от прохождения службы в армии.
Прогноз
Если говорить о наджелудочковой пароксизмальной тахикардии, то в 85% случаях протекание заболевания носит благоприятный характер. Такой результат возможен за счёт коррекции образа жизни, приёма лекарственных препаратов, выписанных врачом, регулярном наблюдении у кардиолога. Если не предпринимать таких действий, то заболевание будет усугубляться и провоцировать развитие осложнений. Не так радужно обстоят дела с желудочковой формой заболевания. Уровень опасности возрастает при наличии инфаркта миокарда. В этом случае 40 – 50% больных умирают на протяжении года. Чтобы повысить вероятность благоприятного протекания заболевания, необходимо применение хирургического метода лечения.
Своевременное обращение к врачу, прохождение комплексной диагностики, чёткое соблюдение рекомендаций кардиолога и здоровый образ жизни — всё это поможет справиться с проблемой и прожить долгие годы полноценной жизнью.
Пароксизмальная тахикардия
Пароксизмальная тахикардия представляет собой один из вариантов нарушения сердечного ритма, при котором происходит резкое увеличение частоты сердечных сокращений более 120-140 ударов в минуту. Такое состояние связано с возникновением эктопических импульсов. Они замещают нормальный синусовый ритм. Данные пароксизмы, как правило, начинаются внезапно и так же заканчиваются. Продолжительность может быть различной. Патологические импульсы генерируются в предсердиях, атриовентрикулярном узле или в желудочках сердца.
Пароксизмальная тахикардия характеризуется резким увеличением частоты сердечных сокращений По механизму и причине возникновения пароксизмальная тахикардия практически аналогична с экстрасистолией (единичным внеочередным сокращением сердечной мышцы). Именно поэтому несколько следующих друг за другом экстрасистол расцениваются в качестве пароксизма. При таком режиме работы миокард сокращается неэффективно, происходит нарушение гемодинамики, приводящее к недостаточности кровообращения.
При суточном ЭКГ-мониторировании примерно у трети пациентов обнаруживаются приступы пароксизмальной тахикардии.
Классификация
По месту локализации генерируемых импульсов выделяют наджелудочковую (суправентрикулярную) и желудочковую пароксизмальную тахикардию. Наджелудочковая же подразделяется на предсердную и предсердно-желудочковую (атриовентрикулярную) форму.
Изучено три вида наджелудочковой тахикардии в зависимости от механизма развития:
- Реципрокная. При ней происходит круговая циркуляция возбуждения и повторный вход нервного импульса (механизм re-entry). Такой вариант встречается наиболее часто.
- Эктопическая (очаговая).
- Многофокусная (мультифокусная, многоочаговая).
Последние два варианта связаны либо с наличием одного или нескольких очагов эктопического ритма, или с появлением очага постдеполяризационной триггерной активности. При всех вариантах возникновения пароксизмальной тахикардии ей предшествует развитие экстрасистолии.
Причины возникновения
Этиологические факторы, предшествующие пароксизмальной тахикардии сходны с таковыми при экстрасистолии, но причины возникновения наджелудочковой (суправентриулярной) и желудочковой тахикардий несколько отличаются.
Основная причина развития наджелудочковой (суправентрикулярной) формы заключается в активации и повышении тонуса симпатической нервной системы.
Желудочковая тахикардия чаще возникает под действием склеротических, дистрофических, воспалительных и некротических изменений миокарда. Такая форма наиболее опасна. К ней предрасположены в большей степени мужчины пожилого возраста. Желудочковая тахикардия возникает при развитии эктопического очага в проводящей системе желудочков (пучок Гисса, волокна Пуркинье). Такие заболевания, как инфаркт миокарда, ИБС (ишемическая болезнь сердца), пороки сердца и миокардиты значительно повышают риск возникновения патологии.
Большая степень риска развития пароксизмальной тахикардии имеется у людей с врожденными аномальными путями проведения нервного импульса. Это могут быть пучок Кента, расположенный между предсердиями и желудочками, волокна Махейма между атриовентрикулярным узлом и желудочком или иные проводящие волокна, формирующиеся в результате некоторых заболеваний миокарда. Вышеописанные механизмы возникновения пароксизмальной аритмии могут провоцироваться проведением нервного импульса по этим патологическим путям.
Известен еще один механизм развития пароксизмальных тахикардий, связанный с нарушением функциональности атриовентрикулярного соединения. В данном случае в узле происходит продольная диссоциация, приводящая к нарушению работы проводящих волокон. Часть из них становится не способными провести возбуждение, а другая часть работает неправильно. Из-за этого некоторые нервные импульсы из предсердий не достигают желудочков, а ретроградно (в противоположном направлении) возвращаются обратно. Такая работа атриовентрикулярного узла способствует круговой циркуляции импульсов, вызывающих тахикардию.
В дошкольном и школьном возрасте встречается эсенциальная пароксизмальная форма тахикардии (идиопатическая). Ее причина до конца не изучена. Предположительно, причина нейрогенная. Основу таких тахикардий составляет психоэмоциональные факторы, ведущие к повышению симпатического отдела вегетативной нервной системы.
Симптомы пароксизмальной тахикардии
Пароксизм тахикардии начинается остро. Человек обычно отчетливо чувствует момент возникновения учащенного сердцебиения.
Первое ощущение при пароксизме – чувство резкого толчка за грудиной в области сердца переходящее в учащенное и усиленное сердцебиение. Ритм сохраняется правильный, а частота значительно увеличивается.
На протяжении всего приступа человека могут сопровождать следующие симптомы:
- резкое и длительное головокружение;
- шум в ушах;
- боли сжимающего характера в области сердца.
Возможны нарушения вегетативного характера:
- повышенная потливость;
- тошнота с рвотой;
- незначительное повышение температуры;
- метеоризм.
Значительно реже пароксизм сопровождает неврологическая симптоматика:
Такое встречается при нарушении насосной функции сердца, при которой происходит недостаточность кровообращения головного мозга.
На протяжении некоторого времени после приступа наблюдается повышенное отделение мочи, которая имеет низкую плотность.
При затянувшемся приступе пароксизмальной тахикардии возможны гемодинамические нарушения:
- чувство слабости;
- обмороки;
- снижение артериального давления.
Люди, страдающие какими-либо заболеваниями сердечно-сосудистой системы, значительно тяжелее переносят такие приступы.
Чем опасна пароксизмальная тахикардия
Основная опасность пароксизмальной тахикардии заключается в развитии осложнений. При частоте сокращения миокарда желудочков более 180 ударов в минуту повышается риск развития их мерцания.
Длительное течение пароксизма может сопровождаться острой сердечной недостаточностью (сердечная астма и отек легких). Эти состояния нередко приводят к кардиогенному шоку. Из-за снижения объема крови, выбрасываемой в кровеносное русло, уменьшается степень насыщения кислородом сердечной мышцы, что провоцирует развитие стенокардии и инфаркта миокарда. Все вышеописанные состояния способствуют возникновению и прогрессированию хронической сердечной недостаточности.
Диагностика пароксизмальной тахикардии
Заподозрить пароксизмальную тахикардию можно по внезапному ухудшению самочувствия с последующим резким восстановлением нормального состояния организма. В этот момент можно определить увеличение частоты сердечных сокращений.
Наджелудочковую (суправентрикулярную) и желудочковую пароксизмальную тахикардию можно отличить самостоятельно по двум симптомам. Желудочковая форма имеет ЧСС, не превышающую 180 ударов в минуту. При наджелудочковой наблюдается сердцебиение на уровне 220-250 ударов. В первом случае вагусные пробы, изменяющие тонус блуждающего нерва неэффективны. Наджелудочковая тахикардия же таким способом может полностью купироваться.
Пароксизмальное учащение сердцебиения определяется на ЭКГ изменением полярности и формы предсердного зубца P. Изменяется его расположение относительно QRS-комплекса.
Результаты ЭКГ исследования при разных видах пароксизмальной тахикардии При предсердной форме (наджелудочковая) зубец P расположен типично перед QRS. Если патологический источник находится в атриовентрикулярном (АВ) узле (наджелудочковая), то зубец P является отрицательным и может наслаиваться либо находиться позади желудочкового QRS-комплекса. При желудочковой тахикардии на ЭКГ определяются расширенные деформированные QRS. Они очень похожи на желудочковые экстрасистолы. Зубец P при этом может оставаться неизмененным.
Нередко в момент снятия электрокардиограммы не происходит приступа пароксизмальной тахикардии. В таком случае эффективно холтеровское мониторирование, которое позволяет зарегистрировать даже короткие, субъективно не ощущаемые эпизоды учащенного сердцебиения.
В редких случаях специалисты прибегают к снятию эндокардиальной ЭКГ. Для этого внутрь сердца специальным образом вводят электрод. С целью исключения органической или врожденной сердечной патологии проводят МРТ (магнитно-резонансную томографию) сердца и УЗИ.
Лечение пароксизмальной тахикардии
Тактика лечения подбирается индивидуально. Она зависит от множества факторов:
- формы тахикардии;
- ее причины;
- длительности и частоты приступов;
- осложнений тахикардии;
- степени развития сердечной недостаточности.
При желудочковых формах пароксизмальной тахикардии обязательна экстренная госпитализация. В отдельных случаях при идиопатических вариантах с возможностью быстрого купирования допускается срочное введение антиаритмического препарата. Наджелудочковая (суправентрикулярная) тахикардия также может купироваться лекарственными веществами. Однако, в случае развития острой сердечно-сосудистой недостаточности также необходима госпитализация.
В случаях, если пароксизмальные приступы наблюдаются более двух-трех раз в месяц, назначается плановая госпитализация для проведения дополнительного обследования, редактирования лечения и решения вопроса об оперативном вмешательстве.
При возникновении приступа пароксизмальной тахикардии неотложная помощь должна быть оказана на месте. Первичное нарушение ритма или пароксизм на фоне сердечных заболеваний является показанием к срочному вызову скорой помощи.
Купирование пароксизма необходимо начать с вагусных приемов, снижающих влияние симпатоадреналовой системы на сердце:
- Обыкновенное натуживание.
- Проба Вальсальвы – попытка резкого выдоха при закрытой ротовой полости и носовых ходов.
- Проба Ашнера – надавливание на внутренние углы глазных яблок.
- Обтирание холодной водой.
- Вызов рвотного рефлекса (раздражение корня языка).
- Проба Геринга-Чермака – надавливание на область каротидных синусов (механическое раздражение в районе сонных артерий).
Эти приемы далеко не всегда эффективны, поэтому основной способ купирования приступа – введение антиаритмического препарата. Для этого применяют Новокаинамид, Пропранолол, Хинидин, Этмозин, Изоптин или Кордарон. Длительные пароксизмы, не поддающиеся медикаментозному лечению, купируют проведением ЭИТ (электроипмульсной терапии).
Противорецидивное лечение заключается в применении антиаритмических препаратов и сердечных гликозидов После выписки из стационара таким пациентам обязателен амбулаторный контроль кардиолога с определением индивидуальной схемы лечения. Для предотвращения рецидивов (в данном случае — повторных приступов) назначается ряд препаратов лицам, с частыми пароксизмами. Короткие наджелудочковые тахикардии либо пациенты с единичными пароксизмами не нуждаются в медикаментозном антиаритмическом лечении.
Противорецидивное лечение помимо антиаритмических препаратов включает применение сердечных гликозидов (Строфантин, Коргликон) под регулярным ЭКГ-контролем. Для профилактики развития желудочковых форм пароксизмальной тахикардии используют бета-алреноблокаторы (Метопролол, Анаприлин). Доказана их эффективность при комплексном приеме с антиаритмическими препаратами.
Хирургическое лечение показано только при тяжелом течении. В таких случаях производят механическое разрушение (деструкцию) эктопических очагов или аномальных путей проведения нервного импульса. В основе лечения – электрическое, лазерное, криогенное или химическое разрушение, радиочастотная абляция (РЧА). Иногда вживляют кардиостимулятор или электрический мини-дефибриллятор. Последний при возникновении аритмии генерирует разряд, способствующий восстановлению нормального сердцебиения.
Прогноз заболевания
Прогноз заболевания напрямую зависит не только от формы, длительности приступов и наличия осложнений, но и от сократительной способности миокарда. При сильных поражениях сердечной мышцы очень большой риск развития фибрилляции желудочков и острой сердечной недостаточности.
Самая благоприятная форма пароксизмальной тахикардии – наджелудочковая (суправентрикулярная). Она практически никак не сказывается на здоровье человека, но полное спонтанное излечение от нее все же невозможно. Течение этого варианта увеличения ЧСС обусловлено физиологическим состоянием сердечной мышцы и течением основного заболевания.
Самый худший прогноз у желудочковой формы пароксизмальной тахикардии, которая развилась на фоне какой-либо кардиальной патологии. Здесь возможен переход в мерцание желудочков или их фибрилляцию.
Средняя выживаемость больных желудочковой пароксизмальной тахикардией довольно высока. Летальный исход характерен для пациентов с наличием пороков развития сердца. Постоянный прием противорецидивных препаратов и своевременное хирургическое лечение в сотни раз снижает риск развития внезапной сердечной смерти.
Профилактика
Профилактика эсенциальной тахикардии неизвестна, т.к. не изучена ее этиология. Лечение основной патологии – ведущий способ предупреждения пароксизмов, возникающих на фоне какого-либо заболевания. Вторичной профилактикой является исключение курения, алкоголя, повышенных психологических и физических нагрузок, а также своевременный постоянный прием назначенных лекарственных препаратов.
Таким образом, любая форма пароксизмальной тахикардии является состоянием, опасным для здоровья и жизни пациента. При своевременной диагностике и адекватном лечении пароксизмальных нарушений сердечного ритма, осложнения заболевания можно минимизировать.
Пароксизмальная тахикардия: причины, виды, пароксизм и его проявления, лечение
Содержание:
Наряду с экстрасистолией, пароксизмальная тахикардия считается одним из самых частых видов нарушения ритма сердца. Она составляет до трети всех случаев патологии, связанных с избыточным возбуждением миокарда.
При пароксизмальной тахикардии (ПТ) в сердце возникают очаги, генерирующие излишнее число импульсов, провоцирующих слишком частое его сокращение. При этом нарушается системная гемодинамика, само сердце испытывает недостаток питания, вследствие чего нарастает недостаточность кровообращения.
Приступы ПТ возникают внезапно, без явных причин, но возможно влияние провоцирующих обстоятельств, они так же внезапно проходят, а продолжительность пароксизма, частота биений сердца различны у разных больных. Нормальный синусовый ритм сердца при ПТ заменяется тем, который ему «навязывается» эктопическим очагом возбуждения. Последний может образоваться в атриовентрикулярном узле, желудочках, миокарде предсердий.
Импульсы возбуждения из аномального очага следуют один за одним, поэтому ритм остается регулярным, но частота его далека от нормы. ПТ по своему происхождению очень близка к наджелудочковой экстрасистолии, поэтому следующие одна за одной экстрасистолы из предсердий нередко отождествляют с приступом пароксизмальной тахикардии, даже если он длится не более минуты.
Продолжительность приступа (пароксизма) ПТ очень вариабельна — от нескольких секунд до многих часов и суток. Понятно, что наиболее значимые расстройства кровотока будут сопровождать продолжительные приступы аритмии, но лечение требуется всем пациентам, даже если пароксизмальная тахикардия проявляется редко и не слишком длительно.
Причины и разновидности пароксизмальной тахикардии
ПТ возможна и у молодых людей, и у лиц пожилого возраста. У пожилых пациентов ее диагностируют чаще, а причина — органические изменения, в то время как у молодых аритмия носит чаще функциональный характер.
Наджелудочковую (суправентрикулярную) форму пароксизмальной тахикардии (включающую в себя предсердную и АВ-узловую типы) обычно связывают с повышением активности симпатической иннервации, при этом в сердце часто отсутствуют явные структурные изменения.
Желудочковая пароксизмальная тахикардия обычно вызывается органическими причинами.
Виды пароксизмальной тахикардии и визуализация пароксизмов на ЭКГ
Провоцирующими факторами пароксизма ПТ считают:
- Сильное волнение, стрессовую ситуацию;
- Переохлаждение, вдыхание слишком холодного воздуха;
- Переедание;
- Чрезмерную физическую нагрузку;
- Быструю ходьбу.
К причинам пароксизмальной наджелудочковой тахикардии причисляют сильные стрессы и нарушение симпатической иннервации. Волнение провоцирует выброс значительного количества адреналина и норадреналина надпочечниками, которые способствуют учащению сокращений сердца, а также повышают чувствительность проводящей системы, в том числе, и эктопических очагов возбуждения к действию гормонов и нейромедиаторов.
Влияние стресса и волнения прослеживается в случаях ПТ у раненых и контуженых, при неврастении и вегето-сосудистой дистонии. К слову, примерно треть пациентов с вегетативной дисфункцией сталкивается с этим видом аритмии, которая носит функциональный характер.
В части случаев, когда сердце не имеет значительных анатомических дефектов, способных вызвать аритмию, ПТ присущ рефлекторный характер и наиболее часто она связана с патологией желудка и кишечника, желчевыводящей системы, диафрагмы, почек.
Желудочковая форма ПТ чаще диагностируется у мужчин пожилого возраста, имеющих явные структурные изменения в миокарде — воспаление, склероз, дистрофия, некроз (инфаркт). При этом нарушается правильный ход нервного импульса по пучку Гиса, его ножкам и более мелким волокнам, обеспечивающим миокард возбуждающими сигналами.
Непосредственной причиной желудочковой пароксизмальной тахикардии может стать:
Среди более редких причин пароксизмальной тахикардии указывают тиреотоксикоз, аллергические реакции, вмешательства на сердце, катетеризацию его полостей, но особое место в патогенезе этой аритмии отводят некоторым лекарственным препаратам. Так, интоксикация сердечными гликозидами, которые нередко назначают больным с хроническими формами сердечной патологии, способна спровоцировать тяжелые приступы тахикардии с высоким риском летального исхода. Большие дозы антиаритмических средств (новокаинамид, например) также могут стать причиной ПТ. Механизмом лекарственной аритмии считают нарушение обмена калия внутри и вне кардиомиоцитов.
Патогенез ПТ продолжает изучаться, но вероятнее всего, в основе ее лежат два механизма: образование дополнительного источника импульсов и пути проведения и круговая циркуляция импульса при наличии механического препятствия для волны возбуждения.
При эктопическом механизме патологический очаг возбуждения берет на себя функцию главного водителя ритма и снабжает миокард чрезмерным числом потенциалов. В других случаях происходит циркуляция волны возбуждения по типу повторного входа, что особенно заметно при формировании органического препятствия для импульсов в виде участков кардиосклероза или некроза.
Основу ПТ с точки зрения биохимии составляет разница в электролитном обмене между здоровыми участками сердечной мышцы и пораженными рубцом, инфарктом, воспалительным процессом.
Классификация пароксизмальной тахикардии
Современная классификация ПТ учитывает механизм ее появления, источник, особенности течения.
Наджелудочковая форма объединяет предсердную и предсердно-желудочковую (АВ-узловую) тахикардию, когда источник аномального ритма лежит вне миокарда и проводящей системы желудочков сердца. Этот вариант ПТ встречается наиболее часто и сопровождается регулярным, но очень частым сокращением сердца.
При предсердной форме ПТ импульсы идут вниз по проводящим путям к миокарду желудочков, а при атриовентрикулярной (АВ) — вниз к желудочкам и ретроградно возвращаются к предсердиям, вызывая их сокращение.
Пароксизмальная желудочковая тахикардия связана с органическими причинами, при этом желудочки сокращаются в собственном избыточном ритме, а предсердия подчинены активности синусового узла и имеют частоту сокращений вдвое-втрое меньше желудочковой.
В зависимости от течения ПТ бывает острой в виде пароксизмов, хронической с периодическими приступами и непрерывно рецидивирующей. Последняя форма может протекать на протяжении многих лет, приводя к дилатационной кардиомиопатии и тяжелой недостаточности кровообращения.
Особенности патогенеза позволяют выделить реципрокную форму пароксизмальной тахикардии, когда имеет место «повторный вход» импульса в синусовом узле, эктопическую при формировании дополнительного источника импульсов и многофокусную, когда источников возбуждения миокарда становится несколько.
Проявления пароксизмальной тахикардии
Пароксизмальная тахикардия возникает внезапно, возможно — под влиянием провоцирующих факторов или же среди полного благополучия. Больной замечает четкое время начала пароксизма и хорошо ощущает его завершение. На начало приступа указывает толчок в области сердца, за которым следует различной продолжительности приступ усиленного сердцебиения.
Симптомы приступа пароксизмальной тахикардии:
- Головокружение, обмороки при продолжительном пароксизме;
- Слабость, шум в голове;
- Одышка;
- Сжимающее чувство в сердце;
- Неврологические проявления — нарушение речи, чувствительности, парезы;
- Вегетативные расстройства — потливость, тошнота, вздутие живота, незначительное увеличение температуры, избыточное выделение мочи.
Выраженность симптомов выше у пациентов с поражениями миокарда. У них же серьезнее и прогноз заболевания.
Аритмия обычно начинается с ощутимого толчка в сердце, связанного с экстрасистолой, за которой следует сильная тахикардия до 200 и более сокращений в минуту. Дискомфорт в сердце и небольшое сердцебиение встречаются реже, чем яркая клиника пароксизма тахикардии.
Учитывая роль вегетативных расстройств, легко объяснить и другие признаки пароксизмальной тахикардии. В редких случаях аритмии предшествует аура — начинает кружиться голова, ощущается шум в ушах, сердце как бы сжимает. При всех вариантах ПТ отмечается частое и обильное мочеиспускание при начале приступа, но в течение первых нескольких часов выделение мочи нормализуется. Этот же симптом характерен и для окончания ПТ, а связывают его с расслаблением мышц мочевого пузыря.
У многих пациентов с длительными приступами ПТ повышается температура до 38-39 градусов, в крови нарастает лейкоцитоз. Лихорадку также связывают с вегетативной дисфунцией, а причина лейкоцитоза — перераспределение крови в условиях неадекватной гемодинамики.
Так как сердце в период тахикардии работает неполноценно, крови в артерии большого круга поступает недостаточно, то появляются такие признаки как боли в сердце, связанные с его ишемией, расстройство кровотока в мозге — головокружение, дрожь в руках и ногах, судороги, а при более глубоком повреждении нервной ткани затрудняется речь и движения, развиваются парезы. Между тем, тяжелые неврологические проявления встречаются довольно редко.
Когда приступ заканчивается, больной испытывает значительное облегчение, становится легко дышать, учащенное сердцебиение прекращается толчком либо чувством замирания в груди.
- Предсердные формы пароксизмальной тахикардии сопровождаются ритмичным пульсом, чаще от 160 сокращений в минуту.
- Желудочковая пароксизмальная тахикардия проявляется более редкими сокращениями (140-160), при этом возможна некоторая нерегулярность пульса.
При пароксизме ПТ меняется внешний вид больного: характерна бледность, дыхание становится частым, появляется беспокойство, возможно — выраженное психомоторное возбуждение, шейные вены набухают и пульсируют в такт ритму сердца. Попытка подсчитать пульс может стать затруднительной ввиду его чрезмерной частоты, он слабый.
Ввиду недостаточного сердечного выброса снижается систолическое давление, в то время как диастолическое может оставаться неизменным или пониженным незначительно. Сильная гипотония и даже коллапс сопровождают приступы ПТ у пациентов с выраженными структурными изменениями сердца (пороки, рубцы, крупноочаговые инфаркты и др.).
По симптоматике можно отличить предсердную пароксизмальную тахикардию от желудочковой разновидности. Так как в генезе предсердной ПТ решающее значение имеет вегетативная дисфункция, то и симптоматика вегетативных расстройств будет всегда выражена (полиурия до и после приступа, потливость и т. д.). Желудочковая форма, как правило, лишена этих признаков.
В качестве главной опасности и осложнения синдрома ПТ выступает сердечная недостаточность, нарастающая по мере увеличения продолжительности тахикардии. Она возникает из-за того, что миокард переутомляется, его полости не опорожняются полностью, происходит накопление продуктов обмена и отек в сердечной мышце. Недостаточное опорожнение предсердий приводит к застою крови в легочном круге, а малое наполнение кровью желудочков, сокращающихся с огромной частотой, — к снижению выброса в большой круг кровообращения.
Недостаточный сердечный выброс ухудшает доставку крови не только к другим внутренним органам, но и, прежде всего, к самому сердцу. На этом фоне возможна коронарная недостаточность, выраженная ишемия и инфаркт.
Осложнением ПТ может стать тромбоэмболия. Переполнение кровью предсердий, нарушение гемодинамики способствуют тромбообразованию в ушках предсердий. При восстановлении ритма эти свертки отрываются и попадают в артерии большого круга, провоцируя инфаркты в других органах.
Диагностика и лечение пароксизмальной тахикардии
Заподозрить пароксизмальную тахикардию можно по особенностям симптоматики — внезапность появления аритмии, характерный толчок в сердце, учащенный пульс. При выслушивании сердца обнаруживается сильная тахикардия, тоны становятся более чистыми, при этом первый приобретает хлопающий характер, а второй ослабляется. Измерение давления показывает гипотонию либо снижение только систолического давления.
Подтвердить диагноз можно с помощью электрокардиографии. На ЭКГ имеются некоторые отличия при наджелудочковой и желудочковой формах патологии.
- Если патологическая импульсация идет из очагов в предсердиях, то на ЭКГ будет регистрироваться зубец Р перед желудочковым комплексом.
предсердная тахикардия на ЭКГ
- В случае, когда импульсы генерирует АВ-соединение, зубец Р станет отрицательным и будет располагаться либо после комплекса QRS, либо сольется с ним.
АВ-узловая тахикардия на ЭКГ
- При типичной желудочковой ПТ комплекс QRS расширяется и деформируется, напоминая таковой при экстасистолах, исходящих из миокарда желудочков.
желудочковая тахикардия на ЭКГ
Если ПТ проявляется короткими эпизодами (по несколько комплексов QRS), то на обычной ЭКГ ее бывает сложно уловить, поэтому проводят суточный мониторинг.
Для уточнения причин ПТ, особенно, у пожилых пациентов с вероятным органическим поражением сердца, показано проведение УЗИ, магнитно-резонансной томографии, МСКТ.
Тактика лечения пароксизмальной тахикардии зависит от особенностей течения, разновидности, длительности патологии, характера осложнений.
При предсердной и узловой пароксизмальной тахикардии госпитализация показана в случае нарастания признаков недостаточности сердца, в то время как желудочковая разновидность всегда требует неотложной помощи и экстренной транспортировки в стационар. Планово госпитализируются пациенты в межприступный период при частых пароксизмах — более двух раз в месяц.
До приезда бригады «скорой» облегчить состояние могут родственники либо те, кто оказался рядом. При начале приступа следует усадить больного поудобнее, ослабить воротник, обеспечить доступ свежего воздуха, при боли в сердце многие пациенты сами принимают нитроглицерин.
Неотложная помощь при пароксизме включает:
- Вагусные пробы;
- Электрическую кардиоверсию;
- Медикаментозное лечение.
Кардиоверсия показана как при наджелудочковой, так и при желудочковой ПТ, сопровождающихся коллапсом, отеком легких, острой коронарной недостаточностью. В первом случае достаточно разряда до 50 Дж, во втором — 75 Дж. В целях обезболивания вводят седуксен. При реципрокной ПТ восстановление ритма возможно посредством чреспищеводной электрокардиостимуляции.
Вагусные пробы применяют для купирования приступов предсердной ПТ, которые связаны с вегетативной иннервацией, при желудочковой тахикардии эти пробы не приносят эффекта. К ним относят:
- Натуживание;
- Пробу Вальсальвы — интенсивный выдох, при котором следует закрыть нос и рот;
- Пробу Ашнера — давление на глазные яблоки;
- Пробу Чермака-Геринга — надавливание на сонные артерии кнутри от грудинно-ключично-сосцевидной мышцы;
- Раздражение корня языка до появления рвотного рефлекса;
- Обливание лица холодной водой.
Вагусные пробы направлены на стимуляцию блуждающего нерва, способствующего урежению ритма сердца. Они носят вспомогательный характер, доступны самим пациентам и их родным в ожидании приезда «скорой», но не всегда устраняют аритмию, поэтому введение медикаментов — обязательное условие лечения пароксизма ПТ.
Пробы проводят только до момента восстановления ритма, иначе создаются условия для брадикардии и остановки сердца. Массаж каротидного синуса противопоказан пожилым людям с диагностированным атеросклерозом сонных артерий.
Наиболее эффективными антиаритмическими средствами при наджелудочковой пароксизмальной тахикардии считают (в порядке убывания эффективности):
- АТФ и верапамил;
- Новокаинамид;
- Кордарон.
АТФ и верапамил восстанавливают ритм практически у всех пациентов. Недостатком АТФ считаются неприятные субъективные ощущения — краснота лица, тошнота, головная боль, но эти признаки проходят буквально через полминуты после введения препарата. Эффективность кордарона достигает 80%, а новокаинамид восстанавливает ритм примерно у половины пациентов.
При желудочковой ПТ лечение начинают с введения лидокаина, затем — новокаинамид и кордарон. Все препараты применяют только внутривенно. Если при проведении ЭКГ не удается точно локализовать эктопический очаг, то рекомендована такая последовательность антиаритмических средств: лидокаин, АТФ, новокаинамид, кордарон.
После купирования приступов ПТ пациента направляют под наблюдение кардиолога по месту жительства, который, исходя из частоты пароксизмов, их длительности и степени нарушения гемодинамики, определяет необходимость противорецидивного лечения.
Если аритмия возникает дважды в месяц или чаще либо приступы редкие, но продолжительные, с явлениями сердечной недостаточности, то лечение в межприступный период считается необходимостью. Для долговременной противорецидивной терапии пароксизмальной тахикардии применяют:
Для профилактики мерцания желудочков, которое может осложнить приступ ПТ, назначаются бета-блокаторы (метопролол, анаприлин). Дополнительное назначение бета-блокаторов позволяет уменьшить дозировку других противоаритмических средств.
Хирургическое лечение применяется при ПТ тогда, когда консервативная терапия не приводит к восстановлению правильного ритма. В качестве операции производят радиочастотную абляцию, направленную на ликвидацию аномальных путей проведения и эктопических зон генерации импульса. Кроме того, эктопические очаги могут быть подвергнуты деструкции с помощью физической энергии (лазерная, электрический ток, действие низкой температуры). В части случаев показана имплантация кардиостимулятора.
Пациенты с установленным диагнозом ПТ должны уделять внимание предупреждению пароксизмов аритмии.
Профилактика приступов ПТ заключается в приеме успокоительных препаратов, избегании стрессов и волнений, исключении табакокурения, злоупотребления алкоголем, регулярном приеме антиаритмических средств, если таковые были назначены.
Прогноз при ПТ зависит от ее разновидности и причинного заболевания.
Самый благоприятный прогноз у лиц с идиопатической предсердной пароксизмальной тахикардией, которые сохраняют трудоспособность в течение многих лет, а в редких случаях возможно даже спонтанное исчезновение аритмии.
Если наджелудочковая пароксизмальная тахикардия вызвана заболеванием миокарда, то прогноз будет зависеть от скорости его прогрессирования и ответа на проводимое лечение.
Наиболее серьезный прогноз отмечается при желудочковых тахикардиях, возникших на фоне изменений сердечной мышцы — инфаркт, воспаление, миокардиодистрофия, декомпенсированный порок сердца и др. Структурные изменения миокарда у таких больных создают повышенный риск перехода ПТ в мерцание желудочков.
В целом, если нет осложнений, то больные с желудочковой ПТ живут года и десятилетия, а продолжительность жизни позволяет увеличить регулярный прием антиаритмических средств для профилактики рецидива. Смерть обычно наступает на фоне пароксизма тахикардии у больных с тяжелыми пороками, острым инфарктом (вероятность фибрилляции желудочков очень высока), а также тех, кто уже перенес клиническую смерть и связанные с ней реанимационные мероприятия по поводу нарушения ритма сердца.
Вывести все публикации с меткой:
Перейти в раздел:
- Заболевания, болезни сердца и аорты
Шаг 1: оплатите консультацию с помощью формы → Шаг 2: после оплаты задайте свой вопрос в форму ниже ↓ Шаг 3: Вы можете дополнительно отблагодарить специалиста еще одним платежом на произвольную сумму ↑
Признаки пароксизмальной тахикардии и методы лечения
Тахикардия – это заболевание, при котором происходит увеличение сокращений сердца. При пароксизмальной тахикардии патологическое учащение сердцебиения происходит внезапно. Ее проявление зависит от болезни, на фоне которой она проявляется, места расположения эктопического очага и длительности приступа. Патология относится к числу опасных для жизни, так как затянувшийся приступ способен привести к фибрилляции желудочков, мерцанию предсердий и остановке сердца.
Классификация пароксизмальной тахикардии
Заболевание классифицируется по следующим признакам:
По расположению патологических признаков:
- Пароксизмальная суправентрикулярная тахикардия, в которую входят предсердная и ариовентрикулярная (предсердно-желудочковая);
- Пароксизмальная желудочковая тахикардия, бывает нестойкая (длится менее 3 сек), и стойкая (более 3 сек при регистрации на ЭКГ);
В зависимости от характера протекания:
- Острая (пароксизмальная);
- Хроническая (постоянно возвратная);
- Непрерывно рецидивирующая.
В зависимости от механизма развития:
- Реципрокная;
- Эктопическая;
- Многоочаговая.
Пароксизмальная тахикардия похожа на экстрасистолию в этиологическом и патогенетическом плане, так как ряд следующих друг за другом экстрасистол расценивают как непродолжительный приступ пароксизма. При этом работа сердца проходит неэкономно, а функционирование кровообращения неэффективно, что вызывает недостаточность кровообращения.
Пароксизмальная наджелудочковая тахикардия имеет следующие механизмы развития:
- Когда нормальный источник импульсов теряет контроль над сердечными сокращениями, и миокард начинает работать под влиянием сигналов аномального очага автоматизма. Он может находиться около предсердия или предсердно-желудочковой зоне, то есть над желудочками.
- При циркуляции импульса в виде замкнутого круга, поддерживая аномально высокое сокращение миокарда. Это становится возможным в случае образования «обходного» пути для импульса.
Пароксизмальная синусовая тахикардия отличается ростом частоты сокращения сердца выше стандарта, соответствующего возрасту больного. Форма синусовой тахикардии характеризуется направленностью импульса из синусового узла, задающего ритм.
Пароксизмальная АВ узловая реципрокная тахикардия характеризуется учащенным сердцебиением, возникающем по причине аномалии в участке, замедляющем прохождение импульса от предсердий к желудочкам. АВ узловая тахикардия не опасна для жизни, но создает психологический дискомфорт и снижает трудоспособность человека.
Причины и признаки
Причины появления суправентрикулярной тахикардии не связаны с непосредственным поражением сердечных тканей, а являются результатом токсического или нейрогуморального действия на миокард. Причинами могут выступать следующие патологии:
- Возникновением дополнительных путей, проводящих нервный импульс. Аномалия является врожденной, и проявляется в любом возрасте. Так, дополнительные пучки (Джеймса или Кента) «сбрасывают» электрический сигнал раньше нормы, вызывая преждевременное перевозбуждение желудочков, вызывая суправентрикулярную тахикардию.
- Токсическое влияние сердечных гликозидов в случае передозировки или аритмогенное влияние отдельных антиаритмических средств.
- Стрессы и неврогенные заболевания.
- Прием алкоголя и наркотиков.
- Чрезмерная выработка кардиотропных гормонов при гипертиреозе и опухоли надпочечников.
- Болезни других органов (гастрит, язва желудка, печеночная и почечная недостаточность, холецистит).
Пароксизм желудочковой тахикардии возникает при следующих органических сердечных поражениях:
- Ишемии сердца, особенно после перенесенного инфаркта и формирования постинфарктного кардиосклероза.
- При миокардитах, приводящих к кардиосклерозу.
- При миокардиодистрофии и кардиомиопатии, вызывающих нарушения метаболизма миокарда с развитием в нем структурных изменений – врожденных пороков и синдрома Бругада.
Исходя из того, что пароксизм – это приступ, заболевание характерно резким началом и таким же окончанием, и характеризуется следующими симптомами:
- Обмороком и головокружениями, возникающими из-за нарушения кровообращения в мозге.
- Одышкой по причине нарушений малого круга кровообращения.
- Тошнотой, слабостью, дрожанием рук и высокой потливостью.
- Болями при проблемах коронарного кровообращения.
- При наличии органических изменений в сердце вероятно появление в левом желудочке острой недостаточности.
- В случае падения АД, вероятно развитие аритмогенного шока.
- В случае сосудистых заболеваний возможно наступление острого инфаркта миокарда.
Начало приступа характеризуется толчком в области сердца и субъективным чувством сердцебиения. Далее появляется боль в груди, удушье, общая слабость, головокружение, ухудшение зрения и речи, снижение чувствительности и движений в конечностях. Проявлений нестойкой тахикардии может не быть, а при стойкой возможна потеря сознания и рефибрилляция желудочков, приводящая к клинической смерти. После приступа в течение нескольких часов выделяется много светлой мочи, имеющей низкую плотность.
Чем опасна пароксизмальная тахикардия
Долго продолжающийся приступ пароксизмальной тахикардии способен вызвать кардиогенный шок, характерный тяжелым состоянием, при котором нарушается сознание и циркуляция крови в тканях. Также возникает острая сердечная недостаточность и отек легких по причине проникновения крови сквозь стенки сосудов, которая наводняет легкие. Заметно снижается величина сердечного выброса.
Это вызывает снижение коронарного кровотока и приводит к приступу стенокардии, которая проявляется острой кратковременной сердечной болью. Пароксизм наджелудочковой тахикардии не так опасен, как желудочковая тахикардия, которая часто вызывает остановку сердца. Рецидивирующие и возвратные формы представляют опасность тем, что при частом появлении изнашивают миокард и провоцируют развитие сердечной недостаточности.
Диагностика пароксизма
Диагноз пароксизмальной тахикардии подтверждается проведением ЭКГ в момент приступа при наличии следующих характерных признаков:
- Наличии правильного синусового ритма с кол-вом сокращений 140-25 в мин.
- Наличие зубца Р перед всеми желудочковыми комплексами, но в деформированном виде, со сниженной амплитудой в двухфазном или отрицательном виде. Комплекс желудочков QRS не деформирован и не расширен.
- На атрио-вентрикулярном узле – зубец Р отрицательный, находится после QRS, или полностью отсутствует, QRS в норме.
- Атриовентрикулярная диссоциация, при которой раздельно сокращаются желудочек и предсердие. Зубец Р присутствует, но он трудно выявляется. QRS расширен (свыше 1,12 сек) и деформирован.
Помимо ЭКГ, в условиях поликлиники или стационара дополнительно могут назначаться следующие диагностические процедуры:
- МРТ и УЗИ сердца.
- Суточный мониторинг ЭКГ.
- Пробы при физической нагрузке.
- Коронография.
- При наджелудочковой тахикардии – проведение чрезпищеводного электрофизиологического исследования.
Пароксизмальная тахикардия у детей
Заболевание характеризуется внезапным учащением сердечного ритма до 200 уд/мин (для детей младшего возраста), и до 16 уд/мин для старшего. Длительность приступа варьируется от 2-3 минут до 3-4 часов, что фиксируется на ЭКГ в виде специфических изменений. В детском возрасте приступ начинается внезапно и оканчивается без видимых причин.
Пароксизмальную тахикардию в детском возрасте провоцируют следующие причины:
Наджелудочковая (пароксизмальная предсердная тахикардия):
- Гидроцефально-гипертензионный синдром;
- Неврозы при поражениях ЦНС;
- Вегетососудистая дистония с наличием симпатико-адреналовых криз;
- Органические поражения сердца;
- WPW синдром.
Желудочковая:
- Сердечные пороки;
- Кардиомиопатия;
- Отравление препаратами дигиталиса и хинидином;
- Кардит;
- Тиреотоксикоз;
- Гипер- и гипокалиемия;
- Синдром удлиненного QT-интервала;
- Дисфункция вегетативной НС, физическое и психическое перенапряжение.
На симптомы детского пароксизма оказывают влияние множество провоцирующих и предиспозиционных факторов, к которым относят:
- Неблагоприятно протекающие беременность и роды.
- Высокий процент неврозов, вегетативных и психосоматических заболеваний в семье.
- Особенности устройства проводящих путей сердца.
- Синдром WPW.
Пароксизмы у детей происходят по причине эмоционального напряжения, а 10% — при физической нагрузке. Каждый ребенок переносит приступ по-разному, а многие предчувствуют его начало и окончание. По времени он длится около 40 мин, у 40% детей наступает в вечернее или ночное время, а у трети – днем. Приступ, возникший в первый раз, купируется в 90% случаев, а следующие – только в 18%.
Лечение пароксизма
Неотложная помощь при пароксизмальной тахикардии включает в себя оперативное установление ее причины, что особенно важно, если приступ возникает впервые. Для этого изучаются данные и статус анамнеза, проводится ЭКГ, выявляется наличие или отсутствие сопутствующих патологий, включая возможность влияния психоэмоционального стресса.
В настоящее время купирование пароксизма осуществляется препаратами, снижающими возбудимость адренергической системы, после чего необходимо непрерывное и комплексное лечение. Часто купирование приступа происходит при рефлекторном воздействии на блуждающий нерв при натуживании и глубоком вдохе, или воздействии на синокародидную зону давлением на глазные яблоки или давлением на правую сонную артерию.
При неэффективности механического воздействия, купирование приступа проводят при помощи лекарственных препаратов, из которых самым эффективным является Верапамил, а также следующих лекарственных средств:
- Внутривенным введением 10% р-ра АТФ с физраствором или 5% р-ром глюкозы, но при отсутствии пониженного давления.
- Введением новокаинамида с р-ром метазона или адреналином в случае пониженного АД.
- При наджелудочковой тахикардии применяют Амиодарон, Аймалин, Пропранолол, Дизопирамид, Дигоксин.
- Иногда эффективно применение b-адреноблокаторов.
При неэффективности применения препаратов, применяют электроимпульсную терапию и лечение электростимуляцией сердца эндокардиальным или пищеводным электродом. Выбор тактики терапевтических мер осуществляется с учетом результатов обследования и точной диагностики вида тахикардии. Так, пароксизмальная наджелудочковая тахикардия, вызванная влиянием психических факторов, лечится консервативно. В ходе лечения предсердной тахикардии сочетается применение противоаритмических, седативных, и улучшающих кровообращение препаратов.
Лечение пароксизмальной желудочковой тахикардии начинается консервативным способом, а при отсутствии положительного эффекта применяется метод абляции. Его суть заключается в удалении очага аномального возбуждения сердечной мышцы при воздействии лазера, низкой температуры или прижигания. Также применяется способ радиочастотной абляции, не требующий операции и в большинстве случаев госпитализации. После него проводится только лекарственное поддерживающе лечение пароксизмальной тахикардии, и наблюдение врачом-кардиологом.
Прогноз исхода лечения зависит от формы и этиологии пароксизма, длительности приступов, наличия осложнений, состояния и сократительной способности сердечной мышцы. Пациенты без наличия осложнений способны прожить с заболеванием в течение многих лет, улучшая протекание болезни постоянным противорецидивным лечением и коррекцией сердечного ритма. Своевременная диагностика и профилактика заболевания способствуют значительному замедлению его развития.