 [Что лучше мрт или рентген шейного отдела]
[Что лучше мрт или рентген шейного отдела]
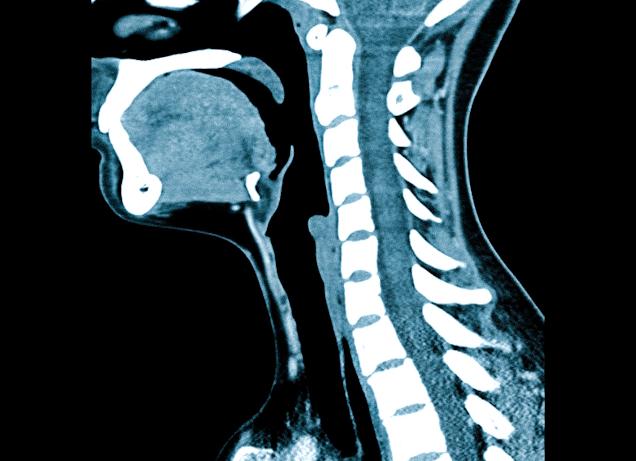
Что лучше — МРТ или рентген шейного отдела
Что выбрать: МРТ или рентген шейного отдела? Отвечая на этот вопрос, многие специалисты сходятся во мнении — каждая из процедур имеет ключевые особенности в сфере диагностики. Так МР-сканирование показало свою эффективность при выявлении патологий мягких тканей позвоночного столба, а рентгенодиагностика информативнее при травмировании, кровотечениях.
Когда необходимы МРТ или рентген шейного отдела, нужно понимать, в чем основные преимущества и недостатки обеих методик. Магнитно-резонансная томография использует мощное магнитное поле, которое особым образом влияет на атомы водорода, содержащиеся в тканях организма. Во время сканирования томограф посылает серию радиочастотных импульсов, что приводит к возникновению ядерного магнитного резонанса и изменению электромагнитного отклика атомных ядер. Измененные параметры фиксируются компьютерным оборудованием, проходят сложную обработку и преобразовываются в трехмерное изображение зоны интереса.
Рентген шейного отдела содержит в основе иной принцип. Конечные снимки получают в результате ослабления рентгеновских волн при прохождении в средах с разной плотностью. На рентгенограмме кости изображены в виде участков белого цвета, воздушные полости — черного, а мягкотканные структуры приобретают различные оттенки серого.
Когда делать МРТ или рентген шейного отдела?
Шейный отдел позвоночника состоит из семи позвонков и считается наиболее подвижным. Через него проходят кровеносные сосуды, участвующие в кровоснабжения мозга, поэтому своевременная диагностика любых патологических процессов в этом участке тела крайне важна. Выбирая между МРТ или рентгеном шейного отдела, врач собирает анамнез, оценивает симптоматику и выявляет возможные противопоказания.
Шейный отдел обследуется посредством МРТ в следующих ситуациях:
- оценка анатомической целостности элементов позвоночного столба, состояния хрящевых дисков и мышечно-суставной системы;
- патология межпозвоночных дисков, воспалительный и инфекционный процесс, локализованный в шейном отделе;
- подозрение на объемные образования различной природы, поражения нервных корешков;
- подготовка к хирургическому вмешательству.
Рентген имеет другую область применения, поскольку он лучше подходит для диагностики травм и нарушений, связанных с самим позвоночником. Показаниями к этой процедуре служат:
- переломы, вывихи и другие повреждения костного скелета;
- остеохондроз, артрит, лордоз и радикулит;
- обширные гематомы или подозрение на онкообразования;
- внутренние кровотечения.
Отсюда следует, что МРТ или рентген шейного отдела назначают в зависимости от конкретных диагностических задач. Составлять программу обследования должен лечащий врач, поэтому при частых головокружениях, боли в области шеи, скованности движений и других проявлениях дискомфорта, сразу же обращайтесь в поликлинику.
МРТ или рентген шейного отдела: противопоказания к обследованию
Врач включает МРТ или рентген шейного отдела в диагностическую схему при отсутствии противопоказаний к ним. Так назначение МРТ исключено при наличии в теле пациента металлических протезов или ферромагнитных изделий, при клаустрофобии, некоторых неврологических синдромах, на первом триместре беременности. Рентгенография запрещена беременным женщинам, пациентам с ожирением или расстройствами, исключающими их нахождение в неподвижном состоянии.
testpuls.ru
Что лучше рентген или мрт позвоночника
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
При обращении пациента к врачу с жалобами на проблемы функционирования или на боли в коленях его обычно направляют на УЗИ коленного сустава. Что показывает это исследование, больной представляет себе слабо, вынужденный полностью доверять медперсоналу. Поэтому доктора преодолевают некоторое сопротивление со стороны пациента, уверенного, что подобное изучение является лишним, а то и вредным для организма. Особенно это касается пожилых больных, более склонных к консерватизму во всем, включая и медицину с техникой.
Немного теории
УЗИ коленного сустава – метод визуализации неинвазивного характера. Это означает, что проникновения внутрь плоти обследуемого не требуется ни в малейшей степени, и нарушения целостности телесных покровов организма не понадобится.
Для изучения причин возникшего у больного дискомфорта особенно ценно то, что показывает УЗИ коленного сустава практически все его составляющие. А это дает врачу возможность составить исчерпывающую клиническую картину, оценить качество функционирования разных структур, входящих в коленный сустав, и обнаружить ряд патологических изменений. УЗИ коленных суставов дает возможность исследовать:
- целостность сухожилий, наличие/отсутствие в них воспалений;
- качественное состояние связок;
- присутствие в суставных хрящах дегенеративных изменений;
- мышечные патологии;
- мягкие ткани, находящиеся в непосредственной близости от сустава.
Методом УЗИ может быть обнаружено патологическое сосудистое разрастание (неоваскуляризация), с легкостью определяется тендинит (он же «колено прыгуна»), причем на самых ранних стадиях.
Достоинства УЗИ
Методик изучения коленного сустава на текущий момент известно много. Однако чаще предпочтение отдается УЗИ суставов, что показывает его универсальность и надежность выдаваемых исследованиями результатов. УЗИ, с точки зрения врачей и пациентов, имеет несколько преимуществ перед другими аппаратными методами:
- абсолютная безболезненность, что во время острого периода заболевания особенно актуально: пациент и так испытывает интенсивные неприятные ощущения и старается избегать дополнительных болей;
- безопасность: у методики нет никаких противопоказаний. УЗИ можно делать при наличии серьезных хронических заболеваний, включая и онкологические. Оно не повредит вынашиваемому плоду, так что используется для обследования беременных; не имеет возрастных ограничений и может применяться как в отношении новорожденных, так и в отношении пожилых пациентов;
- на проведение обследования требуется минимум времени, а результат получается (и изучается) сразу же. При развитии ряда заболеваний такая мобильность становится бесценной;
- для проведения УЗИ не нужна никакая подготовка, так что его можно провести в любой момент;
- в сравнении со многими другими методиками УЗИ стоит относительно недорого – от 600 до 2000 рублей, в зависимости от зоны проведения обследования.
Недостаток методики — трактовать увиденное должен опытный врач. Но такое замечание касается всех направлений медицины — от диагностики до терапии и даже «примитивного» массажа.
Как проводится обследование
Чтобы УЗИ коленного сустава было наиболее информативно, обследование проводится в нескольких проекциях. Обычно – в двух; какие из четырех имеющихся позиций потребуются, решает специалист:
- позиция спереди. Пациент лежит на кушетке, вытянув пострадавшую конечность. Такой доступ дает возможность оценить состояние всех элементов четырехглавой мышцы, надколенных связок, суставных сумок, переднего заворота, жировой клетчатки;
- медиальный, то есть боковой доступ. В такой позиции исследуют мениск и суставную капсулу, внутренние боковые связки, что важно при развитии многих патологий коленного сустава. Данные снимаются в положении лежа на спине, ноги тоже должны быть выпрямлены, но датчик проходит по внутренним поверхностям в продольном направлении. Эта проекция снимается, когда требуется исследовать гиалиновый хрящ и крупные кости; она позволяет оценить уровень жидкости в суставах;
- следующая позиция обеспечивает латеральный доступ. Для этого исследования пациент должен согнуть ногу в колене под острым углом. В таком положении изучаются связка, проходящая снаружи, бедренная фасция снизу, мениск с наружной стороны, сухожилия и капсула сустава, на этот раз сбоку. Как раз с таким доступом возникают проблемы, если пациенту вследствие острых болей или ограниченной подвижности трудно сгибать колено. Иногда для получения информации врачу приходится назначать повторное обследование, когда острые проявления заболевания будут сняты;
- последняя позиция направлена на изучение сосудисто-нервного пучка. Он располагается в подколенной ямке, так что пациент укладывается на кушетку на живот. Доступ сзади обеспечивает также возможность обследовать обе головки икроножных мышц, мениски с заднего ракурса, прилегающую мускулатуру и крестообразные связки.
При отсутствии патологий УЗИ коленных суставов показывает ровные поверхности всех компонентов сочленения, с четкими границами, без выступов, разрывов и новообразований, к которым относятся и отечные области. Хрящ имеет однородную структуру, а синовиальная оболочка – завороты в виде гармоничных структур складчатого характера.
При патологиях визуализируются изменения, что показывает УЗИ коленного сустава со 100-процентной гарантией:
- наличие жидкости в суставных карманах и полости сочленения свидетельствует о развитии бурсита, артрита, гемартроза либо синовита. В этом случае потребуется забор жидкости на предмет обнаружения гнойных образований;
- инородные тела в суставе позволяют предположить наличие костного нароста, чьими обломками они могут быть, либо внутрисуставный перелом;
- поражение связок проявляется изменением их структуры, размера, толщины, нарушением целостности.
О многом специалисту скажут гипертрофия жировых тканей, патология их структуры, нестандартные контуры хряща, аномальное состояние всех прочих составляющих сустава. Любые новообразования на экране также прекрасно просматриваются.
В список преимуществ УЗИ можно внести и выдаваемый сразу после обследования подробный вывод. Конечно, сам пациент многое в нем может не понять: медицинская терминология трудна для восприятия не специалистом. Зато лечащий врач сразу же разберется в особенностях заболевания и сможет назначить наиболее эффективный курс терапии. Возможно – после консультации с другими узкими специалистами, если у пациента имеются системные хронические патологии.
Сравнительный анализ
Очень часто пациенты сомневаются в показательности и достоверности ультразвукового исследования, спорят с врачом, настаивая на других методиках аппаратных обследований. Чаще всего дискуссия касается вопроса, что лучше: УЗИ или рентген коленного сустава. Рассмотрим достоинства и недостатки обоих способов исследования.
Рентгенография
Считается во многом устаревшей методикой, но полностью сбрасывать рентген со счетов рановато. Еще не так давно он считался самой надежной методикой подтверждения диагноза «артроз». Рентгенография базируется на регистрации энергии рентген-лучей, оставшейся после прохождения через объект исследования. В максимальной степени они поглощаются как раз костной тканью, так что на снимке станут отчетливо видны все изменения в ней.
Однако выбирать, рентген или УЗИ коленного сустава больше всего подходит, должен все-таки медик. Ведь заболевание может затронуть вовсе не кость, а более «нежные» ткани, которые при рентгенографии просматриваются куда хуже, а то и вовсе в ней не отражаются. Если колено повреждено в результате физической травмы, во многих случаях бывает достаточно и рентгеновского снимка. Но если произошло повреждение связки, мышцы, сухожилия или суставной сумки, то рентгенография этого не покажет. Конечно, можно сначала сделать снимок, а при его не информативности обратиться к УЗИ. Но к чему тратить время и деньги зря? Лучше уж довериться мнению специалиста и сразу пройти обследование, которое позволит поставить диагноз с первого раза.
Подробнее
Кроме того, рентгеновское излучение остается довольно опасным для организма. Исследование с его помощью противопоказано детям до 12 лет, беременным, онкобольным, пожилым людям, пациентам с диагнозом «остеопороз». Да и здоровому человеку рентген-лучи совсем не полезны. Так что к такому обследованию стоит прибегать только в случае, если повреждения кости однозначны, и нужно лишь уточнить их локализацию, степень поражения и направление смещения.
Магнитно-резонансная томография
Еще один камень преткновения – что лучше, МРТ или УЗИ коленного сустава. Разберемся с МРТ на понятийном уровне.
Магнитно-резонансная томография основана на использовании волн магнитной и радио-природы (из короткого диапазона). Томограф создает магнитное поле, которое формирует из протонов водородных атомов пучок радиоволн. Под его воздействием протоны молекул тканей нашего организма генерируют «ответный» сигнал. Он принимается другим узлом томографа, передается на подсоединенный компьютер и переводится им в графическое изображение исследуемых структур.
Само изучение считается безвредным. Однако безопасность, если говорить беспристрастно, относительна. Что лучше, УЗИ или МРТ коленного сустава, должно озаботить тех, у кого в теле имеются имплантаты из металла: они сбивают сигнал и делают картину недостоверной. Если проводится МРТ-исследование мозга, например, могут помешать даже металлические зубные коронки.
Второй нюанс: капсула, куда помещается исследуемый пациент, довольна тесна. Те, кто страдает клаустрофобией, не в состоянии выдержать время, требующееся для снятия информации. А тут на подходе и третий пункт: в отличие от УЗИ на МРТ-исследование требуется около получаса, а в некоторых случаях времени уходит больше.
Отнюдь не всем пациентам показана МРТ. От нее нужно воздерживаться беременным на всех сроках вынашивания, людям с психическими расстройствами, причем даже с такими, которые не относятся к серьезным (достаточно вспомнить клаустрофобов, диагноз которых – скорее личная особенность, чем отклонение, на которое стоит обращать внимание).
А самое главное – целесообразность. Перед направлением на УЗИ или МРТ коленного сустава решать, что лучше, должен врач. Однако не все медики достаточно совестливы для того, чтобы не попытаться послать на дорогое обследование. А МРТ стоит в разы больше, чем УЗИ. Но послойная визуализация тканей при диагностировании артроза, бурсита, всех артритов и прочего абсолютно излишня. Ту же информацию предоставит УЗИ, только за гораздо более скромные деньги.
Лечение суставов Подробнее >>
С другой стороны, на проведении МРТ нередко настаивают сами пациенты, уверенные в том, что более точной методики диагностики не существует. Сами врачи точно знают, что магнитно-резонансная томография нужна лишь в предоперационном периоде, когда требуется уточнение локализации ранее установленной патологии. Обычно в ней есть нужда после травм или при обнаружении новообразований.
Если обнаружено заболевание коленного сустава, но не установлена ни протяженность патологии, ни его конкретная локализация, ни степень васкуляризации (появления новых, «не запланированных» природой сосудов), никакого диагностического преимущества МРТ не обеспечивает. Тот же гонартроз, осложненный вторичным синовитом, диагностируется обычным УЗИ, причем со всеми подробностями. А обходится исследование значительно дешевле – за проведение МРТ меньше 3,5 тысяч рублей с вас не возьмут даже в самой бюджетной клинике.
Если ориентироваться на европейскую практику, можно с удивлением констатировать: так просто на МРТ не попадешь. Для такого обследования нужно врачебное заключение. И его дают только в действительно требующих такого исследования случаях. Да и тратить 600 евро просто так французы или немцы особо не торопятся: их вполне устраивает УЗИ.
Выводы
По отзывам медиков, новейшие (и набравшие неожиданную популярность) диагностические методики преимущественно призваны облегчить работу хирургов. То же послойное сканирование (магнитно-резонансная либо компьютерная томографии) дает возможность максимально точно оценить операбельность пациента и спрогнозировать результаты хирургического вмешательства.
Если же говорить о консервативном лечении, то лучше все же довериться уже знакомому, информативному, безопасному и универсальному УЗИ. По этому показателю можно оценить профессионализм сотрудников клиники, в которую вы обратились. Если вас направляют на рентгенографию без обследования предшествовавших травм, этого слишком мало. Так что вы имеете дело либо с медиками-консерваторами, либо с равнодушием, либо с низким профессиональным уровнем. Если вас отправляют на МРТ, даже не установив причину возникших в колене болей (или ограниченности в функционале), вас пытаются «развести» на лишние деньги.
Однако и сильно полагаться на подобный критерий не стоит. Назначение и МРТ, и рентгена могут быть вполне обоснованы. Возможно, травматолог подозревает трещину в коленной чашечке и должен удостовериться в предположениях. А может быть, ваши суставные проблемы дошли до момента, когда без оперативного вмешательства не обойтись – и врач пытается определить подготовленность пациента к встрече с хирургом.
Задача любого, у кого начало болеть, хрустеть или опухать колено – найти клинику, которой можно полностью доверять. И тогда не придется самому мучительно решать, что лучше, УЗИ или МРТ коленного сустава – врач даст грамотные и нужные рекомендации.
Показания и подготовка к рентгену позвоночника: что показывает исследование?
Рентген (рентгенография) – это исследование органов человеческого тела при помощи рентгеновского излучения.
При этом изображение исследуемого объекта проецируется на чувствительную пленку или фотобумагу.
Врач получает проекционное изображение органа посредством прохождения через него лучей Рентгена.
Что такое рентген
Получение изображение на особой чувствительной пленке основывается на том, что рентгеновской излучение ослабляется при прохождении его через те или иные ткани.
В результате этого на пленке получается изображение с разной степенью интенсивности. На рентгеновской пленке получается так называемое усредненное изображение. Это говорит о том, что для получения нужного снимка проводится исследование неоднородных органов.
Необходимо, чтобы снимки проводились как минимум в двух проекциях. Это связано с тем, что исследуется трехмерный объект, а рентгенограмма – это плоское, двухмерное изображение.
Расположение патологической области можно увидеть как раз в двух проекциях.
Мощность рентгеновского излучения зависит от исследуемого органа, габаритов пациента. Запись же изображения в РФ проводится, как правило, на чувствительную пленку.
Какие патологии позволяет выявить?
На сегодняшний день этот вид диагностики остается одним из самых популярным. Это связано с ее простотой, дешевизной и высокой информативностью.
По сравнению с магнито-резонансной томографией и компьютерной томографией рентгенография позвоночника является более доступной.
Итак, что показывает рентген позвоночника:
- искривления позвоночника (лордоз, кифоз, сколиоз и др.);
- остеохондроз;
- изменения межпозвоночных суставов;
- подвывихи позвоночника;
- компрессионные травмы;
- опухоли позвоночника;
- инфекционные поражения органа (например, в результате туберкулеза).
Однако, рентгенография не позволяет увидеть патологию межпозвоночных дисков.
По данным такого исследования можно косвенно судить о состоянии этой части позвоночника, что имеет определенную ценность в комплексной диагностике.
Когда назначается рентгенография
Рентгенография позвоночника назначается в таких целях:
- определение причины возникновения болей в позвоночнике или конечностях;
- появление чувства слабости или онемения в позвоночнике;
- диагностика изменений межпозвоночных дисков;
- определение наличия травм позвоночника различного происхождения;
- выявление остеохондроза и воспалительных процессов в позвоночнике;
- диагностика искривления позвоночника различных форм и происхождения;
- определение врожденных патологий позвоночника у новорожденных;
- диагностика состояния позвоночных артерий.
Исследование пояснично-крестцового отдела
Рентген пояснично крестцового отдела позвоночника – простая и достаточно информативная процедура. Она позволяет обнаружить даже самые небольшие отклонения в этой части позвоночника.
Врач может адекватно оценить состояние пояснично-крестцового отдела, состояние коркового слоя. Хорошо видна структура позвонков, их мягкие ткани.
Такое исследование назначают при таких патологических состояниях:
- боль в спине и конечностях;
- периодическое чувство онемения конечностей;
- искривление позвоночника;
- грыжа межпозвоночных дисков;
- подозрения на опухоль позвоночника;
- если пациента мучит чувство слабости;
- осложнения после переломов;
- врожденные аномалии развития позвоночника.
Диагностика шейного отдела
В этом отделе позвоночника повреждения случаются довольно часто, так как он очень уязвим и притом слабо защищен мышечной тканью.
Между тем грыжи, остеохондрозы в этом отделе развиваются достаточно быстро и могут нанести огромный вред здоровью.
Врачи рекомендуют делать рентген шейного отдела позвоночника при наличии таких показаний:
- постоянные головные боли различного происхождения;
- головокружения, которые случаются часто и без видимых причин;
- появление «мушек» перед глазами, ряби в глазах;
- онемение рук и ног, изменение в походке.
Достоинство такого исследования – низкая стоимость, возможность увидеть все изменения шейных позвонков. Врач также может увидеть наличие образований на костях – остеофитов.
Кроме того, на рентгенограмме этого отдела позвоночника видны такие изменения:
- последствия сколиоза, родовых травм;
- переломы в шейном отделе;
- смешение позвонков;
- остеохондроз;
- новообразования различной природы;
- артриты.
Рентгенография грудного отдела позвоночника
Это исследование дает возможность получить подробное изображение грудных позвонков. По изображениям врач будет судить о состоянии межпозвоночных дисков, наличии искривления позвоночника, а также других деформаций органа.
Рентген дает возможность увидеть:
- все грудные позвонки;
- патологические искривления позвоночника;
- наличие новообразований в позвоночнике;
- остеохондроз;
- поражение грудного отдела инфекционным процессом.
Обычно бывает, что нижние два или три позвонка не видны на снимке отчетливо. Это связано с тем, что они перекрываются плотными тканями органов брюшной полости.
Нужно учесть и то, что при развитии выраженного кифоза грудного отдела изображение позвонков может значительно искажаться.
Рентгенографию этого отдела показано делать при таких заболеваниях:
- боли в области живота, грудей;
- головные боли;
- головокружение, которое появляется при резких наклонах или поворотах головы;
- головокружение или боль, появляющиеся в результате неудачных поворотов шеи;
- онемение конечностей.
Подготовка к рентгенографии
Подготовка к обследованию зависит от отдела позвоночника, который необходимо диагностировать.
Подготовка к рентгену поясничного отдела позвоночника включает в себя такие действия:
- исключение из рациона продуктов, стимулирующих газообразование, за два – три для до процедуры;
- прием ферментных препаратов (например, Фестал, Мезим), активированного угля;
- проведение очистительной клизмы накануне исследования;
- последний прием пищи должен быть не позже семи часов вечера накануне рентгенографии.
При рентгенографии других отделов позвоночника специальная подготовка не требуется.
Как проводят диагностику?
До проведения диагностической процедуры пациент должен выполнять все предписания врача. В первую очередь, во врачебном кабинете надо раздеться до пояса, а также снять с себя все ювелирные украшения.
Во время диагностического исследования больному необходимо по просьбе врача ложиться на спину, на бок, наклоняться. В течение довольно длительного периода (а это может быть около 10 – 15 минут) надо лежать неподвижно.
Больным, которые не могут лежать в одном положении столь длительное время, не назначают исследования. Пациенту надо быть готовым к тому, что необходимо задерживать дыхание в момент, когда об этом попросит врач.
Рентгеновское исследование на назначается часто, поскольку оно вредит организму. Врач старается подбирать интенсивность облучения только в минимальной дозе.
Плюсы и минусы исследования
К положительным качествам данного вида диагностики относят:
- возможность немедленного обследования пациента, как только он обратился в клинику;
- рентгеновская аппаратура есть практически в каждом лечебном учреждении, так что всегда есть возможность сделать снимок в экстренном случае;
- низкая стоимость диагностики;
- существует возможность оцифровать изображение;
- предварительной подготовки пациента в большинстве случаев не нужно, что сокращает время на обследование.
В то же время рентгенография позвоночника имеет некоторые недостатки. Вот на что необходимо обратить внимание в первую очередь:
- по сравнению с другими методами исследования рентгенография наименее информативна;
- рентгеновские лучи оказывают радиационное воздействие на организм.
Что лучше: рентгенография или МРТ
Для того, чтобы понять, какой из этих методов диагностики лучше, надо знать их предназначение.
Томография хорошо показывает нарушения в мягких тканях.
Выбор в пользу рентгенографии или МРТ делается на основании поставленного диагноза.
Врач обязательно назначит необходимое обследование и никогда не будет предлагать делать то, чего не нужно.
Кому не назначается данный вид диагностики?
Главное противопоказание для такой диагностики – это беременность.
Рентгеновские лучи могут отрицательно сказываться на состоянии плода.
Если пациент в течение 4 часов проходил исследование с использованием бариевой смеси, то рентгенографию позвоночника также не проводят.
Снимки получаются нечеткими и малоинформативными, если пациент не может находиться долгое время неподвижно, а также, если у него имеется ожирение.
Доступная цена
Поскольку рентгеновские установки есть во многих клиниках страны, сделать обследование в РФ не предоставляет трудностей.
Обратившись в любую клинику, можно пройти необходимые процедуры.
Цена рентгенографии позвоночника зависит от качества услуги, авторитетности клиники, объема предоставляемых услуг. Она также будет отличаться в зависимости от региона.
Рентгенография позвоночника – доступное и информативное обследование. Оно позволяет обнаружить многие патологии развития позвоночника, травмы, новообразования. Ее можно проводить во многих экстренных случаях.
Все же ввиду специфики действия рентгеновских лучей на организм не рекомендуется проводить такое исследование очень часто.
osteo.lechenie-sustavy.ru
Что лучше мрт или рентген шейного отдела позвоночника — Лечение Суставов
Многие годы безуспешно боретесь с болью в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Вытяжка позвоночника или тракция – одна из эффективных процедур, применяемая в лечении различных позвоночных заболеваний. Чтобы понять, зачем она проводится и как действует, следует понимать устройство и строение позвоночника.
Позвоночник состоит из позвонков, соединенных между собой эластичными межпозвоночными дисками. Межпозвоночный диск – это хрящ в форме кольца, внутри которого находится ядро. Ядро представляет собой студенистое вещество, содержащее суставную жидкость.
В состоянии покоя жидкость скапливается внутри ядра, если же нагрузки увеличиваются, ядро отдает эту жидкость суставным тканям. В жидкости содержатся питательные вещества, которые необходимы для поддержания нормального функционирования позвонков. Не менее важно состояние мышечных тканей, образующих вокруг позвоночника так называемый корсет.
Чем крепче мышечный корсет спины – тем надежнее защищен и лучше функционирует позвоночник. Тракция относится к консервативным методам лечения заболеваний позвоночника разной степени тяжести.
Что такое вытяжка позвоночника
Тракция – это процедура, при которой на специальном приспособлении проводится длительная вытяжка позвоночника. Таким методом можно успешно лечить остеохондроз, сколиоз и другие виды искривления позвоночника. Особенно эффективна тракция при искривлениях шейного отдела позвоночника.
Суть тракции в продольном растяжении позвоночника, при этом расстояние между позвонками и дисками увеличивается, их положение выравнивается во фронтальной плоскости. Это и называется в ортопедии скелетная вытяжка. Технически проведение процедуры возможно несколькими способами.
- Сухое вытяжение позвоночника.
- Подводная тракция.
- Вытяжение с использованием специально тренажера.
Кроме того, тракция бывает горизонтальной или вертикальной.
При горизонтальном вытяжении пациент находится в положении лежа, его голова, плечи и поясничный отдел спины захватываются специальными зажимами и растягиваются в противоположных направлениях.
При вертикальном вытяжении больной помещается на стенде под наклоном, в результате чего тракция осуществляется засчет веса пациента. Длительность процедуры – от 30 до 120 минут. При вытяжении позвоночника достигается декомпрессия межпозвоночных дисков, зажатые нервные корешки освобождаются. Как результат – устраняется болевой синдром, восстанавливается подвижность и гибкость позвоночника.
Пациент после курса таких процедур чувствует себя значительно лучше, так как позвонки выравниваются и возвращаются в свое естественное положение. Но вылечить остеохондроз или сколиоз одной только тракцией невозможно. Это метод должен использоваться в комплексной терапии.
Очень важно закрепить результат после декомпрессии межпозвоночных дисков, чтобы избежать рецидива болезни. Для этого необходимо укрепить мышечный корсет спины, фиксирующий позвонки. Используются такие методы:
- Мануальная терапия, массаж;
- Физиопроцедуры;
- Лечебная физкультура.
Тракция может быть достаточно опасна при неграмотном выполнении, потому категорически нельзя самостоятельно, без назначения и контроля врача, проводить скелетное вытяжение. Есть способы, которые могут использоваться и в домашних условиях тоже — например, можно висеть на турнике, — но такие методы менее эффективны и тоже не полностью безопасны.
При этом следует понимать, что любые упражнения на турнике требуют определенной физической подготовки. Если беспокоит поясничный остеохондроз, висеть следует на руках – это под силу почти каждому, если нет остеопороза позвоночника.
Но при проблемах в шейном отделе висеть нужно вниз головой, зацепившись ногами за турник. Людям с нестабильным артериальным давлением такая процедура противопоказана.
Как проводится сухое вытяжение позвоночника
Для проведения этого вида процедуры понадобится специальный тракционный стол или кушетка. Пациент в зависимости от показаний укладывается на спину или на живот. Далее при проблемах с шейным отделом ремнями фиксируется его голова. Если лечится остеохондроз грудного или поясничного отдела, фиксируются плечи и грудь или нижняя часть туловища.
Затем на концы ремней-фиксаторов крепятся грузы. Засчет этого и происходит вытяжение. Масса грузов, длительность сеанса и всего курса определяет только врач, с учетом физиологических особенностей пациента.
Скелетное вытяжение необходимо проводить по определенной схеме. В начале курса нагрузки минимальные, затем масса грузов постепенно увеличивается и к окончанию курса снова сводится к минимуму.
После того, как сеанс окончен и грузы сняты, пациенту нельзя сразу вставать. Некоторое время он должен полежать в горизонтальном положении. Последующие два часа он может передвигаться только в специальном корсете – это убережет позвонки от смещения при вибрациях во время ходьбы. Если же корсет пациенту мешает или он не может его носить по другим причинам, полежать следует еще не менее 1,5 часов.
Сухое вытяжение позвоночника способствует укреплению связок позвоночника и мышц вокруг него, стимулирует кровообращение и лимфоток, делает более эластичными межпозвоночные диски, снимает мышечные спазмы на пораженном участке и тем самым способствует устранению болевого синдрома.
Если есть межпозвонковые грыжи, декомпрессия таким методом высвобождает ущемленные корешки и кровеносные сосуды, при этом:
- Улучшается питание тканей.
- Ускоряется процесс регенерации клеток.
- Снимается отечность.
- Восстанавливаются функции центральной и периферической нервных систем.
- возвращается подвижность позвоночника.
Сухое вытяжение является классическим методом в ортопедии.
Аппаратное вытяжение позвоночника
Эта методика относится к более современным. Для вытяжения позвоночника таким способом используются различные приспособления, оказывающие массажное и вибрационное воздействие на мышцы и связки позвоночника. Применяются такие аппараты и устройства:
- Стационарные габаритные аппараты, используемые в условиях клиники или санатория. С их помощью можно осуществлять как сухое, так и подводное вытяжение позвоночника, процедура может быть полностью или частично автоматизирована и проводится строго под врачебным надзором;
- Портативные аппараты, которые допустимо использовать и в домашних условиях. Популярен тренажер «Панацея»: вытяжение с его применением проводится в горизонтальном положении, разобраться в креплениях будет несложно даже человеку без медицинского образования, аппарат рассчитан на пациентов разных весовых категорий и комплекций;
- Компактный системный тренажер для здоровья NT-01. Этот аппарат одновременно вытягивает позвоночник и позволяет при этом выполнят упражнения укрепления мышечного корсета. Но его нельзя использовать пациентам, страдающим гипертензией и дисфункциями опорно-двигательной системы;
- Аутогравитационный тренажер Грэвитрин. С помощью такого аппарата позвоночник пациента растягивается под действием его же веса. Тренажер представляет собой конструкцию из опор и трубчатых упругих ребер, при этом опоры имеют наклоны в направлении шейного и поясничного изгибов позвоночника. Некоторые модели дополнительно оснащены функцией вибрации и подогревом, что дополнительно способствует укреплению мышечного корсета спины.
Нельзя сказать, какой именно аппарат лучший, так почти все они, за исключением, последнего имеют свои противопоказания и рекомендованы к использованию только по индивидуальным назначениям врача, желательно под его контролем.
УЗИ позвоночника
Ультразвуковое исследование позвоночника (УЗИ) относится к высокоинформативному и недорогому методу обследования. Сначала диагностика при помощи ультразвуковых волн применялась для исследования внутренних органов, а затем стала использоваться для обнаружения патологии опорно-двигательного аппарата.
УЗИ позвоночника назначается для изучения мягких тканей, окружающих осевой скелет: связок, сосудов, спинномозговой оболочки, нервных корешков, межпозвоночных дисков. Методика эффективно дополняет рентгенографию и томографию, в некоторых случаях может применяться как единственный способ инструментальной диагностики.
Когда рекомендуют пройти УЗИ-обследование позвоночника?
Заболевания позвоночного столба сопряжены с развитием тяжелых последствий для здоровья. Патологический процесс вызывает нарушение работы внутренних органов, ухудшает кровоснабжение головного мозга, снижает возможность полноценной двигательной активности. Позвоночник является главной составляющей осевого скелета и поддерживает правильное положение тела при пассивном состоянии и во время передвижения в пространстве. Между позвонками расположены хрящевые диски, которые обеспечивают амортизацию всех сегментов опорно-двигательного аппарата. В канале позвоночника проходит спинной мозг, дающий начало спинномозговым нервам, иннервирующим внутренние органы. Здесь же находятся крупные сосудистые магистрали, участвующие в кровоснабжении различных систем организма.
УЗИ позвоночника следует пройти при появлении следующих симптомов:
- болевой синдром в области различных отделов позвоночника;
- скованность движений в шее, спине, пояснице, грудной клетке во время дыхания;
- хронические головные боли, головокружения;
- патологический кифоз или лордоз, сколиоз, нарушение осанки;
- нестабильность артериального давления, признаки вегетососудистой дистонии;
- нарушение остроты зрения, снижение слуха;
- неприятные ощущения в верхних или нижних конечностях (онемение, покалывание, жжение);
- ухудшение памяти, снижение интеллектуальных способностей;
- боли в крупных суставах;
- нарушение функциональной активности внутренних органов.
При первых клинических проявлениях поражения позвоночного столба необходимо обратиться к врачу для получения профессиональной консультации, выбора метода диагностики и назначения комплексной терапии. Своевременное лечение значительно улучшает прогноз заболевания и предупреждает появление осложнений.
Какими преимуществами обладает УЗИ-обследование?
Диагностика заболеваний позвоночного столба при помощи УЗИ-аппаратов имеет массу преимуществ, к которым относятся:
- небольшие финансовые затраты и доступность широким слоям населения;
- безопасность исследования;
- возможность назначения для частого обследования и контроля эффективности проводимой терапии;
- высокая информативность полученных результатов;
- чистота и экологичность методики;
- возможность обнаруживать нарушение в межпозвоночных дисках;
- выявление возрастных изменений тканей на ранних этапах формирования;
- назначение во время вынашивания плода и кормления грудью;
- применение для детей раннего возраста и новорожденных.
Длительность процедуры не превышает 15-ти минут, во время которой врач функциональной диагностики имеет возможность общаться с пациентом, что улучшает результативность обследования. Для исследования применяют специальный датчик, генерирующий ультразвуковые волны, и гель, который создает проводящую среду, что позволяет визуализировать анатомические структуры позвоночника.
УЗИ-методикой возможно выявить патологический процесс в шейном, поясничном и крестцовом отделе позвоночника. Грудной отдел у взрослых не визуализируется из-за анатомических особенностей позвоночного столба и обследуется только у новорожденных.
По сравнению с рентгенографией ультразвуковые волны не содержат вредного для организма излучения. Компьютерная и ядерно-магнитная томография считаются более точными методами диагностики, благодаря возможности сделать послойные снимки высокого разрешения. Однако томографами оснащены далеко не все медицинские клиники, а обследование довольно дорогостоящее. УЗИ позвоночника – более доступный метод диагностики, который может себе позволить большинство поликлиник и стационаров городских и районных больниц. Кроме того, большим плюсом методики является возможность частого использования для повторной диагностики и контроля лечения.
Обследование шейного отдела позвоночного столба
УЗИ шейного отдела позвоночника назначается без предварительной подготовки. Процедура абсолютно безболезненная, проводится в положении сидя или лежа на кушетке. Врач обрабатывает переднебоковую поверхность шеи специальным гелем и водит датчиком вдоль позвоночника. В это время на экране монитора УЗИ-аппарата в черно-белом цвете визуализируются межпозвоночные диски, связки, сосуды, нервные корешки. Для обнаружения остеохондроза на ранних этапах развития обследование выполняют с функциональными пробами – максимальным сгибанием и разгибанием шеи. В таком положении лучше видны смещения позвонков относительно друг друга.
УЗИ-диагностика шейного отдела позволяет обнаружить следующую патологию:
- аномалии развития и врожденные дефекты позвоночного столба;
- возрастные изменения межпозвоночных дисков;
- протрузии и грыжи межпозвоночных дисков;
- сужение позвоночного канала и дефекты спинномозговой оболочки;
- нестабильность позвонков;
- поражение спинномозговых нервов и позвоночной артерии.
После диагностики пациенту на руки выдается снимок с подробным заключением о функциональном состоянии анатомических структур, расположенных в шейном отделе позвоночного столба.
Обследование поясничного отдела позвоночного столба
УЗИ поясничного отдела позвоночника требует предварительной подготовки кишечника, потому что исследование проводят через переднюю брюшную стенку. Для этого за 2-3 дня до обследования назначают диету с ограничением молочных продуктов, бобовых, свежих фруктов и овощей, газированной воды, которые способствуют газообразованию в пищеварительном тракте. В это же время рекомендуют принимать лекарственный препарат Эспумизан по 2 таблетки трижды в день, способствующий снижению метеоризма. Вместо него можно за день до диагностики принять активированный уголь из расчета 1 таблетка на 10 кг массы тела. Обследование проводят натощак после 5-8 часового голода, оптимально в утренние часы. Положение для исследования – лежа на спине, живот пациента смазывают гелем и осуществляют движения датчиком вдоль позвоночника. Процедура не причиняет дискомфорта и болезненных ощущений.
УЗИ-диагностика поясничного отдела позвоночника позволяет обнаружить следующую патологию:
- протрузии и грыжи межпозвоночных дисков;
- возрастные изменения костной и хрящевой ткани;
- сколиоз, патологический кифоз или лордоз;
- состояние позвоночного канала, спинного мозга, спинномозговых корешков;
- аномалии развития позвоночника и родовые травмы;
- опухоли;
- ревматоидные синовииты;
- воспаление желтой связки.
Подробное заключение по окончании обследования и прилагаемый к нему снимок позволяют лечащему врачу поставить точный диагноз и назначить адекватную терапию. Цены на УЗИ-исследование зависят от уровня медицинского учреждения, региона проживания, квалификации врача функциональной диагностики и варьируют в пределах 800-1500 рублей.
Отзывы пациентов об обследовании
Эффективное применение диагностики при помощи ультразвуковых волн для выявления патологического процесса позвоночника отражено в положительных отзывах пациентов медицинских клиник разных регионов страны.
Ольга Ивановна, 30 лет. Во время беременности год назад сильно беспокоили боли в спине. Обратилась к врачу, который назначил УЗИ позвоночника – единственный безопасный метод исследования во время вынашивания ребенка. Диагностика помогла быстро выявить заболевание и восстановить здоровье. Беременность и роды прошли нормально.
Виктор Николаевич, 51 год. В последние несколько лет стал замечать боли при поворотах шеи. Затем появились частые головные боли, ухудшилось зрение, беспокоила бессонница и эпизоды повышенного давления. На рентгене шейного отдела позвоночника никаких изменений не выявили. Врач заподозрил протрузию межпозвоночного диска, которую хорошо показывает УЗИ. Диагностика подтвердила заболевание и позволила избежать появления грыжи, благодаря своевременному лечению.
Валентина Петровна, 36 лет. Первые роды у меня были в 35 лет, ребенок после рождения был вялым, плохо набирал массу, отставал в физическом развитии. Благодаря УЗИ, малышу поставили диагноз аномалии позвоночника уже в 8 месяцев и провели операцию, которая вернула здоровье мальчику.
УЗИ позвоночного столба – это информативный и доступный метод неинвазивной инструментальной диагностики, способствующий выявлению заболеваний на ранних стадиях развития и назначению своевременной терапии до формирования осложнений.
Добавить комментарий
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт. ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
Что показывает МРТ спины при обследовании
Частое применение рентгена для диагностики заболеваний становится опасным для человеческого организма. Метод компьютерной томографии не позволяет полностью рассмотреть изменения в организме. Диагностирование различных патологий и болезней переходит на новый уровень после появления магнитно-резонансной томографии.
- Почему МРТ?
- Проблемы организма, определяемые при помощи МРТ
- Противопоказания к проведению обследования МРТ
- Технология проведения МРТ
- Подготовительные работы
- Проведение обследования
- МРТ спины и участков позвоночника
- МРТ шейного отдела позвоночника
- Устройство МРТ прибора
Способ основывается на использовании магнитного поля большой мощности, высокочастотных радиоимпульсов и компьютера, предназначенного для сбора, анализа и обработки полученных результатов исследования, графики которых представлены на мониторе.
Почему МРТ?
В огромном большинстве ситуаций магнитно-резонансная томография получает высокоточное изображение спинного и головного мозга. Она лучше, чем компьютерная диагностика производит анализ состояния мышц, хрящей, мягкой и жировой ткани. Высокоточному исследованию подлежит костная система, степень произошедших изменений в суставах. Но полые органы, такие как кишечник, желудок, легкие лучше смотреть компьютерной томографией. В основе принципа работы магнитно-резонансной терапии лежит метод резонирования водородных атомов, но полости исследовать таким способом нельзя.
МРТ становится наиболее эффективной при исследовании с применением специальной пленки для рентгена с высоким пространственным разрешением. Появляется четкое изображение, которое особенно ценно при определении костной структуры. Чаще всего компьютерная томография применяется для осмотра костей, а магнитно-резонансная томография лучше исследует области мягких тканей.
Проблемы организма, определяемые при помощи МРТ
МРТ выявляет такие заболевания и изменения в теле человека:
- своевременно определяет проблемы с позвоночником, например, разрушенный межпозвоночный диск;
- выявляет проблемы позвоночника, переданные человеку по наследству в виде генетических врожденных аномалий;
- определяет степень давления грыжевого выпячивания или нарушенного диска на нервные корешки;
- выявляет сужение канала головного мозга (стеноз);
- обнаруживает метастазы от раковой опухоли другого внутреннего органа или самостоятельное образование на теле костной ткани или нервных волокон;
- определяет нарушение кровяного снабжения колец позвоночника для предупреждения их истончения;
- выявляет области поврежденных нервных окончаний и ставит диагноз, например, рассеянного склероза;
- находит воспалительный процесс в крупных суставах и позвоночнике.
Противопоказания к проведению обследования МРТ
Нельзя использовать метод МРТ, если:
- человек подвержен психическим расстройствам и припадкам;
- пациент болен эпилепсией или у него наблюдаются судороги;
- в теле пациента имеются металлические предметы – осколки, протезы, к ним относят кардиостимуляторы;
- больной имеет аллергическую реакцию на вещество для контрастного наблюдения, если показана необходимость его введения;
- пациентка вынашивает ребенка;
- клаустрофобия у больного.
Технология проведения МРТ
Подготовительные работы
Подготовительный период не потребует значительных затрат времени и усилий. Перед проведением обследования позвоночника методом МРТ больной обязательно снимает с себя все предметы, которые могут отреагировать на магнитные волны. К ним относят: очки, часы, бижутерию и украшения из драгоценных металлов, зубные протезы, заколки, телефон, дискеты, слуховые аппараты, банковские карты и другие подобные предметы. Опасно проводить МРТ позвоночника, если на теле имеется татуировка с элементами металлической окраски, появляется значительное раздражение. Лечебный пластырь на месте его ношения взывает ожог кожи.
Проведение обследования
Больного укладывают на спину на специальном столе, конечности, грудь и голову фиксируют при помощи ремней. Это делается для того, что при исследовании нужна полная неподвижность тела, иначе получатся недостовернее или смазанные результаты. Процедура для такого положения довольно длительная, занимает от получаса до двух часов в зависимости от тяжести и области обследования.
Некоторые пациенты начинают нервничать, попадая в аппарат, им дают выпить успокаивающие препараты. Но современные аппараты МРТ совсем непохожи на место, где будет возникать боязнь замкнутого пространства, они просторные и светлые. Внутри оборудования слышится шум от работающего прибора, из-за этого медицинский работник предлагает пациенту надеть наушники. Чтобы человек мог сообщить оператору о проблемах, предусматривается переговорное устройство.
Аппарат снабжен многими благоприятными функциями, например, подается свежий воздух, так как пациент вынужден длительное время лежать на спине в неподвижном состоянии. Если возникают проблемы в виде тошноты или позывов на рвоту, кружится голова, появляется слабость, сбивается дыхание, нужно быстро сообщить об этих неполадках в организме медработнику.
Некоторое пощипывание или ощущение тепла считается нормальными ощущениями.
МРТ спины и участков позвоночника
Наиболее четко и ясно МРТ показывает дистрофические и дегенеративные процессы в поясничном отделе позвоночника. В случае если изменения в суставах или позвонках не запущены, есть возможность своевременно начать лечение и не допустить дальнейших осложнений. Сведения, полученные при обследовании МРТ, позволяют вылечить тех пациентов, от которых в дальнейшем могла бы отказаться медицина. Выявить неполадки в позвоночнике и костной системе человека МРТ помогает при таких заболеваниях:
- остеохондроз позвоночника;
- грыжи и выпячивания пульпозного ядра через фиброзное кольцо;
- травмы, переломы и вывихи, сужение и сдавливание спинного мозга.
Чтобы досконально посмотреть заболевание позвоночника и выявить нарушение в области спины невролог назначает МРТ проблемного участка позвоночника. Процедура выполняется с двух проекций в области пораженного отдела позвоночника. Проекции носят названия сагиттальной и поперечной. Оптимальной толщиной среза считается толщина в 3–4 мм без учета зазоров. Поперечная проекция представлена снимком самой минимальной толщины, какой только возможно. К положению диска под углом производится срез на изображении. Для распознавания опухоли и обработки данных делают МРТ с введением контрастного вещества для просматривания деформаций дисков и выявления наличия грыж.
Проведение исследования с помощью МРТ позвоночника проводится так же, как и остальных частей тела. Для благоприятного проведения специалист может позволить присутствовать близкому или родному человеку. Если проводится МРТ позвоночника без применения контрастного вещества, то пациенту разрешается пить, есть любые напитки и пищу перед проведением операции.
МРТ шейного отдела позвоночника
Это современный быстроразвивающийся перспективный способ обследования пациента. Грыжи в этой области позвоночника встречаются гораздо реже, чем в поясничном отделе позвоночника. Для этого участка позвоночника характерно разрастание костных наростов по краям выпячивания, которые именуются остеофитами. Иногда происходит спонтанное выявление таких наростов, так как человека они совсем не беспокоят в повседневной жизни. Остеофиты смещают немного кзади спинной мозг, при грыже шейного отдела почти всегда выявляется стеноз мозгового канала.
Устройство МРТ прибора
Тело пациента располагается внутри большого магнита с довольно сильным статическим магнитным полем, ориентированное своими линиями вдоль тела пациента. Это поле приводит в движение ядра водородных атомов в человеческом теле, которые являются, по сути, маленькими магнитами со своим слабым полем. Их движение заключается в том, что они переориентируются относительно влияющего на них силового магнитного поля от прибора. Область изображения, которую следует просмотреть, выбирается при помощи добавки слабого переменного магнитного воздействия к постоянному полю.
После этого тело пациента получает облучение радиоволнами такой частоты, которая позволяет протонам человеческого организма поглотить немного радиоволновой энергии. Это позволяет переменить ориентацию собственных магнитных полей относительно постоянного поля прибора. После остановки облучающего воздействия на тело протоны возвращаются в начальное состояние, излучая накопленную энергию, что вызывает появление электрических импульсов в приемнике аппарата. Эти зарегистрированные токи являются магнитно-резонансными сигналами и применяются для сбора данных. Этапы исследования включают:
- создается статическое внешнее поля при помощи мощного магнита;
- пациент помещается в искусственно созданное магнитное поле;
- с помощью градиентных катушек, способных проецировать слабое магнитное поле переменного тока, выбирают область тела для исследования;
- катушки передают частоты, которые используются для создания возбужденной области в организме больного, и приемные катушки собирают обратные ответы исследуемых участков;
- компьютер управляет работой всех вышеназванных приборов, регистрирует и обрабатывает полученные данные, регистрирует в своей памяти и применяет для реконструкции МРТ;
- полученные данные поступают в компьютер и уже через долю секунды, рисунок появляется на мониторе, изображение всех элементов процесса иллюстрируются в графиках.
Аппаратное обеспечение
Водород не является единственным элементом, который применяется для создания МРТ графиков. Почти все элементы таблицы содержат изотоп с ядерным спином, который отличается от нуля. Для работы применяется любой элемент, несущий нечетное число ядерных частиц.
Сканеры для МРТ разнообразны, есть резистивные, постоянные, сверхпроводящие магнитные элементы. Они могут быть сквозного или открытого прохождения, с применением гелия или без его участия, напряженность магнитного поля может быть высокой или низкой. В зависимости от цели использования магнита и материальных возможностей используют низкопольные или высокопольные магниты.
Основой развития лучевой диагностики в современном мире является широкое становление цифровых технологий, обеспечивающих возможность с помощью математического метода обработать изображения и создать трехмерные конструкции. Немаловажная роль отводится моделированию при помощи компьютера операционных вмешательств в организм человека и сбора функциональной информации. Основное современное технологическое развитие МРТ заключается в увеличении скоростной томографии, дальнейшем совершенствовании обследований и развитии новых программ компьютерных обработок.
В большинстве случаев МРТ применяется для уточнения диагноза у больных, ранее обследованных при помощи рентгена, УЗИ, КТ и других методов. При этом МРТ работает по принципу наибольшей информативности, заменив собой целую серию ранее применявшихся методов. Несмотря на высокую стоимость магнитно-резонансного исследования, этому способу присущи оптимальные соотношения цены и эффективности и высокая клиническая значимость.
1sustavov.ru