 [Анализ на кишечную палочку]
[Анализ на кишечную палочку]
Виды анализов на выявление кишечной палочки: показания, правила подготовки и забора материала
В нашем организме живут миллионы бактерий — их общий вес составляет около двух килограммов. Кишечная палочка занимает среди них далеко не последнее место. Эта бактерия может долгое время помогать человеку в формировании микрофлоры и пищеварении, а может в один момент превратиться в серьезную медицинскую проблему. В нашей статье мы расскажем о способах выявления кишечной палочки.
Кишечная палочка: две стороны одной медали
Кишечная палочка, или Escherichia coli (Эшерихия коли) — это палочковидная бактерия, которая обитает в кишечнике человека и некоторых животных. Существует более сотни разновидностей этой палочки. Большинство из них совершенно безвредны, но некоторые могут вызвать серьезные заболевания.
Кстати Один из редких видов кишечной палочки — штамм О141:Н4 — стал знаменит из-за эпидемии в Европе в 2011 году. Тогда в странах Европы и северной Америки за период с мая по июнь заболело примерно 4 000 человек, из них 43 человека погибло.
У здорового человека Escherichia coli живет в толстом кишечнике. Ее количество обычно составляет 104–1010 КОЕ в 1 мл содержимого. В кишечнике эта бактерия участвует в переваривании пищи, синтезирует нужные нам витамины, а также производит органические кислоты. Эти кислоты создают благоприятную среду для развития лакто- и бифидобактерий.
У организма человека есть различные механизмы, которые помогают контролировать количество бактерий и ограничивать места их «обитания». Но если механизм дает сбой, могут возникнуть как легкие проходящие расстройства, так и действительно серьезные заболевания, иногда с летальным исходом. Из-за кишечной палочки могут развиваться различные заболевания: от диареи до тяжелого менингита и коли-сепсиса. Обнаружение бактерии в любых органах, кроме толстого кишечника, уже говорит о развитии нарушений.
Чаще всего кишечная палочка попадает в другие органы при нарушении гигиены или при снижении иммунитета. Попадая в женскую половую систему, она вызывает кольпит, аднексит, другие воспалительные заболевания. Особенно опасно заражение при беременности и после родов. Это может вызвать внутриутробную инфекцию у ребенка и стать причиной послеродового эндометрита у матери. Мужчин эта опасность тоже не обходит стороной. Кишечная палочка, попавшая в уретру, может вызвать уретрит, простатит, воспаление придатков и яичек.
Кроме этого, нормальная кишечная палочка может мутировать и становиться действительно опасной. Некоторые виды этой бактерии, например O157:H7, O104:h5, O121 и O104:h31, выделяют сильные токсины. Они могут вызвать гемолитико-уремический синдром, перитонит, пневмонию, пищевые отравления.
Чаще всего мутировавшая кишечная палочка попадает в организм вместе с продуктами питания, такими как немытые овощи, плохо обработанное мясо, молоко. Но в некоторых случаях такие штаммы могут образоваться внутри организма в результате мутаций и обмена генами.
Когда может быть назначен анализ
Патогенная кишечная палочка нередко вызывает диарею. Обычно эшерихиозом страдают дети младшего возраста и люди, путешествующие в страны с низким уровнем гигиены (так называемая диарея путешественников). Вовремя проведенный анализ позволит выявить кишечную палочку и начать лечение.
Некоторые опасные штаммы кишечной палочки могут вызвать гемолитико-уремический синдром (ГУС). Это тяжелое состояние, при котором в мелких сосудах образуется большое количество тромбов, собственные эритроциты разрушаются и возникает полиорганная недостаточность — тяжелая стресс-реакция организма. При любом подозрении на ГУС обязательно проводят анализ на энтеропатогенные (опасные) эшерихии.
Обычный бактериологический анализ, который проводят при воспалительных заболеваниях органов половой системы, послеродовых эндометритах и других, — также может показать наличие кишечной палочки.
Еще одним показанием к проведению исследования является дисбактериоз. Изменение состава микрофлоры кишечника может привести к проблемам с пищеварением, к урчанию и болям в животе. Нарушение образования витаминов и повышенное всасывание токсинов приводит к слабости, утомляемости и другим неспецифическим симптомам.
Какие типы анализов назначают при подозрении на патологический процесс
Кишечную палочку можно обнаружить в кале, в моче, в мазках с поверхности половых органов или из ран, при посеве промывных вод. Также во время исследований она может быть обнаружена в ране, в легких.
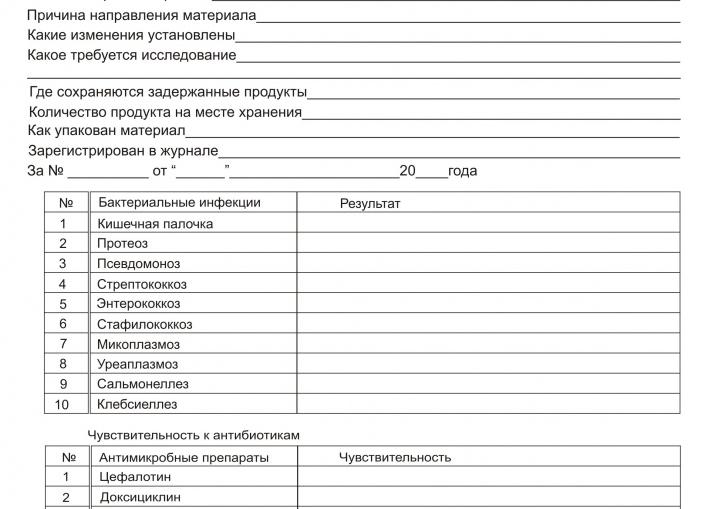
Основным методом анализа для обнаружения кишечной палочки является бактериологический посев. Для этого небольшое количество материала помещают в питательную среду, на которой бактерии очень хорошо размножаются. Результат подсчитывают через несколько дней по количеству образовавшихся колоний. Единица измерения — КОЕ/мл, то есть количество бактерий, из которых при исследовании выросли колонии, в миллилитре материала.
На выращенных колониях проводят тест с чувствительностью к антибиотикам или бактериофагам. Для этого в чашку Петри помещают микробы и выкладывают на ее поверхность диски, содержащие определенный антибиотик. Если антибиотик действует, рядом с диском образуется «пустое» кольцо, в котором роста микроорганизмов нет. Так же поступают и с бактериофагами.
Кроме ручного способа существует и полуавтоматический метод исследования чувствительности. Для этого микроб «засевают» не на чашки Петри, а на специальные кассеты, уже содержащие определенный набор антибиотиков. После эти кассеты помещают в анализатор.
Также существует метод ПЦР-диагностики. Он позволяет сказать, присутствует ли в материале патогенная кишечная палочка. Но ни количество бактерий, ни их чувствительность к лекарственным препаратам этот метод не покажет.
Другие методы, которые не подразумевают выделение чистой культуры кишечной палочки, могут сказать о заражении только косвенно. Например, в общем анализе мочи могут обнаружить бактерии в виде палочек. Но для того чтобы определить их вид придется сдавать дополнительно бактериологический посев. Похожая ситуация и с копрограммой. Анализ может дать представление о состоянии желудка и кишечника, но не позволяет выявить конкретные бактерии.
Общий анализ крови позволяет выявить характерные для воспалительных заболеваний сдвиги. Но они могут быть вызваны не только эшерихиозом, но и дизентерией, пневмонией или любым другим воспалительным заболеванием.
Как сдавать биоматериал для анализа на кишечную палочку
Любое бактериологическое исследование нужно проводить до начала лечения антибиотиками. В противном случае можно получить ложноотрицательный результат.
Анализ кала на кишечную палочку собирается в стерильную пробирку с транспортной средой. Для этого нужно заранее подготовить судно или другую емкость, тщательно вымыть ее и ополоснуть кипятком. В эту емкость собирается кал после естественной дефекации. Из специальной пробирки с транспортной средой нужно достать аппликатор, погрузить его в несколько участков собранного биоматериала и снова убрать в пробирку, плотно закрыв крышку. Если в собранном материале присутствуют кишечные палочки, бактериологический анализ это покажет.
Знаете ли вы, что… кишечная палочка попадает в организм ребенка в первые же дни его жизни. Уже через 40 часов после рождения кишечник малыша заселен нормальной микрофлорой, в том числе и кишечной палочкой. Такое «сожительство» будет продолжаться всю его жизнь.
Анализ мочи на бактериологическое исследование тоже собирают в специальную стерильную емкость. Собрать материал можно в любое время суток. Перед этим обязательно нужно принять душ, чтобы в емкость не попали бактерии с поверхности кожи. Чем скорее получится доставить материал в лабораторию, тем лучше.
Мазки и соскобы урогенитального тракта при подозрении на уретрит, вагинит и любые другие мочеполовые заболевания, вызванные кишечной палочкой, забирают сразу в лаборатории или на приеме врача. Специальной щеточкой делается соскоб из уретры, со стенок влагалища или с шейки матки. Это не очень приятная процедура, но без нее не обойтись.
В каком виде и когда выдаются результаты
Быстрый анализ, который позволяет выявить в материале ДНК кишечной палочки, проводится за 1–2 рабочих дня. Результат бактериологического анализа на кишечную палочку придется ждать дольше — от 5 до 7 дней. За это время выращивается культура клеток, определяется их вид, проводится анализ на чувствительность к антибиотикам и бактериофагам.
В норме кишечной палочки не должно быть нигде, кроме толстого кишечника. То есть если вы сдаете мочу или мазок, то лучший результат — это отрицательное заключение. Если речь идет о содержимом кишечника, то здесь не должно обнаруживаться энтеропатогенных кишечных палочек, таких как O157:H7. В некоторых лабораториях проводят быстрый ПЦР-тест на целую группу таких бактерий.
При определении чувствительности к антибиотикам или бактериофагам выдается бланк, на котором напротив каждого наименования написана степень влияния препарата на рост бактерии. По такому бланку врач за несколько минут подберет наиболее эффективный для конкретного случая антибиотик.
Где можно сдать анализ на кишечную палочку
Анализ на эшерихиоз можно сдать как в обычной поликлинике, так и в частной лаборатории. Желательно заранее уточнить, какой метод исследования при этом используется.
Бактериологические исследования лучше проводить в клиниках и лабораториях, оснащенных автоматическими и полуавтоматическими анализаторами. Это исключает человеческий фактор, позволяет проводить исследование с широким перечнем антибиотиков и бактериофагов. Такие оснащенные лаборатории имеют как современные государственные больницы, занимающиеся лечением инфекционных болезней, так и частные медицинские центры.
Также стоит обратить внимание на время проведения исследования. Для бактериологического исследования это не менее пяти дней. Раньше бактерия просто не успеет вырасти в достаточном для анализа количестве. Время больше 7–10 дней говорит о том, что исследование будет проводиться в сторонней лаборатории. Это существенный недостаток, поскольку речь идет о транспортировке биоматериала, что нежелательно: чем раньше был доставлен материал, тем более достоверным будет результат.
Так как с результатами исследования еще придется идти к врачу для назначения лечения, не стоит выбирать неизвестные лаборатории по принципу «ближе к телу». Врач может просто не поверить полученным результатам и отправить сдавать анализ заново в свою больницу или в лабораторный центр, которому он доверяет. А это повлечет дополнительные временные и денежные траты.
Кишечная палочка — неотъемлемая часть микрофлоры кишечника. Пока она находится под контролем организма, ее клетки помогают синтезировать витамины, переваривать пищу, создавать благоприятную среду для жизни других полезных микробов. Но любое нарушение этого равновесия грозит патологиями вплоть до серьезных воспалительных заболеваний. К счастью, медицина помогает нам вовремя выявить отклонения от нормы и приять соответствующие меры.
Кишечная палочка: лактозонегативная, гемолитическая, анализы, симптомы у детей и взрослых, лечение
С расстройствами пищеварительной функции, наверное, сталкивался каждый человек. Рвота и понос, а также общая слабость и интоксикация организма может быть вызвана многими факторами, наиболее распространенный из которых — попадание внутрь желудка и кишечника патогенных микроорганизмов.
Обычно если речь идет о желудочном расстройстве, симптомы недуга списывают на кишечную палочку. Что это за патология и как ее лечить, расскажет наша статья.
Характеристика и строение
Общее определение кишечной палочки подразумевает более чем сто штаммов бактерий. Они отличаются по строению и характеристикам, многие виды живут в кишечнике человека, не причиняя никаких неудобств.
Кишечные палочки относятся к роду Escherichia и семейству Enterobacteriaceae, отличаются высокой стойкостью и приспосабливаемостью к внешним условиям.
Основные характеристики этих бактерий:
- Палочковидная форма с закругленными концами определяет название.
- Бактерии относятся к грамотрицательным, а также анаэробам, поэтому может развиваться без доступа кислорода.
- Размеры палочек составляют 0,4-0,8 × 1-3 мкм, объем около 0,-0,7 мкм³.
- Некоторые виды способны уничтожать другие патогенные штаммы.
- Один из видов кишечной палочки под названием Mutaflor используется в медицине в качестве пребиотика.
Кишечные палочки способны несколько месяцев сохраняться во внешней среде: почве, воде и органических отходах. Также они характеризуются быстрым размножением в продуктах питания, в особенности мясных и молочных.
Способность быстрого воспроизведения и легкость выращивания делает многие виды кишечной палочки представителями модельного организма. Так называются бактерии и вирусы, используемые в микробиологических исследованиях.
Виды
Кишечные палочки относятся к патогенным и условно-патогенным видам бактерий. Безопасные штаммы заселяют наш кишечник, участвуя в процессе пищеварения и синтезирования полезных веществ.
Объем такой флоры варьируется в пределах от 10⁶ до 10⁸ КОЭ в одном грамме содержимого кишечника. Превышение нормальных показателей приводит к патологическим состояниям, а попадание в кишечник патогенных штаммов этой бактерии чревато тяжелыми последствиями.
Все болезнетворные штаммы кишечной палочки классифицируются на четыре группы, в зависимости от характерных признаков и заболеваний, провоцирующих жизнедеятельность бактерии в организме человека.
Различают следующие группы патогенных кишечных палочек:
- Энтеропатогенные. Эта группа бактерий, как правило, обнаруживается у детей первого года жизни (чаще сразу же в роддоме). Причиной заражения могут стать заболевания матери, а также инфицирование патогенной микрофлорой при прохождении родовых путей.
- Энтеротоксигенные. Бактерии этого вида часто вызывают «болезнь путешественника». Передаются через грязные руки, немытые фрукты и воду.
- Энтероинвазивные. Заражение обычно возникает у детей. Бактерии переносятся через немытые руки, а симптоматика не дает четкой картины. Обычно пациенты жалуются на боли в животе нечеткой локализации, жидкий стул и рвотные позывы. В кале содержаться непереваренные кусочки пищи, слизь, иногда — кровянистые выделения.
- Энтерогеморрагические. Одни из самых опасных бактерий этого вида. Нарушают нормальное строение кровяных телец, вызывают гемолитическую анемию. Болезнь чаще всего поражает женщин, характеризуется большим содержанием слизи в кале и окрасом в зеленый оттенок.
Все эти бактерии провоцируют возникновение эшерихиозов — группы кишечно-желудочных заболеваний. По статистике таким недугам более подвержены женщины и дети.
Гемолизирующая
Относится к виду энтерогеморрагических кишечных палочек, в норме не присутствует в содержимом кишечника. Нередки случаи выявления этого типа микрофлоры у совершенно здоровых пациентов.
Вместе с тем, нахождение в кишечнике при благоприятных условиях может провоцировать быстрый рост бактерий, что приводит к весьма угрожающим для пациента состояниям.
Факторы риска:
- Ослабление иммунитета.
- Длительная антибактериальная терапия.
- Переохлаждение.
- Сопутствующее инфекционное заболевание.
Чаще всего наличие кишечной палочки этого типа встречается у детей. При этом такой ребенок может быть склонен к различным проявлениям аллергической реакции (диатезу), а также подвержен простудным заболеваниям.
Характерные симптомы:
- Жидкий кал зеленого цвета.
- Диарея и тошнота.
- У новорожденных — частые срыгивания.
- Боли в животе.
Что характерно, при заражении этими штаммами бактерий, температура тела практически никогда не повышается. Это создает иллюзию, что ситуация не так страшна, поэтому большинство пациентов с таким диагнозом обращаются за врачебной помощью на запущенных стадиях.
Тяжелое поражение организма может привести к обезвоживанию, интоксикации и даже развитию тромбоза вследствие поражения кровяных телец и плазмы.
Лечение обычно включает применение специальных препаратов, помогающих заселять кишечник «полезными» бактериями. В тяжелых случаях оправдано использование антибиотиков, которые снизят численность патогенной флоры.
Лактозонегативная
Характерным отличием этого штамма является способность к выживанию даже при доступе кислорода. Бактерия активно размножается в любой подходящей среде, поэтому часто «заноситься» в организм вместе с некачественными продуктами.
Этот вид бактерий находятся в просвете кишечника любого человека. Они относятся к условно-патогенным и в нормальном состоянии не приносят никакого дискомфорта, а уж тем более не угрожают здоровью пациента. опасным становится такого состояние, когда количество бактерий этой группы начинает стремительно увеличиваться.
Такая ситуация может возникнуть при ослаблении организма после перенесенных заболеваний, а также при попадании такого же штамма извне, например, при пищевом отравлении.
В этом случае проявляются следующие симптомы:
В детском возрасте инфицирование этим видом может привести к появлению частого и очень зловонного кала. Малыш становится очень беспокойным, плохо ест и спит, капризничает. Выявленная палочка в анализе кала требует обязательного лечения.
Как передается бактерия?
Пути заражения в основном фекально-оральные. В связи с высокой степенью выживаемости во внешних условиях, кишечная палочка представляет собой реальную угрозу, особенно при несоблюдении правил личной гигиены, хранения и обработки продуктов питания.
Инкубационный период
Обычно первые негативные симптомы развиваются уже спустя несколько часов после попадания в организм болезнетворных бактерий.
Признаки кишечной палочки
Различные штаммы характеризуются появлением разных по интенсивности симптомов. Обычно это боли в животе, приступы рвоты и диареи.
Вследствие того, что организм теряет много жидкости, развивается обезвоживание и отравление продуктами распада (интоксикация). В зависимости от цвета кала, частоте опорожнения и наличии дополнительных признаков, можно заподозрить инфицирование болезнетворными штаммами кишечной палочки.
Симптомы у детей и новорожденных
При рождении у ребенка стерильный кишечник, который начинает активно заселяться микрофлорой. Кишечная палочка безвредных видов появляется у новорожденного уже на вторые сутки после рождения.
Попадает микроорганизм вместе с молоком матери, от контактирующих лиц и внешней среды. Нормальные показатели соответствуют объему в 10⁶ — 10⁸ КОЭ/г и сохраняются в течение всей жизни. Превышение чревато кишечными расстройствами и другими неприятными (в некоторых случаях даже угрожающими) симптомами.
Признаки заражения патогенными штаммами у детей:
- Жидкий стул.
- Обильная рвота.
- Изменение цвета кала на желтый или зеленоватый.
- Присутствие непереваренных кусочков пищи в кале.
- Повышение температуры тела.
- Общее обезвоживание и интоксикация организма.
- Боли внизу живота.
- Общая слабость.
- Головная боль и головокружение.
Для детей постарше характерно заражение кишечной палочкой извне. Такие недуги часто называют «болезнью грязных рук». Пути передачи обычно фекально-оральный. Патогенные виды кишечной палочки можно занести в организм вместе с простроченными или хранившимися в неблагоприятных условиях продуктами питания, немытыми фруктами и овощами.
При беременности
Особенно опасно инфицирование патогенными штаммами в период вынашивания ребенка. Превышение нормальных показателей объема этих бактерий чревато развитием мочеполовых инфекций, что чрезвычайно опасно для нормального протекания беременности.
Кроме того, рвотные позывы могут спровоцировать сокращение матки и преждевременные роды. Не стоит также забывать о возможной интоксикации организма и быстром обезвоживании.
Именно поэтому при подозрении на инфицирование патогенными штаммами кишечной палочки, беременную пациентку необходимо положить в стационар, где за здоровьем матери будет строгий медицинский контроль. Самолечение и использование народных средств чревато тяжелыми последствиями и угрозой для жизни ребенка и матери.
Чем опасна?
В нормальном количестве кишечные палочки, обитающие в нашем кишечнике совершенно безвредны и даже наоборот, приносят огромную пользу для организма. Вместе с тем, попадая в другие органы или полости, вызывают серьезные патологии и заболевания.
В каких случаях бактерии опасны:
- В случае прободения полости кишечника и попадании бактерий в брюшную полость, речь идет о разлитии перитонита.
- При попадании во влагалище, кишечная палочка провоцирует появление кольпита.
- У мужчин развитие острого или хронического бактериального простатита также может быть связано с инфицированием предстательной железы кишечными бактериями.
- Вирулентные штаммы этой бактерии также способны вызывать энтероколиты, гастроэнтериты, менингит новорожденных, болезнь Крона и воспалительные заболевания мочеполовой системы.
Превышение нормальных показателей кишечной палочки в организме может привести к такому состоянию как дисбактериоз. Это общее название желудочно-кишечных патологий, вызванных жизнедеятельностью болезнетворных штаммов бактерий.
Кроме того, некоторые виды кишечной палочки способны выделять токсины, схожие по составу и действию с холерой. Такое инфицирование занимает большой процент общей заболеваемости и смертности в слаборазвитых странах, где уровень личной гигиены очень низок, а также присутствует фактор загрязнения питьевой воды сточными выбросами.
Анализы
Выявить бактериальную природу заболевания, а также отдельный штамм бактерий помогают специальные посевы. В ходе этого исследования лабораторный образец (мазок, кал или моча) помещают в питательную среду, добиваясь активного роста и размножения.
После получения достоверных результатов о виде и объеме нахождения бактерий, выбирается тактика медикаментозного лечения.
Следует учитывать, что для отдельных штаммов бактерий используются разные средства. В случае недостоверных результатов, либо критического состояния пациента, используются антибиотики широкого спектра действия, эффективные по отношению к грамотрицательным микроорганизмам.
Как лечить?
Одной из главных особенностей этого штамма бактерий является быстрое приобретение устойчивости к антибактериальным средствам. Именно поэтому лечение необходимо проводить под врачебным контролем и ни в коем случае не отменять препарат до получения отрицательных результатов посева.
Что используется при лечении:
- Таблетки и инъекции антибактериальных средств. Хорошую эффективность показало использование группы фторхинолонов («Офлоксацин», «Норфлоксацин»). Тяжелое состояние пациента предполагает использование антибактериальных средств из группы цефалоспоринов («Цефотаксим») и фторхинолонов совместно с аминогликозидами.
- Лечение бактериофагами впервые было разработано еще 80 лет назад советскими специалистами. Бактериофаги относятся к наиболее изученному типу вирусов, специально разработанных для внедрения и разрушения микроорганизмов.
- «Амоксиклав» относится к антибактериальным средствам, часто используемым в детском возрасте и при беременности.
- «Сумамед» также используется в комплексном лечении бактериального заражения.
Помимо антибактериальной терапии, обязательно необходимо провести дегидратацию пациента, а также использовать общеукрепляющие средства. После антибиотиков необходимо пройти курс восстановления нормальной микрофлоры желудка при помощи препаратов-пребиотиков.
Виктория:
Пока дети были маленькими, несколько раз случалось попадать в инфекционное отделение. Не всегда анализы показывали среди виновника именно кишечную палочку, но судя по количеству пациентов с таким диагнозом, это весьма распространенная патология. У нас также несколько раз пробы давали положительный ответ, лечились в основном антибиотиками, причем длительным курсом. После этого приходилось долечиваться дома, принимали специальные пребиотики. Сейчас дети подросли, уже такой проблемы нет, а заражались мы в основном при контакте с другими в садике и школе.
Сергей:
Кишечную палочку «подцепил» в командировке. Сначала думал, что расстройство произошло от смены воды и климата, но к концу дня пришлось обращаться в больницу. Состояние было очень сложное, помимо кишечного расстройства было сильное обезвоживание и высокая температура. Дней десять провел под капельницей, потом долечивался уже дома. После такого стресса долгое время сидел на диете, даже курить бросил.
Сколько лечится?
Период проведения антибактериальной и восстанавливающей терапии полностью зависит от тяжести поражения. Обычно легкие формы заболевания занимают от 2 до 10 дней. В случае тяжелых поражений общий курс лечения может растянуться на несколько месяцев.
Профилактика
Заражение кишечной палочкой может подстерегать повсюду, но риск возрастает при определенных условиях. К негативным факторам, влияющим на шансы заразиться, относится сниженный иммунитет, несоблюдение правил личной гигиены, недостаточная термическая обработка мясных продуктов, а также неправильное хранение приготовленной пищи.
Основные правила профилактики:
- Использовать в пищу воду исключительно проверенного качества. Также желательно подвергать ее кипячению.
- Обязательно мыть все овощи и фрукты, подвергать достаточной термической обработке мясные и молочные продукты.
- Соблюдать правила личной гигиены, несколько раз в день мыть руки, использовать индивидуальные предметы обихода, а также следить за чистотой посуды.
- Регулярно делать маникюр и избавиться от привычки грызть ногти. Детей с младшего возраста приучать не тянуть пальцы в рот, как и другие предметы.
Кишечные палочки относятся к условно-патогенной микрофлоре кишечника. Это означает, что при определенных условиях они могут стать потенциально опасными для человека. Кроме того, существует четыре группы болезнетворных бактерий, относящихся к этому виду.
К чему может привести инфицирование организма патогенными бактериями, а также симптоматика и лечение подобных состояний подробно рассмотрены в нашей статье.
Видео-программа про три смертельные кишечные инфекции и бактерии:
Анализы на кишечную палочку
В большинстве случаев клинические проявления болезни не настолько определенны, чтобы можно было по ним поставить диагноз. Стандартные лабораторные исследования малоинформативны, а диагностически значимые анализы на кишечную палочку — малодоступны.
Для диагностики инфекций, вызванных диареегенными штаммами E. coli, используются следующие анализы на кишечную палочку:
- выделение культуры бактерий из кала;
- биохимические исследования (характер ферментирования);
- определение серогруппы и серовара;
- заражение лабораторных животных, например тест Sereny на инвазивность E. coli;
- исследования в культуре клеток (например, линии НЕр2 для энтеропатогенных и энтероадгезивных штаммов);
- выявление антител к специфическим факторам вирулентности — интимина, EspA, EspB;
- определение специфических факторов вирулентности.
При этом исследуется либо фенотип (например, выделение токсина), либо генотип.
Лучший способ диагностики — использование олигонуклеотидных зондов, однако этот метод пока применяется только с исследовательской целью. Следовательно, культуру бактерий необходимо направить в исследовательскую лабораторию. Такие усилия требуются редко — например, необходимость в точном диагнозе при развитии угрожающих жизни осложнений либо изучение вспышки. Олигонуклеотидные зонды, кодирующие различные факторы вирулентности, созданы для всех диареегенных кишечных палочек. Поскольку могут возникать различные сочетания генов (генетических профили) и эти сочетания могут распространяться среди бактерий в кишечнике и в окружающей среде, для каждого штамма необходимо определять множество фенотипических и генотипических характеристик.
Более применимые на практике анализы на кишечную палочку разработаны в основном для энтерогеморрагических штаммов. Предположение, что E. coli относится к серовару 0157:Н7, можно сделать по неспособности ферментировать сорбит, входящим в состав сред Мак-Конки. Затем проводят реакцию латекс-агглютинации, подтверждающую, что микроорганизм содержит липополисахарид 0157. Прочие энтерогеморрагические штаммы можно идентифицировать по образованию токсина с помощью имеющихся в продаже наборов для ИФ или латекс-агглютинации.
Другие лабораторные анализы на кишечную палочку в лучшем случае неспецифичны. Лейкоциты в кале часто обнаруживаются при инфекциях, вызванных энтероинвазивными штаммами; они нехарактерны для заболеваний, возбудителями которых служат прочие диареегенные штаммы E. coli. Энтероинвазивнее и энтерогеморрагические штаммы могут вызывать лейкоцитоз со сдвигом влево. Маркерами воспаления служит наличие в кале лактоферрина, ИЛ-8 и ИЛ-1ß- Изменения концентраций электролитов неспецифичны и отражают лишь их потерю с жидкостями.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Кишечная палочка – что это такое? Первые признаки и симптомы, лечение кишечной палочки у женщин
Кишечная палочка является составляющая естественной микрофлоры кишечника. У нее множество видов, среди которых есть положительные и патогенные. Первые не несут вреда для человека, а вот вторые могут стать причиной ухудшения самочувствия, высока вероятность болезней ЖКТ. Чтобы предотвратить осложнения, нужно знать первые симптомы заражения.
Кишечная палочка — что это такое?
Это палочковидная бактерия, которая принадлежит к семейству энтеробактерий. Грамположительные микроорганизмы живут в тонком и толстом кишечнике, они составляют до 1% микрофлоры кишечника.
Примечание. Существует более 100 видов, большая часть которых непатогенные.
Кишечник заселяется полезными бактериями сразу после рождения младенца. Если количество грамположительных микроорганизмов не превышает норму, то они приносят только пользу – синтезируют витамин К, предотвращают размножение патогенной микрофлоры. При превышении нормальных показателей речь идет о дисбактериозе.
Характеристика и разновидности патогенной микрофлоры
Патогенные разновидности (штаммы) опасны для человека, оказывают токсическое воздействие. Они вызывают отравления и инфекционно-воспалительные болезни.
Все штаммы можно сгруппировать в 5 групп:
- Энтеротоксигенные. Развивается кишечная инфекция, похожая по симптоматике с холерой.
- Энтероинвазивные. Развиваются острые пищевые токсикоинфекции, которые по симптоматике схожи с дизентерией.
- Энтеропатогенные. Наиболее часто встречаются у грудничков, вызывают энтероколит. У взрослых становятся причиной «диареи путешественника».
- Энтерогеморрагические. Штаммы вызывают осложнения, опасные для жизни, например, почечную недостаточность.
- Энтероаггрегативные. Кишечные инфекции встречаются у людей с ослабленным иммунитетом.
Энтероинвазивные и энтерогеморрагические штаммы поражают толстый кишечник, остальные – тонкий.
Как передается кишечная палочка?
Она попадает в окружающую среду с калом. Может существовать в воде, почве, фекалиях и продуктах питания (особенно мясе и молоке), сохраняет жизнеспособность во внешней среде на протяжении длительного времени.
Передается фекально-оральным способом. Источником может стать больной человек или бактерионоситель. Носителем может выступать крупный рогатый скот.
Способы заражения:
- Употребление зараженной пищи или воды. Заразиться можно, если есть мясо, не прошедшее достаточную тепловую обработку, употреблять не вымытые фрукты и овощи, а также пить непастеризованное молоко или сырую воду.
- Контактно-бытовой. Через немытые руки, предметы общего пользования и личной гигиены.
- От матери к ребенку в процессе родов.
- Половым путем (редко).
Бактерии погибают после термической обработки, если температура выше 70 ˚С.
Какие заболевания вызывает инфекция?
Поскольку палочки чаще всего попадают именно в желудочно-кишечных тракт, соответственно они вызывают болезни ЖКТ, а также кишечные инфекции (эшерихиозы), которые сопровождаются симптоматикой интоксикации.
Могут возникнуть такие заболевания:
- энтерит и геморрагический колит;
- воспаление влагалища, матки и придатков;
- простатит, орхит, эпидидимит у мужчин;
- кольпит, вульвовагинит;
- воспаление почек и мочевого пузыря;
- уретрит;
- отит;
- неврит.
Первые признаки и симптомы
Симптомы кишечной палочки зависят от штамма. Эшерихиоз может проявляться в виде пищевого отравления, «диареи путешественника», энтерита или геморрагического колита.
Важно. Первые признаки появляются спустя 2-3 суток после заражения. Инкубационный период некоторых штаммов составляет 3-8 дней.
Симптомы:
- Энтеротоксигенные палочки. Признаки интоксикации слабо выраженные. Первые симптомы – слабость, головокружение, субфебрильная температуры тела, схваткообразная боль в животе. Далее больного беспокоит вздутие, диарея, тошнота и рвота.
- Энтеропатогенные. Симптоматика ярко выраженная, повышается фебрильная температура тела. Появляется рвота, водянистый стул желтого цвета. Энтероинвазивные. Вначале появляются симптомы интоксикации (слабость, озноб, боль в животе). Спустя время стул становится водянистым и частым, может присутствовать слизь.
- Энтерогеморрагические. Инфекция протекает по типу энтероколита. В каловых массах может присутствовать кровь.
Читайте также: диарея у взрослых — лечение в домашних условиях
Анализ на кишечную палочку: допустимые нормы
В норме в посеве мочи палочковые бактерии составляют до 103, в мазке их быть не должно.
Заражение инфекцией при беременности
Кишечная палочка в моче при беременности – явление распространенное. Если превышена допустимая концентрация, то обязательно выявляется воспалительный процесс.
Штаммы палочек токсичны не только для беременной, но и для плода. Симптомы могут отсутствовать, но мочевыводящие пути инфицируются. Это может привести к преждевременным родам или отхождению околоплодных вод, плацентарной недостаточности. Ребенок рождается недоношенным, с задержкой внутриутробного развития, умственно или физически недоразвитым.
Обнаружение кишечной палочки в различных анализах: значение
Превышается концентрация бактерии чаще при несоблюдении интимной гигиены. Палочки проникают в мочевые пути, влагалище и другие половые органы, провоцируя воспалительные процессы.
Чем выше уровень патогенной микрофлоры, тем тяжелее состояние пациента.
В моче или мочевом пузыре
Кишечная палочка может указывать на инфекцию, патологии мочевых путей и почек. Например, при воспалении почек в 1 мл урины содержится не менее 104, а при воспалении мочевого пузыря – не менее 102.
В гинекологическом мазке
Кишечная палочка в мазке у женщин часто становится причиной воспаления половых органов, значительно возрастает уровень лейкоцитов. Мазок на состав микрофлоры берется из влагалища, уретры и шейки матки.
Кроме воспаления бактерия ослабляет местный иммунитет, провоцирует рост патогенной микрофлоры, становится причиной половых инфекций, которые приводят к бесплодию.
Лечение кишечной палочки у женщин
Лечение кишечной палочки выглядит так:
- антибактериальная терапия;
- пробиотики;
- витамины для повышения иммунитета;
- диета.
Длительность и схема лечения зависит от штамма.
Терапия может длиться годами, поэтому нельзя допускать осложнений, при первых симптомах нужно обращаться к врачу.
Диета и народные методы лечения
Для нормализации микрофлоры следует употреблять кисломолочные продукты. Особенно полезны бифидойогурты, ацидофильное молоко и простокваша. Из рациона нужно исключить копчености, жаренные и жирные блюда.
Нормализовать микрофлору можно при помощи топинамбура. 300 г корнеплода нужно проварить в 250 мл молока. После готовности необходимо извлечь топинамбур, а в молоко добавить 2 ст. л. сливочного масла и 1 ст. л. муки. Варить до загустения, затем залить этой массой корнеплод.
Эффективны отвары трав, которые обладают противовоспалительным и антибактериальным действием, например, лапчатка, чистотел, череда, донник, жимолость, подорожник и кукурузные рыльца.
Медикаментозная терапия
Для лечения используется «Амоксиклав», «Офлоксацин», «Фурагин», «Цефотаксим», «Цефтриаксон» и другие антибиотики пенициллиновой группы. Курс 3-10 дней, в зависимости от тяжести течения. Иногда применяют такие медикаменты – «Трихопол», «Гентамицин», «Тержинан».
Для восстановления микрофлоры подойдут вагинальные таблетки – «Гинофлор» или «Вагилак», а также препараты Лактобактерин или Лактацид.
При возникновении симптомов обезвоживания стоит принимать «Ацесоль».
Осложнения и последствия
Могут возникнуть достаточно тяжелые осложнения. При попадании бактерии в брюшную полость, она провоцирует перитонит.
Если же палочка проникает в кровь, инфицируются внутренние органы. Может возникнуть гнойное воспаление желчного пузыря, проток, почек и даже молочных желез. Одни из самых опасных последствий – менингит и сепсис.
Важно. Осложнения чаще возникают на 7-10 день.
Тяжелым последствием является гемолитико-уремический синдром. В случае поражения матки и придатков развивается эндометрит и аднексит.
Профилактические действия
Чтобы не заразиться, необходимо соблюдать такие рекомендации:
- Мыть руки перед едой и после посещений общественных мест.
- Употреблять мясные, молочные продукты только после термической обработки. Не пить сырую воду.
- Мыть овощи и фрукты теплой водой.
- Предохраняться при половом акте.
- Соблюдать интимную гигиену.
- Носить удобное и свободное нижнее белье.
- Раз в год сдавать анализ мочи и мазок.