Ацетабулярный угол / индекс — норма у детей до 1 года
Недавно на нашем сайте была опубликована статья по особенностям измерения ацетабулярного угла у детей при деформации вертлужной впадины, рассчитанная на специалистов. Но этой статьей начали интересоваться не только специалисты, но и родители, которые чаще всего интересуются этим параметром при диагностике дисплазии тазобедренного сустава. Поэтому, рассчитывая на родителей, я решил немного раскрыть данную тему. Рассмотрим наиболее актуальный возраст детей — до 1 года.
Чтобы понять суть ацетабулярного угла, мы крайне рекомендуем перед этим узнать что такое дисплазия тазобедренных суставов у детей… Т.е. что представляет из себя это нарушение.
Впервые «ацетабулярный индекс» («ацетабулярный угол»), как рентгенологический термин, был введен Kleinberg и Libermann в 1936г. По настоящее время этот параметр остается ведущим рентгенологическим критерием в диагностике дисплазии тазобедренного сустава у детей.
Определение ацетабулярного индекса и его последующая оценка не такая простая задача как кажется на первый взгляд. Вы думаете, вот сейчас мы узнаем конкретную цифру и сразу же можем сказать — есть дисплазия или нет, другими словами надо лечить ребенка или нет. Возможно Вы удивитесь… На самом деле вокруг этого параметра было и остается много споров [4]. «Норма», варьирует у разных авторов. Руководствуясь исследованиями одного автора мы сразу же должны лечить ребенка, по мнению другого исследователя — все нормально.
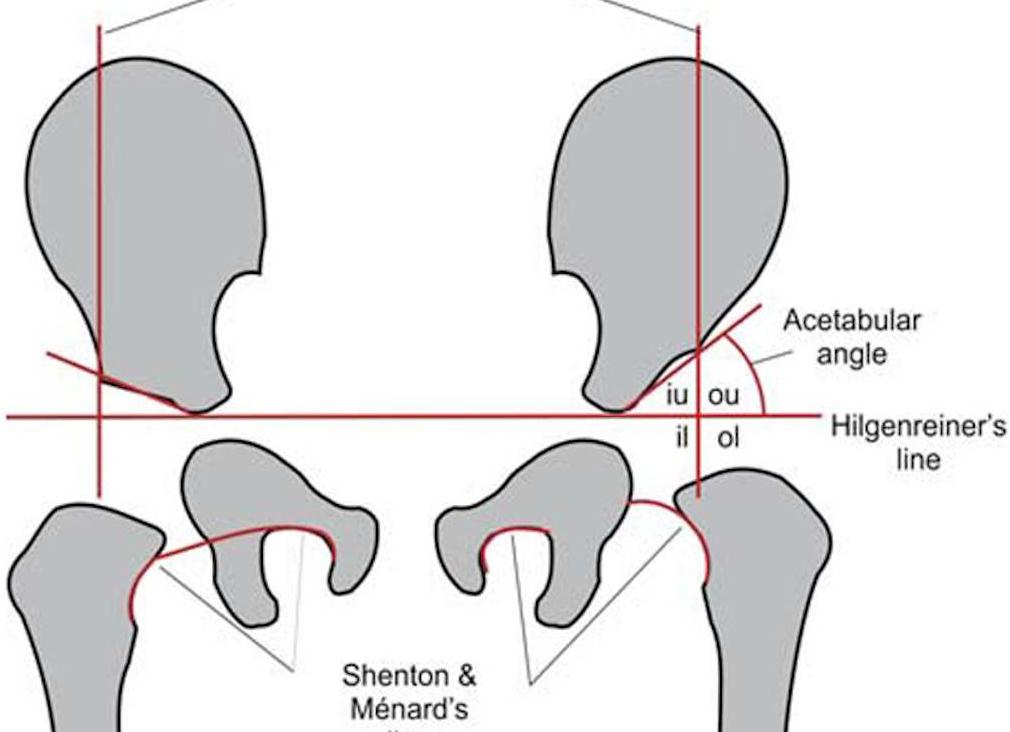
Общая схема применяемая для оценки рентгенологических параметров у грудных детей в т.ч для диагностики дисплазии тазобедренного сустава по Hilgenreiner
На рентгенографии мы видим только костную ткань, хрящ мы не видим. Поэтому после рождения из-за окостенения костей таза, которые образуют вертлужную впадину этот угол начинает уменьшаться. Ребенок в норме рождается с ацетабулярным индексом в среднем …
Вы читаете лишь отрывок статьи для ознакомления.
Хотите прочесть ее полностью? Нажмите сюда.
Tonnis, провел изучение 2294 ацетабулярных угла с последующим наблюдением детей в течении 7-14 лет! [6]. На сегодняшний день подавляющее большинство специалистов в мире считает это исследование самым достоверным. По мнению Tonnis, при рождении, нормой можно считать угол где-то …°, угол …° — дисплазия под вопросом и уже выше …° — явно патологический. Посмотрите на его диаграмму по ней можно определить параметры ацетабулярного угла в возрасте от рождения до 7 лет (далее этот параметр значительно не меняется).
Рис по Tonnis. МV среднее значение АЦЕТАБУЛЯРНОГО УГЛА. S — стандартное отклонение. 2S — двойное стандартное отклонение. В диаграмме представлен возраст от рождения до 7 лет. Дети наблюдались в течении 7-14 лет! Закрашенная область — норма. Расстояние между S — 2S средняя дисплазия, выше 2S — выраженная дисплазия сустава.
На территории ех-СССР чаще работают по Марксу В.О.* В его руководстве «Исследование ортопедического больного», норма ацетабулярного индекса у новорожденного …°. К одному году по его мнению — у мальчиков …° у девочек …° [1]. К сожалению параметры … в руководстве В.О.Маркса не представлены, хотя именно в этом промежутке времени ацетабулярный индекс изменяется значительно.
Одной из особенностей рентгенологического исследования является его относительная надежность по сравнению с другими методами. Но тем не менее, чем младше ребенок, тем больше погрешность измерения, даже при правильно выполненной рентгенографии погрешность измерения может составлять ± …° [2]. Другими словами, при измерении мы получили конкретный результат X, но надо помнить, что истинное значение может быть в пределах X± …°!
Схема из Hilgenreiner. На этой схеме показано, как могут быть некорректно определены ацетабулярные углы (а и а1) у здорового ребенка из-за некачественного рентгенснимка. Красными стрелками и обводами отмечены те компоненты, которые должны быть симметричными. Также Вы видите расстояния от проксимального отдела бедренной кости h и h2 очень сильно отличаются.
И теперь мы разберем все это на практике. Выше мы смотрели на схему измерения ацетабулярного индекса (самый первый рисунок). На практике измерения обычно труднее, т.к. нет четких линий, как на схемах. Я составил анимацию измерения на настоящем снимке.
Итак, начнем…
Для просмотра инструкции и анимации как измерять ацетабулярный угол, нужна регистрация.
1 — Маркс В.О. Исследование ортопедического больного//Минск, «Наука и техника», 1978. — 512 с. 2 — Hefti F. Pediatric Orthopedics in Practice// Springer. 2007. — 793p. 3 — Hilgenreiner (1925) Zur Fruhdiagnose und Fruhbehandlung derangeborenen Huftgelenkverrenkung// Med Klin 21: 1385–8, 1425–9 4 — Laurenson RD. The acetabular index: a critical review// J Bone Joint Surg Br 1959;41:702-10 5 — Staheli, Lynn T. Practice of Pediatric Orthopedics. Second edition //Lippincott Williams & Wilkins. 2006. — 490p. 6 — Tonnis D, Brunken D. Differentiation of normal and pathological acetabular roof angle in the diagnosis of hip dysplasia. Evaluation of 2294 acetabular roof angles of hip joints in children// Arch Orthop Unfallchir. 1968;64:197–228.
* — Для читателя наверно не будет большим секретом, существование «железного занавеса» в определенные годы в СССР. В следствии чего произошел частичный «отрыв» советской науки в т.ч. медицины от «остального мира» (прим. автора).
Другие статьи из цикла «дисплазия тазобедренных суставов»:
Если у Вас есть вопросы и замечания по поводу рентгенологического показателя — ацетабулярного индекса «в целом» — буду рад комментариям на этой страничке.
Комментирование доступно только для пользователей сайта.
Дисплазия тазобедренного сустава
Все чаще молодым матерями приходится слышать о врожденных дефектах развития, когда страшные диагнозы ставят их совсем еще маленьким детям. Одно из серьезных заболеваний – это дисплазия тазобедренных суставов у грудничков, которое нужно обязательно пролечить в детском возрасте, чтобы в будущем малыш не страдал.
Дисплазия тазобедренного сустава у детей болезнь не смертельная, ее опасность заключается в неправильном формировании таза, при котором ребенок хромает и чувствует периодические боли. Чтобы избежать последствий нужно дисплазию обязательно вылечить. Процесс это долгий и сложный, но в большинстве случаев при ответственном отношении матери заболевание полностью излечивается.
Что это
Дисплазия тазобедренных суставов у детей является врожденной патологией, при которой происходит неправильное развитие тазобедренного сустава. Этот порок провоцирует нарушение работы всего тазобедренного сустава, при этом появляются следующие ситуации:
- Бедренная головка меняет форму и размер, и может не совпадать с размером впадины;
- Суставная капсула растягивается;
- Суставная впадина меняет форму и размер;
- Хрящ меняет форму;
- Шейка бедренной кости укорачивается;
- Окостенение хрящей;
- Отек связок.
В разных случаях дисплазия суставов может проявляться по-разному, в одном меняется бедренная головка, а в другом происходит искажение хряща, но во всех случаях заболевание называется одинаково и его лечение направлено на устранение этих факторов.
Дисплазия тазобедренных суставов новорождённых проходит в 3 стадии:
- При первой степени заболевание имеет легкий характер, сустав находится в суставной полости, но может быть немного смещен.
- Вторая степень – это подвывих тазобедренного сустава, в этом случае он наполовину выходит из суставной полости.
- На третей степени происходит вывих тазобедренных суставов, в этом случае он полностью выпадает из суставной полости.
Причины
Дисплазия
Существует несколько причин, почему возникает дисплазия тазобедренных суставов у детей.
- Наследственность, в этом случае нарушения подают по наследству. Не стоит исключать и гормональные нарушения нарушения у матери.
- Особенное течение беременности, в этом случае ребенок может иметь ягодичное предлежание или быть слишком крупным, тогда ему не хватает места в матке, нога передавливается и сустав плохо развивается.
- Плохое питание матери, при недостатке витаминов и микроэлементов в организме матери у ребенка могут возникать различные патологии развития, в том числе и дисплазия.
- Родовая травма, при которой происходит вывих бедра врожденный.
- Инфекции, при некоторых инфекционных заболеваниях, например, туберкулез, нарушения тазобедренного сустава могут происходить как в утробе матери, так и после рождения.
- Неврологическая патология, при которой нарушается работа таза и нижних конечностей.
- Прием запрещенных препаратов, в этом случае на ребенка воздействуют токсические вещества, которые провоцируют разрушение костной ткани.
- Тугое пеленание ребенка в первые месяцы жизни. Мировая статистика выявила, что в странах, где пеленание не практикуют, дисплазия тазобедренных суставов встречается в 10 раз реже.
Многие специалисты считают, что дисплазия суставов у грудничка возникает при совокупности некоторых факторов, когда есть недоразвитое бедро, при этом мать плохо питается и не принимает витамины, а после родов еще и туго пеленает ребенка, усугубляя ситуацию.
Виды
Дисплазия тазобедренных суставов у новорожденных подразделяется не 3 основных вида:
- Ротационная;
- Эпифизарная;
- Ацетабулярная.
Ротационная дисплазия возникает при недостаточном суставном развитии, в этом случае нарушается геометрия костей таза, при этом коленный и тазобедренный сустав плохо взаимодействуют. Такое заболевание встречается редко и проявляется сильной косолапостью у детей.
Эпифизарная дисплазия появляется при медленном окостенении головки сустава, при этом он становится маленьким и непрочным. При такой дисплазии происходят изменения положении шейки бедра, все это приводит к появлению боли, деформации ног и нарушению подвижности тазобедренного сустава.
Ацетабулярная дисплазия появляется при нарушении строения вертлюжной впадины тазовой кости, при котором возникает патология в хрящах лимбуса, в это время он разворачивается и смешает бедренную головку.
Спондилоэпифизарный тип
Спондилоэпифизарная дисплазия – это группа генетических заболеваний, которые характеризуются нарушением роста различных костей организма, проявляется такая патология обычно в возрасте от 5 до 10 лет. Иногда такая дисплазия может быть врожденной, тогда ее признаки появляются уже в первые месяцы жизни.
Спондилоэпифизарная дисплазия
Обычно заболевание проявляет себя следующими симптомами:
- Короткой шеей;
- Нарушением работы шейного отдела, проблемами с позвоночником;
- Защемлением нервов;
- Расщеплением неба;
- Проблемами с коленными и тазобедренными суставами и др.
Со временем состояние ребенка ухудшается, появляется сколиоз и другие изменения. Чаще всего такие пациенты имеют маленький рост, у них появляются боли в спине и конечностях, которые периодически пропадают и снова появляются.
При диагностике заболевания проводят рентгенографию, на которой сразу становится заметно нарушение окостенения тазобедренных и коленных суставов. Кроме того, позвоночник имеет неправильную форму, может появляться подвывих позвонков.
Симптомы
Дисплазия тазобедренного сустава у новорожденных проявляется следующими симптомами:
- Разная длина ног. С той стороны, где произошел подвывих тазобедренного сустава, конечность укорачивается.
- Асимметрия складочек на бедрах. При дисплазии, если положить ребенка на живот, складочки под ягодицами будут асимметричными.
- Щелчок при разведении ног. Если малыша положить на спинку, согнуть ноги в коленях и развести под прямым углом, будет слышен характерный щелчок сустава.
- Неправильное разведение. В этом случае, если малыша положить на спинку, согнуть ноги в коленях и развести в разные стороны, пораженное бедро отклоняется в меньшей степени.
- Разворот бедра. При дисплазии бедро поможет полностью разворачиваться внутрь.
- Косолапость, ножки иксом.
- Размягчение костей черепа и искривление шеи – это сопутствующие симптомы дисплазии.
Дисплазия у новорожденного
На первой стадии заболевания не всегда получается выявить симптомы дисплазии невооруженным взглядом, определить, есть ли проблема, может только врач ортопед-травматолог. Поэтому молодым родителям необходимо регулярно посещать педиатра и ортопеда в первый год жизни ребенка. Если проблема будет обнаружена на начальной стадии, вылечится она намного быстрее.
Диагностика
В большинстве случаев для постановки диагноза достаточно обычного осмотра у врача ортопеда, который сразу увидит патологию. Посетить врача необходимо в первые 3 месяца жизни ребенка, чтобы подтвердить или исключить наличие патологии. Также по своему усмотрению врач может назначить одно или несколько исследований:
- Рентгенография. Этот метод помогает быстро определить, есть ли дисплазия, но детям до года проходить такое исследование не рекомендуется, так как их сложно уложить в аппарат так, чтобы они лежали ровно и не двигались. Кроме того, облучение в той или иной степени вредит организму.
- УЗИ. Чаще всего обнаружить вывих тазобедренных суставов у младенца помогает ультразвуковая диагностика. Она помогает быстро и точно выявить патологию, не причиняя вреда маленькому организму. Кроме того, исследование можно проводить много раз с целью диагностики.
- КТ и МРТ назначают лишь при необходимости хирургического вмешательства.
- Артроскопия может быть назначена в запущенных случаях для уточнения.
- Артрография выполняется в редких случаях и под общим наркозом, она помогает выявить вывих тазобедренных суставов, определить положение сустава и обнаружить фиброз тканей.
Также при диагностике врачу необходимо обратить внимание на ряд заболеваний, при которых симптомы схожи с дисплазией. К ним относятся следующие болезни:
- Патологический вывих тазобедренных суставов;
- Паралитический вывих тазобедренных суставов;
- Околосуставной перелом;
- Рахит у малыша;
- Остеодисплазия;
- Артрогипоз.
Ацетабулярный угол
При диагностике дисплазии врач по рентгеновскому снимку или по результату УЗИ измеряет ацетабулярный угол (индекс), он представляет собой угол наклона верхушки вертлужной впадины. После прохождения исследования и измерения углов врач может сравнить результаты с общепринятой нормой и поставить диагноз.
Стоит отметить, что размер ацетабулярного угла может значительно разниться, в зависимости от возраста ребенка. Рассмотрим, что могут означать результаты измерений в разном возрасте.
В 3 месяца нормой является угол 25-30 градусов, в 6 месяцев – 20-25, а у детей старше 2 лет ацетабулярный угол варьируется от 18 до 23 градусов. Иногда отклонение от нормы на 1-2 градуса может говорить об индивидуальной особенности организма ребенка, но точно поставить диагноз может только врач.
Подвывих тазобедренного сустава в 3 месяца характеризуется углом от 30 до 35 градусов, в 6 месяцев от 25 до 30, а в возрасте от 2 лет 23-28 градусов. При вывихе в 3 месяца угол составляет 35-40 градусов, в 6 месяцев – 30-35, в 2 года 28-33. Таким образом, чем больше ацетабулярный угол отклоняется от нормы, тем тяжелее патология.
Лечение
После осмотра у врача и сдачи необходимых анализов, специалист устанавливает диагноз и назначает лечение. Обычно болезнь лечится консервативными методами, хирургическая операция проводится в редких случаях, когда все консервативные способы лечения неэффективны.
Методы лечения
Дисплазия у новорожденных лечится такими способами:
- Широкое пеленание при дисплазии тазобедренных суставов назначают на первой стадии болезни. Такую процедуру мама может проводить дома самостоятельно. Широкое пеленание позволяет суставам двигаться, благодаря этому со временем происходит вправление сустава.
- Штанишки Бекера – это способ, похожий на пеленание.
- Шины Веленского или Волкова – это устройство, которое представляет собой эластичную шину. Кроме того, может быть использована специальная шина для ходьбы или гипс.
- Подушка Фрейка, это устройство, похожее на штанишки Бекера, но оно имеет ребра жесткости.
- Стремена Павлика – это распорки, благодаря которым бедра фиксируют в разведенном состоянии, что помогает суставу вправиться самостоятельно.
Если применение специальных устройств не принесло желаемого результата, то ребенку назначают хирургическую операцию под общим наркозом, при которой сустав вправляют вручную. Также для лечение дисплазии у новорождённых используют эндоскопический метод. Если врач не обнаружил дисплазию, но присутствует нарушение развития сустава, вылечить заболевание можно и без распорок, при помощи вспомогательных методов.
Следующие процедуры показаны при лечении и во время реабилитации:
- Лечебный массаж больного сустава;
- Лечебная гимнастика для новорожденных;
- Физиолечение, в частности электрофорез с лидазой, кальцием и витаминами, магнитотерапия, лазер, и др;
- Сухое тепло, лечение грязями, парафином.
Физиолечение помогает снять воспаление в тканях, уменьшить боль и ускорить восстановление хрящевой ткани. Физиопроцедуры назначает врач физиотерапевт вместе с ортопедом в зависимости от тяжести течения болезни.
После окончания основного лечения рекомендуется продолжать ежедневную лечебную гимнастику в качестве профилактики и для общего укрепления организма. Также рекомендуется раз в 6 месяцев проводить курс общего укрепляющего массажа.
Детям, которые перенесли дисплазию, запрещается находиться в ходунках и других устройствах, которые могут нарушать походку. Также малышам запрещается раннее хождение, после дисплазии нельзя учить ходить ребенка за руки, необходимо подождать, пока он сам встанет и пойдет.
Прогноз
По статистике, более 90% детей полностью излечиваются от дисплазии, если лечение начали в возрасте до 3 месяцев. В этом случае весь процесс занимает не более 2 месяцев. Если болезнь выявили после полугода, только 30% малышей избавляются от нее без последствий. В случае, если болезнь обнаруживают только после года, лечить ее приходится десятки лет, и не всегда от дисплазии удается удачно избавиться без последствий для человека.
Если не вылечить дисплазию тазобедренных суставов у новорождённых, то во взрослом возрасте человек будет страдать от патологических болей, хромоты, со временем могут появляться нарушения в позвоночнике, защемление нервов и нарушение кровообращения конечности. В этом случае пациент в конце концов станет инвалидом.
У взрослых
Дисплазия тазобедренных суставов у взрослых может возникнуть только если заболевание не вылечили в детстве. Тогда у пациента возникают следующие симптомы:
- Боль во время движения и при физических нагрузках, при осложнениях неприятные ощущения появляются даже в состоянии покоя;
- Нарушение подвижности тазобедренного сустава;
- Нарушение кровообращения в тазу и нижних конечностях;
- Проблемы в нижнем отделе позвоночника, защемления;
- Остеохондроз, боль в мышцах;
- Быстрая утомляемость;
- Различная длина ног, в следствие чего появляется плохая устойчивость.
Не вылеченная дисплазия тазобедренного сустава обычно переходит в коксартроз, который характеризует возникновением воспалительного процесса в суставах и их разрушением. Облегчить состояние на ранних стадиях помогают лекарства, физиопроцедуры, ЛФК и изменения в образе жизни, но, чтобы полностью вылечить болезнь, необходимо провести хирургическую операцию с полной заменой пораженного тазобедренного сустава.
Такая операция дорогостоящая и травматичная, реабилитация после нее длится многие месяцы, она болезненна и утомительна, первые несколько месяцев пациент проводит в постели, после чего еще долгое время ходит на костылях. Затем необходимо длительное время разрабатывать больную конечность и сустав.
Профилактика
Профилактика дисплазии заключается в исключении патологии беременности. В период планирования необходимо пройти все необходимы обследования, пролечить инфекционные заболевания, перестать курить и выпивать, а также принимать витамины.
После наступления беременности необходимо регулярно обследоваться в женской консультации, и при необходимости ложиться в стационар и получать необходимое лечение.
Будущая мама должна следить за своим питанием и образом жизни, еда должна быть полезной и сбалансированной, при необходимости после консультации с врачом нужно принимать витамины для беременных женщин. Нужно обязательно высыпаться, перейти на легкий труд на работе, но при этом не вести пассивный образ жизни, а заниматься гимнастикой для беременных.
ЛФК для беременных поможет родам пройти легче и уменьшит риск возникновения родовой травмы, кроме того во время гимнастики ребенок может сменить неправильно предлежание и тазобедренных сустав будет развиваться нормально.
Чтобы исключить возникновения осложнений при дисплазии, нужно обязательно проходить медицинские осмотры в первые месяцы жизни, это поможет выявить патологию на ранних стадиях и пролечить быстро и без осложнений.
О заболевании (видео)
Ацетабулярный угол норма
Дисплазией тазобедренного сустава называют неполноценность тазобедренного костного сочленения, которая наблюдается при нарушениях строения сустава. В основном, причиной является неправильное расположение головки бедренной кости в вертлужной впадине.
При появлении дисплазии начинает растягиваться капсула сустава, связочный аппарат полноценно не развивается, а вертлужная впадина приобретает плоскую эллипсовидную форму.
Обычно, головка бедренной кости сохраняет свои нормальные контуры, однако, иногда может приобретать патологические формы и очертания.
Дисплазия тазобедренных суставов провоцирует ограничение функции пораженных конечностей. Если не принимать своевременные медицинские меры, то со временем сформируется симптоматика вторичного коксартроза.
Заболеваемость у грудных детей, проживающих в экологически неблагоприятных районах до 12%. Риск появления нарушения развития тазобедренных суставов выше среди тех детей, которые появились на свет в ягодичном предлежании.
Достаточно редким явлением признается двустороннее поражение суставов.
Причины появления заболевания
Генетический фактор в формировании дисплазии играет одну из главных ролей. До 40% случаев детской дисплазии – случаи, когда у родителей была симптоматика врожденного вывиха бедра.
Существуют определенные причины генетического нарушения анатомического строения и работы сустава:
- родовая травма,
- неправильное положение ребенка в родах,
- употребление некоторых медицинских препаратов при беременности,
- токсикоз в тяжелой форме,
- возраст матери больше среднего,
- сохранение беременности медикаментозными средствами,
- заболевания щитовидной железы у будущей матери,
- инфекции, которыми переболела мать при вынашивании ребенка,
- дефицит витаминов во время беременности,
- недостаточно оптимальная экологическая обстановка,
- вредные условия труда беременной,
- нарушения гормонального фона у беременной.
Иногда дисплазия может сочетаться с массой различных аномалий развития ребенка, например, кривошеей, гидроцефалией или миелодисплазией.
Выделяют три основных типа дисплазии:
- Ацетабулярная дисплазия. Это аномалии формирования вертлужной впадины.
- Дисплазия Майера или эпифизарная дисплазия. Она поражает бедренный проксимальный отдел. Наблюдаются патологические нарушения шеечно-диафизарного угла, он обуславливает вид головки бедренной кости.
- Ротационные дисплазии. Это разнообразные деформации взаимной локализации костей в горизонтальной плоскости.
Существует 2 типа эпифизарной дисплазии:
- заболевание, при котором шеечно-диафизарный угол увеличивается,
- заболевание, при котором шеечно-диафизарный угол уменьшается.
Кроме этого, есть состояние, при котором развитие сустава замедляется. Существенных нарушений локализации костей в этом случае нет, явление не признается дисплазией, но это пограничное состояние, при котором есть вероятность перехода в заболевание тазобедренных суставов.
В настоящее время, современная медицина дифференцирует три стадии дисплазии, которые отличаются друг от друга тяжестью патологического процесса:
- Первая стадия – «легкая дисплазия» — предвывих. Есть некоторые отклонения в формировании тазобедренного сустава. Головка бедренной кости находится в скошенной вертлужной впадине.
- Вторая степень – подвывих. Наблюдается некоторое смешение шейки бедра и головки вверх и снаружи по отношению к суставной впадине.
- Третья степень — вывих. Вверх полностью из вертлужной впадины смещается головка бедра.
Неправильное лечение или недостаточность терапевтических средств приводит к переходу легкой стадии заболевания в тяжелую стадию, для которой свойственен вывих бедра.
Признаки и симптоматика
Дисплазия тазобедренных суставов у ребенка имеет собственные клинические признаки:
Ассиметричность кожных складок. Выявляют во время осмотра бедер сзади и спереди с их предварительным разгибанием в верхней части, ступни при этом должны быть вместе. В норме складок на бедре три, и их расположение должно быть одинаковым. Если есть дисплазия, то количество складок увеличивается на одном бедре, это видно и при осмотре ягодичной, и при осмотре передней поверхности.
Ограниченность отведения конечностей. В нормальном состоянии ноги ребенка разводятся на 90 градусов, при дисплазии это можно сделать максимум до 60 градусов. Данный симптом характерен для вывиха и подвывиха тазобедренного сустава.
Соскальзывание Маркса-Ортолани или симптом щелчка. Проверку совершают, положив ребенка на спину. Нужно охватить коленные суставы таким образом, чтобы большие пальцы рук находились под коленом ребенка, а все остальные на наружной поверхности ноги. При давлении на оси бедер и отведении конечности в сторону слышится небольшой щелчок. Это может быть только в первые недели жизни ребенка, потом щелчок исчезает.
Укорачивание больной конечности, которое определяется по высоте нахождения колен. Этот признак определяют, чаще всего, после годовалого возраста. Он наблюдается у новорожденных только при тяжелых формах дисплазии.
Дополнительные симптомы дисплазии:
- кривошея,
- мягкость черепных костей,
- варусная либо вальгусная постановка стопы,
- нарушение поискового и сосательного рефлекса.
Последствия детской дисплазии
Дети с дисплазией, по сравнению с нормой, начинают ходить позже. Как правило, их походка неустойчива, есть:
- косолапость,
- хромота,
- переваливание.
Часто усиливается лордоз поясницы и компенсаторное формирование кифоза грудной области. Инвалидизация может наступить в раннем возрасте больного ребенка.
Если в детском возрасте отсутствует адекватное и своевременное лечение, то в будущем, человек имеет массу заболеваний, которые обусловлены развитием дисплазии и остеохондроза. При нарушении работы тазобедренных суставов конечности не могут выдерживать длительных нагрузок.
Гипермобильность тазобедренных суставов ведет к «расшатанности» самого опорно-двигательного аппарата. Если не устранить своевременно врожденный вывих бедра, то сустав, приспосабливаясь к такому функционированию, формирует новые очертания, и со стороны головки бедра, и со стороны вертлужной впадины.
Сформированные новые формы сустава не являются полноценными, сустав не может нормально поддерживать опору, отводить конечности. Данное состояние человека имеет название «неоартроз».
Самым негативным осложнением выступает диспластический коксартроз – это заболевание, которое начинает развиваться уже в возрастном периоде 25-35 лет и может потребовать хирургического вмешательства.
Диагностика
При сильной выраженности заболевания, диагноз всегда легко выявляется. Он основан на внешнем осмотре внешнем, проведении исследования, при более позднем детском возрасте оценивается походка и фор конечности. Часто дисплазию диагностируют еще в родильном доме.
Должно быть проведено одно из исследований:
- рентген (с трех месяцев),
- УЗИ суставов нижних конечностей (с рождения ребенка).
Дополнительным методом, который подтвердит диагноз является МРТ либо ультрасонография сустава.
Лечение дисплазии тазобедренного сустава
Чем раньше начаты лечебные мероприятия, тем лучше прогноз по восстановлению работы сустава у ребенка.
У консервативного лечения есть главный принцип: подвывих и вывих бедра могут выправляться самостоятельно при фиксации и расположении конечностей в разведенном состоянии.
До полугодовалого возраста ребенка нельзя применять жесткие конструкции, которые могут сильно ограничить суставную подвижность либо вызвать некроз головки бедра.
Важными лечебными мероприятиями выступает:
- Подушка Фрейка,
- Стремена Павлика,
- Штанишки Бейкрера,
- Лечебная гимнастика,
- Широкое пеленание (при разведенных до 80 градусов ногах, прокладывают между ними две пеленки и сверху крепят с помощью третьей),
- Лечебное шинирование с помощью эластичных шин: шины Виленского или Волкова,
- Разводящая шина, которую используют при хождении.
Можно использовать в качестве дополнительного лечения:
- массаж,
- аппликации с парафином,
- грязелечение,
- сухое тепло;
- электрофорез хлористого кальция или лидазы.
Доктор Комаровский считает, что дисплазия на начальных этапах может быть успешно вылечена с помощью ношения подгузника больших размеров либо широкого пеленания.
В запущенных стадиях после двухлетнего возраста лечение проводят одномоментным закрытым вправлением либо наложением жесткой повязки. Часто применяется скелетная тракция поврежденного сустава.
После пятилетнего возраста самым эффективным лечебным методом является хирургическое вмешательство, то есть открытое вправление. При нарушении строения головки бедренной кости должна быть выполнена корригирующая остеотомия.
У взрослых людей в некоторых случаях применяют замену тазобедренных суставов или одного из них — эндопротезирование.
ЛФК можно проводить с первых дней жизни ребенка. Упражнения достигают следующих целей:
- укрепление мышц ягодиц и конечности,
- правильную организацию двигательной активности,
- стабилизацию положения тазобедренных суставов.
На каждом из стадий лечения применяются разные комплексы упражнений. Их можно осуществлять после снятия приспособлений для тазобедренных суставов, во время ношения, а также при реабилитационном периоде. Общая длительность курса рассчитана на 6-24 месяца.
Прогноз и особенности образа жизни
Крайне важно следить за правильным удерживанием ребенка на руках. Необходимо его поддерживать за спину, прижимая при этом к своему телу. Ребенок должен широко расставлять ноги, обхватывая тело взрослого. Нельзя носить ребенка боком.
Полезно приобрести специальный слинг-переноску, который обеспечит правильное положение ребенка.
Важно выполнять небольшие сеансы гимнастических упражнений при каждой смене белья у ребенка. В домашних условиях выполняются такие упражнения:
- разведение нижних конечностей в положении на животе,
- вращение бедрами ребенка с небольшим давлением на колени,
- отведение согнутых конечностей до стола.
До гимнастики и после ее завершения, нужно провести легкий массаж в районе бедра и всего теле ребенка.
Врачебный прогноз – условно благоприятный. Если лечение начато до трехмесячного возраста ребенка, то, как правило, удается достигнуть полного безоперабельного вправления любого из тазобедренных суставов.
Особенности вальгусной деформации стопы у детей: симптомы, лечение и профилактика
Вальгусная деформация стоп — такой диагноз выставляет ортопед некоторым детям первых лет жизни. При раннем выявлении и лечении патологии вероятность полного исправления стопы приближается к ста процентам, в запущенных случаях у ребенка в последующей жизни появляется множество проблем с позвоночником.
При нормальном положении у любого человека, в том числе и у ребенка, стопы расположены параллельно друг другу. Во время совершения шагов параллельность сохраняется, основная нагрузка при этом приходится на область под пальцами и пятку.
При развитии вальгусной деформации у детей нагрузка при ходьбе приходится на внутреннюю часть стопы, наружная при этом приподнята, мизинец не упирается в пол, а находится в «подвешенном» состоянии.
Именно в это время предпосылки к неправильному формированию стопы и отсутствие профилактических мер могут привести к запущенной стадии вальгусной деформации.
Вальгусная деформация бывает врожденной или приобретенной. Врожденная патология возникает редко, гораздо чаще заболевание выявляется на втором году жизни. К основным причинам вальгусной деформации стоп у детей относят:
- Дисплазия соединительной ткани является самой частой причиной патологии. Основой связочного аппарата всего организма является соединительная ткань, ее неправильное развитие приводит к слабости связок. В свою очередь слабый связочный аппарат не может выдержать нагрузку всего позвоночника на ноги.
- Неправильно подобранная обувь. Отсутствие каблучка, мягкая подошва не способны зафиксировать стопу, поэтому она начинает изгибаться в самом легком для нее положении.
- Плохая экология приводит к нарушению обменных процессов, что также неблагоприятно сказывается на соединительной ткани.
- Вальгусная деформация часто формируется у недоношенных детей.
- Неправильное положение стопы относится к вторичным проявлениям рахита, ДЦП, полинейропатии. Все эти заболевания так или иначе связаны с нарушением функционирования нейромышечных волокон.
- Генетическая предрасположенность.
- Избыточный вес. Вероятность патологии повышается, если малыш с большой массой тела начинает рано ходить.
- Слабый иммунитет – частые ОРВИ, бронхиты, пневмонии.
- Травмы, долгое нахождение стоп в гипсе.
Классификация
Ортопедами используется определенная классификация вальгусной деформации стоп, основанная на причинах развития патологии:
- Статическая развивается при формировании неправильной осанки.
- Структурная связана с врожденной патологией – анатомически неправильном положении таранной кости.
- Компенсаторная возникает под воздействием укороченного ахилловом сухожилия, при косом положении голени, при расположении большеберцовой кости кнутри.
- Гиперкоррекционная. Данная форма деформации связана с неправильным лечением косолапия.
- Спастическая вальгусная деформация развивается у ребенка подверженного экстензорным мышечным спазмам, возникающим при нарушении работы коры головного мозга.
- Паралитическая является осложнением полиомиелита или энцефалита.
- Рахитическая формируется при рахите.
- Травматическая. Привести к неправильному положению стопы могут переломы костей стопы и голеностопного сустава, разрывы связок. Ось конечностей может отклоняться от нормального положения при повреждении бедра, колена, тазобедренного сустава.
Степени деформации
По тяжести протекания болезнь подразделяется на несколько степеней:
- Первая выставляется при отклонении от 10 до 15 градусов. Первая степень вальгусной деформации хорошо поддается корректировки профилактическими мерами.
- Вторая – отклонение от нормы до 20 градусов. Корректировка проводится несложными процедурами.
- Третья – угол отклонения до 30 градусов. Лечение продолжительное, но при соблюдении всех предписанных доктором манипуляций успешное.
- Четвертая – угол отклонения превышает 300. При неэффективности терапии показано хирургическое исправление деформации.
Симптоматика
Родители могут заподозрить вальгусную деформацию стоп у детей по следующим признакам:
- в положении стоя и с сомкнутыми коленями расстояние между лодыжками обоих стоп увеличено до 5 и более сантиметров;
- нижняя часть ног напоминает Х-образную форму;
- наружная часть стопы приподнята, не соприкасается с полом, а внутренняя наоборот упирается всей плоскостью в горизонтальную поверхность;
- повседневная обувь малыша с одного края деформирована – стоптана внутренняя часть;
- походка неуверенная.
Диагностические методики
При подозрении на патологию стопы необходимо обратиться к ортопеду. Врач предварительный диагноз выставляет на основании внешнего осмотра, для подтверждения проводится целый ряд обследований:
- подометрия – метод исследования, направленный на выявление изменений в продольном положении стоп;
- рентгенография проводится в трех проекциях. Детям в настоящее время делают редко;
- компьютерная плантография позволяет оценить морфологические параметры всей стопы;
- в ряде случаев показана УЗИ диагностика суставов;
- денситометрия показана при подозрении на остеопороз.
Для исключения врожденных или приобретенных патологий ЦНС доктор назначает обследование у детского невролога. Также необходимо посетить эндокринолога и хирурга.
Комплекс лечебных процедур
Основной целью лечения вальгусной деформации стоп у детей является восстановление нормального, анатомического положения стопы. При первой степени достаточно ношения ортопедической обуви, курсы массажа и постоянная физкультура, все это позволяет укрепить мышечно – связочный аппарат.
Выявление более тяжелых степеней требует длительного комплексного лечения.
Консервативное лечение
Методики консервативного лечения включают в себя:
- Ножные ванны необходимы для улучшения тонуса мышцы и связок. Для приготовления ванны потребуется соль в количестве 1/3 стакана и 10 литров теплой воды. В соленый раствор ребенок сажается по пояс на 15 – 20 минут, после ванночки мыться нельзя, нужно только подмыть половые органы. Ванночки проводятся через день, на курс достаточно 15 процедур. Рекомендуется повторять весь курс каждые четыре месяца.
- Парафиновые обертывания на ножки делаются на всю стопу или как высокий сапожек. Парафинотерапия проводится в поликлиниках, при достаточном опыте родители эту физиопроцедуру могут делать и дома.
- Массаж при вальгусной деформации является одним из самых важных пунктов лечения. Профессиональные массажи рекомендуется делать у специалиста. Дома мама может использовать несложную технику массажа, предварительно получив инструкцию у доктора. Рекомендуется сначала делать парафиновые обертывания и затем на размягченных мышцах проводить массаж.
- Из физиопроцедур также используют электрофорез, магнитную или электрическую стимуляцию мышц стопы.
- Лечебная гимнастика должна проводиться ежедневно. Подобранный комплекс упражнений должен быть направлен на укрепление мышц и связок.
- Использование специальных стелек и ортопедической обуви пропишет ортопед, ориентируясь на степень деформации. Ношение ортопедических туфель должно быть постоянным, особенно при выраженных изменениях.
- Полезно для малышей с вальгусной деформации плавание, езда на велосипеде.
- Дома можно использовать специальные массажные коврики и ролики.
Хирургическое вмешательство
К хирургическому вмешательству по поводу коррекции вальгусной стопы у ребенка прибегают в редких случаях и только при неэффективности всех проводимых лечебных мероприятий:
- Метод Доббса заключается в проведении мануальной коррекции стоп, после которой накладывается гипс. Для выправления требуется до 6 сеансов, проводимых раз в неделю, после каждой манипуляции стопа изменяет свое положение. Фиксирование гипсом проводится от средней трети бедра и на всю стопу, колено при этом согнуто под углом 90 градусов. На последнем этапе врач фиксирует в правильном положении таранно – ладьевидный сустав. Для скрепления применяется спица Киршнера, вводимая через кожу. Затем опять накладывается гипс примерно на два месяца, в дальнейшем надевают гипсовый сапожек. После снятия гипса для предупреждения рецидивов необходимо носить брейсы – специальные ботиночки закрепленные и выставленные под углом на пластинке. В первые недели лечения брейсы носят практически не снимая, в последующем их рекомендуют надевать на время ночного и дневного сна. Пролеченным по методу Доббса детям в дальнейшем необходима специальная обувь с поддержкой свода.
- Артродезирующие операции направлены на создание неподвижного сочленения между таранной и пяточной костью, это позволяет усилить мышцы внутреннего свода. После операции возможны боли при ходьбе, поэтому такое хирургическое вмешательство применяют редко.
- Современная хирургия предлагает проведения малоинвазивных хирургических вмешательств. Ход операции заключается в изменении угла между некоторыми костями стопы в результате чего увеличивается натяжение связочного аппарата.
Реабилитация после операции
После проведения артродезирующих операций и хирургических вмешательств по методу Доббса восстановительный период может занять до полугода.
На протяжении этого времени необходимо ношение ортопедической обуви, брейсов, ударно — волновые физиопроцедуры позволяют усилить кровообращение в стопах.
Через полгода можно приступать к занятиям спортом и к обычным физическим нагрузкам.
Осложнения
Вальгусная деформация стоп при отсутствии корректировки приводит к:
- плоскостопию;
- остеохондрозам и артрозам;
- постоянным болям в ногах;
- нарушению осанки.
Профилактика заболевания
Предупредить развитие вальгусной деформации стоп не так сложно. Родителям необходимо следовать следующим рекомендациям:
- Не нужно практиковать ранее хождение ребенка. Выставлять на ножки рекомендуется начиная с 7-8 месяцев по несколько минут в день.
- Обязательно нужна правильная обувь с каблучком, жестким задником и с изгибающейся в районе мыска подошвой.
- Укрепление связочного аппарата проводится с помощью массажа, гимнастических упражнений. Малышу хорошо помогают в правильном формировании стоп занятия на шведской стенки.
- Регулярно необходимо проходить профилактические осмотры.
При подозрении на неправильное положение ноги обязательно нужно обратиться к ортопеду, на ранних стадиях патология исправляется за несколько месяцев.
Видео: Как определить у малыша плоско-вальгусные стопы
Вопросы
Подскажите пожалуйста!Ребенку 7 месяцев, сделали снимок-ацетабулярные углы по 25 градусов с обеих сторон, ядра окостенения головок бедренных костей отсутствуют. Скажите доступным языком о чем это говорит?! И в каком возрасте должны быть эти ядра? Спасибо.
В данном случае норма ацетабулярного угла составляет 24-25 градусов, это нормальные показатели в вашем возрасте. Однако в том случае, если ядра окостенения отсутствуют вам необходимо как можно быстрее проконсультироваться с врачом ортопедом для проведения личного осмотра и оценки состояния ребенка, а так же выставления точного диагноза и назначения при необходимости адекватного лечения. Подробнее об ортопедическом осмотре и обследовании читайте в цикле статей перейдя по ссылке: Ортопед.
Даю ребенку с 4 месяцев рост-норма и витамин -Д. Эти результаты могут говорить о дисплазии? В 3 месяца делали снимок- левая 23 градуса, правая 20 градусов и ядер небыло.
Отсутствие ядер окостенения головок бедренных костей в этом возрасте, свидетельствуют о задержке формирования тазобедренных суставов. Применение витамина Д и гомеопатического препарата Рост-Норма не могло стать причиной возникновения этой ситуации, также, применения этих препаратов может быть недостаточно для лечения. Для уточнения диагноза, помимо рентгеновского снимка, необходимо сделать УЗИ обоих тазобедренных суставов, и с результатами всех обследований показать ребенка детскому хирургу или ортопеду.
Добрый день! В 3 мес дочке поставили диагноз дисплазия т/б суставов, подвывих бедра слева. Она плохо разводила ножки.Показания рентгена: справа- h-10мм, d-9мм, угол 32 градуса, слева-h-10мм, d-7мм, угол 30 градусов. На нас одели шину Кошля, носим ее уже почти три месяца. Сейчас нам 5,5 мес, разведение ножек хорошее. Сделали повторный рентген: справа-h-14мм, d-9мм, угол 21 градус; слева- h-14 мм, d-9 мм, угол 18 градусов.Подскажите пожалуйста, что это значит? К врачу попасть никак не можем-то в отпуске, то на больничном!!!!
Есть положительная динамика, дисплазия тазобедренных суставов уменьшилась, однако необходим личный осмотре врача специалиста для решения вопроса о необходимости продолжения терапии, для закрепления результата, либо переходу к поддерживающей терапии: массаж. Подробнее о дисплазии тазобедренных суставов читайте в цикле статей перейдя по ссылке: Дисплазия тазобедренных суставов.
Ребенку 5,5 месяцев. По результатам рентгена: головки бедренных костей централизованы во впадины. Впадины уплощены, крыши умеренно скошены. Угол наклона таза справа — 21 градус, слева -23. Шейки вальгированны умеренно. ШДУ справа — 148 градусов, слева — 135. Диагноз — дисплазия ТБС Назначено лечение перинка Фрейка+комплекс упражнений. Можно ли обойтись без перинки и насколько достоверен диагноз?
Установленный диагноз достоверен на основании предоставленных Вами данных. Рекомендую строго придерживаться врачебных рекомендаций. Желательно не пренебрегать перинкой, так как ее роль в лечении данного заболевания немаловажная. Подробнее о данной патологии Вы можете узнать из раздела: Дисплазия тазобедренного сустава
Добрый день. Позавчера нам сделали рентген . У нас в 6 месяцев нет ядрышек окостенения. Слева 18 градусов, справ — 20. Назначили массаж, электрофоре с хлористым кальцием и шину фрейка. Объясните пожалуйста верен ли агноз и назначение ортопеда. Она взрослый ортопед. Заранее спасибо.
Данное заключение полностью соответствует назначенному лечению и рекомендациям, поэтому рекомендую Вам придерживаться предписаний лечащего врача ортопеда. Подробнее по интересующему Вас вопросу Вы можете получить информацию в тематическом разделе нашего сайта, перейдя по ссылке: Ортопед
Как долго носить шину фрейка? (мне не сказали). Можно ли снимать ее на ночь? Надо ли дополнительно давать кальцесодержащие препараты и если да то какие? За
Как правило, шина Фрейка назначается для постоянного ношения на срок от 3-х до 6 месяцев. Снимать ее следует только на время купания и проведения массажа, физиотерапевтических процедур (электрофорез с эуфиллином), ночью снимать не нужно. Через 3 месяца рекомендуется сделать контрольный рентгеновский снимок, после чего лечащий врач ортопед сможет дать Вам дальнейшие рекомендации. Применять кальцийсодержащие препараты нет необходимости. Подробнее получить информацию по интересующему Вас вопросу Вы можете в тематическом разделе нашего сайта, перейдя по ссылке: Дисплазия тазобедренных суставов
Добрый день. Дочке 2,5 месяца,сегодня на УЗИ поставили дисплазию левого бедра.. Углы а 38, d 27. Тип сустава III тип. Костный выступ острый, хрящевая крыша отнесена кверху. Напугала, что как бы до операции не дошло дело. Так ли всё серьёзно,подскажите пожалуйста. Врач ещё не смотрел, через 3 дня записались к травматологу-ортопеду.
К сожалению, согласно данному заключению есть признаки дисплазии. Решение вопроса о дальнейшей врачебной тактике возможно только после проведения осмотра и личного изучения протоколов исследования. Рекомендую Вам раньше времени не паниковать и посетить врача травматолога-ортопеда для проведения осмотра и назначения адекватного лечения. Более подробно по данному вопросу читайте в соответствующем цикле статей нашего сайта, перейдя по ссылке: Травматология. Дополнительную информацию также Вы можете получить в следующем разделе нашего сайта: УЗИ
Спасибо большое, после консультации с врачом может ещё что-то уточню у вас.
Конечно, обращайтесь к нам по любым вопросам в области медицины и здорового образа жизни — мы всегда рады помочь своим пациентам. Вы можете получить более подробную информацию по интересующему Вас вопросу в соответствующем разделе нашего сайта, перейдя по следующей ссылке: Терапевт
добрый день! были на первичном приеме у ортопеда, ребенку почти три месяца. Врач поставил диагноз дисплазия правого тазобедренного сустава. Сделали снимок. Результаты: ядра Беклара еще не визуализируются, ацетабулярные углы не увеличены, симметричны, 27 градусов, крыши вертлуж. впадины еще не сложены. Костно-дестр. изменений не выявлено. Подскажите пожалуйста что это значит? Диагноз подтвердился?
Обнаруженные на рентгене особенности являются косвенными признаками дисплазии тазобедренного сустава, поэтому рекомендую Вам лично посетить врача травматолога или ортопеда, который проведет осмотр и назначит адекватное лечение (лечебную гимнастику, массаж, физиотерапевтические процедуры и т.д.). Вы можете получить более подробную информацию по интересующему Вас вопросу в соответствующем разделе нашего сайта, перейдя по следующей ссылке: Ортопед. Дополнительную информацию также Вы можете получить в следующем разделе нашего сайта: Рентген
Здравствуйте! С рождения у сына неполное отведение, складки на бедрах несимметричный — на левом одна лишняя, визуально левая ножка немного короче. УЗИ в 1 мес.: суставы центрированы, костные выспуты развиты хорошо, хрящевая часть крыш охватывает головки бедер, визуализация хрящевых губ не затруднена, углы справа альфа 59, бета 65, слева альфа 58, бета 55, ядра окостенения не визуализируются. Рекомендовали ЛФК, массаж, широкое пеленание (делали только на ночь). УЗИ в 2,5 мес.: суставы центрированы, костные части крыш развиты хорошо, эркер заострённые, хрящевая часть охватывает головки бедер, угол справа альфа 62, слева 62, ядра окостенения справа 5,0 мм, слева 5,3 мм. Рекомендовали ЛФК, массаж, парафиновые аппликации. Ребёнок не даёт ножки разводить одновременно, разводимых по очереди.
УЗИ в 4,5 мес.: суставы центрированы, костные части крыш развиты хорошо, эркер заострённые, хрящевая часть охватывает головки бедер, угол справа альфа 63, слева 63, ядра окостенения справа 9,5 мм, слева 9,0 мм. У лирическая картина не изменилась, только тонус стал меньше. Ортопедии направил на рентгенографию. Описание рентгенограммы: угол наклона верительных впадин справа и слева 27. Ядра окостенения крупные (или круглые), опережают возраст ребёнка. На консультацию к ортопеду только через две недели. Подскажите пожалуйста, есть дисплазия? Что нам сейчас делать? На днях начинаем очередной курс массажа по назначению невролога (у нас последствия гипоксии), есть ли смысл делать параллельно с массажем электрофорез на ПОП? Заранее благодарю за ответ.
Согласно предоставленным данным есть признаки дисплазии, поэтому рекомендуем лично проконсультироваться с лечащим врачом ортопедом. В настоящее время Вы можете проводить лечение, назначенное невропатологом. Целесообразность проведения электрофореза в настоящее время может быть определена после личной консультации ортопеда.
Здравствуйте!моей дочери 3,5 месяца. плохо разводит ножки, в 1 месяц делали узи -все в норме. в 3,5 рентген : правый угол 20, левый 25. Ортопед назначил массаж на разведение ножек и все. Хотелось бы узнать все ли в норме?
В данном случае наблюдается увеличение ацетабулярного угла слева, что является одним из признаков дисплазии тазобедренных суставов, поэтому рекомендуем делать массаж, назначенный врачом ортопедом, а также проконсультироваться со специалистом повторно через 1 месяц — при отсутствии положительной динамики необходимо будет более интенсивное лечение.
Здравствуйте. Дочери 3 месяца. Получили следующие результаты узи. Головки бедренных костей центрированы в пределах ветлужных впадин. Крыши впадин сформированы: справа угол альфа 73 гр, бета 53 гр., слева угол альфа 74 гр, бета 48 гр; костные эркеры прямоугольные. Хрящевые модели головок бедренных костей имеют чёткие, ровные контуры, структура их однородна. Ядра оссификации хрящевых моделей: слева не лоцируются, справа точечное гиперэхогенное включение. Лимбусы без особенностей. При выполнении функциональных проб — без нарушения пространственных соотношений. СКП D=S=2/3; СХП D=S=1.0. Заключение: развитие тазобедренных суставов соответствует возрасту ребёнка. Скажите, согласно данному заключению, есть ли какие-то признаки дисплазии. Левая ножка немного не до конца отводится и есть одна лишняя складка. Ортопед поставил диагноз рахит и задержка окостенения элементов тазобедренных суставов.
Согласно данному заключению признаки дисплазии отсутствуют, но наблюдается задержка окостенения тазобедренных суставов, что может быть при рахите. Рекомендуем лично проконсультироваться с лечащим врачом педиатром и ортопедом относительно назначения адекватного лечения и наблюдения ребенка в динамике.