Узи печень в жиру
Как выглядит жировой гепатоз на узи - Лечение печени
Аксиома о том, что курение, алкоголь и другие вредные привычки ничего, кроме вреда, нашему здоровью не приносят, известна всем. Но правильного образа жизни придерживается не каждый. От чрезмерного употребления алкоголя, увлечения фастфудом и сидячего образа жизни страдает, прежде всего, печень, которая вынуждена очищать организм от токсичных продуктов, поступающих в организм изнутри и снаружи.
Из-за постоянной нагрузки на печень нарушаются обменные процессы, в том числе липидный обмен. Ряд заболеваний печени, характеризующийся накоплением жировых элементов, которые затрудняют функционирование этого органа, носит название гепатоз. Подробную информацию о данном недуге и его разновидностях можно узнать из этой статьи.
Виды гепатоза
Гепатоз имеет две формы: острую и хроническую. Причиной острого развития изменений в структуре печени может стать отравление токсичными веществами (фосфор, мышьяк, алкоголь и др.), грибами (поганки, мухоморы и пр.), лекарственными препаратами.
При остром гепатозе симптомы проявляются быстро, изменения в структуре органа интенсивно прогрессируют.
Хронический гепатоз проявляется слабо выраженными симптомами. Причиной его появления могут стать диабет, ожирение и алкоголизм, авитаминоз и дефицит белка.
Существует несколько классификаций гепатоза, которые предполагают его различия по некоторым признакам. Существует:
- Жировой гепатоз (другое название стеатоз печени, липогепатоз);
- Холестатический гепатоз;
- Пигментный гепатоз Жильбера.
Жировой гепатоз — что это такое?

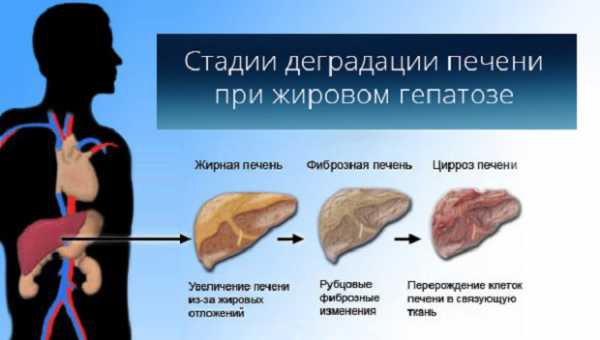
Из-за нарушения обмена веществ в печени и следующего за ним уменьшения ферментов, участвующих в переработке жиров, структура ее клеток изменяется. Это приводит к заполнению жиром гепатоцитов и, соответственно, жировому гепатозу. Из-за перерождения клеток печень теряет свою дезинтоксикационную функцию. Прогрессирование этого процесса приводит к фиброзу, за которым следует цирроз печени.
Причиной жировой инфильтрации может быть:
- Избыточная масса тела,
- Заболевания, вызывающие нарушение обменных процессов,
- Диабет,
- Чрезмерное употребление алкоголя,
- Заболевания ЖКТ,
- Гепатит,
- Вегетарианство,
- Продолжительный прием антибиотиков и других лекарственных препаратов с токсичным действием,
- Отравления,
- Увлечение фаст-фудом и переедание.
Определение патогенеза заболевания имеет ключевое значение в его лечении. Прогноз терапии жирового гепатоза при условии, что фактор, ставший его причиной, будет устранен, и болезнь выявлена на раннем этапе, как правило, благоприятный.
В зависимости от причин вызвавших гепатоз различаются:
- Алкогольный стеатоз. Является следствием длительного приема спиртных напитков.
- Неалкогольный печеночный гепатоз. Может быть вызван ожирением, нарушением режима питания и другими заболеваниями.
Различают три стадии жировой инфильтрации:
- Начальная стадия, когда скопление жира происходит в отдельных клетках.
- I cтадия, умеренный гепатоз, проявляется заполнением жира внутри отдельных участков клеток.
- II cтадия – среднее ожирение.
- III стадия – предциррозное состояние.
Этиология появления «жирной» печени предполагает разделение на:
- Первичный гепатоз, который возникает в результате нарушения внутриутробного развития.
- Вторичный гепатоз, возникающий в результате других заболеваний или из-за неправильного образа жизни.
Жировое перерождение клеток печени может быть:
- Мелкокапельным, когда ожирение не приводит к гибели гепатоцитов.
- Крупнокапельный стеатоз сопровождается нарушением структуры печеночных клеток и их гибелью.
Существует классификация форм гепатоза по типу накопления жира с последующей дистрофией органа:
- Зональная форма. Вкрапления жира расположены только в определенных единичных зонах.
- Диффузная форма. Жир равномерно заполняет дольки печени, затрудняя ее функционирование.
- Выраженная дессиминированная форма. Вкрапления жировых излишек располагаются по всему органу.
- Очаговая. Гепатоциты с «прилипшим» к ним жиром находятся на локальных участках органа.
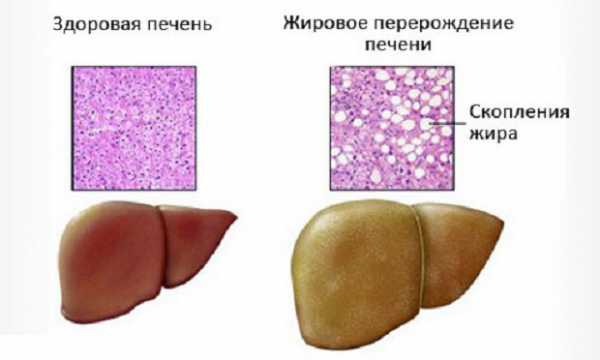
Каждая из форм различается степенью тяжести поражения печени. Эхопризнаки позволяют разграничить формы гепатоза. Результаты УЗИ очагового гепатоза печени говорят об общем повышении отражения звука, гиперэхогенности. Диагностика печени дает ясные результаты. При диффузном стеатозе форма органа остается прежней, а звукопроводность снижается. Из-за увеличенной печени глубокие сегменты и кровоток просматриваются плохо.
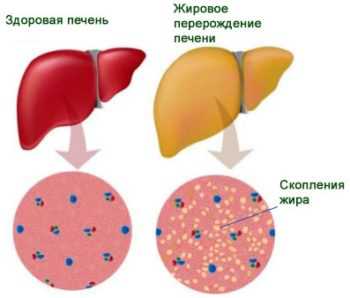
Фото печени на разных стадиях
Здоровая печень визуально отличается от органа, пораженного стеатогепатозом.
На начальном этапе и 1 стадии гепатоза, которые протекают бессимптомно, структура клеток выглядит следующим образом.
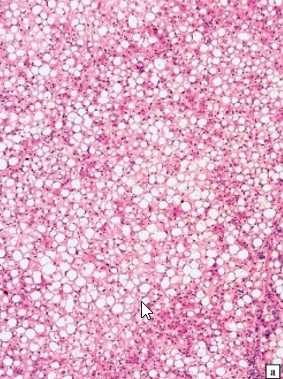
Жировой гепатоз 1 степени не отличается выраженной симптоматикой. Количество особых ферментов (печеночных трансаминов) на данном этапе увеличивается, что позволяет диагностировать заболевание печени.
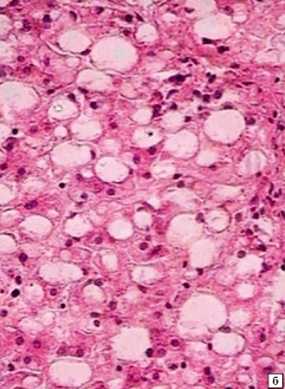 При жировом перерождении 2 степени печень немного увеличивается, что может стать причиной дискомфорта в правом подреберье. Проходимость сосудов в пораженном органе снижается, это будет заметно на УЗИ.
При жировом перерождении 2 степени печень немного увеличивается, что может стать причиной дискомфорта в правом подреберье. Проходимость сосудов в пораженном органе снижается, это будет заметно на УЗИ.
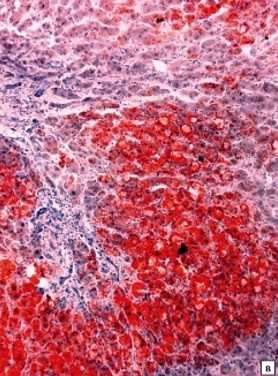
Клиническая картина 3 стадии гепатоза включает в себя расстройства стула (понос или запор), нарушения со стороны пищеварительного тракта (тошнота, потеря аппетита), кожные высыпания. У пациента появляется тупая боль в правом подреберье.
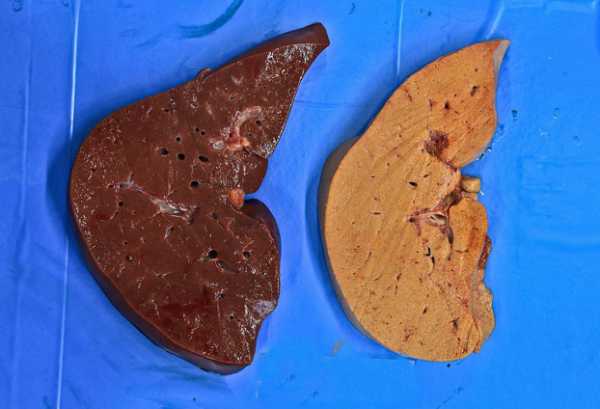
Фото здоровой печени и печени с жировой инфильтрацией
Диагностика и лечение стеатогепатоза
Своевременное обнаружение симптомов и лечение дают возможность быстро вылечить заболевание. К сожалению, болезни печени редко дают о себе знать на ранних этапах. Нарушения в структуре и работе органа можно выявить только при помощи специальной диагностики, которая включает в себя:
- Сбор специалистом анамнеза заболевания, который поможет выяснить причину жирового перерождения печени.
- Пальпацию, на которой может быть обнаружена гепатомегалия жирового гепатоза, т.е. увеличения размера печени.
- Общий и биохимический анализ крови.
- УЗИ.
- Компьютерную томографию (КТ).
- Магнитно-резонансную томографию.
- Биопсию.
Что делать, если диагноз подтвердился? Специфической терапии жировой дистрофии печени не существует. Лекарственные препараты позволяют снизить интоксикацию печени, ускорить ее регенерацию, скорректировать метаболизм. Главным пунктом в лечении является устранение провоцирующего фактора. В комплексе с приемом медикаментов больному следует придерживаться специальной диеты, практиковать физическую активность.
Прогноз
Гепатоз считается обратимым заболеванием. Все чаще его обнаруживают не только у взрослых, но и у детей. Малосимптомное течение болезни на ранних этапах затрудняет постановку диагноза. Главная опасность жировой дегенерации клеток печени заключается в возможности развития фиброза и цирроза. Скорость развития патологических изменений в каждом конкретном случае разная. Диабетические заболевания, прием спиртных напитков, игнорирование правил питания ускоряют жировое перерождение печени.
Правильное лечение дает быстрые результаты. Если болезнь обнаружена на ранних этапах, то эффект от терапии будет ощутим уже через пару недель. Лечение стеатоза печени на последних этапах занимает более продолжительное время. Но при правильном подходе гепатоз может отступить.
Станьте первым комментатором!
Что такое диффузное изменение паренхимы печени? Эхопризнаки, причины и лечение
Когда после ультразвукового обследования обнаруживаются диффузные изменения печени, у пациента возникает множество вопросов. Как самостоятельное, заболевание не регистрируется ни в одном из международных классификаторов. Тогда что же означает диагноз, можно ли полностью выздороветь после своевременной терапии и насколько опасна выявленная патология для организма в целом?
Расшифровка определения
Диффузное изменение тканей — что это такое? Термин означает, по сути, симптом другого заболевания, а не отдельно развивающуюся патологию. Это изменения в структуре ткани печени, которые произошли из-за определенных функциональных нарушений. Ультразвуковое исследование позволяет выявить уплотнения в паренхиме при помощи эхопризнаков.
Диффузия — взаимодействие элементов двух веществ между собой. При оптимально протекающем процессе молекулы перемешиваются, достигается равная концентрация. При нарушениях меняется скорость диффузии, что влияет на плотность и однородность конечного вещества. Процесс характерен не только для окружающей среды, но и организма человека.
Органы взаимодействуют в составе одной системы, а системы — между собой. Сбои в работе одного органа ведут к диффузионным изменениям — то есть наблюдается отклонение от нормы в работе системы. К пищеварительной системе относятся печень, почки, желудок, поджелудочная железа, желчный пузырь вместе с протоками, кишечник и селезенка.
Когда изменения обнаружены в печени, то отклонения могут носить как незначительный характер, так и означать серьезные нарушения функций всей системы.
В норме паренхима печени выглядит как однородная ткань неплотной структуры. На экране ультразвукового аппарата визуализируется как гипоэхогенная, то есть выглядит светлее окружающих участков. Кровеносные сосуды, лимфатические каналы, желчные протоки — хорошо выраженные эхоструктуры с еще большей эхогенностью.
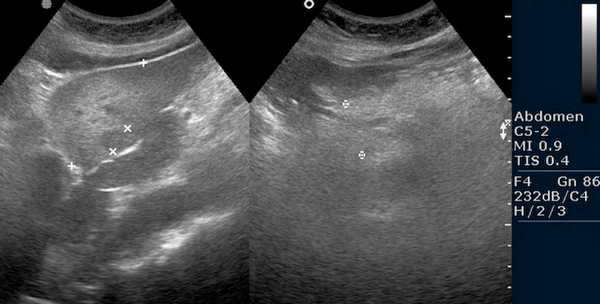 Эхопризнаки диффузных изменений на УЗИ
Эхопризнаки диффузных изменений на УЗИ
При диагностированных диффузных изменениях врач наблюдает отклонения от нормы в размере печеночных долей, уплотнение отдельных участков, размытость границ, сужение просвета артерий и вен, а также желчных протоков.
Симптомы могут обнаружить в любом возрасте. У новорожденных младенцев патология означает врожденные аномалии. Более старшие дети те же эхографические изменения имеют после гепатита или отравления токсическими веществами.
Внешние признаки диффузных изменений:
- Регулярная болезненность в правом подреберье;
- Тяжесть в правом боку после потребления жирной, жареной, острой пищи;
- Головные боли;
- Упадок сил;
- Потеря аппетита, тошнота;
- Кожа приобретает желтоватый оттенок.
Признаки могут быть и невыраженными в том случае, если изменения спровоцированы острыми заболеваниями других органов, например, поджелудочной железы.
В зависимости от интенсивности преобразований можно выделить:
- Незначительные отклонения от нормы. Печень почти справляется со своими функциями;
- Умеренные изменения. Неоднородные структуры формируются на фоне хронических заболеваний, вредных привычек и неправильного питания;
- Выраженная трансформация тотального характера. Наблюдается отек паренхимы. Чаще всего виновниками являются сахарный диабет, гепатоз, рак.
Причины отклонений
Изменения в структуре тканей затрагивают внутрипеченочные протоки. Метаморфозы могут выходить за границы органа, провоцировать нарушения в работе пищеварительной системы, оказывать негативное влияние на обменные процессы.
Патологию провоцируют следующие факторы:
- Хронический холецистит;
- Болезни желчного пузыря;
- Вирусные инфекции;
- Злоупотребление алкоголем;
- Курение;
- Погрешности в питании;
- Лишний вес, ожирение;
- Наследственные факторы, врожденные аномалии;
- Возрастные изменения;
- Отравление токсическими веществам при длительном лечении антибиотиками, транквилизаторами, обезболивающими;
- Паразитарные инвазии.
На эхографическом исследовании диффузионных изменений четко видна трансформация гепатоцитов (клеток паренхимы).
Изображение на экране дает представление о:
УЗИ печени
- Плотности (просматриваются отдельные уплотнения);
- Отечности;
- Зернистости структур;
- Неоднородности структур;
- Дистрофических изменениях;
- Рубцах;
- Тромбах;
- Кровоизлиянии;
- Глистных поражениях;
- Атипичных образованиях.
Степень плотности ткани может быть низкой, нормальной, высокой. К диффузным изменениям относят любое отклонение от нормы. Такие отклонения указывают на наличие заболеваний. Ультразвуковое сканирование протоков и сосудов позволяет выявить ширину просвета, наличие камней, тромбов, паразитов, обструктивные изменения тканей.
При нарушениях в желчных протоках эхогенность будет повышенной, а визуализация системы сосудов — смазанной. Такая картина характерна для холецистита, холангита (воспалительное заболевание желчных протоков).
При частых алкогольных интоксикациях, диабете, ожирении может развиться жировой гепатоз. Тогда диффузные изменения регистрируют повышенную эхогенность по всей площади паренхимы. При этом они сочетаются с изменениями в области селезенки и поджелудочной железы.
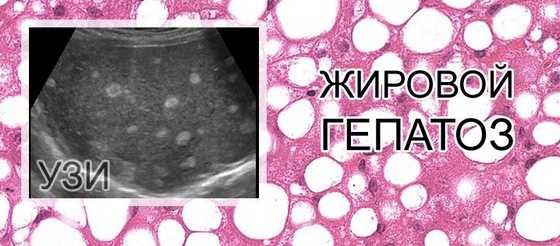
При циррозе характерно разрастание соединительной ткани в структуре печени. Часть тканей атрофируется. Эхосигнал повышен, ткани печени просматриваются в виде мозаики. Поверхность печени узловатая. Сосуды с утолщенными стенками. Общий вид органа отечный.
При гепатите воспалительные изменения вызваны вирусами и токсинами. По ультразвуковым признакам нельзя поставить диагноз «гепатит». Отмечаются лишь увеличенные размеры печени, неоднородность структуры паренхимы с единичными очагами уплотнений.
Повышенный уровень эхогенности может указывать на хронический холецистит, желчнокаменную болезнь, развитие опухоли. Пониженный уровень характерен для гепатитов, холецистита в острой форме.
Точный диагноз позволят установить дополнительные лабораторные исследования, магнитно-резонансная томография.
Лечение
При диффузных изменениях рекомендуется комплексное лечение, основанное на приеме медикаментозных препаратов, очищающих и восстанавливающих растительных средств, диетическом питании. Такой подход позволяет устранить патологию и оздоровить организм в целом.
Восстановительная методика зависит от степени поражения печени.
Незначительные диффузные изменения
В диете делается упор на потребление большого количества овощей и фруктов, крупяных каш, молочных и кисломолочных продуктов, постного мяса и рыбы. В целом диета должна быть калорийной.
Запрещено есть жирные, кислые, острые продукты, сладости. Категорически нельзя употреблять газированные напитки и алкоголь. Диетический стол носит название «№ 5».

Восстановительная терапия предусматривает прием медикаментов от основного заболевания, прописанных врачом, а также гепатопротекторов для поддержки печени.
Среди народных средств — чаи и настои, полезные для восстановления печени и функций пищеварительных органов. Полезны травяные сборы из корня лопуха, корня аира, душицы, зверобоя, овса посевного, горца птичьего, толокнянки, календулы, шиповника, любистка, боярышника.
Умеренные изменения
Программа диеты остается та же — стол № 5. Растительные настои из выше перечисленных трав принимать длительным курсом — 2-3 месяца. Специалист должен выписать антибиотические препараты, витаминный комплекс, десенсибилизирующие средства.
Преобразования вирусной этологии
Лечение противовирусными препаратами, в тяжелых случаях — гормонами, аминогликозидами. Показано диетическое питание, ограничение физической активности. При выраженных изменениях в структуре печени упор в лечении делается на борьбу с основным заболеванием. В ряде случаев требуется стационарное лечение.
Незначительные и умеренные изменения поддаются корректировке при изменении образа жизни, отказе от вредных привычек, пересмотре рациона.
При жировом гепатозе необходимо устранить причину развития болезни. При устранении провоцирующих факторов дистрофия гепатоцитов — полностью обратимый процесс.

Если для лечения определенных заболеваний вам пришлось длительно принимать агрессивные медикаменты, то старайтесь предупредить их разрушительное действие на печень приемом гепатопротекторов. Тогда негативные процессы удастся сгладить, защитить ткани печени от лекарственных токсинов.
Цирроз и опухоль почти не оставляют надежд на полное выздоровление. Но раннее обращение к гепатологу поможет максимально сохранить функции органа.
Нельзя рассматривать диффузные изменения как страшный диагноз. Это всего лишь предупреждение организма о необходимости срочных мер. Бережное отношение к печени, культура питания, здоровый образ жизни позволят забыть о неприятных симптомах надолго.
- Очаговые образования в печени — что это такое?
- Способы диагностики и лечение капиллярной гемангиомы печени
- Почему образуется гной в печени? Причины, симптомы и терапия абсцесса
- Что такое ФНГ печени? Признаки и лечение узловой очаговой гиперплазии
Диффузный гепатоз печени на УЗИ: причины развития, признаки, классификация
Диффузный гепатоз печени – это группа заболеваний, при которых в гепатоцитах (основных клетках органа) нарушаются обменные процессы, и происходит избыточное накопление жиров. Заболевание встречается примерно у 25% населения, особенно у лиц, страдающих ожирением и сахарным диабетом. Патологию также называют жировой дистрофией или инфильтрацией печени, стеатозом, стеатогепатозом.
Причины жирового гепатоза печени
На состояние и функции печени влияет образ жизни человека, перенесенные тяжелые инфекции, сопутствующая патология почек, сердца, режим питания, отягощенная наследственность и прием некоторых лекарственных препаратов. Чаще всего в развитии стеатоза участвует не одна, а совокупность причин, которые условно объединили в 2 большие группы:
- Причины неалкогольной жировой дистрофии.
- Причины алкогольной жировой инфильтрации паренхимы печени.
Хронический алкоголизм или частое чрезмерное употребление алкогольсодержащих напитков приводит к гибели гепатоцитов и повышенному накоплению капель жира в оставшихся клетках.
Также под действием этанола значительно ухудшается поступление кислорода в клетки, они теряют белок, в результате чего одни их них сморщиваются и погибают, а вторые набухают из-за скопления жидкости. Исход один – жировая дегенерация органа и гепатомегалия – увеличение размеров печени.
Основные факторы неалкогольного диффузного жирового гепатоза печени:
- Нарушение обмена веществ на фоне сахарного диабета, ожирения, погрешностей в диете или питании. К подобным изменениям может привести вегетарианство, резкая потеря веса, заболевания щитовидной железы, реже – беременность.
- Длительный прием некоторых лекарственных средств: гормональные препараты (оральные контрацептивы, глюкокортикостероиды), антибиотики, НПВП (аспирин, нимесулид, диклофенак), цитостатические препараты.
- Оперативные вмешательства на органах пищеварительной системы (резекция желудка, удаление желчного пузыря или части кишечника), которые могут привести к нарушению работы печени.
- Хроническая интоксикация в результате отравления тяжелыми металлами, углекислым газом и т.д. Длительное воздействие подобных токсических веществ легко способствует массовой гибели гепатоцитов.
- Хронические заболевания органов ЖКТ (гепатиты, желчнокаменная болезнь, дивертикулез).
- Наследственная патология (недоразвитие или атрезия внутрипеченочных протоков, сосудов печени, различные ферментопатии).
Кроме того, к факторам риска стеатоза относят: отягощенную наследственность по этому заболеванию, женский пол, высокий индекс массы тела, возраст старше 45-50 лет, наличие артериальной гипертензии или сахарного диабета.
Методы диагностики заболевания – гепатоз
Из инструментальных и лабораторных методов диагностики чаще всего используют:
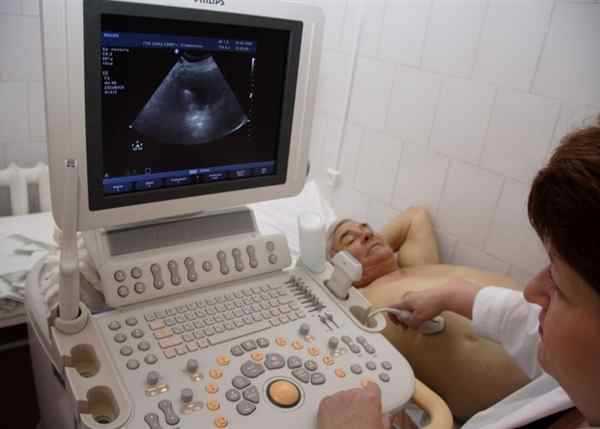
- ультразвуковое сканирование печени и смежных органов брюшной полости. На УЗИ жировой гепатоз печени можно обнаружить даже на ранних стадиях, когда поражен только один участок или сегмент. Высокоэффективно УЗИ с эластографией, при которой благодаря цветному окрашиванию органа определяется изменение его плотности;
- компьютерную томографию, биопсию участков печеночной ткани при необходимости;
- клиническое, биохимическое исследование крови с определением уровня холестерина, триглицеридов, липопротеинов и ферментов.
УЗИ-признаки жирового гепатоза печени
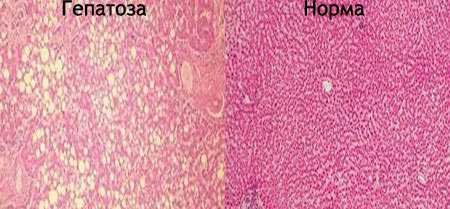
Благодаря своей структуре печень отчетливо видна при УЗИ вместе со своими протоками, связками и сосудами. В норме она имеет ровный четкий контур, среднюю (нормальную) эхогенность и однородную эхоструктуру. Размеры правой доли у взрослого обычно не превышают 155 мм, а левой – 70 мм. Также «жирная» печень при УЗИ печени имеют свои специфические характеристики.
Показаниями к назначению ультразвукового обследования служит: пальпируемое увеличение размеров печени, ее болезненность, патологические изменения в биохимическом анализе крови. Для получения достоверных данных пациент должен предварительно подготовиться к исследованию. Для этого за трое суток до назначенной даты исключаются газообразующие продукты, принимаются пеногасители по типу Эспумизана, а сама процедура выполняется строго натощак.
Эхопризнаки жировой инфильтрации печени:
- гиперэхогенность органа – усиленное отражение ультразвуковых волн, из-за чего печень выглядит более «светлой», чем в норме;
- обеднение сосудистого рисунка – слабое прослеживание стенок мелких ветвей системы воротной вены, которые у здорового человека отчетливо визуализируются в виде тонких гиперэхогенных линий;
- чередование нормальных участков печени с измененными – прослеживание гипоэхогенных «островков» здоровой печеночной ткани на фоне диффузной гиперэхогенности органа;
- гепатомегалия – увеличение переднезаднего размера правой и левой доли в результате чрезмерного накопления жировых отложений и разбухания гепатоцитов.
Полезное видео
Врач рассказывает о заболевании в этом видео.
Классификация
Существует классификация жирового гепатоза по степени поражения органа:
- Очаговая. Происходит скопление мелких участков жировой ткани в различных отделах печени, что на данном этапе имеет бессимптомное течение и определяется только под микроскопом.
 Зональную. В данном случае жировой инфильтрации подвержен один или несколько сегментов органа, что возможно выявить на УЗИ.
Зональную. В данном случае жировой инфильтрации подвержен один или несколько сегментов органа, что возможно выявить на УЗИ.- Диффузную. Степень характеризуется тотальным и равномерным распределением жировой ткани по всей печени. Врачи-сонологи подобное поражение органа выносят в заключение как – диффузные изменения в печени по типу жировой инфильтрации (как на фото).
Даже при выявлении стеатоза с помощью ультразвукового метода обследования, болезнь длительное время может протекать бессимптомно. Первые признаки обычно появляются при массивной гибели гепатоцитов и увеличении печени в размерах.
К типичным симптомам стеатогепатоза относят: тяжесть и ноющие боли в подреберье, периодическую тошноту, появление геморрагической сыпи на теле, кожный зуд, чувство постоянной усталости. По мере прогрессирования заболевания возможно присоединение желтушности кожи и слизистых оболочек, жировых отложений на веках, в области роговицы и на теле.
Жирная печень — лечение, последствия ожирения
Жирная печень приводит к нарушению в работе организма человека. Ведь функции печени многогранны, поэтому от его слаженной работы зависит нормальная деятельность всех органов и систем человеческого организма.
Врач: Шишкина Ольга ✓ Статья проверена доктором
Что означает жирная печень
Печень — является фильтром человеческого организма от токсинов.
Она осуществляет расщепление жиров и помощь в их распределении и усвоении клетками организма. Полученные в результате этого процесса гликогены она превращает в глюкозу и пополняет клетки энергией.
Кроветворение органа заключается в синтезе главных белков крови. Она накапливает запас витаминов, микроэлементов и других соединений, необходимых для жизнедеятельности организма. Также синтезирует протеины и энзимы для нормальной деятельности всего организма.
Поэтому любые изменения в работе органа приводят к сбою в работе всех органов и систем. Так при нарушении обмена, по определенным причинам, простые жиры начинают интенсивно поступать в его клетки. Он не успевает их перерабатывать и распределять.
В результате печеночные клетки перерождаются в жировые, которые не выполняют своих функций.
Происходит сбой в организме и появляются симптомы жирной печени.
Эту болезнь также называют:
- жировой гепатоз;
- жировая дистрофия;
- стеатогепатоз;
- жировая болезнь печени.
Своевременно распознанный недуг и его лечение может восстановить нормальную деятельность печени.
Посмотрите видео
Факторы возникновения патологии
Эта патология невоспалительного, а дистрофического (обменного) характера. Бывает наследственной или приобретенной в процессе жизни.
В первом случае недостаточное количество ферментативных веществ в гепатоцитах (клетках печени) препятствует нормальному метаболизму и способствует накоплению жиров.
Какие причины являются главными в дистрофических изменениях печеночной паренхимы (ткани):
- Грубые нарушения в питании. Чрезмерное употребление жирной, некачественной пищи. Несоблюдение режима питания.
- Вредные привычки – злоупотребление алкоголем, курение, употребление наркотических веществ.
- Эндокринные заболевания, вызывающие нарушение обмена веществ – все виды сахарного диабета, патология щитовидной железы. Заболевания органов ЖКТ.
- Пищевая или химическая интоксикация.
- Длительный прием лекарственных средств, особенно антибиотиков.
- Воздействие радиации.
Без явных причин может возникнуть идиопатическая форма жировой дистрофии.
https://feedmed.ru/bolezni/sistemy-pishhevarenija/zhirnaja-pechen.htmlДля болезни характерны 3 основные степени тяжести, в которых доминируют различные симптомы. Помните, каждый человек индивидуален, у кого-то могут проявиться те или иные признаки.
Возможна ситуация, когда протекает скрытая форма и симптомы не проявятся, а заболевание будет заметно лишь на медицинских мониторах.
Первая степень болезни
Жиры накапливаются, но гепатоциты еще выполняют свои функции. Поэтому только глубокие лабораторные исследования определят патологию. Внешних признаков, как таковых, нет.
Возможны легкие боли, но лишь в случае, если начинает растягиваться оболочка печени.
Вторая степень гепатоза
Клетки паренхимы прорастают жиром, происходят серьезные проблемы в работе печени, проявляются явные симптомы:
- характерный налет на языке;
- чувство тошноты, возможна рвота;
- горький привкус во рту;
- пищеварительные расстройства в виде диареи или запоров;
- метеоризмы;
- периодические боли в правом подреберье, особенно после приема недиетической пищи;
- увеличение и болезненность печени при прощупывании;
- постоянно слабость и недомогание;
- может появиться желтушность кожных покровов.
Третья степень заболевания
Орган настолько разрушен, что гепатоз переходит в более тяжелую и необратимую форму – цирроз. Все признаки предыдущей степени нарастают, развивается сильнейшая интоксикация – орган перестает выводить ядовитые вещества и токсины. Болезнь прогрессирует.
Что почитать
Возможные последствия недуга
В первой стадии возможно выздоровления без медикаментозного решения, но с условием устранения причин, вызвавших патологические процессы. В случае длительного воздействия факторов и неприменения лечения, развивается ряд серьезных изменений.
Застойные процессы в желчном пузыре и желчевыводящих путях приводят:
- к воспалительным процессам;
- образованию каменной болезни;
- нарушается пищеварение;
- развивается дисбактериоз в кишечнике.
Из-за недостатка необходимых для нормальной деятельности сердца и сосудов веществ, которые вырабатывает печень, возникают проблемы в их работе и начинается:
- гипертония;
- варикозное расширение вен;
- частые простуды;
- грибковые и бактериальные инфекции.
В это время паренхима активно замещается узловатой соединительной тканью, изменяется форма и структура органа и появляются явные признаки цирроза.
Нарушаются все его функции:
- затруднен отвод лимфы и желчи;
- развивается асцит – жидкость в брюшной полости;
- явно выраженная желтуха;
- печень уплотнена и болезненна;
- увеличены размеры селезенки;
- не проходит тошнота;
- частая рвота;
- аппетит отсутствует;
- состояние сильнейшей слабости;
- нарастает анемия.
Лечение в этот период чаще всего не дает результатов. Исход может быть летальный.
Медикаментозное лечение натуральными препаратами
Прежде чем применить препараты, больной должен отказаться от вредных привычек и начать правильно питаться. Только врач назначает лекарства в соответствии с тяжестью состояния, наличием других медицинских проблем, в том числе аллергического характера.
Обычно назначают витаминный комплекс и специальные медикаменты на растительной основе (гепатопротекторы):
- гепабене;
- эссенциале форте;
- гептрал;
- корсил;
- фосфоглив и другие.
В домашних условиях по рекомендации врача можно использовать народные средства. Для этого идеально подходит качественный натуральный цветочный мед, добавленный в творог, заправленный ряженкой или кефиром.
Молочные продукты только обезжиренные. Мед в сочетании с кальцием, белком и витаминами будет способствовать восстановлению гепатоцитов.
Народные средства лечения
Лечение жирной печени в домашних условиях производят с помощью следующих средств:
- Останавливает заболевание настой запаренного овса с добавлением меда. Пьют обычно по стакану 2 раза в день на протяжении 2 месяцев, при легком течении – 1 месяц.
- Свежевыжатый сок из лопуха принимают ложками 2 раза на протяжении дня во время еды, 1 неделю. Неделя перерыв и снова пьют, так пока не употребят литр. Сок очень горький, но действует эффективно.
- Издавна лечат отваром бессмертника. Он ликвидирует застой желчи, восстанавливает работу печени.
- Вредные и токсические вещества из организма хорошо выводят кукурузные рыльца. Принимают треть стакана отвара перед завтраком. Его можно готовить из равных частей рылец и шиповника.
- Настои шиповника и расторопши также способствуют выздоровлению.
Лучшие статьи на сайте:
Ограничения в питании при жировой болезни печени
Наилучшие результаты в начальной стадии заболевания дает диета, но по назначению лечащего врача. Медицина рекомендует абсолютно отказаться в первую очередь от любого алкоголя.
Запрещены:
- полуфабрикаты;
- консервы рыбные и мясные;
- копчености;
- жареное;
- соленое;
- жирное;
- острое;
- мясные и рыбные бульоны.
Также врачи велят забыть о:
- редисе;
- редьке;
- грибах;
- бобовых;
- помидорах;
- жирных молочных продуктах.
Диета в лечении подразумевает употребление:
- нежирного мяса и рыбы;
- блюд, которые готовят на пару или варят;
- обезжиренных молочных продуктов;
- запеченных овощей.
Разрешены блюда из:
- рисовой;
- манной;
- овсяной;
- гречневой крупы.
Можно съесть одно яйцо за день и только вареное.
Выполняя все предписания врача, можно добиться полного выздоровления и восстановления функций органа.
Рекомендуемая диагностика болезни
Для того чтобы диагностировать заболевание, необходимо пройти целый ряд обследований, как лабораторных, так и инструментальных. Выполнить обследование довольно сложно, из-за того, болезней печени очень много, и не часто пациент может вовремя заметить изменения в состоянии организма.
Врач начинает диагностику со сбора анамнеза, тщательно выпытывая у пациента особенности питания и ведения образа жизни. Особое внимание уделяется употреблению алкоголя. После этого, больного проверяют для того, чтобы выявить любые признаки увеличения и поражения внутренних органов, в том числе печени и селезенки.
Для диагностирования проводится целый ряд тестов, которые включают компьютерную томографию, биопсию, анализ крови. Но, есть и другие способы, которые намного проще помогают выявить любые нарушения в состоянии печени, например, эластография.
Для диагностирования жирной печени необходимо провести такие анализы как:
- УЗИ печени. С его помощью можно выявить признаки отложения жировых клеток, узнать размер органа, и даже выявить изменения, которые приводят к циррозу.
- Биохимический анализ крови. Такое исследование может показать наличие воспалений, нарушение процесса обмена желчи.
- Исследование на наличие гепатита. Гепатиты становятся частыми причинами появления жирной печени, так как приводят к нарушению обмена жира в органе.
Анализ крови проводится обязательно, так как он помогает выявить наличие вирусных гепатитов, накопление вредных веществ и токсинов, нарушение работоспособности ферментативной системы.
Для того чтобы понять насколько запущено такое заболевание, необходимо провести анализ уровня холестерина в крови. Кроме того, проводятся различные тесты, что помогает определить устойчивость организма к избытку сахара и глюкозы. С помощью трансаминазы определяется степень разрушения клеток печени, что помогает выяснить силу воспалительных и разрушительных процессов в органе.
Общее мнение больных об эффективности медикаментозного лечения, народных средств, что действительно может помочь
Больной с таким диагнозом должен быть готовым к тому, что лечение будет проходить долго и довольно тяжело. Так как потребует выполнение всех требований врача, наличие дисциплины, и отказ от всех вредных привычек.
Врач в первую очередь назначает такое лечение, что помогает избавиться от причин развития заболевания. Пациенту приписывают строгую диету, которую в некоторых случаях, придется соблюдать 1-2 года. Такая диета исключает из рациона:
- копчености;
- жирные продукты;
- консервы;
- острые блюда;
- кондитерские изделия с жирными начинками;
- жареные блюда;
- алкоголь.
Медикаментозное лечение заключается в нормализации работы печени. Все препараты прописывает лечащий врач. Обычно, время приема таблеток составляет 1-2 месяца. Для лечения рекомендуют использовать гепатопротекторы:
- «Уралосан»;
- «Эссенцале»;
- «Резолют».
Также, прописывают прием витаминных комплексов, в которые входят:
- витамин Е;
- фолиевая кислота;
- никотиновая кислота;
- аскорбиновая кислота;
- рибофлавин.
В качестве притивохолестериновых препаратов используются:
- «Аторикс»;
- «Вазилип»;
- «Крестор».
Для лечения жирной печени используются такие препараты как:
- «Глутаргин»;
- «Фосфоглив»;
- «Гептрал»;
- «Хофитол»;
- «Трентал»;
- «Диалипон».
Многие предпочитают использовать народные методы лечения жировой печени. Самыми эффективными являются такие способы:
- Регулярное употребление настоя расторопши пятнистой за 30 минут до приема пищи и перед сном на протяжении месяца. Для приготовления настоя необходимо залить крутым кипятком ложку семян, и настаивать в течение получаса.
- Употребление ядра косточки абрикоса, в котором содержится огромное количество витамина В15. Он помогает избавиться от жиров и благоприятно влияет на состояние печени. В день рекомендуется употреблять не больше 5 штук.
- Смешать подорожник 30 г, зверобой, мушеница, бессмертник по 20 г, ромашки 15 г. Взять ложку получившейся смеси и залить стаканом кипятка. Через 30 минут поцедить и пить по ложке перед приемом пищи.
- Настой из шиповника пить по стакану 3 раза в день. Для приготовления нужно залить 50 г шиповника сушеного 0,5 л кипятка, и оставить настаиваться 8-9 часов.
- Регулярное употребление зеленого чая с добавлением листков мяты.
- Настой из иголок хвои помогает избавиться от воспалительных процессов и насытить организм необходимым количеством витаминов и микроэлементов. Для приготовления нужно залить килограмм иголок 2 литрами холодной кипяченой воды, и добавить 800 г сахара. Все это перемешать и поставить настаиваться 5-8 дней. Употреблять каждый день перед едой по стакану.
- Смешать по чайной ложке настурции, цветы календулы, золототысячника, бархатцев и залить все литром кипятка. Настаивать один день. Перед приемом немного подогреть и употреблять за 30 минут до еды.
- Очень хорошо работает мед, настоянный в молодой тыкве. Для этого нужно купить небольшую тыкву, срезать верх и вынуть семена и все лишнее внутри. Залить медом, накрыть отрезанной верхушкой и отправить в темное и теплое место на 1,5-2 недели. После этого мед из тыквы следует принимать по ложке три раза в день.
- Пить натощак свежевыжатый морковный сок.
Прогноз при этой патологии
Если вовремя обратится к врачу за помощью или начать следить за состоянием организма, ограничиваясь в употреблении вредной и жирной пищи, то прогноз благоприятный. Если снижение лишнего веса идет нормально, и все рекомендации лечащего врача выполняются в точности, то изменения можно заметить уже через 3-4 недели.
Полностью восстановить нормальное функционирование и здоровье печени можно за несколько месяцев. Но только в том случае, если лечение будет проводиться интенсивно и постоянно.
Профилактика возникновения недуга
Такое заболевание очень опасно, так как может стать причиной цирроза печени и гепатита. Несмотря на то, что современная медицина может вылечить такие заболевания, но сам процесс очень долгий и трудный. Поэтому лучше вообще не болеть жировым гепатозом.
Профилактика такого заболевания практически не имеет отличий от профилактики других заболеваний печени. Самое главное — это как можно тщательнее беречь такой орган, исключив любые негативные воздействия на его состояние.
Для того чтобы избежать такого заболевания, необходимо придерживаться нескольких очень простых правил:
- Употреблять полезные продукты: овощи, фрукты, рыбу, нежирные сорта мяса. Не злоупотреблять жирными и острыми блюдами. Стараться сбалансировать собственное питание. Принимать пищу нужно регулярно и небольшими порциями. Не стоит перекусывать на ходу бутербродами.
- Регулярно заниматься спортом или выполнять несколько упражнений каждый день.
- Исключить или уменьшить дозы алкоголя.
- Регулярно пить витамины.
- Принимать все препараты, что приписал врач, и в тех количествах, которые он указал.
- Вести активный и здоровый образ жизни. Следить за собственным весом.
Узи печень в жиру
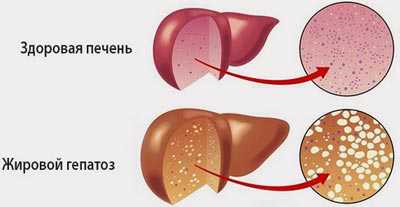
Жировым гепатозом или ожирением печени, жировой дистрофией, называют обратимый хронический процесс печеночной дистрофии, который возникает в результате избыточного скопления в клетках печени липидов (жиров).
В настоящее время идет стремительный рост этого заболевания вследствие систематических нарушений в питании, а также неправильного образа жизни человека. Остановить развитие болезни возможно при выявлении факторов, влияющих на возникновение жирового гепатоза. Изменения в лучшую сторону наблюдаются спустя месяц при оказанном своевременно лечении
Жировой гепатоз: что это такое?

Жировой гепатоз — это хроническое заболевание, при котором происходит перерождение функциональных клеток печени (гепатоцитов) в жировую ткань.
При жировом гепатозе клетки печени (гепатоциты) теряют свои функции, постепенно накапливая в себе простые жиры и перерождаются в жировую ткань. При стеатозе или жировой инфильтрации масса жира превышает 5%, небольшие его скопления разрознены, так выглядит диффузный жировой гепатоз печени. При его содержании более 10% от общего веса печени уже более половины гепатоцитов содержат жир.
Узнать жировой гепатоз вначале практически не бывает возможным. К сожалению, особо ярко симптомы выражаются на последней стадии, когда заболевание уже прогрессирует. У больного появляются:
- ощущение тяжести в области печени;
- высыпания на коже и тусклый ее цвет;
- разлад в пищеварении, частая тошнота, возможна рвота;
- ухудшение зрения.
Один из симптомов, которые характеризуют диффузные изменения печени по типу жирового гепатоза – увеличение ее размеров – гепатомегалия. Больная печень занимает огромное место во внутренней полости человека, вызывая дискомфортные ощущения. Причиной увеличения размеров служат:
- рост числа клеток для борьбы с токсическими веществами;
- приумножение тканей для восстановления утраченных функций;
- избыточная численность жировых клеток.
Причины
Исходя из того, какие причины привели к гепатозу, заболевание можно поделить на две группы: наследственное и полученное в результате нарушения обменных процессов в организме.
К основным причинам жирового гепатоза относятся:
- ожирение;
- заболевания обмена веществ;
- гиподинамия;
- переедание;
- вегетарианство с нарушением углеводного обмена;
- диеты для снижения веса;
- длительный прием некоторых лекарственных препаратов:
- кордарон, дилтиазем, просроченный тетрациклин, тамоксифен;
- дефицит в организме альфа-антитрипсина;
- противовирусное лечение при ВИЧ;
- передозировка витамина A;
- заболевания органов внутренней секреции;
- систематическое злоупотребление спиртными напитками;
- воздействие радиации;
- заболевания органов пищеварения.
Прогрессирование дистрофии клеток приводит к воспалительному процессу, а оно в свою очередь – к гибели и рубцеванию тканей (циррозу). Одновременно развиваются сопутствующие патологии ЖКТ, сердечно-сосудистой системы, метаболические нарушения:
- сахарный диабет;
- желчные камни;
- дефицит пищеварительных ферментов;
- дискинезия желчных протоков;
- воспаление поджелудочной железы;
- гипертоническая болезнь;
- ишемия сердца.
При жировом гепатозе печени больной тяжело переносит любые инфекции, травмы и вмешательства.
Существуют факторы риска для образования жирового гепатоза, среди них:
- повышенное артериальное давление;
- женский пол;
- сниженные тромбоциты;
- повышенная щелочная фосфотаза и ГТГ;
- полиморфизм гена PNPLA3/148M.
Исходя из причин, можно сказать, что развитие гепатоза вполне можно предупредить. Изменение образа жизни не только не допустит появления болезни, но и устранит ее на начальном этапе.
Степени
По мере накопления жира, жировой гепатоз печени подразделяют на три степени развития:
- Первая степень характеризуется небольшим накоплением клеток простых жиров. Если эти накопления отмечены в количестве нескольких очагов и между ними диагностируется большое расстояние, то это – диффузный жировой гепатоз.
- Вторая степень ставится в случае, когда объем жира в печени увеличивается, а также в строении органа появляются участки соединительной ткани.
- Самая тяжелая третья степень болезни отмечается, когда явно видны площади зарастания клеток печени соединительной тканью и большие отложения жира.
Симптомы жирового гепатоза у взрослых
Гепатоз печени — болезнь тихая. Часто до того момента, как процесс становится запущенным у человека развивается цирроз печени, не заметно ничего. Однако это лишь видимость. Если внимательно прислушаться к собственному организму, можно заметить то, чего раньше не наблюдалось. Первые симптомы жирового гепатоза печени включают в себя:
- Болезненность в правом боку.
- Увеличенные размеры печени, заметные при пальпации.
- Расстройства пищеварения: рвота, понос, тошнота или запоры.
- Ухудшение состояния кожи и волос.
- Предрасположенность к простудным заболеваниям, плохой иммунитет и аллергические реакции.
- Нарушения репродуктивной функции, невозможность зачатия.
- У женщин отмечается отклонения менструального цикла, обильные или нерегулярные кровотечения.
- Ухудшения свертываемости крови.
Обычно тревожные симптомы не появляются одномоментно, а нарастают в течении времени. Сначала пациенты жалуются на болезненность и дискомфорт, затем проявляются симптомы интоксикации организма, ведь пораженный орган перестает выполнять свою функцию.
Если лечение на начальном этапе не проводится, начинают проявляться симптомы, характерные для разных стадий печеночной недостаточности:
| Жировой гепатоз | Симптомы |
| 1 стадия |
|
| 2 стадия |
|
| 3 стадия |
В тяжелых случаях возможно:
|
Если жировой гепатоз печени не лечится появляются симптомы цирроза печени и печеночной недостаточности:
- изменение поведения; желтуха;
- монотонность речи;
- слабость;
- отвращение к еде;
- асцит;
- нарушение координации.
Важно на ранней стадии диагностировать жировой гепатоз печени – симптомы и лечение определяются и назначаются только доктором. Тогда выше вероятность полностью восстановить ее функции. Больной может сократить время исцеления, если будет соблюдать все предписания. К сожалению, на раннем этапе симптомы жирового гепатоза не проявляются.
Люди в зоне риска должны периодически проходить проверку, чтобы выявить диффузные изменения и начать лечение.
Осложнения
Жировой гепатоз приводит к дисфункции печени, что смертельно опасно для пациента. Постепенная интоксикация организма негативно отражается на работе сердца, почек и даже легких, вызывая необратимые нарушения. Чаще всего гепатоз перерастает в цирроз, а ведь эта болезнь вовсе не подлежит лечению.
Последствия для организма:
- В желчном пузыре появляется застой, что ведет к холециститу, панкреатиту, образованию камней. Как следствие, пища перестает полностью перевариваться, это перегружает кишечник и провоцирует дисбактериоз.
- Неполноценная работоспособность печени приводит к дефициту жизненно необходимых микроэлементов. В результате ухудшается сердечная деятельность и состояние кровеносных артерий, возникает гипертония, варикозное расширение вен, понижается острота зрения.
- Помимо этого, происходит снижение иммунитета, что приводит к частым простудам, инфекционным и грибковым заболеваниям.
Диагностика
При осмотре и пальпации врачом печень не увеличена, без особенностей. Только когда жира скапливается большое количество, печень может стать увеличенной с мягкими, закругленными краями, болезненной наощупь. На ранних стадиях жирового гепатоза ярко выраженных симптомов обычно не обнаруживается. У больных сахарным диабетом в связи с гепатозом.
В перечень необходимых мероприятий для постановки точного диагноза входят:
- УЗИ печени. Традиционно, ультразвуковое исследование печени помогает выявить ее увеличение, а это почти всегда говорит о проблемах с органом.
- Томографические исследование. МРТ позволяет оценить структуру печени. Если в органе откладывается жир, на МРТ это будет видно.
- Биохимический анализ крови. Оцениваются показатели АЛТ и АСТ. При их повышении речь идет о заболевании печени.
- Биопсия. Проводится не так часто. Позволяет узнать присутствует ли жир в структуре органа.
Как лечить жировой гепатоз печени?
Основное лечение жирового гепатоза нацелено на устранение факторов, вызвавших заболевание, улучшение восстановительных способностей печени, улучшение метаболизма, детоксикацию. При жировом гепатозе нужно не только принимать лекарства, но и скорректировать образ жизни, режим питания. Медикаментозные препараты применяются в комплексе – необходимо действенное средство мембраностабилизирующего свойства и антиоксиданты.
Медикаментозная терапия при жировом гепатозе включает в себя прием препаратов для улучшения функции печени и ее клеток:
- эссенциальные фосфолипиды (эссливер, эссенциале форте, берлитион),
- группа сульфаминокислот (таурин или метионин),
- растительные препараты-гепатопротекторы (карсил, ЛИВ-52, экстракт артишока),
- прием антиоксидантных витаминов – токоферола или ретинола,
- прием препаратов селена,
- препараты группы В внутримышечно или в таблетках.
Хорошо себя зарекомендовала фитотерапия – применяются препараты холагол, гепабене, экстракты куркумы, расторопши, курчавого щавеля.
Особенности применения:
- Берлитион назначают в дозе до 300 мг (1 табл.) два раза в сутки до 2 месяцев. При тяжелой динамике Берлитион вводят внутривенно до 600 мг в течение двух недель с последующим переходом на прием 300–600 мг в сутки в таблетках.
- Эссенциале назначают до 2 капсул (600мг) 3 раза в сутки. Длительность лечения составляет до 3 месяцев. Постепенно понижая дозировку до 1 капсулы 3 раза в день.
- Эффективным мембраностабилизирующим препаратом является артишок — Хофитол. Назначают до еды (3 раза в день) по три таблетки курсом 3 недели.
Перед применением, проконсультируйтесь с врачом, т.к. имеются противопоказания.
Рекомендации для пациентов
Пациент в домашних условиях обязан:
- Соблюдать диету, исключающую жиры, но богатую белком;
- Вести активный образ жизни, что будет способствовать похудению при необходимости, а также ускорять обмен веществ;
- Принимать препараты, назначенные врачом, в том числе фолиевую кислоту, витамин B12 и др. для улучшения пищеварения;
- Посещать врача;
- Употреблять вареную и приготовленную на пару пищу, при возможности мелко рубленую или перетертую в пюре.
Диета
Человеку, у которого обнаружен жировой гепатоз, необходимо полностью пересмотреть образ жизни и диету, в которой необходимо исключить потребление животных жиров. При этом в питание должны входить продукты, которые помогают растворять жиры, отложенные в печени. Принимать пищу нужно 5 раз в сутки, небольшими порциями, для того, чтобы снизить нагрузку на печень.
| Питание при жировом гепатозе печени | |
| Разрешенные продукты: | Исключить из рациона: |
|
|
Больным гепатозом также следует употреблять в пищу следующие продукты в любых количествах:
- артишок для стабилизации процессов, происходящих в печени;
- кедровые орехи, помогающие восстановить клетки тканей;
- щавель, выполняющий функции стабилизирующего компонента и устраняющий жировые образования в пораженном органе;
- корицу, которая также расщепляет жировые отложения;
- куркуму, которая нейтрализует сахар и свободные радикалы, образующиеся в крови при гепатозе и негативно влияющие на работу печени.
Меню на день при гепатозе
Примерное меню на день должно соответствовать требованиям диеты и включать:
- Первый завтрак – овсяная каша на воде с молоком, обезжиренный творог, черный чай.
- Второй завтрак – сухофрукты, яблоко, чернослив.
- Обед – овощной суп с растительными маслами (кукурузным, оливковым), гречневая каша, компот.
- Полдник – хлебцы, несладкое печенье, отвар из шиповника.
- Ужин – картофельное пюре с рыбой, приготовленной на пару, салат из свеклы, нежирный кефир.
Народные средства при гепатозе
Перед применением народных средств лечения, обязательно проконсультируйтесь с гастроэнтерологом.
- Облегчит тошноту и тяжесть чай с мятой и мелиссой, который заваривают и пьют симптоматически, т.е. когда симптомы непосредственно беспокоят.
- Расторопша пятнистая (или молочный чертополох). Призвана улучшать отток желчи, нормализовать работу не только печени, но и желчного пузыря. Также имеет мебранообразующую функцию, способствует восстановлению клеток печени и помогает синтезировать белок.
- Часто при гепатозе помогает настой на основе перечной мяты. Одна столовая ложка такого сушеного растения (как правило, это измельченные листья мяты) заливается 100 граммами кипятка и оставляется на ночь. Утром настой процеживается, после чего его нужно разделить на три равные порции. Каждая порция выпивается перед едой в течение дня.
- Плоды шиповника. Помогают вывести токсины из организма, обогатить его микроэлементами и витаминами. Около 50 г плодов шиповника настаивают в 500 мл кипятка в течение 12 часов. Принимают трижды в день по 150 мл.
- Печеночный сбор рассчитан на лечение в течение 2 месяцев. В составе: зверобой, подорожник, репешок, мушеница (по 3 части), бессмертник, элеутерококк (2 части), ромашка (1 часть). 1 ст. л. сбора залить стаканом кипятка, через 30 минут – процедить. Пить перед едой по 30 мл, не подслащивая, трижды за день.
Профилактика
Если хочется избежать возникновения данной болезни, очень важно соблюдать меры профилактики. Что же в таком случае будет актуально?
- Правильное питание.
- Поддержание веса в норме.
- Нужно вести активный образ жизни. Очень важны прогулки на свежем воздухе, а также умеренные физические нагрузки на организм.
- В сутки нужно пить не менее двух литров воды.
- Также надо отказаться от вредных привычек. Особенно от приема алкоголя.
- Важно следить за уровнем сахара в крови.
Жировой гепатоз – это обратимое заболевание печени. Данная патология успешно поддается лечению на ранних стадиях. Определенного лечения не существует. Все сводится к изменению образа жизни, пересмотре питания, исключению этиологических (причинных) факторов.
Source: simptomy-i-lechenie.net
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе