 [Экг и эхо сердца в чем разница]
[Экг и эхо сердца в чем разница]
Что показывает эхо сердца. В чем отличие экг от эхо кг сердца. Методы проведения ЭхоКГ
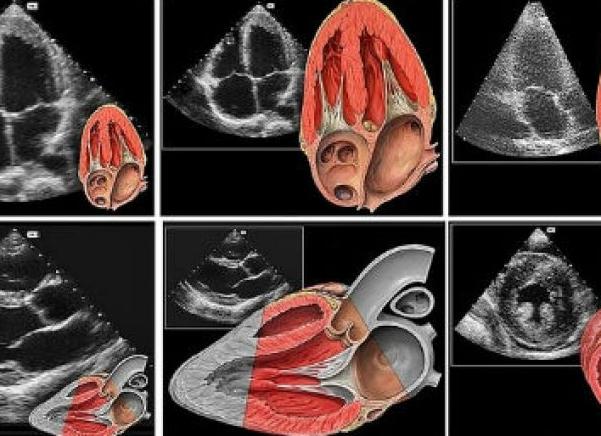
ЭХО сердца (УЗИ)- один из самых лучших методов диагностирования сердечно-сосудистых заболеваний, ведь он предоставляет максимум информации по болезням в кратчайшие сроки. Основные принципы его действия — волны отражаются от структур разнообразной плотности, меняя при этом скорость распространения и длину волны. Эти волны улавливаются оборудованием и после компьютерной обработки создают на экране изображение сердца.
Вместе они просмотрели старые медицинские публикации, вникая в историю о том, как медики 19-го века фиксировали пульс и сердцебиение пациентов, исследуя информацию так, как никогда не пытались. «Сердечные звуки были центральными для сердечной диагностики в старые времена, когда медицина была действительно искусством», — сказал Фрейзер.
Волонтеров не было, и исследования были ограничены животными. Это был немецкий физиолог Карл фон Виорддт, который изобрел сложное оборудование, которое регистрировало человеческие импульсы неинвазивно. Чтобы дать голос следам, Фехер оцифровал надписи волнистой линии фон Виордтта. Быстрые изменения давления регистрируют открытие и закрытие клапанов сердца. Фейстер использовал другую технику для создания сердечных звуковых волн, составленных Йтиен-Жюлем Марей, физиологом 19-го века и пионером кино.
Сердца) позволяет кардиологу определять изменения в клапанном аппарате, толщину стенок и размеры камер сердца, изменения в строении миокарда и его функциях, изменение характера и скорости движения крови по клапанам, патологические сбросы.
Достоинства этого прекрасного диагностического метода — безболезненность, информативность, отсутствие каких-либо повреждний — делают его применение оптимальным в педиатрической практике.
Волнистые линии, создаваемые оборудованием, были первыми записанными звуками стучащего сердца. Реанимационные звуки «демонстрируют, что пороговые значения, которые когда-то считались постоянными препятствиями для доступа к истории, иногда более пористыми и податливыми», сказал 42-летний Роблето, концептуальный художник.
В записях сердца «плакали уже более века». Для него работа «должна быть в медицинской литературе». Робле соединяет свое увлечение с человеческими сердечными сокращениями с записью, которую он впервые услышал в возрасте шести или семи лет. Стремясь к школе, он подслушал новость, которая дала номер бесплатного телефона от НАСА, американского космического агентства, чтобы слышать звуки из космоса. Надеясь услышать сообщение от чужой цивилизации, он попросил девушку набрать номер — и был разочарован и рад, потому что все, что он слышал, было статичным.
Показания к ЭХО-КГ сердца
- Наличие изменений при электрокардиографических исследованиях.
- Наличие хоть бы одной из жалоб: одышка, слабость, продолжительное повышение общей температуры тела, перебои в сердечной работе, учащенное сердцебиение, редкие потери сознания, боли в сердце, появление отеков.
- Выявление
- (атеросклеротический и постинфарктный кардиосклероз, инфаркт миокарда).
- Кардиомиопатии.
- Повышение давления.
- Заболевания перикарда.
- Пороки сердца.
- Заболевания легких (хронический бронхит, острая пневмония, бронхиальная астма).
- Системные заболевания (красная системная волчанка, ревматизм, склеродермия).
УЗИ сердца — это один из безболезненных и наиболее безопасных методов среди различных способов диагностики. Для того чтобы сделать ЭХО сердца, не нужна никакая подготовка. Во время процедуры пациент не чувствует каких-либо неприятных ощущений, разве что легкую прохладу из-за специального геля. Противопоказаний процедура не имеет. Она позволяет ставить максимально верные диагнозы, в соответствии с которыми, врач подберет максимально подходящее для данного пациента лечение. Еще с помощью ЭХО (УЗИ) сердца можно производить мониторинги течения болезней и оценивать правильность их лечения.
Но он был ошеломлен лентой, убежденный, что не понимает что-то важное. Только спустя годы он узнал, что шумный проход состоит из электрических записей сердца и волн мозга молодой писательницы Анны Дрюан. В конце 1970-х годов Энн Друян работала с астрономом Карлом Саганом, чтобы установить капсулы времени — идентичные позолоченные медные диски, записанные с изображениями и звуками Земли, которые были отправлены в космос на миссиях 1 и 2 в Вояджере.
В прошлом году «Вояджер-1» стал первым человеческим космическим аппаратом, который вышел из гелиосферы, магнитного пузыря, защищающего солнечную систему от космического излучения, и в межзвездное пространство. «Никакая история, художник или творческий акт не оставались со мной дольше, чем Энн Дрюан и золотой рекорд».
Цели исследования
УЗИ сосудов и сердца в медицинской практике используется, прежде всего, для распознавания различных пороков сердца. Еще оно применяется для диагностики инфаркта миокарда, стенокардии, состояния после инфаркта миокарда; болезней наружной, мышечной сердечных оболочек (перикардиты, кардиомиопатии); при заболеваниях важных периферических артерий — нижних конечностей, головного мозга, органов ЖКТ, почек. Все чаще применяется ЭХО сердца для проведения обычных профилактических осмотров, ведь метод позволяет выявить даже ранние расстройства в процессах деятельности сердца.
В сентябре, после многолетней беседы с художником, Друян посетил объект. Во время публичных дебатов в Мениле Дрюян говорил о гораздо более старших сердечных ритмах. «Я нахожу это приятным, приятным, чтобы обнаружить, что были 150 лет назад ученые, которые пытались выяснить, как записывать звуки, которые мы производим», — сказала она.
Ультразвук или эхокардиография плода
Ультразвук или эхокардиография плода позволяет заглянуть в сердце ребенка. Обычно он запрашивается после второго ультразвука беременности или если акушер подозревает аномалию. Ультразвук плода — это ультразвук, направленный на сердце плода, который позволяет наблюдать за сердцем ребенка.
Норма
При отсутствии каких-либо профильных заболеваний в заключении ЭХО сердца указывается, что размеры сердца нормальные и толщина его мышцы тоже, клапаны не изменены, также регистрируются количественные параметры сердечной работы. Это важно для последующего наблюдения за больным.
Эхокардиография позволяет выявлять начальные возможные изменения в сердце — диастолическую дисфункцию (значительное утолщение стенки).
Это безболезненный осмотр, без риска для матери или ребенка, который может повторяться так часто, как необходимо. Ультразвук плода занимает от 15 минут до 1 часа, в зависимости от сложности и сложности обследования.
Сколько недель беременности делает ультроз плода
Эхокардиография в идеале должна проводиться между ними, когда можно обнаружить любые изменения и эффективно действовать, если есть какая-либо болезнь.
Когда следует выполнять эхокардиографию?
Ультразвук плода выполняется, когда есть подозрение на пороки развития в сердце ребенка. Ситуации, которые позволяют подозревать сердечные заболевания у ребенка. Кроме того, тип эхокардиографии, называемый доплеровским ультразвуком, показывает, как кровь течет через сердца и клапаны сердца. Эхокардиография может обнаруживать возможные сгустки крови в сердце, накопление жидкости в перикарде и проблемы в аорте.
Эхокардиография также позволяет выявлять участки миокарда, испытыващие недостататок притока крови по причине обнаружения атеросклеротических бляшек именно в коронарных артериях; эти участки выглядят менее активно сокращающимися (зоны гипокинезии) в сравнении со «здоровыми». Подобные участки гипокинезии миокарда проявляются или при уже случившемся инфаркте миокарда, или в зонах высокого риска инфарктов, таким пациентам необходима коронарография с последующим за ней оперативным лечением (шунтированием). Эхокардиография является также одним-единственным достоверным способом диагностирования клапанных врожденных, а также приобретенных пороков сердца. Данный метод позволяет выполнять динамическое наблюдение за пациентами с пороками сердца и своевременно выявлять показания к необходимой оперативной их коррекции.
Кто должен делать эхокардиографию. Врач может указать эхокардиографию для пациентов, которые испытывают признаки и симптомы сердечных проблем. Например, такие симптомы, как одышка и отек в ногах, могут быть следствием слабости сердца, которая может быть обнаружена с помощью эхокардиографии.
Существует несколько типов эхокардиографии, каждая из которых использует звуковые волны для создания изображений сердца. В отличие от эхокардиографических исследований, эхокардиография не включает радиацию. Трансторакальная эхокардиография является наиболее распространенным типом. Трансторакальная эхокардиограмма включает размещение устройства, называемого преобразователем в сундук, который посылает ультразвук через сундук к сердцу. Когда ультразвуковые волны поражают структуры сердца, компьютер на машине эхокардиографии превращает их в изображения сердца.
В данной статье мы рассмотрим ЭКГ (электрокардиограмму) и эхо сердца (эхокардиографию): в чём разница между двумя этими диагностическими процедурами, в частности. И ЭКГ, и эхо сердца представляют собой весьма эффективные исследования сердечно-сосудистой системы.
Однако, несмотря на общие цели и задачи, методы и способы их проведения существенно различаются. ЭКГ и ЭхоКГ сердца между собой различаются по следующим признакам:
Эхокардиограмма проводится как часть стресс-теста. Во время сердечного упражнения, человек упражняется или принимает лекарства, чтобы сердце билось сильнее и быстрее. Некоторые сердечные проблемы, такие как болезнь коронарных артерий, легче диагностировать, когда сердце бьется сильнее и быстрее.
При стандартной трансторакальной эхокардиографии может быть трудно увидеть аорту и некоторые части сердца. Если врач должен лучше рассмотреть эти области, он может рекомендовать транспеофагеальную эхокардиографию. В этом тесте датчик соединяется в конце гибкой трубки, которая направляется вниз по горлу к пищеводу, чтобы получить более подробные изображения сердца.
- по способу проведения исследования;
- по характеру выявляемых заболеваний;
- по эффективности мониторинга сердечно-сосудистой системы.
При снятии ЭКГ сердца используется кардиограф и электроды. ЭКГ исследует и фиксирует электростатическую активность сердечной мышцы, а затем переводит результаты исследования в графический рисунок.
Этот тип эхокардиограммы используется для того, чтобы увидеть сердце ребенка на беременности. Врач может рекомендовать этот тест, чтобы проверить, есть ли у вашего ребенка проблемы с сердцем. Авторы: Текст: Национальный институт сердца, легких и крови.
Это ультразвуковое исследование, которое позволяет оценить, развивается ли сердце плода. адекватная и нормальная функция присутствует в матке матери. Эхокардиограмма дополняет оценку морфологического ультразвука, так как выполняется. Педиатрический кардиолог со специализацией в этой технике.
Этот рисунок способен отчётливо показать, проявляет ли сердце устойчивый ритм биения, каковы числовые значения биения сердца, имеют ли место возможные аритмии.
При снятии ЭКГ сердца используется кардиограф и электроды
Аритмии сердца на ЭКГ видны весьма отчётливо, поэтому именно кардиографический метод исследования сердечно-сосудистой системы позволяет своевременно выявить аритмии сердца и предпринять соответствующие меры.
Некоторые врожденные сердечные заболевания требуют хирургической коррекции сразу после операции. рождение. Диагноз, сделанный во время беременности, позволяет планировать рождение. в больнице с инфраструктурой, чтобы получать и лечить этого новорожденного настолько особенным.
Тем не менее, некоторые болезни сердца плода уже можно лечить внутри матки, как некоторые формы аритмии. Эхокардиограмма плода диагностирует и контролирует реакцию плода на лечение, являясь очень важным инструментом пренатальной беременности этих беременных женщин.
Эхо ЭКГ сердца выполняется специальным электронным устройством – так называемым преобразователем. Прибор вплотную прикладывается к грудной клетке и приводится в действие. Преобразователь – это генератор волн ультразвукового спектра.
Генератор волн ультразвукового спектра для Эхо ЭКГ
Эхокардиограмма плода может быть выполнена через материнский живот с недель, причем лучшее время составляет около 28 недель беременности. Несомненно, ранняя диагностика врожденной болезни сердца во время беременности способствует улучшению ухода за ребенком и увеличивает шансы на успех в лечении.
Какие беременные женщины должны выполнять эмбриональную эхокардиографию? Некоторые ситуации увеличивают шансы сердечных заболеваний у плода. Наличие врожденной пороки сердца в семье отца или матери и предыдущих детей, родившихся с сердечными заболеваниями, являются хорошо известными факторами риска.
Излучаемые преобразователем волны проходят во внутрисердечную структуру, отражаются от сердечных тканей и возвращаются обратно в генератор. Посредством специального оснащения, преобразователь обрабатывает полученные данные и выводит их на монитор в виде объёмной картинки.
Если ЭКГ выявляет электростатическую активность сердечных тканей и подвергает исследованию сердечные ритмы, то эхо КГ исследует способность сердечно-сосудистой системы перекачивать и проводить по сосудам кровь.
Некоторые инфекции, полученные беременными женщинами, также могут поставить под угрозу формирование. эмбриональное сердце, такое как токсоплазмоз, краснуха и цитомегаловирус. Некоторые материнские препараты связаны с развитием сердечной болезни плода, особенно при использовании в первые месяцы беременности. В этих случаях ответственный акушер направляет беременную женщину к оценке с эмбриональной эхокардиограммой.
Диабет, как ранее существовавший, так и приобретенный во время беременности, может скомпрометировать инсулин. сердце плода, в основном, неконтролируемое. Всякий раз, когда ультразвук подозревает дефект в образовании сердца плода, целесообразно углубить исследование с помощью эхокардиограммы, сделанной специализированным педиатрическим кардиологом. Кроме того, когда ультразвук обнаружен в организме плода, всегда интересно оценивать сердце более тщательно, потому что оно может быть связано с врожденным пороком сердца.
При помощи эхо ЭКГ специалисты могут установить и предотвратить развитие сердечной недостаточности, проверить работу сердечного клапана, определить атрофированные участки сердечной мышцы.
Эхокардиограмма может исследовать состояние сердца пациента, перенёсшего приступ, выявить в сердце потенциально опасные сгустки неподвижной крови. Помимо фотоизображения, современные эхо-преобразователи обеспечивают возможность изучения работы сердца в динамичном 3D-изображении.
Наконец, беременные женщины старше 35 лет заслуживают более строгой пренатальной оценки из-за более высоких шансов развития мальформации плода. Таким образом, многие акушеры включили эмбриональную эхокардиографию среди обычных экзаменов этой группы. Эхокардиограмма плода является беспроблемным обследованием для беременной женщины и плода, приносящей пользу ранней диагностики и эффективного лечения сердечно-сосудистых заболеваний плода.
Габриэла Нюнес Лил — доктор эхокардиографической службы Детского института. Педиатрический и эмбриональный эхокардиограф Больницы Больницы и Сан-Луиса. Для меня это была очень важная информация, потому что у меня было много сомнений, которые были разъяснены с помощью этой информации. Спасибо.
Безусловно, по сравнению с ЭКГ, преобразователи обеспечивают более ясную картину исследования. Метод с использованием Эхо-приборов позволяет выявлять полный спектр сердечных заболеваний.
Экг или эхо что лучше
Для того чтобы определиться какой метод сделать при возникновении кардиологических проблем: УЗИ или ЭКГ, необходимо разобраться, чем один метод отличается от другого.
Оглавление:
По своей сути это совершенно разные методики. Кардиограмма позволяет определить функциональные сердечные показатели, а ЭХО сердца – изучить анатомию и строение органа.
Значительную роль в выборе вида обследования имеет лечащий врач, потому что именно он определяет, что лучше сделать в каждом случае: УЗИ или другое функциональное исследование. При этом подход к пациенту должен быть индивидуальный. В зависимости от наличия кардиологических проблем специалист составляет план необходимых методов обследования и их очередность.
Показания к проведению эхокардиографии
Этот метод обычно назначает врач, показания могут быть следующие:
- если пациента беспокоят слабость и головокружения;
- у него отмечаются обморочные состояния и частые головные боли;
- если бывает тошнота с регулярной гипертензией (повышением артериального давления);
- больного беспокоит одышка;
- если появляются отеки на ногах (преимущественно к вечеру) или на теле;
- периодически возникают боли в грудной клетке, подлопаточной области слева или если этот симптом является постоянным;
- при возникновении чувства учащенного сердцебиения или прекращения работы (замирания) сердца;
- у больного бледные или синюшные кожные покровы;
- аускультативно выслушиваются шумы в области сердца;
- если имеются подозрения на патологические изменения клапанов органа (врожденный или приобретенный порок).
Необходимо добавить, что ЭХО сердца следует выполнять при диагностировании у больного ревматизма или других системных заболеваний (системной красной волчанки, склеродермии).
Другой причиной выполнения УЗИ сердца является состояние перед операцией при наличии у пациента кардиологической патологии в анамнезе, а также всем пациентам старше 50 лет.
Выполнение УЗИ показано в случаях наличия сосудистой патологии у больных (такой как, варикозное поражение, тромбофлебит).
Патологические изменения, которые можно выявить при УЗИ
Как известно, УЗ-исследование позволяет изучить анатомию и строение органа, поэтому при этом методе можно выявить:
- анатомические особенности сердца;
- состояние сердечных клапанов, их функциональные возможности (пролапсы, регургитации, стенозы, недостаточность);
- состояние сердечной мышцы во время сокращений и расслаблений;
- патологические изменения органа (в том числе опухоли, перенесенные микроинфаркты);
- скоростные показатели кровотока в сердечных полостях;
- диаметр сосудов;
- изменение толщины стенок желудочков и предсердий;
- состояние околосердечной сумки, в том числе, наличие в ней патологической жидкости.
ЭХО сердца позволяет визуализировать тромбы в сердечных полостях, оценить степень атеросклеротического поражения коронарных сосудов, наличие добавочных хорд, которые считаются вариантом нормы. Также при эхокардиографии можно оценить состояние крупных сосудов, то есть этот метод показывает изменения в аорте.
Таким образом, ЭХО сердца позволяет выявить множество кардиологических заболеваний. Необходимо добавить, что на установленную норму при УЗИ влияют индивидуальные особенности пациента, телосложение, а также его возраст.
Изменения, которые выявляются при ЭКГ
Следует учесть, что аппараты для ЭКГ повсеместно доступны, процедура длится несколько минут, достаточно проста, в отличие от ультразвукового исследования. При этом можно выявить следующие изменения:
- нарушения сердечного ритма (тахи- или брадиаритмию, экстасистолию, фибрилляцию предсердий);
- признаки ишемии миокарда (при инфаркте миокарда, а также ишемической болезни сердца);
- признаки блокады (неправильное проведение импульсов).
Наряду с этим, кардиограмма не показывает изменения, которые отсутствуют в момент записи ЭКГ (но были у пациента какое-то время назад). А также патологию, которая не проявляется электрическими проявлениями (например, малые степени пороков клапанов). Эти патологические изменения можно обнаружить при выполнении ЭХО сердца.
ЭКГ не всегда показывает изменения стенок желудочков и предсердий, проявляющихся их утолщением, а также выраженные функциональные изменения при пороках сердца. Эти признаки лучше выявляются при ЭХО сердца.
Следует отметить, что на кардиограмме могут выявляться ложноположительные результаты, то есть какая-то острая патология, которой на самом деле нет. В первую очередь это может быть у женщин в период климакса. Внимание! Такая патология на ЭКГ регистрируется годами.
Другой причиной ложноположительного результата на кардиограмме является регистрация ишемических изменений у пациентов с аутоиммунными ревматическими заболеваниями. Эти патологические изменения отмечаются в течение длительного времени, хотя на самом деле у больного на электрокардиограмме норма.
Рекомендуется выполнять электрокардиографию пациентам, перенесшим ангину (так как возбудитель болезни обладает тропностью к сердечным полостям). При этом данное функциональное исследование может выявить коронарные осложнения на ранней стадии, когда возможно их полное излечение. В этой ситуации следует проводить и ЭХО сердца.
В заключение хотелось бы подчеркнуть особую роль сердца для нашего организма. Его нельзя заменить, а восстановить полноценную работу бывает крайне сложно. Поэтому при появлении первых перебоев в его работе необходимо незамедлительно обратиться к кардиологу и пройти соответствующее обследование: ЭКГ, УЗИ или другие методы.
Источник: https://diagnostinfo.ru/uzi/grudnaya-polost/uzi-ili-ekg-serdca.html
Как определить,что лучше — узи или экг сердца?
Что лучше — УЗИ или ЭКГ сердца — однозначно сказать сложно. Это две схожие процедуры. Они позволяют провести раннюю диагностику и выявить отклонения в работе сердечно-сосудистой системы. Что лучше — УЗИ сердца или кардиограмма — определяет врач.
Исследование сердца с использованием ультразвука
Этот вид обследования является прекрасным профилактическим инструментом. Он позволяет выявить заболевания на ранних стадиях развития. Это быстрый и простой способ получить информацию о состоянии сердечно-сосудистой системы. Проводится диагностика с использованием современного оборудования. УЗИ (эхокардиография) позволяет не только увидеть строение сосудов, но и понаблюдать за движением крови в них.
Данное исследование применяется для:
- выявления заболевания на ранней стадии;
- постановки точного диагноза.
Этот метод полностью заменяет рентгеновские способы исследования. Таким образом, человек целиком избавляется от радиационного излучения. Методика является совершенно безопасной и не имеет побочных действий.
Основные показания для использования УЗИ:
- шумы в сердце непонятного происхождения;
- симптоматика врожденных или приобретенных пороков сердца;
- сердечная недостаточность;
- подозрение на наличие опухоли;
- оценка результатов ранее проведенного хирургического вмешательства;
- общее состояние сердечно-сосудистой системы;
- изучение артериальной гипертензии.
Противопоказаний для проведения исследования нет. Его широко применяют для оценки состояния сердечно-сосудистой системы как взрослых, так и детей.
УЗИ позволяет определить строение сердца, точно показав размеры всех его составляющих. При исследовании особое внимание уделяется параметрам органа и частоте ударов. Оценивается общее состояние миокарда и перикарда, крупных сосудов и предсердий. Это позволяет выявить патологические изменения в развитии и работе сердечной мышцы.
УЗИ широко применяется для выявления нарушений ритма сердца, вегето-сосудистой дистонии, ревматизма и ишемической болезни. Данная методика отличается информативностью и безопасностью, поэтому она является одной из ведущих в области кардиологии.
Электрокардиограмма сердца
Этот метод позволяет выявить заболевания сердечно-сосудистой системы на ранних стадиях. Сердце человека работает в определенном ритме, вырабатывая электрические импульсы. Сбой в этом процессе регистрирует электрокардиограмма. Благодаря такому исследованию можно записать язык миокарда.
Любые отклонения в развитии зубцов P, Q, R, S и T позволяют определить возможные заболевания сердечно-сосудистой системы.
Электрокардиограммы назначаются врачом. Чаще необходимость обследования возникает после посещения кардиолога. Основные показания к проведению процедуры:
- выраженный болевой синдром в области сердца, груди и спины;
- дискомфорт;
- постоянная одышка;
- нестабильная работа сердца;
- сахарный диабет;
- ревматизм;
- ранее перенесенный инсульт.
Электрокардиография может проводиться в рамках профилактического осмотра. Необходимо это при беременности, перед оперативным вмешательством и занятиями активными видами спорта. Людям старше 40 лет проходить обследование необходимо каждый год. Это позволит отслеживать работу сердечно-сосудистой системы и на ранних стадиях определять возможные отклонения в ней.
Кардиограмма позволяет получить информацию о функциональности сердца (частоту сокращений, состояние сердечной мышцы и общее состояние органа). Эти параметры являются главными в работе сердца. Обследование позволяет получить точные данные относительно частоты сердечных сокращений. Оно показывает, в каком ритме бьется сердце. Узнать эту информацию позволяют специальные электроды, которые крепятся к телу человека. В ходе осмотра оценивается состояние сердечной мышцы.
Несмотря на эффективность исследования, ограничиваться только этими данными не стоит. Для подтверждения предварительного диагноза необходимо прибегнуть к дополнительным диагностическим методикам.
УЗИ или ЭКГ — от чего зависит выбор?
Отличается ли чем-то ЭКГ от УЗИ? Особой разницы в этих методиках нет. Они направлены на выявление патологических процессов в сердечно-сосудистой системе. Во время проведения ЭКГ применяют специальный аппарат под названием электрокардиограф. Он является генератором ультразвука, пропуская их сквозь грудную клетку и фиксируя данные на различных участках сердца. Методика направлена на определение состояния мягких тканей, а также толщину самого органа. Никаких противопоказаний к применению ЭКГ нет.
Ультразвуковое исследование проводится при определенных жалобах пациента. Его применяют при болях, шумах в сердце и повышенной утомляемости. Все эти симптомы, включая сонливость и одышку, могут указывать на наличие серьезных отклонений в работе сердца. Во время процедуры пациенту необходимо находиться в положении лежа. Над сердцем прикрепляется специальный датчик, месторасположение которого зависит от беспокоящей области.
После проведения процедуры по полученным данным специалист определяет функциональность сердца, анатомическое расположение и движение клапанов. Это позволяет зафиксировать возможные отклонения в органе.
ЭКГ и УЗИ — практически одинаковые процедуры, их действие направлено на выявление заболеваний сердечно-сосудистой системы. Какой метод диагностики использовать, решает лечащий врач в зависимости от жалоб и состояния пациента. В целом, эти способы исследования работают сообща и позволяют получить информативные данные.
Копирование материалов сайта возможно без предварительного согласования в случае установки активной индексируемой ссылки на наш сайт.
Источник: https://1pouzi.ru/info/chto-luchshe-uzi-ili-ekg-serdca.html
Чем отличается УЗИ сердца от ЭКГ (кардиограммы) и что из этого лучше?
ЭКГ (электрокардиография) и УЗИ сердца (эхокардиография) являются действенными методами диагностики системы кровообращения. Сравнение этих двух исследований покажет отличие между ними.
Сердечное сокращение осуществляется при помощи электрических импульсов, которые вызывает с постоянной частотой часть сердца, называемая синоатриальный узел. Электрический импульс, проходя через мышцу, не способен поддерживать одинаковую скорость, которая зависит от формы органа. Такая особенность импульса фиксируется аппаратом ЭКГ, в результате обработки информации строится и выводится график электрокардиограммы.
Кардиограмма показывает график сердечных сокращений, который выводится при фиксации аппаратом электрических импульсов синоатриального узла
ЭхоКГ (УЗИ сердца) представляет собой ультразвуковую диагностику, которая заключается в сканировании органа и отображении его изображения. Обследование ультразвуком разных органов и тканей происходит путем отражения от их поверхности ультразвуковых волн, которые излучает датчик. В это время на мониторе происходит построение изображения. Специалист УЗИ оценивает состояние сердца, его строение, проверяет наличие нарушений.
Что такое электрокардиография?
Метод основывается на фиксации колебаний, которые вызывает биение сердечной мышцы. Полученная информация через электроды переводятся на кардиограф. Отведения – это разница между потенциалами колебаний сердца. Фиксирование отведений происходит после установки электродов на тело пациента: обе руки и левую ногу.
Все отведения обладают полюсами – плюсом и минусом. Общее количество отведений – 6. Одно отведение устанавливается также и на правую ногу. Оно используется только в качестве заземления и его данные не фиксируются. Помимо этих отведений, во время процедуры применяются также грудные отведения, общее количество которых — 9, но применяются только 6. Эти отведения обладают одним полюсом и прикрепляются на конкретных участках груди.
Подготовительные меры к ЭКГ
Затем специалист начинает обследование и расшифровку результатов. Обычно это делает один и тот же врач. При обнаружении сильных нарушений, последующим лечением занимается кардиолог. Длительность процедуры составляет несколько минут. Пациенту следует помнить, что присоски крепятся на кожу, следовательно, одеваться на процедуру нужно в практичную одежду, которую легко можно было бы снять. Наличие одышки усложнит проведение процедуры, поэтому больной должен занять положение сидя.
Какие заболевания выявляет ЭКГ?
Частые нарушения, выявляемые на ЭКГ:
- аритмия и блокада сердца – ухудшения, связанные с частотой пульса и проведением импульса в сердце;
- тахикардия – частое сердцебиение, увеличение частоты сердечных сокращений, может быть физиологической (периодической) и патологической (постоянной);
- брадикардия – сниженная частота сердечных сокращений (до 70 в минуту);
- экстрасистолия – отклонение в сердечной активности, проявляется в виде дополнительных ударов;
- мерцательная аритмия – учащенное сердцебиение, заключающееся в нестабильном возбуждении миокарда.
ЭКГ позволяет увидеть различные сердечные патологии — блокаду сердца, аритмию, тахи- и брадикардию, экстрасистолию, мерцательную аритмию. Полученные таким исследовательским методом данные считаются абсолютно достоверными
Нарушения в работе сердца на ЭКГ рассматривает врач-специалист, тем не менее, этот вид исследования не всегда является полноценным методом получения информации о болезни. В таком случае требуется проведение ЭхоКГ, т.е. ультразвукового обследования. Этот способ диагностирования дает исчерпывающую информацию о сердечной активности, прослеживает кровоток, позволяет оценить строение клапанов. Какая методика необходима пациенту — определит доктор. Во время обычного медицинского осмотра проводится только кардиограмма.
Ультразвуковое обследование
УЗИ способно выявить разнообразные нарушения в работе, чрезмерную или недостаточную активность миокарда (что говорит об инфаркте), позволяет обнаружить атеросклеротические изменения аорты и сердечных клапанов, выявить скопление жидкости в перикарде. Чаще всего УЗИ проводится после осмотра на ЭКГ. Эти два вида обследований в комплексе дают более полную информацию о возможных нарушениях и заболеваниях.
УЗИ выполняется в положении лежа на левой стороне. Так лучше всего происходит сканирование ультразвуком. Перед процедурой пациент не должен готовиться к проведению осмотра. УЗИ обследование осуществляется при помощи датчика небольшого размера, который врач располагает под ребро. Существует также такой вариант УЗИ, как чреспищеводная эхокардиография. Этот вид обследования требует введения датчика определенного типа в пищевод. Как правило, обследование такого типа не предпочтительно для больных, однако, потребность его проведения имеется.
Сравнение обоих методов
Общие цели проведения обследования еще не означают одно и то же качество исследования. Электрокардиография и ЭхоКГ отличаются по следующим типам:
- по методу осуществления обследования;
- по типу выявляемых нарушений;
- по эффективности наблюдения системы кровообращения.
Кардиограмма показывает и записывает электростатическую деятельность сердечной мышцы в виде графика. Он показывает: имеется ли стабильный ритм пульса, его числовые показатели, наличие аритмий. Аритмии на электрокардиографии видны совершенно четко, поэтому именно этот способ диагностики системы кровообращения позволяет вовремя обнаружить отклонения и предпринять оздоровительные меры.
ЭхоКГ производится прибором особого назначения – ультразвуковым датчиком. Волны, исходящие от датчика, проникают во внутрисердечную полость, отражаются от тканей и возвращаются обратно в аппарат, где происходит анализ данных и выведение их на экран.
В отличие от ЭКГ, метод ультразвукового исследования позволяет визуализировать сердце на мониторе. Проводится УЗИ при помощи специального датчика и геля-проводника
Какой метод предпочтительнее?
Если электрокардиография исследует электростатическую активность сердечных тканей и подвергает исследованию сердечные ритмы, то ультразвук оценивает способность системы кровообращения перемещать кровь по организму. Хотя электрокардиография — более доступный метод обследования, ультразвуковая диагностика тоже не требует больших затрат.
Благодаря ультразвуковой диагностике врачи выявляют и предотвращают появление нарушений в сердечной активности. Ультразвуковые аппараты могут лучше, нежели электрокардиография, обнаружить ряд сердечных заболеваний.
Помимо изображения, нынешние ультразвуковые аппараты обеспечивают возможность диагностики в подвижном объемном изображении. Используется, когда есть необходимость в уточнении информации, полученной на электрокардиографе.
Здравствуйте. Мне 44 года, периодически мучают неприятные ощущения посередине груди и с левой стороны, а также иногда между лопаткой (также слева) и позвоночником. Чувствую сдавление, жжение, прострелы. Иногда не хватает воздуха. Что Вы посоветуете сделать в этом случае — УЗИ или ЭКГ?
Здравствуйте, Юрий Алексеевич.
Два этих метода диагностики не исключают друг друга, а взаимодополняют. Для более подробной консультации рекомендуем обратиться за очной консультацией к кардиологу. Вы можете подобрать врача в своем городе, выбрав нужную специализацию доктора.
узи сердца достоверно показывает
Скажите пожалуйста. Что означает сеть Хиари. Ребенку 5 лет
Здравствуйте, подскажите пожалуйста — у мамы побаливает сердце, записались к кардиологу но не знаем что лучше сделать прежде чем зайти к нему Узи сердца или ЭКГ достаточно?! подскажите пожалуйста.
Дилятация левого предсердия гипертрофия правого желудочка. Тн/1
Внимание! Вся информация на сайте предоставляется исключительно в справочных целях и носит ознакомительный характер. По всем вопросам диагностики и лечения заболеваний необходимо обратиться к врачу за очной консультацией.
Источник: https://uzimetod.ru/grudina/ekhokg-i-uzi-serdca-odno-i-tozhe.html
ЭКГ и ЭХО: в чем заключается разница и что лучше, если обследуется сердце?
ЭКГ и ЭхоКГ – это две диагностические процедуры, с помощью которых можно тщательно изучить сердце человека. Но несмотря на общую цель, ЭхоКГ отличается от процедуры ЭКГ сразу по трем параметрам:
- методика проведения;
- характер выявления патологий;
- представление полученных результатов.
Ну а определить, что лучше сканирует сердце, ЭхоКГ или ЭКГ, мы попробуем далее в статье.
Методика проведения процедуры
Электрокардиография, как и УЗИ, считается простым и доступным исследованием, проводимым на сердце, которое занимает всего около 20 минут. Для исследования используется аппарат с датчиками, которые крепятся на грудной клетке пациента и транслируют информацию о его сердце на специальную бумажную ленту в виде непрерывной кривой линии.
Изменения этой кривой свидетельствуют о следующих нарушениях в сердце пациента:
- Изменение размеров одной из камер, чаще всего левого желудочка.
- Патологические нарушения сердцебиения (экстрасистолии, бради- или тахикардия, аритмия).
- Нарушения проводимости на каком-либо участке из-за блокады.
- Рубцовые изменения после перенесенного ИМ.
- Воспалительный процесс в миокарде.
- Ишемия в результате ухудшения кровоснабжения миокарда.
Важно! Процедура ЭКГ, в отличии от УЗИ, Холтер-сканирования и ЭхоКГ, способна выявлять многие серьезные патологии максимально быстро, поэтому в экстренных случаях (во время приступа) используют именно его.
Что касается процедуры ЭхоКГ, то ее характерное отличие от ЭКГ в том, что сердце сканируется лишь одним датчиком, который перемещается по грудной клетке пациента из одной области, в другую, а полученные данные от сканера транслируются на экран аппарата ЭхоКГ в виде трехмерной проекции органа.
Стоит отметить, что ЭхоКГ и ЭКГ дополняют друг друга и назначаются пациенту одновременно. Поэтому игнорировать показания любого из двух исследований категорически не рекомендуется.
Характер выявления патологий
Во время процедуры ЭКГ врач определяет следующие показатели функционирования сердца:
- Автоматизм (постоянность импульсов, возникающих в сердце человека, и влияющих на сокращение мышцы).
- Проведение (передача импульса по миокарду).
- Возбуждение (реакция миокарда на полученный импульс).
- Сокращение (эффективность работы миокарда по выбросу крови).
- Тоничность (сохранение формы камер после цикла сокращения).
Оценив работу перечисленных функций с помощью ЭКГ аппарата, врач делает конкретные выводы о протекании сердечных заболеваний: стенокардии, ИБС, инфаркта миокарда. Все эти патологии можно выявить и с помощью аппарата УЗИ.
Что касается процедуры ЭхоКГ, то с ее помощью определяют более широкий спектр патологий, возникающих в сердце пациента:
- Врожденные или приобретенные пороки.
- Воспалительные процессы (перикардиты, эндокардиты, миокардиты).
- Острый инфаркт.
- Аневризмы (данное заболевание часто возникает в сердце после ранее перенесенного инфаркта).
- Кардиомиопатии.
- Тромбоз крупных артерий, расположенных в сердечно-сосудистой системе.
- Злокачественные и доброкачественные опухоли.
Проводя эхокардиографию сердца, врач может заметить не только характерные изменения органа, свидетельствующие о наличии какой-либо серьезной патологии, но еще нарушение кровотока, которое возникает при заболеваниях сосудов.
Подводя итог в вопросе разницы между ЭКГ и ЭХО сердца, можно сделать однозначный вывод о том, что эти процедуры существенно отличаются друг от друга. В первую очередь, стоит отметить, что ЭхоКГ, по сравнению с ЭКГ и УЗИ показывает более детальную информацию о сердце человека, в результате чего врачу удается обнаружить гораздо больший спектр патологий.
Еще одно характерное отличие процедуры ЭхоКГ от ЭКГ в том, что она занимает больше времени, а значит, применить ее в экстренных случаях не представляется возможным. Ну и последнее отличие заключается в том, что ЭхоКГ – более современный метод диагностики миокарда. Однако, несмотря на такую разницу между этими процедурами, ЭхоКГ и ЭКГ принято назначать пациентам одновременно, для получения полной картины о состоянии сердца и сосудов.
Источник: https://lechiserdce.ru/diagnostika/4264-ekg-i-eho-v-chem-raznitsa-serdtse.html
ЭхоКГ и УЗИ сердца – одно и тоже или разные методы?
Немногие знают, что помимо стандартной процедуры электрокардиографии есть и другие методы обследования сердца, например, УЗИ, КТ, МРТ, которые позволяют оценить работу сердца неинвазивным методом.
УЗИ сердца занимает больше времени и стоит дороже, но ультразвуковое обследование обладает большей информативностью. Эту процедуру обычно назначают после проведенной ЭКГ, если ее результаты сомнительны или неясны.
Что такое ЭхоКГ и УЗИ сердца? Преимущества метода
ЭхоКГ – эффективный ультразвуковой метод диагностики сердца
Процедура ЭКГ известна всем. Это обследование позволяет выявить сбои в работе сердца, нарушения ритма и т.д. Однако с помощью ЭКГ не всегда можно конкретизировать диагноз, поэтому назначается дальнейшее обследование.
Часто пациенты интересуются, ЭхоКГ и УЗИ сердца – одно и то же или же нет. Эхокардиографию называют УЗИ сердца, так как она основана на ультразвуковом обследовании сердца, но при этом она включает и элементы электрокардиографии. Во время обследования одновременно проводятся процедура УЗИ и ЭКГ, что значительно повышает информативность. Метод основывается на способности тканей тела отражать ультразвук и возвращать его обратно в датчик.
Поскольку разные ткани обладают различной эхогенностью, на экран выводится двух- или трехмерное изображение.
ЭхоКГ сердца имеет множество преимуществ:
- Безболезненность и неинвазивность. Процедура проводится как обычное УЗИ, но с присоединением к телу нескольких электродов. Это совершенно безболезненно. Никакие инъекции перед процедурой не проводятся. Единственный дискомфорт, который может испытывать пациент – это несильный холод от геля и датчика. Любые боли во время ЭхоКГ не связаны с воздействием ультразвука.
- Безопасность. Процедура безопасна для пациентов всех возрастов. Она практически не имеет противопоказаний. ЭхоКГ можно проводить пожилым людям, детям, беременным женщинам. Ультразвук не обладает побочными эффектами и не оказывает воздействия на плод.
- Доступность процедуры. Процедура может проводиться в любом медицинском центре, частном или муниципальном. При наличии направления от врача процедура проводится бесплатно. Аппаратура для проведения ЭхоКГ есть практически в любом городе.
- Небольшая цена. По сравнению с МРТ цена на ЭхоКГ невелика. Цена на ЭКГ несколько ниже, но сама процедура менее информативна. Стоимость варьируется в зависимости от медицинского учреждения.
- Высокая информативность. Процедура ЭхоКГ обладает высокой информативностью. С помощью ультразвукового обследования можно оценить не только ЧСС и сердечный ритм, но и размеры сердца, работу сосудов, наличие кист и опухолей.
Показания и противопоказания
Обследование назначается как в диагностических, так и в профилактических целях
Проводить процедуру ЭхоКГ можно как по назначению врача, так и для профилактики. Рекомендуется пройти обследование всем, у кого есть симптомы сердечных заболеваний, подозрения на наличие того или иного сердечно-сосудистого заболевания, а также для профилактического обследования уже имеющихся хронических заболеваний.
Назначение на обследование:
- Нарушения работы сердца. Если больной часто испытывает приступы тахикардии или стенокардии, сердцебиение сильно учащается или замедляется, все это сопровождается неприятными ощущениями в области груди, обследование сердца пройти необходимо. Обычно сначала назначают ЭКГ, а затем уже УЗИ.
- Одышка. В здоровом организме одышка может возникать после физических нагрузок и кардиотренировок. Но частая или постоянная одышка даже в спокойном состоянии требует обязательного обследования. Чаще всего она указывает на нарушения работы сердечной мышцы.
- Отеки. Возникновение отеков говорит о задержке жидкости в тканях организма. Это может быть признаком как нарушения работы почек, так и сердечно-сосудистых заболеваний. В этом случае назначается всестороннее обследование организма.
- Гипертония. Люди с повышенным артериальным давлениям входят в группу риска по сердечным заболеваниям. Постоянное повышенное давление значительно увеличивает нагрузку на сердце и сосуды. По этой причине гипертоникам рекомендуется ежегодное обследование сердца.
- Боли в грудной клетке. Боль в груди может возникать только в определенном положении, при ходьбе или же в спокойном состоянии. В любом случае она считается тревожным симптомом, нуждающимся в обследовании. Также ЭхоКГ назначается при частых головных болях.
- Очень часто проходят эту процедуру спортсмены, чьи увлечения связаны с экстримом. Подобные виды спорта повышают нагрузку на сердце, и заниматься ими можно только после профилактического обследования.
Противопоказаний процедура практически не имеет. Как ЭКГ, так и УЗИ проводятся всем без исключения. Помешать процедуре могут только травмы грудной клетки, деформации, воспаления кожи. В этом случае обследование будет затруднено. В некоторых случаях проведению процедуры мешает лишний вес. Тогда процедуру ЭхоКГ заменяют на МРТ.
Подготовка и процедура
Процедура ультразвукового обследования сердца – неинвазивная и безопасная
Никакой подготовки процедура она не требует. Для стандартной процедуры ЭхоКГ достаточно просто прийти в кабинет в назначенное время. В некоторых случаях рекомендуют не переедать или не есть за 3 часа до обследования. Полный желудок немного приподнимает диафрагму, что может затруднить обследование.
Процедура ЭхоКГ достаточно проста для пациента. Проводится она быстро и занимает не болееминут.
- Пациент заходит в кабинет врача, раздевается до пояса и ложится на кушетку на левый бок. Врач смазывает кожу пациента в области груди специальным гелем и прикрепляет электроды.
- Врач водит ультразвуковым датчиком до грудной клетке. Изображение выводится на экран, врач его фиксирует и проводит записи. Пациент при этом испытывает только небольшой холод и несильное давление. О любых болевых ощущениях нужно сообщать врачу.
Если проведение обычной процедуры ЭхоКГ невозможно, назначают чреспищеводную процедуру. Эта процедура напоминает ФГС. Через пищевод в рот пациент вводится датчик, через который информация поступает на монитор. Подготовка в этом случае будет несколько более сложной: перед процедурой нужно воздерживаться от еды не менее 8-10 часов. Во время такого обследования возникает сильный рвотный рефлекс. Больному рекомендуют глубоко дышать носом и не напрягать мышцы гортани и пищевода.
Есть и еще одна разновидность этой процедуры – стресс-ЭхоКГ.
Обследование проводится во время физических нагрузок, или же работа сердца усиливается с помощью специальных препаратов. Такая процедура считается более информативной, потому что позволяет выявить скрытые нарушения в работе сердца.
Вся процедура занимает около часа. Нагрузки подбираются индивидуально для каждого пациента. Обследуемого просят прийти в удобной одежде, чтобы ничего не мешало проведению процедуры.
Больше информации об УЗИ сердца можно узнать из видео:
Ни беременность, ни грудное вскармливание не являются противопоказаниями для проведения УЗИ. Прерывать грудное вскармливание не нужно. Для большего удобства женщина посещает кабинет врача после кормления. Следующее кормление можно проводить так же, как обычно. Ультразвук никак не влияет на грудное молоко и не наносит вред ребенку.
Расшифровка результатов
Во время процедуры ЭхоКГ оценивается работа сердца и сама сердечная мышца
Все показатели вносятся в специальный протокол, который затем отдается пациенту на руки. В число показателей входят размеры миокарда, размеры желудочков и толщина их стенок, ЧСС, ударный объем сердца, объем выбрасываемой крови. С помощью допплер-УЗИ можно оценить работу артерий и сосудов, движение крови по ним.
С помощью ЭхоКг можно выявить следующие заболевания:
- Аневризма. При аневризме часть сердечной мышцы выбухает, образуя мешок. Сократительная способность сердца в этом случае снижается. Обычно аневризма появляется как последствие инфаркта. При этом заболевании появляется слабость, одышка, аритмия. Разрыв аневризмы обычно приводит к летальному исходу.
- Сердечная недостаточность. Сердечная недостаточность может возникать по различным причинам. Она приводит к нарушению работы сердца, которое становится не способно в полной мере снабжать все органы и ткани кислородом. Кровоток значительно ухудшается, что приводит к различным осложнениям.
- Перикардит. Воспаление перикарда обычно возникает по причине инфекции или перенесенного инфаркта миокарда. При правильном лечение перикардит вылечивается полностью и не сопровождается осложнениями.
- Пороки сердца. Пороки могут быть врожденными и приобретенными, но все они требует регулярного обследования. При пороках сердца наблюдаются различные дефекты клапанов или перегородок, в результате которых нормальная работа сердца нарушается. Некоторые пороки сердца могут приводить к летальному исходу.
- Опухолевые процессы. С помощью ЭхоКГ можно обнаружить различные опухоли и кисты на ранних стадиях. Злокачественные и доброкачественные новообразования в области сердца встречаются редко, но их своевременная диагностика очень важна.
- Инфаркт миокарда. При инфаркте прекращается кровоснабжение к части сердечной мышцы, в результате чего начинаются некротические процессы. Инфаркт может привести как к смерти больного, так и к различным тяжелым последствиям.
Стоит помнить, что сердце – сложный орган и его обследование также проводится с учетом многих нюансов. Расшифровать результат обследования может только врач-кардиолог. Самостоятельно интерпретировать результаты нельзя, так как это приведет к ошибочному диагнозу.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Ваш комментарий Отменить ответ
- ARMEN → Донор сердца: как стать?
- ARMEN → Донор сердца: как стать?
- Аня → Для чего нужен Гематоген и как правильно его принимать?
© 2018 Орган Сердце · Копирование материалов сайта без разрешения запрещено
Сайт предназначен для ознакомления. Для лечения посоветуйтесь со своим лечащим врачом.
Источник: https://organserdce.com/diagnostika/uzi/ehokg-i-uzi-serdtsa-odno-i-tozhe.html
Про методы исследования в кардиологии и немного про лечение ИБС
Каждый метод может ответить на вопрос, адресованный именно этому методу. Вопрос должен задать врач, у которого этот вопрос возник. Если что-то беспокоит вас – поговорите с доктором, не назначайте себе исследований самостоятельно – жалко и времени и денег.
Нередко пациент говорит: «Давайте снимем кардиограмму, что-то у меня иногда сердце колет». Он думает, что если кардиограмма в порядке, то и проблем нет. Ошибочное и иногда опасное мнение! Даже при тяжелой стенокардии ЭКГ, снятая вне болевого приступа, может быть абсолютно нормальной. А успокоенный пациент не обследуется дальше, не получает необходимого лечения.
А что лучше: ЭКГ или ЭХОКАРДИОГРАФИЯ (ЭхоКГ)?
Частый вопрос. А ничего «не лучше»! Эти методы отвечают на разные вопросы и не заменяют друг друга. Например, при нарушениях сердечного ритма только ЭКГ поможет врачу понять, какая именно аритмия имеется. А ЭхоКГ только покажет неритмичность сердцебиения. Да и то не всегда.
При приступообразных (не постоянных) нарушениях ритма обычная кардиограмма может не дать информации, ведь она регистрируется меньше минуты. Для таких случаев придумали метод Холтеровского мониторирования.
Маленький кардиограф (чуть больше спичечного коробка) подключается к пациенту на сутки (иногда на трое суток), и пациент живет обычной своей жизнью: ходит, бегает, работает. Запись потом просматривается автоматически, и врач получает информацию о многих важных вещах, ускользающих от внимания обычной кардиограммы.
А ЭхоКГ? Незаменимый метод для диагностики пороков сердца, некоторых не частых, слава богу, но опасных заболеваний из группы кардиопатий, для оценки состояния сердечной мышцы и эффективности некоторых препаратов при лечении сердечной недостаточности. Но для диагностики стенокардии ЭхоКГ не применяется, этот метод не дает информации о коронарном кровотоке. Поэтому рекомендация врача: «У вас боли в груди (или нарушения ритма), давайте сделаем ЭХО» совершенно не обоснована.
Да и кардиограмма в покое, как говорилось выше, не даст однозначного диагноза. Для таких случаев используются так называемые СТРЕСС-ТЕСТЫ.
И кардиограмму, и ЭхоКГ можно сделать под нагрузкой, на велоэргометре или на беговой дорожке. Тут оба метода дают очень важную информацию: ЭКГ демонстрирует признаки ишемии, а ЭхоКГ – нарушение локальной сократимости сердца. Это уже серьезно! Дальше нас ждет КОРОНАРОГРАФИЯ.
Но не стоит так сразу пугаться!
Ведь это исследование делают во многих клиниках, занимает оно, как правило, не более 30 минут и вполне уже «на потоке». Как это делают? Через артерию на бедре или на руке к сердцу продвигают тонкий катетер. Затем в сосудистую систему сердца вводят контраст — раствор, который виден на рентгене. В этот момент снимают «рентгеновский фильм».
Сразу видно, какие именно сосуды сердца и в какой степени сужены атеросклеротическими бляшками, а именно эти сужения (стенозы) являются причиной стенокардии или инфаркта.
Действительно, диагноз ишемической болезни сердца (ИБС), например стенокардии, уже установлен предыдущими исследованиями. Назначить лекарства доктор может и без коронарографии. Такое лечение по старинке, наверное, улучшит самочувствие и уменьшит боли в груди. Но болезнь-то остается! Рано или поздно наступят ухудшение или осложнения.
Если Вы хотите стать ЗДОРОВЫМ человеком, надо лечиться по современному — делать СТЕНТИРОВАНИЕ.
Это тоже уже вполне обычная процедура, ничего особенного. Возможность проведения стентирования решается во время коронарографии. Через тот же катетер в сосуд сердца, прямо в место стеноза, проводят другой катетер с баллончиком и стентом на конце.
Стент – это металлическая сеточка в сложенном состоянии. Баллончик раздувают воздухом и расширяют просвет сосуда до нормальных размеров, одновременно расправляя стент. Потом баллон вынимают, стент уже в расправленном состоянии остается, фиксируется.
Все: сосуд расширен и укреплен, кровоток в нем нормальный. А значит, и симптомов стенокардии нет – сердце получает достаточно крови.
Если поражено несколько сосудов, ставят 2 и больше стентов, сколько надо. Во всем мире уже миллионы людей прошли эту процедуру (не будем называть ее операцией) и считают себя здоровыми. В Москве и в кардиологических центрах крупных городов России эта процедура выполняется уже давно и хорошо освоена.
К сожалению, не всем пациентам с ИБС и стенокардией возможно выполнить стентирование. Иногда (примерно в 20% случаев) во время коронарографии врач видит, что стенозы расположены так неудобно, что стентирование технически невыполнимо. Или сужения в сосудах сердца настолько выражены, что даже катетер сквозь них не проходит. В этих случаях кардиологи рекомендуют пациенту операцию — АОРТО-КОРОНАРНОЕ ШУНТИРОВАНИЕ.
Это уже настоящая операция на сердце. Суть ее вот в чем: от аорты к сосуду сердца после места стеноза подшивают шунт – обходной путь для крови.
Отрезок сосуда для шунта берут или из вены ноги или из артерии руки. Таким образом, кровь поступает в основное русло сосудов сердца в обход места стеноза. И все в порядке, человек практически здоров, переносит физические нагрузки как раньше, до болезни.
Если надо, ставят и 5-6 шунтов в разные сосуды. Операция трудоемкая, может продолжаться 6-8 часов. Однако делают ее уже давно, методика отлажена, и во многих кардиохирургических центрах России ее успешно освоили. Полтора – два месяца после операции – и вы практически здоровы. Швы, правда, в плохую погоду могут поныть.
Какие выводы мы можем сделать из всего этого?
Если у вас бывают боли в груди, особенно если они возникают при физической нагрузке, при ходьбе – обратитесь к хорошему кардиологу, не тяните. Внимательный разговор с врачом – 80% диагноза. Доктор направит вас на нужные именно вам исследования.
Если диагноз ИБС подтверждается, если ваши болевые приступы действительно связаны со стенокардией – соглашайтесь на коронарографию.
Но, повторяем, делать ее имеет смысл только, если вы настроены на дальнейшие шаги к здоровью. Просто так – смысла нет.
Если по результатам коронарографии предлагают стентирование или операцию – соглашайтесь! Риски осложнений этих операций несопоставимы с рисками осложнений заболевания. Иначе кто бы делал эти операции?! Да и лучше быть здоровым, чем больным!
ЖЕЛАЕМ ВАМ ЗДОРОВЬЯ И УДАЧИ !
Главный врач кардиологического консультативного Центра
О нас
Информация
Партнерам
Наши партнеры
Разделы
Здоровье
Жизнь
Дети и семья
Инструменты и тесты
Рекомендации и мнения, опубликованные на Сайте, включая материалы по персональной диете СлимСмайл, НЕ ЗАМЕНЯЮТ КВАЛИФИЦИРОВАННУЮ МЕДИЦИНСКУЮ ПОМОЩЬ. Обязательно проконсультируйтесь с врачом.
Размещенные на сайте информационные материалы, включая статьи, могут содержать информацию, предназначенную для пользователей старше 18 лет согласно Федеральному закону №436-ФЗ от 29.12.2010 года «О защите детей от информации, причиняющей вред их здоровью и развитию».
©VitaPortal, все права защищены. Свидетельство о регистрации СМИ Эл № ФСот 29.06.2011 г.
VitaPortal не осуществляет медицинских консультаций или постановки диагноза. Подробная информация.
Источник: https://vitaportal.ru/medicine/serdechno-sosudistaya-sistema/pro-metody-issledovaniya-v-kardiologii-i-nemnogo-pro-lecheni
Что лучше сделать ЭКГ или УЗИ сердца и какая разница между этими процедурами?
Что лучше — ЭКГ или УЗИ сердца, решает кардиолог в индивидуальном порядке. Если же задать такой вопрос врачу, то, скорее всего, он ответит, что такая формулировка не совсем корректна, так как обе эти диагностические процедуры очень важны. ЭКГ или электрокардиография позволяет выявить одни заболевания сердца, которые могут угрожать жизни, а УЗИ — другие. Часто врачи назначают обе процедуры, чтобы получить полную информацию о работе сердца.
ЭКГ представляет собой простую и безболезненную процедуру, которую проводят с помощью кардиографа. Нидерландский ученый Виллейм Эйнтховен в 1903 году сконструировал первый аппарат для проведения электрокардиографии. Данный метод диагностики основывается на фиксации колебаний, вызванных работой сердца. Информация через электроды передается на кардиограф. Разница между потенциалами колебаний сердечной мышцы — это отведения, которые фиксируются после наложения электродов на грудную клетку в области сердца и конечности.
Аппарат ЭКГ регистрирует электрические импульсы и отображает их в виде графической кривой на термобумаге. Всего существует 12 отведений, которые позволяют увидеть работу разных участков сердечной мышцы. Электрокардиография эффективна для выявления сердечных заболеваний, востребована при медицинских осмотрах, необходима перед хирургическим вмешательством. Также ЭКГ назначают после лечения, чтобы увидеть, насколько эффективна была терапия. В экстренных случаях от быстроты проделанной процедуры зависит жизнь человека.
Показаниями к электрокардиограмме являются;
- плановое обследование;
- гипертония;
- ИБС (ишемическая болезнь сердца);
- инфаркт миокарда;
- постинфарктный кардиосклероз;
- пороки сердца различной этиологии;
- кардиомиопатия, вызванная эндокринными нарушениями;
- хроническая сердечная недостаточность;
- нарушение сердечного ритма (тахикардия, аритмия, брадикардия);
- перикардиты;
- контроль после кардиохирургии.
Данные заболевания могут сопровождаться одышкой, болями в области груди, быстрой утомляемостью, кашлем без причины, головокружением, тошной, ощущением жжения в желудке. При подобных жалобах врач может направить пациента на прохождение электрокардиографии.
В кардиологии все диагностические процедуры очень важны. Разница заключается в оборудовании и способе проведения. Каждая методика имеет свои показания, позволяющие определить состояние сердечно-сосудистой системы. До появления ультразвукового исследования доступным методом являлась лишь электрокардиография, поэтому некоторые патологии диагностировать не удавалось. С появлением УЗИ появилась возможность получать больше информации о состоянии сердечной мышцы.
Ультразвуковое обследование тоже является безопасным методом диагностики. Благодаря данной процедуре врач в режиме реального времени видит:
- состояние сердца и клапанного аппарата;
- размеры полостей сердечной мышцы;
- толщину стенок;
- скорость и направление потоков крови.
Благодаря эходиагностике измеряется давление в легочной артерии, оценивается общая и локальная сократительная активность. Чаще всего проводится трансторакальная эхокардиография, то есть процедура делается через поверхность тела. При определенных патологиях выполняется чреспищеводная эхокардиография, называемая трансэзофагеальной от лат. Oesophagus. УЗИ позволяет выполнять нагрузочные тесты, которые называются стресс-эхо.
Пациенту с помощью препаратов или физических упражнений специально увеличивают нагрузку для фиксации изменений, происходящих в работе сердца в таком режиме. Этот способ обследования помогает выявить скрытые патологические явления, которые остаются незамеченными в относительно спокойном состоянии. УЗИ сердца назначают при:
- признаках лево-правожелудочковой недостаточности;
- наличии патологических шумов при прослушивании;
- ИБС хронического или острого характера;
- инфаркте миокарда;
- нарушениях сердечного ритма;
- септических состояниях;
- травмах грудной клетки;
- болях в груди неизвестного происхождения;
- тромбозе магистральных глубоких вен;
- лечении антибиотиками при онкологических заболеваниях;
- подозрении на аневризму аорты.
Существует группа пациентов, которые жалуются на хроническую головную боль. Такая процедура проводится для того чтобы исключить патологическое изменение предсердных перегородок, из-за которого появляются микроэболы (тромбы).
Хотя обе описанные диагностические процедуры важны, иногда возникают нюансы, которые врачи учитывают перед назначением. В критической ситуации, когда бригада «Скорой помощи» едет на вызов, делается кардиограмма сердца. Аппарат находится в машине, поэтому при авариях, гипертоническом кризе, подозрении на инфаркт миокарда, ее можно сделать на дому или по дороге в больницу. Проведенное обследование с помощью электрокардиографа в такой ситуации помогает оценить состояние пациента и оказать нужную помощь сразу же.
Когда кризис минует, больному рекомендуется дополнительное обследование с помощью УЗИ. Отказываться от данной процедуры не стоит. Современное оборудование позволяет увидеть мельчайшие нарушения, которые невозможно выявить лишь с помощью электрокардиограммы. Если кардиолог назначает лишь УЗИ, уточните, следует ли прибегать к другим процедурам.
Некоторым больным назначают суточный мониторинг, то есть к телу больного прикрепляется небольшой датчик, который на протяжении суток фиксирует все показатели работы сердца. Такой способ помогает увидеть, как работает сердечная мышца в течение суток при бытовой нагрузке больного. Обычная электрокардиограмма не позволяет зафиксировать экстрасистолию, особенно если это эпизодическое явление. Холтеровское мониторирование проводится при жалобах на перебои в работе сердца, ишемии миокарда, тахикардии.
Исследование через пищевод обозначается аббревиатурой ЧПЭС (чреспищеводная электрокардиостимуляция) и используется врачами около 30 лет. Данный метод диагностики отличается тем, что стерильный электрод вводится прямо в пищевод, ближе к сердцу. После его введения на глубину 40 см врач подает слабые электрические импульсы, постепенно увеличивая частоту сокращений. Все данные проводящей системы фиксируются, после чего расшифровываются специалистом. Если в ходе диагностики возникает сильное сердцебиение, процедура прекращается.
Ввиду того, что электрокардиография и эхокардиография проводятся разными способами, а также имеют ряд противопоказаний, пациенту необходимо следовать рекомендациям врачей. К некоторым методам диагностики нужно подготовиться правильным образом, то есть делать натощак и прекратить прием лекарств от аритмии.
Для проведения обычной ЭКГ не существует никаких противопоказаний. Не требуется и особенной подготовки к такому методу диагностики. Однако провести ее у пациентов, имеющих травмы грудной клетки и ожирение, сложнее. Недостоверную информацию можно получить при наличии у пациента кардиостимулятора.
ЭКГ с нагрузкой не проводится при:
- остром инфаркт миокарда;
- острых инфекционных заболеваниях;
- сложных нарушениях сердечного ритма;
- расслоении аневризмы аорты;
- артериальной гипертонии;
- хронической сердечной недостаточности.
Электрокардиографию через пищевод запрещено делать при заболеваниях желудка, ГПОД, опухолях, мерцательной аритмии на момент проведения, невротических реакциях на введение электрода, острых инфекционных заболеваниях носоглотки. Если соблюдены все меры предосторожности, то обычная ЭКГ с нагрузкой или через пищевод не вызывает никаких осложнений.
При стресс-эхо может повыситься артериальное давление, нарушается ритм сердца, что является ответом на провокационные пробы.
Для проведения УЗИ сердца противопоказаний нет. На результаты могут повлиять лишь анатомические данные пациента и опыт врача, проводящего процедуру. При деформации грудной клетки, ожирении и эмфиземе легких назначают МРТ или чреспищеводное ЭХО. Перед обследованием следует воздержаться от приема алкоголя и кофе.
И немного о секретах.
Вы когда-нибудь мучались от БОЛЕЙ В СЕРДЦЕ? Судя по тому, что вы читаете эту статью — победа была не на вашей стороне. И конечно вы все еще ищете хороший способ, чтобы привести работу сердца в норму.
Тогда почитайте, что говорит Елена Малышева в своей передаче о натуральных способах лечения сердца и очистки сосудов.
Вся информация на сайте предоставлена в ознакомительных целях. Перед применением любых рекомендаций обязательно проконсультируйтесь с врачом.
Полное или частичное копирование информации с сайта без указания активной ссылки на него запрещено.
Источник: https://vashflebolog.ru/diagnostics/ultrasonography/chto-luchshe-ekg-ili-uzi-serdca.html
Экг и эхо сердца в чем разница — Все про гипертонию
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Работа сердца в человеческом теле неоценима — орган обеспечивает поступление к каждой клетке организма крови, источника ценного кислорода и питательных веществ.
- Определение понятий
- Уровень I
- Уровень II
- Уровень III
- Подразделение
- Ведущие первопричины
- Описание клиники заболевания
- Проведение диагностики
- Лечебная тактика
- Синоатриальная
- Внутрижелудочковая
- Атриовентрикулярная
- Последствия
- Заключение
Сердце должно работать в полноценном ритме и хорошо сокращаться. Когда ритм сбивается, возникает блокада сердца, опасная тем, что вызывает нарушения в нормальном функционировании сердечной мышцы и других систем и органов.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Существует несколько разных блокад — разновидностей аритмий. Иногда патологии могут протекать бессимптомно, но чаще всего сопровождаются ощущением сердцебиения, головокружением, давлением в груди и одышкой.
Проблема требует незамедлительной медицинской помощи, поскольку может привести к серьезным осложнениям, одно из которых — остановка сердца.
Определение понятий
Нормальную сократительную деятельность сердца в организме взрослого человека и ребенка обеспечивают электрические импульсы, образующие собой целую проводящую систему. Ее работа должна отличаться регулярностью, а сердце — иметь одинаковые промежутки между сокращениями. Даже минимальный недостаток кислорода опасен для организма, и в первую очередь — для головного мозга.
Такое нередко случается при блокаде сердечно-сосудистой деятельности, которая заключается в сбое электрической проводимости по сердечной мышце. Другими словами, это сбой частоты или регулярности нормального сердечного ритма. Чтобы правильно понимать суть этого нарушения, необходимо представлять себе нормальную работу всей системы.
В норме сердечная деятельность начинается с проведения электрического импульса от синусового узла, расположенного в предсердии справа (верхний сегмент). Затем он распространяется на оба предсердия, способствуя их сокращениям. После этого переходит на желудочки сквозь атриовентрикулярный узел и распространяется на все остальные отделы сердца.
Нарушение прохождения импульса может возникнуть на каждом этапе и будет представлять собой разные виды блокад, каждая из которых имеет определенные симптомы, характерные признаки на электрокардиограмме и требует незамедлительной терапии.
Существует три основных типа блокад, поражающих отделы сердца на разных уровнях. Следует остановиться на каждом уровне поражения более подробно.
Уровень I
Данная разновидность блокады носит называние «синоатриальная». Встречается весьма редко, но может возникать в любом возрасте. Характеризуется проблемами с внутрисердечной проводимостью (внутрипредсердная).
Заключается в замедленной передаче импульсов от синусового узла к предсердиям или ее полном отсутствии. Имеет еще одно название — «синоаурикулярная». Страдает частота пульса, в котором наблюдается «потеря» одного иди нескольких ударов.
Подразделяется на три степени:
- I — импульсы реже зарождаются, но предсердий достигают;
- II — желудочков и предсердий достигают не все импульсы;
- III — полное отсутствие импульсов (угроза для жизни).
При синоатриальной блокаде наступает временная асистолия (отсутствие предсердных сокращений) и выпадает один или несколько желудочковых комплексов, что достаточно хорошо видно на электрокардиограмме. Пауза составляет практически два интервала между сокращениями сердца.
Уровень II
Представляет собой внутрижелудочковую патологию. Заключается в прекращении проведения электрических импульсов (или замедлении) по одной ветви пучков клеток проводящей системы или сразу нескольким. Носит распространенное медицинское название: «блокада ножек пучка Гиса».
Этот пучок — часть сердечной проводящей системы, представляет собой мышечные видоизмененные волокна, которые в межжелудочковой перегородке разветвляются на две характерных ножки — левые и правые. Каждая делится еще на пару ответвлений спереди и сзади, которые спускаются по межжелудочковой перегородке.
Блокады могут возникнуть на любом из пучков, поэтому подразделяются на одно-, двух- и трехпучковые. Однопучковые возникают при проблемах проводимости по ножке справа, передней ветвью слева (лнпг) или задней ветвью. При проблемах с правой ножкой (пнпг) или обеими ножками и их ветвями возникает блокада двухпучковая (бифасцикулярная). При трехпучковых страдают абсолютно все ветви.
Самостоятельным заболеванием не является, а выступает следствием какой-либо другой сердечной патологии — один из симптомов болезни.
При замедленном прохождении импульсов диагностируется I степень, если до желудочков доходят не все импульсы, устанавливают II степень. В качестве примера можно привести неполную блокаду правой ножки пучка Гиса. Третья устанавливается в тех случаях, когда проведение импульсов из предсердий в сторону желудочков становится невозможным.
Уровень III
Связана с проблемами в атриовентрикулярной области. Заключается в замедлении или отсутствии импульсов от предсердий к желудочкам. Возникает при патологии атриовентрикулярного узла (AV), пучка Гиса или его ножек. АВ-узел — часть проводящей системы, обеспечивающей последовательность сокращений желудочков и предсердий.
Бывает неполной, когда большая часть импульсов достигает желудочка с определенным опозданием, или полной, когда сигналов от синусового узла не наблюдается вовсе. Поступающие из синусового узла электрические импульсы начинают замедляться в АВ-узле, что дает возможность желудочкам наполняться, помогает сокращению предсердий.
Затем импульсы поступают непосредственно к пучку Гиса и его ножкам. Данным механизмом обеспечивается последовательное сокращение отделов сердца. Согласно статистике, чем ниже будет расположен уровень поражения, тем хуже будет прогноз и тяжелее симптоматика при АВ блокаде.
Подразделение
Полные АВ-блокады и неполные принято подразделять по степеням:
- Первая. Импульсы из предсердий достигают желудочков, но через АВ-узел замедляется проводимость.
- Вторая. На кардиограмме при АВ блокаде 2 степени отмечается периодическое «выпадение» комплексов (желудочковых).
- Третья. Характеризуется полным прекращением прохождения импульсов от предсердий к желудочкам.
Вторая степень подразделяется:
- тип Мобитц I — в АВ-узле задерживается каждый последующий импульс, в итоге происходит полная задержка, и желудочковый комплекс «выпадает»;
- тип Мобитц II — периода задержки нет, частичная потеря импульса отличается внезапностью (отсутствует проведение каждого второго или третьего импульса).
В основе данной классификации лежат электрокардиографические критерии (удлинение интервалов, выпадение комплексов, 1СТ1 и др.). Именно на основании электрокардиограммы устанавливается та или иная степень.
Ведущие первопричины
Существует достаточно большое количество причин, способных привести к той или иной блокаде сердечно-сосудистой деятельности.
| Синоатриальная | Чаще всего поражается синусовый узел (sa). Первопричинами могут стать повреждения миокарда органической природы и повышение тонуса блуждающего нерва.Возникает у пациентов, в анамнезе которых присутствуют:
Среди других причин отмечают интоксикацию после приема сердечных гликозидов, хинидина, бета и адреноблокаторов, препаратов калия и отравления фосфорорганическими соединениями. Еще среди первопричин, почему возникает данная патология, называют проведение дефибрилляции. Есть взаимосвязь со слабостью импульса, его блокировкой или отсутствием его зарождения в синусовом узле сердца. |
| Внутрижелудочковая | В зависимости от области образования выделяют следующие первопричины:
Реже к данной блокаде приводит интоксикация сердечными гликозидами или гиперкалиемия. |
| Атриовентрикулярная | В зависимости от основного фактора образования принято выделять блокады:
Иногда к сбоям в передаче импульса приводят хирургические вмешательства в виде протезирования клапана аорты, проведении пластики, катетеризация отделов сердца и так далее. В редких случаях встречается как результат врожденной патологии. Может возникнуть и вследствие интоксикации разными группами лекарственных препаратов (сердечные гликозиды, антиаритмики и др.). |
Каждая из перечисленных причин может привести к развитию аритмии, каждая разновидность которой будет иметь свои характерные признаки и определенную клиническую картину.
Описание клиники заболевания
Чаще всего общих и местных клинических проявлений при начальных изменениях в работе синусового узла и передаче импульсов не возникает (в случае блокады по типу синоатриальной). Только при помощи фонендоскопа доктор способен уловить отсутствие очередного сердечного сокращения (путем прослушивания).
При II степени все зависит от импульсов и частоты их выпадения. Если она носит редкий характер, больного беспокоят головокружение, ощущение дискомфорта, слабость и одышка.
В случае возникновения внутрипредсердных блокад характерной клинической картины нет. Иногда могут ощущаться перебои в области сердца, слабость. Часто АВ блокада 1 степени никакой клиникой не сопровождается.
Иногда пациент может указать на появление одышки, слабости при физических нагрузках, а в ряде случаев — возникновение боли. При снижении церебрального кровотока возможны нарушения сознания, обмороки и головокружения.
При II степени АВ-блокады пациенты отмечают «перебои» в области сердца. Третья характеризуется приступами Морганьи-Адамса-Стокса в виде урежения сердечных сокращений до 40 ударов в минуту и менее (брадиаритмия), болей в области сердца, слабости, головокружения, потемнения в глазах и кратковременной потери сознания. Иногда могут возникнуть судороги, цианоз кожи на лице и другие транзиторные признаки. Предшествовать приступу может ощущение жара в области головы.
Проведение диагностики
После выяснения анамнеза заболевания, проведения внешнего осмотра и прослушивания тонов сердца посредством фонендоскопа специалист может заподозрить наличие одной из блокад.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Следующий шаг — выявление дополнительных признаков патологии и проведение ряда диагностических процедур, которые помогают врачу установить вид изменений сердечного ритма.
| Синоатриальная | Ведущее значение у электрокардиограммы, ее расшифровки и суточного мониторирования. Иногда проводится проба с атропином. |
| Внутрижелудочковая | Основной принцип диагностики заболевания — проведение ЭКГ и некоторых ее разновидностей: ритмокардиографии, чреспищеводной электрокардиографии, суточного ЭКГ- мониторирования.Для выяснения причины заболевания проводятся МРТ, Эхо-КГ, МСКТ и ПЭТ сердца. Может выявляться истончение стенки сердца.Независимо от характера изменений необходимо брать направление на консультацию к кардиологу, аритмологу и кардиохирургу. |
| Атриовентрикулярная | Внешне наблюдается интенсивная пульсация вен на шее в сравнении с лучевыми и сонными артериями.На кардиограмме выявляется выпадение желудочковых комплексов (связанных с проблемами в работе ab узла), удлинение интервала P-Q, изменения 1ST1 и другие признаки.При необходимости выполняется суточное мониторирование, электрофизиологическое исследование сердца, ЭХО-КГ, МСКТ. |
Иногда выясняется, что сердце занимает в груди срединное положение. На электрокардиограмме бывает видна экстрасистолия.
Независимо от разновидности аритмии назначается проведение лабораторных тестов, которые позволяют выявить признаки сопутствующих заболеваний, изменение уровня электролитов, повышение сердечных ферментов и ряд других патологических признаков. Иногда проводится рентгенография грудной клетки. На снимках может быть увеличен поперечный размер сердца.
Лечебная тактика
После установления точного диагноза доктор назначает соответствующую терапию, которое будет зависеть от разновидности блокады.
Синоатриальная
При начальных изменениях специальной терапии не требуется. Иногда лечению подлежат сопутствующие болезни или назначается отмена препаратов, вызвавших патологические изменения.
Если причина патологии — ваготония, то хорошим способом станет введение атропина подкожно или его прием вовнутрь.
Следует помогать стабилизации работы синусового узла посредством симпатомиметиков («Адреналин», «Эфедрин»). Для улучшения метаболизма сердца назначаются «АТФ», «Инозин» и «Кокарбоксилаза».
В случае периодической асистолии или ухудшения самочувствия доктор может назначить временную или постоянную имплантацию электрокардиостимулятора.
Внутрижелудочковая
Требует терапии основного заболевания, поскольку специфического подхода к лечению данной патологии не существует. Для этого назначаются следующие препараты:
- нитраты;
- гипотензивные средства;
- сердечные гликозиды.
В отдельных случаях рассматриваются показания для установки электрокардиостимулятора (полная блокада правой ножки пучка Гиса, последняя степень и др.).
Атриовентрикулярная
При отсутствии клинических проявлений блокады требуется только динамическое наблюдение. При необходимости выполняется отмена препаратов, вызвавших нарушение.
Может быть назначен курс адреностимуляторов («Изопреналин», «Орципреналин») и дальнейшая установка кардиостимулятора. Купировать приступы Морганьи-Адамса-Стокса помогают «Атропин» и «Изопреналин».
Примерный курс составляет не менее двух недель, но точную продолжительность лечения определяет доктор.
Иногда применяются народные методы. Показано санаторно-курортное лечение. Немаловажное значение уделяется комплексной диете, фиксированным физическим нагрузкам и другой неспецифической терапии.
Последствия
При любой блокаде осложнения чаще всего обуславливаются выраженным замедлением сердечного ритма, в основе которого лежит органическая патология.
Нередко последствия болезни сопровождаются сердечно-сосудистой недостаточностью и желудочковой тахикардией. Прогноз при данной патологии во многом зависит от основного заболевания, вызвавшего аритмию.
В случае приступа Морганьи-Адамса-Стокса помочь вылечить пациента поможет ИВЛ и непрямой массаж сердца, поскольку есть риск его остановки. В случае многократной потери сознания существует опасность развития умственных нарушений. Реже возможны кардиогенный шок, развитие патологии почек и обострение ИБС.
Наиболее серьезный прогноз наблюдается при АВ-блокаде III степени, когда развивается выраженная сердечно-сосудистая недостаточность, а пациенты чаше всего становятся нетрудоспособными.
Преходящие изменения в работе нередко выражаются возникновением блокады, которая заключается в сбое проводимости электрических импульсов в проводящей системе этого органа. Данная патология встречается достаточно часто и может спровоцировать серьезные последствия, одним из которых является остановка сердца.
Заключение
Специалисты в области медицины настоятельно рекомендуют обращаться за помощью при появлении перебоев в работе сердечно-сосудистой системы, болезненности в груди, ощущении давления или тяжести в этой области. Даже небольшое головокружение или учащение пульса могут стать первыми сигналами о проблемах в работе сердца.
Следует регулярно посещать терапевта или кардиолога, проходить кардиограмму, следить за давлением и бережно относиться к своему сердцу.
Внимательное отношение к своему здоровью позволит избежать долгих исследований и продолжительного лечения, даст возможность прожить полноценную, долгую жизнь.
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аллапинин
- Аспаркам
- Детралекс
Что такое ЭХО-кардиограмма
Эхокардиография (УЗИ сердца) – это способ диагностики, который позволяет изучить строение и функции сердца и сосудов. Безопасный метод обследования применяют для разных категорий пациентов. Это неинвазивная (не повреждается целостность кожи) процедура не доставляет болезненных ощущений. С помощью УЗИ кардиолог выявит те изменения в работе сердца, которые не проявляются болью и не обнаруживаются во время электрокардиограммы.
УЗИ сердца – основные сведения
Многих пациентов, которым впервые назначают эту процедуру, интересуюет следующее: «Эхо кардиограмма – что это?»
Это неинвазивное исследование, во время которого применяется ультразвук. Во время процедуры используют аппарат под названием «эхокардиограф». Его датчик под влиянием электроэнергии издаёт звук высокой частоты, который проходит через разные отделы сердца, отражается от них, возвращается в первоначальном виде, регистрируется тем же датчиком, трансформируется обратно в электричество, формируя изображение на экране.
ЭХО КГ позволяет определить следующие параметры:
- габариты сердца;
- толщина сердечных стенок;
- строение стенок и их целостность;
- размер камер сердца (предсердия, желудочки);
- сократительная способность сердечной мышцы;
- состояние клапанов и их функциональность;
- оценка состояния артерии лёгкого и аорты;
- давление крови в камерах сердца и крупных сосудах;
- кровообращение в предсердиях, желудочках, клапанах (направление и скорость кровяного русла);
- состояние эпикарда (наружная оболочка сердца) и околосердечной сумки.
Эхокардиограмма позволяет выявить следующие заболевания и состояния:
- Скопление жидкости в околосердечной сумке. Этот симптом указывает на наличие серьёзных патологий.
- Пороки сердца (изменения структур органа, которые нарушают кровообращение).
- Внутрисердечный тромбоз.
- Патологические изменения (расширение или уменьшение) сердечных камер.
- Утолщение или истончение стенки камеры.
- Новообразования.
- Нарушение кровообращения (скорость или направление).
Пациенты, которые первый раз столкнулись с терминами «электрокардиограмма» и «эхокардиограмма», считают, что это одно тоже. Однако это ошибочное мнение. При подозрении на заболевания сердца и сосудов назначают оба исследования. И тогда многие пациенты задаются вопросом: «ЭКГ и ЭХО – в чем разница?».
Электрокардиограммы позволяют определить функциональные проблемы с сердцем, которые сигнализируют о различных заболеваниях. С помощью этой процедуры можно обнаружить первые симптомы инфаркта на фоне ишемической болезни и стенокардии.
Эхо сердца выявляет структурные аномалии органа, сократительную способность сердечной мышцы и нарушение кровотока.
Теперь вы знаете, чем эхокардиограмма отличается от электрокардиограммы. Оба метода исследования жизненно важны для человека при подозрении на наличие сердечных патологий.
Кому показана эхокардиограмма?
Эхокардиографическая диагностика необходима людям, которые уже страдают от болезней сердца и сосудов или находятся на этапе их выявления.
Эту процедуру назначают в следующих случаях:
- Артериальная гипертензия.
- Подозрение на врождённые или приобретённые пороки (например, для выявления аномального дренажа лёгочных вен).
- Риск врождённых пороков.
- Частые головокружения и потери сознания.
- Нарушения дыхания, отёки.
- Частые замирания или перебои в работе органа.
- Боль за грудиной, которая отдаёт в левую часть тела (рука, лопатка, часть шеи).
- Постинфарктный период (для оценки сократительной способности миокарда).
- Стенокардия (чтобы оценить сократительную способность желудочка).
- При подозрении на наличие новообразований на сердце.
- Истинная или псевдоаневризма сердца.
- Кардиомиопатия (для выявления разновидности недуга).
- Перикардит (для определения объёма жидкости).
- При чрезмерных психоэмоциональных или физических нагрузках.
Проведение эхокардиограммы необходимо, если обнаружены изменения на ЭКГ или рентгенограмма показала нарушение структуры сердца (изменилась форма, размер, расположение и т. д.).
Беременным важно провести ЭХО сердца при следующих заболеваниях и состояниях:
- Сахарный диабет.
- Женщина входит в группу риска пороков сердца.
- Будущая мама переболела краснухой во время вынашивания плода.
- Приём антибактериальных или противоэпилептических медикаментов до 13 недели.
- Предыдущие беременности заканчивались выкидышем или ребёнок появлялся на свет раньше срока.
Виды ЭХО-КГ
Существуют следующие разновидности эхокардиограммы, большинство из которых проводят через грудную клетку.
Одномерная
Этот метод редко применяют самостоятельно. Во время исследования на экране появляется график с записью от исследуемых отделов сердца. С его помощью точно определяют размер камер и их функциональность.
Двухмерная
На монитор компьютера генерируется изображение сердца, на этом экране отображается сокращение и расслабление сердечной мышцы и клапанов. Эхо кардиография позволяет выявить точный размер сердца и его камер, их подвижность и сократительную способность.
Доплер-эхокардиография
Это исследование часто сочетают с двухмерным УЗИ. Этот метод позволяет наблюдать за кровотоком в камерах сердца и крупных сосудах. У здорового человека кровь двигается в одну сторону, но при нарушении функциональности клапанов наблюдается регургитация (обратный кровоток). На экране движение крови показано красным и синим цветом. Если обратный кровоток присутствует, то кардиолог изучает следующие показатели: скорость прямого и обратного тока крови, диаметр просвета.
Контрастная
Это исследование позволяет чётко визуализировать внутреннее строение сердца. В кровоток пациента вводят контрастный состав и обследуют его по стандартной методике.
Стресс-эхокардиография – это сочетание двухмерного ЭХО-КГ и физической нагрузки. Так можно выявить сердечные заболевания на ранней стадии.
Показания к стресс-ЭХО-КГ:
- подозрение на ишемию;
- чтобы оценить эффективность терапии ишемии;
- для выявления прогноза ишемической болезни;
- чтобы оценить проходимость сосудов;
- чтобы определить угрозу осложнений перед операцией на сердце или сосудах.
Этот способ исследования противопоказан при дисфункции печени или почек, выпячивании стенки аорты или инфаркте.
Чреспищевидная
Эту разновидность УЗИ проводят через пищевод, при этом датчик, который издаёт ультразвук, опускают по пищеварительной трубке. Чреспищевидную ЭХО КГ назначают при подозрении на дисфункцию протезированного клапана, наличие тромба в сердце, выпячивание стенки аорты и т. д.
Выбор метода диагностики зависит от состояния пациента и его возраста.
Особенности проведения ЭХО-КГ
Одномерную, двухмерную и допплер-эхокардиограмму проводят без предварительной подготовки. За 5 часов до чреспищеводного УЗИ лучше отказаться от приёма пищи.
Во время ЭХО КГ обследуемый ложится на левый бок, эта позиция способствует максимальной визуализации сердца (на экране видны 4 его камеры). Доктор обрабатывает датчик специальным гелем, благодаря которому улучшается контакт с телом пациента. Во время прикосновения датчика к коже на мониторе отображается изображение отделов сердца. Датчик по очереди прикладывают к общепринятым точкам: яремная ямка, на участке V межреберья на 1.5 см левее от грудины, в область под мочевидным отростком.
Результаты исследования зависят от следующих факторов:
- Анатомические особенности пациента: избыточный вес, патологическое изменение формы грудной клетки, дыхательная недостаточность вследствие эмфиземы лёгких и т. д. Из-за этих препятствий тяжело прочитать изображение.
- Качество техники. Современный аппарат гарантирует точную и информативную диагностику.
- Опыт врача. Специалист должен обладать техническими навыками и уметь анализировать полученные данные.
Во время стресс-эхокардиограммы сначала проводят стандартное УЗИ, потом на обследуемого надевают датчики, которые будут фиксировать изменения изображения на экране во время физической активности. Потом пациент должен позаниматься на тренажёре (беговая дорожка, велотренажёр) сначала на минимальной нагрузке, которую постепенно будут повышать.
Во время физической нагрузки врачи контролируют давление и частоту сокращений миокарда обследуемого. Ели его состояние ухудшается, то процедуру прекращают.
При чреспищеводном исследовании слизистую рта обрабатывают раствором лидокаина, чтобы уменьшить рвотный рефлекс. Потом обследуемый ложиться на бок, во рту фиксируют загубник, а в пищевод аккуратно вводят эндоскоп (толстая гибкая трубка). Ультразвуковой датчик генерирует изображение на экран компьютера.
Расшифровка результатов
Анализирует результаты исследования доктор, проводивший УЗИ. Полученные результаты он передаёт лечащему врачу, который устанавливает диагноз с учётом жалоб пациента. Кроме того, необходимо учитывать инструментальные и лабораторные исследования.
В таблице ниже будут представлены нормальные показатели ЭХО-КГ для взрослых:
| Объём ПЖ (правый желудочек) в конце диастолы | от 0.9 до 2.5 см |
| Объём ПП (правое предсердие) в момент сокращения желудочков | от 1.9 до 4 см |
| Объём ЛЖ в конце диастолы | с 3.5 до 5.7 см |
| Толщина ЗСЖ (задняя стенка желудочка) в момент расширения | от 0.6 до 1.1 см |
| Амплитуда движения ЗСЛЖ в момент сокращения | с 0.9 до 1.4 см |
| Толщина перегородки между желудочками в конце диастолы | от 0.6 до 1.1 см |
| Амплитуда движения (АД) перегородки между желудочками на уровне средней трети в момент сокращения | с 0.3 до 0.8 см |
| АД перегородки между желудочками на уровне верхушки сердца в момент сокращения | от 0.5 до 1.2 см |
| Устье аорты | с 2 до 3.7 см |
| Устье лёгочной артерии | от 1.8 до 2.4 |
| Ствол лёгочной артерии | около 3 см |
Кроме того, существуют дополнительные параметры, которые требуют отдельного внимания:
- Индекс массы сердечной мышцы ЛЖ составляет от 70 до 95 г/м².
- Объём крови, который выталкивает ЛЖ в систолу в просвет аорты – от 55 до 60%.
- Количество крови, которое выталкивает сердце в кровоток в момент сокращения каждого желудочка – от 60 до 100 мл.
- Скорость кровотока по сонной артерии – от 17 до 27 см/с.
- В околосердечной сумке отсутствует жидкость.
- Отсутствуют симптомы регургитации (обратный ток крови).
- Сосочковые мышцы работают нормально.
- На клапанах отсутствуют разрастания.
Все вышеописанные значения – это норма для здорового человека.
Теперь вы знаете, что такое эхокардиография, провести исследование можно в государственной больнице или лечебно-диагностическом центре. Чреспищеводную или стресс-эхокардиографию проводят только в специализированных медучреждениях с современным оборудованием. Процедуру выполняют после назначения доктора. В частной клинике можно записаться на обследование самостоятельно, но нужно иметь при себе электрокардиограмму.
Чем опасно давление 100 на 50 и что нужно при этом делать?
Показатели 100 на 50 — это признак гипотонии, оно является довольно распространённым и вряд ли любой из нас не сталкивался с подобным состоянием. Однако, снижение артериального давления до таких пределов далеко не является нормой и следует знать, как себя вести в подобных случаях и что при этом делать.
Дело в том, что за падением уровня показателей АД, скрываются довольно опасные проблемы, которые нельзя оставлять без внимания. Часто гипотония может быть следствием опасных процессов и здесь обязательно требуется врачебное вмешательство. Рассмотрим само понятие о гипотонической болезни и значениях пульсовой разницы.
Почему происходит снижение давления до уровня 100 на 50
Все мы знаем, как происходит процесс доставки веществ и кислорода к внутренним системам и органам, это осуществляется за счёт кровеносного потока. От его интенсивности и скорости зависит, насколько быстро питание поступит по назначению.
Движение крови по сосудистым артериям управляется мышцами сердца, и его сокращениями, именно за счёт мышечного сжатия и выталкивания жидкости осуществляется продвижение кровяного потока. Значит, от кровообращения зависит вся работа нашего организма, и при любых нарушениях и перепадах кровеносного давления происходит том или иное расстройство.
Условный стандарт для взрослого здорового человека 120/ 80 или 110/ 70. Допускаются небольшие отклонения от данной нормы, не более пяти единиц. Так, например, систолический уровень допускается до пределов 109 – 139, а диастолический 69- 89. Понятно, что у каждого человека есть индивидуальные особенности и данные значение могут колебаться, однако стоит стремиться к этим показателям и не допускать сильного перепада величин.
Разница не должна превышать 30-40 мм, так как слишком сильное увеличение этого числа красноречиво указывает на проблемы с сердцем.
Что означает давление 100 на 50?
Итак, мы разобрали, от чего зависят показатели нижнего и верхнего показателя АД и как работает система пульсации, теперь следует обратить внимание на то, почему происходит такое явление как гипотония, что этому способствует.
Следует сказать, что для некоторых лиц, уровень АД с пониженными показателями является почти нормой, но и они при давлении 100 на 50 испытывают негативное состояние.
Любого человека должно насторожить :
- Головокружение, а иногда даже потеря сознания;
- Быстрая утомляемость;
- Иногда резко возникающая боль в голове;
- Тошнота с вызовом рвоты;
- Состояние, при котором не хватает воздуха;
- Лишком большая или, наоборот малая частота сокращений сердца;
- Частичные признаки онемения конечностей;
- Боль в области грудной клетки;
- Сонливость и апатия.
Следует отметить те моменты, при которых не следует паниковать и вызывать скорую помощь, так как они связаны с другими провоцирующими факторами, убрав которые, давление нормализуется.
К таким явлениям можно отнести:
- Резкие перепады климатических зон при перелётах;
- Если человек находился долгое время в душной комнате;
- Отсутствие полноценного сна или переутомление;
- Факторы, связанные с генетикой;
- Период подросткового возраста, в котором идёт интенсивный рост.
Особым образом следует выделить беременность, во время которой показатели АД часто снижаются, что должно насторожить врача. Такое состояние нередко приводит к гипоксии и выкидыванию плода, так что гипотония при беременности весьма опасное явление.
Давление 100 на 50 часто бывает у подростков, такое явление не является опасным, и носит временный характер. Как только рост ребёнка закончится, подобные симптомы исчезнут без следа. Дети в возрасте 12 лет часто испытывают перепады настроения, страхи, переживания, что сказывается на их состоянии.
Нормальная частота сердцебиения при давлении 100 на 50
ЧСС – это очень важный признак при диагностике любого состояния. Обычно при гипотонии АД компенсируется учащённым пульсом, такова особенность организма человека, однако такое явление можно наблюдать не всегда, и сердцебиение не выходит из нормы. Такая особенность говорит о том, что для данного индивидуума состояние гипотонии является нормальным.
Если наблюдается повышенный пульс
При давлении 100 на 50 и пульсе 100 необходимо вмешательство медиков, так как подобные состояния несут опасность для здоровья и жизни человека.
Не следует медлить при присутствии таких признаках:
- При сильной или средней кровопотере ;
- При сепсисе наблюдается сильная слабость, жар и серозность кожи;
- Анафилактический шок часто дополняется отёком Квинке и опасен летальным исходом;
- При воспалении лёгких, жаре болевых ощущениях;
- При тепловых ударах, тошноте рвоте;
- Когда происходит кровоизлияние в мозг, при этом чувствуются сильные боли, рвота, судороги, потеря сознания.
Обратите внимание на все подобные вспомогательные симптомы, особенно если этому могла предшествовать травма, сильное падение или удар.
Что делать при давлении 100 на 50
Человек до прибытия скорой помощи при плохом самочувствии может несколько сгладить ситуации и помочь себе сам, стабилизировав состояние.
- Выпейте чашку хорошо заваренного чёрного чая;
- Откройте форточку и впустите в помещение воздух;
- Ложитесь на диван и не подкладывайте подушку под голову;
- Поднимите ноги выше уровня головы;
- Освободите горловину и дышите не торопясь, глубоко вдыхая;
- Эти меры помогут продержаться до прихода врача и несколько облегчат состояние. Далее следует обязательно обследоваться и начать лечение, соответствующее с поставленным диагнозом.
Для того, чтобы подобного состояния не возникло, существе несколько жизненных правил, которые рекомендуется соблюдать каждому человеку:
- Соблюдать режим питания, и правильность в подборе продуктов;
- Отказаться от вредных привычек;
- Заниматься активным образом жизни и спортом;
- Усилить питьевой режим;
- Принимать витаминные комплексы и минеральные вещества;
- Хорошо высыпаться и избегать стрессовых ситуаций;
- Использовать травяные настои и чаи;
- Много гулять и ходить;
- Не злоупотреблять кофеином.
Для кого давление 100 на 50 особенно опасно
Большая опасность низкого АД представляется для людей в пожилом возрасте, гипотоников и женщин, вынашивающих ребёнка. Этим группам населения необходимо постоянно следить за уровнем давления и при проявлении негативных признаков в состоянии, сразу обращаться за помощью.
Среди серьёзных осложнений, можно выделить: малокровие, ишемический инсульт, кислородная недостаточность мозга и сердца.
Следите за своим давлением, не допускайте развития патологий и будьте здоровы!
Узи сердца и эхо сердца в чем разница — Все про гипертонию
УЗИ сердца – основные сведения
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
- габариты сердца;
- толщина сердечных стенок;
- строение стенок и их целостность;
- размер камер сердца (предсердия, желудочки);
- сократительная способность сердечной мышцы;
- состояние клапанов и их функциональность;
- оценка состояния артерии лёгкого и аорты;
- давление крови в камерах сердца и крупных сосудах;
- кровообращение в предсердиях, желудочках, клапанах (направление и скорость кровяного русла);
- состояние эпикарда (наружная оболочка сердца) и околосердечной сумки.
- Скопление жидкости в околосердечной сумке. Этот симптом указывает на наличие серьёзных патологий.
- Пороки сердца (изменения структур органа, которые нарушают кровообращение).
- Внутрисердечный тромбоз.
- Патологические изменения (расширение или уменьшение) сердечных камер.
- Утолщение или истончение стенки камеры.
- Новообразования.
- Нарушение кровообращения (скорость или направление).
Кому показана эхокардиограмма?
- Артериальная гипертензия.
- Подозрение на врождённые или приобретённые пороки (например, для выявления аномального дренажа лёгочных вен).
- Риск врождённых пороков.
- Частые головокружения и потери сознания.
- Нарушения дыхания, отёки.
- Частые замирания или перебои в работе органа.
- Боль за грудиной, которая отдаёт в левую часть тела (рука, лопатка, часть шеи).
- Постинфарктный период (для оценки сократительной способности миокарда).
- Стенокардия (чтобы оценить сократительную способность желудочка).
- При подозрении на наличие новообразований на сердце.
- Истинная или псевдоаневризма сердца.
- Кардиомиопатия (для выявления разновидности недуга).
- Перикардит (для определения объёма жидкости).
- При чрезмерных психоэмоциональных или физических нагрузках.
- Сахарный диабет.
- Женщина входит в группу риска пороков сердца.
- Будущая мама переболела краснухой во время вынашивания плода.
- Приём антибактериальных или противоэпилептических медикаментов до 13 недели.
- Предыдущие беременности заканчивались выкидышем или ребёнок появлялся на свет раньше срока.
Виды ЭХО-КГ
Одномерная
Двухмерная
Доплер-эхокардиография
Контрастная
- подозрение на ишемию;
- чтобы оценить эффективность терапии ишемии;
- для выявления прогноза ишемической болезни;
- чтобы оценить проходимость сосудов;
- чтобы определить угрозу осложнений перед операцией на сердце или сосудах.
Чреспищевидная
Особенности проведения ЭХО-КГ
- Анатомические особенности пациента: избыточный вес, патологическое изменение формы грудной клетки, дыхательная недостаточность вследствие эмфиземы лёгких и т. д. Из-за этих препятствий тяжело прочитать изображение.
- Качество техники. Современный аппарат гарантирует точную и информативную диагностику.
- Опыт врача. Специалист должен обладать техническими навыками и уметь анализировать полученные данные.
Расшифровка результатов
| Объём ПЖ (правый желудочек) в конце диастолы | от 0.9 до 2.5 см |
| Объём ПП (правое предсердие) в момент сокращения желудочков | от 1.9 до 4 см |
| Объём ЛЖ в конце диастолы | с 3.5 до 5.7 см |
| Толщина ЗСЖ (задняя стенка желудочка) в момент расширения | от 0.6 до 1.1 см |
| Амплитуда движения ЗСЛЖ в момент сокращения | с 0.9 до 1.4 см |
| Толщина перегородки между желудочками в конце диастолы | от 0.6 до 1.1 см |
| Амплитуда движения (АД) перегородки между желудочками на уровне средней трети в момент сокращения | с 0.3 до 0.8 см |
| АД перегородки между желудочками на уровне верхушки сердца в момент сокращения | от 0.5 до 1.2 см |
| Устье аорты | с 2 до 3.7 см |
| Устье лёгочной артерии | от 1.8 до 2.4 |
| Ствол лёгочной артерии | около 3 см |
- Индекс массы сердечной мышцы ЛЖ составляет от 70 до 95 г/м².
- Объём крови, который выталкивает ЛЖ в систолу в просвет аорты – от 55 до 60%.
- Количество крови, которое выталкивает сердце в кровоток в момент сокращения каждого желудочка – от 60 до 100 мл.
- Скорость кровотока по сонной артерии – от 17 до 27 см/с.
- В околосердечной сумке отсутствует жидкость.
- Отсутствуют симптомы регургитации (обратный ток крови).
- Сосочковые мышцы работают нормально.
- На клапанах отсутствуют разрастания.
- Чем отличаются препараты?
- В чём их сходство
- Общие побочные эффекты:
- Механизм формирования НПВС-гастропатии
- Противопоказания
- Что лучше выбрать
- Сердечный аспирин поможет в профилактике рака
- Аналоги Аспирина кардио
Аспирин (ацетилсалициловая кислота или АСК) – популярное лекарственное средство, используемое для профилактики тромбозов на фоне ишемической болезни сердца. Он относится к группе антиагрегантов. Механизм действия препарата основан на подавлении функции тромбоцитов, участвующих в образовании тромба. АСК выпускается в двух формах:
- «чистый» Аспирин (без кишечнорастворимой оболочки);
- «защищённый» АСК(в оболочке).
Особенности этих форм будут рассмотрены в данной статье на примере Аспирина и Аспирина Кардио (сердечный аспирин), в чем разница между препаратами, какую лучше выбрать для лечения, профилактики и основные сходства.
Чем отличаются препараты?
| Критерии отличия | Аспирин | Аспирин кардио |
| Состав | Выпускается в виде таблеток.
НЕТ кишечнорастворимой оболочки. Основное действующее вещество: ацетилсалициловая кислота (АСК) 500 мг. – 1 таблетка. Вспомогательные вещества – целлюлоза, кукурузный крахмал. |
Таблетированный медикамент, содержит АСК в дозировках 100 или 300 мг.
Есть кишечнорастворимая оболочка. Присутствуют те же вспомогательные вещества. |
| Показания к применению |
|
|
| Кратность применения | Таблетка 1 раз при болях различной локализации. В день можно до 6 таблеток. Интервалы между приемами не менее 4 часов. Принимать только после еды, запив большим количеством воды! | 1 таблетка/ раз в день, желательно перед едой, лучше на ночь. Запивается большим количеством воды. |
Основное отличие Аспирина и Аспирина Кардио заключается в скорости наступления эффекта, и наличию кишечнорастворимой оболочки.
Чистый Аспирин не содержит кишечнорастворимой оболочки. Это позволяет препарату быстрее всасываться через слизистую желудка и быстрее действовать.
Защищённый Аспирин (в данной статье за пример взят Аспирин Кардио) всасывается непосредственно в кишечнике, т.к. оболочка защищает препарат от разрушения в кислой среде желудка. Концентрация вещества в крови максимальна через 5 -7 часов после всасывания. Поэтому Аспирин кардио и его аналоги начинают действовать не сразу. Считается, что «защищённая» форма препарата менее пагубно влияет на слизистую желудка, т.к. действующее вещество начинает высвобождаться лишь в кишечнике. В то время как «чистый» аспирин, растворяясь и всасываясь непосредственно в желудке, оказывает прямое повреждающее действие.
Такое свойство объясняет активное применение препарата — защищённого аспирина в кардиологии для длительной профилактики уже хронического процесса (ИБС) вне обострения, т.к. здесь важна не скорость наступления эффекта, а минимизация основного побочного действия препарата – НПВС-язв и избыточного подавления функции свёртывающей системы крови.
Однако это не означает, что Аспирин кардио или другой защищённый АСК не оказывает побочного влияния на слизистую желудка.
В чём их сходство
Главная и общая черта для обоих препаратов это действующее вещество – ацетилсалициловая кислота;
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Общие побочные эффекты:
- повышает риск кровотечений любой локализации;
- поражение ЖКТ (НПВС-язвы или гастропатия);
- поражение почек;
- гематологические заболевания (апластическая анемия, агранулоцитоз);
- аспириновая астма;
- синдром Рея;
- полипоз носа;
- аллергические реакции.
Механизм формирования НПВС-гастропатии
Ацетилсалициловая кислота не только помогает бороться с тромбозами, но и нарушает целостность слизистой желудка. Это связано с тем, что воздействие лекарства распространяется на фермент, который ответственен не только за агрегацию тромбоцитов, но и за защитные факторы слизистых оболочек – простагландины. Поэтому при длительном применении препаратов АСК независимо от их формы эрозивно-язвенное поражение слизистой желудка имеет место в большинстве случаев.
Однако и здесь есть своя особенность:
Повреждение желудка при приеме «чистого» аспирина наступает быстрее, т.к. прежде, чем существенно подавить фермент, он контактирует с самой слизистой, повреждая её.
АСК в оболочке действует на фермент изначально. Но он всасывается в кишечнике, а значит лечебное, а тем более побочное действие наступает не сразу (только когда концентрация вещества в крови будет достаточной). При этом препарат минует слизистую желудка, практически не влияя на неё. Поэтому НПВС-гастропатия от защищенных форм препаратов развивается не так скоро, как при приеме обычного АСК.
Ускоряют процесс образования НПВС-язв: неправильный прием препарата, большие дозы, имеющаяся язвенная болезнь или эрозивный гастрит (особенно в стадии обострения), пренебрежение лечением патологии ЖКТ.
Противопоказания
- аллергия на АСК;
- обострение эрозивно-язвенных поражений ЖКТ;
- аспириновая астма;
- геморрагический диатез;
- прием метотрексата в дозе 15 мг;
- беременность и дети до 15 лет.
Что лучше выбрать
Выбор препарата будет зависеть от патологии, рекомендаций врача, финансовых возможностей пациента, наличия противопоказаний.
Показания для Аспирина и Аспирина кардио отличаются. При этом обычный Аспирин в лечении заболеваний сердечно-сосудистой системы применяется только при оказании неотложной помощи после постановки диагноза «острый коронарный синдром».
Аспирин кардио и его более дешевые аналоги предпочтительны для длительной терапии у лиц с ИБС, т.к. его побочное действие отсрочено благодаря всасыванию в кишечнике, а дозировка позволяет предотвратить избыточное свёртывание крови в кровеносных системах.
Врач обязательно будет учитывать наличие противопоказаний. Например, если у пациента есть язвенная болезнь или эрозии желудочно-кишечного тракта, то предпочтение будет отдано защищённому препарату, либо будет подобран иной антиагрегант. В любом случае дополнительно могут быть назначены лекарственные средства для защиты слизистой желудка.
Ни один из препаратов не будет использован, если есть непереносимость компонентов, аспириновая астма, беременность, нарушения свёртывания крови и детский возраст.
Сердечный аспирин поможет в профилактике рака
Аналоги Аспирина кардио
Этот вопрос интересует каждого пациента, чьи финансовые возможности ограничены. На фармацевтическом рынке существуют следующие аналоги:
- Тромбо АСС;
- Ацекардол;
- Кардиомагнил;
- КардиАСК;
- Аспикард;
- Полокард;
- Аспикор;
- АСК;
- Магнекард;
- Упсарин УПСА
В заключении следует особо отметить, что выбор препаратов для профилактики тромбоза требует ответственного подхода. Учитывая сказанное в статье, нужно понимать, что любой препарат не только полезен, но и может оказаться вредным для нашего организма. Поэтому до начала приёма препаратов Аспирина необходимо проконсультироваться с лечащим врачом, рассказав о сопутствующей некардиологической патологии и/или побочных действиях от лекарства, возникавших ранее.
ЭхоКГ — что это такое и кому нужно, тактика выполнения процедуры
Чем УЗИ сердца отличается от ЭКГ
ЭКГ и ЭхоКГ относятся к самым результативным обследованиям сердечно-сосудистой системы. Для них характерны совместные цели и задания. Но методы и способы, которые используются при их проведении, существенно отличаются друг от друга. В чем же разница между ЭхоКГ (УЗИ сердца) и ЭКГ и что дает каждое из этих исследований?
Способом проведения. Для снятия ЭКГ надо пользоваться кардиографом и электродами. При этом, происходит осмотр и фиксация электростатической деятельности мышцы сердца, а потом – перевод итогов в графический рисунок. На нем хорошо видно:
- характеризуется ли деятельность органа стабильным ритмом пульсации;
- какими являются числовые показатели биения;
- наличие или отсутствие аритмии.
Для проведения ЭхоКГ сердца необходимо особое электронное оборудование, которое называется преобразователем. Его необходимо плотно приложить к грудной клетке, а затем привести в рабочее состояние. Данное устройство является генератором волн, принадлежащих к ультразвуковому спектру. Они способны проникать внутрь органа, отбиваться от его тканей и возвращаться назад.
Особое оборудование способствует обработке принятых данных и выведению их на экран. При этом на его мониторе можно увидеть объемную картинку.
С помощью последнего, врачам удается устанавливать и предотвращать возникновение недостаточности органа, проверять деятельность клапана, определять местоположение атрофированных фракций мышцы сердца.
Эхокардиограмму используют для исследования состояния сердца больного, который перенес приступ, выявления серьезных сгустков крови, которые не движутся. Кроме этого, с помощью нынешних эхо-преобразователей можно изучать работу жизненно важного органа в 3D-изображении.
В сопоставлении с ЭКГ преобразователь способен обеспечить более понятную картину обследования, так как выявляет наличие практически всех заболеваний органа.
Разновидности
Эхокардиограмма имеет несколько видов, рассмотрим каждый в отдельности.
Трансторакальное
Стандартный вид эхокардиограммы, который характеризуется безболезненностью и чем-то похож на рентгенографию, с помощью этой процедуры проводят оценку состояния здоровья еще до появления на свет.
Для проведения этого вида ЭхоКГ датчик, который осуществляет передачу звуковых волн высокой частоты, прикладывают к груди. Сердечные мышцы отбивают эти волны. Таким образом происходит создание изображения и звуков, анализируя которые доктор определяет наличие или отсутствие аномалий и болезней органа.
Чреспищеводное
При чреспищеводном ЭхоКГ датчик в виде глотательной трубы, соединяющей желудок с полостью рта, вводится в полость пищевода. Его тесное расположение к сердцу способствует получению отчетливого изображения строения органа.
Стресс с нагрузочным тестом
Эхокардиограмма, которую проводят при нагрузочном тесте, используя добутамин или аденозин, относится к стрессовым ЭхоКГ. Только здесь применяется не физиологическая нагрузка на орган, а влияние медицинских препаратов, стимулирующих работу органа.
С помощью этого исследования можно оценивать то, в каком состоянии находится орган в том случае, когда отсутствует возможность использовать для этих целей дорожку или велосипед, переносимость нагрузок, возможность возникновения ишемической болезни, результативность проводимой терапии.
Стрессовое
Во время спортивных занятий пациента с использованием дорожки для бега или велосипеда проводят стрессовую ЭхоКГ.
На протяжении этой процедуры можно визуализировать движения сердечных стенок и анализировать его насосное функционирование при увеличенных нагрузках на орган.
С помощью стрессовой эхокардиограммы, в отличие от других аналогичных исследований, можно определить недостаток кровяного тока.
Внутрисосудистое
К применению внутрисосудистого ультразвука прибегают при катетеризации сердца. При этом в полость кровеносных сосудов вводится специальный датчик. Для этого используется катетер.
В большинстве случаев эта процедура проводится для того, чтобы проанализировать закупорку внутри сосуда.
Типы эхокардиографии
Эхокардиограммы бывают 3 типов:
- Одномерная в М-режиме – волна, подаваемая устройством, размещается вдоль одной оси. Поэтому на мониторе показан вид на орган сверху. При перемещении линии ультразвука можно осуществлять проверку желудочка, аорты и предсердия.
- Двухмерная эхокардиограмма способствует осмотру сердца в двух проекциях. Поэтому при ее проведении можно проводить анализ движения сердечных структур.
- Доплеровскую эхокардиограмму проводят для того, чтобы оценить такие параметры работы органа, как скорость, с которой движется кровь, и ее турбулентность. В результате принятых итогов можно сделать заключение о наличии пороков и степени наполнения желудочка.
Показания
Проводить ЭхоКГ надо обязательно при наличии таких симптомов:
- болевых ощущений в грудях или сердце;
- шумах и срывов ритма при деятельности органа;
- ишемии или острого инфаркта миокарда;
- симптомов, которые свидетельствуют о наличии сердечной недостаточности;
- отдышки, стремительной утомляемости, дефицита воздуха, учащенных побледнений кожи.
Обязательно проводят процедуру ЭхоКГ больным, перенесшим операционное вмешательство на сердце, при травмированной грудной клетке. Также направление на УЗИ сердца могут получить те, кто имеет:
- головные боли хронического характера;
- искусственный клапан;
- атеросклероз;
- гипертоникам;
- активно занимается спортом.
Подготовка пациента к исследованию и особенности проведения
Подготовка к процедуре не характеризуется необычной сложностью. Пациент должен снять с себя одежду до пояса и лечь на левый бок. Такая поза обеспечивает самое близкое расположение грудной клетки к верхушке исследуемого органа. Это способствует получению максимально четкого изображения.
После этого места размещения датчиков смазываются с помощью геля. Их разнообразные позиции способствуют максимально наглядному определению сердечных отделов, а также замеру и фиксации результатов их деятельности.
Прикрепление этих датчиков не болезненное и не вызывает дискомфорт. Собственно, с их помощью и направляется ультразвук, видоизменяющийся во время прохождения через ткани, отражающийся и возвращающийся назад.
Затем происходит преобразование звуков в сигналы, что попадают в эхокардиограф. Звуковая волна меняется при воздействии модификаций состояния органов.
После обработки сигналов на мониторе появляется четкая картинка, согласно которой врач делает соответствующие заключения о состоянии пациента.
О том, как делают УЗИ сердца, узнайте из видео:
Расшифровка результатов
Продолжением эхокардиографического исследования является расшифровка его результатов. Точно и всестороннее проанализировать их может только врач-кардиолог.
В любом заключении проведения ультразвукового исследования имеются неизменные, константные параметры, которые характерны для нормального состоянии и функционирования органа. По их значениям и определяются особенности функционирования и структуры камер сердца. К ним относятся данные, характеризующие желудочки, межжелудковую перегородку, клапаны и перикард.
При проведении ЭхоГК задаются нормальные показатели деятельности желудочков. В зависимости от степени отклонения реальных результатов от этих показателей устанавливается развитие или наличие соответствующей патологии.
Более простой, в сравнении с параметрами желудочков, является расшифровка итогов обследований сердечных клапанов. В случае уклонения от нормы можно говорить о развитии либо недостаточности, либо стеноза. Сокращенный диаметр просвета, при котором существенно затрудняется перекачивание крови, свидетельствует о наличии стеноза.
Формирование недостаточности провоцирует несколько иной процесс: негерметично закрывающиеся створки способствуют возвращению крови обратно в камеру, что существенно снижает эффективность работы сердца.
Самой распространенной патологией перикарда является перикардит – скапливание жидкости между перикардом и миокардом, что существенно затрудняет деятельность органа.
Больше полезного о том, что и как оценивается врачом во время исследования, узнайте из видео:
Стоимость ЭхоКГ имеет очень широкий диапазон. На ее показатели очень влияет квалификация и репутация специалиста, который проводит данное исследование, а также уровень и расположение медицинского учреждения. Это обусловлено тем, что полностью и правильно расшифровать полученную информацию может только высококвалифицированный специалист.
А так как сердце является практически самым важным человеческим органом, который обеспечивает жизнедеятельность всему нашему организму – то и рисковать его состоянием не надо. Потому что очень часто это заканчивается летальным исходом.