 [Что лучше рентген или мрт поясничного отдела позвоночника]
[Что лучше рентген или мрт поясничного отдела позвоночника]
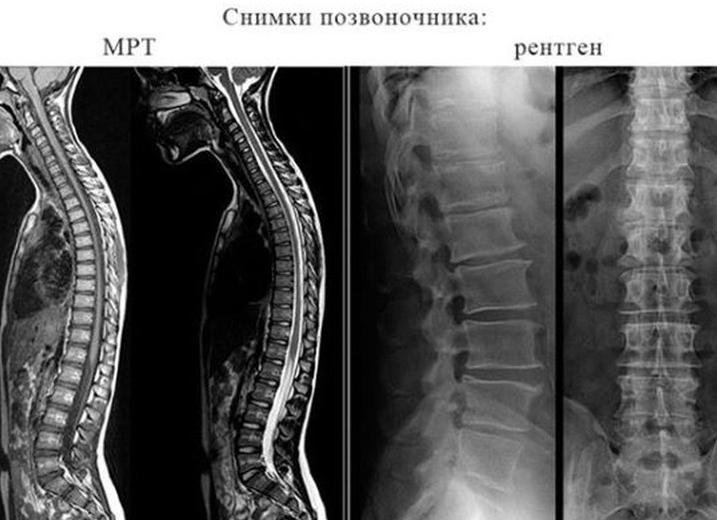
Что лучше рентген или мрт позвоночника
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Рентген позвоночника в большинстве случаев назначают, чтобы установить верный диагноз. Рентгенография спины не нуждается в какой-либо специальной подготовке больного. Наиболее полные сведения о возможных патологиях позвоночника получаются путем просвечивания позвоночного столба. Просвечивание делают в двух проекциях: больной лежит на спине – прямой снимок и боковой снимок –пациент ложится набок и производится снимок пояснично-крестцового отдела позвоночника.
Показания к назначению рентген-обследования
Первый болевой синдром в районе позвоночника – это главный «звоночек» к посещению врача. После первичного осмотра врач отправляет на проведение рентгенографии.
Рентген позвоночного столба в шейном отделе врач назначает, если пациент жалуется на интенсивные боли головы, на головокружение при внезапных наклонах головой или поворотах шеи. Рентген шейного отдела проводится в двух проекциях. Как правило, для точной картины снимок необходимо сделать через открытый рот человека.
Жалобы пациентов для проведения рентгенографии грудного отдела позвоночного столба: боли в груди, которые появляются при наклонах или поворотах. Рентген грудного отдела отличается тем, что его делают в 3-ех положениях: сбоку, спереди и сзади. В конце рентген-методики врач-рентгенолог исследует снимки, делает описания и заключения и отдает их вертебрологу. Именно этот специалист и определяет необходимое лечение больному.
Рентген поясничного, пояснично-крестцового отделов и копчика не проводится без предварительной подготовки. Исходя из этого, каждый обследуемый пациент должен знать, как подготовиться к данной диагностике. Важнейшим моментом в подготовке является исключение из рациона всех продуктов питания, способных скапливать газы в ЖКТ. Среди таких продуктов выделяют капусту, бобы, молоко, картофель, ржаной хлеб и прочие. Подготовка проводится за два-три дня до обследования. Помимо особенностей питания, есть еще ряд моментов, на которые следует обратить внимание.
Рентген позвоночника также может показать грыжу. Наряду с переломами и искривлениями позвоночного столба рентгенологическая диагностика может выявить костные опухоли, остеопороз и в определенных случаях грыжу диска. Определить точное состояние позвоночника, в том числе наличие грыжи, поможет магнитно-резонансная томография (МРТ).
Подготовка к проведению
Перед проведением рентген-обследования необходимо провести правильную подготовку которая поможет получить наиболее достоверные и точные данные по обследованию:
Очистка кишечника. Скапливание кишечных газов препятствует прохождению рентгеновских лучей, в результате чего итоговый снимок позвоночника портится. В особенности необходимо сделать очистку кишечника при рентгене поясничного и пояснично-крестцового отделов хребта. Очистку можно осуществить с помощью клизмы либо просто принять перед сном слабительное).
В течение 2-3 дней до исследования следует исключить из рациона питания все продукты, содержащие газы. В дополнение для уменьшения образования газов после приема пищи врачи рекомендуют принимать активированный уголь и медикаменты с ферментами (Мезим, Фестал и др.).
Рентгенографию позвоночника делают на голодный желудок.
Рентген-исследование должно достичь следующих задач:
Определить, по какой причине возникают боли в спине, почему болят и немеют конечности.
Выявить патологии в суставах межпозвонковых дисков.
Установить тип и характер повреждения. К примеру, рентгенография грудного отдела позвоночника выявляет вывих, подвывих, перелом в этой части тела.
Диагностировать очаги воспаления, опухоли, остеохондроз.
Определить какие-либо искривления позвоночного столба.
Выявить осложнения после сложных повреждений (перелом, вывих), травмы артерий позвоночника.
Диагностировать врожденные патологии позвоночника.
Рентген не рекомендуется проводить при беременности.
Доза облучения может отрицательно сказаться на развитии плода. Во время беременности рентген назначается только в экстренных ситуациях. Врачу необходимо предпринять все меры предосторожности при проведении рентгена во время беременности. Следует ограничиваться сканированием отделов позвоночника, которые не в одной области с животом, а живот обеспечить специальным щитом-фартуком из свинцового материала.
Однако, исследования ученых в последнее время пришли к выводам, что рентген-обследование не является противопоказанием при беременности. Рентген-аппараты, которые производятся сегодня, не дают той угрожающей для беременности дозы облучения, что была раньше. Здесь стоит сделать важную оговорку, заключающуюся в полном отсутствии угрозы беременности на ранних сроках, но никак не на поздних.
Как производится
Перед проведением рентгенологического исследования пациент снимает с себя все находящиеся на нем украшения и аксессуары, раздевается до пояса. Затем обследуемый пациент располагается на столе рентген-аппарата. Если присутствует подозрение на перелом в шейном отделе позвоночника, то первым делом проводят рентгенографию шейного отдела позвоночного столба, чтобы не травмировать пациента лишний раз.
Для рентгенографического обследования, как правило, следует лечь на спину либо набок. В определенных случаях может понадобиться делать снимки под определенным углом (наклоном) – обычно источник излучения устанавливают под углом в 45 градусов.
Если патологический процесс связан с нарушением устойчивости позвоночника, то делают рентген поясничного и пояснично-крестцового отделов в наклоненном назад или вперед положении.
Для рентген-обследования пояснично-крестцового отдела позвоночника на выявление проблем с тазобедренными и крестцово-подвздошными суставами пациента кладут на стол рентгеновской установки.
В основном, производится 3-5 рентген-снимка. Непосредственно во время процедуры пациенту запрещается какое-либо движение, чтобы не смазать и не ухудшить четкость изображений. Вся процедура отнимает буквально 10-15 минут времени. Обследование является абсолютно безболезненным для человека. Риски диагностики заключаются в минимальном воздействии радиации на организм человека.
Нередко на рентген-снимке позвоночника можно заметить черное пятно. Как правило, белые пятна – это более плотные ткани (мышцы, кости, сердце), а темные пятна – это просто воздух либо газы в кишечнике. Черное пятно на рентген-изображении – это необязательно сразу раковая опухоль или туберкулез, тем не менее, его появление может сказать о какой-нибудь серьезной болезни. Даже врач по снимку не сможет точно установить, что означает затемнения, пока не назначит проведение дополнительных обследований.
Противопоказания
Абсолютное противопоказание – наличие беременности. Рентген противопоказан из-за того, что доза облучения может негативно воздействовать на развитие плода.
Относительные противопоказания: слабая подготовка кишечника, отсутствие возможности у пациента по разным причинам находиться в неподвижном состоянии, ожирение, в результате чего снимки выходят невысокой четкости, соответственно и информация недостаточно полная.
Недостатки рентгенографии
Рентген-обследование выглядит довольно простым методом диагностики заболеваний не только позвоночника, но и других частей тела человека. Тем не менее, рентгенография имеет определенные недостатки:
Недостаточная информативность. Рентген позволяет определить состояние позвонков – переломы, образование остеофитов, изменение дистанции между позвонками, сглаженность и резкие изгибы позвоночного столба, но не способен выявить состояние межпозвоночных дисков и окружающих тканей.
Рентгеновская доза облучения может ударить по здоровью человека. Большая проникающая способность рентгеновских лучей позволяет им проходить сквозь ткани организма человека, взаимодействуя с каждой молекулой и ионизируя ее. Естественно, в медицинском обследовании рентген-лучи имеют низкий уровень энергии, при этом частота дозы их облучения резко ограничена, поэтому вред минимален. Тем не менее, доза облучения присутствует, ввиду чего данный метод исследования не должен применяться очень часто.
Доза рентген-облучения при стандартном рентгенологическом обследовании неспособна вызвать какие бы то ни было неприятные последствия и лишь незначительным образом повышает вероятность их появления впоследствии. В цифрах доза облучения при рентгене позвоночного столба составляет не свыше 1,5 м3в, что равняется природному облучению за полгода. Так, для угрозы здоровью доза излучения должна составлять больше 100 мЗв.
2016-03-23
Боли в спине могут быть причиной различных заболеваний. Для постановки диагноза назначается специальное обследование. Покажет ли рентген грыжу позвоночника? Вероятность этого не очень велика.
Недостатки рентгеновского метода
В большинстве случаев при болях в области спины врач дает направление на рентген позвоночного столба. И только после того как на снимке нельзя будет увидеть каких-либо негативных изменений, прибегают к другим обследованиям. Однако современная диагностика не рекомендует использовать данный метод в первую очередь. Объясняется это тем, что при межпозвоночной грыже поражаются мягкие ткани, которые на рентгеновском снимке не заметны. Поэтому необоснованное радиационное облучение по мере возможности пытаются исключить.
Что же можно увидеть на пленке после процедуры? Так как позвоночник прямоугольной формы с закругленными углами и слегка вогнутыми боками, то боковая проекция показывает дуги и отростки, а прямая — остистые отростки. Для определения патологий проводится сравнительный анализ левой и правой половин позвонка. При этом внимание уделяется расстоянию между располагающимися рядом позвонками, четкости очертаний, характеру и насыщенности цвета костных тканей, наличию каких-либо выростов.
Чтобы определить межпозвоночную грыжу, учитывают все указанные факторы. Врач-рентгенолог знает, что щели между позвонками пропускают рентгеновские лучи, не давая отражения. При наличии хрящевых образований луч также не дает отражения. Поэтому вывод о том, есть ли грыжа, можно сделать только на основе анализа описанных выше факторов.
То есть достоверно определить заболевание вряд ли удастся. Кроме грыжевых образований на снимке врач может увидеть и другие патологии. Грыжу можно спутать с:
- переломом;
- подвывихом и вывихом;
- кифозом;
- сколиозом;
- опухолью.
Что покажет рентген?
Максимальная информация, которую показывают рентгеновские пленки — это высота межпозвонковых дисков. С ее помощью удается всего лишь определить наличие дегенеративно-дистрофического поражения. В результате подобных патологий появляются трещины в хрящевых дисках. Однако грыжевое выпячивание межпозвонкового участка не всегда связано с нарушением хрящевых структур.
Для более точного установления диагноза проводят дополнительное обследование функциональной рентгенографией. С его помощью выявляют нестабильность. В случае смещения близлежащих позвонков больше чем на 4 мм можно сделать предположение об образовании межпозвонковой грыжи. Однако и такой метод не является достоверным.
Так как грыжу на рентгене почти нельзя определить со стопроцентной уверенностью, то лучше от облучения отказаться вообще. Учитывая безболезненность метода, пациенты зачастую забывают о его опасности. При нормальной работе иммунной системы осложнений не возникает, а вот если в ней есть определенные сбои, то последствием рентгеновского облучения может стать образование раковой опухоли.
Человек не всегда подозревает у себя наличие раковых новообразований на начальной стадии. В связи с этим перед назначением рентгеновского обследования в идеале необходимо произвести диагностику состояния пациента для исключения раковых клеток.
Если есть возможность увидеть грыжу, используя другие методы, то от рентгеновского облучения желательно отказаться. Прибегать к нему нужно только в случае крайней необходимости.
На сегодняшний день все более распространенным становится цифровой рентген. Его преимуществом перед устаревшим рентгеновским методом является то, что вся полученная информация сохраняется на цифровом носителе, передавать ее можно по интернету. Однако что касается получения более точного диагноза, то здесь цифровой рентген ничем не отличается от обычного.
Грыжевое выпячивание какого-либо отдела позвоночника на рентгеновском снимке в большинстве случаев не видно. Лишь иногда, учитывая косвенные признаки, врач имеет возможность установить диагноз. При полном исчезновении щели между близлежащими позвонками возникает уверенность в правильности диагностирования. В современной медицине рентгенография как метод обследования позвоночника уже отходит на второй план. Ее место занимают компьютерная томография и магнитно-резонансная томография.
Надежные методы диагностики грыжи позвоночника
Так как рентгеновский снимок не может показать наличие грыжевых образований, врачи нередко диагностируют заболевание другими методами. Если невропатолог достаточно опытен и грамотен, то сделать предположение о наличии заболевания он может, не прибегая к рентгенографии.Он обратит внимание на снижение сухожильных рефлексов, уменьшение болевой и тактильной чувствительности. Все указанные признаки дают основание предполагать наличие грыжи в позвоночнике.
Более точную информацию о состоянии позвоночника и наличии грыжевых выпуклостей дает магнитно-резонансная томография. МРТ показывает участок, где произошло защемление нервного корешка, разорвались волокна фиброзного хряща.
Этот современный метод дает возможность определить также места отеков и воспалений. На сегодняшний день МРТ является наилучшим методом определения грыжевого выпячивания. Принцип его воздействия состоит в том, что водород пропускают через магнитное поле, регистрируя при этом радиоволны. Исследуются ткани, содержащие большое количество воды.
Несколько слов следует сказать о грыже Шморля. Она имеет некоторые отличия от обычной межпозвонковой грыжи. Это место ее локализации, отсутствие сдавливания спинномозговых корешков, не вовлечение в патологическую реакцию сосудисто-нервных пучков. Однако опасность такой патологии все же высока. Объясняется это тем, что грыжа Шморля, не выявленная вовремя и не поддающаяся терапевтическому воздействию, часто приводит к серьезным осложнениям.
Можно ли увидеть такую разновидность грыжевого выпячивания на рентгене? Само по себе название заболевания является рентгенологическим понятием. Установить его можно различными способами:
- визуальный осмотр и пальпация;
- анализ истории болезни;
- жалобы пациента.
Однако основным методом в данном случае является рентгенография. В этом случае в ее надежности не стоит сомневаться.
На рентгеновском снимке грыжа Шморля узнается почти всегда. Данную патологию специалист может узнать по незначительной вогнутости замыкательной пластинки соседних позвонков на определенных уровнях. На фото видны остеосклерозные участки вокруг зоны поражения. Спутать данную патологию с межпозвонковой грыжей или другими патологиями невозможно. Связано это с тем, что при описываемом нарушении не происходит разрушение фиброзного кольца, которое может показать рентгенограмма.
Рентгеновский снимок показывает грыжу Шморля даже у людей пожилого возраста. На нем врач видит вдавливания верхней и нижней замыкательных пластинок одного участка позвоночника. Данные явления могут стать основанием для постановки точного анализа.
Можно сделать вывод, что для определения межпозвоночного грыжевого выпячивания рентгенография является ненадежным методом. В этом случае чаще прибегают к магнитно-резонансной томографии. Однако при выявлении грыжи Шморля рентген сможет показать наиболее точную картину заболевания.
Спондилолиз позвонка l5, l4 – лечение и симптомы
Спондилолиз – состояние, возникающее вследствие нарушения формирования задних отделов позвоночника или его травмы, сопровождающееся несращением позвонковой дуги. Располагается этот дефект в области мелких суставов позвонка или в зоне его дуги. Нередко он заполняется хрящом или рубцовой тканью. Спондилолиз бывает одно- и двухсторонним.
Содержание:
- Причины возникновения
- Степени
- Симптомы
- Диагностика
- Лечение
Причины возникновения
Это состояние может быть как врожденным, так и приобретенным, встречаются и смешанные формы. Первопричина слабости костной ткани позвонковой дужки неизвестна.
Врожденный спондилолиз формируется в течение развития позвоночника во внутриутробном периоде, когда нарушено слияние двух очагов окостенения, составляющих половину дужки позвонка. Приобретается такое заболевание в результате постоянных микротравм позвоночника или особенностей его строения, под влиянием которых происходят изменения кровоснабжения и питания кости. Некоторые врачи отмечают увеличенную частоту спондилолиза у спортсменов при повторных травмах поясничного отдела позвоночника. Особенно часто такое состояние обнаруживается при повторяющемся перерастяжении тканей спины. В итоге развивается так называемый усталостный перелом позвонковой дужки.
Наиболее опасные в этом отношении виды спорта:
- метание ядра или молота;
- бобслей;
- художественная гимнастика;
- гребля;
- бокс.
По данным других исследователей, вероятными причинами развития заболевания могут быть прыжки в воду, борьба, легкая и тяжелая атлетика, триатлон и пятиборье. Конечно, у большинства атлетов не появляется никаких признаков дефекта. Однако неизвестно, по какой причине у одних атлетов он возникает, а у других – нет.
У взрослых поражение развивается при дегенеративных изменений в межпозвонковых дисках и фасеточных суставах, которые могут привести даже к спондилолистезу. Вероятно, предрасполагающим фактором для этого является перегрузка позвоночника.
Заболевание встречается с частотой от 2,8% до 9,6% всего населения. В возрасте 20 лет оно одинаково часто наблюдается у людей мужского и женского пола. Затем распространенность у мужчин становится выше, чем у женщин, в два раза.
Локализуется дефект преимущественно в поясничном отделе позвоночного столба. При этом пятый поясничный позвонок — L5 — страдает у 67,7% больных, четвертый – L4 – у 25,8%, L3, L2 и L1 – у 4,7%, 1,3% и 0,4% всех пациентов соответственно.
Степени
Степени сподилолиза долгое время не выделялись. Различали одно- и двухстороннее поражение, с признаками спондилолистеза или без них.
Сложные методы визуализации, такие как однофотонная эмиссионная компьютерная томография (ОФЭКТ), сканирование костей и магнитно-резонансная томография (МРТ) позвоночника, в настоящее время дали возможность оценить изменения при спондилолизе. Эта информация помогла найти различие между активным и неактивным спондилолизом:
| Степень спондилолиза | Особенности |
| Активный | Обнаруживается отек спинного мозга, прилежащего к дефекту, говорящий о том, что в позвоночнике имеется нестабильность, вызывающая боли в спине |
| Неактивный | Дефект дуги позвонка не сопровождается нестабильностью, при этом возникающие у пациента боли могут быть обусловлены другими причинами, например, напряжением мышц |
Симптомы
Спондилолиз является наиболее частой причиной спондилолистеза, при котором одно тело позвонка смещено вперед над другим. Спондилолистез является главной причиной боли в спине у подростков, однако, большинство людей со спондилолизом не испытывают никаких симптомов. Случаи неврологического дефицита или паралича чрезвычайно редки. Наиболее частым симптомом является боль в спине, которая ограничивает активность пациента. Иногда боль распространяется в ягодичную область или ноги. Для жизни это состояние не опасно.
Спондилолиз чаще развивается у подростков в возрасте 10 – 15 лет. Большинство пациентов не имеют никаких симптомов или не обращают на них внимания. Однако при несвоевременной диагностике есть вероятность неправильного срастания дефекта, что приведет к длительной нагрузке, соскальзыванию позвонка вперед (спондилолистезу) и появлению болей.
Больного беспокоят умеренно выраженные боли в пояснице. Они возникают периодически, после продолжительного пребывания в положении сидя, при внезапном вставании или продолжительной ходьбе. Реже боль возникает при движениях туловища. Для спондилолиза более характерно облегчение болей при наклонах вперед.
При осмотре можно заметить мышечное напряжение в области поясницы, усиление поясничного лордоза позвоночника. Если пациент наклонится вперед, постукивание по выступающим остистым отросткам позвонков помогает выявить локализацию (место) повреждения.
Существует еще один ортопедический тест, позволяющий предположить заболевание. Пациент встает на одну ногу и пробует переразогнуть позвоночник в поясничном отделе (прогнуться назад). Затем повторяет это упражнение, стоя на другой ноге. Появление боли может свидетельствовать об активном спондилолизе.
Диагностика
Полное слияние ядер окостенения в дужках позвоночника происходит к 6 – 8 годам жизни человека. Поэтому диагноз нельзя поставить раньше этого срока.
Для подтверждения диагноза используется рентгенография поясничного отдела позвоночника в прямой, боковой и косой проекциях. На снимке в косой проекции при этом заболевании видна щель в области соединения дужки позвонка с его телом, то есть в зоне перешейка.
Для того, чтобы определить, является ли спондилолиз активным или неактивным, нужно провести ОФЭКТ или МРТ. Сцинтиграфия костей позволяет увидеть дефект накопления, соответствующий зоне перелома.
Если боль в спине возникает у молодого человека, необходимо исключить такие ее причины, как сахарный диабет 1 типа с поражением периферических нервов, первичный или метастатический рак позвоночника.
Лечение
Принципы лечения самых частых форм спондилолиза – поражения L4 и L5 — одинаковы. Различия возникают только во время хирургической операции, когда укрепляются разные пострадавшие позвонки.
Как лечить спондилолиз? В прошлом пациентам нередко советовали ограничить активность, не участвовать в спортивных соревнованиях. Однако информация, основанная на данных современных визуализирующих методов диагностики и последних научных исследованиях, свидетельствует о том, что это не всегда необходимо. Ограничение активности нужно только тогда, когда пациента что-то беспокоит. Отдых помогает устранить боль, после чего пациент может вернуться к своей обычной деятельности.
Хотя ограничение активности не всегда целесообразно, необходимо врачебное наблюдения таких пациентов. Нехирургические методы эффективны у 73% пациентов на ранней стадии заболевания, а при активном процессе – лишь в 38% случаев. Активный спондилолиз требует медицинского вмешательства.
При активном спондилолизе назначается ношение реклинирующего ортопедического корсета сроком на 4 месяца, который обеспечивает выпрямление и неподвижность поясничного отдела позвоночника. На ночь корсет снимается. Одновременно назначаются нестероидные противовоспалительные препараты, миорелаксанты. Проводятся упражнения на растяжение, начиная с растяжки подколенной области, с постепенным нарастанием нагрузки.
При неэффективности консервативного лечения в течение полугода рассматривается вопрос о хирургическом укреплении поясничного отдела позвоночника. При двустороннем спондилолизе, особенно с угрозой развития спондилолистеза (смещения L5 относительно крестца или L4 относительно L5), необходима операция. Она заключается в укреплении пояснично-крестцового отдела с помощью костно-пластической фиксации или спондилодеза. Одновременно нередко выполняется декомпрессивная ламинэктомия, позволяющая уменьшить раздражение спинного мозга. Укрепить позвоночник можно также с помощью металлических штифтов, крюков, винтов. Реабилитация после таких операций проводится в течение полугода по схемам лечения неактивного спондилолиза.
При неактивном хроническом спондилезе используются гимнастика, массаж, занятия плаванием, физиолечение, мануальная терапия. Эффект мануальной терапии считается недоказанным, однако она способна на какое-то время уменьшить интенсивность боли в спине.
Примеры упражнений при спондилолизе в положении лежа на спине:
- Поднять руки вверх, носки стоп на себя, тянуться головой и пятками соответственно вверх и вниз.
- Положить руки вдоль тела, сжать кулаки, напрячь все мышцы туловища.
- В том же положении напрячь только мышцы спины, не прогибая позвоночник.
- Притянуть ноги к животу, обхватив их руками, голову приподнять к коленям.
- Поднять прямые ноги на 15 – 20 см от пола, опустить.
- Левое колено подтянуть к правому плечу, затем повторить с другой стороны.
- Ногой написать в воздухе цифры от 1 до 5, повторить с другой стороны.
- Поднять таз вверх, прогнув спину.
- «Ножницы», но без перекрещивания ног.
- Поднять голову и стопы, зафиксировать такое положение.
Примеры упражнений в положении лежа на животе:
- Имитировать движения ногами при плавании.
- Опустить руки вдоль тела, поднять голову и плечи.
- Поднять обе ноги на расстояние 30 см от пола.
- Зафиксировать стопы под опорой, поднять голову и туловище.
Все эти упражнения нужно выполнять сначала по 1 – 2 раза, постепенно увеличивая количество повторов и длительность занятий. Лучше выполнять их под руководством специалиста по лечебной физкультуре. При появлении боли тренировку следует закончить.
Чем опасен спондилолиз? В подавляющем большинстве случаев прогноз благоприятный, после лечения происходит сращение дужки позвонка. Лишь в некоторых случаях развивается соскальзывание поясничного отдела относительно крестца – спондилолистез, который может сопровождаться ущемлением корешков спинного мозга и явлениями радикулита. Тяжелые неврологические осложнения, такие как паралич нижних конечностей или нарушение работы тазовых органов, встречаются очень редко. Нелеченный спондилолиз может быть причиной хронической боли в спине.
Итак, спондилолиз – нередкое состояние, врожденное или приобретенное в результате травм. Оно протекает бессимптомно или сопровождается умеренными болями в спине. При своевременной диагностике назначается консервативное лечение, которое чаще всего достигает нужного результата. Дефект в дужке позвонка срастается или замещается плотной соединительной тканью, что предохраняет от раздражения ткани спинного мозга. При неэффективности консервативных мер показана операция. Положительные результаты оперативного лечения с использованием современных технологий регистрируются в 90% случаев.
artroz.lechenie-sustavy.ru
Обследование позвоночника – МРТ или рентгенография
Что лучше рентген или сделать МРТ позвоночника? Оба этих метода являются наиболее информативными и используются для уточнения поставленного диагноза.
Принципы диагностики
Решая, что лучше, необходимо учитывать, что именно нужно исследовать. Разница между этими двумя методами заключается в принципе осуществления исследования. Рентгенографический метод отличается использованием ионизирующего излучения. Внутренняя структура органов и тканей исследуется посредством рентгеновских лучей, которые проходят через ткани различной плотности. Полученное изображение трехмерных объектов фиксируется на специальной пленке в двух проекциях. Современные аппараты регистрируют изображение на электронной матрице или кассете. Данный метод подходит для диагностики патологий и травматических повреждений скелетной системы.
При использовании томографа изображение получают за счет магнитного резонанса. Позвоночник помещают в магнитное поле высокой напряженности, в котором электромагнитные волны воздействуют на атомы водорода, содержащиеся в тканях человеческого организма. Полученные данные собираются томографом и преобразуются в объемное изображение, которое может быть зафиксировано на пленку или электронный носитель.
Основные отличия МРТ от рентгена следующие:
- Томограф позволяет получить снимок в любой плоскости. Также МРТ отличается возможностью после преобразовать снимки в трехмерную модель.
- Чтобы сделать МРТ поясничного отдела может потребоваться от 15 до 25 минут. Чтобы обследовать поясничный отдел при помощи рентгена нужно всего несколько секунд.
- МРТ диагностика безвредна для человеческого организма, в то время как рентгенологический метод дает серьезную лучевую нагрузку.
- МРТ позволяет увидеть патологии микроскопических размеров в мягких тканях, рентгенография отображает патологии только костной ткани.
Отличия также проявляются и в показаниях и противопоказаниях. Лучшим методом для людей, имеющих проблемы с поясничным отделом, у которых установлены металлические или электронные имплантаты, станет рентген. Выбирая между рентгеном позвоночника и томографией, необходимо советоваться со специалистами. В случае если имеет место воспалительный, дегенеративный или инфекционный процесс, который затрагивает кости и мягкие ткани, могут быть назначены оба обследования.
mrtcentre.ru
Что лучше: МРТ или рентген позвоночника?
Остеопороз – патология, при которой уменьшается плотность костной ткани. В ходе развития болезни проявляется высокая хрупкость костей.
Остеопороз
Но, коварность недуга заключается в бессимптомном протекании. Пациент узнает о наличии остеопороза случайно при лечении вывихов либо переломов. Какие же методы диагностирования применяются в современной медицине для выявления хрупкости костной ткани?
О диагностике
Для определения остеопороза применяются такие методы диагностирования:
- рентгенография,
- денситометрия,
- КТ,
- МРТ,
- лабораторные исследования.
Вид остеопороза
Долгие годы медики использовали для выявления различных патологических процессов, протекающих в костной системе человека рентгеноскопию. Однако, практика доказала, что этот способ, является малоинформативным в случае развития хрупкости кости. Рентген определяет наличие недуга на поздних стадиях.
Рентген остеопороза
Когда вся костная основа человека разрушена на треть. Более того, если болезнь не выявлена ранее, происходят необратимые изменения в осанке, положениях суставов.
МРТ
К сожалению, многие врачи работают по старинке, используя для диагностирования остеопороза рентгеноскопию. Но, многочисленные отзывы подтверждают, что гораздо эффективнее в данном случае, является томография кости.
МРТ
Выбирая, что лучше сделать рентген или МРТ позвоночника, однозначно следует отдавать предпочтение второму методу. Благодаря инновационному подходу, врач получает многочисленные снимки позвоночника и всего скелета в целом. Послойные изображения, получаемые в результате МРТ дают возможность оценить состояние костной ткани по всему организму.
Денситометрия
Зная, что лучше определяет наличие остеопороза: МРТ или рентген позвоночника, врач обязательно должен назначить пациенту денситометрию.
Денситометрия
Это инновационный вид исследования плотности костной ткани. В ходе обследования, которое состоит из трех этапов, определяется уровень содержания кальция в организме человека. По результатам диагностирования врач получает точные данные о потерях костной массы. Даже, если это число не превышает 5%, денситометрия выявит это отклонение.
Лабораторные исследования
Дополнительно к рентгену или МРТ поясничного отдела позвоночника, назначают химический анализ крови и мочи.
При подозрении на остеопороз проводятся исследования на наличие и количество в организме таких веществ:
- кальция,
- фосфатов,
- остеокальцина,
- лейкоцитов.
Выбирая МРТ, КТ или рентген позвоночника, врач, основываясь на всех результатах обследования ставит точный диагноз.
Таким образом
Для диагностирования остеопороза важно своевременно сделать необходимые анализы. Выбирая между МРТ и рентгеноскопией, современные медики однозначно делают выбор в пользу первого варианта.
И хотя рентгенография долгое время использовалась для выявления хрупкости костяной ткани, сегодня практика доказала, что данный метод не является информативным. Учитывая этот факт, для выявления патологических процессов в поясничном и других отделах позвоночника, рекомендуется использовать альтернативные методы диагностики.
(Пока оценок нет)
rentgenovski.ru
Рентген или мрт поясничного отдела позвоночника что лучше
Позвоночный столб у человека является не только важной опорной структурой скелета, но и обеспечивает слаженную работу верхних и нижних конечностей. Также ему приходится испытывать на себе ежедневные нагрузки, возникающие практически при любом движении. Но позвонки не всегда справляются с возложенной на них работой, поэтому иногда наблюдается их смещение.
Такое состояние называется спондилолистез – отклонение нижележащего сегмента позвоночника относительно верхних отделов. Серьёзных нарушений в работе опорно-двигательного аппарата при этом не происходит, но нагрузка на позвоночный столб уже становится не физиологичной. С задних и боковых сторон он надёжно укреплён прочными сочленениями и связками, что объясняет частое развитие повреждений именно на переднем участке.
При этом происходит самый распространённый вариант смещения – антелистез позвонка. Страдают от этого заболевания обычно нижние сегменты шейного и поясничного отдела, где суставы испытывают максимальную нагрузку. Но патологические изменения возникают только в том случае, если имеются предрасполагающие факторы. Поэтому в профилактических целях следует изучить признаки заболевания, а также методы его лечения.
Шейный антелистез
Такая локализация смещения встречается гораздо реже, чем поражение поясничного отдела, хотя она гораздо опаснее в плане прогноза. Шейные позвонки не несут на себе постоянной чрезмерной нагрузки, поэтому их антелистез обычно развивается вследствие острых травм либо врождённых особенностей. Поэтому среди них можно выделить наиболее распространённые причины:
- Чаще всего наблюдается переднее смещение позвонка в результате подвывиха, который развивается при хлыстовом механизме повреждения. Такая ситуация является типичной для автомобильных аварий, когда при ударе голова человека внезапно наклоняется вперёд и возвращается назад. При этом нижний шейный сегмент испытывает значительную нагрузку, что может вызвать частичный разрыв передней продольной связки.
- Реже встречается поражение позвонков вследствие прямого удара по шее или голове, что создаёт резкое сжимающее воздействие на позвонки. Если их амортизационных свойств оказывается недостаточно, то наблюдается сочетание перелома и вывиха, приводящее к антелистезу.
- Самой редкой причиной становятся врождённые аномалии, при которых не завершаются процессы окостенения в дуге позвонка. При этом межпозвоночный сустав в области дефекта становится несостоятельным, и не может удержать кости в правильном положении.
Вследствие анатомических особенностей, антелистез в шейном отделе позвоночника практически всегда развивается в области нижнего сегмента – с позвонка С4 по С7.
Симптомы
Так как в области шеи у человека находится множество нервных сплетений, регулирующих работу внутренних органов, то на первое место всегда выходят общие проявления. Местные болевые и рефлекторные симптомы наблюдаются только при остром повреждении позвоночника вследствие травмы. Поэтому для шейного антелистеза характерна следующая клиническая картина:
- Длительное время пациента могут беспокоить головокружения и головные боли, возникающие при резких поворотах головы. Также их появление может быть связано с длительной работой в однообразном положении.
- Одновременно с головными болями наблюдается мелькание мушек или искр перед глазами, шум в ушах. При длительном течении болезни приступы могут сопровождаться тошнотой и даже рвотой.
- У пациента появляются жалобы на боль в затылке и задней поверхности шеи, словно им положили туда какой-то груз. При этом ощущения имеют преходящий характер, проходя после разминки или самостоятельно.
- При значительном смещении позвонков возможны внезапные потери сознания – обмороки, связанные опять же с резким изменением положения головы (особенно разгибанием).
- В редких случаях наблюдаются симптомы поражения нервных сплетений – чувство перебоев в работе сердца, учащённого сердцебиения, внезапные эпизоды потливости. Иногда отмечаются признаки кардиалгии – колющие боли в левой половине груди.
Симптомы патологии достаточно неспецифичны – их легко спутать с остеохондрозом шейного отдела, поэтому для подтверждения диагноза используются только лучевые методы диагностики (рентген, КТ, МРТ).
А вот эта локализация заболевания является достаточно распространённой – её признаки наблюдались примерно у 10% пациентов, которым выполнялся снимок поясничного отдела позвоночника. Развитие подобных изменений связано с большой нагрузкой, которая ложится на эти позвонки в течение всей жизни. Поэтому структура причин антелистеза кардинально изменяется:
- На первом месте лежат дегенеративные изменения в межпозвоночных дисках и связках, соединяющих нижние поясничные позвонки и крестец. Этому способствует тяжёлая физическая работа, связанная с поднятием тяжестей, при которой максимальная нагрузка приходится именно на эти отделы.
- Близко к этому понятию лежит и другая распространённая причина – переломы «усталости». К истинному утомлению человека они не имеют отношения, так как в их основе лежит патологическое повреждение суставных отростков, обычно связанное с остеопорозом у пациента.
- Гораздо реже наблюдаются врождённые аномалии, приводящие к неправильному строению соединения нижнего поясничного позвонка и крестца. При этом может наблюдаться как их горизонтальное положение, так и отсутствие какого-либо элемента позвоночной дуги.
- Крайне редко патология развивается вследствие острой травмы – из-за мощного связочного аппарата перелом тела позвонка может сочетаться лишь с небольшим смещением его вперёд.
Типичным проявлением считается антелистез L5 позвонка относительно крестца, что обусловлено их соединением под небольшим углом, направленным вниз.
Симптомы
Проявления заболевания достаточно скудные, поэтому при незначительном смещении пациенты могут длительное время не обращать внимания на дискомфорт в области поясницы. Беспокоиться начинают только те люди, которым приходится заниматься тяжёлым трудом – у них признаки будут прогрессировать:
- Самый частый симптом – это тянущие боли в поясничной области, усиливающиеся при длительном стоянии или однообразной работе в наклоне. При этом смена положения тела или ходьба уменьшают неприятные ощущения.
- Нередко пациенты жалуются на слабость в нижних конечностях, проявляющуюся нестерпимым желанием сесть или лечь на спину. Такое положение облегчает болевой синдром, после чего они возвращаются к работе.
- Со временем появляются периодические прострелы в область промежности, или по задней поверхности обеих ног.
- При значительном смещении антелистез L4 или L5 позвонка может приводить к раздражению окружающих нервных сплетений. При этом у больных сразу же появляются жалобы на учащённое мочеиспускание или болезненные позывы на него, чередование запоров и поносов, вздутие живота.
Проявления патологии являются слишком общими, поэтому для проведения параллелей между всеми заподозренными заболеваниями выполняется рентгенологическое исследование поясничного отдела позвоночника.
Лечение
Так как в основе антелистеза в большинстве случаев лежат дегенеративные процессы в позвоночном столбе, поэтому важно предотвратить или максимально замедлить их развитие. Для этого рекомендуется соблюдать следующие рекомендации по профилактике:
- В первую очередь требуется укреплять мышцы, окружающие позвоночник, с помощью ежедневной гимнастики. При этом шейный отдел тренируется с помощью различных наклонов головы, а поясничный – через выполнение наклонов и упражнений на брюшной пресс.
- Полезно заняться общеукрепляющими видами физкультуры – спортивной ходьбой, плаванием.
- При однообразной работе можно пользоваться мягкими бандажами, которые обладают местным рефлекторным и согревающим действием. Для шейного отдела существует его специальная разновидность – воротник Шанца.
- Необходимо правильно организовать режим нагрузок – исключить резкое поднятие тяжестей из положения наклона. Лучше сначала садиться, а затем поднимать предмет с прямой спиной.
Развитие симптомов заболевания не является препятствием для начала проведения или продолжения профилактических мероприятий.
Консервативное
Медикаментозное лечение назначается только в том случае, если проявления болезни становятся препятствием для профессиональной или повседневной деятельности. Оно состоит из двух этапов, позволяющих минимизировать болевой синдром:
- Для начала в шейном или поясничном отделе создаётся функциональный покой – для этого пациент в течение нескольких дней должен отказаться от любых нагрузок. Дополнительно он должен носить жёсткий корсет или воротник, искусственно стабилизирующий позвонки.
- Параллельно назначается короткий курс противовоспалительных препаратов и миорелаксантов – не более одной недели.
- Как только удаётся уменьшить неприятные ощущения, пациент начинает заниматься лечебной физкультурой. Постепенно наращивание нагрузки позволит быстро адаптировать его к прежнему уровню повседневной деятельности.
После завершения лечения больному требуется пожизненно заниматься гимнастикой, чтобы стабилизировать поражённые позвонки с помощью мышечной силы.
Хирургическое
Если с помощью консервативных методов не удаётся справиться с проявлениями, либо смещение прогрессирует, то требуется немедленная оперативная коррекция антелистеза. В каждом отделе она имеет некоторые особенности:
- Если операция выполняется на шее, то во внимание берётся риск повреждения спинного мозга. Поэтому после осторожного освобождения сдавленных нервных стволов или корешков производится фиксация позвонков в максимально выгодном положении.
- На поясничном отделе вмешательства носят более радикальный характер, поэтому позвоночнику стараются вернуть прежнюю конфигурацию. При значительном смещении возможна даже замена повреждённого участка с помощью полных или частичных протезов.
Хирургическое устранение антелистеза всё же несёт определённый риск, так как повреждение мышц и связок во время операции может сказаться на дальнейшем восстановлении. Долгое время пациенту придётся носить жёсткий корсет, а также полностью отказаться от любых нагрузок.
Показания и подготовка к рентгену позвоночника: что показывает исследование?
Рентген (рентгенография) – это исследование органов человеческого тела при помощи рентгеновского излучения.
При этом изображение исследуемого объекта проецируется на чувствительную пленку или фотобумагу.
Врач получает проекционное изображение органа посредством прохождения через него лучей Рентгена.
Что такое рентген
Получение изображение на особой чувствительной пленке основывается на том, что рентгеновской излучение ослабляется при прохождении его через те или иные ткани.
В результате этого на пленке получается изображение с разной степенью интенсивности. На рентгеновской пленке получается так называемое усредненное изображение. Это говорит о том, что для получения нужного снимка проводится исследование неоднородных органов.
Необходимо, чтобы снимки проводились как минимум в двух проекциях. Это связано с тем, что исследуется трехмерный объект, а рентгенограмма – это плоское, двухмерное изображение.
Расположение патологической области можно увидеть как раз в двух проекциях.
Мощность рентгеновского излучения зависит от исследуемого органа, габаритов пациента. Запись же изображения в РФ проводится, как правило, на чувствительную пленку.
Какие патологии позволяет выявить?
На сегодняшний день этот вид диагностики остается одним из самых популярным. Это связано с ее простотой, дешевизной и высокой информативностью.
По сравнению с магнито-резонансной томографией и компьютерной томографией рентгенография позвоночника является более доступной.
Итак, что показывает рентген позвоночника:
- искривления позвоночника (лордоз, кифоз, сколиоз и др.);
- остеохондроз;
- изменения межпозвоночных суставов;
- подвывихи позвоночника;
- компрессионные травмы;
- опухоли позвоночника;
- инфекционные поражения органа (например, в результате туберкулеза).
Однако, рентгенография не позволяет увидеть патологию межпозвоночных дисков.
По данным такого исследования можно косвенно судить о состоянии этой части позвоночника, что имеет определенную ценность в комплексной диагностике.
Когда назначается рентгенография
Рентгенография позвоночника назначается в таких целях:
- определение причины возникновения болей в позвоночнике или конечностях;
- появление чувства слабости или онемения в позвоночнике;
- диагностика изменений межпозвоночных дисков;
- определение наличия травм позвоночника различного происхождения;
- выявление остеохондроза и воспалительных процессов в позвоночнике;
- диагностика искривления позвоночника различных форм и происхождения;
- определение врожденных патологий позвоночника у новорожденных;
- диагностика состояния позвоночных артерий.
Исследование пояснично-крестцового отдела
Рентген пояснично крестцового отдела позвоночника – простая и достаточно информативная процедура. Она позволяет обнаружить даже самые небольшие отклонения в этой части позвоночника.
Врач может адекватно оценить состояние пояснично-крестцового отдела, состояние коркового слоя. Хорошо видна структура позвонков, их мягкие ткани.
Такое исследование назначают при таких патологических состояниях:
- боль в спине и конечностях;
- периодическое чувство онемения конечностей;
- искривление позвоночника;
- грыжа межпозвоночных дисков;
- подозрения на опухоль позвоночника;
- если пациента мучит чувство слабости;
- осложнения после переломов;
- врожденные аномалии развития позвоночника.
Диагностика шейного отдела
В этом отделе позвоночника повреждения случаются довольно часто, так как он очень уязвим и притом слабо защищен мышечной тканью.
Между тем грыжи, остеохондрозы в этом отделе развиваются достаточно быстро и могут нанести огромный вред здоровью.
Врачи рекомендуют делать рентген шейного отдела позвоночника при наличии таких показаний:
- постоянные головные боли различного происхождения;
- головокружения, которые случаются часто и без видимых причин;
- появление «мушек» перед глазами, ряби в глазах;
- онемение рук и ног, изменение в походке.
Достоинство такого исследования – низкая стоимость, возможность увидеть все изменения шейных позвонков. Врач также может увидеть наличие образований на костях – остеофитов.
Кроме того, на рентгенограмме этого отдела позвоночника видны такие изменения:
- последствия сколиоза, родовых травм;
- переломы в шейном отделе;
- смешение позвонков;
- остеохондроз;
- новообразования различной природы;
- артриты.
Рентгенография грудного отдела позвоночника
Это исследование дает возможность получить подробное изображение грудных позвонков. По изображениям врач будет судить о состоянии межпозвоночных дисков, наличии искривления позвоночника, а также других деформаций органа.
Рентген дает возможность увидеть:
- все грудные позвонки;
- патологические искривления позвоночника;
- наличие новообразований в позвоночнике;
- остеохондроз;
- поражение грудного отдела инфекционным процессом.
Обычно бывает, что нижние два или три позвонка не видны на снимке отчетливо. Это связано с тем, что они перекрываются плотными тканями органов брюшной полости.
Нужно учесть и то, что при развитии выраженного кифоза грудного отдела изображение позвонков может значительно искажаться.
Рентгенографию этого отдела показано делать при таких заболеваниях:
- боли в области живота, грудей;
- головные боли;
- головокружение, которое появляется при резких наклонах или поворотах головы;
- головокружение или боль, появляющиеся в результате неудачных поворотов шеи;
- онемение конечностей.
Подготовка к рентгенографии
Подготовка к обследованию зависит от отдела позвоночника, который необходимо диагностировать.
Подготовка к рентгену поясничного отдела позвоночника включает в себя такие действия:
- исключение из рациона продуктов, стимулирующих газообразование, за два – три для до процедуры;
- прием ферментных препаратов (например, Фестал, Мезим), активированного угля;
- проведение очистительной клизмы накануне исследования;
- последний прием пищи должен быть не позже семи часов вечера накануне рентгенографии.
При рентгенографии других отделов позвоночника специальная подготовка не требуется.
Как проводят диагностику?
До проведения диагностической процедуры пациент должен выполнять все предписания врача. В первую очередь, во врачебном кабинете надо раздеться до пояса, а также снять с себя все ювелирные украшения.
Во время диагностического исследования больному необходимо по просьбе врача ложиться на спину, на бок, наклоняться. В течение довольно длительного периода (а это может быть около 10 – 15 минут) надо лежать неподвижно.
Больным, которые не могут лежать в одном положении столь длительное время, не назначают исследования. Пациенту надо быть готовым к тому, что необходимо задерживать дыхание в момент, когда об этом попросит врач.
Рентгеновское исследование на назначается часто, поскольку оно вредит организму. Врач старается подбирать интенсивность облучения только в минимальной дозе.
Плюсы и минусы исследования
К положительным качествам данного вида диагностики относят:
- возможность немедленного обследования пациента, как только он обратился в клинику;
- рентгеновская аппаратура есть практически в каждом лечебном учреждении, так что всегда есть возможность сделать снимок в экстренном случае;
- низкая стоимость диагностики;
- существует возможность оцифровать изображение;
- предварительной подготовки пациента в большинстве случаев не нужно, что сокращает время на обследование.
В то же время рентгенография позвоночника имеет некоторые недостатки. Вот на что необходимо обратить внимание в первую очередь:
- по сравнению с другими методами исследования рентгенография наименее информативна;
- рентгеновские лучи оказывают радиационное воздействие на организм.
Что лучше: рентгенография или МРТ
Для того, чтобы понять, какой из этих методов диагностики лучше, надо знать их предназначение.
Томография хорошо показывает нарушения в мягких тканях.
Выбор в пользу рентгенографии или МРТ делается на основании поставленного диагноза.
Врач обязательно назначит необходимое обследование и никогда не будет предлагать делать то, чего не нужно.
Кому не назначается данный вид диагностики?
Главное противопоказание для такой диагностики – это беременность.
Рентгеновские лучи могут отрицательно сказываться на состоянии плода.
Если пациент в течение 4 часов проходил исследование с использованием бариевой смеси, то рентгенографию позвоночника также не проводят.
Снимки получаются нечеткими и малоинформативными, если пациент не может находиться долгое время неподвижно, а также, если у него имеется ожирение.
Доступная цена
Поскольку рентгеновские установки есть во многих клиниках страны, сделать обследование в РФ не предоставляет трудностей.
Обратившись в любую клинику, можно пройти необходимые процедуры.
Цена рентгенографии позвоночника зависит от качества услуги, авторитетности клиники, объема предоставляемых услуг. Она также будет отличаться в зависимости от региона.
Рентгенография позвоночника – доступное и информативное обследование. Оно позволяет обнаружить многие патологии развития позвоночника, травмы, новообразования. Ее можно проводить во многих экстренных случаях.
Все же ввиду специфики действия рентгеновских лучей на организм не рекомендуется проводить такое исследование очень часто.
Спондилолиз позвонка l5, l4 – лечение и симптомы
- Причины возникновения
- Степени
- Симптомы
- Диагностика
- Лечение
Причины возникновения
- метание ядра или молота;
- бобслей;
- художественная гимнастика;
- гребля;
- бокс.
Степени
| Степень спондилолиза | Особенности |
| Активный | Обнаруживается отек спинного мозга, прилежащего к дефекту, говорящий о том, что в позвоночнике имеется нестабильность, вызывающая боли в спине |
| Неактивный | Дефект дуги позвонка не сопровождается нестабильностью, при этом возникающие у пациента боли могут быть обусловлены другими причинами, например, напряжением мышц |
Симптомы
Диагностика
Лечение
- Поднять руки вверх, носки стоп на себя, тянуться головой и пятками соответственно вверх и вниз.
- Положить руки вдоль тела, сжать кулаки, напрячь все мышцы туловища.
- В том же положении напрячь только мышцы спины, не прогибая позвоночник.
- Притянуть ноги к животу, обхватив их руками, голову приподнять к коленям.
- Поднять прямые ноги на 15 – 20 см от пола, опустить.
- Левое колено подтянуть к правому плечу, затем повторить с другой стороны.
- Ногой написать в воздухе цифры от 1 до 5, повторить с другой стороны.
- Поднять таз вверх, прогнув спину.
- «Ножницы», но без перекрещивания ног.
- Поднять голову и стопы, зафиксировать такое положение.
- Имитировать движения ногами при плавании.
- Опустить руки вдоль тела, поднять голову и плечи.
- Поднять обе ноги на расстояние 30 см от пола.
- Зафиксировать стопы под опорой, поднять голову и туловище.
Полезные статьи:
nogi.lechenie-sustavy.ru