 [Анатомия малого таза женщины]
[Анатомия малого таза женщины]
Женский таз: анатомия, строение. МРТ органов малого таза у женщин
Таз включает в себя пояс нижних конечностей, обрамленный тазобедренными суставами. Данная часть скелета в некоторой степени продолжает позвоночный столб и выполняет в человеческом организме множество функций. Таз служит местом соединения нижних конечностей и туловища людей. Он делится на большой и малый.
Строение таза
Можно выделить определенные составляющие в названной части скелета: крестец, копчик и две тазовые кости. Последние относятся к самым большим в организме. Они наделены нетипичным строением и несут ответственность, прежде всего, за опорную функцию скелета. Тазовые кости скрепляются благодаря суставам в кольцо и формируют одноименную полость.
Таз детей и подростков до шестнадцати лет образовывают три обособленные кости, с течением времени они срастаются и начинают функционировать как единая кость.
Различия в строении таза изменяются на протяжении всей жизни человека. На этот фактор способны повлиять биологические процессы, протекающие в организме, профессиональные причины и неожиданные повороты судьбы, к которым относятся травмы или протекание патологических процессов в тазовых костях или позвоночнике.
По тазовым костям скелета без труда можно узнать, к какому полу принадлежат люди. Этот факт принимается во внимание при археологических раскопках или в ходе проведения медицинских экспертиз.
Отличие мужского таза от женского
Таз женщины имеет ярко выраженные отличительные особенности. Он исполняет имеющую важное значение функцию — принимает участие в родах. Эта часть скелета является каналом, по которому двигается малыш, стремящийся покинуть лоно матери. Размеры женского таза более широкие и короткие, чем у мужского. Суставы располагаются на большем расстоянии, кости тоньше, чем у мужчин. Строение женского таза отличается также формой крестца, он у представительниц прекрасного пола шире и менее выступает вперед, чем у мужчин.
Форма угла лобка слабого пола прямее, чем у мужчин, крылья таза развернуты, выступы седалищных костей располагаются на расстоянии. Впереди и по бокам таз ограничивают безымянные кости, а сзади копчик, продолжающий позвоночный столб. Отверстие женщины похоже на поперечный овал, а у мужчины на продольный.
Размеры женского таза
Для составления прогноза процесса родов и профилактики осложнений большое внимание уделяется размерам. Но большой таз измерить максимально точно реально, а вот вычислить размеры малого нет возможностей, поэтому они вытекают из размеров большого. Нужно иметь сведения о них, чтобы определить, соответствуют ли они окружности головки рождающегося плода.
Женский малый таз наделен входом, полостью и выходом. Различают прямое, поперечное, косое правое и левое сечение таза.
Выход из него прикрыт у женщин дном, складывающимся из трех слоев мышечной ткани, покрытых соединительнотканной оболочкой. Тазовое дно исполняет множество необходимых функций.
Тазовое дно служит опорой для половых органов, расположенных внутри, и благоприятствует их верному размещению. Оно удерживает также и другие внутренние органы. В период протекания родов мышечные слои дна таза женщины подвергаются растяжению и образуют трубку, продолжающую костный канал.
Женский таз измеряют инструментом, под названием тазометр.
Органы таза
Органы человеческого тела обладают своим особенным строением и местом расположения. Необходимо иметь представление, где располагаются основные органы, чтобы суметь определить, какой из них доставляет болевые ощущения, перед тем как посетить специалиста. Таз является местом расположения большого количества жизненно важных органов человеческого тела.
Органы женского таза, так же как и мужского, сосредоточены в плоскости, образованной его костями. В медицине их разделяют на общие, к которым относятся мочевой пузырь и прямая кишка, а также на сугубо женские и мужские.
Мочевой пузырь, похожий формой на репу, находится за соединением костей лобка, отделяясь от них клетчаткой. Когда данный орган заполняется, происходит его соприкосновение с брюшной стенкой. Размеры пузыря способны меняться в зависимости от меры его наполненности.
Главной же задачей прямой кишки является накапливание и выведение отходов пищеварения из организма человека.
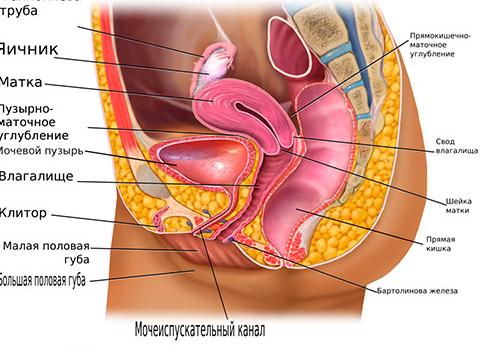
Анатомия половых органов
Половые органы женского таза осуществляют процессы оплодотворения и зарождения новой жизни, благодаря им происходит выработка половых гормонов у прекрасного пола. Данные органы располагаются снаружи и внутри таза.
Половые органы, расположенные снаружи, включают лобок, покрытый прослойкой жира и волосами, большие и малые половые губы, клитор:
- Клитор относится к маленьким, но обладающим особой чувствительностью и важностью органам.
- Малые губы являются складками, расположенными между большими губами и входом во влагалище, они могут виднеться за пределами больших губ и быть более насыщенного цвета. Они способны становиться больше в момент сексуального влечения.
- Большие половые губы располагаются по сторонам от половой щели. Их кожный покров с наружной стороны покрыт волосами, на нем присутствуют потовые и сальные железы. Внутри они покрыты тончайшей кожей розоватого цвета.
- Под большими и малыми губами располагается отверстие, предназначенное для вывода мочи из организма. Под ним имеется отверстие входа во влагалище, которое закрывает у невинных девушек девственная плева.
Внутренние органы
Данные половые органы располагаются внутри женского таза, поэтому называются внутренними:
- Влагалище. Оно является мышечной эластичной трубкой определенной длины.
- Матка, которая представляет собой мышечный орган и включающий тело и шейку. Ее тело находится в самом центре таза женщины. Устья, располагающиеся в верхних углах, являются точками присоединения матки к трубам.
Стенки матки устилает эндометрий. Под влиянием половых гормонов он находится в ожидании яйцеклетки, которая подверглась оплодотворению, и если она не появляется, покидает пределы матки, вызывая менструальное кровотечение.
Предназначением матки женщины является быть вместилищем для плода, в ней происходит его развитие.
Женский таз является местом расположения яичников, которые находятся по бокам от матки. Они вырабатывают и содержат много яйцеклеток, созревающих здесь. Созревшие яйцеклетки направляются к маточной трубе, где их могут ожидать сперматозоиды. Если оплодотворение произошло, то яйцеклетка по трубе попадает в тело матки.
В последнее время магнитно-резонансная томография стала относиться к одной из востребованных методик диагностирования. С ее помощью реально изучить женский таз и получить исчерпывающую информацию о состоянии всех органов человеческого тела. МРТ не может оказать вредного воздействия на организм, хоть и имеет определенные ограничения.
Проведение МРТ органов малого таза у женщин дает возможность в деталях изучить состояние внутренних органов, выявить наличие патологических процессов в них на ранних сроках развития. Оно в состоянии значительно облегчить диагностирование заболеваний, оказать помощь в подборе верного курса лечения.
При проведении МРТ, человека, принявшего горизонтальное положение, помещают в камеру специального томографа. В нем и происходит сканирование определенного участка тела.
В области гинекологии особая роль принадлежит безопасности, так как проблемы со здоровьем могут оказать вредное воздействие на развитие малыша, даже если женщина не ждет ребенка во время проведения диагностирования.
Главные показания для использования МРТ
МРТ, как правило, назначают больным с определенной симптоматикой:
- наличие новообразований;
- болевые ощущения в зоне таза;
- присутствие камней или песка в мочевом пузыре;
- неполадки в развитии мочеполовой системы;
- травмы в зоне малого таза.
Женский таз нуждается во внимательном отношении и своевременном исследовании.
Анатомия женщин: органы малого таза
Автор: Екатерина Сибилева, дата последней правки 15.06.2017
При появлении любого физического дискомфорта в нижней части живота большинство женщин ассоциирует его с нарушением функционирования мочеполовой системы. Имея представление про органы малого таза, что входит в их состав, можно определить область поражения.
В малом тазу функционируют две системы: репродуктивная и выделительная. Обе системы, входящие в них органы, тесно взаимосвязаны. Поэтому при появлении каких-либо гинекологических заболеваний часто страдают и органы выделения.
Репродуктивная система
Основная роль органов женской репродуктивной сферы состоит в обеспечении максимально благоприятных условий для размножения.
В состав женской репродуктивной системы входят следующие органы:
- влагалище;
- матка (шейка и цервикальный канал);
- маточные (фаллопиевы) трубы;
- яичники.
Вход в репродуктивную систему представлен в виде наружного отверстия во влагалище. Оно скрыто большими и малыми половыми губами. Участок от наружного отверстия и до шеечного отдела матки называют каналом влагалища. Он заканчивается сводом, условно разделенным на 4 части. Нижняя часть влагалища состоит из передней и задней стенки. Через его отверстие из матки выходят менструальные выделения. Влагалище выполняет большую роль в момент родовой деятельности.
Если войти вглубь влагалища с помощью диагностического инструмента (гинекологических зеркал), можно увидеть выступающую узкую часть – шейку матки. Отдел между шейкой и самим телом называют цервикальным. Там же находится вход в полость матки, он представлен в виде наружного и внутреннего маточного зева.
Матка – один из главных органов репродуктивной сферы, задача которого создавать максимально благоприятные условия для вынашивания плода. Место ее локализации: между мочевым пузырем и прямой кишкой. Ее размеры варьируются в зависимости от возраста и индивидуальных особенностей.
У юных девушек размер матки колеблется в пределах 4-5 см и весит до 50 граммов. У женщин репродуктивного возраста – около 7 см и 50-80 граммов. На увеличение массы тела матки влияют гипертрофические структурные изменения, наблюдаемые в период беременности, а также количество предшествующих родов.
Матка имеет грушеподобную форму и слегка наклонена вперед (положение антефлексио). Допускается незначительное отклонение матки назад (ретрофлексио). За исключением влагалищной части, она скрыта органами брюшины. Этот орган достаточно подвижен, поэтому может принимать любое положение.
Тело матки состоит из трех оболочек:
- Серозная (Периметрий). Характеризуется как продолжение париетального листка брюшины и продолжение покрова мочевого пузыря.
- Мышечная (миометрий). Самый толстый слой матки, состоящий из мышц, волокон и соединительной ткани.
- Слизистая (эндометрий). Она представлена в виде поверхностного и глубокого цилиндрического эпителия, пронизанного трубчатыми железами.
Фаллопиевы трубы – парный орган в виде 2 трубок, который соединяет полость матки с брюшиной. Их еще называют маточными трубами или яйцеводами. Основная их функция – обеспечение продвижения яйцеклетки и сперматозоидов.
В маточных трубах благодаря реснитчатому эпителию созданы благоприятные условия для продвижения оплодотворенной яйцеклетки. Здесь она остается жизнеспособной в течение суток. Если процесс оплодотворения не произошел, то яйцеклетка все равно передвигается по направлению к матке вплоть до саморазрушения.
Яичники – парный орган репродуктивной системы, который состоит из неплотных соединительных волокон, именуемых мозговым веществом. Сверху волокна покрыты скоплением фолликулов с разным сроком развития (корковым веществом). Размер органов колеблется зависимо от возраста, фазы менструального цикла.
Максимального размера яичники достигают в период от 20 до 40 лет. Угасание функции яичников в период менопаузы приводит к уменьшению их объема.
Яичники выполняют большую роль в репродуктивной системе. Они производят половые гормоны (эстрогены, прогестины, андрогены) и проходят 3 стадии развития:
- Внутриутробный период. Формирование органа происходит в течение первых 5 месяцев.
- Полное формирование органов, заканчивается к двум годам. Из всех имеющихся фолликулов только 500 останутся дозревать.
- Период менопаузы. Структурные изменения тканей и слизистых оболочек органов с постепенным уменьшением количества выделяемых гормонов.
Выделительная система
Наиболее тесно связан с репродуктивной системой мочевой пузырь. Он выполняет функцию резервуара для мочи. Когда моча накапливается в достаточном объеме, мозг подает сигнала о необходимости ее выведения наружу. Этот орган легко растяжим, и при накоплении мочи свыше 150 мл женщина ощущает позывы к мочеиспусканию. Чем больше наполнен мочевой пузырь, тем тоньше его стенки.
С задней стороны органа в него впадают два мочеточника. Характерная особенность строения напоминает клапан, который предупреждает заброс мочи обратно в мочеточники.
Мочевой пузырь состоит из двух оболочек:
- Слизистая. Она образована соединительной тканью рыхлой структуры и полностью пронизана кровеносными сосудами. Опорожненный орган имеет большое количество складок за исключением зоны нахождения мочеточников.
- Мышечная. Оболочка, именуемая детрузором, представляет 3 слоя гладкомышечных клеток, волокна которых направлены к шейке органа.
Мочеиспускательный канал (уретра) — орган, через который происходит выведение мочи из мочевого пузыря во внешнюю среду. В силу анатомических особенностей у женщин уретра шире, по сравнению с мужским органом. Эта характеристика позволяет им мочиться чаще и быстрее.
Прямая кишка представляет конечный отдел системы пищеварения, в котором накапливается кал. Этот орган состоит из так называемой ампулы и заднепроходного канала. Несмотря на одноименное название, прямая кишка все же имеет изгибы: в зоне крестца и копчика. У женщин нижняя часть этого органа проходит через промежность, прилегает к стенке влагалища.
Процесс накопления и выделения каловых масс контролируется головным мозгом. В верхнем отделе происходит полное расщепление пищевых фрагментов. Сфинктеры (внутренний и наружный) замыкают просвет. Это свойство позволяет им удерживать каловые массы. Вокруг ануса, где слизистая переходит в кожу, расположена геморроидальная зона. Именно в ней образовываются геморроидальные узлы.
Чтобы исследовать органы малого таза, расположенные в нижней части живота, определить, что входит в показатели нормы, прибегают к УЗИ. Ультразвуковое исследование органов позволяет диагностировать патологию на раннем этапе развития. Аппарат УЗИ способен фокусировать волны и преобразовывать их в изображение на экране монитора.
Чем выше плотность ткани, тем больше она отражается на экране. Так, темные участки на мониторе указывают на плотную структуру (кости, камни и другие элементы). Жидкость, содержащаяся в полости таза, не отражает волны. Ее часто используют как усилитель при диагностике. Например, перед исследованием матки гинеколог просит пациентку выпить 1 литр жидкости, чтобы получить более точные результаты.
В таблице приведены наиболее распространенные заболевания и аномалии развития органов малого таза
| Орган | Заболевания | Причины появления | Патологии развития |
| Влагалище | Вульвовагинит Бартолинит
Бактериальный вагиноз Лейкоплакия влагалища Киста бартолиновой железы Сосудистые опухоли Рак влагалища (вульвы) |
Бактериальные, вирусные, грибковые инфекции;
нарушение кровоснабжения слизистой оболочки; травмирование, механическое повреждение; гормональный дисбаланс; аллергические реакции на местные контрацептивы; отсутствие полноценной гигиены, онкологические процессы |
Двойное влагалище
Наличие поперечных перегородок Вагинальная атрезия Мюллерова аплазия Вагиноректальный свищ |
| Матка | Эрозия, эктопия шейки матки
Полипы матки и шейки матки Опущение матки Эндометрит Гиперпластический процесс эндометрия Аденомиоз Миома матки Рак шейки матки Рак эндометрия |
Вирусные, бактериальные, грибковые инфекции; хронические воспалительные процессы в репродуктивных органах; родовые травмы, аборты, выскабливания; отсутствие полноценной гигиены, гормональная недостаточность | Двурогая, седловидная матка
Мюллерова аплазия (отсутствие матки) Удвоение тела матки Врожденная эктопия |
| Маточные трубы | Сальпингит и сальпингоофорит | Аборты, травмы при родах; сальпингоскопия, метросальпингография; воспалительные процессы в соседствующих органах (аппендицит, колит), инфекции половых путей | Атрезия
Недоразвитие, отсутствие маточной трубы |
| Яичники | Преждевременное истощение
Кисты (фолликулярные, эндометриоидные, муцинозные, серозные, желтого тела) Аднексит Дисфункция яичников Рак яичниковПоликистоз яичников Апоплексия (разрыв) |
Генетические мутации; аутоиммунные и инфекционные заболевания; авитаминоз (длительный); изменения в работе гипофиза; нарушения в период беременности; стрессовый фактор; радиационное облучение, нерациональный прием гормональных препаратов | Синдром Тернера
Смещение, недоразвитие или появление лишнего органа Гермафродитизм (в том числе ложный) Развитие дополнительного яичника |
| Мочевой пузырь | Цистит
Мочекаменная болезнь Лейкоплакия Рак Туберкулез Гиперрефлекторный мочевой пузырь |
Инфекции, переохлаждение интимной зоны; злоупотребление алкоголем; наличие камней; опухоли, отсутствие полноценной гигиены; | Атрофия мочевого пузыря
Удвоение Агенезия Аномалия урахуса Болезнь Мариона |
| Уретра | Уретрит
Урогенитальный туберкулез |
Инфицирование трихомонадой, хламидией, токсоплазмой, кандидами, гонореей, микоплазмой; снижение иммунитета; алкоголизм; переохлаждение, авитаминоз, строгие диеты, хронические воспалительные процессы, травмы | Аплазия (врожденное отсутствие)
Гипоспадия (отсутствие части нижней стенки) Эписпадия (расщепление верхней стенки) Свищи Врожденные стриктуры |
Своевременная диагностика и компетентный подход способствуют раннему выявлению врожденных аномалий и развивающихся заболеваний. Регулярные профилактические осмотры у гинеколога, соблюдение его рекомендаций предотвращают развитие патологических изменений в органах малого таза.
😎 👍 Включим немного музыки для настроения?
ХИРУРГИЧЕСКАЯ АНАТОМИЯ МАЛОГО ТАЗА ЖЕНЩИНЫ
⇐ ПредыдущаяСтр 3 из 6Следующая ⇒
Таз представляет собой кольцо костей, служащее дистальным окончанием туловища (рис. 6.9). Таз располагается над нижними конечностями и поддерживает позвоночный столб, состоит из двух безымянных костей, по одной с каждой стороны, соединяющихся спереди и сочлененных с крестцом сзади. Таз разделяется на две главные части: большой таз (верхний, или ложный) и малый таз (нижний, или истинный). Большой таз состоит в основном из пространства выше пограничной линии, включая две подвздошные ямки и область между ними. Малый таз, расположенный ниже пограничной линии, ограничен спереди лобковыми костями, сзади — крестцом и копчиком, а латерально — седалищными костями и небольшой частью подвздошных костей.
Рис. 6.9. Женский таз
ТАЗОВЫЕ КОСТИ
Тазовая кость состоит из трех частей: подвздошной, седалищной и лобковой (рис. 6.10). Тела этих трех костей, между которыми в возрасте до 16-18 лет имеется хрящевое соединение, соединяются в области вертлужной впадины (acetabulum).
Рис. 6.10. Строение таза (Cunningham G., Leveno K.J., Bloom S.L., Hauth J.C., Rouse, D.J., Spong C.Y. Williams Obstetrics, 23rd ed. // McGraw-Hill Professional, 2009)
Подвздошная кость состоит из лезвиеобразной верхней части, или крыла, и более толстой нижней части, или тела. Тело формирует верхнюю часть вертлужной впадины и соединяется с телом седалищной и лобковой кости. Медиальная поверхность подвздошной кости представляет собой большую вогнутую область. Ее передняя часть — это подвздошная ямка; задняя часть состоит из грубого верхнего отдела, подвздошной бугристости и нижнего отдела, содержащего большую область сочленения с крестцом. Верхняя медиальная граница подвздошной кости — округлый гребень — дугообразная линия, заканчивается спереди в пограничном возвышении. Сзади дугообразная линия переходит в крыло крестцовой кости над передней частью крестцово-подвздошного сочленения. Спереди дугообразная линия переходит в гребень верхней ветви лобковой кости. Латеральная поверхность подвздошной кости пересекается тремя гребнями: задней, передней и нижней ягодичными линиями. Верхняя граница подвздошной кости носит название гребня, и на двух его крайних точках находятся передняя и задняя верхние ости. Важнейшей чертой передней границы подвздошной кости служит тяжелая передняя нижняя ость. Задняя граница примечательна задней верхней и нижней остями подвздошной кости. Под последней расположена большая седалищная вырезка, нижняя часть которой ограничена седалищной костью. Нижняя граница подвздошной кости участвует в формировании вертлужной впадины.
Седалищная кость состоит из тела, верхней и нижней ветвей и бугристости. Тело — это наиболее массивная часть кости, оно соединяется с телом подвздошной и лобковой кости, формируя бугристость. Седалищная кость имеет три поверхности:
▪ гладкую внутреннюю поверхность, переходящую вверх в тело подвздошной кости и вниз — во внутреннюю поверхность верхней ветви седалищной кости (вместе эти части формируют задний отдел латеральной стенки малого таза);
▪ наружную поверхность седалищной кости, участвующую в формировании вертлужной впадины;
▪ заднюю поверхность — область между краем вертлужной впадины и ее задней границей.
Эта выпуклая область отделяется от седалищного бугра широкой бороздой. Задняя граница седалищной кости вместе с подвздошной костью формирует костную основу большой седалищной вырезки. Верхняя ветвь седалищной кости отходит от тела кости и соединяется с нижней ветвью под углом приблизительно 90°. Большой седалищный бугор расположен на выпуклой поверхности этого угла. Нижняя часть бугра формирует точку поддержки в положении тела сидя. Задняя поверхность седалищной кости разделена косой линией на две части. Меньшая седалищная вырезка занимает положение на задней границе верхней ветви между остью и бугром. Нижняя ветвь при ее прохождении кпереди соединяется с нижней ветвью лобковой кости и формирует лобковую дугу.
Лобковая кость состоит из тела и двух ветвей: верхней и нижней. Тело кости участвует в формировании вертлужной впадины, соединяясь с телом подвздошной кости на подвздошно-лобковом возвышении и с телом седалищной кости в области вертлужной вырезки. Верхняя ветвь отходит от кости медиально и вперед и встречается с соответствующей ветвью противоположной стороны на лобковом симфизе. Медиальная, или передняя, часть верхней ветви широкая и приплюснутая в переднезадней проекции. Называвшаяся ранее телом, она имеет внутреннюю и наружную поверхности и верхнюю границу, или гребень. Приблизительно в 2 см от медиального края ветви и на одной линии с верхней границей расположен лобковый бугорок — важный ориентир этой области. Ниже гребня находятся передняя и задняя, или глубокая, поверхности. Медиальная часть верхней ветви лобковой кости отходит вниз вместе с нижней ветвью, а латеральная часть представляет собой широкую гладкую область, ориентированную в передневерхней проекции. За латеральной частью верхней ветви лобковой кости расположен неправильной формы гребень лобковой кости. Этот гребень формирует переднюю часть пограничной линии. Кпереди от гребня лобковой кости и ниже расположен запирательный гребень, проходящий от бугорка до вертлужной вырезки. На нижней поверхности верхней ветви проходит запирательная борозда. Нижняя ветвь лобковой кости проходит вместе с верхней ветвью и отклоняется вниз и назад, где соединяется с нижней ветвью седалищной кости, формируя лобковую дугу.
Крестецу взрослых людей сформирован пятью или шестью сросшимися крестцовыми позвонками; иногда с ними частично срастается V поясничный позвонок. Такое сращение называют сакрализацией. Крестец располагается в основании позвоночного столба. Как единая кость крестец имеет основание, верхушку, две поверхности (тазовую и дорсальную) и две латеральные части. Основание смотрит вверх и состоит в основном из центральной части, сформированной верхней поверхностью тела I крестцового позвонка, и двух крыльев с латеральных сторон. Тело соединяется посредством волокнисто-хрящевого диска с телом V поясничного позвонка. Крылья представляют собой массивные поперечные отростки I крестцового позвонка, соединяющиеся с двумя подвздошными костями. Передняя граница тела носит название мыса и вместе с V поясничным позвонком формирует крестцово-позвоночный угол. Округлая передняя граница каждого крыла составляет заднюю часть (pars sacralis) пограничной линии. Тазовая поверхность крестца выпуклая и грубая. По срединной линии расположен срединный крестцовый гребень (сросшиеся остистые отростки), а с каждой стороны имеется уплощенная область, сформированная сросшимися пластинами крестцовых позвонков. Пластины V позвонка, а также часто IV и иногда III позвонка обладают неполным строением (отсутствуют ости), что способствует широкому доступу к дорсальной стенке крестцового канала, известного как крестцовая щель. Латерально по отношению к пластинам располагаются правый и левый суставные гребни (промежуточные крестцовые гребни), которые находятся на одной линии с вышерасположенными парными верхними суставными отростками. Латеральные отростки соединяются с нижними суставными отростками V поясничного позвонка. Нижние части суставных гребней формируют крестцовый рог, ограничивающий крестцовую щель с латеральной стороны и соединяющийся с рогом копчика. Рог можно пропальпировать, и он служит важным ориентиром, указывающим на нижнее отверстие крестцового канала (например, при проведении крестцово-каудальной анестезии). Латеральные области крестца сформированы сросшимися поперечными отростками крестцовых позвонков. Дорсально они образуют линию из возвышений, называемых латеральными крестцовыми гребнями. Части крестца, соответствующие первым трем позвонкам, наиболее массивны и представляют собой смотрящую в латеральном направлении большую область, называемую суставной поверхностью. Кзади от суставной поверхности располагается крестцовая бугристость, смотрящая на подвздошную бугристость. Верхушка крестца — это маленькая область, сформированная нижней поверхностью тела V крестцового позвонка.
Копчиксостоит из четырех (иногда трех или пяти) каудальных, или копчиковых, позвонков; II, III и IV позвонки часто срастаются и соединяются с I позвонком через волокнистый хрящ. Копчик может быть полностью оссифицированным и сросшимся с крестцом (крестцово-копчиковое сочленение).
БОЛЬШОЙ ТАЗ
Большой таз значительно шире малого, он ограничен с боков крыльями подвздошных костей, сзади — последними поясничными позвонками, спереди — нижним отделом брюшной стенки. Объем большого таза может меняться в соответствии с сокращением или расслаблением мышц живота. Большой таз доступен для исследования, его размеры определяют, и довольно точно. По размерам большого таза судят о размерах малого таза, который непосредственному измерению недоступен. Между тем определение размеров малого таза имеет важное значение, так как через неподатливый костный канал малого таза проходит рождающийся плод.
МАЛЫЙ ТАЗ
⇐ Предыдущая123456Следующая ⇒
Топография таза.
Топографическая анатомия малого таза.
Таз, pelvis.
Границы. Таз – часть тела, расположенная между животом и нижними конечностями и ограниченная снаружи тазовыми костями, крестцом, копчиком, а снизу – промежностью.
Внешние ориентиры:
-подвздошный гребень, crista iliaca; — верхняя передняя подвздошная ость, spina iliaca anterior superior; — лобковый бугорок, tuberculum pubicum; — лобковый симфиз, symphysis pubica; — дорсальная поверхность крестца,facies dorsalis os sacrum; — копчик, os coccyges; — седалищный бугор, tuber ischiadicum; — большой вертел бедренной кости, trochanter major ossis femoralis; — подлобковый угол, angulus subpubicus
Индивидуальные, половые и возрастные различия:
1. Индивидуальные особенности таза. Заключается в различных соотношениях продольного и поперечного диаметров тазового кольца. При одном крайнем типе изменчивости продольный диаметр больше поперечного, при этом таз «сдавлен» с боков, оси тазовых органов чаще наклонены к крестцу. При другом типе изменчивости продольный диаметр меньше поперечного, таз «сдавлен» в переднезаднем направлении, а оси тазовых органов наклонены к лобковому симфизу.
2. Половые различия скелета таза: — крылья подвздошных костей у женщин расположены более горизонтально, поэтому у женщин таз шире и ниже, чем у мужчин; — нижние ветви лобковых костей у женщин расположены под тупым углом и образуют лобковую дугу, arcus pubis; у мужчин они расположены под острым углом и образуют подлобковый угол, angulus subpubicus;
— полость таза у женщин имеет форму изогнутого цилиндра, у мужчин – изогнутого конуса;
— наклон таза, inclination pelvis – угол между горизонтальной плоскостью и плоскостью верхней апертуры таза – у женщин 55-60 , у мужчин 50-55.
3. Возрастные различия. К моменту рождения таз состоит из 3 частей, в каждой из которых имеются ядра окостенения. Все 3 части – подвздошная, седалищная и лобковая – соединены прослойками хряща в области вертлужной впадины. Подвздошная ямка почти отсутствует. К 7 годам размер тазовой кости возрастает вдвое, затем до 12 лет рост замедляется. К 13-18 годам части тазовой кости срастаются, заканчивается их окостенение. Окончательный синостоз всех элементов тазовой кости завершается к 25 годам.
Стенки таза. Ограничивают лобковые, подвздошные, седалищные кости, крестец и копчик.
Тазовое дно образуют диафрагма таза, diaphragma pelvis, и частично мочеполовая диафрагма, diaphragma urogenitale.
Мочеполовая диафрагма, diaphragma urogenitale. Образована 2 мышцами: глубокой поперечной мышцей промежности и наружным сфинктером мочеиспускательного канала.
Диафрагма таза. Образована 2 мышцами: мышца, поднимающая задний проход, m. levator ani, и копчиковая мышца, m. сoccygeus.
Этажи полости малого таза. Полость малого таза делят на три этажа: верхний — брюшинный, cavum pelvis peritoneale, средний — подбрюшинный, cavum pelvis subperitoneale, нижний — подкожный, или промежностный, cavum pelvis subcutaneum s. Perineale.
Ход брюшины в мужском тазу. Здесь брюшина с передней стенки живота переходит на мочевой пузырь, покрывая верхнюю стенку, частично — боковые и заднюю. По бокам от мочевого пузыря брюшина образует fossae paravesicales. На уровне симфиза брюшина образует plica vesicalis transversa. Спускаясь по задней стенке мочевого пузыря, брюшина покрывает медиальные края ампул семявыносящих протоков, верхушки семенных желез, и переходит на прямую кишку, образуя прямокишечно-пузырное углубление, excavatio rectovesicalis. Причем, надампулярная часть прямой кишки покрыта брюшиной со всех сторон, ампула на большом протяжении покрыта с 3 сторон, а нижняя часть прямой кишки вообще не покрыта брюшиной.
Ход брюшины в женском тазу. Здесь брюшина также переходит с передней стенки живота на мочевой пузырь, образуя поперечную складку, затем покрывает его верхнюю и заднюю стенки. После этого она переходит на переднюю поверхность матки на уровне ее перешейка, образуя неглубокое пузырно-маточное углубление, excavatio vesicouterina. На передней поверхности матки брюшина покрывает только тело матки. На задней поверхности матки брюшина покрывает тело, надвлагалищную часть шейки матки и задний свод влагалища и переходит на прямую кишку, образуя глубокое прямокишечно-маточное углубление, excavatio rectouterina (пространство Дугласа). Оно ограничено складками брюшины — plicae rectouterinae, которые продолжаются до передней поверхности крестца.
Фасции и клетчаточные пространства, их связи с клетчаточными пространствами соседних областей.
Париетальная тазовая фасция, fascia pelvis parietalis, покрывает сзади переднюю поверхность крестца и называется предкрестцовой, fascia presacralis, по бокам — пристеночные мышцы: m. piriformis, m. obturatorius internus, имея соответствующие названия (fascia obturatoria, fascia m. piriformis), спереди — заднюю поверхность симфиза и верхние ветви лобковых костей, снизу — верхнюю поверхность m. levator ani.
Висцеральная тазовая фасция, fascia pelvis visceralis, выстилает внебрюшинные части тазовых органов у мужчин и образует два сагиттальных отрога, тянущихся от лобковых костей к крестцу. Часть висцеральной фасции, тянущаяся от лобковой кости к предстательной железе у мужчин или к мочевому пузырю у женщин, называется лобково-предстательной, lig. Puboprostaticum, или лобково-пузырной, lig. Pubovesicale, связкой. Эти связки сопровождают пучки гладких мышечных волокон m. Puboprostaticus и m.Pubovesicalis. Сагиттальные отроги висцеральной фасции, расположенные позади мочевого пузыря, также содержат пучки гладких мышечных волокон, образующих несколько мышц: прямокишечно-копчиковую, m. Sacrococcygeus; прямокишечно-пузырную, m. Rectovesicalis у мужчин и прямокишечно-маточную у женщин. Выстилая тазовые органы, висцеральная фасция таза образует капсулу прямой кишки ( капсула Амюсса) и капсулу предстательной железы (капсула Пирогова – Рейтция ).
Клетчаточные пространства. Основные клетчаточные пространства малого таза находятся в пределах подбрюшинного этажа таза.
Висцеральные клетчаточные пространства представляют собой щели между стенкой органа и висцеральной фасцией. Различают: околопузырное, околопростатическое, околовлагалищное, околошеечное и околопрямокишечное висцеральные клетчаточные пространства.
Париетальных клетчаточных пространств в подбрюшинном этаже малого таза женщины четыре: позадилобковое (предпузырное). два латеральных и предкрестцовое (позадипрямокишечное). У мужчин выделяют еще одно, пятое, позадипузырное клетчаточное пространство.
Детские особенности.
Фасции таза весьма тонки и рыхлы. Париетальная фасция тесно прилежит к фасциальным влагалищам пристеночных сосудов. Пристеночные и околоорганные клетчаточные пространства содержат незначительное количество жировой ткани, что делает отчетливо выраженными переднее и
заднее дугласово пространство.
Внутренние подвздошные сосуды.
Главным артериальным стволом, кровоснабжающим органы малого таза, является внутренняя подвздошная артерия, а. iliаса interna.
Ветви внутренней подвздошной артерии:
— париетальные:A. ileolumbalis.,A. sacralis lateralis., A. obturatorius., А. glutea superior., A. glutea inferior.
— висцеральные:, A. umbilicalis (а. vasicalis superior)., A. vesicalis inferior., A. rectalis media., A. pudenda interna. A. uterina (а. ductus deferentis).
На уровне верхнего края большого седалищного отверстия a. iliaca interna делится на передний и задний стволы.
От переднего ствола берут начало преимущественно висцеральные артерии: аа. uterina, vesicalis inferior, rectalis media; две париетальные артерии, аа. umbilicalis et obturatoria, направляются кпереди. Пупочная артерия имеет две части: открытую, pars patens, от которой отходят верхняя мочепузырная артерия и артерия семявыносящего протока, и закрытую часть, pars occlusa. Эта облитерированная часть артерии доходит до висцеральной фасции мочевого пузыря и далее вместе с ней направляется к пупку.
Конечная часть переднего ствола у подгрушевидного отверстия делится на внутреннюю половую, a. pudenda interna, и нижнюю ягодичную, a. glutea inferior, артерии.
Задний ствол внутренней подвздошной артерии отдает пристеночные артерии: аа sacrales laterales, iliolumbalis et glutea superior. A. iliolumbalis своими поясничными и подвздошными ветвями анастомозирует с поясничными и межреберными артериями и с a circumflexa ilium profunda и ягодичными артериями. Благодаря этому возникает коллатеральный кровоток при окклюзии общей подвздошной артерии.
Венозный отток от органов малого таза осуществляется сначала в венозные сплетения, имеющие одноименные названия: pl. venosus rectalis, pl. venosus vesicalis, pl. venosus prostaticus, pl. venosus uterinus, pl. venosus vaginalis. Затем кровь из этих сплетений оттекает во внутреннюю подвздошную вену, которая расположена глубже артерии и медиальнее от нее. Париетальные вены сопровождают артерии в виде парных сосудов.
Артерии малого таза новорожденного имеют свои особенности, обусловленные особенностями кровоснабжения плода: общая подвздошная, внутренняя подвздошная (ее передний ствол) и пупочная артерии представлены единым магистральным сосудом одинакового диаметра на всем протяжении.
Крестцовое сплетение.
Образовано передними ветвями IV и V поясничных и передними ветвями I, II, III, IV крестцовых спинномозговых нервов, выходящих через передние крестцовые отверстия. Оно лежит на передней поверхности грушевидной мышцы.
От крестцового сплетения отходят короткие и длинные ветви. Короткие ветви n. obturatorius направляется по боковой стенке таза к запирательному отверстию. N. gluteus superior идет в надгрушевидное отверстие с одноименными артерией и веной. N. gluteus inferior и n. pudendus выходят из полости малого таза через подгрушевидное отверстие. Кроме того, n. Pudendus, внутренние артерии и вены проникают в седалищно-прямокишечную ямку через малое седалищное отверстие.
Вместе с ними в ягодичную область выходят длинные ветви крестцового сплетения — n. ischiadicus и n.cutaneus femoris posterior и направляются в подгрушевидное отверстие с нижними ягодичными сосудами.
Нижнее подчревное сплетение, plexus hypogastricus inferior, — вегетативное сплетение, включающее послеузловые симпатические ветви, парасимпатические узлы и чувствительные волокна для иннервации органов малого таза. Оно спускается в виде пластинки от крестца до мочевого пузыря.
Лимфатические сосуды и регионарные лимфатические узлы.
Группы лимфоузлов: по ходу наружной и общей подвздошной артерии (от свободной нижней конечности;. по ходу внутренней подвздошной артерии (от органов малого таза).; позадипрямокишечные (от крестца, копчика).
Отток лимфы в малом тазу осуществляется через три группы узлов. Первая расположена по ходу внутренних подвздошных сосудов: nodi iliaci interni. Она собирает лимфу от органов малого таза. Вторая группа — nodi iliаci externi et communes, располагается вдоль наружных и общих подвздошных артерий. В них поступает лимфа от нижней конечности, нижних отделов брюшной стенки, поверхностных слоев промежности, от наружных половых органов. Третья группа — крестцовые узлы, nodi sacrales, собирает лимфу от задней стенки таза и от прямой кишки. Узлы, лежащие в бифуркации общих подвздошных артерий, называются межподвздошными, nodi interiliaci. В них поступает лимфа как от органов малого таза, так и от нижней конечности.
Органы мужского таза.
Топография мочевого пузыря.
Мочевой пузырь располагается в переднем отделе малого таза, позади лобковых костей и симфиза, при наполнении мочевой пузырь у взрослого человека выходит за пределы полости малого таза, поднимаясь выше лобковых костей. В нем различают верхушку, тело, дно и шейку. Стенка мочевого пузыря имеет хорошо выраженные мышечный и подслизистый слои. В области дна пузыря складки и подслизистый слой отсутствуют, слизистая оболочка срастается с мышечной оболочкой. Здесь образуется треугольная площадка, trigonum vesicae, или треугольник Льета. Брюшина, переходящая с передней брюшной стенки на мочевой пузырь, образует поперечную складку и покрывает очень небольшую часть передней стенки, верхнюю и заднюю стенки. Переходя с задней стенки на прямую кишку, брюшина образует пузырно-прямокишечную складку и пузырно-прямокишечное углубление, ехсаvatio rectovesicale.
В подбрюшинном отделе мочевой пузырь имеет выраженную собственную висцеральную фасцию. Между стенкой пузыря и фасцией в околопузырном пространстве в хорошо выраженном слое рыхлой клетчатки располагается венозная сеть мочевого пузыря.
Синтопия мочевого пузыря.
Передняя поверхность мочевого пузыря, покрытая висцеральной фасцией, прилежит к верхним ветвям лобковых костей и лобковому симфизу, отделяясь от них слоем рыхлой соединительной ткани позадилобкового (предпузырного) клетчаточного пространства. К задней поверхности мочевого пузыря прилегают ампулы семявыносящих протоков, семенные железы, конечные отделы мочеточников и fascia rectoprostatica (septum rectovesicale).
К боковым поверхностям мочевого пузыря на некотором протяжении примыкают семявыносящие протоки и пересекающие их снизу и снаружи мочеточники. Сверху и с боков к мочевому пузырю прилежат отделенные от него брюшиной петли тонкой, сигмовидной, а иногда поперечной ободочной или слепой кишки с червеобразным отростком. Дно мочевого пузыря располагается на простате.
Кровоснабжение мочевого пузыря. Осуществляется из системы а. iliaca interna. Одна или две a. vesicalis superior отходят чаще всего от необлитерированной части a. umbilicalis, a. vesicalis inferior — непосредственно от переднего ствола a. iliaca interna или от запирательной артерии.
Вены мочевого пузыря образуют сеть в висцеральном клетчаточном пространстве мочевого пузыря. Оттуда кровь направляется в венозное сплетение мочевого пузыря и простаты, располагающееся в позадилобковом пространстве. Далее кровь оттекает в v. iliaca interna.
Отток лимфы от мочевого пузыря. Осуществляется в nodi lymphoidei iliaci, расположенные вдоль наружных подвздошных артерий и вен, и в nodi lymphoidei iliaci interni и sacrales.
Иннервация мочевого пузыря. В иннервации мочевого пузыря принимают участие верхнее и нижнее подчревные нервные сплетения, тазовые внутренностные нервы и половой нерв, образующие на стенках мочевого пузыря и особенно у места впадения в него мочеточников и вокруг них plexus vesicalis.
У новорожденных и маленьких детей топография органов малого таза значительно отличается от таковой у взрослых. Мочевой пузырь большей своей частью расположен выше симфиза, передняя его стенка не покрыта брюшиной и прилежит к передней брюшной стенке. От верхней стенки мочевого пузыря к пупку идет мочевой проток. Последний быстро запустевает и облитерируется, превращаясь в соединительнотканный тяж. С возрастом ребенка происходит увеличение полости малого таза и мочевой пузырь как бы опускается и в опорожненном состоянии располагается в полости малого таза за лонным сочленением.
Топография мочеточников.
Мочеточник – парный орган, на своем протяжении имеет 3 сужения: у начала мочеточника, у места перехода брюшной части мочеточника в тазовую часть и в месте впадения в мочевой пузырь.
Тазовый отдел мочеточника, составляющий примерно половину его длины, начинается от пограничной линии таза. На уровне этой линии левый мочеточник пересекает общую подвздошную артерию, а правый – наружную подвздошную.
Далее мочеточник располагается на боковой стенке таза в латеральном клетчаточном пространстве медиально от нервных стволов и внутренних подвздошных сосудов таза и латерально от прямой кишки. Затем мочеточник перекрещивает запирательный сосудисто-нервный пучок и начало пупочной артерии и направляется медиально ко дну мочевого пузыря.
Здесь мочеточник проходит между задней стенкой мочевого пузыря и переднебоковой стенкой ампулы прямой кишки и пересекает под прямым углом ductus deferens, располагаясь кнаружи от него и кпереди от семенных желез.
Кровоснабжение тазовых отделов мочеточников осуществляется из аа. rectales mediae и аа. vesicales inferiores.
Венозная кровь оттекает в vv. testiculares и vv. iliacae internae.
Тазовые отделы мочеточников иннервируются из верхнего и нижних подчревных сплетений, а в нижней части получают парасимпатическую иннервацию из nn. splanchnici pelvini.
Отток лимфы от тазовых отделов мочеточников происходит в подвздошные лимфатические узлы.
Топография предстательной железы.
Простата состоит из 30—50 железок, образующих substantia glandularis, и мышечного вещества, substantia muscularis, представляющего строму железы. Железки посредством ductuli prostatici открываются в предстательную часть мочеиспускательного канала. Простата расположена в подбрюшинном этаже малого таза. Она имеет конусовидную форму и направлена вершиной книзу, к мочеполовой диафрагме. Основание простаты расположено под дном мочевого пузыря. В простате различают две доли и перешеек. Простата имеет висцеральную фасциальную капсулу, capsula prostatica (Пирогова—Ретция), от которой к лобковым костям идут mm. (ligg.) puboprostatica.
Синтопия простаты.
Над простатой находятся дно мочевого пузыря, семенные железы и ампулы семявыносящих протоков. Снизу находится мочеполовая диафрагма, спереди — задняя поверхность лобкового симфиза, сзади — fascia rectoprostatica Денонвиллье—Салищева и ампула прямой кишки. Простату легко прощупать через прямую кишку.
Кровоснабжение простаты осуществляется ветвями из аа. vesicales inferiores и аа. rectales mediae (из a. iliaca interna). Вены образуют венозное сплетение, plexus prostaticus, которое сливается с plexus vesicalis; далее кровь оттекает в v. iliaca interna.
Иннервацию осуществляют ветви нижнего подчревного сплетения.
Отток лимфы от простаты осуществляется в лимфатические узлы, расположенные по ходу a. iliaca interna, a. iliaca externa и на тазовой поверхности крестца.
Топография семявыносящего протока.
Тазовый отдел семявыносящего протока расположен в подбрюшинном этаже малого таза, делится на пристеночную, промежуточную, и пузырную. Эта часть располагается в позадипузырном клетчаточном пространстве.
Выйдя из глубокого пахового кольца, семявыносящий проток сначала в сопровождении одноименной артерии, а затем покидая ее, огибает снаружи внутрь и вниз a. epigastrica inferior. Обогнув a. et v. iliacae externae, семявыносящий проток направляется медиально и назад в боковое пространство таза. Здесь он пересекает запирательный сосудисто-нервный пучок, пупочную артерию и верхние пузырные артерии.
Располагаясь кнутри от этих сосудов, семявыносящий проток достигает боковой стенки мочевого пузыря, затем проходит между мочеточником и задней поверхностью пузыря, образуя ампулу семявыносяшего протока, ampulla ductus deferentis. На задней стенке мочевого пузыря ампула располагается кнутри от мочеточника и семенной железы.
Проток ампулы, сливаясь с протоком семенной железы, ductus excretorius, образует семявыбрасывающий проток, ductus ejaculatorius, который пронизывает простату и открывается на семенном бугорке в предстательную часть уретры. Семявыносящие протоки снабжаются кровью из a. ductus deferentis.
Топография семенных желез.
Представляют собой мешковидные выпячивания снаружи от терминальных отделов ductus deferens. Они окружены висцеральной фасцией и располагаются между задней стенкой мочевого пузыря и передней стенкой ampulla recti.
Синтопия семенных желез.
Спереди от желез находятся задняя стенка мочевого пузыря и конечный отдел мочеточников. Медиально к ним прилежат семявыносящие протоки с ампулами. Нижние отделы желез лежат на основании простаты, а верхнемедиальные отделы покрыты брюшиной, через которую они соприкасаются с петлями кишечника.
Кровоснабжение семенных желез осуществляется за счет аа. vesicalis inferior et rectalis media. Вены вливаются в plexus vesicalis.
Иннервируются нижними подчревными сплетениями.
Лимфоотток от семенных желез идет через лимфатические сосуды мочевого пузыря в лимфатические узлы, расположенные по ходу подвздошных артерий и на крестце.
У мальчиков предстательная железа и семенные пузырьки также расположены относительно высоко сравнительно с положением их у взрослых.
Топография прямой кишки.
Прямая кишка (rectum) является продолжением сигмовидной кишки и располагается в пределах малого таза у передней поверхности крестца.
Rectum заканчивается на уровне диафрагмы таза (m. levator ani), где переходит в canalis analis. Длина прямой кишки — 10—12 см.
В прямой кишке выделяют надампулярную часть и ампулу. Надампулярная часть и верхняя половина ампулы располагаются в верхнем, брюшинном этаже малого таза. Нижняя половина ампулы прямой кишки располагается в подбрюшинном этаже таза и вместо брюшины покрыта висцеральной фасцией (капсула Амюсса).
Тазовая часть прямой кишки сообразно искривлению крестца и копчика образует изгиб, направленный выпуклостью назад, nexura sacralis. При переходе в canalis analis конечный отдел прямой кишки отклоняется вниз и назад, образуя второй изгиб, анальнопрямокишечный, flexura anorectalis (flexura perinealis), обращенный выпуклостью вперед.
Прямая кишка делает три изгиба и во фронтальной плоскости. К их числу относятся верхнеправый латеральный изгиб, flexura superodextra lateralis, промежуточный левый латеральный изгиб, flexura intermediosinistra lateralis, нижнеправый латеральный изгиб, flexura inferodextra lateralis.
Слои прямой кишки — мышечная оболочка (состоит из наружного продольного, stratum longitudinale, и внутреннего циркулярного, stratum circulare, слоев).
На уровне диафрагмы таза над волокнами наружного сфинктера, m. sphincter ani externus, в мышцы прямой кишки вплетаются волокна m. levator ani, в частности m. puboanalis и т. puborectalis.
Слизистая оболочка верхнего отдела ампулы прямой кишки образует 2—4 не исчезающие при наполнении прямой кишки поперечные складки, plicae transversae
recti, имеющие винтообразный ход. В ампулярной части имеются одна складка на правой стенке, две — на левой.
Синтопия прямой кишки.
В подбрюшинном этаже кпереди от прямой кишки располагаются не покрытая брюшиной задняя стенка мочевого пузыря, простата, ампулы семявыносящих протоков, семенные железы (пузырьки) и конечные отделы мочеточников. Прямая кишка отделена от них fascia rectoprostatica Денонвиллье—Салищева (septum rectovesicale). По бокам от ампулы располагаются ветви внутренних подвздошных сосудов и нервы plexus hypogastricus inferior. Сзади прямая кишка примыкает к крестцу. .
Кровоснабжение: a. rectalis superior (непарная — конечная ветвь нижней брыжеечной артерии) и а. rectalis media (парная, из a. iliaca interna). .
Венозный отток: вены образуют в стенке прямой кишки венозное сплетение, plexus venosus rectalis, в котором выделяют подслизистую и подфасциальную части. От верхних отделов кровь оттекает через v. rectalis superior, являющуюся началом v. mesenterica inferior (система воротной вены). Все вены широко анастомозируют между собой и с венами других органов таза. Таким образом, здесь имеется один из портокавальных анастомозов.
В иннервации принимают участие нижнебрыжеечное, верхнее и нижние подчревные сплетения и тазовые внутренностные нервы. В составе крестцовых спинномозговых нервов проходят чувствительные нервы, передающие чувство наполнения прямой кишки.
Отток лимфы от надампулярной части прямой кишки и частично от верхнего отдела ампулы осуществляется через nodi pararectales по ходу верхней прямокишечной артерии в nodi rectales superiores и далее в nodi mesenterici inferiores. Это объясняет возможность распространения метастазов рака вдоль прямой кишки. От подбрюшинного отдела прямой кишки лимфа оттекает к внутренним подвздошным и крестцовым лимфатическим узлам.
Прямая кишка у новорожденных расположена высоко, расширена и изгибы ее выражены слабо. Она прилежит к мочеточникам, мочевому пузырю и влагалищу (у девочек), предстательной железе и семенным пузырькам (у мальчиков). С ростом и развитием ребенка топографо-анатомические отношения прямой кишки приближаются к таковым у взрослых.
Органы женского таза.
Топография мочевого пузыря у женщин.
Мочевой пузырь в женском тазу лежит в полости малого таза глубже, чем у мужчин. В брюшинном этаже сзади к мочевому пузырю женщин прилежат тело матки и петли кишки, заходящие в excavatio vesicouterine. В подбрюшинном этаже мочевой пузырь передней поверхностью примыкает к лобковому симфизу и фиксируется к нему лобково-пузырными мышцами (связками), mm. (ligg.) pubovesicalia. Задняя стенка пузыря лежит кпереди от шейки матки и влагалища. С влагалищем пузырь связан прочно, отделяясь от него лишь незначительным слоем клетчатки, с маткой сращение более рыхлое. Дно пузыря располагается на мочеполовой диафрагме. Латерально к нему прилежит m. levator ani.
У дна мочевого пузыря у женщин спереди от передней стенки влагалища в него впадают мочеточники.
Лимфатические сосуды мочевого пузыря у женщин связаны с лимфатическими сосудами матки и влагалища в основании широкой связки матки.
Топография матки и её придатков.
Матка располагается в малом тазу между мочевым пузырем спереди и прямой кишкой сзади. Она состоит из двух отделов: верхнего — тела, corpus, и дна, fundus, и нижнего — шейки матки, cervix uteri. В шейке различают над-влагалищную и влагалищную части, portio supravaginalis и portio vaginalis.
На portio vaginalis cervicis располагается отверстие матки, ostium uteri, ограниченное спереди labium anterius и сзади labium posterius. Это отверстие связывает через canalis cervicis uteri влагалище с полостью матки, cavum uteri. Боковые края матки называются margo uteri dexter et sinister. Большей частью матка располагается в верхнем, брюшинном, этаже малого таза.
Подвешивающий аппарат матки. Образован круглыми и широкими связками матки, ligg. teres uteri и ligg. lata uteri. Широкие связки матки являются дупликатурой брюшины. Они отходят от матки почти во фронтальной плоскости и достигают брюшины боковых стенок таза. В этом месте брюшинные листки широкой связки образуют подвешивающую связку яичника, lig. suspensorium ovarii, содержащую сосуды яичника (a. et v. ovarica). Книзу и кзади от угла матки в толще широкой связки отходит собственная связка яичника, lig. ovarii proprium. Книзу и кпереди от угла матки отходит круглая связка матки, lig. teres uteri.
Матка имеет висцеральную фасцию. От фасции по бокам в основании широкой связки матки в направлении боковой стенки таза отходят мышечно-фиброзные пучки главной связки матки, lig. cardinale. Связки, прикрепляющиеся к висцеральной фасции: кардинальные связки, ligg. cardinalia, прямокишечно-маточные, ligg. rectouterina, лобковошеечные. ligg. pubocervicale
В фиксации влагалища, а через него и матки участвуют лобково-влагалищная мышца, m. Pubovaginalis; уретровагинальный сфинктер, m. sphincter urethrovaginalis и промежностная мембрана, membrana perinei .
Кровоснабжение осуществляется двумя маточными артериями, аа. Uterinae, яичниковыми артериями, аа. ovaricae (из брюшной аорты), и артериями круглой связки матки, аа. lig. teretis uteri. A. Uterina является ветвью внутренней подвздошной артерии. Венозный отток от матки происходит сначала в маточное венозное сплетение, plexus venosus uterinus. Оно широко анастомозирует со всеми венами таза, но в первую очередь с венозным сплетением влагалища, plexus venosus vaginalis. Из сплетения кровь по маточным венам оттекает во внутренние подвздошные вены.
Отток от дна матки, яичников и труб происходит в нижнюю полую вену через vv. ovaricae.
Иннервация матки осуществляется обширным маточно-влагалищным нервным сплетением, plexus uterovaginalis — средний отдел парного нижнего подчревного сплетения, plexus hypogastricus inferior.
Отток лимфы от матки из висцеральных околоматочных и околовлагалищных узлов (nodi parauterini et paravaginales) лимфа оттекает в подвздошные лимфатические узлы и далее в общие подвздошные узлы. По ходу ligg. cardinalia от шейки матки лимфатические сосуды несут лимфу к запирательным лимфатическим узлам, а затем к наружным и общим подвздошным узлам. От дна матки по отводящим лимфатическим сосудам круглой связки матки лимфа частично оттекает к паховым лимфатическим узлам.
Маточные трубы.
Маточная труба, tuba uterina, или фаллопиева труба — парный орган, соединяющий полость матки с брюшинной полостью. Она располагается вдоль верхнего края широкой связки матки и имеет брыжейку, mesosalpinx, являющуюся частью широкой связки сразу ниже трубы.
Диаметр маточной трубы неодинаков и колеблется от 5 до 10 мм. В трубе различают маточную часть, pars uterina, с маточным отверстием, ostium uterinum, перешеек, isthmus, ампулу, ampulla, и воронку, infundibulum. Воронка маточной трубы имеет бахромки, fimbriae, окаймляющие брюшное отверстие трубы, ostium abdominale tubae uterinae. Одна из бахромок, подходящая к трубному концу яичника, называется fimbria ovarica.
Кровоснабжение маточных труб осуществляется из яичниковой и маточной артерий
Яичники. Яичник — парная женская половая железа размером 1,5 х 1,5 х 1,0 см. Он покрыт зародышевым эпителием. Переход эпителия в эндотелий брюшины отмечен беловатой линией. В этом месте заканчивается брыжейка яичника, mesovarium, отходящая от заднего листка широкой связки матки.
Яичник имеет два конца — трубный и маточный, две поверхности — медиальную и латеральную, два края — свободный и брыжеечный. Яичник прикреплён на задней поверхности широкой связки матки у боковой стенки таза. Под брюшинным покровом к яичнику подходит a. ovarica из забрюшинного пространства. Маточный конец яичника связан с телом матки посредством соединительнотканной собственной связки яичника, lig. ovarii proprium.
Кровоснабжение яичника осуществляется a. ovarica, отходящей от брюшной части аорты на уровне I поясничного позвонка, а также яичниковой ветвью маточной артерии.
Отток венозной крови от яичника происходит через v. ovarica dextra непосредственно в нижнюю полую вену, через v. ovarica sinistra — сначала в левую почечную вену и через нее в нижнюю полую.
В иннервации яичника участвуют ветви нижнего подчревного сплетения.
Лимфоотток от яичника осуществляется по отводящим лимфатическим сосудам, сопровождающим яичниковую артерию, в лимфатические узлы, расположенные вокруг аорты, и в подвздошные лимфатические узлы.
У новорожденных девочек матка расположена выше плоскости входа в малый таз. Она не закончила своего развития и тело ее составляет 1/3, а шейка матки — 2/3 всей длины.
Яичники расположены вблизи пограничной линии таза. С возрастом происходит опускание матки и яичников и к 12-14 годам они занимают положение, соответствующее положению их у женщин. К этому возрасту размеры матки увеличиваются и длина ее тела и шейки матки становится одинаковой.
Топография прямой кишки у женщин.
Строение, деление на отделы, кровоснабжение и иннервация прямой кишки у женщин не отличаются от таковых у мужчин. Различаются только синтопия и лимфоотток прямой кишки у женщин.
В брюшинном этаже кпереди от прямой кишки у женщин располагаются тело, шейка матки и задний свод влагалища. Между прямой кишкой и задней стенкой тела матки располагаются спускающиеся из нижнего этажа брюшной полости петли тонкой кишки. Они заходят в прямокишечно-маточное углубление, excavatio rectouterina. В подбрюшинном этаже прямая кишка у женщин спереди прилежит к влагалищу. Однако их разделяет fascia rectovaginalis . Эта фасция довольно тонкая и рыхлая, ее пронизывают лимфатические сосуды, так что она не становится препятствием ни для распространения метастазов при опухолях обоих органов, ни для развития прямокишечно-влагалищных свищей.
Пороки развития мочеполовой системы у детей.
Кисты мочевого протока (урахуса). Формируются при неполной его облитерации и иногда имеют свищевой ход, открывающийся в области пупка – пузырно-пупочные свищи. Также к врождённым свищам относится пузырно-кишечные свищи, которые встречаются крайне редко. Обычно они возникают между прямой кишкой и областью мочепузырного треугольника, иногда сочетаясь с атрезией заднего прохода.
Кроме того, у девочек в мочевом протоке может происходить эктопическая закладка элементов эндометрия. В этих случаях при половом созревании в менструальный период в тяже, оставшемся от мочевого протока, могут образовываться кисты, наполненные кровью. При наличии свищевого хода возможно выделение крови из пупка.
Экстрофия мочевого пузыря. Этот порок развития характеризуется отсутствием передней стенки мочевого пузыря и части передней брюшной стенки. Мочевой пузырь открыт кпереди, слизистая соответственно дефекту стенки пузыря сращена с краями дефекта кожи. Точечные отверстия мочеточников хорошо видны на задней стенке слизистой мочевого пузыря. Из них непрерывно поступает наружу моча.
Гипоспадия — порок развития, характеризующийся отсутствием части нижней стенки уретры.
Эписпадия — недоразвитие верхней стенки уретры.
Пороки развития прямой кишки.
Атрезия заднего прохода, atresia ani. При этом пороке отсутствует заднепроходное отверстие и прямая кишка слепо заканчивается вблизи от кожных покровов промежности. Кишка обычно растянута скопившимся меконием.
При атрезии прямой кишки, atresia recti, заднепроходное отверстие представлено выраженным углублением, но прямая кишка короткая и слепо заканчивается выше дна малого таза. При этом слепой конец прямой кишки отделен от промежности значительным слоем тканей.
При атрезии заднего прохода и прямой кишки, atresia ani et recti, встречающейся чаще других пороков развития, остаются закрытым и заднепроходное отверстие, а прямая кишка слепо заканчивается на разном расстоянии от дна малого таза.
Топография промежности.
Границы, области.
Область промежности (regio perinealis), формирующая нижнюю стенку полости таза, имеет форму ромба и ограничена спереди лобковым симфизом, спереди и латерально — нижней ветвью лобковой и ветвью седалищной костей, латерально — седалищными буграми, латерально и сзади — крестцово-бугорными связками, сзади — копчиком. Линией, соединяющей седалищные бугры (linea biischiadica). промежность разделена на мочеполовую и заднепроходную области. На середину линии, соединяющей седалищные бугры, обычно проецируется сухожильный центр промежности.
Слои областей и их характеристика.
Послойное строение заднепроходной области у мужчин и женщин практически одинаково. В центре заднепроходной области находится заднепроходное отверстие прямой кятишки, anus.
1.Кожа(derma) у анального отверстия пигментирована, более тонка, чем по периферии области, и сращена с подкожной частью наружного сфинктера заднего прохода, вследствие чего образует складки, а затем переходит в слизистую оболочку прямой кишки. У мужчин между корнем мошонки и задним проходом находится шов промежности, raphe perinei.
2.Подкожная жировая клетчатка и поверхностная фасция заднепроходной области(panniculus adiposus, fascia perinei superficialis)выражены лучше, чем мочеполовой. В клетчатке располагаются кожные ветви нижних ягодичных и нижних прямо кишечных артерий и подкожная венозная сеть, которая особенно сгущается около заднепроходного отверстия. Иннервируют кожу ветви nn. rectales inferiores из n. pudendus в медиальных отделах области и rr. perineales из n. cutaneus femoris posterior в латеральных отделах.