Водянка у мальчиков
Как определяется водянка у мальчиков, почему возникает и какими методами её необходимо лечить
Водянка у мальчиков является распространенной патологией, которая может привести к нежелательным последствиям. Причин, из-за которых возникает такое состояние, множество.
Существует классификация болезни по различным показателям. Кроме того, протекание болезни заметно отличается в зависимости также от возраста ребёнка. Своевременное лечение и правильный подход помогут устранить проблему, предотвращая возможные осложнения.
Что такое водянка у мальчиков?
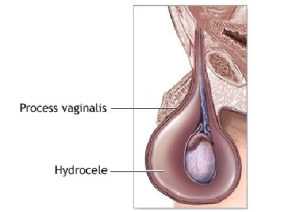
Как выглядит водянка
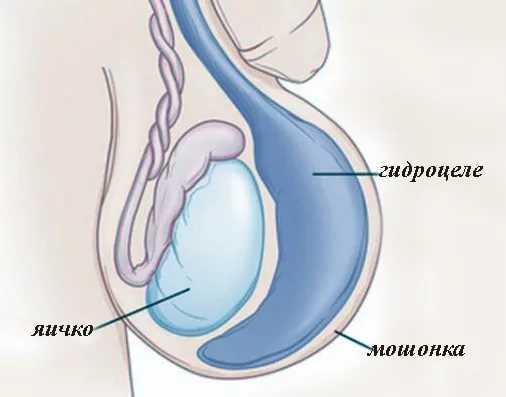
Водянкой называется заболевание яичка, которое возникает вследствие скопления жидкости серозного характера в оболочках органа. В медицинской терминологии имеет название гидроцеле.
Жидкостью может заполняться два или одно яичко. Сопровождается болезнь увеличением мошонки и припухлостями органов. Жидкость, которая скапливается, может быть разной природы: транссудат (лимфа), кровь, экссудативные образования (гной).
Часто появляется водянка у новорожденных. Такое состояние определяется у десяти процентов мальчиков. Яички у детей до рождения размещаются внутри, а потом опускаются в мошонку. Если это не происходит, тогда может развиваться гидроцеле. Обычно такой процесс является физиологическим и со временем исчезает.
Диагностирует заболевание уролог или детский хирург. Кроме осмотра используются такие методы диагностики как УЗИ и диафаноскопия, исследования мочи и крови. Часто патология может обнаруживаться в семенном канатике и лимфе яичек. Иногда могут назначаться дополнительные методы, например, УЗДГ сосудов органа.
Болезнь требует немедленного лечения, поскольку негативно воздействует на репродуктивную функцию, то есть может вызывать бесплодие. Возможна также деформация мошонки или повторное развитие болезни. К осложнениям относятся также паховая грыжа, присоединение вторичной инфекции.
Симптомы патологического состояния
При первичном заболевании основными признаками являются:
- Увеличенная мошонка в объеме
- Синий оттенок кожных покровов органа
- Припухлость
Такое состояние родители у ребёнка могут определить визуально. Обычно у мальчиков – грудничков, дискомфортные ощущения в месте водянки не наблюдаются.
Основные симптомы гидроцеле
При повторном развитии водянки возможны следующие симптомы:
- Болезненность при прикосновениях к мошонке
- Гипертермия
- Общая слабость
- Раздражительность и капризность ребёнка
- Нарушение сна
- Гиперемия в пораженном участке
- Рвота и тошнота
- Боль тянущего и ноющего характера
- Затрудненность при мочеиспускании
- Изменение походки
- Снижение работоспособности – у подростков
Такие симптомы чаще всего присутствуют при водянке у мальчиков, начиная с трёхлетнего возраста. Если после обнаружения таких признаков вовремя обратиться к специалисту, то можно предотвратить серьезные осложнения водянки.
Причины возникновения болезни у мальчиков разного возраста
В каком возрасте может развиваться водянка
Часто первичная водянка возникает у деток до трёхлетнего возраста. Основными причинами появления такой патологии у новорожденных считаются:
- Родовая травма
- Инфекции (ветряная оспа, краснуха) и хронические болезни во время беременности
- Угроза выкидыша
- Гипоспадия (патологическое развитие полового члена)
- Неопущенное в мошонку яичко (крипторхизм)
- Преждевременные роды
- Также существуют факторы, влияющие на риск развития болезни у грудничков:
- Вредные привычки у беременной
- Применение некоторых лекарств в период вынашивания ребёнка
- Наследственная предрасположенность
Водянка часто возникает из-за того, что у ребёнка постоянно повышается внутрибрюшное давление. Такой процесс возможен в случаях асцита и патологий брюшной стенки. Также заболевание может провоцироваться перитонеальным диализом и специальными шунтами для выведения жидкости.
Иногда гидроцеле может появляться вторично. Такое явление возможно у мальчиков старше трёх лет. На такое состояние влияют следующие причины:
- Различные повреждения в зоне мошонки и промежности
- Опухолевые процессы яичек
- Филляриоз
- Эпидидимит
- Орхит
- Перекрут яичка
- Некоторые сердечно-сосудистые заболевания
Часто водянка является осложнением после инфекций (паротит, грипп, ОРВИ) и таких болезней, как микоплазмоз, хламидиоз, уреаплазмоз. В результате оперативных вмешательств, когда повреждаются лимфатические сосуды или семенной канатик также может развиваться гидроцеле.
Кроме того на развитие болезни влияют физическое перенапряжение, нарушения гигиенических правил, статистические виды спорта.
Классификация заболевания
Разновидности гидроцеле
Различают несколько видов гидроцеле в зависимости от давления жидкости, характера протекания заболевания, закрытости/открытости влагалищного протока, причин возникновения и места поражения.
Исходя из локализации водянка бывает односторонней (поражает одно яичко) и двусторонней (водянка на двух яичках).
По открытости/ закрытости протока водянку группируют на:
- Изолированную (закрытую). Имеет форму кисты, при которой влагалищный проток закрыт.
- Сообщающую (открытую). Такая болезнь характеризуется свободным протеканием жидкости в мошонку из брюшной полости, и в обратном направлении (то есть присутствует сообщение с брюшной полостью). Может осложняться паховой грыжей.
Сообщающая форма может переходить в изолированную водянку. Это часто происходит тогда, когда сальник закрывает просвет брюшной полости.
Кроме того, сообщающее гидроцеле характеризуется постоянным изменением объема мошонки на протяжении суток (в горизонтальном положении размер уменьшается, особенно ночью, а в вертикальном – увеличивается). Поэтому при диагностике болезни осмотр проводят в положении стоя и лежа.
Заболевание бывает врожденным (идиопатическим) или приобретенным (реактивным).
Учитывая характер течения болезни, гидроцеле может быть:
- В острой форме (чаще всего появляется в результате воспаления, травм и опухолевых процессов)
- В хронической форме (проявляется рецидивами)
По давлению жидкости в мошонке различают гидроцеле в напряженной и ненапряженной форме. Для напряженной характерно нахождение жидкости под повышенным давлением.
Основные методы лечения водянки
Важно заметить, что лечение гидроцеле зависит от причины, которая спровоцировала данное заболевание.
При первичной водянке не требуется ни медикаментозной терапии, ни хирургических вмешательств. Обычно она исчезает у детей в возрасте до одного года. Однако необходим контроль за протеканием болезни у грудничков. Кроме того, родители должны соблюдать меры профилактики для предотвращения у малышей простуды, расстройств пищеварительных органов.
Чтобы лечить патологию, необходимо устранить её причину. Поэтому лечение водянки также направлено на устранение основного заболевания.
Медикаментозное лечение
Препараты для лечения
Если водянка спровоцирована травмой и сопровождается болью, тогда назначают противовоспалительные негормональные лекарства:
- Ибупрофен
- Парацетамол
- Ибупром Макс
- Фаниган
- Олфен
- Долар
- Нурофен
- Доларен
- Никлофен
- Мовалис
- Апонил
При водянке инфекционной этиологии, кроме вышеперечисленных препаратов, добавляют антибактериальные средства:
- Флемоксин
- Абактал
- Полимик
- Аугментин
- Ципринол
- Ципрофлоксацин
- Роксид
Хирургический метод
Необходимость оперативных вмешательств зависит от вида болезни.
Кому показана операция
Часто при изолированном гидроцеле проводят такие хирургические вмешательства:
- Операция Бергмана. Её делают, если водянка больших размеров. Отросток влагалища удаляют у основания, а на остатки накладывают специальные швы. Яичко погружают в мошонку и послойно ушивают. В ране оставляют маленький дренаж.
- Операция Винкельмана. Для её проведения влагалищную оболочку выворачивают, а затем сшивают. Результат этой операции заключается во всасывании другими тканями лишней жидкости. В ране оставляют дренаж.
- Операция Лорда. Является более безопасной, поскольку не травмируются сосуды и ткани, находящиеся около яичка. Влагалищную оболочку гофрируют и ушивают.
В основном такие хирургические вмешательства делают мальчикам старше двенадцати лет.
При сообщающейся водянке необходима операция Росса. Её суть заключается в перевязке отростка влагалища и его отсечения. В оболочке делают отверстие, чтобы жидкость отходила.
Посттравматический вид болезни лечат хирургическим методом через несколько месяцев. Ведь возможно, что водянка уменьшится в размерах. А при напряженном гидроцеле операцию необходимо проводить немедленно.
Хирургические вмешательства при водянке осуществляют под общим наркозом. Швы обрабатываются после операций антисептическими растворами: Бетадин, Хлоргексидин. Если швы нерассасывающиеся, их снимают примерно через семь дней.
Мальчикам до двух лет операция показана в следующих случаях:
- Присоединение паховой грыжи
- Дискомфорт из-за сильно увеличенного размера мошонки
- Инфекционный процесс в паховых органах
Преимуществами хирургического способа лечения является полное избавление от водянки и отсутствие влияния операции на репродуктивной функции. После операции восстановление проходит в краткий период.
Пункционный способ
Является самой простой процедурой устранения болезни. Для этого делают пункцию, а жидкость откачивают. Существуют определенные недостатки такого метода: непродолжительность эффекта и возможные рецидивы.
Склеротерапия
Такой способ относится к новейшим методикам лечения. При склеротерапии жидкость удаляют из оболочек, а вместо неё вводят склерозирующие средства (Бетадин). После этого происходит воспалительный процесс тканей асептического характера, в результате которого ткани сращиваются. Поэтому полость, где находилась жидкость, исчезает.
Народная медицина
Во многих источниках лечения гидроцеле описываются средства нетрадиционной медицины. Однако важно помнить, что такие методы помогут облегчить состояние мальчиков подросткового возраста. Кроме того, лечение народными средствами должно быть согласовано с лечащим врачом. Не рекомендуется применять эти способы для детей младше десяти лет.
К таким методам относятся:
- Компрессы из отвара аптечной ромашки
- Употребление ромашкового чая
- Отвар березовых почек для внутреннего приема
- Настой крапивы двудомной для употребления внутрь
От правильного подхода к лечению зависит дальнейший прогноз. Чаще всего водянка полностью исчезает. Важно помнить, что лечение может назначать только врач, а самолечение лишь усугубляет проблему.
Июл 11, 2016Виолетта Лекарь
Водянка яичка у ребенка
Вопросы терапии заболеваний половых органов у мальчиков всегда являются довольно интимными для любых родителей. В некоторых случаях папы и мамы настолько растеряны, что не знают к кому обратиться за помощью.
Яички — это парные половые органы, которые находятся в мошонке. При воздействии ряда факторов в ней происходит накопление жидкости. Это приводит к развитию водянки оболочек яичка. Такая отечность также называется гидроцеле. У мальчиков данная патология встречается достаточно часто.
 Норма
Норма  Водянка яичка
Водянка яичка В детской андрологии описывается как водянка правого яичка, так и левого. Часто процесс бывает двухсторонним. Родители смогут заметить неблагополучие даже самостоятельно. Обычно у малыша отекает мошонка или видно ее заметное выбухание. Эти случаи требуют незамедлительной консультации у врача.
По статистике, заболевание встречается у каждого десятого малыша. У 9-10% детей отек оболочек яичка протекает совместно с другими болезнями интимных органов одновременно. К ним относят: паховую грыжу, водянку семенного канатика железы, а также нарушение оттока лимфы из ее оболочек.
У мальчиков данное заболевание в большинстве случаев является врожденным. Обычно болезнь проявляется в 1-2 года.
Некоторые случаи, протекающие с довольно стертыми симптомами, можно выявить у ребенка только в возрасте 3 лет. В сложных клинических случаях требуется проведение дополнительного обследования малыша с помощью современных инструментальных методов диагностики.

К развитию данного состояния у мальчиков приводят следующие состояния:
- Слишком малый вес при рождении. Малыши, родившиеся по каким-то причинам раньше положенного срока, часто более подвержены развитию водянки. Это обусловлено наличием анатомических дефектов в строении половых органов. Для опускания яичек в пах требуется достаточно времени. При укорочении данного периода у малыша часто возникают различные дефекты строения половых органов.


- Родовые травмы. Нарушение проведения родов может привести к нанесению ребенку различных повреждений. Если плод находится в тазовом предлежании, а также при рождении двойни естественным путем — часто возникают различные травмы, в том числе и половых органов. Также подобная ситуация встречается у миниатюрных мамочек, родивших слишком крупного малыша.
- Инфекционные заболевания. Вирусы и бактерии очень легко проникают через плацентарный барьер. Попадая в организм плода на стадии развития половых органов, они вызывают у малыша различные аномалии строения. Наиболее опасным периодом беременности по возможности возникновения данных патологий врачи считают первый и третий триместры.


- Отечность рядом расположенных органов. Жидкость, которая образуется при различных заболеваниях, может легко перетекать из одной анатомической зоны в другую и достигать мошонки. Эта особенность обусловлена детской анатомией. Патологии соседних органов (часто нижних конечностей) приводят к развитию у ребенка отека мошонки, приводящей к водянке яичек.

- Развитие сердечно-сосудистой недостаточности. При данном состоянии увеличивается склонность к образованию различных отеков. Обычно они локализуются на ножках и в области тазовых органов. Отек мошонки может даже встретиться у ребенка, имеющего врожденный порок сердца. Обычно такое сочетание говорит о сильном неблагополучии в детском организме.
- Врожденные дефекты развития. Часто встречаются у малышей, рожденных раньше положенного срока. Неблагоприятные симптомы родители отмечают уже в первый год жизни ребенка. У доношенных деток проток, соединяющий брюшину и мошонку, зарастает.


Недоношенные малыши часто сталкиваются с проблемами, возникшими в результате нарушения зарастания.
- Последствия вирусных инфекций. Детские андрологи отмечают развитие приобретенных форм заболеваний после перенесенного гриппа. Вирусы оказывают сильное негативное действие на многие внутренние органы, в том числе, интимной зоны. Патология, протекающая в довольно тяжелой форме и гидроцефалия, могут вызывать у ребенка сильнейший отек в мошонке.


- Последствия травм. Повреждение наружных половых органов может вызывать развитие воспаления и отека оболочек яичек. Данное состояние чаще регистрируется у мальчиков в возрасте 12-14 лет. Повреждение способствует быстрому развитию неблагоприятных симптомов. В некоторых случаях требуется проведение хирургического лечения.
- Заболевания мочевыводящих путей. Органы мочеполовой системы находятся довольно близко друг от друга. Это способствует быстрому распространению инфекции. Часто хронический пиелонефрит или цистит приводят к развитию воспаления в области интимной зоны у мальчиков. У малышей первого года жизни данное состояние регистрируется чаще.

Водянка яичек — весьма опасна. Нельзя пренебрегать и не замечать первых признаков данного заболевания! Данное состояние требует назначения обязательного лечения. Если терапия болезни по каким-то причинам была отсрочена, то это может привести к появлению у мальчика серьезных осложнений в дальнейшем.

К наиболее часто встречаемым последствиям относятся:
- Некроз (гибель) тканей мошонки и яичек. Длительное сдавливание приводит к нарушению кровоснабжения и иннервации интимных органов. В конечном итоге это способствует развитию стойкой гипоксии (кислородного голодания). Хронический процесс сопровождается развитием сильнейшего повреждения и гибели клеток половых органов.
- Нарушение репродуктивной функции. При хронизации процесса возникает нарушение образования сперматозоидов. По статистике, у 20% мужчин, с некачественно пролеченной водянкой яичек в детстве, возникает бесплодие. Лечение данного состояния в более старшем возрасте — довольно проблематично. В некоторых случаях репродуктивная функция мужчины снижена практически полностью.

- Сдавление органов, расположенных рядом. Наиболее часто при данном состоянии повреждается кишечник. Это приводит к появлению различных проблем с пищеварением. Самые частое проявление — нарушение стула. Малыши, имеющие водянку яичек, также страдают запорами или имеют повышенную склонность к ним.
- Развитие сочетанных заболеваний мочеполовой сферы. Сильный отек в области мошонки приводит также к сдавливанию и нарушению работы других половых органов.
Длительное состояние способствует возникновению у малыша лимфоцеле. При данной патологии существенно нарушается отток лимфы из области интимных органов.
Существует несколько вариантов водянки яичек у мальчиков. К их развитию приводит воздействие разнообразных причинных факторов. Данная классификация применяется в детской андрологии уже много лет. Она составлена с учетом анатомических дефектов, возникающих при разных вариантах болезни.

Данная патология может быть:
- Сообщающаяся. Эта форма заболевания врожденная. Состояние характеризуется наличием протока между мошонкой и брюшиной. В результате этого свободная жидкость легко может достигать области интимной зоны. Ее накопление приводит к развитию водянки оболочек яичек.
- Изолированная. В этом случае патологическая жидкость образуется в самой мошонке или между листками оболочек яичек, а не в брюшной полости. Чаще всего данное состояние способствует развитию одностороннего процесса. Неблагоприятные симптомы возникают только с одной стороны.

При установлении и формулировке диагноза очень важно указывать, когда данная патология возникла.

При появлении анатомических дефектов сразу после рождения говорят о врожденном варианте. Если же отек мошонки появился в результате воздействия различных травм и повреждений, а также как последствие различных инфекционных заболеваний, то тогда говорят о приобретенном варианте.
Выраженность клинических проявлений данного состояния может быть разной. Это зависит от множества различных отягчающих причин. К ним относят: возраст ребенка, наличие у него сопутствующих заболеваний, уровень иммунитета и даже социальные условия проживания. Легкое течение болезни довольно трудно диагностировать в домашних условиях. Часто родители «пропускают» у малыша первые признаки болезни.

К наиболее характерным симптомам относят:
- Изменение окраски кожных покровов в области мошонки. Она становится красной. Кожные покровы на ощупь — горячие. Обычно этот симптом хорошо проявляется у малышей первых лет жизни. При травматических повреждениях на мошонке можно увидеть различные синячки или гематомы, которые имеют темно-синюю окраску.
- Увеличение мошонки. Она становится напряженной. При двухстороннем процессе мошонка увеличивается в несколько раз относительно нормы. Если повреждается только одно яичко, то визуально видна асимметрия.

- Болезненность или чувствительность при пальпации. Воспаление приводит к тому, что любые прикосновения к мошонке вызывают усиление болевого синдрома. Обычно это проявление родители обнаруживают при проведении гигиенических процедур с малышом.
- Чувствительность во время мочеиспускания. В некоторых случаях при сочетании водянки с заболеваниями мочевыводящей системы у ребенка также возникают различные нарушения мочеиспускания. Малыш чаще просится в туалет. Некоторые позывы сопровождаются усилением болевого синдрома.


- Симптомы интоксикации. Некоторые варианты болезни сопровождаются повышением температуры тела до 37-38 градусов. На высоте гипертермии может возникнуть лихорадка или появиться озноб. Хронический воспалительный процесс в области интимных органов приводит к появлению у малыша признаков стойкого повышения температуры.
- Изменение поведения. Малыши становятся более капризными, могут хныкать. При выраженном болевом синдроме — даже плакать. Дети первых лет жизни чаще просятся на руки. У ребенка часто нарушается сон. Обычно отмечаются трудности с засыпанием или многократное просыпание в течение ночи.


- Задержка выведения мочи. Этот симптом развивается при достаточно тяжелом и запущенном течении болезни. При этом нарушается выведение мочи из мочевого пузыря. Порции становятся маленькими по объему. При этом параметры общего анализа мочи, как правило, не изменяются.
- Нарастание болевого синдрома в области мошонки. Первые стадии заболевания обычно не сопровождаются появлением неблагоприятных симптомов. Впоследствии при неоказании лечения болевой синдром становится более ощутимым. Малыш может жаловаться на появление дискомфорта или даже болезненности. Чаще всего она появляется после горячей ванны, быстрой ходьбы или похода в туалет.


Заподозрить заболевание можно и на ранних стадиях. Для этого очень важно следить за состоянием интимных органов у ребенка. Наиболее оптимально это делать во время проведения ежедневных гигиенических процедур. Родителям следует обращать внимание на любые отклонения, возникающие в области наружных половых органов у малыша. При появлении изменения окраски кожных покровов мошонки или ее увеличения — следует обязательно проконсультироваться с врачом.

Для проведения дополнительной диагностики лучше обратиться к детскому андрологу или урологу. Эти доктора обладают достаточными знаниями в области лечения заболеваний интимных органов у мальчиков.
Обращаться к медицинским специалистам можно уже с первых дней рождения малыша. Такие консультации позволят выявить болезнь на ранних стадиях и помогут предотвратить развитие отдаленных неблагоприятных последствий.
Обычно для установления диагноза врачи проводят несколько дополнительных исследований. Для предварительного установления заболевания достаточно даже простого клинического осмотра. Во время этого доктор осматривает наружные половые органы малыша и проводит все пальпаторные тесты, позволяющие установить верный диагноз. В сложных клинических случаях требуется проведение дополнительных тестов.

По назначению детского уролога для диагностики водянки яичек используются:
- Ультразвуковое исследование мошонки и яичек. Данный метод — абсолютно безопасный и безболезненный. Во время проведения процедуры малыш совсем не чувствует никакого болевого синдрома. Для установления диагноза достаточно всего 15-20 минут. Метод — достаточно точный и высоко информативный.
- Диафаноскопия. Данный метод заключается в том, что интимные органы просвечиваются с помощью света. Исследование позволяет выявить наличие свободной жидкости между оболочками яичек. Метод широко распространен в детской урологической практике по всему миру.
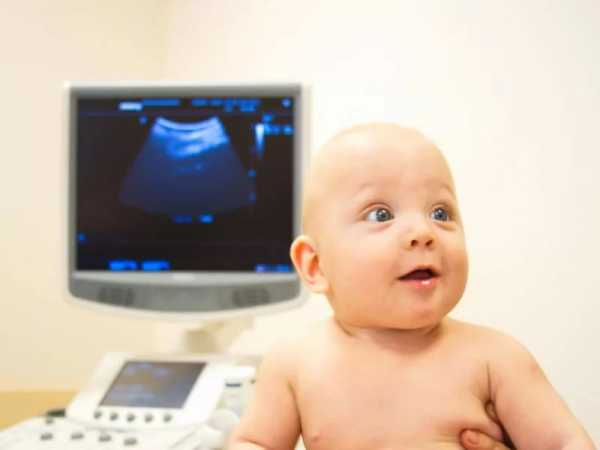
 Диафаноскопия
Диафаноскопия Лабораторные тесты, включающие общий анализ крови и мочи, являются вспомогательными. Обычно они назначаются только для установления причины заболевания, а также установления степени функциональных нарушений. Например, общий анализ крови позволяет достаточно точно установить наличие в детском организме вирусной или бактериальной инфекции, которые становятся причинами заболевания достаточно часто. Повышение уровня лейкоцитов говорит о степени тяжести процесса. Изменения параметров общего анализа мочи встречаются только при запущенных случаях заболевания и практически отсутствуют в начальном периоде болезни.
Терапия водянки яичек должна проводиться как можно быстрее. Своевременное лечение помогает справиться с неблагоприятными симптомами и уменьшить вероятность наступления отсроченных последствий болезни.
Терапия заболевания включает в себя последовательное назначение нескольких групп лекарственных препаратов.

Для лечения данного состояния применяются:
- Симптоматические обезболивающие средства. Они позволяют ликвидировать болевой синдром, возникающий в мошонке при сильном сдавливании жидкостью яичек. В качестве обезболивающих средств могут применяться: Кеторол, Ибупрофен, Анальгин, Нимесулид и другие. Препараты выписываются в виде таблеток или в уколах. Назначаются строго врачом.
- Проведение хирургических операций. Показания для них индивидуальны. Решение по хирургическому удалению жидкости из мошонки принимает лечащий детский уролог. Обычно они назначаются в тех случаях, когда имеются анатомические дефекты. Операция Росса — довольно часто применяемый метод устранения неблагоприятных проявлений болезни.
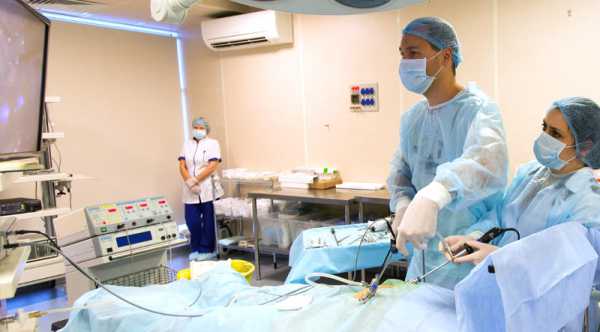
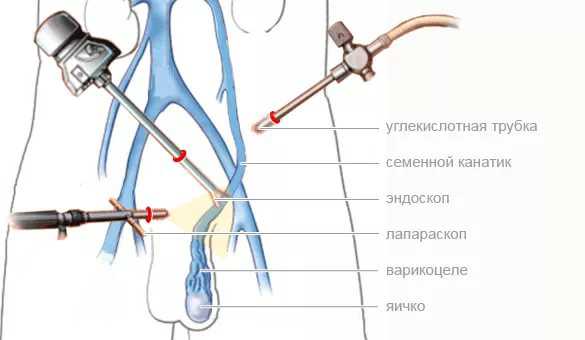
- Уменьшение неблагоприятных симптомов болезни с помощью средств из домашней аптечки. Некоторые мамочки предлагают вылечить водянку яичек морской солью. Данный метод лечения имеет весьма противоречивые отзывы. Обычно такое самолечение приводит лишь к уменьшению неблагоприятных симптомов, однако, полностью болезнь не излечивает.
- Пунктирование пораженного яичка. Пункция в этом случае позволяет устранить всю избыточную жидкость из мошонки. Метод — травматичный и имеет ряд противопоказаний. Он проводится по строгим показаниям. Решение о необходимости проведения пункции принимает лечащий детский уролог.
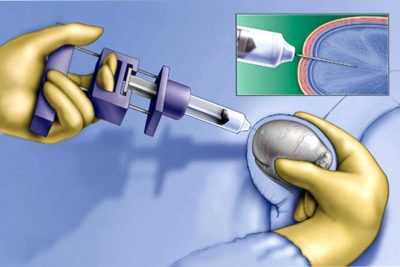
- Выполнение склерозирования. Также относится к хирургическим методам лечения водянки яичек. Во время проведения процедуры врач с помощью специального инструмента откачивает жидкость из мошонки и вводит в нее лекарственный препарат, способствующий уменьшению образования секрета в дальнейшем. В настоящее время данный метод в детской практике не применяется. Он может вызывать у ребенка серьезные проблемы с репродуктивной функцией и в дальнейшем и даже привести к развитию бесплодия.
- Проведение хирургического метода Винкельмана. Доктор проводит послойное раскрытие оболочек яичка. Обычно размер операционного поля составляет 4-6 см. Вся жидкость из полости мошонки откачивается. После чего доктор разворачивает все оболочки и проводит их сшивание на задней поверхности, что позволяет в дальнейшем не образовываться излишнему количеству жидкости внутри полости мошонки.


Обычно после проведения хирургических операций постоперационный период составляет от двух недель до пары месяцев. Это время требуется для восстановления всех структур области интимной зоны.
Для хорошего и быстрого заживления тканей, требуется ограничение сильных физических нагрузок, а также полноценное питание, обогащенное белковыми продуктами.

Врачи также рекомендуют малышам не носить слишком узкое и тесное нижнее белье, так как это приводит к сдавливанию наружных половых органов. Во время постоперационного периода малыша обязательно регулярно осматривает врач-уролог. Спустя шесть месяцев после операции достаточно посещать доктора только один раз в течение года.
Течение заболевания обычно проходит в легкой или среднетяжелой форме. При своевременной диагностике прогноз болезни, как правило, благоприятный.
Практически 75% малышей, перенесших водянку яичка в детском возрасте, полностью выздоравливают. В дальнейшем у них не возникает никаких отдаленных неблагоприятных последствий.


При запущенном течении болезни могут возникать различные опасные последствия. Такие состояния чаще всего развиваются, если родители не относятся с должным вниманием к своему малышу. Позднее обращение к врачу только усугубляет развитие болезни. Лечение заболевания должно проводиться не в домашних условиях, а под контролем специалиста. Это позволит уменьшить вероятность развития опасных последствий болезни, возникающих в более взрослом возрасте.
Для того чтобы предотвратить различные клинические формы болезни, следует:
- Регулярно проводить гигиенические процедуры. При появлении покраснения мошонки и наружных половых органов можно воспользоваться различными лекарственными травами, обладающими антисептическим и противовоспалительным действием. К ним относятся: ромашка, календула, череда и другие травы. Можно использовать отвары лекарственных трав в виде примочек или добавлять в ванночки.


- Следить за состоянием интимных органов у малыша. Увидев покраснение или увеличение мошонки, необходимо обязательно показать ребенка врачу. Нарушение или учащение мочеиспускания также может быть одним из неблагоприятных симптомов водянки яичек. Частые позывы, особенно в ночное время, должны насторожить родителей и мотивировать их на обращение к специалисту.
- Избегать выраженных физических нагрузок. Правильный подбор оптимального режима тренировок будет способствовать нормальному функционированию органов половой системы у мальчика. Во время занятий спортом следует по возможности предотвращать любые повреждения области наружных половых органов.


- Планирование здоровой беременности. Любые инфекции, возникшие в этот особенный для каждой будущей мамочки период, способствуют развитию у малыша различных анатомических дефектов и аномалий.
Контроль за течением беременности способствует профилактике появления у малыша множества патологий.
- Своевременная диагностика и лечение сопутствующих заболеваний. Все хронические патологии мочевыводящих путей должны быть обязательно пролечены. Малышам, страдающим данными патологиями, следует регулярно посещать детского уролога. Такое диспансерное наблюдение поможет предотвратить прогрессирование заболевания в дальнейшем.
- Ведение здорового образа жизни. Полноценное питание, обогащенное витаминами и содержащее достаточное количество белковых продуктов, способствует сохранению у малыша оптимальной массы тела. Ожирение в большинстве случаев способствует развитию у мальчиков различных патологий в области наружных половых органов. Правильное питание обеспечивает оптимальное функционирование всех органов в детском организме.


- Подобранное по размеру и возрасту белье. Ношение чрезмерно узких или обтягивающих трусов у мальчиков часто способствует развитию заболеваний интимных органов. Нижнее белье для малышей должно быть сделано только из натуральных материалов. При его ношении у ребенка не должно возникать никаких дискомфортных симптомов.
О том, что такое водянка яичка и как ее лечить, смотрите в следующем видео.
Водянка яичек у мальчиков
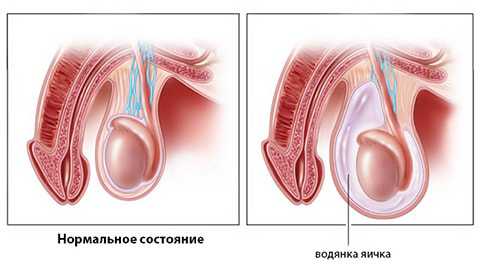 Водянка яичка или гидроцеле — состояние, характеризующееся скоплением жидкости в оболочках органа. Чаще всего патология встречается у младенцев, является врожденной особенностью и самостоятельно проходит к достижению возраста одного года. Более позднее развитие водянки обычно связано с приобретенным заболеванием.Основные симптомы гидроцеле — увеличение мошонки, дискомфорт в области паха, затруднение во время мочеиспускания. Появление описанной клинической картины требует обращения к детскому урологу. Запущенное течение водянки приводит к возникновению осложнений: инфицированию, разрыву оболочек, бесплодию в будущем.
Водянка яичка или гидроцеле — состояние, характеризующееся скоплением жидкости в оболочках органа. Чаще всего патология встречается у младенцев, является врожденной особенностью и самостоятельно проходит к достижению возраста одного года. Более позднее развитие водянки обычно связано с приобретенным заболеванием.Основные симптомы гидроцеле — увеличение мошонки, дискомфорт в области паха, затруднение во время мочеиспускания. Появление описанной клинической картины требует обращения к детскому урологу. Запущенное течение водянки приводит к возникновению осложнений: инфицированию, разрыву оболочек, бесплодию в будущем. Водянка яичка характерна для периода новорожденности. К развитию патологии предрасположены до 90% младенцев мужского пола. Увеличение одной или обеих половин мошонки наблюдается у 7-12% новорожденных.
В норме по достижению полуторагодовалого возраста исчезают анатомические предпосылки к развитию заболевания. Именно поэтому у 95% малышей, имеющих жидкость в оболочках яичка, отмечается самопроизвольное выздоровление. У 5% детей старше двухлетнего возраста сохраняется клиническая картина гидроцеле.Среди мальчиков старшего детского и подросткового возраста водянка яичка — редкая патология. Она встречается у 0,5-2% населения. Обычно позднее появление признаков заболевания связано с другим состоянием — травмой или инфекцией.Выделяют врожденный и приобретенный вариант гидроцеле. В первом случае заболевание связано с анатомическими особенностями передней брюшной стенки новорожденного мальчика. Приобретенная водянка яичка возникает в любом возрасте после периода младенчества.В зависимости от обширности патологического процесса специалисты классифицируют водянку на два типа:- Двухсторонняя водянка, при которой поражаются обе половины мошонки.
- Односторонняя водянка правого или левого яичка.
- Сообщающееся гидроцеле, при котором мошонка имеет связь со свободной брюшной полостью.
- Изолированная водянка яичка, при которой оболочки органа не сообщаются с брюшной полостью.
К моменту рождения у большинства мальчиков между мошонкой и полостью живота имеется канал. За счет этого жидкость может циркулировать в обоих направлениях. В норме через некоторое время после появления на свет наблюдается заращение сообщения между мошонкой и полостью живота.
Если не происходит заращения канала, жидкость продолжает циркулировать в мошонку. Описанный процесс лежит в основе патогенеза сообщающейся водянки яичка.]Намного реже наблюдается изолированная водянка. Причина ее развития — аномальное заращение внутренней оболочки яичка. В норме она полностью превращается в соединительную ткань, не способную к продуцированию жидкости.
Иногда заращение происходит неправильно, в результате чего просвет между мошонкой и полостью живота исчезает. Но внутренняя оболочка яичка может продуцировать жидкость как ее предшественница — брюшина. Вода не может оттечь в полость живота, поэтому она накапливается в мошонке.Факторами риска для развития врожденного варианта заболевания являются различные патологии беременности. Повышенный шанс наличия гидроцеле после рождения имеют недоношенные и маловесные дети. Также водянка яичка чаще встречается у младенцев, чьи матери перенесли инфекционное заболевание во время периода вынашивания.У детей старшего возраста и подростков водянка яичка — последствие какого-либо заболевания. Чаще всего она возникает на фоне инфекционных процессов в мужских половых органах. Причиной гидроцеле являются орхиты, везикулиты и другие патологии.Современные подходы в лечении водянки яичка:
Отдельной причиной гидроцеле врачи выделяют инфекционные заболевания прямой кишки. При поражении клетчатки малого таза возникает симптоматическая водянка яичка, связанная с накоплением экссудата.Также в старшем возрасте водянка яичка может быть связана с травмой. Из-за нарушения целостности оболочек жидкость переходит из брюшной полости в мошонку. Иногда внешние признаки гидроцеле — результат скопления крови.Крайне редко симптомы водянки связаны с нарушением строения лимфатических сосудов. В норме наблюдается постоянный отток жидкости в паховые узлы. Обычно клиническая картина заболевания появляется уже в младенческом возрасте, но она может возникнуть в 3-4 года.
Очень редкая причина гидроцеле у ребенка — сердечно-сосудистые заболевания. У детей водянка может возникнуть на фоне врожденного порока сердца. Нарушение работы правого желудочка приводит к отекам в брюшной и грудной полости, в конечностях, а также к застою жидкости в мошонке.Обычно клиника врожденного порока сердца появляется сразу после рождения или в раннем детском возрасте. Однако легкие варианты патологии могут вызывать водянку яичка в 9-10 лет и позднее.Еще одним редким этиологическим фактором водянки яичка у детей являются различные новообразования в области малого таза. Опухоли могут нарушать обмен жидкости в мошонке и брюшной полости.Хирургические вмешательства в области малого таза повышают риск развития заболевания. Водянка встречается после перенесения операции по поводу паховой грыжи и варикоцеле. Также заболевание может возникнуть на фоне постоянных интенсивных физических нагрузок.Внимание! Изолированный вариант гидроцеле не сопровождается изменением размеров оболочек яичка в течение дня. Мошонка постепенно растет на протяжении нескольких месяцев.
Дети младшего возраста не могут объяснить свои ощущения. При водянке появляется дискомфорт в области паха. Клинически ребенок становится беспокойным, нервным, он начинает плакать без повода.Более взрослые дети в состоянии описать свои ощущения. На начальных стадиях они жалуются на дискомфорт в области яичек. С течением времени возникает тупая или тянущая боль в паху. Также дети могут сообщить родителям о неудобствах при ходьбе и беге.При сильном скоплении жидкости наблюдается затруднение при опорожнении мочевого пузыря. Описанный симптом связан со сдавлением уретры, проходящей около увеличенных оболочек яичка.Дети старше 7-8 лет могут пожаловаться на изменение структуры мошонки. Она становится плотной, мальчик не в состоянии прощупать яичко. Иногда ребенок слышит плеск воды в мошонке.Также инфекционный процесс сопровождается внешними симптомами. Мошонка краснеет и отекает, становится болезненной при пальпации. В тяжелых случаях возникает пиоцеле — скопление гноя в оболочках органа.
Запущенные варианты гидроцеле могут вызвать разрыв оболочек. Клинически осложнение сопровождается острой болью и кровотечением. При отсутствии грамотной медицинской помощи у ребенка может возникнуть гиповолемический шок. Его симптомы — учащение пульса, падение артериального давления, потеря сознания.Длительное течение гидроцеле у детей может стать причиной бесплодия в будущем. В яичках находятся специальные клетки, вырабатывающие сперматозоиды. Длительное сдавление может привести к их гибели и нарушению репродуктивной функции.Перенесенная инфекция оболочек яичек повышает шансы на бесплодие в зрелом возрасте. Воспалительный процесс способствует гибели клеток, вырабатывающих сперматозоиды и замещению их соединительной тканью.После описанной процедуры врач проводит диафаноскопию — процедуру просвечивания мошонки с помощью фонаря. При неосложненной водянке яичка оболочки имеют равномерный цвет. Если же увеличение мошонки вызвано иной патологией — во время диафаноскопии орган просвечивается неравномерно.
Для уточнения диагноза пациенту показано ультразвуковое сканирование области паха. Современная аппаратура позволяет подтвердить или опровергнуть наличие сообщения с брюшной полостью, подсчитать количество жидкости. Ультразвуковая диагностика необходима для дифференциальной диагностики с опухолями и другими патологическими процессами в мошонке.
При наличии сомнений в диагнозе показана биопсия мошонки. Она позволяет изучить клеточную структуру выделенного участка, обнаружить доброкачественные или злокачественные процессы.Для исключения инфекционного процесса ребенок направляется на общий анализ крови. Лаборант дает заключение о количестве лейкоцитов и их процентном соотношении. Также при наличии воспаления наблюдается увеличение скорости оседания эритроцитов.Современным и малоинвазивным методом лечения гидроцеле является склерозирование. Оно эффективно при изолированной водянке яичка. После пункции в мошонку вводятся специальные препараты, способствующие образованию соединительной ткани, не продуцирующей жидкость.
При обоих вариантах гидроцеле показана пластическая реконструктивная процедура. Она может выполняться через большой разрез на брюшной полости или мошонке. Однако сейчас распространены малоинвазивные лапароскопические методы.Во время хирургического вмешательства врачи отсасывают скопившуюся жидкость, вводят антибактериальные препараты, проводят реконструкцию или удаление внутренней оболочки. Такие операции имеют самую высокую эффективность.Для достижения стойкого эффекта ребенок должен соблюдать все правила послеоперационного периода. Ему запрещается носить тесную одежду и выполнять физические нагрузки в первые дни после хирургического вмешательства. Для профилактики и лечения инфекционных процессов показано употребление антибиотиков и противовоспалительных препаратов.
В течение двух суток после хирургии запрещается мочить мошонку. Для снятия неприятных ощущений врачи назначают обезболивающие препараты. Также в первые дни после хирургического вмешательства обязательна обработка швов. Перечисленные меры помогают снизить риск послеоперационных осложнений.На современном этапе развития медицины водянка яичка хорошо поддается лечению. Около 98% всех операций протекают без осложнений. При грамотном выполнении хирургического вмешательства болезнь не рецидивирует.
В редких случаях после операции наблюдается инфицирование хирургической раны. Для лечения воспалительного процесса используются мощные антибактериальные средства. Также показано промывание шва растворами антисептиков. Иногда врачи прибегают к дренированию полости мошонки.Еще одно возможное осложнение хирургического вмешательства — высокое стояние яичка. Механизм его развития связан с несоблюдением техники операции и неправильным положением органа в полости мошонки. При наличии описанного осложнения показано повторное реконструктивное хирургическое вмешательство.
Остались вопросы?
Спросите доктора
Page 2
 Феохромоцитома — доброкачественная опухоль надпочечников, продуцирующая биологически-активные вещества. В 90% случаев располагается в одной или обеих железах, в 10% имеет вненадпочечниковую локализацию. Опухоль окружена капсулой, хорошо кровоснабжается и секретирует гормоны-катехоламины: адреналин и норадреналин.Клиническая картина характеризуется резкими повышениями артериального давления, сочетающимися с поражением нервной, пищеварительной, выделительной, сердечно-сосудистой систем, нарушением метаболических процессов. Постоянно высокий уровень артериального давления (200/100 мм. рт. ст.) и кризовый характер течения гипертонии приводит к повреждению органов и систем, возможному развитию аритмий сердца, инфаркта миокарда, инсульта, почечной недостаточности. Надпочечники — парные железы внутренней секреции, расположенные на верхушке почек. Состоят из двух слоев: коркового и мозгового. Корковый слой продуцирует минералокортикоидные гормоны, отвечающие за обмен воды и солей в организме человека, и глюкокортикоиды, регулирующие метаболизм веществ и образование энергии. Хромаффинные клетки мозгового слоя вырабатывает катехоламины — адреналин и норадреналин.
Феохромоцитома — доброкачественная опухоль надпочечников, продуцирующая биологически-активные вещества. В 90% случаев располагается в одной или обеих железах, в 10% имеет вненадпочечниковую локализацию. Опухоль окружена капсулой, хорошо кровоснабжается и секретирует гормоны-катехоламины: адреналин и норадреналин.Клиническая картина характеризуется резкими повышениями артериального давления, сочетающимися с поражением нервной, пищеварительной, выделительной, сердечно-сосудистой систем, нарушением метаболических процессов. Постоянно высокий уровень артериального давления (200/100 мм. рт. ст.) и кризовый характер течения гипертонии приводит к повреждению органов и систем, возможному развитию аритмий сердца, инфаркта миокарда, инсульта, почечной недостаточности. Надпочечники — парные железы внутренней секреции, расположенные на верхушке почек. Состоят из двух слоев: коркового и мозгового. Корковый слой продуцирует минералокортикоидные гормоны, отвечающие за обмен воды и солей в организме человека, и глюкокортикоиды, регулирующие метаболизм веществ и образование энергии. Хромаффинные клетки мозгового слоя вырабатывает катехоламины — адреналин и норадреналин.Надпочечники у детей и подростков участвуют в регуляции роста, развития мышечной системы, формирования особенностей характера. У женщины корковый слой вырабатывает небольшое количество мужского полового гормона тестостерона, необходимого для нормального протекания беременности и развития молочных желез.
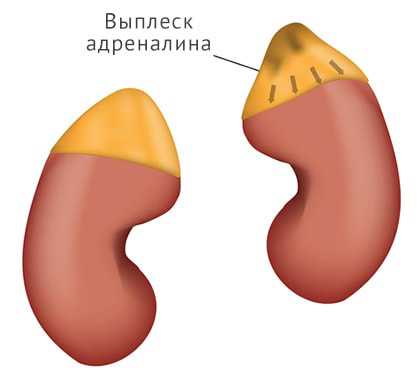
Катехоламины — гормоны стресса, способные увеличивать активность работы других эндокринных желез. Содержание гормонов в крови повышается при напряженной работе, особенно физической. Адреналин и норадреналин на уровне клеток стимулируют образование энергии, увеличивают работу сердца и тонус сосудов. Такая реакция является приспособительной — организм мобилизуется на защиту от опасности, повышается тренированность и устойчивость к нагрузкам.Адреналин и норадреналин возбуждают проводящую систему сердца: развивается тахикардии, увеличивается сила сокращений миокарда и минутный объем кровотока. На сосуды гормоны действуют двояко: периферические в коже, слизистых, брюшной полости — сужаются, а центральные, питающие мозг, сердце, легкие и печень — расширяются. Эффекты гормона помогают организму направить основную массу крови, а значит кислорода и питательных веществ, к мышцам и жизненно-важным органам.В печени усиливается распад гликогена до глюкозы, на уровне клеточных мембран повышается проницаемость для сахаров. Поступая в клетку углеводы включаются в цикл химических реакций распада, в результате которого образуются элементарные единицы энергии — молекулы аденозинтрифосфорной кислоты (АТФ).В стрессовых ситуациях катехоламины резко повышают выносливость организма, скорость реакции и физическую силу. В экстремальных способствуют выживанию и сохранению функций.У 20% пациентов феохромоцитома является компонентом синдрома множественных эндокринных неоплазий, сочетаясь с опухолями щитовидной, поджелудочной желез.
Исследования профессора Е.А. Трошиной и ее рабочей группы Эндокринологического Научного Центра Минздрава России доказали роль наследственности в развитии опухоли — в 10% случаев наблюдается семейная форма заболевания. Главное звено патогенеза — дефект генетических структур, регулирующих иммунную систему, снижает противоопухолевый надзор и повышает вероятность развития опухоли.
В 7% случаев фехромацитома осложняет синдромы Горлина и Сиппла, характеризующиеся врожденным избыточным разрастанием железистых тканей эндокринной системы.Артериальная гипертензия, гипертонические кризы, уменьшение объема циркулирующей по сосудам жидкости, нарушения работы сердца и сосудов, психоэмоциональное возбуждение — основные симптомы феохромоцитомы.
Опухолевые клетки, продуцируя катехоламины, накапливают их в депо. Любое сильное воздействие на симпатическую нервную систему провоцирует выброс гормонов и резко повышает давление крови, увеличивая риск развития криза. К критическому подъему артериального давления могут привести:- физическая нагрузка;
- психоэмоциональное переживание;
- резкое изменение положения тела;
- наркоз при медицинских вмешательствах;
- дефекация.
Внимание! Для снижения риска заболеваний мочеполовых органов мужчинам следует ежегодно посещать врача андролога или нефролога, женщинам — гинеколога.
Нарушение транспорта веществ через мембрану и дефицит катализаторов химических процессов внутри клетки приводит к истощению миокарда и развитию токсической катехоламиновой миокардисторофии. Постоянная повышенная нагрузка на сердце вместе с нарушением его трофики приводит к развитию хронической сердечной недостаточности.Кризовое течение феохромоцитомы увеличивает риск нарушения сердечного ритма, развития инфаркта миокарда и отека легких, повышая вероятность летального исхода на 18%.Катехоламины, усиливая метаболизм глюкозы, поддерживают постоянно высокий ее уровень в крови. Состояние приводит к снижению чувствительности рецепторов клеток, уменьшению эффектов инсулина и его общей недостаточной выработке поджелудочной железой. Нередко при феохромоцитоме развивается вторичный сахарный диабет, ухудшающий прогноз заболевания.При обнаружении признаков феохромоцитомы необходимо обратиться к терапевту по месту жительства для прохождения обследования. Выраженные нарушения в работе сердца могут побудить посетить кардиолога, при снижении остроты зрения — офтальмолога. Врачи при подозрении на продуцирующую опухоль надпочечников направят пациента к эндокринологу.
Врач на первичном осмотре собирает анамнез, обследует кожу и слизистые рта пациента на предмет мелких опухолевых образований (фибром) или «кофейных пятен» — признаков семейной формы феохромоцитомы.Затем специалист проводит лабораторные методы исследования — общий анализ крови и мочи, биохимический анализ крови для определения концентрации в моче и крови продуктов метаболизма катехоламинов (метанефрина и норметанефрина). Повышенное значение не только помогает установить диагноз, но и влияет на выбор метода обезболивания при хирургическом лечении феохромоцитомы. Преобладание норметанефрина говорит о более высоком риске развития пароксизмальных тахикардий и аритмий, и требует от врачей выбора мягких методов анестезии.Инструментальные методы диагностики позволяют специалистам узнать локализацию, степень кровоснабжения и размер опухоли, одно- или двухсторонний характер процесса, наличие повреждений других органов и систем. В ходе диагностики специалисты дополнительно применяют 3 вида обследования:
- Ультразвуковое исследование (УЗИ) надпочечников, почек, сердца.
- Компьютерная и магнитно-резонансная томография надпочечников, грудной клетки.
- Сцинтиграфия, с введением в организм тропных к ткани надпочечников безопасных радиоактивных веществ и получения изображения органа по испускаемому ими излучению.
- гипертоническая болезнь;
- почечный гиперальдостеронизм;
- тиреотоксикоз;
- опухоль гипофиза.
Заболевания надпочечников: диагностика и новые возможности в лечении
Диета при феохромоцитоме не должна стимулировать нервную систему, ускорять метаболизм. Сильными катализаторами метаболизма являются белки, поэтому их количество ограничивают, особенно в виде мяса и рыбы. Восполнять потери белка можно за счет молочных продуктов, яиц.Диетологи рекомендуют пополнить рацион йодом, введя в диету морскую капусту, креветки, кальмаров. Из овощей предпочтение отдается капусте, репе, кабачкам. Находясь на подобном питании можно через 1-3 дня проводить разгрузочные дни. Ограничивается соль до 1-2 г. в сутки. При избыточном весе следует уменьшить количество потребляемых жиров и общую калорийность пищи.
В послеоперационный период пациент находится в отделении интенсивной терапии под круглосуточным наблюдением. В первые сутки работа сердечно-сосудистой системы нестабильна: может развиться недостаточность левого желудочка, гипертонический криз и резкое снижение сахара крови, что требует неотложной помощи. Высокое артериальное давление сохраняется в течение 4-5 дней. Выписка производится на 7-10 сутки после операции.Хирургическое удаление опухоли стабилизирует состояние пациента. Выживаемость через 5 лет после операции составляет до 90% при доброкачественном течении и до 40% при злокачественном. Рецидивы случаются в 15% случаев, поэтому с целью их предупреждения и раннего диагностирования врачи рекомендуют ежегодное обследование.
Остались вопросы?
Спросите доктора
Водянка яичка у мальчиков: лечение народными средствами
Водянка яичка – это заболевание, при котором происходит скопление серозной жидкости, вырабатываемой влагалищной оболочкой яичка, между её листками. При возникновении недуга у мальчика наблюдается значительное увеличение мошонки с одной стороны или с обеих, а также в некоторых случаях появляется затруднённое мочеиспускание. Диагноз ставится по итогам осмотра хирургом или урологом, а также результатам УЗИ. Для лечения заболевания может быть применена тактика выжидания, так как часто такая водянка проходит самостоятельно; а при её нерезультативности – пункция или хирургическое вмешательство. Также родители могут использовать для лечения средства народной терапии. Патология бывает как врождённой, так и приобретённой, и очень важно верно определить, к какой группе она относится. В первый год жизни у 10% мальчиков диагностируется врождённая водянка яичка, и связана она с дефектами внутриутробного развития, которые в 80% случаев сами проходят до полутора лет и не требуют терапии.
От чего может возникать приобретённая водянка яичка
Приобретённая водянка чаще всего диагностируется у мальчиков в возрасте старше 3-х лет. Вызвать такое заболевание могут следующие факторы:
- травмы мошонки;
- перекрут яичка;
- опухолевые образования яичка;
- воспалительные заболевания яичка;
- воспаления мошонки;
- ОРВИ – как осложнение;
- грипп – как осложнение;
- паротит – как осложнения;
- период после операций в области мошонки – как осложнение;
- поражение гельминтами лимфатических узлов;
- заболевания лимфатической системы;
- тяжёлая сердечно-сосудистая недостаточность.
При наличии провоцирующих болезнь факторов следует с особым вниманием относиться к здоровью ребёнка.
Симптомы водянки яичек у мальчиков
Чаще всего водянка обнаруживается у детей младшего возраста при гигиенических процедурах, а дети старшего возраста сами высказывают жалобы на своё самочувствие. Основными симптомами водянки яичка являются:
- болезненность при прикосновении к мошонке;
- общее недомогание;
- повышение температуры тела;
- покраснение кожи в месте водянки;
- чувство распирания в паховой области;
- дискомфорт при ходьбе;
- увеличение размеров мошонки (в особо тяжёлых случаях – до размера гусиного яйца и даже больше).
Особенно опасна водянка яичка у подростков, так как они обычно стесняются говорить о своей проблеме и обращаются за помощью только в тот момент, когда возникают осложнения, и притом достаточно опасные.
Осложнения водянки яичка у мальчиков
В том случае, когда терапия отсутствует на протяжении длительного времени, могут возникать серьёзные осложнения, ряд из которых может негативно отразиться на всей жизни мальчика. Чаще всего на фоне водянки яичка наблюдаются следующие последствия:
- сдавливание яичек;
- бесплодие из-за возникшей травмы яичка;
- некроз тканей яичка (как следствие бесплодие, а при отсутствии срочной врачебной помощи сепсис);
- острая задержка мочи.
Только при своевременной терапии можно предотвратить негативные последствия болезни и полностью решить проблему.
Народные средства от водянки яичка у мальчика
Народная терапия может применяться в период выжидательной тактики. Заменять же народными средствами срочную терапию запрещено, так как это может быть опасно для ребёнка.
Гороховый отвар
Такое лекарство очень действенное и позволяет значительно улучшить состояние ребёнка. Для того чтобы провести лечение следует взять 2 столовые ложки гороха и залить их 500 мл воды. После этого состав доводят до кипения и настаивают, утеплив одеялом до полного остывания. Далее лекарство процеживают и делают компрессы. Для этого кусочек чистой хлопчатобумажной ткани смачивают и прикладывают к мошонке на 1 час. Процедуру проводят 3 раза в день до выздоровления.
Такое лекарство можно приготовить только в тёплое время года, когда есть возможность получить свежий сок из цветов календулы. Для того чтобы сделать мазь следует перекрутить через мясорубку цветы растения и отжать из полученной массы сок. После этого его надо смешать с детским кремом в пропорции 1:1. Состав наносят на больное яичко и надевают на ребёнка плотные трусики. Малышу следует полежать после нанесения состава не менее 1 часа. Водные процедуры запрещаются на протяжении суток после применения лекарства. Используют мазь 1 раз в 2 дня до выздоровления.
Чтобы получить лекарственный состав следует взять 3 столовые ложки цветов ромашки и всыпать их в мешочек из марли. После этого растительное сырьё опускают в кипящую воду, взятую в объёме 1 л, и прогревают на протяжении 5 минут на слабом огне. После этого лекарство настаивают на протяжении 1 часа и извлекают ромашку. Мешочек с растительным сырьём прикладывают к мошонке на 1 час. Отвар пьют по 50 мл между едой 5 раз в сутки. Длительность терапии составляет 2 недели. При внутреннем употреблении лекарства очень важно следить за тем, чтобы не возникла аллергическая реакция. При первичной даче ромашкового лекарства следует иметь под рукой противоаллергическое средство, подходящее по возрасту ребёнку.
Такой состав эффективен в том случае, если объём скопившейся жидкости не очень большой. Для получения лекарственного средства следует взять 2 столовые ложки сухого растительного сырья и залить его 500 мл только что вскипевшей воды. После этого лекарство проваривают после закипания на протяжении 10 минут и настаивают до полного остывания. Лекарство дают пить ребенку по 80 мл 4 раза в день. Длительность терапии не более 20 дней. Аллергическая реакция на крапиву двудомную – явление достаточно редкое.
Это средство применяется для детей, хорошо переносящих мёд, что, к сожалению, бывает не так уж и часто. Для того чтобы приготовить лекарство следует взять 2 столовые ложки ягод брусники и растолочь их. Далее в них добавляют 2 столовые ложки очень качественного мёда и хорошо перемешивают состав. Такое, очень вкусное, лекарство небольшими порциями дают ребёнку в течение всего дня. Длительность терапии составляет 20 дней. Состав действует как мочегонный и способствует выведению из организма лишней жидкости.
Грамотная профилактика очень важна для предотвращения развития водянки яичек у мальчиков. Достаточно часто при отсутствии профилактических мер, если болезнь уже имела место, она возвращается. Для того чтобы не допустить скопление серозной жидкости следует:
- использовать качественное нательное бельё для ребёнка;
- не допускать игры ребёнка половыми органами, так как это легко может приводить к травмированию;
- не допускать возникновения воспалительных процессов мошонки и полового члена;
- проводить регулярный осмотр половых органов у маленьких мальчиков;
- обсуждать деликатную тему с подростками для своевременного выявления у них развития каких-либо заболеваний половой сферы.
Кроме этого, важно помнить о том, что в случае получения травмы мошонки или промежности следует незамедлительно обратиться к хирургу или педиатру, так как только при квалифицированном лечении можно не опасаться развития водянки яичка на фоне травматического отёка.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе