Вирус в крови
Как определить вирусную инфекцию по анализу крови
Анализы на бактерии и анализ на вирус имеют различную природу. Как определить какой вирус в организме и найти причину болезни? Для этого существуют три основных метода, о которых речь пойдет ниже.
Довольно часто пациенты спрашивают у врачей разных клинических специальностей, но чаще – у инфекционистов, гинекологов, урологов, венерологов – тех, кто имеет дело чаще других с различными вирусными инфекциями, как можно, например, определить вирусную инфекцию по анализу крови. И здесь оказывается, что проверить вообще кровь сразу на разные вирусы, не сделав предварительной конкретной заявки, что именно мы ищем – невозможно.
Различие в анализе вирусных и бактериальных инфекций
Если сравнить вирусные и микробные (бактериальные) инфекции, то можно убедиться, что анализы на бактерии и анализ на вирус имеют принципиально различную природу. Так, часто можно сделать бактериологическое исследование, которое в клинике часто именуют «бакпосевом». В результате на универсальных питательных средах вырастают колонии самых разных микроорганизмов, взятых из биоматериала, например, в крови или в мокроте. Затем из них выделяют чистую культуру, определяют чувствительность их к антибиотикам и назначают лечение.
С вирусами дело происходит совсем не так. Это неклеточные формы жизни, и размножаться они могут только в живых клетках, используя для синтеза белка их собственные структуры, только предоставляя им свой, вирусный, наследственный генетический материал. Так устроены все вирусы – гепатита, герпеса, ВИЧ, бешенства, гриппа, семейство аденовирусов, вызывающих ОРВИ. Поэтому найти присутствующего в организме вируса простым посевом, по методу «что вырастет, то вырастет» — никак нельзя. Даже если сделать люмбальную пункцию и взять ликвор в качестве искусственной среды, то ничего не получится. Для этого нужно «привить» его на клеточные культуры, например, куриные эмбрионы или культуру фибробластов человека. Дело это дорогое и хлопотное. Так изучают вирусы в институтах, но для широкой клинической практики эти методы совсем не годятся.
Читайте также нашу статью «Бактериальная инфекция по анализу крови у детей: методы определения и отличие от вирусных инфекций».
Как находят вирусы в организме человека?
Так как определить какой – либо вирус в организме, и найти причину болезни? Для этого существуют три основных метода: ПЦР, или полимеразная цепная реакция, а так же иммуноферментный и серологический методы, которые представляют собою очень похожие исследования. Что представляют собой эти способы вирусологического исследования?
ПЦР – диагностика
Это самый совершенный, самый чувствительный и специфичный способ определения инфекционного вирусного агента в организме. Он основан на типировании наследственного материала вируса. Как известно, у каждого живого существа есть свой, уникалный генетический код, зашифрованной двойной спиралью ДНК, состоящей из пар пиримидиновых и пуриновых оснований. Они кодируют белковую структуру организма. У вирусов тоже есть белки, которые образуют его оболочку, или нуклеокапсид. Конечно, есть и РНК-содержащие вирусы, вызывающие определенные заболевания, но их тоже можно обнаружить этим методом.
Смысл метода в многократном копировании, или усилении генетического сигнала специальными ферментами, а затем происходит сравнение полученного материала с базой данных. В результате вирус идентифицируется с точностью 100%.
Недостаток метода в том, что нельзя в образец «выпустить» ферменты, которые могут умножать копии сразу к сотне вирусов разных видов. Поэтому нужно искать конкретного возбудителя, который и вызвал инфицирование. А это значит, что врач может вам назначить ПЦР на вирусы герпеса, Эпштейн – Барра, папилломавирусы, и так далее. ПЦР можно сравнить с однозарядным ружьем, которое бьет без промаха, но каждый раз используется только один раз. А это значит, что поиск второго, третьего четвертого вирусов – это все новые анализы, и за каждый нужно заплатить отдельно.
Подробнее о данном методе исследования читайте в статье «Анализ крови на ПЦР«.
ИФА, или иммуноферментный анализ, и титрование антител
При ИФА уже ищется не конкретный виновник – генетический материал вируса в этом анализе не используется. Для ИФА используется определение антител в крови, которые вырабатываются организмом человека, как ответ на внедрение вируса. А ответ, как известно, может быть разный. В случае иммунодефицита антитела могут вырабатываться в таком малом количестве, что, несмотря на инфицирование, иммунитет к вирусу будет снижен, и анализ получится ложноотрицательным. В другом случае, у пациента может возникнуть гиперергическая реакция, обусловленная, например, аллергией или аутоиммунным заболеванием, и в результате, возникнет ложное впечатление о том, что человек болен.
Становится понятно, что иммуноферментный анализ является исследованием второго порядка, который опирается на косвенные данные.
На самом деле, ИФА являются частью общего серологического метода исследования. Все они направлены на то, чтобы выявить в сыворотке крови специфические антитела, которые носят противовирусный характер. Так, одним из видов серологических реакций является реакция флюоресценции, или РИФ. Здесь в сыворотке крови подсвечиваются необходимые антитела, которые становятся видны под микроскопом.
При иммуноферментном анализе к антителам присоединяют специальные меченые химические вещества.
Подробнее про ИФА в нашей статье «Анализ ИФА: что это такое? зачем он нужен? плюсы и минусы метода».
Плюсы и минусы методов
Конечно, серологические исследования имеют определенные плюсы. Это быстрота исследования, это регистрация изменения титра антител, которое говорит о напряжённости, или инволюции инфекционного процесса, это невысокая стоимость и доступность.
Но с другой стороны у серологических способов есть и недостатки. Так, если болезнь еще не развилась, а заражение уже произошло (то есть пациент в инкубационном периоде), то серологические методы не будут действовать, поскольку антитела в крови ещё не наработались. Так, при исследовании герпесвирусов с помощью серологических методов, например ИФА, только через 2 недели после заражения, а иногда и позже, можно обнаружить присутствие этих антител. В тоже время ПЦР позволит определить, что заражение уже произошло даже и в более ранние сроки.
Общий анализ крови и вирусы
Наконец, многие спрашивают, можно ли определить, вирусная или бактериальная инфекция у человека по простому общему анализу крови. Определить нельзя, а предположить можно.
Так, при микробных инфекциях, например, при гнойно-септических процессах, в крови повышается количество лейкоцитов, увеличивается количество нейтрофилов, и происходит сдвиг лейкоцитарной формулы влево, когда молодые и необученные лейкоциты мобилизуются из костного мозга. В крови увеличивается количество палочкоядерных нейтрофилов, юных клеток, и даже миелоцитов.
Из-за такой нагрузки на гранулоцитарный росток может быть относительное снижение лимфоцитов, и на этом фоне виден рост СОЭ, или скорости оседания эритроцитов, значительно выше нормы.
Общий анализ крови при вирусной инфекции, то обычно в число лейкоцитов существенно не изменяется, и даже может немножко уменьшиться, за счёт снижения числа нейтрофилов. Напротив, увеличиваются лимфоциты и моноциты, которые отвечают за обучение и синтез антител. Что касается скорости оседания эритроцитов при вирусных инфекциях, то в типичных случаях оно не изменяется.
Анализ на вирусы: виды анализов, назначение врача, особенности процедуры, техника проведения, показания, противопоказания, расшифровка, выявленные заболевания и их лечение
Почти каждый человек на Земле является носителем какой-либо вирусной инфекции. Это связано с тем, что ежеминутно мы контактируем с множеством вредных микроорганизмов: вирусами, грибками, бактериями. Вирусы, которые долго паразитируют в организме, разрушительно действуют на него. Причем последствия могут быть такими, что нанесенный вред организму нельзя будет устранить.
Вирусы
Вирусы - это паразитические микроорганизмы (частички нуклеиновых кислот РНК, ДНК). Паразитизм - образ их существования. Они живут и питаются за счет организма, внутри которого существуют. Вне организма вирусы (снаружи) гибнут, им просто нечем питаться.
Когда у человека сильный иммунитет, он противостоит размножению вирусов. Но при ослабленном иммунитете вирусы активизируются. Устроившись в благоприятной для себя среде, вирусы стремительно размножаются, быстро и неограниченно.
Даже тогда, когда вирусы «дремлют» в организме человека, это тоже наносит вред физическому здоровью. Воспаления слизистых оболочек, гинекологические, урологические, постоянные простуды - это не полный перечень вредоносного влияния вирусов, то есть идет процесс разрушения здоровья человека.
У женщин вирусы влияют на мочеполовую систему, на этой почве возникает эрозия, воспаления слизистых, мочевых путей, а дальше - бесплодие.
Вирусы чрезвычайно опасны для беременных женщин. Они поражают плод, может случиться выкидыш или родится мертвый младенец.
Иммунитет - враг вирусов
Попав в организм, вирусы подвергаются атаке иммунитетом человека. У вирусов много разновидностей, наша иммунная защита с некоторыми из них не в состоянии бороться. Поэтому отдельные виды патогенов поселяются в организме человека и живут там, затаившись. Пробуждаются к действию они тогда, когда иммунитет ослабевает. То есть человек живет и не подозревает, что заражен вирусной инфекцией, но анализ крови на вирусы выявляет ее. Если в результате установлено наличие вирусов, немедленное и грамотное лечение полностью исцелит организм. Лучше не рисковать и следить за своим физическим состоянием, в этом человеку как раз и помогают анализы на вирусы. Никогда не стоит забывать о том, что человек, у которого есть вирусная инфекция, пусть и не в острой стадии, является ее переносчиком, то есть представляет опасность для окружающих.
В организме человека могут присутствовать вирусы, против которых бессилен иммунитет и медикаменты. Это гепатит, папилломавирус, герпес, ротавирус и самый опасный для жизни человека - СПИД. Они долгое время могут ничем себя не проявлять, но от этого они не менее опасны. Обнаружить их можно, только сдав анализы на вирусы и инфекции.

Способы выявления вирусных инфекций
Материалом для анализа на вирусы являются: кровь, моча, кал, слюна, соскоб слизистой оболочки, мазок.
Выявить наличие вирусов можно разными медицинскими способами диагностики. Для этого делают анализ крови на вирусы, используют метод полимеразной цепной реакции (ПЦР), метод иммуноферментного анализа (ИФА). Способы исследования ИФА и ПЦР - это высокоточные современные методы исследования крови на вирусы. Такой точный результат не даст даже общий анализ крови.
ИФА - это анализ на антитела к вирусам. В ходе исследования выявляется, есть ли в крови специфические антитела, этиология и стадия заболевания.
ПЦР - способ молекулярно-генетической диагностики, который выявляет, есть ли вирусы в человеке. Анализ показывает присутствие и природу вируса еще до начала болезни. ПЦР никогда не дает ошибочных результатов. Если вирусов нет, то анализ на вирусы будет отрицательным.
Старый способ выявления вирусов - это микробиологический посев (БАКпосев). Метод хоть и древний, но достаточно точный. Материалом для исследования служат соскобы из уретры, влагалища. Соскобы оставляют в питательной субстанции и наблюдают, будут ли расти (и как быстро) микроорганизмы.
Только квалифицированный врач, осмотрев пациента и выслушав его жалобы, может решить, какие анализы на вирусы необходимо сдать.
Данные, подтверждающие наличие вирусов
Общий анализ крови показывает развитие в организме болезни, если лимфоциты, моноциты, СОЭ превышают норму, а нейтрофилы и лейкоциты ниже нормы.
Иммунитет человека вырабатывает иммуноглобулины (IGM, IGA, IGG) в ответ на внедрение в него чужеродных микроорганизмов (то есть вирусов). Их присутствие в крови выявляет метод ИФА. Если сформировались иммуноглобулины, значит, точно присутствуют вирусы. Этот анализ на вирусы определяет стадию болезни и форму заражения (острая, хроническая, бессимптомная), степень продуктивности назначенного лечения. Недостаток этого вида исследования в том, что исследуется не сам вирус, а ответная реакция организма на него.
Каждый вирус имеет уникальную ДНК. По ней можно определить, что это за чужеродный микроорганизм. Это исследование производит метод ПЦР. В основе методики исследования лежит молекулярная биология. Если анализ показал наличие генного материала, принадлежащего вирусу, значит, этим вирусом заражен человек. Кроме типа вируса, подобный анализ на вирусы дает представление об их количестве, уязвимости к определенным медикаментозным препаратам. Это дает возможность подобрать эффективные методы и способы лечения. Метод ПЦР абсолютно точно выявляет все виды вирусов.

Как сдать анализы?
В любой поликлинике пациенту разъяснят, какие анализы сдают на вирусы. Сдать кровь на исследование возможно в любой больнице, где есть лаборатория. В настоящее время существуют платные медицинские диагностические учреждения, где тоже делают анализы. Здесь же выдадут и результаты, но расшифровать результаты должны врачи. Для подтверждения диагноза иногда нужны не только результаты анализов, но и другие способы диагностики.
К сдаче крови на анализ важно правильно подготовиться. В противном случае могут получиться ошибочно положительный или ошибочно отрицательный результат.
Основные правила, как подготовиться и сдать анализы на вирусы:
- Забор крови проводится утром (от 7 до 10 часов).
- Забор крови осуществляется только на голодный желудок. Перед процедурой нельзя ничего есть, пить можно только воду (чай, кофе, соки, напитки исключены).
- Не принимать лекарства в течение недели перед сдачей крови на анализ. Если принимать лекарства обязательно, то об этом надо сказать врачу, который дает направление на исследование.
- Не употреблять спиртные напитки, спиртосодержащие бальзамы, настойки за неделю до сдачи крови.
- Перед проведением анализов (примерно неделю) придерживаться диеты, не есть жирную, маринованную, копченую, жареную пищу.
- В идеале перед процедурой несколько дней не следует курить, но так как страстные курильщики этого придерживаться не будут, хотя бы не курить 2 часа перед забором крови.
- За месяц до анализа прекратить употребление оральных контрацептивов, свечей и мазей.
Очень хорошо перед сдачей крови пациенту находится в спокойном физическом и эмоциональном состоянии. Повышенная возбудимость или физические нагрузки отражаются на структуре крови.
Сама техника забора крови на анализ простая, ее берут из локтевой вены человека.

Основные показания для назначения анализов
Появление красноватой сыпи неизвестного происхождения на теле, раздражение, зуд, жжение слизистой оболочки, болезненность, дискомфорт в нижней части живота и в паху, нездоровые выделения из половых органов, плохой аппетит, постоянная усталость, потеря веса, регулярно повторяющиеся простуды - это все показания для проведения анализов.
Если на теле очень много папиллом, то надо обязательно сделать анализы на вирусы и на определение типа вируса. В некоторых случаях все может закончиться онкологическим заболеванием.
Расшифровка полученных результатов
Метод исследования ИФА строится на выявлении антигенов к разным вирусам. Новый микроорганизм, поселяющийся в человеке, получает от него ответ его иммунной системы. У каждого вида вируса свой антиген. Присутствие антигена LGG к вирусу говорит о том, что иммунитет к нему уже выработан, так как человек болел этой вирусной инфекцией раньше. Если есть антиген LGM, то вирус первый раз внедрился в организм, и идет процесс выработки иммунитета к этому вирусу. В острой фазе инфекции в крови присутствуют оба антигена.
Расшифровать результат исследования методом ПЦР может и не врач, если есть ДНК вируса, то есть и вирус. В некоторых случаях бывают и ошибки. Сам метод очень точный, ошибки могут быть возникнуть по вине медработников, которые делали забор крови.
Какие заболевания выявляют анализы?
Результаты исследований позволяют обнаружить: гепатит В, С; герпес; вирус Эпштейна-Барра; папилломавирус; вирус иммунодефицита; аденовирус; ротавирус; половые инфекции (в том числе и сифилис).
Больному вирусной инфекцией ни в коем случае нельзя заниматься самолечением. Лечение должен назначить квалифицированный врач, специалист по вирусным инфекциям. Лечение должно проходить под наблюдением этого врача.
Больной должен ограничить свои контакты с людьми, выполнять все процедуры, назначенные доктором.
Противопоказания
Сдавать анализы на вирусы противопоказано тем, кто болен половыми инфекциями, ВИЧ, гепатитами, туберкулезом, онкологией, после проведения прививок.
Сдавать анализы противопоказано женщинам во время менструального цикла. А также людям после удаления зуба - в течение 10 дней; после пирсинга, татуировки, иглоукалывания - один год; болевшим ОРВИ, ангиной, гриппом - один месяц; после родов - один год; после лактации - три месяца; после аборта - полгода.
Вирус в крови симптомы
Кровь в организме человека разносит по нему все, что в нее попадает, будь то кислород либо питательные вещества. Это же относится и к вирусам. Если вирус попадает внутрь, его начинают атаковать и нейтрализовать лейкоциты.
Оглавление:
Однако в ослабленном организме иммунная система не способна справиться с заболеванием.
Если в крови присутствует вирус герпеса и он имеет активную форму, важно своевременное лечение. Большую опасность герпес представляет для беременных женщин, так как существует высокий риск заражения ребенка. Самым опасным является генитальный герпес. При проникновении вируса в органы половой системы он попадает в кровь. При размножении возбудителя и неспособности иммунитета справиться с ним происходит заражение других внутренних органов. Во избежание этого требуется противовирусное лечение.
Диагностика
Диагностика герпесного заболевания не является сложной. Основным критерием для постановки диагноза являются клинические симптомы заболевания. Но бывают случаи, когда диагностирование затрудняется развитием каких-либо осложнений или дополнительных симптомов. Для точной диагностики врачи назначают проведение вирусологического исследования, которое позволяет более точно установить возбудителя заболевания.
Диагностика при подозрении на герпес в крови первого типа включает в себя:
- осмотр внешних проявлений, то есть высыпаний;
- забор слюны на проведение анализа;
- направление на сдачу анализа крови.
При генитальном герпесе диагностика включает в себя:
- осмотр доктором пораженных участков кожи или слизистой;
- забор жидкости с герпетических высыпаний для проведения анализа;
- исследование мазка;
- направление на сдачу крови для проведения общего анализа;
- направление на сдачу анализа мочи.
Анализ крови позволяет всегда определить наличие вируса герпеса в организме. Поэтому для назначения необходимого лечения лечащему доктору необходимо установить точный анализ. По этой причине всегда назначается анализ крови. С помощью такого исследования можно обнаружить вирус как первого, так и второго типа. Это объясняется тем, что при активной форме герпеса его ДНК циркулирует в крови вместе с кровотоком, переходя на другие клетки в организме. В остальных случаях в крови при лабораторном исследовании выявляются антитела к вирусу.
Без проведения анализа крови невозможно назначить правильное лечение, поскольку установить диагноз только по одним внешним проявлениям достаточно сложно.
Лечение и профилактика
Лечение герпеса требует комплексного подхода, поскольку проявления заболевания зачастую возникают у людей, имеющих проблемы с иммунной системой. Герпес может на протяжении всей жизни то находиться в дремлющем состоянии, то вновь проявляться, доставляя болевые ощущения и множество неудобств. Поэтому больному герпесом требуется квалифицированное лечение.
С целью подавления активности вируса герпеса врачи применяют различные антивирусные средства, такие как Фамвир, Валтрекс, Зовиракс или Ацикловир. Препарат назначается только врачом на основе результатов сделанных анализов. Нужно помнить, что важно начать лечение при первых симптомах герпеса. Это касается вируса как первого типа, так и второго. Использование местного лечения, то есть мазей, позволяет быстрее устранить симптомы заболевания, а также предотвратить дальнейшее распространение вируса в организме.
Необходимо начинать лечение герпеса с укрепления иммунитета. Это является особенно важным, если проявления болезни возникают более чем дважды в год. Перед назначением лечения вирусной инфекции врач сначала определит тип герпеса, который присутствует в крови больного. Это достигается проведением ряда специальных анализов. Особую осторожность следует проявлять беременным женщинам. Вирус герпеса может стать причиной самопроизвольного прерывания беременности на начальных ее сроках.
Любому человеку при обнаружении первых признаков герпеса необходимо обратиться к врачу, который диагностирует заболевание, назначит сдачу анализов и на основе полученных результатов подберет комплексное лечение, направленное на:
- борьбу с активной формой вируса герпеса в крови;
- повышение способности иммунной системы противостоять патогенному возбудителю.
- употреблять в пищу продукты с большим содержанием витаминов, особенно в осенний и весенний сезон;
- быть физически активным;
- правильно питаться, то есть употреблять здоровую пищу и исключить из рациона тяжелые и жирные блюда.
Укрепить иммунную систему помогают оздоровительные походы в бассейн, пребывание на море. Зимой полезны баня и сауна.
Вирус герпеса в крови: общие сведения, диагностика
Вирус герпеса относится к семейству ДНК-содержащих вирусов. Проникновение вируса в организм и, соответственно, в кровеносную систему человека, происходит тактильным, воздушно-капельным и половым путем; также возможен перенос вируса при переливании крови (трансфузионный путь заражения) и передача от матери к плоду.
Смотреть препараты для лечения герпеса
Основными «входными воротами» для вируса являются слизистые оболочки и поврежденная кожа. Именно поэтому среди первичных проявлений вируса особенно выделяются наружные симптомы, связанные с поражением кожных покровов и слизистых. Симптоматика герпеса может включать в себя различные виды сыпи, покраснение и отечность кожных покровов, образование изъязвлений и корочек.
Единожды попав в организм, герпетическая инфекция сохраняется в нем навсегда, накапливаясь в нервной системе. Во многом распространению и закреплению вируса внутри организма способствует тот факт, что вирусные частицы вместе с кровью разносятся по всему телу.
Скрытая форма герпеса
Попадание вируса герпеса в кровь нередко приводит к возникновению латентной (скрытой) формы заболевания. При этом отсутствуют как наружные проявления герпеса, так и симптомы, связанные с общей интоксикацией, такие как головная боль, рвота или тошнота. Латентный герпес не проявляет себя никаким образом: чаще всего пациент даже не подозревает о том, что в его организме присутствует вирус.
При латентном герпесе главным «резервуаром» инфекции являются нервные отростки и ганглии. Нередко инфекция скрывается в нервных узлах, которые расположены в области крестца, поясницы, а также в области лица (тройничный нерв). При возникновении благоприятных условий (в частности, при ослаблении иммунитета) инфекция поднимается к поверхности кожи по нервным отросткам. С этим связана характерная локализация вируса: наружные симптомы простого герпеса особенно часто приводят к возникновению сыпи на лице, в области носогубного треугольника, который иннервируется тройничным нервом.
Герпес, находящийся в латентной форме, может перейти в открытую форму в любой момент: для этого бывает достаточно легкого переохлаждения или простуды. В то же время, при крепком иммунитете вирус может пребывать в организме десятилетиями, никак не проявляя себя. Именно поэтому укрепление иммунитета является одной из главных задач при профилактике и лечении герпеса.
Еще одной опасностью скрытого носительства, вызванного попаданием вируса герпеса в кровь, является риск заражения здоровых людей. Даже при полном отсутствии симптоматики инфицированный пациент может оставаться заразным, выделяя огромное количество вирусных частиц. В таких случаях для выявления инфекции может потребоваться проведение лабораторных анализов крови для обнаружения герпеса.
Герпес в крови: циркуляция крови и герпетическая инфекция
При проникновении в кровь вирусов или других инфекционных агентов возникает иммунная реакция: срабатывают защитные силы организма, и инфекцию атакуют лейкоциты. Однако в том случае, если организм человека ослаблен, а иммунный статус снижен, защитные силы оказываются не способны воспрепятствовать распространению вирусных частиц и заражению новых клеток. Поскольку вирус герпеса способен проникать практически во все ткани и органы, при значительном ухудшении иммунитета возможно развитие сепсиса (заражения крови), поражение различных органов и систем, генерализация инфекции (ее распространение по всему организму). В наиболее тяжелых случаях возможен даже летальный исход.
Устойчивое снижение иммунитета может быть вызвано самыми различными причинами, среди которых наиболее частыми являются хронические или острые инфекционные заболевания, ВИЧ, состояния после травм и хирургических операций. Снижению иммунитета способствуют и многие другие факторы, такие как длительные нарушения режима дня, несбалансированное питание и авитаминоз, различные болезни и патологии внутренних органов.
Диагностика герпеса: обнаружение вируса в крови
Для постановки диагноза «герпес» используется множество различных методов:
- Простой терапевтический осмотр, определение сыпи и других внешних признаков герпеса
- Исследование слюны
- Исследование жидкого содержимого пузырьков (везикул)
- Забор мазка (при генитальном герпесе)
- Анализ мочи
Однако наиболее распространенными и точными являются методы, основанные на исследовании крови. С этой целью для лечения герпеса применяются такие анализы как ПЦР (полимеразная цепная реакция), ИФА (иммуноферментный анализ) и другие.
Многие методы исследования крови на вирус герпеса направлены на выявление не самого вируса, а признаков его наличия в организме. Так, например, большое значение при диагностике герпеса посредством лабораторного исследования крови имеет обнаружение специфических антител к этой разновидности инфекционных агентов. Антитела — это особые белки, вырабатываемые организмом в ответ на проникновение инфекции; их естественной функцией является «связывание», блокирование вирусных частиц и подавление их активности. По наличию, количеству и типу антител можно судить и о характере инфекции; в некоторых случаях анализ таких данных позволяет не только выявить факт заражения, но и точно определить тип возбудителя. Получение таких сведений может иметь чрезвычайно важное значение при терапии герпесвирусных инфекций.
Герпес в крови: лечение
Что предпринять, если при обследовании в крови обнаружен герпес? Прежде всего, не следует паниковать: сам факт наличия инфекции в организме еще не говорит о том, что вам грозит опасность возникновения манифестной (открытой) формы герпеса или, тем более, опасность серьезных осложнений. Нередко наличие антител или вируса в крови свидетельствует лишь о том, что организм уже ранее встречался с этим вирусом, и в настоящее время герпес в скрытом виде присутствует в теле. В большинстве случаев скрытое носительство ничем не угрожает пациенту.
Однако открытые и, в особенности, осложненные формы заболевания зачастую требуют специфического лечения. Основу терапии герпесвирусных инфекций составляют противовирусные препараты, подавляющие механизм репликации (размножения) вируса и тем самым способствующие более быстрому выздоровлению и избавлению от основных симптомов заболевания. Прием противовирусных препаратов также способствует снижению контагиозности (заразности) инфицированных больных.
Сегодня существует целый ряд противовирусных препаратов, эффективность которых доказана исследованиями и многолетней медицинской практикой. В их числе можно выделить, например, средства на основе рибавирина и валацикловира — препаратов нового поколения, эффективных при лечении простого, генитального и опоясывающего герпеса. На основе валацикловира выпускают целый спектр средств, преимущественно в виде таблеток — в том числе препарат « Валцикон ». Рибавирин содержат такие средства как «Девирс» — крем для наружного применения, используемый как самостоятельно, так и в составе комплексной терапии.
Комплексная терапия герпетической инфекции, обнаруженной в крови, также может включать в себя прием препаратов, способствующих повышению иммунного статуса. К этой категории относятся различные виды иммуномодуляторов, индукторов интерферона — белка, играющего чрезвычайно важную роль в формировании иммунного ответа. Однако следует помнить, что такие препараты можно принимать только по назначению врача на основе подробного предварительного исследования иммунного статуса больного.
Не стоит забывать и о профилактических мерах, помогающих предотвратить заболевание. К таким мерам относится избавление от вредных привычек, сбалансированное питание, включающее в себя все необходимые вещества и элементы, занятия спортом и соблюдение правильного режима работы и отдыха. Очень важно избегать переутомления и переохлаждения, своевременно принимать меры по лечению ОРЗ и других заболеваний, способных вызвать резкое и значительное снижение иммунного статуса.
Как выявить и лечить герпес в крови?
По обобщенным данным организаций системы мирового здравоохранения, герпес в крови есть практически у каждого жителя планеты. Это очень живучий микроорганизм, полностью избавиться от которого практически невозможно. Заражение происходит мгновенно воздушно-капельным путем при тесном контакте с вирусоносителем или предметами, к которым он прикасался. Через кожу и слизистую вирус проникает в кровеносные сосуды. Разносясь по организму, герпес оседает практически во всех его системах. Закрепляясь на генном уровне в нервных окончаниях позвоночного столба, вирус становится недосягаемым для всех лекарств, которые существуют сегодня.
У здорового человека болезнь может находиться в латентном (дремлющем) состоянии на протяжении десятилетий. Активизация герпеса начинается при ослаблении иммунитета. Обычно такое случается в старости, при длительном злоупотреблении спиртными напитками, гипотермии и перегреве.
Иногда носитель инфекции может просто сильно перенервничать, чего будет вполне достаточно для того, чтобы вирус герпеса в крови пришел в движение и начал размножаться. Как правило, при обострении заболевания симптомы проявляются почти сразу. В зависимости от типа вируса они имеют различную силу и яркость, поражая одну или несколько частей тела.
Симптомы заболевания герпесом
Сегодня классифицировано 8 основных типов герпеса, которые чаще всего встречаются у людей. До тех пор, пока у человека нет отклонений в состоянии здоровья, симптомы заболевания могут отсутствовать совсем. Однако при активизации вируса они проявляются настолько характерно, что спутать герпес с другой болезнью просто невозможно.
Вирусы различного типа имеют такие симптомы проявления при обострении герпеса:
- Волдыри на коже в районе губ и носа. Такие явления наблюдаются при возникновении герпеса 1 типа. Обострение возникает буквально в течение нескольких минут. Образовавшиеся пузыри лопаются, оставляя после себя ранки, являющиеся очагами инфекции.
- Высыпание на половых органах. В тяжелых случаях при патологическом процессе поражается кожа вокруг анального отверстия и на внутренних частях бедер. Такие отклонения характерны для 2 типа заболевания.
- Обширные поражения кожных покровов в районе поясницы. Подобное явление называется опоясывающим герпесом 3 типа. Сложность его лечения состоит в том, что вирус поступает в кровеносную систему непосредственно из нервных окончаний поясничного отдела позвоночника, где он недосягаем для уничтожения.
- Этот тип герпеса вызывает инфекционный мононуклеоз и другие заболевания крови. У больных повышается температура и ухудшается самочувствие. Лечить 4 тип заболевания необходимо в условиях клиники.
- Пятый тип герпеса называется цитомегаловирусной инфекцией. Образование гигантских кровяных клеток приводит к осложнениям в работе центральной нервной системы. Это проявляется в нарушении координации движений, ухудшении зрения, ослаблении мыслительных способностей.
- Вирус 6 типа оказывает патологическое воздействие непосредственно на головной мозг. Оно приводит к рассеянному склерозу. Последствия могут быть печальные — отказ внутренних органов, слабоумие и паралич.
- Герпес 7 типа проявляется тем, что воздействует непосредственно на психику больного. У него присутствуют постоянное чувство тревоги, слабость и повышенная температура. Увеличение лимфатических узлов свидетельствует о патологических отклонениях в организме.
- Вирус 8 типа представляет большую опасность в плане образования злокачественных клеток. Проявления болезни носят общий характер — повышенная температура, слабость и увеличенные лимфатические узлы. При активизации вируса происходит образование множества опухолей в кровеносных сосудах. Даже переливание крови при герпесе 8 типа далеко не всегда может спасти положение.
Врачам приходится чаще всего сталкиваться с герпесом 1–3 типа. Эти разновидности недуга обнаруживаются в 92–96% клинических случаев выявлений этой болезни.
Диагностика вируса герпеса
Несмотря на то что симптомы этого заболевания характерны, чтобы назначить самое действенное лекарство от герпеса, необходимо иметь точный диагноз. Многие медицинские препараты имеют ряд побочных эффектов, и показания к их применению делаются крайне осторожно.Чтобы точно выявить типы вируса, проводятся следующие исследования:
- Телесный осмотр на предмет выявления высыпаний, волдырей и изменений цвета кожи. Проверяется состояние лимфатических узлов по всему телу. Оценивается состояние слизистых оболочек носоглотки и гениталий. Попутно выясняются симптомы и причины заболевания.
- Общий анализ крови. Сдавать кровь с герпесом можно без каких-либо ограничений для носителя вируса. Осторожность необходима медицинскому персоналу, чтобы предотвратить возможность заражения посторонних. По уровню лимфоцитов в крови определяется наличие инфекции в организме.
- Исследование мазков с пораженных высыпаниями мест и слюны больного. Под микроскопом возбудитель заболевания просматривается ясно и четко.
- Биопсия образцов ткани, взятой с пораженных участков. Как правило, такое мероприятие проводится в обязательном порядке при выявлении вируса герпеса 7 и 8 типа.
- Консультация у профильных специалистов. Вполне вероятно, что у пациента будут выявлены заболевания, спровоцировавшие ослабление иммунитета и активизацию вируса.
В том случае, когда выявлен герпес в крови, лечение следует начинать незамедлительно. Задержка может быть чревата крайне тяжелыми осложнениями и последствиями.
Лечение больных герпесом
При назначении терапии пациентам, у которых выявлено это заболевание, врачи делают упор на укрепление иммунной системы. Поскольку полностью избавиться от инфекции невозможно, принимаются все меры к снижению ее активности и уменьшению тяжести осложнений.
Лечение герпеса в крови проводится следующими методами:
- Медикаментозный. Для укрепления организма назначаются иммуномодуляторы и витамины. Внешние проявления недуга на коже устраняются с помощью специальных мазей. Хорошие результаты дают такие препараты, как Зовиракс, Валтрекс, Ацикловир и Фамвир. Мази хорошо лечат болезнь и предотвращают ее распространение.
- Если недуг поразил носоглотку, то пациенту назначаются лекарственные травы и жидкости для полоскания. Одним из наиболее эффективных препаратов такого типа является Лидокаин. Для снятия воспаления и болевого синдрома назначаются жаропонижающие и обезболивающие препараты. Все лекарства принимаются исключительно по назначению врача. Самолечение недопустимо, так как может принести вред больному и окружающим.
- Физиотерапия. Проведение лечебных процедур позволяет существенно ослабить вирус герпеса, снизить его активность и перевести болезнь в состояние ремиссии. Пораженные области подвергаются воздействию лазерного излучения и тока ультравысокой частоты. Неплохие результаты дают электрофорез и электромагнитное поле. Гарантированно уничтожает инфекцию на коже кварцевая лампа. При обширных высыпаниях назначаются грязевые и солевые ванны. Для снижения риска образования тромбов и снижения давления применяется прикладывание медицинских пиявок.
- Психотерапевтический. В ряде случаев пациенту может понадобиться помощь психолога и психиатра. Профессиональное воздействие на психику больного избавляет его от страхов и депрессии. Снятие морального напряжения возвращает человеку покой и нормальный сон.
Во всех случаях пациенту рекомендуется придерживаться лечебной диеты. Он должен исключить из своего рациона питания полуфабрикаты, консервы, соленья и копчености. Желательно уменьшить потребление сладостей, крепкого чая и кофе. В меню нужно включить свежие овощи и фрукты, мясо птицы и рыбы, злаки и макаронные изделия. Принимать пищу нужно регулярно, не переедая, чтобы не допустить ожирения. Окрепший организм намного быстрее справится даже с тяжелой инфекцией.
Профилактика вирусной инфекции
Наличие герпеса в крови не является приговором или поводом для отказа от жизненных ценностей. Соблюдение элементарных правил и ограничений дает определенную надежду на то, что инфицированный человек проживет долгую и счастливую жизнь без болезней и их осложнений.
Профилактика герпеса заключается в следующем:
- отказ от вредных привычек;
- ведение подвижного образа жизни, занятие физкультурой;
- регулярное закаливание, посещение морских и горных курортов;
- сбалансированное и регулярное питание;
- избегание людных мест во время вспышек инфекционных заболеваний;
- постоянный прием лекарственных препаратов, укрепляющих иммунитет;
- полное излечивание всех заболеваний, независимо от их типа, тяжести и остроты;
- соблюдение режима труда и отдыха, недопущение стрессов.
Выполнять такие правила совсем несложно. Но благодаря такому поведению можно настолько укрепить иммунитет, что человек навсегда забудет о болезнях.
Вирус герпеса в крови. Способы диагностики
Присутствие вируса герпеса в крови опасно для человеческого организма.
Возбудитель заболеваний может никак не проявляться на протяжении многих лет, но затем носитель вируса переносит герпес в тяжелой форме. Специфические высыпания с жидкостью внутри образуются на разных участках тела, внутри носа, во рту и на глазах. При ослабленном иммунитете учащаются рецидивы, и борьба с вирусом затягивается.
Поскольку вирус простого герпеса изначально попадает в нервную систему человека, полностью вывести из организма его нельзя. Задачей больного и врача становится профилактика распространения штамма по разным клеткам.
Как вирус герпеса проникает в кровь
ВПГ попадает в кровь по разным причинам. Молодежь и лица среднего возраста подхватывают вирус тактильным, половым и воздушно-капельным путем. Заражение происходит моментально, но излечиться полностью от герпеса невозможно.
Примечательно, что около 90 % всего населения являются носителями штаммов ВПГ. Но активизируется вирус только у обладателей ослабленного иммунитета, часто болеющих и страдающих хроническими патологиями. При крепкой иммунной системе человек не болеет герпесом, но остается на всю жизнь его носителем.
Среди причин развития герпесвируса врачи отмечают несоблюдение правил гигиены. Болезнетворные возбудители, в т.ч. и ВПГ, обычно оседают на поверхностях часто используемых разными людьми предметов и в местах скопления общественности. Поэтому для профилактики специалисты рекомендуют как можно чаще мыть руки или обтирать ладони антисептическими салфетками.
В некоторых случаях всплеск активности герпеса провоцирует переохлаждение или перегрев организма. Резкий перепад температур подрывает иммунитет и выводит вирус из спящего состояния.
Генитальный герпес, который в пик активизации поражает интимную зону, возникает из-за беспорядочной половой жизни. Вирус герпеса заразен, он легко внедряется в здоровый организм партнера при незащищенном половом акте, поцелуях, оральных ласках, анальном сексе.
Вирус герпеса в крови у ребенка врачи определяют на фоне недостаточной личной гигиены, неблагоприятной социально-экономической среды, перенаселенности. Если родители не следят за порядком в доме, пренебрегают стандартными гигиеническими процедурами, разрешают малышу играть с больными товарищами, неокрепший организм легко заражается вирусом и кроха заболевает герпесом.
Клинические особенности герпеса
Герпес в крови выражается активной или неактивной формой. Активная форма проявляется двумя типами:
При генитальном герпесе болезнь протекает со схожими симптомами, но формируются жидкостные элементы на половых органах. Зуд и жжение возникают в паху, женщины отмечают болезненность половых губ и странные выделения из влагалища. Волдыри в зоне промежности также вскрываются и превращаются в ранки, которые по мере заживления обрастают струпом.
Если герпес в крови (ВПГ-3) спровоцировал опоясывающий лишай, болезнь проявится такими признаками, как:
- Гипертермия.
- Ухудшение самочувствия.
- Головные боли.
- Увеличение лимфоузлов.
Даже самое тщательное лечение не дает гарантии того, что коварный вирус не начнет рецидивировать. Особенно опасен в этом плане половой герпес, который моментально активизируется при переохлаждении и ОРЗ.
Способы диагностики герпеса в крови и лечение
Обследование пациента при подозрении на герпес врачи проводят поэтапно. При ВПГ-1 диагностические процедуры будут такими:
Если пациент обратился с признаками поражения герпесом половых органов, обследование специалист проведет комплексное:
- Взятие урогенитального мазка.
- Внешний осмотр проблемной области.
- Общий анализ крови и мочи.
- Исследование вирусной жидкости из пузырьков.
ВПГ-1 и ВПГ-2 легко определяются путем исследования кровяных телец. В активной фазе герпеса вирусные ДНК-клетки циркулируют в системе кровообращения вместе с человеческой кровью. В неактивной форме в крови пациента обнаруживаются антитела к герпесвирусу.
При беременности первичный герпес диагностируют несколькими способами: тест ПЦР, биопсия пораженных тканей, анализ крови на антитела, цитоморфологическое обследование методом Райта, иммунофлюоресцентная микроскопия.
Лечение
Если вы далеки от медицины и не знаете, как лечить герпес в крови, доктор расскажет вам о важности укрепления иммунитета и пропишет иммуномодуляторы.
При первичном инфицировании, когда организм бурно реагирует на активность возбудителя, для облегчения боли и улучшения общего состояния назначают обезболивающие и жаропонижающие препараты. Если герпес локализовался во рту, применяют жидкости для полоскания, например, Лидокаин. Он снимает боль, предотвращает обезвоживание и дает возможность нормально питаться.
Для подавления деятельности вируса лечение герпеса проводят Ацикловиром, Валтрексом, Фамвиром, Зовираксом или их аналогами. Высокую эффективность лекарства проявляют при первых симптомах заболевания. Местное лечение в виде применения мазей быстро устраняет внешние признаки патологии и предупреждает распространение вируса по здоровым отделам организма.
Как вылечить герпес в крови и возможно ли избежать заражения?
Каждый второй человек хотя бы раз сталкивался с лихорадкой на губах, но не все знают, что герпес в крови обнаруживается у 90% всего населения земного шара.
Большинство людей даже не подозревают, что их организм заражен и является переносчиком инфекции. Основную часть времени вирус спит и не беспокоит своего носителя. Обострения и проявления болезни возникают только при ослаблении защитных сил организма.
Что это такое: свойства и характеристики вируса
При попадании в организм он оседает в нервных ганглиях околопозвоночных узлов, где остается на всю жизнь. Поэтому лечение герпетической инфекции дает лишь временный результат и не позволяет избавиться от болезни окончательно.
Ученым известно 8 типов герпетической инфекции. Она может поражать все системы организма, начиная от кожи и слизистых оболочек, и заканчивая головным мозгом. Наиболее распространенными считаются вирусы 1 и 2 типа, которые являются возбудителями простого и генитального герпеса соответственно. Наибольшую опасность для человека представляют разновидности вируса, способные вызвать опоясывающий лишай и герпетический энцефалит.
Пути передачи
Распространение герпетической инфекции происходит практически всеми возможными механизмами передачи:
- воздушно-капельным;
- контактным – при поцелуе, посредством генитального или орального полового акта, через предметы быта и личной гигиены;
- вертикальным – трансплацентарно от матери плоду во время беременности или при контакте ребенка с родовыми путями.
После проникновения в организм вирус начинает разрушать клетки и активно размножаться. Новые вирионы попадают в кровь и разносятся по всем органам и системам.
Как выявить герпес в крови
Несмотря на высокие показатели заражения среди населения, клинические проявления наблюдаются только у 20-25% всех инфицированных людей, остальные же являются просто разносчиками болезни.
Симптомы у детей
Заражение организма ВПГ-1(вирус простого герпеса) чаще всего происходит еще в раннем возрасте, после чего болезнь рецидивирует на протяжении всей жизни. Симптомы первичного заражения у детей намного ярче, чем у взрослых. К ним относятся:
- красная пузырчатая сыпь в области губ, носогубного треугольника, крыльев носа и глаз;
- сильный зуд;
- чувство жжения;
- боль в пораженной области;
- ухудшение сна;
- потеря аппетита.
По мере распространения вируса или если ребенок расчесал пузырьки с гнойным содержимым, могут появиться осложнения, такие как герпесный стоматит и ангина. В этом случае клиническая картина дополняется покраснением горла и повышением температуры тела.
Проявления во взрослом возрасте
У людей половозрелого возраста в крови может присутствовать и ВПГ-1 и ВПГ-2. Генитальным герпесом чаще всего заражаются люди, ведущие беспорядочную интимную жизнь.Даже защищенный контакт с инфицированным больным не может защитить от вируса, поскольку он может находиться на участках кожи возле половых органов.
Клинические проявления заболевания у взрослых следующие:
- мелкопузырчатая гиперемированная сыпь;
- зуд, боль и жжение в пораженной области;
- незначительное повышение температуры тела;
- недомогание.
Из-за специфики анатомического строения, у женщин сыпь может наблюдаться в области ягодиц и ануса. При тяжелом течении заболевания инфекция распространяется на внутренние половые органы и прямую кишку.
Особенности течения острой и хронической формы
Острым считается первичный герпес, который появляется после первого контакта человека с вирусом. Все последующие проявления заболевания называются рецидивами и относятся к хронической герпетической инфекции.
Острая форма протекает более выраженно и дольше, чем рецидивирующая. Первичный генитальный герпес может пройти бессимптомно или проявиться только через 10 дней инкубационного периода. За это время вирусоноситель может даже не знать о своей болезни и заразить много других людей.
Хронический герпес проявляется у инфицированного человека при ослабленном иммунитете, когда антител недостаточно чтобы нейтрализовать вирусы в крови. Чаще всего это происходит в таких случаях:
- После переохлаждения или перегрева.
- Во время стрессов.
- При лечении химиопрепаратами, имуннодепрессантами или гормонами.
- В период менструаций и беременности у женщин.
Рецидивы могут повторяться несколько раз в год и длятся до 3 недель. Выраженность симптомов меньше, чем при первичном заражении, а локализация поражения может быть одной и той же.
Диагностические критерии
Диагностика герпетической инфекции проводится врачом дерматологом или венерологом после тщательного осмотра на основе клинической картины заболевания. Для уточнения типа вируса и отличия от других болезней со схожей симптоматикой могут быть назначены следующие анализы:
- При подозрении на ВПГ-1:
- анализ слюны;
- общий анализ крови.
- При подозрении на ВПГ-2:
- общий анализ крови;
- клинический анализ мочи;
- исследование мазка со слизистой половых органов;
- вирусологический посев жидкости с герпетических высыпаний.
Для более подробного исследования и обнаружения вируса в организме в неактивном состоянии назначают специфические анализы на герпес:
- серодиагностика (ИФА), ПЦР;
- иммунограмма;
- иммуноморфологический анализ.
В обязательном порядке такие анализы назначают при высыпаниях неясной этиологии, пациентам перед трансплантацией органов, беременным и женщинам планирующим зачатие.
ИФА, ПЦР
ИФА (иммуноферментный анализ) – исследование крови на наличие и количество иммуноглобулинов класса М и G.
Это защитные антитела, которые начинают появляться в организме после заражения (Ig M) и во время рецидивов (Ig M и Ig G одновременно). Результат качественного анализа показывает, на какой стадии находится инфекционный процесс и наличие иммунитета к вирусу. Количественный анализ определяет титр антител в организме. Он не всегда связан со степенью клинических проявлений заболевания, поэтому его результаты могут трактоваться только врачом.
ПЦР (полимеразная цепная реакция) – исследование крови, спинномозговой жидкости или содержимого язвочек на наличие ДНК вируса. Высокочувствительный анализ, который позволяет определить тип герпеса и его присутствие даже при минимальной концентрации антигенов.
Иммунограмма
Показывает количество и соотношение иммуноглобулинов в крови и позволяет определить состояние иммунной системы в целом. Используется для определения дефицита антител и последующей коррекции иммунотерапии.
Иммуноморфологический анализ
Иммуноморфологическое исследование проводят методом иммунофлюоресценции или иммунопероксидазы. На исследуемый материал воздействуют сывороткой с антителами, помеченными специальным веществом (изотиоционатом флюоресцеина или пероксидазой), после чего вирусные антигены можно обнаружить под микроскопом по специфическому свечению или окрашиванию. Метод высокоспецифичный и указывает на активное размножение вирусов герпеса в крови.
Методы лечения
В силу специфики вируса герпеса, его лечение может избавить пациента только от симптомов болезни и уменьшить количество рецидивов, но вывести его из крови невозможно. Для создания комплексного эффекта проводят противовирусную и симптоматическую терапию.
Противовирусная терапия
Противовирусное лечение направлено на уничтожение частиц вируса в крови и стимулирование иммунной защиты организма. Остановить активное размножение герпеса можно с помощью противовирусных препаратов. В зависимости от степени тяжести заболевания применяют инъекционные и пероральные формы следующих лекарственных средств:
Наряду с ними используют иммуномодуляторы: интерферон, иммуноглобулин, левамизол. В период ремиссии можно провести вакцинацию, которая эффективно снижает риск появления рецидивов, особенно у пациентов с генитальным герпесом.
Симптоматическая терапия
Для устранения клинических проявлений используют противовирусные мази с Ацикловиром и народные средства. Мазь наносят на пораженные участки кожи несколько раз в день, оставляя до полного впитывания. Избавиться от сыпи помогают следующие народные методы:
- прикладывание кусочка льда;
- примочки с соком чистотела;
- смазывание настойкой прополиса;
- присыпание язвочек порошком Стрептоцида.
Все процедуры нужно проводить чистыми руками несколько раз в день до полного исчезновения симптомов или высыхания сыпи.
Методы профилактики
Предотвратить заражение герпесом практически невозможно, но даже при наличии вируса в крови можно избежать частого появления рецидивов. Для полноценной профилактики нужно:
- питание, богатое витаминами и минералами;
- соблюдать режим сна;
- соблюдать правила личной гигиены, особенно после пребывания в общественных местах;
- пользоваться личной посудой и предметами гигиены;
- использовать контрацептивы во время полового акта.
Ведение здорового образа жизни и закаливание организма поможет укрепить иммунитет и предотвратить повторное появление герпеса.
Заражение крови
Как только замечены первые симптомы заражения крови у человека или есть подозрения, что могло явиться причиной, следует незамедлительно обратиться к врачу, чтобы получить грамотные рекомендации по лечению и избежать страшных последствий. Самолечение в подобных ситуациях может быть небезопасным и, вероятно, приведет лишь к усугублению проблемы. Быть внимательным к своему организму очень важно, особенно если вы не исключаете возможность заражения.
Что такое заражение крови
Многие болезни взрослых по тяжести перенесения не разнятся с теми же недугами у ребенка. Зачастую более молодой организм, наоборот, способен стойко бороться с проблемой. Заражение или сепсис крови представляет собой реакцию на попадание в кровоток микроорганизмов и инфекций. Вне зависимости от возраста пациента, такое состояние считается тяжелым и в запущенных случаях может привести к летальному исходу.
Согласно международной классификации заболеваний сепсис указывают сразу под двумя кодами – А40 и А41, что подразумевает под собой стрептококковую и иную септицемию. Наименование для бактериального заражения выбрано неслучайно, ведь возбудителями по большей части являются стрептококки. В иных случаях кровь может быть заражена такими микроорганизмами, как кишечная палочка, стафилококки и пневмококки.
Симптомы
Вследствие различий форм сепсиса крови каких-либо окончательных симптомов он не имеет. Протекание заражения может быть быстрым и, не дав больному опомниться, привести к плачевным последствиям. Нередко заболевание затягивается на 5-7 дней, в течение которых по характерным чертам можно выявить его наличие и обратиться к врачу. Симптомы заражения или сепсиса крови человека могут быть следующими:
- появление на губах герпеса;
- внезапное развитие гиперпигментации кожи или побледнение;
- появление гнойных воспалений на теле;
- проблемы с дыханием;
- нестабильное психоэмоциональное состояние, апатия;
- впадины на лице в области щек.
Первые признаки заражения крови
Молниеносное ухудшение здоровья с бессимптомным протеканием наблюдается лишь у ряда болезней, к которым сепсис крови может относиться. Если вы подозреваете возможное заражение, то прислушивайтесь к собственному организму – он даст вам понять, есть ли повод для беспокойства или нет. Как правило, существенные изменения при заражении происходят уже в первые дни. Признаки заражения могут быть следующими:
- повышение или снижение температуры, озноб;
- повышенная потливость;
- кишечные расстройства;
- покраснение кожных покровов, пятна на теле;
- потеря сознания.
Причины
Зная о возможной опасности, человек подсознательно пытается ее избежать. Когда речь идет о болезнях, есть смысл запомнить основные причины их возникновения. Уберечься от всего на свете невозможно, но оградить себя от вероятности заражения, вызванного инфекцией в крови, реально. Возбудителями являются различные микроорганизмы: стафилококки, стрептококки и другие. При попадании в кровь, особенно на фоне снижения иммунитета, они приводят к печальным последствиям. Среди причин заражения можно выделить следующее:
- врожденные или приобретенные дефекты иммунной системы;
- употребление наркотиков;
- несоблюдение правил гигиены в больницах и косметических салонах;
- проведение аборта ненадлежащим способом;
- попадание в кровь инфекции на фоне лучевой и иных терапий, способствующих угнетению иммунитета;
- осложнения при ранах, порезах и ожогах.
Как происходит заражение крови
Признаки сепсиса крови могут проявляться у совершенно здорового человека, но у пациентов со сниженным иммунитетом риск заболеть возрастает в разы. Являясь синдромом системного воспалительного ответа организма, заражение может быть получено следующим образом:
- Во время операции. При использовании нестерильных инструментов медики могут занести в кровь через открытые раны инфекцию, которая при слабом иммунитете будет размножаться.
- При лечении и удалении зубов. Микроорганизмы легко проникают через открытый канал в кровь при несоблюдении стерильности.
- При порезах. Полученный в быту или салоне, например, при обработке ногтей, порез является «воротами» для инфекции.
Заражение крови от зуба
Не многие люди вносят посещение стоматолога в список обязательных ежегодных дел. В этой связи возникают ситуации, когда помочь больному зубу не представляется возможным и удалить – единственный выход избавиться от болезненных ощущений. Одонтогенный сепсис крови – одно из возможных последствий такого решения. Заражение происходит в стыках между твердой частью зуба и десной. Из-за трудностей при диагностике, данное заболевание считается очень опасным, а лечить его приходится длительное время. Однако и после болезни иммунитет не вырабатывается, что грозит рецидивом.
Классификации заражений очень обширны и подразделяются на категории, в которых разное количество наименований. Две самые большие группы: криптогенный сепсис крови и вторичный. В первом случае входные ворота не определены, во втором же – можно выявить очаг инфекции. Далее обозначается способ, посредством которого произошел сепсис крови: через рану, вследствие операции или при разрыве родовых путей. Однако более важной является классификация по местонахождению очага заражения:
- одонтогенный – твердая часть зуба;
- кишечный – пищеварительная система;
- кожный – кожа;
- риногенный – носовые пазухи;
- уросепсис – органы мочеполовой системы;
- ротовой – полость рта;
- отогенный – уши;
- тонзиллогенный – миндалины;
- эндокардиальный – клапаны сердца.
Стадии сепсиса
Не допустить распространения инфекции и токсинов можно вовремя поняв, на каком этапе находится болезнь. От стадии протекания зависит принцип лечения заражения, его длительность и результаты. Их выделяют несколько:
- Начальный этап заражения. Происходит реакция организма на посевы микроорганизмов в крови. Меняется температура тела и цвет кожи, учащается сердцебиение.
- Молниеносная. Сопровождается резким ухудшением самочувствия. Такая острая стадия может привести к септикопиемии – образованию гнойников.
- Поздняя стадия заражения. Характеризуется нарушением работы жизненно важных органов и гипотензией.
- Септический шок. Кровоснабжение органов нарушается, что приводит к летальному исходу.
Как определить заражение крови
Чтобы выявить тот факт, что кровь пациента заражена, должно присутствовать не менее двух критериев, указывающих на это: гипотермия или гипертермия, тахикардия и пониженный уровень лейкоцитов. Кроме того, существует целый комплекс исследований, при помощи которого можно выявить заражение:
- анализ мочи (превышение в моче белка может стать подтверждением диагноза);
- комплексное исследование показателей внутрисосудистого свертывания крови;
- рентген или УЗИ для обнаружения гнойных поражений тела.
Лечение
Чтобы избавить человека от последствий проникновения и распространения в крови опасных бактерий при заражении, медики могут прибегать к радикальным оперативным методам по удалению некрозов или ограничиваться более консервативным лечением. Все зависит от стадии заболевания и состояния конкретного организма, поэтому самолечение здесь неприемлемо. Лечение сепсиса крови может включать в себя:
- противовоспалительную и антибактериальную терапии, убивающие микроорганизмы и повышающие сопротивляемость им;
- введение водно-солевых растворов внутривенно, для дезинтоксикации организма после заражения;
- переливание плазмы от донора в самых запущенных случаях.
Антибиотики
Инфекция в крови мешает человеку нормально существовать из-за дисфункции его внутренних органов. Антибиотики подавляют рост живых клеток, к которым опасные микроорганизмы тоже относятся. При заражении данный вариант на первых порах и начальных стадиях будет самым действенным. Принимать препарат можно только по рекомендации врача и в комплексе со вспомогательным веществом. Для лечения сепсиса крови используют:
- Гентамицин. Нарушает белковый синтез, оказывая воздействие через клеточную мембрану микроорганизмов. Минусом являются побочные действия, связанные с долгим приемом препарата.
- Ванкомицин. Замедляет биосинтез стенки бактериальных клеток, что сказывается на них губительно. Противопоказан при почечных заболеваниях.
- Амоксициллин. Относится к группе пенициллинов, работает за счет угнетающего воздействия на зараженные клетки. Данная группа очень аллергична.
Последствия
Страшные фото и видео, изображающие осложнения после сепсиса крови, поражают и пугают. Самым опасным последствием является септический шок, затрудняющий кровообращение во внутренних органах. Даже если до данного состояния болезнь не дошла, опасность для здоровья колоссальна, поскольку могут развиваться разные патологии:
- сердечная или почечная недостаточность;
- поражение тканей печени;
- значительное увеличение отдышки;
- нестабильность температуры и давления;
- появление пролежней;
- закупорка сосудов и некроз тканей;
- кровотечения.
Герпес в крови: все, что важно знать каждому
Статистика гласит, что вирусом герпеса заражены около 90% населения всей планеты. Попадая в человеческий организм, он остается в нем навсегда. Как он проявляется? Какую несет опасность наличие герпеса в крови? Как его вылечить, и существуют ли профилактические меры? Всё это важно знать каждому человеку, так как герпес – это достаточно распространенное и коварное заболевание.
Общие сведения о вирусе герпеса в крови
Попадая в организм, вирус крепится к здоровой клетке и сливается с ее мембраной. После этого происходит внедрение ДНК вируса в ядро (важнейший структурный компонент, содержащий генетическую информацию) и зараженная клетка погибает. Но известны также случаи «обратимой адгезии» при которой вирус не задерживается в организме, поэтому заражение не происходит.
Особую опасность представляет проникновение герпетической инфекции из крови в нервные волокна и ганглии, так как, попав туда, она остается в организме навсегда (герпес, в отличие от других вирусов, способен тормозить выработку интерферона в организме, что делает невозможным полное излечение).
Вирус герпеса в крови может быть в двух формах:- активная (требующая лечения форма, чаще всего проявляющаяся в период простудных заболеваний (лабиальный герпес) и вследствие незащищенных половых актов (генитальный герпес);
- неактивная (скрытая форма никак себя не проявляющая длительное время).
Герпетическая инфекция через кровоток способна поражать все органы и системы, вызывать заражение крови и в некоторых случаях привести к летальному исходу.
По основным особенностям проявления герпеса, данное заболевание подразделяют на следующие виды:
- 1 и 2-й тип (простой вирус герпеса). 1 тип чаще всего проявляется на губах, 2-й – на гениталиях;
- 3 тип герпеса (ветряная оспа) – проявляется преимущественно у детей в виде множества пузырьков на теле, наполненных жидкостью;
- 4 тип (вирус Эпштейна-Барр) – опасен тем, что способен провоцировать возникновение таких серьезных заболеваний, как лимфома Беркитта, карцинома и др.;
- 5 тип (цитомегаловирусная инфекция) – поражает жизненно важные органы и представляет особенную угрозу для беременных, так может передаться плоду;
- 6 тип (розеоловирус) – на сегодняшний день еще плохо изучен, способен вызывать у детей экзантему и псевдокраснуху; 7-й тип – сосуществует с герпесом 6-го типа и имеет те же проявления;
- 8 тип (ассоциативный с Саркомой Капоши) – способен вызвать множество новообразований злокачественного характера на кожном покрове.
Новорожденный, зараженный герпесом от матери, становится носителем инфекции. Смертность детей в течение первой недели жизни довольно высокая.
Если ребенку все же удается выжить, у него могут наблюдаться такие осложнения:
- порок сердца;
- отклонения (задержка) в развитии;
- затяжная желтуха;
- разного рода поражения ЦНС;
- кровотечения (внутренние и внешние);
- слепота или глухота и другие патологии.
У взрослых, герпес может стать провоцирующим фактором, способным вызвать множество различных заболеваний:
- болезни глаз (флеботромбоз, кератит, неврит зрительного нерва);
- легких (бронхопневмония);
- ЦНС (менингит и энцефалит);
- половых органов (простатит, кольпит, уретрит и др.);
- ЖКТ (гепатит);
- сердечно-сосудистой системы (атеросклероз, миокардит);
- слизистой и кожи (стоматит, генитальный герпес).
Важно помнить, что заболевание очень заразно, поэтому следует знать, как можно заразиться, какие причины и симптомы имеет заболевание разных видов и на разных стадиях.
Причины, симптомы и способы передачи
Передаваться вирус может несколькими способами и главным образом контактным:
- при прямом контакте (поцелуи, половой путь передачи);
- воздушно-капельным путем;
- бытовым путем (через полотенца, платки, посуду);
- от матери к ребенку (вертикальный путь).
Причинами возникновения (рецидива) вируса могут стать: несоблюдение правил гигиены, стрессы, переохлаждение, беспорядочные половые связи, ослабленный иммунитет.
Проявления герпеса сложно спутать с другими кожными заболеваниями, так как герпетическая сыпь имеет свои особенности (распространяется по коже и слизистым в виде пузырьков, которые лопаясь, превращаются в мелкие ранки). Если герпес в неактивной форме передается в основном при тесном контакте, то вирус в активной форме намного опаснее, так как легко передается окружающим.
Наиболее распространенными являются вирусы герпеса 1-го и 2-го типа, и имеют такие симптомы:
- жжение и зуд – самый первый симптом, проявляется до возникновения сыпи;
- появление красноты и отечности в местах, где в дальнейшем образуются высыпания в виде пузырьков;
- исчезновение пузырьков (лопаются по истечении нескольких дней после появления и образование корочек на их месте);
- увеличение лимфоузлов;
- повышенная температура тела.
У детей чаще проявляется вирус герпеса 3-го типа («ветрянка»). Он намного легче переносится пациентами детского возраста, чем взрослыми. 4, 5, 6 тип герпеса сопровождается лихорадкой, увеличением лимфатических узлов и ангиной. 7 тип у детей вызывает экзантему (розеолу) и протекает с повышением температуры тела и мелкими высыпаниями.
Диагностика
При появлении любого рода высыпаний у ребенка или взрослого, в обязательном порядке необходима консультация специалиста.
При 1 типе герпеса проводят следующие диагностические мероприятия:
- визуальный осмотр (проводится осмотр высыпаний, проверяется состояние лимфоузлов, уточняется наличие других жалоб (симптомы в виде повышенной температуры тела и общего недомогания);
- забор слюны (особенно в случаях, когда герпес проявляется в ротовой полости);
- направление на анализ крови (в крови можно обнаружить наличие антител).
При вирусе герпеса 2-го типа необходимо:
- осмотр специалистом пораженных высыпаниями участков;
- анализ отделяемой из пузырьков жидкости;
- взятие мазка на анализ;
- направление на анализы (крови и мочи).
Для подтверждения наличия вируса герпеса в крови, материал для анализа берут из вены. Диагностика осуществляется при помощи методов: выявления антигенов, ПЦР, цитоморфологического, ИФА.
Специалисты, консультация которых может понадобиться при обнаружении герпетической инфекции: терапевт, дерматовенеролог, стоматолог, гинеколог.
Лечение
Так как лечить герпес в крови бесполезно (полностью избавиться от него невозможно), то терапия направлена в основном на устранение симптомов и поддержание иммунитета.
Главными целями лечения герпеса в активной форме являются:
- уменьшение проявлений (устранение симптомов);
- сокращение длительности острого периода;
- профилактические меры.
Герпес в крови поддается лечению в острой стадии при помощи фармацевтических препаратов в разных формах (таблетки, свечи, кремы, гели и мази). Основным способом борьбы с герпетической инфекцией на сегодняшний день является применение противовирусных препаратов (Ацикловир, Пенцикловир, Фоскарет). Помимо противовирусных лекарственных средств, больным также назначают препараты, содержащие интерфероны (Виферон, Лаферобион и др.), так как они повышают сопротивляемость организма и помогают быстрее справиться с острой формой болезни.
Народные методы также способны облегчить состояние пациента:
- зеленка (подсушивает высыпания и особенно часто используется при 3-ем типе вируса);
- пепел (также используется для подсушивания сыпи, но эффективность данного метода не доказана);
- подогревание ложки и прикладывание ее к губам (применяют при герпесе 1-го типа, эффективность данного метода заключается в том, что высокие температуры способны угнетать развитие вируса);
- аппликации из лекарственных растений (календула, прополис, алоэ);
- отвары из чеснока и полыни (используются для очищения крови и оказывают противовирусное действие).
Выбор метода лечения должен осуществляться исключительно специалистом. Самолечение может быть опасным для здоровья.
Профилактика
Предупредить появление вируса в организме достаточно сложно, но некоторые из профилактических мер все-таки необходимо соблюдать:
- следить за личной гигиеной;
- заниматься только защищенными половыми актами;
- проходить полное обследование перед тем, как планировать беременность.
Так как вирус герпеса переходит в активную форму в основном при ослаблении иммунитета, то для предотвращения проявления болезни (рецидивов) нужно:
- употреблять полезную и богатую на витамины и минералы пищу;
- в осенний и зимний период принимать витаминные комплексы;
- поддерживать физическую форму;
- закалять организм;
- отказаться от вредных привычек;
- следить за здоровьем (избегать стрессов, переохлаждения и своевременно обращаться к специалистам при первых симптомах ОРЗ и других болезней).
Герпетическая инфекция – довольно серьезное и опасное заболевание, а без своевременного лечения оно способно вызвать множество осложнений. Поэтому очень важно не игнорировать его проявления и сразу же обращаться за квалифицированной медицинской помощью.
Как сдавать анализы крови на вирусы?
Организм человека может подвергаться атакам многих агрессивных агентов, причем поражение некоторыми из них протекает без специфической симптоматики. На сегодняшний день в лаборатории есть возможность выявить присутствие вирусов в крови, в том числе и у детей.
Анализы на вирусы
Существует несколько методик определения вирусов в крови:
- Обычный общий анализ крови. Такое исследование позволяет понять, что в организме активно происходит воспалительный процесс – заболевание. Внимательно изучив результаты исследования и сравнив их с данными нормы, можно определить, чем именно вызван недуг – вирусами или бактериями. Благодаря этому появляется возможность подобрать наиболее оптимальное лечение, в частности, сделать вывод о необходимости использования антибиотиков.
- Иммуноферментный анализ (также известен под наименованием ИФА). Такое исследование позволяет выявить наличие в крови антигены и антитела, подсчитать их количество и соотношение. Благодаря данной методике можно диагностировать много вирусных недугов, представленных герпесом, гепатитом, ВИЧ, а также определить, болел ли пациент когда-то в прошлом определенными инфекционными болезнями, и есть ли у него к ним иммунитет (это касается краснухи, ветрянки, кори и пр.).
- Метод ПЦР – полицемеразной цепной реакции. Помогает выделить ДНК возбудителя заболевания из биологического материала пациента и распознать его. Для проведения такого исследования могут использоваться различные материалы – биологические жидкости, кровь, эпителий и пр.
Выяснить, какое исследование может быть необходимо в каждом конкретном случае, может только лечащий врач. Он также подскажет, как сдавать анализы крови на вирусы ребенку.
Анализы у детей
Сдать анализы ребенка для выявления вирусных инфекций можно в обыкновенной поликлинике либо в специализированных лабораториях. Чаще всего необходимость таких исследований возникает при затянувшейся простуде, когда родители подозревают присоединение бактериальной инфекции. Чтобы прояснить картину, нужно отправиться с ребенком в лабораторию и сдать обычный анализ крови из пальца.
Такое исследование рекомендуется проводить натощак. Малышу можно давать с утра лишь воду, от чистки зубов и перекусов лучше отказаться.
Для вирусных инфекций в результатах клинического исследования крови типично:
- Нормальный или немного сниженный уровень лейкоцитов (может наблюдаться небольшое повышение).
- Увеличение количества лимфоцитов либо моноцитов (а иногда и тех и других).
- Снижение объема нейтрофилов.
- Повышение СОЭ. Чаще всего этот показатель увеличивается только немного, но при тяжелых ОРВИ рост более значим.
Если инфекция носит бактериальный характер, для нее характерно:
- Увеличение количества лейкоцитов.
- Рост нейтрофилов (в основном палочкоядерных).
- Процентное снижение лимфоцитов.
- Повышение СОЭ.
Грамотно расшифровать анализы на вирусы у детей под силу квалифицированному педиатру. На основании обыкновенного общего исследования специалист может без труда сделать выводы о необходимости корректировки терапии.
В детском возрасте могут развиваться и другие более специфические вирусные заболевания, к примеру, спровоцированные вирусами:
- Эпштейн-Барра.
- Герпеса.
- Кори, краснухи и пр.
При подозрении на развитие определенной болезни врач может отправить малыша на более специфический анализ на вирус методом ИФА или ПЦР. Такие методы диагностики помогут в точности определить причину недомогания.
Как сдать?
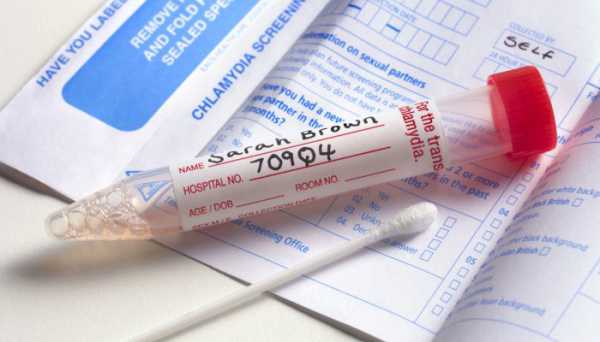
Для выполнения ИФА исследования необходимо сдавать кровь из вены. При этом врачи и лаборанты настаивают на:
- Проведении забора на голодный желудок. С вечера можно покормить малыша нетяжелой пищей, а с утра не давать ему ничего, кроме воды, вплоть до выхода из лаборатории.
- Необходимости соблюдения диеты за сутки до исследования (важно отказаться от жирной пищи).
- Проведении забора крови на фоне эмоционального и физического спокойствия пациента.
- Отказе от использования любых медикаментов минимум за пять-семь дней до выполнения исследования. При приеме лекарств нужно обязательно информировать об этом доктора, который выписывает направление и интерпретирует результаты анализа.
Что касается ПЦР-диагностики, то она не требует какой-то особенной подготовки. Материал для исследования могут забирать в любое время суток, без привязки ко времени трапезы.
Любые исследования крови на вирусы у детей не могут осуществляться вскоре после вакцинации. В противном случае картина анализа будет смазана – он будет совершенно недостоверным.
Расшифровка ИФА
Интерпретация каждого отдельного иммуноферментного анализа своя. Однако есть определенные закономерности:
- Если результаты исследования показывают наличие в организме иммуноглобулина G, можно сделать вывод о том, что ребенок уже переболел данным заболеванием и имеет к нему иммунитет. Также подобная ситуация может наблюдаться при хроническом течении недуга в стадии ремиссии.
- При наличии в крови антител M и А (lgM и lgA) следует сделать вывод о том, что болезнь сейчас находится на острой стадии развития или является хронической и пребывает в стадии обострения.
- Наличие в расшифровке показателей антител M указывает на первичное инфицирование и требует направленной терапии. Если lgM не определяются, скорее всего, конкретный возбудитель не присутствует в организме либо инфекция перешла в хроническую форму.
- Присутствие лишь показателя lgA указывает на хроническое либо скрыто протекающее заболевание.
Качественный ИФА дает информацию о наличии искомого вируса в образце либо его отсутствии. Количественный анализ дает информацию о стадии заболевания или об иммунитете к возбудителю.
Результаты иммуноферментного исследования могут выглядеть как таблица, в которой перечислены данные о найденных антителах либо антигенах. О положительной или же отрицательной реакции могут информировать пометки в бланке, также результат может определяться в количественном значении и быть отрицательным, слабоположительным, положительным либо резкоположительным. Кроме того, в лаборатории могут подсчитать уровень антител в забранном образце.
В точности расшифровать результаты анализа на вирусы под силу только опытному педиатру или инфекционисту. Попытки самодиагностики могут дать недостоверный результат.
Расшифровка ПЦР

Расшифровать результаты ПЦР проще простого – такое исследование может быть либо положительным, либо отрицательным. При отрицательном результате можно сделать вывод о том, что агрессивные ДНК в образце не обнаружены, соответственно, пациент здоров. А при положительном – о том, что человек нуждается в лечении.
Достаточно часто бывает, что ПЦР исследование дает информацию о наличии агрессивных возбудителей в организме, однако симптомы болезни не наблюдаются. Подобная ситуация возможна, если заболевание находится на ранней стадии развития. Врач при этом может порекомендовать проведение дополнительных диагностических исследований или проведение терапии.
ПЦР-диагностика инфекционных агентов считается очень точным анализом, так как дает возможность отыскать даже минимальные следы вируса. Определить необходимость проведения терапии под силу только врачу.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе