Вирус т4 что это за болезнь
Ретровирус - это что такое?
Ретровирус – это семейство вирусов, в которых генетический материал состоит из РНК. Микроорганизмы содержат обратную транскриптазу.
Ретровирусы – это микроскопические организмы, способные вызывать некоторые виды онкологических заболеваний, различные вирусные инфекции. Причем патологии могут возникать не только у людей, но и у животных. У людей ретровирусы вызывают ВИЧ-инфекцию (СПИД).
Особенности вируса
Ретровирусы – это уникальные организмы. Они способны размножаться, транскрибируясь в ДНК. Они попадают в кровь, начинается процесс транскрипции. После ее завершения вирусный геном получает полный доступ к ДНК клетки хозяина и начинает воспроизводить все происходящие с ней процессы. В дочерних клетках вирусная ДНК создает РНК копии. Этот процесс может продолжаться длительное время, но, в конце концов, копии покидают дочерние клетки и покрываются белковой оболочкой. В результате этого ретровирусы вызывают изменение нормального процесса репликации, происходящего в клетках, при котором задействуется РНК. Этот процесс обращается вспять. Сами же инфицированные клетки длительное время сохраняются в организме. В некоторых случаях изменяемые клетки разрушаются, как это происходит при ВИЧ-инфекции, а иногда превращаются в раковые.
К ретровирусам относится семейство вирусов Retroviridae. Они склонны к мутациям, из-за чего быстро приобретают устойчивость к противовирусным препаратам. Из-за этой особенности бороться с ретровирусной инфекцией сложно.
Некоторые люди считают, что ретровирус – это простой вирус, напоминающий грипп, но это не так. Данная разновидность опасна и с ней практически невозможно бороться. Чтобы оказать противодействие, необходимо разрабатывать особые схемы терапии с использованием противовирусных препаратов. Чтобы не заразиться ретровирусной инфекцией, проще проводить профилактические мероприятия в виде плановых прививок.
Несмотря на то, что ретровирусы способны вызывать опасные для жизни заболевания, их легко побороть обычным мылом и водой: для дезактивации достаточно мыть руки с мылом. Для предотвращения распространения применяют барьерные меры профилактики, в числе которых резиновые перчатки, маски для лица, некоторые марки презервативов.
Классификация ретровирусов
Первые примеры ретровируса и его воздействия на живой организм были описаны более ста лет назад. С тех пор интерес к микроорганизму сильно вырос. Сейчас ретровирусы подразделяются на следующие виды:
- Семейство онкогенных вирусов. Эта разновидность способствует развитию сарком и лейкемии в организме человека и животных. Одним из самых важных представителей этого типа недуга является T-лимфотропный вирус человека.
- Семейство лентивирусов. Ярким представителем группы является ВИЧ.
- Семейство спумавирусов. Этот вид не связан ни с какими патологиями, но способен вызывать изменения на клеточном уровне.
По мере изучения морфологии вируса были выявлены самые разные типы организмов, которые разделили на несколько групп:
- Безоболочечные организмы.
- Оболочечные виды с ацентрическим расположением нуклеокапсидом.
- Оболочечные виды, у которых нуклеокапсид располагается центрально.
- Вирусы крупного размера с минимальным количеством шипов.
РНК вируса имеет несколько рамок считывания информации, соответственно, кодировать она будет только определенные группы структурных белков: группы Gag, CA, MA и NC.

Патологии, вызываемые РНК-вирусами
Существует ряд патологий, которые вызываются РНК-содержащими вирусами. К ним относятся:
- Грипп.
- Краснуха.
- Корь.
- Вирусный энтерит.
- Паротит.
- Энтеровирусные инфекции.
- ВИЧ.
- Т-лимфотропная инфекция человека типа 1.
- Т-лимфотропная инфекция человека типа 2.
РНК-вирусы могут спровоцировать развитие сарком и лейкемий.
Острый ретровирусный синдром при ВИЧ
Среди всех существующих патологий, вызванных РНК-содержащими микроорганизмами, самым распространенным является острый ретровирусный синдром. Это первичное инфицирование вирусом иммунодефицита человека, продолжающееся до полугода после заражения.
После заражения ВИЧ обычно проходит от нескольких недель до нескольких месяцев. В это время нет никаких клинических проявлений инфекции. Этот бессимптомный период называют инкубационным. В некоторых случаях он может длиться до года.
Симптомы ретровируса проявляются постепенно, начиная с поражения верхних дыхательных путей, как при гриппе, хотя намного чаще у больных начало патологии протекает как мононуклеоз:
- появляется стоматит, фарингит с поражением лимфоузлов;
- повышается температура тела;
- снижается аппетит, пациент начинает терять вес;
- тошнота, нарушение стула;
- размеры селезенки и печени увеличиваются;
- на коже появляется сыпь;
- развивается асептический менингит, нарушается психическое состояние пациента, появляются невриты.
Диагностика синдрома
Острая фаза патологии длится около десяти дней. Чтобы установить, что у пациента имеется вирусная патология, необходимо сдать кровь на анализ: в плазме выявляют РНК ВИЧ. Затем проводится подтверждение острой фазы ретровирусного синдрома. Для этого сдает повторный анализ. Если через три недели в крови обнаружат антитела к ВИЧ, а в общем анализе лейкопению и лимфопению, то можно предположить острую фазу.
Если в эту фазу не будет обнаружено заболевание и не назначено лечение, симптомы ретровируса могут затихнуть на несколько лет. Единственным клиническим проявлением может стать увеличение лимфоузлов.
Если диагностика проведена вовремя, а лечение ретровируса назначено верно, то пациенты могут прожить с патологией более двадцати лет.
Лечение
Существует множество самых различных мнений о начальном лечении, но все они сводятся к тому, что терапию следует начинать сразу же после установки диагноза, не дожидаясь клинических проявлений и осложнений.
Зная, от чего погибает ретровирус, врач может правильно подобрать схему лечения и назначить противовирусные препараты. Обычно подбирается два антиретровирусных средства, прием которых ведется под лабораторным контролем сыворотки крови.
Чаще всего назначают:
- препараты, относящиеся к группе нуклеозидов обратной транскриптазы;
- средства из группы протеазы;
- препараты, относящиеся к ненуклеозидным ингибиторам транскриптазы.
Огромную роль в лечение ретровирусной инфекции имеет терапия вторичных патологий. С этой целью врач назначает полное обследование, в ходе которого определяют, какими недугами страдает больной. После выявления хронических заболеваний подбирается терапия, направленная на избавление от болезней или на достижение стойкой ремиссии.
В качестве дополнительного лечения обязательно проводится витаминотерапия, физиолечение, иммунотерапия, коррекция питания.
После лечения пациенту придется всю жизнь наблюдаться у врача, вести здоровый образ жизни, соблюдать строгие рекомендации. В противном случае ретровирус может вновь активироваться.
Т-лимфотропные вирусы человека
Т-лимфотропные патологии делятся на два типа: тип 1 и тип 2. Каждый из них представлен определенными недугами, вызываемыми РНК-вирусами.
К первому типу Т-лимфотропной инфекции относят Т-клеточный лейкоз, лимфому и спастический парапарез тропического типа. В эпидемиологических районах, где наблюдается высокий уровень заражения Т-лимфотропным вирусом, диагностируются дерматиты, пневмонии, артриты.
Т-лимфотропная инфекция второго типа вызывает Т-клеточную лимфому и некоторые виды лейкозов. В редких случаях микроорганизм способен привести к развитию волосатоклеточного лейкоза.
В заключение
Любую инфекцию проще предупредить, чем лечить, и особенно заражение РНК-вирусами. Чтобы быть здоровым, следует соблюдать правила личной гигиены, мыть руки с мылом. Защититься от патологии поможет хороший иммунитет и здоровый образ жизни.
Для профилактики ретровирусных инфекций следует взять за привычку мыть руки каждый раз, зайдя в дом с улицы, перед каждым приемом пищи. В обязательном порядке применяют барьерные средства - презервативы, резиновые перчатки, маски. Эти простые правила помогут снизить до минимума риск заражения ретровирусной инфекцией.
Вирусы
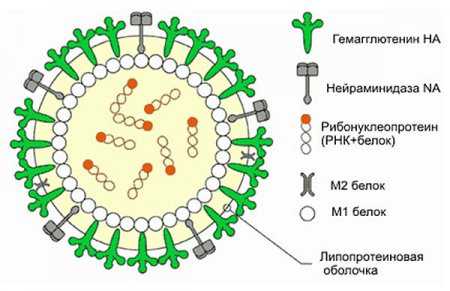
Вирусы - единственная неклеточная форма жизни. Вирус в основном состоит из геномной нуклеиновой кислоты. Поскольку вирус сам по себе не может расти и размножаться, нельзя считать его «живым» организмом в обычном понимании. В состав вирусов входит либо ДНК, либо РНК, образованная одной или двумя цепями, в зависимости от типа вируса. Все вирусы имеют белковую оболочку (капсид), внутри которой заключена нуклеиновая кислота; у некоторых обнаружена дополнительная, богатая липидами, оболочка, окружающая капсид. Белковая или липопротеиновая оболочка «узнает» поверхность, на которой адсорбируется вирус, и защищает нуклеиновую кислоту в составе вириона.
Вирусы имеют важное значение, поскольку широко распространены у растений и других организмов, часто при этом являясь причиной болезни. У человека вирусы вызывают множество заболеваний, включая оспу, ветряную оспу, корь, свинку, грипп, респираторные заболевания (часто осложненные вторичной бактериальной инфекцией), инфекционный гепатит, желтую лихорадку, полиомиелит, бешенство, герпес и СПИД (синдром приобретенного иммунодефицита). Иногда вирусы одной группы могут поражать и растения, и животных. К болезни приводит резкое нарушение процессов жизнедеятельности зараженной клетки. Многие вирусные заболевания у животных можно предупредить путем иммунизации, эффективность которой против оспы была впервые продемонстрирована в 1790-х годах английским врачом Эдуардом Дженнером. Однако, как уже установлено, вирусные заболевания с трудом поддаются лечению, поскольку вирусы не чувствительны к антибиотикам. К счастью, во многих случаях иммунная система ограничивает дальнейшее распространение инфекции. Вирусы поражают не только эукариотические организмы, но и бактерии. Вирусы бактерий называются бактериофагами («пожиратели бактерий») или просто фагами.
СТРУКТУРА ВИРУСНЫХ ЧАСТИЦ
С помощью электронного микроскопа изучена структура большого числа вирусов. Вирус табачной мозаики, например, имеет палочковидную форму; его длина составляет 300 нм и диаметр — 15 нм. В состав вируса входит единственная молекула РНК размером в 6000 нуклеотидов . Капсид состоит из 2000 идентичных молекул белка, уложенных по спирали. Наиболее распространенная форма вирусных капсидов — икосаэдр с 20 гранями. Икосаэдр — это многогранник с кубическим типом симметрии, образованный большим числом идентичных субъединиц
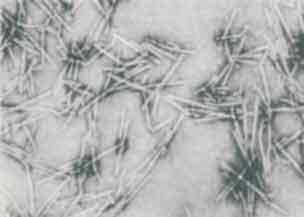
Вирус табачной мозаики под электронным микроскопом.
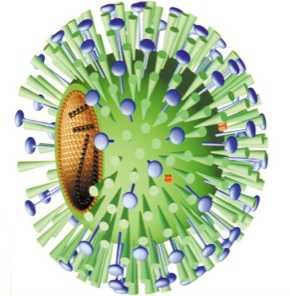
Бактериофаг Т4.
Один из распространенных бактериофагов — Т4. имеет более сложную структуру, чем обсуждавшиеся вирусы. Длина его составляет 100 нм, а сам бактериофа: состоит из пяти «частей»: гексагональной головки, отростка, чехла отростка, способного к сокращению, базальной пластинки и нитей отростка. Длинная молекула ДНК уложена в виде спирали внутри головки фага. Фаг Т4, подобно другим вирусам, способен к синтезу многих белков, не входящих в состав самих вирусных частиц.
На этой модели показано нападение бактериофага Т4 на бактерию. Бактериофаг обволакивает бактерию своими нитями отростка и закрепляется на бактерии, а затем с помощью способного к сокращению чехла отростка впрыскивает свою ДНК внутрь бактерии.
Никто не знает, сколько существует вирусов, и почти всегда можно выделить новые их виды, исследуя новые группы организмов. Номенклатура вирусов в настоящее время усиленно разрабатывается; латинские двойные названия, принятые в современной систематике, к вирусам обычно не применяются. Бактериофаги обозначают буквами и цифрами, например Т7 (Т означает «тип»). Вирусы растений обычно имеют «народные» названия, например «ВТМ» -- вирус табачной мозаики; вирусам животных иногда дают латинские названия, как бактериям.
Что такое СПИД? Причины, симптомы и лечение ВИЧ-инфекции

СПИД (Синдром приобретённого иммунного дефицита) — это заболевание причиной которого является вирус иммунодефицита человека (ВИЧ). СПИД характеризуется тем, что атакует иммунную систему.
Эта болезнь распространяется через сперму, вагинальные выделения и кровь.
К счастью, в настоящее время существуют различные виды лечения позволяющие остановить эволюцию СПИДа.
Причина СПИДа
Причиной появления синдрома приобретенного иммунного дефицита является ретровирус ВИЧ (вирус иммунодефицита человека, на английском: HIV — human immunodeficiency virus). Этот вирус разрушает иммунную систему, проникая в лимфоциты Т4 (CD4+), клетки которые защищают организм от внешних раздражающих факторов.
Почему вирусы атакуют клетки?
Все клетки человека похожи между собой — все они содержат одинаковое количество хромосом с идентичной информацией.
У каждого здорового человека — 46 хромосом, которые состоят из ДНК (Дезоксирибонуклеиновая кислота). Благодаря чтению ДНК другими молекулами клетки, создаются белки. Для этого из ДНК создаётся РНК (Рибонуклеиновая кислота).
Некоторые вирусы (как и вирус иммунодефицита человека) являются РНК-содержащими вирусами. Они не могут размножаться самостоятельно, поэтому нуждаются в клетках. В клетках других организмах они используют молекулы клетки для мультипликации собственного РНК. Получается что вирусы атакуют клетки для того чтобы размножатся.
Ситуация СПИДа в мире
Во всем мире существуют около 30 миллионов больных СПИДом:
- 21 миллион в Африке;
- 6,5 миллионов в Азии и в Тихоокеанском регионе;
- 1,6 миллионов в в Латинской Америке, включая Карибский бассейн;
- 900 тысяч в Северной Америке;
- 530 тысяч в Западной Европе;
- 150 тысяч в Восточной Европе;
- 12 тысяч в Австралии и в Новой Зеландии.
Передача вируса ВИЧ
Синдром приобретённого иммунного дефицита может распространиться 3-мя способами:
- во время полового акта (через сперму или вагинальные выделения);
- от серопозитивной матери к ребенку, во время беременности или во время кормления грудью;
- через кровь (при переливании или использовании инфицированных инъекций).
Риск заражения плода от матери во время беременности в последние годы уменьшился от 20 % до 5 % из-за применения специальных лекарств.
У 15 — 20 % детей, которые заразились ВИЧ-инфекцией от матери, можно заметить развитие острого иммунного дефицита.
Эволюция синдрома приобретенного иммунного дефицита
Существуют несколько стадий СПИДа от момента заражения до первых признаков болезни:
- стадия инкубации;
- стадия хронической бессимптомной инфекции;
- болезнь.
Стадия инкубации
У некоторых больных, замечаются симптомы инфекционного мононуклеоза через 2 — 12 недель от заражения:
- недомогание;
- увеличение лимфатических узлов;
- повышение температуры.
Через месяц эти признаки исчезают.
Стадия бессимптомной инфекции
У зараженного СПИДом пациента не замечаются определенные симптомы.
Болезнь
Иммунный дефицит может обостриться такими признаками:
Из-за снижения числа Т4-лимфоцитов (CD4+) в организме, процветают различные инфекции. Снижение числа Т4-лимфоцитов (CD4+) до критического уровня может стать причиной смерти больного.
Лечение СПИДа
До 1996 года, продолжительность жизни пациентов страдающих СПИДом увеличивалась за счёт борьбы с второстепенными инфекциями, но не было никаких средств борьбы с самим вирусом.
В наши дни, существуют эффективные противовирусные виды лечения, состоящие в комбинировании различных лекарственных препаратов:
- 2 лекарственных препаратов в случае битерапии;
- 3 лекарственные препараты в случае тритерапии.
Даже если эти виды лечения увеличивают численность Т4-лимфоцитов (CD4+) у пациентов с пониженным иммунитетом и повышают продолжительность жизни больных, пока что не понятны все механизмы эволюции этого заболевания:
- Может ли вирус развивать выносливость к новым препаратам?
- Может ли СПИД стать заболеванием бедных стран из-за высокой стоимости лекарств?
- Можно избавиться из организма от вируса ВИЧ навсегда?
Профилактика СПИДа
Вакцинация могла бы стать отличным методом борьбы с синдромом приобретенного иммунного дефицита, но, к сожалению, создание эффективной прививки связано с большими трудностями.
Профилактика остаётся важнейшим методом защиты от СПИДа.
Главными рекомендациями по избеганию СПИДа являются:
- изменение сексуального поведения:
- ограничиваться одним сексуальным партнером;
- использование презерватива во время полового акта.
Обзор данной статьи можете прочитать в сверхбыстром мобильном формате: Что такое СПИД и как защититься от этой болезни?
Что такое вирусы? Симптомы, диагностика и лечение вирусов
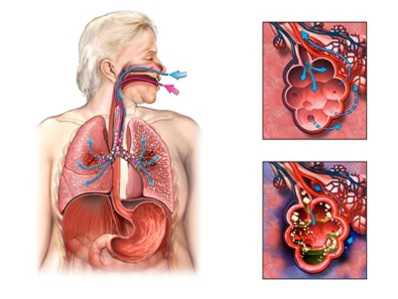
Вирусы — это мельчайшие внутриклеточные паразиты (0,02—0,3 мкм), иногда кристаллизующиеся; центральная часть вирусной частицы состоит из нуклеиновой кислоты (РНК или ДНК), наружная оболочка белковая, иногда с липидами; воспроизведение вирусов возможно только в клетке-хозяине (бактериальной, растительной или животной). Первым этапом инфицирования является прикрепление вируса к клетке-хозяину, затем вирус проникает внутрь клетки и в присутствии специфических ферментов происходит репродукция вирусной РНК или ДНК. Большинство РНК-вирусов реплицируются в цитоплазме, в то время как ДНК-вирусы — в ядре. Пораженные клетки погибают, выделяя новые вирусы, которые инфицируют соседние клетки.
Некоторые инфекции асимптомагичны или латентны. При латентной инфекции вирусная РНК или ДНК присутствует в клетке, но не вызывает заболевания, если не появляются триггерные факторы. Латентность облегчает распространение вируса от человека к человеку. Герпесвирусы проявляют свойство латентности.
Сотни вирусов могут поражать человека. Вирусы, поражающие людей, распространяются преимущественно самим человеком, в основном через выделения из дыхательных путей и кишечника, некоторые — при сексуальном контакте и при переливании крови. Их распространение среди людей ограничивается врожденной невосприимчивостью, приобретенным естественным или искусственным иммунитетом, санитарно-гигиеническими и прочими социальными мероприятиями, а также химиопрофилактикой.
Для многих вирусов основным хозяином служат животные, а человек — лишь вторичным или случайным. Возбудители зоонозов в отличие от специфических человеческих вирусов в своем распространении ограничены географически теми условиями, в которых поддерживается естественный цикл инфекции без участия человека (наличие соответствующих позвоночных, членистоногих или тех и других).
Онкогенные свойства ряда вирусов животных хорошо изучены. Человеческие Т-лимфотропные вирусы типа 1 связывают с некоторыми лейкозами и лимфомами, вирус Эпштейна—Барр вызывает злокачественные новообразования, например назофарингеальную карциному, африканскую лимфому Беркитта, лимфомы у получавших иммунодепрессанты реципиентов пересаженных органов. Гепатиты В и С предрасполагают к развитию гепатокарциномы. Вирус герпеса человека 8-го типа предрасполагает к развитию саркомы Капоши, первичная выпотная лимфома (лимфома полостей тела) и болезнь Кастлемана (лимфопролиферативные расстройства).
Длительный инкубационный период, характерный для некоторых вирусных инфекций, дал основание для термина «медленные вирусы». Ряд хронических дегенеративных заболеваний ранее неизвестной этиологии теперь относят к медленным вирусным инфекциям. Среди них отметим подострый склерозирующий панэнцефалит (вирус кори), прогрессирующий краснушный панэнцефалит и прогрессирующую многоочаговую лейкоэнцефалопатию (JC-вирусы). Болезнь Крейтцфельда—Якоба и губчатая энцефалопатия имеют признаки, сходные с медленными вирусными инфекциями, но вызываются прионами.
Диагностика
Лишь немногие вирусные заболевания, например корь, краснуха, розеола новорожденных, инфекционная эритема, грипп и ветрянка, могут быть диагностированы на основании только клинической картины и эпидемиологических данных.
Следует помнить, что точная диагностика необходима тогда, когда требуется специфическое лечение или когда инфекционный агент представляет потенциальную угрозу для общества (например, атипичная пневмония, SARS).
Быстрая диагностика возможна в специально оснащенных вирусологических лабораториях путем культивирования, ПЦР, определения вирусных антигенов. Может помочь электронная (не световая) микроскопия. Для ряда редких заболеваний (например, бешенство, восточный лошадиный энцефалит и др.) существуют специализированные лаборатории (центры).
Профилактика и лечение
Прогресс в использовании вирусных препаратов очень быстрый. Антивирусная химиотерапия направлена на различные фазы вирусной репликации. Они могут влиять на прикрепление частицы к мембране клетки-хозяина или препятствуют высвобождению нуклеиновых кислот вируса, ингибируют клеточный рецептор или факторы вирусной репликации, блокируют специфические вирусные ферменты и белки, необходимые для репликации вируса, но не влияющие на метаболизм клетки-хозяина. Наиболее часто антивирусные препараты используются в терапевтических и профилактических целях против герпесвирусов (включая цитомегаловирус), респираторных вирусов, и ВИЧ. Тем не менее, отдельные препараты эффективны против многих типов вирусов, например, лекарства против ВИЧ используются при лечении гепатита В.
Интерфероны высвобождаются из инфицированных вирусов или другими антигенами. Существует много разных интерферонов, проявляющих множественные эффекты, включающие ингибирование трансляции и транскрипции вирусной РНК, прекращение вирусной репликации без нарушения функции клетки хозяина. Интерфероны иногда даются в форме, связанной с полиэтиленгликолем (пегилированные интерфероны), что позволяет добиться пролонгированного эффекта.
Интерферонотерапия применяется для лечения гепатита В и С и папилломавируса человека. Интерфероны показаны для лечения пациентов с хроническими гепатитами В, С в сочетании с нарушением функции печени, определенной вирусной нагрузкой и наличием соответствующей гистологической картины. Интерферон-2в используется для лечения гепатита В в дозе 5 млн ЕД подкожно 1 раз в день или 10 млн ЕД подкожно 3 раза в неделю в течение 16 недель. Лечение усиливает клиренс ДНК вируса гепатита В и нВеАg из плазмы, улучшает функцию печени и гистологическую картину.
Гепатит С лечится рибавирином в сочетании с пегилированными интерферонами-2в в дозе 1,5 мкг/кг подкожно 1 раз в неделю или пегилированным интерфероном-2а 180 мкг подкожно 1 раз в неделю. Лечение позволяет снизить уровень вирусной РНК, улучшить функцию печени и гистологическую картину. Интерферон-п3 внутримышечно или непосредственно в пораженную область используется при лечении остроконечных кандилом гениталий и кожи. Оптимальные схемы и длительность эффекта неизвестны. Изучается эффективность применения рекомбинантных форм эндогенного интерферона альфа при волосатоклеточном лейкозе, саркоме Капоши, вирусе папилломы человека и респираторных вирусах.
Побочные эффекты включают лихорадку, ознобы, миалгии, слабость, начинаются через 7—12 часов после первой инъекции и длятся до 12 часов. Также могут быть депрессия, гепатиты и при использовании высоких доз угнетение костного мозга.
-
Вакцины и иммуноглобулины.
Вакцины стимулируют природный иммунитет. Используются вирусные вакцины против гриппа, кори, паротита, полиомиелита, бешенства, краснухи, гепатитов В и А, опоясывающего лишая и желтой лихорадки. Доступны вакцины против аденовирусов и ветряной оспы, но их используют только в группах высокого риска (например, у призывников).
Иммуноглобулины применяются для пассивной иммунизации в ограниченном ряде случаев, например, для постэкспозиционной профилактики (гепатит, бешенство). Другие могут быть полезны при лечении заболеваний.
Респираторные вирусы
Вирусные инфекции чаще поражают верхние и нижние отделы дыхательного тракта. Респираторные инфекции могут классифицироваться в соответствии с вызвавшими их вирусами (например, грипп), но обычно используют клиническую синдромную классификацию (например, простудные заболевания, бронхиолит, круп). Хотя отдельным патогенам присущи специфические клинические симптомы (например, риновирус и простуда, респираторно-синцитиальный вирус и бронхиолит), каждый вирус способен привести к практически любому симптому.
Тяжесть вирусной инфекции варьирует в широких пределах, причем тяжелее она протекает у детей и пожилых. Смертность определяется прямыми причинами (зависит от характера вирусной инфекции), а также непрямыми (в результате обострений сопутствующей сердечнососудистой патологии, бактериальной суперинфекции легких, придаточных пазух носа, среднего уха).
Лабораторное исследование патогенов (ПЦР, культуральное исследование, серологические тесты) занимает слишком много времени, для того чтобы быть полезным для конкретного больного, но необходимо для анализа эпидемической ситуации. Более быстрое лабораторное обследование возможно в отношении вирусов гриппа и респираторно-синцитиального вируса, значение этих методов в рутинной практике остается неясным. Диагностика основывается на клинических и эпидемиологических данных.
Лечение
Лечение вирусных респираторных инфекций обычно симптоматическое. Антибактериальные средства неэффективны в отношении вирусов, а профилактика против вторичной бактериальной инфекции не рекомендуется: антибиотики назначаются только при уже присоединившейся бактериальной инфекции. У больных с хронической легочной патологией антибиотики назначаются с меньшими ограничениями. У детей не должен применяться аспирин в связи с высоким риском развития синдрома Рея. У некоторых пациентов с вирусными заболеваниями верхних дыхательных путей кашель сохраняется на протяжении многих недель после выздоровления. Симтомы могут поддаваться воздействию бронходилататоров и глюкокортикоидов.
В некоторых случаях важны антивирусные препараты. Амантадин, ремантадин, оселтамавир и занавир эффективны при гриппе. Рибавирин, аналог гуанозина, ингибирует репликацию РНК и ДНК многих вирусов и может назначаться иммуноскомпрометированным больным с риносинцитиальными поражениями нижнего дыхательного тракта.
Простуда
Это острая вирусная инфекция дыхательных путей, саморазрешающаяся и протекающая обычно без температуры, с воспалением верхних отделов дыхательного тракта, включая ринорею, кашель, першение в горле. Диагноз — клинический. Профилактике помогает тщательное мытье рук. Лечение симптоматическое.
В большинстве случаев (30—50 %) возбудителем является какой-либо из более чем 100 серотипов группы риновирусов. Простуда также вызывается вирусами из группы коронаровирусов, гриппа, парагриппа, респираторно-синцитиальными, особенно у больных, переносящих реинфекцию.
Возбудители простуды имеют связь со временем года, чаще это весна и осень, реже — зима. Риновирусы чаще всего распространяются при прямом контакте с зараженным человеком, но могут передаваться и воздушно-капельным путем.
Для развития инфекции наиболее важно присутствие в сыворотке и секретах нейтрализующих специфичных антител, отражающих прежний контакт с данным возбудителем и обеспечивающих относительный иммунитет. На восприимчивость к простуде не влияют длительность холодовой экспозиции, состояние здоровья и питания человека, патология верхнего дыхательного тракта (например, увеличенные миндалины и аденоиды).
Симптомы и диагностика
Заболевание начинается внезапно после короткого инкубационного периода (24—72 часа) с неприятных ощущений в носу и горле, вслед за чем появляются чиханье, насморк и недомогание. Температура обычно остается нормальной, особенно когда причиной является рино- и короновирус. В первые дни выделения из носа водянистые и обильные, затем становятся более густыми и гнойными; слизисто-гнойный характер этих выделений обусловлен присутствием лейкоцитов (в основном гранулоцитов) и не обязательно вторичной бактериальной инфекцией. Покашливание со скудной мокротой часто продолжается в течение 2 недель. Если нет осложнений, симптомы простуды стихают через 4—10 суток. При хронических заболеваниях дыхательных путей (астма и бронхит) после простуды обычно бывают обострения. Гнойная мокрота и симптомы со стороны нижних дыхательных путей не очень характерны для риновирусной инфекции. Гнойный синусит и воспаление среднего уха обычно являются бактериальными осложнениями, но иногда они связаны с первичной вирусной инфекцией слизистых оболочек.
Диагностика обычно клиническая, без диагностических тестов. Для дифференциальной диагностики наиболее важен аллергический ринит.
Лечение и профилактика
Специфического лечения не существует. Обычно применяют антипиретики и анальгетики, которые снижают лихорадку и уменьшают першение в горле. При заложенности носа применяют деконгестанты. Наиболее эффективны местные назальные декогестанты, но их применение более 3—5 дней может привести к усилению назальных выделений. Для лечения ринореи можно применять ангигистаминные препараты первого поколения, (например, хлорфенирамид) или ипратропиум бромид (интраназально 0,03 % раствор 2—3 раза в день). Эти препараты, однако, должны быть исключены у пожилых и лиц с доброкачественной гиперплазией простаты и лиц с глаукомой. Антигистаминные препараты первого поколения вызывают сонливость, однако препараты второго поколения (без седативного эффекта) не эффективны для лечения простуды.
Цинк, эхинацея, витамин С повсеместно применяются для лечения простуды, но их эффекты не доказаны.

Вакцин нет. Поливалентные бактериальные вакцины, цитрусовые, витамины, ультрафиолет, гликолевые аэрозоли и другие народные средства не предотвращают простуду. Мытье рук и использование поверхостных дезинфектантов снижают распространенность инфекции.
Антибиотики назначают только при присоединении вторичной бактериальной инфекции, исключение составляют больные с хроническими заболеваниями легких.
Парагрипп
Респираторные заболевания, вызываемые несколькими близкородственными вирусами, варьирующие от простуды до гриппоподобных симптомов или пневмонии, а в тяжелой форме при высокой температуре проявляющиеся чаще всего как грипп. Диагноз клинический. Лечение симптоматическое.
Вирусы парагриппа представляют собой РНК-содержащие парамиксовирусы четырех серологически различных типов, обозначаемых 1,2,3 и 4. Эти четыре серотипа вызывают заболевания различной тяжести, но имеют общие антигены. Серотип 4 перекрестно реагирует с антигенными детерминантами вируса эпидемического паротита и иногда может являться причиной респираторного заболевания.
Ограниченные вспышки парагриппа бывают в школах, яслях, детских садах, больницах и других учреждениях. Серотипы 1 и 2 вызывают осенние вспышки заболевания. Заболевание, связанное с серотипом 3, эндемично и высококонтагиозно для детей младше 1 года. Возможно повторное инфицирование, тяжесть последующих инфекций снижается и их распространение ограничивается. Таким образом, у иммунокомпетентных лиц инфекция чаще протекает асимптоматично.
Наиболее часто у детей поражается верхний дыхательный тракт с или без небольшой лихорадки.
При поражении вирусом парагриппа типа 1 развивается круп (острый ларинго- трахеобронхит), преимущественно у детей в возрасте 6—36 месяцев. Круп начинается с симптомов простуды, затем присоединяются лихорадка и лающий кашель, охриплость голоса, стридор. Дыхательная недостаточность развивается редко, но может иметь фатальный исход.
Вирус парагриппа типа 3 может быть причиной развития пневмонии и бронхиолита у маленьких детей. Заболевание требует дифференциальной диагностики с респираторно-синцитиальной инфекцией, но часто более слабая.
Специфическая лабораторная диагностика не требуется. Лечение симптоматическое.
Респираторно-синцитиальная и метапневмовирусная инфекция
Респираторно-синцитиальный вирус (РСВ) и человеческий метапневмовирус (ЧМВ) вызывают сезонное поражение нижних отделов респираторного тракта, особенно у маленьких детей. Тяжесть заболевания варьирует от бессимптомного течения до тяжелого, а клинические проявления включают бронхиолит и пневмонию. Диагноз обычно клинический, хотя возможности лабораторного тестирования имеются. Лечение симптоматическое.
РСВ — РНК-овый вирус, классифицируемый как пневмовирус, имеет подгруппы А и В. Человеческий метапневмовирус (ЧМВ), сходный, но отдельный вирус, открыт недавно. РСВ распространен повсеместно, почти все дети инфицируются к 4 годам жизни. Вспышки заболевания происходят обычно зимой или ранней весной. Иммунитет у переболевших нестойкий, поэтому контагиозность доходит до 40 %. И все-таки наличие антител против РСВ снижает тяжесть болезни. Эпидемиологические особенности распространения ЧМВ сходны с РСВ, но выраженность вспышек существенно ниже. РСВ — наиболее частая причина заболеваний нижних отделов респираторного тракта у маленьких детей.
Симптомы и диагностика
Наиболее характерные симптомы — бронхиолит и пневмония. В типичных случаях заболевание начинается с лихорадки, респираторных симптомов, которые прогрессируют: через несколько дней присоединяются одышка, кашель, хрипы. У детей младше 6 месяцев первым симптомом может стать апноэ. У здоровых взрослых и старших детей заболевание обычно протекает бессимптомно или в виде бестемпературной простуды. Тяжелая болезнь развивается у пожилых, иммуноскомпрометированных лиц, страдающих сопутствующей легочной и сердечной патологией.
РСВ (возможно, и ЧМВ) следует заподозрить у маленьких детей с симптомами бронхиолита и пневмонии в сезон, характерный для РСВ. Поскольку антивирусное лечение в целом не рекомендуется, потребности в лабораторной диагностике нет. Последняя полезна для внутрибольничного контроля, что позволяет выделить группы детей, пораженных одним вирусом. Для детей имеются высокочувствительные тесты определения антигенов РСВ; в отношении взрослых они нечувствительны.
Лечение и профилактика
Лечение симптоматическое, включает ингаляции кислорода и гидратационную терапию по необходимости. Глюкокортикоиды и бронходилататоры обычно неэффективны. Антибиотики резервируются для пациентов с продолжающейся лихорадкой и подтвержденной при рентгенологическом исследовании пневмонией. Паливизумаб для лечения неэффективен. Риба- верин, обладающий антивирусной активностью, против РСВ неэффективен или малоэффективен, обладает токсичностью и не рекомендуется для длительного приема, за исключением иммуноскомпрометированных лиц.

Пассивная профилактика моноклональными антителами к РСВ (паливизумаб) снижает частоту госпитализаций в группах подростков высокого риска. Экономически вакцинация оправдана для маленьких детей, которым может понадобиться госпитализация (то есть в возрасте менее 2 лет) с врожденными пороками сердца или хроническими заболеваниями легких, требовавшими медикаментозного лечения в последние 6 месяцев, недоношенные дети (менее 29 недель), которые встретили РСВ-сезон в возрасте менее 1 года, либо рожденные в период 29—32 недели гестации и встретившие РСВ-сезон в возрасте менее 6 месяцев). Доза составляет 15 мг/кг внутримышечно. Первая доза назначается только перед наступлением сезона обострений. Последующие дозы даются с интервалом 1 месяц в течение всего эпидемиологического сезона, обычно 5 доз.
Тяжелый острый респираторный синдром
Предикторами летальных исходов являются возраст старше 60 лет, тяжелая сопутствующая патология, повышение уровня ЛДГ и повышение абсолютного числа нейтрофилов. Лечение ТОРС симптоматическое, при необходимости — механическая вентиляция легких. Озельтамивир, рибавирин и глюкокортикоиды могут быть использованы, но данные об их эффективности отсутствуют.

Больные с подозрением на ТОРС должны быть госпитализированы в бокс с отрицательным внутрибоксовым давлением. Должны быть выполнены все мероприятия по предотвращению передачи инфекции респираторным и контактным путем. Персонал должен носить маски N-95, защитные очки, перчатки, халаты.
Люди, которые контактировали с пациентами с САРС (например, члены семьи, стюардессы, медицинский персонал), должны быть предупреждены о симптомах болезни. При отсутствии симптомов они могут работать, посещать школу и т.д. При появлении лихорадки или респираторных симптомов они должны ограничить свою активность и находиться под медицинским наблюдением. Если симптомы не прогрессируют в сторону ТОРС в течение 72 часов, они могут считаться толерантными.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе