Уреаплазма в крови у женщин
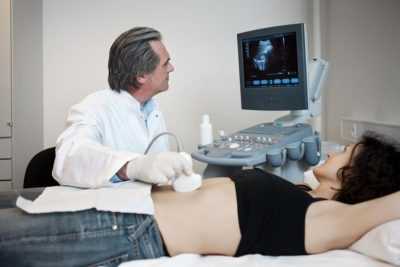
Анализ крови на уреаплазму
Большая часть людей планеты имеют статус носителя инфекций, о которых даже не знают. Уреаплазмоз — одна из таких, передающаяся как бытовым, так и половым путем. Для ее обнаружения потребуется сдать анализ крови на уреаплазму, либо другой биологический материал. Обследование не нужно считать постыдным занятием, так как от этого зависит здоровье.

Что такое уреаплазма
Уреаплазма является одноклеточным микроорганизмом, паразитирующем в теле человека. Официально признана бактерией, которая обладает свойствами вируса. Однако она не имеет собственного ДНК. Среди большого количества разновидностей уреаплазмы различают несколько особо опасных.
Местом обитания бактерии считается мочеполовая система, ткани легких, у людей не жалующихся на здоровье. Статистика гласит, что женщины чаще становятся носителями заболевания, нежели мужчины. При этом вред их организму наносится в случаях снижения иммунных функций, сексуальных связях без предохранения.
К факторам, провоцирующим размножение уреаплазмы у женщин, считаются заболевания репродуктивной системы (воспаление шейки матки, маточных труб и др.). У мужчин увеличение количества бактерии фиксируется на фоне простатита, воспалительного процесса уретры, нарушениях сперматогенеза и прочих. Однако наличие хламидиоза и гонореи больше других влияет на появление уреаплазмоза.
Заболевание передается от матери к плоду во время вынашивания и прохода по родовым путям.
Протекать болезнь может бессимптомно, но при их появлении фиксируются жалобы, схожие с признаками заболеваний, передающихся половым путем. К ним относят: неприятные ощущения в мочеиспускательном канале, детородных органах, выделения с запахом (может отсутствовать). В таком случае врачом назначаются анализы на уреаплазмоз, ПЦР, ИФА, бактериологический посев.
Разновидности анализов на уреаплазму
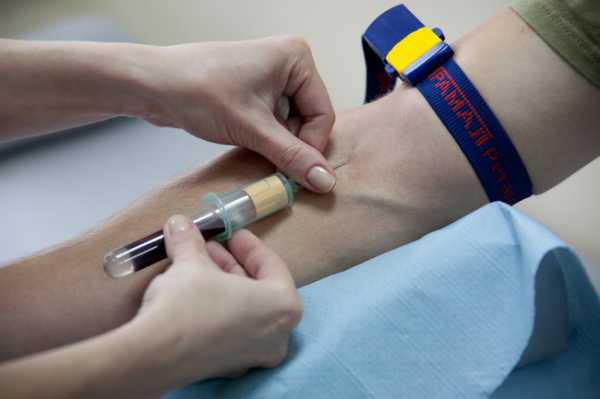
Их отличие состоит в способе исследования биоматериала, времени проведения, точности. Забор материала проходить также по-разному, и каждый из них требует выполнения определенных правил перед проверкой. Иммунофлюоресцентный анализ представляет собой забор крови из вены. Врачом выдается направление, по которому в утреннее время необходимо прийти в лабораторию. Перед исследованием за 7 дней прекращают прием антибиотиков. Завтрак тоже придется пропустить.
При этом в крови пациента выявляют антитела к возбудителям заболевания. Медики их именуют иммуноглобулинами. Расшифровка ИФА состоит в обнаружение двух видов: иммуноглобулина М (img), вырабатывающемся в человеческом организме спустя 2-3 недели после атаки микроорганизма, и иммуноглобулина G (igg), сохраняющемся в биоматериале на протяжении нескольких лет.
Расшифровка анализов на уреаплазму у женщин учитывает совокупность показателей, но пристальное внимание необходимо обратить на цифры. Конечно каждая лаборатория имеет свою шкалу определения, но ориентиром является количество антител. Принципиальной разницы нет и при диагностике на уреаплазму у мужчин. Однако, данный метод исследования крови не является поводом ставить диагноз и в дальнейшем потребуется сдать дополнительные анализы.
Бактериологический посев
Его еще называют культуральным методом исследования. Он имеет достаточную эффективность показаний по сравнению с забором крови, и у женщин биоматериал собирают из влагалища, маточного и мочеиспускательного канала. У мужчин анализ берут из уретры. Реже используют мочу или секрет железы.
Собранные материалы помещаются в определенную среду. И если уреаплазма присутствует, то можно наблюдать за количественным ростом бактерии. А также, бак посев необходим, потому что с его помощью определяют чувствительность микроорганизма к различным антибиотикам.
Анализ проводят за несколько дней до месячных, либо в постменструальном периоде. Когда назначенный день обследования совпал с началом цикла, поход к врачу придется перенести на более позднее время. Подготовка предполагает:
- Отказ от сексуальных контактов за 2 дня до соскоба;
- Прекращение подмываний интимными средствами гигиены, спринцеваний, применения местных противозачаточных (кремов, свечей, таблеток);
- За 7 дней до дня анализа следует отказаться от препаратов местного действия, если они не согласованы с лечащим специалистом;
- Купание перенести на вечернее время, а в утренние часы оно запрещено. Мытье проходить должно без применения средств гигиены;
- Последний поход в туалет должен состояться за 3 часа до мазка (в основном правило касается сильного пола).
ПЦР или полимеразно-цепная реакция
Такой способ обследование показывает 98% эффективности. Во время изучения материала удается выявить даже единичные бактерии возбудителя, а вот анализ крови вовсе их не выявляет. А также он является самым быстрым среди всех. Его продолжительность составляет 5 часов.
Он выявляет ДНК уреаплазмы, но при этом у данного метода есть минусы. Среди них: отсутствие сведений про активность инфекции, ложноположительный результат в случае грязной пробы и наоборот — ложноотрицательный — при прохождении антибиотикотерапии пациентом за месяц перед анализом. Место забора материала – цервикальный канал шейки матки. Среди ограничений, которые описаны выше, присутствует и невозможность проводить мазок сразу после кольпоскопического исследования на новообразования на шейке матки.
Расшифровка анализа
После получения результатов доктором оцениваются показатели, и даже при наличии бактерии в маленьких значениях, лечение может быть не нужно. Самостоятельная постановка диагноза не целесообразна.
Анализ крови ИФА в каждой лаборатории имеет свои значения. Качественный — когда в графе результатов ставят значения положительный, либо отрицательный; количественный -подразумевает точное числовое обозначение, а полуколичественный – приблизительные цифры, либо титры.
Под титром имеется в виду разведение крови максимальным количеством жидкости и фиксация тест-системой антител.
ПЦР исследование разобрать легче, так как в норме значение не должно быть больше 104 КОЕ на 1 мл. Когда значение превышено, то ставят диагноз уреаплазмоз. Стоит помнить о том, что разные лаборатории используют свою шкалу значений, поэтому в основном внимание должно привлекать цифровое значение, а не словесное.
Показания для сдачи анализов
При плановом посещении врача и сдаче мазка может быть выявлена патологическая флора. Это может дать толчок к дальнейшим проверкам. Но и при жалобах, которые схожи с симптомами заболеваний передающихся половым путем, также придется пройти дополнительные обследования.

А также наличие следующих заболеваний:
- Невозможность забеременеть неизвестной этиологии;
- Не вынашиваемость плода и частые выкидыши;
- Боли в районе малого таза;
- Хронический кольпит с эрозией;
- Беременность, протекающая с осложнениями;
- Контакт с партнером, имеющим заболевание;
К причинам пройти обследование относят и частую смену сексуальных партнеров.
Проходить обследования крови и сдавать мазки рекомендуется не реже, чем один раз в год. Анализ на уреаплазму помогает специалисту выявить патологии, связанные с мочеполовой системой пациента, причины воспалительных процессов и нарушения микрофлоры половых органов. Переносчиками бактерии чаще являются женщины, но определить ее наличие по осадку мочи получается у мужчин. Последние могут и не догадываться о таком заболевании, так как оно протекает практически бессимптомно.
К признакам можно отнести:
- Неприятные или болезненные ощущения при опорожнении мочевого пузыря;
- Выделения, имеющие патологический характер;
- Общую вялость, апатию.
При планировании беременности доктором назначаются обследования крови или слизи на уреаплазмоз для предотвращения проблем с вынашиваемостью. Его необходимо проходить обоим членам семьи. Бесплодие может стать причиной наличия уреаплазмы в организме как у слабого, так и у сильного пола.
Таким образом выяснилось, что для выявления болезни придется сдать мазок или венозную кровь. Уреаплазма – это только одна инфекция из многих, на которые необходимо сдавать анализ регулярно. Особенно это относиться к людям, имеющим в анамнезе перенесенные заболевания органов малого таза, пониженный иммунитет, часто сменяющихся сексуальных партнеров.
Оцените статью (402 оценок, среднее: 4,54 из 5) Загрузка... Советуем почитатьОбнаружена уреаплазма
Уреаплазмоз – это инфекция, передающаяся половым путем.
Данное заболевание является широко распространенным, и очень часто оно протекает бессимптомно
Хотя уреаплазма менее агрессивна большинства других инфекций, во многих случаях она представляет серьезную угрозу здоровью.

Диагностика уреаплазмы
Обычно для диагностики уреаплазмы используется ПЦР, при которой может быть обнаружена ДНК уреаплазмы.
Что делать в таких случаях?
Для начала нужны дополнительные исследования.
Уреаплазмы могут персистировать в организме людей, не вызывая никаких симптомов, поэтому лечение требуется не всегда.
Чтобы оценить методы и объем лечения уреаплазмы, необходимо сделать:
- Бактериологический посев. Позволяет определить не только сам факт наличия уреаплазмы, но и ее количество, а также чувствительность к антибиотикам.

- Серологические исследования (выявление в крови антител). Позволяют оценить реакцию организма на уреаплазмы. С их помощью можно выяснить, провоцирует ли микроорганизм воспалительный процесс. Если да, требуется лечение иммуномодулирующими препаратами.
Кроме того, обнаружение уреаплазмы является поводом для обследования на другие инфекции. Очень часто этих микроорганизмов обнаруживают вместе с хламидиями, представляющими большую угрозу для репродуктивного здоровья.
Нередко уреаплазмоз сочетается с гонореей и трихомониазом.
Уреаплазма парвум обнаружено: что это значит
Если пришел положительный тест на уреаплазму, далеко не всегда это означает наличие заболевания.
Результат может быть положительным и при носительстве микроорганизма.
Обратите внимание на количественное содержание уреаплазмы.
Если вы сомневаетесь, обратитесь к врачу он подскажет: есть ли заболевание и стоит ли его лечить
Уреаплазма парвум: референсные значения
Если в бланке указанно: «не обнаружено», при тестировании на уреаплазмоз, это хороший результат.
Как быть, если уреаплазма обнаружена?
Дело в том что условно патогенный микроорганизм может находиться в теле человека, при этом, он не вызывает заболевание.
При снижении уровня иммунитета, развивается острый процесс.
Если уреаплазма всё-таки выявлена, ее содержание не должно превышать десятку в четвёртой степени.
Некоторые врачи считают, что показатель должен быть еще ниже 10 в 3 степени.
Когда значение зашкаливает за эту цифру, можно сделать заключение об активной форме заболевания.
Обычно это сопровождается клиническими симптомами.
Если клиника отсутствует, говорят о носительстве микроорганизма.
Опасность уреаплазмоза
В ходе диагностических мероприятий у любой женщины или мужчины может быть обнаружена уреаплазма, что значит, здоровье находится в опасности.
Хотя эта инфекция может длительное время протекать без симптомов, в определенный момент она способна активизироваться.
Толчком к активизации уреаплазмы может послужить:
- 1.переохлаждение
- 2.беременность
- 3.снижение иммунитета
- 4.присоединение другой инфекции
- 5.оральный половой контакт для мужчин
- 6.гинекологические и урологические манипуляции
- 7.операции

Если у вас в анализе обнаружена уреаплазма, от нее желательно избавиться
Если у вас в анализе обнаружена уреаплазма, от нее желательно избавиться, потому что наличие в организме этой бактерии может:
- вызывать воспалительный процесс в половых органах (простатит, цервицит, бартолинит, вагинит, цистит)
- повысить риск осложнений во время беременности
- стать причиной бесплодия

Как и чем лечить уреаплазму у женщин?
Одной из наиболее частых причин дискомфорта при мочеиспускании и появления выделений из влагалища у женщин является уреаплазмоз. Уреаплазма у женщин (или урогенительный микоплазмоз) – это инфекционное воспалительное заболевание, возбудителями которого являются микоплазмы. Микоплазмы представляют собой мелкие грамм-отрицательные микроорганизмы, обнаруживающиеся не только у больных животных и людей, но и у здоровых, а также в почве и сточных водах. Заболевания вызывают такие штаммы микробов:
- Ureaplasma Urealyticum;
- Ureaplasma parvum.
В современной венерологии бытует мнение, что генитальные микоплазмы относятся к условно-патогенной микрофлоре. То есть патологический процесс развивается лишь при определенных, способствующих этому условиях.
В последние года микробиологи начали выделять уреаплазмы в отдельный вид из-за их способности к расщеплению мочевины. Но в большинстве источников данные микроорганизмы все еще числятся частью микоплазм.
Причины возникновения уреаплазмы и пути передачи
В норме Уреаплазмы парвум и уреалитикум обитают на слизистых оболочках рта и половых органах, не вызывая заболеваний. Патология развивается в случае массивного размножения бактерий, вызванного разнообразными причинами. Факторы, способствующие манифестации инфекции уреаплазмы у женщин:
- Беременность и роды;
- Аборты;
- Инфекции мочеполовой системы;
- Ослабленный иммунитет;
- Стрессовые ситуации;
- Переохлаждение;
- Чрезмерные физические нагрузки;
- Нарушения гормонального баланса.
Способы заражения
Основной путь передачи – половой. Возможна передача от больной матери ребенку в процессе родов. Риск бытового заражения маловероятен.
- Свежий уреаплазмоз (длится менее двух месяцев и подразделяется на острый, подострый и торпидный);
- Хронический (длится более 2 месяцев и характеризуется скудной симптоматикой).
Клиническая картина
Инкубационный период уреаплазмы длится неделю (иногда до трех). У здоровых, не подверженных стрессам женщин течение заболевания вялое, асимптомное, больше похожее на носительство. В некоторых случаях возможно самоизлечение. Симптомы уреаплазмы:
- Неприятные ощущения (резь, зуд, жжение) при мочеиспускании;
- Боли внизу живота различности степени интенсивности;
- Выделения при уреаплазме из влагалища скудные, бесцветные;
- Болезненные ощущения во время и после полового акта;
- Ангина с характерной симптоматикой (при заражении через оральный секс).
Первичные проявления заболевания могут быть малозаметными и быстро исчезать. В полную силу симптомы уреаплазмы у женщин проявляются при воздействии на организм предрасполагающих факторов.
Осложнения уреаплазмоза
При присоединении вторичной инфекции, отсутствии адекватного лечения, а также при значительно сниженном иммунитете развивается ряд осложнений, вызванный уреаплазмами.
- Уретрит. Воспаление мочеиспускательного канала – наиболее частый вид осложнения уреаплазмоза. Специфических жалоб больные не предъявляют, но из просвета канала могут появляться прозрачные выделения, такие же, как при уреаплазмозе влагалища.
- Эндоцервицит. Поражение шейки матки, находится на втором месте после уретрита по частоте поражения. Характерны боль, значительная отечность и выделения, а также выпячивание из зева слизистой оболочки.
- Кольпит. Патология характеризуется воспалительными процессами во влагалище, вследствие которых на нем появляются отечность, гнойные выделения и кровоточивость. Наиболее характерным симптомом являются болевые ощущения во время полового акта.
- Эндометрит. Постепенное распространение инфекции из влагалища по половым путям, приводит к заражению слизистой оболочки матки. Поражение приводит к кровоточивости матки, обильным выделениям из нее. При запущенности процесса патология может распространиться и на мышечный слой.
- Цистит. Воспаление мочевого пузыря вследствие распространения уреаплазмоза по мочеиспускательному пути характеризуется типичной клинической картиной данной патологии. Болезненные ощущения в пояснице сопровождаются различными нарушениями мочеиспускания.
- Пиелонефрит. Воспалительный процесс, поражающий канальцевую систему почек. Заболевание характеризуется болями в поясничной области, дизурическими явлениями и общей симптоматикой инфекционного заболевания (лихорадка, слабость, головная боль). Подтверждение диагноза возможно лишь после лабораторных исследований.
- Сальпингит и оофорит. Воспалительный процесс в яичниках и маточных трубах характеризуется интенсивными болями в нижней части живота, ухудшением общего самочувствия. Исходом заболевания могут стать спайки, плотно крепящиеся к близлежащим тканям и органам. Характерны нарушения менструального цикла.
Диагностика уреаплазмоза
Так как симптомы и выделения при уреаплазме у женщин не являются специфичными, то лабораторная диагностика является единственно возможным методом точной постановки диагноза уреаплазмоз. Материал для посева на уреаплазму берется из влагалища женщины. Однако в случае бессимптомного носительства бактерий при отсутствии выделений возникают трудности с добыванием патологических жидкостей. При заборе материала следует учитывать менструальный цикл женщины, так как результаты в разные периоды могут отличаться. Для взятия выделений используют несколько методов:
- Соскоб со слизистой шейки матки (наиболее оптимальный способ);
- Введения тампона во влагалище на некоторое время;
- Введение во влагалище нейтральных жидкостей (вода, физ. раствор) и последующий забор материала.
Бак. посев на уреаплазму – самый оптимальный метод выявления возбудителя. Исследование проводят, выращивая бактерии на специальных средах. Однако так как микроорганизмы являются условно-патогенными, существует норма показателей уреаплазмы. Более 60% женщин являются носителями данных бактерий. Если показатели уреаплазмы менее 10 в 4 степени, то результаты считают вариантами нормы. Лечение в данном случае не требуется. Для успешного выявления разновидностей уреаплазмы используются серологические методы, выявляющие наличие антител к антигенам бактерии:
- Реакция прямой и непрямой иммунофлуоресценции;
- Иммуноферментный анализ.
Материалом исследования является венозная кровь. Однако оба способа часто бывают как ложноположительными, так и ложноотрицательными. Проводится также цветной тест на уреазу в жидкости, так как микроорганизмы выделяют данный фермент для расщепления мочевины. По концентрации выявленного фермента определяют количество бактерий. При сомнительных результатах анализа проводят дополнительный посев на питательную среду. Основные критерии подтверждения диагноза:
- Выделениевозбудителя в клинических образцах;
- Обнаружение изолированных колоний уреаплазмы при отсутствии других патогенных организмов;
- Обнаружениеантител к антигенам U. Urealyticum иU. Parvum, а также повышение их титра более чем в 4 раза;
- Определениенуклеиновой кислоты возбудителя путем полимеразной цепной реакции.
При диагностировании уреаплазмы у женщины, обследование должен пройти и ее партнер.
Лечение уреаплазмы
При показателях уреаплазмы выше нормальных и при наличии симптоматики заболевания следует назначать комплексную терапию. Основной целью терапии является снижение концентрации бактерии во влагалище и пораженных органах. Впоследствии исчезают внешние и лабораторные признаки уреаплазмы у женщин.
При уреаплазме используют антибиотики класса макролидов («Сумамед») или фторхинолоны («Офлоксацин»). Известны также положительные эффекты при применении кларитромицина при уреаплазме. Вопреки мнению многих источников, не оказывает ожидаемого эффекта, а потому не применяется метронидазол при уреаплазме. Правила приема антибактериальных средств:
- Одновременно назначают лишь один антибиотик, чтобы не вызвать урогенитальных осложнений.
- Выбор препарата и его дозировка определяются индивидуально с учетом тяжести заболевания, хронических патологий, особенностей организма.
- Выявить чувствительность уреаплазмы к антибиотикам поможет специальное исследование на устойчивость бактерии к различным препаратам.
- Лечение длится не менее 10 дней до двух недель (удлиняется при малой эффективности терапии).
- Курс лечения уреаплазмы должен состоять из одного антибиотика, который меняют только при отсутствии терапевтического эффекта. В противном случае развивается резистентность бактерии к лекарствам, и терапия затрудняется.
Антибиотики могут назначаться в виде вагинальных свечей от уреаплазмы, таблеток или уколов.
- Эубиотики. Назначаются для сохранения и восстановления естественной микрофлоры кишечника и влагалища, компенсируя действие антибиотиков.
- Иммуномодуляторы. Применяются для повышения резистентности организма к инфекциям для ускорения выздоровления, профилактики осложнений и предотвращения присоединения вторичной инфекции.
- Местная терапия. Местные препараты для лечения уреаплазмы назначают в виде влагалищных ванночек. Раствор, который используют, содержит желатин, витамин А, инсулин, тетрациклин.
Для установления выздоровления через две недели после окончания лечения проводят контрольный бактериальный посев на культуральные среды. Через месяц после прекращения терапии проводят ПЦР. Если повторное исследование выявляет уреаплазму, но отсутствуют ее клинические проявления и показатели находятся в пределах нормы, то выздоровление считается окончательным. Если при нормальных показателях остается симптоматика патологии или при отсутствии клиники повышены лабораторные показатели, то назначается повторный курс лечения.
Последствия уреаплазмы у женщин
- При отсутствии адекватной терапии проявившегося уреаплазмоза повышается риск возникновения осложнений.
- У женщин может развиваться бесплодие.
- Возникают хронические заболевания мочеполовой системы.
- Отмечается снижение иммунитета, из-за чего возникают заболевания, вызываемые условно-патогенной флорой.
- В случае присоединения вторичной инфекции усложняется терапия, а заболевание протекает гораздо тяжелее.
Рекомендации
На первый взгляд первые признаки уреаплазмы не представляют большой опасности для здоровья женщины. Однако без правильного лечения процесс может усугубляться, становиться хроническим и привести даже к бесплодию. Правила первичной (предотвращения заболевания) и вторичной (предотвращения осложнений) профилактики:
- Использование презерватива при половых контактах;
- Один половой партнер, в котором женщина может быть уверена;
- Избегание орального секса без презерватива;
- Обращение к врачу при первых признаках заболевания (а также при любых беспокоящих выделениях из влагалища);
- Точное выполнение всех назначений врача;
- Контрольная проверка выздоровления для предотвращения рецидивов и носительства.
Посещение венеролога и точное следование его указаниям быстро и навсегда избавит женщину от неприятных проявлений уреаплазмоза.
Уреаплазма у женщин - пути заражения, проявления, медикаментозная терапия и процедуры
Среди бактерий, которые являются возбудителями заболеваний, передающихся половым путем, одной из самых распространенных гинекологами названа уреаплазма. Ее относят к группе условно-патогенных микроорганизмов, присутствующих в составе естественной микрофлоры гениталий, и до сих пор не определена степень ее опасности. Нужно ли начинать лечение, если она была обнаружена у женщины, и как она себя проявляет?
Род бактерий, принадлежащих семейству Mycoplasmataceae и порядку микоплазм (одноклеточные микроорганизмы, являющиеся самыми простыми из самостоятельно воспроизводящихся) – такое определение в официальной медицине дают уреаплазме. Чуть более полувека назад (в 1954 г.) бактерию Ureaplasma urealyticum выделили у пациента, страдающего от негонококкового уретрита (воспаления мочеиспускательного канала). Некоторые характеристики данного микроорганизма:
- Уреаплазма – это мелкие (0,3 микрон в диаметре) внутриклеточные паразиты, условно-патогенная флора, которой характерна патологическая активность (первичное появление и обострение заболевания, находящегося в хронической форме) только при появлении определенных факторов, среди которых аборт, снижение иммунитета, установленная внутриматочная спираль, переохлаждение.
- Врачи выдвигают предположения о связи активности бактерии Ureaplasma urealyticum с невынашиванием беременности, преждевременным родоразрешением, но гипотезы пока не получили подтверждения.
- В отличие от остальных микоплазм, уреаплазмы имеют собственную функцию в организме человека: они расщепляют мочевину до аммиака.
- Согласно данным 2015-ого года, род Ureaplasma имеет 7 видов бактерий, среди которых клинически важными (по частоте поражений женского организма) являются Ureaplasma urealyticum (со слабо выраженной мембраной, внедряется в слизистые мочевыводящих путей) и Ureaplasma parvum (провоцирует образование камней, присутствует на гениталиях у лиц обоих полов).
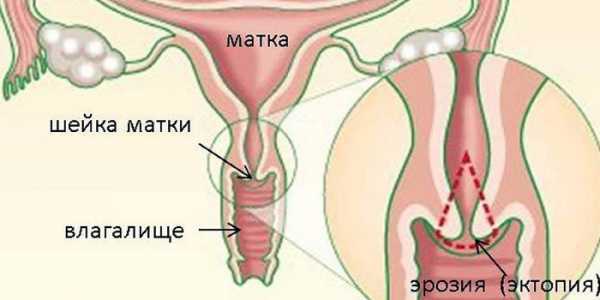
Заболевание, которое вызывает данный микроорганизм, носит название «уреаплазмоз» (одна из разновидностей микоплазмоза). Его диагностировали у некоторых женщин, страдающих бесплодием и хроническими проблемами урогенитальной сферы, но при этом уреаплазмоз не попал в актуальную Международную классификацию болезней (МКБ-10). Проявление патологической активности уреаплазмы может приводить к поражению шейки матки, предстательной железы, уретры (мочеиспускательный канал), и может сопровождаться следующими заболеваниями:
- аднексит (воспалительный процесс в придатках);
- кольпит;
- цервицит;
- эрозия шейки матки;
- эндометрит;
- пиелонефрит;
- вагинит;
- гонорея;
- хламидиоз.
В основе патогенеза уреаплазмоза лежат адгезивно-инвазивные свойства (способность к преодолению мембранного барьера и прикреплению или сцеплению с поверхностью) и ферментообразующие. Благодаря им бактерия, которая попала в мочеполовые органы:
- Цепляется за находящийся на слизистой цилиндрический эпителий (крепится к его клеткам).
- Сливается с клеточной оболочкой и за счет этого получает возможность проникновения в цитоплазму: внутреннюю жидкую среду клетки.
- Начинает процесс размножения и продуцирования фермента, обладающего способностью расщеплять иммуноглобулин А.
На фоне происходящего (снижения числа иммуноглобулинов конкретной группы) защитные силы организма снижаются, иммунный ответ на деятельность инфекционных агентов слабеет. Если активность уреаплазмы, получившей патогенный статус, низкая, болезнь протекает бессимптомно, воспалительный процесс вялотекущий, деструктивные изменения минимальны. При высокой активности бактерии (на фоне сопутствующих факторов) проявляется симптоматика уреаплазмоза, поскольку:
- повышается тканевая проницаемость;
- усиливается сосудистая реакция;
- начинают разрушаться эпителиальные клетки.
Надо ли лечить уреаплазму
Враждебность микроорганизма для здорового человека (когда уреаплазма у женщин носит условно-патогенный характер) в современной медицине продолжает обсуждаться. Врачи обнаруживают бактерию у 60% взрослых, не имеющих патологических процессов в организме, и у 30% новорожденных, но она способна годами находиться в неопасном состоянии. Если микрофлора влагалища и мочевыделительных путей в норме, это является достаточным защитным барьером, предотвращающим воспаление. Если же проявилась симптоматика уреаплазмоза, требуется озаботиться вопросом лечения.
Как и большинство остальных бактерий, которые носят условно-патогенный характер, уреаплазма присутствует среди естественной микрофлоры половых органов и мочевыводящих путей у 70% женщин. Врачи диагностируют ее у каждой 3-ей новорожденной и даже у школьниц, которые не ведут половую жизнь (более 20% девочек-подростков), но она дает о себе знать только в редких случаях. Развитие уреаплазмоза начинается лишь на фоне появления определенных факторов, превращающих условно-патогенный микроорганизм в инфекционного агента:
- Нарушения гормонального баланса – первоочередная причина развития уреаплазмоза у беременных, входящих в период менопаузы, принимающих препараты на основе гормонов. Не менее важным моментом являются заболевания эндокринной системы, особенно связанные с функционированием яичников.
- Снижение иммунитета – как на фоне приема иммуносупрессоров (препараты, которые подавляют защитные силы организма: назначаются при лечении онкологий), так и на фоне инфекционно-вирусных или бактериальных заболеваний: гриппа, ОРВИ и пр.
- Вагинальный дисбактериоз – нарушение естественной микрофлоры влагалища гинекологи связывают преимущественно с дисбалансом гормонального фона, переданными половым путем инфекциями, нарушением правил интимной гигиены. Такая ситуация провоцирует активность всех условно-патогенных микроорганизмов, поэтому с уреаплазмозом может появиться кандидоз (молочница).
- Инвазивные вмешательства – опасность представляет не только аборт (преимущественно процедура выскабливания), но и лечебно-диагностические манипуляции гинеколога: уретроскопия, гистероскопия, цистоскопия, хирургическое вмешательство при эрозии шейки матки.
- Частая смена половых партнеров – незащищенный секс и постоянное появление случайных половых партнеров приводит к занесению во влагалище инфекционных агентов, что провоцирует активизацию уреаплазмы и остальных условно-патогенных микроорганизмов на фоне общих изменений микрофлоры.
Пути передачи
Уреаплазма у женщин встречается значительно чаще, чем у мужчин (у них наблюдается склонность к самоизлечению), поэтому основными носителями инфекции считаются они. Среди всех путей передачи лидирует половой – среди всех зараженных около 80% это лица, имеющие сексуальные контакты, особенно без постоянного партнера. Передача возбудителя уреаплазмоза возможна и при незащищенном вагинальном половом акте, и при оральном. Бактерии присутствуют:
- у женщин – в секрете цервикального канала, влагалища;
- у мужчин – в секрете простаты, уретре, сперме.
Некоторые врачи предполагают возможность инфицирования контактно-бытовым путем: через предметы личной гигиены больного, но теория пока не получила должного подтверждения. Заразиться в бане, бассейне и остальных местах общего пользования почти невозможно. Помимо этого, существует еще несколько путей, которые актуальны для детского инфицирования:
- Во время родов, при прохождении через родовые пути – так заражаются маленькие дети (30% новорожденных девочек получают уреаплазмоз), даже если мать не испытывает симптоматики уреаплазмоза.
- Через околоплодные воды (внутриутробно через плаценту) – бактерии будут обнаружены в ротовой полости, носоглотке, конъюнктиве. Инфицирование преимущественно происходит в 1-ом триместре беременности, когда болезнь обостряется у матери.
Существует несколько способов классификации этого заболевания: по выраженности проявлений зачастую его подразделяют на бессимптомное носительство и активный воспалительный процесс (свойственный остальным формам). По длительности же уреаплазмоз бывает:
- Ранний – подразделяется на вялотекущий (стертая симптоматика, может наблюдаться в инкубационном периоде – 2-4 недели), острый (ярко выраженные проявления, могут сопровождаться сильной интоксикацией; длится 1-2 месяца, поражение преимущественно мочевыделительной системы), подострый (переходная стадия к хроническому).
- Хронический – появляется спустя 2 месяца, после развития любой из предыдущих форм. Могут поражаться органы репродуктивной системы. Преимущественно выглядит аналогично носительству, но периодически сопровождается рецидивами, проявляющими себя как острая форма. Зачастую катализатором становятся стрессовые факторы.
Носительство
Самый распространенный вариант – когда уреаплазма у женщин в организме присутствует, но совсем себя не проявляет. Носительство при отсутствии факторов риска может никогда не дать о себе знать, как и при латентном (скрытом) течении заболевания, но бактерия передается половому партнеру. Как только снизится иммунитет, случится стрессовая ситуация, пошатнется гормональный фон, женщина может столкнуться со стертой симптоматикой (редкие слизистые выделения, зуд влагалища), но общее состояние останется нормальным, а описанные проявления быстро устранятся самостоятельно.
Острый уреаплазмоз
Если произошло заражение половым путем, после инкубационного периода проявит себя острая стадия инфекции, которая по клинической картине схожа с проявлениями остальных венерических заболеваний. Могут мучить частые позывы к мочеиспусканию (процесс дискомфортный), боль внизу живота, неприятные ощущения при сексуальном контакте, незначительный подъем температуры. Симптоматика сохраняется не дольше 2-х месяцев.
Хронический
Симптоматика на этой стадии может отсутствовать, но если при носительстве бактерия не активна, то во время хронического течения болезни ее патологическая жизнедеятельность является скрытой. Переход от острой формы к хронической занимает 1,5-2 месяца. Периодически у женщины могут возникать рецидивы, либо развиться осложнения на органах мочевыделительной системы, вследствие чего появятся:
- слизистые выделения, смешанные с кровянистыми;
- боли в нижней части живота, отдающие в поясницу;
- симптомы цистита (нарушения мочеиспускания с воспалением мочевого пузыря).

Симптомы и признаки заболевания
Как будет проявлять себя активизировавшаяся уреаплазма у женщин, зависит от нескольких моментов: общего состояния организма, наличия дополнительных заболеваний (особенно передающихся половым путем – болезни, которые провоцируют хламидии, гонококк и пр. бактерии), и даже пути инфицирования. Так у женщин, которые получили заболевание во время орального секса, будут наблюдаться признаки ангины, фарингита. Преимущественно же симптоматика такая:
- выделения из влагалища (от слабых прозрачных до мутных желтоватых и даже кровянистых);
- дискомфорт или болевые ощущения при мочеиспускании и учащения позывов к нему;
- режущие боли в нижней части живота (если присоединены эндометрит, аднексит);
- влагалищные боли при половом акте;
- слабость, повышенная утомляемость;
- субфебрильная температура.
Основные симптомы уреаплазмы у женщин схожи с теми, что появляются во время иных воспалительных заболеваний мочеполовой системы, что и затрудняет процесс самостоятельной домашней диагностики. Если передача патогенного микроорганизма произошла во время полового акта, симптомы начнут проявляться спустя 2-4 недели (инкубационный период), но зачастую (более 70% случаев) даже начавшееся у женщины заболевание никак не дает о себе знать.
Чем опасен уреаплазмоз у женщин
Простое наличие условно-патогенной бактерии в организме не является причиной для опасений, но осевшие на стенках влагалища, матки, мочевого пузыря микроорганизмы способны активироваться в любой момент, когда появится один из описанных выше факторов. Итогом станет развитие заболевания, которое при отсутствии своевременного и правильного лечения перерастет в хроническую форму. Рецидивы начнутся на фоне:
- простуды;
- переохлаждения;
- сторонних воспалительных процессов;
- стрессовых ситуаций;
- активного употребления алкоголя;
- тяжелых физических нагрузок;
- иных причин снижения иммунитета.
Основное последствие – общее ухудшение состояния женщины, на фоне которого может повыситься температура тела, но опасным уреаплазмоз становится не из-за этого. На фоне хронического воспалительного процесса, вызванного уреаплазмами, в организме (преимущественно в репродуктивной системе и мочевыделительной) развиваются сопутствующие заболевания и патологии:
- воспалительный процесс в почках (пиелонефрит);
- боли во время полового акта;
- воспалительный процесс в мочевом пузыре (цистит);
- формирование спаек в маточных трубах;
- воспалительные процессы в суставах;
- сужение уретры (мочеиспускательного канала);
- воспалительный процесс на стенках матки (эндометрит), в придатках или на иных ее участках;
- появление конкрементов в почках или мочевом пузыре;
- воспаление влагалища (кольпит);
- нарушение менструального цикла;
- бесплодие (ввиду перманентного воспалительного процесса, одинаково возможно у женщин и мужчин – последние получают инфекцию при половом акте от больной женщины).
Уреаплазменная инфекция при беременности
Женщине, которая планирует родить ребенка, гинекологи советуют обязательно пройти обследование на наличие уреплазмы, поскольку во время беременности риск ее активизации особенно высок. Даже незначительное количество данных бактерий, находящихся в условно-патогенном состоянии, может привести к развитию уреаплазмоза – ввиду колебаний гормонального фона, естественного снижения иммунитета. Причин для обследования и лечения до беременности несколько:
- В 1-ом триместре запрещено применять антибиотики (являются единственным сильным лекарством против уреаплазмы), поскольку такая терапия негативно скажется на развитии плода. Как итог, начнется активное развитие болезни, которая для малыша особенно опасна непосредственно в первые недели – со 2-ого триместра он менее уязвим.
- Сильное воспаление, сопряженное с аутоиммунными процессами в эндометрии, может выступить причиной возникновения первичной плацентарной и вторичной фетоплацентарной недостаточности: состояний, при которых происходят морфофункциональные нарушения в плаценте. Итогом становятся проблемы развития плода (с повышением риска образования аномалий), вплоть до появления заболеваний в перинатальном периоде.
- Самым страшным последствием уреаплазмоза у вынашивающей ребенка женщины на любом сроке являются не только преждевременные роды, но и прерывание беременности ввиду выкидыша.

Врачи утверждают, что постановку диагноза осуществляют не по факту наличия уреаплазмы в организме – более важным моментом является количество данных микроорганизмов и массовость их распространения по органам мочеполовой системы. Обязательно учитывается симптоматика, на которую жалуется больной, но основа – это лабораторные и инструментальные диагностические методы. Проверка обязательно комплексная, особенно при наличии сопутствующих заболеваний, включает в себя:
- Бакпосев на уреаплазму (культуральное исследование) – посев биоматериала (у женщин используются мазок и влагалищные выделения) на питательную среду, в результате которого возможно выделение бактериальных колоний и последующее определение их резистентности к конкретным антибиотикам.
- ПЦР-диагностика (полимеразная цепная реакция) – помогает отследить молекулы ДНК инфекции, присутствующей в организме. Проводится через взятие мазка. Такой анализ обладает высокой точностью, после окончания лечения спустя 3 недели может назначаться повторно для проверки качества предпринятых терапевтических мер.
- Серологическое исследование – считается самым значимым для женщин, страдающих от бесплодия, либо имеющих заболевания, находящиеся в списке потенциальных осложнений уреаплазмоза. Представляет собой анализы ИФА (иммуноферментный анализ) и РИФ (реакция иммунофлюоресценции). Они направлены на выявление антигенов к клеточному составу стенок данной бактерии, для их проведения берется мазок.
Схема лечения уреаплазмы у женщин
Согласно официальной медицинской статистике, при диагностике уреаплазма у женщин обнаруживается вместе с микоплазмой и хламидией, поэтому в схему лечения включают несколько разновидностей антибиотиков. Конкретные терапевтические методы должен подобрать врач, но примерный курс выглядит следующим образом:
- Воздействие на возбудителя – этим занимаются антибиотики, подобранные под конкретного микроорганизма через бакпосев.
- Устранение сопутствующих заболеваний мочеполовой системы (группы лекарств и процедур зависят от конкретной проблемы).
- Местная борьба с инфекцией при помощи суппозиториев, имеющих антисептические или антибактериальные свойства.
- Восстановление бактериальной микрофлоры кишечника и влагалища после лечения антибиотиками (используются пробиотики, преимущественно на лактобактериях).
- Укрепление иммунитета при помощи иммуностимуляторов/иммуномодуляторов, витаминных и минеральных комплексов.
- Повторное прохождение анализов через 2-3 недели для проверки эффективности лечения.
Дополнительно сюда обязательно добавляют диету, актуальную для всех этапов лечения: исключается жирная пища, соленая, острая. Женщине рекомендовано ограничить половые контакты, по необходимости проводить санацию влагалища. В некоторых ситуациях врачи советуют проходить курс физиотерапии, устраняющей неприятные симптомы, улучшающей проникновение лекарственных средств местно.
Этиотропная антибиотикотерапия
Препараты, помогающие остановить размножение патогенного микроорганизма и убить его, подбираются во время диагностического обследования, которое помогает установить чувствительность уреаплазмы к конкретным антибактериальным веществам. Самостоятельное назначение таких лекарств недопустимо! Лечение длится 1-2 недели. Воздействовать на уреаплазмоз можно следующими группами антибиотиков:
- Макролиды (Джозамицин, Мидекамицин, Кларитромицин, Азитромицин) – сравнительно безопасны, могут применяться у беременных со 2-ого триместра, отличаются минимальным числом побочных эффектов.
- Тетрациклиновый ряд (Юнидокс, Доксициклин) – запрещен беременным. Уреаплазмы к тетрациклину в 10% случаев нечувствительны, поэтому его относят к веществам резерва.
- Фторхинолоны (Офлоксацин, Ципрофлоксацин, Ципролет) – не рекомендованы при беременности, патологиях сосудов головного мозга. Дополнительно фторхинолоновый ряд повышает чувствительность кожи к УФ-лучам, поэтому загорать во время лечения запрещено.
- Аминогликозиды (Неомицин, Спектиномицин) – назначаются редко, но работают на всех фазах развития бактерий, эффективны даже при тяжелых формах заболевания.
- Линкозамины (Далацин, Клиндамицин) – эффективны против микоплазмы, по принципу действия родственны макролидам, активизируют механизмы неспецифической защиты микроорганизма.
- Пробиотики – некоторые из них (Бифидумбактерин, Линекс) обладают активностью против болезнетворных микроорганизмов, но основная цель их назначения это нормализация микрофлоры. К плюсам относится безопасность использования у беременных.
Свечи от уреаплазмы у женщин
Доктора советуют воздействовать на патогенные микроорганизмы со всех сторон, поэтому не лишним является местное применение антисептических и бактериальных средств, представленных в формате суппозиториев. Они могут иметь вагинальное или ректальное назначение и, помимо влияния на возбудителя, оказывают симптоматический эффект: устраняют боль, зуд, жжение, минимизируют воспаление. Преимущественно назначаются:
- Генферон – являются антибактериальным и противовирусным средством, оказывают обезболивающий эффект, стимулируют местный иммунитет. Состав комбинированный (интерферон, таурин, бензокаин), работает системно. Суппозитории применяются вагинально 2 раза/сутки, курс лечения – 10 дней (хронические формы болезни – 1-3 месяца, но применение через день).
- Гексикон – назначаются недельным курсом, разрешены при беременности. Используются 1 раз/сутки, вагинально. Работают на хлоргексидине, поэтому оказывают только антисептический эффект. Системным действием не обладают, одиночно не применяются.
Иммунотерапия
На патогенные микроорганизмы препараты, повышающие защитные силы организма, влияния почти не оказывают, но без них, во-первых, даже после полного излечения возможно новое заражение. Во-вторых, они помогают ускорить процесс выздоровления, поскольку настраивают организм бороться самостоятельно. Для этой цели используют:
- Иммуностимуляторы – дают «толчок» иммунитету, помогают активнее вырабатывать защитные клеточные звенья. Могут являться стимуляторами неспецифической резистентности организма (Метилурацил), гуморальных иммунных реакций (Миелопид), клеточного иммунитета (Тимоптин, Тималин). Могут иметь растительное и синтетическое происхождение. К самым безопасным для беременных относят Лизоцим, обладающий дополнительно антибактериальным качеством.
- Иммуномодуляторы (Вобэнзим, Циклоферон) – имеют высокую значимость при аутоиммунных заболеваниях, корректируют защитную систему. Функцию иммуномодуляторов выполняют пробиотики, цитостатики, антирезус-иммуноглобулины, гормональные средства и даже некоторые антибиотики (циклоспорин, рапамицин).
Прием витаминов и пробиотиков
Как во время этиотропного лечения, так и после требуется провести восстановление микрофлоры влагалища (при длительном приеме антибиотиков – и кишечника) и пропить курс общеукрепляющих витаминно-минеральных комплексов. Пробиотики применяются внутрь и наружно, что поможет полностью подавить патологическую деятельность бактерий. Доктора советуют использовать следующие препараты:
- Для устранения дисбактериоза кишечника – Линекс, Бактериобаланс, Бификол: содержат лактобактерии и бифидобактерии.
- Местные вагинальные пробиотики – Вагисан, Гинофлор, Вагилак, Бифидумбактерин.
- Витаминно-минеральные комплексы – Алфавит, Солютаб, Биовитрум, Компливит (подбирать желательно с врачом, опираясь на дефицит конкретных элементов).
Санация влагалища
Лечение уреаплазмы у женщин обязательно подразумевает антисептическую обработку слизистых влагалища (санацию), которая осуществляется при помощи любых местных средств, обладающих таким свойством. Методика имеет смысл как во время лечения, так и для профилактики повторного инфицирования. Для санации применяют:
- мази;
- вагинальные таблетки;
- суппозитории;
- растворы.
Если процедуру проводят в клинике, могут использоваться вакуумный метод или ультразвуковой. В домашних условиях санацию осуществляют после подмывания половых органов, курс лечения длится 2 недели. Ежедневно женщина вводит во влагалище 10 мл хлоргексидина, лежа на спине и немного приподняв таз. После процедуры подмываться нельзя, от мочеиспускания воздерживаться следует 2,5 ч.

Физиотерапевтические процедуры
Самым полезным из всех вариантов физиотерапии (назначаемых при венерических заболеваниях) врачи называют электрофорез: он помогает быстрее и надежнее местно доставлять лекарства. Особенно ценен он при хроническом воспалительном процессе. Дополнительно могут рекомендоваться:
- Магнитотерапия – тоже может подразумевать введение лекарственных средств, представляет собой воздействие на половые органы магнитного поля.
- Лазерное облучение – воздействие на мочеиспускательный канал специальным лазером, чтобы снять болевые ощущения, купировать воспаление, стимулировать местный иммунитет.
- Воздействие сухим теплом – оказывает обезболивающий эффект, усиливает лимфоток, особенно полезно при присоединении цистита. При обострении такая методика не используется.
Профилактика и прогноз
При своевременно и правильно проведенном этиотропном лечении удается полностью уничтожить возбудителя, но повторное заражение женщины не исключено. Ввиду особенностей передачи инфекции надежным способом защиты от нее (преимущественно от увеличения числа бактерий во влагалище и изменения его микрофлоры) является использование презерватива во время полового акта, включая оральный. Дополнительно желательно избегать частых смен половых партнеров и:
- после случайного полового акта использовать местно антисептические средства (Хлоргексидин, Мирамистин);
- следить за иммунитетом (периодически курсами пить иммуностимуляторы);
- соблюдать правила личной гигиены;
- проходить профилактический осмотр у гинеколога ежегодно;
- своевременно лечить заболевания мочеполовой системы.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе