Спазм межжелудочковой перегородки
Спазм межжелудочковой перегородки - Все про гипертонию
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день...
Читать далее »
В норме давление в лёгочной артерии указывает на здоровое состояние не только лёгких, но и всей сердечно-сосудистой системы. При отклонениях в артерии практически всегда обнаруживается как вторичное нарушение, так как давление в лёгочной артерии. Норма может превышаться из-за ряда патологий. О первичной форме говорят только в случае невозможности установить причину нарушения. Для лёгочной гипертензии характерно сужение, фибрилляция и гипертрофия сосудов. К последствиям относят сердечную недостаточность и перегрузку правого желудочка.
Показатели нормы
Нормальное давление в легочной артерии позволяет определить состояние сосудистой системы. Для установки диагноза учитывается 3 основных показателя:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
- норма систолическое давление в легочной артерии составляет 23–26 мм рт. ст.;
- диастолическое давление 7–9 мм рт. ст.;
- среднее значение – 12–15 мм рт. ст.
ВОЗ согласовала показатели нормы, согласно которым принято нормальное систолическое давление в легочной артерии до 30 мм рт. ст. В отношении диастолического показателя максимальное значение нормы – 15 мм рт. ст. Диагностика гипертензии лёгочной артерии производится начиная с отметки в 36 мм рт. ст.
Механизм регулировки
Регулировка гипертензивного состояния проводится рецепторами, расположенными в стенках сосудов. За изменение просвета отвечает ответвление блуждающего нерва, а также симпатическая система. Нахождение наибольших зон с расположением рецепторов можно выполнить благодаря обнаружению больших артерий и мест разветвления сосудов.
В случае появления спазма в лёгочной артерии провоцируется отклонение в системе питания кислородом всего кровотока. Гипоксия тканей различных органов приводит к ишемии. Из-за дефицита кислорода наступает чрезмерное выделение веществ для увеличения тонуса сосудов. Это состояние приводит к сужению просвета и усугублению состояния.
Из-за раздражения нервных окончаний в блуждающем нерве усиливается локальный кровоток в лёгочных тканях. При раздражении симпатического нерва происходит противоположный эффект, сосуды постепенно сужаются, увеличивая сопротивление току крови. Нервы находятся в балансе, когда давление в легких соответствует норме.
Причины наступления лёгочной гипертензии
Врачи диагностируют гипертензивное состояние только при повышении до 35 мм рт. ст. систолического показателя, но это при активных физических нагрузках. В состоянии покоя давление не должно превышать 25 мм рт. ст. Спровоцировать патологию в давлении способны некоторые патологии, но к нарушениям приводит также ряд лекарственных средств. Врачами фиксируется практически одинаковый исход как первичной, так и вторичной формы патологии, но чаще диагностируется вторичная ЛГ. Первичная встречается всего 1-2 раза на миллион случаев.
В среднем патология регистрируется в возрасте 35 лет. Замечено гендерное влияние на количество регистрируемых случаев, среди женщин вдвое больше пациентов. Преимущественно встречается спорадическая форма нарушения (в 10 раз больше случаев), реже диагностируется семейная патология.
Преимущественно при генетической передаче патологии мутация происходит в гене костного морфогенетического белка второго типа. Дополнительно 20% пациентов со спорадическим заболеванием сталкиваются с мутацией гена.
Факторами, провоцирующими ЛГ, являются заболевания вирусом герпеса 8 и патологии в передаче серотонина. Причинами острой патологии выступают:
- острая форма недостаточности левого желудочка независимо от генеза;
- образование тромба в артерии или ТЭЛА;
- болезнь гиалиновых мембран;
- бронхит с астматическим компонентом.
Факторы, провоцирующие хронические патологии:
- увеличение количества крови в лёгочной артерии:
- артериальные протоки в открытом состоянии;
- врождённая аномалия перегородки в предсердиях;
- патология в межжелудочковой перегородке;
- избыточное давление в предсердии слева:
- недостаточность в левом желудочке;
- образование тромба или миксомы (поражение в левом предсердии);
- наличие врождённых отклонений в строении митрального клапана;
- чрезмерное сопротивление в лёгочное артерии:
- обструктивный генез:
- употребление препаратов;
- рецидивирующая форма ТЭЛА;
- болезнь диффузного типа в отношении соединительной ткани;
- гипертензия первичного типа;
- веноокклюзивное заболевание;
- васкулит;
- субателектаз;
- высотная болезнь;
- ХОБЛ.
Симптоматика
Давление в легочной артерии до проведения УЗИ определить довольно сложно, так как в умеренной форме ЛГ не имеет ярко выраженных симптомов. Характерные и заметные признаки наступают только при тяжелых формах поражения, когда отмечается превышение нормы давления в несколько раз.
Симптоматика появления лёгочной гипертензии на начальном этапе:
- одышка появляется при отсутствии большой физической активности, иногда возникает даже в состоянии спокойствия;
- продолжительное уменьшение массы тела, этот симптом никак не зависит от качества питания;
- астеническое расстройство, сильная слабость, отсутствие работоспособности, подавленность. Характерно, что состояние не меняется в зависимости от погоды, времени дня и т. д.;
- продолжительный и регулярный кашель, какие-либо выделения отсутствуют;
- охрипший голос;
- дискомфортные ощущения в брюшной полости, продолжительное чувство тяжести или давления изнутри. Причина в застойных явлениях крови в воротной вене, которая должна передавать кровь в печень;
- гипоксия поражает головной мозг, это может спровоцировать обморочные состояния и частые головокружения;
- тахикардия постепенно становится ощутима и заметна на шее.
При прогрессии давление в легочной артерии по УЗИ нарастает, и появляются следующие симптомы:
- выделение мокроты вместе с кашлем, где становятся заметными кровяные выделения, указывающие на отёчность лёгких;
- приступообразное появление стенокардии с характерными болевыми ощущениями в грудине, избыточной секрецией потовых желез и необъяснимым чувством страха. Симптомы указывают на ишемию миокарда;
- мерцательная аритмия;
- болевой синдром в области правого подреберья. Состояние возникает из-за включения большого круга патологий в сфере кровоснабжения, так, печень разрастается в размерах, это провоцирует растягивание капсулы. В процессе растяжения появляются боли, так как именно в оболочке присутствует множество рецепторов;
- отёчность нижних конечностей;
- асцит (образование большого количества жидкости в брюшинной полости). Вследствие недостаточности сердечной мышцы, а также застоя в кровеносном русле формируется декомпенсаторная фаза – эти симптомы напрямую угрожают жизни человека.
Терминальная стадия характеризуется формированием тромбоза в артериолах, это приводит к инфаркту и нарастающему удушью.
Диагностика
Для определения состояния используется ряд аппаратных обследований:
- ЭКГ: справа появляется перегрузка, характеризующаяся патологическим увеличением желудочка и разрастанием предсердия. Характерно наступление различных форм экстрасистолии и фибрилляции предсердий;
- рентгенография: отмечается избыточная пропускная способность по отношению к излучению аппарата в полях лёгких, увеличение корней, смещение граней сердца вправо;
- тесты дыхательной системы, а также анализ на количество и уровень газов в крови – используется для определения степени дыхательной недостаточности и тяжести патологии;
- эхокардиография отличается информативностью в отношении уровня давления в лёгочной артерии и позволяет диагностировать большинство нарушений сердца. Обследование обеспечивает возможность диагностики ЛГ при начальных проявлениях;
- сцинтиграфия используется при тромбоэмболии. Методика имеет свыше 90% вероятности получения достоверных результатов;
- КТ и МРТ назначаются из-за высокого качества картинки, наилучшая информативность достигается при введении контрастного вещества для оценки состояния сердечно-сосудистой и дыхательной системы.
Лечение
Терапия ЛГ подразумевает комплексное лечение, включающее базовые рекомендации для уменьшения риска рецидива, лекарства для терапии основной болезни и средства для симптоматического лечения. Нередко назначается хирургическое вмешательство.
Общие рекомендации:
- проведение вакцинации;
- восстановление правильного питания и введение физической нагрузки: особенно при недостаточности сердца или сосудов;
- предотвращение наступления беременности из-за повышенных рисков летального исхода вследствие большой нагрузки на сердечно-сосудистую систему;
- психологическое равновесие. Следует предупреждать стрессы и следить за здоровьем ЦНС.
Терапия для поддержания состояния:
- диуретики для отвода избыточной жидкости позволяют понизить нагрузку на сердце и устранить отёчность. Обязательно проводится контроль над электролитическим состоянием крови;
- тромболитические средства и антикоагулянты способствуют устранению тромбов и блокируют склонность к их разрастанию;
- оксигенотерапия подразумевает ввод 12–15 л кислорода ежедневно. Процедура позволяет насытить кровь кислородом и стабилизировать состояние пациента;
- гликозиды для сердца («Дигоксин») нормализуют функцию сердца и улучшают кровоток. Препараты устраняют отёчность, одышку, спазмы сосудов и аритмическое состояние;
- сосудорасширяющие средства понижают давление во всей сосудистой системе.
Среди хирургических методик выделяют баллонную септостомию предсердия, а при тяжёлых нарушениях показана трансплантация лёгких.
Как проявляется тетрада Фалло: признаки и лечение
Тетрада Фалло является одним из самых тяжелых сочетаний сразу нескольких сердечных пороков и отклонений в сердечной мышце и сопровождается высоким процентом летальных исходов. Она встречается, согласно статистике, в 7−10% от всех случаев.
Нередко в сочетании с ней идут и другие патологии — нарушение структуры коронарных сосудов, стеноз ответвлений легочной артерии, аномальное расположение дуги аорты и другие. Оказать помощь в этом случае можно только проведением оперативного вмешательства.
Сразу четыре проблемы одновременно
При тетраде Фалло отмечается сразу четыре отклонения:
- Значительный дефект перегородки между желудочками. Для данной патологии характерно высокое его расположение, что приводит к выравниванию давления в обоих желудочках и аорте. Выраженность отклонения с патофизиологической точки зрения зависит от степени стеноза легочной артерии.
Если препятствие выходу крови не выражено, то обычно она в желудочках перебрасывается слева направо. Выраженная обструкция приводит к обратному сбросу, что клинически проявляется в виде цианоза, который не купируется после использования осксигенотерапии.
- Нарушение выхода крови из правого желудочка в виде обструкции легочной артерии, часто идет в сочетании с нарушениями двухстворчатого клапана. У детей на первых месяцах жизни при крайней форме отклонения присутствуют коллатеральные сосуды между аортой и легочной артерией.
- Проблема выброса крови приводит к развитию гипертрофии правого желудочка.
- Правостороннее изменение позиции аорты. Это изменение может быть вариабельным.
Как это проявляется клинически
У новорожденного при выраженном стенозе и плохом прохождении крови из правого желудочка отмечается значительный цианоз и появление одышки во время кормления грудью. Вес такой малыш набирает плохо. Но при наличии незначительной обструкции легочной артерии посинения кожных покровов может не наблюдаться.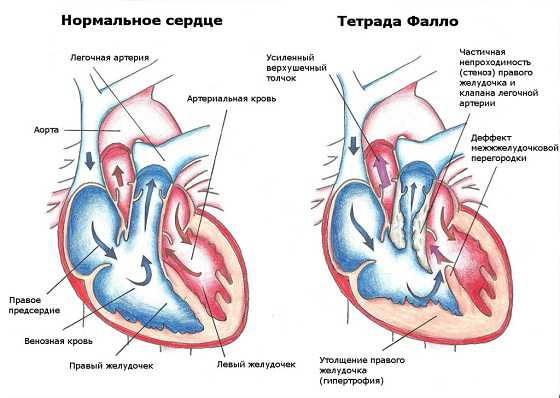
Больные с подобным диагнозом страдают от внезапных гипоксемических приступов, во время которых может наступить смерть. Спровоцировать такое состояние может крик или опорожнение кишечника, сучение ножками, подвижная игра.
Ребенок начинает часто и глубоко дышать, развивается гиперпноэ, он часто теряет сознание. Чаще всего приступ возникает со второго по четвертый месяц со дня рождения.
Наиболее характерным синдромом тетрады Фалло является развитие такого приступа, во время которого малыш может потерять сознание. Объясняется это явление тем, что при активном движении возникает спазм и без того суженой легочной артерии.
При систоле кровь из желудочков в большем объеме идет в аорту и намного меньше в легочную артерию. Аорта, которая располагается высоко, не препятствует выбросу крови, по этой причине недостаточность правого желудочка не развивается.
При объективном исследовании определяется:
- парастернальное систолическое дрожание;
- границы сердца не изменены или расширены незначительно, при выстукивании сердечная тупость в пределах возрастной нормы;
- при аускультативном исследовании отмечается систолический шум по левому краю грудины, ослабление второго тона в месте проекции легочной артерии;
- иногда у взрослого отмечается при осмотре сердечный горб;
- отеки отсутствуют, печень не увеличивается.
Дети с тетрадой Фалло нередко страдают от частых простудных заболеваний и воспаления легких. У взрослых с аналогичным диагнозом часто возникает легочная форма туберкулеза.
Как проводится диагностика
Для уточнения диагноза помимо осмотра врача и анализа жалоб больного проводятся дополнительные исследования:
- На рентгенограмме отмечается обеднение легочного рисунка, изменение формы сердца в виде тиипичного «башмачка», незначительное увеличение его границ.
- При проведении кардиограммы выявляется отклонение оси сердца в право, гипертрофия правого желудочка.
- На ЭХОКГ обнаруживаются все признаки данной патологии. При помощи данного исследования есть возможность оценить степень стеноза в легочной артерии, локализацию аорты, размеры дефекта перегородки между желудочками и выраженность гипертрофических изменений.
- Для уточнения иногда прибегают к проведению зондирования полостей сердца, аортографии и легочной артериографии, МРТ или МСКТ.
Как оказать помощь?
Эффективное лечение при тетраде Фалло может быть только хирургическое. Для симптоматической терапии используются:
- кислородные ингаляции;
- реополиглюкин внутривнно;
- введение гидрокарбоната натрия;
- глюкоза и эуфиллин.
При отсутствии положительного результата от лекарственной терапии, используется методика наложения аортолегочного анастомоза.
Оперативная коррекция при данном заболевании зависит от степени тяжести, особенностей протекания и возраста пациента. Новорожденным и маленьким детям требуется паллиативное вмешательство, которое снизит возможность развития осложнений и подготовит к последующему радикальному хирургическому вмешательству.
Паллиативные операциии при тетраде Фалло проводятся следующие:
- внутриперикардиальное анастомозирование (делается анастомоз между правой легочной артерией и восходящей частью аорты);
- подключично-легочный анастомоз;
- аорто-легоной анастомоз;
- инфундибулопластика;
- баллонная вальвулопластика.
Радикальная операция по коррекции состояния больного заключается в устранении ВПС путем пластики межжелудочковой перегородки, и снятия сужения в месте выхода правого желудочка. Как правило, подобного рода вмешательства практикуются у ребенка от 1,5 до 3 лет.
Осложнениями после хирургического лечения могут стать закрытие анастомоза тромбом, развитие острой сердечной недостаточности или легочной гипертензии. Иногда возникает блокада AV-соединения, нарушения ритма, аневризма в стенке правого желудочка.
Каков прогноз после операции?
Прогнозирование на выздоровление и дальнейшую жизнь в большой мере зависит от степени выраженности тетрады Фалло. Около 25% детей погибают, не доживая до одного года. Без применения эффективного оперативного вмешательства средний срок для жизни определяется 12 годами.
До 40 лет живут около пяти процентов больных. В качестве основных причин наступления смерти у больного становятся ишемический инсульт в результате тромбоза сосудов или развитие абсцесса головного мозга.
После проведения радикальной операции по коррекции стеноза легочной артерии и пластики МЖП, отдаленные результаты считаются удовлетворительными. Больные проявляют социальную активность, нормально переносят обычные физические нагрузки.
Степень улучшения состояния и положительные отдаленные результаты напрямую зависят от того возраста, в котором была проведена операция. Чем быстрее были приняты меры, те более позитивен прогноз для такого больного.
Все пациенты, имеющие такой подтвержденный диагноз, как тетрада Фаллло, в обязательном порядке постоянно наблюдаются у кардиолога, кардиохирурга. Перед проведением у них ряда хирургических процедур или лечения у стоматолога, необходим курс приема антибактериальных препаратов для предупреждения развития эндокардита.
Спазм межжелудочковой перегородки - Лечение гипертонии
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день...
Читать далее »
Для человеческого сердца характерно сложное строение, состоящее из четырех камер. Каждая из них выполняет определенную функцию, но бывает так, что в процессе внутриутробного формирования происходит сбой с повреждением целостности межжелудочковой перегородки, в результате чего новорожденный появляется на свет с дефектом: образовавшееся отверстие не препятствует перетеканию крови из одного отдела в другой, а это очень опасно.
- Описание
- Причины развития
- Виды дефекта
- Симптомы
- Диагностика
- Лечение
Описание
Надо сказать, что правый желудочек принимает участие в работе малого круга обращения крови и ответственен за убывание венозной крови. Левый желудочек координирует функцию большого круга обращения крови, производит выброс крови в аорту и распределяет ее по сосудам, мелким капиллярам и артериям.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
ДМЖП у маленьких детей приводит к тому, что кровяная масса из левого желудочка перетекает в правый, нарушая функцию малого круга обращения крови. Вследствие повышенного давления сосуды испытывают чрезмерную нагрузку, в легких наблюдаются их спазм, склеротический катагенез и уплотнение.
Для большого круга характерна обратная ситуация: давление падает, в результате чего левый желудочек вынужден выполнять свою работу за двоих, а это дополнительная нагрузка и на правый желудочек, следствием которой является гипертрофия тканей и увеличение объема сердца. Увеличение общей концентрации крови чревато внутрисосудистым сопротивлением, ростом толщины сосудистых стенок, уменьшением их просвета, а значит, и затруднением прохождения крови. Правый желудочек стремится наладить объем проходящей кровяной массы, работая еще интенсивнее и повышая давление, в результате чего развивается легочная гипертензия.
В конечном итоге давление в артерии легких делается выше, чем в большом круге: венозная кровь меняет свое направление и вызывает тяжелое осложнение под названием синдром Эйзенменгера. В этом случае не обойтись без пересадки сердца и легких.
Причины развития дефекта межжелудочковой перегородки являются следствием негативных факторов с внешней и внутренней стороны, к коим относят:
- генетику;
- вирусные инфекции, которые перенесла мать в девятимесячный период вынашивания плода: корь, грипп, краснуху и др.;
- вредные привычки;
- прием лекарств с тератогенным эффектом;
- влияние радиации, токсических элементов и тяжелых металлов;
- сильный стресс.
Виды дефекта
Величина отверстия по отношению к диаметру аорты определяет классификацию ДМЖП:
- малый дефект, который еще имеет название болезни Толочинова-Роже. Его размер не превышает 10 мм;
- крупный дефект – от 1 см и выше.
По месту локализации выделяют такие типы:
- Мышечный. Он располагается в мышцах и отдален от клапанов и проводящего аппарата сердца. При небольших размерах способен закрыться самостоятельно.
- Мембранозный. Местом расположения выступает верхний отдел перегородки пониже клапана аорты. Редко имеет большой диаметр и по мере взросления ребенка купируется самостоятельно.
- Надгребневый – самый тяжелый вид порока, при котором отверстие локализуется на границе эфферентных сосудов обоих желудочков и к закрытию практически не способен.
Симптомы
Небольшие по размеру отверстия не таят угрозы для здоровья ребенка и никак себя не проявляют, а вот большие дефекты развиваются сразу после появления новорожденного на свет в течение первых недель. К ним относят:
- синюшность конечностей и лица, которая усиливается во время плача;
- плохой аппетит, трудности при кормлении;
- плохую прибавку в весе и росте, отставание в развитии от сверстников;
- немощность, слабость, сонливость;
- отеки, наблюдаемые в области живота, рук и ног;
- одышку и негативные изменения ритма сердца.
Все эти симптомы должны быть поводом обратиться за консультацией к педиатру и детскому кардиологу. Даже если ДМЖП имеет небольшой размер, всегда есть риск ухудшения ситуации в любое время. Если в младенчестве заболевание не диагностировали, то в трех-четырехлетнем возрасте малыш начинает жаловаться на боль в груди и сильное биение сердца, могут беспокоить кровотечения из носа и потеря сознания. В некоторых случаях развивается так называемый сердечный горб, когда грудь в левой области выпячивается наружу.
Причем дефект межжелудочковой перегородки может быть как самостоятельным недугом, так и осложняться другими сопутствующими заболеваниями. В 20% случаев наблюдается дефект межпредсердной перегородки или открытый артериальный проток. В 12% случаев диагностируют еще и коарктацию аорты, в 2% – врожденную недостаточность митрального клапана и в 5% случаев – стенозы аорты и легочной артерии.
Диагностика
Диагностические мероприятия проводятся с помощью:
- Электрокардиограммы. Неэффективна в случае малого размера ДМЖП, но если он существенный, позволяет выявить характерные черты перегрузки и увеличения объема левого желудочка.
- Фонокардиографии. Позволяет получить данные о патологических шумах и изменениях в тонах сердца.
- Эхокардиографии. Позволяет получить точную информацию о месте расположения дефекта и его размерах, а также установить наличие других патологий, оценить давление крови в артерии легкого, величину и путь, по которому сбрасывается кровь.
- Рентгена. Можно просмотреть увеличение объемов левого желудочка и левого предсердия, определить расширение основания легких и др.
- Зондирования полостей сердца с правой стороны. Выявляет повышение давления в желудочке и артерии легкого.
- Катетеризации. Определяет уровень давления в правом желудочке и артерии легкого, а также то, с какой силой кровь насыщается кислородом.
- Ангиокардиографии. При этом в полость сердца через специальные катетеры вводится контрастное вещество, которое перетекает вместе с током крови из одного отдела сердца в другой и позволяет получить более полную картину заболевания.
Маленькие патологии перегородки у детей коррекции не поддаются, а вот большие, не зарастающие долгое время и негативно сказывающиеся на самочувствии ребенка подвергают хирургическому вмешательству.
Перед операцией назначают консервативную терапию, которая позволяет отрегулировать ритм сердца, нормализовать давление и поддержать функцию миокарда. Затем делают паллиативную или радикальную хирургическую коррекцию. Первая показана грудным детям, у которых наблюдается выраженная гипотрофия и многочисленные осложнения. В этом случае доктор производит искусственный стеноз легочной артерии, что позволяет значительно улучшить состояние больного.
Радикальные операции представлены ушиванием патогенных отверстий и пластикой дефектов заплатами из специальной ткани. Операции на открытом сердце проводят в случае, если у пациента наблюдаются комбинированные пороки и крупные отверстия.
Прогноз при ДМЖП зависит от того, в каком состоянии находятся сосуды малого круга обращения крови, каков размер дефекта, имеет ли место выраженная сердечная недостаточность. С небольшой перегородкой люди живут до 60-ти лет и более, но даже если она и довольно большая, современные методики терапии и достижения в области кардиохирургии позволяют существенно улучшить качество жизни пациента и продлить ее на максимально возможный срок.
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аллапинин
- Аспаркам
- Детралекс
Дефект межжелудочковой перегородки сердца
- Основные причины
- Виды дефектов развития перегородки
- Как аномалия изменяет кровообращение
- Симптоматика малых дефектов
- Симптоматика средних и больших дефектов
- Как ДМЖП проявляется во взрослом возрасте
- Способы диагностики
- Какие осложнения могут возникнуть
- Способы лечения
- Прогноз
Дефект межжелудочковой перегородки — одна из врожденных аномалий развития сердца, возникает на стадии формирования органов и систем плода в первые 8 недель беременности. Частота возникновения этого порока колеблется по разным данным от 17 до 42% от всех врожденных изменений сердца у детей. Зависимости от пола ребенка не прослеживается.
Проявляется единственным структурным нарушением или в составе тетрады Фалло (в группе из четырех пороков).
По клинической классификации относится к патологии, приводящей к сбросу крови из левых отделов в правые.
Основные причины
Наиболее частой причиной возникновения дефекта межжелудочковой перегородки или ДМЖП считаются:
- инфекционные заболевания (респираторные инфекции, краснуха, эпидемический паротит, ветрянка);
- ранний токсикоз беременности;
- побочное действие лекарственных препаратов;
- голодные диеты матери;
- недостаток витаминов в питании беременной женщины;
- возможные возрастные изменения при беременности после 40 лет;
- хронические болезни будущей матери (сахарный диабет, сердечно-сосудистая недостаточность);
- радиационное облучение;
- генетические мутации (от ¼ до ½ случаев межжелудочкового порока сочетается с другими врожденными изменениями, болезнью Дауна, аномалиями развития конечностей, почек).
Виды дефектов развития перегородки
Между желудочками расположена перегородка, состоящая на 2/3 из мышечной ткани и только в верхнем отделе – из фиброзной перепонки (мембраны). Соответственно, по расположению отверстия различают мышечный дефект межжелудочковой перегородки и мембранозный. Более распространена локализация в месте стыковки этих частей (перимембранозное отверстие).
Приспосабливаясь к функционированию в необычных условиях, сердце вместе с клапанным аппаратом образует приточные и выводящие пути для нового русла.
Мышечный дефект в перегородке формируется с частотой до 20%, а перимембранозный – в 4 раза больше. Для мышечных «окон» характерен размер до 10 мм в диаметре, а в мембране возникают отверстия до 3 см.
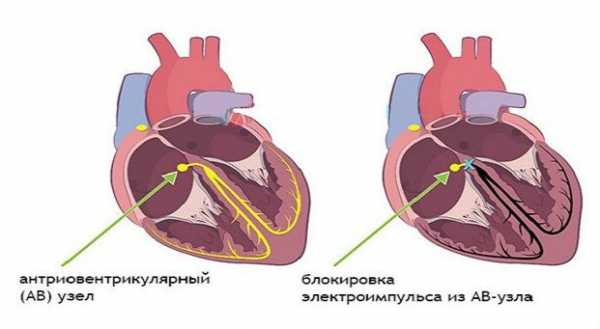
Расположение отверстия оказывается важным в функционировании проводящих волокон атриовентрикулярного пучка (пучок Гиса), которые обеспечивают передачу нервных импульсов от предсердий к желудочкам. Возникают блокады разной степени.
Как аномалия изменяет кровообращение
Дефект межжелудочковой перегородки сердца локализуется в мышечной части, в перегородке или в области мембраны. Отверстие обычно доходит от 0,5 до 3 см, может принимать округлую форму или вид щели. На фоне небольших дефектов (до 10 мм) существенных изменений не происходит. Но при значительных отверстиях страдает нормальный кровоток.
При сокращении мышцы сердца через патологический проход кровь протекает слева направо, так как давление в левом желудочке больше, чем в правом. Если отверстие достаточно большое, кровь в увеличенном объеме поступает в правый желудочек. Это приводит к гипертрофии его стенки, далее – к расширению легочной артерии, по которой венозная кровь поступает в легочную ткань. Растет давление в легочной артерии, следовательно, в сосудах легких. Они рефлекторно спазмируются, чтобы не «наводнить» легкие.
В стадию расслабления давление в левом желудочке меньше, чем в правом, поскольку он лучше опорожняется, поэтому кровь устремляется в обратном направлении – справа налево. В результате левый желудочек получает кровь из левого предсердия и дополнительно из правого желудочка. Переполнение создает условия к расширению полости с последующей гипертрофией стенки левого желудочка.
Постоянный сброс из левого желудочка и разведение венозной, обедненной кислородом, кровью приводит к кислородному «голоду» все органы и ткани (гипоксия).
Симптоматика малых дефектов
«Малыми» считаются дефекты до 10 мм в диаметре, или принято ориентироваться на индивидуальные размеры аорты, если аномальное отверстие раскрывается до 1/3 аортального выхода из левого желудочка. Чаще всего это нижние мышечные аномалии.
Ребенок рождается в положенный срок, развитие проходит нормально. Но с первых дней жизни у новорожденного над всей поверхностью сердца прослушивается грубый шум. Он иррадиирует в обе стороны, слышен на спине. Этот признак длительно остается единственным клиническим проявлением порока.
Реже при наложении руки на переднюю стенку грудной клетки у малыша ощущается дрожание или вибрация. Симптом связан с прохождением крови через узкое межжелудочковое отверстие.
В старшем возрасте у ребенка при вертикальном положении и после физической нагрузки шум ослабевает. Это связывают с почти полным сжатием дефекта мышечной тканью.
Симптоматика средних и больших дефектов
К «средним» относятся дефекты размером от 10 до 20 мм, к «большим» — более, чем 20 мм. Новорожденные появляются на свет с достаточным весом. Некоторые ученые считают, что до 45% из них уже имеют начальные признаки гипотрофии (склонность к низкому весу).
В дальнейшем у ребенка прогрессирует недостаток веса и доходит до одной из степеней дистрофии (с первой до третьей). Это объясняется тканевой гипоксией и недоеданием.
У малышей с первых дней выявляют такие признаки:
- трудности при сосании молока (ребенок часто отрывается от груди);
- появление одышки;
- бледность кожи с синюшностью вокруг рта, усиливающаяся при плаче, натуживании;
- повышенная потливость.
У ¼ новорожденных возникают признаки недостаточности кровообращения, способные привести к летальному исходу. Дальнейшее развитие ребенка осложняется частыми простудами, бронхитами, воспалением легких, связанными с перегрузкой легочного круга кровообращения. Одышка почти постоянная, усиливается при кормлении, плаче. Из-за нее малыш не может играть со сверстниками.
К 3-4 годам:
- Ребенок жалуется на боли в области сердца, перебои.
- Возможны носовые кровотечения и обмороки.
- Синюшность носогубной области становится постоянной, проявляется на пальцах рук и ног.
- Конечные фаланги пальцев на руках становятся расширенными и плоскими (симптом «барабанных палочек»).
- Беспокоит одышка в положении лежа (ортопноэ).
- Кашель становится постоянным.
- Малыш сильно не добирает в весе и отстает в росте.
При аускультации выслушивается грубый шум в сердце, влажные хрипы в нижних отделах легких. Пальпируется увеличенная печень. Отеки на ногах для детей не характерны.
Как ДМЖП проявляется во взрослом возрасте
При отсутствии необходимой диагностики аномалию выявляют уже во взрослом состоянии. Наиболее характерные признаки проявляются в виде развившейся сердечной недостаточности: одышки в покое, влажного кашля, аритмии, болей в сердце.
Если порок сердца выявлен у женщины во время беременности, то срочно следует провести диагностику для установления размера дефекта. При небольшом межжелудочковом проходе проблем во время беременности не ожидается. Роды проходят самостоятельно.
Но при выраженном дефекте нагрузка при беременности способствует декомпенсации состояния женщины: появляется сердечная недостаточность, нарушение ритма, отеки, одышка.
В таких условиях увеличивается наследование пороков развития. Поэтому некоторым женщинам с ДМЖП беременность категорически противопоказана. Врачи рекомендуют планировать беременность и лечение проводить заранее.
Способы диагностики
Все новорожденные младенцы осматриваются детским врачом-неонатологом, имеющим специальную подготовку по болезням врожденного характера и аномалиям развития. Признаки, выявляемые при прослушивании сердца, являются обоснованными показаниями к использованию дополнительных методов. Малыша с мамой переводят в детскую клинику или специализированное лечебное учреждение для дальнейшего обследования и выбора способа лечения.
- ЭКГ показывает на перегрузку желудочков и правого предсердия, выявляет нарушенный ритм, изменение проводимости в виде блокады пучка Гиса.
- Фонокардиография позволяет записать сердечные шумы с разных точек.
- УЗИ диагностика визуально демонстрирует увеличение полостей сердца, патологический сброс крови через отверстие в перегородке, утолщение стенки сердечной мышцы, изменение скорости кровотока. Обязательно проверяется работа клапанного аппарата для диагностики сочетанных множественных аномалий развития.
- При необходимости через катетер в подключичной вене вводится зонд в правое предсердие и замеряется давление в правых камерах и насыщение кислородом крови. Для выраженного ДМЖП характерны значительное повышение давления и насыщение кислородом. Это указывает на «обкрадывание» артериальной крови и тканевую гипоксию.
- На рентгеновском снимке видно расширение тени сердца за счет обоих желудочков, выбухание дуги легочной артерии, застойные явления в легких.
Какие осложнения могут возникнуть
Небольшие размеры дефекта межжелудочковой перегородки протекают без каких-либо проблем. Даже могут самостоятельно закрыться в детском возрасте. Осложнения возникают при крупном дефекте, отсутствии своевременного лечения. Они вызывают ситуации, опасные для жизни.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Необратимые изменения в легочной ткани или синдром Эйзенменгера возникает как в раннем детстве, так и во взрослом состоянии. При этой патологии налаживается постоянный сброс крови из правого желудочка в левый, который не компенсируется даже во время систолического сокращения сердца, потому что правый желудочек становится сильнее левого. Клинически выявляется выраженная кислородная недостаточность тканей и органов: синюшность кожи, одышка, нарушенное строение концевых фаланг пальцев, застойные явления в легких.
Сердечная недостаточность возникает после стадии гипертрофии мышечного слоя желудочков в связи с отсутствием энергетических запасов, нарушением поступления потенциальных источников энергии. Сердце теряет возможность перекачивать кровь. Поэтому формируются признаки как левожелудочковой, так и правожелудочковой недостаточности.
Из-за повышенной возможности попадания в полость сердца эмболов из хронических и острых гнойных очагов (ангина, кариозные зубы, тромбофлебит) значительно возрастает риск инфекционного воспаления внутреннего слоя сердца (септического эндокардита).
Попадание тромбов в сосуды головного мозга вызывает закупорку поступления крови. Это приводит к инсульту в молодом возрасте.
Способы лечения
Тактика лечения дефекта межжелудочковой перегородки выбирается с учетом размера отверстия, возраста пациента, развития компенсаторных механизмов. Если нет непосредственной угрозы жизни, то вопроса об экстренном хирургическом вмешательстве не возникает. Маленькие размеры либо совершенно не вызывают дискомфорта у больного, либо хорошо переносятся с некоторыми рекомендациями по режиму (избегать любой перегрузки, стрессовых состояний, инфекции).
Лекарственные средства
Препаратов, вызывающих заращение дефекта, не существует. Лечение медикаментами способствует поддержке силы сердечных сокращений, поставляет в мышцу энергию, снижает кислородную недостаточность и повышает устойчивость тканей к ней (Индерал, Анаприлин, Дигоксин).
Кроме того, следует опасаться повышенного тромбообразования, поэтому применяются средства, снижающие свертываемость крови (Аспирин, Варфарин).
Улучшают питание миокарда за счет Оротата калия, Инозина, Панангина, витаминов группы В с фолиевой кислотой.
В качестве антиоксидантов применяют витамины С, А, Е, Эссенциале, лекарства, содержащие селен.
Какие операции применяются
Кардиохирурги рекомендуют провести операцию в дошкольном возрасте, чтобы успеть предотвратить возможные осложнения к периоду полового созревания.
По сути, оперативное вмешательство заключается в ушивании краев дефекта при небольших размерах и наложении «заплатки», перекрывающей ненормальное сообщение между желудочками.
Такой малотравматичный метод, как катетеризация полости желудочков под рентгеновским контролем с установкой через зонд сетки-заплатки, хорошо переносится пациентами. В послеоперационном периоде сетка прорастает собственными тканями и закрепляется.
Хирургическое вмешательство на открытом сердце осуществляется под общим наркозом с использованием аппарата искусственного кровообращения. Сердце вскрывается, к перегородке пришивается «заплатка» из синтетической ткани.
Прогноз
Малые дефекты закрываются самостоятельно у 25-60 % детей до пятилетнего возраста. Для средних размеров такой показатель гораздо меньше (10%). Закрытие обеспечивается тканью соседнего клапана. Во время роста сердца уменьшается влияние маленького дефекта на кровообращение.
Однако для больших дефектов прогноз не столь утешителен. Без своевременной операции до года умирают 1/10 пациентов, во взрослом состоянии средняя продолжительность жизни не превышает сорока лет.
Гипертрофия межжелудочковой перегородки

Генетический дефект
По географическому критерию распространенность ГКМП вариабельна. Кроме того, в разных регионах берутся разные возрастные категории. Указать точные эпидемиологические данные трудно по той причине, что такое заболевание как гипертрофическая кардиомиопатия не имеет специфической клинической симптоматики. С достоверностью можно сказать, что заболевание чаще выявляется у мужчин. Третья часть случаев представлена семейной формой, остальные случаи относятся к ГКМП, не имеющей связи с наследственным фактором.
Причиной, которая приводит к гипертрофии межжелудочковой перегородки (МЖП), является генетический дефект. Этот дефект может возникнуть в одном из десяти генов, каждый из которых участвует в кодировании информации относительно работы сократительного белка протеина в мышечных волокнах сердца. На сегодняшний день известно около двух сотен таких мутаций, в результате которых развивается гипертрофическая кардиомиопатия.
2Патогенез
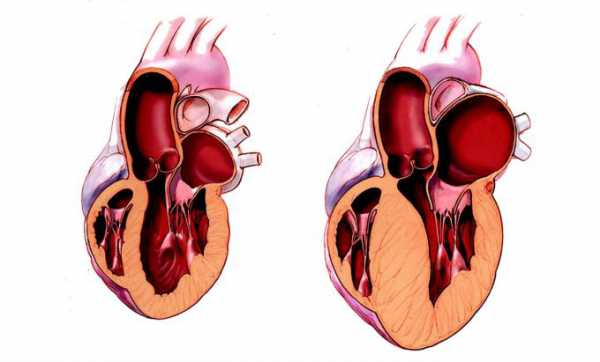
Изменения при гипертрофии межжелудочковой перегородки
Что же происходит при гипертрофии межжелудочковой перегородки? Выделяют несколько взаимосвязанных патологических изменений, которые имеют место при гипертрофии миокарда. Вначале возникает утолщение миокарда в указанной области, разделяющей между собой правый и левый желудочек. Утолщение межжелудочковой перегородки не имеет симметричности, поэтому подобные изменения могут произойти на любом участке. Наиболее неблагоприятным вариантом является утолщение перегородки в выносящем отделе левого желудочка.
Это приводит к тому, что одна из створок митрального клапана, который разделяет левое предсердие и желудочек, начинает контактировать с утолщенной МЖП. В результате давление в этой области (выносящем отделе) возрастает. В момент сокращения миокарду левого желудочка приходится работать с большей силой, чтобы кровь из этой камеры поступала в аорту. В условиях продолжающегося повышенного давления в выходном отделе и при наличии гипертрофии МЖП сердца миокард левого желудочка теряет свою былую эластичность и становится жесткой или ригидной.
Теряя способность адекватно расслабляться в период диастолы или наполнения, левый желудочек начинает хуже выполнять свою диастолическую функцию. На этом цепочка патологических изменений не заканчивается, диастолическая дисфункция влечет за собой ухудшения кровоснабжения миокарда. Возникает ишемия (кислородное голодание) миокарда, которое впоследствии дополняется снижением систолической функции миокарда. Кроме МЖП может увеличиваться и толщина стенок левого желудочка.
3Классификация
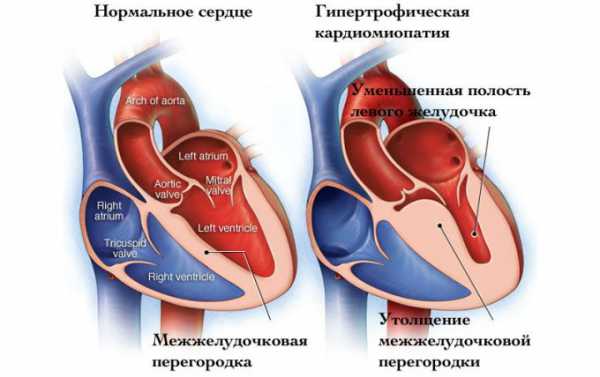
Гипертрофическая кардиомиопатия
В настоящее время используется классификация, которая основывается на эхокардиографических критериях, позволяющих разграничить гипертрофическую кардиомиопатию на следующие варианты:
- Обструктивная форма. Критерием этого варианта гипертрофической кардиомиопатии является разница в давлении (градиент давления), которое возникает в области выходного тракта левого желудочка и составляет от 30 мм рт.ст. и выше. Такой градиент давления создается в покое.
- Латентная форма. В состоянии покоя градиент давления ниже 30 мм рт.ст. При выполнении нагрузочной пробы он возрастает и составляет более 30 мм рт.ст.
- Необструктивная форма. Градиент давления в покое и при выполнении нагрузочной пробы не достигает 30 мм рт.ст.

Боль в грудной клетке
Не всегда наличие гипертрофии межжелудочковой перегородки и левого желудочка имеет какие-то клинические признаки. Пациенты могут прожить достаточно много, и только после семидесятилетнего рубежа у них начинают проявляться первые признаки. Но это утверждение относится не ко всем подряд. Ведь есть такие формы гипертрофии МЖП, которые проявляют себя лишь в условиях интенсивной физической нагрузки. Есть такие варианты, которые при минимальной физической активности дают о себе знать. И все вышеперечисленное связано с тем, в каком отделе межжелудочковая перегородка утолщена. В другом случае единственным проявлением заболевания может стать внезапная сердечная смерть.
В первую очередь, симптомы появятся при обструктивной форме гипертрофии. Самыми частыми жалобами пациентов при гипертрофии МЖП в области выносящего тракта будут следующие:
- одышка,
- боль в грудной клетке,
- головокружение,
- обморочные состояния,
- слабость.
Все указанные симптомы имеют свойство прогрессировать. Как правило, вначале они проявляются при выполнении физической нагрузки. При прогрессировании заболевания симптомы дают о себе знать и в состоянии покоя.
5Диагностика и лечение
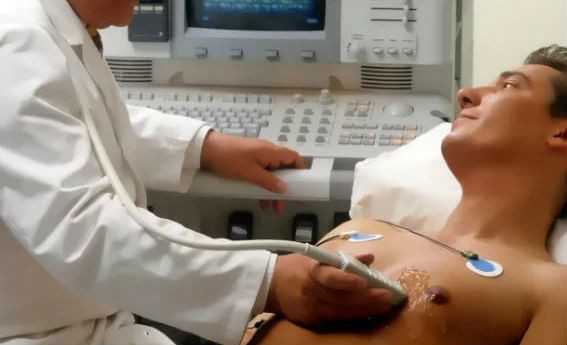
Эхокардиографическое исследование
Несмотря на то, что стандартная диагностика должна начинаться с жалоб пациента, впервые гипертрофия МЖП и левого желудочка может быть выявлено с помощью эхокардиографического исследования (ЭхоКГ, УЗИ сердца). Кроме физикальных методов диагностики гипертрофии МЖП и левого желудочка, осуществляемых в кабине у врача, используются лабораторные и инструментальные методы. Из инструментальных методов диагностики применяются следующие:
- Электрокардиография (ЭКГ). Основными ЭКГ-признаками гипертрофии миокарда межжелудочковой перегородки и левого желудочка являются: признаки перегрузки и увеличения левых отделов сердца, отрицательные зубцы Т в грудных отведениях, глубокие атипичные зубцы Q в отведениях II, III aVF; нарушение ритма и проводимости сердца.
- Рентгенография органов грудной клетки.
- Суточное холтеровское мониторирование ЭКГ.
- УЗИ сердца. На сегодняшний день этот метод является ведущим в диагностике и представляет собой «золотой стандарт».
- Магниторезонансная томография Коронарная ангиография.
- Генетическая диагностика использует метод картирования. Применяется ДНК-анализ мутантных генов.
Все указанные методы диагностики не только используются с той целью, чтобы поставить диагноз ГКМП, но для проведения дифференциальной диагностики в отношении ряда схожих заболеваний.
Нормализация массы тела
Лечение гипертрофической кардиомиопатии ставит перед собой несколько целей: уменьшить проявления заболевания, затормозить прогрессирование сердечной недостаточности, провести профилактику жизнеугрожающих осложнений и др. Как и большинство, если не все кардиологические заболевания, ГКМП требует немедикаментозных мер, которые вносят свою лепту в прогрессирование заболевания. Самыми важными являются нормализация массы тела, отказ от вредных привычек, нормализация физической активности.
Основными группами лекарственных препаратов для лечения гипертрофии МЖП и левого желудочка являются бета-адреноблокаторы, блокаторы кальциевых каналов (верапамил), антикоагулянты, ингибиторы ангиотензинпревращающего фермента, антагонисты рецепторов к ангиотензину, диуретики, антиаритмики 1А клсса (дизопирамид, амиодарон). К сожалению, ГКМП трудно поддается медикаментозному лечению, особенно, если имеет место обструктивная форма и недостаточный эффект от медикаментозной терапии.
На сегодняшний день существуют следующие варианты хирургической коррекции гипертрофии:
- иссечение гипертрофированной сердечной мышцы в области МЖП (миосептэктомия),
- протезирование митрального клапана, пластика митрального клапана,
- удаление гипертрофированных папиллярных мышц,
- алкогольная септальная аблация.
6Осложнения
Нарушение проводимости сердца (блокады)
Несмотря на то, что такое заболевание гипертрофическая кардиомиопатия может протекать абсолютно бессимптомно, оно может иметь следующие осложнения:
- Нарушение сердечного ритма. Могут иметь место нефатальные (несмертельные) нарушения ритма, такие как синусовая тахикардия. В других ситуациях ГКМП может осложниться более опасными видами аритмий — фибрилляцией предсердий или фибрилляцией желудочков. Именно два последних варианта аритмий имеют место при гипертрофии МЖП.
- Нарушение проводимости сердца (блокады). Около трети случаев ГКМП могут осложнить блокадами.
- Внезапная сердечная смерть.
- Инфекционный эндокардит.
- Тромбоэмболические осложнения. Сгустки крови, образованные в определенном месте сосудистого русла, с током крови могут разноситься и закупоривать просвет сосуда. Опасность такого осложнения, что эти микротромбы могут попадать в сосуды головного мозга и приводить к нарушению мозгового кровообращения.
- Хроническая сердечная недостаточность. Прогрессирование заболевания неуклонно ведет к тому, что вначале снижается диастолическая, а потом и систолическая функция левого желудочка с развитием признаков сердечной недостаточности.
Дефект межжелудочковой перегородки (спазм мелких легочных артерий)
Относительное благополучие состояния больных во второй стадии обусловливается не только адаптацией миокарда к повышенной нагрузке, но и возможным уменьшением сброса крови. Это происходит в результате либо инфундибулярного стеноза, либо прикрытия просвета дефекта створкой или хордами трикуспидального клапана, либо абсолютного уменьшения его просвета.
Кроме того, в этой стадии в результате спазма артериол вновь повышается легочное сосудистое сопротивление. Возрастание его также приводит к некоторому уменьшению сброса, но систолическое давление в легочной артерии остается высоким.
Спазм мелких легочных артерий носит рефлекторный характер и служит проявлением нейрогуморальной регуляции сердечнососудистой системы (В. В. Парин, 1946), направленной на то, чтобы предотвратить «затопление» легких кровью и уменьшить нагрузку левого сердца за счет уменьшения артериального сброса крови.
Гипертензия в этой стадии имеет функциональную природу, складывающуюся из сочетания увеличения МОК и спазма мелких артерий малого круга, поэтому она обратима и исчезает после коррекции порока.
Однако при длительном существовании спазма артериол в стенке сосудов постепенно возникают органические изменения, выражающиеся в развитии фиброза интимы с постепенным уменьшением и даже закрытием просвета сосуда.
«Детская торакальная хирургия», В.И.Стручков
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе